Панкреатит — симптомы, лечение, причины, признаки приступа
Панкреатит — это воспалительно-дегенеративный процесс в поджелудочной железе. Каждый год растет число людей, страдающих панкреатитом. Симптомы и лечение этого недуга напрямую зависят от остроты воспалительного процесса, степени выраженности поражения поджелудочной железы.
Основными жертвами панкреатита чаще всего становятся люди, склонные к перееданию, любители жирной пищи, алкоголя. Под действием определенных провоцирующих факторов в поджелудочной железе активизируется выработка протеолитических ферментов, что и вызывает воспалительные процессы.
Причины возникновения панкреатита
Чаще всего, у человека, страдающего панкреатитом, существует несколько факторов, способствовавших его развитию, которые стоит установить и по возможности устранить. 98% всех случаев появления острого панкреатита связаны либо со злоупотреблением алкоголя, либо с желчнокаменной болезнью. Подробности патологических процессов, происходящих в поджелудочной железе при воспалении, а также дополнительные факторы риска развития панкреатита читайте в статье Причины панкреатита.
Симптомы острого панкреатита
Поджелудочная железа — не очень крупный орган, однако, она выполняет важнейший функции в организме человека, самые главные из которых — секреция пищевых ферментов для нормального пищеварения и выработка инсулина, дефицит которого приводит к такому серьезному заболеванию как сахарный диабет. Что происходит при воспалении железы? В период острого панкреатита, симптомы развиваются как при сильном отравлении. Ферменты, вырабатываемые поджелудочной железой, задерживаются в ней или ее протоках, и начинают разрушать саму железу, а попадая в кровь вызывают симптомы общей интоксикации:

Фаст-фуд — один из основных врагов поджелудочной
- Боль. Это самый выраженный симптом, боль при панкреатите обычно очень интенсивная, постоянная, характер болевых ощущений описывается больными как режущий, тупой. При несвоевременном оказании медицинской помощи и снятию боли у пациента может произойти болевой шок. Локализуется боль под ложечкой, подреберье либо справа, либо слева, в зависимости от места поражения железы, в случае, когда воспаляется весь орган, то боль носит опоясывающий характер.
- Высокая температура, низкое или наоборот высокое давление. При стремительном развитии воспалительного процесса, самочувствие пациента быстро ухудшается, может подняться температура до высоких цифр, а также снизиться или подняться артериальное давление.
- Цвет лица. При панкреатите у больного заостряются черты лица, сначала становится бледными кожные покровы, постепенно цвет лица приобретает серо-землистый оттенок.
- Икота, тошнота. Также панкреатиту свойственны такие симптомы, как сухость во рту, икота, отрыжка и тошнота.
- Рвота. Приступы рвоты с желчью не приносят больному облегчения. Поэтому при начале острого периода ни о каком приеме пищи речи не идет, голодание в случае острого панкреатита является главным условием успешного дальнейшего лечения.
- Диарея или запор. Стул при остром панкреатите чаще всего пенистый, частый со зловонным запахом, с частицами не переваренной пищи. Рвота может быть и съеденной пищей (когда рвет желудочным содержимым в начале приступа), затем появляется желчь из 12 перстной кишки. Однако, бывают и наоборот запоры, вздутие, затвердение мышц живота, что может быть самым первым сигналом начинающегося острого приступа панкреатита.
- Одышка. Одышка обусловлена также потерей электролитов при рвоте. Больного беспокоит постоянная одышка, липкий пот, появляется обильный желтый налет на языке.
- Вздутие живота. Желудок и кишечник во время приступа не сокращаются, поэтому при осмотре врач определяет сильное вздутие живота, при пальпации не определяется напряжение мышц живота.
- Синюшность кожи . Вокруг пупка или на пояснице могут появится синюшные пятна, придающие кожным покровам мраморный оттенок, в области паха цвет кожи может приобретать сине-зеленый оттенок. Это объясняется тем, что из воспаленной железы кровь может проникать под кожу живота.
- Желтушность склер, кожи. При склерозирующей форме панкреатита может возникнуть механическая желтуха, которая появляется вследствие сдавливания части общего желчного протока уплотненной тканью железы.
- При таких симптомах панкреатита у человека с каждой минутой состояние ухудшается, медлить в таки случаях нельзя и следует как можно скорее вызвать «скорую помощь».
Лечение острого панкреатита
При остром панкреатите лечение возможно только в условиях стационара, под наблюдением квалифицированных специалистов, это считается очень опасным состоянием. При подозрении на острый панкреатит следует срочно вызвать Скорую помощь и человека следует срочно госпитализировать.
Иногда несвоевременное оказание медицинской помощи может стоить человеку жизни. Первую помощь, которую можно оказать человеку с приступом панкреатита, симптомы которого очевидны, заключается в прикладывании холода на живот, приеме спазмолитика — На-шпа, Папаверин, а также отказ от приема любой пищи и постельный режим до приезда Скорой помощи.
Главные 3 кита, на которых основано лечение острого панкреатита: ГОЛОД, ХОЛОД И ПОКОЙ
Экстренная помощь, которую оказывают в Скорой помощи:
- вену пунктировать, капельницу с физраствором
- противорвотное — метоклопрамида (церукала)10 мг
- обезболивающее — кеторолак
- антисекреторное — октреотид (сандостатин) 250 мг или квамател (омепразол) 40 мг
В условиях стационара обычно проводят:
- В стационаре внутривенное введение хлорид натрия (физраствор), реополиглюкин + контрикал
- Используют мочегонные препараты, они предотвращают отек поджелудочной, а также способствуют выведению ферментов из крови, токсинов из организма. Из мочегонных либо Фуросемид (лазикс) во время инфузионной терапии (в резинку после капельницы) либо Диакарб в таблетках под прикрытием препаратов калия.
- Омепразол 80 мг на сутки, есть формы для внутривенного введения во время капельницы — Квамател.
- Спазмолитики — дротаверина гидрохлорид, но-шпа
- При сохраняющейся рвоте – метоклопрамид внутримышечно
- При болях – обезболивающие
- При тяжелом или гнойном панкреатите – антибиотики (цефалоспорины 3-4 поколения или фторхинолоны).
- В острый период показаны ингибиторы ферментов (контрикал и гордокс).
- Витаминотерапия также входит в комплексное поддержание ослабленного организма, особенно показаны витамин С, и витамины группы В.
- На 4-5 дней больному назначается голод и питье теплой воды без газов. При тяжелых панкреатитах, когда голодают по несколько недель показано парентеральное питание (внутривенно вводят белковые гидрализаты и жировые эмульсии, если холестерин в крови в норме).
- Только по прошествии этого времени пациенту разрешается прием пищи, сначала можно пить только простоквашу, постепенно добавляя в меню творог и через 3-4 дня постепенно больной может принимать диетическую пищу по специальной диете 5П.
Оперативное лечение показано при подозрении на деструктивный панкреатит и при признаках воспаления брюшины, а также при неэффективности консервативной терапии.
При этом лапараскопия показана при подозрении на жидкость в брюшной полости или признаки перитонита. Также ее выполняют для дифференциальной диагностики острого панкреатита с другими заболеваниями.
Лапаратомия (широкий операционный доступ с рассечением от грудины до паха) проводится при ранее выполнявшихся оперативных вмешательствах на животе, вентральных грыжах, нестабильном кровообращении (шоке).
Симптомы и признаки хронического панкреатита
Хронический панкреатит считается преимущественно воспалительным заболеванием поджелудочной железы, при котором происходят структурные изменения ткани органа. Большинство исследователей считают, что отличительным признаком хронического панкреатита является то, что после устранения действия провоцирующих факторов, патологические изменения в железе не только сохраняются, но и продолжают прогрессировать функциональные, морфологические нарушения работы железы. При этом формируется экзогенная и эндогенная недостаточность этого органа.
В возникновении хронического панкреатита определяются два периода, начальный — который может длиться годами и то проявлять себя характерными симптомами, то затихать, и период — когда нарушения, повреждения в поджелудочной железе носят выраженный характер и беспокоят человека постоянно.
- В периоде начала заболевания, который обычно длится десятилетиями, человек испытывает только периодические болевые ощущения, возникающие спустя 15 минут после еды и длятся от нескольких часов до нескольких суток. Боль локализуется чаще всего в верхнем отделе живота, иногда в области сердца, в левой стороне грудной клетки, слева в поясничной области, также может быть опоясывающего характера. Ее интенсивность уменьшается, когда человек наклоняется вперед, когда сидит.
- В основном появление характерных болей провоцируются чрезмерным употреблением жирной, жареной пищей, алкоголем или обилием газированных напитков, а также шоколада, кофе. Хуже всего приходится человеку, если произошел прием большого количества различных блюд одновременно. Поджелудочной железе тяжело справиться с разными видами белков, жиров и углеводов. Поэтому люди, придерживающиеся принципов раздельного питания менее подвержены заболеваниям поджелудочной железы.
- При болях также могут быть диспепсические расстройства, такие как рвота, тошнота, хроническая диарея, вздутие живота, похудание. Однако, это бывает не всегда, и боли, и диспепсия при адекватном симптоматическом лечении проходят, функция железы по выработке ферментов сильно не нарушается и больной продолжает спокойную жизнь, до следующего переедания или сбоя.
- В случае длительного существования хронического панкреатита начинает разрушаться структура ткани железы, сокращается выработка ферментов и гормонов, постепенно формируется секреторная недостаточность. При этом болевой синдром может отсутствовать совсем, либо быть слабовыраженным, а диспепсия скорее наоборот, становится преобладающим симптомом хронического панкреатита с секреторной недостаточностью.
- Также для хронического панкреатита характерна незначительная желтушность кожи, склер, она бывает не у всех и также может периодически исчезать.
- На поздних стадиях панкреатита, когда железа начинает атрофироваться, может развиться сахарный диабет.
Исходя из различных симптоматических комплексов, которые испытывают пациенты с хроническим панкреатитом, выделяют несколько видов заболевания:
- Диспепсический вид — при этой форме панкреатита больной страдает хронической диареей, вздутием живота, снижением массы тела.
- Бессимптомный вид — эта форма самая странная, поскольку панкреатит годами не проявляется никакими признаками, симптомами и человек не догадывается о происходящих нарушениях.
- Псевдоопухолевый вид — эта форма панкреатита течением и симптомами напоминает рак поджелудочной железы. Основной признак этого заболевание — появляющаяся желтушность кожи, склер и пр.
- Болевой вид — из названия ясно, что он характеризуется болезненным синдромом, который бывает очень часто после приема пищи и особенно алкоголя.
Что делать при подозрении на хронический панкреатит?
Конечно, при подозрении на хронический панкреатит следует обратиться за комплексной диагностикой к гастроэнтерологу. Врач на основании жалоб пациента, анамнеза заболевания и следующих диагностических мероприятий, установит точный диагноз:
- Лабораторная диагностика хронического панкреатита – изменение уровня эластазы в кале.
- Анализ кала может определить существует ли стеаторея, то есть содержание не переваренного жира в кале, что укажет на сбои в работе железы.
- Тест специальными препаратами на стимуляцию поджелудочной.
- УЗИ также может помочь в установлении правильного диагноза.
- В случае сомнений или для большей определенности диагноза помогает также компьютерная томография.
- Следует сдать анализ крови на содержание глюкозы, для выявления сахарного диабета, а также можно пройти тест на толерантность к глюкозе.
Диагноз только на основании данных УЗИ не является достоверным, поскольку нет специфических признаков, а могут быть лишь незначительные диффузные изменения структуры или отечность в период обострения. Чаще всего вообще нет никаких УЗИ-проявлений.
Лечение хронического панкреатита
Симптомы хронического панкреатита могут быть слабо- и ярковыраженными. Как правило, при обострении хронического панкреатита также показана госпитализация и аналогичная терапия, как при остром процессе.
Больной должен пожизненно соблюдать диету, принимать препараты при секреторной недостаточности поджелудочной железы, спазмолитики. Очень полезно посещать 2 раза в год санатории, особенно Ставропольского Края, такие как Пятигорск, Железноводск, Кисловодск, с комплексным лечением и приемом натуральной минеральной воды из источников (особенно эффективна Славяновская и Смирновская вода). Основные принципы лечения:
Диета при хроническом течении
Это самый тяжелый для исполнения принцип лечения, поскольку диета при панкреатите исключает все вкусные продукты, которые любят все — шашлыки, шоколад, сладости, грибы, острые, жареные блюда, фаст-фуд. Все продукты вплоть до фруктов и овощей следует измельчать, только варить, запекать.
Питание должно быть частым и небольшими порциями, то есть кушать следует каждые 3 часа, при этом желательно не смешивать за один прием пищи различные виды белка, жиров или углеводов. Подробнее о диете читайте в нашей статье Что можно есть при панкреатите.
Как устранять боль при хроническом панкреатите
Алкоголь -злейший враг поджелудочной
При соблюдении диеты боль гораздо реже дает о себе знать, но стоит немного отойти от нее, позволить себе жирного или жаренного и все — нужны обезболивающие.
- При интенсивной боли врачом могут быть назначены спазмолитики — Но-Шпа, Дротаверин, которые уменьшают воспаление в поджелудочной железе и соответственно снижают боль.
- На сегодняшний день врач также может назначить мебеверин (Дюспаталин, Спарекс) — спазмолитик, миотропного действия, устраняет спазмы ЖКТ.
- Можно на короткий курс назначить антисекреторные (омепразол) и диуретические средства (диакарб по таблетке на три дня под прикрытием аспаркама при отечной форме).
- Также применяют Октреотид, лекарственный препарат, подавляющий выработку гормонов железой, поскольку они стимулируют ее и тем самым вызывают боль. Это лекарство назначают только в стационарах.
Панкреатические ферменты для коррекции нарушения функций поджелудочной железы
При длительном протекании хронического панкреатита происходит замещение нормальных тканей этого органа, утрате нормальной ее функции, поэтому появляется сахарный диабет и нарушается пищеварение. Чтобы дать отдых для поджелудочной железы и снизить болевые ощущения у больных, необходим прием дополнительных панкреатических ферментов:
- Фестал – его следует пить 3 р/день по 1 таблетке во время еды, обычно его сочетают с гистаминовыми блокаторами для уменьшения кислотности в желудке — фамотидин, циметидин.
- Панкреатин (Эрмиталь, Креон, Пензитал, Панзинорм, Пангрол, Микразим, Мезим, Биозим, Гастенорм, Энзистал) – это ферменты поджелудочной железы, принимаемые также 3 р/день по 2 табл. во время приема пищи, желательно запивать щелочной минеральной водой. Они помогают расщеплять жиры, углеводы, белки.
- Говоря о ферментах, надо помнить об их активности, 10 000 ЕД по липазе (таблетка мезим-форте) трижды в день – стандартная потребность при заместительной терапии. Оригинальный мезим имеет не очень приятный запах, если запаха нет – это подделка (толченый мел).
При хроническом панкреатите, когда симптомы наблюдаются очень длительное время — снижается уровень инсулина, что рано или поздно влечет за собой развитие сахарного диабета. В случае его диагностики, пациенту следует обратиться за консультацией к эндокринологу для уточнения схемы терапии и соблюдения диеты.
zdravotvet.ru
Симптомы и лечение панкреатита на Medside.ru
Читайте нас и будьте здоровы! Пользовательское соглашение о портале обратная связь- Врачи
- Болезни
- Кишечные инфекции (4)
- Инфекционные и паразитарные болезни (20)
- Инфекции, передающиеся половым путем (6)
- Вирусные инфекции ЦНС (2)
- Вирусные поражения кожи (5)
- Микозы (9)
- Протозойные болезни (1)
- Гельминтозы (3)
- Злокачественные новообразования (8)
- Доброкачественные новообразования (4)
- Болезни крови и кроветворных органов (3)
- Болезни щитовидной железы (5)
- Болезни эндокринной системы (12)
- Недостаточности питания (1)
- Психические расстройства (27)
- Воспалительные болезни ЦНС (2)
- Болезни нервной системы (17)
- Двигательные нарушения (4)
- Болезни глаза (16)
- Болезни уха (3)
- Болезни системы кровообращения (8)
- Болезни сердца (4)
- Цереброваскулярные болезни (2)
- Болезни артерий, артериол и капилляров (7)
- Болезни вен, сосудов и лимф. узлов (6)
- Болезни органов дыхания (20)
- Болезни полости рта и челюстей (14)
- Болезни органов пищеварения (25)
- Болезни печени (1)
- Болезни желчного пузыря (5)
- Болезни кожи (27)
- Болезни костно-мышечной системы (34)
- Болезни мочеполовой системы (10)
- Болезни мужских половых органов (8)
- Болезни молочной железы (3)
- Болезни женских половых органов (26)
- Беременность и роды (5)
- Болезни плода и новорожденного (3)
- Врожденные аномалии (пороки развития) (10)
- Симптомы
- Амнезия (потеря памяти)
- Анальный зуд
- Апатия
- Афазия
- Афония
- Ацетон в моче
- Бели (выделения из влагалища)
- Белый налет на языке
- Боль в глазах
- Боль в колене
- Боль в левом подреберье
- Боль в области копчика
- Боль при половом акте
- Вздутие живота
- Волдыри
- Воспаленные гланды
- Выделения из молочных желез
- Выделения с запахом рыбы
- Вялость
- Галлюцинации
- Гнойники на коже (Пустула)
- Головокружение
- Горечь во рту
- Депигментация кожи
- Дизартрия
- Диспепсия (Несварение)
- Дисплазия
- Дисфагия (Нарушение глотания)
- Дисфония
- Дисфория
- Жажда
- Жар
- Желтая кожа
- Желтые выделения у женщин
- …
- ПОЛНЫЙ СПИСОК СИМПТОМОВ>
- Лекарства
- Антибиотики (211)
- Антисептики (122)
- Биологически активные добавки (210)
- Витамины (192)
- Гинекологические (183)
- Гормональные (156)
- Дерматологические (258)
- Диабетические (46)
- Для глаз (124)
- Для крови (77)
- Для нервной системы (385)
- Для печени (69)
- Для повышения потенции (24)
- Для полости рта (68)
- Для похудения (40)
- Для суставов (161)
- Для ушей (14)
- Другие (306)
- Желудочно-кишечные (314)
- Кардиологические (149)
- Контрацептивы (48)
- Мочегонные (32)
- Обезболивающие (280)
- От аллергии (102)
- От кашля (137)
- От насморка (91)
- Повышение иммунитета (123)
- Противовирусные (114)
- Противогрибковые (126)
- Противомикробные (144)
- Противоопухолевые (65)
- Противопаразитарные (49)
- Противопростудные (90)
- Сердечно-сосудистые (351)
- Урологические (89)
- ДЕЙСТВУЮЩИЕ ВЕЩЕСТВА
- Справочник
- Аллергология (4)
- Анализы и диагностика (6)
- Беременность (25)
- Витамины (15)
- Вредные привычки (4)
- Геронтология (Старение) (4)
- Дерматология (3)
- Дети (15)
- Другие статьи (22)
- Женское здоровье (4)
- Инфекция (1)
- Контрацепция (11)
- Косметология (23)
- Народная медицина (17)
- Обзоры заболеваний (27)
- Обзоры лекарств (34)
- Ортопедия и травматология (4)
- Питание (70)
- Пластическая хирургия (8)
- Процедуры и операции (23)
- Психология (10)
- Роды и послеродовый период (35)
- Сексология (9)
- Стоматология (9)
- Травы и продукты (13)
medside.ru
Панкреатит: симптомы, причины и лечение
Панкреатит – воспаление поджелудочной железы. Ферменты Pancreas принимают участие в расщеплении многих веществ, и вырабатываются в железе в неактивной форме, активируясь уже в двенадцатиперстной кишке. Если отток секрета из железы по каким-либо причинам нарушается, ферменты активируются, не успев выйти, и начинают разрушать саму поджелудочную железу. Воспаление, которое при этом возникает, способствует постепенному замещению тканей железы жировой или рубцовой тканью, или резкому некрозу большего объема Pancreas. Наиболее опасные осложнения панкреатита – сахарный диабет и рак поджелудочной железы.
Кто лечит, к какому врачу обращаться? Врач-гастроэнтеролог.
Причины панкреатита
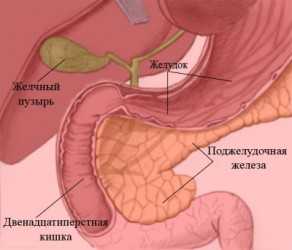 Основные причины панкреатита – заболевания желчного пузыря, в частности желчекаменная болезнь, и употребление алкоголя. Панкреатит также может развиться в результате любого заболевания желудка и двенадцатиперстной кишки, опухоли, травмы, эпидемического паротита, глистной инвазии, приема лекарств.
Основные причины панкреатита – заболевания желчного пузыря, в частности желчекаменная болезнь, и употребление алкоголя. Панкреатит также может развиться в результате любого заболевания желудка и двенадцатиперстной кишки, опухоли, травмы, эпидемического паротита, глистной инвазии, приема лекарств.
Виды панкреатита
- Острый панкреатит. Чаще начинается после употребления большого объема алкоголя, отравления, как осложнение эпидемического паротита. Характеризуется резким ухудшением состояния и риском необратимых изменений в железе в короткий срок.
- Хронический панкреатит становится следствием регулярных перееданий, употребления большого количества жирной пищи, алкоголя, заболеваний желчного пузыря и двенадцатиперстной кишки, аутоиммунных заболеваний. Часто хроническое течение панкреатит приобретает после невылеченного эпизода острого панкреатита.
- Реактивный панкреатит. Развивается на фоне острого заболевания любого другого органа пищеварительной системы. Клиническая картина больше напоминает острый панкреатит.
Симптомы панкреатита
- Основной характерный симптом острого панкреатита – сильная опоясывающая боль, которая чаще начинается в левом боку. Боль может ощущаться, как сердечная, почечная, усиливается в положении лежа на спине. Прием любых ненаркотических обезболивающих и спазмолитиков неэффективен. Дифференцирующий признак – усиление боли вскоре после приема пищи или алкоголя.
- Нарушения пищеварительной функции: тошнота, неукротимая рвота, которая не приносит облегчения, диарея маслянистым полужидким калом с частицами непереваренной пищи, вздутие живота, икота.
- Кровоизлияния на коже туловища, чаще слева, вокруг пупка; желтушность склер, кожи.
- Повышенная температура тела.
Все эти симптомы в той или иной степени могут присутствовать и при хроническом, и при реактивном панкреатите. Обычно боль в случае хронического панкреатита значительно менее выражена, но характер боли и тенденция к усилению после приема пищи и спиртного остаются. Встречаются и безболевые формы панкреатита, при этом характерными все же остаются нарушения пищеварения.
Методы диагностики и необходимые анализы
Лечение панкреатита
Существуют три правила лечения острого приступа панкреатита: голод, холод и покой. Этот алгоритм дает представление о тактике врача.
- Первые трое суток после развития острого приступа панкреатита необходим полный отказ от пищи. Разрешается питье в неограниченном количестве, преимущественно, чистая вода.
- Для снятия отека и воспаления на область поджелудочной железы прикладывают грелку со льдом.
- Постельный режим и полный покой. Это уменьшает интенсивность кровотока во всех органах, в том числе и в поджелудочной железе.
Для купирования болевого синдрома используют наркотические анальгетики. Солевые растворы внутривенно капельно, инфузии плазмы, альбумина.
При стремительном развитии болезни применяют хирургическое лечение панкреатита: удаление части поджелудочной железы, перитонеальный лаваж (промывание брюшной полости), и т.д.
После голодных дней на неделю назначается диета №5п по Певзнеру. Дробное питание до 8 раз в сутки, порциями не более 300г. Пища отварная, приготовленная на пару, в полужидком виде, пюре. Температура пищи – 20-52˚С. Суточное количество белков – 80г, жиров – 60г, углеводов – 280г.
Рекомендуются: слизистые каши на воде, сухарики, размоченные в чае, пюре из картофеля, тыквы, кабачков, моркови, кисели, пудинги.
Все другие продукты и варианты обработки исключены.
После достижения положительной динамики и снятия болевого синдрома, назначают расширенный вариант диеты на три месяца. Суточное количество питательных веществ: до 120г белка, 70г жира, до 400г углеводов.
Рекомендуются: нежирные сорта мяса и рыбы, птицы, до двух яиц в сутки, сметана, творог, каши на воде, овощи, кисели и компоты из фруктов, чай, отвар шиповника, сливочное масло в виде добавок в готовые блюда до 20г в сутки, растительное масло – до 15г в сутки.
Все указанные продукты должны быть обработаны на пару, запечены или сварены.
Лечение хронического панкреатита предполагает соблюдение диеты №5 по Певзнеру, в том числе и полный отказ от алкоголя, и лечение заболевания, которое усугубляет панкреатит (или стало его причиной). Кроме того рекомендуется постельный режим, симптоматическое лечение в случае необходимости, назначение ферментных препаратов.
Панкреатит у детей
Панкреатит в раннем детском возрасте возникает в основном по причине врожденных ферментопатий или пороков развития пищеварительной системы. Панкреатит у ребенка может стать проявлением эпидемического паротита – инфекционного детского заболевания, которое поражает железы. Нарушение состава питания, прием медикаментов, травмы – более редкие причины малышового панкреатита. Более взрослые дети страдают от панкреатита в результате наличия кишечных паразитов, переедания сладостей и питья газированных напитков, отравлений, неравномерного режима питания, любых инфекционных заболеваний.
Будьте внимательны к своему ребенку, особенно, если он еще не может сказать о своем плохом самочувствии. Панкреатические боли ребенок может ощущать одновременно во всем животе, в спине, в боку. Ребенка тошнит, рвет, у него неустойчивый стул с примесями непереваренной еды. Температура тела может быть субфебрильной, или достигать высоких значений. Грудные дети от боли надрывно плачут, у них вздут живот, они резко теряют вес. Важно вовремя поставить диагноз и начать лечение панкреатита у ребенка, чтобы предотвратить гибель поджелудочной железы.
После проведенного курса лечения ребенку следует наладить регулярный режим питания и соблюдать диету минимум год.
Подробнее о панкреатите у детей читайте дальше.
Можно ли справиться с панкреатитом дома
До момента установки диагноза желательно не принимать никаких лекарств, в том числе и обезболивающих. Для того чтобы знать, как лечить панкреатит дома, следует установить его причину. Поэтому диагностику необходимо пройти в больнице. Если врач считает возможным проводить лечение панкреатита в домашних условиях, следуйте его рекомендациям по режиму лечения и соблюдению диеты, и применению домашних средств лечения.
- Картофельный сок. Вымойте и очистите два-три клубня свежего картофеля, измельчите их на мелкой терке и отожмите сок, чтобы получился объем – 150мл. Выпивайте свежий сок за полчаса до приема пищи, три раза в день. Готовьте каждый раз свежую порцию сока. Лекарство следует принимать после купирования острого приступа панкреатита, когда закончились голодные дни.
- Отвары трав. Смешайте равные части растений в сборе: плоды аниса, кукурузные рыльца, чистотел, корень одуванчика, горец, фиалку. Столовую ложку лечебного состава засыпьте в 500мл воды и прокипятите три минуты, настаивайте до остывания. Процедите и принимайте по 50мл за 30минут перед едой трижды в день. Курс лечения две недели.
Следующий состав применяйте сразу по завершении двух недельного курса предыдущего.
Перечная мята, семена укропа, ромашка, бессмертник, плоды боярышника – все в равных частях. Способ приготовления прежний. Принимайте 50мл после каждого приема пищи в течение месяца.
Лечение панкреатита народными средствами
Не рискуйте острый панкреатит лечить народными рецептами, не посоветовавшись предварительно с врачом. Травяной настой может быть назначен в качестве дополнительной терапии, или в период восстановления. При хроническом панкреатите длительное применение натуральных лекарств непременно даст хороший результат.
- Калина. Свежие плоды калины нужно залить теплой кипяченой водой: столовая ложка плодов на 300мл воды. Потолките их, чтобы вышел сок, добавьте чайную ложку меда и выпейте всю порцию сразу. Такой напиток готовьте три раза в день, и употребляйте его курсами, по 30дней, с двухнедельными перерывами. Калину можно замораживать в морозильной камере, отчего она не потеряет своих свойств. А вот заливать кипятком, и тем более варить плоды не стоит.
- Одуванчик. Корень одуванчика измельчите, и заваривайте по две чайных ложки в 300мл кипятка, ежедневно три раза в день. Следите за реакцией на это лекарство в течение первых четырех-пяти дней: возможно, Вам нужно будет уменьшить дозу. При хорошей переносимости, продолжайте лечение два месяца. Проводите в год два таких курса.
- Сбор из трех компонентов от панкреатита. Это лекарство применяйте в период обострения панкреатита, до 20дней. Бессмертник, пустырник, цветки календулы – высушите, измельчите, и составьте сбор из равных частей этих трав. Отдельно готовые компоненты можно легко найти в аптеке. Приготовьте настой в термосе: три столовых ложки на литр кипятка, закупорьте, настаивайте шесть часов. Принимайте готовое лекарство по 150мл шесть раз в день.
- Кизил. Применять кизил целесообразно в период реабилитации после острого панкреатита, а также во время хронического течения болезни. Ежедневно три раза в день перед едой принимайте по 50мл сока свежих плодов кизила, разбавленного таким же количеством воды. Это лекарство призвано облегчить работу ослабленной поджелудочной железы, а также вернуть организму утраченные силы.
- Мятный чай с медом. Такое простое средство, как настой мяты перечной, может значительно облегчить состояние больного панкреатитом. Мята обладает мягким желчегонным свойством, что способствует также своевременному выходу пищеварительных ферментов из поджелудочной железы. Ежедневно принимайте настой мяты, с добавлением натурального меда, два раза в день, заменяя им привычный чай. Рекомендованное соотношение: чайная ложка мяты на 300мл кипятка. Также можно добавлять листочки мяты во время приготовления пищи.
- Черный тмин с медом. Для приготовления лекарства Вам понадобиться масло черного тмина, и натуральный акациевый мед. Эти ингредиенты смешайте в равных объемах, после чего принимайте по две столовых ложки натощак, запивая простой водой.
- Барбарис амурский. Листья барбариса амурского высушите, измельчите и храните в стеклянной банке с крышкой. Чайную ложку сухого сырья заварите 300мл кипятка, полчаса настаивайте, процедите и пейте перед едой по 100мл.
- Масло шиповника. По чайной ложке масла шиповника натощак принимайте в течение десяти дней. После этого курса сделайте перерыв на два месяца, и снова повторите лечение. Средство хорошо помогает при хроническом панкреатите в составе комплексной терапии.
- Датистка. Приготовьте отвар травы датистки: две столовых ложки измельченной травы заложите в литр воды, десять минут кипятите, остудите. Отвар процедить, и принимать по 100мл за 20минут до еды. Через две недели перейдите на двухразовый прием в первой половине дня.
- Простокваша с морковным соком. Два раза в день, натощак сутра, и вместо ужина, выпивайте такой коктейль: 200мл свежей простокваши со 100мл морковного сока. Морковный сок должен быть приготовлен дома, и быть свежим. Это средство подходит для длительного применения, и может быть частью диеты при панкреатите.
- Кабачковый отвар. На одну порцию Вам понадобиться 100г кабачка, предпочтительно светлого сорта. Нарежьте кабачок произвольно, залейте 400мл воды, и варите на тихом огне без крышки 40минут. Кабачок выньте, разомните в кашицу, и верните в отвар. Готовый отвар с мякотью выпейте в два приема, предварительно перемешивая. Лекарство принимайте ежедневно, длительно.
- Тыква. Мякоть тыквы нарежьте произвольно, залейте водой и варите на тихом огне до готовности. На одну порцию понадобится примерно 200г тыквы и 600мл воды. Готовую мякоть разомните, и добавьте столовую ложку оливкового масла. Принимайте отварную тыкву ежедневно, заменяя один прием пищи.
- Куриные желтки. Купите 1киллограмм куриных желудков, хорошо их вымойте, и снимите с них естественную оболочку. Эти оболочки разложите на пергаментной бумаге, и высушите, после чего измельчите в порошок. Принимайте этот порошок в сухом виде перед каждым приемом пищи. Разовая доза должна быть равна половине горошины.
Отдельно стоит сказать о гречка с молочной сывороткой. Этот рецепт хорош для лечения хронического панкреатита, а также для профилактики. Хорошо вымойте гречневую крупу, высушите ее, и размелите в кофемолке в порошок. Свежую молочную сыворотку, вскипятите и остудите.
Программа лечения
Первый день. Стакан гречневого порошка прокипятите три минуты в литре сыворотки. Принимайте полученную массу по столовой ложке каждый час, перемешивая перед каждым приемом. В этот день больше ничего не есть, можно пить минеральную воду без газа.
Второй, третий день. Повторяйте программу первого дня.
Четвертый день. Сыворотку замените молоком 2,5%. Можно принимать кашу произвольными порциями, через удобные промежутки времени.
Пятый день. Повторите программу четвертого дня.
Шестой день. Принимайте гречку с молоком на завтрак, и в качестве ужина. В середине дня ешьте любую пищу, которая разрешена диетой при панкреатите.
Программы шестого дня придерживайтесь в течение десяти дней.
Такой лечебный курс проводите два-три раза в год. Также вы можете почитать дополнительную статью «Лечение панкреатита народными средствами» — возможно, вы найдете еще что-нибудь дополнительное для себя.
Профилактика панкреатита
Поджелудочная железа – очень тонкая система, и реагирует буквально на любое раздражение: от механической травмы – до нарушения режима жизни. Но в первую очередь для профилактики панкреатита необходимо полностью отказаться от алкоголя.
Второй важный фактор – рациональное питание с умеренным количеством жиров. Вредны любые диеты для похудения, так как их состав нерациональный, а режим часто предопределяет длительные временные промежутки между приемами пищи. Следует следить за общим состоянием своего здоровья, и раз в год проходить обследование органов пищеварения. Не балуйте Ваших детей сладостями и газированными напитками, не позволяйте им долго жевать резинку для зубов.
Не знаете как подобрать клинику или врача по приемлемым ценам? Единый центр записи по телефону +7 (499) 519-32-84.www.knigamedika.ru
Панкреатит: симптомы, лечение, причины, диета

Воспалительные процессы в поджелудочной железе, нарушающие секреторную выработку ферментов, приводят к формированию такого заболевания как панкреатит. Прежде чем приступить к лечению, давайте узнаем все о панкреатите.
Содержание:
Причины заболевания
К основным причинам, которые могут спровоцировать возникновение воспалительных процессов, влияющих на работу поджелудочной железы, можно отнести:
- преобладание в рационе жареной, жирной, копченой, соленой, сдобной пищи;
- несбалансированное питание и отсутствие режима приема пищи;
- отравление токсическими веществами;
- злоупотребление алкоголем;
- прием лекарственных средств.
Также обострение панкреатита может произойти из-за других расстройств желудочно-кишечного тракта:
- болезней желчного пузыря, желчевыводящих путей;
- нарушения работы желудка, двенадцатиперстной кишки.
У женщин высок риск возникновения или обострения панкреатита в период беременности.
Какой врач лечит
Лечение панкреатита проходит стационарно или амбулаторно. Это зависит от формы протекания заболевания. Развитие острого панкреатита требует госпитализации. Больной направляется в хирургическое отделение, где проводится комплекс мер для снятия острого состояния и предупреждения развития панкреонекроза. После стабилизации состояния больного, его переводят в терапевтическое отделение для продолжения лечения под наблюдением гастроэнтеролога.
Важно! Узнать больше о том, какой врач диагностирует и лечит панкреатит, можно здесь.
При хроническом панкреатите вне обострения больной находиться на диспансерном учете в поликлинике по месту жительства и наблюдается у врача-гастроэнтеролога.
Важно! При диагнозе «хронический панкреатит» рекомендуется не менее 1 раз в год проходить обследование у лечащего врача.
Панкреатит — симптомы у взрослых
Панкреатит у взрослых протекает в двух формах: острой и хронической. Симптоматическая картина имеет схожие и специфические черты.
Острый панкреатит отличается стремительным характером развития и появлением:
- болезненных ощущений в правом либо левом подреберьях, также возможен опоясывающий характер, в зависимости от степени протекания воспалительного процесса и области поражения поджелудочной железы;
- ухудшения общего самочувствия, значительное повышение температуры тела, наблюдается слабость, недомогание, изменение артериального давления в сторону повышения или понижения;
- изменения цвета кожных покровов: землистый цвет лица, синюшные пятна вокруг пупка и на пояснице, механическая желтуха из-за склерозирующего панкреатита;
- ощущения сухости во рту, беспокоит продолжительная икота, отрыжка тухлым яйцом, тошнота и многократная рвота, не приносящая облегчения больному;
- расстройства стула в виде запора или диареи;
- одышки, повышенной потливости.
Важно! Подробно о симптомах и лечении панкреатита у мужчин, мы уже писали ранее.

Важно! Больше узнать о панкреатите у женщин можно здесь.
Хронический панкреатит протекает менее выражено. Заболевание может развиваться длительное время, не причиняя существенного дискомфорта:
- наблюдается появление болезненных ощущений в области подреберья, особенно после употребления пищи;
- возникновение болей связано с чрезмерным употреблением жирной, жареной, копченой, сладкой пищи, алкоголя. Также по этой же причине появляются рвота, расстройство стула, вздутие живота;
- появляется желтушность кожных покровов.
Проявление симптомов влияет стадия протекания заболевания, а также проходил ли больной лечение, соблюдение предписаний по приему пищи, возраста больного и его общего физического состояния
Важно! Симптомы у женщин, как и симптомы у мужчин не имеют принципиального отличия, влияющего на постановку диагноза.
Симптомы у детей
Симптоматика развития панкреатита у детей во многом схожа с его проявлениями у взрослых.
В хронической форме панкреатит может длительное время развиваться бессимптомно, либо проявляться как другие заболевания органов пищеварения и желудочно-кишечного тракта. В частности, его зачастую путают с гастритом, дисбактериозом кишечника.
Учитывая детский возраст, очень важно своевременно обращать внимание на жалобы на боли в области живота. При их появлении необходимо обращаться к врачу.
Важно! Самостоятельное лечение и прием обезболивающих средств не допустим, так как это может исказить клиническую картину заболевания.
Виды панкреатита
Хронический
Хроническая форма заболевания связана с длительными воспалительными процессами и изменениями в структуре тканей поджелудочной железы.
Панкреатит проходит несколько стадий: начальная фаза, ремиссия и обострение. На начальном этапе, развитие заболевания происходит при слабовыраженных симптомах, больной, как правило, не испытывает существенного дискомфорта. В основном, все болезненные ощущения связаны с перееданием и употреблением вредной пищи и алкоголя.
Период обострения связан с возникновением болей, которые беспокоят продолжительное время, сопровождаясь расстройством ЖКТ.
Для выявления развития хронического панкреатита необходимо обратиться к врачу-гастроэнтерологу. Проводится осмотр, сбор жалоб, анализ истории заболевания. На основании этого назначается проведение диагностических процедур:
- сдача анализов для определения уровня амилазы крови и диастазы мочи;
- биохимия и общий анализ крови;
- общий анализ мочи;
- УЗИ поджелудочной железы – один из ведущих методов исследования, который может помочь определить имеются ли патологические изменения поджелудочной железы;
- гастроскопия;
- рентгенография органов брюшной полости;
- функциональные тесты;
- эндоскопическая ретроградная холангиопанкреатография.
Важно! При появлении симптомов панкреатита необходимо своевременно обращаться к врачу для консультации, проведения диагностики и назначения лечения.
Острый
Панкреатит в острой форме протекает стремительно и отличается значительным ухудшением состояния больного и острым болевым синдромом. Воспаление ткани поджелудочной железы приводит к ее отеку, создающему давление на капсулу и вызывающее острую боль. Нарушается кровоснабжение ткани, развиваются деструктивные процессы, из-за чего появляются симптомы интоксикации.
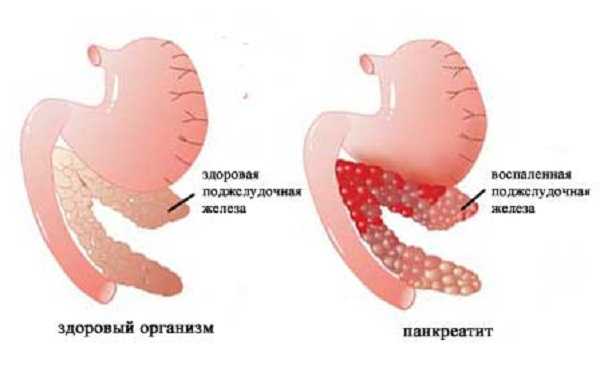
При появлении симптомов острого панкреатита необходима срочная госпитализация больного и проведение обследования и лечения в условиях стационара.
Основная задача: стабилизировать состояние пациента, снять острую симптоматику и исключить возможность развития панкреонекроза.
Реактивный
Наличие серьезных расстройств и обострений заболеваний желудочно-кишечного тракта может способствовать развитию панкреатита. Лечебные мероприятия носят комплексный характер и направлено на восстановление полноценной функции и работы органов ЖКТ и поджелудочной железы.
Своевременная диагностика панкреатита затруднена, учитывая, что большинство заболеваний ЖКТ протекает со схожей симптоматикой.
Важно! Узнать больше о симптомах и лечении реактивного панкреатита можно в нашей статье.
Биллиарный
Патологии в работе желчного пузыря, следствием, которых становится желчнокаменная болезнь, приводят к развитию биллиарного панкреатита. Ухудшение оттока желчи, ее застой в желчном пузыре, образование камней приводит к вторичным воспалительным изменениям в поджелудочной железе. Обострение может быть вызвано при движении мелких и средних камней по желчным протокам, особенно при применении литотрипсии – дробления камней ультразвуком.
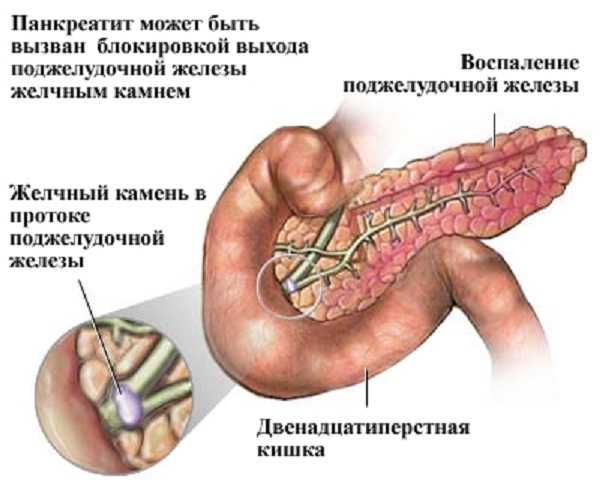
Выявление причины обострения очень часто сопряжено с определенными сложностями ввиду того, что камни находятся в движении и имеют сравнительно небольшой размер. Как правило, диагноз в этом случае выставляется «холецистопанкреатит».
Геморрагический
Геморрагический панкреатит можно расценивать как начальное проявление панкреонекроза. Диагностируется, когда на дополнительных обследованиях обнаруживается геморрагический выпад с примесью крови в брюшной полости, что говорит о деструктивных процессах в поджелудочной железе и отмирании ее тканей. Причина этого – сбой в процессе кровообращения в них при воспалительном отеке в поджелудочной железе, а также токсического воздействия вредных веществ, алкогольного отравления, употребления жирной, жареной и прочей вредной пищи.
Симптомы при развитии геморрагического панкреатита проявляются ярко: тошнота, многократная рвота желудочным содержимым, не приносящая облегчение, выраженные симптомы интоксикации. Диагностируется «острый живот», так как боли носят интенсивный характер и не снимаются спазмолитиками.
Решение вопроса о выборе тактики лечения – операции или консервативного лечения, а также уточнения диагноза, происходит после проведения срочного диагностического поиска, с применением дополнительных методов исследования.
Обострение панкреатита
Обострение панкреатита в большинстве случаев происходит в ответ на внешние раздражители. К их числу относится:
- несбалансированное питание, нарушение диеты;
- прием лекарственных средств;
- интоксикация при отравлении.
Степень выраженности симптомов зависит от тяжести протекания заболевания и поражения поджелудочной железы.
Важно! Симптомы приступа панкреатита и его лечение в домашних условиях, читайте здесь.
При обострении панкреатита лечение заключается:
- в снижении панкреатической секреции;
- в уменьшении болевого синдрома и воспалительных процессов;
- в проведении заместительной ферментной терапии;
- в предупреждении развития осложнений.
Больному предписывается соблюдение строгих ограничений в питании. Исключена молочная, жирная, копченая, соленая, жареная пища, маринады, сладости, алкоголь.

Из лекарственных средств принимаются спазмолитики, анальгетики, противовоспалительные и антисекреторные препараты.
Необходимость в хирургическом вмешательстве возникает при развитии осложнений панкреатита, таких как панкреонекроз, ферментативный перитонит.
Важно! Узнать больше о том, что такое панкреатит и чем он опасен, можно здесь.
Лечение в домашних условиях
При хроническом течении заболевания требуется соблюдение рекомендаций относительно питания, а также прием лекарственных средств, назначенных лечащим врачом.
Важно! При развитии острой формы лечение в домашних условиях исключено.
Период обострения связан с ограничениями в питании вплоть до голодания. Также необходим покой, желательно соблюдение постельного режима и ограничения физической нагрузки. Для снятия болезненных ощущений помимо приема лекарств, возможно, применение холодных компрессов к месту дислокации боли.
Лечение панкреатита у детей
Лечебная терапия направлена на снятие болей, снижение воспалительных процессов, нормализацию функций поджелудочной железы.
Развитие панкреатита в острой форме требует принятия срочных мер исключительно в условиях стационара. Больному ребенку показан покой и сохранение постельного режима, ограничение питания и лечебное голодание в течение первых 1-2 дней.
- После стабилизации состояния назначается щадящая диета. Пища варится, либо готовится на пару, размельчается и принимается в теплом виде.
- Медикаментозная терапия включает анальгетики и спазмолитические средства; антисекреторные препараты (гордокс, контрикал, октреотид), ферменты поджелудочной железы (панкреатин, креон, фестал).
- По показаниям назначаются кортикостероиды, антибиотики, антигистаминные средства; препараты, улучшающие микроциркуляцию (курантил).

В случае развития осложнений проводится хирургическая операция. Ее необходимость обусловлена необратимыми процессами при развитии панкреонекроза и деструкции поджелудочной железы. В результате чего, осуществляется ее резекция, некрэктомия, холецистэктомия.
Медикаментозное лечение
Медикаментозное лечение панкреатита направлено на решение нескольких задач: снятие болевого синдрома и регулирование ферментной выработки поджелудочной железой.
Лекарство от панкреатита назначается в зависимости от тяжести протекания заболевания и данных по результатам анализов:
- противовоспалительные препараты;
- спазмолитики и болеутоляющие;
- антисекреторные препараты;
- препараты, нормализующие ферментную выработку поджелудочной железой.
Острый панкреатит на ранних сроках требует голодания. В качестве замены питанию назначаются:
- раствор глюкозы;
- аминокислотные комплексы;
- плазма.
Хроническая форма течения заболевания предусматривает регулярное наблюдение у специалиста, прохождение санаторно-курортного лечения во избежание рецидивов. При обострении:
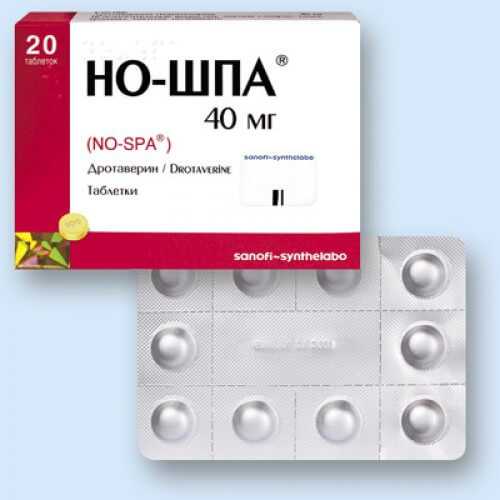
- прием спазмолитиков – но-шпа;
- анальгетиков для снятия болей – кеторал;
- ингибиторы ферментов – гордокс.
Какие таблетки лучше при лечении подскажет врач, с учетом анализов и диагностических данных.
Лечение панкреатита народными средствами
Применение средств народной медицины может помочь улучшить и нормализовать работу поджелудочной железы в целом. Также они способствуют уменьшению болей и дискомфорта после приема пищи.
Самые эффективные средства включают употребление овощных соков и травяных сборов в виде настоев и отваров.
Важно! Их применение не исключает прием назначенных врачом препаратов, а дополняет лечебную терапию для достижения максимально положительного результата.
Сок моркови и картофеля
Морковно-картофельный сок рекомендован при хроническом панкреатите:
- картофель средний – 2 шт.;
- морковь средняя –1 шт.

Овощи, не очищая от кожуры, тщательно промыть, пропустить через соковыжималку. За 30 минут до приема пищи выпить полученный сок. Употреблять в течение недели, затем следует недельный перерыв. Повторить 3 курса.
Капуста квашенная
Сок квашеной капусты необходим для уменьшения болей.
- Капуста сквашивается без добавления специй и моркови.
- При появлении боли, а также в профилактических целях выпить половину стакана перед едой, за 20-30 минут.
- Длительность лечения 7-10 дней.
Травы
Желчегонные лечебные сборы трав принимаются при всех формах панкреатита. Их можно приобрести в аптеке либо приготовить самостоятельно.
Важно! Принимать желчегонные средства нельзя, если панкреатит развивается на фоне желчнокаменной болезни.
Для его приготовления необходимо взять:
- 2 ст. л. кукурузных рылец, 2 ст. л. трав горца птичьего, 2 ст. л. корня одуванчика, 1 ст. л. зверобоя и 1 ст. л. плодов аниса.
- Из полученной смеси взять 2 ст. л., залить 500 мл горячей воды, затем поставить на водяную баню и довести до кипения.
- Отвар остужается и настаивается в течение 2-3 часов, затем процеживается.
- Пить необходимо по половине стакана 3 раза в день до еды в течение 2 недель.
По окончанию курса лечения этим отваром, необходимо перейти на отвар на основе семян льна.
Важно! Хотите узнать: как лечить панкреатит травами? Читайте в нашей статье.
Семена льна
Для его приготовления размельчить и перемешать 1 ст. л. семян льна и 1-2 ст. л. листьев мяты перечной, 1 ст. л. листьев березы и 1 ст. л. цветков ромашки. Залить смесь 0,5 л кипятка, дать настояться и остыть, затем процедить. Принимать нужно по половине стакана 2-3 раза в день через час после еды, курс – 1 месяц.
Диета при панкреатите поджелудочной железы — меню
Лечение при панкреатите сопровождается необходимостью соблюдения строгой диеты, ограничивающей потребление определенных продуктов. Пища должна готовиться термически щадящими методами: на пару или путем варки, подаваться к столу в теплом и, в период обострения, в протертом виде. Исключена слишком горячая или холодная еда.
Что можно кушать:
- подсушенный пшеничный хлеб;
- несдобное печенье и булочки;
- нежирное мясо и рыба;
- овощи;
- из бобовых – зеленый горошек;
- макароны;
- яйца;
- спелые сладкие ягоды и фрукты мягких сортов;
- сахар, мед, зефир в небольшом количестве;
- молочная и кисломолочная продукция: кефир, простокваша, неострые сыры;
- соки, отвары, компоты;
- цикорий вместо кофе и некрепкий чай.
Важно! Узнайте, арбуз при панкреатите можно или нет.
При остром панкреатите до двух дней длится лечебное голодание, затем больной переводится на диетическое меню №5.
Приводим примерное меню на день:
1-й прием пищи:
- овсяная каша на воде;
- несладкий компот;
- подсушенный ломтик белого хлеба.
2-й прием пищи:
- 1 вареное яйцо;
- подсушенный ломтик белого хлеба.

Важно! О правильно питании при панкреатите поджелудочной железы, мы уже писали.
3-й прием пищи:
- суп с вермишелью на слабом курином бульоне;
- котлета из курицы на пару;
- гречневая каша.
4-й прием пищи:
- кисель из ягод;
- несдобное печенье.
5-й прием пищи:
- нежирная рыба на пару;
- картофельное пюре;
- отвар шиповника.

Важно! Промежутки между приемами пищи должны составлять 3 часа.
Что категорически нельзя есть при панкреатите:
- жареную и жирную пищу;
- консервированные и маринованные продукты;
- пряности и острые приправы и соусы;
- сдобные хлебобулочные изделия, выпечку, торты;
- колбасные изделия и полуфабрикаты;
- копчености, сало;
- бобовые;
- белокочанная капуста, редька, редис, щавель и шпинат;
- любые кислые фрукты, соки, нектары и компоты из них;
- сладости;
- алкоголь.
Какие фрукты можно
Употребление фруктов при панкреатите зависит от характера протекания заболевания. В период обострение на первых порах фрукты должны быть исключены из рациона. При улучшении состояния в питание может быть включен отвар шиповника. Затем рацион несколько расширяется, допустимы кисели и компоты из несладких сортов фруктов. По мере выздоровления можно употреблять желе, муссы и пудинги.
При достижении ремиссии рацион значительно расширяется путем добавления в него фруктов. Допустимы несладкие сорта, имеющие мягкую оболочку: груши и яблоки. Также можно есть бананы, в небольших количествах дыни и ананасы, виноград, сливы, абрикосы.

На стадии ремиссии в меню можно включить мандарины и апельсины. Фрукты должны сладкими и зрелыми. В период обострения их употребление крайне нежелательно, так как раздражает слизистую.
Профилактика
Профилактические меры направлены как на исключение прогрессирования диагностированного панкреатита, так и на предотвращение его появления.
Рекомендуется:
- регулярный прием пищи – частое дробное питание;
- сбалансированное питание, которое должно включать употребление фруктов, овощей, каш, нежирных сортов мяса, кисломолочной продукции;
- ограничение или полное исключение вредных продуктов: жирной, жареной консервированной, копченой, маринованной, соленой пищи, полуфабрикатов, фаст-фуда и сладостей;
- отдавать предпочтение щадящим методам приготовления еды: варка, запекание, тушение на пару;
- ограничение употребление алкоголя;
- отказ от вредных привычек.
Следует помнить, что переедание одновременно несколькими видами продуктов приводит к повышенной нагрузке на поджелудочную железу и увеличивает риск развития панкреатита.
lechim-prosto.ru
Что такое панкреатит, его формы, симптомы и лечение
Панкреатит – что это за болезнь. Панкреатит симптомы. Хронический панкреатит. Питание при панкреатите. Приступы панкреатита. Виды панкреатита.

Здравствуйте, дорогие посетители блога о панкреатите!
В сегодняшней статье я постараюсь как можно подробнее объяснить что такое панкреатит, приступы панкреатита, его виды, симптомы, причины и т.д. Прочитав эту статью вы будете иметь четкое представление об этой болезни и возможно эта статья сможет не допустить критических ситуаций этой болезни.
Итак начнем.
Что же такое панкреатит? Панкреатит – это воспалительный процесс поджелудочной железы, делящийся на определенные виды и формы.
Панкреатит классифицируется на следующие виды:
- острый панкреатит
- острый рецидивирующий панкреатит
- хронический панкреатит
- обострение хронического панкреатита
Острый панкреатит, симптомы приступа
При остром панкреатите происходит поражение не только самой поджелудочной железы, но и окружающих органов. Происходит всасывание в кровь ферментов и продуктов распада тканей, т. е. интоксикация (отравление) организма.
При тяжелой степени интоксикации поражаются органы – сердца, легких, почек, головного мозга. Смерть больных с молниеносным панкреатитом и половины больных группы «В» отмечается именно в эти сроки
Главное проявление острого панкреатита — это боли в животе, тупые или режущие, по мере развития заболевания могут нарастать до сильных, приводя иногда к шоку. Боли могут проявляться как резкими приступами в виде судорог так и постоянными, не прекращающими болями.
Длительная сильная боль изнуряет человека и часто сопровождается страхом смерти. Боли, как правило, локализуются в подложечной области (между сходом ребер, в области желудка), Иногда отдает под левой реберной дугой, левое плечо, область левой почки. Но чаще всего носят опоясывающий характер.
В некоторых случаях боли отдаются в правую половину грудной клетки или в правое плечо, что сбивает с толку больного и его родственников, которые подозревают стенокардию, инфаркт миокарда, желчную или почечную колику.
Появляется частая рвота, не приносящая облегчения, сухость во рту, тошнота, вздутие, газы, иногда икота, отрыжка.
При прогрессирующем течении общее состояние больного быстро ухудшается: начинает повышаться температура, учащается пульс, появляется одышка, артериальное давление понижается, выступает липкий пот, язык становится сухим с обильным налетом, кожные покровы бледнеют, приобретают землисто-серый цвет, черты лица заостряются. При осмотре живот вздутый.
Боли не дают больному разогнуться. Движения, кашель или даже глубокое дыхание резко усиливают её. Только полная неподвижность в полусогнутом состоянии и поверхностное частое дыхание особенно во время приступа могут облегчить страдания больного.
Я во время приступа стояла на полу на коленях, а тело мое лежало на кресле, высота не более 1 метра. Можно принять любую другую позу, которая может облегчить боль. Часто это колено-локтевое положение. Я дышала очень часто и неглубоко, это помогало мне дышать во время приступа.
Приступы могут проявляться как судороги мышц брюшной части в области желудка. Появление озноба и повышение температуры, объясняется интоксикацией организма. Вздутие живота сопровождается задержкой стула и газов.
Последствия острого панкреатита
Частым осложнением после приступа является формирование абсцесса сальниковой сумки, а также: кровотечение, сепсис, шок, сдавливание общего желчного протока с развитием желтухи, перитонит.
Острый панкреатит может стать причиной летального исхода. Чтобы этого не произошло необходима срочная госпитализация больного.
Лечение острого панкреатита с тяжелыми формами и с осложнениями проводится только в хирургическом отделении. Больных помещают в отделение реанимации.
В анализах крови лейкоцитоз, ускорение СОЭ, рост уровня амилазы, гипер- или гипогликемия (повышение или понижение сахара в крови). Один из характерных – повышение амилазы в моче. При обзорной рентгенографии брюшной полости – признаки пареза кишечника, метеоризма толстой кишки, высокое стояние диафрагмы; в плевральных полостях может определяться жидкость. При ультразвуковом исследовании отмечается увеличение поджелудочной железы за счет воспаления, кисты, наличие абсцессов. В более сложных случаях проводится лапароскопия – осмотр органа через лапароскоп.
Симптомы приступа панкреатита легкой формы
При легких приступах панкреатита, боли постоянно ноющие, но терпимые и не такие резкие. Если боли резкие, приступами как судороги и невозможно разогнуться, то это уже тяжелая форма приступа панкреатита.
Обязательно сопровождается тошнотой и рвотой, причем рвота повторная, мучительная, не приносящая облегчения. Наблюдается повышение температуры, лихорадка с ознобами вызванная интоксикацией легкой формы. У больного наблюдается вздутие. Оно может сочетается как с задержкой стула, так и с жидким стулом и газами.
Последствия легкого приступа панкреатита
Последствия приступа панкреатита в легкой форме характеризуется тем, что все признаки заболевания, исчезают полностью после лечения.
Развивается небольшой отек поджелудочной железы, увеличение размера в определенных частях органа (головки, тела, хвоста).
Финал такого панкреатита может быть оптимистичным и поджелудочная может восстановится полностью как в функциональном, так и в анатомическом – структурном – отношении, при условии своевременного и правильного лечения.
Даже если приступ был в легкой форме, в любом случае надо сразу вызвать врача и остановить отек вовремя, т.к. никогда не знаешь чем может закончиться этот легкий приступ. Во первых легкая форма приступа может перейти в тяжелую, во вторых только срочная, своевременная остановка воспаления поджелудочной железы может привести к её полному восстановлению.
Первая помощь при приступах панкреатита
В первую очередь, быстрая госпитализация в хирургический стационар в первые часы заболевания, так как быстро начатое лечение может остановить воспаление на начальных этапах.
Пока приедет скорая необходимо обеспечить больному покой и постараться облегчить его страдания. Для этого необходимо уложить больного в удобную для него пользу.
Учитывая то, что боли не дают больному разогнуться и что любые движения, кашель и даже глубокое дыхание резко усиливают боль необходимо обеспечить полную неподвижность в полусогнутом состоянии. Лучше поставить его на колени и принять колено-локтевое положение. Либо как я во время приступа – больной стоит на коленях на полу, а тело кладет на кресло или диван высотой менее 1 м.
Если тяжело находится на коленях в полусогнутом состоянии, то можно лечь в согнутом состоянии, положив лед на живот.
В одной веселой песенке студентов-медиков есть такие слова: «Рвота и живот болит? Значит тут панкреатит. Что больному сделать надо? Холод, голод и блокаду». Т.е. полный голод, холод и покой до приезда врача. Во время приступа острого панкреатита категорически запрещается пить или есть. Никакой воды, еды! Полный покой поджелудочной железе!!!
Дышать лучше часто и поверхностно, чтоб не сдавливать диафрагмой поджелудочную и не вызывать новых приступов. Частое поверхностное дыхание особенно во время приступа в какой-то мере облегчает страдания больного.
Приступ панкреатита может быть недолгим и наступает мнимое облегчение, в любом случае сразу вызывайте скорую и не отказывайтесь от госпитализации иначе боль вернется еще большей силой и последствия могут оказаться плачевными.
Лечение острого панкреатита
В первые 3-4 суток назначаются строгий постельный режим, голод, щелочное питье (раствор соды, минеральная вода Боржоми), грелка со льдом на живот, промывание желудка холодной водой через зонд.
В инъекциях и в капельницах вводят спазмолитики (но-шпа, атропин, папаверин, баралгии), обезболивающие (анальгин, амидопирин), новокаин, новокаиновые блокады, реополиглюкин, гепарин, мочегонные для Снятия отека.
Для подавления панкреатической секреции, которая усугубляет воспаление железы, назначают алмагель, смесь Бурже, циме-тидин, ранисан, а также контрикал, гордокс, трасилол.
Для предупреждения вторичной инфекции проводится терапия антибиотиками (ампиокс, цефалоспорииы, гентамицин, канамицин).
Исход при отечной форме острого панкреатита благоприятный, при остальных (геморрагический, гнойный) – может оказаться летальным, в зависимости от степени интоксикации и состояния организма.
Приступ острого панкреатита может проявиться себя в двух формах:
— либо как оттек того или иного отдела поджелудочной железы
— либо как некроз (распад ткани железы) с нагноением и образованием множества абсцессов (гнойников) в ткани поджелудочной железы, кровоизлияниями.
Хронический панкреатит
Хронический панкреатит это нарушение работы поджелудочной железы, сопровождающееся недостатком выделения поджелудочного сока, необходимого для переваривания пищи.
Со временем хронический панкреатит приводит к грубой деформации органа. Исход заболевания – фиброз ткани поджелудочной железы или ее обызвествление.
Фибро?з — это уплотнение соединительной ткани с появлением рубцовых изменений в различных органах, возникающее, как правило, в результате хронического воспаления
Обызвествление (кальциноз) — отложение в тканях солей кальция, растворенных в крови и тканевых жидкостях. Кальциноз стенок артерий сопровождается нарушением функции сосудов органа.
Хронический панкреатит развивается либо после перенесенного приступа острого панкреатита (в 50-70% случаях), либо является первичным и развивается, постепенно и медленно (в 30-40% случаев).
Медленно прогрессирующее воспаление поджелудочной железы, сопровождается медленными нарушениями ее функций и постепенно приводит к нарушениям пищеварения в организме. Периоды обострений сменяются ремиссиями.
Обострения хронического панкреатита.
Первым симптомом обострения хронического панкреатита является болевой синдром (80-90%), т.е. боль при хроническом панкреатите говорит о его обострении.
Боли локализуются в подложечной части (условный треугольник с вершиной на своде ребер) и в левом подреберье, иногда в правом.
Боль обычно ноющая и усиливается после принятия пищи она появляется или усиливается спустя 1,5-2 часа после еды и часто провоцируется нарушением диеты. Т.е. употреблением жирных, острых, жареных блюд, а также запрещенных сырых овощей и фруктов.
Также боль может проявляться ночью. При обострении хронического панкреатита появляется вздутие живота, повышенное газообразование, метеоризм, урчание в животе, отрыжка, тошнота.
При хроническом панкреатите аппетит обычно сохранен, но пациенты боятся есть, так как после приема пищи боли усиливаются. Поэтому, как правило, хронический панкреатит сопровождается снижением массы тела, похуданием, что заставляет и больного, и врача думать о наличии рака. Часто в первые годы болезни больной впадает в депрессию.
Вначале болезни люди жалуются на периодические запоры и вздутие живота. Затем у них развивается картина вторичного панкреатического колита – стул становится жидким, со специфическим запахом, объем каловых масс увеличивается. Часто возникают кишечные колики, больных «мучают газы».
Только постоянная диета при хроническом панкреатите, может вывести организм в ремиссию (затихание болезни).
Мой опыт
Мой хронический панкреатит является следствием сильного приступа панкреатита. Я не могла ни разогнуться ни дышать нормально. Но скорую не вызывала, надеясь на то, что все пройдет.
Под утро все успокоилось, Это слава Богу! Я тогда близко не представляла чем это могло закончиться.
Сейчас держа руку на сердце честно говорю лучше вызовите врача и пусть вам как можно скорее остановят приступ, а именно оттек, который происходит в этот момент!!!
У меня на утро все успокоилось, я пошла к врачу, который выписал мне системы и все я забыла при эту болезнь. А через год у меня уже был ужасный дискомфорт в кишечнике и мне пришлось лечь в больницу.
Это было обострение уже хронического панкреатита. Я дошла до того, что бегала в туалет каждые 15-20 минут, в ушах стоял гул, головокружение, психика была на пределе, депрессия полнейшая т.к. я не понимала, что со мной и что делать чтобы все это успокоить.
Есть хотелось постоянно и в то же время я боялась съесть что нибудь опасное. Только после больницы, а именно капельниц, лекарств и диеты, мой организм пришел в более менее стабильное состояние.
Но через несколько месяцев, стул опять нарушился и снова начались боли. То ли от пищи, то ли от переедания. Если честно не знаешь на что думать.
Подробнее о своей истории болезни я написала на сайте http://alevtinabb.ru/. Если интересно можете почитать.
Сейчас состояние более менее стабилизировалось за счет правильного питания, диеты при панкреатите и лечения одним народным средством.
Я надеюсь, что каждый кто прочитал эту статью сделал для себя выводы и хотела бы, чтобы никто не повторял моих ошибок:
- Вызывайте врача сразу во время приступах панкреатита, чтоб как можно скорее остановить процесс воспаления.
- Лечите болезнь ещё в начале её развития.
Ну вот кажется и все про панкреатит. Надеюсь теперь у вас появилось более менее четкое понимание панкреатите. Если хотите что-то добавить не стесняйтесь, пишите в комментариях.
Если вы считаете, что статья действительно интересна и полезна, то буду вам очень признательна, если вы поделитесь этой информацией с вашими друзьями в соцсетях. Для этого просто нажмите на кнопки социальных сетей.
С уважением, Аля.
hronicheskiy-pankreatit.ru
Панкреатит, симптомы и первые признаки: что такое панкреатит?
Воспаление поджелудочной железы или панкреатит, именно так называется заболевание, на сегодняшний день, считается прогрессирующим недугом, который набирает обороты и поражает все больше населения.
За последние несколько десятилетий численность пациентов с диагнозом воспаление поджелудочно железы острой или хронической формы удвоилось. Панкреатит, симптомы проявляет не сразу, поэтому его тяжело диагностировать на ранних стадиях.

Что за болезнь панкреатит?
Что такое панкреатит знают многие со своего горького опыта, но не всем известна суть данной патологии. Поджелудочная железа – это орган, который одновременно отвечает за функцию пищеварения и выработки гормонов. Железистая ткань находится в постоянной работе и должна обеспечивать двенадцатиперстную кишку и кишечник панкреатическим соком.
Тело железы состоит из 3 частей: хвоста, головки и основы. Каждый из отделов отвечает за свои уникальные функции, поэтому поражение любого участка органа может вызвать расстройство здоровья и привести к печальным последствиям.
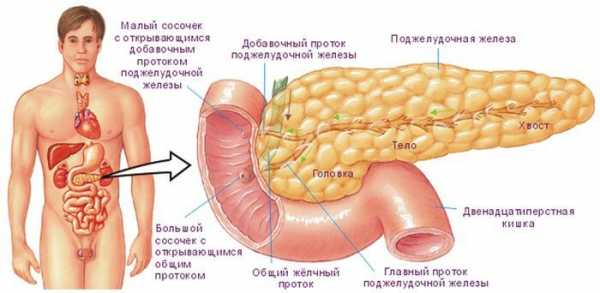
Одной из главных функций поджелудочной железы считают выработку ферментов. Это специальные соки, благодаря которым вся пища, которую ест человек, тщательно расщепляется на жиры, белки и углеводы. Поджелудочная железа вырабатывает основные ферменты, такие как амилаза, липаза и диастаза. Без них пищеварительный процесс невозможен и никакой другой орган не в состоянии заменить функции поджелудочной железистой ткани.
Кроме, ферментов железистая ткань продуцирует гормон инсулин. Инсулин в организме человека отвечает за контроль уровня сахара в крови. Проявление недостатка инсулина может чаще всего выражается в развитии сахарного диабета и осложнений здоровья больного.
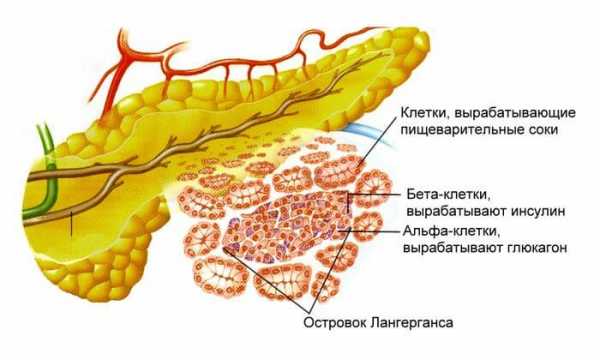
Воспаление поджелудочной железы вызывает невозможность ферментов попадать в двенадцатиперстную кишку, чтобы выполнять свои прямые обязанности – переваривание пищи. Вместо того, панкреатические соки начинают активизироваться в теле самой железы, разъедая ее ткани и провоцируя отмирание живых клеток для формирования ферментов и гормонов.
Панкреатит что это такое и опасен ли он для жизни человека?
Панкреатит – это не только крайне неприятный недуг, это потенциально опасная болезнь, которая при несвоевременном и халатном лечении может спровоцировать смерть пациента или серьезнейшие проблемы с пищеварительным трактом до конца жизни.
Виды панкреатита
Какой бывает панкреатит и как распознать его стадии? Признаки и симптомы панкреатита отличаются у человека с пораженной поджелудочной железой. Это вызвано тем, что патология имеет две основные формы развития недуга:
- Острая стадия.
- Хроническая стадия.
Обе стадии проявляются по-разному и могут наблюдаться у одного пациента на протяжении течения всего недуга.
Острая стадия
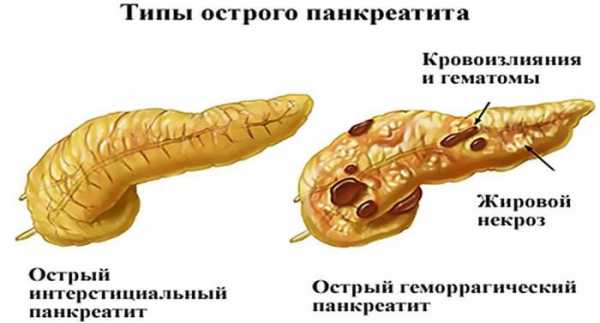
Стадия обостренного панкреатита сигнализирует о серьезном нарушении в работе поджелудочной железы. Острый панкреатит признаки проявляет мгновенно, человек теряет трудоспособность, появляется необходимость в постельном режиме.
При остром панкреатите функция подачи ферментов практически полностью прекращает свое выполнение. Соки блокируются в теле железы из-за отечности протоков или участков железистой ткани и начинают агрессивно разъедать живые ткани железы.
Это состояние считается тяжелым и требует медицинского вмешательства. Очень редко рецидив проходит самостоятельно без серьезных последствий для организма. При приступе доктора советуют незамедлительно обращаться за помощью в больницу. Только своевременное обследование, обнаружение очагов локализации болезни, определение точного диагноза и тщательно продуманное лечение может быстро вывести пациента с острой стадии.
Если больной не обратился за помощью к медикам, а решил самостоятельно бороться с патологией, даже не зная о ее деталях и нюансах, то существует большая вероятность, что лечение для пациента рано или поздно закончиться хирургическим столом.
При рецидиве и несвоевременном квалифицированном лечении может развиться некроз тканей железы, которые уже поражены ферментами, а также появится перитонит поджелудочной железы и органов брюшной полости.
Хронический панкреатит
Первые признаки панкреатита хронической формы довольно мягкие и сглаженные, по сравнению со стадией рецидива, поэтому пациент может их попутать с отравлением, несварением желудка или общим недомоганием.
Из-за того, что хронический панкреатит симптомы проявляет на более развитой стадии, эту болезнь называют «тихим убийцей». Многие люди считают, что при панкреатите хронической стадии нет никакой угрозы для жизни больного. Это глубочайшее заблуждение – это всего лишь утихшее состояние при воспалении поджелудочной железы, которое при любом удобном случая превратится в рецидив.
Хронический панкреатит также медленно наносит ущерб пищеварительному тракту, то есть он работает как недуг со слабыми проявлениями симптомов, но вред от него совсем немалый.
О хроническом панкреатите можно сказать лишь одно, что это коварная стадия, которая убивает организм годами и может даже не давать о себе знать до определенного момента, когда с недугом бороться будет уже крайне тяжело.
Симптомы проявления воспаления поджелудочной железы
Симптомы при панкреатите хронической и острой стадии отличаются всего лишь интенсивностью проявления, но в обеих случаях они напоминают сильное пищевое отравление с интоксикацией. Какие симптомы появляются при воспалительных процессах железистой ткани.
Боль
Боль – это один из первых признаков, по которому можно отличить панкреатит от обыкновенного пищевого отравления. Она локализуется в области подреберья с правой стороны. Болит сама железа, но при острой стадии синдром охватывает позвоночник и соседние органы, складывается впечатление, что болит вся окружность по кольцу. Иногда этот симптом принимают за радикулит и другие недуги позвоночника, но при панкреатите, кроме боли добавляются и другие характерные признаки.
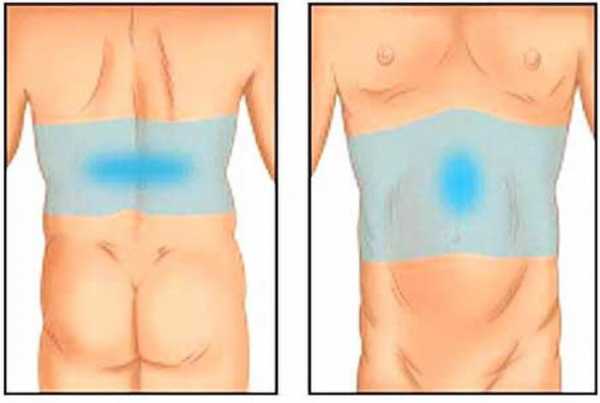
При остром панкреатите боль очень сильная, невыносимая, она не стихает даже в состоянии покоя. Она обязательно усиливается, если принять очередную порцию пищи. Проявляется такое состояние в разрушении живых тканей железы.
Пытаться снять боль самостоятельно с помощью обезболивающих или анальгетиков не стоит, это может только сбить с толку доктора при обследовании, после чего может быть поставлен неточный диагноз и подобрано неправильное лечение.
Боли при хроническом панкреатите бывают реже и носят ноющий характер. От них легко избавится, если вовремя исключить из рациона питания продукт, провоцирующий неприятные ощущения или устранить другой фактор.
Но важно отметить, что если боль утихает при определенном положении тела и не всегда зависит от питания, то срочно нужно пройти обследование, поскольку у больного может быть как панкреатит, так и гранулема на разной стадии развития.
Рвота и тошнота
Проявление этих симптомов характерны для обеих форм отечности поджелудочной железы. Тошнота носит постоянный характер, особенно при переедании, употреблении нездоровой пищи. Рвота начинается на стадии обострения и не приносит облегчения после позывов.
Это вызвано тем, что ферменты не поступают в полость кишечника и двенадцатиперстной кишки, а без панкреатического сока пищеварительный процесс невозможен, поэтому после нескольких часов пребывания пищи в желудке организм ее отвергает, чтобы не вызывать дополнительной интоксикации и гнилостных процессов.
Если рвота не прекращается в течение суток, положительного результата не наступает, то нужно немедленно обращаться к медикам. Рвотные позывы не только обезвоживают человеческий организм, но и еще больше раздражают пищевод, двенадцатиперстную кишку и протоки поджелудочной железы.
Проявление желтухи
Пожелтение кожных покровов больного, которые не подтверждаются симптомами традиционной желтухи, может быть спровоцировано панкреатитом. Железистая ткань и желчный мешок с протоками соседствуют, поэтому воспаление поджелудочной железы провоцирует механическое давление на протоки и тело желчного пузыря, после чего у пациента образуется «механическая желтуха». Типичное проявление «механической желтухи» считается пожелтение кожных покровов, которые особенно заметны на ладонях, лице и роговицах глаз.
Эти симптомы могут вызвать ряд других заболеваний, которые только усугубят состояние больного и негативно скажутся на всем здоровье человека.
Сахарный диабет
При проявлении панкреатита симптомы могут указывать не только на пищеварительный процесс, но и на изменение гормонального фона, а именно уровня инсулина в крови. Недостаток инсулина вызывается только в двух случаях: расстройство эндокринной системы, что приводит к недостаточному или полному отсутствию продуцирования данного гормона или же воспаление головки поджелудочной железы.
При сахарном диабете у пациента начинают очень медленно заживать все ранки на теле, моча приобретает цвет крепкого чая, что бросается в глаза, а кал наоборот теряет окраску.
Нарушение дефекации
Воспалительные процессы в тканях поджелудочной железы провоцируют нарушение пищеварительного тракта, тщательно налаженный механизм дает сбой, что сразу же отображается на дефекации. Пациенты страдают от постоянных диарей, которые сменяют затяжные запоры. Помимо этого, наблюдается повышенное газообразование в тонкой кишке и желудке, что доставляет больному массу неудобств и дискомфорт.
Интоксикация организма
Продуктом работы ферментов в теле железы выступают сильные токсины, которые всасываются через слизистые в кровь человека. Интоксикация катастрофически влияет на самочувствие больного, он теряет силы, пропадает трудоспособность, постоянное ощущение усталости и отравления.
Симптомы и лечение панкреатита целесообразно устанавливать после того, как пациент пройдет обследование у специалистов. Только после пальпации, УЗИ, МРТ и лабораторных анализов можно подтвердить наличие недуга и говорить о панкреатите.
Лечение панкреатита
Что это за болезнь ясно, но как ее лечить, чтобы избавиться от адских мучений и не навредить здоровью. Диагностировав панкреатит лечение нужно начинать незамедлительно. Важно помнить, что поджелудочная железа – это орган, который не регенерируется и каждая здоровая ткань, и клетка на счету. В организме нет другой системы или органа, который бы мог заменить работу железистой поджелудочной ткани, поэтому не стоит затягивать с борьбой ни на секунду.
В лечении панкреатита главную роль играет питание. Только вовремя пересмотрев свое меню можно повлиять на развитие недуга. Важно убрать из рациона пищу с большим количеством животных жиров, соленья, копчености, острые блюда и приправы. Особое внимание стоит уделить напиткам – алкоголь строго противопоказан при панкреатите, так же как и курение.
Диагностировав панкреатит симптомы и лечение, диета – это первое о чем будет настаивать лечащий врач. Не стоит полагаться только на свои, собственные знания в сфере народной медицины, лучше сразу пройти курс медикаментозного лечения, который поможет устранить все симптомы и поможет наладить как можно быстрее пищеварительный процесс.
Медикаментозное лечение состоит из следующих групп препаратов:
- Обезболивающие. Препараты помогают устранить спазмы гладких мышц поджелудочной железы и устранить болевой синдром.
- Противовоспалительные и антибиотики. Чтобы наладить проходимость протоков необходимо снять отечность в области пораженного участка.
- Противоферментные препараты. При обострении необходимо нейтрализовать работу закупоренных ферментов и предотвратить отмирание тканей железы.
- Ферменты. Для улучшения пищеварения и чтобы быстро наладить пищеварительный процесс приписывают употребление ферментов. Они на время разгружают поджелудочную железу и позволяют организму усваивать нужные вещества с желудка.
Если у больного нет возможности сразу обратиться к специалистам, то можно немного унять боль в домашних условиях. Для этого берут махровое полотенце, которое смачивают в холодной воде и прикладывают его на область железы, только со стороны спины. Ни в коем случае не нужно принимать перед походом к доктору анестетики, ведь их действие приглушит симптомы и не даст доктору полноценно увидеть всю картину болезни.
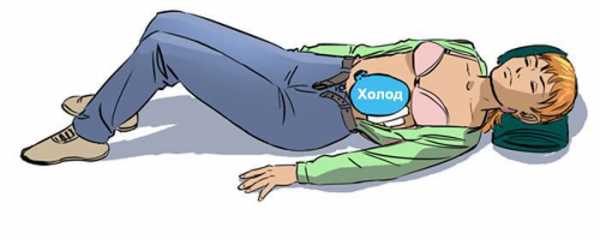
После того, как диагностировали панкреатит, причины симптомы лечение все зависит от самого пациента, от его отношения к своему здоровью и дальнейшего способа жизни. Постоянная диета, отсутствие вредных привычек, стабильное моральное состояние могут привести к стойкой ремиссии болезни.
pankreatsindrom.ru
симптомы, лечение, питание при панкреатите
Панкреатитом называют целый ряд синдромов и заболеваний, течение которых сопровождается воспалением поджелудочной железы. Когда железа воспаляется, выделяемые ею ферменты не выбрасываются в двенадцатиперстную кишку, а остаются в самой железе и начинают ее разрушать (происходит самопереваривание поджелудочной железы).
Панкреатит может протекать в острой и хронической форме.
Причины панкреатита

Острый панкреатит чаще всего возникает под воздействием следующих причин:
- Злоупотребление алкоголем.
- Заболевания толстого и тонкого кишечника (дивертикулы, энтероколит, энтерит, язва).
- Генетическая предрасположенность.
- Вирусные инфекции (гепатит С, пневмония, микоплазмоз, эпидемический паротит).
- Желчекаменная болезнь.
- Использование в течение длительного времени некоторых лекарственных средств (тиазидные диуретики, кортикостероиды, эстрогены).
- Закупорка протоков поджелудочной железы.
- Синдром Рейе.
- Болезнь Кавасаки.
- Гиперпаратиреоз.
- Осложнения муковисцидоза.
- Механические повреждения поджелудочной железы.
- Высокое содержание триглицеридов в крови.
Наиболее распространенной причиной развития хронического панкреатита является многолетнее злоупотребление алкоголем, а также частые приступы острого панкреатита. Из других причин следует отметить наследственную предрасположенность к развитию заболевания и нарушения обмена веществ, связанные с перееданием.
Симптомы панкреатита
Симптомы панкреатита у мужчин чаще всего свидетельствуют о развитии хронической формы заболевания, а симптомы панкреатита у женщин чаще указывают на острый тип болезни.
В период острой стадии заболевания признаки панкреатита напоминают симптомы сильного отравления. Это связано с тем, что начинается саморазрушение железы и попадающие в кровь токсины вызывают интоксикацию организма.
Ниже приведены основные симптомы острого панкреатита:
- Боль. При остром панкреатите наблюдаются тупые, режущие и очень интенсивные боли в подреберье. Если поражена часть железы, боли могут наблюдаться слева или справа (в зависимости от места поражения железы). Если воспалена вся железа, боль становится опоясывающей.
- Высокая температура.
- Повышение или снижение давления.
- Изменение цвета лица. Кожа лица сначала бледнеет, затем приобретает землистый оттенок.
- Тошнота, икота, отрыжка, сухость во рту.
- Рвота с желчью.
- Запор или диарея.
- Одышка.
- Вздутие живота.
- Появление на пояснице или вокруг пупка синюшных пятен.
При появлении подобных симптомов необходимо немедленно вызвать «скорую помощь», так как состояние пациента постоянно ухудшается, что может привести даже к летальному исходу.
Наиболее характерными признаками хронического панкреатита являются:
- Панкреатические колики (мучительные, долгие боли в правом боку).
- Урчание в животе.
- Метеоризм.
- Рвота.
- Понос.
- Отрыжка.
- Потеря аппетита.
- Снижение массы тела.
- Появление на коже спины, груди и живота круглых красных пятен (симптом Тужилина).
Что делать при приступе панкреатита?
 Основными действиями, которые необходимо выполнить при приступе панкреатита, являются:
Основными действиями, которые необходимо выполнить при приступе панкреатита, являются:
- Обеспечение пациенту покоя.
- Наложение в область солнечного сплетения бутылки или грелки с холодной водой.
- Принятие пациентом спазмолитика (например, «Но-шпы»).
- Полный отказ от еды на 2-3 дня.
- После того, как приступ закончится, и обострение пойдет на спад назначается специальная диета с повышенным содержанием белка и пониженным содержанием углеводов и жиров. Питаться нужно 5-6 раз в день, пища не должна быть холодной или горячей. Острая, жирная, копченая пища, маринады и консервы полностью запрещены. То же самое относится к алкоголю, газировке и кислым сокам.
Лечение панкреатита медикаментами
Лекарства при панкреатите назначают для купирования воспалительного процесса, устранения патогенных факторов, снижения болевых ощущений, нормализации пищеварения в тонком кишечнике.
В период обострений панкреатита помимо традиционных холода, голода и покоя пациентам назначают антациды («Альмагель», «Маалокс»), «Циметидин».
 Для снятия болей назначают спазмолитики («Но-шпа»). При сильных и продолжительных болях вводят баралгин и анальгин.
Для снятия болей назначают спазмолитики («Но-шпа»). При сильных и продолжительных болях вводят баралгин и анальгин.
Для предупреждения инфицирования при обострении хронического панкреатита часто используют антибиотики («Гентамицин», «Ампициллин»).
Больным назначается щадящая, малокалорийная диета, которая со временем расширяется.
Несколько раз в год проводятся курсы лечения препаратами, которые стимулируют обменные процессы в организме («Метилурацил» или «Пентоксил»). Каждый курс длится от трех недель до месяца.
При лечении панкреатита у детей необходимо обеспечить покой поджелудочной железе, снять болевые ощущения, соблюдать диету.
Лечение панкреатита народными средствами
Следует помнить, что народные средства могут использоваться в лечении панкреатита только в качестве дополнительной терапии и только с разрешения врача.
Для лечения панкреатита используют следующие средства народной медицины:
- Два листа золотого уса заливают 0,5 л кипятка, ставят на слабый огонь и кипятят 15 минут. Затем охлаждают смесь в течение 8 часов. Перед употреблением настой подогревают до теплого состояния на водяной бане и пьют перед едой (за полчаса). В день необходимо выпить три столовых ложки настоя.
- Сбор трав. Для приготовления сбора берутся в равных количествах череда, сушеница, хвощ, цветки ромашки и календулы, зверобой, полынь и шалфей. Травы перемешивают и измельчают. Затем готовят настой (берется столовая ложка сбора на стакан кипятка, настаивается в течение часа, процеживается). Настой употребляют трижды в день, по полстакана, за полчаса до еды.
- Сок моркови и картофеля. Берут две моркови и две картофелины, отжимают из них сок и пьют натощак, утром, в течение недели.
- В равных количествах берут корни лопуха, девясила и одуванчика, измельчают и смешивают их. Полученную смесь кладут в кипящую воду (десертная ложка смеси на стакан воды), 15 минут кипятят, затем в течение часа настаивают. После этого настой процеживают и пьют перед едой, по столовой ложке, три раза в день.
- Берут семена тмина (2 чайные ложки), заливают стаканом горячей воды и настаивают 2 часа. Затем смесь процеживают и принимают трижды в день, до еды, по полстакана.
- Настой пустырника, бессмертника и календулы. Берут по одной столовой ложке вышеперечисленных трав, перемешивают и заливают литром кипятка. Накрывают полученную смесь тканью, настаивают в течение часа, затем процеживают. Принимать полученный отвар нужно 6 раз в день, по полстакана.
- Берется кора барбариса, измельчается. Затем измельченная кора барбариса добавляется в кипящую воду (чайная ложка коры на стакан воды), кипятится в течение 15 минут, после чего полученный отвар остужают и употребляют перед едой, по столовой ложке, трижды в день.
Что можно есть при панкреатите?
Ниже приведены разрешенные к употреблению при панкреатите продукты:
- Овощи. Разрешены отварные или запеченные кабачки, свекла, морковь, картошка, цветная капуста, брокколи, огурцы (в виде пюре).
- Фрукты. Разрешены ананасы, сладкие яблоки, бананы, клубника, авокадо.
- Молочные продукты. Молоко в чистом виде при панкреатите употреблять не рекомендуется. Из молочных продуктов наиболее подходящими считаются кисломолочные продукты (простокваша, кефир). Можно есть нежирный (до 9%) творог. Из сыров разрешены к употреблению моцарелла, адыгейский, гауда.
- Мясо. Так как при панкреатите запрещены жиры, из всех видов мяса разрешено употреблять в пищу только отварную постную телятину.
- Яйца. Разрешается съедать в неделю не более 2 яиц всмятку. Лучше всего есть только белок.
- Макаронные изделия, крупы, каши. Разрешены рисовая, манная, гречневая и овсяная каши. Макароны при панкреатите также разрешены.
- Рыба. Допускается употребление нежирной рыбы (щука, треска, минтай, судак), приготовленной на пару или запеченной.
- Хлеб. Разрешается только белый хлеб (лучше немного подсушенный) и несладкое печенье (например, галетное).
- Сахар. Не рекомендуется при панкреатите. Иногда можно позволить себе желе, зефир или мармелад.
- Напитки. Разрешены к употреблению отвары шиповника, лекарственных средств, кисель, компот, слабо заваренный чай, минеральная вода.
Информация о схожих заболеваниях:
Посоветуйте статью друзьям
pro-simptomy-lechenie.ru