Пароксизмы при различных заболеваниях. Особенности проявлений
Пароксизмом называют синдром клинических признаков, присущий какому-либо патологическому состоянию, который возникает спонтанно, на фоне видимого здорового состояния или как ухудшение хронического течения какой-либо болезни. В основе пароксизма всегда лежат церебральные нарушения, поэтому, несмотря на большой набор разнохарактерных патологий, для которых может быть характерно проявление пароксизма, во всех случаях обнаруживается общая этиологическая картина. Кроме того, характерными особенностями пароксизма являются: кратковременность, обратимость расстройств, склонность к регулярным рецидивам и стереотипность.
Другими словами, пароксизм, это – не отдельное заболевание, а свойство некоторых болезней проявляться в виде усиленной симптоматики по причине нарушения функций головного мозга. По этой причине возникновение пароксизмов склонно именно для церебральных патологий.
С целью выявления общих этиологических факторов, вызывающих пароксизмы при разных болезнях, было исследовано огромное количество пациентов с такими диагнозами как: эпилепсия, мигрень, вегетососудистая дистония, неврозы и невралгии. Рассматривался широкий спектр диагностических критериев, начиная от картины крови и заканчивая изучением психического состояния пациентов на общем фоне факторов риска. Благодаря данным исследованиям, была получена исчерпывающая картина факторов, способствующих возникновению пароксизмов, и дополнен список диагнозов, для которых свойственно проявление пароксизмального состояния.
Заболевания с характерными проявлениями пароксизма
- Некоторые наследственные заболевания активно провоцируют появления пароксизмов центрального характера. Из них, наиболее часто встречаются системные дегенерации центральной нервной системы (болезнь Вильсона-Коновалова, болезнь Туретта), болезни обмена веществ, обусловленные наследственностью (фенилкетонурия, болезнь Гоше, лейкодистрофии, гликогенозы, галактоземии), группа эпилептических заболеваний и другие.
- Органические заболевания нервной системы. В первом ряду находятся черепно-мозговые травмы, постравматические церебрастении, каузалгии. Новообразования в головном и спинном мозге, сосудистые патологии сетей головного мозга, инсульты, ишемические болезни, невралгии тройничного, языкоглоточного и верхнегортанного нерва.
- Проявление пароксизмов характерно для некоторого ряда заболеваний психовегетативного синдрома: вегетососудистые патологии, синдром Чарлена, Синдром Сладера, неврозы, мигрени, депрессивные состояния, истерия, аффективные расстройства.
- Пароксизмальные состояния при некоторых заболевания внутренних органов – врожденные пороки сердца, инфаркты миокарда, почечная недостаточность, уремия, острые гепатиты, печеночная кома, пневмонии, бронхиальная астма, злокачественные болезни легких, заболевания крови.
- Болезни эндокринной системы и метаболические нарушения – феохромоцитома, болезнь Кушинга, климактерический синдром, гипоксия, гиперкапния;
- Пароксизмы характерны всего ряда инфекционных энцефалитов, нейросифилиса, осложнений после вакцинации, паразитарных инвазий (цистицеркоза, эхинококкоза).
- Часто провоцируют пароксизмальное состояние интоксикации вследствие алкогольного и наркотического отравления, длительного употребления некоторых лекарственных препаратов, технических отравлений.
Некоторые особенности пароксизмальных проявлений
Как уже говорилось, пароксизмы возникают по причине нарушений функциональности головного мозга и дополняют общую картину болезни симптомами, характерными для церебральных нарушений, что является одной из основных особенностей пароксизмов.
Необходимо различать первичный и вторичный пароксизмальный генез. Первичный характер пароксизмов обусловлен врожденными факторами проявления – генетической расположенностью или нарушениями в головном мозге, возникшими в период эмбрионального развития. Вторичные пароксизмы возникают при жизни по причине воздействия различных внутренних или внешних факторов.
Кроме того, современная наука отличает:
- Пароксизмальная реакция – одноразовое, эпизодическое проявление пароксизма, в ответ на шоковое состояние нервной системы, к примеру, при резком повышении температуры тела, травмировании, острой кровопотере.
- Пароксизмальный синдром сопровождает заболевание на протяжении всего течения.
- Пароксизмальное состояние – регулярные кратковременные пароксизмальные приступы, затрагивающие все сферы организма. Наиболее часто пароксизмальное состояние сопровождает мигрень.
На ранних этапах болезни, пароксизмы служат защитным механизмом, стимулирующим компенсаторную составляющую, однако, при регулярном проявлении – в виде синдрома и состояния, сами начинают служить осложняющим фактором болезни.
Кроме того, существует упрощенная классификация пароксизмов по наличию причинно-следственных связей между эпилептическими проявлениями и пароксизмальным состоянием. Различают:
- Пароксизмы эпилептической природы, сопровождающие одноименное заболевание либо дополняющие эпилептической симптоматикой другое органическое церебральное расстройство.
- Пароксизмы неэпилептические, которые характеризуются простым усилением клинических признаков какой-либо болезни и не имеющие эпилептической основы.
В свою очередь, неэпилептические пароксизмальные состояния разделяют по преимущественному проявлению отдельных клинических признаков:
- Мышечные дистонические синдромы, характеризующихся непроизвольными и неконтролируемыми повторяющимися спазмами отдельных мышечных групп – тики, судороги.
- Миоклонические синдромы – резкие, короткие, единичные подергивания отдельной мышцы, мышечной группы или генерализованного состояния. В отличие от дистонических синдромов, отличаются единичным вздрагиванием за определенный промежуток времени.
- Головные боли. Основной признак мигренеподобных пароксизмов.
- Вегетативные расстройства с соответствующим набором симптоматики.
Мигренеподобные пароксизмы
Головные боли – один из самых частых признаков церебральных патологий. Выделены несколько основных этиологических причин, способствующих возникновению головной боли: сосудистые нарушения, мышечные напряжения, ликвородинамические причины, невралгическая этиология, смешанная и центральная.
Каждому этиологическому фактору свойственен отдельный механизм возникновения болевых ощущений, однако в основе всегда лежит нарушение функционирования нервных клеток головного мозга. В частности, мигрени свойственны сосудистые нарушения, когда повышенное или пониженное кровяное давление в сети церебральных капилляров обеспечивают регулярную недостаточную трофику нейронов, либо происходит давление расширенных кровеносных сосудов на мозговые ткани.
Пароксизмы при мигрени принадлежат неэпилептическому ряду и выражаются в виде регулярных приступов болевых ощущений в области одной стороны головы. Болевые ощущения носят мучительный и весьма продолжительный характер, простираясь, порой, на несколько суток. Особенностью мигренеподобных пароксизмов является достаточная устойчивость к лечению – остановить боль бывает крайне затруднительно.
Неординарной особенностью мигрени является тот, факт, что пароксизмальное состояние при данной патологии может являться одновременно клиническим признаком, а также – вступать в комплекс симптоматики других церебральных патологий. Такая ситуация значительно затрудняет постановку правильного диагноза – разглядеть сторонние заболевания за мигренозными приступами крайне сложно.
onevroze.ru
Пароксизмальное состояние — что это? Пароксизмальные состояния в неврологии: причины, симптомы, лечение
Есть немало болезней, симптомы которых способны оказать значительное негативное воздействие на состояние здоровья. Помимо этого факта существует еще и такая проблема, как пароксизмальное состояние головного мозга. Суть ее сводится к тому, что симптоматика определенных заболеваний на короткий промежуток времени ощутимо усиливается. Подобный процесс может представлять серьезную угрозу для жизни человека, по причине чего однозначно заслуживает внимания.
Синдром пароксизмальных состояний
Для того чтобы понять суть данного диагноза, нужно разобраться с некоторыми терминами. Под пароксизмом, или приступом, нужно понимать преходящее нарушение функций каких-либо систем или органов, которое происходит внезапно. Подобное состояние делится на два основных вида: эпилептическое и неэпилептическое.

Но если говорить в общем, то речь идет о ситуации, когда определенный болезненный припадок резко усиливается до наивысшей степени. В некоторых случаях определение «пароксизмальное состояние» используют для описания периодически возвращающихся симптомов конкретной болезни. Речь идет о таких проблемах со здоровьем, как болотная лихорадка, подагра и др.
По сути пароксизмы являются отражением появившейся дисфункции вегетативной нервной системы. Самые распространенные причины возникновения подобных приступов — это неврозы, гипоталамические расстройства и органическое поражение мозга. Кризами может сопровождаться мигрень и приступы височной эпилепсии, а также выраженная аллергия.
Несмотря на тот факт, что есть несколько форм, через которые проявляется пароксизмальное состояние, симптомы с похожими характеристиками можно найти во всех случаях. Речь идет о следующих признаках: стереотипность и склонность к регулярным рецидивам, обратимость расстройств и кратковременность. Независимо от того, на фоне какой болезни дал о себе знать пароксизм, данная симптоматика будет присутствовать в любом случае.
Провоцирующие факторы
Итак, понимая, что в основе такой проблемы, как пароксизмальное состояние, фактически всегда лежат церебральные нарушения, стоит обратить внимание на те заболевания, которые могут привести к внезапному ухудшению физического состояния, без проявления до этого заметных симптомов.
Именно этот факт позволяет утверждать, что при всем обилии различных патологий, служащих фоном для криза, практически всегда можно проследить единую этиологическую картину.

Нужно понимать, что медики уделяют достаточно внимания данной проблеме, поэтому было проведено исследование состояния значительного количества пациентов с целью выявления общих этиологических факторов, которые и приводят к возникновению пароксизмов. Обследования были ориентированы преимущественно на работу с такими болезнями, как вегетососудистая дистония, мигрень, эпилепсия, невралгии и неврозы и др.
Какие заболевания приводят к возникновению криза
В итоге упомянутых выше исследований был составлен список болезней, имеющих характерные признаки пароксизма:
— Метаболические нарушения и болезни эндокринной системы. Это климактерический синдром, болезнь Кушинга, феохромоцитома, гиперкапния и гипоксия.
— Алкогольное и наркотическое отравление также способно спровоцировать пароксизмальные состояния. Подобное воздействие могут оказать технические отравления и некоторые виды лекарственных препаратов.
— Резкое усиление симптомов возможно при таких заболеваниях внутренних органов, как пневмония, печеночная кома и др.
— Пароксизм может проявляться и на фоне болезней психовегетативного синдрома (неврозы, мигрени, истерия, депрессивные состояния и др.).

— Наследственные заболевания также играют не последнюю роль в провоцировании такой проблемы, как пароксизмальное состояние. Это может быть воздействие болезней обмена веществ, системных дегенераций ЦНС и др.
— Не стоит сбрасывать со счетов заболевания нервной системы органического типа. Речь идет прежде всего о посттравматических церебрастениях, черепно-мозговых травмах и каузалгиях. Но свою негативную роль могут сыграть и сосудистые патологии головного мозга, а также невралгии и ишемические болезни.
Как может проявляться пароксизм: особенности
Как говорилось выше, в подавляющем большинстве случаев резкое обострение симптоматики происходит вследствие нарушения функций головного мозга. К тому же часто фиксируются проявления, которые напрямую связаны с церебральными нарушениями, и это является одной из ключевых особенностей данного состояния.
Помимо этого нужно понимать, что есть как первичный, так и вторичный пароксизмальный генез. Первичный обусловлен исключительно врожденными факторами проявления, такими как нарушения в головном мозге и генетическая расположенность, формирующаяся еще в период развития эмбриона. Вторичный пароксизм является следствием влияния внутренних и внешних факторов. Проявляется он уже при жизни.
На этом особенности подобной проблемы не заканчиваются. Фиксируются такие пароксизмальные состояния в неврологии, которые сопровождают болезнь на протяжении всего периоде ее течения. Также резкое усиление симптомов может иметь одноразовый характер и являться следствием шокового состояния ЦНС. Одним из ярких примеров является острая кровопотеря или резкое повышение температуры.
Бывают и такие случаи, когда пароксизмальные приступы, имея кратковременный и регулярный характер, оказывают влияние на состояние всего организма. Такие приступы часто проявляются на фоне мигрени.

Подобные изменения в теле способны выполнять функцию защиты, за счет за счет чего происходит стимулирование компенсационной составляющей. Но это возможно лишь на ранней стадии заболевания. А вот синдром пароксизмальных состояний — это очень опасно, поскольку он превращается в значительный усложняющий фактор при заболеваниях, которые изначально нельзя назвать простыми.
Результаты обследования состояния детей
Для того чтобы понять, как выглядят неэпилептические пароксизмальные состояния у детей, есть смысл обратить внимание на несколько актуальных примеров.
Прежде всего это задержки дыхания, имеющие кратковременный характер. К подобной проблеме может привести сильный испуг, фрустрация, боль, а также какая-либо неожиданность. Во время такого состояния ребенок может кричать, при этом сам крик задерживается на выдохе, после чего часто следует потеря сознания. Иногда появляются клонические подергивания. Подобный приступ длится, как правило, минуту. Возможна выраженная брадикардия и произвольное мочеиспускание.

Приступы такого рода чаще всего фиксируются в возрастном периоде от 6 месяцев до 3 лет. При этом хорошая новость заключается в том, что их наличие не сулит повышение риска ухудшения познавательных способностей или появления эпилепсии.
Пароксизмальное состояние у ребенка — что это? Стоит уделить внимание еще одному примеру, наглядно демонстрирующему подобную проблему. Речь идет о потере сознания. Обморок в этом случае является результатом острой недостаточности кровообращения в области головного мозга. Фактически это не что иное, как проявление сосудистой лабильности.
Обмороки проявляются в основном у подростков, среди детей, которые находятся в раннем возрасте, подобные состояния — явление редкое. Что касается причин данной проблемы, то к ним можно отнести резкий переход из горизонтального в вертикальное положение, а также состояние сильного эмоционального возбуждения.
Начинается обморок с того, что возникает ощущение потемнения в глазах и головокружение. При этом как потеря сознания, так и утрата мышечного тонуса происходят в одно время. Всегда есть вероятность того, что во время угнетения сознания ребенка могут появиться кратковременные клонические судороги. Как правило, дети не пребывают в бессознательном состоянии, обусловленном обмороком, более 1 минуты.
Рефлекторная эпилепсия — это еще одна проблема, причиной которой может стать пароксизмальное состояние у ребенка. Что это достаточно опасное состояние, говорить излишне. Провоцировать подобные проявления могут стрессовые ситуации и вспышки света. А вот сложная деятельность и слуховые раздражители вряд ли станут причинами появления рефлекторной эпилепсии.
Неэпилептическая форма
Рассматривая синдром пароксизмальных состояний, стоит уделить внимание тем заболеваниям, которые чаще других сопутствуют подобным кризам.
Можно выделить четыре основных типа болезней в рамках данной группы, которые фиксируются в клинике чаще остальных и, в свою очередь, имеют другие более конкретные формы. Речь идет о следующих проблемах:
— головные боли;
— миоклонические синдромы и другие гиперкинетические состояния;
— вегетативные расстройства;
— мышечные дистонические синдромы и дистонии.
В большинстве случаев данные проблемы фиксируются у пациентов, не достигших совершеннолетия. Но в последнее время все чаще пароксизмальное состояние впервые дает о себе знать уже в зрелом возрасте. Также возможно динамичное прогрессирование симптомов указанных выше заболеваний, которые утяжеляются на фоне хронических и острых нарушений мозгового кровообращения либо же возрастных церебральных расстройств.

Важно брать во внимание и тот факт, что в некоторых случаях неэпилептические пароксизмальные состояния могут быть следствием воздействия определенных лечебных препаратов, прописываемых для нейтрализации недостаточности кровообращения, а также таких заболеваний, как паркинсонизм и некоторые психические расстройства, обусловленные старческим возрастом.
Эпилепсия и пароксизмальные состояния
Это достаточно непростой диагноз по уровню своего негативного воздействия на человека. Но прежде стоит вспомнить о том, что такое эпилепсия. Речь идет о хроническом патологическом заболевании головного мозга, которое характеризуется судорогами, имеющими разную клиническую структуру и постоянно при этом повторяющимися. Для такого состояния характерны также психопатические пароксизмальные и несудорожные проявления.
Возможно развитие двух форм эпилепсии: генуинной и симптоматической. Последняя является следствием черепно-мозговых травм, интоксикаций, опухолей головного мозга, острых нарушений кровообращения в области головы и т. д.
Стоит понимать, что особая взаимосвязь эпилептического очага и разных отделов нервной системы обусловливает возникновение повторных судорог различной клинической структуры. К такому итогу могут привести некоторые особенности патологического процесса.
Помимо этого могут встречаться и другие пароксизмальные состояния
Разные формы припадков
Эпилепсия — это не единственная форма проявления нарушений работы ЦНС. Есть и другие пароксизмальные состояния в неврологии, которые можно отнести к категории эпилептических.
Одним из ярких примеров являются сенсорные (чувствительные) джексоновские припадки. Их проявление происходит, когда человек находится в сознании. Симптомы при этом сводятся к покалыванию и онемению в лице, конечностях и половине туловища. В некоторых случаях сенсорные припадки могут перейти в двигательные, что значительно усложнит состояние больного.

Внимание стоит уделить и джексоновской эпилепсии. В этом случае возможные как чувствительные, так и двигательные припадки. Последние особенно проблематичны, поскольку они подразумевают судороги мышц части лица и конечностей, которые расположены на противоположной от эпилептического очага стороне. При этом нарушения в сознании, как правило, не наблюдаются. В некоторых случаях двигательные припадки могут перейти в генерализованные.
Сложные абсансы могут быть атоническими, миоклоническими и акинетическими. Первые дают о себе знать посредством внезапного падения, причиной которого является резкое снижение постурального тонуса ног. Что касается миоклонической формы, то для нее характерны ритмичные кратковременные подергивания мышц, сопровождающиеся выключением сознания. Акинетический абсанс — припадок с обездвиженностью, в результате которого также вероятны падения.
Возможно проявление и малых абсансов, при которых человек также погружается в бессознательное состояние. Никаких ощущений недомогания по его завершении нет. Сам момент припадка больной часто не может вспомнить.
Кожевниковская эпилепсия характеризуется ограниченными короткими судорогами, имеющими клонический характер. Захватывают они чаще всего мышцы рук, но воздействию данного процесса может подвергнуться язык, лицо и даже ноги. Потеря сознания при таких судорогах — явление редкое.
Генерализованный эпилептический статус
Такая форма проявления припадков является достаточно серьезной для того, чтобы уделить ей отдельное внимание. Фактически речь идет о развитии тонико-клонических судорог во всех участках тела. Такое пароксизмальное состояние проявляется внезапно, при этом фиксируется легкое мышечное напряжение и умеренное расширение зрачков. На этом симптомы не заканчиваются и переходят в тоническую фазу, длящуюся от 15 мин до получаса.
Для тонической фазы характерно напряжение туловища, конечностей, а также жевательных и мимических мышц. При этом тонус тела становится настолько высоким, что изменить положение тела фактически невозможно.

Что касается клонической фазы, то ее продолжительность составляет 10-40 с, во время которых фиксируются ритмические смыкания ротовой щели. В таком состоянии есть высокий риск того, что человек прикусит язык, в результате чего изо рта может выделяться пена красноватого цвета (окрашивается кровью).
Следующая фаза генерализованного статуса — это расслабление, которое выражается в самопроизвольной дефекации и мочеиспускании. На этом неприятности не заканчиваются: каждый припадок завершается постпароксизмальным истощением. Другим словами, наступает угнетение рефлексов, гипотония мышц и углубление комы. Длится такое состояние в среднем 30 минут. Далее наступает финальная фаза эпилептической прострации.
Как помочь в случае припадков
Лечение пароксизмальных состояний — это удел специалистов, имеющих высокую квалификацию. Поэтому, если стали заметны признаки одиночного припадка, особенно когда он первый, больного нужно срочно госпитализировать в нейрохирургическое или неврологическое отделение. Там его смогут обследовать и определить актуальный план лечения.
Важно проследить за тем, чтобы до того, как больной будет доставлен в больницу, он не получил каких-либо травм. Также стоит положить обернутую в бинт ложку в полость рта или использовать роторасширитель.
В большинстве случаев процесс лечения больных с эпилептическим статусом начинается уже в машине скорой помощи. Если медиков еще нет рядом, а у человека продолжается припадок, то первое, что нужно сделать, — это исключить возможность аспирации рвотных масс или механической асфиксии по причине выпадения языка. Для этого нужно ввести воздуховод в рот, предварительно освободив его. Также есть смысл попытаться блокировать судороги и поддержать сердечную деятельность.
Что касается неэпилептических форм, то здесь причины пароксизмальных состояний могут быть абсолютно разными. Все зависит от ключевого заболевания, симптомы которого и обостряются. Поэтому самое лучшее, что можно сделать, — это как можно быстрее доставить человека в больницу, где его смогут обследовать и поставить точный диагноз.
Итоги
Пароксизмальные состояния можно отнести к той категории заболеваний, которые способны не только значительно ухудшить состояние человека, но и привести к летальному исходу. Это означает, что в случае появления припадков или других симптомов данной проблемы нужно основательно заняться лечением. Если пустить все на самотек, то риск печального итога значительно возрастет.
fb.ru
Приступы мигрени и мигренеподобные головные боли: симптомы и лечение
Часто любая головная боль в просторечии называется мигренью. Однако истинная мигрень имеет четко выраженные признаки, симптоматику, методы диагностики и способы лечения. Болезнь под названием мигрень МКБ 10 (международная классификация болезней в 10-ой редакции) выделяет в отдельную категорию заболеваний внутри общей VI группы, к которой относятся головные боли различного характера.
Общие сведения о мигрени
Далеко не каждая головная боль является мигренью. Мигренозные боли составляют около 15% от общего количества болей в голове, с которыми люди обращаются к специалистам.
Мигрень – это периодические приступы односторонней острейшей пульсирующей головной боли, которая часто сопровождается тошнотой или рвотой и преимущественно локализуется в области глаз, лба и висков.
Существует определенная группа людей, которые наиболее подвержены мигренозным атакам. Выделяются следующие основные факторы, влияющие на вероятность заболевания мигренью:
- пол – женщины болеют почти вдвое чаще мужчин;
- возраст – приступы головной боли, обусловленные мигренью, чаще всего наблюдаются у сравнительно молодого населения в возрасте 20-35 лет;
- генетика – 60-90 детей из 100 заболеют мигренью, если ей подвержены и папа, и мама, 70 – если только мама и 20 – если только папа, то есть заболевание передается по наследству по материнской линии;
- психоэмоциональные особенности человека – чаще других заболеванию подвержены люди с активной жизненной позицией и высокими амбициями, а также люди, которые, наоборот, консервативны, замкнуты, имеют повышенный уровень тревожности, тяжело идут на контакт с другими людьми.
Мигренозная цефалгия – код по МКБ 10 G43 – является одной из самых трудноконтролируемых головных болей, причиняющей человеку большие страдания и часто лишающей его работоспособности и возможности вести привычный образ жизни. Существует 3 степени тяжести мигрени:
- легкая – дает возможность продолжать делать домашние дела и работать;
- средняя – человек не может выполнять домашние дела и не может работать, при этом он не чувствует потребности лечь в постель;
- тяжелая – принуждает лечь в кровать.
Механизм возникновения заболевания
До сих пор истинные причины, которые объясняют мигренозные головные боли, не выявлены. Есть ряд предположений, часть из которых подтверждена различного рода наблюдениями, и, возможно, является объяснением приступов этого вида цефалгии:
- Повышенная активность гипоталамуса.
- Расширение кровеносных сосудов, стенки которых сдавливают близлежащие нервные клетки.
- Нарушение обменных процессов при выработке серотонина.
При этом существует целый ряд факторов, провоцирующих возникновение приступов мигрени:
- особая чувствительность к какой-либо еде или алкоголю;
- бессоница;
- перемена погодных условий;
- перенапряжение;
- яркий свет, моргающая лампочка;
- резкий запах;
- гормональный фон у женщин во время менструального цикла.
Обычно каждый человек, страдающий мигренью, знает, какой из факторов оказывает на него негативное влияние.
При возникновении очередного приступа мигрени следует попытаться понять, что его спровоцировало. Это поможет в дальнейшем избежать новых мигренозных атак или сделать их более редкими и слабыми.
Симптомы
Заболевание имеет достаточно точно описанную симптоматику, чтобы отличить его от других головных болей:
- Вид боли – приступообразная, пульсирующая, средней или сильной интенсивности, односторонняя (двусторонняя мигрень существует, но является очень редким заболеванием), охватывающая области виска, лба или глаза. При возникновении физической нагрузки, шуме, ярком свете, наклонах головы боль становится более интенсивной.
- Продолжительность приступа – от 4 часов до 3 дней.
- Периодичность – от нескольких раз в месяц до нескольких раз в год. Диагноз мигрень ставится при наличии пяти схожих приступов.
- Сопутствующие состояния – тошнота и рвота, неприносящие облегчения.
- Наличие выявленных факторов, провоцирующих приступ.
- Состояние после приступа – физическое истощение, слабость, апатия.
Все приступы мигрени делятся на две большие группы: мигрень общая и мигрень классическая.
Общая мигрень
Наблюдается у 70% людей, страдающих этим видом головной боли. Приступ возникает внезапно и имеет классические симптомы. Также этот вид мигрени называется мигренью без ауры.
Классическая мигрень
Другое название заболевания – мигрень с аурой. Аура – это специфическое состояние, которое возникает у человека перед мигренозным приступом, и является его предвестником. Длительность проявления ауры занимает от 5 до 60 минут и может иметь следующие виды:
- зрительная аура – проявляется в возникновении в поле зрения одного глаза ярких вспышек, молний, змеек, бликов, предметы могут менять свои очертания;
- одностороннее онемение конечностей;
- гемиплегическая аура – правые или левые конечности перестают двигаться.
- базилярная форма – возникает шум в ушах и головокружение, иногда случаются обмороки, начинают появляться проблемы во внешней и внутренней областях поля зрения;
- вегетативная форма – появляются панические атаки, страх, дрожь, слабость, учащается дыхание и сердцебиение;
- мигрень с аурой без боли – особый вид мигрени, свойственный пожилым людям, при котором после всех проявлений ауры боль не наступает, но возможно легкое головокружение.
По времени аура может быть пролонгированной, если длится более часа, иметь острое начало, когда все ее проявления занимают около 4-5 минут, и обычной.
Очень важно то, что все проявления ауры полностью исчезают, когда приступы головной боли заканчиваются, то есть это явление обратимое.
Диагностика
Специальных проб или анализов, чтобы выявить мигрень, не существует. Однако при подозрении на мигренозную цефалгию терапевт, к которому происходит первичное обращение, направляет больного на консультацию к неврологу.

Прием пациента у невролога
Диагноз ставится на основе опроса пациента, его осмотре, проведении дополнительного обследования для исключения возможности развития заболеваний, имеющих мигренеподобный синдром:
- осмотр у офтальмолога для выявления зрительных нарушений и патологий глазного дна;
- ЭЭГ, МРТ и компьютерная томография мозга.
Существует ряд заболеваний, симптомы которых очень схожи с проявлениями мигрени, например:
- опухоль или сосудистая аневризма мозга, субарахноидальное кровоизлияние;
- защемление нервов, остеохондроз;
- менингит, энцефалит – мигренеподобные пароксизмы (приступы) сопровождаются потерей в весе и лихорадкой.
А также наблюдаются различные состояния, исключающие постановку диагноза «мигрень»:
- цефалгическая форма предменструального синдрома у женщин;
- головные боли с нестандартными неврологическими проявлениями, например, не проходящей аурой или повышенной возбудимостью;
- несвойственные мигрени проявления между приступами.
Мигрень – это первичное заболевание, которое подлежит лечению. Мигренеподобные головные боли – это всегда только симптомы других заболеваний.
Лечение
Формально лечение мигрени подразделяется на три направления – медикаментозное, немедикаментозное и профилактическое. На самом деле часто все три направления совмещаются, что дает более стойкий и продолжительный результат.
Медикаментозное лечение
Методы лечения выбирает и назначает только врач. Они зависят от множества показателей – частота и острота приступов, провоцирующие факторы, психоэмоциональная составляющая личности больного и т.д.
Одно и то же лекарство может иметь разный эффект для разных пациентов. Общий принцип приема лекарственных препаратов заключается в том, чтобы сделать это в самом начале приступа или в то время, когда возникают проявления ауры.
При мигренозных болях принимать анальгетики бесполезно – они расширяют сосуды еще больше, а значит, нервные клетки сдавливаются еще сильнее.
Немедикаментозное лечение
Заключается в создании спокойных условий для больного. Нужно обеспечить тишину, убрать источники яркого света, сильного шума и резких запахов, проветрить комнату, увлажнить в ней воздух. Если известен провоцирующий фактор, то обязательно удалить его. На голову больному прикладывают теплые или холодные повязки. Это зависит от индивидуальной реакции каждого человека.
Профилактика
Применяется между приступами и назначается в следующих случаях:
- мигренозные атаки случаются чаще двух раз в месяц;
- приступ длится дольше 48 часов;
- приступы отличаются особой тяжестью и остротой.
При приеме лекарственных препаратов одновременно рекомендуется конструктивно подойти к изменению образа жизни:
- наладить режим дня с достаточным временем для сна и отдыха;
- соблюдать диету – исключить какао, сыр, шоколад, алкоголь;
- прекратить курить;
- заняться плаванием;
- максимально избегать стрессовых ситуаций и учиться реагировать на них более спокойно;
- принимать слабые успокоительные средства – валериану, пустырник, мяту, ромашку.
Осложнения, вызываемые мигренью
Мигренозная цефалгия способна вызвать ряд серьезных осложнений, если не относится со всей серьезностью к ее лечению и профилактике. В этом случае развиваются:
- Хроническая мигрень – в общей сложности занимает полмесяца.
- Мигренозный статус – серия тяжелых приступов с интервалами менее 4 часов при наличии многократной рвоты.
- Проявление ауры более недели без фиксации поражений мозга.
- Мигренозный инфаркт – недельная аура с подтвержденными поражениями мозга.
- Мигрень становится фактором, провоцирующим эпилептический припадок.
Лечить мигрень можно и нужно, при этом следует полагаться не только на лекарственные препараты, но и стараться всеми методами улучшить условия жизни, выработать спокойное к ней отношение и отказаться от вредных привычек.
lekargolova.ru
Мигренозный статус — причины, симптомы, диагностика и лечение
Мигренозный статус — тяжело протекающий пароксизм мигрени или непрерывная серия мигренозных атак продолжительностью свыше 3-х суток. Характеризуется выраженной интенсивностью болевого синдрома, многократностью рвоты, слабостью, гиперестезией, адинамией. Диагностируется на основании клинических критериев после исключения органического заболевания мозга с использованием Эхо-ЭГ, ЭЭГ, РЭГ, церебральной КТ/МРТ, анализа ликвора. Требует проведения неотложной терапии, включающей глюкокортикостероиды, фармпрепараты спорыньи, противорвотные, психотропные средства, блокадные методы.
Мигрень — распространённая патология, отмечается у 12-15% населения. Возникает на втором десятилетии жизни, достигает максимальной выраженности к 35-45 годам. Затем мигренозные пароксизмы идут на спад, прекращаются к 60-летнему возрасту. Женщины заболевают в 2-3 раза чаще мужчин. Мигренозный статус является осложнением мигрени, представляет потенциальную опасность в плане развития мигренозного инсульта, поэтому требует неотложного лечения в условиях стационара. Наблюдается достаточно редко. Статистические данные о его точной распространённости отсутствуют. Патология встречается преимущественно в практике врачей скорой помощи, неврологов.
Причины мигренозного статуса
Согласно современным представлениям о мигрени, в основе заболевания лежит наследственно обусловленная дисфункция отдельных нейротрансмиттерных систем, неадекватная регулировка тонуса церебральных сосудов. Статус развивается на фоне некупируемого пароксизма мигрени. Основными причинами являются:
- Отсутствие адекватной терапии в период приступа. Некоторые пациенты не обращаются к врачу, предпочитая самостоятельно купировать приступы головной боли анальгетиками. Провоцировать мигренозный статус может запоздалый приём препарата (спустя 2 часа от начала пароксизма).
- Недостаточный эффект фармпрепаратов. В большинстве случаев развитие статуса связано с неэффективностью применяемых ранее антимигренозных лекарственных средств. Причины внезапной резистентности к стандартной терапии не установлены.
Патогенез
Мигренозный приступ протекает в несколько патогенетических этапов. Вначале запускается вазоконстрикторный механизм, который сменяется вазодилатацией мозговых сосудов. В результате возникает пульсирующая цефалгия (головная боль). Сосудистая атония приводит к перисосудистому отёку, сбросу крови в венозную систему, что обуславливает трансформацию болевого синдрома в давящий тип цефалгии. Со временем или под действием антимигренозных препаратов описанные процессы приобретают обратное развитие, сосудистый тонус восстанавливается, приступ заканчивается. Если сосудистые изменения носят выраженный характер, не проходят в течение длительного времени (более 72 часов), то пароксизм перерастает в мигренозный статус. В условиях длительной сосудистой дисфункции развивается ишемия тканей головного мозга, возможно возникновение инсульта.
Симптомы мигренозного статуса
Основу клинической картины составляет интенсивная диффузная ломящая цефалгия. Выделяются периоды более сильной боли (цефалгические атаки), перемежающиеся временным уменьшением болевых ощущений. Головная боль сохраняется свыше трёх суток, не исчезает после сна, приёма анальгезирующих и антимигренозных препаратов. Характерна выраженная общая слабость, адинамия, бледность. Тяжёлая цефалгия сопровождается многократной рвотой, вследствие которой пациенты не могут принимать пищу, лекарственные средства. Организм теряет жидкость и электролиты, развивается обезвоживание.
Состояние больного тяжёлое. Отмечается повышенная чувствительность к свету (фотофобия), звукам (гиперакузия), запахам. Возможны судороги, менингеальный синдром, общемозговая симптоматика, изменения сознания, преходящие зрительные расстройства (снижение остроты зрения, затуманивание, мерцание).
Осложнения
Статус при мигрени опасен развитием ишемического инсульта. Мигренозный инсульт составляет 13,7% ишемических церебральных поражений молодого возраста. Протекает скрыто, по типу лакунарного инфаркта. Заподозрить его развитие можно при появлении в клинической картине «пульсирующих» (то появляющихся, то пропадающих) очаговых неврологических симптомов (гемианопсии, гипестезии, пареза лицевого нерва). У больных, имеющих мигрень с аурой, симптоматика повторяет проявления ауры.
Диагностика
Согласно критериям Международного общества головной боли, диагноз «мигренозный статус» правомочен при соответствии следующим критериям:
- Клиника приступа цефалгии соответствует предшествующим мигренозным атакам, отличается большей продолжительностью.
- Головная боль характеризуется значительной интенсивностью, длительностью свыше 72 часов.
- Цефалгия не является следствием других заболеваний.
С целью подтверждения/опровержения третьего критерия необходимо дополнительное обследование пациента, включающее:
- Осмотр невролога. Не выявляет очагового неврологического дефицита. Наличие очаговой симптоматики свидетельствует о развитии мигренозного инсульта, другой органической патологии мозга.
- Эхоэнцефалография проводится для исключения объёмного процесса в головном мозге. Не обнаруживает патологических изменений.
- Электроэнцефалография. Определяется диффузная дизритмия неспецифического характера, эпилептогенная активность отсутствует.
- Реоэнцефалография может диагностировать асимметричное кровенаполнение церебральных сосудов, понижение тонуса сонной артерии.
- Офтальмоскопия. Проводится офтальмологом. В период статуса определяется сужение артерий и расширение вен сетчатки.
- Исследование цереброспинальной жидкости. Не выявляет изменений. Дает возможность исключить воспалительное поражение ЦНС, кровоизлияние.
- КТ, МРТ головного мозга . Помогают убедиться в отсутствии органического поражения ЦНС: внутримозговой гематомы, абсцесса головного мозга, церебральной кисты, опухолевого процесса. При многолетнем существовании мигрени визуализируют очаги атрофии, расширение желудочков, увеличение субарахноидального пространства. Наличие участка ишемии мозговых тканей позволяет диагностировать мигренозный инсульт.
- МРТ церебральных сосудов производится для исключения аневризмы, артериовенозной мальформации головного мозга.
Дифференцировать мигренозный статус необходимо от менингита, менингоэнцефалита, субарахноидального кровоизлияния. Интенсивная цефалгия при воспалительных заболеваниях сопровождается лихорадкой, общеинтоксикационным синдромом, изменениями клинического анализа крови (повышение СОЭ, лейкоцитоз), спинномозговой жидкости. Для субарахноидального кровоизлияния типична резкая головная боль с нарастающим расстройством сознания, присутствие крови в ликворе.
Лечение мигренозного статуса
Показана срочная госпитализация в отделение неврологии. Статус купируется сочетанием нескольких указанных ниже методик:
- Введение глюкокортикостероидов. Осуществляется внутривенно струйно с использованием дексаметазона, преднизолона. Кортикостероиды оказывают выраженное противовоспалительное, противоотёчное действие.
- Применение препаратов спорыньи (эрготамина). Производится внутривенное капельное введение. Фармпрепараты этой группы устраняют дилатацию церебральных сосудов, блокируют нейрогенное воспаление, оказывают допаминергический эффект.
- Введение психотропных фармпрепаратов. Необходимо для нормализации психической сферы пациента. В соответствии с клиническими проявлениями назначают антидепрессанты, нейролептики, транквилизаторы.
- Купирование рвоты. Достигается при помощи противорвотных средств (метоклопрамида), блокирующих рвотный рефлекс.
- Периостальные блокады. Выполняются в триггерные точки свода черепа, затылка, височной области, шейных позвонков. Нормализуют венозный отток, восстанавливают местную микроциркуляцию, понижают возбудимость локальных вегетативных узлов, оказывают противоотёчное, противовоспалительное, болеутоляющее действие.
- Внутрикостные блокады. Проводятся при недостаточном эффекте периостальных. Введение осуществляется в скуловые кости, остистые отростки позвонков шейного отдела. Эффект основан на выключении внутрикостных рецепторов из механизма формирования ангиоспастического и болевого компонентов приступа. Благодаря развитой венозной сети введённые препараты легко распространяются в окружающие ткани, что обеспечивает быстрый лечебный эффект.
Прогноз и профилактика
Своевременно проведённая неотложная терапия позволяет купировать мигренозный статус. Отсутствие лечения, некорректная терапия приводят к длительному течению статуса, изматывающему пациента, развитию инсульта, обезвоживания. Наилучшим способом профилактики является адекватное лечение мигрени, включающее проведение межприступной терапии. Страдающим мигренью пациентам рекомендуется всегда иметь при себе препараты, купирующие пароксизм, применять их при первых признаках надвигающегося приступа.
www.krasotaimedicina.ru
Мигрень: причины, симптомы и лечение
Мигрень – заболевание с древней историей. Согласно свидетельствам от приступов гемикрании страдали такие исторические личности, как Юлий Цезарь, Понтий Пилат, великий композитор Чайковский, Фрейд и Чехов. Многие ошибочно полагают, что мигрень – это просто сильная головная боль.
Однако это не совсем так, и в данной статье мы будем разбираться с тем, что такое мигрень, узнаем какие у нее симптомы и как возможно лечить болезнь.
Что же такое мигрень?
Согласно медицинскому определению под этим термином понимается болевой синдром, который проявляется в области головы и носит неврологический характер. Приступ мигрени сопровождается нестерпимой (острой) болью и обычно эта боль проявляется в одной стороне головы, но постепенно интенсивность болевого импульса может начать нарастать и тогда боль будет чувствоваться во всей голове.
Такое своеобразное проявление болевого синдрома и дало второе название болезни – «гемикрания». Это слово пришло из греческого языка и переводится на русский язык как «половина головы».
Содержание статьи
Гемикрания существенно отличается от прочих видов головных болей.
Вот наиболее важные различия, которые позволяют диагностировать болезнь по характеру проявлений:
- Боли при приступах имеют пульсирующий характер, тогда как при обычной головной боли импульс проявления болевого синдрома устойчивый;
- Локализируются неприятные ощущения в одной части головы;
- Болевые проявления усиливаются при движениях головой.
Также при гемикрании болевой синдром нередко сопровождается рвотой, сильной тошнотой, сильным раздражением от яркого света или громких звуков.
Мигрень имеет множество форм проявления и потому классифицируется профессиональными медиками на несколько видов:
- С аурой. Этот вид считается классической разновидностью гемикрании и его основной признак – наблюдение больным оптических феноменов (кругов перед глазами, пятен) перед началом приступа;
- Без ауры. Приступ начинается достаточно спонтанно и безо всяких видимых причин;
- Эпизодический вид болезни характеризуется непостоянством ее проявлений. Больной может ощущать боли всего несколько раз в году, но чаще всего эпизодическая форма переходит в хроническую, когда пациент начинает страдать от мучительных приступов постоянно и в особо тяжелых случаях – ежедневно. Хроническая форма мигрени нередко провоцируется злоупотреблением препаратами антибиотической природы, ожирением, частым приемом обезболивающих средств, неумеренным приемом кофеина. У хронической формы особенные симптомы– помимо острой боли наблюдаются расстройства ЖКТ;
- Менструальная гемикрания встречается у женщин. Боли тесно связаны с циклом регул и случаются за несколько дней до их начала или же в момент прихода месячных. Вызывается болевой синдром в данном случае колебанием уровня гормонов – прогестерона и эстрогена. Как лечить эту форму мигрени у женщин, может подсказать врач-гинеколог после полного обследования и осмотра.

Отдельно следует рассказать о такой трудной в лечении форме болезни, как шейная мигрень. Симптомами шейной мигрени выступают приступы головной боли, но связаны они не с кровеносными сосудами в голове, а с патологией позвоночной артерии.
При шейной гемикрании больной нередко чувствует приливы жара и озноб, а боли настолько сильны, что резкое движение головой может привести к потере сознания.
Какой бы вид мигрени вас ни беспокоил, вы должны знать, что если от мигренозного пароксизма вам не помогли медицинские препараты, а сам приступ длиться более 12 часов, следует незамедлительно обратиться за профессиональной медицинской помощью.
Обычно перед приступом гемикрании наблюдается ряд характерных симптомов:
- Больной может ощутить сильную слабость, невозможность сконцентрироваться или сосредоточиться на чем-либо;
- Боль начинает зарождаться в области виска, сначала она достаточно тихая, но постепенно нарастает и распространяется в зону глаз и лба;
- Пароксизм может сопровождаться тошнотой, рвотой, непереносимостью к яркому свету или шуму;
- Интенсивность болевого импульса нарастает от резких движений.
Реже при гемикрании наблюдаются следующие признаки: покраснение или бледность кожных покровов, чувство сильной усталости или нарастающая тревожность, раздражительность, депрессивное настроение. В момент пароксизма человек настолько болезненно реагирует на окружающий мир, что всячески старается оградить себя от него: закрывается в темной комнате, ложится под одеяло, изолируя себя от света и громких звуков.
Длительность пароксизма и его интенсивность – показатели индивидуальные. У одних пациентов боли случаются не чаще двух-трех раз в год, у других больных приступы наблюдаются несколько раз в неделю.
Но чем же вызываются мучительные боли при мигрени?
Удивительно, но официальная наука так и не нашла до конца ответ на вопрос о причинах мигрени.
Изначально болезнь рассматривали как проявление патологических процессов в кровеносных сосудах, но позже было выяснено, что болезнь может передаваться по наследству и вызывать ее проявления могут и другие факторы:

- Чрезмерное расширение сосудов головного мозга;
- Нарушения в работе кровеносной системы;
- Заболевания ЦНС.
Также мигрень может наблюдаться у людей с нарушенным метаболизмом.
Зная симптомы и причины вызывающие мигрень, можно перейти к рассмотрению вопроса о лечении болезни.
Лечить болезнь начинают с устранения болей при приступе. Самостоятельный прием обезболивающих препаратов может лишь усугубить состояние больного, поэтому подбор анестетиков должен осуществляться исключительно врачом-неврологом после осмотра, жалующегося на неприятные ощущения пациента.
Облегчить состояние больного при пароксизме можно, если поместить его в темное помещение, изолировать от шума и яркого света, раздражающих запахов. Сам больной во время приступа ни в коем случае не должен курить, пить кофе или какие-то иные энергетические напитки и тем более – пытаться унять болевой синдром употреблением алкогольных напитков.
Дальнейшую терапию повторяющихся приступов назначает врач, но лечение мигрени в домашних условиях возможно и средствами народной медицины.

Чтобы снять резкую боль во время приступа, народные знахари советуют поступать так: откройте душ, так чтобы текла теплая вода, и засуньте голову под водные струи. Во время процедуры легкими массажными движениями растирайте место, в котором концентрируются неприятные ощущения.
Снять болевой импульс поможет обычный репчатый лук. Возьмите крупную головку овоща, разрежьте ее на две равные половинки и приложите эти половинки к вискам.
По отзывам пароксизм быстро проходит. Лук можно заменить свежими капустными листьями или листьями сирени.
Отличным средством от болезни считается отвар из цветов липы. Две столовые ложки сушеного липового цвета заварите в заварочном чайнике, как чай и употребляйте три раза в день.
Крепкого вам здоровья и хорошего самочувствия!
Понравилась
статья?
Вам понравилась статья?
Рейтинг из
ДаНет
Спасибо за голос
mjusli.ru
МИГРЕНЬ: 5 факторов, вызывающие приступы
Если двое родителей мучаются сильными головными болями, то их ребенок в 90 случаев из 100 также будет страдать мигренью.

Ее опасность в том, что, помимо сильной пульсирующей головной боли может провоцировать и более серьезные проблемы, в том числе инсульт и паралич. Но и это еще не все «сюрпризы», которые таит в себе заболевание: ученым до сих пор трудно однозначно ответить, почему возникает мигрень. Точнее сказать, у специалистов есть несколько версий ее происхождения. Не меньше вопросов вызывают и факторы-провокаторы приступов головной боли. Сегодня официальная медицина называет как минимум шесть причин мигрени. Однако началу атаки обычно способствует не один фактор, а стечение нескольких. Но вот вопрос: у кого больше шансов пополнить ряды мигреньщиков (а их в мире насчитывают около 3 миллионов): у людей, чьи родители страдают от хронической головной боли, или у тех, кто не соблюдает здоровый образ жизни? Влияют ли гастрономические пристрастия и возраст на склонность к мигрени? Есть ли шанс уберечься от этой болезни или она неизбежна, и начавшись однажды будет докучать постоянно?
Что вызывает приступы мигрени
ГЕНЕТИКА
Больше половины случаев мигрени возникают на генетической основе. Самые известные типы болезни, передающиеся по наследству, это гемиплегическая и глазная. Ученые обнаружили, что чаще всего приступами головной боли страдают люди с нарушениями в определенных хромосомах.
К примеру, в 19-ой. Она отвечает за функционирование кальциевого канала, проходящего через головной мозг. Если в этой хромосоме возникают какие-то неполадки, то в половине случаев у человека начинается гемиплегическая мигрень.
Подписывайтесь на наш аккаунт в INSTAGRAM!
Реже, но также довольно часто (в 20% случаев), к болезни ведет сбой с 1 хромосоме, отвечающей за функции натриевого канала.
А не так давно ученые обнаружили на Х-хромосоме область, которую также связывают с приступами пульсирующей головной боли. Благодаря этому открытию стало понятно, почему женщины (у которых, как известно, по две Х-хромосомы) чаще страдают мигренями, нежели мужчины.
Но по-настоящему революционное открытие ученые сделали осенью 2010 года. Тогда специалисты обнаружили, что любая разновидность мигрени может быть результатом мутации в гене KCNK18. Эти изменения, как полагают ученые, делают человека очень чувствительным к боли, в том числе и головной.
Интересен и тот факт, что мигрень от родителей к детям в большем проценте передается по женской линии. Если двое родителей мучаются сильными головными болями, то их ребенок в 90 случаев из 100 также будет страдать мигренью. Если болезнь имеется только у отца, то риски ребенка снижаются до 20%, если только у матери, то составляют примерно 70%.
Первые мигренозные приступы чаще всего возникают в возрасте 13-19 лет, хотя нередко бывают случаи первых атак головной боли у детей 5-6 лет, а у некоторых мигрень диагностируют даже в 2 года.
Как правило, мальчики и девочки до 12 лет мигренозными болями страдают примерно в одинаковом количестве. После этого возраста количество девушек с мигренью примерно в 2-3 раза превышает число мужчин-мигреньщиков.
У женщин мигрень чаще бывает с аурой, а особенность приступа у сильного пола – более мучительная боль во время атаки.
Пик активности болезни у мужчин и женщин приходится на возраст от 25 до 34 лет. После 40 лет частота приступов снижается, а со временем у многих атаки проходят полностью.
Еще одно интересное открытие совсем недавно сделали русские ученые. По их мнению, существует связь между мигренью и сердечно-сосудистыми заболеваниями. В родословной мигреньщиков родственники-гипертоники встречаются в 2 раза чаще, чем у людей, не страдающих головными болями. Да и у самих мигреньщиков чаще, чем других диагностируют гипертонию.

ПРОДУКТЫ ПИТАНИЯ И НАПИТКИ
Правильно составленная диета при мигрени может если не полностью избавить от головных болей, то хотя бы снизить их частоту и интенсивность. Неправильная пища, напротив, провоцирует атаки.
Наиболее опасными для мигреньщиков считаются красное вино, шампанское, цитрусовые фрукты, бананы, шоколад, сыр выдержанных сортов, копчености, колбасы, сосиски, продукция с усилителем вкуса Е621 (глутамат натрия). И это далеко не полный список продуктов, содержащих вещества, которые могут вызывать приступ головной боли.
Злоупотребление напитками с кофеином, а затем резкий отказ от них, также может закончиться болевым приступом.
Не менее важно для мигреньщиков соблюдать здоровый график питания (есть 4-5 раз в день) и питьевой режим (выпивать не меньше 1,5 л воды в сутки), так как голод и обезвоживание являются диетическими триггерами (провокаторами) мигрени.
По этой причине у многих женщин, соблюдающих строгую диету, приступы головной боли усиливаются. Если худеющая барышня ужинает до 18 часов, то у нее есть все шансы проснуться среди ночи с сильной мигренью. Причиной такого состояния служит резкое снижение в организме уровня глюкозы.
ГОРМОНЫ
То, что гормоны играют едва ли не первую скрипку в развитии мигрени, специалистам понятно уже давно. Многие исследователи главным виновником резких болей в голове называют гормон серотонин – ключевое вещество в регуляции настроения. Нарушение концентрации этого гормона в головном мозге, собственно, и ведет к мигрени. Но уровень этого вещества не меняется сам по себе, а зачастую зависит от активности других гормонов.
Если говорить об изменениях гормонального фона, то в женском организме эти процессы протекают намного интенсивнее, чем в мужских. И это еще одно объяснение, почему представительницы прекрасного пола чаще жалуются на головные боли.
Примерно у 50% барышень, страдающих болями с одной стороны головы, приступы строго соответствуют менструальному циклу. В большинстве случаев атаки совпадают во времени с ПМС, реже возникают непосредственно в критические дни. Это явление в науке получило собственное название – менструальная мигрень.
Причиной появления головной боли перед началом менструации или сразу после родов специалисты называют резкое снижение в женском организме гормона эстрогена. Кстати, существует взаимосвязь между количеством эстрогена и типом мигрени. Нехватка гормона обычно провоцирует мигрень без ауры, а его избыток ведет к приступам с аурой.
Что касается женщин в климактерическом и постклимактерическом возрасте, то частота и тяжесть мигренозных атак у них обычно снижается. Если этого не происходит либо приступы еще больше усиливаются, то причину опять-таки следует искать в нарушении гормонального фона.
Во многих случаях избавиться от атак помогает восстановление общего гормонального фона.
Мигренозные атаки у женщин также связывают с беременностью. Часто у будущих мам мигрень усугубляется или даже проявляется впервые. Как правило, это происходит в первую треть беременности в виде мигрени с аурой (даже если раньше дама страдала мигренями без ауры). С середины беременности количество приступов обычно сокращается.
Дело в том, что в этот период в женском организме существенно повышается концентрация эстрогена и прогестерона, которые, работая вместе, создают обезболивающий эффект. Возобновляется мигрень (иногда с осложнениями) после родов.
Еще один фактор, повышающий шансы на мигрень, это прием гормональных препаратов, которые могут нарушать общий фон в организме. И опять-таки в зоне риска оказываются женщины, в частности, принимающие контрацептивы или препараты с высокой концентрацией эстрогена.
Прием оральных контрацептивов на фоне мигрени с аурой может закончиться ишемическим инсультом. Если у женщины диагностирована хроническая мигрень, ей безопаснее принимать гестагенные противозачаточные препараты.
ПСИХОЛОГИЧЕСКОЕ И ФИЗИОЛОГИЧЕСКОЕ СОСТОЯНИЕ
Любые сильные переживания (как радостные, так и угнетающие) могут вызывать мигренозный приступ. Наука психосоматика рассматривает диагноз «мигрень» как результат психоэмоциональных расстройств.
Специалисты называют разные психологические причины, провоцирующие приступы у подростков или взрослых. Это может быть чрезмерное стремление достигнуть совершенства, раздражение из-за собственной неидеальности, постоянное сдерживание эмоций, заниженная самооценка, страх, обида, чувство принуждения всегда и во всем.
Если причина мигрени кроется в этом, то вполне вероятно, что устранить ежедневные головные боли поможет хороший психолог.
Стресс, перевозбуждение, депрессия, волнение, шок или чрезмерные положительные эмоции, физические либо умственные перегрузки также довольно часто заканчиваются атакой головной боли.
Кстати, о физических нагрузках. Умеренные регулярные занятия спортом полезны для людей с мигренью. Но начинать заниматься следует с легких упражнений, постепенно усиливая уровень сложности. В ином случае можно сделать себе хуже.
Помимо этого, нельзя забывать, что после занятий спортом в организме снижается уровень воды и глюкозы, нехватка которых для мигреньщиков чревата очередным приступом. Чтобы этого не произошло, важно как можно быстрее восстановить запасы влаги и глюкозы в тканях.
Головная боль может быть вызвана и другими факторами.
- Например, известна так называемая мигрень футболистов, которая является следствием несильного регулярного повреждения черепа.
- У людей, страдающих астмой или сенным насморком, приступ может возникать на фоне аллергии.
- Головная боль при респираторных заболеваниях в большинстве случаев это еще не мигрень, но ОРЗ вполне может спровоцировать приступ.
- Неправильная поза при работе за компьютером или вождении авто вызывает напряжение в мышцах шеи, что также имеет все шансы перерасти в сильную пульсирующую боль с одной стороны головы.
- Среди других триггеров мигрени обычно упоминают очень яркий мигающий свет, курение или пребывание в прокуренных, душных помещениях, громкий звук, резкие запахи.
ПРИРОДНЫЕ УСЛОВИЯ
Многие люди на смену погоды реагируют пульсирующей головной болью и слабостью. В течение долгого времени подобного рода взаимосвязь казалась необъяснимой.
Сегодня же исследователи точно знают: приступы мигрени являются следствием снижения атмосферного давления. Это природное явление вызывает изменения тонуса кровеносных сосудов и уровня кислорода в кровотоке, что в результате заканчивается головной болью.
Кстати, этим же объясняют и приступы во время авиаперелетов.
Кроме того, американские специалисты нашли подтверждение тому, что атаку мигрени может вызывать не только смена погодных условий, но и скачки температуры воздуха. У метеочувствительных больных 50% атак возникает именно на фоне изменения температуры.
Исследователи обнаружили еще одну интересную деталь: мигреньщики более болезненно реагируют на похолодания, нежели на жаркую погоду. Объяснение этому ученые нашли недавно, и снова – в генах. Оказалось, что за предрасположенность к пульсирующим головным болям и за реакцию на холод отвечают одни и те же участки ДНК. То есть если человеку холодно, он острее ощущает боль.
В числе других метеофакторов, провоцирующих атаки, упоминают повышенную влажность, облачность и грозы с молниями. Но важно понимать, что далеко не каждый мигреньщик обладает повышенной метеочувствительностью и не обязательно реагирует на все погодные изменения одинаково.
Поэтому метеочувствительным людям полезно вести дневник самочувствия и фиксировать свое состояние в разную погоду.
СОН
Существенную роль в развитии мигрени играет сомногенный фактор. У многих приступы головной боли возникают на фоне недосыпания или, наоборот, слишком продолжительного сна.
Есть такое высказывание, что успешные люди встают в 5 утра. Психологи и тайм-менеджеры в столь ранних пробуждениях видят плюсы, но неврологи придерживаются другого мнения. Они предупреждают, что очень ранние пробуждения чреваты мигренями.
Но в то же время специалисты говорят и об опасности пересыпания, которое может послужить причиной так называемой мигрени выходного дня. Она грозит людям, которые в течение недели вынуждены вставать очень рано, а в выходные отсыпаются «за всю неделю».
Чтобы избежать этого, людям с мигренью необходимо соблюдать режим сна: в будни и выходные вставать и ложиться в одно и то же время.
Также рискуют «подхватить» мигрень путешественники, которым часто приходится менять часовые пояса и, следовательно, нарушать привычный режим сна.
ЕСТЬ ЛИ ОСНОВНОЙ ФАКТОР
За последние годы наука сделала серьезный прорыв в исследовании причин мигрени. Уже не первое десятилетие под пристальным вниманием ученых остается этиология болезни и прогнозы ее развития.
Но даже в наше время специалистам трудно ответить, откуда берется мигрень и что является главным фактором, вызывающим частые головные боли.
Также пока трудно понять, почему болезнь, передающаяся по наследству, может проявиться у одного ребенка и совершенно не тревожить другого, почему нарушение гормонального фона для одних женщин чревато мучительными приступами, в то время как другие понятия не имеют, что такое мигрень.
Осталось еще много вопросов, на которые ученые продолжают искать ответы. Но понятно одно: если у человека случаются мигренозные приступы, придется пересмотреть свой режим и постараться исключить факторы, которые официальная медицина зачисляет к причинам головной боли.опубликовано econet.ru.
Если у вас возникли вопросы, задайте их здесь
P.S. И помните, всего лишь изменяя свое потребление — мы вместе изменяем мир! © econet
econet.ru
провоцирующие факторы и методы устранения
Качество жизни людей, больных мигренью, существенно снижается при регулярном обострении неврологического заболевания. Своевременное обращение к врачу, ведение дневника головной боли, соблюдение правил индивидуальной терапии – основа успешной борьбы с проблемой. Прежде всего нужно установить, какие факторы провоцируют у пациента приступ мигрени, усиливают его. Это поможет сократить частоту рецидивов, облегчить их течение, найти методы скорой помощи. Еще следует подобрать лекарства, которые улучшат состояние, если несмотря на предпринятые шаги у человека продолжается приступ.
Какие факторы провоцируют мигрень
ВАЖНО ЗНАТЬ! Пока не ударил инсульт во сне, принимайте отвар из самого обыкновенного… Читать далее >>>
Механизм появления характерной симптоматики врачи связывают с резким изменением состояния кровеносных каналов, перепадом тонуса их стенок. Ученые выдвигают ряд причин, провоцирующих развитие заболевания, но ни одна из них пока не получила научного подтверждения. Зато специалистам удалось выделить группу моментов, которые чаще всего вызывают обострение. Их систематическое воздействие на человека способно стать причиной перехода рецидивов в мигренозный статус – приступ интенсивной цефалгии, длительность которого превышает трое суток.
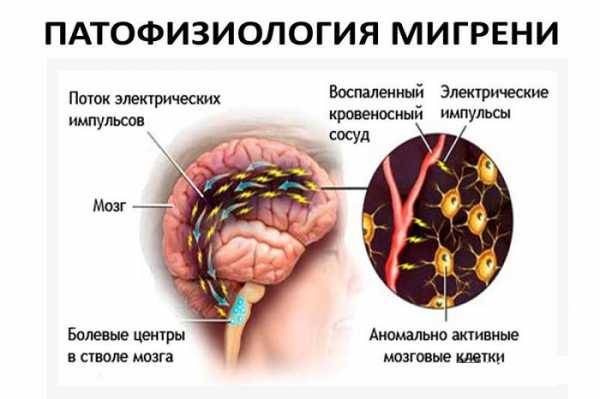
Причиной головных болей нередко оказывается действие одного из следующих раздражителей:
- физиологические изменения гормонального фона – ПМС, менструация, климакс, менопауза, беременность;
- сбои в работе эндокринной системы – сахарный диабет, заболевания щитовидной желез, нарушение правил приема гормональных контрацептивов;
- психоэмоциональное напряжение, резкое расслабление после пережитого стресса;
- изменение погодных или климатических условий;
- непривычно тяжелые физические нагрузки, отказ от отдыха во время занятий спортом;
- дефицит сна или его избыток – нормой считается ночной отдых в течение 7-9 часов;
- обезвоживание организма из-за нарушения питьевого режима;
- голодание, соблюдение жестких диет, переедание, слишком большие перерыва между едой;
- употребление пищевых продуктов из группы потенциальных аллергенов – для каждого человека существует индивидуальный перечень наименований;
- гипоксия мозга из-за нахождения в душном помещении, отказа от прогулок на свежем воздухе;
- воздействие громких звуков, яркого или мерцающего света, вибрации, сильных ароматов;
- курение, употребление алкоголя.
Больше о причинах и симптомах патологии вы узнаете здесь.
Это лишь самые распространенные триггеры цефалгии у людей с мигренью. Существует еще несколько десятков факторов возникновения мигренозных приступов, которые могут быть довольно необычными. Чтобы определить собственные раздражители достаточно вести дневник головной боли, записывая в него всю информацию об обострениях.
Как снять приступ мигрени
Мигрень – это не просто болезнь, способная доставлять дискомфорт. При отказе от медицинской помощи в борьбе с приступами возникает риск развития опасных для здоровья состояний. Одним из таковых является мигренозный статус. Если вовремя не среагировать на проблему, она может спровоцировать острое нарушение мозгового кровообращения.
Существует масса способов, как быстро снять приступ головной боли. При появлении первых признаков обострения нужно лечь в постель в затемненной, тихой, проветренной комнате. Если это первый случай цефалгии, то стоит вызвать врача. Человек с мигренью в анамнезе обычно знает, какие манипуляции приносят ему облегчение. Они подбираются опытным путем, часто основываются на применении методов физиотерапии, средств народной медицины.
О лечении приступа подробнее читайте здесь.
Лекарственные препараты
Медикаментозное лечение мигрени базируется на приеме профильных препаратов – триптанов, антидепрессантов, антиконвульсантов, эрготаминов. Все они назначаются неврологом. Самостоятельное использование средств грозит серьезными побочными эффектами. В случае внезапного появления симптомов мигрени допускается разовый прием анальгетиков, спазмолитиков, комбинированных лекарств.
Больше информации о триптанах вы узнаете из этой статьи.
Безрецептурные средства, способные купировать приступ:
- «Спазмалгон» – снимает спазм сосудов, облегчает головную боль, предупреждает развитие полноценной клинической картины;
- «Цитрамон» – способен помочь при цефалгии слабой и средней выраженности на фоне пониженного артериального давления. Запрещен при повышенной чувствительности слизистой желудка;
- «Солпадеин» – за счет присутствия трех сильнодействующих обезболивающих компонентов способен снять боль за несколько минут;
- «Мигренол» – препарат на основе кофеина и парацетамола эффективен при гипотензивной мигрени. Его нельзя принимать при повышенном АД, на фоне бессонницы;
- «Пенталгин Плюс» – мощный анальгетик, снимающий дискомфорт там, где другие препараты не справляются. Даже одна таблетка может вызвать сильную сонливость, ухудшение внимания.
Принимать перечисленные препараты необходимо в самом начале приступа или при появлении его предвестников, ауры. Если головная боль длится уже больше часа, то шансы на ее облегчение путем использования этих медикаментов резко снижаются. При отсутствии положительной динамики через 1-1,5 часа после первой выпитой таблетки повторять прием можно только с разрешения врача.
Использование перечисленных таблеток не даст нужного эффекта, если мигрень сопровождается рвотой. В этом случае необходимо срочно обратиться за медицинской помощью. При наличии такого симптома врачи нередко отказываются от пероральных лекарственных форм в пользу инъекций.
Охладить голову и согреть тело
Самый простой способ облегчить страдания человека с мигренью – применить методику контрастных температур. Правда, такой подход поможет только тем пациентам, которые во время приступа ощущают жар в голове и холод в конечностях. Следует лечь в постель, приложить к ступням теплую грелку, укутаться одеялом. Голову при этом охлаждают прохладными компрессами или массируют кожу в проблемных местах кубиками льда. Вариацией методики является теплая ванна, во время которой на лоб помещают смоченную в холодной воде ткань.
О лечении патологии при помощи народных методов вы узнаете здесь.
Запах мяты перечной
 Ароматерапия – один из действенных способов борьбы с головной болью различной этиологии. При мигрени к выбору подходящего запаха нужно подходить особенно осторожно, иначе можно спровоцировать ухудшение состояния. Лучшим вариантом терапии считается эфирное масло перечной мяты. Его добавляют в воду для ванночек или ингаляций, втирают в виски, капают на лампу. Если есть такая возможность, стоит выпить травяной чай с добавлением свежих листьев растения или его сухого сбора. Применение перечной мяты не только уменьшает интенсивность боли, но и устраняет тошноту, снижает восприимчивость к раздражителям, поднимает настроение.
Ароматерапия – один из действенных способов борьбы с головной болью различной этиологии. При мигрени к выбору подходящего запаха нужно подходить особенно осторожно, иначе можно спровоцировать ухудшение состояния. Лучшим вариантом терапии считается эфирное масло перечной мяты. Его добавляют в воду для ванночек или ингаляций, втирают в виски, капают на лампу. Если есть такая возможность, стоит выпить травяной чай с добавлением свежих листьев растения или его сухого сбора. Применение перечной мяты не только уменьшает интенсивность боли, но и устраняет тошноту, снижает восприимчивость к раздражителям, поднимает настроение.
Массаж висков
Стимуляция активных точек на боковых частях головы помогает при ее применении на начальной стадии приступа. Для проведения манипуляции не обязательно обладать техникой акупунктурного массажа. Достаточно слегка разогреть поглаживаниями кожу на висках, затем легко помассировать их наиболее вогнутые участки. Надо выполнять круговые движения средней или легкой степени нажима. Сначала виски 2 минуты массируют по направлению вперед, затем столько же в обратную сторону. Для усиления терапевтического эффекта на пальцы рекомендуется предварительно нанести по капле эфирного масла мяты, ментола, лаванды или цитруса.
Медитация
Такой подход не является экстренным средством помощи от головной боли. Только при систематическом выполнении упражнений и постоянном оттачивании техники он может превратиться в действенное лекарство. Существует несколько методик медитации, каждая из которых обладает своими сильными сторонами. Одним людям достаточно научиться быстро расслабляться физически и эмоционально. Другим больше помогают приемы дыхательной гимнастики. Уже через пару недель после начала занятий медитацию можно использовать в качестве лекарства от приступов мигрени.
Чай с мятой или ромашкой
При головной боли на фоне мигрени многим людям быстро помогают не анальгетики, а успокоительные  средства. Не обязательно пить аптечные препараты, лучше попытаться обойтись безопасными и полезными натуральными продуктами. Хороший результат дает чай, приготовленный с добавлением ромашки, мяты, лаванды, чабреца. Эти компоненты можно использовать в различных сочетаниях, но присутствие ромашки и/или мяты обязательно. Также в уже готовый напиток можно добавить тонко нарезанный сушеный или свежий имбирь. Главное, чтобы жидкость была свежей, комфортной теплой температуры.
средства. Не обязательно пить аптечные препараты, лучше попытаться обойтись безопасными и полезными натуральными продуктами. Хороший результат дает чай, приготовленный с добавлением ромашки, мяты, лаванды, чабреца. Эти компоненты можно использовать в различных сочетаниях, но присутствие ромашки и/или мяты обязательно. Также в уже готовый напиток можно добавить тонко нарезанный сушеный или свежий имбирь. Главное, чтобы жидкость была свежей, комфортной теплой температуры.
Что делать, если лечение не помогает
При затянувшемся приступе цефалгии возникает риск развития мигренозного инсульта. Это экстренное состояние, которое характеризуется острым нарушением мозгового кровообращения. Оно протекает по сценарию инфаркта мозга, угрожает здоровью и жизни пострадавшего, может привести к инвалидности. По этой причине очень важно сделать все возможное, чтобы снять головную боль. Если перечисленные выше подходы не помогают, не стоит стараться перетерпеть ощущения. Лучше как можно быстрее обратиться к врачу. Чем раньше специалист приступит к терапии, тем ниже риск развития осложнений.
О новой методике лечения при помощи ботокса читайте здесь.
Средняя продолжительность приступа мигрени составляет 3-6 часов. В некоторых случаях эти показатели увеличиваются до 3 суток. Такое длительное присутствие у человека головной боли негативно сказывается на всех органах и системах его тела. Пациенту с мигренью крайне важно подобрать хорошее средство, которое блокирует цефалгию, уменьшает время обострения.
Делаем выводы
Инсульты — причина почти 70% от всех смертей в мире. Семеро из десяти человек умирают из-за закупорки артерий мозга. А самым первым и главным признаком закупорки сосудов является головная боль!
Закупорка сосудов выливается в болезнь под всем известным названием «гипертония», вот лишь некоторые её симптомы:
- Головная боль
- Учащение сердцебиения
- Черные точки перед глазами (мушки)
- Апатия, раздражительность, сонливость
- Нечеткое зрение
- Потливость
- Хроническая усталость
- Отеки лица
- Онемение и озноб пальцев
- Скачки давления
Внимание! Если заметили у себя хотя бы 2 симптома — это серьезный повод задуматься!
Единственное средство, которое рекомендует Елена Малышева… УЗНАТЬ ПОДРОБНОСТИ>>>
insultinform.ru