Диагностика вирусного гепатита В
В большинстве случаев выявить присутствие вируса гепатита в крови удаётся не сразу, поскольку скрытый период заболевания может длиться от нескольких недель до нескольких месяцев. Первые симптомы поражения печени проявляются только ближе к завершению острой стадии и переходу в хроническую форму. Многие пациенты ошибочно полагают, что диагностика гепатита B заключается только в сдаче крови на печёночные пробы. Но на самом деле это не так. Чтобы выявить заболевание и подобрать грамотную схему лечения, требуется провести целый ряд исследований и анализов,только в этом случае можно рассчитывать на благоприятный исход.
Необходимость ранней диагностики
Специалисты уверяют, что каждая форма заболевания отличается специфическим течением и развитием. И если гепатит B уже на начальном этапе может сопровождаться слабовыраженной симптоматикой, то форма C обычно совершенно никак не проявляет себя в течение нескольких месяцев.
Находясь в крови человека, вирус будет постепенно разрушать клетки печени, что станет причиной развития цирроза. Опасность болезни заключается ив том, что большинство инфицированных не подозревают, что являются носителями вируса и передают его другим людям.
Чтобы сохранить здоровье, крайне важно своевременно обнаружить вирус в крови. Для этого врачи рекомендуют минимум раз в год проходить профилактическое обследование, особенно это требуется делать людям, входящим в группу риска: медработникам, пациентам с положительным ВИЧ-статусом, больным, которым проводилось переливание крови.
Кроме того, диагностика гепатита B и других форм является необходимой во время беременности, поскольку только так можно снизить риск инфицирования малыша.
Хотя болезнь не сопровождается специфической симптоматикой, гепатологи советуют записаться на консультацию и сдать анализы при появлении таких нарушений:
- периодическое возникновение дискомфорта и болезненных ощущений в суставах;
- частое повышение температуры тела без видимых причин;
- общая слабость, вялость и апатия;
- постоянная тошнота, позывы к рвоте;
- дискомфорт и ощущение тяжести в правом боку;
- нарушение сна;
- нарушение аппетита.
При переходе заболевания в хроническую форму многие пациенты начинают страдать от частых носовых кровотечений. Также на данной стадии наблюдается изменение оттенка урины и кала.
Отсутствие своевременной диагностики заболевания нередко становится причиной перехода гепатита в хроническую форму и ведёт к возникновению таких осложнений, как цирроз и рак. Если болезнь будет диагностирована в запущенной форме, шансы на выздоровление будут ничтожными.
Основные способы диагностирования
Главная задача назначенных исследований – выявить вирус и определить его подвид. Также диагностика гепатита назначается для определения степени поражения клеток печени. Оценить общее состояние пациента и поставить достоверный диагноз можно только после получения всех необходимых сведений. На основе результатов анализов можно будет предположить, насколько эффективной окажется назначенная схема лечения. Первым делом пациента направляют на лабораторные исследования.
Методы лабораторной диагностики
Лабораторная диагностика гепатита B направлена на выявление антител и антигенов. Медики уверяют, что данный способ обследования является максимально информативным.
Лабораторные исследования включают в себя:
- иммуноферментный анализ. В бланке он часто отмечается как ИФА. Анализ позволяет выявить присутствие специфических антигенов и антител, которые начинают вырабатываться через 1,5 месяца после инфицирования и остаются в сыворотке крови ещё длительное время после выздоровления. Положительный результат не является гарантией наличия гепатита, но требует проведения дальнейших исследований. При подозрении на форму Bглавной задачей является обнаружение антигенов типа HBsAg, HBcAg, HBeAg. При форме С пытаются найти анти- HCV;
- полимеразно-цепная реакция (ПЦР). На сегодняшний день обследование считается наиболее эффективным для определения генетического материала вируса и количества его частичек на 1 мл крови. ПЦР является неотъемлемым этапом диагностики;
- биохимический анализ. Помогает выявить уровень печёночных ферментов, находящихся в крови. На основе полученных сведений можно сделать выводы об активности вируса и степени воспаления печени;
- экспресс-тестирование. Несмотря на то что такой тип исследования не всегда даёт достоверный результат, к его помощи также прибегают довольно часто, поскольку он делается очень быстро и занимает не более 15 минут;
- протеинограмма – белковые пробы;
- коагулограмма – при ухудшении качества протромбина практически всегда наблюдаются проблемы со свёртываемостью крови;
- определение концентрации билирубина. Если клетки печени поражаются, желчь начинает постепенно поступать в кровь, что приводит к повышению уровня билирубина.
В качестве дополнительного исследования может быть назначена биопсия печени, обследование помогает выявить степень поражения паренхимы органа.
Вне зависимости от того, в каком центре проводится диагностика, на расшифровку результатов обычно уходит не более 5 суток. По истечении этого времени пациенту на руки выдают бланк с результатами анализов и говорят, что делать дальше.
Инструментальная диагностика
Диагностики вирусных гепатитов также включают в себя инструментальные исследования.
Наиболее эффективными считаются такие методы:
- ультразвуковое исследование органов брюшной полости и печени. УЗИ помогает определить, насколько правильно располагается орган, а также выявить, насколько сильно изменена его форма, структура и размер. Минусом методики является то, что она показывает только поверхностные изменения;
- фиброэластография. Во время обследования на экран выводится изображение, по которому можно определить плотность тканей печени и наличие деструктивных изменений.
В большинстве случаев результаты этих анализов оглашаются пациенту сразу же.
Инструментальную диагностику можно пройти не только в частных клиниках, но и в государственных больницах, главное– чтобы там было установлено необходимое оборудование.
Особенности диагностики при беременности
Если женщина находится в положении, анализ на гепатит также является обязательным. Полноценное обследование помогает выявить угрозу не только для будущего малыша, но и для матери. Важнейшее значение имеет сбор анамнеза и выявление жалоб пациентки, на основе которых врач сможет предположить наличие той или иной формы заболевания.
Если будет проведено полноценное обследование, диагностируется не только гепатит, но и другие опасные заболевания.
В большинстве случаев обследование состоит из таких этапов:
- Общий осмотр. Гепатит при беременности в большинстве случаев сопровождается изменением оттенка эпидермиса (кожа становится желтоватой из-за желтухи) и появлением болезненных ощущений при пальпации печени. Осмотр является крайне эффективным для определения хронической формы гепатита, поскольку на этой стадии печень увеличивается в размере, а её края становятся более плотными, что также можно определить при пальпации.
- Лабораторные исследования. Диагностика гепатита при вынашивании ребёнка подразумевает биохимические анализы, так как они являются наиболее информативным. Беременным также назначается выявление реакции повреждения гранулоцитов, реакция непрямой гемагглютинации и ИФА.
- Инструментальные обследования. Поскольку при беременности наиболее безопасным считается ультразвуковое исследование, обычно медики назначают именно его.
При выявлении гепатита обязательно проводится дифференциальная диагностика для установления разных форм заболевания. Особую роль при постановке диагноза в этом случае играет полноценный сбор анамнеза и выявление всех симптомов.
Единственный способ удостовериться в отсутствии вируса – периодически сдавать анализы крови. Особенно это требуется делать гражданам, находящимся в группе риска.
gepatit.su
Диагностика гепатитов А В С, сдать кровь на гепатит и как проявляется
Определить присутствие в организме гепатита одной из форм можно не сразу, поскольку инкубационный период заболевания может длиться до четырех недель. Когда же появляются первые признаки болезни, то в пораженном организме происходят радикальные изменения состава крови: биохимический анализ сообщает о серьезной проблеме со здоровьем и присутствии болезнетворного вируса. Однако для постановки окончательного диагноза вовсе недостаточно сдать кровь на гепатит, также необходима подробная диагностика гепатитов.

Лабораторная диагностика гепатитов
Проводить ее желательно после окончания инкубационного периода, чтобы врач с предельной точностью смог определить присутствующее в организме заболевание печенки. В противном случае назначенное лечение не даст желанного терапевтического эффекта и даже усугубит преобладающую клиническую картину.
Диагностика гепатита A
Как правило, диагностика гепатита A начинается с подробного расспроса пациента и назначения ряда анализов, которые необходимо выполнить в самые кратчайшие сроки. Это:
Рекомендуем почитать:
- биохимический анализ крови;
- полный клинический анализ крови;
- метод ПЦР;
- ИФА;
- коагулограмма.
Если прогрессирует болезнь Боткина, то по результатам биохимического анализа крови наблюдается аномальный скачок билирубина, АлАТ и АсАТ, тимоловой пробы. Мало того, вырабатываются специфические анти-ВГА IgМ, которые являются неопровержимым фактом присутствия в организме гепатита A.
В общем анализе крови определяется спад лейкоцитов, скачок СОЭ и лимфоцитоз. И, тем не менее, самым надежным является метод ПЦР, который определяет показатель РНК болезнетворного вируса.
Дополнительно врач изучает симптоматику заболевания, после чего может поставить окончательный диагноз и преступить к наиболее эффективной терапии. Необходимость в инструментальном обследовании возникает крайне редко. После успешного консервативного лечения в условиях госпитализации и карантина пациента ожидает окончательное выздоровление, причем повторно гепатит A не рецидивирует.
Диагностика гепатита B
Определить присутствие вируса гепатита B также можно по результатам лабораторных исследований, и для этого первым делом требуется сдать кровь на гепатит. По своей природе болезнетворный вирус имеет три главных антигена – НВsАg, НВcАg и НВеАg, к которым в организме вырабатываются антитела. Основным в данной клинической картине является ИФА – иммуноферментный анализ, который как раз и выявляет специфические маркеры гепатита B.
Сразу стоит уточнить, что антиген НВsАg появляется в крови еще до первых симптомов гепатита и достоверно определяется в желтушном периоде. Однако отрицательный тест не исключает присутствия гепатита B, поэтому дополнительно требуется применение не менее эффективного метода полимеразной цепной реакции (ПЦР).
При подозрении на гепатит обязательным является биохимический анализ крови, который рекомендуется сдать в самую первую очередь. Выполнение биопсии печени и УЗИ органов брюшины оговаривается индивидуально, но, когда история болезни предельно ясна, в клинических методах обследования не возникает необходимости.
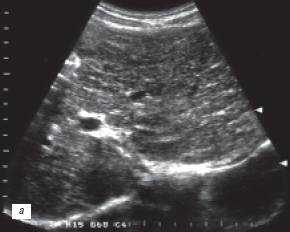
Эхограмма печени при аутоиммунном гепатите на стадиии хронического гепатита
Диагностика гепатита C
Для постановки этого диагноза вовсе недостаточно сдать кровь на гепатит, поскольку вирус может преобладать в организме в скрытой форме. И, тем не менее, основными лабораторными исследованиями являются все анализы, представленные выше, а также дополнительное выполнение биопсии печени. Это микроскопическое исследование биологического материала (в нашем случае кусочка ткани печени) определяет степень распространения патологического процесса и фиброз тканей. Забор материала выполняется под местным обезболивающим, осложнения такой процедуры выявляются в медицинской практике крайне редко.
Рекомендуем почитать:
- размеры печенки, селезенки, поджелудочной железы и желчного пузыря;
- патологические изменения в этих органах;
- состояние общего кровотока в органах брюшины;
- оптимальную зону для выполнения биопсии печени.
Этот метод клинического обследования определяет все очаговые патологии органа на микроскопическом уровне. Если на экране печень представлена в серой шкале, требуется немедленное проведение биопсии, поскольку серый цвет визуализирует пораженные ткани «человеческого фильтра».
Профилактика гепатитов
Поскольку болезнь проявляется не сразу, приступить к немедленному лечению получается далеко не во всех клинических картинах. Пациент может просто не знать о существовании в организме болезнетворного вируса, а тот, в свою очередь, стремительно распространяется в кровь и поражает здоровые клетки печени.
- мыть руки после улицы;
- подвергать качественной обработке свежие овощи, фрукты;
- выполнять все профилактические прививки, указанные в ежегодном календарном плане;
- избирательно относиться к сексуальным партнерам;
- избегать контакта с больными людьми;
- пользоваться только одноразовыми шприцами и проявлять особую бдительность на станциях переливания крови.
Также рекомендуется регулярно (один раз в полгода) сдавать кровь на гепатит, чтобы удостовериться, что вирус не проник в организм, и не поражает некогда здоровые клетки печенки. Если же диагноз определен, требуется немедленно стать на диспансерный учет и следовать всем рекомендациям специалиста.
zhktdoctor.ru
Диагностика вирусного гепатита
Термин «гепатит» включает группу заболеваний, которые характеризуются воспалительным поражением печени. Воспаление паренхимы (ткани) печени может быть вызвано различными причинами. Согласно современной классификации гепатитов различаем следующие виды этого заболевания ():
- class=»td1″>Инфекционный гепатит – вирусные гепатиты (Гепатит А, В, С, D, E, G), бактериальные гепатиты.
class=»td1″>Токсический гепатит – алкогольный гепатит, лекарственный гепатит, гепатит при отравлении различными химическими веществами (природные и промышленные яды).
class=»td1″>
Из приведенных выше групп гепатитов, наиболее часто встречаются инфекционные, а именно вирусные гепатиты. В настоящее время наблюдается пандемическое распространение вирусного гепатита В. В некоторых развивающихся странах Африки и Азии заболеваемость вирусным гепатитом А среди детей достигает 100%, а вирусным гепатитом В – до нескольких сотен случаев на 100 000 населения.
Различные виды вирусных гепатитов характеризуются специфическим клиническим развитием и в разной степени нарушают функцию печени. Вирусный гепатит А протекает остро и полностью исчезает при клиническом выздоровлении больного. Для вирусных гепатитов В, С, D характерно острое и хроническое течение. Это наиболее опасные формы вирусных гепатитов. Переход заболевания в хроническую форму предполагает ухудшения прогноза заболевания из-за неэффективности лечения и длительного развития воспалительного процесса в печени. Хронические формы вирусных гепатитов считают одними из самых распространенных причин цирроза печени и первичного рака печени.
Методы диагностики вирусных гепатитов
Диагностика вирусных гепатитов подразумевает установление возбудителя гепатита, определение формы заболевания и установление степени нарушения функции печени и сопутствующих осложнений.
Начальным этапом диагностики является сбор анамнестических данных и клинический осмотр больного.
Симптомы и клинические признаки заболевания зависят от типа вирусного гепатита и от этапа развития заболевания.
Обычно больные обращаются к врачу в период продромальной (начальной) фазы заболевания. Для этого периода характерно ухудшение общего состояния больного. Часто гепатит начинается с установления «гриппозного» состояния, с повышением температуры тела, болями в мышцах и суставах, головной болью, потерей аппетита. Также могут присутствовать нарушения со стороны желудочно-кишечного тракта: тошнота, рвота, диарея. Описанные выше симптомы носят неспецифический характер и могут служить лишь для предположения инфекционного заболевания. Более специфичными симптомами являются боли в правом подреберье, потемнение мочи (моча чайного цвета) и обесцвечивание каловых масс, увеличение селезенки. Определение подобных симптомов может послужить для ранней диагностики гепатитов, особенного вирусного гепатита А, часто встречающегося у детей дошкольного возраста. Установление со слов больного возможных причин заболевания имеет важную роль для дифференцировки различных форм вирусных гепатитов и для принятия эпидемиологических мер по предупреждению распространения заболевания. Как известно, вирус гепатита А передается с загрязненной пищей и водой, поэтому нарушение элементарных санитарно-гигиенических норм в учреждениях для детей дошкольного возраста, способствует появлению вспышек этого заболевания в учреждениях для детей дошкольного возраста. Вирусы гепатита В, С и D передаются исключительно парентеральным путем (то есть через кровь), поэтому наличие в истории болезни пациента эпизода посещения стоматолога, осуществления различных хирургических операций или инъекций, а также нанесение татуировок или пирсинг, помогают предположить именно эти формы вирусного гепатита.
Следующим важным и специфичным симптомом поражения печени является появление желтухи. Развитие желтухи означает переход заболевания в желтушную фазу. Желтуха обусловлена поражением тканей печени, которые становятся неспособными перерабатывать и выводить из организма продукты распада гемоглобина – билирубин, в результате чего билирубин накапливается в организме и окрашивает кожу в желтый цвет. Ранее всего желтушность появляется на слизистой оболочке под языком, затем желтеют склеры глаз и лишь потом кожные покровы. С появлением желтухи (5-10 дней с начала заболевания) состояние больного частично улучшается. Потемнение мочи и обесцвечивание каловых масс на этом этапе заболевания достигает максимальной величины и служат важным диагностическим признаком.
Фаза выздоровления характеризуется прогрессивным улучшением состояния больного, постепенным исчезновением желтухи и нормализацией цвета мочи и кала. Таким образом. общая продолжительность болезни может достигнуть 2-3 недель. Однако полное клиническое (нормализация всех функций организма) и серологическое (исчезновение вирусных антигенов из крови больного) выздоровление может продлиться до 9 недель в случае вирусного гепатита А, и до 16 недель в случае гепатита В. С точки зрения диагностики и лечения, оптимальным считается первый (продромальный) период заболевания. Важно обратить внимание родителей на описанные выше симптомы, при развитии которых у детей, нужно немедленно обратиться к врачу инфекционисту.
Как уже упоминалось выше, гепатит А заканчивается полным выздоровлением больного (крайне редко встречаются агрессивные формы болезни приводящие к смерти больного). Вирусный гепатит В, в свою очередь, может переходить в хроническую форму. Вероятность перехода заболевания в хроническую форму тем выше, чем меньше возраст больного. Хроническое течение также характерно и для гепатита С и D. При хроническом течении, симптомы и клинические признаки заболевания выражены слабо. Больной жалуется на периодическое недомогание, потерю аппетита, похудание. Периодически появляется слабая желтушность кожи. Заподозрить вирусный гепатит при такой форме развития исходя только из симптомов заболевания и клинических знаков очень тяжело или совсем невозможно. Для более детальной диагностики острых состояний и диагностики скрытых хронических форм вирусного гепатита применяют дополнительные методы исследования.
Поиск вирусных антигенов – является наиболее специфичным из всех существующих ныне тестов. Определение в крови больного вирусных антигенов (частиц вирусов) и антител к этим антигенам помогает не только точно установить возбудителя заболевания, но и оценить активность вирусного процесса. В диагностике хронического вирусного гепатита В применяют следующие виды маркеров:
- Ag.HBs (поверхностный антиген, австралийский антиген) – является неоспоримым признаком инфекции гепатита В. Определение Ag.HBs возможно в самом начале заболевания еще до появления биохимических нарушений крови. Длительное присутствие в крови Ag.HBs говорит о хронической инфекции.
- Anti-HBs (антитела против Ag.HBs) – появление антител анти Ag.HBs (Anti-HBs) после вакцинации или перенесенной болезни, является признаком полного выздоровления больного и приобретения противовирусного иммунитета. Антитела Anti-HBs защищают организм от повторного заражения вирусом гепатита В.
- Anti-HBс – появляется в крови больного немного позже чем Ag.HBs. Определение Anti-HBс подтверждает диагноз вирусного гепатита В.
- Ag.HBе – появление этого вирусного белка в крови наблюдается в инкубационный период сразу после появления Ag.HBs. Определение Ag.HBе является признаком активного размножения вируса. Присутствие Ag.HBе в крови более 3-х месяцев говорит о возможности перехода заболевания в хроническую форму. Исчезновение Ag.HBе и появление Anti-HBе говорит о снижении интенсивности размножения вируса и об уменьшении степени заразности больного.
Все анализы по определению описанных выше маркеров вирусного гепатита проводят в специальных лабораториях. Для проведения анализа производят забор нескольких миллилитров крови из вены.
Другим важным этапом диагностики является определение биохимического состава крови, который претерпевает значительные изменения при вирусном гепатите.
Определение печеночных ферментов
Повреждение тканей печени сопровождается выбросом в кровь ферментов из клеток печени и повышением их концентрации в плазме. В норме концентрация АСАТ (AST, аспартатаминотрансфераза) колеблется в пределах 5-35 Ед./л (U/l), а концентрация АЛАТ (ALT, аланинаминотрансфераза) – 5-40 Ед./л (U/l). При гепатите также наблюдается повышение плазматической активности щелочной фосфатазы (норма 30-115 Ед./л (U/l).
Определение фракций билирубина – при вирусном гепатите повышаются как фракция свободного, так и связанного билирубина. Связано это с неспособностью клеток печени пораженных вирусом выводить из организма пигмент билирубин. Физиологическая концентрация фракций билирубина в крови равняется 0,1-0,3 мг/дл для прямого (связанного) билирубина и 0,2-0,7 мг/дл для непрямого (свободного) билирубина.
Потемнение мочи при гепатите вызвано попаданием в мочу пигмента билирубина, который в здоровом организме, перерабатывается клетками печени и выводится с желчью. В норме билирубин в моче отсутствует.
Для диагностики морфологических изменений печени при гепатите используют ультразвуковое исследование. Этот метод позволяет определить изменения структуры паренхимы печени при хроническом гепатите или циррозе печени. Для более полного гистологического анализа тканей печени проводят гистологическое исследование образца тканей забранных на биопсию. Гистологическое исследование помогает установить морфологические особенности воспалительного процесса, влияющие на эволюцию заболевания.
Библиография:
- Апросина З.Г. Хронический вирусный гепатит, М. : Медицина, 2004
- Арямкина О.Л. Острый и хронический вирусные гепатиты : Распространенность, клиника, диагностика, лечение, Ульяновск , 2004
- Дифференциальная лабораторная иммунодиагностика вирусных гепатитов, М., 2002
www.tiensmed.ru
Диагностика гепатита — обзор методов обследования
Гепатит, диагностика которого носит комплексный характер, представляет собой воспалительно-дистрофическое поражение печени. Чтобы поставить диагноз, врач изучает анамнез и осматривает пациента. Если жалобы указывают на возможное наличие болезни, доктор назначает лабораторные и дифференциальные методы обследования. Результаты анализов указывают на форму и вид патологии. Воспаление печени может быть острым или хроническим. Чаще всего диагностируются вирусные гепатиты A, B, C и D.

Лабораторные исследования
Воспалительно-дистрофическое поражение печени на начальной стадии проявляется слабо. Патология подтверждается анализами. Лабораторная диагностика вирусных гепатитов — наиболее достоверный метод обнаружения заболевания. Она позволяет выявить в организме специфические антигены и антитела, появившиеся вследствие активного размножения патогенных клеток. Благодаря лабораторным исследованиям становится известной генетическая информация вирусов.
Полимеразная цепная реакция (ПЦР) — основной вид лабораторной диагностики. Обследование направлено на изучение ДНК возбудителя заболевания. Благодаря ПЦР-диагностике выявляются маркеры (антигены и антитела) вирусов. Это дает возможность определить вид патологии.
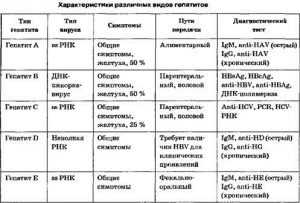 Гепатит А на начальной стадии характеризуется наличием маркеров анти-HAV IgM. К моменту завершения инкубационного периода у человека вырабатывается иммунитет, а в сыворотке обнаруживаются анти-HAV-total. Лабораторная диагностика гепатита В позволяет выявить HBsAg, анти-HBs, HbcorA, анти-Hbcor IgM, анти-Hbcor IgG, HbeAg, анти-Hbe. Некоторые антитела и антигены сохраняются на протяжении 5 лет после выздоровления. О гепатите C свидетельствуют маркеры анти-HCV. Они появляются спустя полгода после развития патологии и остаются в организме на всю жизнь. Маркеры анти-HDV являются признаком гепатита D.
Гепатит А на начальной стадии характеризуется наличием маркеров анти-HAV IgM. К моменту завершения инкубационного периода у человека вырабатывается иммунитет, а в сыворотке обнаруживаются анти-HAV-total. Лабораторная диагностика гепатита В позволяет выявить HBsAg, анти-HBs, HbcorA, анти-Hbcor IgM, анти-Hbcor IgG, HbeAg, анти-Hbe. Некоторые антитела и антигены сохраняются на протяжении 5 лет после выздоровления. О гепатите C свидетельствуют маркеры анти-HCV. Они появляются спустя полгода после развития патологии и остаются в организме на всю жизнь. Маркеры анти-HDV являются признаком гепатита D.
Обязательным является биохимический анализ крови. Он назначается всем пациентам, у которых есть подозрения на гепатит. При воспалении печени в крови меняется концентрация глобулинов, фибриногена, билирубина, альбумина, протромбина. В некоторых случаях врач отправляет пациента на коагулограмму. Анализ помогает определить гепатит С. Если свертываемость крови понижена или замедлена, существует вероятность воспалительного процесса в печени.
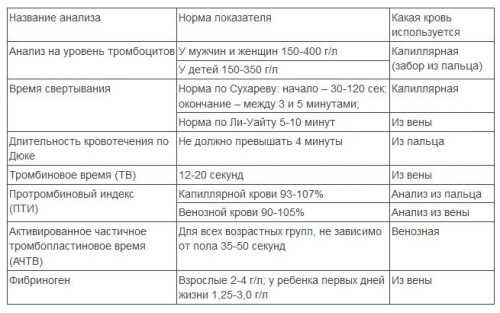
Современные методы лабораторного исследования включают в себя печеночные пробы, а именно:
- СДГ;
- ЛДГ;
- ГЛДГ;
- АСТ;
- ГГТ;
- АЛТ;
- тимоловую пробу;
- щелочную фосфатазу.
Биохимический анализ крови и печеночные пробы — это косвенное свидетельство гепатита В и С, A и D. Показатели данных лабораторных исследований меняются и при других болезнях печени. Врач ставит диагноз в основном по результатам ПЦР-диагностики. Наличие конкретных маркеров подтверждает болезнь и позволяет выявить ее вид и форму протекания.
Дифференциальные способы диагностики
Важно вовремя отличить вирусный гепатит от лучевого, аутоиммунного и токсического. Для этого проводится дифференциальная диагностика. На начальной стадии вирусное поражение печени часто путают с алкогольным. Заболевания развиваются по одинаковой схеме. При вирусном гепатите желтушность кожи и слизистых оболочек присутствует длительное время. Болевой и диспепсический синдромы практически отсутствуют. Температура тела повышается редко.
Общий анализ крови играет важную роль в дифференциальной диагностике. При алкогольном гепатите отмечается ярко выраженный лейкоцитоз. Нейтрофильная формула сдвигается влево. Вирусный гепатит А (B, C или D) характеризуется вялотекущим воспалительным процессом, поэтому количество лейкоцитов увеличивается незначительно.

Дифференциальная диагностика включает в себя также биопсию печени. Цель процедуры — исследовать живую ткань органа. Во время биопсии определенное количество клеток печени забирается через иглу в шприц.
Если поражены преимущественно центральные зоны долек, это свидетельствует о наличии алкогольного поражения. Когда патологический процесс затрагивает в основном края, диагностируется вирусное воспаление печени.
Экспресс-тесты
Чтобы выявить гепатит С в домашних условиях, необходимо воспользоваться специальным экспресс-тестом. Данный метод позволяет обнаружить конкретные маркеры вирусного заболевания печени. На прилавках аптек можно также найти тест на гепатит D, B и A. Достоверность исследования равняется 99%.
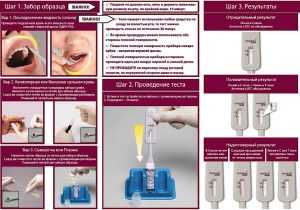
Тест состоит из:
- герметично упакованной полоски;
- скарификатора для прокалывания пальца;
- химического вещества для разбавления крови;
- антисептической салфетки;
- пипетки для забора биологического материала.
Тест на гепатит В, D, A и C можно сделать самостоятельно без посторонней помощи. Исследование включает в себя следующие этапы:
 Обеззараживание кожи. Для этого используется антисептическая салфетка из набора.
Обеззараживание кожи. Для этого используется антисептическая салфетка из набора.- Прокол пальца. С помощью скарификатора целостность эпидермиса нарушается.
- Забор крови. Биологический материал помещается в специальную пипетку. Для исследования достаточно забрать 2–3 капли крови.
- Помещение биологического материала на тест-полоску. Туда же выливается химическое вещество.
- Ожидание результата. Если через 15 минут на тесте появляются 2 полоски, маркеры гепатита присутствуют. 1 черта свидетельствует о том, что человек здоров. Отсутствие обеих полосок — повод повторить тест.
Домашняя проверка на наличие гепатитов разных видов не отменяет консультации специалиста. Если результат теста положительный, человек должен срочно обратиться к доктору. Вирусное поражение печени быстро прогрессирует. При отсутствии лечения болезнь перерастает в цирроз или онкологию. Даже если с помощью экспресс-теста обнаружился гепатит B, диагностика в медицинском учреждении проводится повторно.
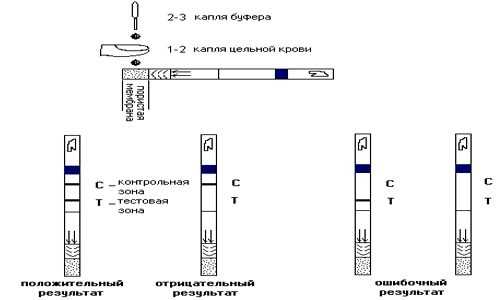
Инструментальные исследования
Эффективным диагностическим методом является УЗИ печени и других органов брюшной полости. Ультразвуковое исследование показывает состояние сосудов и ткани органа. На мониторе врач видит полную картину воспалительного процесса. Во время УЗИ определяются размер и плотность печени. При необходимости дополнительно исследуются желудок, поджелудочная железа. Недостатком УЗИ является то, что просматриваются исключительно поверхностные изменения органа.
Инструментальные методы диагностики гепатита включают в себя эластометрию. Это современный и наиболее эффективный способ в короткие сроки поставить верный диагноз. Эластометрия проводится с помощью фиброскана. Данный прибор вычисляет патологические изменения в тканях печени на клеточном уровне. Иногда данные эластометрии более информативны, чем результаты биопсии.
Часто у пациентов присутствуют сразу несколько типов вирусного гепатита. В связи с этим логично проводить комплексную поэтапную диагностику. Сначала врач опрашивает пациента и пальпирует органы брюшной полости. Затем назначаются анализы и инструментальные исследования. В сложных случаях доктор направляет пациента на биопсию. Терапия назначается с учетом результатов диагностики.
venerologia03.ru
диагностика вирусных гепатитов
6
Лабораторная диагностика вирусных гепатитов.
Лабораторная диагностика этиологического агента исключительно важна для определения прогноза заболевания, и в особенности (при количественном определении вирусных нуклеиновых кислот) для оценки эффективности противовирусной терапии.
Вирусный гепатит В ( HBV )
Вызывается гепадновирусом сферической формы, окружен липидной оболочкой с включенными в нее молекулами поверхностного антигена
(HBS Ag). Геном представлен кольцевой молекулой ДНК, включающей участки как однонитевой так и двунитевой структуры. Вирусная ДНК состоит их 3200 нуклеотидов и объдиняет 4 гена (P, C, S, X ). Нуклеокапсид содержит сердцевинный антиген ( HBc Ag ) .
Маркеры:
1. ДНК вируса ( HBV DNA ) содержится в сыворотке (в плазме ).
Ее выявление означает вирусемическую стадию процесса , свидетельствует о высокой репликации вируса .
При остром ВГВ содержание HBV DNA в крови быстро возрастает в течение инкубационного периода и становится максимальным в начале периода разгара.
Циркуляция ДНК вируса более 5-6 месяцев — неблагоприятный прогностический признак.
2. Поверхностный антиген HBS Ag в зрелых вирионах существует в трех различных молекулярных формах : сферические частицы диаметром 22нм ; филаментозные формы длиной 20-200нм ; полноценный вирион (частица Дейна). С точки зрения иммуногенности выделяют различные серотипы
HBS Ag образующиеся путем сочетания основной антигенной детерминанты а с двумя субдетерминантами , попарно исключающими друг друга ( d/y и w/r ): adw , adr , ayw , ayr . Антиген а обеспечивает формирование общего перекрестного иммунитета ко всем субтипам вируса . HBS Ag является наиболее ранним маркером вирусного гепатита В появляется в крови еще в инкубационном периоде ( на 3-5 неделе от момента инфицирования) и циркулирует в крови при остром течении заболевания до 5-6 месяцев . Обнаружение HBS Ag в крови после 6 месяцев может указывать на начало хронизации процесса .
Отрицательный HBS Ag указывает на отсутствие ВГВ, но может быть а )- серонегативная стадия инкубационного периода (до 6 мес. после заражения
б) — латентная инфекция
Обнаружение HBs Ag проводится с целью:
диагностики острого и хронического гепатита В.
дифференциальной диагностики вирусных гепатитов.
контроля донорской крови и ее препаратов для предотвращения посттрансфузионного гепатита В.
определение групп риска ( медперсонал, контактные в очагах инфекции )
предотвращение передачи инфекции от беременных к плоду.
3. Анти HBs. ( антитела к HBs Ag ). Являются показателем иммунитета к ВГВ или иммунного ответа на вакцинацию против гепатита В.
При остром ВГВ выявляются в сыворотке крови обычно спустя длительное время ( от 3-4 недель до 1 года ) после исчезновения HBs Ag . Их появление служит критерием развития постинфекционного протективного иммунитета и выздоровления после острого ВГВ.
При хроническом ВГВ анти — HBs либо отсутствуют, либо обнаруживаются в низких титрах при продолжающейся HBs -антигенемии.
Обнаружение анти — HBs антител проводится с целью:
-оценки специфической реактивности иммунной системы пациентов после инфицирования или вакцинации против гепатита В.
Сердцевидный антиген HBc Ag — ядерный антиген, входит в состав нуклеокапсида вируса. В свободной форме локализуется в ядрах гепатоцитов. В сыворотке крови находится в составе частицы Дейна, и обычными методами не выявляется. Является сильным иммуногеном , вызывает образование антител .
Анти HBc IgM -антитела к НBc Ag выявляются в сыворотке больного в острой фазе ГВ еще в инкубационном периоде до пика повышения АЛТ и до появления желтухи .через 1-4 недели после. При ОВГВ присутствуют в сыворотке от 2-3 месяцев до1,5 лет. Пик концентрации — начало реконвалесценции . Анти HBc Ig M могут быть единственным серологическим маркером ОВГВ в фазу «окна» по HBS Ag/ анти HBS.
Анти HBc IgМ обнаруживаются и у больных хроническим ВГВ в период обострения .
Анти — HBc Ig M являются основным серологическим маркером острого вирусного гепатита В.
Исчезновение анти — HBс Ig M рассматривается, как окончание острого инфекционного процесса.
Анти HBc Ig G — определяются в максимальном титре в период реконвалесценции и циркулируют в более низких тирах пожизненно и служат надежным доказательством постинфекции ВГВ.
Hbe —антиген ( антиген инфекционности ) антиген е локализован в сердцевине вириона , не только присутствует в составе вириона , но и циркулирует в крови . При остром вирусном гепатите В обнаруживается в крови уже в инкубационном периоде одновременно или спустя неделю после появления HBS Ag на ранних этапах инфекционного процесса уже при первых клинических проявлениях болезни. Выявление Hbe Ag указывает на высокую репликативную активность вируса ГВ и во много раз увеличивает опасность заражения при попадании инфицированной сыворотки в кровь здорового человека. Следовательно индикация HВe —антигена имеет не только диагностическое, но и важное эпидемиологическое значение. Индикация Hbe Ag имеет значение для диагностики различных форм ВГ. Хронический ГВ репликативного типа протекает при стабильной циркуляции Нв е- антигена и отсутствии анти -HВe-антител. При хроническом ГВ интегративного типа,наоборот, анти НВе антитела в крови присутствуют , а HBe -антиген не обнаруживается.
Обнаружение HBe — антигена производится в сыворотке крови с целью :
диагностики острой формы гепатита В
дифференциации типов хронического гепатита В
контроля за выздоровлением больных гепатитом В.
8. Антитела к HВe антигену ( анти HBe )появляются при остром вирусном гепатите В уже на 2-3 неделе желтушного периода . Циркулируют анти НВе в крови на протяжении 2 -5 лет , реже нескольких месяцев. Наличие их в сыворотки крови свидетельствует о завершении репликации вируса и начале стадии реконвалесценции.
Анти -НВе антитела являются важным серологическим маркером ранней реконвалесценции или хронического персистирующего гепатита В.
Определение анти -Нве антител производится в сыворотке крови с целью :
определения хроничекого персистирующего гепатита В.
диагностики начальной фазы реконвалесценции гепатита В.
мониторинга инфекции.
Вирусный гепатит В — одна из самых распространенных на земном шаре инфекций. Ежегодно в мире по данным ВОЗ первично заражается ГВ более 50 млн. человек. У 5-10 % из них формируется хроническая инфекция, которая может завершиться циррозом печени или гепатоклеточной карциномой. Ежегодно в мире количество летальных исходов от ГВ достигает 2 млн. человек. За 15-20 лет гибнет больше людей, чем за всю ВОВ.
Инкубационный период при ГВ варьируется в широких пределах от 45 до 160 дней и чаще составляет 3-4 месяца. Источник заражения является только больной человек. Заражение происходит парентеральным путем ( концентрация вируса ГВ в крови макс. 10 в 8 степени в 1 мл крови достигает). Для заражения 1 человека достаточно 10 частиц. Из 1 мл зараженной крови можно заразить 10млн. человек, из 1 капли крови -500 тыс. человек. Вирус ВГВ обнаруживается в различных секретах и экскретах : в слюне, слезной жидкости, сперме. Т.о. заражение происходит не только парентеральным путем, но и половым и вертикальным ( от матери к плоду) Распространению способствует большое количество вирусоносителей, которые по данным ВОЗ составляют от 0,1 до
20 % населения страны или региона. Страны Северной, Центральной Европы ,Австралия гипоэндемичны -0,5%т вирусоносителей, Восточная , Южная Европа.,Средний Восток, Азия , Япония — средне эндемичны — 1-7% вирусоносителей. Страны тропической Африки,Южной Америки -гиперэндемичны -от 8 до 20% вирусоносителей.
Геном представлен двунитевой кольцевой ДНК ( одна нить на одну треть недостроена). Ген S — кодирует HBS A, ген С — кодирует HBc Ag и HbeAg,
ген Р — кодирует фермент ДНК-полимеразу, ген X — обладает функциями ТАТ -гена( трансактиватор транскрипций), т.е. кодирует белок , который активирует размножение вируса.
Вирус ВГВ гематогенным путем заносится непосредственно в печень. В патогенезе важную роль играют аутоиммунные гуморальные и клеточные реакции. Предполагают, что поражение гепатоцитов связано не только с непосредственным действием самого вируса , но и с иммунологическими реакциями хозяина, возникающими в связи с модификацией клеточной мембраны вирусными белками, которые индуцируют появление аутоантител к клеткам печени.
Клиническое течение разнообразно: болезнь может протекать в латентной форме, выявляемой лишь лабораторными методами, в типичной желтушной форме, в злокачественной форме, заканчивающейся летально. Продожительность преджелтушной стадии составляет от одного дня до нескольких недель. Желтушный период, как правило, длительный и характеризуется хорошо выраженными симптомами (желтуха, гипербилирубинемия, потемнение мочи, желтушность склер).
Постинфекционный иммунитет длительный , пожизненный, обусловлен вируснейтрализующими антителами (анти HBS ) при отсутствии в крови его поверхностного антигена .
Одним из частых исходов хронического гепатита В является цирроз и рак печени.
Специфическая профилактика: вакцинация. Стратегия ВОЗ — поголовная вакцинация новорожденных, групп риска в странах, где 2% вирусоносителей.
Лечение — препараты интерферона (роферон, виферон, лейкиферон) — 3месяца по 6 млн. ед. 3 раза в неделю, и еще 3 месяца по 3 млн. ед. 3 раза в неделю.
Дельта — гепатит. HDV.
HDV — дефектный вирус, вирус гепатита Дельта не может размножаться без вируса гепатита В (вируса- помощника). Вирион имеет сферическую форму, его диаметр 35-37 нм. Суперкапсид Дельта-вируса состоит из поверхностного антигена ВГВ -HBS Ag . Геном представлен кольцевидной РНК.
5% носителей ВГВ инфицированы ВГ Дельта. Заражение аналогично ВГВ.
Смешанные инфекции ВГВ и ВГД встречаются в виде ко — инфекции и супер-инфекции.
Ко — инфекция — характеризуется одновременным заражением двумя вирусами.
Следовательноно: имеется острый ВГВ + острый ВГД.
Супер-инфекция характеризуется тем, что больной хроническим ВГВ заболевает ВГД . Это часто приводит к тяжелому течению болезни , летальность до 70%, циррозу печени.
Диагностика ВГД.
Определение антител к ВГД — анти -ВГД Ig G антитела являются основным серологическим маркером инфицированности крови вирусом гепатита Дельта.
Они обнаруживаются практически у всех лиц с острым ВГД, а также у 95% больных с фульминантной формой гепатита В.
Вирусный гепатит С. HCV.
Семейство Флавивирусы ( Fiaviviridae). Род Hepacevirus.
Вирион сферической формы, имеет суперкапсид. Геном ВГС представлен однонитевой нефрагментированной позитивной РНК.
Источник инфекции только человек. Вирус определяется в крови, в сперме, слюне, моче. Распространение вируса происходит трансфузионно при переливании крови и ее препаратов, или инструментальным путем, а также трансплацентарно от матери к плоду. Восприимчивость очень высокая.
В структуре заболеваемости острыми вирусными гепатитами острый гепатит С в среднем по России составляет 9,4% (1997 год). Официальная регистрация этого гепатита начата в1994 году. За это время показатели заболеваемости ( на 100 тысяч) возросли с 3,2 до 9,04%. О широте распространения гепатита С свидетельствует и частота выявления антител к вирусу гепатита С ( анти-ВГС) среди населения различных стран мира. Частота выявления анти — ВГС в странах Западной Европы 0,1- 1,6%, в США — 0,5 — 1,5%, в странах Восточной Европы и Азии — 1,5 — 4%, в странах Африканского континента — 4 — 10% и выше,
в Южной Америке -4,5 %.
Группы риска: медработники — 6%., наркоманы -100 % , больные на гемодиализе — 12%, при переливании крови -50%.
Инкубационный период — 6-8 недель. Заболевание часто протекает бессимптомно, клиническое течение более легкое, чем при ВГВ, только в 25% отмечается желтуха. Но не зря о нем говорят «ласковый убийца» — в 50 % отмечается хронизация заболевания с последующим развитием в 20% и более цирроза и рака печени. Течение, исход, эффективность лечения интерфероном зависит от генотипа вируса. Существуют генотипы 1А, 2А, 3 А , 1В. Наиболее опасным является генотип 1В. В России доминирует генотип 1В ( 60 — 90 % случаев ).
Лечение — интерферонотерапия. ( лучше альфа-интерферон) — при остром ВГС инъекции по 3 МЕ 3 раза в неделю в течение 3 месяцев, при хроническом ВГС — 3 МЕ 3раза в неделю на протяжении года.
Рекомендовано комплексное применение интерферона и рибаверина (per os ).
Эффективность лечения при ВГС генотипа 2ф , 3ф выше, чем1В .
Лабораторная диагностика:
Определение антител класса IgG является основным маркером вирусного гепатита С. Обнаружение антител класса М свидетельствует о продолжающейся репликации вируса, что характерно для острой фазы ВГС — инфекции. В латентной фазе заболевания анти — ВГС — М практически не обнаруживаются и вновь появляются во время обострений, большей частью в сочетании с повышением АLT.
Выявление РНК ВГС методом полимеразно — цепной реакции в качественном и количественном варианте является «золотым стандартом» в диагностике вирусного гепатита С и подтверждением позитивных результатов выявления анти -ВГС.
Гепатит А
studfiles.net
Диагностика гепатита А. Анализы. Фото. Видео
Диагностика гепатита А основана на эпидемиологических, клинических и лабораторных данных. Лабораторная диагностика основана на выявлении маркеров репликации вируса — антител IgM и IgG к антигенам возбудителя и проведение генетического анализа — обнаружение в сыворотке крови вирусной РНК. Ограниченное значение имеет методика выявления антигенов вируса, что связано с тем, что пик их образования приходится на период инкубации и самый ранний желтушный период. Культуральное исследование для диагностики гепатита А используется редко. На многослойных культурах клеток вирусы не растут. Предпочтение отдается лейкоцитарным или органным культурам.
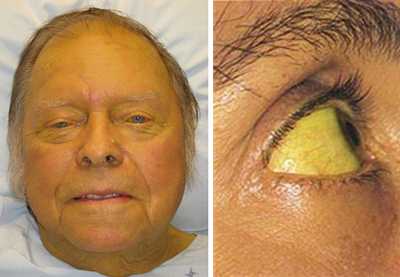
Рис. 1. Желтуха у больного.
Клинические данные, указывающие на гепатит А
При диагностике гепатита А следует учитывать тот факт, что наиболее часто заболевание регистрируется у детей от 5 до 14 лет. У детей в возрасте до 5-и лет заболевание в 80% протекает бессимптомно в безжелтушной форме. У детей старшего возраста и взрослых желтушная форма заболевания регистрируется в 70% случаев.
На наличие у больного гепатита А указывают следующие клинические данные:
- Контакт с больным гепатитом А, употребление воды из непроверенных источников, немытых овощей и фруктов и др., посещение стран Азии, Африки и Латинской Америки в среднем за 14 — 28 дней до заболевания. Амплитуда колебания инкубационного периода находится в пределах 7 — 50 дней.
- Острое начало заболевания с гипертермией, интоксикационным, диспептическим и астеновегетативным синдромами.
- При желтушной форме заболевания преджелтушный период короткий.
- Улучшение самочувствия больного с появлением желтухи.
- Значительное повышение (в 5 — 40 раз) уровня аминотрансфераз (АЛТ и АСТ) в сыворотке крови и тимоловой пробы.
Для диагностики гепатита А используется, в основном, сыворотка крови и фекальные массы.

Рис. 2. Потемнение мочи и обесцвечивание кала — опорные признаки гепатита А.
к содержанию ↑Диагностика заболевания с помощью серологических исследований
Идентифицировать гепатит в острой фазе можно только путем выявления в сыворотке крови специфических антител IgM и IgG. Данные маркеры заболевания выявляются с помощью серологических реакций ИФА (иммуноферментный анализ) и РИА (радиоиммунный анализ). Оба метода высокоспецифичны и высокочувствительны. При постановке РИА используются специфические IgG меченные радионуклидом 125И, при постановке ИФА — ферментом пероксидазой. С помощью реакции иммуннофллюоросценции можно исследовать биопаты печени. Серологические исследования используются так же с целью эпидемиологического обследования контактных лиц.
- IgМ начинают вырабатываться в организме больного уже с конца инкубационного периода и присутствуют в крови в течение 3 — 6 месяцев после перенесенного заболевания.
- IgG начинают вырабатываться на 2 — 3 неделе заболевания и в последующем присутствуют в сыворотке крови пациента в течение всей жизни.
В разных регионах удельный вес здоровых лиц, имеющих антитела IgG в сыворотке крови к вирусу гепатита А, составляет от 30 до 60%.
Рис. 3. Антитела вырабатываются клетками иммунной системы больного в ответ на антигены вируса гепатита В. Чем выше иммунный ответ, тем больше концентрация антител в сыворотке крови.
Антитела (иммуноглобулины) класса IgМ
IgМ («ранние» антитела) первыми вступают в борьбу с чужеродными микроорганизмами. Они начинают вырабатываться в организме больного уже с конца инкубационного периода — за 5 — 10 дней до появления первых симптомов гепатита А. Титр IgМ возрастает в 4 раза в первые 3 — 6 недель и далее постепенно снижается. Через 6 -8 месяцев (иногда 12 — 18 месяцев) IgМ исчезают. С помощью IgМ выявляется гепатит А, протекающий в безжелтушной, стертой и субклинической формах.
Определение антител к вирусу гепатита А класса IgМ является основным тестом специфической диагностики гепатита А. Их присутствие в сыворотке крови говорит об острой фазе или недавно перенесенном заболевании.
Антитела (иммуноглобулины) класса IgG
«Поздние» антитела IgG начинают вырабатываться иммунной системой на 2 — 3 неделе заболевания. Их титр нарастает медленно, максимум определяется на 4 — 6 неделе болезни и далее постепенно снижается. В последующем IgG присутствуют в сыворотке крови пациента в течение всей жизни. Обнаружение в сыворотке крови антител IgG у здоровых лиц говорит о ранее перенесенном заболевании. Специфические IgG вырабатываются в организме вакцинированного против гепатита А человека.
Антитела (иммуноглобулины) класса IgА
Антитела класса IgA накапливаются в слизистых оболочках кишечника, верхних дыхательных и мочеполовых путей, они содержаться в слюне, слезной жидкости, молозиве и молоке и первыми защищают организм от чужеродных микроорганизмов. В сыворотке крови появление антител IgA при гепатите А происходит параллельно появлению антител IgМ, но исчезают IgA из крови значительно быстрее. Антитела IgA определяются в фекалиях.
Рис. 4. Специфические антитела IgM и IgG выявляются с помощью серологических реакций ИФА (иммуноферментный анализ) и РИА (радиоиммунный анализ).
к содержанию ↑Анализ кала на гепатит А
Антигены вируса гепатита А можно выявить в экстрактах фекалий больного, для чего используются иммуноэлектронная микроскопия, иммуноферментный и радиоиммунный анализы. Наличие вирусов в каловых массах больного является 100% подтверждением диагноза, но их отсутствие не исключает наличие гепатита А.
microbak.ru
Вирусный гепатит С — причины, симптомы, диагностика и лечение
Гепатит С – вирусное инфекционное заболевание печени, передающееся трансфузионно, отличающееся легким, зачастую субклиническим, реже среднетяжелым течением в фазе первичного инфицирования и склонностью к хронизации, циррозу и озлокачествлению. В большинстве случаев гепатит С имеет безжелтушное малосимптомное начало. В связи с этим он может оставаться не диагностированным в течение нескольких лет и выявляется, когда в тканях печени уже развивается цирроз или происходит злокачественная трансформация в гепатоцеллюлярный рак. Диагноз гепатита С считается достаточно обоснованным при выявлении в крови вирусной РНК и антител к ней в результате повторных исследований методом ПЦР и различными видами серологических реакций.
Гепатит С – вирусное инфекционное заболевание печени, передающееся трансфузионно, отличающееся легким, зачастую субклиническим, реже среднетяжелым течением в фазе первичного инфицирования и склонностью к хронизации, циррозу и озлокачествлению. Вирусный гепатит С вызывается РНК-содержащим вирусом семейства Flaviviridae. Склонность этой инфекции к хронизации обуславливается способностью возбудителя пребывать в организме продолжительное время, не вызывая интенсивных проявлений инфекции. Как и остальные флавивирусы, вирус гепатита С способен, размножаясь, формировать квазиштаммы, имеющие разнообразные серологические варианты, что мешает организму формировать адекватный иммунный ответ и не позволяет разработать эффективную вакцину.
Вирус гепатита С не размножается в клеточных культурах, что не дает возможности детально изучить его устойчивость во внешней среде, однако известно, что он немного более устойчив, нежели ВИЧ, погибает при воздействии ультрафиолетовых лучей и выдерживает нагревание до 50 °С. Резервуаром и источником инфекции являются больные люди. Вирус содержится в плазме крови больных. Заразны как страдающие острым или хроническим гепатитом С, так и лица с бессимптомно протекающей инфекцией.
Механизм передачи вируса гепатита С – парентеральный, преимущественно передается через кровь, но иногда может происходить заражение и при контакте с другими биологическими жидкостями: слюной, мочой, спермой. Обязательным условием для заражения является непосредственное попадание достаточного количества вируса в кровь здорового человека.
В подавляющем большинстве случаев в настоящее время заражение происходит при совместном употреблении наркотиков внутривенно. Распространение инфекции среди наркоманов достигает 70-90%. Лица, употребляющие наркотики, являются наиболее опасным в эпидемическом плане источником вирусного гепатита С. Кроме того, риск заражения инфекцией возрастает у больных, получавших медицинскую помощь в виде многократных переливаний крови, хирургических мероприятий, парентеральных инъекций и пункций с применением нестерильного инструментария многократного пользования. Передача может осуществляться при нанесении татуировок, пирсинге, порезах во время маникюра и педикюра, манипуляций в стоматологии.
В 40-50% случаев не удается отследить способ заражения. В медицинских профессиональных коллективах заболеваемость гепатитом С не превышает таковую среди населения. Передача от матери к ребенку осуществляется тогда, когда в крови матери накапливается высокая концентрация вируса, либо при сочетании вируса гепатита С с вирусом иммунодефицита человека.
Возможность развития гепатита С при единичном попадании малого количества возбудителя в кровоток здорового человека невелик. Половой путь передачи инфекции реализуется редко, в первую очередь — у лиц с сопутствующей ВИЧ-инфекцией, склонных к частой смене половых партнеров. Естественная восприимчивость человека к вирусу гепатита С в значительной степени зависит от полученной дозы возбудителя. Постинфекционный иммунитет недостаточно изучен.
Симптомы вирусного гепатита С
Инкубационный период вирусного гепатита С колеблется в пределах от 2 до 23 недель, иногда затягиваясь до 26 недель (что обусловлено тем или иным путем передачи). Острая фаза инфекции в подавляющем большинстве случаев (95%) не проявляется выраженной симптоматикой, протекая в безжелтушном субклиническом варианте. Позднее серологическое диагностирование гепатита С может быть связано с вероятностью «иммунологического окна» — периода, когда, несмотря на имеющуюся инфекцию, антитела к возбудителю отсутствуют, либо титр их неизмеримо мал. В 61% случаев вирусный гепатит диагностируется лабораторно спустя 6 и более месяцев после первых клинических симптомов.
Клинически манифестация вирусного гепатита С может проявляться в виде общей симптоматики: слабость, апатия, пониженный аппетит, быстрое насыщение. Могут отмечаться местные признаки: тяжести и дискомфорт в правом подреберье, диспепсия. Лихорадка и интоксикация при вирусном гепатите С являются довольно редкими симптомами. Температура тела если и поднимается, то до субфебрильных значений. Интенсивность проявления тех или иных симптомов часто зависит от концентрации вируса в крови, общего состояния иммунитета. Обычно симптоматика незначительна и больные не склонны придавать ей значение.
В анализе крови в острый период гепатита С нередко отмечают пониженное содержание лейкоцитов и тромбоцитов. В четверти случаев отмечается кратковременная умеренная желтуха (часто ограничивается иктеричностью склер и биохимическими проявлениями). В дальнейшем при хронизации инфекции эпизоды желтухи и увеличения активности печеночных трансфераз сопровождают обострения заболевания.
Тяжелое течение вирусного гепатита С отмечается не более чем в 1% случаев. При этом могут развиваться аутоиммунные нарушения: агранулоцитоз, апластическая анемия, невриты периферических нервов. При таком течении вероятен летальный исход в доантительном периоде. В обычных случаях вирусный гепатит С протекает медленно, без выраженной симптоматики, годами оставаясь недиагностируемым и проявляясь уже при значительной деструкции ткани печени. Часто впервые больным ставят диагноз гепатита С, когда уже имеют место признаки цирроза или гепатоцеллюлярного рака печени.
Осложнения вирусного гепатита С – это цирроз и первичный рак печени (гепатоцеллюлярная карцинома).
Диагностика вирусного гепатита С
В отличие от вирусного гепатита В, где возможно выделение вирусного антигена, клиническая диагностика вирусного гепатита C производится с помощью серологических методик (антитела IgM к вирусу определяются с помощью ИФА и РИБА), а также определением в крови вирусной РНК с помощью ПЦР. При этом ПЦР осуществляется дважды, поскольку есть вероятность ложноположительной реакции.
При выявлении антител и РНК можно говорит о достаточной достоверности диагноза. Определение в крови IgG может означать как наличие вируса в организме, так и ранее перенесенную инфекцию. Пациентам с гепатитом С назначается проведение биохимических проб печени, коагулограммы, УЗИ печени, а в некоторых сложных диагностических случаях — биопсия печени.
Лечение вирусного гепатита С
Терапевтическая тактика при гепатите такая же, как и при вирусном гепатите В: прописана диета №5 (ограничение жиров, в особенности тугоплавких, при нормальном соотношении белков и углеводов), исключение продуктов, стимулирующих секрецию желчи и печеночных ферментов (соленая, жареная, консервированная пища), насыщение рациона липолитически активными веществами (клетчатка, пектины), большое количество жидкости. Полностью исключается алкоголь.
Специфическая терапия вирусного гепатита – это назначение интерферона в сочетании с рибавирином. Продолжительность терапевтического курса – 25 дней (при стойком к противовирусной терапии варианте вируса возможно удлинение курса до 48 дней). В качестве профилактики холестаза в комплекс терапевтических мер включают препараты урсодеоксихолиевой кислоты, а в качестве антидепрессанта (поскольку психологическое состояние больных нередко сказывается на эффективности лечения) – адеметионин. Действие противовирусной терапии напрямую зависит от качества интерферонов (степени очистки), интенсивности терапии и общего состояния больного.
По показаниям базисную терапию могут дополнять оральной дезинтоксикацией, спазмолитическими средствами, ферментами (мезим), антигистаминными препаратами и витаминами. При тяжелом течении гепатита С показана внутривенная дезинтоксикация растворами электролитов, глюкозы, декстрана, при необходимости терапию дополняют преднизолоном. В случае развития осложнений курс лечения дополняется соответствующими мерами (лечение цирроза и рака печени). При необходимости производят плазмаферез.
Прогноз при вирусном гепатите С
При должном лечении выздоровлением заканчивается 15-25% случаев заболевания. Чаще всего гепатит С переходит в хроническую форму, способствуя развитию осложнений. Смерть при гепатите С, как правило, наступает вследствие цирроза или рака печени, летальность составляет 1-5% случае. Менее благоприятен прогноз сочетанной инфекции вирусами гепатита В и С.
Профилактика вирусного гепатита С
Общие меры профилактики гепатита С включают тщательное соблюдение санитарного режима в медицинских учреждениях, контроль над качеством и стерильностью переливаемой крови, а также санитарный надзор над учреждениями, оказывающими услуги населению с использованием травматических методик (татуаж, пирсинг).
Помимо прочего, ведется разъяснительная, просветительская деятельность среди молодежи, рекламируется индивидуальная профилактика: безопасный секс и отказ от наркотиков, осуществление медицинский и иных травматических процедур в сертифицированных учреждениях. Среди наркоманов распространяются одноразовые шприцы.
www.krasotaimedicina.ru
 Обеззараживание кожи. Для этого используется антисептическая салфетка из набора.
Обеззараживание кожи. Для этого используется антисептическая салфетка из набора.