Эссенциальная гипертензия (первичная артериальная гипертензия)
Эссенциальная гипертензия – одно из наиболее частых заболеваний сердечно-сосудистой системы, которое не имеет географических границ и все чаще поражает людей молодого возраста. Причины его до сих пор остаются не до конца разгаданными, хотя факторы риска и вероятные предпосылки известны хорошо.
Первичная, или эссенциальная, гипертензия – это хроническое увеличение артериального давления, начиная с показателя 140 мм рт. ст. для систолического («верхнего») и 90 мм рт. ст. для диастолического («нижнего»). Возможно как изолированное повышение первой цифры, так и одновременное увеличение обеих.
О хронически повышенном давлении и его опасности в виде инсульта, которую оно несет, не слышал разве что ленивый. Тем не менее, далеко не каждый человек, знающий о том, что давление «скачет», тут же идет к врачу. Среди дошедших немало тех, кто не выполняет предписания специалистов, не принимает лекарства или хватается за них тогда, когда настиг гипертонический криз.
Отсутствие должного внимания к артериальному давлению, непостоянный прием препаратов или отказ от лечения ведут к многократному повышению риска острых сосудистых катастроф в головном мозге, в то время как поддержание АД на уровне нормы, пусть даже с помощью лекарств, не только улучшает самочувствие, но и продлевает жизнь сосудам, сердцу и мозгу.
В век повышенных психоэмоциональных нагрузок и хронических стрессов, при ухудшающихся постоянно экологических условиях, образе жизни, питании очень важно следить не только за отдельными симптомами, которые могут говорить о запущенной стадии заболевания, но и регулярно посещать врача с целью профилактики и ранней диагностики коварной гипертонии. Это касается, в первую очередь, людей старшего поколения, но и молодым к 30-35-летнему возрасту тоже не помешает.
Причины первичной гипертонии
Эссенциальную артериальную гипертензию называют первичной. Это значит, что конкретной причины в виде болезни органов, выступающих регуляторами артериального давления, найти не удалось.
Можно считать, что диагноз эссенциальной гипертензии – диагноз исключения, когда путем обследований было подтверждено, что давление повышается как бы само по себе, при здоровых почках, сердце, эндокринной системе (в отличие от роста АД при вторичной гипертензии).Однако, не стоит думать, что причины как таковой не существует, и давление действительно колеблется само по себе. Точный фактор, провоцирующий гипертонию, не сформулирован, но ученые назвали те условия, при которых развивается заболевание. На сегодняшний день, первичная гипертензия признана многофакторной патологией, в появлении которой активно участвует сочетание различных причин.

Наиболее значимыми причинами хронического длительного первичного повышения давления считают:
- Наследственную предрасположенность, которая подтверждается практически у половины больных эссенциальной гипертензией;
- Избыточный вес, увеличивающий риск гипертонии до пяти раз;
- Курение, служащее также фактором риска ишемических изменений в сердце;
- Низкую двигательную активность, нередко сочетающуюся с лишним весом, что вполне закономерно;
- Особенности питания – избыток соли и жидкости, недостаток микроэлементов (магний, прежде всего), витаминов, злоупотребление кофе, чаем, алкоголем;
- Стресс и психоэмоциональные перегрузки.
Традиционно эссенциальную гипертонию еще недавно относили к болезням пожилых людей, но сегодня ситуация меняется, все большее число пациентов с таким диагнозом не достигли и 50 лет. Это говорит, прежде всего, о роли стрессов и образа жизни, нежели о факторах риска, связанных с возрастными изменениями.
Среди неблагоприятных условий, которые в разы увеличивают риск повышения давления — сахарный диабет, нарушения жирового обмена, которые отражаются в липидограмме, нездоровый образ жизни. Лица после 55 лет также очень подвержены патологии.
Степени и стадии первичной гипертензии
Для того, чтобы более точно судить о возможных рисках осложнений гипертонии, а также отразить особенности ее течения, были рассчитаны степени повышения давления. Комбинация степени в соответствии и цифрами давления и определенных факторов риска, а также сопутствующих заболеваний, говорит о риске опасных осложнений – инсультов, инфарктов сердца, острой почечной или сердечной недостаточности.
Выделены три степени эссенциальной гипертензии:
- АГ 1 степени, когда систолическое давление равняется 140-159 мм рт. ст., диастолическое 90-99 мм рт. ст.
- При 2 степени показатели давления составляют соответственно 160-179 и 100-109 мм рт. ст.
- 3 степень – наиболее тяжелая, когда давление достигает 180/110 мм рт. ст. и выше.
В диагнозе обычно фигурирует степень, стадия заболевания и риск осложнений. Так, степень определяют по выше указанным параметрам, при этом важно не однократное повышение давления, а постоянное, не менее чем в трех-четырех измерениях на протяжении месяца.
Стадию первичной гипертензии определяют по характерной симптоматике и признакам вовлечения внутренних органов. На первой стадии могут отсутствовать и симптомы, и признаки изменений в органах-мишенях, а о наличии гипертензии говорят лишь цифры на тонометре. При второй стадии прогрессируют изменения в стенках сосудов, становится заметной некоторая гипертрофия миокарда, но эти явления пока еще не влияют на деятельность сердца и других органов. Третья стадия – ее еще называют стадией органных изменений – несет в себе признаки явной сосудистой патологии и расстройств работы органов-мишеней в связи с ней.
Суммируя степень эссенциальной гипертензии, имеющиеся факторы риска и особенности поражения органов-мишеней врач без труда определяет риск – незначительный, низкий, высокий, очень высокий, определяющий вероятность смертельно опасных осложнений.
Важно заметить, что даже первая степень гипертензии может сопровождаться очень высоким риском осложнений при наличии диабета, поражений органов-мишеней, сочетания более чем трех факторов риска, перенесенных в прошлом транзиторных ишемических атак или инсультов. Пациентам с такими отягчающими факторами следует быть предельно бдительными, даже если давление «не перевалило» за 140-149 мм рт. ст.
Несколько слов об органах-мишенях
Артериальное давление – показатель общеорганизменный, оно влияет не только на сосуды и самочувствие, но и вызывает поражение различных органов. Страдают сердце, почки, центральная нервная система, сетчатка глаз. Эти органы традиционно считают мишенями при эссенциальной гипертонии.
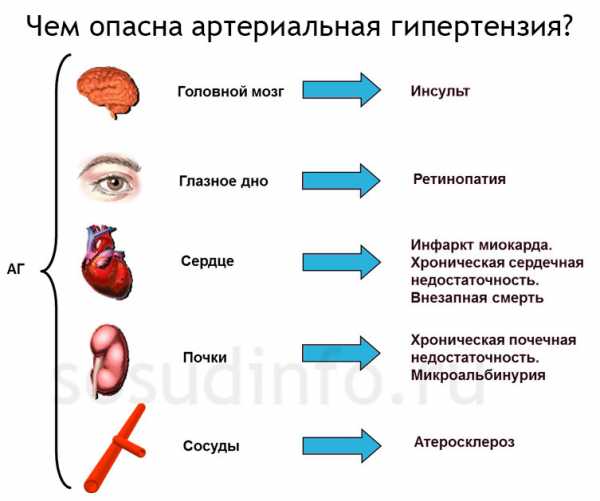
Сердце работает с большим напряжением, результат – гипертрофия миокарда. На начальных этапах гипертрофия обеспечивает адекватный кровоток в органах и считается механизмом адаптации к новым условиям, а в последствии сердце истощается и испытывает недостаток питания. Этим обстоятельством объясняется большая склонность пациентов с гипертонией к инфаркту, нарушениям ритма, внезапной коронарной смерти.
Почки – важный орган, регулирующий давление. Они же в значительной степени и страдают от его повышения: развивается склероз и дистрофия артериол, сосудистых петель клубочков, вовлекаются канальцы. При большом стаже гипертензии высока вероятность хронической почечной недостаточности, которая вторична по отношению к эссенциальной гипертонии, но существенно ее усугубляет.
Головной мозг испытывает «груз» гипертонии уже с начальных стадий заболевания. Сосудистые изменения приводят к нарушению его питания, микроинфарктам, дистрофии нервной ткани, а в исходе – тяжелая сосудистая деменция. С поражением мозга связывают большинство симптомов патологии – головную боль, шум в ушах или голове, снижение памяти и умственной деятельности и т. д. Особую опасность представляют кровоизлияния и инфаркты, часто случающиеся на фоне гипертонических кризов.
Сетчатка глаз тоже считается органом-мишенью. Ее сосуды приобретают характерные черты, и уже обычный осмотр глазного дна на первой стадии гипертонии может помочь в постановке правильного диагноза. Со временем пациент отмечает снижение зрения, возможна и отслойка сетчатки при значительных цифрах давления.
Проявления эссенциальной гипертензии
Основным и самым первым проявлением эссенциальной артериальной гипертензии становится превышение показателей давления на тонометре, зафиксированное многократно. Какое-то время пациент живет с начальной гипертонией и даже не замечает ее. Это понятно, ведь сосудистые стенки еще не изменены и способны контролировать свой тонус и ширину просвета, «подстраиваясь» под цифры давления, поэтому и симптомы могут отсутствовать. Часть больных в эту стадию, даже если и отмечают некоторые симптомы, не придают им должного внимания ввиду кажущейся незначительности.

Избыточное артериальное давление только до поры до времени может протекать бессимптомно. Постепенно и неизбежно меняется структура сосудов – артерий и артериол прежде всего, страдает сердце. Без лечения патология приобретает клинически выраженный характер, и в такой стадии больной практически всегда попадает к врачу.
На начальной стадии среди признаков неблагополучия пациенты отмечают головные боли, головокружение, слабость, возможно – шум в ушах, потемнение в глазах. Эти симптомы не беспокоят непрерывно, они возникают периодически, нередко – при сильных физических или психоэмоциональных нагрузках, после погрешностей в диете.
Подобные явления не считают специфическими признаками именно гипертензии, ведь они часто случаются и у людей с нормальным давлением, однако насторожиться все же надо. Нарастание головных болей, их длительности и интенсивности, отсутствие эффекта от привычных анальгетиков должны стать первым поводом для измерения давления дома либо обращения к врачу.
На второй стадии симптомы патологии становятся все более отчетливы, нередки гипертонические кризы с яркой симптоматикой повышенного давления:
- Беспокойство, покраснение лица, потливость;
- Сильная головная боль, чувство пульсации в голове;
- Возможна тошнота и даже рвота;
- Ощущение давления, боли в груди, одышка;
- Мелькание мушек перед глазами, потемнение в глазах.
Эти признаки – наиболее характерны, но случается, что при относительно невысоких цифрах давления пациент испытывает сильнейшую головную боль, апатичен, бледен. Нередко такие кризы сопутствуют склонности к отекам.
Если гипертонический криз был купирован медикаментозно, то пациент продолжает свою привычную жизнь, причем, не всегда уделяя должное внимание показателям тонометра и своевременному приему лекарств. Если диагноз эссенциальной гипертензии уже не вызывает сомнений, криз случался неоднократно, то надеяться на самопроизвольное улучшение или выздоровление нельзя – болезнь хроническая, прогрессирующая, опасная осложнениями.
Постепенно избыток давления крови приводит к изменениям во внутренних органах, что связано, в первую очередь, с сосудистым фактором. Сосудистые стенки первыми берут на себя удар гипертонии. Какое-то время он приспосабливаются к колебаниям давления, то расширяя свой просвет, то уменьшая его до нужного диаметра, но до бесконечности это происходить не может.
Постоянная нагрузка способствует необратимым изменениям вплоть до склероза, когда стенки артерий и артериол становятся плотными, ломкими и неспособными к быстрой реакции на смену давления. В результате эссенциальная гипертония приобретает постоянный характер, степень ее повышается, риск становится максимальным.
Параллельно с сосудами происходит и приспособление к новым условиям со стороны миокарда. Сердце толкает кровь с большей, чем в норме, силой, волокна его гипертрофируются, стенки – утолщаются. С гипертрофией миокарда можно связать боли в груди и области сердца, которые фигурируют у ряда пациентов в качестве симптомов. На более поздних стадиях болезни явно выражена ишемия сердечной мышцы, характерен коронарный атеросклероз, возникают симптомы стенокардии, срыв ритма сердца, острая левожелудочковая недостаточность (отек легких).
Лица с третьей стадией эссенциальной гипертензии имеют целый ряд признаков со стороны других органов, что делает их жалобы весьма разнообразными. К симптомам, перечисленным выше, присоединяются признаки сосудистой энцефалопатии – снижение интеллектуальных способностей, внимания, памяти, поведенческие изменения, склонность к апатии или депрессии. У многих больных теряется зрение, его снижение может носить быстро прогрессирующий характер. Нарастают признаки сердечной недостаточности, а поражение почек влечет расстройства метаболизма (нарастание креатинина в крови, появление белка в моче и др.).
Лечение эссенциальной гипертензии
Лечение эссенциальной артериальной гипертензии направлено на нормализацию давления, образа жизни и улучшение функции органов-мишеней. Оно включает как медикаментозную терапию, так и меры общего характера.
Когда диагноз поставлен, в первую очередь следует менять образ жизни. Отказ от вредных привычек, изменение характера питания, борьба с ожирением и низкой двигательной активностью – первое, что нужно предпринять. Кроме того, эти меры и самые простые, не требуют походов в аптеку и траты больших сумм денег.
Врачи поликлиник неустанно твердят всем пациентом с эссенциальной гипертонией о необходимости постоянного, систематического приема лекарственных препаратов по рекомендованной схеме. Несмотря на это, многие больные если и принимают таблетки, то периодически, когда болезнь даст о себе знать гипертоническим кризом.
В случае с эссенциальной гипертензией откладывать лечение или экономить на лекарствах очень опасно. В любой момент может случиться критическое увеличение давления с самыми разными последствиями, в том числе – смертельно опасными.

Медикаментозное лечение эссенциальной гипертензии назначается врачом. Недопустимым считается самостоятельный прием препаратов, даже в том случае, если тонометр показал гипертонию, а таблетка, предложенная родственником или соседкой, им помогает. В случае с этим заболеванием успех от лечения зависит от правильности назначенной терапии, а достичь этого можно только при помощи специалиста.
В настоящее время приняты подходы в комплексном лечении первичной гипертонии, когда допускается назначение сразу нескольких препаратов из разных групп. Используются:
- Мочегонные;
- Ингибиторы АПФ;
- Антагонисты кальция;
- Бета-адреноблокаторы;
- Антагонисты рецепторов ангиотензина II;
- Агонисты имидазолиновых рецепторов.
Препараты из каждой группы имеют свои противопоказания, поэтому должны назначаться только врачом исходя из стадии заболевания, ответа на лечение, сопутствующего фона. Сначала может быть назначен какой-то один препарат в виде монотерапии (ингибитор АПФ, как правило), при недостаточном эффекте к нему добавляют средства из других групп. Такое сочетание позволяет применять лекарства не в максимальной дозе, благодаря чему снижается вероятность побочных эффектов.
Ингибиторы АПФ – наиболее часто употребляемые средства. Назначаются капроприл (эффективен также при кризе), эналаприл, лизиноприл. Эти средства снижают вероятность осложнений, хорошо переносятся больными и могут приниматься длительное время. Особенно показаны они при сердечной и почечной патологии, безопасны для приема в пожилом возрасте, при беременности, нарушениях углеводного и жирового обмена.
Блокаторы рецепторов ангиотензина II (лосартан, валсартан) – одна из самых современных групп лекарств от первичной гипертензии. Они действуют избирательно, поэтому практически лишены побочного действия. Назначаются они довольно часто, но недостатком может стать высокая стоимость.
Мочегонные средства применяют для лечения эссенциальной гипертензии не один десяток лет, но они не теряют своей актуальности. Назначаются гидрохлортиазид, верошпирон, фуросемид, торасемид и др. Диуретики показаны как для длительного приема, так и для купирования гипертензивного криза. Они могут входить в состав комбинированных гипотензивных средств вместе с препаратами из других групп.
Антагонисты кальция (амлодипин, дилтиазем, верапамил) способствуют расслаблению сосудистых стенок, а спазм, как известно, составляет основное звено патогенеза гипертонии. Они имеют преимущества для больных с ишемической болезнью сердца, нарушениями ритма, выраженной гипертрофией миокарда.
Бета-адреноблокаторы (атенолол, метопролол) не только снижают давление, но и уменьшают нагрузку на миокард, оказывают обезболивающий эффект при стенокардии, нормализуют ритм сердца, поэтому их обычно назначают при сердечной патологии – ишемической болезни, тахиаритмиях, кардиосклерозе. С осторожностью следует их применять при диабете, ожирении и других метаболических расстройствах.
Агонисты имидазолиновых рецепторов (моксонидин) обладают рядом преимуществ по сравнению с другими средствами, среди которых основным считают не только отсутствие негативного влияния на обменные процессы, но и улучшение их. Моксонидин хорош при эссенциальной гипертонии у больных с ожирением, сахарным диабетом.
Помимо перечисленных групп, возможно назначение ноотропных препаратов при симптомах дисциркуляторной гипертензивной энцефалопатии, витаминов и микроэлементов при изменениях в миокарде, седативных средств при высоком уровне стресса и эмоциональной лабильности. Допускается прием растительных экстрактов, чая с гипотензивными свойствами, но увлекаться народной медициной не стоит – лечение травами не заменит медикаментозной терапии, назначенной врачом.
Диагноз эссенциальной гипертензии – не приговор, и совершенно необязательно она закончится инсультом или инфарктом миокарда. Чтобы не допустить такого развития событий, важно контролировать давление дома, периодически посещать врача и обязательно принимать все назначенные лекарства, даже если придется это делать пожизненно. Принять таблетку намного проще, нежели бороться с тяжелыми и очень опасными осложнениями гипертонии.
Видео: серия лекций по артериальной гипертензии и её типам
Вывести все публикации с меткой: Шаг 1: оплатите консультацию с помощью формы → Шаг 2: после оплаты задайте свой вопрос в форму ниже ↓ Шаг 3: Вы можете дополнительно отблагодарить специалиста еще одним платежом на произвольную сумму ↑sosudinfo.ru
этиология, патогенез, формы, стадии; факторы стабилизации повышенного артериального давления.
Первичную АГ называют эссенциальной, что указывает на неизвестность её происхождения. При первичной АГ повышение АД является основным проявлением болезни.
Этиология. Определенное значение в возникновении гипертензии имеет перенапряжение высшей нервной деятельности под влиянием эмоциональных воздействий
Определенную роль в возникновении первичной гипертензии играет наследственный фактор. В отдельных семьях заболевание встречается в несколько раз чаще, чем у остального населения. О влиянии генетических факторов свидетельствует и большая конкордантность по гипертонической болезни у однояйцевых близнецов, а также существование линий крыс, предрасположенных или резистентных к некоторым формам гипертензии.
Установлена тесная связь между уровнем артериального давления и количеством потребляемой- соли.
Патогенез. Согласно уравнению Пуазейля Р = QR, давление жидкости в системе трубок (Р) определяется величиной их наполнения (Q) и сопротивления току жидкости (R). Применительно к системе артериальных сосудов это должно означать, что давление в них определяется в основном двумя факторами: величиной минутного объема крови сердца (количеством крови, выбрасываемым левым желудочком за 1 мин — (Q)) и сопротивлением, которое кровоток встречает в сосудах (R). В свою очередь величина минутного объема крови сердца (Q) определяется массой циркулирующей фови (в норме 4 — 5 л), систолическим выбросом сердца (в норме 70 мл), частотой сердечных сокращений (в норме 70/мин), венозным возвратом крови к сердцу, а периферическое сопротивление кровотоку (R) зависит от диаметра сосудов (пассивные и активные изменения), вязкости крови, ее трения о стенки, наличия вихревых движений.
В зависимости от того, увеличение какого из приведенных двух параметров (Q или R) определяет повышение артериального давления, различают следующие гемодинамические варианты артериальной гипертензии.
Гиперкинетический тип — увеличенный минутный объем крови сердца (Q), неизмененное или слегка пониженное периферическое сопротивление кровотоку(R).
Эукинетический тип — связан с увеличением как Q, так и R.
Гипокинетический тип — величина Q не изменена или несколько уменьшена, зато резко увеличено R.
В сущности гипокинетический тип артериальной гипертензии соответствует понятию «гипертоническая болезнь» (Г. Ф. Ланг, А. Л. Мясников). Что касается других гемодинамических вариантов артериальной гипертензии, то полагают, что увеличение сердечного выброса имеет место на ранних стадиях заболевания, после чего гиперкинетический вариант переходит в эукинетический и гипокинетический.
Основные механизмы, определяющие становление гиперкинетического типа (или фазы) повышения артериального давления, сводятся или к усилению положительного хроно- и инотропного эффекта вследствие усиления нейрогуморальных влияний на сердце (активация p-адренорецепторов), или к повышению венозного возврата крови к сердцу из-за веноконстрикции (а-адренорецепторньш механизм) с перераспределением кровотока из периферии в крупные венозные коллекторы.
Таким образом, представляется, что стресс, как один из основных этиологщееких факторов первичной артериальной гипертензии, вызывает активацию гипофизарно-надпочечниковой и симпатоадреналовой системы с последующим включением ренин-аигиотензин-альдостеронового прессорного механизма. Это приводит к увеличению минутного объема крови сердца при неизменной или слегка сниженной величине общего периферического сопротивления. На втором этапе патогенеза увеличение кровяного давления и местного кровотока приводит согласно закону Остроумова — Бейлиса к увеличению сосудистого тонуса и генерализованному спазму артерил, направленному на приведение в соответствие местного кровотока и потребности в нем тканей.
В последующем длительное повышение сосудистого тонуса приводит к гипертрофии сосудистых гладких мышц, что в еще большей степени увеличивает общее периферическое сопротивление сосудов и выраженность артериальной гипертензии. Этому способствует и повышение содержания Na~ и воды в гладких мышцах, повышение их чувствительности в этих условиях к различным прессорным агентам.
Следует думать, что первичная (эссенциальная) артериальная гипертензия ни по этиологии, ни по патогенезу не является единым заболеванием. В каждом конкретном случае ее характер определяется характером и степенью нарушения прессорных и депрессорных механизмов, участием нервного, почечного и гормонального факторов в возникновении подобных нарушений.
studfiles.net
причины, симптомы, лечение и помощь
Артериальная гипертензия делится на первичную и вторичную. В 90% случаев имеет место непосредственно гипертоническая болезнь, которая сопровождается систематическим повышением артериального давления. Причину отклонения АД от нормы установить сложно.
Выделяют факторы, влияющие на развитие заболевания. Путем их коррекции приводят кровное давление в норму.
В 10% случаев повышенное артериальное давление является симптомом других заболеваний, влияющих на кровообращение и работу сердца. Нормализация АД в этом случае зависит от успешного лечения основной болезни.
Формы заболевания
| Форма гипертонии | Описание и симптомы |
|---|---|
| Первичная артериальная гипертония | I степень – 140–159/90–99 мм рт. ст. Скачкообразное АД. Поднимается и быстро приходит в норму без последствий. Изредка случаются гипертонические кризы, органы-мишени не затронуты. II степень – 160–179/100–109 мм рт. ст. Скачки АД иногда сменяются периодами спада. Чаще случаются резкие и длительные приступы, поражаются органы-мишени. III степень – 180/110 мм рт. ст. и выше. Возникают осложнения в виде атеросклероза, заболеваний сердца. Органы-мишени (почки, мозг, глаза, сердце) сильно поражены. |
| Вторичная гипертензия | В зависимости от исходного заболевания может быть почечная, эндокринная, гемодинамическая и нейрогенная гипертензия. Медикаментозное или хирургическое лечение нацелено на пораженный орган, а не на снижение давления. Почечная гипертензия Развивается как признак поражения почек, которому всегда сопутствует нарушение кровоснабжения. При заболеваниях почек (громерулонефрит, пиелонефрит, камни, опухоли, опущение) в клетках накапливается натрий. Он задерживает лишнюю жидкость в стенках сосудов, сужая их. Возникают спазм и гипертония. Эндокринная форма Обнаруживает расстройства желез внутренней секреции. В том числе тиреотоксикоз, феохромоцитома, гипертиреоз, первичный гиперальдостеронизм (синдром Конна). При снижении деятельности половых желез также повышается давление. Увеличенное поступление в кровь гормонов провоцирует сужение артерий и вызывают развитие болезни. Гемодинамическая форма Прослеживается при атеросклерозе, коарктации аорты. Причиной повышенного давления становятся бляшки или разница между кровоснабжением нижней и верхней частей тела. Нейрогенная форма Наблюдается при повреждении или воспалении спинного и головного мозга. Например, опухоли, травмы, бульбарный полиомиелит, энцефалит. Сдавливаются сосуды, а давление повышается. |
Причины первичной гипертонии
Первичная (эссенциальная) гипертензия развивается вследствие нарушения тонуса артерий, которое приводит к повышению кровяного давления. На сосудистый тонус влияют различные внешние обстоятельства.
В первую очередь — это хронический стресс! Он приводит к гипертонической болезни, которая проявляется тревожностью, головными болями, паническими атаками. Нервная система реагирует на раздражитель повышенной выработкой стрессовых гормонов, которые поступают в кровь и оказывают сосудосуживающее действие.

Возбуждение передается сердечной мышце, учащается сердцебиение. При длительном и частом эмоциональном перенапряжении организм привыкает к новым условиям и принимает высокое давление как норму.
Состояние осложняется генетической предрасположенностью к патологии. Врачи часто говорят, что гипертония передается по наследству. Среди других факторов риска можно выделить недостаток физической активности, особенности профессии, неправильное питание, злоупотребление алкоголем и солью, курение, метеозависимость и возрастные изменениями.
Соответственно лечение первичной гипертонии базируется на борьбе с психическими расстройствами и изменением образа жизни. Прием лекарственных препаратов, понижающих давление на начальном этапе развития недуга не рекомендуется. Исключение составляют частые его скачки и гипертонический криз.
Причины вторичной гипертонии
Вторичная (симптоматическая) гипертензия вызывается заболеваниями органов, участвующих в процессе кровообращения.
 Болезни почек неизбежно сопровождаются подъемом артериального давления. Это объясняется тем, что почки являются самыми кровоснабжаемыми органами. Они участвуют в кроветворении и вырабатывают ренин, сужающий кровеносные сосуды.
Болезни почек неизбежно сопровождаются подъемом артериального давления. Это объясняется тем, что почки являются самыми кровоснабжаемыми органами. Они участвуют в кроветворении и вырабатывают ренин, сужающий кровеносные сосуды.
Заболевания эндокринной системы приводят к росту артериального давления за счет нарушения процесса выработки гормонов. Расстройства желез внутренней секреции (гипофиз, щитовидная железа, надпочечники, половые железы) провоцируют увеличенный выброс в кровь гормонов, резко повышающих АД. Формируется гипертоническая болезнь, осложненная гипертоническими кризами.
Повреждения и опухоли мозга могут служить причиной вторичной гипертензии. Этому способствуют внутричерепное давление и нарушения нервной системы.
Среди сердечно-сосудистых заболеваний особо выделяется врожденный порок сердца – коарктация аорты. Давление в артериях верхней половины тела повышается, а в артериях нижней половины – снижается. Разница обнаруживается при измерении его на руках и ногах или после проведения ЭКГ.
Вторичная артериальная патология может быть вызвана применением лекарственных средств. Некоторые капли от насморка, противовоспалительные и противозачаточные препараты стимулируют выделение гормонов и имеют побочным действием повышение АД.
Лечение вторичной гипертонии начинается с назначения одного препарата. Если лекарство слабо нормализует кровяное давление, врач может добавить в схему лечение второй препарат. В подавляющем большинстве случаев прием лекарственных препаратов для гипертоников становится пожизненной рекомендацией.
Первая помощь при высоком давлении
Прогрессирование болезни увеличивает вероятность гипертонического криза. Резкий скачок давления опасен последствиями для головного мозга и сердца и может угрожать жизни человека. В некоторых случаях медицинскую помощь требуется оказать в течение нескольких минут. Лучше вызвать скорую помощь, чем ждать когда симптомы исчезнут.
До прибытия врача следует:
- Восстановить ровное дыхание, принять удобную лежачую или сидячую позу.
- Согреть стопы грелкой или икроножные мышцы горчичниками.
- Принять лекарство, заранее подобранное врачом на случай криза.
- Не есть, можно выпить воды.
- Принять под язык нитроглицерин при появлении боли в груди.
Лечение гипертонии и профилактика повышения давления
Хронический характер артериальной гипертензии не позволяет говорить об излечении болезни. Цель терапии – избежать осложнений и продлить период без обострений. Успешное лечение предполагает регулярные измерения уровня АД и следование назначениям врача.

Способы терапии легкой и умеренной форм:
- Лечение без лекарств. Для снижения давления достаточно создать благоприятные условия, без которых даже лекарства окажутся бесполезными. Лучше уменьшить напряжение, правильно питаться, исключить курение. Хорошо бы снизить потребление поваренной соли и заняться физкультурой. Эти мероприятия являются обязательными на любом этапе терапии и соблюдаются для профилактики. Дополнительно рекомендуется прием витаминов A, группы B, C, P, K.
- Монотерапия. Практикуется при отсутствии значительных результатов нелекарственного подхода, но не заменяет его. Один подходящий препарат выбирается индивидуально с учетом особенностей диагноза и сопутствующих заболеваний. Прием начинается с минимальной дозы и не прекращается независимо от улучшения состояния. Отменить его может только врач.
- Сочетание лекарственных препаратов. При отсутствии эффекта от монотерапии назначение низких доз нескольких средств признается лучшим в сравнении с увеличенными дозами одного лекарства.
- Фитотерапия. Щадящие растительные сборы применяются тогда, когда прием таблеток невозможен. Чаще при дополнительной мере регуляции давления без осложнений.
Важно контролировать свое давление в течение дня! Посещать врача раз в месяц и применять рекомендации для профилактики. Не стоит забывать, что курение и алкоголь могут вызвать гипертонический криз в самый неподходящий момент. И скорая помощь может просто не успеть спасти жизнь человеку.
Автор статьи Иванова Светлана Анатольевна, врач-терапевтВконтакте
Одноклассники
Мой мир
Google+
giperton.com
13.Артериальная гипертензия, Первичная (эссенциальная) артериальная гипертензия, этиология, теории патогенеза, факторы стабилизации повышенного артериального давления.
Под артериальной гипертензией понимают стойкое повышение артериального давления выше нормы.
Согласно рекомендациям Всемирной организации здравоохранения (ВОЗ), повышенным следует считать систолическое давление выше 160 мм рт.ст. и диастолическое выше 95 мм рт.ст. (хотя учитывая возрастные изменения давления, невозможно указать четкую грань между нормальным и повышенным давлением). Данные, полученные при обследовании больших групп населения, свидетельствуют о том, что по-видимому, за верхнюю границу нормы следует принимать 140/90 мм рт.ст в юном возрасте, 150/100 у взрослых до 50 лет и 160/ 100 мм рт.ст. у взрослых старше 50 лет.
По данным различных авторов артериальная гипертензия (АГ) встречается у 15-25 % взрослого населения. Частота артериальной гипертензии увеличивается с возрастом и превышает 50 % среди лиц старше 65 лет.
Классификация артериальной гипертензии:
1. По минутному объему сердца:
— гиперкинетическая
— эукинитическая
— гипокинитическая
2. По изменению общего периферического сопротивления (ОПС):
— с повышенным ОПС
— с нормальным ОПС
— со сниженным ОПС
3. По объему циркулирующей крови (ОЦК):
— гиперволемическая
— нормоволемическая
4. По виду повышенного артериального давления:
— систолическая
— диастолическая
— смешанная
5. По содержанию в крови ренина и его эффектам:
— гиперрениновая
— норморениновая
— гипорениновая
6. По клиническому течению:
— доброкачественная
— злокачественная
7. По происхождению:
— первичная (эссенциальная) гипертензия
— вторичная (симптоматическая) гипертензия.
Гипертензия может возникать либо при увеличении сердечного выброса, либо при повышении периферического сопротивления, либо при сочетании этих факторов.
Причины эссенцаальной гипертензии, на долю которой приходится 90-95 % всех случаев гипертензий, не ясны.
ОСНОВНЫЕ ТЕОРИИ ЭТИОЛОГИИ И ПАТОГЕНЕЗА ЭССЕНЦИАЛЬНОЙ АГ.
1. Церебро-ишемическая теория Диккинсона.
В ответ на уменьшение объемной скорости кровотока в сосудах мозга или отдельных его областях (причинами могут быть облитерация просвета сосуда атеросклеротическими бляшками, вертебро-базиллярная недостаточность, спазм церебральных сосудов, нарушение венозного оттока и т.д.) включается рефлекс Кушинга (рефлекс на ишемию ЦНС). Резкое увеличение системного АД позволяет в определенной степени улучшить кровоснабжение ЦНС, однако поддержание стабильно высокого АД не может осуществляться только за счет спазма сосудов. Ишемия ЦНС, по-видимому, является только инициирующим звеном АГ.
2. Нейрогенная теория Г.Ф. Ланга–Мясникова А.Л.. Согласно данной теории, эссенциальная АГ является следствием хронического нервно-эмоциального перенапряжения. Эмоциальный стресс вызывает активацию симпатической нервной системы, в результате чего усиливается работа сердца и резко увеличивается тонус сосудов, что и приводит к увеличению АД. Не раскрывая механизмов, авторы указывают на наследственную предрасположенность АГ.
3. Теория Гайтона. Первичным фактором в развитии АГ является снижение экскреторной функции почек («переключение» в область более высокого АД, при котором обеспечивается должная величина фильтрационного давления и должный уровень выведения жидкости для сохранения водного баланса).
4. Теория Ю.В. Постнова и С.Н. Орлова. Причиной развития эссенциальной АГ является патология клеточных мембран. Ускорение Nа+— Н+ обмена в цитоплазматической мембране приводит к увеличенному потоку Nа+ в клетки и выведению Н+ из клетки, т.е. защелачиванию внутриклеточной среды. Одновременно нарушается отток Nа+ из клетки в результате избыточной секреции минералокортикоидов и натрийуретического фактора. Предсердный натрийуретический фактор (ПНУФ) вырабатывается при увеличении объема внеклеточной жидкости. При врожденном дефекте почечной регуляции экскреции Nа+ у больных АГ происходит задержка этого катиона в организме, что в свою очередь сначала вызывает задержку жидкости, а затем стимулирует секрецию ПНУФ. Этот гормон снижает реабсорбцию Nа в почечных канальцах за счет ингибирования Nа+-К+-АТФ-азы в их эпителиальных клетках.
Классификация артериальной гипертензии по ВОЗ:
При АГ используется классификация, принятая ВОЗ (1962), в которой предусмотрено выделение стадий заболевания в зависимости от наличия и выраженности изменений в сердце и других органах — мишенях. Согласно этой классификации, по течению выделяют доброкачественную (медленно прогрессирующую) и злокачественную (быстропрогрессирующую) формы. В свою очередь доброкачественная форма подразделяется на 3 стадии:
I (функциональная)
II (гипертрофия сердца, изменения сосудов)
III (резистентная к лечению)
В основу классификации АГ Американского национального комитета по АД (1993) положен уровень АД, определяемый у пациента, не получающего гипотензивной терапии (таблица 1).
Таблица 1
Классификация кровяного давления для взрослых от 18 лет и старше
Категория | АД, мм рт.ст | |
систолическое | диастолическое | |
Оптимальное | <120 | <80 |
Нормальное | 120-129 | 80-84 |
Высокое нормальное | 130 – 139 | 85 – 89 |
Гипертония | ||
I степень(мягкая) | 140 – 159 | 90 –99 |
II степень(умеренная) | 160 – 179 | 100 – 109 |
III степень(тяжелая) | ≥180 | ≥110 |
Изолированная АГ | ≥140 | <90 |
В классификации перечислены и органы–мишени, поражение которых следует рассматривать как следствие нескорригированной АГ. К ним относятся сердце, сосуды головного мозга, почки, сетчатка глаза и периферические сосуды (Таблица 2). Однако эта классификация не предусматривает выделение стадий развития АГ в зависимости от характера и распространенности органных поражений, подчеркивая отсутствие фатальной неизбежности поражения органов- мишеней.
Таблица 2
Поражение органов – мишеней
Орган (система) | Клинические, лабораторные, электро-, эхокардиографические или радиологические проявления |
Сердце | Симптомы поражения одной или нескольких коронарных артерий. Гипертрофия («напряжение») левого желудочка. Дисфункция левого желудочка или сердечная недостаточность |
Цереброваскулярная | Транзиторные ишемические нарушения или инсульт |
Периферические сосуды | Отсутствие пульса на одной или нескольких артериях конечностей (за исключением dorsalis pedis) с перемежающейся хромотой или без нее, аневризма |
Почки | Креатин сыворотки ≥130 ммоль/л (1.5 мг/дл). Протеинурия. Микроальбуминурия |
Сетчатка | Ретинопатия (геморрагии или экссудация с отеком сосочка или без него) |
studfiles.net
Классификация и лечение симптоматической (вторичной) артериальной гипертензии
Артериальная гипертония – это хорошо известное заболевание, с которым тесно сталкивается огромное количество людей. К этой категории относится примерно треть всего взрослого населения. С возрастом риск получить данные проблемы со здоровьем только увеличивается, хотя в последнее время гипертонические проблемы становятся далеко не редкостью и в достаточно молодом возрасте.
 Вторичная артериальная гипертензия бывает нескольких типов.
Вторичная артериальная гипертензия бывает нескольких типов.Артериальная гипертензия (АГ) – это состояние, в основе которого лежит повышенное кровяное давление. Для человека норма должна соответствовать значениям 120/80 мм. ртутного столба. При повышении давления до показателей 140/90 врачи говорят о том, что оно требует внимания и коррекции. АГ входит в довольно большую группу состояний с увеличенным кровяным давлением. Международная классификация присвоила данным заболеваниям код по МКБ 10, где гипертензия входит в раздел «Заболевания, характеризующиеся увеличенным давлением крови», данные патологии имеют свой код I10–I15.
Первичная и вторичная артериальная гипертензия
Почти каждый третий взрослый человек имеет диагноз артериальная гипертензия, которая проявляется в большей или меньшей степени. С возрастом количество людей, которые имеют подобные проблемы, значительно увеличивается (практически в два раза). В пожилом возрасте с этим диагнозом знакомы уже более половины мужчин и женщин. Постоянно и сильно повышенное давление имеет очень негативные последствия для всего организма больного человека. Это могут быть и необратимые поражения сердца, мозга, глазного дна, повышенное давление может быть и причиной развития инсульта, и ряда других проблем. В последние годы это заболевание молодеет.
Стоит обратить внимание, особенно людям мнительным и склонным к панике, что одноразовое повышение артериального давления ещё не говорит о наличии заболевания, а нахождение в постоянном волнении только провоцирует его скачки. Во всём мире в современной медицине принято выделять первичную артериальную гипертензию или гипертонию и вторичные артериальные гипертензии.

Первичная гипертензия
Первичная или эссенциальная гипертензия – такую форму заболевания врачи часто называют «гипертоническая болезнь». Именно этот тип имеет более широкое распространение, примерно 90 – 95% от всех диагностированных случаев. Возникает и развивается гипертензивное состояние на фоне ярких эмоциональных проявлений или под воздействием факторов риска. К причинам развития гипертоний данного типа относят возраст, пол, низкую двигательную активность, нарушения норм питания, сахарный диабет и множество других совершенно разных причин. Причины, которые приводят к появлению данных проблем, точно установить практически невозможно, единственной достоверной причиной можно считать наследственный фактор.
Данное заболевание имеет свою классификацию, учитывающую степень тяжести болезни. Отличительной чертой болезни является то, что она длительное время протекает практически бессимптомно и нарастает постепенно. Явное проявление признаков происходит только во время гипертонических кризов. Первичная гипертензия или гипертония относится к разряду трудно излечимых болезней и требует постоянного приёма необходимых лекарственных средств. Врач назначает препараты с целью не просто снизить показатели тонометра, но и постараться устранить причины, вызвавшие их. В комплексное лечение обычно включают следующие виды лекарственных препаратов: диуретики, антагонисты и агонисты адренергических рецепторов.
Вторичная артериальная гипертензия
Вторичная гипертензия диагностируется почти у 10% больных, имеющих стойкое повышение артериального давления. К сожалению, она чаще всего диагностируется у достаточно молодых людей 25 – 35 лет. Отличительной чертой этого типа заболеваний является высокое АД, как симптом, возникший в результате другого, основного заболевания.
Выделяется более 70 болезней, провоцирующих повышение давления. К огромному сожалению, часто поиск причины возникновения высокого артериального давления является крайне сложным и занимает очень длительное время. Это обычно приводит к нежелательным осложнениям. Современные методы лабораторных и инструментальных исследований позволяют по возможности сократить время поиска причины появившихся сбоев со здоровьем.
Характерными отличительными признаками вторичности заболевания будет устойчивость к обычным лекарственным средствам, понижающим давление, злокачественность и постоянное прогрессирование.
Признаки вторичной гипертензии и методы её диагностирования
Симптомы, которые сопровождают вторичные артериальные гипертензии, будут зависеть от основного заболевания. Единственным общим и одновременно главным признаком данного типа гипертензии является стойкое высокое артериальное давление, фактически не поддающееся обычному для гипертонии лечению. Кроме этого, больные часто отмечают головные боли, шум в ушах, учащённое сердцебиение и довольно-таки сильные боли в груди. Все симптомы, характерные для вторичной гипертензии, не отличаются от симптомов, которые врачи наблюдают и при эссенциальной (первичной) гипертензии.
Диагностика симптоматической артериальной гипертензии – довольно сложное и часто очень длительное по времени дело. Болезней, которые будут сопровождаться постоянным и высоким АД, достаточно много. К таким заболеваниям относятся болезни почек и надпочечников, поражения головного мозга и сердечно-сосудистой системы, а также ряд других патологий. Так как причин возникновения вторичной гипертензии много, их разделили на 5 основных групп, которые учитывают локализацию основных заболеваний. На их основании была разработана специальная классификация.
Типы вторичной гипертензии
Почечная симптоматическая артериальная гипертензия характеризуется поражением сосудов почек (реноваскулярный тип) или паренхимы (ренопаренхиматозный тип).
Реноваскулярный тип – снижение поступления крови в почку провоцирует включение механизмов, направленных на восстановление нормального кровотока, что, в свою очередь, и вызывает повышение общего артериального давления. Нарушения такого типа чаще всего вызывают такие болезни, как атеросклероз сосудов, васкулиты (различные воспаления сосудов), давление на почку опухолью, появление аневризмы и т. д.
Протекает такой тип болезни со следующими проявлениями – болезнь начинается крайне остро, с повышением чаще всего диастолического давления, которое почти не поддаётся снижению. При детальном обследовании явно будут видны патологии почек. Диагностируется реноваскулярный тип гораздо чаще у женщин до 30 лет и у мужчин более старшего возраста.
Ренопаренхиматозный тип – рост давления будет проходить параллельно с обычными симптомами болезни почек, болезненными ощущениями в области поясницы, отёками и изменениями состава мочи. Провоцируют данный вариант такие заболевания, как пиелонефрит, новообразования, инфекции почек, гломерулонефрит.
Для диагностирования данных типов заболевания в современной медицине применяют следующие методы:
- исследование мочи – включает в себя контроль количества, наличие микробов, осадок и т. д.;
- ультразвук;
- радиоизотопная рентгенография;
- цистография;
- МРТ, КТ;
- почечная биопсия и др.
Вторичная артериальная гипертензия эндокринной формы проявляется при наличии различных эндокринных нарушений, характеризующихся выработкой гормонов, которые способствуют спазмам сосудов, стимулируют выработку гормонов надпочечников или задержку в организме человека соли. При такой форме болезни происходит явный гормональный дисбаланс.
При клинических обследованиях, кроме повышенного давления, врач будет наблюдать избыточный вес, чрезмерный рост волос, постоянное чувство жажды и появление стрий. Довольно часто отмечаются повышенная потливость, дрожь, головная боль и постоянное беспокойство.
Диагностирование этого вида вторичной гипертензии будет включать в себя:
- общий анализ крови на выявление лейкоцитоза и эритроцитоза;
- анализ углеводного обмена для определения гипергликемии;
- исследование мочи и крови на гормоны;
- МРТ или КТ;
- анализ крови на обнаружение электролитов, а именно натрия и калия.

Гипертензия нейрогенной формы возникает на фоне патологии центральной системы. Вызвать её могут любые опухолевые процессы, происходящие в головном мозге или его оболочке, травмы головы, нарушения в обменных процессах. Проведение диагностических манипуляций наряду с повышенным давлением покажет нарушения в структуре головного мозга. В случае возникновения подозрений на патологию данного типа врач проводит следующие исследования:
- выявление наличия травм головного мозга;
- МРТ и КТ мозга;
- электроэнцефалография;
- проведение ангиографии русла сосудов мозга.
Сердечно-сосудистая форма (гемодинамическая). Чаще всего отмечается повышение систолического давления при сохранении диастолического на прежних показателях. Иногда давление может самостоятельно резко понижаться. Причинами возникновения вторичной гипертензии довольно часто становятся атеросклеротические изменения на стенках аорты и других артерий, сердечная недостаточность хронического характера, нарушения сердечного ритма, пороки сердечных клапанов. При проведении исследований обычно применяют все возможные методы для обследования сердца и сосудов для выявления возможных патологий. Это будут:
- УЗИ сердца и сосудов;
- ЭКГ;
- анализ крови на липидный состав и т. д.
Группа причин, не относящаяся к болезням внутренних органов или желёз. Гипертензия, вызванная приёмом некоторых лекарственных препаратов. К таким лекарственным средствам можно отнести ряд контрацептивов, содержащих эстрогены и глюкокортикоиды, антидепрессанты. В некоторых случаях такой эффект могут иметь даже простые капли от насморка. Сюда же можно отнести такие причины, как хронический алкоголизм, стрессовое состояние. Иногда патология может быть последствием оперативного вмешательства.
Методы лечения симптоматической или вторичной гипертензии
Вторичная артериальная гипертензия относится к довольно-таки специфическим заболеваниям, но несмотря на это при лечении врач назначит препараты, которые назначают и при первичной гипертензии. К таким лекарственным средствам относятся препараты различных видов для снижения артериального давления, мочегонные, антагонисты кальция и т. д. Принимая назначенные лекарства, необходимо помнить, что они очень слабо выполняют свою функцию в силу специфики заболевания. Не стоит принимать препараты по снижению давления самостоятельно, так как они могут оказать, наоборот, негативное влияние на течение болезни, например, при имеющемся стенозе почек ингибиторы АПФ категорически противопоказаны.
Лечение симптоматических артериальных гипертензий должно основываться на главном принципе – устранении основного заболевания, которое и приводит к постоянному подъему артериального давления. В зависимости от тяжести первичной болезни и от характера её течения лечащий доктор и выберет правильную методику лечения. Это могут быть и медикаментозный и хирургический варианты. В данной ситуации возможен только индивидуальный подход.
- Так, при наличии воспалений или инфекций, которые поразили почки, врач назначит противовоспалительные средства или же, в крайне тяжёлом случае, назначит гемодиализ.
- При внутричерепной гипертензии значительно увеличивают дозу мочегонных средств.
- Хирургического вмешательства потребуют аномальные явления в сосудах или наличие различных опухолей.
Своевременная и правильная диагностика основного заболевания – порой не простое дело. До полного устранения болезни, вызвавшей возникновение стойкого повышения АД, может пройти довольно-таки большой промежуток времени, и врач и пациент должны будут приложить немало усилий, чтобы избежать крайне негативных последствий для организма больного, которые наносит устойчиво высокое давление. Кроме приёма лекарственных средств, больному необходимо будет соблюдать и меры возможной профилактики, такие как:
- здоровое питание;
- исключение всех вредных привычек;
- приведение в норму массы тела;
- обязательное выстраивание чёткого режима дня.
Внимательно относитесь к своему самочувствию и при возникновении сомнений сразу же обратитесь к врачу. Своевременная диагностика позволит избежать множества проблем, которые негативно влияют на качество жизни. Лучше потратить лишний час на консультацию у врача, чем долгие годы на избавление от настигшей болезни.
kardiodocs.ru
Первичная и вторичная артериальная гипертензия
Первичная и вторичная артериальная гипертония
В современной медицине выделяются два вида артериальной гипертонии (АГ) – первичная и вторичная. Повышение артериального давления чаще всего носит первичный характер и является симптомом гипертонической болезни. В основном (примерно в 90 % случаев) истинная причина артериальной гипертонии остается неизвестной, и поэтому лечение проводится только по поводу симптома повышенного артериального давления; первичное расстройство, вызвавшее артериальную гипертензию, не выявляется.
Реже (у 10 % больных артериальной гипертонией) повышенное артериальное давление имеет вторичный характер и является признаком заболеваний различных органов. Причиной могут быть разнообразные факторы, в том числе опухоль, определенные формы заболеваний почек, неврологические расстройства, расстройства со стороны щитовидной и паращитовидной желез, отравление свинцом, побочные эффекты лекарств, зависимость от определенных лекарственных препаратов и даже неправильное питание. Именно в этих 10 % случаев следует лечить не проявление заболевания – повышенное давление, а его причину. И в случае устранения этой причины полностью нормализовать давление.
Вот некоторые конкретные заболевания, приводящие к вторичной гипертонии. Основной причиной вторичной АГ является двухстороннее (реже – одностороннее) поражение ткани (паренхимы) почек, например после перенесенного их гнойного воспаления (пиелонефрита). Заболевания ряда эндокринных желез, таких как гипофиз, надпочечники и щитовидная железа, также могут повлечь за собой развитие вторичной АГ. При доброкачественной опухоли надпочечников отмечаются особенно высокие цифры АД, возвращающиеся к нормальным значениям после хирургического удаления опухоли.
В основе стойкого повышения АД у некоторых больных лежит сужение почечных артерий. Различают «сужение почечных артерий изнутри», например вследствие их атеросклеротического поражения, а также «сужение снаружи» – при их непосредственном (механическом) сдавлении окружающими тканями или другими сосудами. Следует также упомянуть о коарктации аорты – врожденном пороке развития самой крупной артерии организма, берущей свое начало из левого желудочка сердца. При этом заболевании происходит частичный или полный перерыв циркуляции крови от верхних отделов туловища к нижним вследствие резкого сужения просвета аорты. В результате подобной анатомической аномалии кровь в нижнюю половину туловища поступает преимущественно через обходные пути – коллатерали (межреберные и другие артерии). У больных коарктацией аорты отмечаются высокие цифры АД на руках, превышающие показатели АД на ногах (у здоровых людей – наоборот). После хирургического устранения коарктации аорты возможна нормализация показателей АД.
Нередко вторичная АГ может быть обусловлена постоянным приемом капель от насморка, противозачаточных, гормональных и негормональных противовоспалительных средств, а также злоупотреблением алкоголя. Вторичную гипертонию в медицинской литературе еще называют симптоматической артериальной гипертензией. И хотя симптомом этого заболевания является, как уже было сказано, повышенное артериальное давление, но собственно гипертонической болезнью это заболевание не является. О гипертонической болезни (первичной гипертонии) говорят тогда, когда повышение давления является не осложнением другого заболевания, а развивается как самостоятельная болезнь.
К гипертонической болезни люди приходят разными путями. Наиболее частый путь связан с неблагоприятными обстоятельствами жизни, когда под воздействием часто повторяющихся отрицательных эмоций, психических травм, переутомления и стрессов нарушается равновесие нервной и эндокринной систем, которые отвечают в организме за регуляцию кровообращения. На фоне описанных состояний наш организм начинает активнее производить адреналин – так называемый «гормон стресса», в результате чего увеличиваются сила и частота сердечных сокращений, повышается максимальное давление. На этом начальном этапе развития болезни организм в целом способен при нормализации обстоятельств жизни возвращаться к исходному уровню кровяного давления, восстанавливая нарушенное равновесие.
А вот если вредные воздействия, например отрицательные эмоции, стресс, переутомление, становятся постоянными спутниками человека, компенсаторные и адаптационные возможности организма исчерпываются, и в связи с этим снижается способность самостоятельно справляться с возникающими отклонениями.
Что же при этом происходит? Под воздействием длительно повышенного артериального давления рецепторы аорты и других крупных сосудов начинают воспринимать высокий уровень давления как норму, организм как бы смиряется с «новыми условиями» кровообращения.
Истощаются и другие защитные приспособления организма: повышается тонус кровеносных сосудов, нарушается почечный кровоток, меняется деятельность эндокринного аппарата, увеличивая продукцию веществ, повышающих тонус сосудов. В результате возникает и развивается гипертоническая болезнь.
В возникновении артериальной гипертонии большую роль играют нервно-эмоциональные факторы, пол, возраст, наследственность и семейная предрасположенность, условия труда, климатогеографические условия, избыточное питание, малоподвижный образ жизни, травмы и другие факторы.
Источник http://info.wikireading.ru/123961
Резкое повышение кровяного давление опасно летальным исходом. Первичная гипертония самая опасная, так как протекает незаметно. Вторичная гипертензия может вызвать инсульт или инфаркт.

Артериальная гипертензия делится на первичную и вторичную. В 90% случаев имеет место непосредственно гипертоническая болезнь, которая сопровождается систематическим повышением артериального давления. Причину отклонения давления от нормы установить сложно. Выделяют факторы, влияющие на развитие заболевания, и путем их коррекции приводят давление в норму.
В 10% случаев повышенное артериальное давление является симптомом других заболеваний, влияющих на кровообращение и работу сердца. Нормализация давления в этом случае зависит от успешного лечения основной болезни.
Характеристика форм артериальной гипертензии
II степень – 160–179/100–109 мм рт. ст. Скачки АД иногда сменяются периодами спада. Чаще случаются резкие и длительные приступы, поражаются органы-мишени.
III степень – 180/110 мм рт. ст. и выше. Возникают осложнения в виде атеросклероза, заболеваний сердца. Органы-мишени (почки, мозг, глаза, сердце) сильно поражены.
Развивается как признак поражения почек, которому всегда сопутствует нарушение кровоснабжения. При заболеваниях почек (громерулонефрит, пиелонефрит, камни, опухоли, опущение) в клетках накапливается натрий, он задерживает лишнюю жидкость в стенках сосудов, сужает их. Возникают спазм и гипертония.
Обнаруживает расстройства желез внутренней секреции, в том числе тиреотоксикоз, феохромоцитома, гипертиреоз, первичный гиперальдостеронизм (синдром Конна). При снижении деятельности половых желез также повышается давление. Увеличенное поступление в кровь гормонов провоцирует сужение артерий и гипертонию.
Прослеживается при атеросклерозе, коарктации аорты. Причиной повышенного давления становятся бляшки или разница между кровоснабжением нижней и верхней частей тела.
Наблюдается при повреждении или воспалении спинного и головного мозга (опухоли, травмы, бульбарный полиомиелит, энцефалит), когда сдавливаются сосуды. Это и приводит к гипертонии.
Причины первичной гипертонии
Первичная (эссенциальная) гипертензия развивается вследствие нарушения тонуса артерий, которое приводит к повышению кровяного давления. На сосудистый тонус влияют различные внешние обстоятельства.
В первую очередь, хронический стресс приводит к гипертонической болезни. Нервная система реагирует на раздражитель повышенной выработкой стрессовых гормонов, которые поступают в кровь и оказывают сосудосуживающее действие.

Возбуждение передается сердечной мышце, учащается сердцебиение. При длительном и частом эмоциональном перенапряжении организм привыкает к новым условиям и принимает высокое давление как норму.
Состояние осложняется генетической предрасположенностью к гипертонии, а также недостатком физической активности, особенностями профессии, неправильным питанием, злоупотреблением алкоголем и солью, курением, метеозависимостью или возрастными изменениями.
Соответственно лечение первичной гипертонии базируется на борьбе с психическими расстройствами и изменением образа жизни. Прием лекарственных препаратов, понижающих давление на начальном этапе развития недуга не рекомендуется. Исключение составляют частые скачки давления.
Причины вторичной гипертонии
Вторичная (симптоматическая) гипертензия вызывается заболеваниями органов, участвующих в процессе кровообращения.
 Болезни почек неизбежно сопровождаются подъемом артериального давления. Это объясняется тем, что почки являются самыми кровоснабжаемыми органами. Они участвуют в кроветворении и вырабатывают ренин, сужающий кровеносные сосуды.
Болезни почек неизбежно сопровождаются подъемом артериального давления. Это объясняется тем, что почки являются самыми кровоснабжаемыми органами. Они участвуют в кроветворении и вырабатывают ренин, сужающий кровеносные сосуды.
Заболевания эндокринной системы приводят к росту артериального давления за счет нарушения процесса выработки гормонов. Расстройства желез внутренней секреции (гипофиз, щитовидная железа, надпочечники, половые железы) провоцируют увеличенный выброс в кровь гормонов, резко повышающих давление. Формируется гипертоническая болезнь, осложненная гипертоническими кризами.
Повреждения и опухоли мозга могут служить причиной вторичной гипертензии. Этому способствуют внутричерепное давление и нарушения нервной системы.
Среди сердечно-сосудистых заболеваний особо выделяется врожденный порок сердца – коарктация аорты. Давление в артериях верхней половины тела повышается, а в артериях нижней половины – снижается. Разница обнаруживается при измерении артериального давления на руках и ногах или после проведения ЭКГ.
Вторичная артериальная гипертония может быть вызвана применением лекарственных средств. Некоторые капли от насморка, противовоспалительные и противозачаточные препараты стимулируют выделение гормонов и имеют побочным действием повышение давления.
Лечение вторичной гипертонии начинается с назначения одного препарата. Если лекарство слабо нормализует кровяное давление, врач может добавить в схему лечение второй препарат. В подавляющем большинстве случаев прием лекарственных препаратов для гипертоников становится пожизненной рекомендацией.
Первая помощь при высоком давлении
Прогрессирование болезни увеличивает вероятность гипертонического криза. Резкий скачок давления опасен последствиями для головного мозга и сердца и может угрожать жизни человека. В некоторых случаях медицинскую помощь требуется оказать в течение нескольких минут. Немедленно нужно вызвать скорую помощь.
До прибытия врача следует:
- Восстановить ровное дыхание, принять удобную лежачую или сидячую позу.
- Согреть стопы грелкой или шею ниже затылка горчичником.
- Принять лекарство, заранее подобранное врачом на случай криза.
- Не есть, можно выпить воды.
- Принять под язык нитроглицерин при появлении боли в груди.
Лечение гипертонии и профилактика повышения давления
Хронический характер артериальной гипертензии не позволяет говорить об излечении болезни. Цель лечения – избежать осложнений и продлить период без обострений. Успешное лечение предполагает регулярные измерения уровня давления и следование назначениям врача.

Способы терапии легкой и умеренной форм:
- Лечение без лекарств. Для снижения давления достаточно создать благоприятные условия, без которых даже лекарства окажутся бесполезными: уменьшить напряжение, правильно питаться, исключить курение, снизить потребление поваренной соли, заняться физкультурой. Эти мероприятия являются обязательными на любом этапе терапии и соблюдаются для профилактики. Дополнительно рекомендуется прием витаминов A, группы B, C, P, K.
- Монотерапия. Практикуется при отсутствии значительных результатов нелекарственного подхода, но не заменяет его. Один подходящий препарат выбирается индивидуально с учетом особенностей диагноза и сопутствующих заболеваний. Прием начинается с минимальной дозы и не прекращается независимо от улучшения состояния. Отменить его может только врач.
- Сочетание лекарственных препаратов. При отсутствии эффекта от монотерапии назначение низких доз нескольких средств признается лучшим в сравнении с увеличенными дозами одного лекарства.
- Фитотерапия. Щадящие растительные сборы применяются тогда, когда прием таблеток невозможен, или как дополнительная мера регуляции давления без осложнений.
Важно контролировать свое давление в течение дня, посещать врача раз в месяц, применять советы и рекомендации для профилактики. Не стоит забывать, что курение и алкоголь могут вызвать гипертонический криз в самый неподходящий момент. И скорая помощь может просто не успеть спасти жизнь человеку.
Источник http://giperton.com/pervichn-vtorichnay.html
В основе развития вторичной артериальной гипертензии лежит избыточная продукция гормонов железами человеческого организма и/или врожденные/приобретенные изменения артериальных сосудов.
Принято выделять несколько видов вторичной артериальной гипертензии.
Почечная артериальная гипертензия
реноваскулярная артериальная гипертензия (в ее основе — врожденное сужение почечной артерии)
собственно почечная артериальная гипертензия:
поражение (воспаление, склероз) клубочков почек [1] при таких заболеваниях, как гломерулонефрит, диабетический гломерулосклероз и т.д
поражение (воспаление, разрастание соединительной ткани — фиброз) почечных канальцев [2] и/или нарушение оттока мочи из почек при таких заболеваниях, как пиелонефрит, мочекаменная болезнь
Все вышеперечисленные состояния характеризуются увеличением образования в почках специфического гормона – ренина. Он запускает каскад ферментных реакций, приводящих к образованию вещества (ангиотензин ІІ), обладающего мощным сосудосуживающим действием.
Эндокринная артериальная гипертензия
Надпочечниковая – обусловлена выделением надпочечниками [3] в кровь гормонов, повышающих артериальное давление:
феохромоцитома – опухоль, при которой в кровь выбрасывается избыток адреналина и норадреналина
альдостеронома, или синдром Кона – опухоль, при которой в кровяное русло попадает большое количество альдостерона, гормона, задерживающего в организме натрий и воду, что приводит к повышению артериального давления
Опухоль надпочечников или другого органа, при которых увеличивается образование еще одних гормонов – кортикостероидов, также вызывает повышение артериального давления (болезнь или синдром Кушинга)
Гиперпаратиреоидная — обусловлена избыточным образованием в паращитовидных железах [4]
паратгормона, регулирующего уровень кальция в организме. В случае избыточного образования этого гормона происходит увеличение содержания кальция в крови с последующим повышением артериального давления
Гипофизарная – обусловлена избыточным образованием гипофизом [5] гомона роста. В основе этого — опухоль гипофиза с развитием акромегалии
Редкие причины вторичной артериальной гипертензии
Коарктация (сужение) аорты или других крупных сосудов (сонных, внутримозговых и др. артерий) – чаще врожденная патология, при которой повышение периферического сопротивления обуславливает развитие артериальной гипертензии
Длительный прием лекарственных препаратов, способных вызывать повышение артериального давления (кортикостероиды, гормональные контрацептивы, нестероидные противовоспалительные препараты, применяемые для лечения заболеваний суставов и некоторые другие).
Также как и первичная артериальная гипертензия вторичная характеризуется повышением артериального давления. Нередко, вторичная артериальная гипертензия может протекать в форме «обезглавленной гипертонии» (уровень систолического давления нормальный или слегка повышен, при существенном (100 мм рт. ст. и более) повышении диастолического давления). Такая гипертензия в первую очередь характерна для поражения почек и крупных сосудов. Другие проявления вторичной артериальной гипертензии определяются симптомами того заболевания, которое лежит в ее основе. Так при альдостерономе наряду с повышением артериального давления будет наблюдаться резкая слабость, учащенное сердцебиение (потеря с мочой большого калия со снижением его содержания в сывороке крови). Феохромоцитома нередко характеризуется внезапными приступами повышения артериального давления до высоких цифр (систолическое давление, как правило, превышает 200 мм рт. ст.), сопровождающимися поливостью, учащенным сердцебиением, чувством страха и прогрессирующим со временем снижением массы тела. В межприступный период артериальное давление может быть нормальным. Напротив, при болезни (синдроме) Кушинга наряду с повышенным артериальным давлением у пациента наблюдается быстрое повышение массы тела, слабость, избыточное оволосение кожных покровов, в первую очередь лица, у женщин — исчезновение менструаций, появление на боковых поверхностях живота участков растянутой кожи (стрии) багрового цвета. Гиперпаратиреодизм характеризуется выраженной слабостью, нарушениями психики (депрессия и/или тревога), гастроэнтерологическими жалобами (тошнотой, рвотой), учащенным мочеиспусканием с быстрым формированием камней (конкрементов) в почках.
Основывается на результатах тщательного опроса и осмотра пациента, а также проведения специальных методов исследования, перечень которых определяется прежде всего тем, какую из причин врач считает основной в развитии вторичной артериальной гипертензии. В случае, если предполагается почечная природа заболевания рекомендуется проводить исследование:
клинического анализа крови (возможность обнаружения анемии, как проявления почечной недостаточности)
клинического анализа мочи (снижение относительной плотности мочи, появление в ней белка, изменения в осадке)
биохимическое исследование крови на креатинин (показатель, используемый в оценке степени почечной недостаточности), мочевину
ультразвуковое исследование почек (диагностика изменений размеров и структуры почек, мочекаменной болезни), а при подозрении на сужение почечной артерии еще и ее доплер-исследование
внутривенная пиелография (показания определяет врач)
рентгенконтрастнаяренография (показания определяет врач)
компьютерная томография (показания определяет врач)
ядерно-магнитная резонансная (ЯМР)-томография (показания определяет врач)
При подозрении на опухоль надпочечников кроме инструментальных методов, позволяющих визуализировать опухоль (ультразвуковое исследование, компьютерная и ЯМР-томографии), обязательно в крови и моче изучают содержание адреналина и норадреналина, а также продуктов их метаболизма (повышение при феохромоцитоме), уровни сывороточного калия (снижен при гиперальдостеронизме), концентрацию кортизола в моче и крови (повышена при болезни или синдроме Кушинга). В случае возможного гиперпаратиреодизма, как причины вторичной артериальной гипертензии, обязательно исследуют в крови уровни паратгормона, кальция и фосфатов. Коарктация аорты или сужение сонных артерий может быть диагностировано с помощью ультразвукового доплеровского исследования.
Определяется тем заболеванием, которое обусловило ее развитие. Учитывая, что в основе вторичной артериальной гипертензии нередко лежит опухоль эндокринного органа или сужение сосуда – единственным радикальным методом является оперативное лечение. Показания к оперативному лечению и конкретный вид оперативного вмешательства определяет врач с обязательным учетом возраста пациента характера и степени выраженности сопутствующих заболеваний. Привоспалительных и/или склеротических изменения почек – лечение симптоматическое, направленное на коррекцию артериального давления и профилактику развития и быстрого прогрессирования почечной недостаточности.
Поскольку в настоящее время весьма сложно прогнозировать развитие заболеваний, лежащих в основе вторичной артериальной гипертензии, ее профилактика, в отличие от первичной, не разработана.
Источник http://studfiles.net/preview/5874743/page:39/
- Вам поможет специалист (15)
- Вопросы здоровья (13)
- Выпадение волос. (3)
- Гипертония. (1)
- Гормоны (33)
- Диагностика эндокринных заболеваний (40)
- Железы внутренней секреции (8)
- Женское бесплодие (1)
- Лечение (33)
- Лишний вес. (23)
- Мужское бесплодие (15)
- Новости медицины (4)
- Патологии щитовидной железы (50)
- Сахарный диабет (44)
- Угревая болезнь (3)
- Эндокринная патология (18)
Чтобы понять причину высокого кровяного давления, врач проводит диагностику, с помощью которой определяет первичная она или вторичная. Это основная классификация гипертонической болезни на основании причин её появления. Но это подразделение не имеет никакого отношения к тому, насколько реально высокое артериальное давление у вас.
Первичная гипертония:
Когда врач ищет причину, подавляющее большинство пациентов попадает под диагноз «первичная гипертония», который также определяется как «гипертоническая болезнь». Это значит, что ваш врач не нашёл какую-то одну причину, которая объясняет повышенное кровяное давление у вас. Другой медицинский термин, используемый для описания болезни без явной причины – «идиопатическая». Вы можете услышать, что ваш врач говорит, что у вас идиопатическая гипертония.
Гипертония – это сложное заболевание, часто со сложными и взаимосвязанными генетическими и экологическими факторами. Как правило, не представляется возможным точно сказать, какие элементы объединились, чтобы вызвать повышенное артериальное давление.
Вторичная гипертония:
У небольшого числа пациентов гипертония классифицируется как вторичная. В этом случае не ставится диагноз «гипертоническая болезнь», так как чётко определяется причина высокого артериального давления. Широкий ряд основных заболеваний или состояний может вызвать высокое кровяное давление. Вот некоторые из причин, которые могут вызвать вторичную гипертонию:
- — Заболевания почек.
- — Беременность.
- — Побочные эффекты от лечения других заболеваний.
- — Некоторые типы опухолей или рака (например, феохромоцитома ).
Знайте свой диагноз:
Поскольку стратегии управления давлением и доступные варианты лечения зависят от причин повышенного артериального давления, важно понимать, какой тип гипертонии у вас. Если ваш врач не обсудил это с вами, не стесняйтесь, спросите у него.
Больше узнать о болезнях, которые вызывают вторичную гипертонию и об анализах, которые назначаются при диагностике причин гипертонии можно в статье » Гипертония и гормоны »
Источник http://gormonyplus.ru/gipertonia/pervichnaya-i-vtorichnaya-gipertoniya
« Предыдущая запись Следующая запись »
zdorovo-zhivi.ru
Симптоматическая артериальная гипертензия — что это такое, диагностика
Артериальная гипертензия – устойчивое повышение артериального давления до уровня, превышающего 140/90 мм рт. ст. Гипертензивные состояния подразделяются на первичную и вторичную артериальную гипертензию. Первичная (эссенциальная) артериальная гипертензия или гипертоническая болезнь представляет собой сердечно-сосудистую патологию неясного происхождения и диагностируется у подавляющего большинства пациентов с повышенным АД.
Вторичная или симптоматическая артериальная гипертензия встречается значительно реже. По разным данным на вторичные гипертензивные состояния приходится от 5 до 35% случаев устойчивого повышения АД. В отличие от гипертонической болезни развивается на фоне поражений органов, непосредственно задействованных в процессах регуляции АД. Отличается упорным течением, плохо поддается коррекции гипотензивными препаратами, быстро прогрессирует и сопровождается выраженными изменениями в органах-мишенях.

СОДЕРЖАНИЕ СТАТЬИ
Гипертензия как симптом
Вторичная гипертензия представляет собой симптом, свойственный течению более 50 заболеваний и патологических состояний, большинство которых не связано с непосредственными поражениями сердечно-сосудистой системы. Основные заболевания, провоцирующие повышение АД на ранних стадиях могут протекать бессимптомно, либо их проявления неспецифичны, что затрудняет первичную диагностику. В некоторых случаях симптоматическая гипертензия является первым симптомом эндокринных нарушений.
Регулярные повышения АД при вторичной гипертензии сопровождаются реакциями, аналогичными приступам при гипертонической болезни. Во время приступа возможны головная боль или сильное головокружение, боли в области сердца, расстройства зрения (двоение, «мушки» перед глазами). Иногда наблюдается повышение температуры, потливость, тошнота, реже – рвота. При умеренном повышении АД пациенты жалуются на утомляемость и общее недомогание.
Подозрения на вторичный синдром возникают, если артериальная гипертензия проявляется внезапным устойчивым повышением АД и почти не поддается стандартному лечению, показанному при гипертонической болезни. Если в течение 2-3 недель терапии изменений в состоянии пациента не наблюдается, проводятся дополнительные исследования для выяснения возможных причин гипертензии. На возможное вторичное происхождение патологического состояния указывают:
- Быстро прогрессирующее или злокачественное течение;
- Наличие некоторых заболеваний в анамнезе;
- Симпатоадреналовые кризы;
- Отсутствие случаев гипертонической болезни в семейном анамнезе;
- Возраст пациента менее 30 и более 60 лет.
Классификация вторичных синдромов
Существует несколько вариантов классификации симптоматических артериальных гипертензий по этиологии. Разные авторы выделяют от 4 до 7 групп.
Нейрогенные гипертензии развиваются при поражениях центральной или периферической нервной системы. Повышение АД может наблюдаться при опухолях и травмах головного мозга, ишемии головного мозга, полиневропатиях, на фоне дыхательного ацидоза, а также вследствие отравлений солями тяжелых металлов.
Нефрогенные (почечные) гипертензии могут указывать на врожденные дефекты почек, ишемию коркового слоя, хронический пиелонефрит, гломерулонефрит, травмы, системные заболевания соединительной ткани, нарушения водного или солевого обмена. К гипертензии приводят тромбозы, аневризмы, атеросклеротические и другие поражения сосудистой системы почек, опухолевые процессы. Повышение АД не редкость у пациентов, перенесших операции по удалению и трансплантации почки.
Не менее разнообразны причины гипертензий эндокринной этиологии. Повышение АД может быть симптомом поражений надпочечников, дисфункции щитовидной и паращитовидных желез, гипофиза. К эндокринным относится и климактерическая артериальная гипертензия, проявляющаяся в период угасания репродуктивной функции у женщин.
Устойчивое повышение АД может иметь гемодинамическую природу. Развивается вследствие аневризм аорты, аортитов различного происхождения, аортосклероза, стеноза сонных и вертебробазилярных артерий, недостаточности клапанов аорты, коарктации аорты. Является одним из проявлений хронической застойной сердечной недостаточности и синдрома Такаяси.
Ятрогенные или лекарственные симптоматические гипертензии представляют собой побочные эффекты применения гормональных препаратов (глюкокортикоидов, минералокортикоидов, оральных контрацептивов), лакричного порошка, индометацина и некоторых других лекарственных средств.
Как отдельные состояния рассматриваются послеоперационная гипертензия и гестоз – тяжелое осложнение беременности, сопровождающееся повышением АД.
По особенностям поражения органов-мишеней (изменениям на глазном дне, гипертрофии миокарда), уровню и устойчивости повышения кровяного давления симптоматическая гипертензия подразделяется на следующие формы:
- Транзиторная. Повышение АД нестойкое, изменений глазного дна и признаков гипертрофии миокарда не наблюдается.
- Лабильная. Повышение АД нестойкое, умеренное, самопроизвольно не затухает. На глазном дне обнаруживается сужение сосудов, питающих сетчатку. Выявляются признаки начальных стадий гипертрофии левого желудочка.
- Стабильная. На фоне стабильно высокого АД выявляется гипертрофия миокарда, выраженные множественные изменения сосудов сетчатки соответствующие I — II степени ангиоретинопатии.
- Злокачественная симптоматическая гипертония. АД стабильно на очень высокой отметке, диастолическое давление достигает 120 мм рт. ст. и выше. Злокачественная форма проявляется внезапным скачкообразным повышением АД и быстро прогрессирует, вызывая осложнения со стороны органов-мишеней. Прогноз в большинстве случаев неблагоприятный.
Нефрогенные симптоматические гипертензии
Чаще всего вторичная артериальная гипертензия связана с патологиями почек. Вторичные гипертензии нефрогенного происхождения отличаются по механизмам развития, их подразделяют на ренопаренхиматозные, реноваскулярные, ренопринные и смешанные.
Наблюдаются при опухолях почек, острых и хронических гломерулонефритах, гипоплазии почек, хроническом пиелонефрите, диабетической, подагрической, токсической и прочих нефропатиях, травмах почек, туберкулезе, системной красной волчанке, амилоидозе.
На начальных стадиях развития патологий артериальная гипертензия не проявляется, этот симптом указывает на выраженные поражения тканей органа.
Почечные гипертензии наблюдаются преимущественно у молодых людей, не сопровождаются коронарными и церебральными осложнениями. У пациентов прогрессирует хроническая почечная недостаточность. Злокачественное течение фиксируется более чем в 10% случаев. Вазоренальные (реноваскулярные) артериальные гипертензии являются следствием нарушения почечного кровообращения, одно- или двустороннего. Примерно 2/3 случаев развиваются на фоне атеросклеротического поражения почечных артерий. Гипертензия проявляется при сужении просвета сосуда на 70% и более, начинается внезапно и всегда превышает показатели 160/100 мм рт.ст. У четверти пациентов симптоматическая реноваскулярная артериальная гипертензия приобретает злокачественный характер.
Реноваскулярная или вазоренальная артериальная гипертензия развивается в результате одно- или двусторонних нарушений артериального почечного кровотока. Для реноваскулярной артериальной гипертензии характерно внезапное начало или резкое ухудшение течения, нечувствительность к лекарственной терапии, высокая доля злокачественного течения (у 25% пациентов).
Для симптоматической артериальной гипертензии почечного генеза характерно постепенное развитие, диастолическое давление в среднем выше, чем при гипертонической болезни. Патологическое состояние не поддается коррекции антигипертензивными препаратами. Проявляются почечные отеки лица по утрам, спадающие к вечеру.
Диагностика
На вероятное почечное происхождение гипертензивного синдрома указывают систоло-диастолические или систолические шумы в области эпигастрия. Это характерный признак стеноза почечных артерий. Уровень АД измеряется в положении сидя и стоя, в покое, после физической нагрузки, на руках и ногах. По разнице показаний можно дифференцировать некоторые вторичные гипертензивные синдромы.
При подозрении на нефрогенную артериальную гипертензию проводится комплексное лабораторное и инструментальное исследование. Пациенту назначаются общие анализы крови и мочи, анализ мочи по Нечипоренко, бакпосев для выявления вероятной бактериальной инфекции.
Для выявления возможных нарушений почечного кровотока проводится УЗИ почек с допплерографией, сцинтиграфия, радиозотопная ангиография, ангиография с контрастированием. При проведении почечной ангиографии определяется содержание и активность гормона ренина, влияющего на уровень АД. На нефрогенное происхождение патологического процесса указывает повышение активности рениновой системы.
При недостаточной информативности пациенту может быть показано исследование методом МРТ или КТ. При выявлении опухолей проводится биопсия.
Высокое АД независимо от первопричины опасно возможными поражениями сетчатки глаз. Все пациенты с артериальной гипертензией также направляются на консультацию к офтальмологу.
Лечение
Все симптоматические артериальные гипертензии, связанные с патологией почек, склонны к злокачественному течению. Тактика лечения выбирается в зависимости от основного диагноза и направлена на устранение первичной патологии.
Гипертензия на фоне хронического пиелонефрита или другого воспалительного процесса бактериальной этиологии устраняется при терапии, направленной на устранение инфекционного агента и восстановления оттока мочи. Пациенту назначают лечение антибиотиками и противовоспалительные средства. Антибактериальный препарат подбирается в соответствии с природой инфекции. Дополнительно назначаются препараты, улучшающие микроциркуляцию крови.
При вторичных гипертензиях на фоне диабетической или подагрической нефропатии пациентам назначается специфическая диета. Для коррекции уровня АД могут применяться препараты из группы ингибиторов АПФ, блокаторы рецепторов к ангиотензину. В терапии применяются адаптогены, при воспалениях аутоиммунного происхождения – иммуномодуляторы.
Консервативные методы при лечении реноваскулярных симптоматических артериальных гипертензий неэффективно и нецелесообразно. Кровоток восстанавливают путем хирургического вмешательства: стентирования, баллонной дилатации, реконструкции пораженного участка артерии.
Эндокринные вторичные артериальные гипертензия
Вторичная гипертензия может быть симптомом заболеваний щитовидной железы, надпочечников и других патологий эндокринной системы.
Феохромоцитома
Феохромоцитома – гормоноактивная опухоль, продуцирующая адреналин, дофамин и норадреналин. Вторичный гипертензивный синдром протекает с периодическими гипертоническими кризами, развивающимися без внешних предпосылок, АД поднимается до уровня 280/120 и выше. Сопровождается приступами тахикардии, потливостью, сильными головными болями.
На феохромоцитому указывает повышенное содержание катехоламинов в крови, для уточнения локализации опухоли проводится УЗИ, КТ или МРТ надпочечников, активность новообразования исследуют методом радиозотопного сканирования.
Лечение – только хирургическое, непосредственно перед проведением хирургического вмешательства применяют альфа- или бета-адреноблокаторы для стабилизации АД.
Первичный альдостеронизм (синдром Конна)
Избыток альдостерона приводит к нарушению электролитного баланса, активному выведению калия и способствует удержанию воды в организме. Развивающаяся гипертензия почти не поддается лечению по классическим схемам, протекает с кризами. Возможно развитие острой сердечной недостаточности. При гиперальдеростеронизме больные страдают от миалгий, парестезии, возможны судороги.
Для подтверждения подозрений на альдостеронизм проводится определение уровня альдостерона и электролитов в крови. Для определения локализации опухоли проводится УЗИ, сцинтиграфия или КТ.
Лечение – хирургическое. В период предоперационной подготовки пациенту назначается лечение антагонистом альдостерона и диета с пониженным содержанием натрия.
Болезнь и синдром Иценко-Кушинга
Вторичная гипертония на фоне повышенной секреции глюкокортикоидных гормонов протекает стабильно, без кризов, не поддается антигипертензивному лечению, систолическое и диастолическое давление повышены пропорционально. Характерные симптомы заболевания – ожирение кушингоидного типа, остеопороз неясного происхождения, мышечная слабость.
В крови выявляется повышенное содержание кортикостероидов. Дифференциальная диагностика аденомы гипофиза и кортикостеромы проводится по результатам УЗИ и радиоизотопного сканирования надпочечников, КТ и МРТ гипофиза и надпочечников, краниограммы.
Лечение – консервативное, лучевое или хирургическое.
Гиперпаратиреоз
Заболевание проявляется неспецифичными симптомами, иногда обнаруживается случайно, по повышенному содержанию кальция в крови. В некоторых случаях единственным проявлением дисфункции паращитовидных желез является вторичная гипертония. Гиперпаратиреоз выявляется по реакции на тиазидные диуретики. Гипертонический синдром устраняется после хирургического удаления паращитовидных желез.
Гемодинамическая вторичная гипертония
Вторичная гипертония гемодинамического генеза проявляется на фоне поражений сердца или магистральных сосудов.
Атеросклероз аорты
Сопровождается повышением систолического АД, диастолическое остается в норме или понижено. Диагностируется у пациентов пожилого возраста. Основные методы диагностики — ЭКГ, допплерография, УЗИ серда, МРТ. Наиболее информативный метод – ангиография.
Консервативное лечение направлено на понижение уровня холестерина в крови. При сильно выраженном сужении просвета аорты требуется хирургическое вмешательство.
Коарктация аорты
Врожденное заболевание, чаще выявляющееся у мужчин. Гипертензия связана с аномальным утолщением мышечной стенки аорты. Симптомы заболевания проявляются примерно к 18 годам. При коарктации аорты нарушается распределение крови в большом кругу кровообращения, сосуды, расположенные до сужения переполняются, в нижние отделы крови поступает недостаточно. Телосложение больных непропорционально, верхняя часть туловища развита значительно сильнее нижней. Пациенты жалуются на головные боли, ощущения жара, приливов к голове, возможны носовые кровотечения. Характерный диагностический признак – асимметрия АД на руках и ногах: показатели на руках выше, чем на ногах.
Для установления диагноза проводятся ЭКГ, УЗИ сердца, рентгенологическое обследование органов грудной клетки, наиболее информативно аортографическое исследование. Основной метод лечения – хирургическая коррекция аномалии. Медикаментозная терапия проводится для предотвращения осложнений и коррекции уровня АД.
Лекарственная артериальная гипертензия
Проявляется как побочный эффект лечения глюкокортикоидными, нестероидными противовоспалительными средствами, адреномиметиками и препаратами некоторых других фармакологических групп. Одной из наиболее распространенных форм лекарственной вторичной гипертензии является реакция на применение оральных контрацептивов на основе эстрогена.
Применение лекарственных средств может провоцировать повышение вязкости крови, нарушения водно-солевого обмена, изменение активности ренин-ангиотензиновой системы, спазмы сосудов и другие реакции со стороны органов, принимающих участие в регуляции АД.
При подозрении на лекарственную вторичную артериальную гипертензию проводится анализ лекарственного анамнеза пациента, определение ренина в крови, коагулограмма.
Основное лечение – отмена, замена или коррекция дозы препарата, вызвавшего повышение АД.
Нейрогенные артериальные гипертензии
Развитие гипертензивного синдрома происходит вследствие органических поражений головного или спинного мозга. Повышение АД наблюдается при опухолях, черепно-мозговых травмах, энцефалите, арахноидите, ишемии и других патологиях.
При поражениях ЦНС кроме повышения АД наблюдаются головокружения, сильные головные боли, симптомы нарушения нервной регуляции.
Диагностика патологий мозга проводится инструментальными методами. Пациента направляют на ЭЭГ, МРТ или КТ головного мозга, ангиографию церебральных сосудов.
Лечение назначается в соответствии с установленным диагнозом и направлено на устранение основного заболевания.
cardiogid.ru