Жизнь после перенесенного инфаркта
Инфаркт – одна из самых серьезных сердечных патологий. В мире более 2 миллионов человек на сегодняшний день перенесли инфаркт миокарда. И хотя это очень опасное состояние, практика показывает, что если после инфаркта больной проживет месяц, то в последующем вероятность того, что он проживет не менее года, а при правильном образе жизни – гораздо дольше, составляет около 80%. Большинство людей, проживших после инфаркта месяц, живут 10, 20 и более лет. И хотя риск повторного инфаркта есть, соблюдая рекомендации врачей, его можно минимизировать.
Благоприятность прогноза зависит от возраста человека, причины инфаркта, наличия или отсутствия сопутствующей патологии (артериальная гипертензия, ожирение, сахарный диабет, атеросклероз и т.д.). От своевременности и полноты оказания медицинской помощи во время инфаркта. А в первую очередь – от образа жизни человека после инфаркта, его внимательности к сигналам своего организма и рекомендациям врачей.
От чего зависит продолжительность жизни после инфаркта?
Благоприятность прогноза зависит от возраста человека, причины инфаркта, наличия или отсутствия сопутствующей патологии (артериальная гипертензия, ожирение, сахарный диабет, атеросклероз и т.д.). От своевременности и полноты оказания медицинской помощи во время инфаркта. А в первую очередь – от образа жизни человека после инфаркта, его внимательности к сигналам своего организма и рекомендациям врачей.
Когда стоит обратиться к кардиологу, чтобы не допустить инфаркта?
Стоит задуматься о возможности возникновения сердечной недостаточности при совокупности следующих симптомов: храп, одышка, апноэ, кровоточивость десен, отечность ног и лица, аритмия, частые головные боли и боли в левом плече, частое мочеиспускание в ночное время. Ну, а так называемое «пред-инфарктное состояние» возникает при обострении ишемической болезни сердца. Обычно это бывает в возрасте старше 50 лет.
Какие меры должен включать в себя реабилитационный период?
После того, как пациента выписали из больницы, ему необходимы реабилитационные мероприятия, которые должны проводиться на дому. Это в первую очередь правильное питание (стол №10). Важно полностью отказаться от алкоголя, кофе, наваристых бульонов и супов с их использованием, майонеза, яичных желтков, жирного мяса, колбасы, блинов, сдобы, субпродуктов, консервов, копченого, солений и сладостей. Питаться следует дробно – небольшими порциями 5-6 раз в день. Допустимые способы приготовления пищи – тушение, отваривание, запекание, приготовление на пару.
Сколько длится реабилитационный период после инфаркта?
Анатомические изменения после инфаркта обычно происходят в первые 6 месяцев. Это и есть реабилитационный период. Если в этот период пренебрегать рекомендациями врача, возможны тяжелые последствия. Даже если человек хорошо себя чувствует, ему не следует считать, что он «совершенно здоров». Важно максимально разгрузить сердце. Так, после инфаркта частоту сердечных сокращений следует удерживать при помощи соответствующих препаратов и упражнений в границах 55-60 ударов в минуту, то есть меньше физиологической нормы для здорового человека. Это снижает нагрузку на сердце.
Это снижает нагрузку на сердце.
В целом, эти полгода очень важно беречься и обязательно – выполнять упражнения, помогающие сердцу работать (ЛФК). И будет лучше, если эти упражнения больной будет выполнять под руководством инструктора ЛФК в поликлинике. Обязательно следует пройти все назначенные обследования и вовремя сдавать все анализы, чтобы не допустить повторного инфаркта. По результатам этих обследований человеку могут дать инвалидность по перенесенному инфаркту миокарда (диагноз – «постинфарктный кардиосклероз»).
Об опасности инфаркта и эффективности коронарного стентирования
Что мы знаем об инфаркте? О том, что это тяжелое, смертельно опасное состояние, слышали практически все. В относительно недавнем прошлом спасение жизни человека с обширным инфарктом считалось поистине замечательным итогом лечения, а при самом благоприятном течении заболевания это были долгие месяцы строгого режима, медленное восстановление, потеря трудоспособности.
Сегодня медицина ставит уже другие задачи: не просто спасти, но вернуть человека к привычной жизни, и важную роль здесь играет оказание специализированной медицинской помощи. Вместе с тем, сохранение здоровья сердца зависит и от нас самих.
Вместе с тем, сохранение здоровья сердца зависит и от нас самих.
КОНСТАНТИН АЛЕКСЕНДРОВИЧ КИРЕЕВ, руководитель Центра рентгенэндоваскулярных диагностки и лечения об опасности инфаркта и эффективности коронарного стентирования:
— В первую очередь, необходимо понимать, что представляет собой острый инфаркт миокарда. Это некроз, то есть отмирание участка сердечной мышцы, развивающийся в результате внезапного, остро возникшего нарушения кровотока в системе коронарной (относящейся к сердцу) артерии. Закупорка ветви коронарной артерии может быть вызвана ее тромбозом, реже эмболией или длительным (более получаса) стойким спазмом.
Наиболее частой причиной инфаркта становится атеросклероз, когда на стенках сосудов происходит образование атеросклеротических бляшек: они сужают просвет коронарных артерий, а также могут способствовать разрушению их стенок, что провоцирует образование тромбов и закупорку.
Острый инфаркт вызывает необратимые изменения в сердечной мышце: гибель части функциональных мышечных клеток сердца (некроз) и последующее их замещение соединительной тканью, то есть формирование постинфарктного рубца.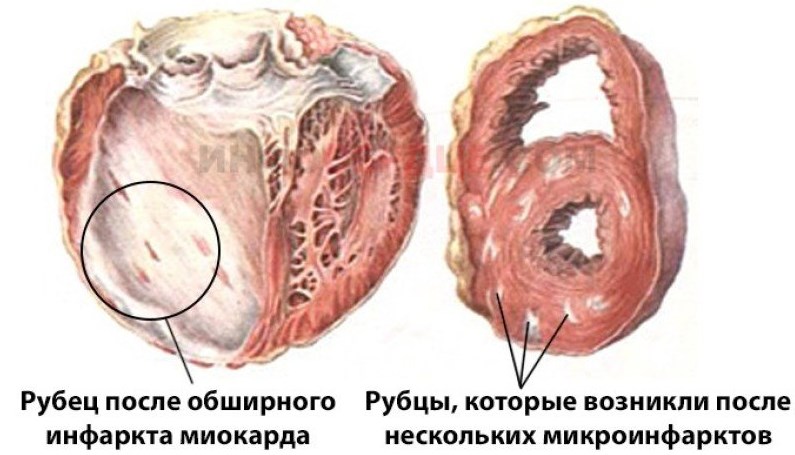
соответственно, для полноценного существования всего организма попросту не хватает «мощности».
Говоря простым языком, из-за острого нарушения кровообращения сердце постепенно начинает «умирать», и чтобы спасти человеку жизнь, как можно скорее необходимо восстановить кровообращение. При несвоевременном оказании медицинской помощи человек с инфарктом может погибнуть в течение первых суток. В целом прогноз исхода инфаркта зависит от величины очага поражения миокарда, тяжести течения, возраста больного, развития осложнений. Но в любом случае на прогноз заболевания влияет своевременность начала лечения и его адекватность.
В Челябинской области ежегодно регистрируется свыше 5000 инфарктов миокарда, и по-прежнему это заболевание остается одной из основных причин преждевременной смерти./535651429-56a471083df78cf772826ac6.jpg) Долгое время в лечении острого инфаркта в нашей области действовала далеко не самая передовая стратегия. По показаниям проводилась тромболитическая терапия, то есть введение препаратов, рассасывающих тромб и восстанавливающих проходимость сосуда. Такая помощь оказывалась и бригадами скорой медицинской помощи до госпитализации, и в реанимационных отделениях стационаров. Успех лечения зачастую зависел от правильно выбранного препарата, своевременности начала его применения. Безусловно, о высокой эффективности лекарственной терапии не было и речи: очень высокий процент летальных исходов (около 16−20%), а если человек оставался жив, то становился инвалидом, его сердце не могло работать должным образом.
Долгое время в лечении острого инфаркта в нашей области действовала далеко не самая передовая стратегия. По показаниям проводилась тромболитическая терапия, то есть введение препаратов, рассасывающих тромб и восстанавливающих проходимость сосуда. Такая помощь оказывалась и бригадами скорой медицинской помощи до госпитализации, и в реанимационных отделениях стационаров. Успех лечения зачастую зависел от правильно выбранного препарата, своевременности начала его применения. Безусловно, о высокой эффективности лекарственной терапии не было и речи: очень высокий процент летальных исходов (около 16−20%), а если человек оставался жив, то становился инвалидом, его сердце не могло работать должным образом.
Ситуация принципиально изменилась в 2011 году, когда в рамках программы модернизации здравоохранения в Челябинске начали выполнять экстренные операции при острых инфарктах миокарда — чрескожные коронарные вмешательства, в том числе стентирование коронарных артерий. Это был бесспорный прорыв для челябинского здравоохранения.
Коронарное стентирование является самым эффективным способом лечения острого инфаркта миокарда за счет полноценного устранения нарушений кровообращения путем прямого и непосредственного воздействия на инфаркт. Суть метода заключается в том, чтобы в пораженный сосуд через лучевую артерию (на запястье) установить специальный стент с целью восстановления кровотока. Стент — это металлическая сетчатая конструкция, напоминающая полую трубку маленького диаметра. С помощью специального баллона стент в сложенном виде заводится в артерию, под контролем рентген-аппарата доставляется в место сужения сосуда, затем при раздувании баллона под давлением расправляется и имплантируется, расширяя и поддерживая пораженный сосуд в области закупорки или критического сужения и восстанавливая кровоток. Также для того, чтобы сделать вмешательство наиболее эффективным и безопасным, применяется широкий спектр специальных препаратов.
Преимущества стентирования заключаются еще и в том, что эта операция малотравматична, практически безболезненна, имеет малое количество осложнений, позволяет сократить длительность пребывания в стационаре с 15−17 до 7−11 дней, делает возможной раннюю активность пациента и направление его на реабилитацию в санаторно-курортных условиях.
Благодаря стентированию при острых инфарктах миокарда летальность снизилась почти вдвое, и на сегодняшний день составляет около 6%. Но самое главное, что после инфаркта пациент может вернуться к нормальной, полноценной жизни, к своей работе.
КОММЕНТАРИЙ ЕВГЕНИЯ МИХАЙЛОВА, главного внештатного кардиолога Южно-Уральской дирекции здравоохранения, кандидата медицинских наук:
— При инфаркте в первые три часа погибает примерно половина толщины сердечной мышцы, в следующие три часа мышца погибает на всю толщину. Поэтому стентирование в остром периоде инфаркта миокарда эффективно, если оно проведено как можно раньше, не позже первых 6 часов от момента развития инфаркта, оптимально — до 2−3 часов. Восстановление кровотока в закупорившейся артерии в этом временном промежутке, до развития необратимых изменений в миокарде, резко уменьшает площадь инфаркта, а иногда позволяет «оборвать» его развитие. Когда же мы вмешиваемся уже по истечении этих 6 часов, мы можем только уменьшить площадь некроза, но не спасти от инфаркта миокарда. Из-за того, что пациенты поступают к нам слишком поздно, половина из них не выживает.
Из-за того, что пациенты поступают к нам слишком поздно, половина из них не выживает.
Здесь очень многое зависит от того, как быстро больной или его родственники вызовут бригаду скорой помощи. Люди должны знать клинические проявления инфаркта миокарда. Если внезапно появились сильные, как правило, пугающие боли за грудиной, которые не снимаются приемом нитроглицерина, — медлить нельзя, срочно вызывайте «скорую». Таким образом, первая помощь будет оказана уже на месте: бригада проводит интенсивную терапию для купирования болей и растворения тромба, в максимально сжатые сроки доставит в стационар. Но еще раз повторю, самое главное — вызвать «скорую помощь» вовремя!
О работе рентген-хирургической службы
Четыре дня в неделю мы принимаем пациентов из 4 районов Челябинска и 7 муниципальных образований Челябинской области, это население 700 тысяч человек.
На сегодняшний день для Дорожной клинической больницы чрескожные коронарные вмешательства — одно из приоритетных направлений работы. Нужно отметить, что неотложную помощь мы оказываем всем без исключения, а не только прикрепленным гражданам. Среди больниц сети здравоохранения «РЖД-Медицина» от Калининграда до Хабаровска у нас самый большой объем экстренных операций коронарного стентирования.
Нужно отметить, что неотложную помощь мы оказываем всем без исключения, а не только прикрепленным гражданам. Среди больниц сети здравоохранения «РЖД-Медицина» от Калининграда до Хабаровска у нас самый большой объем экстренных операций коронарного стентирования.
Мы заинтересованы в том, чтобы пациент, который к нам приехал больным, вышел от нас относительно здоровым, относительно быстро, чтобы он мог вернуться в строй с минимальной потерей качества жизни. К этому прилагаются все усилия. Очень четко отлажены все действия медицинского персонала для скорейшего определения тактики лечения — от приемного отделения до поступления больного в рентгеноперационную или реанимацию. Мы не просто стремимся к тому, чтобы оказывать эту помощь как можно быстрее, но и имеем для этого все возможности.
Эффективным результатам способствует и то, что практическая работа всегда ведется в тесной связке с наукой. На базе дорожной больницы работают две основные кафедры Южно-Уральского государственного медицинского университета, что означает внедрение современных технологий в лечебный процесс, непрерывное повышение квалификации специалистов, обеспечение консультативной помощью, совместный анализ проводимого лечения, клинических случаев.
Свою работу всегда нужно оценивать в соответствии с мировыми стандартами, чтобы можно было понять, хорошо мы работаем или плохо. Так, считается, что медицинская организация работает хорошо, когда у 70% пациентов с инфарктами выполняются операции коронарного стентирования. У нас в 2017 г. этот показатель равнялся 76%. По моему мнению, сегодня для спасения жизни и сохранения здоровья людей делается все, что нужно.
Как не «дожить до инфаркта»
Существуют основные факторы риска, которые могут привести к развитию инфаркта миокарда. На некоторые из них мы можем воздействовать, на другие — нет. Нельзя повлиять, к примеру, на пол (мужчины более подвержены ишемической болезни сердца), возраст, семейный анамнез, наследственную предрасположенность. Однако мы можем существенно ослабить неблагоприятное действие таких факторов, как артериальная гипертензия, курение, сахарный диабет, повышенный уровень холестерина, избыточный вес, малоподвижный образ жизни. Все эти факторы, как в совокупности, так и каждый самостоятельно провоцируют развитие атеросклероза, который, как я уже говорил, и является основной причиной инфаркта миокарда.
Мы проводили исследование медико-социального статуса, качества жизни, наличия факторов риска атеросклероза в группе пациентов с диагнозом «инфаркт миокарда». В анкетировании принимали участие 200 человек, все жители г. Челябинска, в возрасте до 65 лет (эта возрастная группа — угрожаемая по преждевременной смерти, поколение, которое через 10 лет даст ожидаемый средний показатель продолжительности жизни в стране).
По результатам исследования выяснилось, что образ жизни наших пациентов оставляет желать лучшего. Курит каждый второй пациент, у 90% стаж курения составляет более 20 лет, 2/3 пациентов выкуривают в день пачку сигарет и более. Артериальная гипертензия выявлена у 70% пациентов, при этом антигипертензивные препараты принимают только 20% из них; сахарный диабет — у 40%, повышенный холестерин — у 42%, ожирение — у 55%, то есть у каждого второго исследуемого.
При этом каждый третий из 200 пациентов — с повторным инфарктом, потому что люди пренебрегают вторичной профилактикой, в частности, медикаментозной терапией, отказом от вредных привычек. Многие пациенты, после стентирования чувствуя себя практически здоровыми, хотят поскорее забыть о болезни. Однако забывать о ней нельзя. Чтобы сердце работало качественно, в течение года нужно принимать специальные препараты для разжижения крови, улучшающие сердечный выброс, способствующие минимальному изменению миокарда после инфаркта, статины для снижения уровня холестерина. Также необходимо отказаться от курения, алкоголя, следить за весом, придерживаться определенной диеты и т. д. Итог несоблюдения этих рекомендаций всегда плачевный.
Многие пациенты, после стентирования чувствуя себя практически здоровыми, хотят поскорее забыть о болезни. Однако забывать о ней нельзя. Чтобы сердце работало качественно, в течение года нужно принимать специальные препараты для разжижения крови, улучшающие сердечный выброс, способствующие минимальному изменению миокарда после инфаркта, статины для снижения уровня холестерина. Также необходимо отказаться от курения, алкоголя, следить за весом, придерживаться определенной диеты и т. д. Итог несоблюдения этих рекомендаций всегда плачевный.
Отмечу, что количество пациентов, у которых инфаркт не связан с атеросклерозом, а обусловлен, скорее всего, резким спазмом коронарной артерии на фоне сильного стресса либо большой потерей жидкости и, как следствие, сгущением крови и образованием тромба, в группе исследуемых очень и очень незначительно.
Действительно, люди мало задумываются о своем здоровье, игнорируют тревожные симптомы из-за безответственного к себе отношения либо по незнанию, хотя необходимой информации достаточно и в СМИ, и в интернете, есть очень хорошие ролики социальной рекламы. Но граждане просто не обращают на это внимания.
Но граждане просто не обращают на это внимания.
Сегодня возможности медицины позволяют сохранить жизнь пациентам даже с тяжелым инфарктом. Но настороженность в этом плане должна быть не только у врачей, но и у обычных людей. Без этого никакие технологии не помогут. Атеросклероз — очень злобное заболевание, оно поражает много сосудов, и не только относящихся к сердцу, но и в мозге, конечностях. Поэтому так важно должное внимание к своему здоровью.
Откажитесь от вредных привычек и «быстрого питания», добавьте больше физической активности в свою жизнь, хотя бы 30 минут в день посвящайте физическим упражнениям, пешим прогулкам на свежем воздухе. А еще не пропускайте профосмотры и вовремя обращайтесь к врачу.
Даже если проходить диспансеризацию один раз в три года, это позволит выявить имеющиеся проблемы со здоровьем, скорректировать их, пока не прозвенел колокол. Сейчас есть очень хорошие и доступные лекарства, которые могут не просто улучшить ситуацию, а реально повлиять на прогноз для жизни человека. Инфаркт можно предупредить, и не ценой каких-то невероятных усилий или средств. Надо быть лишь немного внимательнее к себе.
Инфаркт можно предупредить, и не ценой каких-то невероятных усилий или средств. Надо быть лишь немного внимательнее к себе.
«Инфаркт миокарда опасен многоликостью и внезапностью»
Болезни сердца и сосудов остаются основной причиной смертности и инвалидности во всем мире. По данным Всемирной организации здравоохранения, сердечно-сосудистые заболевания (ССЗ) являются причиной смерти практически 17 миллионов человек в год. В России за последние десять лет показатели по смертности и инвалидности превзошли соответствующие показатели экономически развитых стран в 4-5 и более раз и составляют 56 процентов от общего количества всех смертей. В Коми за последние годы распространенность ССЗ среди взрослого населения выросла на 17 процентов. Как повлиять на эту безрадостную статистику и что думают по этому поводу сами медики, в интервью «Республике» рассказала заведующая отделением неотложной кардиологии кардиологического диспансера Татьяна Рауш.
– Что такое инфаркт миокарда?
– Инфаркт миокарда (ИМ) – это поражение сердечной мышцы, вызванное острым нарушением ее кровоснабжения из-за закупорки (тромбоза) одной из артерий сердца атеросклеротической бляшкой.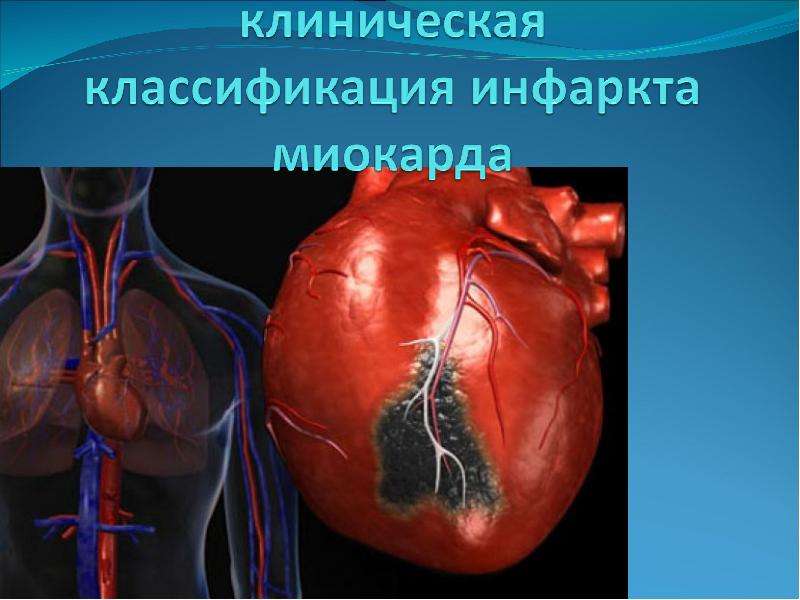 При этом пораженная часть мышцы отмирает, то есть развивается ее некроз. Гибель клеток начинается уже через 20-40 минут с момента прекращения кровотока в сосуде.
При этом пораженная часть мышцы отмирает, то есть развивается ее некроз. Гибель клеток начинается уже через 20-40 минут с момента прекращения кровотока в сосуде.
– Что же происходит с сердцем?
– Сердце представляет собой мышечный орган, основной функцией которого является «прокачивание» крови по организму. Сердечная мышца (миокард) постоянно подвергается очень серьезной нагрузке (в среднем в покое сердце «прокачивает» за минуту пять литров крови, при интенсивной нагрузке – 15 литров и более). Для того чтобы эффективно выполнять такую работу, миокард должен очень хорошо снабжаться питательными веществами и кислородом.
В стенке сосудов, питающих сердце кровью (коронарных артериях), со временем изнутри появляются содержащие холестерин утолщения, которые называются атеросклеротическими бляшками. Бляшки постепенно растут и вызывают сужение просвета артерии (стеноз), из-за чего приток крови к сердцу закономерно сокращается. Этот процесс принято называть атеросклерозом. В настоящее время выделяют две основные причины развития атеросклероза: нарушение обмена холестерина и повреждение внутренней оболочки сосуда, куда этот холестерин откладывается.
В настоящее время выделяют две основные причины развития атеросклероза: нарушение обмена холестерина и повреждение внутренней оболочки сосуда, куда этот холестерин откладывается.
Чаще это постепенный процесс: сердечная мышца довольно долго к нему приспосабливается, человек может длительное время чувствовать себя нормально, не подозревая о происходящем в его сосудах. Но по мере прогрессирования процесса у человека проявляются признаки заболевания – приступообразные боли, которые чаще локализуются в грудной клетке, бывают жгучими, сдавливающими, могут сопровождаться чувством нехватки воздуха, как правило, возникают при физических и эмоциональных нагрузках. Это сигнал того, что сердечная мышца (миокард) в зоне сужения сосуда испытывает недостаток кровоснабжения (ишемию). В этом случае принято говорить об ишемической болезни сердца. Ишемическая болезнь сердца может внезапно проявиться сердечным приступом, в основе которого лежит образование кровяного сгустка – тромба. Тромб образуется на месте повреждения атеросклеротической бляшки, к которой начинают «прилипать» тромбоциты из протекающей по сосуду крови.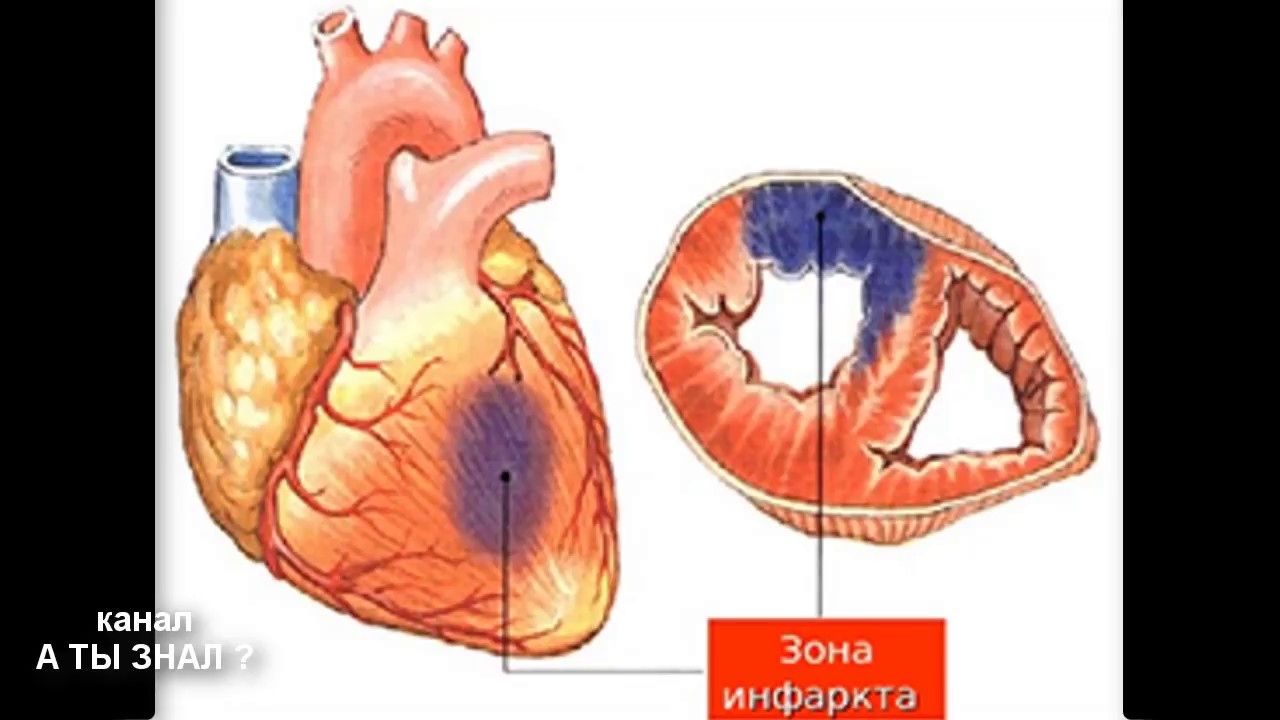 Тромб вызывает закупорку сосуда. При этом приток крови к соответствующему участку сердца внезапно и резко прекращается. В случае достаточно длительного прекращения снабжения кровью участка сердечной мышцы развивается его гибель – инфаркт.
Тромб вызывает закупорку сосуда. При этом приток крови к соответствующему участку сердца внезапно и резко прекращается. В случае достаточно длительного прекращения снабжения кровью участка сердечной мышцы развивается его гибель – инфаркт.
– Когда нужно начинать бить тревогу?
– Одним из основных симптомов инфаркта миокарда являются боли в грудной клетке. Типичными являются интенсивные (иногда нестерпимо сильные) давящие, сжимающие или жгучие боли за грудиной. Боли могут также ощущаться слева от грудины, редко – справа. Боль может отдавать в челюсть, в горло, в спину под левую лопатку или между лопатками, в верхнюю часть живота. Боли обычно не точечные, а широко разлитые. Могут протекать волнообразно, то нарастая, то ослабевая, прекращаясь и снова возобновляясь. Длительность болей может быть от 20 минут до нескольких часов.
Могут быть такие сопутствующие симптомы, как выраженная слабость, холодный липкий пот, дрожь, ощущение нехватки воздуха, затрудненное дыхание, кашель, головокружение, обморок. Человек может испытывать эмоциональное возбуждение, могут наблюдаться и нарушения поведения, вплоть до развития психоза. Также инфаркт или предын-фарктное состояние может сопровождаться тошнотой, рвотой, вздутием живота.
Человек может испытывать эмоциональное возбуждение, могут наблюдаться и нарушения поведения, вплоть до развития психоза. Также инфаркт или предын-фарктное состояние может сопровождаться тошнотой, рвотой, вздутием живота.
Все перечисленные симптомы могут встречаться в различных комбинациях друг с другом, совершенно не обязательно будут присутствовать все описанные признаки. Боли в груди тоже может не быть (отсутствие болевого синдрома встречается в 20-30 процентах случаев инфаркта миокарда). Симптомов может быть мало, они могут быть не слишком ярко выражены. Нередко инфаркт миокарда протекает бессимптомно у людей с сахарным диабетом и у пожилых больных.
Довольно часто симптомы при инфаркте миокарда бывают нетипичными, например, возникает колющая боль в грудной клетке. Состояние может имитировать обострение остеохондроза, язвенную болезнь желудка и т.д. Повторюсь, если у вас возникли не знакомые вам прежде ощущения и вам кажется, например, что это радикулит, которого прежде не было, вызовите скорую помощь.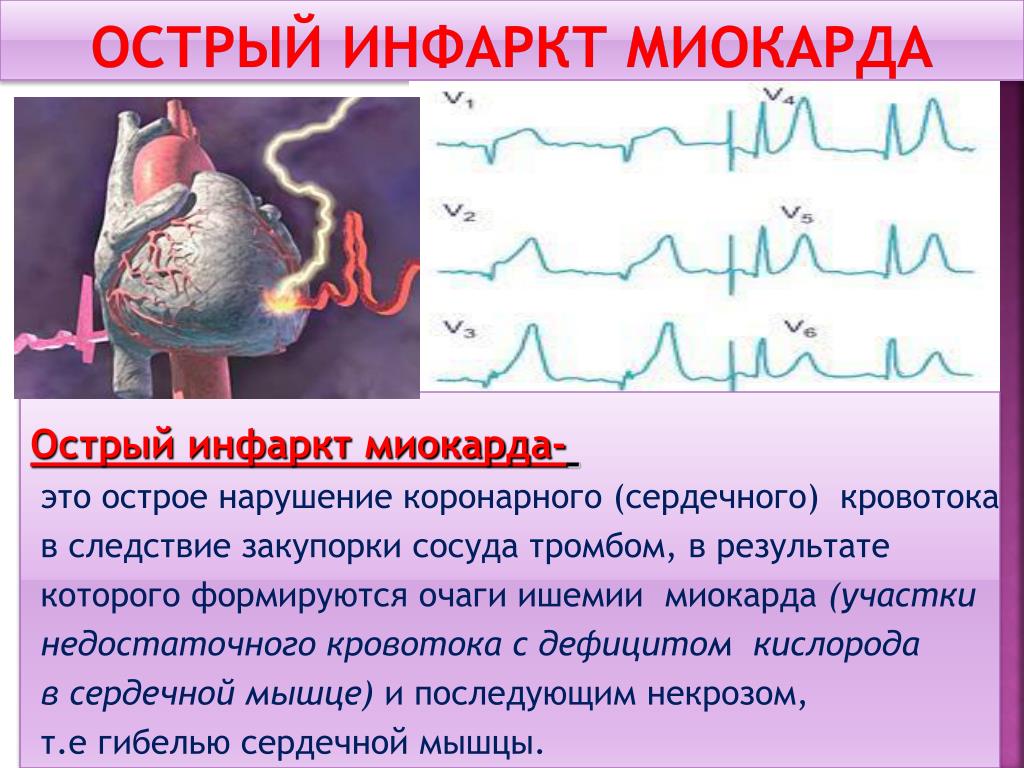 У части пациентов острый коронарный синдром возникает на фоне уже существующей стабильной стенокардии, когда пациент хорошо знаком с характером ощущений в грудной клетке, возникающих при физической нагрузке. Симптомы при остром коронарном синдроме могут напоминать обычные для человека боли, но значительно более интенсивные, длительные, не прекращающиеся после приема нитроглицерина.
У части пациентов острый коронарный синдром возникает на фоне уже существующей стабильной стенокардии, когда пациент хорошо знаком с характером ощущений в грудной клетке, возникающих при физической нагрузке. Симптомы при остром коронарном синдроме могут напоминать обычные для человека боли, но значительно более интенсивные, длительные, не прекращающиеся после приема нитроглицерина.
Таким образом, при наличии любых ощущений в грудной клетке (от слабых до сильных) или любых новых симптомов в самочувствии необходимо обратиться к врачу и выполнить врачебные рекомендации.
– Какие формы инфаркта существуют?
– Иногда инфаркт миокарда маскируется под другие болезни. Гастрологический вариант похож на картину «острого живота»: боль в животе, вздутие, а вместе с ними – слабость, падение артериального давления, тахикардия. Внести ясность может только электрокардиограмма. Астматический вариант протекает без сильных болей в сердце, больной начинает задыхаться, ему дают препараты, облегчающие дыхание, лучше от которых не становится.
Церебральный вариант напоминает инсульт, возникает спутанность сознания, речи.
«Немой» инфаркт протекает совершенно без боли, наиболее часто бывает у больных сахарным диабетом. Сильная утомляемость и одышка после физических усилий, которые раньше давались без труда, могут быть его единственными признаками.
Стенокардия напряжения – еще одна маска инфаркта, под которой он «прячется» примерно у десяти процентов больных. Боли у них проявляются только при ходьбе. Часто такие пациенты самостоятельно приходят в поликлинику, где на ЭКГ у них регистрируется инфаркт.
– Назовите факторы риска, характерные для развития инфаркта миокарда?
– Среди факторов риска инфаркта миокарда есть такие, на которые мы повлиять не можем. Например, пол человека, возраст. Чаще инфарктам подвержены мужчины, женщин до определенного возраста защищают их половые гормоны. Возраст – старше 65 лет, наследственность. Хотя, надо признать, в последние десятилетия инфаркт «помолодел», его жертвами все чаще становятся и люди значительно моложе 65 лет.
Вторая группа факторов риска – те, что полностью зависят от нашего образа жизни и могут быть снижены. Это курение, гипертония, повышенный уровень холестерина и глюкозы, гиподинамия, лишний вес.
Знать свой уровень холестерина также необходимо, как и артериальное давление. Если цифры превышают норму, необходимо сделать развернутый анализ крови на липидограмму, чтобы определить, сколько процентов от общего холестерина приходится на липопротеиды низкой и высокой плотности. Это поможет врачу подобрать современные лекарства.
Подчеркну: снижение уровня холестерина в крови всего на десять процентов сокращает смертность от инфаркта на 15 процентов. Необходимо помнить, что повышенный уровень сахара в крови способствует образованию атеросклеротических бляшек.
Относительно веса. Чтобы узнать, в норме ли ваш вес, достаточно определить окружность талии. У женщин в норме она должна быть менее 80 см, у мужчин – менее 94 см.
– Инфаркт, как известно, весьма опасен в рецидивной форме. Что приближает угрозу повторного инфаркта?
– Угрозу повторного инфаркта усиливают четыре основных фактора: атеросклероз, повышенное артериальное давление, повышенная свертываемость крови и нарушения углеводного обмена. Сдержать эти факторы риска можно только с помощью правильно подобранной лекарственной терапии.
Чтобы затормозить дальнейшее развитие атеросклероза, важно предотвратить образование жировых бляшек в сосудах. Для этого назначаются современные препараты. Менять дозировку препаратов по собственному усмотрению нельзя. Если возникли какие-то проблемы, курс лечения скорректирует врач.
– Какую помощь могут оказать больному те, кто находится рядом, до приезда скорой помощи?
– При появлении малейших подозрений на наличие у человека симптомов сердечного приступа необходимо немедленно вызвать бригаду скорой помощи. До приезда бригады больному следует обеспечить покой.
При наличии болей в грудной клетке принять нитроглицерин под язык в виде таблетки или спрея (если нет склонности к низкому давлению) и таблетку аспирина, если нет противопоказаний. При отсутствии эффекта прием нитроглицерина можно повторить, но сразу же вызвать бригаду скорой помощи.
Скорую помощь нужно вызвать, если это первый в жизни приступ стенокардии, а также если боль за грудиной или ее эквиваленты усиливаются или продолжаются более пяти минут, особенно если все это сопровождается ухудшением дыхания, слабостью, рвотой, если боль за грудиной не прекратилась или усилилась в течение пяти минут после рассасывания таблетки нитроглицерина.
Критическими являются первые часы заболевания, не говоря о том, что может наступить внезапная сердечная смерть уже в первые минуты. Таким образом, прогноз зависит в первую очередь от быстроты оказанной медицинской помощи: чем раньше она будет оказана, тем больше шансов спасти мышцу сердца, а также от успеха примененных мер и, соответственно, от того, насколько пострадала сердечная мышца, а также наличия и степени факторов риска сердечно-сосудистых заболеваний у конкретного человека.
– Как вести себя дома после инфаркта миокарда?
– Для восстановления после инфаркта важна правильная диета: минимум жиров, ничего жареного и острого, больше клетчатки, молочных продуктов, фруктов, овощей, рыбы.
Придется отказаться от сосисок и колбас, готовых полуфабрикатов (пельменей, котлет и т.д.) – в них много скрытых жиров, повышающих уровень холестерина. По той же причине запрещены паштеты, блюда из печени, субпродуктов, икра. Молочный жир также опасен: придется резко ограничить сливочное масло, жирный творог, сыр, молоко, кефир, сметану, сливки. При приготовлении курицы или индейки необходимо удалять с тушки весь жир и кожу.
И, разумеется, минимум соли. Водка, коньяк и другие крепкие напитки отменяются. Но иногда можно позволить бокал натурального красного сухого вина. Придется изменить и кое-какие привычки. Если вы раньше курили – на сигареты теперь налагается полное табу. Неоспоримый факт: почти 80 процентов людей, перенесших инфаркт, могут вернуться к нормальной жизни.
– Что вы можете порекомендовать больным, перенесшим инфаркт?
– Для восстановления работы сердечной мышцы важно заниматься лечебной физкультурой. Ходьба – отличное восстанавливающее средство. Уже через полтора-два месяца тренировки можно ходить в темпе до 80 шагов в минуту без одышки, появления слабости. А со временем переходите на очень быструю ходьбу – до 120 шагов в минуту. Полезны также подъем по лестнице, езда на велосипеде, плавание. Танцы два-три раза в неделю по 30-40 минут, которые к тому же подарят человеку дополнительные положительные эмоции.
Однако следите, чтобы частота сердечных сокращений при физической нагрузке не превышала более 70 процентов от пороговой.
– Как это высчитать?
– Из 220 нужно вычесть собственный возраст – это максимальная частота сердечных сокращений. Затем вычисляем проценты. Например, для человека 60 лет пороговая нагрузка рассчитывается так: 220–60=160 сердечных сокращений в минуту, а 70 процентов составит 112. Эта цифра и должна быть ориентиром. Но если при такой частоте появляются неприятные ощущения, нагрузку нужно снизить.
И самое главное: после инфаркта категорически противопоказан подъем тяжестей.
– Какими средствами лечат сегодня инфаркт миокарда?
– У людей, которые перенесли инфаркт миокарда, риск повторного инфаркта, инсульта и смерти от сердечно-сосудистых заболеваний очень высок. Для них особенно важно выполнять все рекомендации, которые помогут снизить этот риск. Долгосрочное лечение пациентов после выписки из стационара направлено на достижение двух основных целей. Первая – предупреждение развития повторного инфаркта миокарда и смерти от него (так называемая «вторичная профилактика»). Вторая – коррекция осложнений инфаркта миокарда.
Вторичная профилактика включает в себя максимально возможное воздействие в первую очередь на факторы риска инфаркта миокарда, о которых мы уже говорили. А также лекарственную терапию.
При отсутствии противопоказаний пациентам после инфаркта миокарда назначают нижеследующие группы лекарственных препаратов. Это препараты, разжижающие кровь путем предотвращения склеивания (агрегации) тромбоцитов (клеток крови) между собой и со стенками сосудов. Прием этих препаратов снижает вероятность формирования тромба (сгустка крови в просвете кровеносного сосуда или в полости сердца) в артериях, тем самым блокируется основной механизм развития инфаркта миокарда.
При лечении этими препаратами существует риск развития кровотечений, чаще всего речь идет о желудочно-кишечных кровотечениях. Поэтому следует обращать внимание на наличие черного стула, примесей крови в стуле или других признаков кровоточивости. При возникновении тревожных симптомов необходимо сразу же обратиться к врачу. Препараты, снижающие уровень холестерина в крови, оказывают непосредственный благоприятный эффект на стенки артерий, «стабилизируя» атеросклеротические бляшки и предотвращая их разрыв. Поскольку разрыв атеросклеротической бляшки – механизм, запускающий свертывание крови и закупорку артерий, прием этих препаратов снижает риск повторного инфаркта. Доктор подбирает дозу таким образом, чтобы достичь целевого уровня холестерина, и особенно холестерина липопротеидов низкой плотности (ЛПНП), целевые цифры – менее 2,6 ммоль/л (лучше менее 1,8 ммоль/л). Препараты назначают на неопределенно долгий срок. Назначает препараты только врач.
Кроме того, есть набор обязательных лекарственных препаратов после инфаркта миокарда, которые указываются в выписке пациента после проведенного лечения в стационаре, и длительность их применения.
– Какие бывают осложнения инфаркта миокарда?
– Наиболее серьезным считается аритмия. Является самым частым осложнением инфаркта миокарда. Наибольшую опасность представляют собой желудочковая тахикардия (вид аритмии, при котором роль водителя ритма берут на себя желудочки сердца) и фибрилляция желудочков (хаотичное сокращение стенок желудочков). Кроме аритмии сердечная недостаточность (снижение сократительной способности сердца). Бывает при инфаркте миокарда довольно часто. Снижение сократительной функции происходит пропорционально размеру инфаркта. А также механические осложнения (аневризма сердца, разрыв межжелудочковой перегородки). Чаще развиваются в первую неделю инфаркта миокарда и клинически проявляются внезапным ухудшением гемодинамики. Смертность у таких больных очень высокая, и только срочная операция может спасти им жизнь.
Рецидивирующий (постоянно повторяющийся) болевой синдром встречается примерно у одной трети пациентов с инфарктом миокарда, растворение тромба не влияет на его распространенность.
Постинфарктный симптомокомплекс. Проявляется воспалением сердечной сумки, сумки легких или воспалительными изменениями в самих легких. Возникновение этого синдрома связано с образованием антител.
– Можно ли человеку, перенесшему инфаркт, использовать биологически активные добавки к пище? Или же, напротив, применять их в целях профилактики?
– Биологически активные добавки к пище (БАД) не являются лекарствами, хотя могут иметь внешнее сходство с лекарствами, например, содержать некоторые действующие вещества (витамины, минералы и др.), которые входят в состав лекарств, и выпускаться в тех же лекарственных формах (таблетках, капсулах, сиропах и т.д.), но в гораздо меньших дозах. Во всех утвержденных документах БАДы определяются как пищевые продукты, поэтому они не могут применяться для профилактики, диагностики, лечения болезни.
Помните, что ни один БАД серьезно не изучался в плане профилактики, а тем более лечения пациентов с инфарктом миокарда и сердечной недостаточностью. Безопасность БАДов как пищевых продуктов регулируется санитарными правилами и нормами. Их побочные эффекты часто не изучаются, хотя возможны, поэтому в инструкции по их применению могут отсутствовать разделы «Побочные эффекты», «Противопоказания», «Предостережения». Это позволяет производителям БАДов рекламировать их как абсолютно безопасные средства, которые можно использовать без консультации с врачом. К сожалению, практика применения БАДов во всем мире этого не подтверждает.
Необходимо помнить: самолечение опасно для жизни, за консультацией по поводу применения любых лекарственных препаратов нужно обращаться к врачу.
– Какие существуют современные методы лечения острого инфаркта миокарда?
– Лечение инфаркта миокарда ставит перед собой задачу в первую очередь обеспечить сердечной мышце жизнеспособность. Это возможно в том случае, если коронарный кровоток будет восстановлен в первые часы после приступа. Это единственный метод лечения инфаркта миокарда, который может спасти жизнь человеку.
Кровоток по коронарным артериям можно восстановить только двумя способами, которые входят в стандарты лечения инфаркта миокарда. Это тромболитическая терапия (растворение тромба с помощью лекарственных препаратов) и оперативное лечение: чрескожная транслюминальная ангиопластика, чаще всего со стентированием коронарного сосуда, иногда экстренное аортокоронарное шунтирование. Тромболитическая терапия с помощью современных лекарственных препаратов в идеальном варианте должна быть проведена силами бригады скорой помощи. Ангиопластика и стентирование коронарных артерий проводятся в кардиологическом диспансере в экстренном порядке тем пациентам, которые своевременно обратились за медицинской помощью; тем же пациентам, которые поздно обратились за помощью, эти процедуры проводятся отсроченно или в плановом порядке и не всегда помогают спасти погибший участок мышцы сердца.
– Что такое стент?
– Стент – это тонкая металлическая трубочка, состоящая из проволочных ячеек, раздуваемая специальным баллоном. Он вводится в пораженный сосуд и, расширяясь, вжимается в стенки сосуда, увеличивая его просвет. Так улучшается кровоснабжение сердца, происходит быстрое купирование болевого синдрома, ограничение размеров ИМ, улучшение сократимости в зоне ИМ, уменьшение выраженности сердечной недостаточности, уменьшение вероятности развития осложнений и как следствие – снижение летальности.
Следует учитывать, что чем раньше начато лечение инфаркта миокарда, тем выше эффективность лечения и ниже вероятность неблагоприятных исходов.
Необходимо помнить, что только после регулярного качественного медицинского осмотра можно считать себя здоровым или имеющим заболевание в состоянии стойкой ремиссии. Равно как и то, что раннее выявление заболевания в начальных стадиях позволит своевременно и качественно проводить необходимое лечение, сохранить работоспособность и качество жизни,
Помните также, что ставить диагноз и лечить может только врач, а пациент должен добросовестно следовать его назначениям и иметь твердую убежденность в необходимости ведения здорового образа жизни.
Реабилитация после инфаркта: этапы, особенности, рекомендации
По официальной статистике, до 40% смертей в России спровоцировано инфарктом миокарда. И даже если врачам удалось спасти жизнь, пациенту придется пройти длительный курс восстановления. Почему реабилитация после инфаркта так важна, каковы ее продолжительность, этапы и виды — обо всем этом в данной статье.
Задачи реабилитации после инфаркта
Инфаркт — это паталогическое состояние, сопровождающееся некрозом тканей из-за нарушения их кровоснабжения. Заболевание, вопреки частому заблуждению, может поразить не только сердце, но и другие органы и ткани. Однако именно инфаркт миокарда (мышечных тканей сердца) является самым распространенным и опасным проявлением болезни.
Согласно медицинской классификации, по объему поражения выделяют два вида инфаркта миокарда: мелкоочаговый и крупноочаговый. Первый считается относительно легкой патологией, второй характеризуется тяжелым состоянием, которое может привести к полной потере трудоспособности. Однако оба вида требуют немедленного медикаментозного или хирургического вмешательства, стационарного лечения и в последующем продолжительного периода восстановления.
Ключевую роль в выздоровлении пациента, а значит, и в том, как скоро он сможет вернуться к полноценной жизни, играет реабилитация. В ходе последней пациент пересматривает режим и рацион питания, образ жизни, отказывается от вредных привычек, приобщается к лечебной физкультуре. Восстановительные мероприятия не только позволяют существенно продлить жизнь пациента, но и снижают риск повторных приступов.
Особенности и сроки реабилитации
Проявления инфаркта миокарда в каждом конкретном случае индивидуальны. Однако некоторые закономерности все же есть. Так, согласно официальной классификации, врачи выделяют 4 степени тяжести протекания заболевания. Например, к первой относятся случаи мелкоочагового инфаркта без осложнений, а к четвертой — крупноочаговые инфаркты с аневризмой или иными серьезными осложнениями.
Присвоение того или иного класса существенно влияет на продолжительность восстановительного периода: если при небольшом размере некроза время реабилитации больного около полугода, то после обширного инфаркта миокарда с осложнениями этот срок увеличивается вдвое и более. Каждый из последующих этапов проходит медленнее: например, тяжелым пациентам значительно позже разрешают вставать с постели, с осторожностью увеличивают физические нагрузки.
Этапы реабилитации больных после инфаркта
Реабилитация начинается следом за острой фазой инфаркта миокарда. Буквально с первых дней пребывания в больнице пациент под присмотром врачей начинает борьбу за возвращение здоровья и физических навыков. Реабилитацию после инфаркта можно условно разделить на несколько этапов, каждый из которых имеет особенности.
Стационарный этап восстановления
В условиях стационара пациент делает первые шаги к выздоровлению. Этап включает в себя медикаментозное лечение, а также посильные для ослабленного организма физические нагрузки и первичную психологическую помощь.
Основное значение в стационарный период реабилитации имеет профессионализм медицинских работников, постоянное наблюдение и внимательное отношение к пациенту. Тщательный контроль жизненных показателей позволяет своевременно назначать больному прием тех или иных видов лекарств, физическую активность (комплекс ЛФК) и оказывать психологическую помощь.
Продолжительность пребывания в стационаре составляет от одной до трех недель в зависимости от тяжести состояния больного. Стоит учитывать, что в медицинском центре пациент проходит лишь базовую часть реабилитации после инфаркта миокарда. В этот период больной восстанавливает простейшие физические навыки, ему назначается программа питания, даются дальнейшие рекомендации по реабилитации.
Постстационарный период
Значение этого периода сложно переоценить: именно в этот промежуток времени состояние пациента стабилизируется, он адаптируется к новому режиму питания и образу жизни, нормализуется психологический настрой. При успешном прохождении этапа риски повторных приступов будут минимальны.
Существует несколько вариантов прохождения постстационарного периода:
- в домашних условиях. Такой вариант является комфортным для больного, но реализовать его достаточно сложно: пациенту требуются регулярные осмотры кардиолога, проведение анализов и оздоровительных процедур, помощь профессионального психолога, сторонний контроль соблюдения режима питания и приема лекарственных препаратов.
- в специализированных реабилитационных центрах. Данный вариант значительно превосходит по эффективности домашнее восстановление: здесь созданы все условия для реабилитации, работают опытные врачи и применяются зарекомендовавшие себя современные методики. Как правило, в специализированных центрах пациентам оказывают психологическую помощь: человек может принять свое новое состояние и распрощаться с вредными привычками, например, бросить курение.
- в специализированном санатории. Подобные учреждения имеют квалифицированный персонал и оборудование для проведения всех необходимых медицинских процедур, но при этом выгодно сочетают лечение с отдыхом, общением и развлекательными мероприятиями. Это благотворно влияет на состояние пациента — он ощущает себя как на отдыхе, а не как в больнице. Минусом обычно является расположение санаториев, дорога до которых человеку, недавно перенесшему инфаркт, может оказаться не по силам. Кроме того, из-за удаленности учреждения частота контактов с близкими может сводиться к минимуму.
- в пансионате для пожилых людей. Людям преклонного возраста сложнее реабилитироваться после инфаркта миокарда. Поэтому пребывание в специализированном пансионате, в котором престарелым доступно медицинское обслуживание и квалифицированная помощь психологов, будет для них неплохим вариантом. Однако при выборе подобного учреждения необходимо обратить особое внимание на степень его оснащенности и на уровень квалификации персонала. Например, следует убедиться, что в штате есть врач-кардиолог.
Постационарный период реабилитации обычно продолжается от полугода до года: как правило, врачи рекомендуют начать с одного или нескольких курсов санаторно-курортного лечения, а после стабилизации состояния больного приступить к восстановлению организма дома — под наблюдением специалистов районной поликлиники.
Поддерживающий этап
Включает в себя соблюдение диеты, ведение правильного образа жизни, физические нагрузки, прием поддерживающих медикаментозных препаратов, а также регулярное наблюдение у специалистов. Данный этап реабилитации продолжается всю последующую жизнь: следование предписанным рекомендациям позволяет снизить риски повторных приступов.
Это важно
Примерно 20% всех смертей от инфаркта миокарда фиксируются в первый час приступа. Виной тому отнюдь не низкое качество медицины: больной просто не распознает симптомы болезни либо близкие не в состоянии оказать первую помощь. Если вы или ваши родственники находитесь в группе риска, рекомендуется тщательно изучить проявления данного заболевания и пройти курсы первой помощи!
Методы восстановления
В каждый из рассмотренных периодов применяется комплекс мер, которые помогают организму восстановиться после перенесенного приступа. Это и прием лекарств, и физические упражнения, и диета, и, конечно, изменение образа жизни.
Медикаментозная реабилитация
Современные подходы к лечению острого инфаркта миокарда подразумевают восстановление кровотока по инфарктсвязанной артерии. Оно может быть выполнено с помощью тромболитической терапии либо путем экстренного эноваскулярного вмешательства с установкой стента, которое является наиболее эффективным методом. Оно позволяет полностью восстановить коронарный кровоток более чем в 90% случаев. При этом тромболитическая терапия рассматривается как временная мера (если нет возможности провести эноваскулярное вмешательство в течение двух часов), поскольку позволяет приступить к спасению пациента немедленно, еще на догоспитальном этапе, без потери времени на транспортировку больного[1]. В некоторых случаях требуется проведение операции аортокоронарного шунтирования[2].
Обезболивание проводится путем внутривенного дробного введения наркотического анальгетика. Выполняется антитромботическая терапия для предупреждения повторного образования тромбов (ретромбоза). Антикоагулянтная терапия применяется по показаниям. Для снижения уровня холестерина назначаются статины. При наличии осложнений острого инфаркта миокарда, таких, как кардиогенный шок, острая левожелудочковая недостаточность, нарушения ритма сердца, механические осложнения инфаркта миокарда и др., также назначается соответствующее лечение.
В постстационарный и поддерживающий периоды реабилитации терапия назначается индивидуально в зависимости от наличия сопутствующих заболеваний и от особенностей организма. Это могут быть препараты для снижения давления, снятия отечности, для нормализации уровня холестерина и так далее. Крайне важным, особенно в первые месяцы после инфаркта, является осуществление регулярного мониторинга состояния больного: в случае ухудшения врач может оперативно назначить пациенту необходимые лекарства.
Физическая реабилитация после инфаркта
Восстановлению физических навыков уделяется особое внимание с первых дней после инфаркта. Начинается процесс в стационаре с самых незначительных физических нагрузок — возвращения навыков сидеть и поворачиваться на кровати, самостоятельно умываться, чистить зубы. По мере рубцевания поврежденной ткани врачи разрешают больному простую гимнастику, передвижение по палате, затем — по больничному коридору и лестницам.
После стационарного лечения физические нагрузки плавно увеличиваются: особенно полезными считаются ходьба и лечебная гимнастика. Рекомендуют начать с 15 минут занятий в день, еженедельно увеличивая время на пять минут, пока продолжительность занятия физической нагрузкой не достигнет часа. Однако определять количество и тип упражнений должен врач: чрезмерное усердие может привести к негативным результатам.
Психическая реабилитация
В первые недели после приступа очень важна работа над психологическим состоянием пациента: именно сейчас он сталкивается с осознанием своей болезни и ее последствий, чувствует себя беспомощным, испытывает острый страх перед повторным инфарктом. Родственники жалуются на повышенную раздражительность больного, иногда даже агрессию. В такой ситуации не обойтись без помощи психолога — он поможет пациенту принять ситуацию и понять, что инфаркт не приговор.
Восстановление положительного настроя благотворно сказывается на скорости выздоровления, поэтому не стоит пренебрегать обращением к специалистам.
Диета
Правильное питание является одним из ключевых моментов восстановления после инфаркта и профилактики повторных сердечных приступов.
В первые дни в больнице для снижения нагрузки на сердце пациенту уменьшают порции, в рационе присутствуют супы и протертые продукты без соли и специй. В период рубцевания питание становится обильным, однако ограничение на прием соленой и жирной пищи остается.
В последующие этапы реабилитации следование принципам правильного питания должно стать привычным: небольшие порции, исключение из рациона вредных продуктов (жирных, соленых, сладостей, соусов и пряностей) и, напротив, включение свежих овощей, рыбы и морепродуктов, нежирных сортов мяса. В сутки необходимо выпивать не более одного–полутора литров жидкости.
Людям с повышенной массой тела следует привести вес в норму. Разумеется, речь не идет о строгой диете, а лишь о снижении калорийности рациона до допустимых показателей.
Образ жизни
Вредные привычки не зря называют вредными: они наносят существенный урон здоровью человека и провоцируют тяжелые заболевания. Тем, кто столкнулся с инфарктом миокарда, придется пересмотреть свой образ жизни — отказаться от курения и алкоголя, ввести регулярные физические нагрузки оптимальной для текущего состояния человека интенсивности. Также важными являются полноценный сон и отдых.
Реабилитация после инфаркта и перенесенных операций на сердце (например, стентирования) является крайне необходимой для возвращения пациента к нормальной жизни. Впрочем, эта жизнь будет кардинально отличаться от прежней: больному придется поменять свои привычки и вкусы. Чтобы выздоровление прошло как можно более гладко, без стрессов и «срывов», необходимо уделить максимум внимания восстановительному периоду, который поможет сформировать правильные привычки и жизненные установки.
Жизнь после инфаркта: как восстановиться после удара
С наступлением жары количество инфарктов традиционно повышается процентов на 10. Если вовремя обратиться за помощью, шансы выжить сегодня довольно велики. И все же жизнь таких пациентов делится на «до» и «после» инфаркта. И не только пациентов, но и их родных.
Когда человека после инфаркта переводят из реанимации в больничную палату, а потом он оказывается дома, родственники и сам пациент находятся в растерянности. Какой образ жизни теперь вести сердечнику? Какие нагрузки ему теперь позволительны? Какой диеты придерживаться? Как поступать, если опять сердце прихватит? На эти и другие вопросы отвечает кардиолог 17-й больницы Эркин Эльдарович Мирзоев.
Физическая нагрузка
Прежде считалось, что самое главное для человека, перенесшего инфаркт, – соблюдение строгого постельного режима в течение 10 дней после инфаркта. Только на 11-й день он может встать. Отправление физиологических потребностей, кормление, переодевание, уход за кожей больного разрешалось совершать только в постели.
Сегодня российские кардиологи приняли международные рекомендации, согласно которым лечебную физкультуру пациент начинает делать еще в реанимации, а ходить – как только его переводят в палату. Первые упражнения, которые должен выполнять такой пациент – гимнастика для ног. С их помощью человека готовят к ходьбе.
Современные врачи считают посильные движения очень важной мерой реабилитации. Они помогут восстановить физическую активность у перенесшего инфаркт человека. Но, конечно, размер допустимых нагрузок определяется врачом и зависит от степени поражения миокарда и состояния больного.
Расстояние, которое проходит пешком больной, должно увеличиваться с каждым днем. После повышения нагрузки врач обязательно делает ЭКГ, измеряет давление и пульс пациента. Если показатели отличаются от нормы, появляется боль в груди, больному трудно дышать, нагрузки придется снизить. Если же восстановление происходит благоприятно, врач определит, насколько можно увеличивать физическую активность. Теперь контролировать ее уровень можно самостоятельно по пульсу. Для больного он маркер допустимой нагрузки. Врач сообщит вам, в пределах каких значений может увеличиваться пульс.
Диета
Диету больного определит врач. Помните, что человеку после инфаркта не следует есть острые и копченые блюда, крепкие мясные и рыбные бульоны, жареное мясо, животные жиры, продукты, вызывающие вздутие кишечника (капусту, черный хлеб, квас). Обязательно надо ограничить соль. Вместо нее добавляйте в еду сок лимона, специи и травы.
Лучше, если питание больного будет дробным – часто и маленькими порциями. Последний прием пищи – не позже 19.00. Еда должна быть легкой. Калорийность дневного меню укладывается в 1400-1500 ккал. Рекомендуются овощи и фрукты, богатые клетчаткой, что позволит следить за работой кишечника. Наладить стул очень важно, поскольку больному тяжело тужиться. При необходимости придется сделать клизму.
Питьевой режим
Не надо давать сердечнику много жидкости, не более 1-1,5 литра. Обязательно cледите за водным балансом. Если количество мочи за сутки меньше 80% количества выпитой жидкости, можно предположить развитие отёков. Если больше – лечение проходит успешно (отёки уменьшаются). У больного появились отеки в области поясницы и на ногах? Тут же вызывайте врача.
Стрессы
Любые переживания сейчас опасны. Поэтому постарайтесь оградиться своего родственника от неприятных известий, ему не стоит общаться, даже по телефону, со знакомыми, которые могут его чем-то огорчить, заставят волноваться. Прежде врачи запрещали больному даже смотреть телевизор. Сейчас таких строгостей нет, но, конечно, в это время «ужастики» — не лучший выбор.
Страхи
У человека после инфаркта может появиться острый страх смерти, боязнь того, что инфаркт снова повторится. Отвлекайте его от этих мыслей, они действительно могут усугубить состояние. Старайтесь успокоить больного, отмечайте любые улучшения в его самочувствии, радуйтесь вместе с ним тому, что он идет на поправку. Следите за тем, чтобы он регулярно принимал препараты, назначенные кардиологом.
Если врач скажет, что пора вводить посильную физическую нагрузку, а больной не хочет двигаться, объясните ему, что его желание поберечь себя грозит атрофией мышц и потерей координации. Если постепенно и дозированно начать движение, то можно быстро вернуться к обычной полноценной жизни.
Острые приступы
После инфаркта возможны острые приступы – сильная одышка, приступы удушья c частым и поверхностным дыханием, чаще всего возникающие ночью. Поэтому родственники должны быть рядом с человеком, чтобы прийти ему на помощь. Первое что надо сделать – придать больному полусидячее положение, положив под спину подушки. Проветрите комнату или включите кондиционер. Постарайтесь успокоить больного. Вас должно насторожить состояние, при котором сердечным болям сопутствуют падение артериального давления, слабый пульс, бледность кожи, посинение губ, появление холодного пота. Особенно опасны перебои в работе сердца, учащенные неритмические сердцебиения. Насторожить должна боль за грудиной, она говорит о ранней постинфарктной стенокардии. Тут же вызывайте «скорую». Нельзя отметать вероятность повторного инфаркта. Чтобы не пропустить ухудшения состояния, обязательно периодически замеряйте артериальное давление и пульс.
Реабилитация после инфаркта миокарда
Острый инфаркт миокарда — это поражение сердечной мышцы из-за закупорки одной из артерий сердца — тромбоза. Тромбоз приводит к прекращению кровоснабжения и отмиранию участка сердечной мышцы, с последующей заменой соединительной ткани — рубцеванием. Его признаки хорошо видны на ЭКГ.
Реабилитация после инфаркта миокарда
|
82% |
26% |
|
пациентов с инфарктом, прошедших реабилитацию, возвращаются к работе и социально активной жизни |
из тех, кто не прошел реабилитацию, могут вернуться к работе и социально активной жизни |
Из выступления академика Е.И. Чазова на Всероссийском форуме «Развитие санаторно-курортной помощи и медицинской реабилитации»
Центр сердечной медицины «Черная речка» работает более 60 лет. По нашей статистике, более 80% людей, которые прошли грамотную реабилитацию после инфаркта миокарда, возвращаются к полноценной, гармоничной и активной жизни. Те, кому выполнена операция по восстановлению кровоснабжения сердечной мышцы, успешно реабилитируются в 90% случаев.
О том, как проходит реабилитация и как получить помощь, мы рассказали в нашей статье.
Что такое инфаркт миокарда
Острый инфаркт миокарда — это поражение сердечной мышцы из-за закупорки одной из артерий сердца — тромбоза. Тромбоз приводит к прекращению кровоснабжения и отмиранию участка сердечной мышцы, с последующей заменой соединительной ткани — рубцеванием. Его признаки хорошо видны на ЭКГ.
Инфаркт является осложнением ишемической болезни сердца (ИБС), а значит, возникает «не на пустом месте». При осложнении на стенках артерий образуются атеросклерозные бляшки, отложения холестерина, которые и являются основной причиной.
Именно поэтому снижению смертности способствует комплексная реабилитация в сочетании со вторичной профилактикой болезней сердца, основанной на борьбе с факторами риска и коррекцией образа жизни на практике.
Что делать после инфаркта
Реабилитация после инфаркта миокарда, наравне с лечением острой фазы, является крайне важным процессом восстановления организма. Она помогает:
- закрепить результаты лечения,
-
предупредить прогрессирование ишемической болезни сердца и возможные в будущем осложнения,
-
восстановить физическую активность и справиться с психологической травмой,
-
создать устойчивую мотивацию к вторичной профилактике в течение жизни — соблюдению здорового образа жизни.
Проходит реабилитация в 3 этапа: стационарный, этап реабилитационного центра, амбулаторный. В целом реабилитация может длиться от полугода до года — в зависимости от того, насколько обширным оказалось поражения сердца.
«Соблюдение этапности лечения помогает снизить риск повторных операций — в 4 раза, повторных госпитализаций — в 6 раз, смертность в результате рецидива болезни — в 2,5 раза. Экономия расходов на лечение рецидивов составляет 30-40%», — Е.В.Шляхто, главный кардиолог Санкт-Петербурга и Северо-западного ФО, Президент Российского кардиологического общества.
Лечение и наблюдение в стационаре
Стационар — первый шаг на пути к восстановлению после инфаркта миокарда.
Стационарный этап длится от 1 до 3 недель, в этот период пациент получает следующую медицинскую помощь:
-
оперативное лечение — стентирование в случае выраженного поражения стенок сосудов;
-
медикаментозное лечение — с помощью лекарств устраняются болевые синдромы, снижаются нагрузки на сердце и предотвращается образование новых тромбов;
-
посильные физические нагрузки — восстанавливается способность сидеть, поворачиваться на кровати и умываться, разрешается легкая гимнастика и прогулки.
На этом этапе большое значение имеет внимательное отношение со стороны сильной медицинской команды и постоянное наблюдение за жизненными показателями пациентов. Именно это помогает своевременно назначать правильное лечение.
Реабилитация после выписки из стационара
Лечение и наблюдение за состоянием больных продолжается на этапе реабилитационного центра или специализированного на кардиореабилитации санатория. Задачи этапа: стабилизировать физическое и психологическое состояние человека, пробудить мотивацию вести здоровый образ жизни и адаптировать к его режиму.
В этот период пациент получает:
-
индивидуальную программу реабилитации — фармакологическую поддержку и физическое восстановление;
-
практическую коррекцию факторов риска: контроль артериального давления, уровня сахара и холестерина в крови — после диагноза «инфаркт» это особенно важно.
-
психологическую помощь — анализ личностных характеристик и особенностей реакции на болезнь, психологическую поддержку;
-
обучение навыкам здорового образа жизни и саморегуляции организма, подготовку к возвращению на работу, в семью и социум;
-
рекомендации на дальнейшую жизнь — лекарственной терапии и наблюдению, программе питания и физической активности, образу жизни в самых важных её проявлениях.
В реабилитационном центре протекает самый важный процесс выздоровления: полностью раскрывается действие лекарств, а контакт пациента и врача максимально продуктивен. Срок реабилитации составляет около 3 недель: 18-21 день.
Отметим, что справиться с задачей по силам только центру, который сочетает в себе большой опыт работы, солидную методическую базу и квалифицированных специалистов: кардиолога, психо- и физиотерапевта, врачей и инструкторов ЛФК со специальной подготовкой, специалистов лабораторной и функциональной диагностики.
Тесное сотрудничество пациента и медицинского персонала, позитивный настрой и благоприятный климат также помогают минимизировать риск повторного приступа и вернуться к гармоничной жизни.
Поддержка результатов реабилитации
Реабилитация после инфаркта миокарда — это непростой, но позитивный и плодотворный путь. Пройдя его, уже нет дороги назад. Только вперед, к активной и счастливой жизни! Для этого необходимо поддерживать полученные результаты:
-
вести здоровый образ жизни,
-
заниматься спортом,
-
соблюдать диету и принимать поддерживающие сердце медикаменты,
-
регулярно наблюдаться у специалистов.
Как получить помощь
Комплексная реабилитация улучшает клиническое течение заболевания, его прогноз и становится перспективным и эффективным средством вторичной профилактики.
Где пройти реабилитацию:
В домашней обстановке. Такой вариант, на первый взгляд, комфортен для больного, но достаточно сложен в реализации: пациенту требуются регулярные осмотры кардиолога, проведение анализов и оздоровительных процедур, помощь профессионального психолога, сторонний контроль за соблюдением режима питания и приема лекарственных препаратов. Также этот вариант реабилитации связан с высокими рисками в первый месяц после инфаркта и, к сожалению, малоэффективен.
В реабилитационном отделении больницы. Плюсы метода — постоянное наблюдение квалифицированных специалистов и возможность оказания неотложной помощи. Минусами являются больничная обстановка, продолжение психологической роли «больного» и, зачастую, отсутствие возможностей для полноценных физических тренировок: например, маршрутов дозированной ходьбы, тренажерных залов.
В специализированном на реабилитации кардиологическом санатории. Это самый эффективный метод за счет постоянного наблюдения специалистов, возможности реализации клинических рекомендаций и коррекции факторов риска. В этом случае у пациента есть возможность получать грамотное лечение и морально восстанавливаться в комфортной обстановке. Путевку-направление в санаторий можно получить при выписке из больницы, или купить самостоятельно.
Центр сердечной медицины «Черная речка» был создан более 60 лет назад, и за это время в нем удалось успешно реабилитировать 140 000 человек. Поможем и вам!
«Ожидаемая продолжительность жизни после инфаркта миокарда» – Яндекс.Кью
Заболевания сердечно-сосудистой системы все еще остаются самой частой причиной смертности людей по всему миру. Первое место среди них занимает ишемическая болезнь сердца (далее — ИБС) и ее крайнее проявление — инфаркт миокарда (далее — ИМ).
Несмотря на совершенствование методов диагностики и лечения, а также уменьшение общей летальности от ИБС, летальность от инфаркта миокарда за последние годы продолжает расти.
Выживаемость после ИМ зависит от множества факторов, начиная от скорости оказания первой помощи и выбранного метода лечения до того, какая температура воздуха в этот день была на улице.
Наиболее значимыми факторами из них являются пол, возраст, срок госпитализации от начала приступа, обширный инфаркт или нет, артериальная гипертония, проведение чрескожного вмешательства и повторный инфаркт миокарда.
Последствия инфаркта миокарда и прогноз жизниИногда возникают осложнения инфаркта миокарда, которые могут повлиять на прогноз. Это кардиогенный шок, острая сердечная недостаточность, тяжелая аритмия. Чаще они развиваются при обширном ИМ.
Большинство отдаленных последствий ИМ связано с формированием рубца из соединительной ткани на месте гибели кардиомиоцитов.
Если площадь инфаркта миокарда (некроза сердечной мышцы) удается ограничить с помощью тромболитической терапии, начатой в первые 4-6 часов, или кардиохирургического вмешательства (аорто-коронарного шунтирования, чрескожного коронарного вмешательства), то можно уменьшить вероятность неблагоприятных последствий.
В противном случае соединительная ткань не дает возможности полноценно сокращаться этому участку миокарда, развиваются различные нарушения проводимости, страдает сердечный выброс.
В итоге развивается сердечная недостаточность, органы страдают от недостатка кислорода, что негативно сказывается на работе всего организма.
В процессе реабилитации функции пораженного участка возьмут на себя соседние области. Для этого нужно определенное время, соблюдение этапов реабилитации, непрерывность предписанного лечения и постепенное увеличение физической нагрузки под строгим контролем специалиста здравоохранения.
В ряде случаев возможны поздние осложнения ИМ. Среди них:- Аневризма сердца — истончение и выпячивание стенки сердца в виде мешка, которое приводит к уменьшению сердечного выброса и прогрессированию сердечной недостаточности.
- Тромбоэмболические осложнения могут развиваться из-за несоблюдения режима физической активности или отступления от плана лечения, который всегда включает средства, влияющие на свертываемость крови.
- Хроническая сердечная недостаточность развивается из-за нарушения сократительной функции левого желудочка. Проявляется отеками нижних конечностей, одышкой при физической нагрузке и др.
Риск таких осложнений сохраняется в течение всего первого года после ИМ.После года вероятность осложнений меньше в том случае, если пациент придерживается назначенного лечения и регулярно наблюдается у кардиолога.
Вероятность повторного инфаркта миокардаПо данным клинических исследований, в течение 7 лет после первого ИМ повторное событие случается у порядка 14% мужчин и 17% женщин. Около 30% повторных ИМ развиваются на протяжении года. Причем регистрируются они чаще у пациентов старшего возраста.
Если следующий ИМ развивается в течение 2-х месяцев, то говорят о рецидиве ИМ. Для предупреждения повторного ИМ, пациент должен пройти все этапы реабилитации, наблюдаться у кардиолога и регулярно принимать все назначенные препараты.
Ожидаемая продолжительность жизни после инфаркта миокардаВыживаемость после инфаркта специалисты чаще всего оценивают по регистрам пациентов в разных регионах. Обычно анализируют выживаемость на протяжении 1 года, 3, 5 и 8 лет. Так установлено, что если у пациентов нет нарушения функции почек или сахарного диабета, то практически все они доживают до трехлетнего срока после перенесенного ИМ.
Отдаленная выживаемость в значительной степени зависит от качества оказываемой помощи и вида лечения, выбранного на госпитальном этапе.
По данным исследования DANAMI-2, среди всех пациентов с инфарктом миокарда восьмилетняя выживаемость составила: 15,6% после использования тромболизиса и 12,4% — чрескожных коронарных вмешательств (ЧКВ).
Наибольший риск смерти приходится на первый год жизни после ИМ (до 32%). Основные причины: повторный инфаркт — 37%, хроническая ишемическая болезнь сердца — 21%, внезапная сердечная смерть, тромбоэмболия легочной артерии и острое нарушение мозгового кровообращения (инсульт).
В зависимости от препаратов, которые принимают пациенты после ИМ, срок жизни тоже отличается. Доказано, что прием бета-блокаторов снижает смертность с 61% (у тех, кто их не принимает) до 24% на протяжении 5 лет.
Необходимость и особенности реабилитационного периода. Задачи реабилитации пациентов после ИМ или кардиореабилитации- Помочь организму восстановиться после инфаркта миокарда/ кардиохирургического вмешательства, адаптироваться к привычным нагрузкам.
- Восстановить работоспособность и качество жизни.
- Снизить риск осложнений, повторных инфарктов.
Качественная реабилитация должна быть непрерывной и последовательной.
Для этого обеспечивается сопровождение пациента на каждом из этапов, начиная с момента поступления в клинику.
Стационарный
Проводится в реанимации или палате интенсивной терапии, а затем в специализированном кардиологическом отделении или в сосудистом центре.
Реабилитационный центр или санаторий
Длится до 28 дней после инфаркта в отделении реабилитации и в кардиологическом санатории.
Амбулаторный
Наблюдение в поликлинике в течение 12 месяцев у кардиолога, врача-реабилитолога и инструктора по лечебной физкультуре. Продолжается самостоятельно в домашних условиях.
Основу реабилитации составляет физическая нагрузка, которая постепенно увеличивается под контролем специалистов. Так, если в первые сутки больному показан строгий постельный режим, то со временем он расширяется возможностью садиться в кровати несколько раз в день, ходить по палате и коридору.
После 8-18 дня, в зависимости от тяжести ИМ, пациент уже способен пройти до 3 км с небольшой скоростью и заниматься на велотренажере.
Программа физической реабилитации разрабатывается индивидуально. Возможна как ускоренная программа (7-10 дней) для пациентов с низким риском, так и расширенная— для тех, у кого высокий риск осложнений.
На каждом этапе состояние больного контролируется и оценивается по различным критериям, в том числе, по нагрузочным пробам.
В программу реабилитации, кроме физической, входят:- Медикаментозная терапия (вторичная профилактика сердечно-сосудистых событий).
- Коррекция образа жизни: диета, контроль веса, показателей липидного обмена.
- Психологическая поддержка.
- Образовательная программа.
Такой комплексный подход позволяет предупредить осложнения, как можно быстрее вернуть пациента к работоспособному состоянию, адаптировать его сердечно-сосудистую систему к нагрузкам и улучшить качество жизни.
Оригинал статьи: https://helpheart.ru/infarkt/ob-infarkte-miokarda/skolko-zhivut-posle-infarkta/
Жизнь после инфаркта миокарда: качественное исследование опыта
Общие сведения
Сердечно-сосудистые заболевания (ССЗ) являются ведущей причиной заболеваемости, смертности и инвалидности во всем мире 1 и являются причиной смерти 7,3 миллиона человек (> 30%) ежегодно. 1,2 В настоящее время сердечно-сосудистые заболевания становятся эпидемией из-за растущих факторов риска, в том числе ожирения и диабета. 3 Более 75% ассоциированных смертей приходится на страны с низким и средним уровнем дохода. 4 В странах с высоким уровнем доходов этот показатель намного ниже из-за наличия многих профилактических мер. 5,6 В Иране, по оценкам, количество лет жизни с поправкой на инвалидность (DALY), вызванных ССЗ, к 2025 году увеличится вдвое по сравнению с 2005 годом. 7
Инфаркт миокарда (ИМ), являющийся следствием сердечно-сосудистых заболеваний, возникает из-за ишемии сердца, вызванной плохой перфузией крови или ее отсутствием. 8 Причины инфаркта миокарда включают а) смещенные сгустки крови и эмболию, б) дисбаланс между потреблением и поставкой крови в ткани сердца, в) чрескожные вмешательства, г) атеросклероз, вызванный стентами, и операция шунтирования.Однако основной причиной инфаркта миокарда являются ишемические нарушения сердечной деятельности. 9 Тяжесть инфаркта миокарда варьируется в зависимости от степени инфаркта поражения, длины окклюзии коронарной артерии и количества коллатеральных артерий. 8 Кроме того, влияние ИМ на жизнь пациентов включает снижение физической активности вследствие низкого сердечного выброса, побочные эффекты лекарств (например, головную боль и головокружение), безработицу, стресс, беспокойство и различные социально-экономические проблемы. 10–12
Несмотря на факторы риска сердечно-сосудистых заболеваний в развитых странах, бремя болезни для пациентов в странах с низким уровнем дохода в три раза выше.Несоответствие напрямую связано с качеством медицинских услуг, диагностического оборудования и лечения, сопровождаемого соответствующими программами кардиологической реабилитации. 8 Таким образом, осложнения и последствия ИМ зависят от различных контекстных и социально-экономических факторов. 12 Таким образом, исследователи предложили использовать качественные исследования для поддержки разработки политики в области ухода за кардиологическими пациентами. 13,14 Данные, полученные в результате таких исследований, откроют новые факты, включая истинный опыт пациентов с ИМ. 15 В этом контексте в исследовании, проведенном в 2017 году, изучался опыт молодых людей с ИМ в течение трех-шести месяцев после инцидента. Результаты раскрыли три основные темы: «Быть меньше, чем мужчина», «Столкновение с безрадостным будущим» и «Жизнь потеряла свой смысл». 16 Другие качественные исследования, проведенные в Иране, оценивали опыт пожилых мужчин и женщин с ИБС, из которых возникли следующие темы: «Потеря мира», «Обретение мира в духовности» и «Утрата здоровья и сексуальности». 17–20
Война как социальная детерминанта влияет на психическое здоровье людей, переживших войну. Предыдущие исследования продемонстрировали долгосрочные последствия войны и первоначальный опыт военных травм в послевоенной жизни. Война вызывает у некоторых людей сохранение определенных симптомов, таких как тревога, депрессия, злоупотребление алкоголем и наркотиками, а также посттравматическое стрессовое расстройство (ПТСР). В феноменологическом контексте эти состояния психического здоровья являются нормальными аспектами когнитивного функционирования и реакции на конфликтную ситуацию. 21
Несмотря на обилие опубликованной литературы, опыт пациентов после перенесенного инфаркта миокарда вообще не оценивался в Керманшахе, Иран, где проживают крупнейшие курдские иранцы, которые несут горькие воспоминания о 8-летней ирано-иранской войне. Мы предположили, что воспоминания и опыт курдского народа в той войне, возможно, по-разному повлияли на его восприятие МИ. Таким образом, целью этого исследования было изучить жизненный опыт пациентов после перенесенного инфаркта миокарда в Керманшахе, Иран.
Методы
Дизайн исследования
В этом качественном исследовании использовалась интерпретирующая феноменология, чтобы выявить переживания пациентов по конкретной проблеме, т. Е. Личный опыт перенесенного инфаркта миокарда. Феноменология исследует суть индивидуального опыта решения конкретных проблем. 22,23 Для этого исследования мы использовали герменевтическую феноменологию Ван Меннена, адаптированную из Хайдеггера, с акцентом на интерпретацию высказанных участниками взглядов и переживаний после перенесенного инфаркта миокарда. 24,25
Участников
В исследовательское сообщество входили пациенты, перенесшие сердечный приступ. Участниками были одиннадцать пациентов с инфарктом миокарда (2 женщины и 9 мужчин), направленных в кардиологическую клинику больницы Имама Али (крупный кардиологический центр в западном Иране) в течение предшествующих четырех месяцев 2018 года. Критериями включения были согласие на участие в исследовании, поскольку физически и психически стабильный, в возрасте 30 лет и старше, имеющий в анамнезе не менее 6 месяцев после перенесенного инфаркта миокарда и отсутствие других хронических состояний, включая неврологические расстройства и заболевания опорно-двигательного аппарата.Кроме того, мы предоставили участникам анонимные письменные формы информированного согласия. В информированном согласии заранее указано, что собранные данные будут использоваться и как они будут применяться. Информированное согласие также включало согласие на публикацию цитат из интервью участников. Они просмотрели форму и подписали ее, прежде чем мы включили их в исследование. Участников заверили в конфиденциальности своей информации. Все документы исследования хранились под замком и были доступны только авторам.Личные полуструктурированные углубленные интервью проводились в заранее согласованном месте между пациентами и исследователями. Мы записали интервью на магнитофон и записали невербальные жесты. Интервью длились от 30 до 45 минут. И первый, и второй авторы, прошедшие обучение методам глубинного интервьюирования и получившие степень бакалавра наук. в области общественного здравоохранения, проводил интервью в больнице Имама Али в зале заседаний по сердечно-сосудистой системе и вдали от комнат ухода за пациентами в течение 2 или 3 дней.Каждый участник интервьюировался индивидуально, без присутствия других участников. Данные были закодированы четырьмя авторами. Медицинские и некоторые социально-демографические переменные, включая возраст, пол, фракцию выброса сердца, семейное положение, уровень образования, профессиональный статус, были извлечены из медицинских карт пациентов.
Четвертый автор отбирал респондентов с помощью метода целенаправленной выборки. Целенаправленная выборка позволяет проводить подробные интервью с пациентами, которые считаются богатыми источниками информации.Перед интервью участникам была описана цель исследования. Таким образом, участники знали роль исследователя, а причины исследования были раскрыты в процессе получения информированного согласия. На первом сеансе оба интервьюера были представлены пациентам четвертыми авторами, чтобы объяснить причины исследования. Однако до начала исследования никаких отношений с участниками не было.
Участники не принадлежали к конкретным политическим или социальным партиям и интересовались темой исследования.Из 13 пациентов, отобранных в первую очередь, двое отказались от участия в исследовании из-за того, что у них не было времени на интервью.
Исследователи были выпускниками медицинских наук, включая медицину, сестринское дело, общественное здравоохранение и реабилитацию. Конкретные характеристики исследователей могут иметь влияние на данные и анализ. Тем не менее, мы установили строгие протоколы для проведения интервью и анализа данных, чтобы уменьшить предвзятость. За исключением первого и второго авторов, другие авторы были членами профессорско-преподавательского состава.Трое из них были мужчинами, а другая — женщиной. Поскольку основной целью исследователей в феноменологических исследованиях было преобразование данных в жизненный опыт, интервьюеры пытались выразить индивидуальный опыт в фразах и пытались понять этот опыт на основе утверждений участников. Интервью продолжались до тех пор, пока не стало ясно, что никаких дополнительных концепций или тем не возникает. Выборка продолжалась до насыщения данных. 26 Разногласия обсуждались двумя интервьюерами до достижения консенсуса.Кроме того, Boyd et al (2001) считают, что от двух до 10 участников достаточно для достижения насыщения 27 , а Creswell et al (1998) предлагают «длинные интервью до 10 человек» для проведения феноменологического исследования. 28 Таким образом, отбор 11 пациентов для проведения этого исследования был адекватным. Для управления данными использовалось программное обеспечение MAXQDA. Мы следовали контрольному списку COREQ, чтобы обеспечить точность нашего исследования ( Дополнительная таблица 1 ). 29 Данные были собраны с помощью полуструктурированных интервью.Интервью — один из распространенных методов, который проводится в структурированном, полуструктурированном или неструктурированном стиле. 30 Мы задали несколько открытых вопросов, таких как: «О чем вы будете думать, когда услышите инфаркт миокарда?», «Как сердечные заболевания повлияют на вашу жизнь?», «Сравните вашу ситуацию сейчас с тем, чем вы были. перед инфарктом миокарда »и« Опишите свое отношение к болезни сердца ». Мы также спросили: «Сколько вам было лет во время войны?» «Как ирано-иракская война повлияла на вашу жизнь?» «Как ваша болезнь повлияла на ваш прошлый опыт?» Этот тип интервью позволил широко и свободно выразить личный опыт.Основные навыки проведения интервью — это перефразирование, разъяснение, резюмирование и свободное отражение чувств. 30 В ходе собеседований были подняты ограниченные зондирующие вопросы для уточнения, например: «Что вы имеете в виду под этим заявлением?», «Приведите пример», «Почему?» или «Пожалуйста, уточните или объясните».
Данные были проанализированы с использованием герменевтического подхода, разработанного Ван Манненом (1990), по семи следующим категориям:
- Повествование: Данные были записаны в виде повествовательных текстов.
- Устный перевод: Тексты проверялись несколько раз для обеспечения возможности интерпретации. Кодирование
- : Каждое утверждение было закодировано после тщательной интерпретации.
- Подтемы: Подобные закодированные утверждения были разбиты на подтемы.
- Темы: соответствующие подтемы использовались для формирования отдельных тем.
- Истории: Группы тем были объединены для создания рассказов. Оценка
- : Мы критически оценили строгость рассказов как авторами, так и внешним рецензентом. 31
Строгость рассказа оценивалась по критериям Линкольна и Губы 32 на предмет достоверности, надежности, подтверждаемости и передаваемости. Мы также проводили регулярные встречи для интервью и консультаций с пациентами, прося их прочитать и проверить подтемы и темы, полученные в результате обсуждений. Наконец, пациенты имели возможность подтвердить, уточнить или отклонить заявленные темы и концепции.
Кроме того, дополнительные контакты, установленные между авторами рассказов и пациентами в течение последующих четырех месяцев, повысили достоверность заявлений.Достоверность заявлений проверялась после записи, расшифровки и анализа содержания интервью. Далее после интервью данные были проанализированы на соответствие. Подтверждаемость была установлена исходя из уровня объективности данных. Чтобы улучшить этот процесс, мы разработали систему аудита для записи обсуждений на каждой сессии на протяжении всего исследования. Возможность передачи была решена путем тщательной записи описаний жизненного опыта пациентов. В конце исследования мы предоставили участникам отзывы о полученных результатах.
Результаты
В этом исследовании изучали жизненный опыт пациентов с инфарктом миокарда, для участия в котором мы привлекли 12 добровольных участников. Один участник, который не мог продолжить исследование, был исключен. Из 11 участников большинство из них были женаты (2 женщины и 9 мужчин) в возрасте от 47 до 74 лет (в среднем 52 ± 4,5;) со средним значением фракции выброса 33,7 ± 6,7. (Таблица 1)
Таблица 1 Демографические характеристики участников |
Поскольку два исследователя, которые выполнили переплетение кодов транскриптов, были взаимно сравнены и интерпретированы.По завершении анализа данных были извлечены четыре темы и 10 подтем, которые были подробно описаны в Таблице 2:
Таблица 2 Темы и подтемы, выявленные в ходе интервью |
Изменения качества жизни
Трое участников поделились своим опытом физических, психологических и социальных последствий после перенесенного инфаркта миокарда с двух разных точек зрения. С одной стороны, переживания были связаны с физическим функционированием, чувством зависимости, низким порогом толерантности, неспособностью управлять социальными отношениями, агрессией, потребностью в социальной поддержке, чувством печали и замедлением процесса исцеления.С другой стороны, произошли положительные изменения в образе жизни и здоровом поведении, что привело к улучшению социальных отношений, стрессу, здоровому питанию, соответствующей физической активности и отказу от курения. В рамках темы изменения качества жизни возникли следующие семь подтем:
Отрицательные физические последствия
Пять участников назвали МИ как изнурительное состояние и заявили, что это ограничивает их обычную физическую активность. Участник 1, 60-летний мужчина с 4-летней историей сердечных заболеваний, заявил: «Я должен воздерживаться от некоторых занятий, которыми я хочу заниматься, например, соблюдать осторожность при выполнении упражнений».Этот участник заявил, что не может уверенно идти по дороге в гору. Физические ограничения, такие как одышка, чувство удушья во время сна и неспособность поднимать и переносить тяжелые предметы, были его основными физическими проблемами. Этот пациент также рассказал о некоторых последствиях своего физического заболевания. Участник 3, мужчина 47 лет, заявил: «Я вышел на пенсию, потому что не мог получать доход». Он также жаловался на финансовые трудности из-за отсутствия дохода и беспокоился о том, что станет физически слабым.Участники 4 и 5 выразили озабоченность по поводу своей физической силы для выполнения обычной повседневной работы. Они считали, что люди с ограниченными возможностями будут разочарованы или опечалены осознанием потери способности работать, особенно тяжелые упражнения. Другой участник сравнил себя физически с тем, что он мог делать до инфаркта миокарда, и сказал: «Раньше я занимался альпинизмом и развлекался, но теперь у меня нет сил для этого» (участник 8).
Психические эффекты
Некоторые участники сравнивали себя с теми, кто был до ИМ, и жаловались на их низкую толерантность к трудностям, изменениям настроения, гневу, депрессии и чувству безнадежности.Участник 2 заявил: Когда я встречаю клиентов на работе, я чувствую, что я не тот человек, которым был раньше; Я становлюсь более агрессивным. Когда я размышляю о своем сердечном приступе, мне грустно и я удивляюсь, почему у меня случился инсульт; Я расстраиваюсь из-за того, что попал в это состояние; мой голос звучит больно, и мой темперамент в семье ухудшился; настроение у меня нестабильное, и я вообще не могу смеяться. (Участник 2)
Участник 6 заявил: У меня много мыслей о своей жизни; Я впадаю в депрессию и раздражаюсь из-за окружающих меня людей; Я быстро разозлился, и от каждого произнесенного слова у меня заболело сердце.(Участник 6)
Участник 8 поделился с нами этим: «Я быстро сержусь, я чувствую себя более изолированным, чем раньше, из-за моего ИМ; Я считаю, что болезнь оказала на меня негативное воздействие, но без положительного результата ». Участник 11 указал: Я расстраиваюсь, впадаю в депрессию, очень расстраиваюсь и всегда говорю себе, что хотел бы умереть тогда; Я плохо спал ночью с тех пор, как перенес инфаркт миокарда; Я иду к психологу, потому что чувствую, что мой дух сломлен. (Участник 11)
Социальная поддержка
Участники считали, что МИ повлиял на их социальные отношения и ожидания от других.У некоторых не было особых ожиданий от семьи, но большинство полагалось на присутствие семьи для мира, комфорта и силы духа. Участник 7 сказал: «Я очень зависим; Мне не нравится, когда моя дочь находится вдали от меня. Когда я был в больнице, я даже не подпустил ее до выхода из больницы. Участник 6 сказал: «Я ожидал, что окружающие будут хорошо ко мне относиться». Точно так же участник 8 сказал: «Я ожидал, что люди вокруг меня сделают мою работу за меня; Участник 9 заявил: «Я бы пожаловался им, если бы они не пришли навестить меня в больнице и не принесли мне фруктовый сок.В этом контексте Участник 5 указал: «Мои социальные отношения стали чрезмерно беспокойными. Это позволяет мне не думать о проблемах; мое окружение стало добрее, их привязанность ко мне возросла, и теперь я дольше езжу на работу. Во-первых, это нормально, потому что у меня достаточно времени, что позволяет мне участвовать в семейных собраниях. В отличие от других, Участник 4 сказал: «Я не жду ни себя, ни свою жену, ни детей».
Принятие здорового образа жизни
Ряд участников объяснили положительные изменения в своем питании и физической активности результатом инфаркта миокарда и заявили, что он убедил их перейти на здоровую диету. Участник 1 сказал: «Влияние инсульта на мою диету помогло мне держаться подальше от соль, жирные продукты и нездоровые продукты.В этом контексте участник 8 сказал: «Раньше я ел все до того, как заболел, но теперь я ем нежирную пищу и внимательно слежу за своим питанием». Участник 3 сказал: «Я стараюсь избегать продуктов с высоким содержанием жиров и не выполняю тяжелые упражнения, потому что мой врач мне так посоветовал». Участник 5 сказал: Теперь я увеличил свой график пеших прогулок, пытаясь заниматься спортом и заниматься легкими видами спорта, но не тяжелыми. Я ем гораздо меньше жирного и красного мяса; скорее, но теперь я ем белое мясо чаще, чем раньше, и внимательно слежу за своими пищевыми привычками.
Повышение или снижение самоэффективности
Некоторые участники отметили, что МИ позволил им лучше контролировать свои мысли, эмоции и повседневное поведение. Например, участник 1 сказал: «Если я умру с голоду, я вообще не пойду на колбасу или болонку». Далее он указал, что каждый должен быть своим врачом и знать, что для него хорошо, а что плохо. Теперь я лучше знаю, в чем заключаются мои проблемы; иногда я нервничаю или злюсь; Конечно, МИ оказал на меня свое влияние, но я стараюсь терпеть чужие комментарии, не злясь быстро.
Точно так же участник 3 сказал: «Я стараюсь сохранять спокойствие, насколько могу. Я стараюсь, чтобы в моей жизни было больше покоя, потому что у меня нет другого выбора ». Участник 5 сказал: Раньше я был вовлечен в напряженную административную работу, но теперь я бы не согласился с ними, даже если бы мне по-прежнему предлагали аналогичную работу. И если мне в голову приходит горькая мысль, я не обращаю на нее внимания. Кроме того, я осторожно и регулярно и вовремя принимаю лекарства.
Влияние предыдущего опыта на будущее поведение
Среди участников были люди, пережившие тяжелые и трагические жизненные события.Эти события включали ирано-иракскую войну и связанные с этим стрессы для самих себя, семей и родственников. Мы пришли к выводу, что военный опыт влияет на стратегии выживания пациентов. Эти переживания по-разному повлияли на участников, некоторые из которых привели их к большей самостоятельности, чем раньше. Фактически, они использовали военный опыт как образец для борьбы со своим МИ. Примером этого был участник, который лично участвовал в войне и воспользовался возможностью как источником развития сопротивления невзгодам и болезням в дальнейшей жизни.В этом контексте Участник 1 поделился следующими взглядами: Эмоционально готовый человек легко справится с любой болезнью. Но если человек психически слаб, он может чувствовать, что умирает от простой болезни. Я пережил ирано-иракскую войну, поэтому эта болезнь не сильно повлияла на меня, потому что я был в Халабдже (иракский город на иранской границе), и я пережил те тяжелые времена. Ситуация, в которой я сейчас нахожусь, для меня не очень важна. Вы должны быть стойкими; иначе вы проиграете битву в жизни.
Один участник полагал, что его сопротивление возросло из-за болезни сердца. Он полагал, что может бороться с болезнью, следуя простому жизненному плану. Участник 5 сказал: Я пытаюсь остановить болезнь, чтобы повлиять на мою жизнь; Теперь я могу бороться с болезнью и не боюсь, несмотря на возможные последствия. У каждого должен быть план противостояния болезни, иначе никто не сможет сопротивляться. Мы должны победить болезнь и не позволить болезни овладеть нами.
Телесное восприятие и медицинская помощь
Медицинская помощь
Спасение или прекращение жизни? В этом исследовании участники полагали, что врачи могут сыграть ключевую роль в улучшении или ухудшении здоровья людей с сердечно-сосудистыми заболеваниями.По их мнению, врачи сыграли ключевую роль в выживании пациентов, диагностировав сердечный приступ и предотвратив смерть от инфаркта миокарда и других серьезных заболеваний. Некоторые пациенты пошли еще дальше и посчитали, что медицинские достижения и оборудование облегчили выздоровление после сердечного приступа. Они отметили, что, в отличие от прежних времен, никто не должен бояться сердечно-сосудистых заболеваний сейчас с доступными медицинскими знаниями и технологиями. «Сейчас все не так, как в старые добрые времена, теперь справиться с сердечными заболеваниями так же просто, как удалить зуб (Участник 1).«Если бы врач неотложной помощи не поставил мне правильный диагноз, у меня сегодня не было бы больших проблем (Участник 5)». «Врачи могут творить чудеса».
Когда у меня случился инсульт, у меня был холодный пот, и он схватил меня за руки, я полагал, он дал мне свежий дух, когда он прописал мне правильное лекарство; В противном случае я был бы мертв сейчас. (Участник 9)
Новое послание от сердца
В отличие от большинства обычных людей, которые положительно относятся к слову «сердце», пациенты с сердечными заболеваниями концептуализировали слово «сердце» как новый термин, назвав его тяжелым, вызывающим стресс и тревожным словом, напоминающим о тяжелых днях, которые они пережили. было в их жизни.«Когда я слышу слово« сердце », я подсознательно испытываю во мне странное напряжение». (Участник 1) «Мне также очень грустно, когда я слышу слово« удар »». (Участник 2). «Точно так же сердечный приступ стал для меня тяжелым стрессовым словом» (Участник 7).
Возвращение к духовности
Духовное руководство
Некоторые участники использовали определенные слова и фразы, описывая свои отношения с Богом до и после сердечного приступа, такие как «с Божьей помощью», «слава Богу», «доверься и оставь это Богу», «божественные эксперименты», «Покорность божественному суду», «упование на Бога», «упование священной веры», «Бог прощает», «чудеса случаются» и «сущность жизни».Многие из участников верили в Бога и обращались к Нему в трудных обстоятельствах и считали Бога главным источником поддержки. Участник 1 заявил: «Мы должны предоставить все Богу, потому что, если кто-то верит в Бога, Он спасет этого человека от всех опасностей. Мы должны довериться Богу и оставить все остальные дела со здоровьем врачам. «После болезни я очень благодарен Богу» (Участник 1).
Слава богу, от сердечного приступа больше ничего не понадобилось; Было чудом, что мне не понадобился баллон или стент.Я верю, что все, чего пожелает Бог, это произойдет. Я поверил воле Бога и призвал имамов (святых в исламе), прося их спасти меня. После инсульта я был благодарен Богу, потому что Он наш Создатель, и все части нашего тела даны нам Им. Я чувствую, что это было божественное испытание для меня, и я успешно его выдержал. (Участник 3)
Принять смерть как неизбежную судьбу
После инсульта большинство участников почувствовали, что они были ближе к смерти, чем когда-либо прежде.Некоторые пытались думать о смерти больше, чем до ИМ, и мечтали о жизни после смерти. Они думали о смерти как о реальности, которая в конечном итоге случится со всеми. «Когда у меня болела грудь, я думал, что сейчас умру» (Участник 2).
Я верю, что каждый проходит через переживание смерти. Однажды мы родимся, а в другой умрем; Итак, мы находимся в Божьей благодати. Я молился Богу только тогда, когда был болен, и готовился к смерти, но, слава Богу, мне позволили выжить.Я не думал, что смерть действительно так близко, но теперь я говорю, что смерть очень близка и случится со всеми. Смерть намного легче вписаться в наш разум, и в тот момент, когда чаша наполняется (персидская пословица: когда жизненный путь окончен), будьте уверены, что от смерти нет выхода. После инсульта моя вера в смерть как реальность укрепилась, и я молился Богу, чтобы он дал мне возможность честно служить людям и наслаждаться жизнью после смерти. (Участник 3)
«Теперь я больше думаю о следующей жизни в будущем, потому что я знаю, что это наша судьба, которая одинакова для всех» (Участник 8).«Я боюсь смерти; Я всегда говорю, что скоро умру »(Участник 7).
Отказ
В то время как большинство участников смирились со своей болезнью, изменив свой образ жизни и пытаясь вести здоровый образ жизни, некоторые отрицают свою болезнь и не справляются с психологическим стрессом, который они пережили. «Моя жена говорит, что у вас был инсульт; ты должен быть осторожен; вам не нужно выполнять тяжелую работу; не ешьте большинство продуктов; попробуй сделать упражнение »(Участник 10). Я не чувствую ничего необычного, кроме небольшой одышки, поэтому маловероятно, что у меня проблемы с сердцем; Я не считаю себя больным »(Участник 10).«Где сердце? Что такое болезнь сердца? Некоторое время назад семья хотела отвезти меня обратно в больницу, но у меня нет никаких проблем »(Участник 9). Другие прокомментировали неожиданный или ожидаемый сердечный приступ: «У меня не было высокого кровяного давления или жира в крови, и я всегда гулял; Итак, я не знаю, почему у меня случился инсульт (участник 5) ». После смерти мужа мне было очень грустно, в депрессии, и я ожидала, что это случится и со мной »(Участник 6).
Обсуждение
В этом исследовании изучается жизненный опыт 11 иранских пациентов после сердечного приступа.Насколько нам известно, это первое исследование по оценке воздействия ирано-иракской войны на пациентов, перенесших инфаркт миокарда. Одним из наиболее важных результатов, которые мы наблюдали, были «изменения качества жизни (КЖ) участников», которые произошли. по многим причинам. Изменения включали: физические расстройства, психические последствия болезни, а также изменения в социальной жизни и взаимодействиях с другими людьми. Большинство пациентов объясняли диеты с низким содержанием жиров, низким содержанием соли и высоким содержанием овощей. Heo et al. 33 предложили несколько определений качества жизни по мнению людей с сердечными заболеваниями.Это определение охватывает способность заниматься физической и общественной деятельностью, чувствовать себя счастливым и поддерживать отношения с другими людьми. Метаанализ 30 качественных исследований под названием «Живой опыт людей с сердечной недостаточностью», «Повествовательный обзор показал», показал, что сердечно-сосудистые заболевания вызывают различные жизненные проблемы, включая социальную изоляцию, жизнь со страхом смерти и боли и потерю контроля над собой. различные личные аспекты жизни. Все эти побочные эффекты в совокупности снижают качество жизни у пациентов с сердечными заболеваниями. 34 Изменение образа жизни и принятие ряда стратегий выживания были выявлены в предыдущих исследованиях, проведенных среди пациентов, страдающих инфарктом миокарда. 35 Стратегии преодоления определяют как особые поведенческие и психологические усилия, которые люди используют, чтобы справиться, перенести и уменьшить стрессовые события. В нашем исследовании пациенты использовали некоторые стратегии, чтобы справиться со своим новым образом жизни, например, попытки избежать стрессовых ситуаций и сохранять спокойствие.
Психологический эффект был еще одной проблемой, возникшей в результате нашего анализа.Это принимало форму печали, беспокойства, депрессии и отчаяния. Staniute et al. 36 подтвердили, что некоторые психические симптомы, такие как депрессия и тревога, являются определяющими факторами снижения качества жизни у пациентов с ИБС. Исследования показали, что тревога является важным фактором, определяющим каждое несоблюдение режима лечения инфаркта миокарда. 37 В отличие от нашего исследования, некоторые пациенты после инфаркта миокарда сообщали, что они нашли положительные последствия, новые жизненные ценности и надежды на будущее. 38
Опора на других, то есть «социальная поддержка», была одним из основных следствий настоящего исследования.Участники часто оказывались в центре внимания своих семей и получали от них поддержку; поэтому они, как правило, больше зависят от их ухода, чем раньше. Мета-анализ показывает, что у пациентов, перенесших инфаркт миокарда, отсутствие социальной поддержки с большей вероятностью приведет к увеличению смертности и заболеваемости с отношением шансов 2,0 к 3,0. Это воздействие было депрессивным, что указывало на обратное взаимодействие между социальной поддержкой и психическими проблемами. 39 Это может послужить гипотезой для будущих качественных исследований, может ли отсутствие воспринимаемой социальной поддержки у пациентов, перенесших инфаркт миокарда, быть результатом депрессии, которая не позволяет пациентам принимать поддержку.Однако некоторые пациенты, перенесшие инфаркт миокарда, не могли осуществлять самопомощь из-за серьезности заболевания, а пациенты, получающие низкий уровень поддержки, характеризуются более низким уровнем самопомощи, чем пациенты, у которых был высокий уровень поддержки. 40 Наш результат относительно поиска социальной поддержки соответствовал исследованию, проведенному Jones et al (2019) среди афроамериканских женщин, больных инфарктом миокарда. 41 Напротив, женщины в другом исследовании испытали только ощутимую поддержку и отсутствие эмоций после инфаркта миокарда. 42 Кроме того, похоже, что в курдской культуре, ориентированной на семью, люди привыкли уделять больше внимания своим больным членам семьи, а уход, как известно, более эффективен для пациентов с хроническими, чем с острыми состояниями. 43 Таким образом, такие результаты неудивительны в предыдущих исследованиях в Иране, учитывая, что в иранской культуре всегда доступна хорошая поддержка семьи. Для оценки этого предположения необходимы дальнейшие исследования.
В этом исследовании участники узнали о последствиях сердечного приступа, которые побудили их принять здоровый образ жизни и положительные изменения в образе жизни.Они отметили, что они достигли большей самоэффективности по сравнению с тем, что они знали о себе раньше. Другие качественные исследования также показывают, что пациенты берут на себя ответственность за изменение образа жизни после инфаркта миокарда. 44 Для адаптации необходимы изменения в образе жизни, которые связаны как с умственными факторами, так и с физическими препятствиями. Увлекательные факторы включают в себя положительную физическую обратную связь, интерпретацию болезни с точки зрения пациентов (возможность излечения или нет), определение факторов риска и развитие самоконтроля симптомов.Недостаток знаний и низкая ценность изменений или их отсутствие были отмечены как препятствия. 45 Другими важными факторами, влияющими на положительные изменения у пациентов, являются их отношения и навыки общения с поставщиками медицинских услуг. 46 Однако начало адаптации и плавные изменения образа жизни в социально-экономических, демографических и культурных перспективах требует тщательного планирования и изучения профилактических мер со стороны медицинских работников, которые соответствуют уникальности каждого отдельного пациента. 47 48 В текущем исследовании мы пришли к выводу, что предыдущий опыт повлияет на стратегии выживания, включая разведку и начальные стратегии, через уточнение стратегии. Наши результаты подтверждают, что пациенты, перенесшие инфаркт миокарда, использовали стратегии выживания, такие как сохранение спокойствия, что, в свою очередь, зависит от предыдущего опыта ирано-иракской войны.
Результаты этого исследования показали, что участники считали поставщиков медицинских услуг своими спасателями и были довольны тем, что сердечно-сосудистые учреждения были им щедро доступны.В отличие от наших результатов, пациенты с сердечными заболеваниями обеспокоены и напуганы, когда медицинские учреждения и лекарства недоступны. 49 Это понятие может возникать из-за уверенности и доверия, которое пациенты испытывают к своим поставщикам медицинских услуг, что является важным аспектом убеждения пациентов придерживаться плана лечения и последующего наблюдения. 49 В Иране доступны услуги общественного здравоохранения, такие как больницы общего профиля, амбулаторные клиники и кабинеты частной практики для многих пациентов, в том числе с сердечными заболеваниями.Однако в некоторых регионах существуют проблемы с распределением или неадекватным медицинским оборудованием. 50 Кроме того, есть свидетельства того, что частная система здравоохранения в Иране неуклонно растет. 51, 52 Однако некоторые пациенты не удовлетворены услугами, в зависимости от их местонахождения и / или экономического статуса.
В нашем исследовании пациенты нашли новую концепцию от всего сердца. Хаттон и др. (2007) показали, что пациенты пережили изменение самооценки после ИМ. 35 Согласно модели восприятия болезни, эти изменения можно интерпретировать так, что сердечно-сосудистые заболевания, отнесенные к категории хронических заболеваний, в основном нуждаются в длительной медицинской помощи. 53
Наконец, в Иране важным фактором для пациентов с инфарктом миокарда является духовность, которая помогает им лучше справляться с этим заболеванием. В связи с этим в 2017 году в Иране Шахрбабаки и др. Провели качественное исследование, посвященное изучению духовности пациентов и их способности справляться с трудностями. 53 В этом исследовании идеи пациентов были классифицированы как «религиозные убеждения» с такими подкатегориями «внутренняя вера», «поиск смысла» и «связь с Богом как высшей силой» (с подкатегориями поиска исцеление через мольбу и ритуалы »,« поклонение как преграда на пути к потоку проблем »и« покорность Богу и упование на него »). 54 Дополнительные исследования также документально подтвердили роль духовности в борьбе с хроническими заболеваниями в некоторых общинах. 55 Тем не менее, согласно исследованиям, проведенным за пределами Ирана, духовность положительно повлияла на улучшение качества жизни у пациентов, перенесших инфаркт миокарда. 17 Пациентам с ИМ необходима мирная и спокойная среда обитания, чтобы они могли жить без симптомов. В этом контексте духовность — это практический подход к достижению этой цели, 56 , потому что она дает пациентам силы для борьбы и преодоления негативных аспектов болезни. 57
Ограничения исследования
Это исследование имело определенные ограничения. Во-первых, опрос пациентов с сопутствующими заболеваниями, такими как рак, был непростым. Во-вторых, некоторые пациенты забыли свои переживания об ирано-иракской войне с течением времени. Несмотря на ограничения, это исследование является первым в своем роде, в котором сообщается о пациентах с ИМ среди курдского населения, которое также пережило ирано-иракскую войну.
Выводы
Это исследование предоставило качественные доказательства того, что жизненный опыт пациентов после перенесенного инфаркта миокарда может повлиять на их образ жизни, восприятие своего тела и систему здравоохранения.Война, как предыдущий опыт, играла важную роль в восприятии болезни пациентами, перенесшими инфаркт миокарда. Исследование показало, что болезнь побуждает пациентов искать духовную мотивацию для преодоления стрессовых факторов. Отказ преодолевать стрессы также наблюдается в некоторых патентах. Важно, чтобы практикующие врачи имели реалистичное представление о восприятии и опыте пациента со своей болезнью, чтобы приспособиться к своему поведению в отношении здоровья, когда они находятся вдали от медицинских учреждений.Мы также рекомендуем провести дальнейшие качественные и количественные исследования для изучения и разработки творческих подходов к повышению качества жизни пациентов с предшествующими сердечными заболеваниями, такими как сердечная недостаточность и инфаркт миокарда.
Сокращение
МИ, инфаркт миокарда.
Заявление об обмене данными
Наборы данных, использованные и / или проанализированные в ходе текущего исследования, доступны по запросу у соответствующего автора.
Утверждение этических норм и согласие на участие
Исследование было одобрено комитетом по этике исследований Университета медицинских наук Керманшаха, Керманшах, Иран ID №: KUMS.REC.1395.32.
Согласие на публикацию
Все авторы и Университет медицинских наук Керманшаха дали согласие на публикацию исследования в вашем журнале.
Благодарности
Авторы выражают искреннюю благодарность за сотрудничество пациентам и персоналу больницы Имама Али, Керманшах, Иран. Авторы выражают признательность Университету медицинских наук Керманшаха за финансирование этого исследования. В этом исследовании представлены результаты утвержденного дипломного проекта, выполненного в Университете медицинских наук Керманшаха (идентификационный номер: KUMS.REC.1395.32). Для сбора данных мы получили разрешение от офиса заместителя исследователя Университета медицинских наук Керманшаха и администрации больницы Имама Али. Авторы заявляют, что у них нет конкурирующих интересов. Это исследование финансировалось заместителем заместителя по исследованиям и технологиям Университета медицинских наук Керманшах, Керманшах, Иран.
Авторские взносы
Все авторы внесли значительный вклад в представленную работу, будь то концепция, дизайн исследования, выполнение, сбор данных, анализ и интерпретация, или во всех этих областях; принимал участие в написании, редактировании или критическом рецензировании статьи; дал окончательное одобрение версии, которая будет опубликована; договорились о журнале, в который была подана статья; и соглашаемся нести ответственность за все аспекты работы.
Финансирование
Исследование финансировалось Университетом медицинских наук Керманшаха.
Раскрытие информации
Авторы заявляют, что при проведении этого исследования не было конкурирующих интересов.
Список литературы
1. Алджефри Н., Ахмед Ф. Распространенность сердечно-сосудистых заболеваний и связанные с ними факторы риска среди взрослого населения в регионе Персидского залива: систематический обзор. Общественное здравоохранение . 2015; 2015: 1–23. DOI: 10.1155 / 2015/235101
2.Газиано Т.А., Биттон А., Ананд С., Брахамс-Гессель С., Мерфи А. Растущая эпидемия ишемической болезни сердца в странах с низким и средним уровнем доходов. Curr Prob Cardiol . 2010. 35 (2): 72–115. DOI: 10.1016 / j.cpcardiol.2009.10.002
3. Лави С.Дж., Де Шуттер А., Парто П. и др. Ожирение и распространенность сердечно-сосудистых заболеваний и прогноз. Обновлен парадокс ожирения. Программа Cardiovasc Dis . 2016. 58 (5): 537–547. DOI: 10.1016 / j.pcad.2016.01.008
4. Рот Г.А., Джонсон С., Абаджобир А. и др.Глобальное, региональное и национальное бремя сердечно-сосудистых заболеваний по 10 причинам, 1990–2015 гг. J Am Coll Cardiol . 2017; 70 (1): 1–25. DOI: 10.1016 / j.jacc.2017.04.052
5. Roth GA, Johnson CO, Abate KH, et al. Бремя сердечно-сосудистых заболеваний среди штатов США, 1990–2016 гг. Джама Кардиол . 2018; 3 (5): 375–389. DOI: 10.1001 / jamacardio.2018.0385
6. Абегунде Д.О., Мазерс С.Д., Адам Т., Ортегон М., Стронг К. Бремя и стоимость хронических заболеваний в странах с низким и средним доходом. Ланцет . 2007; 370 (9603): 1929–1938. DOI: 10.1016 / S0140-6736 (07) 61696-1
7. Садеги М., Хагдуст А.А., Бахрампур А., Дехгани М. Моделирование бремени сердечно-сосудистых заболеваний в Иране с 2005 по 2025 год: влияние демографических изменений. Иран Дж. Общественное здравоохранение . 2017; 46 (4): 506.
8. Heusch G, Gersh BJ. Патофизиология острого инфаркта миокарда и стратегии защиты помимо реперфузии: постоянная проблема. Eur Heart J . 2016; 38 (11): 774–784.DOI: 10.1093 / eurheartj / ehw224
9. Андерсон Дж. Л., Морроу Д. А., Кэмпион Е. В.. Острый инфаркт миокарда. N Engl J Med . 2017; 376 (21): 2053–2064. DOI: 10.1056 / NEJMra1606915
10. Пахан С., Демирал Ю., Килич Б., Аслан О. Изменения в статусе занятости после инфаркта миокарда у мужчин. Балк Мед Дж . 2016; 33 (4): 419. DOI: 10.5152 / balkanmedj.2016.150611
11. Дженкинс К.Д., Стэнтон Б.А., Саважо Дж. А., Денлингер П., Кляйн Мэриленд. Операция по аортокоронарному шунтированию: физические, психологические, социальные и экономические результаты через шесть месяцев. ЯМА . 1983; 250 (6): 782–788. DOI: 10.1001 / jama.1983.03340060060027
12. Лазаревич М.А., Влодарчик Д., Эспнес Г.А. Качество жизни выживших после инфаркта миокарда. Handb Psychocardiol . 2015; 1–18. DOI: 10.1007 / 978-981-4560-53-5_63-1
13. Глоговска М., Симмондс Р., Маклахлан С. и др. Ведение пациентов с сердечной недостаточностью: качественное исследование мультидисциплинарных команд с медсестрами-специалистами по сердечной недостаточности. Энн Фам Мед . 2015; 13 (5): 466–471.DOI: 10.1370 / AFM.1845
14. Нордфонн О.К., Моркен И.М., Брю Л.Е., Хусеб AML. Пациенты сталкиваются с лечением сердечной недостаточности и качественным исследованием самообслуживания, изучающим бремя лечения. Дж. Клин Нурс . 2019; 28 (9–10): 1782–1793. DOI: 10.1111 / jocn.14799
15. Хаффман Дж. К., Дюбуа С. М., Мастромауро, Калифорния, Мур С. В., Суарес Л., Парк ER. Положительные психологические состояния и поведение в отношении здоровья у пациентов с острым коронарным синдромом: качественное исследование. J Health Psychol . 2016; 21 (6): 1026–1036.DOI: 10.1177 / 135
14544135
16. Мерритт С.Дж., де Зойса Н., Хаттон Дж. М.. Качественное исследование опыта молодых мужчин сердечного приступа (инфаркт миокарда). Br J Health Psychol . 2017; 22 (3): 589–608. DOI: 10.1111 / bjhp.12249
17. Херави-Каримуи М., Редже Н., Аббаси М. Живой опыт пожилых пациентов с ишемической болезнью сердца: герменевтическое феноменологическое исследование. Здоровье старейшин J . 2017; 3 (1): 28–34.
18. Мошки М., Хаджави А., Хашемизаде Х., Вакилиан Ф., Минаи С., Мартин С.С.Темная или яркая половина луны: качественное исследование, изучающее опыт иранских пациентов с сердечной недостаточностью в отношении качества их жизни. Открытый доступ Maced J Med Sci . 2019; 7 (5): 824–830. DOI: 10.3889 / oamjms.2019.189
19. Насери Н., Моэни М. Живой опыт симптомов у женщин с ишемической болезнью сердца: исследование феноменологии. J Healthc Qual . 2017; 18 (4): 326–335.
20. Lopez-Medina IM, Gil-Garca E, Sínchez-Criado V, Pancorbo-Hidalgo PL.Пациенты испытывают сексуальную активность после ишемии миокарда. Clin Nurs Res . 2016; 25 (1): 45–66. DOI: 10.1177 / 1054773814534440
21. Педерсен Д. Политическое насилие, этнические конфликты и современные войны: широкие последствия для здоровья и социального благополучия. Soc Sci Med . 2002; 55 (2): 175–190. DOI: 10.1016 / S0277-9536 (01) 00261-1
22. Трейси SJ. Методы качественного исследования: сбор доказательств, анализ создания, информирование о влиянии .Джон Уайли и сыновья; 2012.
23. Финлей Л. Обсуждение феноменологических методов. Герменевтическая феноменология в образовании . Springer; 2012: 17–37.
24. Кафле НП. Упрощен герменевтический феноменологический метод исследования. Бодхи: междисциплинарный J . 2011; 5 (1): 181–200.
25. Ван Манен М. Феноменология практики: методы придания значения в феноменологическом исследовании и письме. Рутледж; 2016.
26. Уокер JL. Колонка исследований. Использование насыщенности в качественных исследованиях. евро J Cardiovasc Nurs . 2012; 22 (2).
27. Бойд С. Феноменология метод исследования сестринского дела: качественная перспектива. 2001.
28. Creswell JW, Poth CN. Качественный запрос и дизайн исследования; Выбор из пяти подходов . Публикации Sage; 2018.
29. Тонг А., Сэйнсбери П., Крейг Дж. Сводные критерии для сообщения о качественном исследовании (COREQ): контрольный список из 32 пунктов для интервью и фокус-групп. Int J Qual Health Care .2007. 19 (6): 349–357. DOI: 10.1093 / intqhc / mzm042
30. Аджави Р., Хиггс Дж. Использование герменевтической феноменологии для исследования того, как опытные врачи учатся передавать клинические аргументы. Качественный представитель . 2007. 12 (4): 612–638.
31. Ло Дж. Исследование вопросов надежности и качества в нарративных исследованиях: перспектива. Качественный представитель . 2013; 18 (33): 1–15.
32. Линкольн Ю.С., Губа ЭГ. Натуралистическое исследование. Ньюберри Парк. В: CA: Sage; 1985
33.Хео С, Ленни Т.А., Околи С., Мозер Д.К. Качество жизни пациентов с сердечной недостаточностью: спросите пациентов. Сердце легкое . 2009. 38 (2): 100–108. DOI: 10.1016 / j.hrtlng.2008.04.002
34. Jeon YH, Kraus SG, Jowsey T, Глазго, штат Нью-Джерси. Опыт жизни с хронической сердечной недостаточностью: повествовательный обзор качественных исследований. BMC Health Serv Res . 2010; 10 (1): 77. DOI: 10.1186 / 1472-6963-10-77
35. Hutton JM, Perkins SJ. Качественное исследование мужского опыта инфаркта миокарда. Psychol Health Med . 2008. 13 (1): 87–97. DOI: 10.1080 / 13548500701294549
36. Стануте М., Брозайтене Дж., Буркаускас Дж., Казукаускене Н., Мицкувене Н., Бунявичюс Р. Личность типа D, психические расстройства, социальная поддержка и качество жизни, связанное со здоровьем, у пациентов с ишемической болезнью сердца с сердечной недостаточностью: продольное обсервационное исследование . Показатели здоровья и качества жизни . 2015; 13 (1): 1. DOI: 10.1186 / s12955-014-0204-2
37. Парк Y, Парк Y-H, Парк K-S.Детерминанты несоблюдения режима длительной медикаментозной терапии после инфаркта миокарда: кросс-секционное исследование. Int J Environ Res Public Health . 2020; 17:10. DOI: 10.3390 / ijerph27103585
38. Кристофферзон М.Л., Лёфмарк Р., Карлссон М. Управление последствиями и поиск надежды — опыт шведских женщин и мужчин через 4–6 месяцев после инфаркта миокарда. Scand J Caring Sci . 2008. 22 (3): 367–375. DOI: 10.1111 / j.1471-6712.2007.00538.x
39. Мукадам Ф, Артур Х.М.Социальная поддержка и ее связь с заболеваемостью и смертностью после острого инфаркта миокарда: систематический обзор. Arch Intern Med . 2004; 164 (14): 1514. DOI: 10.1001 / archinte.164.14.1514
40. Wilski M, Sienkiewicz Wilowska JA. Социальная поддержка как регулятор отношения к самообслуживанию у лиц с инфарктом миокарда. Польский Психологический Бык . 2014; 45 (4). DOI: 10.2478 / ppb-2014-0062
41. Джонс Л., Уильямс С., Байдалек К., Элкинс С., Фру С. Восприятие афроамериканскими женщинами сердечно-сосудистых заболеваний после инфаркта миокарда: феноменологическое исследование. J Cardiovasc Nurs . 2019; 34 (6): 503–510. DOI: 10.1097 / JCN.0000000000000614
42. McSweeney JC, Rosenfeld AG, Abel WM, et al. Предотвращение ишемической болезни сердца и борьба с ней у женщин: состояние науки: научное заявление Американской кардиологической ассоциации. Тираж . 2016; 133 (13): 1302–1331. DOI: 10.1161 / CIR.0000000000000381
43. Борхани Ф., Наджафи М.К., Рабори Э.Д., Сабзевари С. Влияние модели расширения прав и возможностей семьи на качество жизни детей школьного возраста с большой талассемией. Iran J Nurs Midwifery Res . 2011; 16 (4): 292.
44. Кондон С., Маккарти Г. Изменения образа жизни после острого инфаркта миокарда: перспективы пациентов. евро J Cardiovasc Nurs . 2006; 5 (1): 37–44. DOI: 10.1016 / j.ejcnurse.2005.06.005
45. Finlun N, Fridlund B, Schaufel MA, Schei E, Norekv TM. Пациенты, цели, ресурсы и препятствия на пути к будущим изменениям: качественное исследование размышлений пациентов при выписке из больницы после инфаркта миокарда. евро J Cardiovasc Nurs .2016; 15 (7): 495–503. DOI: 10.1177 / 1474515115614712
46. Фермер С.А., Магаси С., Блок П и др. Пациенты, сиделки и врачи работают в области лечения сердечной недостаточности: качественное исследование проблем, которые подрывают здоровье . Эльзевир; 2016. doi: 10.1016 / j.mayocp.2016.05.016
47. Бхаттачарья М., Стивенсон Ф., Уолтерс К. Изучение психологического воздействия и адаптации к сердечным событиям у выходцев из Южной Азии в Великобритании: качественное исследование. BMJ Открыть .2016; 6 (7): e010195. DOI: 10.1136 / bmjopen-2015-010195
48. Буза Дж., Дауя Е., Макамба М., Ферран Р.А. GÇ £ Я не перестану посещать! GÇ ¥ качественное исследование местных медицинских работников GÇÖ нежелание прекращать поддержку семьи после окончания вмешательства на уровне сообщества в Зимбабве. BMC Health Serv Res . 2018; 18 (1): 718. DOI: 10.1186 / s12913-018-3531-x
49. Карри К., Страчан PH, Спалинг М., Харкнесс К., Барбер Д., Кларк А.М. Важность взаимодействия между пациентами и медицинскими работниками для самопомощи при сердечной недостаточности: систематический обзор качественных исследований взглядов пациентов. евро J Cardiovasc Nurs . 2015; 14 (6): 525–535. DOI: 10.1177 / 1474515114547648
50. Фарахбахш М., Базаргани Х.С., Саадати М., Тебризи Дж. С., Голестани М., Закери А. Профили использования медицинских услуг и оперативности реагирования в Иране: исследование домохозяйств в провинции. J Family Med Prim Care . 2019; 7 (1): e000007. DOI: 10.1136 / fmch-2018-000007
51. Кебриаизаде А., Купай Н.Н., Абдоллахиасл А., Никфар С., Мохамади Н. Анализ тенденций на фармацевтическом рынке Ирана; 1997–2010 годы; последствия для политики для развивающихся стран. Дару . 2013; 21 (1): 52. DOI: 10.1186 / 2008-2231-21-52
52. То же PH. Восприятие здоровья и болезни: текущие исследования и приложения. В: Петри KJ, Weinman JA, редакторы. Психологическая медицина . Нью-Йорк: Harwood Academic Publishers; 1998: 1999. DOI: 10.1017 / s0033291799218806
53. Шахрбабаки П.М., Нухи Э., Каземи М., Ахмади Ф. Духовность: панацея для пациентов, страдающих сердечной недостаточностью. Медсестра-акушерка на базе Int J Commun . 2017; 5 (1): 38.
54. Чуманова И., Ванат С., Барретт Р., Купман С. Религия и духовность в борьбе с раком груди: перспективы чилийских женщин. Грудь J . 2006. 12 (4): 349–352. DOI: 10.1111 / j.1075-122X.2006.00274.x
55. Эбади А., Ахмади Ф., Ганей М., Каземнеджад А. Духовность: ключевой фактор в борьбе с иранцами, хронически пострадавшими от горчичного газа во время войны. Медсестры наук о здоровье . 2009. 11 (4): 344–350. DOI: 10.1111 / j.1442-2018.2009.00498.x
56.Янссен-Нимейер А.Дж., Виссе М., Ван Леувен Р., Легет С., Касвеллер Б.С. Роль духовности в изменении образа жизни среди пациентов с хроническими сердечно-сосудистыми заболеваниями: литературный обзор качественных исследований. J Здоровье религии . 2017; 56 (4): 1460–1477. DOI: 10.1007 / s10943-017-0384-2
57. Падилья-Дас М. Феноменология в качественном исследовании образования: философия как наука или философская наука. ИДЖЕ . 2015; 1 (2): 101–110. DOI: 10.18562 / IJEE.2015.0009
Качество жизни после острого инфаркта миокарда среди пациентов, проходящих лечение в медицинских учреждениях с возможностью проведения ангиографии и без нее | Острые коронарные синдромы | JAMA Internal Medicine
Фон В предыдущих исследованиях сравнивали лечение и исходы пациентов с острым инфарктом миокарда (ОИМ), госпитализированных в места, где есть и не было ангиографии.Хотя показатели смертности не различаются, неизвестно, отличаются ли качество жизни (КЖ) и функциональный статус.
Методы Мы измерили качество жизни и функциональный статус у пациентов с ОИМ, получавших лечение в Квебеке, в 5 центрах с (n = 253) и 5 участках без (n = 334) ангиографии.
Результаты При поступлении клинические характеристики, частота осложнений и исходные показатели качества жизни и функционального статуса были аналогичными в центрах с ангиографией и без нее.Во время госпитализации пациенты, получавшие лечение в центрах с ангиографией, с большей вероятностью подверглись инвазивной кардиологической операции, чем пациенты, поступившие в отделения без ангиографии (ангиография, 63% против 26%; чрескожная транслюминальная коронарная ангиопластика, 33% против 13%; , 12% против 5%). Через 30 дней и 6 месяцев после ОИМ качество жизни было немного лучше на участках с ангиографией, но к 1 году большинство показателей КЖ вернулось к исходному уровню в обоих типах участков и было схожим между двумя группами.Через 6 месяцев большинство стандартных компонентов качества жизни, связанных со здоровьем, были аналогичными; только физические и эмоциональные ограничения ролей были выше в центрах с ангиографией. Возврат к работе произошел раньше (через 30 дней, 23% против 12%), и меньшая часть пациентов была повторно госпитализирована по поводу стенокардии (в течение 1 года после ОИМ, 12% против 18%) в центрах с ангиографией.
Выводы В раннем пост-периоде ОИМ качество жизни пациентов, поступивших в отделения с ангиографией, было выше, чем у пациентов, поступивших в отделения без ангиографии.Однако к 1 году качество жизни и функциональное состояние пациентов в обеих группах было схожим. Различия в КЖ были наибольшими, когда различия в лечении были наибольшими, что подтверждает положительную, хотя и небольшую связь между ранним инвазивным подходом к лечению после ОИМ и улучшением КЖ.
Во многих исследованиях было показано, что ИСПОЛЬЗОВАНИЕ СЕРДЕЧНЫХ процедур связано с доступностью процедур в местах, куда поступают пациенты с острым инфарктом миокарда (ОИМ). 1 Пациенты, проходящие лечение в учреждениях без кардиологических процедур, вероятно, будут подвергаться меньшему количеству инвазивных кардиологических процедур, и их клинические результаты, возможно, будут хуже, чем у пациентов, пролеченных в учреждениях, где кардиологические процедуры доступны. В исследованиях, в которых сравнивали лечение и исходы пациентов с ОИМ, поступивших в отделения с ангиографией и без нее, смертность не различалась между двумя группами. 2 -8 Однако эти исследования были ограничены отсутствием информации о других исходах, помимо смертности, таких как качество жизни и функциональное состояние.Точно так же несколько рандомизированных клинических испытаний, в которых сравнивали различные подходы к лечению после перенесенного ОИМ, не представили данных об исходах, связанных с качеством жизни. 9 -21 Таким образом, мы провели проспективное когортное исследование для измерения качества жизни после ОИМ среди пациентов, поступивших в отделения с ангиографией и без нее в провинции Квебек.
Исследуемая популяция состояла из пациентов, которые лечились в отделении неотложной помощи (коронарного отделения) по поводу ОИМ, диагностированного в соответствии с критериями Всемирной организации здравоохранения. 22 В больницах обоих типов использовались одни и те же критерии. Пациенты должны были поступать через отделение неотложной помощи. Мы исключили пациентов, переведенных из другой больницы для лечения своего индексного ОИМ или с другого этажа в больнице. Любой пациент, способный читать и понимать французский или английский язык, имел право на участие в исследовании, если он или она перенесли ОИМ с зубцами Q или Q и выжили в течение 24 часов после поступления в больницу. Пациент был исключен, если он был физически неспособен отвечать на вопросы анкеты (например, при интубации) или если не мог дать информированное согласие.В исследование были включены пациенты из 10 центров. 5 участков без ангиографии были расположены по крайней мере в 1 часе езды на машине от участка с ангиографией. Выбор участков на этом минимальном расстоянии от участков с ангиографией заключался в том, чтобы избежать возможности того, что участки без ангиографии будут иметь практические шаблоны, аналогичные участкам с ангиографией, из-за географической близости.
Для настоящего исследования мы хотели оценить разницу между двумя группами с высокой точностью, используя 95% доверительный интервал (ДИ). 23 Чтобы произвести наши первоначальные расчеты требований к размеру выборки, мы получили оценки пропорций из одного из наших исследований, в котором мы измеряли качество жизни после ОИМ в случайно выбранной подгруппе американских и канадских пациентов, включенных в исследование GUSTO-I. 24 Основываясь на этих расчетах, нашей целью было зарегистрировать в общей сложности 1000 пациентов. Однако промежуточный анализ показал, что наша выборка из 253 пациентов из центров и 334 пациентов из центров без ангиографии была достаточной для получения необходимой точности (общая ширина ДИ 10%) для оценки клинически значимых различий в оценке качества жизни пациентов. .
Определение конечных точек исследования
Первичные конечные точки были установлены с помощью обзора карт и анкет пациентов на исходном уровне, через 30 дней, 6 месяцев и 1 год после ОИМ. Для исходных измерений пациентов просили запомнить состояние своего здоровья в течение месяца, предшествующего их поступлению в больницу по поводу ОИМ.После заполнения базовой анкеты во время госпитализации пациенты заполняли последующие опросы по электронной почте. С пациентами, не ответившими на почтовый опрос, связались по телефону для интервью. Среди пациентов, потерянных для последующего наблюдения, жизненный статус через 1 год после ОИМ был получен у всех пациентов из центрального реестра смертей. При каждом последующем контакте информация обо всех госпитализациях, произошедших с момента последнего контакта, была получена от пациента. При обращении в отделение неотложной помощи, повторной госпитализации или операции на сердце у пациентов, которые были обращены в отделение неотложной помощи, медсестра-исследователь провела обзор карты.
Первичные конечные точки включали качество жизни, функциональное состояние, возвращение к работе и сердечные симптомы. Анкета Short Form 36 (SF-36) измеряет качество жизни, связанное со здоровьем. 25 Этот инструмент характеризует состояние здоровья респондента, давая профиль баллов (от 0, плохое до 100, оптимальное), по одному баллу для каждого параметра здоровья. Разница в 5 баллов считается клинически значимой. 26 , 27 Анкета SF-36 была проверена и признана надежной на французском и английском языках. 28 Визуальная аналоговая шкала, заимствованная из термометра Torrance Feeling Thermometer 29 и EuroQol 30 , использовалась для получения оценок пациентами их общего качества жизни. Симптомы депрессии измерялись с помощью опросника Beck Depression Inventory. 31
Функциональное состояние оценивалось с помощью индекса состояния активности Duke 32 и шкалы повседневной активности Каца 33 с помощью одного четырехуровневого вопроса о влиянии здоровья пациента на общее функционирование.Вопросы о койко-днях и днях с пониженной активностью были взяты из Национального центра статистики здравоохранения. 34 Симптомы заболевания (стенокардия и одышка) оценивались с помощью опросника Роуза. 35 Чтобы измерить возврат к работе, статус занятости оценивался с помощью инструмента Исследования экономики и качества жизни, подисследования Исследования реваскуляризации обходной ангиопластики. 36 Эти показатели включают стаж работы за предыдущие 6 месяцев, годовой доход, количество дней, потерянных на работе из-за болезни, и потребность в помощи по дому.Наконец, вторичные конечные точки включали повторную госпитализацию по сердечной причине и смертность от всех причин.
Во-первых, характеристики пациентов и различные показатели результатов сравнивались между пациентами, поступившими в отделения с ангиографией и без нее, в одномерном анализе. Также сравнивались частота неинвазивных и инвазивных кардиологических процедур во время госпитализации по поводу индексного ОИМ и в течение года после выписки, а также время до проведения этих кардиологических процедур.Во-вторых, был проведен многомерный анализ для получения скорректированных сравнений показателей качества жизни SF-36 между пациентами, поступившими в отделения с ангиографией и без нее. В частности, модели включали следующие переменные: возраст, пол, образование, уровень депрессии, анамнез стенокардии и диабета, пиковая креатинкиназа, тип ОИМ (зубец Q или нет, первый или второй эпизод, местоположение) и курс госпитализации для индекса. ОИМ (осложнившийся застойной сердечной недостаточностью, рецидивирующим инфарктом и / или ишемией).
Для этого анализа зависимой переменной модели первичной регрессии было состояние здоровья, представленное различными компонентами вопросника SF-36. При выборе модели использовались байесовские факторы, аппроксимированные байесовским информационным критерием. 37 Эти модели продемонстрировали в среднем лучшие свойства прогнозирования, чем другие алгоритмы выбора модели, такие как пошаговые процедуры в обратном или прямом направлении.
Демографические и клинические характеристики участников исследования
В период с января 1997 г. по ноябрь 1998 г. 952 пациента были приглашены для включения в исследование во время их госпитализации по поводу их индексного ОИМ.Из этих пациентов 587 были включены в наше исследование и наблюдались в течение 1 года; 253 пациента прошли лечение в 5 отделениях с ангиографией (больница Montreal General, Еврейская больница общего профиля, Royal Victoria Hospital, Notre-Dame Hospital и Complèxe Hospitalier de La Sagamie) и 334 пациента в 5 отделениях без ангиографии (Center Hospitalier de la Région de l ‘ Amiante, Госпитальер де Валь-д’Ор, Госпиталь Сент-Круа де Драммонвиль, Региональный госпитальер Гранд Портидж и Госпитальер Бос Этчемин).Все площадки находились в Монреале, Квебек. Время регистрации было от 2 до 5 дней после AMI и было одинаковым для обоих типов сайтов. Причины отказа от включения в исследование включали отказ пациента (57%), слишком плохое самочувствие (21%), смерть (11%), отказ врача (2%), участие в другом исследовании (2%) и другие причины вместе (7%). Пациенты, которые отказались от участия, были старше участников исследования (средний возраст 69 против 61 года), с большей вероятностью были женщины (37% против 21%) и с меньшей вероятностью перенесли инфаркт с зубцом Q (43% против 49%). ).В остальном они были похожи.
Пациенты в центрах с ангиографией и без нее были схожи, но по следующим характеристикам: пациенты в центрах с ангиографией чаще были мужчинами (83% против 75%) и их уровень образования был выше (13 лет против 9 лет) (Таблица 1 ). Кроме того, предшествующий ОИМ (23% против 19%) и стенокардия (30% против 22%) были более распространенными, а уровень креатининкиназы выше в местах с ангиографией.
Доля пациентов, завершивших 1 год наблюдения, составила 84% в центрах с ангиографией и 91% в центрах без ангиографии.Пациенты, потерянные для последующего наблюдения, чаще страдали диабетом (25% против 15%) и курили (52% против 40%) и реже имели устойчивую рецидивирующую ишемию (17% против 22%), чем те, кто завершил 1 -летняя анкета. В остальном они были похожи.
Различия в лечении между пациентами, поступившими в отделения с коронарной ангиографией и без нее
В то время как использование кардиологических препаратов после ОИМ было одинаковым в двух типах участков, использование инвазивных и неинвазивных кардиологических процедур различается (таблица 2).В целом, пациенты в центрах, где проводилась ангиография, чаще подвергались инвазивным процедурам в раннем послеоперационном периоде. Среднее время до ангиографии составляло 4 дня для участков с ангиографией и 17 дней для участков без ангиографии. Хотя внутрибольничные показатели ангиографии, ангиопластики и шунтирования коронарной артерии были выше на участках с ангиографией, чем на участках без них, разница в частоте инвазивных процедур со временем сузилась. Напротив, неинвазивные процедуры использовались реже в центрах с ангиографией.К 1 году больше пациентов в центрах без ангиографии прошли тестирование на беговой дорожке с нагрузкой (80% против 65%) и вдвое больше пациентов прошли тестирование на таллий (47% против 25%). Таким образом, хотя к 1 году разница в использовании неинвазивного тестирования сохранилась, разница в использовании инвазивного тестирования и процедур уменьшилась.
Пациенты, поступившие в отделения с ангиографией, чаще получали лечение у кардиолога. Годовой объем ОИМ в больницах с ангиографией был выше (212 против 160 пациентов), как и количество больничных коек (555 против 208).Эти больницы были репрезентативными для других больниц в провинции.
Восприятие и ожидания в отношении здоровья
На исходном уровне пациенты в центрах с ангиографией и без нее, по-видимому, одинаково воспринимали свое состояние здоровья (Таблица 3). Однако через 30 дней после ОИМ общее восприятие здоровья по шкале от 0 (смерть) до 100 (отличное здоровье) пациентов в местах с ангиографией, как правило, лучше, чем у пациентов в местах без ангиографии.Более того, 30% пациентов в центрах с ангиографией оценили свое общее восприятие здоровья как очень хорошее или отличное по сравнению с 17% пациентов в центрах без ангиографии. Кроме того, через 30 дней пациенты в центрах, где проводилась ангиография, оценивали свои физические способности выше. За исключением оценки общего состояния здоровья, которая оставалась выше в центрах с ангиографией, через 6 месяцев и 1 год, общее восприятие здоровья и ожидания вернулись к аналогичному уровню между двумя группами. Таким образом, восприятие и ожидания в отношении здоровья были лучше среди пациентов, получавших ангиографию только в раннем периоде после ОИМ.
Функциональное состояние и возвращение к работе
Физическая активность не различалась между двумя группами на исходном уровне, как показывает индекс состояния активности Duke (Таблица 3). Кроме того, показатели через 6 месяцев и 1 год не отличались от показателей на исходном уровне, но показатели через 30 дней были одинаково ниже в обеих группах (данные не показаны).
Исходно 43% пациентов в обоих центрах работали полный рабочий день (примерно 44 часа в неделю) или неполный рабочий день, и аналогичная доля пациентов планировала вернуться к работе (73% против 76%). Более 75% пациентов получали основной доход. Через 30 дней к работе вернулось в два раза больше пациентов в центрах с ангиографией, чем в центрах без ангиографии. Однако через 6 месяцев и 1 год доля пациентов, вернувшихся к работе, в обоих учреждениях была одинаковой. Точно так же через 30 дней обе группы снизили свою активность, но пациенты в центрах с ангиографией сообщили о меньшем количестве дней снижения активности.Однако к 6 месяцам и 1 году уровень снижения активности вернулся к исходному уровню в обеих группах. Дни в постели следовали той же тенденции.
Исходя из состояния здоровья на исходном уровне, ограничения эмоциональной роли были оценены пациентами выше в центрах без ангиографии; в противном случае нескорректированные и скорректированные показатели SF-36 существенно не различались между пациентами в 2 группах (Таблица 4). Но к 6 месяцам пациенты в центрах, где проводилась ангиография, набирали более высокие баллы по подшкале «ролевые ограничения — эмоциональные», а также «ролевые ограничения — физические».«Однако к 1 году большинство субшкал вернулись к исходному уровню, за исключением ролевых ограничений — эмоциональных, которые по-прежнему оценивались выше пациентами в центрах с ангиографией. Через 6 месяцев и 1 год пациенты, проходившие лечение в центрах ангиографии, показали более высокие баллы по субшкалам ролевых ограничений — эмоциональных и ролевых ограничений — физических.
Кроме того, по сравнению с исходным уровнем субшкалы ролевых ограничений — эмоциональных и ролевых ограничений — физических показали ухудшение через 1 год среди пациентов в центрах без ангиографии, но не заметных различий между пациентами в центрах с ангиографией.Например, между исходным уровнем и через 1 год после ОИМ оценка по подшкале эмоциональных ограничений ролей снизилась на 12,2 балла по сравнению с увеличением на 1 балл для пациентов в центрах ангиографии (разница 13,2 балла; 95% ДИ 8,9 -17,5). Аналогичным образом, оценка по подшкале ролевых ограничений — физическая снизилась на 10,1 балла в центрах без ангиографии по сравнению с 3,8 балла в центрах с ангиографией (разница, 6,4; 95% ДИ, 2,1–10,7). Следует отметить, что большинство субшкал SF-36 оставалось одинаковым между двумя группами на протяжении всего периода исследования, что указывает на минимальное влияние ОИМ на качество жизни, измеренное с помощью SF-36.
Сердечные симптомы и повторная госпитализация по поводу осложнений, связанных с ами
Более высокая доля пациентов в центрах без ангиографии была повторно госпитализирована после ОИМ, чем в центрах с ангиографией (52% против 33%) (Таблица 5). Некоторые из этих пациентов были повторно госпитализированы, чтобы пройти кардиологическую операцию, которую они ждали.Тем не менее, повторная госпитализация по поводу сердечного осложнения чаще происходила среди пациентов в центрах без ангиографии (23% против 19%), и разница объяснялась более высокой частотой повторной госпитализации по поводу стенокардии (18% против 12%). Однако пропорции пациентов, которые сообщили о стенокардии и одышке после ОИМ, были схожими. Например, на исходном уровне распространенность стенокардии составляла 10% на участках с ангиографией и 9% на участках без ангиографии, а при одышке — 49% и 52% соответственно. Через 1 год частота стенокардии составила 7% и 7% соответственно, а одышка — 37% и 33% соответственно (таблица 3).Таким образом, даже несмотря на то, что распространенность стенокардии, о которой сообщали пациенты, не различалась между двумя группами, больше пациентов в местах без ангиографии были повторно госпитализированы по поводу стенокардии после индексного ОИМ. Наконец, даже если размер выборки слишком мал, чтобы сделать какие-либо убедительные выводы о смертности, смертность была выше в центрах, где проводилась ангиография, что, вероятно, отражает исходные различия в степени тяжести и, возможно, связанные с процедурой осложнения.
В этом исследовании мы наблюдали умеренные различия в качестве жизни, которые были более заметными, когда различия в использовании кардиологических процедур были наибольшими.В центрах без ангиографии подход к лечению, как правило, основывался на стратификации риска, с более частым использованием неинвазивных диагностических тестов и меньшим использованием инвазивных процедур на ранних этапах после перенесенного ОИМ. Напротив, подход к участкам с ангиографией заключался в раннем использовании ангиографии и реваскуляризации. В результате два разных подхода, похоже, повлияли на скорость восстановления. Пациенты в центрах без ангиографии имели тенденцию к более медленному выздоровлению, что проявлялось их более низкими оценками по некоторым шкалам SF-36 через 6 месяцев, большим количеством дней с ограниченной активностью и более медленным возвращением к работе.Кроме того, ответы на вопросы о восприятии здоровья показали, что пациенты, поступившие в отделения без ангиографии, считали свое здоровье хуже, чем у пациентов в центрах с ангиографией. Наконец, несмотря на то, что симптомы стенокардии не различались между двумя группами, пациенты, поступившие в отделения без ангиографии, имели больше повторных госпитализаций по поводу стенокардии после ОИМ. Но в целом величина различий была небольшой, и к 1 году после ОИМ пациенты, поступившие в отделения с ангиографией и без нее, имели одинаковое качество жизни и функциональный статус.
Более высокие показатели повторной госпитализации по поводу стенокардии в местах без ангиографии можно объяснить тем фактом, что анатомия коронарных артерий была известна у меньшего числа пациентов в этих местах. В результате врачи могли с большей вероятностью диагностировать у пациента с болью в груди стенокардию. Кроме того, различия в показателях возврата к работе могут быть связаны с отношением врачей, а не с эффектом процедур реваскуляризации.
В нескольких рандомизированных клинических испытаниях сравнивали различные подходы к лечению после перенесенного инфаркта миокарда. 9 -18 В большинстве этих исследований основным результатом, представляющим интерес, была смертность, и разные подходы не привели к разнице в уровне смертности. Исследования также сравнивали лечение ОИМ у канадских и американских пациентов. 24 , 38 -43 Точно так же в этих исследованиях разные подходы не привели к каким-либо различиям в смертности.
Лишь несколько исследований изучали другие исходы, такие как функциональный статус, сердечные симптомы и качество жизни.В исследовании SAVE Rouleau et al 40 показали, что у канадских пациентов была более высокая частота стенокардии, ограничивающей активность, чем у американских пациентов (относительный риск 1,27; 95% ДИ 1,06–1,51). В исследовании GUSTO Марк и др. 24 опросили случайную выборку канадских и американских пациентов и обнаружили, что канадцы оценивают качество жизни ниже, чем американцы. Однако, как и в нашем исследовании, различия были небольшими. Кроме того, результаты исследований по сравнению качества жизни американских и канадских пациентов после ОИМ ограничены, поскольку результаты могут быть объяснены культурными различиями, а не различиями в уходе.Естественный эксперимент в настоящем исследовании позволил нам сравнить качество жизни пациентов, получавших кардиологические процедуры с разной частотой в рамках одной и той же системы здравоохранения.
В нашем исследовании интенсивность использования процедур в этой когорте канадских пациентов была выше, чем ожидалось. Фактически, доля пациентов, которые прошли ангиографию во время госпитализации в центрах, где проводилась ангиография, приближалась к той, которая была обнаружена в исследовании GUSTO-I в США. 44 В исследовании GUSTO, в зависимости от региона США, от 52% до 81% пациентов прошли эту процедуру, по сравнению с 68% в настоящей когорте.Использование процедур реваскуляризации в данной когорте также приблизилось к использованию участников GUSTO US. Кроме того, в течение 1 года у пациентов в центрах без ангиографии в нашем исследовании была частота реваскуляризации, аналогичная показателям пациентов, поступивших в центры с ангиографией. Таким образом, даже если предыдущие исследования показали заметные расхождения в лечении канадских и американских пациентов, в Канаде есть группы пациентов, получающих помощь после перенесенного ОИМ, аналогичную таковой в Соединенных Штатах.
Наконец, хотя тщательный экономический анализ не проводился, задержка в восстановлении исходного уровня качества жизни у пациентов, лечившихся более консервативно, могла иметь экономические последствия. Во-первых, пациенты позже вернулись к работе после ОИМ, что привело к снижению производительности. Во-вторых, нескольким пациентам пришлось ждать в больнице перед переводом в другую больницу для ангиографической кардиологической процедуры. У пациентов, которым была проведена ангиография, продолжительность пребывания в местах без ангиографии была больше (медиана пребывания 19 дней; 25-75 процентили, 12-30 дней против 8 дней; 5-13 дней).В-третьих, многие пациенты были переведены, а затем повторно госпитализированы, что привело к более длительному общему пребыванию в больнице после ОИМ. Наконец, большая часть пациентов в центрах без ангиографии прошла неинвазивное тестирование. Таким образом, стоимость подхода стратификации риска для общества немалая, даже если он может показаться разумным, поскольку (1) меньше пациентов подвергаются потенциально ненужным кардиологическим процедурам и (2) к 1 году качество жизни схоже с двумя разными подходы.
Необходимо учитывать несколько ограничений нашего исследования.Во-первых, систематическая ошибка отзыва для исходных измерений является потенциальной проблемой, хотя вероятность отзыва пациентов, поступивших в отделения с ангиографией и без нее, невелика. Это исследование — одно из немногих, в котором представлены базовые показатели качества жизни. Базовые показатели являются наиболее мощными предикторами долгосрочного качества жизни, и это исследование обеспечивает многомерный анализ с поправками на исходное качество жизни. Во-вторых, даже несмотря на то, что эта когорта состояла из последовательных серий пациентов с ОИМ, пациенты, которые умерли рано, были исключены, а несколько подходящих пациентов отказались от включения.Но поскольку исключенные пациенты и пациенты, отказавшиеся от включения, имели схожие характеристики в центрах с ангиографией и без нее, наши результаты, вероятно, можно обобщить на всех пациентов с ОИМ, которые выжили в первые 2 дня после госпитализации. Наконец, хотя были внесены статистические поправки на измеренные различия в демографических и клинических характеристиках, различия могли сохраняться. Например, пациенты, проходящие лечение в учреждениях без ангиографии, реже получали лечение у кардиолога, лечились в больницах с меньшим объемом ОИМ и с большей вероятностью жили в сельской местности.
В заключение, в областях, где доступ к ангиографии ограничен, стратификация риска и отбор пациентов для инвазивных кардиологических процедур приводит к повышению качества жизни пациентов через 1 год после ОИМ, аналогичному быстрому выполнению инвазивных кардиологических процедур. Различия в качестве жизни были наибольшими, когда различия в лечении были наибольшими, что подтверждает положительную, хотя и небольшую связь между ранним инвазивным подходом к лечению после ОИМ и улучшением качества жизни.
Принята к публикации 17 июля 2001 г.
Это исследование было поддержано грантом 961305-104 Фонда научных исследований Квебека, Монреаль. Доктора Пилоте и Айзенберг — ученые-исследователи Канадского фонда сердца и инсульта, Оттава, Онтарио.
Мы хотим поблагодарить наших пациентов-участников; наши координаторы проекта Карен Браун, магистр здравоохранения, и Мария Маси, магистр; наши медсестры-исследователи, Francine Ouimet, RN, Brigitte Roberge, RN, Alyne Landry, RN, Carolyn Boudreault, RN, Andrée Morisette, RN, Marcel Rodrigue, RN, Manon Lévesque, RN, Diane Therrien, RN, Louise Patrie, RN, Marcel Rodrigue, R. Руссель, Р. Н., Сесиль Дюфур, Р. Н., Эйлин Шалит, Р. Н., Доминик Брассар, Р. Н. и Марсель Рехель, Р. Н.; наш технический персонал, Кристин Бек, магистр наук, и Эвурабена Симпсон, бакалавр наук; и наш секретарь Барбара Конт.
Автор, ответственный за переписку: Луиза Пилот, MD, MPH, PhD, Отдел клинической эпидемиологии, Монреальская больница общего профиля, 1650 Cedar Ave, Монреаль, Квебек, Канада h4G 1A4 (электронная почта: [email protected]).
1. пилот Л. Миллер DCaliff р и другие. Детерминанты использования коронарной ангиографии и реваскуляризации после тромболизиса при остром инфаркте миокарда в США. N Engl J Med. 1996; 3351198-1205Google ScholarCrossref 2. Юсуф SFlather MPogue J и другие. Различия между странами в инвазивных кардиологических процедурах и исходах у пациентов с подозрением на нестабильную стенокардию или инфаркт миокарда без первоначальной элевации ST. Ланцет. 1998; 352507-514Google ScholarCrossref 3.Matsui К.Поланчик CAGaspoz JM и другие. Ведение пациентов с острым инфарктом миокарда в пяти академических медицинских центрах. J Investig Med. 1999; 47134-140Google Scholar4.Every NLarson ELitwin п и другие. Связь между возможностями катетеризации сердца на месте и использованием коронарной ангиографии после острого инфаркта миокарда. N Engl J Med. 1993; 329546-551Google ScholarCrossref 5.Behar SHod HBenari B и другие. Лаборатория катетеризации на месте и прогноз после острого инфаркта миокарда. Arch Intern Med. 1995; 155813-817Google ScholarCrossref 6. Все NRParsons Л.С.Фихн SD и другие. Отдаленные результаты у пациентов с острым инфарктом миокарда, поступивших в больницы с местными средствами катетеризации сердца и без них. Тираж. 1997; 961770-1775Google ScholarCrossref 7.Wright С.М.Дейли JPeterson EDThibault Г.Э. Исходы острого инфаркта миокарда в отделении по делам ветеранов. Med Care. 1997; 35128-141Google ScholarCrossref 8.Крумхольц HMChen JMurillo Дж. Э. Коэн DJRadford MJ Прием в больницы с оборудованием для катетеризации сердца. Тираж. 1998; 982010-2016Google ScholarCrossref 9. Simoons Марнольд ABetriu А и другие. Тромболизис тканевым активатором плазминогена при остром инфаркте миокарда. Ланцет. 1988; 1197-203Google ScholarCrossref 10. Исследовательская группа TIMI, Сравнение инвазивных и консервативных стратегий после лечения внутривенным тканевым активатором плазминогена при остром инфаркте миокарда. N Engl J Med. 1989; 320618-627Google ScholarCrossref 11. Роджерс WBaim DGore J и другие. Сравнение немедленной инвазивной, отсроченной инвазивной и консервативной стратегии после тканевого активатора плазминогена результатов тромболизиса при инфаркте миокарда (TIMI), фаза II-A исследования. Тираж. 1990; 811457-1476Google ScholarCrossref 12.Barbash GRoth AHHModan M и другие. Рандомизированное контролируемое исследование поздней госпитальной ангиографии и ангиопластики в сравнении с консервативным лечением после лечения рекомбинантным активатором плазминогена тканевого типа при остром инфаркте миокарда. Am J Cardiol. 1990; 66538-545Google ScholarCrossref 13. Группа экспериментальных исследований SWIFT, исследование SWIFT, посвященное отложенному плановому вмешательству в сравнении с консервативным лечением после тромболизиса анистреплазой при остром инфаркте миокарда. BMJ. 1991; 302555-560Google ScholarCrossref 14. Уильямс DBraunwald EKnatterud грамм и другие. Годовые результаты исследования II фазы исследования тромболизиса при инфаркте миокарда (TIMI). Тираж. 1992; 85533-542Google ScholarCrossref 15.Террин MLWilliams Д.О.Клейман NS и другие. Двух- и трехлетние результаты клинического исследования фазы II тромболизиса инфаркта миокарда (TIMI). J Am Coll Cardiol. 1993; 221763-1772Google ScholarCrossref 16. Исследователи TIMI IIIB, Эффекты тканевого активатора плазминогена и сравнение ранних инвазивных и консервативных стратегий при нестабильной стенокардии и инфаркте миокарда без зубца Q: результаты исследования TIMI IIIB. Тираж. 1994; 891545-1556Google ScholarCrossref 17.Андерсон ХКэннон CStone п и другие. Годовые результаты клинического исследования тромболизиса при инфаркте миокарда (TIMI IIIB). J Am Coll Cardiol. 1995; 261643-1650Google ScholarCrossref 18.Boden WO’Rourke RCrawford M и другие. Результаты у пациентов с острым инфарктом миокарда без зубца Q, случайным образом отнесенных к инвазивной стратегии по сравнению с консервативной стратегией ведения. N Engl J Med. 1998; 3381785-1792Google ScholarCrossref 19.FRagmin и быстрая реваскуляризация во время нестабильности при ишемической болезни сердца (FRISC II) Исследователи, инвазивное лечение по сравнению с неинвазивным лечением при нестабильной ишемической болезни сердца. Ланцет. 1999; 354708-715Google ScholarCrossref 20. Валлентин LLagerqvist BHusted S и другие. Результат через 1 год после инвазивной терапии по сравнению с неинвазивной стратегией при нестабильной ишемической болезни сердца: инвазивное рандомизированное исследование FRISC II. Ланцет. 2000; 3569-16Google ScholarCrossref 21.Пушка CPWeintraub WSDemopoulos L и другие. Сравнение ранних инвазивных и консервативных стратегий у пациентов с нестабильными коронарными синдромами, получавших ингибитор гликопротеина IIb / IIIa тирофибан. N Engl J Med. 2001; 3441879-1887Google ScholarCrossref 22. Райан TJAntman EMBrooks NH и другие. Рекомендации ACC / AHA по ведению пациентов с острым инфарктом миокарда. J Am Coll Cardiol. 1999; 34890-911Google ScholarCrossref 23.Лемешоу Шосмер DW JrKlar JLwanga SK Адекватность размера выборки в исследованиях здоровья . Чичестер, Англия J Wiley & Sons, 1990;
24. Марка ДБНейлор CDHlatky MA и другие. Медицинские ресурсы и качество жизни после острого инфаркта миокарда в Канаде по сравнению с США: Канада – США. Подисследование GUSTO. N Engl J Med. 1994; 3311130–1135Google ScholarCrossref 25.Стюарт AL Структура показателей здоровья «Исследование медицинских результатов». Стюарт Осведомленный JE Измерение функционирования и благополучия. Дарем, NC Duke University Press, 1992; 12–24. Google Scholar, 26. Гилл. Т.М.Фейнштейн А. Р. Критическая оценка качества измерений качества жизни. JAMA. 1994; 272619- 626Google ScholarCrossref 27.Furlong WFeeny DTorrance GWBarr RHorsman J Руководство по проектированию и разработке приборов для государственных нужд здравоохранения .Гамильтон, Университет Макмастера Онтарио 1990; 90-99
28. Гийемен FBombardier CBeaton D Межкультурная адаптация показателей качества жизни, связанных со здоровьем. J Clin Epidemiol. 1993; 461417-1432Google ScholarCrossref 29.Torrance GW Измерение состояния здоровья коммунальных услуг для экономической оценки: обзор. J Health Econ. 1986; 51-30Google ScholarCrossref 30.Hurst Н.П. Джобанпутра PHunter MLambert MLochhead ABrown H для группы результатов по экономике и здоровью, валидность EuroQol. Br J Rheumatol. 1994; 33655-662Google ScholarCrossref 31.Beck ATSteer Р.А.Гарбин MC Психометрические свойства Реестра депрессии Бека: оценка за двадцать пять лет. Clin Psychol Rev. 1988; 877-100Google ScholarCrossref 32.Hlatky МАБуано REHigginbotham МБ и другие. Краткая анкета для самостоятельного заполнения для определения функциональной способности (индекс статуса активности Duke). Am J Cardiol. 1989; 64651-654Google ScholarCrossref 33.Кац SDown TDCash HRGrotz RC Прогресс в разработке индекса ADL. Геронтолог. 1970; 1020-30Google ScholarCrossref 34.Национальный центр статистики здравоохранения, Health, США, 1991 . Хяттсвилл, Департамент здравоохранения и социальных служб штата Мэриленд, 1992; Публикация (PHS) 92-1232.
35.Роза GA Методы сердечно-сосудистого обследования . 2-е изд. Женева, Швейцария Всемирная организация здравоохранения 1982; Серия монографий Всемирной организации здравоохранения, No.56.
36. BARI Investigators, Протокол исследования реваскуляризации обходной ангиографии. Тираж. 1991; 84V-1- V-27Google ScholarCrossref 38. Пилот LRacine NHlatky M Лечение острого инфаркта миодарда в США и Канаде. Arch Intern Med. 1994; 1541090-1096Google ScholarCrossref 39.Langer А.Фишер MCaliff RM и другие. Более высокие показатели коронарной ангиографии и реваскуляризации после инфаркта миокарда могут быть связаны с большей выживаемостью в США, чем в Канаде. Can J Cardiol. 1999; 151095-1102Google Scholar40.Rouleau JMoye LPfeffer M и другие. для исследователей SAVE, Сравнение схем лечения после острого инфаркта миокарда в Канаде и США. N Engl J Med. 1993; 328779-784Google ScholarCrossref 41.Tu JPashos CNaylor C и другие. Использование кардиологических процедур и результатов у пожилых пациентов с инфарктом миокарда в США и Канаде. N Engl J Med. 1997; 3361500-1505Google ScholarCrossref 42.Anderson HVGibson RSStone PH и другие. Ведение нестабильной стенокардии и острого инфаркта миокарда без зубца Q в США и Канаде (регистр TIMI III). Am J Cardiol. 1997; 791441–1446Google ScholarCrossref 43.Fu YChang W-CMark D и другие. Канадско-американские различия в лечении острых коронарных синдромов в исследовании GUSTO IIb. Тираж. 2000; 1021375-1381Google ScholarCrossref 44. GUSTO Investigators, Международное рандомизированное исследование, сравнивающее четыре тромболитических стратегии при остром инфаркте миокарда. N Engl J Med. 1993; 329673-682Google ScholarCrossrefОсложнений острого инфаркта миокарда (ОИМ). Пациент
Мулласари А.С., Баладжи П., Кхандо Т.; Лечение осложнений при остром инфаркте миокарда. J Assoc Physitors Индия. 2011 Dec59 Suppl: 43-8.
Адам В. Грассо, Сорин Дж. Бренер; Осложнения острого инфаркта миокарда, Центр непрерывного образования, клиника Кливленда
Неппер-Кристенсен Л., Лонборг Дж., Хофстен Д.Е. и др .; Преимущество реперфузии с первичным чрескожным коронарным вмешательством при продолжительности симптомов более 12 часов у пациентов с инфарктом миокарда с подъемом сегмента ST.Circ Cardiovasc Interv. 11 сентября 2018 (9): e006842. DOI: 10.1161 / CIRCINTERVENTIONS.118.006842.
Хот ООН, Джиа Дж., Молитерно Д.Д. и др .; Прогностическое значение физического обследования сердечной недостаточности при острых коронарных синдромах без подъема сегмента ST: непреходящая ценность классификации Киллипа. ДЖАМА. 2003 октябрь 22290 (16): 2174-81.
Аритмии сердца при ишемической болезни сердца; Шотландская межвузовская сеть рекомендаций — SIGN (2018)
Wehrens XH, Doevendans PA; Разрыв сердца, осложняющий инфаркт миокарда.Int J Cardiol. 2004 июн 95 (2-3): 285-92.
Isoda S, Osako M, Kimura T. и др .; Хирургическое лечение постинфарктных дефектов межжелудочковой перегородки — обновление 2013. Ann Thorac Cardiovasc Surg. 2013, апрель 1919 г. (2): 95-102. Epub 2013 11 апреля.
Ям Н, Аи TW, Cheng LC; Постинфарктный дефект межжелудочковой перегородки: хирургические результаты за последнее десятилетие. Asian Cardiovasc Thorac Ann. 2013 Октябрь 21 (5): 539-45. DOI: 10.1177 / 0218492312462041. Epub 2013 9 июля.
Крихбаум С.Д., Бодер Н.Ф., Геде Л. и др .; Восстановление створки митрального клапана с помощью новой системы PASCAL: первые реальные данные из опыта работы нескольких центров в Германии.Clin Res Cardiol. 2020 Май 109 (5): 549-559. DOI: 10.1007 / s00392-019-01538-3. Epub 2019 26 августа.
Boyd JH; Ишемическая митральная регургитация. Цирк J. 201377 (8): 1952-6. Epub 2013 19 июля.
Анзай Т; Постинфарктное воспаление и ремоделирование левого желудочка: палка о двух концах. Цирк J. 201377 (3): 580-7. Epub 2013 29 января.
Кханна С., Бхат А., Мардини М. и др .; Аневризма левого желудочка: редкое осложнение острого инфаркта миокарда в современную эпоху.Отчеты Oxf Med. 2020 сен 22 2020 (9): omaa080. DOI: 10.1093 / omcr / omaa080. eCollection 2020 Сентябрь
Ондрус Т., Кановский Дж., Новотный Т. и др .; Инфаркт миокарда правого желудочка: от патофизиологии к прогнозу. Exp Clin Cardiol. 2013 Зима 18 (1): 27-30.
Chockalingam A, Tejwani L, Aggarwal K, et al; Динамическая обструкция выводного тракта левого желудочка при остром инфаркте миокарда с шоком: причина, следствие и совпадение. Тираж. 2007 июл 31116 (5): e110-3.
Arsenos P, Gatzoulis K, Dilaveris P, et al; Аритмическая внезапная сердечная смерть: субстрат, механизмы и текущие стратегии стратификации риска для пациента, перенесшего инфаркт миокарда. Hellenic J Cardiol. 2013 июль-август 54 (4): 301-15.
Ошеров А.Б., Боровик-Раз М, Аронсон Д. и др .; Заболеваемость ранним тромбом левого желудочка после острого инфаркта миокарда передней стенки в эпоху первичного коронарного вмешательства. Am Heart J. 2009 июнь 157 (6): 1074-80.DOI: 10.1016 / j.ahj.2009.03.020.
Портер А., Кандалкер Х., Якобишвили З. и др .; Настенный тромб левого желудочка после острого инфаркта миокарда с подъемом переднего сегмента ST в эпоху агрессивной реперфузионной терапии — все еще частое осложнение. Coron Artery Dis. 2005 16 августа (5): 275-9.
Ларсен К.К. Депрессия после инфаркта миокарда — наблюдаемое осложнение с прогностическим значением. Дэн Мед Дж. 2013, август 60 (8): B4689.
Что такое сердечный приступ?
Сердечный приступ — это пугающий опыт.Если у вас случился сердечный приступ или вы близки с кем-то, у кого он был, вы должны знать следующее: вы не одиноки. Фактически, десятки тысяч людей переживают сердечные приступы и продолжают вести продуктивную и приятную жизнь.
По мере того, как вы работаете над выздоровлением, ответы на часто задаваемые вопросы ниже помогут вам лучше понять, что произошло, и как ваше сердце может исцелиться. Знание — сила. Вооружившись этой информацией, вы сможете жить более здоровой и долгой жизнью.
Посмотрите, как повреждение коронарной артерии приводит к сердечному приступу.
Сердечный приступ: вопросы и ответы
Что такое сердечный приступ?
Для выживания сердечной мышце необходим кислород. Сердечный приступ возникает, когда кровоток, доставляющий кислород к сердечной мышце, сильно снижается или полностью прекращается.
Просмотрите анимацию кровотока между сердцем и легкими.
Это происходит потому, что коронарные артерии, снабжающие сердечную мышцу кровотоком, могут сужаться из-за накопления жира, холестерина и других веществ, которые вместе называются бляшками.Этот медленный процесс известен как атеросклероз.
Когда бляшка внутри сердечной артерии разрывается, вокруг бляшки образуется сгусток крови. Этот сгусток крови может блокировать кровоток по артерии к сердечной мышце.
Ишемия возникает, когда сердечная мышца испытывает недостаток кислорода и питательных веществ. Когда повреждение или смерть части сердечной мышцы происходит в результате ишемии, это называется сердечным приступом или инфарктом миокарда (ИМ).
Примерно каждые 40 секунд у кого-то в Соединенных Штатах случается сердечный приступ.
Почему я не получил предупреждения?
Процесс атеросклероза протекает бессимптомно. Когда коронарная артерия сужается и ограничивает кровоток, другие соседние кровеносные сосуды, обслуживающие сердце, иногда расширяются, чтобы компенсировать это, что может объяснить отсутствие предупреждающих знаков.
Такая сеть расширенных близлежащих кровеносных сосудов называется коллатеральным кровообращением, и она помогает защитить некоторых людей от сердечных приступов, доставляя необходимую кровь к сердцу. Коллатеральное кровообращение также может развиться после сердечного приступа, чтобы помочь сердечной мышце восстановиться.
Мое сердце необратимо повреждено?
При сердечном приступе сердечная мышца, потерявшая кровоснабжение, начинает травмироваться. Степень повреждения сердечной мышцы зависит от размера области, покрытой закупоренной артерией, и времени между травмой и лечением.
Сердечная мышца, поврежденная сердечным приступом, заживает, образуя рубцовую ткань. Обычно для заживления сердечной мышцы требуется несколько недель. Продолжительность зависит от степени вашей травмы и вашей скорости заживления.
Сердце — очень прочный орган. Хотя часть его могла быть серьезно повреждена, остальная часть сердца продолжает работать. Но из-за повреждений ваше сердце может быть ослаблено и не может перекачивать столько крови, сколько обычно.
При правильном лечении и изменении образа жизни после сердечного приступа дальнейшее повреждение может быть ограничено или предотвращено.
Узнайте больше об обнаружении повреждений сердца.
Смогу ли я выздороветь после сердечного приступа?
Скорее всего, да.
Сердечная мышца начинает заживать вскоре после сердечного приступа. Обычно на заживление уходит около восьми недель.
Рубцовая ткань может образовываться в поврежденной области, и эта рубцовая ткань не сокращается и не перекачивается так же хорошо, как здоровая мышечная ткань. Как следствие, степень повреждения сердечной мышцы может повлиять на то, насколько хорошо сердце перекачивает кровь по всему телу.
Степень потери насосной функции зависит от размера и расположения рубцовой ткани. Большинство выживших после сердечного приступа в той или иной степени страдают ишемической болезнью сердца (ИБС), и им придется внести важные изменения в образ жизни и, возможно, принять лекарства, чтобы предотвратить сердечный приступ в будущем.Эти шаги помогут вам вести полноценную продуктивную жизнь.
Узнайте больше о восстановлении после сердечного приступа.
Все боли в груди — это сердечный приступ?
Нет. Один очень распространенный тип боли в груди — стенокардия. Это повторяющийся дискомфорт, который обычно длится всего несколько минут. Стенокардия возникает, когда сердечная мышца не получает необходимого кровоснабжения и кислорода.
Разница между стенокардией и сердечным приступом заключается в том, что приступ стенокардии не приводит к постоянному повреждению сердечной мышцы.
Существуют разные виды стенокардии, в том числе:
- Стабильная стенокардия, или стенокардия Стабильная стенокардия часто возникает во время физических упражнений или эмоционального стресса, когда увеличивается частота сердечных сокращений и артериальное давление, а сердечной мышце требуется больше кислорода. Узнайте больше о стабильной стенокардии.
- Нестабильная стенокардия, иногда называемая острым коронарным синдромом. Нестабильная стенокардия возникает, когда вы отдыхаете или спите, или при незначительных физических нагрузках. Это стало сюрпризом.Нестабильная стенокардия может привести к сердечному приступу, и к ней следует относиться как к неотложной помощи. Узнайте больше о нестабильной стенокардии.
Какие медицинские термины используются для обозначения сердечного приступа?
Острый коронарный синдром (ОКС): общий термин для ситуаций, когда кровь, поступающая в сердечную мышцу, внезапно блокируется. Узнать больше о ACS.
ИМпST: общее название инфаркта миокарда с подъемом сегмента ST, типа сердечного приступа, вызванного полной закупоркой коронарной артерии.
ИМбпST: инфаркт миокарда без подъема сегмента ST, тип сердечного приступа, при котором артерия частично заблокирована и серьезно снижает кровоток.
Инфаркт миокарда (ИМ): повреждение или смерть области сердечной мышцы (миокарда) в результате блокирования кровоснабжения этой области. Это также медицинский термин, обозначающий сердечный приступ.
Коронарный тромбоз: образование сгустка в одной из артерий, кровоснабжающих сердечную мышцу. Также называется коронарной окклюзией.
Коронарная окклюзия: закупорка коронарной артерии, препятствующая притоку крови к какой-либо части сердечной мышцы. Коронарная окклюзия — причина сердечного приступа.
Есть ли другие причины сердечного приступа, кроме закупорки?
Иногда коронарная артерия временно сокращается или спазмируется. Когда это происходит, артерия сужается, и приток крови к части сердечной мышцы уменьшается или прекращается.
Причины судорог не выяснены. Спазм может возникать как в нормальных кровеносных сосудах, так и в сосудах, частично заблокированных атеросклерозом.Сильный спазм может вызвать сердечный приступ.
Другой редкой причиной сердечного приступа является спонтанное расслоение коронарной артерии, которое представляет собой спонтанный разрыв стенки коронарной артерии.
Чем инфаркт отличается от остановки сердца?
Люди часто используют эти термины для обозначения одного и того же, но они описывают разные события.
Сердечный приступ — это когда кровоток к сердцу заблокирован. Это проблема с кровообращением.
При внезапной остановке сердца (ВСС) сердце нарушается и внезапно перестает биться.Внезапная остановка сердца — электрическая проблема.
Сердечный приступ может вызвать остановку сердца. При остановке сердца (также называемой внезапной сердечной смертью или ВСС) смерть наступает, когда сердце внезапно перестает работать должным образом. Это вызвано нерегулярным сердечным ритмом, называемым аритмией.
Наиболее частой аритмией при остановке сердца является фибрилляция желудочков. Это когда нижние камеры сердца внезапно начинают хаотично биться и перестают качать кровь. Смерть наступает через несколько минут после остановки сердца.
Остановка сердца может быть отменена, если выполняется СЛР (сердечно-легочная реанимация) и в течение нескольких минут используется дефибриллятор для разряда сердца и восстановления нормального сердечного ритма.
Узнайте больше о различиях между сердечным приступом и остановкой сердца.
Вы не одиноки
Свяжитесь с другими людьми, пережившими сердечный приступ, и лицами, осуществляющими уход, через нашу сеть поддержки.
Узнайте больше о болезнях и состояниях, поражающих ваше сердце.
Сердечный приступ (инфаркт миокарда) | Сидарс-Синай
Не то, что вы ищете?Обзор
Сердечный приступ или инфаркт миокарда — это неотложная медицинская помощь, при которой приток крови к сердцу внезапно резко снижается или прекращается, в результате чего мышца умирает от недостатка кислорода.Ежегодно более 1,1 миллиона человек переживают сердечный приступ (инфаркт миокарда), и для многих из них сердечный приступ является первым признаком ишемической болезни сердца. Сердечный приступ может быть достаточно серьезным, чтобы вызвать смерть, или он может протекать бесследно. У каждого пятого человека есть только легкие симптомы или их нет вообще, а сердечный приступ может быть обнаружен только с помощью обычной электрокардиографии, сделанной через некоторое время.
Симптомы
Не у всех возникают одинаковые симптомы сердечного приступа при инфаркте миокарда.
- Примерно 2 из каждых 3 человек, у которых есть сердечные приступы, испытывают боль в груди, одышку или чувство усталости за несколько дней или недель до приступа.
- Человек, страдающий стенокардией (временная боль в груди), может обнаружить, что это происходит чаще после все меньшей физической активности. К изменению характера стенокардии следует отнестись серьезно.
- Во время сердечного приступа человек может чувствовать боль в середине груди, которая может распространяться на спину, челюсть или руки. Боль также может ощущаться во всех этих местах, но не в груди.Иногда боль ощущается в области живота, откуда ее принимают при несварении желудка. Боль похожа на боль при стенокардии, но обычно более сильная, продолжительная и не проходит после отдыха или приема таблеток нитроглицерина.
- Примерно 1 из каждых 3 человек, перенесших инфаркт, не чувствует боли в груди. Этими людьми чаще всего будут женщины, не европеоиды, старше 75 лет, люди с сердечной недостаточностью или диабетом, а также люди, перенесшие инсульт.
Другие общие симптомы включают:
- Обморок
- Внезапное потоотделение
- Тошнота
- Одышка, особенно у пожилых людей
- Сильное биение сердца
- Нарушения сердечного ритма (аритмии), встречающиеся у более чем 90% людей, перенесших сердечный приступ
- Потеря сознания, которая иногда бывает первым признаком сердечного приступа
- Чувство беспокойства, потливости, беспокойства и чувство надвигающейся гибели
- Синюшность губ, рук или ног
- У пожилых людей могут быть симптомы, напоминающие инсульт, и они могут дезориентироваться
Пожилым людям, особенно женщинам, часто требуется больше времени, чем молодым, чтобы признать свою болезнь или обратиться за медицинской помощью
В первые часы сердечного приступа через стетоскоп можно услышать шумы в сердце и другие аномальные сердечные тоны.
Причины и факторы риска
Сердечный приступ (инфаркт миокарда) обычно вызывается сгустком крови, блокирующим артерию сердца. Артерия часто уже сужена из-за жировых отложений на ее стенках. Эти отложения могут разорваться или разорваться, уменьшая кровоток и высвобождая вещества, которые делают тромбоциты крови липкими и с большей вероятностью образуют сгустки. Иногда внутри самого сердца образуется сгусток, который затем отрывается и застревает в артерии, питающей сердце.Спазм в одной из этих артерий может вызвать остановку кровотока.
Диагностика
Поскольку сердечный приступ (инфаркт миокарда) может быть опасным для жизни, мужчины старше 35 или женщины старше 50 лет, страдающие болью в груди, должны быть обследованы, чтобы определить, есть ли у них сердечный приступ. Однако подобная боль может быть вызвана пневмонией, тромбом в легком (тромбоэмболия легочной артерии), перикардитом, переломом ребер, спазмом пищевода, несварением желудка или болезненностью грудных мышц после травмы или напряжения.Сердечный приступ может быть подтвержден в течение нескольких часов после его возникновения по:
- Электрокардиография (ЭКГ)
- Анализы крови для измерения уровня маркеров сыворотки. Наличие этих маркеров указывает на повреждение или смерть сердечной мышцы. Эти маркеры обычно находятся в сердечной мышце, но они попадают в кровь при повреждении сердечной мышцы.
- Эхокардиография может быть выполнена, если вышеуказанные тесты не дают достаточно информации
- Также возможно получение радионуклидных изображений
Лечение
Половина смертей от сердечного приступа происходит в первые 3-4 часа после появления симптомов.Крайне важно обращаться с симптомами сердечного приступа как с неотложной медицинской помощью. Человека с этими симптомами следует доставить в отделение неотложной помощи больницы на машине скорой помощи с обученным персоналом.
Чем раньше начнется лечение сердечного приступа, тем лучше. Жевание таблетки аспирина после того, как была вызвана скорая помощь, может помочь уменьшить размер сгустка крови. Может быть назначен бета-блокатор, чтобы замедлить частоту сердечных сокращений, чтобы сердце не работало так тяжело, и уменьшить повреждение сердечной мышцы.Часто человеку, страдающему сердечным приступом, дают кислород, который также помогает уменьшить повреждение сердечной ткани.
Люди, у которых может быть сердечный приступ, обычно поступают в больницу, где есть кардиологическое отделение. Сердечный ритм, артериальное давление и количество кислорода в крови тщательно контролируются, чтобы можно было оценить повреждение сердца. Медсестры в этих отделениях проходят специальную подготовку по уходу за людьми с сердечными заболеваниями и работе в экстренных случаях.
Лекарства могут использоваться для растворения тромбов в артериях с целью сохранения сердечной ткани.Чтобы эти препараты были эффективными, их следует вводить внутривенно в течение шести часов после появления симптомов сердечного приступа. По прошествии шести часов большинство повреждений необратимо. (Людям с кровотечением или тяжелым артериальным давлением, а также тем, кто недавно перенес операцию или инсульт, нельзя давать эти препараты.)
Вместо медикаментозной терапии может быть немедленно проведена ангиопластика для очистки артерий. Этот подход предпочтительнее в качестве первичной терапии сердечных приступов. Если закупорка обширная, может потребоваться операция по аортокоронарному шунтированию.
Шансы на выживание после сердечного приступа могут улучшиться, если человек распознает симптомы на ранней стадии и немедленно обращается за медицинской помощью. Однако один из каждых 10 человек, страдающих сердечным приступом, умирает в течение года — обычно в течение первых трех или четырех месяцев. Как правило, эти люди продолжают испытывать боль в груди, нарушение сердечного ритма или сердечную недостаточность. Пожилые люди и люди меньшего роста, как правило, не так хорошо переносят сердечный приступ, как молодые и более крупные люди. Это может быть одной из причин, по которой женщины, как правило, чувствуют себя хуже, чем мужчины после сердечного приступа — они, как правило, старше и меньше, а также страдают другими заболеваниями.Они также склонны дольше ждать после сердечного приступа, прежде чем отправиться в больницу.
После сердечного приступа (инфаркта миокарда) врач может потребовать дополнительных анализов или лечения, в том числе:
- Ношение холтеровского монитора для непрерывного мониторинга электрической активности сердца
- Тест с физической нагрузкой
- Медикаментозная терапия, включая ежедневный прием аспирина, бета-адреноблокаторов или ингибиторов АПФ
- Коронарная ангиография
- Ангиопластика
- Шунтирование
- Снижение уровня холестерина
© 2000-2021 Компания StayWell, LLC.Все права защищены. Эта информация не предназначена для замены профессиональной медицинской помощи. Всегда следуйте инструкциям лечащего врача.
Не то, что вы ищете?Осложнения, связанные с инфарктом миокарда
Аннотация
ТОМ: 99, ВЫПУСК: 15, НОМЕР СТРАНИЦЫ: 28
Джулия Хаббард, магистр, бакалавр, PGDE, DipN, RGN, руководитель отделения для взрослых Школы медсестер и акушерства Университета Восточной Англии
Инфаркт миокарда (ИМ) обычно является результатом тромбоза коронарной артерии, вызванного растрескиванием или разрывом атероматозной бляшки.Тромбоциты и фибрин откладываются на поврежденной бляшке, что приводит к образованию сгустка и закупорке артерии. Эта статья представляет собой обзор наиболее распространенных осложнений, связанных с инфарктом миокарда.
Внезапная смертьСмертность от инфаркта миокарда остается чрезвычайно высокой: 50% пациентов умирают после острой коронарной окклюзии в течение первого часа после появления симптомов (Rawles, 1997). Смерть обычно наступает из-за аритмии, фибрилляции желудочков.
Риск внезапной смерти наиболее высок при появлении симптомов и постепенно снижается в течение нескольких часов (Resuscitation Council UK, 2000). Вот почему людям необходим ранний доступ к дефибрилляции в случае остановки сердца (Department of Health, 2000).
Нарушение скорости, ритма и проводимостиДисритмии возникают чаще, чем любое другое осложнение инфаркта миокарда, при этом частота тех или иных нарушений составляет практически 100%.Хотя они могут быть опасными для жизни, у многих пациентов наблюдаются только самоограничивающиеся аритмии с минимальными гемодинамическими последствиями. Пациенты с инфарктом миокарда обычно поступают в отделение коронарной терапии, где может быть начато лечение аритмий, вызывающих или способных вызвать гемодинамические проблемы, или любых предшественников остановки сердца.
Традиционно аритмии классифицируются как ранние или поздние в зависимости от сердечного приступа. Ранние аритмии, возникающие в течение первых 24-48 часов, связаны с ишемией миокарда и не имеют никакого отношения к размеру ИМ.Повторение аритмии маловероятно, и если это произойдет, это не означает неблагоприятного прогноза.
Поздние аритмии возникают через 48 часов и отражают степень повреждения желудочков. Они могут повторяться и указывать на неблагоприятный прогноз. С точки зрения медсестер, внимание должно быть направлено на выявление и устранение причины аритмии, такой как боль, страх, гипоксия, ацидоз или электролитный дисбаланс. Нарушения ритма, возникающие после полного развития ИМ, с большей вероятностью являются вторичными по отношению к другим осложнениям, таким как аневризма желудочков или сердечная недостаточность, которые обсуждаются ниже.
Кардиогенный шокТермин «кардиогенный шок» используется для описания сложного синдрома, связанного с недостаточной перфузией жизненно важных органов, в первую очередь мозга, почек и сердца. Это происходит у 15% пациентов с ИМ, и 90% из них умирают, несмотря на недавние достижения в терапии. Пациенты с передним ИМ или потерявшие более 40% функционального миокарда подвергаются наибольшему риску. Большинство смертей происходит в течение первых 24 часов, хотя небольшое количество пациентов может умереть более чем через семь дней.
Кардиогенный шок вызывается массивным необратимым повреждением миокарда, поэтому раннее лечение аритмий может предотвратить его развитие. Могут быть полезны меры по уменьшению размера ИМ, такие как ранний тромболизис и бета-адреноблокаторы (DoH, 2000).
Сестринское управление включает снижение потребности в кислороде и без того поврежденного миокарда, предотвращение распространения инфаркта и поддержание перфузии жизненно важных органов. Пациент с кардиогенным шоком проявляет холод, потливость и цианоз с учащенным поверхностным дыханием, гипотонией и тахикардией.Изменения психического состояния пациента обычно присутствуют и отражают плохую перфузию головного мозга — эти изменения включают раздражительность и беспокойство и могут привести к коме. Помимо физического ухода, медсестра должна оказывать психологическую поддержку. Некоторые пациенты осознают, что они вряд ли выздоровеют, и поэтому необходимо осторожное и деликатное медсестринское управление, чтобы последние часы пациентов проводили в комфорте со своими семьями.
Разрыв сердцаПосле аритмий и кардиогенного шока наиболее частой причиной смерти после острого ИМ является разрыв.Разрыв сердца осложняет 10% острых инфарктов миокарда и происходит на стадии заживления примерно через пять-девять дней. Однако с момента введения тромболитической терапии максимальный риск, по-видимому, сместился к первым 24 часам (Jowett and Thompson, 1995). Были предприняты попытки снизить риск путем раннего лечения бета-адреноблокаторами (DoH, 2000). Риск, по-видимому, выше при гипертонии или обширном ИМ, и он в четыре раза чаще встречается у женщин, чем у мужчин. Чаще всего это происходит через стенку левого желудочка, что проявляется болью в груди, гипотонией и одышкой.Смерть наступает быстро из-за гемоперикарда и вызванной им тампонады сердца, приводящей к остановке сердца при электрической активности без пульса.
Сердечная недостаточностьСердечная недостаточность является одним из наиболее серьезных осложнений ИМ и возникает в результате неспособности сердца обеспечивать адекватный сердечный выброс для удовлетворения метаболических потребностей организма (Thompson and Webster, 1992). Сердечная недостаточность осложняет 25-50% острых ИМ, возникающих из-за потери сократительной способности поврежденного миокарда из-за ремоделирования левого желудочка.Он имеет тенденцию к коварному развитию в течение первых нескольких дней после ИМ.
Симптомы обычно возникают не из-за снижения сердечного выброса, а из-за компенсаторных механизмов организма, обеспечивающих адекватный выброс. Например, задержка жидкости, приводящая к отеку легких / периферических органов и усилению симпатической активности, вызывающей тахикардию. В тяжелых случаях состояние может быстро прогрессировать до кардиогенного шока. Медсестринский менеджмент направлен на снижение нагрузки на миокард и наблюдение за эффектами терапии, такими как баланс жидкости, дневной вес, артериальное давление, частота сердечных сокращений, уровень толерантности к физической нагрузке и связанные клинические особенности.
СтенокардияРецидивирующие и стойкие ангинозные симптомы могут возникать в раннем постинфарктном периоде и связаны с неблагоприятным прогнозом. Ангинальная боль возникает из-за повышенной потребности в кислороде жизнеспособного миокарда. Этим пациентам может быть показана катетеризация сердца и хирургическая реваскуляризация.
Тромбоэмболия
Это происходит из-за развития тромба стенок в остро воспаленном эндокарде, обычно после обширного инфаркта с зубцом Q (от эндокарда до эпикарда) или при развитии аневризмы желудочков.Обычно это происходит через одну-три недели после инфаркта, что является причиной трех процентов смертей (Swanton, 1994). Основное беспокойство этих пациентов заключается в том, разовьется ли у них систематическая эмболизация. Профилактическая антикоагулянтная терапия оказалась полезной при эхокардиографии, свидетельствующей о наличии тромба на стенке.
Легочная эмболия (ТЭЛА) встречается редко, как и тромбоз глубоких вен (ТГВ). Последнее происходит из-за сочетания низкого сердечного выброса, плохого периферического кровотока, длительного постельного режима и эффектов диуретической терапии.Пациенты мобилизуются рано, обычно в течение 48 часов после госпитализации после перенесенного инфаркта миокарда, чтобы избежать таких осложнений, как ТЭЛА и ТГВ.
ПерикардитЭто часто острое заболевание, которое обычно возникает через 24–72 часа после перенесенного инфаркта миокарда. Это наблюдается у 20% пациентов после ИМ с зубцом Q. Обычно это преходящее, доброкачественное и самоограничивающееся заболевание, но симптомы могут вызывать беспокойство. Боль обычно ощущается в области сердца, усиливается при вдохе и уменьшается, когда вы садитесь или наклоняетесь вперед.Часто присутствует гипертермия и может быть слышно шум трения перикарда, однако боль настолько типична, что ее следует заподозрить на основании только анамнеза. Сестринский уход включает в себя комфортное состояние пациента и облегчение боли, обычно с помощью нестероидных противовоспалительных средств, таких как ибупрофен (Swanton, 1994). У некоторых пациентов симптомы перикардита могут быть хуже, чем симптомы ИМ. Поэтому важно, чтобы медсестры уменьшали беспокойство пациента и подчеркивали, что это временная неудача на пути к полному выздоровлению.
Дефект межжелудочковой перегородкиЭто структурное осложнение возникает в двух процентах случаев в виде позднего осложнения на третий-пятый день. Во внутрижелудочковой перегородке возникает отверстие, что приводит к шунту слева направо с последующим кардиогенным шоком, перегрузкой легочного контура и тяжелым отеком легких. Во время разрыва может возникнуть боль в груди. Лечение включает раннее вмешательство с хирургическим вмешательством и установление дакронового трансплантата над отверстием.
Аневризма желудочкаВ 10-15% случаев возникает аневризма после обширного разрушения сердечной мышцы и замещения ее рубцовой тканью. Во время систолы желудочков аневризма выпячивается наружу и снижает фракцию выброса, поглощая силу сокращения миокарда. По сути, он крадет часть ударного объема левого желудочка.
Аневризма может действовать как очаг аномальной электрической активности, а также как место для образования тромбов.Смерть наступает из-за аритмии или эмболии, а не из-за разрыва сердца. Пациенты с аневризмой желудочков часто выявляются из-за рефрактерной левожелудочковой недостаточности или рецидивирующей стенокардии. Лечение хирургическое — аневризмэктомия левого желудочка (Swanton, 1994).
Разрыв сосочковых мышцЭто редкое осложнение поражает один процент пациентов, но 70 процентов из них умирают в течение первых 24 часов. Разрыв сосочковых мышц происходит на стадиях заживления, обычно осложняющих нижний или передне-перегородочный ИМ.Внезапно возникает митральная недостаточность и сердечная недостаточность. Лечение хирургическое и предполагает срочную замену клапана.
Синдром ДресслераВ некоторых текстах это описывается как синдром после перенесенного инфаркта миокарда. Он проявляется как плевроперикардит, развивающийся в течение первых 12 недель после острого ИМ. Перикардит является вторичным по отношению к ИМ и вызван аномальным аутоиммунным механизмом. Этот синдром редко бывает серьезным, но может беспокоить и пугать пациента, все еще выздоравливающего после острого инфаркта миокарда.В первую очередь его лечат противовоспалительными средствами, а в крайнем — стероидами.
Синдром плечевого суставаБоль и скованность в левом плече ощущаются через две-восемь недель после инфаркта миокарда, также может наблюдаться боль и отек руки. При ранней мобилизации пациента это стало редким осложнением. Это лечится физиотерапией и обычно проходит через два года.
Психологические проблемы и депрессияДо одной трети пациентов с ИМ могут проявлять беспокойство, депрессию и чрезмерную зависимость.Ранняя мобилизация и программы упражнений помогают предотвратить это.
осложнений инфаркта
Возможные осложнения сердечного приступа могут варьироваться от легких до опасных для жизни.
Некоторые люди переживают «незначительный» сердечный приступ (хотя он все еще может быть очень серьезным) без сопутствующих осложнений. Это также известно как неосложненный сердечный приступ.
Другие люди переживают серьезный сердечный приступ, который имеет широкий спектр потенциальных осложнений и может потребовать обширного лечения.
Аритмия
Аритмия — это аномальное сердцебиение, которое может включать:
Аритмия может развиться после сердечного приступа в результате повреждения сердечной мышцы. Поврежденные мышцы нарушают электрические сигналы, управляющие сердцем.
Некоторые аритмии, такие как тахикардия, имеют легкую форму и вызывают такие симптомы, как:
Другие аритмии могут быть опасными для жизни, в том числе:
- Полная блокада сердца, при которой электрические сигналы не могут проходить от одного края сердца к другому, поэтому сердце не может перекачивать кровь должным образом
- желудочковая аритмия, при которой сердце начинает биться быстрее, прежде чем впадет в спазм, и полностью прекращает откачивание крови; это известно как внезапная остановка сердца
Эти опасные для жизни типы аритмии могут быть основной причиной смерти в течение 24–48 часов после сердечного приступа.
Однако показатели выживаемости значительно улучшились после изобретения портативного дефибриллятора — внешнего устройства, которое поражает сердце электрическим током и «сбрасывает» его на правильный ритм.
Легкие аритмии обычно можно контролировать с помощью таких лекарств, как бета-адреноблокаторы.
При более болезненной брадикардии, вызывающей повторяющиеся и продолжительные симптомы, может потребоваться лечение с помощью кардиостимулятора. Это электрическое устройство, имплантированное хирургическим путем в грудную клетку, чтобы регулировать сердцебиение.
Узнайте больше о внезапной остановке сердца от благотворительной организации Sudden Cardiac Arrest UK.
Сердечная недостаточность
Сердечная недостаточность возникает, когда ваше сердце не может эффективно перекачивать кровь по вашему телу. Он может развиться после сердечного приступа, если ваша сердечная мышца сильно повреждена. Обычно это происходит в левой части сердца (левом желудочке).
Симптомы сердечной недостаточности включают:
- одышка
- усталость (утомление)
- Отек рук и ног из-за скопления жидкости
Сердечную недостаточность можно лечить с помощью комбинации лекарств и, в некоторых случаях, хирургического вмешательства.
Узнайте больше о лечении сердечной недостаточности.
Кардиогенный шок
Кардиогенный шок похож на сердечную недостаточность, но более серьезен. Он развивается, когда сердечная мышца повреждена настолько сильно, что больше не может перекачивать кровь, достаточную для поддержания многих функций организма.
Симптомы включают:
- спутанность сознания
- холодные руки и ноги
- Снижение потребности в мочеиспускании или полное отсутствие писания
- Учащенное сердцебиение и дыхание
- бледная кожа
- затрудненное дыхание
Может использоваться лекарство, называемое вазопрессорами (или инотропами).Вазопрессоры помогают сжимать (сужать) кровеносные сосуды, что повышает кровяное давление и улучшает кровообращение.
После стабилизации начальных симптомов кардиогенного шока может потребоваться операция для улучшения работы сердца. Это может включать чрескожное коронарное вмешательство (ЧКВ) наряду с введением небольшого насоса, известного как внутриаортальный баллонный насос. Это может помочь улучшить отток крови от сердца.
Другой вариант — шунтирование коронарной артерии (где кровеносный сосуд из другой части вашего тела используется для обхода любой закупорки).
Разрыв сердца
Разрыв сердца — чрезвычайно серьезное, но относительно редкое осложнение сердечного приступа, при котором мышцы, стенки или клапаны сердца расщепляются (разрыв).
Это может произойти при значительном повреждении сердца во время сердечного приступа и обычно происходит через 1–5 дней после этого.
Симптомы такие же, как и при кардиогенном шоке.