Диета №5 при панкреатите
Хронический панкреатит симптомы и лечение диета
Содержание статьи
 Панкреатит – заболевание, при котором происходит нарушение функциональности поджелудочной железы. Этот орган отвечает за выработку пищеварительных ферментов, которые способствует расщеплению пищи.
Панкреатит – заболевание, при котором происходит нарушение функциональности поджелудочной железы. Этот орган отвечает за выработку пищеварительных ферментов, которые способствует расщеплению пищи.
Данное заболевание протекает в двух формах – острой и хронической. Возникновение последней чаще всего является следствием неправильного лечения острого панкреатита. Когда болезнь переходит в хроническую форму, человеку приходится постоянно следить за тем, что он есть. Ведь любой раздражающий фактор (в данном случае пища) может привести к обострению и резкому ухудшению самочувствия.
Диета 5 стол меню при панкреатите
Диета 5 при панкреатите преследует исключительно лечебные цели. Ее поддержание позволяет снизить нагрузку на поджелудочную железу и уменьшить порог чувствительности желчного пузыря.
Диета отлично подходит не только для тех, кто только перенес обострение болезни, но и для тех, кто хочет продлить стадию ремиссии. Кроме того, при ее поддержании происходит нормализация уровня сахара и холестерина в организме, а также снижение веса, что позволяет в общем улучшить состояние здоровья человека.
Характеристики диетического питания
Стол при панкреатите подразумевает под собой употребление по большей части белковой пищи. Мучное и сладкое должны быть полностью исключены из рациона больного, так как они вызывают сильное раздражение слизистой поджелудочной и могут спровоцировать появление обострения.
Вызвать данное явление также могут продукты питания, содержащие в своем составе грубую клетчатку, пурины и холестерин. Преимущество следует отдавать богатой витаминами и липотропными веществами пищи. Она позволяет поддерживать работу всего организма и при этом не вызывает раздражение слизистой поджелудочной железы.
При соблюдении диеты номер 5 важным является соблюдение принципа приготовления пищи и количество ее потребления. Готовится она должна исключительно на пару или методом варки. Обжаривать и запекать блюда нельзя, так как они автоматически становятся «тяжелыми» для желудка и плохо перевариваются.
Диета 5п при панкреатите предполагает изменения в ежедневном рационе, которые приводят к снижению суточной калорийности до 1500-1800 ккал. Но человек, больной панкреатитом, должен следить не только за калорийностью пищи, которую он употребляет, но и за ее химическим составом.
Итак, при хроническом панкреатите больной не должен превышать следующие установленные нормы:
- углеводы – 200 г;
- белки – 80 г;
- жиры – 30 г.
Это суточная потребность человека, необходимая для поддержания нормального функционирования поджелудочной железы и всего организма в целом.
Диета при панкреатите поджелудочной железы что нельзя?
Диета номер 5 при панкреатите не имеет строгих ограничений. Человек может употреблять практически всю пищу, главное, чтобы она была правильно приготовлена (об этом уже упоминалось выше).
Нельзя употреблять хлеб, приготовленный из ржаной муки высшего сорта, особенно, если он свежеприготовленный. Однако диетический стол при панкреатите вовсе не исключает употребление хлебных изделий. Главное, чтобы они не были приготовлены из сдобного или слоенного теста, а также изготовлены более суток назад.
Стол 5 при панкреатите также позволяет употреблять в пишу супы, но только вегетарианские. При этом готовить их следует непосредственно из протертых на терке овощей. Мясные и рыбные супы употреблять в пищу нельзя. А для улучшения вкусовых качеств в вегетарианский суп можно добавлять сливочное масло или немного сметаны.
Мясо и птица также должны присутствовать в рационе больного, ведь в них содержится много белка, который просто необходим человеческому организму. Однако употреблять в пищу можно только нежирные сорта мяса, например, кролика, говядину, курицу, индейку и телятину.
При этом мясо перед приготовлением необходимо правильно подготавливать – избавлять от прожилок, сухожилий, пленки и шкуры. Желательно употреблять мясо в измельченном виде. Так оно лучше воспринимается желудком.
Жарить мясо ни в коем случае нельзя. Его можно запекать, но лучше всего отдавать свое предпочтение мясу, приготовленному на пару. Из него можно приготовить котлеты, пюре, суфле, кнели и прочие разновидности мясных блюд.
Запомните! Утка, гусь и свинина – главные враги человека, больного панкреатитом. Их употребление строго настрого запрещается, причем как в жареном виде, так и в отварном!
Стол номер 5 при панкреатите также разрешает употреблять рыбу. Однако и здесь следует отдавать предпочтение нежирным сортам. Тушеная, жареная, соленая, вяленая и копченая рыба находятся под запретом. Так же запрещено употреблять в пищу икру и рыбные консервы.
Что касается молочных продуктов питания, то здесь можно употреблять в пищу практически все их виды. Исключением лишь являются те продукты, с высоким содержанием жира и сахара. Молоко лучше пить пастеризованное с процентным содержанием жира не более 1,5%. Из него также можно готовить молочный суп с добавлением круп и фруктов.
Очень полезен при панкреатите творог, но не жирный. Он хорошо переваривается желудком и при этом содержит в себе множество микро и макроэлементов, необходимых для нормального функционирования организма.
Диета стол 5 при панкреатите предполагает обильное питье. Жидкость наполняет желудок, утоляя чувство голода, но при этом не раздражая его слизистую. Вода, употребляемая больным панкреатитом, должна быть очищенная от сточных загрязнений. А так как качество водопроводной воды требует желать лучшего, то необходимо употреблять бутилизированную воду, желательно минеральную без газов.
Но помимо обычной воды диета п5 панкреатитом рекомендует употреблять отвар из шиповника, который оказывает противовоспалительное действие и предотвращает обострение болезни. Чай также можно, но только некрепкий и без добавления сахара. Еще разрешается употреблять фруктовые напитки (компоты, морсы, соки ит.д.), но несладкие.
Что касается жиров, то больным панкреатитом разрешено употреблять сливочное и растительное масло в небольшом количестве. Остальные виды жиров находятся под запретом.
Не рекомендуется употребление сильносоленых и приправленных блюд. Копченое и острое также не разрешается.
Диета при панкреатите поджелудочной железы примерное меню
 Когда обостряется панкреатит диета 5 начинает соблюдаться только после двухдневной голодовки. Ниже приведено примерное меню, которого может придерживаться каждый больной панкреатитом (оно может корректироваться в зависимости от самочувствия пациента):
Когда обостряется панкреатит диета 5 начинает соблюдаться только после двухдневной голодовки. Ниже приведено примерное меню, которого может придерживаться каждый больной панкреатитом (оно может корректироваться в зависимости от самочувствия пациента):
- завтрак: кусочек отварной нежирной говядины либо винегрет, можно скушать еще кусочек подсушенного ржаного хлеба;
- второй завтрак: горсть сухофруктов или чай с печеньем, приготовленным из твердых сортов пшеницы;
- обед: порция вегетарианского супа, приготовленного их протертых овощей, отварная рыба, тушеные овощи;
- полдник: кисель и творожная запеканка;
- ужин: филе птицы (можно приготовить на пару или отварить), небольшая порция макарон и некрепкий чай либо компот.
Такое питание может соблюдаться на протяжении недели или более, пока состояние больного не нормализуется.
Отзывы о «Диета при панкреатите – стол номер 5п»
Если у вас возникнет вопрос о том, какой номер диеты при панкреатите нужно соблюдать, то вам следует почитать отзывы тех людей, которые уже не один год борются с этой болезнью. Судя по ним только диета 5 при панкреатите поджелудочной железы позволяет добиться положительных результатов.
Как утверждает большинство людей, столкнувшихся с данной напастью, благодаря именно этой диете происходит быстрое восстановление. Болевые ощущения исчезают уже через несколько дней. При этом ее рацион настолько разнообразен и богат питательными веществами, что во время лечения вовсе не ощущаешь чувство голода.
Рецепты блюд диеты номер 5п
Если у человека имеются проблемы с поджелудочной железой, это совершенно не означает, что он должен голодать или невкусно питаться. Диета 5п стол меню при панкреатите рецепты имеет разнообразные и может порадовать даже самого требовательного гурмана.
Например, для тех, кто ни дня не может прожить без спелых и сочных фруктов, идеально подойдет фруктовый салатик. Готовиться он из следующих ингредиентов:
- клубники;
- бананов;
- мандаринов;
- киви;
- нежирной сметаны.
Фрукты следует нарезать кубиками или же соломкой, поместить в салатник, заправить сметаной и хорошенько перемешать. Кушать такой салат следует сразу же после приготовления. Если он постоит несколько часов, то начнется процесс окисления и фрукты слегка подпортятся. А в таком состоянии их употреблять в пищу нельзя.
На обед можно приготовить вкусного морского окуня. Чтобы его приготовить вам потребуется кастрюля с водой и:
- зелень;
- морковь;
- лук;
- соль.
Порежьте рыбу на порциональные кусочки, положите их в кастрюлю с водой, добавьте нашинкованный лук и натертую на терке морковь. Доведите все до кипения, подсолите и дайте повариться на медленном огне еще минут 10-15. После чего вытащите рыбу (бульон можно использовать для приготовления супа для других членов семьи) и украсьте ее рубленой зеленью.
Помните, что употреблять пищу холодной или горячей нельзя, поэтому перед тем, как кушать рыбу, дайте ей слегка приостыть.
Как выбирать продукты при диете 5п?
Диета при панкреатите стол №5 требует использование только свежих продуктов питания. Любой просроченный или слегка подпорченный продукт может привести к обострению болезни, поэтому следите за тем, чтобы на овощах и фруктах отсутствовали видимые следы повреждения.
Кроме того, если вы употребляете мясо или рыбу, следите за тем, чтобы в ней содержалось меньше концентратов. Поэтому приобретайте данные продукты у проверенных источников.
Хлеб покупайте вчерашний, а если вы любите сладенькое, то отдавайте свое предпочтение галетному печенью. Оно является диетическим и хорошо подходит для тех, кто имеет проблемы с пищеварением.
Полезное видео о панкреатите
Если вы страдаете от такого заболевания, как панкреатит, то, наверняка, вам будет интересно знать о том, как можно избежать обострения болезни и что делать, если это все таки случилось.
pankreotit-med.com
Диета 5 при панкреатите | Компетентно о здоровье на iLive
Суть диеты
Данная диета была разработана в специализированном институте питания под руководством медиков для людей, страдающих поражением поджелудочной железы, как в острой, так и в хронической форме.
Стол №5 – это обобщенная методика питания, которая имеет свои подтипы:
- Стол №5а назначается людям с диагнозом острый гепатит и/или холецистит (обострение хронического течения).
- Стол №5щ назначается пациентам с диагнозом постхолецистэктомический синдром, период обострения.
- Стол №5 л/ж — липотропно-жировая диета — назначается пациентам с диагностированием патологических изменений в печени, при наличии застойных явлений.
- Стол №5 р — назначается пациентам после удаления желудка по поводу его язвенных поражений.
- Стол №5 п – вводится в протокол лечения больного с диагнозом панкреатит.
В данной статье мы постараемся более подробно рассмотреть именно стол №5 п. Суть диеты в ее щадящем действии на органы пищеварительного тракта, в том числе на секреторные функции поджелудочной железы. Разработанное сочетание продуктов дает возможность предупредить развитие жировой инфильтрации. Ограничение в питании позволяет не допустить начало и прогрессирование дистрофических процессов в клетках, как печени, так и интересующей нас железы.
Тщательно разработанная диета с допущенными и запрещенными продуктами способствует уменьшению раздраженности желчного пузыря.
Основу рациона такого больного составляют легкие, протертые блюда, которые подаются только в теплом виде. Температурные показатели пищи должны быть близкими к температурным показателям тела человека. Такой комплекс мероприятий призван уберечь пациента от повышенных нагрузок и раздражения слизистой физического, термического и химического характера.
Вид обработки продуктов – варка, паровой способ обработки, в редких случаях – запекание.
Суточные изменения рациона связаны с увеличением количества белковой пищи, снижением объемов потребляемого жира и углеводов.
Из рациона такого больного в обязательном порядке исключаются продукты, способные стимулировать повышенную выработку секретов пищеварительных желез. К таким преимущественно относятся продукты с высоким содержанием грубой клетчатки, а также специи и пряности.
Суточный объем продуктов дробят на четыре – шесть приемов пищи, с интервалом в три – четыре часа.
Но данная диета имеет и свои подразделы:
- Часть один вводится в протокол патологии при остром панкреатите или в момент обострения хронической формы заболевания.
- Часть два вводится в протокол купирования проблемы при хроническом протекании патологии, в период ремиссии, а так же в случае улучшения состояния после обострения заболевания.
- Первый вариант диеты назначается пациенту с третьих – четвертых суток после начала купирования приступа, когда основная острота пошла на спад.
Энергетическая ценность потребляемых продуктов в сутки снижается до 1,5 – 1,7 тыс. ккал.
При этом допускается:
- Белков – 80 г. Из них третья часть отводится белкам животного происхождения, остальная – растительного.
- Углеводов – 200 г. Из них на протяжении всего дня может быть принято только около 25 г сахара.
- Жиров – около 50 г. Из них четвертая часть растительного происхождения.
- Соли – от 8 до 10 г.
- На протяжении суток количество потребляемой жидкости должно выйти на уровень полутора литров.
В данной диете более жесткие ограничения. К разрешенным продуктам относят:
- Не более 50 г пшеничных сухариков в сутки.
- Из мяса отдается предпочтение птице, крольчатине и говядине. При этом следует отбирать кусочки, лишенные фасций, сухожилий и пленок.
- Не жирные кусочки рыбы, измельченные в гомогенную массу. На их основе готовятся котлеты, тефтельки, кнедлики и так далее.
- Допускается в меню паровой белковый омлет. Но не более одного – двух белков в сутки. При вводе в блюдо суточно можно использовать только половину желтка.
- Свежий творог или блюда из него: творожной массы или суфле.
- Молоко только для приготовления других блюд.
- Из жиров в питание допускается небольшое количество рафинированного растительного масла, а так же сливочное масло, которые вводятся в готовые блюда.
- Разрешены легкоперевариваемый каши. Это протертые каши или размазня (гречка, геркулес).
- Из овощей в рацион такого больного допускается только картофель, цветная капуста, брокколи, кабачки и морковь. Но исключен их прием в сыром виде. Обязательна термическая обработка с дальнейшим перетиранием в гомогенную массу.
- Из первых блюд разрешены супы и крем — супы, но приготовленные на воде или легком мясном бульоне. Их готовят на базе таких круп как манка, овсянка, рис, перловка, гречка.
- Из сладких блюд можно назвать фруктово – ягодные соусы, но не кислые.
- Из напитков: минеральная вода без газа, протертые компоты, некрепкий чай, фреши, муссы, отвар из шиповника, кисели или желе. При их приготовлении сахар желательно заменить на его аналоги: ксилит или сорбит.
Второй вариант диеты назначается больному в фазе затихающего обострения при хроническом состоянии болезни с пятых — седьмых суток после более жесткой диеты в виде первого варианта купирования обострения. Или на фоне ремиссии болезни – на протяжении двух – четырех месяцев.
Энергетическая ценность потребляемых продуктов в сутки становится более привлекательной и приближается к норме — до 2,45 – 2,7 тыс. ккал. При этом допускается:
- Белков – до 140 г. Из них шестая – седьмая часть отводится белкам животного происхождения, остальная – растительного.
- Углеводов – до 350 г. Из них на протяжении всего дня может быть принято только около 40 г сахара.
- Жиров – около 80 г. Из них пятая часть растительного происхождения.
- Соли – до 10 г.
- На протяжении суток количество потребляемой жидкости должно выйти на уровень полутора литров.
В данной диете ограничения несколько мягче. Они затрагивают период, когда больной постепенно выходит из тяжелого состояния или, при хронической болезни, поддерживает свой пищеварительный тракт в состоянии ремиссии. К разрешенным продуктам относят:
- Хлебобулочные изделия, изготовленные накануне или двух – трехдневной давности. Мука пшеничная. Несдобное печенье.
- Из мяса отдается предпочтение птице, крольчатине и говядине. При этом следует отбирать кусочки, лишенные фасций, сухожилий и пленок. Кожу в процессе приготовления не используют.
- В основном морская рыба (не жирных сортов). Филе измельчается до гомогенной массы. На ее основе готовятся котлеты, суфле, тефтельки, заливное, кнедлики и так далее.
- Допускается в меню паровой белковый омлет. Но не более одного белка в сутки. При вводе в блюдо можно использовать как белок, так и желток.
- Свежий творог низкой жирности или блюда из него: творожной массы или суфле.
- Немного молока, если организм больного его нормально воспринимает. Для приготовления других блюд.
- Молочнокислые продукты.
- Из жиров в питание допускается небольшое количество рафинированного растительного масла, а так же сливочное масло, которые вводятся в готовые блюда.
- Разрешены легкоперевариваемый каши, приготовленные на чистой воде или с добавлением части молока. Это протертые каши или размазня (гречка, манка, геркулес, рис).
- Из овощей в рацион такого больного допускается только картофель, цветная капуста, брокколи, кабачки и морковь. Но исключен их прием в сыром виде. Обязательна термическая обработка с дальнейшим перетиранием в гомогенную массу.
- Из первых блюд допускаются крем — супы и классические супы, но приготовленные на воде, молоке, разбавленном водой, или легком мясном бульоне. Их готовят на базе таких круп как манка, гречаная мука, овсянка, рис, перловка, гречка.
- Из сладких блюд можно назвать сладкие фрукты и ягоды, фруктово – ягодные соусы (не кислые), пастила, зефир, мармелад.
- Из напитков: минеральная вода без газа, протертые компоты, некрепкий чай, фреши, муссы, отвар из шиповника, кисели или желе. При их приготовлении сахар желательно заменить на его аналоги: ксилит или сорбит.
Диета 5 при панкреатите и холецистите
Холецистит – заболевание, обусловленное воспалительным процессом, поражающим ткани желчного пузыря. При этом медики достаточно часто отмечают, что впоследствии этот процесс затрагивает и поджелудочную железу, провоцируя развитие панкреатита.
В принципе диетическое питание при наличии в анамнезе человека одного или другого заболевания практически аналогично. Диета 5 при панкреатите и холецистите имеет свой список допущенных к потреблению продуктов питания, такой же список имеется и для запрещенных блюд и продуктов.
Из напитков разрешен отвар из ягод шиповника, теплый некрепкий чай, соки, приготовленные из фруктов и ягод, имеющих не кислый вкус. Преобладающий объем в рационе должны занимать белки.
Разрешены супы – пюре и каша – размазня, протертые мясные и рыбные блюда, слегка подсохший белый хлеб, белковый паровой омлет.
Следует убрать из рациона жирные, копченые, пряные и соленые блюда. Не допустим прием свежей выпечки, в том числе сдобы, тортов с масляными кремами, других кондитерских изделий.
Метод термической обработки продуктов: пар, варка в воде.
Как правило, медики настоятельно рекомендуют своему пациенту придерживаться диеты от полугода до года. Все зависит от тяжести поражения, которому подверглась железа, но этот период не менее двух – трех месяцев.
В ряде случаев, когда заболевание находится в хронически тяжелом состоянии, больному приходится сидеть на диете всю оставшуюся жизнь.
При этом продукты, попадающие на стол больного, должны быть свежими и высокого качества.
[5], [6], [7], [8], [9], [10], [11], [12]
Диета 5 при хроническом холецистите
Лечебное питание – базовая составляющая ряда терапевтических протоколов. Ни для кого не секрет, что пища может, как лечить, так и привести к серьезным осложнениям в здоровье человека. Особое внимание она заслуживает в ситуации, когда дисфункция затрагивает один или несколько органов пищеварительной системы. Диета 5 при хроническом холецистите (воспалении желчного пузыря) направленна на обеспечение сниженной функциональной нагрузки на желчевыводящую систему.
Она предполагает исключения ряда продуктов и блюд из рациона больного. При этом табу распространяется и на способ их обработки. Никаких жареных, копченых и соленых блюд. В первые дни после приступа, лечащий врач может назначить своему пациенту полное голодание с потреблением небольшого количества воды, минералки без газа или несладкого чая, отвара шиповника.
Далее, после снятия болевого синдрома и улучшения состояния слизистой, список диетических продуктов может быть расширен, но ограничений в питании, все равно, необходимо придерживаться и далее. При любой ситуации больной должен слушать доктора и точно выполнять все его требования и рекомендации. Только так можно добиться скорейшего достижения ожидаемого результата.
[13], [14], [15], [16]
Диета 5 п при панкреатите
При диагностировании любой патологии, связанной с пищеварительным процессом, больному корректируется питание. Назначается диета 5 п при панкреатите. При этом основным показанием ее применения является острая, хроническая форма заболевания, а так же обострение хронического панкреатита.
Суть ограничений в назначении низкокалорийной, легкой в переваривании пищи, богатой белком, витаминами и минералами. При этом диета – это основа лечения. Без выполнения необходимых ограничительных требований говорить об эффективном лечении не приходится.
Чтобы побороть болезнь или вернуть ее в состояние ремиссии, следует с точностью выполнять все рекомендации своего лечащего доктора.
При острой фазе заболевания или в момент обострения, больному придется поголодать, принимая только разрешенную врачом жидкость. Это снимет раздражение слизистой, позволит разгрузить пищеварительную систему. Только спустя несколько дней (от одного до четырех), после того как обострение пошло на убыль, пациенту разрешается расширить ассортимент блюд и продуктов на своем столе. То есть от диеты № 5 (первый вариант), пациента переводят на диету № 5 (второй вариант). Если у больного период ремиссии, ему может быть рекомендовано стол № 5 (второй вариант) изначально. Их отличия один от другого уже были описаны выше в данной статье.
Главный постулат – исключению подлежат продукты, способные спровоцировать повышенное газообразование, состоящие из большого количества грубой клетчатки, вещества, раздражающе действующие на слизистую тракта. К табу так же относится блюда и продукты, вызывающие активизацию выработки секреции поджелудочной железы и других секретов.
Какие продукты допускаются к приему, а про которые придется забыть, и надолго, мы более подробно вспомним ниже.
Цель данного ограничения – привести, по возможности, в норму функцию поджелудочной железы и всего пищеварительного тракта человека.
[17], [18], [19], [20], [21], [22], [23]
Диета 5 при обострении хронического панкреатита
Если в анамнезе больного диагностирован хронический панкреатит, то при помощи питания, больной способен самостоятельно поддерживать состояние своего организма в фазе ремиссии. Но если по какой либо причине произошел сбой, происходит рецидив и болезнь возвращается.
Чтобы быстрее купировать возникшую проблему, пациенту назначается, при обострении хронического панкреатита, диета 5.
При этом в первые сутки – двое больного держат на «голодном пайке», позволяя пить только воду (теплый чай) или отвар из ягод шиповника. Чтобы поддержать уровень минералов в организме человека, допускается прием такой минеральной воды как «Боржоми» или ее аналоги. Стоит лишь помнить, что принимаемая жидкость не должна содержать пузырьков углекислого газа.
Только если доктор убедился, что состояние больного стабилизировалось, он позволяет перейти на подбор продуктов, оговоренных диетой №5 п (первый вариант) и только впоследствии, при запланированном течении лечения, доктор дает добро на прием блюд, разрешенных диетой №5 п (второй вариант).
Постепенно человек переходит от протертой пищи к не протертой, но еще около года (если не будет новых обострений) пациенту необходимо отказывать себе в сдобе и пирожных, в жирном, жареном, копченом и ряде других блюд.
[24], [25], [26], [27], [28], [29], [30], [31], [32], [33]
Диета 5 при панкреатите у детей
Если рассматриваемый в данной статье диагноз поставлен еще маленькому растущему организму, то, что естественно, его протокол лечения, и особенно питание, должны быть подобраны таким образом, чтобы не тормозить маленького пациента в развитии и росте. Ведь не секрет, что от того, что кушает ребенок, во многом зависит его состояние здоровья и уровень развития.
Поэтому диета 5 при панкреатите у детей разработана с оглядкой на эти факторы. Кормить такого малыша следует небольшими объемами, но часто.
Основу его питания должны составлять протертые мясные и рыбные блюда. Преимущественно это должен быть кролик, индейка, курица, возможна телятина. Исключить тяжелое в переваривании мясо (свинину, гуся, говядину, баранину, утку). Способ приготовления всех блюд: готовка при помощи пара и отваривание в воде.
В период обострения малышу можно давать паровой белковый омлет, если болезни находится в периоде ремиссии, то данное блюдо можно готовить из целого яйца, не отделяя желтка.
Такому пациенту следует давать натуральный творожок, необходимо лишь следить, чтобы он был невысокой жирности. Если ребенок будет понемногу кушать данный продукт – это позволит восполнить потребности его организма в костном кальции.
Чтобы порадовать маленького пациента, при этом не нанести урон его организму, в творог можно добавить запеченные овощи (например, морковь, тыкву) или фрукты (например, яблоко, грушу, персик, абрикос). Запеченные фрукты, особенно яблоко, будет еще и эффективной профилактикой в предупреждении анемии.
Из жиров допускается использовать только небольшое количество сливочного и растительного масла и то только в качестве дополнения к готовящемуся блюду.
В идеале первое блюдо для такого пациента выглядит как овощное ассорти, проваренное в воде и взбитое блендером. В итоге малышу достается суп-пюре, а благодаря большому разнообразию овощей, то, подключив фантазию и/или опыт, малыша можно радовать их различным сочетанием. Если на дворе зима, то свежие ингредиенты можно заменить замороженными.
Исключить из рациона ребенка полуфабрикаты, колбасу, бобовые, копченые и консервированные продукты, грибы, шоколад и карамель, газированные и кислые напитки.
Чтобы порадовать малыша сладеньким, ему можно предложить зефир или мармелад, естественно, из натуральных продуктов.
[34]
Меню диеты при панкреатите
Первое время после обнаружения заболевания пациенту или его родным достаточно тяжело будет правильно составить суточное меню. Чтобы облегчить этот процесс, мы готовы предложить один из вариантов недельного меню диеты при панкреатите.
Понедельник
Завтрак:
- Картофельное пюре.
- Мясная паровая котлета.
- Чай с молоком.
- Зоологическое печенье.
Ленч:
- Протертый творог.
- Кисель.
Обед:
- Мясной бульон с овощами.
- Рыбное суфле.
- Гречневая каша.
- Компот из свежих протертых яблок.
Полдник: фреш с сухариками.
Ужин:
- Каша манная молочная – 300 г.
- Белковый паровой омлет.
- Зеленый чай с печеньем и кусочком мягкого сыра.
Непосредственно перед отходом ко сну – полстакана минеральной воды «Боржоми» с выпущенным газом.
Вторник
Завтрак:
- Каша овсяная протертая с фруктовым соусом.
- Отвар из ягод шиповника.
Ленч: запеченное яблоко.
Обед:
- Суп протертый гречневый.
- Мясное фрикасе с морковным пюре.
- Компот фруктовый.
Полдник: настой шиповника с сухариками.
Ужин:
- Манный пудинг.
- Чай с ломтиком лимона и кусочком сыра.
Непосредственно перед отходом ко сну – стакан ацидофильного молока.
Среда
Завтрак:
- Мясной рулет, нафаршированный яичным омлетом.
- Отварной бурак перетертый.
- Компот из сухих фруктов.
Ленч: теплый зеленый чай с сухариком.
Обед:
- Уха с рыбными фрикадельками.
- Картофельное пюре со сметанным соусом.
- Кисель яблочный протертый.

Полдник: Пюре яблочное с взбитым белком.
Ужин:
- Овощное пюре.
- Мясные кнедлики.
- Отвар шиповника с сахаром и сухариками.
Непосредственно перед отходом ко сну – стакан фруктового киселя.
Четверг
Завтрак:
- Жидкая протертая рисовая каша.
- Некрепкий чай с галетой.
Ленч: творожно-фруктовая запеканка с чаем.
Обед:
- Суп-пюре с лапшей и брокколи.
- Картофельное пюре.
- Котлета рыбная, приготовленная на паровой бане.
- Отвар, приготовленный на ягодах шиповника.
Полдник: молочное желе.
Ужин:
- Каша гречневая размазня.
- Сырок мясной.
- Фруктовый кисель с сухариками.
Непосредственно перед отходом ко сну – полстакана «Боржоми».
Пятница
Завтрак:
- Овощное пюре.
- Гречневый пудинг с протертым постным мясом.
- Фруктовый мусс.
Ленч: молочное желе.
Обед:
- Суп овсяный слизистый.
- Рис отварной протертый.
- Фрикасе мясное.
- Кусочек черного хлеба.
- Компот на сухофруктах.
Полдник: Яблочное суфле.
Ужин:
- Творожно-рисовый пудинг.
- Слегка подслащенный чай. Можно добавить кусочек лимончика или лайма.
Непосредственно перед отходом ко сну – стакан некислого фруктового сока. Первое время можно разбавлять его водой.
Суббота
Завтрак:
- Картофельно-яичная запеканка с соусом бешамель.
- Молочный кисель с зоологическим печеньем.
Ленч: яблоко, запеченное с корицей.
Обед:
- Суп-пюре овощной с мясными фрикадельками.
- Отварная вермишель-запеканка.
- Мясные кнедлики.
- Минеральная вода «Славяновская» без газа.
Полдник: белковый паровой омлет.
Ужин:
- Овощное пюре.
- Снежки рыбные.
- Слегка подслащенный чай с печеньем.
Непосредственно перед отходом ко сну – стакан кефир.
Воскресенье
Завтрак:
- Запеканка из вермишели.
- Печеночный паштет.
- Стакан минеральной воды без газа.
Ленч: творожно-тыквенная запеканка с чаем.
- Обед:
- Суп – ассорти из овощей.
- Пюре из цветной капусты.
- Рыбное фрикасе.
- Компот фруктовый протертый с сухарями.
Полдник: запеченные фрукты.
Ужин:
- Овощное пюре — ассорти.
- Мясной снежок.
- Зефир.
Непосредственно перед отходом ко сну – стакан молочного киселя.
Рецепты диеты 5
Чтобы не допустить возврата заболевания или способствовать скорейшему выздоровлению, необходимо выдержать данное диетическое питание. Следует точно выполнять и рекомендации по приготовлению блюд, составляющих рацион больного. Не лишним будет познакомиться с нюансами термической обработки продуктов и изучить рецепты диеты при панкреатите.
Несмотря на достаточно жесткие ограничения, меню при таком заболевании способно быть разнообразным. Приведенная ниже рецептура может быть применена как в случае диагностирования панкреатита, так и при распознании холецистита.
[35], [36], [37]
Пудинг мясной паровой
Для приготовления понадобится:
- Любое постное мясо – 250 г
- Масло сливочное – 40 г
- Вода – 100 мл
- Яйцо сырое – одно
- Манная крупа – 20 г.
Последовательность приготовления:
- Мясо отварить до готовности.
- Не менее двух раз измельчить в мясорубке.
- Ввести в фарш манку, воду и яйцо. Все ингредиенты хорошенько перемешать.
- Фарш отбить.
- Форму для запекания смазать сливочным маслом и выложить мясной фарш.
- Довести до готовности, используя паровую баню.
Гречневая каша – размазня
Для приготовления понадобится:
- Гречневая крупа – 50 г
- Легкий мясной бульон – 250 мл
- Соль с разрешения врача
Последовательность приготовления:
- Для получения жидкости, на которой будет приготовлена каша, в воде отваривают мясо. Чтобы бульон стал менее тяжелым, его следует сначала остудить. С поверхности аккуратно снять застывший жир.
- Жидкость отцедить и разбавить водой, объемом в два раза большим, чем взятый бульон.
- Емкость с жидкостью поместить на огонь и дождаться закипания.
- Гречневую крупу хорошенько промыть. Ввести в закипевшую жидкость.
- После того как состав загустеет, емкость накрыть и блюдо на слабом огоньке томить приблизительно один час.
- Перед окончанием варки практически готовое блюдо слегка посолить (если соль разрешена доктором).
- Слегка остудив, протереть через сито.
- Перед подачей на стол добавить кусочек сливочного масла.
Чтобы ускорить процесс приготовления, гречневую крупу можно заменить гречневой сечкой.
[38], [39]
Фруктовые снежки
Для приготовления понадобится:
- Белок одного яйца
- Клубника или персик (можно подобрать и другой фрукт по вкусу, но соответствующей консистенции) – 100 г
- Пшеничная мука – 20 г
- Вода – 120 г
- Сахар – 30 г
- Ваниль на кончике ножа
Последовательность приготовления:
- Охлажденный яичный белок взбить в крутую пену.
- Очень аккуратно ввести сахар (сахарную пудру или заменитель) и ванилин. Все перемешать.
- В кастрюльке закипятить воду и ложкой выкладывать в нее белковую массу. Крышку закрывают.
- Спустя минуты четыре снежок переворачиваю, и под закрытой крышкой выдерживают еще четыре минуты.
- После этого готовый продукт шумовкой вынимают из воды, давая стечь лишней жидкости.
- Выложить снежки на блюдо и сверху залить клубничным соусом. Его можно приготовить, взбив блендером сахар (10 г), клубнику и муку.
Кисель из фруктов
Для приготовления понадобится:
- Фрукты, например, черная смородина (можно сушеные, можно свежие) – сушеная — 15 г, свежая – несколько больше
- Картофельная мука (крахмал) – 8 г
- Сахар – 10 г
Последовательность приготовления:
- Ягоды хорошо пересмотреть и вымыть.
- Перебранные, залить стаканом воды и, поставив на плиту. Варить до полного размягчения ягод.
- Состав немного остудить, отделить жидкость.
- Крахмал соединить с холодной водой и хорошенько перемешать. Соотношение воды и крахмала должно составлять 4 : 1.
- В отцеженную кипящую жидкость аккуратно ввести разведенный крахмал.
- Подсластить и подождать когда снова закипит.
Диетический кисель следует готовить только так. Добавлять фруктовое пюре в процессе приготовления не рекомендуется. После того как кисель разлили по чашкам, напиток желательно притрусить сахарной пудрой. Это убережет поверхность от образования кисельной пленки.
Персиково-банановый торт без выпекания
Для приготовления понадобится:
- Один спелый банан
- Один спелый персик
- Низкокалорийный йогурт – 250 мл
- Сухое печенье
- Желатин – 15 г
- Вода – 200 мл
Последовательность приготовления:
- Желатин замочить горячей водой и оставить на незначительное время, чтобы разбух.
- Постепенно вводить, помешивая, йогурт. Полученную массу взбить.
- Взять форму. Застелить ее алюминиевой фольгой.
Начинаем формировать торт, выкладывая послойно:
- Печенье на дно формы.
- Следом печенье залить йогуртом. Выливаем третью часть имеющегося объема.
- Выкладываем порезанный банан.
- Снова йогуртовый крем.
- Слой персика.
- Заканчиваем йогуртовым слоем.
- Форму поместить в холодное место для застывания. Например, в холодильник.
Паровой омлет
Для приготовления понадобится:
- Яйцо (или один белок) – 2 шт
- Вода – 80 мл
- Масло сливочное – 5 г
- Соль – 1 г
Последовательность приготовления:
- Содержимое яйца слегка взбить.
- В массу ввести воду и соль. Хорошо, но аккуратно перемешать.
- Состав отбросить на сито и отцедить. Это позволит избавить продукт от белковых узлов.
- Процеженное яйцо поместить в порционную емкость и приготовить с применением пара. Залитый слой должен быть меньше четырех сантиметров. Большая высота блюда не даст возможности нормально приготовиться. В яичной смеси могут остаться жизнеспособные микробы.
- При подаче на стол необходимо верх омлета сбрызнуть растопленным сливочным маслом.
Манка на мясном бульоне
Для приготовления понадобится:
- Легкий мясной бульон – 400 мл
- Морковь – 4 г
- Манка – 20 г
- Соль – 1 г
- Лук репчатый – 4 г (при желании его можно и не класть)
- Петрушка — пару веточек
Последовательность приготовления:
- Приготовить бульон, отварив вместе с мясом петрушку, лук и морковь. Жидкость можно слегка присолить.
- Бульон остудить и снять с верха образовавшийся жир, хорошенько отцедить. Это позволит сделать жидкость менее жирной и более легкой.
- Его снова поставить на огонь и закипятить.
- Тонкой струйкой, постоянно помешивая, постепенно всыпать манную крупу.
- Варить до полной готовности.
- Перед подачей на стол добавить измельченную петрушку.
Панкреатит — воспаление, поражающее ткани поджелудочной железы, принимающей участие в процессе пищеварения. Поэтому диета 5 при панкреатите является неотъемлемой частью лечебного процесса, проводимого при купировании данного заболевания. Если в отношении себя или своих близких пришлось услышать диагноз панкреатит, то игнорировать рекомендации лечащего врача о корректировании питания, с введением необходимых ограничений, не стоит. Ведь игнорирование диеты сведет на нет и все медикаментозное лечение. При этом проблема может усугубиться, наградив организм нежелательными осложнениями. Комплексный же подход к лечению, на фоне выполнения требований диеты, позволит быстрее справиться с проблемой и защитить организм больного от негативных последствий.
ilive.com.ua
химический состав и энергоценность, показания, примерное меню на неделю, рецепты вкусных блюд, отзывы
Диета 5 при хроническом панкреатите направлена на уменьшение выработки ферментов поджелудочной железы, на устранение воспаления и восстановление нормального функционирования указанного органа.

Диета 5 при хроническом панкреатите направлена на уменьшение выработки ферментов поджелудочной железы.
Химический состав и энергоценность
Достижение полного спокойствия железы достигается грамотным подбором химического состава потребляемых блюд, соблюдением правил приготовления и приема пищи.
Диетический стол больного хроническим панкреатитом должен быть питательным, сбалансированным, но щадящим для поджелудочной железы. Ежедневный рацион следует составлять с преобладанием белков, с ограничением жирной пищи и растительной клетчатки.
Химический состав блюд и их энергетическая ценность при хроническом панкреатите должны умело сочетаться и не противоречить главной цели лечебной диеты.
Суточная калорийность потребляемой пищи у больного без большой физической нагрузки не должна быть выше 2500-2600 ккал.
Учеными предложен такой химический состав ежедневного суточного рациона диеты больного панкреатитом в хронической форме:
- белковая пища животного происхождения — 120-150 г;
- соль — не должна превышать 8-10 г;
- вода — не менее 1,5-2 л;
- растительные масла и блюда из животных жиров — 80-90 г;
- углеводистые соединения — 100 г.

Соль — не должна превышать 8-10 грамм.
Диета при хроническом панкреатите приближена к здоровому питанию человека с небольшими ограничениями. Ее соблюдение должно продолжаться всю оставшуюся жизнь больного.
При панкреатите соки можно употреблять в ограниченном количестве.
Показания
Лечебная диета показана при следующих заболеваниях органов пищеварения:
- хроническом панкреатите;
- хроническом гепатите;
- циррозе печени без недостаточности;
- ожирении печени;
- дискинезии желчевыводящих путей;
- холангите, холецистите вне обострения и пр.
Лечебная диета показана при хроническом панкреатите.
Примерное меню
Людям, страдающим панкреатитом в хронической форме, следует придерживаться лечебной диеты 5П по Певзнеру. Главными принципами указанной диеты следует считать:
- Правильное приготовление пищи — методом варки, на пару, тушением, запеканием.
- Дробный прием еды (5-6 раз в сутки) небольшими порциями.
- Уменьшение углеводов.
- Механическое измельчение, перетирание пищи.
- Исключение переедания и голодания.
- Соблюдение временного и температурного режима питания — прием пищи в теплом виде в одно и то же время.
- Использование только разрешенных продуктов.
Продукты в рацион диеты больного хроническим панкреатитом необходимо вводить постепенно, маленькими порциями, ориентируясь на его самочувствие. Диета разрешает употребление в день небольшого количества пшеничного хлеба (200 г) и сахара (20-30 г).
Диета 5 на неделю обеспечивает больному нормальный отток желчи, предохраняет поврежденную поджелудочную железу от нежелательной нагрузки, приводит к быстрому ее восстановлению.
Понедельник
Утро:
- омлет, приготовленный на пару;
- творог;
- чай.
Ленч:
- желе из клубники;
- питьевой йогурт.
День:
- салат из вареной свеклы;
- паровые тефтели;
- рыбный бульон с вермишелью;
- сухарь;
- напиток из разрешенных ягод.

Днём в понедельник выпивается напиток из разрешенных ягод.
Вторник
Утро:
- тушеная тыква с медом;
- банан;
- сухое печенье;
- ягодный морс.

Утром во вторник выпейте ягодный морс.
Ленч:
- кабачок, запеченный в духовке, с добавлением масла;
- отвар шиповника.
День:
- салат из вареных овощей со сметаной;
- отварная куриная грудка;
- вегетарианский борщ из брокколи;
- чай.
Перекус:
- спелая малина;
- питьевой йогурт;
- несладкое печенье.
Ужин:
- отварные макароны;
- кнели куриные;
- отвар шиповника.

На ужин можно выпить отвар из шиповника.
На ночь:
Перекус:
- абрикосовое суфле;
- белый хлеб;
- чай с лимоном.
Вечер:
- отварной кролик;
- измельченный вареный рис;
- морковный сок.

Вечером скушайте отварного кролика.
На ночь:
Среда
Утро:
- домашняя творожная масса с изюмом;
- каша рисовая молочная;
- сухарь;
- напиток из ягод.
Ленч:
- фруктовое несладкое суфле;
- сухое печенье.
Обед:
- бульон из курицы с вермишелью;
- отварная куриная грудка;
- напиток из персиков.

В обед можно сварить бульон из курицы с вермишелью.
Перекус:
- чай со сливками;
- сухое печенье.
Вечер:
- запеченная индейка;
- отварные макароны;
- минеральная вода без газа.
На ночь:
- пюре из персиков.
Четверг
Утро:
- каша овсяная молочная;
- сухари домашнего приготовления;
- разбавленный морковный сок.
Ленч:
- омлет на пару;
- ягодный морс.
День:
- овощные щи из цветной капусты со сметаной;
- отварная телятина;
- протертая клубника;
- фруктовый сок.

Днём приготовьте отварную телятину.
Перекус:
Вечер:
- запеченные овощи;
- сухарь;
- мясной пудинг;
- фруктовый напиток.
Вечером можно покушать запеченых овощей.
На ночь:
Пятница
Утро:
- молочная жидкая каша из манки;
- фруктовый напиток;
- творожное суфле;
- размоченные хлебцы.

Утром будет полезен фруктовый напиток.
Ленч:
- яблоко, запеченное в духовке;
- ягодный кисель.
День:
- куриный бульон с вермишелью;
- припущенные овощи;
- гречневая каша;
- вареная телятина;
- чай.

Днём приготовить гречневую кашу.
Полдник:
- овощной салат со сметаной;
- напиток из фруктов;
- печенье.
Вечер:
- плов из измельченного риса;
- запеченная морковь;
- отварная индейка;
- минералка без газа.
На ночь:

На ночь можно выпить ряженку.
Суббота
Утро:
- каша манная жидкая;
- груша без кожуры;
- ягодный напиток;
- галета.

В субботу утром будет полезна груша очищенная от кожуры.
Ленч:
- творожное суфле;
- персиковый сок.
День:
- суп овсяный;
- рыбная запеканка;
- напиток из сухофруктов;
- печенье.
Полдник:
- творожный пудинг;
- фруктовый сок.
Вечер:
- отварная курица;
- измельченный рис-размазня;
- малиновый нектар.

На вечер отварите курицу.
На ночь:
Воскресенье
Завтрак:
- каша из овсяных хлопьев;
- фруктовый мусс;
- морковный напиток;
- печенье.
Ленч:
- творожная запеканка;
- фруктовый йогурт.

Творожную запеканку употребите на ланч.
День:
- овощной бульон;
- куриный пудинг;
- вареная свекла со сметаной;
- компот из сухофруктов.
Перекус:
- банан;
- напиток шиповника.

Перекусить можно бананом.
Вечер:
- манный пудинг;
- мармелад;
- чай.
На ночь:
- кисель овсяный.
Рецепты вкусных блюд
Питание больного хроническим панкреатитом, строго соблюдающего диету 5 по Певзнеру, может быть не только полезным, но и вкусным.
Первое место в такой диете занимают слизистые супы. Готовятся они из разных овощей, имеющихся дома в наличии. Для этого очищают разрешенные овощи:
- цветную капусту;
- картофель;
- кабачки;
- лук;
- сельдерей;
- морковку и пр.

Из картофеля приготовьте слизистые супы.
Овощи складывают в кастрюлю, заливают 1 л воды и варят до готовности. Затем их измельчают при помощи блендера. При подаче на стол суп можно украсить веточкой зелени.
Можно приготовить рыбу в фольге. Для диеты хорошо подойдет судак, минтай, хек и пр. Очищенная и промытая рыбная тушка выкладывается на фольгу. Сверху добавляется порезанный кольцами репчатый лук, морковь, немного соли. Рыба заворачивается в фольгу и укладывается в духовку. Готовится 30 минут при температуре 200°С. Таким же образом можно приготовить птицу в фольге. Только время приготовления увеличивается в 2 раза.
Диета стол 5. Что можно? Что нельзя?
Диета 5 рецепты блюд на каждый день
Диета больных панкреатитом часто включает котлеты из телятины или курицы, приготовленные на пару. Рецепт такого блюда несложен. Сначала готовят ингредиенты:
- постное мясо — 500 г;
- лук — 1 шт.;
- сырое яйцо — 1 шт.;
- манка — 20 г;
- соль;
- вода — 100 мл.
Телятину или курицу для диеты следует дважды прокрутить через мясорубку. В фарш добавить перечисленные ингредиенты вместе с измельченным репчатым луком. Все хорошо перемешать. Затем нужно сформировать небольшие котлетки, которые укладываются в пароварку. Время приготовления — 30 минут.
Отзывы
Марина, 39 лет, Москва
Болею панкреатитом в хронической форме более 10 лет. Поддерживаю себя диетой 5 по Певзнеру и специальными ферментами. Даже при небольших отклонениях от диеты сразу наблюдается ухудшение самочувствия, появляется жидкий стул, вздутие живота, болезненность в правом подреберье и возле пупка. При возвращении к диете состояние нормализуется.
Михаил, 44 года, Санкт-Петербург
На почве злоупотребления спиртными напитками у меня развился панкреатит с обширным повреждением поджелудочной железы. Со временем болезнь перешла в хроническую форму. Лечащий врач назначил пожизненную диету — лечебный стол 5. Придерживаюсь такого питания уже длительный период времени. Состояние здоровья постепенно улучшилось, пришло в норму. Какого-либо недовольства диета не вызывает, т.к. предлагает широкий ассортимент вкусных напитков, вторых блюд и густых супов.
pankreatit.guru
Панкреатит – симптомы, лечение, диета: ЗОЖ
 Панкреатит — это воспалительный процесс в поджелудочной железе, имеющий дегенеративный характер, т.е. изменяющий структуру железы и нарушающий ее функции. Из-за плохого пищеварения, не усвояемости питательных веществ могут развиться такие заболевания как остеохондроз и атеросклероз сосудов. По статистике число людей, страдающих панкреатитом, имеет тенденцию к росту. К этому, прежде всего, приводит малоактивный и нездоровый образ жизни большинства людей, злоупотребление жирной пищей и фаст-фудом. Внешние факторы, которые негативно воздействуют на поджелудочную железу: прием алкоголя, курение, переедание, лишний вес, инфекции, злоупотребление медикаментами, осложнения от сопутствующих заболеваний.
Панкреатит — это воспалительный процесс в поджелудочной железе, имеющий дегенеративный характер, т.е. изменяющий структуру железы и нарушающий ее функции. Из-за плохого пищеварения, не усвояемости питательных веществ могут развиться такие заболевания как остеохондроз и атеросклероз сосудов. По статистике число людей, страдающих панкреатитом, имеет тенденцию к росту. К этому, прежде всего, приводит малоактивный и нездоровый образ жизни большинства людей, злоупотребление жирной пищей и фаст-фудом. Внешние факторы, которые негативно воздействуют на поджелудочную железу: прием алкоголя, курение, переедание, лишний вес, инфекции, злоупотребление медикаментами, осложнения от сопутствующих заболеваний.Панкреатит острый и хронический
При остром характере заболевания, сильная боль возникает неожиданно в левом боку и захватывает спину с лева. Спазмолитики не способствуют снижению боли, она ослабевает при наклоне вперед или если принять позу сидя. Возможно присутствия ощущений – затруднительное дыхание, давление на ребра (при увеличении поджелудочной железы). Усиливается рвота с горьким или кислым привкусом. При хроническом панкреатите не столь сильная боль возникает после приема в пищу большого количества жирной или жареной пищи и алкоголя. Так же боль может быть вызвана закупоркой выводных потоков желчными камнями. Хронический панкреатит может способствовать развитию раковой опухоли в поджелудочной железе. Организм человека способен самостоятельно вести борьбу с нарушением обмена веществ и продолжительное время человек может не так остро чувствовать боль и другие симптомы болезни. Со временем организм постепенно будет терять запас прочности и сопротивляемость ослабнет. Если пропустить первые звоночки организма о помощи, то присутствует вероятность развития некроза, серьезных изменений и даже необратимый процесс перерождения желейной ткани поджелудочной железы в органическую, приводящий к летальному исходу.Симптомы панкреатита
Если у вас присутствуют следующие факторы недомогания, то возможно это воспаление поджелудочной. — Тошнота при приеме пищи. — Частое отсутствие аппетита, даже после физических нагрузок. — Понос или мягкий стул с присутствием не переваренных частиц съеденной пищи, или жидкие маслянистые выделения без каловых масс желтоватого цвета (дефицит липазы), — Вздутие живота, урчание, из-за попадания части пищи в не переваренном виде из тонкого кишечника в толстый кишечник, в результате чего происходит повышенное газообразование. — Боль с левом подреберье в верхней части живота. — Жажда после еды или по утрам. — Резкая бесконтрольная потеря веса без изменения образа жизни. — Частая повышенная температура тела. — Приступы бессонницы. — Частое желание «по маленькому» после приема пищи. Различная степень этих симптомов может свидетельствовать о степени развития заболевания. Если у вас постоянно наблюдает несколько из вышеперечисленных симптомов, обратитесь к срачу для сдачи анализов.Основные причины панкреатита
Неправильное питание является не столь заметным фактором в повседневной жизни, по сравнению с другими выше перечисленными. Но при длительном злоупотреблении нездоровой пищей наносит непоправимый вред организму, особенно в сочетании с алкоголем и никотином. Если человек мало ест, или довольствуется случайными перекусами – это тоже привлечет неприятности со здоровьем. При первом подозрении на неправильную работу поджелудочной железы, лучше как можно раньше исключить из рациона жирную и жареную пищу, выпечку, сладости и даже сладкие фрукты, так как они повышают уровень сахара в крови, что приводит к дополнительной нагрузке на поджелудочную железу. Огромное влияние на работу желудочно-кишечного теракта и поджелудочной железы оказывает постоянное нервное напряжение и стрессы. Если организм постоянно подвержен волнениям и нервозности, то это рано или поздно вызовет ряд заболеваний. Помните фразу: «Все болезни от нервов»? При волнении выделяется сильнейший гормон стресса – адреналин. В результате глюкоза в большом количестве поступает в кровь, а повышенное содержание сахара – одна из причин заболевания поджелудочной железы. Поджелудочная железа не приспособлена к быстрому расщеплению большого количества глюкозы в крови, и используя весь свой потенциал, быстро изнашивается, что приводит к ухудшению работы органа и развитию диабета. Помимо поджелудочной, стресс так же очень отрицательно сказывается на работе щитовидной железы. Так же развитию панкреатита может способствовать наследственность. Если ваши близкие родственники страдали заболеваниями поджелудочной железы, то вы находитесь в группе риска, и вам особенно важно следить за своим здоровьем, что бы не давать болезни ни одного шанса.Диагностика панкреатита
Для определения степени поражения поджелудочной железы нужно пройти лабораторное исследование – сдать кровь на определение уровня лейкоцитов, глюкозы, мочу – на амилазу и кала – на содержание химотрипсина, трипсина. Дополнительно проводят исследования ферментов печени: щелочная фосфатаза, билирубин – их повышенный уровень покажет наличие желчных камней. С помощью рентгенографии определяют размер поджелудочной. Компьютерная томография или МРТ назначается для определения наличия жидкости в брюшной полости. УЗИ – прояснит состояние общего выводного протока, наличие желчных камней и поможет охарактеризовать структуру железы, уточнить место развития проблемы, увеличение или уплотнение тела, хвоста или головки поджелудочной.Профилактика и лечение панкреатита
Восстановить или поддержать в норме пищеварительную и эндокринную систему помогают занятия спортом в сочетании с диетой и здоровым питанием. Для снятия острых симптомов врачи рекомендуют голодание в течение 2-х дней. Лечебное голодание способствует снижению выработки панкреатического сока и снятию нагрузки с поджелудочной железы. При голодании, для предотвращения обезвоживания рекомендуется выпивать не менее 2-х литров воды в день. Рекомендуется пить отвар шиповника и минеральную воду без газа. А при приступе острого панкреатита больному ставится капельница с болеутоляющими препаратами и ферментами, подавляющими секрецию поджелудочной железы. Для обезболивания используют спазмолитические средства: Но-Шпа, папаверин, баралгин, ибупрофен и аналоги. При наличии высокой температуры используют: аспирин, парацетамол. Иногда назначают антигистаминные препараты: димедрол, атропин и платифиллин. Для снятия раздражения в желудочно-кишечном тракте используют: альмагель, фосфалюгель, а так же средства для снижения выделения соляной кислоты: омез, оцид, гастрозол, пепсидин и другие аналоги. Когда острые приступы болезни отступят, для снижения выработки ферментов и для восстановления функции поджелудочной назначают апротинин или контрикал. Для улучшения процесса пищеварения назначают – панкреатин, мезим, фестал, креон и витамин А для стимуляции секреции поджелудочной. При нарушении экзокринной функции поджелудочной железы назначают препараты инсулина В крайних случаях (при закупорке сосудов, при кисте, при наличии камней, из-за панкреонекроза), которые угрожают жизни пациента, назначается оперативное вмешательство. Важно помнить, что любое заболевание необходимо лечить комплексно. Для этого есть специалисты, которые точно установят степень заболевания и назначат необходимую дозу лекарственных средств. Самолечение серьезной болезни может привести к необратимому процессу: закупорка кровеносных сосудов и желчных протоков, киста железы, сахарный диабет, инфицирование и некроз (омертвение тканей), заражение крови.Диета и правильное питание при панкреатите
 Лучшее средство, которое ускоряет выздоровление больной поджелудочной желез – это строгое соблюдение диеты.
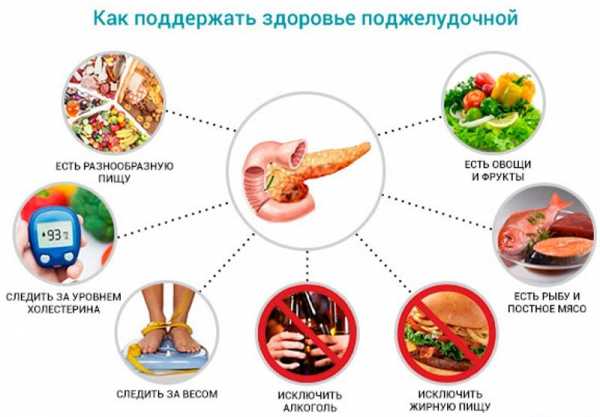
При несоблюдении здорового образа жизни и правильного питания, ни одно лекарство не способно полностью оздоровить организм. При этом стоит учесть, что злоупотребление лекарственными препаратами как минимум подорвет работу других органов организма, в худшем случае вы отравите свой организм. Раздельное питание и соблюдение нормы употребления калорийной пищи в сутки – не маловажный элемент для профилактики обострений панкреатита, гастрита и других заболеваний ЖКТ. Белки и углеводы не нужно употреблять в один прием пищи. Не переедайте. Объем потребляемой пищи должен соответствовать количеству затраченной физической энергии. Больше употребляйте в пищу полезных продуктов:
— Мясо птицы, кролика, рыбу, желательно приготовленные на пару.
— Молочные продукты — не кислый творог с малый содержанием жира, кефир, простокваша.
— Нежирный сыр, омлет.
— Овощи в отварном или запеченном виде.
— Супы с крупой, овощами, макаронными изделиями.
— Каши из риса, овсянка, гречки.
— Растительное или оливковое масло.
— Компоты, кисель.
Лучшее средство, которое ускоряет выздоровление больной поджелудочной желез – это строгое соблюдение диеты.
При несоблюдении здорового образа жизни и правильного питания, ни одно лекарство не способно полностью оздоровить организм. При этом стоит учесть, что злоупотребление лекарственными препаратами как минимум подорвет работу других органов организма, в худшем случае вы отравите свой организм. Раздельное питание и соблюдение нормы употребления калорийной пищи в сутки – не маловажный элемент для профилактики обострений панкреатита, гастрита и других заболеваний ЖКТ. Белки и углеводы не нужно употреблять в один прием пищи. Не переедайте. Объем потребляемой пищи должен соответствовать количеству затраченной физической энергии. Больше употребляйте в пищу полезных продуктов:
— Мясо птицы, кролика, рыбу, желательно приготовленные на пару.
— Молочные продукты — не кислый творог с малый содержанием жира, кефир, простокваша.
— Нежирный сыр, омлет.
— Овощи в отварном или запеченном виде.
— Супы с крупой, овощами, макаронными изделиями.
— Каши из риса, овсянка, гречки.
— Растительное или оливковое масло.
— Компоты, кисель.Народные средства
Для здоровья поджелудочной железы очень полезен кисель из овса и сок свежего картофеля. Для этого нужно промытый овес залить водой и оставить на сутки. Затем слить жидкость, выжать и высушить овес. Высушенный овес нужно измельчить в муку, развести водой и сварить, настоять 20 минут. Затем смесь охладить и процедить. Принимать только свежий кисель. Сок из картофеля, делается с помощью соковыжималки. Вам потребуется 2-3 клубня на 150-200 грамм сока. Пить до приема пищи в свежем виде. Хороший эффект дает травяной чай. Он способствует усилению аппетита, очищает организм от шлаков, оказывает успокаивающее действие в период обострения панкреатита. В его состав входят травы, снижающие воспалительный процесс и болевые спазмы: зверобой, бессмертник, березовые почки и ромашка. Эти травы отлично дополняют и усиливают полезное воздействие друг друга. Рецепт приготовления его прост, а эффект ощущается уже через неделю приема. Столовую ложку смеси трав в равных пропорциях залейте 0.5 литрами кипятка и заварите как черный чай. Дайте чаю настояться не менее 10 минут и пейте. Дополнить лечение и профилактику панкреатита можно использовать народные рецепты из отвара трав. Но при этом травы должны обладать спазмолитическими, желчегонными свойствами. Отвары разных трав следует чередовать не реже чем через два месяца приема. Сборы трав обладающих желчегонными и спазмолитическими свойствами можно купить в аптеках.© Зож-Лекарь: https://zozh-lekar.ru/zhkt/pankreatit-simptomy-lechenie-dieta.html
zozh-lekar.ru
Хронический панкреатит: симптомы и лечение, диета
Панкреатитом называют воспаление поджелудочной. Каждый год возрастает количество людей, которые страдают этим заболеванием. Симптомы и его лечение зависит от сложности воспаления, меры поражения органа.
Обычно болеют панкреатитом люди, злоупотребляющие алкоголем, склонные переедать, увлекающиеся чрезмерно острой и жирной пищей. Все это провоцирующие факторы для поджелудочной, вызывающие воспаление. Хронический панкреатит — это воспаление органа поджелудочной железы, которым люди болеют долгое время. Чаще всего излечения такого заболевания достичь невозможно, можно лишь предотвратить обострения.
Причины возникновения панкреатита
Зачастую у людей, страдающих от панкреатита, его развитию способствовали такие факторы, установить и убрать которые вовсе не сложно.
В девяносто восьми процентах случаев панкреатит спровоцировала алкогольная зависимость или желчекаменная болезнь. В других случаях причиной возникновения заболевания может стать отравление, травма, вирусное заболевание, операция, эндоскопия. Реже, но бывает, что причиной панкреатита мог быть стресс, психическая травма, нервное истощение.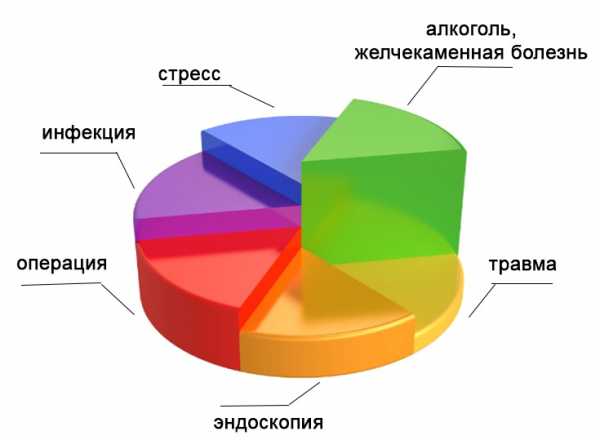
Исследования показали, что один из факторов возникновения панкреатита — курение. У некурящих людей гораздо меньше шансов столкнуться с этой болезнью.
Хронический панкреатит. Его симптомы
В хроническом проявлении панкреатит характеризуется воспалением поджелудочной, во время которого возникают нарушения структуры тканей органа.
По мнению врачей хронический панкреатит отличает то, что в результате устранения причин, вызвавших заболевание и всех возможных факторов, которые бы могли его провоцировать, нарушающие превращения в поджелудочной не лечатся, причем продолжают развиваться нарушения работы органа.
В проявлениях хронического панкреатита существуют два периода:
- Первый — длится несколько лет, иногда проявляется своими характерными симптомами, чаще нет.
- Второй период — характеризуется тем, что изменения и повреждения органа слишком выражены, и поэтому беспокоят больного постоянно.
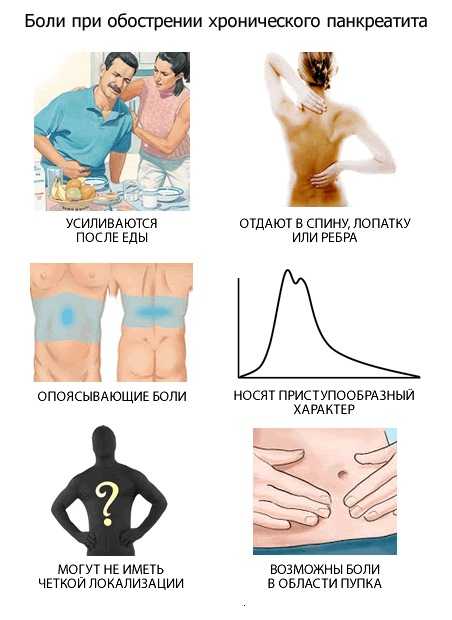
Первый, начинающий период обычно продолжается десятилетиями. Больной периодически чувствует боль, которая возникает через пятнадцать минут после трапезы и продолжается от пары часов до пары суток. Зачастую болит в верхней части живота, бывает возле сердца, или слева в грудине, слева в пояснице, боль бывает опоясывающей. Боль стихает, когда больной наклоняется вперед сидя.
Чаще всего появление болей бывает спровоцировано избытком жирного, жареного, спиртного, сладких газированных напитков, употреблением шоколада или кофе. Тяжелее всего она будет проходить у человека, который употребил несколько таких продуктов за один раз или же побывал на праздничном застолье, употребив одновременно много блюд.
Люди, которые следуют принципам здорового или раздельного питания, гораздо меньше подвержены воспалению поджелудочной.
Боли во время обострения болезни могут сопровождаться рвотой, постоянной тошнотой, расстройством кишечника, вздутием живота, резким похудением. Такое случается не часто, боли и сопутствующие им расстройства пищеварительного тракта при правильном лечении исчезают, работа поджелудочной железы, связанная с производством ферментов сильно не нарушена, человек возвращается к обычной жизни до нового срыва.
Хронический панкреатит, который у пациента наблюдается долгие годы, приводит к такому результату — структура тканей его поджелудочной постепенно разрушается, уменьшается производство ферментов с гормонами, происходит постепенное возникновение секреторной недостаточности. Тогда боль может вовсе отсутствовать, или носить слабовыраженный характер, а вот диспепсивные расстройства, указанные выше, становятся преимущественными симптомами заболевания.
Для панкреатита хронического характерны пожелтение кожи и глазных склер, которые могут быть периодически проходить. На большей стадии заболевания, когда орган начинает постепенно атрофироваться, есть вероятность появления сахарного диабета.
загрузка…
Учитывая различные симптомы, которые переживают больные с этим заболеванием, различают несколько видов болезни:
Диспепсический вид — в такой форме панкреатита человека преследуют такие симптомы: постоянная диарея, вздутие, резкое снижение веса.
Бессимптомный вид — такая форма наиболее странная, потому как панкреатит годами не выдают никакие симптомы, болезнь проходит без признаков, и больной не знает о ней долгие годы.
Псевдоопухолевый панкреатит — его симптомы и протекание заболевания такой формы похоже на рак поджелудочной. Главные симптомы данного заболевания — появившаяся желтушность кожи и белков глаз.
Болевой вид — такая форма заболевания характеризуется болью, которая возникает зачастую после еды и употребления спиртного.
Как диагностировать хронический панкреатит?
Если есть подозрения, пациент должен пройти комплексное обследование у гастроэнтеролога. С учетом всех симптомов, жалоб и обследований врач может поставить точный диагноз. Существует метод лабораторной диагностики заболевания — измерение уровня Эластазы в кале пациента.
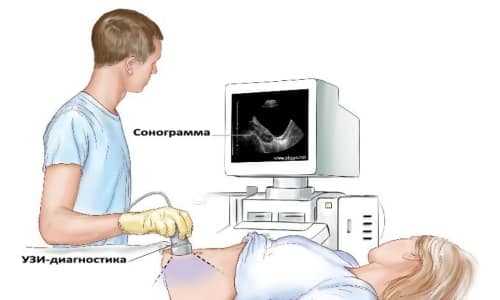
Исследование кала может показать содержание в нем переваренного жира. Это укажет на нарушения в поджелудочной. Установить диагноз можно с помощью УЗИ. Если существуют сомнения по поводу диагноза, можно провести компьютерную томографию. Необходимо также сдавать кровь на глюкозу, чтобы исключить диабет. Можно просто сделать тест на устойчивость к глюкозе. Ставить диагноз исключительно по результатам УЗИ неправильно. Чаще на УЗИ абсолютно никаких признаков панкреатита нет.
Хронический панкреатит. Его лечение
Учитывая то, что симптомы могут проявляться слабо или быть напротив ярковыраженными, лечение различно. Обычно обострившийся хронический панкреатит требует госпитализации пациента и такое же лечение, как в остром воспалении.
Пациенту необходимо пожизненно проходить лечение, основной принцип которого — диета. При секреторной недостаточности лечение заключается дополнительно в приеме препаратов, спазмолитиков.
Лечение этого хронического заболевания предусматривает, что пациент дважды в год будет посещать специальный санаторий, проходить там комплексное лечение и принимать минеральную воду из родников.
Хронический панкреатит. Лечебная диета
Правильная диета — это главное лечение при данном заболевании. Диета запрещает все вкусности. Например, исключается употребление шашлыков, шоколадов, разных сладостей, грибов, а также острых, жареных продуктов, блюд из ресторанов быстрого питания. Еду можно употреблять только в измельченном, вареном или запеченном виде.
Кушать нужно часто и маленькими порциями, с перерывами максимум три часа. Причем не рекомендуется употреблять разные виды блюд за один прием пищи. Лечение и лечебная диета абсолютно исключает спиртное. Боль при болезни не будет беспокоить, если не отходить от диеты. Но стоит сорваться — сразу будет обострение, для утоления боли потребуются обезболивающие.
pankreatitum.ru
Диета как метод лечения при обострении хронического панкреатита
Симптомы панкреатита обычно появляются у людей старше 40 лет. Лечение этого заболевания предполагает прием назначенных врачом препаратов и соблюдение диеты №5.
Особенности хронического панкреатита
Содержание статьи
 Заболевание обычно развивается на фоне не до конца вылеченного острого воспаления поджелудочной железы. Также мучительные симптомы могут появиться по причине развития патологического процесса в соседних органах.
Заболевание обычно развивается на фоне не до конца вылеченного острого воспаления поджелудочной железы. Также мучительные симптомы могут появиться по причине развития патологического процесса в соседних органах.
Для хронического панкреатита характерно постоянное прогрессирование воспалительного процесса. Это способствует медленному замещению тканей органа. Нередко воспаление охватывает только отдельные части поджелудочной железы.
Гастроэнтерологи выделяют 4 формы этой болезни:
- Бессимптомную.
- Болевую.
- Рецидивирующую.
- Псевдоопухолевую.
Для бессимптомной формы болезни характерно полное отсутствие специфических признаков. При болевой вверху живота появляется дискомфорт. Во время обострения он становится сильнее.
При рецидивирующей форме острый болевой синдром появляется только тогда, когда патология обостряется. Реже всего встречается псевдоопухолевая форма хронического панкреатита. Для нее характерно увеличение размера головки органа, которая разрастается фиброзной тканью.
Основные симптомы хронической формы
Наблюдается снижение аппетита. Этот симптом сопровождается отрыжкой, тошнотой. Иногда открывается мучительная рвота, которая не приносит больному облегчения.
На фоне снижения аппетита человек сильно теряет в весе. Слюноотделение усиливается, появляется метеоризм. Работа пищеварительного тракта нарушается. Диарея чередуется с запором, пища частично не переваривается.
Вверху живота появляется боль. После приема алкоголя, острой или жирной пищи она усиливается и приобретает сверлящий, жгучий характер.
Особенности лечебной диеты
При ярко выраженных симптомах панкреатита, врач, осуществляющий лечение, прописывает больному диету 5. Ее можно назвать щадящей, поскольку рацион пациента довольно разнообразен. Его организм получает достаточное количество необходимых ему витаминов.
Эта диета была разработана советским врачом М.Певзнер. Она рассчитана на 6-8 мес. При необходимости, врач может продлить ее.
Когда хронический панкреатит находится в стадии ремиссии, разрешается запекать продукты. Можно есть жидкие молочные каши.
Вырабатывание сока из поджелудочной железы провоцируют желчные кислоты. Поступающий с пищей жир обладает мощным желчегонным эффектом. При повышении давления в кишках, хронический панкреатит может рецидивировать.
Еще одним провокатором обострения является реакция брожения. Она образуется после попадания в организм углеводов. Их содержат сахаросодержащие продукты.
При обострении патологии больному рекомендована еда, приготовленная паровым способом. Через некоторое время можно есть отварную, тщательно протертую пищу. Тушеное, жареное исключается. Больному нужно принимать пищу 6 раз/день. Около 70% белков должны иметь животное происхождение.
Лучше всего начинать диетотерапию с употребления простокваши. Максимальная дозировка — 100 гр./30 мин. Не рекомендуется принимать больше 1 л. этого продукта за 24 ч. После простокваши желательно обратить внимание на нежирный творог.
Есть при хроническом панкреатите желательно каждые 3-4 ч. Рецепты блюд должны исключать возможность переедания.
Принципы питания
 К основным принципам питания следует отнести:
К основным принципам питания следует отнести:
- регулярность;
- небольшой объем порций;
- температурное щажение;
- механическое щажение;
- химическое щажение.
Регулярность является главнейшим принципом питания. Человек должен есть не менее 5 раз/сутки. К 3 полноценным приемам пищи относятся завтрак, обед, ужин. К дополнительным — ланч, полдник. При необходимости, разрешается выпить 180 мл. нежирного кефира или ряженки перед отбоем.
Температура пищи должна варьироваться в пределах 40-50 градусов. Во избежание механического раздражения ЖКТ, еду нужно тщательно протирать. Желательно отказаться от пищи, имеющей грубую структуру.
Принцип химического щажения предполагает контроль за качеством еды. Количество углеводов, белков, жиров должно быть оптимальным. Человеку с хроническим панкреатитом нужно употреблять маложирную пищу.
В течение суток желательно съедать не более 80 гр. жиров. Количество белка следует увеличить до 145-150 гр. Дневная норма углеводов варьируется от 280 до 330 гр.
Питание при симптомах панкреатита
Когда появляются признаки воспаления поджелудочной железы, питание больного должно основываться на следующих принципах:
- Строго запрещены агрессивные продукты.
- Хлеб можно есть только несвежий, белый.
- Употребление спиртных напитков исключено.
- Пища готовится на пару.
- Исключено употребление сырых овощей, фруктов.
- Рацион должен быть дополнен продуктами, содержащими ретинол, витамины групп B,P,C.
- Исключено употребление продуктов, вызывающих метеоризм.
Принципы диеты №5
Назначается такая диета во время лечения хронического панкреатита вне обострения. Главной целью является купирование воспалительного процесса и восстановление функций железы. К важным задачам диеты врачи относят:
- механическое щажение желудка;
- купирование жировой инфильтрации печени;
- термическое, химическое щажение кишечника.
Диета способствует возникновению оздоровительного эффекта. Назначенные врачом лекарства усваиваются намного лучше. Также она рекомендована людям с заболеваниями 12-перстной кишки, желчного пузыря.
Рацион больного не включает продукты, способствующие росту активности ферментов поджелудочной и усиливающие кислотообразование в желудке.
Гастроэнтерологи выделяют 2 варианта диеты №5.
Диета при обострении панкреатита
Назначается с целью купирования желудочной секреции. Это способствует снятию воспаления и скорейшему восстановлению органа. Болевой синдром купируется, состояние больного постепенно стабилизируется. Придерживаться такой диеты рекомендуется в течение 2 недель.
Диета № 5 предполагает, что на столе больного панкреатитом должны быть следующие продукты:
- Крупяные супы.
- Сладкий чай.
- Несвежий хлеб.
- Каши, приготовленные на воде.
- Пудинги из овощей.
- Сухари.
- Кисели.
- Пюре из овощей.
Во время лечения количество белков растительного происхождения не должно превышать 80 гр. Суточная норма жиров составляет 55-60 гр., углеводов — 190-270 гр. Количество жидкости — до 2 л. Пить лучше всего некрепкий чай, негазированную минералку, мягкие травяные отвары. Нельзя употреблять более 1,8 тыс. ккал/сутки.
Диета во время ремиссии
Когда купируется острый болевой синдром в области живота и исчезают иные симптомы хронического панкреатита, назначается 2 вариант диеты 5. Гастроэнтеролог, осуществляющий лечение, обязан предупредить, что переход с 1 варианта должен происходить потихоньку. Это нужно для снижения нагрузки на больной орган. В ином случае возрастает риск приступа острого панкреатита.
Главными целями диеты 5 является купирование развития воспаления и предупреждение рецидивов.
Всем больным рекомендован следующий суточный состав пищи:
- Белки — 125-135 гр.
- Жиры — 75 гр.
- Углеводы — 280-330 гр.
- Калорийность — 2500-2800 ккал.
- Поваренная соль — 9-10 гр.
- Свободная жидкость — 1,5-2 л.
- Масса дневного рациона — 2,5-3 кг.
Меню больного может содержать блюда из рыбы, мяса. Желательно есть отваренную курятину, крольчатину, индюшатину. Из рыбы обычно позволяется есть щуку, судака, треску. Разрешены запеченные фрукты, белковые омлеты, простые овощные гарниры.
Большую пользу здоровью приносят отвары шиповника, черной смородины, ромашки. Готовить их лучше самостоятельно, по старинным народным рецептам.
Нельзя есть мясо с кровью, сырые овощи и фрукты, пить шипучие напитки. Следует соблюдать осторожность с кондитерскими изделиями. Количество сладкого нужно ограничивать. Не рекомендовано мороженое, нельзя есть пирожные с жирным масляным кремом.
Напоследок
Соблюдение диеты способствует продлению жизни больного. Отказ от нее может спровоцировать новые приступы хронического панкреатита.
Пожилым пациентам, страдающим сердечно-сосудистыми патологиями, рекомендовано соблюдение диеты с физиологическим содержанием белка. Готовить еду нужно без поваренной соли.
pankreotit-med.com
Хронический панкреатит: симптомы и лечение, диета
Хронический панкреатит — это нарушение, при котором в тканях поджелудочной железы в результате воспаления появляются необратимые повреждения. Это распространенное заболевание, которое может развиваться у людей любого возраста и пола, но чаще всего наблюдается у взрослых мужчин в возрасте от 40 до 55 лет.
За последние десятилетия количество людей больных хронической формой намного увеличилось. Кроме того, причиной болезни в 75% случаев сейчас является алкоголь, тогда как раньше алкогольный панкреатит занимал только 40% всех случаев.
Заболевание развивается в течение нескольких лет и характеризуется сменой периодов обострения и затихания болезни. Очень часто при хроническом панкреатите симптомы болезни выражены незначительно или вообще отсутствуют. Основной этап лечения заключается в соблюдении специальной диеты и правильного питания в моменты обострения и ремиссии.
Причины
Что это такое? В причинах хронического панкреатита в индустриально развитых странах ведущую роль играет чрезмерное употребление алкоголя. Значительно реже причинами данного страдания являются желчнокаменная болезнь и ее осложнения (холедохолитиаз, стриктура большого дуоденального сосочка).
Патогенез заболевания недостаточно изучен, хотя в настоящее время твердо установлено, что его ключевым звеном является замещение эпителиальной ткани ацинусов поджелудочной железы соединительной тканью. По данным научных работ последнего десятилетия, немаловажная роль принадлежит также цитокинам (медиаторам воспаления).
По степени тяжести хронический панкреатит делят на три формы:
- Тяжелое течение: частые и длительные обострения (более 5 раз в год) с сильным болевым синдромом. Масса тела резко снижена вплоть до истощения, причиной которого служат панкреатические поносы. Присоединяются осложнения — сахарный диабет, стеноз двенадцатиперстной кишки в следствие увеличенной головки поджелудочной железы.
- Средней тяжести: обострения 3-4 раза в год, протекают длительно с выраженным болевым синдромом, в анализе кала — повышение жиров, мышечных волокон, белка, масса тела может снижаться, внешнесекреторная функция железы может быть снижена.
- Легкое течение: обострения происходят редко (1-2 раза в год), непродолжительны, боли выражены не значительно, легко купируются, снижение массы тела не происходит, внешнесекреторная функция железы не нарушена.
Хронический панкреатит встречается у 0,2-0,6% людей. При этом количество больных неустанно увеличивается, что связывают с ростом алкоголизма.
Острая и хроническая форма
Различают два основных типа заболевания – острый и хронический.
В большинстве случаев острый панкреатит возникает на фоне злоупотребления алкоголем, желчнокаменной болезни (до 30% случаев), а также вследствие отравления (интоксикации), вирусного заболевания или операции на желудочно-кишечный тракт. Острый панкреатит может возникнуть также как обострение хронического панкреатита.
В свою очередь, без надлежащего лечения панкреатит острой формы может перейти в хронический панкреатит поджелудочной железы.
Однако хронический панкреатит может возникнуть и как самостоятельное заболевание, без предварительной острой фазы. В этом случае причинами хронического панкреатита могут послужить, прежде всего, заболевания желчевыводящих путей – холецистит (воспаление желчного пузыря), дискинезия желчевыводящих путей, желчнокаменная болезнь.
Симптомы хронического панкреатита
Хронический панкреатит протекает с периодами обострения, когда активизируются симптомы болезни в виде боли, тошноты, расстройства пищеварения и других, и ремиссии, когда пациент чувствует себя удовлетворительно.
Основным симптомом хронического панкреатита является сильная боль. Ее локация зависит от места поражения поджелудочной железы — это может левое или правое подреберье или боли под ложечкой (под ребрами посередине).
Обычно боль возникает через 40 минут или час после еды, особенно если пища была слишком жирная или острая. Боль может усиливаться в положении лежа, а также отдавать в левую лопатку или плечо, низ живота или область сердца. Часто единственное положение, в котором может находиться больной — сидя с наклоном вперед.
- Если поражена вся поджелудочная железа, то боль в виде «пояса» обхватывает всю верхнюю часть живота.
- При поражении головки поджелудочной железы боль возникает в области правого подреберья.
- При поражении тела железы боль возникает в подложечной области.
- Если поражен хвост поджелудочной железы, тогда боль ощущается в левом подреберье или слева от пупка.
При поражении поджелудочной железы снижается выработка пищеварительных ферментов, нарушается работа всей пищеварительной системы. Поэтому тошнота, отрыжка и изжога — симптомы, которые всегда сопровождают хронический панкреатит.
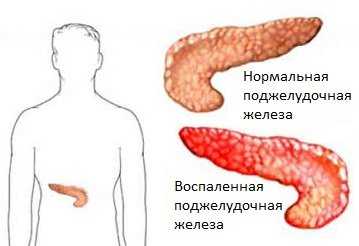
Обострение хронического панкреатита
В период обострения хронический панкреатит обретает симптомы острого панкреатита, поэтому лучше всего лечить его в условиях стационара, под наблюдением специалистов. Симптомы при обострении могут быть ярко выраженными или, напротив, стертыми.
Пациент обычно жалуется на боли в эпигастральной области или в правом подреберье, которые могут возникать как после еды, так и на голодный желудок. Возможны проявления диспепсии (вздутие живота, понос, урчание в животе, тошнота).
При осмотре врач отмечает появление белого налета на языке, снижение массы тела. Кожа пациента сухая, шелушится. В области живота возможно появление красных пятен, возможно появление подкожных кровоизлияний по бокам живота.
Диагностика
Для оценки функционирования поджелудочной железы применяются копрологические тесты с Эластазой-1 (норма — более 200 мкг/г кала). Вследствие поражения инкреторного аппарата данной железы у больных примерно в трети случаев развиваются нарушения углеводного обмена.
Для дифференциальной диагностики часто в медицинской практике используются УЗИ и рентгенологические исследования.
Осложнения
Ранними осложнениями хронического панкреатита поджелудочной железы являются: обтурационная желтуха вследствие нарушения оттока желчи, портальная гипертензия, внутренние кровотечения вследствие изъязвления или прободения полых органов ЖКТ, инфекции и инфекционные осложнения (абсцесс, парапанкреатит, флегмона забрюшиннной клетчатки, воспаление желчных путей).
Осложнения системного характера: мультиорганные патологии, функциональная недостаточность органов и систем (почечная, легочная, печеночная), энцефалопатии, ДВС-синдром. С развитием заболевания могут возникать кровотечения пищевода, снижение массы тела, сахарный диабет, злокачественный новообразования поджелудочной железы.
Прогноз
Строгое соблюдение режима питания и диеты, полное воздержание от приема алкоголя, строгое следование рекомендациям по медикаментозному лечению значительно уменьшают частоту обострений, переводят процесс в редко рецидивирующий вариант с медленным прогрессированием. У части больных возможно добиться заметной и стойкой ремиссии.
Для хронического панкреатита характерно прогрессирующее течение, однако прекращение воздействия причинных факторов и адекватная терапия замедляют прогрессирование болезни, значительно улучшают качество жизни больных и прогноз.
Лечение хронического панкреатита
В большинстве случаев при хроническом панкреатите лечение состоит из нескольких методов, оказывающих комплексное действие:
- диета;
- устранение болевого синдрома;
- восстановление процесса пищеварения, устранение ферментной недостаточности поджелудочной железы;
- остановка воспалительного процесса;
- восстановление тканей поджелудочной железы;
- профилактика осложнений.
В этом перечне рассмотрен своеобразный стандарт лечения хронического панкреатита поджелудочной железы, которого придерживаются все доктора. Могут отличаться только лекарственные препараты, при их выборе учитываются индивидуальные особенности организма пациента.
Хирургия
Больным с хроническим панкреатитом, как правило, не показано оперативное вмешательство.
Однако при выраженной боли, не поддающейся лечению лекарственными препаратами, и особенно при псевдотуморозной форме хронического панкреатита, рекомендуется операция – сфинктеротомия (рассечение и расширение выводного отверстия протока поджелудочной железы).
Лечение обострения хронического панкреатита
Когда воспаление обостряется, больному показана срочная госпитализация. Первые дни после приступа пациент может употреблять только не газированную щелочную воду.
Внутривенно вводят анальгетики и препараты, снимающие мышечный спазм. Поскольку панкреатит в острой стадии часто сопровождается многократной рвотой и поносом, большие потери жидкости компенсируют капельницами из физраствора.
Схема лечения хронической формы предусматривает полное голодание в период обострения болезни. В связи с этим внутривенно вводят раствор глюкозы.
В качестве медикаментозного лечения назначают также ферменты, если тип панкреатита гипосекреторный. В случае избыточного выброса ферментов поджелудочной железой, назначают препараты для снижения секреторной функции. Препараты для лечения во многом определяются типом болезни. Поэтому только лечащий врач может назначить те или иные медикаменты.
Стандарты лечения хронического панкреатита в стадии обострения неизменны и действенны. Три принципа, которыми долгие годы руководствуется медицина, — голод, холод и покой – это те «три кита», на которых держится успешное лечение этой болезни.
После нормализации состояния лечащий врач должен больному строгую диету, которую страдающий панкреатитом человек должен соблюдать постоянно.
Диета
Для того чтобы поджелудочная железа могла нормально справляться со своими функциями, больному хроническим панкреатитом необходимо соблюдать диету. Лечебное питание — важная часть комплексной терапии не только при остром панкреатите, но и при хроническом.
В первую очередь правильная диета способствует устранению факторов, которые могут спровоцировать обострение хронического панкреатита (спиртные напитки, курение, кофе, жирная или жареная пища, копчености, различные закваски, острые продукты, шоколад и другие).
Запрещаются рыбные, грибные или мясные бульоны. Питаться необходимо маленькими порциями (не более 300 г на один приём), низкокалорийной пищей, 5-6 раз в день. Нельзя употреблять еду холодной или сильно горячей.
Пить воду, которая нейтрализует кислотность в желудке (Боржоми, Ессентуки №17). Ограничение суточного употребления жира, до 60 г в сутки, углеводов до 300-400 г в сутки, белков 60-120 г в сутки. Ограничение потребления соли в сутки до 6-8 г.
Народные средства
Наиболее распространено и доступно лечение панкреатита народными средствами, но даже в этом случае изначально нужна профессиональная консультация врача.
- Золотой ус. Для приготовления отвара потребуется один лист длиной 25 см, или 2 листа по 15 см. Их следует измельчить и залить 0,7 л воды. Далее средство на четверть часа помещается на тихий огонь, после чего настаивается в течение дня в теплом месте. Принимают по 25 мл теплого отвара в период ремиссии заболевания.
- Картофель и морковь. Для приготовления вам нужно пять небольших картофелин и две средних морковки. Овощи следует вымыть в холодной воде, но не чистить. Главное — удалите из картофеля все глазки и помойте еще раз. Выдавите сок из овощей. У вас должен получится стакан сока, если вышло меньше, добавьте овощей в такой же пропорции. Эту лечебную смесь нужно пить в течение недели. Делайте это перед обедом один раз день. Потом сделайте промежуток на неделю и снова повторите лечение. Лечение панкреатита этим способом состоит из трех курсов.
- Промытый и залитый водой овес настаивается около 24 часов, затем высушивается и измельчается в муку. Далее мука разводится с водой, кипятится 3-5 минут и настаивается 20 минут. Готовый кисель принимается ежедневно в теплом свежем виде.
- Смешайте вместе по 3 ст. л. травы зверобоя, пустырника, добавьте 6 ст. л. сухих цветков бессмертника. Все хорошенько перемешайте. Затем 1 ст. л. травы залейте 1 ст. кипящей воды, накройте крышкой, укутайте, оставьте на 40-50 мин. Процедите, пейте по 1 ст. перед едой, за полчаса. Но не более 3 раз за сутки. Народное лечение продолжайте в течение 2 месяцев.
- Нам потребуется полынь горькая, корень лопуха, корень девясила, цветки календулы, аптечной ромашки, трава зверобоя, сушеницы болотной, трехраздельной череды, лекарственного шалфея и полевого хвоща (по 10 граммов каждого ингредиента). Все компоненты измельчаются и тщательно высушиваются. Далее 2 ст. ложки сбора заливают 250 мл кипятка, прогревают под закрытой крышкой на водяной бане порядка полчаса и 10 минут настаивают, после чего процеживают и доводят до 250 мл кипяченой водой. Принимать травяную смесь нужно три раза в день по половине стакана за полчаса до еды.
При подозрении на развитие острого панкреатита домашнее лечение не допустимо, так как такие действия могут спровоцировать возникновение различных осложнений.
youtube-boss.ru