Виды некроза, причины, симптомы, лечение и профилактика
Врачам нередко приходится иметь дело с такой проблемой, как некроз. Виды, причины и лечение данного заболевания можно смело отнести к категории актуальной для современного общества информации. Ведь с симптомами омертвления тканей и клеток сталкивается достаточно много обывателей. И порой итогом такого процесса может стать летальный исход. Поэтому изучить данный вопрос имеет смысл.
Что такое некроз
Этот термин подразумевает омертвение клеток в организме человека с окончательной остановкой их функций. То есть жизнедеятельность в определенном участке тела после завершения некротических процессов больше не представляется возможной.
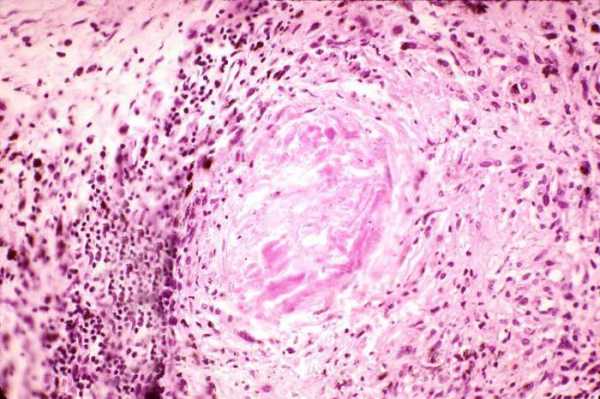
Фактически все виды некроза появляются вследствие влияния крайне сильного раздражителя. Иногда к подобному состоянию приводит слабый раздражитель. В этом случае воздействие должно быть продолжительным для причинения серьезного ущерба. В качестве примера медленного развития стоит привести превращение обратимой дистрофии в необратимую. Такой процесс делится на несколько ключевых стадий. Речь идет о паранекрозе, когда изменения еще обратимы, некробиозе (изменения необратимы, но клетки еще живы) и некрозе, при котором наступает аутолиз.
Под аутолизом стоит понимать факт самопереваривания тканей и клеток, которые погибли из-за воздействия определенных ферментов. На самом деле этот процесс очень нужен организму, поскольку он делает возможным полноценное заживление после некроза.
Воздействие различных факторов
Изучая данную тему, логично будет обратить внимание на факторы, вследствие которых могут появиться различные виды некроза. Их перечень выглядит следующим образом:
— Термические. Воздействие температуры, падающей ниже отметки в -10°С или превышающей уровень +60°С.
— Механические. Это разрывы, сдавливания, размозжения.
— Циркуляторные. Речь идет о прекращении кровоснабжения в определенном участке тела из-за облитерации сосуда или длительного спазма. Сосуд также может быть слишком сильно сдавлен жгутом или перекрыт тромбом. Нельзя исключать воздействие опухоли.
— Электрические. При контакте с током на тело может воздействовать критичная температура, обуславливающая омертвение клеток.

— Токсические. Определенные виды некроза могут стать следствием распада микроорганизмов или воздействия их продуктов жизнедеятельности.
— Неврогенные. Из-за повреждений нервных стволов спинного мозга образуются трофические язвы.
— Химические. Эта группа факторов включает воздействие щелочей и кислот. Первые растворяют белки и тем самым вызывают влажные колликвационные некрозы. Вторые являются причиной коагуляции белков и приводят к развитию сухих коагуляционных некрозов.
Как можно заметить, на состояние клеток могут повлиять самые разные факторы.
Разновидности некроза
Омертвение тканей и клеток может проявлять себя по-разному. Причем отличия иногда существенные. Вот самые распространенные виды омертвения:
— Гангрена. Это некроз тканей, которые соприкасаются с внешней средой. Она может быть сухой (коагуляционное омертвение) или влажной (колликвационное разрушение тканей). Есть также газовая форма, обусловленная воздействием спорообразующих микроорганизмов.
— Секвестр. Это некротизированный участок, который расположен в секвестральной полости, отделенной от здоровых тканей и заполненной гноем.
— Инфаркт. Изучая некроз, определение, виды и особенности данного заболевания, данной форме уделить внимание нужно в обязательном порядке. Речь идет об участке органа или ткани, который подвергся некрозу по причине резкого прекращения кровоснабжения. Фактически речь идет об ишемии. Именно по этой причине такое омертвение часто называют ишемическим.

— Влажный, он же колликвационный. При таком состоянии неспособные функционировать ткани расплавляются гнилостными микрооргнизмами.
— Сухой некроз (коагуляционный). В основе его развития лежит дегидрадация тканей и коагуляция белков. Сами ткани при этом виде некроза становятся плотными, сморщенными, атрофичными и сухими. Такая форма сложно поддается гидролитическому расщеплению и чаще всего возникает при асептических условиях.
Прямые и непрямые формы омертвления
Рассматривая некроз, причины, признаки, виды и примеры этого заболевания стоит уделить внимание двум проявлениям данной проблемы, основное отличие которых сводится к механизму возникновения.
Первый из них — это прямой некроз. Для данного процесса характерной является гибель клеток непосредственно в том месте, где воздействует повреждающий агент. Это может быть механическая или химическая травма, влияние лучевой энергии, бактерий, а также токсинов, которые они производят. Сюда же относится аллергический некроз и те повреждения, которые являются следствием разрушительного воздействия высококонцентрированных щелочей и кислот.
Непрямой некроз выглядит несколько иначе. Главным отличием является тот факт, что процесс гибели тканей и клеток может происходить в определенном отдалении от места, где действует повреждающий агент. Сюда есть смысл отнести такие виды некроза, как трофоневротический и сосудистый.
Стоит отметить, что в раннем возрасте чаще встречается прямая форма поражения тканей, которая обусловлена преимущественно аллергиями и различными микробными факторами.
Воздействие апоптоза
Это особая форма проявления разрушения клеток и тканей. Ей нужно обязательно уделить внимание, если стоит цель разобраться с тем, что такое некроз. Апоптоз виды разрушения, рассмотренные выше, оставляет в стороне из-за своей необычной схемы развития. Суть в том, что смерть клетки в этом случае наступает по причине активации в ядре специальных генов. Фактически происходит ее самоубийство. Здесь уже не идет речь о воздействии со стороны, уничтожение программируется самим организмом.
Причиной включения апоптотических генов является активация цитоплазматического белка р53, который способен адаптироваться к самым разным факторам внеклеточной среды. Спонтанным подобный процесс может быть при разных мутационных перестройках генов.
От обычного некроза апоптоз отличается тем, что разрушительный процесс начинается сразу в ядре клетки, и лишь затем фиксируется гибель цитоплазмы. При классической форме все происходит наоборот: цитоплазма — это первый этап повреждения, а ядро — последний.
Еще одно отличие сводится к тому, что при апоптозе гибнут отдельные клетки по всему организму, в то время как обычный некроз подразумевает крупный очаг разрушения.
Диагностика
Информация о такой проблеме, как некроз (стадии, виды, исход), не принесет ощутимой пользы, если омертвление клеток или тканей не будет выявлено вовремя. Поэтому от профессиональной диагностики во многом зависит судьба пациента.
Если есть основания для того, чтобы подозревать некрозы внутренних органов, то нужно проводить следующие виды обследования:
— рентгенография;
— МРТ;
— радиоизотопное сканирование;
— компьютерная томография.
Благодаря этим методикам становится возможным точное определение размеров и локации пораженного участка. Такое обследование позволяет также зафиксировать опасные изменения структуры тканей и точно определить форму заболевания, а также его стадию.
Исход
Такая проблема, как омертвение тканей, может иметь несколько логических завершений.
Первое — это рассасывание некротизированной ткани, после чего наступает полное ее восстановление. В качестве примера можно привести заживление небольших участков омертвения в печени или на коже.
Рассматривая некроз, стадии, виды, исход и последствия этого заболевания в целом, нужно обратить внимание на тот факт, что иногда процесс смерти клеток заканчивается рассасыванием с образованием рубца. Это может быть рубец на коже после воздействия термических или химических факторов, а также след на ткани сердца, особенно когда был перенесен инфаркт миокарда.
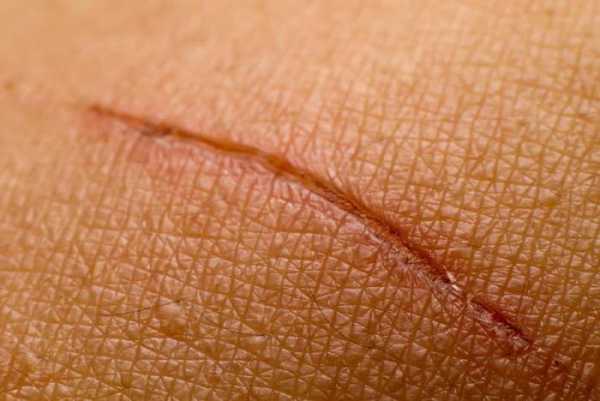
В некоторых случаях процесс рассасывания может завершаться образованием кисты. Это часто происходит в головном мозге после ишемического инсульта, который имел форму инфаркта.
Еще один из возможных итогов некроза — это отторжение по типу мутиляции или слущивания. В первом случае имеется в виду процесс отторжения органов или их частей. В качестве примера можно привести потерю пальцев стопы при гангрене. Слущиваться же может эпителий кишечника или эпидермальные клетки, которые погибли.
Инкапсуляция и общая смерть
В качестве очередного исхода некроза можно определить инкапсуляцию данного процесса. Такое состояние тканей наблюдается при невозможности их рассасывания или отторжения. Подобный итог возможен при туберкулезе.
Последняя и наиболее суровая форма, которую может иметь исход данного заболевания — это общая смерть. Причиной подобного завершения процесса омертвения вполне может стать какой-либо вид некроза по этиологическому фактору воздействия — от химического поражения до инфаркта.
Смерть всего организма может включать две стадии: клиническую и биологическую. В первом случае процесс может быть обратим, во втором шансов на положительный итог нет — пропадает дыхание, исчезает сердечная активность и останавливается движение крови.
Причиной клинической смерти могут стать массивная кровопотеря, шок и агония.
Лечение
Если были диагностированы некротические изменения в тканях, то в обязательном порядке нужно провести госпитализацию в стационар.
Чаще всего для достижения нужного результата используется медикаментозная терапия, направленная на восстановления кровотока в пораженном участке тела, будь то орган или ткань. При необходимости может проводиться дезинтоксикационная терапия или введение антибиотиков.
В некоторых случаях единственная актуальная мера — это хирургическое вмешательство, которое сводится к иссечению погибших тканей или ампутации конечностей.
Но в зависимости от формы заболевания лечение может иметь существенные отличия. В частности, наиболее частый вид некроза — сосудистый, он требует особенного подхода, поскольку речь фактически идет об инфаркте.
Хирургическое вмешательство
В случае диагностирования обширных некрозов грудной клетки и конечностей, которые ощутимо нарушают питание клеток, лимфо- и кровообращение, а также иннервацию, проводится некротомия. Это рассечение тканей, которые погибли вследствие обморожения, ожогов и по другим причинам. С ее помощью можно быстро перевести влажную гангрену в сухую.

Такое иссечение и удаление омертвелых тканей проводится только после определения границ некроза с использованием механического раздражителя. Это может быть касание металлическим шариком, хирургическим инструментом или укол иглой от шприца.
При сухой гангрене операцию иногда откладывают до того момента, пока некротические ткани не будут полностью отграничены. Параллельно с этим необходимо проводить грамотную профилактику развития влажной гангрены.
Чтобы не сталкиваться с таким опасным диагнозом, как некроз, стоит изначально заботиться о предотвращении воздействия тех факторов, которые способны повредить ткани и клетки, запустив тем самым процесс их омертвения.
Итоги
Рассмотрев виды некроза в зависимости от причин и других факторов, можно сделать вывод, что данное заболевание является крайне опасным и нуждается в качественной быстрой диагностике. Без профессионального лечения ситуацию будет трудно изменить. Поэтому самое лучшее, что можно сделать при первых симптомах, указывающих на некроз — это без промедления нанести визит врачу.
fb.ru
Некроз – причины болезни, симптомы и виды некрозов
Рассматриваемая болезнь представляет собой патологический процесс, в ходе которого живые клетки в организме прекращают свое существование, происходит их абсолютная гибель. Различают 4 стадии некроза, каждая из которых представлена определенной симптоматикой, чревата рядом последствий.
Причины и симптомы возникновения некрозаа
Рассматриваемый недуг может возникать под влиянием внешних (высокие/низкие температуры, токсины, механическое воздействие), внутренних (гиперчувствительность организма, дефекты в обмене веществ) факторов.
Некоторые виды некрозов (аллергический) встречаются достаточно редко, иные (сосудистый) весьма распространены среди населения.
Общим моментом для всех видов данной патологии является его опасность для здоровья, жизни человека при игнорировании лечения.
Травматический некроз
Указанный вид некроза может возникнуть вследствие нескольких факторов:
Сюда относят травмирование в результате удара, падения.
Пострадавший участок кожи меняется в цвете (бледно-желтый), упругости (уплотненный), становится нечувствительным к механическим воздействиям. Спустя определенное время в зоне раны появляется эскудат, тромбоз сосудов.
При обширных повреждениях у больного сильно повышается температура, масса тела резко уменьшается (за счет рвоты, потери аппетита).
Отмирание клеток организма имеет место быть на фоне радиоактивного излучения.
Токсический некроз
Рассматриваемый вид некроза может развиться под влиянием токсинов различного происхождения:
- Бактериального характера.
Зачастую некроз такого рода диагностируется у больных проказой, сифилисом, дифтерией.
- Небактериальной природы.
- Воздействие химических соединений.
Сюда причисляют щелочи, медикаменты, кислоты.
В зависимости от места локализации очага поражения, симптоматика токсического некроза будет разниться. К общим проявлениям рассматриваемого вида некроза относятся: общая слабость, повышение температуры, кашель, утрата веса.
Трофоневротический некроз
Указанная патология возникает, как следствие сбоев в работе центральной нервной системы, что сказывается на качестве снабжении тканей организма нервами.
Неполноценное «сотрудничество» ЦНС, периферической нервной системы с организмом провоцирует дистрофические изменения в тканях, органах, что приводит к некрозу.
Примером указанного вида некроза являются пролежни. Частыми причинами возникновения пролежней служат регулярное/чрезмерное передавливание кожного покрова тугими повязками, корсетами, гипсом.
- На первой стадии формирования трофоневротического некроза цвет кожи меняется на бледно-желтый, болевых ощущений нету.
- Спустя определенный период на пораженном месте появляются мелкие пузыри, заполненные жидкостью. Кожа под пузырьками становится ярко-красного цвета. При отсутствии лечения, в дальнейшем происходит нагноение поверхности кожи.
Аллергический некроз
Такого рода недугом страдают пациенты, организм которых гиперчувствителен к микрочастицам, что провоцируют аллергическую реакцию.
Примером таких раздражителей являются белковые, полипептидные инъекции. Со стороны больных присутствуют жалобы на отечность кожного покрова в тех местах, где была совершенна инъекция, зуд, болевые ощущения.
При игнорировании описанной симптоматики боль нарастает, происходит повышение температуры тела. Развивается рассматриваемый вид некроза зачастую на фоне инфекционно-аллергических, аутоиммунных болезней.
Сосудистый некроз – инфаркт
Один из самых распространенных разновидностей некроза.
Появляется вследствие сбоя/прекращения циркуляции крови в артериях. Причина указанного явления – закупорка просветов сосудов тромбами, эмболами, спазм стенок сосудов. Неполноценное снабжение тканей кровью приводит к их гибели.Местом локализации некроза могут быть почки, легкие, мозг, сердце, кишечник, некоторые иные органы.
По параметрам повреждений различают тотальный, субтотальный инфаркт, микроинфаркт. В зависимости от размеров сосудистого некроза, места локализации, наличия/отсутствия сопутствующих болезней, общего состояния здоровья больного симптоматика, исход данного недуга будут отличаться.
Микроскопические признаки некроза
Рассматриваемое заболевание в рамках лабораторных исследований будет проявляться в виде изменений в паренхиме, строме.
Изменение ядра при некрозе
Ядро патологической клетки претерпевают несколько стадий изменений, что следуют одна за другой:
Параметры ядра уменьшаются, внутри него происходит сжимание хроматина. Если некроз развивается быстрыми темпами, указанная стадия деформации ядра может отсутствовать. Изменения начинаются сразу со второй стадии.
Ядро распадается на несколько фрагментов.
Тотальное растворение ядра.
Изменение цитоплазмы при некрозе
Цитоплазма клетки, при патологических явлениях, что наступают вследствие некроза, имеет несколько этапов развития:
- Коагуляция белка.
Все структуры поврежденной клетки погибают. В некоторых случаях изменения затрагивают клетку частично. Если разрушительные явления охватывают всю клетку целиком, имеет место быть коагуляция цитоплазмы.
- Плазморексис.
Целостность цитоплазмы нарушается: происходит ее распад на несколько глыбок.
Цитоплазма расплавляется полностью (цитолиз), частично (фокальный некроз). При частичном расплавлении клетки в будущем возможно ее восстановление
Изменение межклеточного вещества при некрозе
Изменения указанного компонента клетки охватывают несколько структур:
- Межуточное вещество.
Под влиянием белков плазмы крови данное вещество деформируется: разбухает, плавится.
- Коллагеновые волокна.
На начальной стадии разрушения меняют свою форму (набухают), распадаются на фрагменты, в дальнейшем – расплавляются.
- Нервные волокна.
Алгоритм изменений аналогичен тому, что происходит при разрушении коллагеновых волокон.
Клинико-морфологические формы некроза
В зависимости от места локализации рассматриваемой патологии, тяжести ее течения, возможных последствий для больного выделяют несколько форм некроза.
Коагуляционный или сухой некроз
При этой форме рассматриваемого недуга омертвевшие ткани постепенно подсыхают, уменьшаясь в объеме. Формируется четкая граница, что разделяет патологические ткани от здоровых. На указанной границе отмечаются воспалительные явления.
- Отсутствие нормальной циркуляции крови на небольшом участке ткани. Физические свойства такой ткани меняются: она становится более плотной, сухой, бледно-серого цвета.
- Влияние химических/физических факторов на указанные участки.
- Развитие патологических явлений при рассматриваемой форме некроза. Это явление происходит в органах, богатых протеинами, с ограниченным содержанием жидкости. Зачастую сухой некроз поражает миокард, надпочечники, почки.
- Отсутствие инфицирования в рамках пораженного участка. Со стороны пациента не поступают жалобы на общее недомогание, повышение температуры.
Коагуляционный некроз встречается среди больных, с погрешностями в режиме питания, хорошей защитной реакцией организма.
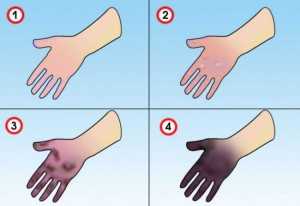
Колликвационный или влажный некроз
Наделен следующими признаками:
 Изменения окраса ткани в зоне пораженной ткани.
Изменения окраса ткани в зоне пораженной ткани.- Отечность патологического участка, что сопровождается воспалением.
- Наличие пузырьков, что заполнены прозрачной (иногда с примесями крови) жидкостью.
- Выделение гнойных масс.
- Быстрое разрастание патологических клеток, с дальнейшим инфицированием пораженных тканей. При влажном некрозе поражаются все системы организма, что чревато выраженной симптоматикой.
Коликвационный некроз развивается на фоне следующих факторов:
- Сбои в циркуляции крови на определенном участке. Причиной может быть тромбоз, эмболия, нарушение целостности артерий.
- Присутствие в патологическом участке тканей, у которых немалый процент содержания жидкости. Влажный некроз поражает мышечную ткань, клетчатку.
- Наличие у пациента дополнительных болезней (сахарный диабет, ревматоидный артрит, онкозаболевания), что негативно влияет на возможности защитных сил организма.
Гангрена как вид некроза
Рассматриваемая разновидность некроза зачастую имеет место быть после травмирования, вследствие закрытия просвета кровеносного сосуда. Местом локализации гангрены может быть любой внутренний орган, любая ткань: кишечник, бронхи, кожа, подкожная клетчатка, мышечная ткань.
Различают 2 вида гангрены, что влияет на течение болезни:
Имеет ряд характерных признаков:
- Деформация поврежденной ткани (полная потеря эластичности, упругости), изменение ее цвета (темно-коричневый).
- Четко выраженная граница между здоровой, зараженной тканью.
- Отсутствие каких-либо обострений. Особых жалоб со стороны пациента не наблюдается.
- Медленное отторжение поврежденной ткани.
- Отсутствие инфицирования. При попадании патогенных микроорганизмов в зараженный участок сухая гангрена может перерасти во влажную.
Зачастую диагностируется у людей, которые имеют предрасположенность к образованию тромбов. Влажная гангрена – следствие мгновенной закупорки сосуда, при которой кровообращение нарушается/прекращается. Все эти явления происходят на фоне тотального инфицирования поврежденной ткани.
- Изменения цвета деформированной ткани (грязно-зеленый).
- Наличие сильного, неприятного запаха на месте развития гангрены.
- Появление на измененном участке пузырей, заполненных прозрачной/красноватой жидкостью.
- Лихорадка.
- Тошнота, рвота, нарушение стула.
При несвоевременном реагировании на этот вид гангрены, смерть больного может наступить от интоксикации.
Секвестер как разновидность некроза
Зачастую возникает, развивается на фоне остеомиелита. Избавиться от этого вида некроза практически невозможно: антибиотикотерапия малоэффективна.
Существует несколько разновидностей секвестра:
- Кортикальный. Патологическое явление локализируются на поверхности кости, в мягких тканях. При наличии свищевых проходов возможен выход некроза наружу.
- Внутриполостной. Полость костномозгового канала является средой, куда поступают продукты отторжения секвестра.
- Проникающий. Место локализации патологического явления – толща кости. Разрушительному воздействию проникающего секвестра подвержены мягкие ткани, костномозговой канал.
- Тотальный. Разрушительные процессы охватывают обширные участки, по окружности кости.
Инфаркт или некроз миокарда
Возникновение рассматриваемой формы некроза связанно с длительным отсутствием полноценного снабжения кровью определенного участка ткани.
Выделяют несколько форм некроза миокарда:
Некрозы, что имеют форму клина, зачастую расположены в почках, селезенке, легких: в тех органах, где присутствует магистральный тип ветвления кровеносных сосудов.
- Некрозы неправильной формы.
Затрагивают те внутренние органы, где смешанный/рассыпной тип ветвления артерий (сердце, кишечник).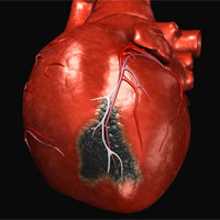 Учитывая объемы пораженных участков, некрозы миокарда могут быть 3-х видов:
Учитывая объемы пораженных участков, некрозы миокарда могут быть 3-х видов:
- Субтотальный. Разрушительному воздействию подвергаются отдельные зоны внутреннего органа.
- Тотальный. Весь орган вовлечен в патологический процесс.
- Микроинфаркт. О масштабах повреждений можно судить лишь посредством микроскопа.
Внешний вид поражения при некрозе миокарда обуславливает наличие следующих видов инфаркта:
- Белый. Поврежденная зона имеет бело-желтый окрас, что четко визуализируется на общем фоне ткани. Чаще всего белый инфаркт возникает в селезенке, почках.
- Белый с красным венчиком. Патологический участок имеет бело-желтый окрас, с присутствием следов кровоизлияний. Характерен для миокарда.
- Красный. Зона омертвления имеет бардовый цвет – следствие насыщения кровью. Контуры патологического участка четко ограничены. Характерен для легких, кишечника.
Читайте также: Ранняя некрэктомия при ожогах, как профилактика ожоговой болезни — виды, преимущества и показания
www.operabelno.ru
Некроз. Признаки, причины, формы некроза.
- Подробности
Некроз – омертвление, гибель клеток и тканей в живом организме, при этом жизнедеятельность их полностью прекращается.
Некротический процесс проходит ряд стадий :
- паранекроз – обратимые изменения, подобные некротическим
- некробиоз – необратимые дистрофические изменения (при этом катаболические реакции преобладают над анаболическими)
- смерть клетки
- аутолиз – разложение мертвого субстрата под действием гидролитических ферментов и макрофагов
Микроскопические признаки некроза:
1) Изменения ядра
- Кариопикноз – сморщивание ядра. На этом этапе становится интенсивно базофильным – гематоксилином окрашивается в темно-синий цвет.
- Кариорексис – распад ядра на базофильные фрагменты.
- Кариолизис – растворение ядра
Пикноз, рексис и лизис ядра идут последовательно друг за другом и отражают динамику активации протеаз – рибонуклеазы и дезоксирибонуклеазы. При быстро развивающемся некрозе ядро подвергается лизису без стадии кариопикноза.
2) Изменения цитоплазмы
- плазмокоагуляция. Сперва цитоплазма становится гомогенной и ацидофильной, затем происходит коагуляция белков.
- плазморексис
- плазмолизис
Расплавление в одних случаях захватывает всю клетку (цитолиз), а в других – лишь часть (фокальный колликвационный некроз или балонная дистрофия)
3) Изменения межклеточного вещества
а) коллагеновые, эластические и ретикулиновые волокна набухают, пропитываясь белками плазмы, превращаются в плотные гомогенные массы, которые либо подвергаются фрагментации, либо глыбчатому распаду, либо лизируются.
Распад волокнистых структур связан с активацией коллагеназы и эластазы.
Ретикулиновые волокна очень долго не подвергаются некротическим изменениям, потому обнаруживаются во многих некротизированных тканях.
б) межуточное вещество набухает и расплавляется вследствие деполимеризации его гликозаминогликанов и пропитывания белками плазмы крови
При некрозе тканей изменяются их консистенция, цвет и запах. Ткань может стать плотной и сухой (мумификация), может – дряблой и расплавленной.
Ткань нередко бывает белой и имеет бело-желтый цвет. А иногда бывает и темно-красной, когда он пропитана кровью. Некроз кожи, матки, кожи часто приобретает серо-зеленый, черный цвет.
Причины некроза.
В зависимости от причины некроза различают следующие его виды:
1) травматический некроз
Является результатом прямого действия на ткань физико-химических факторов (радиация, температура, электричество и т.д.)
Пример: при воздействии высокой температуры появляется ожог тканей, а при воздействии низких – обморожение.
2) токсический некроз
Является результатом прямого действия токсинов бактериального и небактериального происхождения на ткани.
Пример: некроз кардиомиоцитов при воздействии дифтерийного экзотоксина.
3) трофоневротический некроз
Возникает при нарушении нервной трофики тканей. Результатом являются циркуляторное расстройство, дистрофические и некробиотические изменения, которые ведут к некрозу.
Пример: пролежни.
4) аллергический некроз
Является выражением реакции гиперчувствительности немедленного типа в сенсибилизированном организме.
Пример: феномен Артюса.
5) сосудистый некроз – инфаркт
Возникает при нарушении или прекращении кровотока в артериях вследствие тромбоэмболии, длительного спазма. Недостаточный приток крови вызывает ишемию, гипоксию и гибель ткани вследствие прекращения окислительно-восстановительных процессов.
К прямому некрозу относятся травматический и токсический некроз. Прямой некроз обусловлен непосредственным воздействием патогенного фактора.
Непрямой некроз возникает опосредованно через сосудистую и нервно-эндокринную системы. Такой механизм развития некроза характерен для видов 3-5.
Клинико-морфологические формы некроза.
Выделяют, учитывая структурно-функциональные особенности органов и тканей, в которых возникает некроз, причины его возникновения и условия развития.
1) коагуляционный (сухой) некроз
В основе сухого некроза лежат процессы денатурации белков с образованием труднорастворимых соединений, которые могут длительное время не подвергаться гидролитическому расщеплению.
Возникающие мертвые участки сухие, плотные, серо-желтого цвета.
Коагуляционный некроз встречается в органах, богатых белками бедных жидкостями (почки, миокард, надпочечники и т.д.).
Как правило, можно четко отметить четкую границу между мертвой тканью и живой. На границе есть сильное демаркационное воспаление.
Примеры:
— восковидный (Ценкеровский) некроз (в прямых мышцах живота при острых инфекционных заболеваниях)
— инфаркт
— казеозный (творожистый некроз) при сифилисе, туберкулезе
— сухая гангрена
— фибриноидный — некроз соединительных тканей, который наблюдается при аллергических и аутоиммунных заболеваниях. Сильно повреждаются коллагеновые волокна и гладкая мускулатура средней оболочки кровеносных сосудов. Характеризуется потерей нормальной структуры коллагеновых волокон и накоплением гомогенного некротического материала ярко-розового цвета, который похож (!) на фибрин.
2) колликвационный (влажный) некроз
Характеризуется расплавлением мертвой ткани, образованием кист. Развивается в тканях, относительно бедных белками и богатых жидкостью. Лизис клеток происходит в результате действия собственных ферментов (аутолиз).
Нет четкой зоны между мертвой и живой тканью.
Примеры:
-ишемический инфаркт головного мозга
При расплавлении масс сухого некроза говорят о вторичной колликвации.
3) Гангрена
Гангрена – некроз тканей, соприкасающихся с внешней средой (кожи, кишечника, легких). При этом ткани становятся серо-бурыми или черными, что связано с превращением кровяных пигментов в сульфид железа.
а) сухая гангрена
Некроз тканей, соприкасающихся с внешней средой без участия микроорганизмов. Наиболее часто возникает в конечностях в результате ишемического коагуляционного некроза.
Некротизированные ткани высыхают, сморщиваются и уплотняются под действием воздуха, они четко отграничены от жизнеспособной ткани. На границе со здоровыми тканями возникает демаркационное воспаление.
Демаркационное воспаление – реактивное воспаление вокруг омертвевших тканей, которое отграничивает мертвую ткань. Зона ограничения, соответственно, — демаркационная.
Пример: — гангрена конечности при атеросклерозе и тромбозе
-при обморожении или ожоге
б) влажная гангрена
Развивается в результате наслоения на некротические изменения ткани бактериальной инфекции. Под действием ферментов возникает вторичная колликвация.
Ткань набухает, становится отечной, зловонной.
Возникновению влажной гангрены способствуют расстройства кровообращения, лимфообращения.
При влажной гангрене нет четкого разграничения между живой и мертвой тканью, что усложняет лечение. Для лечения приходится перевести влажную гангрену в сухую, только затем проводить ампутацию.
Примеры:
— гангрена кишечника. Развивается при непроходимости брыжеечных артерий (тромбов, эмболии), ишемическом колите, остром перитоните. Серозная оболочка тусклая, покрыта фибрином.
-легких
-пролежни. Пролежень – омертвение поверхностных участков тела, подвергающихся давлению.
-Нома – водянистый рак.
в) газовая гангрена
Возникает при инфицировании раны анаэробной флорой. Характеризуется обширным некрозом ткани и образованием газов в результате ферментативной активности бактерий. Частый клинический симптом – крепитация.
4) секвестер
Участок мертвой ткани, который не подвергается аутолизу, не замещается соединительной тканью и свободно располагается среди живых тканей.
Пример: — секвестер при остеомиелите. Вокруг такого секвестра образется капсула и полость, заполненная гноем.
— мягкие ткани
5) инфаркт
Сосудистый некроз, следствие и крайнее выражение ишемии. Причины развития инфаркта – длительный спазм, тромбоз, эмболия артерии, а также функциональное напряжение органа в условиях недостаточного кровоснабжения.
а) формы инфаркта
Чаще всего инфаркты бывают клиновидными (основание клина обращено к капсуле, а острие – к воротам органа). Такие инфаркты образуются в селезенке, почках, легких, что определяется характером архитектоники этих органов – магистральным типом ветвления их артерий.
Реже некрозы имеют неправильную форму. Такие некрозы встречаются в сердце, кишечнике, т. е. в тех органах, где преобладает не магистральный, рассыпной или смешанный тип ветвления артерий.
б) величина
Инфаркт может охватывать большую часть или весь орган (субтотальный или тотальный инфаркт) или обнаруживается лишь под микроскопом (микроинфаркт).
в) внешний вид
— белый
Представляет собой участок бело-желтого цвета, хорошо отграниченный от окружающей ткани. Обычно возникает в тканях с недостаточным коллатеральным кровообращением (селезенке, почках).
— белый с геморрагическим венчиком
Представлен участком бело-желтого цвета, но этот участок окружен зоной кровоизлияний. Она образуется в результате того, что спазм сосудов по периферии инфаркта сменяется их расширением и развитием кровоизлияний. Такой инфаркт находят в миокарде.
— красный (геморрагический)
Участок омертвления пропитан кровью, он темно-красный и хорошо отграничен. Встречается в тех органах, где характерны венозные застои, где нет магистрального типа кровоснабжения. Встречается в легких (т.к. там анастомозы между бронхиальной и легочной артериями), кишечнике.
Клинические проявления некроза.
1) системные проявления: лихорадка, нейтрофильный лейкоцитоз. В крови определяются внутриклеточные ферменты: МВ-изофермент кратинкиназы повышается при некрозе миокарда.
2) Местные проявления
3) Нарушение функции
Исходы некроза:
1) демаркация
При относительно благоприятном исходе вокруг омертвевших тканей возникает реактивное воспаление, которое отграничивает мертвую ткань от здоровой. В этой зоне расширяются кровеносные сосуды, возникают полнокровие и отек, появляется большое количество лейкоцитов.
2) организация
Замещение мертвых масс соединительной тканью. В таких случаях на месте некроза образуется рубец.
3) инкапсуляция
Обрастание участка некроза соединительной тканью.
4) петрификация
Обызвестление. Накопление в капсуле солей кальция.
5) оссификация
Крайняя степень петрификации. Образование кости в участке омертвения.
6) гнойное расплавление
Таково гнойное расплавление инфарктов при сепсисе.
fundamed.ru
68. Причины и виды некроза тканей.
Некроз – омертвление, гибель клеток и тканей в живом организме, при этом жизнедеятельность их полностью прекращается. Прямые некрозывозникают в области воздействия какого-либо внешнего фактора. Смерть клеток может быть обусловлена воздействием механической силы и в той или иной степени выражена как при закрытых (переломах, вывихи, разрывы), так и при открытых(раны) повреждениях.Непрямые (циркуляторные) некрозы. Причины развития: нар-е артериальной проходимости, венозного оттока, микроциркуляции, лимфообращения, а также иннервации. Виды некрозов: а) сухие(коагуляционные) – хар-ся постепенным подсыханием погибших тканей с уменьшением их объема и образованием четкой демаркационной линии, разделяющей погибшие ткани от здоровых., б) влажные(колликвационные) – хар-ся развитием оттека, воспаления, увеличения органа в объеме, при этом вокруг очага выражена гиперемия, имеются пузырьки с прозрачной или геморрагической жидкостью. При влажном некрозе страдают все системы организма больного, развивается тяжелая интоксикация(высокая темп-ра, озноб, тахикардия, одышка, гол. боли, слабость, обильный пот).
69.Сухая и влажная гангрена. Гангрена – это определенный вид некроза, имеющий следующие характерные признаки. Поражение целого органа или большей его части. Возможно развитие гангрены пальца, стопы, конечностей, желчного пузыря, легкого. В то же время не может быть гангрены ограниченной части тела, тыльной поверхности пальцев. Характерный внешний вид тканей, их черный, серо-зеленый цвет. Такое изменение окраски связано с разложением гемоглобина при контакте с воздухом.Сухая гангренараспространяется от кончиков капиллярных сосудов до главной вены. В области соединения погибшей ткани со здоровой развивается защитный барьер. На полное омертвление тканей и процесс восстановления уходит достаточно долгое время. Клетки в омертвевших тканях развиваются очень медленно. В этот период проникшие в очаг заболевания микробы могут стать причиной развития другого вида гангрены – влажной. Привлажной гангренена больном участке кожа покрывается пятнами, пузырями с гнойным содержимым. Больной чувствует себя плохо, пораженное место сильно болит, давление понижается, поднимается температура тела. Интоксикация организма из-за влажной гангрены представляет серьёзную угрозу для жизни человека, может развиться сепсис, что станет причиной смерти. Очень тяжело переносят заболевание больные сахарным диабетом, так как из-за большого количества сахара в крови организм не может полноценно бороться с болезнью.Лечение: назначаются покой, асептические повязки, антикоагулянты,антибиотики. При сухой гангрене рекомендуется выждать образования демаркационной линии, после чего произвести ампутацию в пределах здоровых тканей. При прогрессирующей влажной гангрене без признаков демаркации необходима ранняя ампутация.Профилактика: предупреждение, ранняя диагностика и лечение заболеваний, которые могут вызвать гангрену; мероприятия по восстановлению нарушенного кровообращения (снятие спазма сосудов, развитие коллатералей).
70.Трофические язвы. Причины, особенности клинического течения. Клиника, диагностика, лечение.Трофической язвой называют поверхностный дефект покровных тканей с возможным поражением глубже расположенных тканей и не имеющий тенденции к заживлению. Трофические язвы обычно образуются при хронических расстройствах кровообращения и иннервации. По этиологии выделяют атеросклеротические, венозные и нейротрофические язвы. Учитывая то, что при трофической язве, как и при ране, существует дефект покровных тканей, важно определить отличия их друг от друга Для раны характерны небольшой срок существования и изменения в соответствии с фазами раневого процесса. Обычно процесс заживления завершается за 6—8 недель. Если этого не происходит, то репаративные процессы резко замедляются, и начиная с 2 месяцев существования любой дефект покровных тканей принято называть трофической язвой. Трофическая язва всегда находится в центре трофических расстройств, покрыта вялыми грануляциями, на поверхности которых — фибрин, некротические ткани и патогенная микрофлора.
Отличия трофической язвы от раны
Трофическая язва | Рана |
I 1. Срок — более 2 месяцев | 1. Срок менее 2 месяцев |
[‘ 2. Отсутствие тенденции к заживлению | 2. Заживление согласно фазам раневого процесса |
1 3. Возникают в центре трофических расстройств | 3. Окружающие ткани имеют обычный 1 вид |
| 4. Грануляции вялые, серо- коричневого цвета | 4. Грануляции ярко-красные, сочные |
5. Покрыта налетом фибрина и некротическими тканями | 5. Некротические ткани обычно отсутствуют |
6. На поверхности — банальная микрофлора | 6. Наличие микрофлоры не характерно |
71. Свищи– патологический ход в тканях, соединяющий орган, естественную или патологическую полость с внешней средой или органы (полости) между собой. Свищевой ход выстлан эпителием или грануляциями. Различают наружный свищ (соединяющийся с внешней средой) и внутренний (соединяющий органы или полости).
Этиология. Свищи могут быть врожденными и приобретенными. Приобретенные свищи возникают в результате воспалительного процесса, либо после хирургических манипуляций. Врожденные свищи являются аномалией развития, чаще всего они расположены на передней и боковой поверхности шеи, иногда в районе пупка.
После операции свищи образуются из-за нарушений кровообращения в тканях, несостоятельности швов или инфицирования.
По характеру секрета, который выделяется: гнойный, слизистый, мочевой, каловый, желчный…
В зависимости от пораженных органов: пищеводный, желудочный, бронхиальный, кишечный…
Симптомы. Наружного свища – отверстие на коже и характерное отделяемое из него. Появлению свища предшествует травма, воспаление предлежащих органов и тканей. Внутренний свищ являются осложнением острых или длительно текущих хронических заболеваний. В зависимости от расположения свища, различные симптомы: боль, поступление желчи в брюшную полость, выраженные расстройства пищеварения, если это желчный свищ. Заброс пищи в трахеобронхиальное древо и развитие бронхита, аспирационной пневмонии, если это бронхопищевой свищ…
Диагностика.Сбор анамнеза. Наружные легко диагностируются, т.к. имеют характерное выходное отверстие. При помощи зонда можно определить глубину и направление канала. Иногда используют контрастирование. Рентгенография, УЗИ, эндоскопические методы для диагностики внутренних свищей.
Лечение.Оперативное, иссечение эпителиальной ткани и сшивание канала. Очищение полости от гнойного отделяемого.
72. Пролежни– один из разновидностей некроза. Это дистрофические язвенно-некротические изменения кожи, подкожной жировой клетчатки, и мягких тканей вплоть до костей.
Механизм образования. Пролежни образуются в результате нарушения микроциркуляции от сдавления. Чаще всего появляются в области копчика, лопаток, пяток… В местах выпирания костей. Появляются у людей в тяжелом состоянии, которые неподвижно лежат в постели длительное время. Пролежни образуются постепенно:
Побледнение места будущего пролежня –> покраснение –> цианоз –> отек –> отслоение эпидермиса –> образование пузырьков с серозно-геморрагическим экссудатом –> омертвление мягких тканей вплоть до надкостницы –> кожа отмерает –> некротические ткани оттеделяются –> образуется глубокая гнойная рана вплоть до прилежащей кости. Возможно присоединение вторичной инфекции и смерть.
Профилактика. Положение больных следует менять каждые 2 часа и оставлять на несколько минут. Следить за чистотой нательного и постельного белья, не должно быть складок. Стоит перестилать постель 2-3 раза в день. Ежедневно следить за чистотой кожных покровов, обмывать участки возможных пролежней теплой водой, протирать 10% камфорным спиртом, круговыми массирующими движениями.
73. Облитерирующий эндартериит.Оно же тромбангиит, болезнь Бюргера – это аутоиммунное заболевание, характеризующееся поражением артерий мелкого и среднего калибра с постепенным сужением их просвета сосуда.
Причины. Возникновению предшествует длительное охлаждение, атеросклероз, тромобоз…
Симптомы. Перемежающаяся хромота – боли в икроножных мышцах, возникающие при ходьбе и вынуждающие больного остановиться. Пульсация на артериях стопы снижена или отсутствует. Кожа на конечности сухая, шелушащаяся.
Клиника. Заболевание протекает с периодами обострений и ремиссий. Вначале заболевания недостаток кровообращения в ногах проявляется только при физических нагрузках. По мере прогрессирования заболевания боли в ногах беспокоят постоянно,. Возникают трофические язвы, а затем гангрена стоп. Болеют в основном мужчины среднего возраста.
Диагностика. Доплерометрия (ультразвуковой метод определения кровотока) и ангиография (рентгенографическое исследование артерий).
Лечение. Назначение спазмолитических препаратов, препаратов улучшающих текучие свойства крови, физиотерапевтические процедуры, отказ от курения. Оперативно: поясничная симпатэктомия, пластика сосудов голени, ампутации при гангренах.
74.Хроническое нарушение венозного кровообращения. Связано с замедлением оттока и задержкой в ткани венозной крови. Различают общую (при сердечной недостаточности0 и местную (при затруднении тока крови по определенному сосуду).
Причины.Закупорка сосуда, сдавление вен опухолью, рубцом, увеличенным органом и др., слабость самой стенки сосуда, нарушение общей гемодинамики.
Признаки. Увеличение органа или участка ткани, цианоз, местное понижение температуры, отек, повышение давления в венах капиллярах застойного участка, замедление кровотока, диапедез, маятникообразное движение крови, стаз, гипертрофия мышечной оболочки вены, флебосклероз и варикозное расширение вен.
Местные изменения связаны с кислородным голоданием тканей – расстройства тканевого метаболизма, атрофические и дистрофические изменения, избыточное разрастание соединительной ткани.
Общие изменения характеризуются общими гемодинамическими нарушениями. Возникают при закупорке крупных сосудов. Резкое понижение артериального давления, нарушение питания жизненно важных органов, что может привести к смертельному исходу.
75. Опухоль. Это патологическое состояние, самостоятельно развивающиеся в органах и тканях, отличающееся автономным ростом, полиморфизмом и атипией клеток.
Этиология. В настоящее время считается, что в развитии опухоли играют роль:
1. Механические факторы: частая травматизация тканей с последующей их регенерацией.
2. Химические канцерогены: местное и общее воздействие химических веществ (рак мошонки у трубочистов из-за постоянного контакта с сажей).
3. Физические канцерогены: УФ-облучение, ионизирующее облучение.
4. Онкогенные вирусы: Барр-Эпштейна, вирус Т-клеточного лейкоза и др.
Для развития опухоли необходимо наличие внутренних причин: генетической предрасположенности, определенного состояния иммунной и нейро-гуморальной систем.
Патогенез.Выделяют три стадии опухолевого роста:
Трансформация (инициация) – приобретение исходно здоровой клетки способности беспредельно размножаться и передачи ее дочерним клеткам.
Промоция – дополнительно воздействие коканцирогенным фактором, который сам не вызывает трансформацию, но стимулирует клетки к размножению.
Прогрессия – стойкие качественные изменения свойств опухоли, преимущественно в сторону малигнизации, возникающие под действием нескольких факторов.
Классификация TNMP. Для каждого органа своя!!! Тут на примере толстой кишки.
T (tumor):
Т0 – признаки первичной опухоли отсутствуют
Т is(insitu) – внутриэпителиальная опухоль
Т1 – опухоль занимает незначительную часть стенки кишки
Т2 – опухоль занимает половину окружности кишки
Т3 – опухоль занимает более 2\3 ли всю окружность кишки, суживая просвет.
Т4 – опухоль занимает весь просвет кишки, вызывая кишечную непроходимость и\или прорастает в соседние органы.
N (nodes): на примере рака желудка
Nх – о наличие\отсутствие метастазов в регионарных лимфоузлах нет данных
N0 – в регионарных лимфоузлах метастазов нет
N1 – имеются метастазы в лимфоузлы большой\малой кривизны желудка (коллектор 1 порядка)
N2 – имеются метастазы в препилорические, паракардиальные лимфоузлы, в узлы большого сальника – удалимые при операции (коллектор 2 порядка)
N3 – метастазами поражаются парааортальные лимфоузлы – неудалимые при операции (коллектор 3 порядка)
M (metastasis):
М0 – метастазов нет
М1 – отдаленные метастазы есть (хотя бы один)
G (gradus):
G1 – опухоль низкой степени злокачественности (высокодифференцированные)
G2 – опухоли средней степени злокачественности (низкодифференцированные)
G3 – опухоли высокой степени злокачественности (недифференцированные)
P (penetration): используется при опухолях полых органов
Р1 – опухоль в пределах слизистой оболочки
Р2 — опухоль прорастает в подслизистую оболочку
Р3 – опухоль прорастает мышечный слой ( до серозного)
Р4 – опухоль прорастает серозную оболочку и выходит за пределы органа.
studfiles.net
Некроз тканей – что это такое, причины и симптомы, диагностика, методы лечения и возможные последствия
Необратимые процессы омертвения тканей организма под воздействием внутренних или внешних агентов в медицине называют некрозами. Для человека такое патологическое состояние является очень опасным, может привести к серьезным последствиям. Лечение некротических изменений должно проводиться строго под наблюдением высококвалифицированных врачей в условиях стационара.
Причины некроза тканей
Прежде чем лечить опасное заболевание, важно узнать, какими факторами оно провоцируется. Преимущественно отмирание тканей начинается из-за нарушения кровообращения. В отдельных случаях некроз развивается из-за сахарного диабета, повреждений крупных нервов, травм спинного мозга. Ниже описаны другие возможные причины распада тканей:
- Физические некрозы развиваются под влиянием на организм низких или высоких температур, радиации, электрического тока, различные травмы, огнестрельные ранения и прочее.
- Биологические омертвения тканей появляются под воздействием бактерий и вирусов.
- Аллергический некроз развивается по причине заражения инфекционными заболеваниями, спровоцированными определенным раздражителем, вызывающих фибриноидные поражения тканей.
- Токсические омертвения появляются под воздействием отравляющих веществ на организм пациента.
- Сосудистый некроз (инфаркт) развивается при нарушении кровообращения в тканях и внутренних органах человека.
- Трофические отмирания провоцируют пролежни и незаживающие раны. Развивается состояние после нарушения процесса микроциркуляции крови или иннервации (связи органов с центральной нервной системой).
Виды некроза тканей
Чтобы оценить характер патологии и назначить правильное лечение, нужно определить вид некротического повреждения. Недуг классифицируют по клиническим, этиологическим и морфологическим признакам. Принадлежность к определенной группе зависит от условий развития патологии, особенностей пораженной ткани. Различают следующие типы некрозов:
- Сухой (коагуляционный) поражает структуры, насыщенные белком (селезенка, почки, печень). Для него характерно обезвоживание, уплотнения. К этому типу относят казеозные (творогообразные), ценкеровские (восковидные), фибриноидные поражения, некроз жировых тканей.
- Влажный (колликвационный) поражает структуры богатые влагой (спинной или головной мозг). Недуг развивается из-за аутолитического распада, провоцирующего разжижение.
- Инфаркт развивается по причине внезапного полного или частичного нарушения процесса кровоснабжения органов.
- Пролежни представляют собой местные поражения из-за нарушения кровообращения, вызванного постоянной компрессией.
- Гангрена развивается при соприкосновении тканей с внешней средой. По месту локализации подразделяется на газовую, сухую, влажную. Характеризуется отеками, крепитацией в зависимости от конкретного типа.
- Секвестр – участок омертвевшей структуры (преимущественно костной), которая не подвергается аутолизу (саморастворению).
Происхождение патологического состояния тоже имеет значение. По этому параметру отмирания тканей подразделяют на следующие виды:
- Травматические (первичные или вторичные) – развиваются под воздействием патогенного агента, входит в число прямых некрозов.
- Ишемические возникают из-за проблем с периферическим кровообращением, тромбозов, низкого содержания кислорода в крови, закупорки сосудов.
- Аллергические входят в группу непрямых некротических поражений. Возникает этот тип недуга из-за индивидуальной реакции организма на раздражители.
- Токсигенные развиваются под влиянием отравляющих веществ разного вида.
- Трофоневротические поражения появляются по причине сбоев в работе центральной или периферической нервной системы, провоцируют нарушения иннервации кожи или внутренних органов.

Симптомы
Начало необратимого отмирания структур организма характеризуется покалыванием, онемением ног или рук, потерей чувствительности в поврежденной области. Кроме того, кожа у пациента становится бледной, блестящей. Со временем по причине прекращения кровообращения она становится сначала синюшной, позже темно-зеленой и даже черной. Если некротическое поражение вызвано отравлением, то общее самочувствие больного может ухудшаться, нервная система истощиться. Дополнительно у пациента наблюдается быстрая утомляемость.
Чтобы вовремя принять меры, нужно обращать внимание на первые признаки заболевания. Основные симптомы отмирания кожи, костей или внутренних органов представлены ниже:
- потеря чувствительности;
- гиперемия кожных покровов;
- онемение;
- холод в конечностях;
- отечность;
- судороги;
- одышка;
- изменение дыхательного ритма;
- общая слабость;
- перманентное повышение температуры тела;
- потеря аппетита;
- трофические язвы;
- увеличение частоты сердечных сокращений.
Стадии
По своей природе некротические поражения являются страшным недугом. Заболевание проходит в несколько этапов, каждый из которых имеет свои характерные признаки. Ниже представлены стадии развития патологического состояния:
- Паранекроз (или агония клеток). На этой стадии процесс отмирания обратим, при условии проведения правильного лечения. Своевременная медицинская помощь может предотвратить развитие осложнений.
- Некробиоз. На этом этапе процесс разрушения уже становится необратимым. При некробиозе обмен веществ в тканях нарушается, новые здоровые клетки не образуются.
- Отмирание. Если апоптоз представляет собой естественную, генетически обусловленную гибель, то смерть клетки в этом случае происходит под воздействием патогенных факторов и имеет негативные последствия для организма.
- Аутолиз. На этой стадии происходит полное разложение мертвых структур организма. Процесс запускается за счет ферментов, выделяемых погибшими клетками.
Диагностика
Чтобы оказать квалифицированную помощь пациенту и вовремя начать лечение, важно определить, где находятся некротические ткани и каков масштаб проблемы. Для этих целей применяются следующие способы медицинской диагностики:
- компьютерная томография;
- рентгенография;
- магнитно-резонансная томография;
- радиоизотопное сканирование.
Представленные виды исследований помогают определить точную локализацию пораженного участка, его размеры, особенности. За счет выявления характерных изменений, стадии и формы недуга, постановки точного диагноза врачи могут назначить эффективное лечение больному. Поверхностные некротические поражения не представляют сложностей для диагностики. К ним можно отнести гангрену конечностей и прочее. Развитие этого заболевания определяется по жалобам больного, наличию синюшного или зеленого цвета кожи на пораженном участке.

Лечение некроза тканей
Своевременная постановка диагноза и выявление причины некроза являются важными составляющими успешной терапии. Это заболевание требует немедленного помещения пациента в стационар. Медикаментозная терапия некроза тканей, как правило, направлена на восстановление кровотока. Если есть необходимость, может проводиться дезинтоксикационная терапия, назначаться антибиотики. В сложных случаях больного отправляют на операцию.
Некроз кожи на начальных стадиях можно лечить в домашних условиях. Для этого применяются следующие эффективные средства народной медицины:
- ванночки из плодов каштана;
- пепел дубовой коры;
- мазь со свиным салом
- гашеная известь.
Терапия сухого некроза
В зависимости от типа заболевания терапия может отличаться. Сухой некроз лечат в два этапа. Первым проводится высушивание тканей, восстановление кровообращения и предотвращение дальнейшего распространения заболевания. Область около пораженного некрозом участка обрабатывается антисептиком. После обеззараживания участка на него накладывают повязку, смоченную в Борной кислоте, этиловом спирте или Хлоргексидине. Во время первого этапа терапии пораженные некрозом ткани подсушивают. Для этого их обрабатывают раствором марганцовки или зеленкой.
Вторым этапом проводят иссечение нежизнеспособных тканей. В зависимости от степени некротического поражения больному могут отрезать стопу или сделать резекцию фаланги. Все манипуляции должны быть направлены на восстановление кровообращения в поврежденных органах. Кроме того, важно исключить причину, спровоцировавшую заболевание. Чтобы избежать бактериального заражения омертвевших тканей пациенту назначают антибактериальную терапию. В противном случае возможны серьезные осложнения, вплоть до летального исхода.
Терапия влажного некроза
В случаях с некротическими поражениями влажного типа лечение назначается с учетом степени повреждения органа. Этот вид патологического состояния является более опасным для человека. Врачи на начальном этапе пытаются перевести влажный некроз в разряд сухого. Ранние стадии заболевания позволяют это сделать. Если изменить разряд некроза не удастся, то пациента отправляют на операцию.
Местное лечение при этом виде патологического состояния основывается на промывании ран раствором перекиси водорода (3%). Обязательно проводится вскрытие карманов и затеков, применяется дренирование разными способами. Важно постоянно делать повязки на пораженные области с антисептиками. Для этой цели подойдет Борная кислота, Фурацилин, Хлоргексидин. Еще одной мерой местного лечения является иммобилизация (накладывание гипсовых лонгет).
При влажном некрозе пациентам дополнительно назначается общее лечение. Оно включает в себя несколько разных методов:
- Антибактериальная терапия. При этом больной получает антибиотики внутривенно.
- Сосудистая терапия. Мера направлена на восстановление процесса кровообращения в пораженных некрозом областях.
- Дезинтоксикационная терапия. Во время лечения важно не допустить заражения некрозом живых и здоровых клеток, на что и направлена эта мера.

Оперативное вмешательство
Некоторые типы заболевания нельзя вылечить традиционными способами (влажный некроз мягких тканей и прочие). Чтобы спасти жизнь больного в этом случае назначают операцию. Хирургическое вмешательство включает несколько этапов:
- Предоперационная подготовка. Эта стадия включает в себя инфузионную терапию, прием антибиотиков и местное обеззараживание тканей.
- Операция. Этап включает процедуру удаления некроза в области жизнеспособных тканей. Врачи, зная о возможности распространения патогенных агентов, предпочитают «высокую» ампутацию, при которой иссекаются пораженные участки вместе с частью здоровых структур.
- Послеоперационный период. Если некроз закончился операцией, то пациента направляют на реабилитацию. Поддержка в этом случае требуется не только физическая, но и психологическая.
Видео
vrachmedik.ru
некрозы-причины, симптомы,формы,виды,стадии, диагностика и лечение
Некроз – это патологический процесс, выражающийся в местной гибели ткани в живом организме в результате какого-либо экзо- или эндогенного её повреждения.Некроз не только патологический процесс, но и необходимый компонент нормальной жизнедеятельности клеток и тканей в процессе физиологической регенерации. Такое патологическое состояние крайне опасно для человека, чревато самыми тяжелыми последствиями и требует лечения под наблюдением специалистов.
Когда протекает некроз, лечение будет успешным, если заболевание обнаружено на ранней стадии.
Хирурги Научно-практического центра хирургии владеют множеством методик консервативного, щадящего и функционального лечения некроза, а благодаря их высокой квалификации, могут с точностью определить какая из них наилучшим образом подойдет для максимально эффективного результата.
Причины некроза
· Огнестрельные ранения
· Радиационное обучение
· Травмы от удара током
· Ожоги
· Обморожения
· Воздействие токсинов и некоторых химических веществ
· Аллергические и аутоиммунные реакции
· Бактерицидные и вирусные инфекции
· Развитие инфарктов различной этиологии
· Незаживающие язвы и пролежни
Симптомы некроза:
· Онемение, отсутствие чувствительности
· Наблюдается сначала бледность кожных покровов, затем цвет становится синим, темно-зеленым или черным
· Снижение иммунитета
· Нарушение кровообращения
· Нарушение дыхательной системы
В зависимости какие изменения происходят в тканях, выделяют две формы некроза:
· Коагуляционный (сухой) некроз – возникает, когда тканевый белок сворачивается, уплотняется, высыхает и преобразуется в творожистую массу.
· Колликвационный (влажный) некроз – проявляется набуханием, размягчением мертвых тканей, образованием массы серого цвета и появлением запаха гнили.
Виды некроза:
· Инфаркт – возникает в результате внезапного прекращения кровоснабжения в очаге ткани или органа
· Секвестр – омертвевший участок костной ткани располагается в секвестральной полости, отделяется от здоровой ткани по причине гнойного процесса
· Гангрена – омертвение кожи, слизистых поверхностей и мышц. Ее развитию предшествует некроз тканей.
· Пролежни – возникают у обездвиженных людей вследствие длительного сдавливания тканей. Это приводит к образованию гнойных язв.
Стадии некротического процесса:
1. Паранекроз – обратимые дистрофические изменения
2. Некробиоз – необратимые дистрофические изменения
3. Гибель клетки
4. Аутолиз – разложение погибших клеток
Диагностика
· Компьютерная томография
· Магнитно-резонансная томография
· Радиоизотопное сканирование
medsurgeon.ru
Лекция 2. Некроз
1. Определение, этиология и классификация некрозов
2. Патоморфологическая характеристика некрозов. Их значение для диагностики болезней
1. Определение, этиология и классификация некрозов
Некроз – омертвение отдельных клеток, участков тканей и органов. Сущностью некроза является полное и необратимое прекращение жизнедеятельности, но не во всем организме, а только в каком‑то ограниченном участке (местная смерть).
В зависимости от причины и различных условий некроз может возникнуть очень быстро или в течение какого‑то срока, очень неодинаковой продолжительности. При медленном отмирании происходят дистрофические изменения, которые нарастают и доходят до состояния необратимости. Этот процесс называется некробиозом.
Некроз и некробиоз наблюдаются не только как патологическое явление, но имеют место и как постоянный процесс в физиологических условиях. В организме постоянно происходит отмирание какого‑то количества клеток и замена их другими, особенно отчетливо это заметно на клетках покровного и железистого эпителия, а также на форменных элементах крови.
Причины некрозов очень разнообразны: действие химических и физических факторов, вирусов и микробов; поражения нервной системы; нарушение кровоснабжения.
Некрозы, возникающие непосредственно на месте приложения вредных агентов, называются прямыми.
Если же они возникают в отдалении от места воздействия вредного фактора, их называют непрямыми. Сюда относят:
· ангиогенные некрозы, которые образуются в результате прекращения поступления крови. В этих условиях развивается кислородное голодание ткани, ведущее к омертвению клеток. Особенно чувствительна к гипоксии центральная нервная система;
· нейрогенные, обусловленные поражением центральной и периферической нервной системы. При нарушении нейротрофической функции в тканях возникают дистрофические, некробиотические и некротические процессы;
· аллергические некрозы, которые наблюдаются в тканях и органах с измененной чувствительностью к вредному агенту, действующему повторно. Некрозы кожи при хронической форме рожи свиньи по механизму их образования также представляют собой проявление аллергии организма, сенсибилизированного к возбудителю этого заболевания.
2. Патоморфологическая характеристика некрозов
Размеры омертвевших участков бывают различны: микроскопические, макроскопически видимые от едва различимых до очень больших. Иногда омертвевают целые органы или отдельные их части.
Внешний вид некрозов разнообразен в зависимости от многих условий: причины омертвения, механизма развития, состояния кровообращения, структуры и реактивности ткани и т. д.
Различают следующие виды некроза по макроскопическим признакам.
А. Сухой (коагуляционный) некроз
Возникает при отдаче влаги в окружающую среду. Причинами могут быть прекращение притока крови, действие некоторых микробных токсинов и др. При этом происходит коагуляция (свертывание) белков в клетках и межуточном веществе. Некротизированные участки имеют плотную консистенцию, беловато‑серый или серовато‑желтый цвет. Поверхность разреза сухая, рисунок ткани стерт.
Примером сухого некроза могут быть анемические инфаркты – участки омертвения органов, возникающие при прекращении притока артериальной крови; омертвевшие мышцы – при паралитической гемоглобинемии лошадей, беломышечной болезни и пролежнях. Пораженная мускулатура тусклая, набухшая, красновато‑серого цвета. Иногда по внешнему виду она напоминает воск; отсюда происходит восковидный, или ценкеровский, некроз. К сухому некрозу относят так называемый казеозный (творожистый) некроз, при котором омертвевшая ткань представляет собой сухую крошащуюся массу желтовато‑серого цвета.
Б. Влажный (колликвационный) некроз имеет место в тканях, богатых влагой (например, головной мозг), а также при условии, что область омертвления не подвергается высыханию. Примеры: омертвение в веществе головного мозга, гибель плода, находящегося в матке. Иногда могут подвергаться разжижению очаги сухого некроза (вторичная колликвация).
В. Гангрена относится к числу некрозов, но характеризуется тем, что может иметь место не во всем организме, а только на участках, соприкасающихся с внешней средой, в условиях воздействия воздуха, термических влияний, влаги, инфекции и т. д. (легкие, желудочно‑кишечный тракт, матка, кожа).
В омертвевших участках под влиянием воздуха происходят изменения гемоглобина. Образуется сернистое железо, а мертвые ткани приобретают темный, серо‑бурый или даже черный цвет.
Сухая гангрена (мумификация) наблюдается на коже. Омертвевшие участки сухие и плотные, коричневого или черного цвета. Этот процесс может быть при обмораживании, отравлении спорыньей, при некоторых инфекциях (рожа, лептоспироз, свиней и др.).
Влажная гангрена (гнилостная, или септическая) обусловлена действием на омертвевшую ткань гнилостных микроорганизмов, вследствие чего происходит разжижение мертвых материалов. Пораженные участки – мягкие, распадающиеся, грязно‑серого, грязно‑зеленого или черного цвета, с дурным запахом. Некоторые гнилостные микробы образуют много газов, скопляющихся в виде пузырьков в мертвых тканях (газовая, или шумящая, гангрена).
Микроскопические изменения в клетке при некрозе
Изменения ядра имеют три разновидности: – кариопикноз – сморщивание; – кариорексис – распад или разрыв; – кариолизис – растворение.
При кариопикнозе происходит уменьшение объема ядра вследствие уплотнения хроматина; оно сморщивается и поэтому окрашивается более интенсивно.
Кариорексис характеризуется накоплением глыбок хроматина различной величины, которые затем разъединяются и проникают через поврежденную ядерную оболочку. Остаются разбросанные в протоплазме остатки хроматина.
При кариолизисе в ядре образуются пустоты (вакуоли) на местах растворения хроматина. Эти пустоты сливаются в одну большую полость, хроматин исчезает полностью, ядро не окрашивается, погибает.
Изменения цитоплазмы. В начале происходит коагуляция (свертывание) белков, обусловленное действием ферментов. Цитоплазма становится более плотной. Это обозначается как плазмопикноз, или гиалинизация. Позднее цитоплазма распадается на отдельные глыбки и зерна (плазморексис).
При наличии в тканях большого количества влаги преобладают процессы разжижения. Образуются вакуоли, которые сливаются; клетки приобретают форму баллонов, наполненных жидкостью, и цитоплазма растворяется (плазмолизис).
Изменения межуточного вещества. Коллагеновые, эластические и ретикулярные волокна теряют очертания, базофильно окрашиваются и фрагментируются, а позднее разжижаются. Иногда омертвевшее межуточное вещество приобретает сходство с волокнами фибрина (фибриноидное превращение).
При омертвении эпителия происходит разжижение спаивающего (цементирующего) вещества. Эпителиальные клетки разъединяются и отторгаются от базальной мембраны: дискомплексация клеток и десквамация или слущивание.
Исходы некрозов . В очагах некроза происходит накопление продуктов тканевого распада (детрита), которые оказывают раздражающее действие на окружающие живые ткани; в них развивается воспаление.
На границе между живым тканями и мертвым материалом образуется красная полоса, именуемая демаркационной линией.
В процессе воспаления происходит действие протеолитических ферментов на мертвые материалы, которые разжижаются, поглощаются полинуклеарами и макрофагами; таким образом, продукты распада удаляются.
На месте омертвения образуется грануляционная ткань, из которой формируется рубец. Замещение некроза соединительной тканью называется организацией.
В мертвом материале легко происходит отложение солей кальция, что называется обызвествлением, или петрификацией.
Если мертвая ткань не подвергается разжижению и замещению, вокруг нее образуется соединительно‑тканная капсула – происходит инкапсуляция. При формировании капсулы вокруг участка влажного некроза образуется киста – полость с жидким содержимым.
Если при демаркационном воспалении происходит усиленная эмиграция лейкоцитов, возникает гнойное размягчение, ведущее к отграничению некротического фокуса от окружающих тканей. Это называется секвестрацией, а обособленный мертвый участок – секвестром. Вокруг секвестра развивается грануляционная ткань, из которой образуется капсула.
При омертвении в наружных частях тела может произойти полное отторжение их от организма – мутиляция.
Значение некрозов заключается в том, что омертвевшие участки перестают функционировать.
Некрозы в сердце и головном мозге нередко приводят к смерти. Всасывание продуктов тканевого распада вызывает отравление организма (аутоинтоксикацию). При этом могут быть очень тяжелые нарушения жизнедеятельности организма и даже смерть.
studfiles.net
 Изменения окраса ткани в зоне пораженной ткани.
Изменения окраса ткани в зоне пораженной ткани.