Виды чумы | Doctor-V.ru
Чума (pestis) — инфекционная природно-очаговая болезнь из группы бактериальных зоонозов, вызываемая Yersinia pestis; передается человеку контактным, воздушно-капельным и алиментарным путем, а также переносчиками — блохами; отнесена к карантинным инфекциям.
чума бубонная (р. bubonica) — клиническая форма Ч., развивающаяся при проникновении возбудителя через кожу и характеризующаяся образованием резко болезненных бубонов, высокой лихорадкой и выраженной интоксикацией.
чума вторично-септическая (р. secundarioseptica) — клиническая форма Ч., развивающаяся при гематогенной генерализации процесса из первичного аффекта (бубона), наличие которого отличает данную форму от первично-септической Ч.
чума кожно-бубонная (р. cutaneobubonica) — клиническая форма Ч., сходная с бубонной Ч., но отличающаяся от нее образованием пустул, язв или карбункулов на коже в месте проникновения возбудителя.
чума легочная вторичная (р. pulmonalis secundaria) — клиническая форма Ч., возникающая в результате гематогенного заноса возбудителя в легкие из первичного аффекта (бубона), характеризующаяся крайней тяжестью течения с развитием геморрагической пневмонии; представляет высокую опасность в эпидемиологическом отношении.
чума легочная первичная (р. pulmonalis primaria) — клиническая форма Ч., возникающая при аспирационном пути заражения, характеризующаяся крайней тяжестью течения, быстрым развитием геморрагической пневмонии с резкой интоксикацией; представляет высокую опасность в эпидемиологическом отношении.
чума первично-септическая (р. primarioseptica) — клиническая форма Ч., развивающаяся при массивном заражении и малой сопротивляемости организма, характеризующаяся быстрой гематогенной генерализацией инфекции без местных явлений, тяжелой интоксикацией, выраженным геморрагическим синдромом, расстройствами ц. н. с. и сердечно-сосудистой системы.
чума малая — см. Туляремия.
Читайте также:
doctor-v.ru
Симптомы чумы, а также эпидемиология, пути передачи и лечение
На чтение 12 мин. Просмотров 8
Вряд ли вы когда-нибудь обнаружите у себя симптомы чумы. Но когда-то из-за нее вымирали целые города, она унесли жизни сотен миллионов людей по всему миру, и стала причиной трех самых опустошительных пандемий в истории человечества. Но сегодня она – одно из самых редких заболеваний. Хотя и не исчезла совсем.
 Грызуны — основные источники чумы в природе
Грызуны — основные источники чумы в природеТо, что чума свирепствовала в Средние века, известно всем. Но не все знают, что это заболевание актуально и сегодня. Несмотря на все меры, победить его до конца так и не получилось.
Начиная с середины прошлого века, после открытия антибиотиков, чума перестали быть смертельно опасной для человека, количество и размер вспышек удалось снизить, но не свести к нулю.
До сих пор в год отмечают 2–3 тысячи случаев, как правило, в рамках локальных вспышек, в каждой из которых фиксируется от нескольких десятков до нескольких сотен заболевших. Как правило, их удается достаточно быстро взять под контроль и предупредить распространение инфекции.
Наиболее неблагоприятные с точки зрения эпидемиологии страны – Казахстан, Монголия, Китай, Конго, Перу, Танзания, США и многие другие. Очаги есть на всех континентах, кроме Австралии и Антарктиды.
На территории России также существует несколько очагов, в основном – на территории Астраханской области, в Дагестане, Калмыкии, Алтайском крае, а также в Чеченской и Ингушской республиках. Ситуация осложняется соседством с Казахстаном, Китаем, Монголией, между которыми регулярно мигрируют грызуны-переносчики.
В июле 2016 в Алтайском крае у госпитализированного мальчика диагностировали бубонную форму. Пока это единичный случай, но в Алтайском крае функционирует природный эпидемиологический очаг – колонии сурков, которые переносят возбудителей. Охота на них запрещена, и люди, нарушающие запрет, подвергают себя риску. К примеру, мальчик помогал деду разделывать сурка.
Чума сегодня – довольно редкое заболевание, но все же случаи инфицирования встречаются.
Пути распространения чумы
Хотя чума известна тысячи лет, люди сравнительно недавно поняли механизмы ее распространения. Источниками чумы в природе являются грызуны: сурки, суслики, полевки, пищухи, а также городские крысы и мыши. Иногда ею заражаются хищные животные, такие как лисы. Из домашних животных ей подвержены верблюды, и в меньше степени – кошки. Собаки, а также сельскохозяйственные животные, нечувствительны к возбудителям чумы, но они могут способствовать распространению заболевания.
Переносчики чумы – блохи различных видов, реже – другие кровососущие насекомые, такие как клещи и клопы. Процесс ускоряется из-за особенностей течения заболевания у этих насекомых. Бактерии забивают зоб кровососущих насекомых, из-за чего выпитая кровь не попадает в желудок, а отрыгивается после укуса. Голодная блоха начинает активно перемещаться в поисках нового источника пищи, увеличивая количество зараженных. И хотя блоха живет недолго, около 10 дней, за это время она успевает сменить в среднем около десятка хозяев.
Заражение происходит из-за того, что после укуса блоха срыгивает только что выпитую кровь вместе с бактериями. Из-за нарушения целостности кожи в месте укуса бактерии попадают в организм человека.
Существует несколько возможных путей заражения человека:
- При укусах инфицированных блох.
- При контакте с телами инфицированных животных, в особенности – при свежевании и разделывании тушек.
- После укусов инфицированными животными.
- При употреблении в пищу мяса инфицированных животных, не прошедшего надлежащей обработки.
- При контакте с телесными жидкостями и тканями инфицированных людей.
- При контакте с людьми, больными легочной формой чумы.
Самые крупные и опустошительные эпидемии были связаны с комбинированными путями передачи: одновременно через укусы возбудителей и от людей, больных чумой.
 Бактерия чумы попадает в организм человека через место укуса блохи — основного переносчика чумы
Бактерия чумы попадает в организм человека через место укуса блохи — основного переносчика чумыСкорость распространения и количество жертв зависят от скученности населения, гигиенических условий, наличия и количества переносчиков, а также преимущественной формы заболевания. Легочная чума значительно ускоряет распространение.
Возбудитель чумы – чумная палочка – не самая устойчивая бактерия. При кипячении она разрушается почти сразу, при температуре 55 градусов выдерживает около получаса. Для борьбы с ней достаточно эффективны многие дезинфицирующие средства, она хорошо реагирует на антибиотики, и лишь в незначительной мере склонна к появлению резистентности.
Классификация форм чумы
Исторически выделяли две формы чумы – легочную и бубонную. Поскольку симптомы этих болезней сильно различаются, люди долгое время не связывали их. Только в начале прошлого века, с развитием медицины и биологии, врачи смогли доказать, что возбудителями обеих форм чумы является одна и та же бактерия – чумная палочка. А различные виды чумы связаны со способами проникновения возбудителей в организм человека.
 Чумная палочка — грамотрицательная бактерия из рода энтеробактерий
Чумная палочка — грамотрицательная бактерия из рода энтеробактерийСегодня существует более полная классификация, учитывающая все варианты течения чумы:
- Локальная. Бывает трех типов: бубонная, кожная и кожно-бубонная.
- Внешне диссеминированная. Вызывает легочное течение. Также может быть первичной и вторичной.
- Генерализированная. Вызывает септическое течение. Различают первичную и вторичную.
Чаще всего люди сталкиваются с бубонной формой чумы. Реже бывают первичная легочная и первичная септическая. В то же время, локальные формы могут спонтанно перейти во вторичные – легочную и септическую.
Локальная форма чумы
Кожная чума – самая легкая форма с благоприятным прогнозом, но встречается достаточно редко. На месте укуса появляется небольшая, но болезненная пустула, наполненная сукровицей или кровью. Позже на этом месте формируется язва с черным струпом. После заживления остается рубец. Иногда на месте укуса появляется фурункул или карбункул. Такая форма заболевания часто проходит даже без лечения, редко вызывает осложнения и переходит во вторичные – легочную и септическую.
Именно с бубонной формой люди сталкиваются чаще всего. На месте укуса образуется папула, или пустула. Со временем увеличиваются и набухают крупные региональные лимфатические узлы, чаще всего – паховые, иногда – подмышечные или шейные. Они могут достигать 10 сантиметров в диаметре.
Чумные бубоны болезненные, плотные на ощупь, но через несколько дней они становятся мягкими, тестообразными. При взятии пункции из бубонов обнаруживается большое количество гноя. Через некоторое время они вскрываются, образуя обширные язвы или свищи.
 При подозрении на бубонную чуму в первую очередь осматривают лимфоузлы: форму, размеры и консистенцию
При подозрении на бубонную чуму в первую очередь осматривают лимфоузлы: форму, размеры и консистенциюОдновременно с этим нарастают симптомы интоксикации: спутанность сознания, жар, слабость, озноб, мышечные и головные боли. Часто с самого начала больного бубонной чумой развивается нервное возбуждение. Нарастает тахикардия, но давление падает.
Как правило, бубонной чумой заболевают после укусов зараженными блохами-переносчиками или инфицирования от больного животного. Инкубационный период составляет от 4 до 6 дней, в некоторых случаях – 1–12 дней.
При бубонной форме чумы опасной является интоксикация, из-за которой могут быть нарушения работы сердца и нервной системы. Часто именно интоксикация становится причиной смерти.
К течению заболевания могут присоединиться пневмония, менингит, сепсис, легочная и септическая формы чумы.
Легочная чума
Это сравнительно редкая, но крайне тяжелая форма болезни. Чаще всего она развивается, если возбудители попали в организм через загрязненные руки или предметы, а также при вдыхании бактерий во время общения с другими людьми, зараженными этой формой заболевания.
Легочная чума – единственная форма болезни, при которой заражение возможно воздушно-капельным путем. Это значительно увеличивает количество потенциально инфицированных людей.
Инкубационный период при первичной легочной чуме короткий, может варьироваться от нескольких часов до 7 дней, в среднем, через 2–3 дня появляются симптомы:
- язык отечный, обложен, покрыт плотным белым налетом;
- нарастают признаки интоксикации: озноб, мышечные, головные боли;
- возможны тошнота и рвота;
- высокая, до 40–41 градуса температура;
- дыхание учащенное, появляется одышка, ощущение неполного вдоха и нехватки воздуха;
- нарастают дыхательная и сердечная недостаточность.
Перечисленные признаки болезни нарастают быстро, в течение первых суток. Без антибиотиков смерть может наступить уже на 1–2 день после заражения.
Основной и важнейший признак – кашель с мокротой. Вначале она слизистая, но постепенно появляются прожилки крови. Со временем она становится пенистой, алой.
Мокрота содержит большое количество возбудителей и является крайне заразной.
Вторичная легочная пневмония развивается в 5–15% случаев. Прогноз более благоприятный, чем при первичной, но без лечения высока вероятность летального исхода.
 Легочная чума – достаточно редкое заболевание, но, тем не менее, очень тяжелое.
Легочная чума – достаточно редкое заболевание, но, тем не менее, очень тяжелое.Септическая форма
Как и легочная чума, септическая форма может быть первичной и вторичной. В первом случае заражение происходит через слизистую или кожу, в особенности – поврежденную. Вторичная – частое осложнение бубонной чумы в терминальный период.
При этой форме быстро развиваются сепсис и внутрисосудистое свертывание крови. Другие признаки чумы:
- диарея, рвота, боли в желудке;
- кровотечения изо рта, носа, прямой кишки, подкожные кровоизлияния;
- озноб, лихорадка;
- низкое давление;
- гангрена конечностей;
- септический шок.
Эта форма болезни относится к быстротечной, без лечения смерть наступает на 2–3 день. Вовремя назначенные антибиотики значительно улучшают прогноз. Но из-за тяжести состояния все равно сохраняется вероятность летального исхода в 5–15% случаев, в зависимости от своевременности начала лечения, что выше, чем для наиболее распространенной бубонной чумы.
Диагностика чумы
Чума – сравнительно редкое заболевание, поэтому сохраняется опасность поздней диагностики, в особенности, нетипичных форм.
Поэтому важнее всего – вовремя распознать симптомы. Это особенно актуально для регионов, где существуют действующие эпидемиологические очаги.
Поэтому диагностика этого заболевания начинается с тщательного сбора анамнеза: не посещал ли человек недавно неблагоприятные с точки зрения эпидемиологии страны или регионы, мог ли он контактировать с переносчиками болезни.
Вторая обязательная часть – это осмотр и пальпация лимфатических узлов. Их форма, размер, консистенция и внешний вид – основные признаки бубонной чумы.
Если обнаруженные признаки не исключают заражение человека, то может потребоваться лабораторная диагностика для подтверждения. Используют следующие методы:
- Бактериологический посев материала – отделимого из язв, биоптата бубонов, мокроты и так далее.
- Поиск антигенов к чумной палочке в крови.
- Диагностика с помощью характерного чумного бактериофага.
- Аллергопроба используется для ретроспективной диагностики.
- Биологическая проба. Подготовленный материал вводят лабораторным животным.
Важно! Лечение чумы следует начинать как можно быстрее, поэтому зачастую перечисленные методы диагностики применяют для подтверждения уже поставленного диагноза.
Помимо этого, лабораторные методы используют для обследования лиц, которые контактировали с больным, а также людей с повышенной температурой тела, выявленных в эпидемиологическом очаге во время вспышки заболеваемости. Инкубационный период может длиться до 12 дней, в это время часто нет явных признаков, поэтому наблюдение и обследование потенциально зараженных людей – важная часть профилактики дальнейшего распространения.
 Диагностика чумы начинается с тщательного сбора анамнеза.
Диагностика чумы начинается с тщательного сбора анамнеза.Лечение чумы
Исторически лечение этой болезни было слабоэффективным. Не понимая причин заболевания, средневековые врачи в лучшем случае боролись с бубонами – вырезали или прижигали их. Но на течении заболевания это не сказывалось.
Существовали десятки странных и малоэффективных методов, таких как рекомендация лежать по очереди на правом и левом боку.
Эффективность такого лечения была крайне низкой – около 95% больных бубонной формой погибали. Легочная и септическая форма считались практически неизлечимыми, процент выздоравливающих колебался на уровне 1%.
Перелом наступил в 1947 году. Во время вспышки бубонной чумы в Маньчжурии врачи впервые применили новый антибиотик стрептомицин. Результат превзошел все их ожидания – выздоровели все пациенты, включая тех, у кого началась легочная форма. С этого момента именно антибиотиками стали лечить это заболевание.
С их помощью эффективность лечения составила 90–95%. Процент летальных случаев связан в первую очередь со скоротечной септической и легочной формами.
Помимо этого, терапия включает в себя детоксикацию, предупреждение обезвоживания, симптоматическую терапию. Более сложные методы требуются для лечения легочной и септической форм. Они включают сложный комплекс мер по профилактике септического шока и диссеминированного внутрисосудистого свертывания крови.
 Прорыв в лечении чумы наступил с применением антибиотиков.
Прорыв в лечении чумы наступил с применением антибиотиков.Профилактика чумы
К счастью, сегодня эта болезнь уже не вызывает масштабных эпидемий, но все же профилактика чумы – одна из основных задач эпидемиологов в районах, где есть действующий источник.
Основные меры предупреждения распространения заболевания:
- При обнаружении инфицированного человека его немедленно изолируют в инфекционном блоке.
- Всех людей, которые с ним контактировали, также изолируют, наблюдают и проводят диагностику.
- Важно определить источник заболевания – зараженного человека – и постараться взять его под контроль.
- Все врачи, которые будут лечить заболевание, на этот период носят противочумные костюмы при любом контакте с больным, проведении исследований и процедур.
- В некоторых случаях изолируют населенный пункт, чтобы избежать распространения болезни за его пределы.
- Проводят тщательную санитарную обработку населенного пункта от крыс, мышей, блох.
- Проводят разъяснительную работу среди людей, объясняя опасность контакта с потенциально зараженными животными, накладывают запрет на охоту, изолируют природный источник.
Перечисленные меры являются достаточно эффективными и позволяют взять это опасное заболевание под контроль. Многое зависит от скорости: чем быстрее локализован и изолирован источник болезни, тем меньшее количество людей подвергнется опасности заражения.
Вакцинация от чумы
Против этой болезни существует вакцина, но массовые прививочные кампании проводятся только при острой необходимости людям, входящим в группы риска: охотникам, врачам, биологам. Необходимости массовой вакцинации людей, проживающих в регионе, нет.
Стоит отметить, что существующие вакцины являются не самыми эффективными. Они позволяют сформировать иммунитет сроком на год и защищают в 70% случаев. Но даже в случае заражения привитого человека, болезнь он перенесет значительно легче.
Чума остается опасным заболеванием и сегодня, поэтому профилактика и контроль остаются все ещё актуальными.
proinfekcii.ru
Чума — симптомы, диагностика и лечение
Чума — одно из самых опасных инфекционных заболеваний с тяжелым течением, при котором поражаются лимфатические узлы, внутренние органы с развитием тяжелого сепсиса. Болезнь очень заразна и имеет высокий уровень летальности. В мировой истории описаны три пандемии чумы или «черной смерти», во время которых погибло более 100 миллионов человек. Возбудителя чумы так же использовали, как биологическое оружие во время войн. Чума — тяжелое заболевание, которое быстро распространяется и поражает всех, кто встретится на пути. На сегодня уровень заболевания чумой значительно снизился, но все же болезнь продолжает ежедневно поражать людей.
Этиология и патогенез заболевания
Возбудитель чумы — чумная палочка или Yersinia pestis. Бактерия устойчива во внешней среде, многие годы сохраняет свою жизнеспособность в инфицированных трупах и мокроте. Но быстро погибает при температуре 55-60° С.

Чумная палочка Yersinia pestis (фото: www.upload.wikimedia.org)
Блохи Xenopsylla cheopis — основной источник чумной палочки. При укусе блохи больного чумой животного, возбудитель попадает в её организм сохраняется там. Блоха кусает здоровое животное или человека, заражая его чумой. Грызуны — переносчики этих блох. Они быстро плодятся и передвигаются, распространяя большое количество инфицированных блох, и заражая большое количество людей и животных.
Основной механизм передачи заболевания — трансмиссивный. Также возбудитель передается воздушно-капельным, алиментарным и контактным путями.
У людей входные ворота для инфекции чумы — поврежденная кожа, слизистые, пищеварительный тракт. Человек очень восприимчив к чуме, поэтому заражается сразу. После попадания чумной палочки в организм, на месте укуса блохи формируется маленькая папула с кровяным содержимым, которая быстро проходит. Возбудитель с места укуса попадает в кровоток, а далее оседает в лимфатических узлах. В лимфоузлах иерсиния размножается, развивается воспаление. Без лечения возбудитель из лимфатических узлов выходит снова в кровоток с развитием бактериемии и оседает уже на других органах, что в дальнейшем приводит к тяжелому сепсису.
Причины развития чумы
Резервуары Yersinia pestis, например захоронения больных чумой, — главная причина её развития. Возбудитель сохраняет патогенные свойства десятки лет. Поэтому вскрытие таких захоронений — главная причина развития вспышек чумы на сегодня. Также к причинам развития заболевания относятся:
- контакт с животными, больными чумой;
- укусы блох, клещей;
- раскопки старых захоронений, исторические раскопки;
- контакт с больными чумой людьми.
Данные факторы значительно способствуют быстрому распространению возбудителя чумы, увеличивая количество заболевших. Поэтому можно выделить группы риска, которые более склонны к заражению чумой. Это:
- ветеринары;
- археологи;
- медработники;
- фермеры, лесники, работники зоопарков, работники полей;
- сотрудники научных лабораторий, которые работают с грызунами.
Такие лица часто контактируют с животными, которые переносят чуму или зараженных блох, а также с людьми, которые больны чумой.
Совет врача. Основные переносчики чумы — крысы. Старайтесь избегать любого контакта с ними. Так же необходимо в жилых домах контролировать наличие крыс и мышей в подвалах, и сразу ликвидировать их норы
Классификация заболевания
Чуму подразделяют на такие виды в зависимости от обширности патологического процесса:
- локальная;
- генерализованная;
- внешне диссеминированная.
Выделяют такие формы чумы в зависимости от пораженных органов:
- бубонная;
- легочная:
- кожная;
- кишечная;
- смешанная.
Сепсис — это тяжелое осложнение любой из форм чумы. Он приводит к циркуляции большого количества возбудителей в крови и поражении всех органов в организме. Вылечить такой сепсис тяжело. Зачастую он приводит к летальному исходу.
Клиническая картина чумы и осложнения
Инкубационный период длится 1-7 дней, после чего начинают появляться симптомы. Заболевание начинается резко, с появления сильной лихорадки, озноба, интоксикации и общей слабости. Симптомы быстро прогрессируют, к ним добавляются боли в мышцах и суставах. Такие больные часто возбуждены, они видят галлюцинации или бредят. С прогрессированием заболевания у людей нарушается координация, а чрезмерное возбуждение сменяется апатией. Такие пациенты чаще всего даже не могут встать с постели.
Важный симптом чумы — «меловой язык». Он становится сухим, толстым с большим слоем белого налета. Давление у таких больных обычно пониженное, также характерно уменьшение количества мочи вплоть до ее отсутствия.
Клиника заболевания может меняться в зависимости от формы. Например, для бубонной — характерно поражение лимфатических узлов. Пораженные лимфоузлы значительно увеличиваются в объеме, выступают над кожей. Они болезненные и горячие на ощупь, спаянные с окружающими тканями.
Для кожной чумы характерно появление пустул с кровянистым содержимым. Со временем пустулы вскрываются сами и на их месте появляются язвы с неровными черными краями и желтым дном. В дальнейшем дно покрывается струпом и тоже приобретает черный окрас. Такие язвы появляются по всему телу и долго заживают с формированием шрамов.
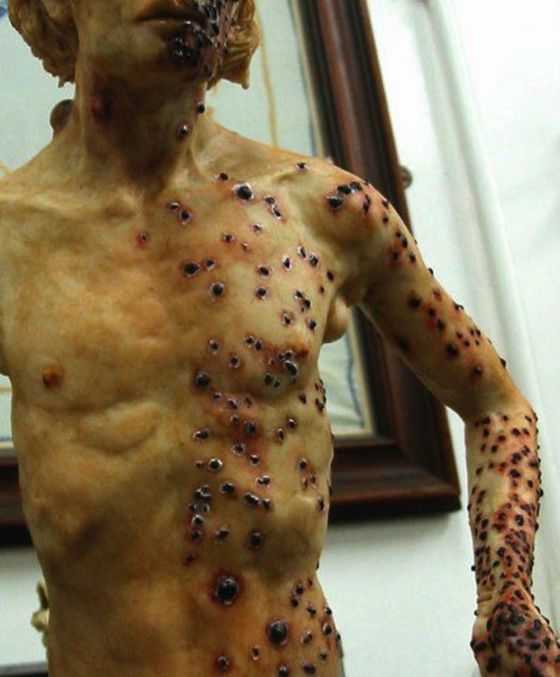
Кожная чума (фото: www.letsgo.in.ua)
При кишечной чуме появляются резкие боли в животе, которые ничем не снимаются. Появляется рвота и диарея с кровью, частые позывы к дефекации.
При легочной форме у больных появляется тяжелый кашель, мокрота с кровью. Кашель ничем не купируется, к нему добавляется затруднение дыхания.
Для всех форм чумы характерна тяжелая лихорадка, интоксикация и стремительное нарастание симптомов.
Наиболее тяжелое осложнение чумы — сепсис. Для него характерно резкое ухудшение состояния, лихорадка, озноб, геморрагическая сыпь по всему телу. Нередко могут начинаться легочные или кишечные кровотечения. При сепсисе поражаются все органы, в первую очередь мозг, сердце и почки.
К каким врачам обращаться и прогноз заболевания
Больные могут обратиться к участковым терапевтам, пульмонологам или дерматовенерологам. Или такие пациенты вызывают скорую помощь при тяжелом состоянии. При подозрении на чуму всех больных направят к инфекционисту. Лечат чуму в условиях стационара в отдельных закрытых блоках, вход в который посторонним запрещен.
Прогноз для жизни при правильном и своевременном лечении благоприятный. Возможно полное выздоровление при ранней диагностике чумы. Но существует высокий риск летального исхода при позднем начале терапии.
Важно! При появлении первых симптомов заболевания обратитесь к доктору как можно раньше. Чума — быстротечное заболевание, которое самостоятельно вылечить невозможно, поэтому от времени обращения в больницу и будет зависеть жизнь
Диагностика чумы
Для точной диагностики у больного собирают детальный анамнез заболевания и проводят полный осмотр. Чаще всего, таких мероприятий достаточно, чтобы заподозрить чуму и изолировать больного.

Чумная палочка под флуоресцентным микроскопом (фото: www.upload.wikimedia.org)
Для подтверждения диагноза необходимо выделить возбудителя из организма пострадавшего. Для этого используют мокроту больного, гной из язв, содержимое пораженных лимфатических узлов и кровь.
Для определения возбудителя в биологических материалах больного, используют такие реакции как ИФА, ПЦР, реакцию непрямой гемагглютинации. Цель таких исследований состоит в том, чтобы при помощи антител выявить наличие антигенов иерсинии в организме человека. Также определяют наличие антител к чумной палочке в крови больного.
Методы лечения заболевания
Больных изолируют от окружающих. При подозрении на чуму доктор прекращает прием других пациентов, больницу закрывают на время установления диагноза. Доктор, который заподозрил чуму, отправляет экстренное сообщение в эпидемиологическую станцию. Больного с чумой транспортируют машиной скорой помощи в инфекционную больницу. В больнице их помещают в отдельные боксы с отдельным входом с улицы, а так же отдельным санузлом.
Доктор, который контактировал с больным чумой, обрабатывает себя раствором стрептомицина для предотвращения чумы. Кабинеты тоже подлежат дезинфекции. В бокс к больному чумой заходят в специальной одежде, которую надевают непосредственно перед входом.

Спецодежда медработников для работы с больными чумой (фото: www.pomedicine.ru)
Также проводится дезинфекция помещения, где живет больной, детальный осмотр контактных лих.
Этиотропное лечение чумы — антибиотики. Чаще всего используют Стрептомицин или Тетрациклин и их производные. Также используют симптоматическую терапию. Для снижения лихорадки вводят жаропонижающие. Для уменьшения симптомов интоксикации больному делают капельницы с солевыми растворами, реосорбилактом, гемодезом, растворами альбумина и т.п. Также проводят плазмаферез. Применяют хирургическую обработку язв на коже, накладывают стерильные повязки. При необходимости больным дают обезболивающие, противовоспалительные препараты и останавливают кровотечение.
Профилактика чумы
Сегодня в большинстве стран возбудитель чумы отсутствует. Поэтому основная мера защиты — предупреждение завоза возбудителя из опасных по данному заболеванию стран. К таким мерам относятся:
- обучение людей, которые путешествуют в эпидемиологические очаги чумы;
- специфическая вакцинация от чумы лиц, которые живут в неблагоприятных зонах, лиц, которые путешествуют в данные зоны;
- осмотр лиц, приезжающих из неблагоприятных эпидемических зон по чуме.
Также к важным мерам профилактики относится:
- изоляция больных чумой;
- дезинфекция помещений и осмотр контактных лиц;
- ликвидация крысиных и мышиных гнезд.
Перечисленные мероприятия не дают стопроцентной защиты от чумы. Поэтому важно беречь свое здоровье, соблюдая простые правила личной гигиены. Помните, ваше здоровье только в ваших руках.
simptomyinfo.ru
Бубонная чума — симптомы, лечение, эпидемия
Чума – опасное инфекционное заболевание, природно-очагового характера, которое протекает очень тяжело – с лихорадкой, поражением внутренних органов, нередко с сепсисом и часто заканчивается летальным исходом.

Имеет высокую степень заразности, что приводит к эпидемиям чумы.
Болезнь вызывается палочкой Iersinia pestis – бактерией, обнаруженной французским ученым Йерсеном А. и японским исследователем Китасато С. в конце 19 века.
Источниками возбудителя чумы в природных очагах являются различные грызуны — суслики, сурки, мышевидные грызуны, песчанки, крысы (черная и серая), редко домовые мыши, кошки, зайцеобразные, верблюды. Переносят инфекцию различные виды блох. Инфекция распространяется и воздушно-капельным путем, что также обусловливает развитие эпидемий чумы.
На сегодняшний день возбудители чумы хорошо изучены, и в развитых странах вспышки заболевания сейчас редки. Но до сих пор на планете существуют природные очаги, в которых выявляются возбудители инфекции у грызунов.
Первой известной эпидемией чумы считается «Юстинианова чума», произошедшая в 551-580 годах, начавшаяся в Египте и охватившая весь тогдашний цивилизованный мир. Погибло более 100 миллионов человек.
В 14 веке страшная эпидемия чумы случилась в Европе, которая унесла жизни 34 миллионов человек.
В 1558 году от чумы погибли около 100 тысяч ногайцев в понизовье Волги. Потом вспышки чумы в России повторялись в 1603, 1654, 1738, 1769 годах.
В 1664-65 годах эпидемия бубонной чумы унесла жизни более 20 % лондонцев.
Третья пандемия чумы началась в конце 19 века в Азии и распространилась на все остальные континенты в виде небольших вспышек. Лишь в одной Индии тогда погибло шесть миллионов человек.
Эндемичными по чуме в России являются регионы Ставрополья, Алтайского края, Забайкалья, Прикаспийской низменности, а также Восточно-Уральский регион.
Формы и симптомы чумы
Наиболее распространенной формой заболевания является бубонная чума. Для нее характерно развитие лимфаденита. Там, где должен появиться увеличенный лимфатический узел (бубон), пациент чувствует сильную боль, затрудняющую движение рукой, ногой, шеей. У 60-70% больных бубон локализуется в паху. Бубоны также появляются в подмышечных (15-20%), либо шейных (5%) лимфоузлах, либо поражают сразу несколько локализаций лимфатических узлов. Кожа над бубоном становится горячей, сначала не изменена, но потом приобретает багрово-красный, синюшный оттенок. Одновременно также увеличиваются другие лимфатические узлы – так называемые вторичные бубоны. При отсутствии антибиотикотерапии при бубонной чуме нагноившиеся лимфоузлы вскрываются.
Важными симптомами чумы являются лихорадка и озноб. Они появляются на 1-3 дня раньше возникновения бубонов. У многих больных отмечаются боли в животе, которые сопровождаются тошнотой, анорексией, рвотой, диареей.
При сниженном иммунитете возбудители чумы преодолевают кожный и барьеры лимфатических узлов и попадают в общее кровеносное русло, вызывая генерализацию инфекции с образованием вторичных очагов в селезенке, печени других органах (септическая форма заболевания). Она может развиваться с самого начала проявления симптомов чумы (первичная) или после поражения кожных покровов и лимфоузлов (вторичная форма).
Довольно редко встречается кожная форма чумы. Она обычно представляет собой первую стадию кожно-бубонной чумы. Сначала на коже появляется пятно, потом — папула, затем -везикула, пустула и язва. Окруженная областью красноты, пустула наполнена кровянистым содержимым и располагается на твердом основании багрово-красного цвета. Она довольно болезненна, причем боль резко усиливается при надавливании. После того, как пустула лопается, появляется язва. Чумные язвы протекают длительно и при заживании образуют рубец.
Наиболее опасная форма чумы – первично-легочная. Период от контакта с инфекцией и заражения человека до смертельного исхода составляет 2-6 дней. Заболевание характеризуется сверхострым началом. Появляются сильные ознобы, стремительно повышается температура, возникают головокружение, сильная головная боль, неоднократная рвота, ломота в суставах и мышцах.
В период разгара легочной чумы больной становится заторможенным или возбужденным, нарушается координация, затрудняется артикуляция. Поражение чумной палочкой центральной нервной системы приводит к инфекционно-токсической энцефалопатии, церебральной гипертензии и нарушению сознания.
Далее проявляются нарушения системы дыхания. Возникают режущие боли в грудной клетке и кашель. Развивается отек легких. При отсутствии адекватного лечения чумы больной погибает на 3-4 сутки от дыхательной и сердечно-сосудистой недостаточности.
Вторично-легочная форма характеризуется теми же симптомами, но развивается она у больных с кожно-бубонной или бубонной чумой.
Инкубационный период первично-септической формы чумы составляет от нескольких часов до 2 дней. Симптомами чумы в этой форме являются озноб, повышение температуры тела, миалгии и артралгии, сильная головная боль, общая слабость, тошнота, отсутствие аппетита. Далее возникают психические нарушения: заторможенность, возбуждение, невнятная речь. Лицо становится одутловатым, увеличиваются селезенка и печень. Через 12-40 часов с начала заболевания прогрессируют признаки сердечно-сосудистой недостаточности. При отсутствии адекватного лечения чумы больные погибают в течение 48 часов.
Бубонная чума в любой момент может перейти в бубонно-септическую. После сильного озноба температура повышается до высоких фебрильных значений. Появляются: резкая слабость, мышечные, головные боли, загруженность сознания, бессонница, мелкие кровоизлияния на коже, кровотечения из желудочно-кишечного тракта, тахикардия и падение артериального давления.

Лечение чумы
Больной чумой обязательно госпитализируется в инфекционный стационар.
При лечении чумы основой терапии является применение антибактериальных средств, сульфаниламидов, противочумной сыворотки.
Выписка пациента, который переболел чумой, производится после исчезновения симптомов заболевания и отрицательных результатов троекратного бактериологического посева.
После бубонной чумы больного выписывают не раньше чем через месяц после выздоровления.
Люди, перенесшую чуму, в течение трех месяцев после исчезновения симптомов заболевания должны стоять на диспансерном учете у инфекциониста.
Профилактика чумы
К профилактическим мерам по борьбе с чумой относятся:
- специальные карантинные мероприятия в портовых городах;
- создание в степных местностях, где обитают грызуны, специальных противочумных учреждений;
- дератизация судов, выполняющих международные рейсы;
- выявление среди грызунов эпизоотий чумы и борьба с ними.
Важным моментов в профилактике чумы также является немедленная изоляция человека с подозрением на чуму или больного чумой от окружающих людей.
При оказании первой помощи больному медицинские работники должны быть защищены противочумными костюмами.
Люди, которые находятся в очаге чумы, должны проходить вакцинацию специальной сухой живой вакциной.
zdorovi.net
Чума
Автор: врач, к. м. н., Толмачева Е. А., [email protected]
Причины возникновения чумы
Возбудителем чумы является чумная палочка. А основным резервуаром инфекции в природе служат грызуны и зайцеобразные.
Так же распространять инфекцию могут хищники, которые охотятся на животных данных видов.
Переносчиком чумы является блоха, при укусе которой и происходит заражение человека. Так же передавать инфекцию могут человеческие вши и клещи.
Так же проникновения чумной палочки в организм человека возможно при обработке шкур инфицированных животных или при употреблении в пищу мяса животного, болевшего чумой.
От человека к человеку заболевание передается воздушно-капельным путем.
У человека отмечается высокая восприимчивость к заражению чумой!
Симптомы чумы
Различают достаточно много разновидностей чумы, но чаще всего встречается бубонная форма.
Для чумы характерно резкое, внезапное начало с сильнейшего озноба и повышения температуры тела. К ним присоединяется головокружение, головная боль, слабость, мышечные боли, тошнота и рвота.
Страдает нервная система – больные напуганы, беспокойны, могут бредить, имеют тенденцию куда-то убежать.
Нарушается координация движений, походка, речь.
Для бубонной чумы характерно развитие лимфаденита или чумного бубона. В области его появления пациент испытывает сильную боль. Постепенно образуется бубон – плотная опухоль с нечеткими краями, резко болезненная при прикосновении. Кожа над бубоном вначале обычного цвета, горячая на ощупь, затем становится темно-красной, с синюшным оттенком, лоснится.
Так же происходит увеличение других групп лимфатических узлов – формируются вторичные бубоны.
При отсутствии лечения бубоны нагнаиваются, затем вскрываются и трансформируются в свищи. Затем постепенно происходит их заживление.
Осложнения чумы
В большинстве случаев заболевание осложняется ДВС-синдромом, то есть диссеминированным внутрисосудистым свертыванием крови.
У 10 % пациентов отмечается гангрена стоп, пальцев или кожи.
Диагностика чумы
Диагностика чумы базируется на эпидемиологических данных. В настоящее время все природные очаги чумы строго регистрируются. Так же для постановки диагноза важны характерные клинические проявления заболевания. Так же проводится бактериоскопическое исследование пунктата бубона и отделяемого язв.
Лечение чумы
В первую очередь человек, больной чумой, должен быть госпитализирован в инфекционный стационар.
Основными препаратами в лечении заболевания являются антибактериальные средства.
Выписка пациента, переболевшего чумой, из инфекционного стационара производится после полного выздоровления, исчезновения симптомов заболевания и троекратного отрицательного результата бактериологического посева.
При бубонной чуме выписка осуществляется не ранее, чем через 1 месяц с момента выздоровления.
Выздоровевшие люди находятся на диспансерном учете у инфекциониста в течение 3 месяцев после исчезновения последних признаков заболевания.
Профилактика чумы
Профилактика чумы включает в себя профилактические и противоэпидемические мероприятия.
Одним из самых важных моментов является скорейшая изоляция больного чумой или человека с подозрением на данное заболевание от окружающих людей.
Врачи и медицинские работники при оказании помощи больным чумой обязаны надевать противочумные костюмы.
Люди, находящиеся в очаге чумы, обязаны вакцинироваться специальной живой сухой вакциной.
www.vidal.ru
Общая характеристика чумы
Чума — острая зоонозная природно-очаговая инфекционная болезнь с преимущественно трансмиссивным механизмом передачи возбудителя, которая характеризуется поражением лимфатических узлов, кожи и легких, тяжелой интоксикацией, лихорадкой и нередко развитием сепсиса. Относится к карантинным особо опасным инфекционным болезням.История и распространение
Чума (от арабского «джумма» — боб) известна с давних времен, с III в. до н.э. Первая достоверная пандемия чумы произошла в 527—565 гг. («юстинианова чума») и привела к огромным потерям среди населения Восточной Римской империи. Но самой опустошительной была 2-я пандемия в XIV—XV вв., которая унесла, по оценкам, около 60 млн жизней. Во время этой пандемии была разработана система карантинных мероприятий по борьбе с чумой. Третья пандемия, которая началась в 1894 г. в Гонконге, продолжалась около 20 лет и привела к гибели более 10 млн человек.
В течение XX в. заболеваемость чумой непрерывно снижалась и в настоящее время не превышает нескольких сот случаев в год, однако угроза распространения болезни сохраняется в связи с тем, что природные очаги чумы занимают около 8 % суши. Возбудитель чумы был открыт в 1894 г. А.Иерсеном и С.Китазато. Большой вклад в изучение чумы внесли отечественные ученые (В.К.Высокович, Д.К.Заболотный, В.И.Исаев, И.И.Мечников, Н.Ф.Гамалея, Г.П.Руднев и др.).
Этиология чумы
Возбудитель чумы Y. pestis — грамотрицательная мелкая палочка овальной формы, окрашивается биполярно («биполяр»), неподвижна, хорошо растет на простых питательных средах, имеющих нейтральную реакцию; оптимум ее роста — 28 °С, факультативный анаэроб, при 37 °С образует капсулу. В окружающей среде устойчива, хорошо выносит низкие температуры и замораживание, в почве сохраняется до 7 мес, на одежде — до 6 мес, в трупах животных и человека — до 2 мес, в гное бубонов, мокроте — до 1 мес. При кипячении гибнет мгновенно, чувствительна к средствам дезинфекции. Содержит более 20 антигенов, факторами патогенности являются эндо- и экзотоксины, а также ряд ферментов — коагулаза, гемолизин и др.
Эпидемиология
Естественная зараженность возбудителем чумы выявлена почти у 250 видов животных, однако основная роль в сохранении и циркуляции возбудителя в природных очагах принадлежит грызунам (сурки, суслики, полевки, песчанки и др.), зайцеобразным (зайцы, пищухи).
Отделяемое чумных бубонов и язв содержит возбудителя, поэтому больной чумой представляет опасность для окружающих, которая резко возрастает при развитии чумной пневмонии.
Передача инфекции осуществляется различными путями, основной — трансмиссивный, реализуемый через укусы блох, заразившихся при кровососании грызунов. Возбудитель размножается в пищеварительном канале блохи, закупоривает его просвет, образуя микробную пробку («чумной блок»). Блохи могут передавать возбудителя городским грызунам, прежде всего различным видам крыс, в результате чего формируются антропургические (городские, портовые) очаги инфекции. После гибели животного-хозяина блохи мигрируют на других животных и человека, которым они передают возбудителя. При повторном кровососании они отрыгивают возбудителя в кровь нового хозяина.
Человек также может заразиться контактным путем через поврежденную кожу при снятии шкурок с грызунов, разделке их туш, при уходе за больным, через контаминированные возбудителем предметы (белье, одежда и др.). Алиментарный путь заражения связан с употреблением в пищу мяса больных животных (заяц, сурок, верблюд и др.). Заражение воздушно-капельным путем возможно от больных первичной и вторичной легочной чумой, иногда в лабораторных условиях.
Заболеванию людей предшествует эпизоотия среди синантропных грызунов, прежде всего крыс, в меньшей степени мышей. Затем возможно появление случаев болезни среди людей с развитием бубонной формы болезни, наконец, при возникновении вторичной легочной чумы возможно возникновение эпидемии первичной легочной чумы. Эпидемии бубонной чумы распространяются медленно, носят локальный характер, встречаются чаще в теплое время года, когда активируется эпизоотия среди грызунов.
На территории России природные очаги чумы занимают Прикаспийскую низменность, Северный Кавказ, Горный Алтай, Туву, Забайкалье.
Восприимчивость человека к чуме очень высокая, после перенесенной болезни формируется иммунитет, однако повторные случаи не исключены.
Патогенез чумы
Возбудитель внедряется в организм через кожу, слизистую оболочку дыхательных путей и пищеварительного тракта, минует местные защитные барьеры и попадает в лимфатические узлы, где интенсивно размножается и нередко преодолевает лимфатический барьер, проникает в кровь, вызывая бактериемию и формирование вторичных очагов в различных органах.
Важное значение в патогенезе болезни имеет способность возбудителя подавлять фагоцитарную активность нейтрофилов и макрофагов с развитием феномена незавершенного фагоцитоза. Заболевание сопровождается выраженной токсинемией. Токсины возбудителя оказывают выраженное воздействие на ЦНС, вызывая тяжелый нейротоксикоз, на сердечно-сосудистую систему с развитием острой сердечно-сосудистой недостаточности. Они также вызывают нарушения в системе гемостаза с развитием тромбогеморрагического синдрома. Процесс выздоровления обусловлен прежде всего клеточными факторами иммунитета. При нерациональном применении антибиотиков в настоящее время наблюдаются затяжное течение болезни, рецидивы.
Патоморфология
Изменения в месте внедрения возбудителя обнаруживают только при кожной форме болезни. При попадании возбудителя в региональные лимфатические узлы формируется чумной бубон. Он характеризуется резко выраженным серозно-геморрагическим воспалением, распространяющимся на окружающие ткани и кожу с последующим некрозом и нагноением. Гематогенно возникают вторичные бубоны, в которых воспалительный процесс менее выражен. Образовавшиеся после вскрытия бубонов язвы заживают медленно с образованием грубых рубцов.
При развитии чумного сепсиса обнаруживаются множественные кровоизлияния в серозные и слизистые оболочки, пустулы и некротически-язвенные поражения кожи, серозно-геморрагическая пневмония, септическая селезенка. При первичной легочной чуме развивается лобарная серозно-геморрагическая пневмония с последующим некрозом и нагноением.
Больные погибают от инфекционно-токсического шока, острой сердечно-сосудистой и легочно-сердечной недостаточности, вторичного менингита.Ющук Н.Д., Венгеров Ю.Я.
medbe.ru
Чума — симптомы, диагностика, лечение, профилактика
Чума – это острое инфекционное заболевание с природной очаговостью. Относится к особо опасным инфекциям с высокой летальностью.
Возбудитель заболевания чумная палочка (бактерия Yersinia pestis), являющаяся факультативным внутриклеточным паразитом с высокой вирулентностью (заразностью).
Эпидемиология чумы
Основным природным резервуаром чумы являются различные виды грызунов и зайцеобразных, а также хищники, уничтожающие этих животных. Переносчиком заболевания являются блохи, которые во время укуса срыгивают в ранку чумные бактерии. Большую роль в эпидемиологическом плане играет также заражение от больного легочной формой чумы человека при воздушно-капельном пути передачи. Восприимчивость к заболеванию крайне высока. У выживших формируется слабый иммунитет к заболеванию, не предохраняющий от повторного заражения. Природные очаги чумы зарегистрированы в 50 странах, в России — в 14 регионах (Ставрополь, Кавказ, Забайкалье и др.).
Патогенез чумы
При укусе человека зараженной блохой, возбудитель с током крови достигает регионарных лимфатических узлов, где захватывается клетками-мононуклеарами, выполняющими защитную функцию. Далее должен происходит процесс фагоцитоза с уничтожением чужеродных бактерий, но расположенные в капсуле бактерий антигены препятствуют этому процессу. Происходит не только накопление, но и активное размножение палочек чумы. Сами лимфатические узлы воспаляются, резко увеличиваются в размерах, уплотняются, имеют тенденцию к слиянию между собой – образуются специфические для чумы образования – первичные бубоны. Этот период длится 5-6 дней.
Затем лимфоузлы некротизируются и может наступить генерализация процесса: размножившийся возбудитель в громадных количествах попадает в кровеносное русло и с током крови разносится по всему организму, поражая различные органы и формируя вторичные бубоны.
Септическая форма чумы вызывает парез капилляров, ДВС-синдром, полиорганную недостаточность. Смерть наступает от инфекционно-токсического шока.
Проникая в легкие иерсиния вызывает вторично-легочную форму чумы.
При воздушно-капельном пути передачи, возникает первично-легочная форма, наиболее опасная в эпидемическом плане. В легких при этом развивается тяжелейшая долевая или крупозная пневмония с молниеносным течением.
Основные пути передачи возбудителя чумы:
- трансмиссивный – от больных животных к человеку через укусы блох
- воздушно-капельный – от больного легочной формой чумы человека
- контактно-бытовой – через кровь и выделения больных чумой животных и человека
- пищевой – при употреблении инфицированного мяса животных
Симптомы чумы
Начало чумы всегда острое, без предвестников. Отмечается сильный озноб, быстрое повышение температуры до высоких цифр (39-40°), выраженная головная боль, нарушение сознания.
Заболевший чумой вначале беспокоен, затем появляется заторможенность. Лицо одутловатое, гиперемировано, затем черты заостряются. Конъюнктива глаз воспалена, под глазами темные круги. Выражение лица страдальческое.
Характерен обложенный («меловой») язык. Сухость слизистых. Зев гиперемирован, может отмечаться увеличение миндалин. Нарастают симптомы сердечно-сосудистой недостаточности. Через сутки проявляются специфические симптомы чумы, в зависимости от формы заболевания.
Различают бубонную, кожную (кожно-бубонную), легочную и септическую формы чумы. Крайне редко встречается кишечная форма болезни.
- Бубонная форма чумы: поблизости от места инвазии возбудителя формируется бубон (воспаленный лимфоузел). Пальпаторно бубон плотный, резко болезненный, спаянный с кожей и окружающей подкожной клетчаткой.
- Легочная форма (первичная и вторичная) чумы: боли в грудной клетке, одышка, кашель с пенистой мокротой, могут быть прожилки алой крови. Нарастает спутанность сознания. При незначительных аускультативных признаках состояние больных крайне тяжелое.
- Септическая форма чумы: молниеносное развитие инфекционно-токсического шока и смерть больного.
- Кожная форма чумы: встречается редко, как правило, переходит в кожно-бубонную. Выделяют быстро сменяющиеся стадии превращения кожных элементов: пятно→ папула→ везикула→ пустула. При благоприятном исходе, в дальнейшем образуется рубец.
- Кишечная форма чумы проявляется болями в животе, рвотой и жидким стулом с примесью крови.
Дифференциальная диагностика
При бубонной форме чумы дифференциальная диагностика проводится с туляремией, при которой бубон подвижный и не такой болезненный, хорошо контурируется; при кожной форме – с сибирской язвой (отсутствие болезненности, высыпания новых везикул вблизи подсыхающего струпа) и сапом (болезненные узелки сопровождаются воспаление лимфатических сосудов – лимфангитом).
При легочной форме чумы – с различными пневмониями другой этиологии.
При септической форме – с заболеваниями различного генеза, протекающих с сепсисом, явлениями инфекционно-токсического шока. Важную роль играют данные эпиданамнеза.
Диагностика чумы
Выясняют данные анамнеза: приезд из мест, эндемичных по заболеваемости чумой, контакт с больными чумой, разделка туш животных и т.п.
Специфические признаки чумы при осмотре, тяжесть состояния больного, быстрое прогрессирование заболевания.
Проводят бактериологический анализ, серологическое исследование.
Лечение чумы
Этиотропная терапия чумы: назначение антибактериальных препаратов, как правило внутримышечные уколы стрептомицина каждые 12 часов и (или) внутривенные уколы группы тетрациклина каждые 6 часов. Препараты отменяют через 3-4 дня после нормализации температуры тела. При симптомах менингита, менингоэнцефалита к лечению добавляют левомицетин, имеющий способность проникать через гемато-энцефалический барьер.
Симптоматическое и патогенетическое лечение чумы: инфузионная терапия, имеющая целью проведение детоксикации организма, жаропонижающие препараты (анальгин, парцетамол). При нарушении дыхания больной переводится на ИВЛ.
Профилактика чумы
- С целью профилактики чумы в эндемичных районах проводят вакцинацию каждые 6 месяцев (из-за нестойкости иммунитета).
- Важно соблюдение правил личной гигиены.
- Изоляция больных с подозрением на чуму.
- При поездках в районы, неблагополучные по чуме, лицам контактировавшим с больными чумой, необходимо превентивное назначение тетрациклина, контроль самочувствия.
- Борьба с грызунами в природных очагах.
medlibera.ru
medlibera.ru