Бактериальный вагиноз — чем и как лечить, симптомы, признаки
- Бактериальный вагиноз или баквагиноз, дисбактериоз влагалища, влагалищный дисбиоз – это полимикробный инфекционный невоспалительный синдром нижнего отдела гениталий, возникающий на фоне нарушения здорового баланса вагинальной микрофлоры и снижения кислотности влагалищной среды.
Распространённость баквагиноза очень велика. Заболевание отмечено у 55,8% женщин детородного возраста, обратившихся к гинекологу; у 60-70% пациенток с воспалительными заболеваниями гениталий и 35% беременных. Сочетание дисбактериоза кишечника с бактериальным вагинозом наблюдают в 71% случаев.
Бактериальный вагиноз. Код по МКБ-10:
N89 Другие невоспалительные болезни влагалища.
Уточнение:
В МКБ-10 нет диагноза «бактериальный вагиноз». В разные годы этот синдром неоднократно переименовывался: до 1955 года болезнь называлась неспецифический вагинит; начиная с 1980 года – гарднереллёз.
Позднее было установлено, что условно-патогенная бактерия гарднерелла (Gardnerella vaginalis), считавшаяся возбудителем баквагиноза, обнаруживается во влагалищном отделяемом у 47-75% здоровых женщин без какой-либо клинической симптоматики и не является единственным «виновником» заболевания. Поэтому в 1981 году гарднереллёз переименовали в анаэробный вагиноз, а в 1984 году появилось современное название: бактериальный вагиноз.
Для идентификации превалирующего инфекционного агента используют дополнительный код по МКБ-10:
В96 Другие указанные бактериальные агенты как причина болезней, классифицированных в других главах.
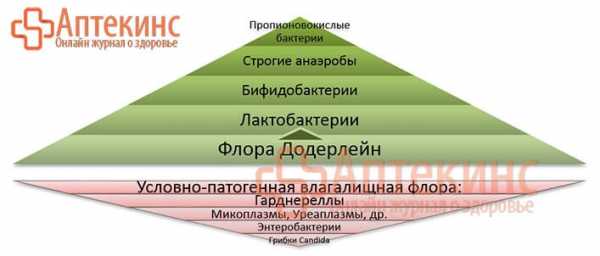
Здоровая микрофлора влагалища
Определяющий фактор нормальной микрофлоры влагалища – флора Додерлейн. На 90-98% она представлена лактобактериями (палочками Додерлейна), бифидобактериями и, в малой степени, строгими анаэробами (в частности пептострептококками).
На долю прочих (более 40 видов) микроорганизмов, населяющих вагинальное пространство женщины, в норме приходится всего 3-5%.
Микробиоценоз влагалища/указаны наиболее клинически значимые микробные сообщества/
 Характеристики бактериального вагиноза:
Характеристики бактериального вагиноза:- Резкое снижение или исчезновение перекись- и кислотообразующих лактобактерий (лактобацилл). Как следствие, повышение рН влагалищной среды.
- Массивное размножение строгих (облигатных) анаэробов: Peptostreptococcus spp., Mobiluncus spp., Bacteroides spp., Prevotella spp., др.
Эти микроорганизмы относятся к нормальной вагинальной микрофлоре. Но их чрезмерный рост, на фоне дефицита лактобактерий, приводит к снижению содержания кислот в вагинальном содержимом и создаёт благоприятную среду для бурного развития условно-патогенной и патогенной инфекции.
- Колонизация влагалища гарднереллами.
- Увеличение общей концентрации бактерий влагалищного отделяемого до 109 — 1011 микроорганизмов в 1 мл (КОЕ/мл).
Представители флоры Додерлейн
Лактобактерии.Во влагалищном содержимом различных женщин выделяют более 10 видов неодинаковых лактобацилл. Они вырабатывают молочную кислоту (в результате деструкции гликогена, накопленного эпителием влагалища), перекись водорода, лизоцим, стимулируют местный иммунитет.
Блокируя рецепторы клеток поверхностного эпителия, лактобациллы препятствуют прилипанию патогенных агентов. Колонизируя слизистую оболочку, они участвуют в образовании защитной экологической плёнки и обеспечивают колонизационную резистентность вагинального биотопа.
Созданная лактобациллами выраженная кислая среда подавляет размножение ацидофобных условно-патогенных и транзиторных патогенных микроорганизмов.
Уменьшение или исчезновение вагинальных лактобацилл способствует развитию инфекционных заболеваний женского генитального тракта. Бифидобактерии.Вторые представители полезной флоры Додерлейн также относятся к кислотообразующим микроорганизмам. Они играют важную роль в поддержании низких значений рН влагалищной среды, продуцируют спирты, лизоцим, бактериоцины, аминокислоты, витамины, стимулируют иммунитет.
Пропионовокислые бактерии – полезные представители анаэробов. Активно перерабатывая гликоген, они выделяют уксусную и пропионовую кислоты, подавляют рост условно-патогенной микрофлоры.
Степень обсеменённости влагалищного отделяемого некоторыми микроорганизмами у женщин детородного возраста.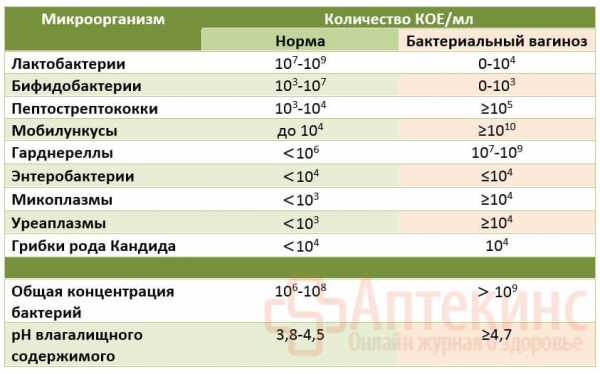
Причины возникновения бактериального вагиноза
Механизмы развития дисбиоза влагалища до сих пор не вполне ясны.
Важную роль в патогенезе заболевания играют:
- Изменение гормонального статуса.
- Изменение общего и/или местного иммунитета, снижение резистентности организма.
- Декомпенсированный диабет.
- Приём антибиотиков, цитостатиков, лучевая терапия, ионизирующее излучение.
Факторы риска бактериального вагиноза:
— Пубертатный период, менопауза, патология беременности, послеродовой, послеабортный период, нарушение менструального цикла (аменорея, олигоменарея).
— Гипотрофия и атрофия слизистой влагалища.
— Нарушение чувствительности слизистой влагалища к половым гормонам.
— Инфекции, передающиеся половым путём.
— Воспалительные процессы урогенитального тракта.
— Приём глюкокортикостероидов, антибактериальных, противовирусных, химиотерапевтических препаратов.
— Длительное, безконтрольное применение пероральных и внутриматочных контрацептивов.
— Инородные тела во влагалище и матке (тампоны, ВМС и т.п.)
— Кисты, полипы генитального тракта.
— Хирургические гинекологические операции.
— Неадекватное применение спринцеваний, вагинальных душей, глубокое подмывание.
— Применение презервативов, маточных колпачков, диафрагм, обработанных спермицидом (ноноксинолом -9).
— Частая смена половых партнёров.
— Хронический стресс.
Развитие бактериального вагиноза
Под влиянием внешних и/или внутренних факторов, нарушающих здоровый баланс микроэкосистемы влагалища, снижается численность Н2О2-продуцирующего пула лактобактерий, уменьшается продукция молочной кислоты, рН влагалищного содержимого повышается.
Увеличивается рост пула строгих анаэробов. Продукты жизнедеятельности этих бактерий разлагаются до летучих аминов, с характерным запахом «гнилой рыбы».
Гормональный дисбаланс «прогестерон / эстрогены» ускоряет пролиферацию (размножение) вагинального эпителия. Активация рецепторов этих клеток к бактериям стимулирует прилипание (адгезию) строгих анаэробов к слизистой влагалища и образование «ключевых» клеток.
- «Ключевые» клетки – это слущенные клетки эпителия влагалища, покрытые грамнегативными бациллами (палочковидными бактериями, не лактобациллами).
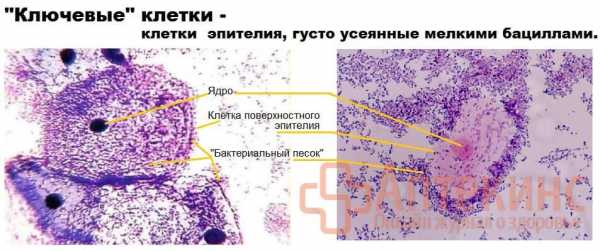
Обильное отслоение «ключевого» эпителия сопровождается усиленной продукцией влагалищных выделений до 20 мл в сутки (при норме 2 мл).
Симптомы бактериального вагиноза
Косвенные признаки баквагиноза:1. Беловато-серые, сметанообразные выделения из влагалища, как правило, с «рыбным» запахом различной интенсивности. Неприятный запах то исчезает, то усиливается после полового акта, менструации, спринцевания, подмывания.
Именно характерные выделения являются основной жалобой больных баквагинозом. Жидкие выделения в последствие могут обретать желтовато-зеленоватую окраску, становиться липкими, густыми, пенящимися.
2. Часто пациентки ощущают дискомфорт в наружной половой области, болезненный половой контакт (диспареунию).
3. Очень редко возникает зуд и жжение половых органов или болезненное мочеиспускание (дизурия).
Объективные клинические симптомы баквагиноза
Критерии Amsel
1. Обильные, однородные беловато-серые выделения из влагалища.
2. «Ключевые» клетки во влагалищных мазках.
3. Кислотность влагалищного содержимого: рН>4,5.
4. Положительный аминотест.
Присутствие 3-х признаков из 4-х возможных подтверждает диагноз бактериального вагиноза.
Диагностика бактериального вагиноза
1. Осмотр стенок влагалища с помощью зеркала.
В пользу баквагиноза свидетельствуют:
— Наличие обильных выделений (белей), равномерно покрывающих слизистую влагалища.
— Обычная розовая окраска стенок влагалища без признаков воспаления.
2. Кальпоскопия.
Подтверждает отсутствие воспаления слизистой оболочки влагалища.
3. Микроскопия: бактериоскопическое исследование влагалищных мазков – основной, наиболее доступный и достоверный метод диагностики бактериального вагиноза.
Микроскопия мазков больных баквагинозом выявляет:
— Уменьшение или исчезновение лактобацилл (грамположительных палочек различного размера).
— Увеличение смешанной нелактобациллярной микрофлоры.
— «Ключевые» клетки.
Края «ключевых» эпителиальных клеток неровные, нечёткие из-за налипания на них грамвариабельных палочек и кокков, в том числе Gardnerella vaginalis, Mobiluncus и др., зачастую микроорганизмы трудно различить между собой.
— В большинстве случаев: малое количество лейкоцитов.
Повышение лейкоцитов в мазке у женщин не характерно для изолированного бактериального вагиноза.
4. Определение кислотности (рН) вагинального секрета с помощью индикаторов.
5. Аминотест.
При смешивании на предметном стекле влагалищных выделений больной баквагинозом с равным количеством раствора гидроокиси калия (р-р КОН 10%) появляется неприятный запах гнилой рыбы.

Дополнительные методы диагностики бактериального вагиноза
Применяются по показаниям, в случаях частого повторения болезни.
1. Культуральное исследование.
Заключается в определении видового и количественного состава микрофлоры влагалища:
выделение и идентификация Gardnerella v., других факультативных и облигатных анаэробов, лактобацилл (при резком снижение их количества
2. Молекулярно-биологические методы: ПЦР и др.
Тест-системы обнаруживают специфические фрагменты ДНК и/или РНК микроорганизмов (A. vaginae, G. vaginalis, M. hominis и Ureaplasma spp., др.), в том числе трудно-культивируемых бактерий.
Дифференциальная диагностика
Диагноз баквагиноза требует исключения урогенитальных микробно-вирусных инфекций, передающихся половым путём (гонококковой, трихомонадной, хламидийной и др. ИППП). Также важно дифференцировать инфекции, вызываемые условно-патогенными агентами и грибками (генитальными микоплазмами, факультативно-анаэробными и аэробными микроорганизмами, кандидами).
Степени бактериального вагиноза
/Микроскопическая характеристика мазков по Мавзютову А. Р./
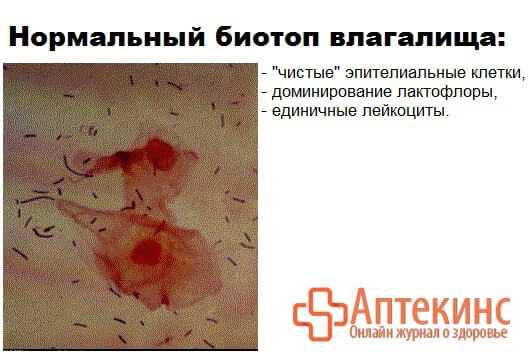
1 степень
Компенсированный баквагиноз.Характеризуется мизерным количеством любой микробной, в том числе лакто-флоры во влагалищном мазке.
Такой мазок не считается патологией. Зачастую он обусловлен чрезмерной подготовкой пациентки к посещению гинеколога (глубоким подмывание с дез. средствами), предшествующим антибактериальным лечением (приёмом антибиотиков широкого спектра действия) или интенсивной химиотерапией.
2 степень
Субкомпенсированный баквагиноз:
— снижение количества лактобацилл;
— соизмеримое увеличение прочей микробной флоры;
— появление в мазке единичных (1-5) «ключевых» клеток.
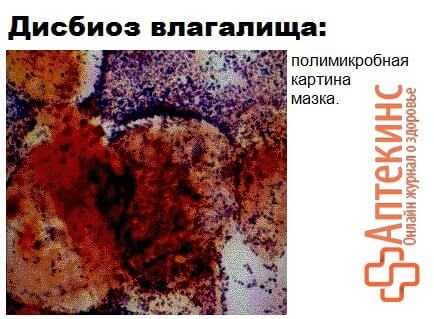
3 степень
Клинически выраженный бактериальный вагиноз:
— практически полное отсутствие лактобактерий;
— поле зрения заполнено «ключевыми» клетками;
— бактериальная флора представлена различными (кроме лактобацилл) культурами во всевозможных видовых сочетаниях.
Чем лечить бактериальный вагиноз
Первый этап лечения болезни проводят антибактериальными средствами группы 5-нитроимидазола или клиндамицина, к которым анаэробные бактерии и гарднереллы наиболее высокочувствительны.
 Препараты от бактериального вагиноза:
Препараты от бактериального вагиноза:- Метронидазол
Торговые названия: Трихопол, Метрогил, Флагил, Клион - Тинидазол
Торговые названия: Фазижин, Тиниба (500 мг) - Орнидазол
Торговые названия: Тиберал, Дазолик, Гайро, Орнисид, др. - Клиндамицин
Торговые названия: Далацин, Клиндацин
Вагинальные таблетки и свечи от бактериального вагиноза:
Перспективным методом лечения баквагиноза в последние годы считают местные комбинированные вагинальные средства с антибактериальным, противогрибковым, противовоспалительным действием:
- Полижинакс
- Тержинан
- Вагисепт
- Вагиферон
- Эльжина
Применять: по одной свече (таблетке) во влагалище в течение 10 дней.
Второй этап лечения проводят после полного искоренения анаэробной и условно-патогенной микрофлоры. Восстановление нормоценоза влагалища осуществляют путём местного введения биопрепаратов:
- Лактожиналь
- Ацилакт
- Флорагин Гель
- Лактонорм
- Лактобактерин
- Бифидумбактерин
- и др.
Эффективность донных биопрепаратов, к сожалению, ограничена низкой приживаемостью «чужих» штаммов лактобактерий во влагалище.
Для восстановления нормальной влагалищной микрофлоры также рекомендуются интравагинальные средства:
- Лактогель (молочная кислота + гликоген)
- Мульти-Гин Актигель
- Вагинорм
Их используют и для лечения, и для профилактики бактериального вагиноза.
В случаях атрофического изменения слизистой оболочки влагалища применяют местные эстрогены (препараты эстриола):
- Триожиналь
- Орниона, крем вагинальный 1%
По показаниям назначаются противоаллергические средства и витамины А, Е, С.
Рекомендованные способы лечения бактериального вагиноза антибактериальными средствами
Схема 1Метронидазол, таблетки 500 мг. По 1 таблетке 2 раза в день, внутрь перорально (через рот).
Курс лечения: 7-10 дней.
Тинидазол 2,0 г (4 таблетки по 500 мг) единовременно, внутрь перорально, один раз в сутки.
Курс лечения: 3 дня.
Учитывая локальный характер инфекции, многие специалисты предпочитают местное лечение бактериального вагиноза. Наилучший терапевтический эффект показали интравагинальные свечи и гели с Метронидазолом или Клиндамицином.
Схема 33.1 Вагинальные свечи с Метронидазолом 500 мг (Флагил, вагинальные суппозитории)
Применять один раз в сутки, интравагинально, на ночь.
Курс: 7-10 дней.
3.2 Метрогил (Метронидазол), гель 1%
Применять интравагинально по 5,0 г (один полный аппликатор) 1 раз в сутки, на ночь.
Курс: 5 дней.
3.3 Метронидазоловый гель 0,75%.
Применять по 5,0 г интравагинально (один полный аппликатор) 1 раз в сутки, на ночь.
Курс: от 5 дней до 2 недель.
Далацин (Клиндацин, Клиндамицин), крем 2%
1 полный аппликатор (5,0 г крема=100 мг клиндамицина) глубоко интравагинально 1 раз в сутки, на ночь.
Курс: 7 дней
Альтернативные способы лечения бактериального вагиноза
Схема 1АМетронидазол 2,0 г (8 таблеток по 250 мг или 4 таблетки по 500 мг) единовременно, однократно, внутрь, перорально.
Результат лечения:
ближайший – хороший
отдалённый – недостаточно хороший
Схема 2А
Тиберал (Орнидазол) 500 мг, по 1 таблетке внутрь 2 раза в сутки.
Курс: 5 дней.
Эффективность препаратов Метронидазола и Клиндамицина примерно одинакова. Но приём Клиндамицина реже вызывает нежелательные побочные эффекты.
Во время лечения и в течение 24 часов после окончания приёма Метронидазола запрещено принимать алкоголь.
Бактериальный вагиноз при беременности — особенности лечения
Лечение баквагиноза у беременных требует индивидуального подхода в выборе дозировок и терапевтических схем. Приём пероральных антибиотиков возможен только со 2-го триместра беременности под строгим контролем лабораторной диагностики в специализированном медучреждении.
Схемы антибактериальной терапии бактериального вагиноза со 2-го триместра беременности:1. Метронидазол, таблетки 500 мг.
Принимать по 1 таблетке 2 раза в сутки перорально. Курс лечения: 7 дней.
2. Метронидазол, таблетки 250 мг.
Принимать по 1 таблетке 3 раза в сутки перорально. Курс: 7 дней.
3. Клиндамицин, капсулы 300 мг.
Принимать по 1 капсуле перорально 2 раза в сутки. Курс: 7 дней.
Прогноз при бактериальном вагинозе
Заболевание не представляет прямой угрозы жизни пациентки. Лечение проходит в домашних условиях (показаний к госпитализации нет).
Контроль терапевтического эффекта проводится через 14 дней после окончания лечения: осмотр гинеколога + повторный мазок.
При недостаточном результате врач выбирает альтернативные препараты или методики.
Несмотря на «безобидность» заболевания, важно проводить его своевременное лечение и профилактику.
Возможные осложнения бактериального вагиноза:
— Самопроизвольный аборт (выкидыш).
— Патология беременности: внутриамниотическая инфекция.
— Патология родов и послеродового периода: преждевременное излитие околоплодных вод, преждевременные роды, эндометрит и/или сепсис после кесарева сечения.
— Риск рождения детей с низкой массой тела.
— Риск развития инфекционных осложнений после гинекологических операций или абортов.
— Риск развития воспалительных заболеваний органов малого таза: перитонита, абсцессов органов малого таза после введения внутриматочных контрацептивов, после инвазивных манипуляций.
— Риск развития дисплазии (неоплазии) шейки матки.
Читать подробно: Цитология шейки матки.
— Повышение восприимчивости к инфекциям, передаваемым половым путем, в том числе ВИЧ, генитальному герпесу.
Риски рецидива бактериального вагиноза
Частое рецидивирование баквагиноза наблюдают у женщин с нарушением иммунного и/или эндокринного статуса. Таким пациенткам необходима консультация:
— гинеколога-эндокринолога,
— эндокринолога,
— гастроэнтеролога.
Практика показывает, что профилактическое лечение полового партнёра мало влияет на повторение эпизодов баквагиноза у пациентки. Обследование и лечение сексуального партнёра обязательно при наличии клинических симптомов баланопостита, уретрита или других урогенитальных заболеваний.
Народные методы лечения бактериального вагиноза
Среди нетрадиционных методов лечения гинекологических заболеваний «любимыми» средствами народных целителей остаются спринцевания растворами лекарственных трав.
В случае бактериального вагиноза подобные процедуры нежелательны и даже опасны. Они провоцируют вымывание полезной влагалищной лактофлоры, занос патогенных и условно-патогенных микроорганизмов в канал шейки матки, аллергические реакции и воспаление слизистых.
Разрешённые процедуры:
Микроспринцевания водным раствором борной кислоты 2-3%:1 чайную ложку аптечного порошка Борной кислоты (продаётся в пакетах) растворить в 1 стакане кипятка. Остудить. Стерильной спринцовкой ввести 100 мл свежеприготовленного тепловатого раствора во влагалище. Процедуру проводить 1 раз в день в течение недели.
Микроспринцевания и подмывание водным раствором перманганата калия (марганцовки):Приготовить слабоконцентрированный (едва заметного розоватого цвета) раствор марганцовки. Подмываться и спринцеваться 1 раз в сутки в течение недели.
Микроспринцевание и подмывание водным раствором перекиси водорода:1 столовую ложку раствора перекиси водорода для наружного применения 3% (водорода пероксид 3%, продаётся в аптеке) развести в 500 мл свежекипячёной тепловатой воды. Подмываться и спринцеваться 1 раз в сутки в течение недели.
Самолечение опасно для здоровья. Обратитесь к специалисту.
Профилактика бактериального вагиноза
- Контролируемый приём антибактериальных и других лекарственных средств.
- Адекватная диагностика и терапия гинекологических (в том числе возрастных дисгормональных) заболеваний.
Благодаря верному лечению гинекологической и эндокринной патологии содержание гликогена (основного компонента питания лактобацилл) в эпителии влагалища нормализуется, развивается нормальная влагалищная микрофлора.
- Гигиена половых органов.
- Гигиена сексуальной жизни, верность одному партнёру.
- Отказ от вредных привычек (курение, др.)
- Нормализация иммунного и нейроэндокринного статуса.
- Физическая активность: борьба с застойными явлениями в области малого таза.
Сохрани статью себе!
ВКонтакте Google+ Twitter Facebook Класс! В закладки147 комментариев
aptekins.ru
Симптомы и лечение бактериального вагиноза
Читайте нас и будьте здоровы! Пользовательское соглашение о портале обратная связь- Врачи
- Болезни
- Кишечные инфекции (6)
- Инфекционные и паразитарные болезни (28)
- Инфекции, передающиеся половым путем (6)
- Вирусные инфекции ЦНС (3)
- Вирусные поражения кожи (12)
- Микозы (10)
- Протозойные болезни (1)
- Гельминтозы (5)
- Злокачественные новообразования (9)
- Доброкачественные новообразования (7)
- Болезни крови и кроветворных органов (10)
- Болезни щитовидной железы (6)
- Болезни эндокринной системы (13)
- Недостаточности питания (1)
- Нарушения обмена веществ (2)
- Психические расстройства (31)
- Воспалительные болезни ЦНС (3)
- Болезни нервной системы (19)
- Двигательные нарушения (7)
- Болезни глаза (20)
- Болезни уха (6)
- Болезни системы кровообращения (11)
- Болезни сердца (19)
- Цереброваскулярные болезни (2)
- Болезни артерий, артериол и капилляров (9)
- Болезни вен, сосудов и лимф. узлов (8)
- Болезни органов дыхания (37)
- Болезни полости рта и челюстей (16)
- Болезни органов пищеварения (30)
- Болезни печени (2)
- Болезни желчного пузыря (9)
- Болезни кожи (32)
- Болезни костно-мышечной системы (53)
- Болезни мочеполовой системы (14)
- Болезни мужских половых органов (8)
- Болезни молочной железы (3)
- Болезни женских половых органов (30)
- Беременность и роды (5)
- Болезни плода и новорожденного (4)
- Симптомы
- Амнезия (потеря памяти)
- Анальный зуд
- Апатия
- Афазия
- Афония
- Ацетон в моче
- Бели (выделения из влагалища)
- Белый налет на языке
- Боль в глазах
- Боль в колене
- Боль в левом подреберье
- Боль в области копчика
- Боль при половом акте
- Вздутие живота
- Волдыри
- Воспаленные гланды
- Выделения из молочных желез
- Выделения с запахом рыбы
- Вялость
- Галлюцинации
- Гнойники на коже (Пустула)
- Головокружение
- Горечь во рту
- Депигментация кожи
- Дизартрия
- Диспепсия (Несварение)
- Дисплазия
- Дисфагия (Нарушение глотания)
- Дисфония
- Дисфория
- Жажда
- Жар
- Желтая кожа
- Желтые выделения у женщин
- …
- ПОЛНЫЙ СПИСОК СИМПТОМОВ>
- Лекарства
- Антибиотики (211)
- Антисептики (123)
- Биологически активные добавки (210)
- Витамины (192)
- Гинекологические (183)
- Гормональные (155)
- Дерматологические (258)
- Диабетические (46)
- Для глаз (124)
- Для крови (77)
- Для нервной системы (385)
- Для печени (69)
- Для повышения потенции (24)
- Для полости рта (68)
- Для похудения (40)
- Для суставов (161)
- Для ушей (15)
- Другие (306)
- Желудочно-кишечные (314)
- Кардиологические (149)
- Контрацептивы (48)
- Мочегонные (32)
- Обезболивающие (280)
- От аллергии (102)
- От кашля (137)
- От насморка (91)
- Повышение иммунитета (123)
- Противовирусные (113)
- Противогрибковые (126)
- Противомикробные (145)
- Противоопухолевые (65)
- Противопаразитарные (49)
- Противопростудные (90)
- Сердечно-сосудистые (351)
- Урологические (89)
- ДЕЙСТВУЮЩИЕ ВЕЩЕСТВА
- Справочник
- Аллергология (4)
- Анализы и диагностика (6)
- Беременность (25)
- Витамины (15)
- Вредные привычки (4)
- Геронтология (Старение) (4)
- Дерматология (3)
- Дети (15)
- Другие статьи (22)
- Женское здоровье (4)
- Инфекция (1)
- Контрацепция (11)
- Косметология (23)
- Народная медицина (17)
- Обзоры заболеваний (27)
- Обзоры лекарств (34)
- Ортопедия и травматология (4)
- Питание (103)
- Пластическая хирургия (8)
- Процедуры и операции (23)
- Психология (10)
medside.ru
Бактериальный вагиноз, причины, симптомы, лечение
Бактериальный вагиноз (синоним: гарднереллез) представляет собой дисбактериоз влагалища. Это достаточно распространенное заболевание у женщин.
Микрофлора влагалища представляет собой подвижную экосистему. В норме основой микрофлоры влагалища являются лактобациллы (Lactobacillus spp.), играющие защитную функцию. Лактобациллы перерабатывают гликоген (эпителиальные клетки влагалища женщин репродуктивного возраста в большом количестве содержат гликоген) в молочную кислоту, снижая кислотность влагалища. Кроме того, лактобациллы образуют перекись водорода. Кислая среда влагалища и перекись водорода подавляют рост условно-патогенных микробов (стафилококков, стрептококков, кишечной палочки, анаэробных бактерий, Gardnerella vaginalis, Mobiluncus spp.), которые в небольшом количестве выявляются во влагалище подавляющего большинства женщин.
Если доля лактобацилл снижается (о причинах поговорим ниже), их место в экосистеме занимают условно-патогенные микробы (в первую очередь Gardnerella vaginalis). Последние выделяют летучие амины, запах которых аналогичен запаху тухлой рыбы.
Может ли бактериальный вагиноз передаваться половым путем?
Бактериальный вагиноз не является венерическим заболеванием. Возбудители бактериального вагиноза (в первую очередь Gardnerella vaginalis) передаются при половых контактах. Однако их передача от одной женщины к другой не является причиной заболевания. Ведь эти микробы в небольшом количестве входят в состав нормальной микрофлоры влагалища большинства женщин.
Тем не менее, незащищенные половые контакты играют определенную роль в возникновении бактериального вагиноза. Дело тут не в заражении, а в том, что смена полового партнера или множество половых партнеров способствует изменению микрофлоры влагалища.
В чем же тогда причина бактериального вагиноза?
Причиной заболевания является не просто наличие возбудителей бактериального вагиноза (они есть в небольшом количестве почти у каждой женщины), а изменение соотношения доли лактобацилл и условно-патогенных микробов, вызывающих бактериальный вагиноз. При бактериальном вагинозе доля лактобацилл уменьшается, а доля возбудителей бактериального вагиноза увеличивается. Вот почему бактериальный вагиноз называют дисбактериозом влагалища.
Факторы риска бактериального вагиноза:
— спринцевание
— контрацептивные свечи и кремы, содержащие 9-ноноксинол («Патентекс Овал», «Ноноксинол»)
— презервативы, обработанные 9-ноноксинолом
— лечение антибиотиками
— смена полового партнера
Каким образом спринцевание способствует бактериальному вагинозу?
Дело в том, что при спринцевании вымывается нормальная микрофлора влагалище (лактобациллы). Их место занимают условно-патогенные микробы (в первую очередь Gardnerella vaginalis).
Могут ли возбудители бактериального вагиноза вызвать какие-либо заболевания у мужчин?
Возбудители бактериального вагиноза (в первую очередь Gardnerella vaginalis) для мужчин не опасны. Мужчины, у которых выявили Gardnerella vaginalis, как и половые партнеры женщин с бактериальным вагинозом, в лечении не нуждаются.
Симптомы бактериального вагиноза у женщин:
Характерен неприятный запах выделений из влагалища, который сравнивают с запахом тухлой рыбы. При этом запах усиливается после полового контакта без презерватива, так как щелочная рН спермы увеличивает образование летучих аминов.
Помимо запаха, выделения из влагалища при бактериальном вагинозе не сильно отличаются от нормальных выделений. Они необильные, однородные по консистенции, серовато-белого цвета, обычно не оставляют следов на нижнем белье.
Чем опасен бактериальный вагиноз?
Бактериальный вагиноз увеличивает риск воспалительных заболеваний матки и придатков, преждевременных родов, осложнений беременности и родов.
Как проводится диагностика бактериального вагиноза?
Заподозрить бактериальный вагиноз врач может при взятии мазка по характерному запаху выделений из влагалища. Добавление нескольких капель 10% раствора гидроксида калия к выделениям из влагалища на предметном стекле усиливает этот запах.
Общий мазок при бактериальном вагинозе выявляет так называемые «ключевые клетки» (клетки влагалищного эпителия, покрытые множеством коккобацилл (Gardnerella vaginalis) в отсутствие в мазке лактобацилл (Lactobacillus spp.).
Выявление Gardnerella vaginalis точными методами, выявляющими единичные микробы (например, ПЦР), не играет роли в диагностике бактериального вагиноза, так как в небольшом количестве они есть у большинства женщин. При бактериальном вагинозе важно не просто наличие, а количество Gardnerella vaginalis.
Лечение бактериального вагиноза
Оптимальным лечением бактериального вагиноза является метронидазол (Трихопол, …) по 500 мг внутрь 2 раза в сутки в течение 7 сут. Препарат иногда плохо переносится (вызывает тошноту). Абсолютно не совместим с алкоголем. Однако системное лечение снижает вероятность осложнений бактериального вагиноза.
Препараты резерва:
Гель Метронидазол, 0,75% (Флагил, Метрогил) вводят во влагалище с помощью прилагаемого аппликатора 2 раза в сутки в течение 5 сут. Местное лечение хорошо переносится, но хуже системного лечения снижает риск осложнений бактериального вагиноза.
Крем Клиндамицин, 2% (Далацин) вводят во влагалище с помощью прилагаемого аппликатора 1 раз в сутки (на ночь) в течение 5 сут. Местное лечение хорошо переносится, но хуже системного лечения снижает риск осложнений бактериального вагиноза.
Клиндамицин (Климицин, Далацин) по 300 мг внутрь 2 раза в сутки в течение 7 сут. Клиндамицин подавляет рост не только Gardnerella vaginalis, но и лактобацилл (Lactobacillus spp.). Поэтому клиндамицин показан при непереносимости метронидазола.
Профилактика бактериального вагиноза
Заключается в избегании факторов риска бактериального вагиноза (см. выше).
Половые партнеры
Мужчины — половые партнеры женщин с бактериальным вагинозом не нуждаются ни в обследовании, ни в лечении.
Источник: www.venerologia.ru
www.venerologia.ru
Бактериальный вагиноз — причины, симптомы, диагностика и лечение
Бактериальный вагиноз – инфекционное невоспалительное поражение влагалища, при котором нормальная флора замещается полимикробными ассоциациями условно патогенных бактерий. Бактериальный вагиноз возникает на фоне нарушений иммунитета, воспалительных заболеваний репродуктивной системы, нарушений менструального цикла, продолжительного использования внутриматочной спирали, бессистемного приема антибиотиков и гормональных препаратов. Сопровождается обильными выделениями с неприятным запахом. Иногда протекает бессимптомно. Диагноз устанавливается на основании жалоб, анамнеза и данных специальных тестов. Лечение – местная и общая фармакотерапия.
Общие сведения
Бактериальный вагиноз – невоспалительный инфекционный процесс, при котором нормальная лактофлора влагалища замещается ассоциациями анаэробов. Является широко распространенной патологией, диагностируется у 21-33% пациенток, обращающихся к гинекологам. Может протекать скрыто или с явной клинической симптоматикой. При улучшении общего состояния организма симптомы бактериального вагиноза исчезают или сглаживаются, при воздействии различных эндогенных и экзогенных факторов появляются вновь, что обуславливает длительное рецидивирующее течение болезни. Патология не относится к венерическим заболеваниям. Из-за гормональных изменений нередко возникает в период гестации и климакса. Лечение бактериального вагиноза осуществляют специалисты в сфере гинекологии.
Бактериальный вагиноз
Причины бактериального вагиноза
В норме более 95% микрофлоры влагалища у женщин детородного возраста составляют аэробные и анаэробные лактобактерии. В остальные 5% входят более 40 видов различных микроорганизмов. Соотношение анаэробов и аэробов в здоровой влагалищной микрофлоре составляет 10:1. Лактобактерии являются основой естественного барьера между внешней средой и полостью матки. Благодаря кислотообразованию и выделению перекиси водорода они создают кислую среду, препятствующую размножению патогенных и условно патогенных микробов.
При неблагоприятных условиях, возникающих под влиянием одного или нескольких эндогенных и экзогенных факторов, количественный и качественный состав микрофлоры меняется. Число лактобактерий уменьшается, начинают активно размножаться другие микроорганизмы, в первую очередь – облигатные анаэробы. Общее количество бактерий увеличивается. Развивается бактериальный вагиноз. Отличительной особенностью данной патологии является отсутствие специфического возбудителя. Причиной инфекционного процесса становится не один вид микроорганизмов, а полимикробные ассоциации.
Бактериальный вагиноз может возникать при иммунных нарушениях в результате общего ослабления организма, острых и хронических инфекционных заболеваний. Еще одним фактором, способствующим развитию бактериального вагиноза, являются изменения гормонального фона при смене фазы менструального цикла, аменорее, олигоменорее, однофазных циклах, в период гестации, в подростковом и климактерическом возрасте. Большое значение имеет прием гормональных средств (кортикостероидов, оральных контрацептивов), антибактериальных, противовирусных и противогрибковых препаратов.
Вероятность возникновения бактериального вагиноза увеличивается при несоблюдении правил гигиены, частых спринцеваниях, повышенной лучевой нагрузке (лучевой терапии, облучении при профессиональном контакте с радиоактивными веществами), пороках развития репродуктивной системы, состояниях после оперативных вмешательств, полипах и кистах влагалища, применении внутриматочной спирали, диафрагм, тампонов и спермицидов. В число факторов риска развития бактериального вагиноза также включают состояния после абортов и родов, атрофические изменения слизистой оболочки влагалища и кишечный дисбактериоз.
Симптомы бактериального вагиноза
Самым характерным и зачастую единственным симптомом бактериального вагиноза являются выделения из половых путей, часто с неприятным запахом, похожим на запах несвежей рыбы. Обычно бели жидкие, белые либо слегка сероватые. Могут быть обильными, постоянными, сохраняющимися в течение нескольких лет, или скудными, кратковременными, появляющимися время от времени. Среднее количество белей при бактериальном вагинозе – около 20 мл в сутки, что в 10 раз превышает объем нормальных выделений. При длительном течении заболевания (в течение нескольких лет) цвет и консистенция выделений нередко меняются. Бели становятся более густыми, пенистыми, липкими, желтоватыми или зеленоватыми.
Характер и количество белей при бактериальном вагинозе варьируются в зависимости от возраста, общего состояния здоровья, психического и эмоционального состояния женщины (психических травм и интенсивных стрессов), сексуальной активности, фазы менструального цикла, эндокринных расстройств, болезней репродуктивной системы и соматических заболеваний. В отдельных случаях пациентки с бактериальным вагинозом предъявляют жалобы на жжение, зуд, нарушения мочеиспускания, боли или неприятные ощущения во время интимной близости.
Возможно острое либо торпидное, бессимптомное, моносимптомное (только с выделениями) либо полисимптомное течение заболевания. У одних пациенток проявления бактериального вагиноза сохраняются в течение длительного времени, у других периодически возникают под действием неблагоприятных факторов. При сборе анамнеза выясняется, что более 90% больных с подозрением на бактериальный вагиноз раньше обращались к гинекологу и другим специалистам с жалобами на выделения и иные симптомы. Три четверти пациенток неоднократно лечились от неспецифического вагинита, используя антибактериальные свечи и принимая различные пероральные антибактериальные средства.
В ходе гинекологического осмотра больной с бактериальным вагинозом признаки воспаления не обнаруживаются. Стенки влагалища обычно розовые, у пациенток климактерического возраста иногда выявляются небольшие красноватые пятнышки. Выделения при бактериальном вагинозе равномерно распределены по стенкам влагалища, хорошо удаляются ватным тампоном. При измерении с использованием индикаторной полоски определяется pH более 4,5. При смешивании белей с 10% раствором гидроксида калия отмечается появление или усиление запаха гнилой рыбы. При кольпоскопии отек, гиперемия, инфильтрация и кровоизлияния отсутствуют. У 39% пациенток с бактериальным вагинозом диагностируются патологические изменения влагалищной части шейки: рубцы, эрозии, эктропион или цервицит.
Диагностика бактериального вагиноза
Диагноз «бактериальный вагиноз» устанавливают на основании жалоб, анамнеза, данных гинекологического осмотра и результатов специальных тестов. В ходе опроса врач уточняет, страдает ли женщина болезнями репродуктивной системы, эндокринными и соматическими заболеваниями, принимает ли она гормональные препараты и антибактериальные средства, использует ли средства контрацепции, были ли в анамнезе роды, аборты и оперативные вмешательства на половых органах, какова интенсивность половой жизни и пр.
Основным лабораторным исследованием при бактериальном вагинозе является микроскопия мазков, взятых с заднего свода и окрашенных по Грамму. В ходе микроскопии оценивают количество лейкоцитов, изучают формы и типы микроорганизмов, входящих в состав микрофлоры влагалища. Наличие большого числа анаэробов при снижении количества лактобацилл свидетельствует о наличии бактериального вагиноза. Характерным признаком болезни являются ключевые клетки – зрелые клетки эпителия, на мембране которых выявляются различные микроорганизмы (гарднерелла, кокки, мобилункус). В норме такие клетки, как правило, не обнаруживаются. В отдельных случаях возможна ложная диагностика бактериального вагиноза, обусловленная наличием в мазке клеток эпителия с адгезированными лактобактериями.
В некоторых работах, посвященных исследованиям бактериального вагиноза, упоминаются серологические, иммуноферментные и культуральные методы диагностики данной патологии, однако, такие методики пока представляют чисто научный интерес и не используются в широкой клинической практике. Диагностическими критериями бактериального вагиноза служат наличие специфических белей, выявление ключевых клеток при микроскопии мазка, pH более 4,5 и появление запаха несвежей рыбы при реакции белей с гидроксидом калия. Для постановки диагноза «бактериальный вагиноз» требуется наличие хотя бы трех критериев из четырех.
При выявлении сопутствующей патологии могут потребоваться дополнительные обследования и консультации различных специалистов. Больных с бактериальным вагинозом могут направить на консультацию к терапевту, эндокринологу, урологу, венерологу, микологу либо гастроэнтерологу. При необходимости назначают УЗИ органов малого таза, общие анализы крови и мочи, биохимический анализ крови, анализ кала на дисбактериоз, анализ крови на гормоны и другие исследования.
Бактериальный вагиноз дифференцируют с гонореей, трихомониазом, вагинальным кандидозом и неспецифическим вагинитом. Отличительными признаками гонореи являются жидкие выделения с желтоватым либо зеленоватым оттенком в сочетании с болезненным мочеиспусканием. О наличии трихомониаза свидетельствуют обильные липкие или пенистые серо-желто-зеленые выделения, возможно с несвежим запахом. Иногда бели сочетаются с зудом и болезненностью при мочеиспускании. Кандидоз можно заподозрить при появлении хлопьевидных творожистых белых выделений в сочетании с жжением и зудом влагалища. Для исключения перечисленных заболеваний требуются специальные лабораторные исследования.
Лечение и профилактика бактериального вагиноза
Схему лечения определяют индивидуально с учетом выраженности симптомов, длительности и формы бактериального вагиноза, наличия сопутствующих воспалительных процессов, изменений репродуктивной системы, соматических и эндокринных заболеваний. Лечение включает в себя два этапа: прием антибактериальных средств и восстановление нормальной микрофлоры. На весь период терапии пациентке с бактериальным вагинозом рекомендуют исключить алкогольные напитки, ограничить прием острой и пряной пищи.
На первом этапе назначают метронидазол или клиндамицин перорально либо интравагинально, в виде вагинальных таблеток, свечей или кремов. Продолжительность приема перечисленных средств при бактериальном вагинозе составляет 7-10 суток. При необходимости одновременно применяют иммунокорректоры и антигистаминные средства. Для профилактики кандидоза (особенно актуально – при наличии грибкового поражения в анамнезе) используют противогрибковые препараты. Для коррекции pH вводят местные средства с высоким содержанием молочной кислоты.
Спустя 1-2 недели после завершения первого этапа лечения проводят повторный осмотр и лабораторные тесты для оценки эффективности терапии бактериального вагиноза. Еще спустя 2-3 суток начинают второй этап, основной задачей которого является восстановление нормальной лактофлоры. Применяют пробиотики и эубиотики. В 90% случаев результатом лечения становится нормализация влагалищной микрофлоры. Тесты повторяют через 10 суток и 1-1,5 мес. после завершения второго этапа терапии. При упорном течении бактериального вагиноза назначают дополнительные обследования для выявления патогенных факторов, способствующих развитию рецидивов заболевания.
К числу мер по предотвращению и своевременному выявлению бактериального вагиноза относят соблюдение правил интимной гигиены, продуманное использование гигиенических средств, исключение частых спринцеваний и рациональный подбор способов предохранения с учетом интенсивности половой жизни, состояния здоровья и гормонального фона пациентки. Следует избегать бесконтрольного приема антибактериальных и противогрибковых препаратов, своевременно обращаться к врачу при появлении симптомов воспалительных заболеваний, регулярно посещать гинеколога для проведения профилактических осмотров, осуществлять лечение дисбактериоза кишечника.
www.krasotaimedicina.ru
причины, симптомы, диагностика, лечение и профилактика заболевания
Бактериальный вагиноз – это дисбаланс микрофлоры влагалища. Заболевание встречается часто среди женщин фертильного возраста. Микрофлора влагалища является достаточно подвижной биологической системой, в которой соотношение микроорганизмов постоянно меняется, в зависимости от условий внешней среды, а также от общего состояния организма.
Так вот, в норме у женщины детородного возраста на слизистой оболочке влагалища преобладают лактобациллы. Эти микроорганизмы способны расщеплять гликоген, который находится в эпителиальных клетках влагалища, в результате чего образуется молочная кислота и пероксид водорода.

Молочная кислота меняет кислотно-щелочной баланс в кислую сторону. Кислая среда совместно перекисью водорода губительно влияют на рост вредоносной флоры. Что касается лактобактерий, эти условия являются идеальными для их жизнедеятельности. Объединившись в целые колонны, они образуют защитный слой (гликокаликс) и выстилают слизистую оболочку влагалища, тем самым защищая ее.
При воздействии неблагоприятных факторов какая-то часть лактобактерий погибает, среда влагалища меняется в щелочную сторону, что стимулирует рост различных условно-патогенных микробов, а преимущественно гарднереллы (Gardnerella vaginalis).
Гарднереллы начинают стремительно размножаться, что провоцирует рост другой патогенной флоры (стафилококки, нейссерии, энтерококки, уреаплазма, грибы кандида и многие другие), в результате количество лактобактерий резко снижается.
Сам бактериальный вагиноз не вызывает воспаление, хотя снижает местный иммунитет, из-за чего повышается восприимчивость к инфекциям, а бурное размножение патогенных и условно-патогенных микроорганизмов способно вызывать воспалительные процессы, нарушая репродуктивную функцию женщины.
Заболевание не является венерическим и не передается при половом контакте. Бактериальный вагиноз у мужчин в принципе быть не может, так как слово «вагиноз» означает влагалищную локализацию процесса.

Бактериальный вагиноз часто возникает при беременности. Обусловлено это гормональными изменениями, а именно, под влиянием эстрогенов увеличивается уровень гликогена на слизистой оболочке влагалища, а значит и количество лактобактерий растет, ph среды становится еще меньше. Вроде бы все хорошо, но оказывается, такая среда благоприятна для размножения некоторых транзиторных микроорганизмов (уреаплазма парвум, микоплазма хоминис). В этом и заключается коварность бактериального вагиноза при беременности. Эти казалось бы, безобидные условно- патогенные микроорганизмы могут вызвать воспаление, а затем нарушение целостности плодного пузыря, что чревато преждевременными родами.
Причины бактериального вагиноза
Главной причиной возникновения бактериального вагиноза считается нарушение соотношения полезных и вредных микроорганизмов, а именно количественное уменьшение либо отсутствие лактобацилл под влиянием неблагоприятных факторов внешней или внутренней среды.

Гормональные изменения, нарушения работы иммунной системы, дисбиоз кишечника, бесконтрольный прием антибиотиков, системные заболевания и нарушения метаболизма, инфекционные заболевания – все это подстегивает организм «изнутри» и вызывает дисбиотические явления во влагалище.
Нерациональные спринцевания, замена полового партнера, использование контрацептивов, содержащих спермицид 9-ноноксинол; пренебрежение барьерными средствами защиты и правилами личной гигиены негативно влияют на флору влагалища «снаружи».
Симптомы бактериального вагиноза
Зачастую заболевание протекает без каких-либо симптомов, обусловлено это отсутствием признаков воспаления. В большинстве случаев, из признаков женщины отмечают увеличение количества вагинальных выделений. Выделения имеют серовато-желтый цвет, тягучую консистенцию и специфический запах, напоминающий запах испорченной рыбы. Этот запах связан с летучими аминами, которые выделяют гарднереллы.
Бактериальный вагиноз может протекать годами. В таком случае, уже говорят о хроническом процессе. С течением времени, количество лактобактерий становится все меньше и условно-патогенная флора, восходящим путем поднимается все выше, поражая шейку матки, матку, придатки.

Хронический бактериальный вагиноз может сопровождаться зудом, жжением половых органов, дискомфортом при опорожнении мочевого пузыря и при половом контакте.
Почти у каждой женщины, хоть раз в жизни, возникает бактериальный вагиноз, но при нормальной работе иммунной системы организм сам регулирует соотношение микрофлоры и заболевание проходит самостоятельно, без какого-либо медицинского вмешательства.
Диагностика заболевания
Диагностика батериального вагиноза, как и любого другого заболевания, начинается с опроса и с осмотра. Врача будет интересовать гинекологический анамнез, наличие сопутствующих патологий, характер жалоб женщины. При гинекологическом осмотре отсутствуют признаки воспаления слизистой оболочки влагалища, а на ее стенках определяются равномерно распределенные обильные тягучие выделения пенистого характера с рыбным запахом.
При бактериальном вагинозе увеличивается ph среды влагалища, а в норме этот показатель колеблется в диапазоне 3,8-4,5. Поэтому превышение ph-показателя значения 4,5 говорит в пользу заболевания.
Также в пользу гарднереллеза говорит положительный аминовый тест. Для исследования берут небольшое количество вагинальных выделений и на предметном стекле добавляют к ним несколько капель 10% раствора гидроксида калия, если при этом наблюдается усиление специфического рыбного запаха, тест считается положительным.
Бактериальный вагиноз можно заподозрить при микроскопическом исследовании общего мазка из влагалища. Количественное снижение лактобактерий, наличие «ключевых» клеток, большое количество кокковой флоры – все это указывает на наличие дисбиоза влагалища.
ПЦР-диагностика гарднареллы (точный метод, при котором обнаруживаются даже единичные микроорганизмы) при данном заболевании не имеет никакого смысла. Дело в том, что гарднарелла является условно-патогенным микроорганизмом и в небольшом количестве всегда присутствует во влагалищной микрофлоре. Важно выявить не ее наличие, а количество.
Бактериальный вагиноз необходимо дифференцировать с венерическими заболеваниями (хламидиоз, трихомониаз, гонорея), а также с молочницей.
Лечение бактериального вагиноза
«Чем лечить бактериальный вагиноз» — этим вопросом задаются многие представительницы прекрасного пола. Ответ простой — лечение осуществляется в два этапа:
- Противомикробная и антибактериальная терапия;
- Восстановление микрофлоры влагалища, повышение местного иммунитета.

Гарднарелла поддается лечению противомикробными препаратами (Метронидазол, Трихопол, Тинидазол). Таблетки Метронидазол назначаются на 7 дней, принимают их по 0,5г 2 раза в день утром и вечером. Препарат имеет побочные действия в виде тошноты, рвоты, болей в животе, вследствие чего плохо переносится женщинами. В таком случае, назначают таблетки Клиндамицин по 0,3 два раза в день, но у этого препарата также есть недостаток, он подавляет рост лактобактерий.
Если прием противомикробных препаратов системного действия по каким-то причинам противопоказан или нежелателен, то используют местные средства, обладающие противомикробными свойствами:
- 0,75% Метронидазогель. В упаковке препарата имеются специальные аппликаторы, с помощью которых гель вводят во влагалище утром и вечером на протяжении пяти дней;
- 2% вагинальный крем Клиндамицин. Крем также наносят с помощью прилагаемого аппликатора один раз за ночь. Курс лечения пять дней.
Местное лечение, как правило, менее эффективно по сравнению с системной терапией, но переносится легко и не причиняет вреда пищеварительной системе.
При наличии зуда хорошо помогают антигистаминные препараты (Супрастин, Диазолин).
Иногда, на фоне противомикробного лечения развивается молочница. В таком случае назначаются противомикотические препараты, хорошо себя зарекомендовали свечи Заланин, Пимафуцин.
После успешного противомикробного лечения необходимо заселить слизистую влагалища полезными бифидо- и лактобактериями. С этой целью применяют вагинальные свечи (Ацилакт, Бифидумбактерин, Вагилак) и эубиотики во флаконах (Лактобактерин, Симбитер), которые представляют с собой порошок, перед введением во влагалище их, согласно инструкции, нужно развести в кипяченой воде.
Профилактика
Потому как бактериальный вагиноз развивается на фоне дисбиотических явлений, то и профилактические меры должны быть направлены на поддержание гомеостаза влагалищной экокультуры и исключение предрасполагающих факторов, а именно:
- Важно содержать половые органы в чистоте, особенно в менструальные дни, когда местный иммунитет значительно снижается. Тампоны и прокладки в эти дни необходимо менять каждые два-три часа, исключить половые контакты, нельзя принимать ванны. При выборе нижнего белья следует отдавать предпочтение натуральным тканям. Не стоит увлекаться спринцеваниями — частые нерациональные спринцевания вымывают полезные бактерии.
- Соблюдение культуры половой жизни. Использование барьерных средств защиты при половых актах с непроверенными партнерами значительно уменьшает вероятность заражения венерическими инфекциями.
- Рациональный прием антибиотиков. Бесконтрольная антибиотикотерапия уничтожает как вредоносные, так и полезные микроорганизмы.
- Санация половых инфекций. Венерические заболевания могут протекать стертой бессимптомной форме, нарушая нормальную работу репродуктивной системы.
- Регулярное посещение гинеколога (один раз в полгода). На основе общего мазка можно заподозрить бактериальный вагиноз, а значит во время начать терапию и предотвратить хронизацию процесса.
jduaista.ru
Бактериальный вагиноз : причины, симптомы, диагностика, лечение
Назначают влагалищный гель 0,75 % метронидазола в течение 5 дней или 2 % клиндамицин в виде влагалищных сливок 1 раз в день в течение 7 дней. Эффективно назначение метронидазола внугрь по 500 мг 2 раза в день в течение 7 дней или 2 г однократно внутрь. Однако могут отмечаться системные неблагоприятные эффекты. Женщины, которые используют клиндамицин в виде сливок, не могут использовать латексные средства (такие как презерватив или диафрагма) для контрацепции, потому что лекарственное средство ослабляет латекс. Лечение сексуальных партнеров при отсутствии симптомов заболевания не требуется. При вагинозе в течение первого триместра беременности необходимо назначение влагалищного геля метронидазола; хотя лечение метронидазолом проводят в течение беременности, не выявлено снижение риска осложнений беременности. Метронидазол можно назначить профилактически перед абортом всем пациенткам или только тем, у которых при исследовании влагалищного секрета выявлены положительные критерии, характерные для бактериального вагиноза.
Порядок действий врача при установленном диагнозе бактериального вагиноза
- Сообщение больной о диагнозе.
- Представление информации о сексуальном поведении во время лечения.
- Сбор полового анамнеза.
- Обсуждает с пациенткой возможность и необходимость обследования на другие ИППП. Рекомендована вакцинация против гепатита В.
- Выявление предрасполагающих факторов и их устранение.
- При отсутствии результатов от лечения следует учесть следующие возможные причины:
- ложно-положительный результат исследования;
- несоблюдение режима лечения, неадекватная терапия;
- наличие иных предрасполагающих и поддерживающих факторов.
Применяется двухэтапный метод лечения, основным принципом которого является создание оптимальных физиологических условий влагалищной среды и восстановление микробиоценоза. На первом этапе лечения проводится местная антибактериальная терапия (метронидазол, клиндамицин, левомицетин и др.), назначается молочная кислота для снижения рН, лазеротерапия, по показаниям иммуннокорректоры, эстрогены, ингибиторы простагландинов и антигистаминные препараты. При наличии зуда, жжения, болей применяются местноанестезирующие препараты. Второй этап предусматривает использование бактерийных биологических препаратов: лактобактерина, ацилакта, бифидумбактерина, бифидина местно для восстановления микрофлоры влагалища. Назначение этих препаратов без предварительного первого этапа бесперспективно ввиду выраженной конкурентности между микроорганизмами влагалища. По сути, введение во ‘влагалище живых культур молочнокислых бактерий является «трансплантацией» этих микроорганизмов, и их «приживаемость» во многом зависит от состояния местного иммунитета, эндокринного статуса и наличия факторов риска.
Принципиальная цель терапии состоит в разрешении влагалищных симптомов и признаков. Следовательно, все женщины (небеременные и беременные), у которых определяются симптомы, нуждаются в лечении. Бактериальный вагиноз во время беременности ассоциируется с неблагоприятным исходом беременности, и некоторые исследования показывают, что лечение беременных женщин с бактериальным вагинозом и с высоким риском преждевременных родов (т.е. тех, у кого они были в анамнезе) может снизить количество преждевременных родов. Следовательно, для бессимптомных беременных женщин с высоким риском целесообразно решение вопроса о необходимости проведения им лечения. Некоторые авторитетные специалисты рекомендуют лечить бактериальный вагиноз у беременных женщин с высоким риском, другие считают, что необходимо иметь больше данных клинических испытаний по этому вопросу. В настоящее время проводятся большие рандомизированные исследования лечения бактериального вагиноза у асимптомных женщин, результаты которых позволят определить преимущества лечения бактериального вагиноза у беременных женщин с низким и высоким риском.
Многие представители бактериальной флоры, характеризующей бактериальный вагиноз, выделяются из эндометрия или маточных труб женщин с ВЗОМТ. Бактериальный вагиноз ассоциировался с эндометритом, ВЗОМТ или вагинальным целлюлитом после таких инвазивных процедур, как биопсия эндометрия, гистероэктомия, гистеросальпингофафия, введение внутриматочного противозачаточного устройства, кесарева сечения или выскабливания матки. Результаты одного рандомизированного контролируемого исследования показали, что лечение бактериального вагиноза метронидазолом существенно снижает частоту послеабортных ВЗОМТ. Основываясь на этих данных, возможно, имеет смысл проводить лечение бактериального вагиноза (сопровождающегося симптомами или бессимптомного) перед проведением хирургических абортов. Однако для решения вопроса о необходимости лечения бессимптомных женщин с бактериальным вагинозом перед выполнением других инвазивных процедур необходимы дальнейшие исследования.
Рекомендованные схемы лечения бактериального вагиноза для небеременных женщин
Метронидазол 500 мг перорально 2 раза в день в течение 7 дней.
- или Клиндамицин крем, 2%, один полный аппликатор (5г) интравагинально на ночь — в течение 7 дней,
- или Метронидазол гель, 0,75%, один полный аппликатор (5г) интравагинально -один или два раза в день, в течение 5 дней.
ПРИМЕЧАНИЕ: Пациенток необходимо предупреждать о том, что они должны избегать употребления спиртных напитков во время лечения метронидазолом, а также в течение 24 часов после окончания лечения. Клиндамицин-крем изготовлен на маслянной основе и может повредить структуру латексных презервативов и диафрагм. Обращайтесь за более подробной информацией в фирмы, производящие аннотации к презервативам.
Альтернативные схемы лечения бактериального вагиноза
Метронидазол 2 г перорально однократно или Клиндамицин 300 мг перорально 2 раза в день в течение 7 дней.
Лечение метронидазолом, применяемым в однократной дозе 2г, является альтернативным режимом из-за более низкой эффективности при лечении бактериального вагиноза.
Пероральный метронидазол (500 мг дважды в день, ежедневно) показал в многочисленных исследованиях свою эффективность при лечении бактериального вагиноза, вызывая исчезновение симптомов, улучшение клинического состояния и дисбактериоэа. По данным исследования эффективности в четырех рандомизированных контролируемых испытаниях общий уровень излеченности через 4 недели после завершения лечения между 7-дневным режимом перорального метронидазола и клиндамицина-вагинального крема не имеют значительной разницы (78% и, соответственно, — 82%). Рандомизированные контролируемые испытания также показали, что не существует существенной разницы в излечивании между 7-дневным режимом перорального метронидазола и метронидазола-вагинального геля после 7-дневного лечения (соответственно 84% и 75%). FDA одобрил применение Флагила ER тм (750 мг) один раз в день в течение 7 дней для лечения бактериального вагиноза.
У некоторых медицинских работников остаются сомнения о возможном тератогенном действии метронидазола, которое было подтверждено в исследованиях на животных с использованием очень высоких доз и длительных курсов лечения. Однако, недавно проведенный мета-анализ не обнаружил доказательств тератогенности метронидазола у человека. Некоторые медицинские работники предпочитают интравагинальный путь введения, поскольку при этом отсутствует риск развития системных побочных эффектов (например, нарушения со стороны желудочно-кишечного тракта, как правило, слабо или умеренно выраженные; кроме того, препарат обладает неприятным вкусом). Среднее значение пика концентрации метронидазола в сыворотке крови при интравагинальном введении на 2% ниже, чем при использовании стандартных пероральных доз 500 мг, а среднее значение биодоступности крема клиндамицина составляет около 4%).
[51], [52], [53], [54], [55]
Дальнейшее наблюдение
Если симптомы исчезли, то необходимости в дальнейшем наблюдении нет. Рецидивы бактериального вагиноза встречаются довольно часто. Т. к. лечение бактериального вагиноза у бессимптомных беременных женщин с высоким риском может предотвратить неблагоприятный исход беременности, рекомендуется проводить контрольное обследование через один месяц после лечения для оценки излеченности. Для лечения рецидивов могут использоваться альтернативные схемы. В настоящее время нет схемы с использованием какого-либо препарата для долговременной поддерживающей терапии.
[56], [57], [58], [59], [60], [61], [62], [63], [64], [65]
Ведение половых партнеров при бактериальном вагинозе
Клинические испытания показали, что лечение половых партнеров не влияет ни на эффективность проводимого у женщины лечения, ни на частоту рецидивов, следовательно, рутинное лечение половых партнеров не рекомендуется.
Бактериальный вагиноз и сопутствующие заболевания
[66], [67], [68], [69], [70], [71], [72], [73], [74]
Аллергия или непереносимость
При аллергии к метронидазолу или его непереносимости следует отдавать предпочтение крему клиндамицина. Гель метронидазола можно назначать тем пациенткам, у кого наблюдается непереносимость системного метронидазола, однако пациенткам с аллергией на пероральный метронидазол нельзя назначать его интра-вагинально.
[75], [76], [77], [78], [79], [80], [81]
Беременность и бактериальный вагиноз
Бактериальный вагиноз ассоциируется с неблагоприятными исходами беременности (ранний разрыв плодного пузыря, недоношенность и преждевременные роды), кроме того, микроорганизмы, которые обнаруживаются в повышенных концентрациях при бактериальном вагинозе, часто выделяются при послеродовом эндометрите или при эндометрите после кесарева сечения. Т.к. лечение бактериального вагиноза у бессимптомных беременных женщин с высоким риском (преждевременные роды в анамнезе) может снизить риск преждевременных родов, таких беременных женщин следует обследовать и, при выявлении бактериального вагиноза, лечить. Скрининг и лечение должны быть проведены в начале второго триместра беременности. Рекомендуемая схема лечения: метронидазол 250 мг перорально 3 раза в день в течение 7 дней. Альтернативная схема — метронидазол 2 г перорально в однократной дозе или клиндамицин 300 мг перорально 2 раза в день в течение 7 дней.
Беременные женщины с низким риском (женщины, не имеющие в анамнезе преждевременных родов) с симптомами бактериального вагиноза должны быть пролечены до исчезновения симптомов. Рекомендуемая схема: метронидазол 250 мг перорально 3 раза в день в течение 7 дней. Альтернативная схема — метронидазол 2 г перорально в однократной дозе или клиндамицин 300 мг перорально 2 раза в день в течение 7 дней или метронидазол-гель, 0,75%, один полный аппликатор (5 г) интравагинально 2 раза в день в течение 5 дней. Некоторые эксперты предпочитают применять системную терапию для женщин с низким риском в лечения возможных инфекций верхнего репродуктивного тракта с субклиническими проявлениями.
Более низкие дозы препаратов во время беременности рекомендуются из-за желания ограничить воздействие лекарств на плод. Имеются скудные данные об использовании метронидазола-вагинального геля во время беременности. Не рекомендуется использовать клиндамицин-вагинальный крем при беременности, т.к. по данным двух рандомизированных исследований было отмечено возрастание количества преждевременных родов после лечения клиндамицином-вагинальным кремом.
ВИЧ-инфекция
Лица с ВИЧ-инфекцией и бактериальным вагинозом должны получать такое же лечение, как и пациентки без ВИЧ-инфекции.
ilive.com.ua
Как лечить бактериальный вагиноз | Доктор Елена Березовская
Нарушение баланса вагинальной микрофлоры может стать причиной развития бактериального вагиноза – инфекционного заболевания, доставляющего женщинам ощутимый дискомфорт. Рассказываем, что это за болезнь, как она проявляется, и как ее советуют лечить врачи.
ЧТО ТАКОЕ БАКТЕРИАЛЬНЫЙ ВАГИНОЗ
Бактериальный вагиноз (дисбактериоз влагалища, гарднереллез, неспецифический вагинит) – наиболее распространенная причина вагинальных инфекций у женщин детородного возраста. Несмотря на то, что болезнь часто развивается после полового акта с новым партнером, бактериальный вагиноз не является половой инфекцией.
– Это один из видов бактериальных вагинитов, когда баланс между нормальной и условно-патогенной микрофлорой нарушается под влиянием ряда факторов, – рассказывает акушер-гинеколог Елена Березовская. – Возникновение бактериального вагиноза зависит от возраста женщины, ее сексуальной активности, гормонального баланса, иммунологического статуса, соблюдения гигиены половых органов, наличия кожных заболеваний.
ИППП, применение антибиотиков, гормонов, эндокринные расстройства, нарушение менструальной функции, хирургическое прерывание беременности, операции, проникающие диагностические и лечебные манипуляции, внутриматочная контрацепция и даже экологические проблемы также могут приводить к нарушению баланса влагалищной флоры. Под воздействием этих факторов происходит резкое снижение количества лактобактерий, что, в свою очередь, ведет к снижению содержания молочной кислоты и сдвигу pH в щелочную сторону. При этом создаются условия для ускоренного размножения условно-патогенной микрофлоры и гарднереллы.
Поскольку именно гарднерелла (Gardnerella vaginalis) в большинстве случаев вызывает дисбактериоз влагалища, многие врачи называют бактериальный вагиноз гарднереллезом.
ПРИЧИНЫ БАКТЕРИАЛЬНОГО ВАГИНОЗА
О причинах бактериального вагиноза нам рассказал акушер-гинеколог Вячеслав Иванников:
Микрофлора влагалища представляет собой подвижную экосистему. В норме ее основой являются лактобациллы, играющие защитную функцию. Лактобациллы перерабатывают гликоген в молочную кислоту, снижая кислотность влагалища. Кроме того, лактобациллы образуют перекись водорода.
Кислая среда влагалища и перекись водорода подавляют рост условно-патогенных микробов (стафилококков, стрептококков, кишечной палочки, анаэробных бактерий, гарднереллы и проч.), которые в небольшом количестве выявляются во влагалище у подавляющего большинства женщин. Если доля лактобацилл снижается, их место в экосистеме занимают условно-патогенные микробы (в первую очередь гарднереллы).
Бактериальный вагиноз может развиться у любой женщины.
Таким образом, причиной заболевания является не просто наличие возбудителей бактериального вагиноза (они есть в небольшом количестве почти у каждой женщины), а изменение соотношения доли лактобацилл и условно-патогенных микробов, вызывающих бактериальный вагиноз. При бактериальном вагинозе доля лактобацилл уменьшается, а доля возбудителей бактериального вагиноза увеличивается. Вот почему бактериальный вагиноз называют дисбактериозом влагалища.
Бактериальный вагиноз может развиться у любой женщины, хотя некоторые факторы нарушают естественную микрофлору и повышают риск развития заболевания:
- спринцевание водой или медикаментозными растворами для очищения влагалища;
- наличие нового сексуального партнера;
- наличие нескольких сексуальных партнеров;
- использование душистого мыла;
- курение;
- использование внутриматочных противозачаточных средств (ВМС) из пластика и меди;
- использование вагинальных дезодорантов;
- стирка нижнего белья с использованием некоторых моющих средств.
Вы НЕ можете получить бактериальный вагиноз в плавательном бассейне, от унитазов, постельного белья или других предметов.
СИМПТОМЫ БАКТЕРИАЛЬНОГО ВАГИНОЗА
Около 50% женщин с бактериальным вагинозом не имеют никаких симптомов. Более того, иногда бактериальные вагинозы могут появляться и исчезать без видимой причины. По статистике, даже если лечение антибиотиками является эффективным в 90% случаев, у 25% женщин бактериальный вагиноз может развиваться повторно в течение следующих четырех недель.
Главным признаком бактериального вагиноза являются выделения из влагалища: жидкие и водянистые, серого или белого цвета, без запаха или с сильным неприятным запахом «рыбы».
Жжение во время мочеиспускания и зуд наружных половых органов также могут указывать на дисбактериоз влагалища, но встречаются значительно реже.
Обычно бактериальный вагиноз диагностируют во время осмотра: гинеколог, помимо жалоб пациентки, обратит внимание на наличие белых или серых выделений и неприятного запаха. Если пациентка сексуально активно, есть шанс, что она может иметь ИППП, и врач может назначить некоторые дополнительные анализы.
ЧЕМ ЛЕЧИТЬ БАКТЕРИАЛЬНЫЙ ВАГИНОЗ
– Лечение бактериального вагиноза довольно простое – это применение противомикробных препаратов, содержащих метронидазол, – говорит Елена Березовская. – В некоторых случаях лечение должно быть циклическим. После противомикробного лечения желательно провести восстановление нормальной микрофлоры влагалища препаратами лактобактерий. Важно помнить, что устранение или уменьшение влияния факторов, провоцирующих рост условно-патогенной флоры, является залогом успешного лечения. Поскольку дисбактериоз влагалища часто взаимосвязан с дисбактериозом кишечника, коррекция бактериальной флоры кишечника способствует снижению числа рецидивов заболевания.
Лечение мужчин-партнеров не уменьшает количества рецидивов дисбактериоза влагалащиа у женщин.
Примечательно, что мужчинам, как правило, не требуется лечение в случае бактериального вагиноза: исследования показали, что одновременное лечение партнеров не уменьшает количества рецидивов дисбактериоза влагалища у женщин. Лечение бактериального вагиноза особенно важно для беременных, поскольку заболевание повышает риск преждевременных родов. Женщины, у которых ранее были преждевременные роды или рождались дети с низкой массой тела, должны обратиться к гинекологу даже при отсутствии каких-либо симптомов.
АНТИБИОТИКИ И ПРОБИОТИКИ ДЛЯ ЛЕЧЕНИЯ БАКТЕРИАЛЬНОГО ВАГИНОЗА
Бактериальный вагиноз можно лечить с помощью антибиотиков. При правильном использовании они дают от 85% до 90% эффективности.
Метронидазол – самый распространенный антибиотик для лечения бактериального вагиноза.
Его назначают:
- в виде таблеток, которые принимают перорально 2 раза в день в течение 7 дней. Это предпочтительный метод лечения, если женщина кормит грудью или ждет ребенка;
- в виде таблеток, которые принимают перорально один раз. По сравнению с семидневным курсом лечения, единоразовый прием метронидазола может привести к рецидиву бактериального вагиноза;
- в виде вагинального геля, который применяется 1 раз в день в течение 5 дней;
- в виде пробиотиков с метронидазолом.
В систематическом обзоре Cochrane исследователи сообщили, что пробиотики вместе с антибиотиками увеличивают эффективность лечения дисбактериоза влагалища. Важно: метронидазол плохо взаимодействует с алкоголем, потому принимая данный антибактериальный препарат, вы не должны употреблять спиртное как минимум 48 часов после окончания лечения.
Клиндамицин – антибиотик, который часто используют для лечения бактериального вагиноза, если метронидазол не работает, или болезнь вернулась.
Его назначают:
- в виде влагалищного крема, который применяется 1 раз в день в течение 7 дней;
- в виде капсулы, которую принимают перорально 2 раза в день в течение 7 дней.
Такой метод редко используется в настоящее время из-за риска развития псевдомембранозного колита.
Важно: при лечении клиндамицином некоторые барьерные методы контрацепции становятся менее эффективными (презервативы из латекса, диафрагмы), потому женщинам рекомендуется использовать дополнительные контрацептивы (презервативы из полиуретана).
Тинидазол – еще один антибиотик, который поможет избавиться от бактериального вагиноза, если метронидазол оказался неэффективным. Его принимают перорально 1 раз. Принимая это лекарство, нельзя пить алкоголь.
ЛЕЧЕНИЕ БАКТЕРИАЛЬНОГО ВАГИНОЗА НАРОДНЫМИ СРЕДСТВАМИ
В интернете можно найти множество советов по народному лечению бактериального вагиноза. Чаще всего рекомендуют спринцеваться настоями ромашки, отварами дубовой коры, черемухи, листьев мать-и-мачехи и плодов можжевельника. Также встречаются рецепты ванночек из растительных отваров.
Самостоятельно лечить бактериальный вагиноз с помощью непроверенных народных рецептов категорические не рекомендуется: во-первых, женщина может пропустить сопутствующее воспаление, при котором прогревания противопоказаны, во-вторых, ученые доказали, что спринцевание повышает риск рака яичников в 2 раза, может способствовать развитию рака шейки матки, кандидоза (молочницы) и некоторых половых инфекций.
Неправильное лечение дисбактериоза влагалища может привести к опасным последствиям. Если вы хотите вылечить бактериальный вагиноз без антибиотиков, обязательно проконсультируйтесь у гинеколога.
Неправильное лечение дисбактериоза влагалища может привести к опасным последствиям:
- сделать женщину более восприимчивой к ВИЧ-инфекции, вирусу простого герпеса, хламидиозу, гонорее и ВПЧ;
- увеличить риск развития некоторых осложнений беременности: преждевременных родов, выкидыша, хориоамнионита и послеродового эндометрита, воспаления тазовых органов и инфекции верхних половых путей.
Источник Звезда — общественно-политическая газета Хвалынского района. Хвалынск: http://hvzvezda.ru/zdorove/kak-lechit-bakterialnyi-vaginoz.html
Похожие записи
doctorberezovska.com