Вирусный стоматит — симптомы и лечение
Главная Пациентам Заболевания Вирусный стоматитВирусный стоматит — это воспаление мягкий тканей полости рта, спровоцированное вирусом.
Само по себе заболевание является реакцией организма человека на определенные факторы. Так, чаще всего причиной болезни выступает заражение ветряной оспой, герпесом, корью, гриппом.
Обычно инфекционный стоматит проявляется поражением уголков губ и слизистой оболочки рта. Такие симптомы характерны для вируса герпеса и чаще всего обнаруживаются у детей младше трех лет. Если иммунитет человека крепкий и может противостоять вирусу, болезнь проходит бесследно. У ослабленных пациентов заболевание может перерасти в хроническую форму.
Причины вирусного стоматита
К возникновению заболевания приводит осложнение первичного заболевания (ветрянки, герпеса и пр.
- некачественная гигиена полости рта;
- невылеченный кариес;
- гингивит, пародонтоз;
- несбалансированное питание;
- авитаминоз;
- общее ослабление организма;
- длительная терапия антибиотиками.
Воспаления в других органах и системах организма также становятся причиной появления вирусного стоматита у детей и взрослых.
Особенности клинической картины
Симптомы вирусного стоматита на начальной стадии его развития легко спутать с проявлениями обычной простуды. У больного поднимается температура тела, появляется головная боль. Постепенно слизистая полости рта сильно отекает и краснеет, больному становится трудно жевать и глотать.
Через несколько дней после начала воспалительного процесса появляются характерные для заболевания высыпания:
- язвы на внутренней поверхности щек, небе, деснах и языке;
- группы из пузырьков с прозрачной жидкостью внутри;
- «простуда» на губах, на слизистой щек и в носу;
- эрозии, которые зудят и болят.

Во рту больного человека появляется белесый налет. Пациента беспокоит общее недомогание, отсутствие аппетита, неприятный запах изо рта и увеличение лимфатических узлов.
Диагностика
Болезнь инфекционного характера диагностируется с помощью лабораторных методов. После визуального осмотра и беседы с врачом пациенту предстоит сдать:
- мазок со слизистой ротовой полости;
- анализ крови на определение антител к возбудителям инфекции;
- ИФА или ПЦР — исследование биологического материала для обнаружения возбудителей инфекции.
Виды заболевания
Чем лечат вирусный стоматит?
Часто лечение вирусного стоматита основано на местном воздействии на поврежденные участки слизистой и кожи. Язвочки и эрозии обрабатывают антисептиком и обезболивающими препаратами, стоматолог прописывает аппликации (нанесение препарата) с противовоспалительными и ранозаживляющими составами. Для укрепления иммунитета больному назначают препараты на базе эхинацеи, витамины.
Язвочки и эрозии обрабатывают антисептиком и обезболивающими препаратами, стоматолог прописывает аппликации (нанесение препарата) с противовоспалительными и ранозаживляющими составами. Для укрепления иммунитета больному назначают препараты на базе эхинацеи, витамины.
Во время терапии важно также соблюдать диету. Все употребляемые продукты должны быть нейтрального вкуса, пюреобразные, не горячие.
Нельзя заниматься самолечением: без помощи врача заболевание может перерасти в хроническую форму.
Домашнее лечение вирусного стоматита у взрослых и детей целесообразно свести лишь к процедурам, которые ускорят процесс заживления поражений. Врач порекомендует полоскания отварами трав и дубовой коры.
Профилактические меры
После завершения терапевтического курса стоматологи советуют принять несколько простых мер, которые позволят избежать повторного развития болезни:
- тщательный уход за полостью рта;
- регулярное и полноценное питание;
- своевременное лечение инфекционных и хронических заболеваний.

Если у вас или ваших близких появились признаки заболевания, советуем вам сразу записаться на консультацию к стоматологу клиники «СМ-Стоматология». Для записи на прием к детскому или взрослому врачу позвоните нам по телефону +7 (495) 777-48-06 или заполните форму обратной связи.
Хотите, мы Вам перезвоним?
Стоматит: причины, симптомы, лечение заболевания
Стоматитом называется воспаление слизистой оболочки в полости рта. В той или иной форме этим заболеванием хотя бы раз в жизни страдал практически каждый человек, начиная с младенцев. Болезнь может длиться от 4 дней до 2 недель, в зависимости от запущенности и эффективности лечения. Возможно и эффективное лечение стоматита в домашних условиях, но не каждой формы этого недуга. Если же болезнь пустить на самотёк, вероятны и осложнения.
Причины возникновения стоматита и его виды
Существуют определённые разновидности стоматита, которые отличаются именно по причинам возникновения недуга:
- грибковый — вызывается особым грибком Candida albicans и считается заразной болезнью, соответственно, причиной недуга может стать контакт с уже болеющим человеком или несоблюдение гигиены полости рта;
- афтозный – вызывается отсутствием в организме необходимых витаминов и минералов, в особенности, железа и витамина В 12;
- герпетический – его провоцирует вирус герпеса, он тоже заразен, причина – контакт с кожей или губами больного;
- возникающий после внешних воздействий – воспаление слизистой оболочки рта, как стоматит у взрослых, часто появляется из-за неправильно подобранных зубных протезов, в результате частого употребления алкоголя и курения.

- аллергический – этот вид стоматита нередко возникает после употребления определённых лекарственных препаратов, особенно в большом количестве;
- являющийся реакцией на длительное введение или употребление антибиотиков, которые уничтожают полезные микроорганизмы в ротовой полости, она становится незащищённой от любых видов бактерий и вирусов.
СтоматитИногда причиной возникновения стоматита может оказаться даже некачественная зубная паста, отдельные компоненты которой способны раздражающе действовать на слизистую оболочку.
Симптомы
Стоматит каждого вида имеет общие симптомы, но может и чем-то отличаться:
- обычно болезнь начинается с лёгкого покраснения;
- позже поражённые места начинают зудеть и болеть;
- в запущенных случаях образуются пузырьки, которые могут лопаться;
- грибковый стоматит отличается характерным белым налётом, особенно у грудных детей;
- герпетический стоматит выражается в характерных высыпаниях на губах, иногда больших и болезненных;
- если болезнь не лечить, она может перейти на воспаления в области лица.

Иногда стоматит может быть одним из признаков других болезней, например, сахарного диабета.
ВАЖНО! Стоматит никогда не вызывает повышение температуры, повышение давления или расстройство желудка. Эти симптомы уже говорят о другом сопутствующем заболевании, часто более серьёзном.
У грудных детей симптомом стоматита может стать отказ от вскармливания или беспричинный плач и общее беспокойство.
Лечение
Если болезнь обнаруживается на начальной стадии, можно воспользоваться проверенными домашними средствами. Например, несколько дней полоскать ротовую полость раствором перекиси водорода, она продаётся в каждой аптеке. Только саму перекись следует развести водой в соотношении 1:5. Хорошо помогает регулярное употребление свежего йогурта, только без красителей, — эта процедура восстанавливает здоровую микрофлору. Интересно, что регулярное употребление чеснока тоже помогает здоровой микрофлоре и убивает грибки и вирусы.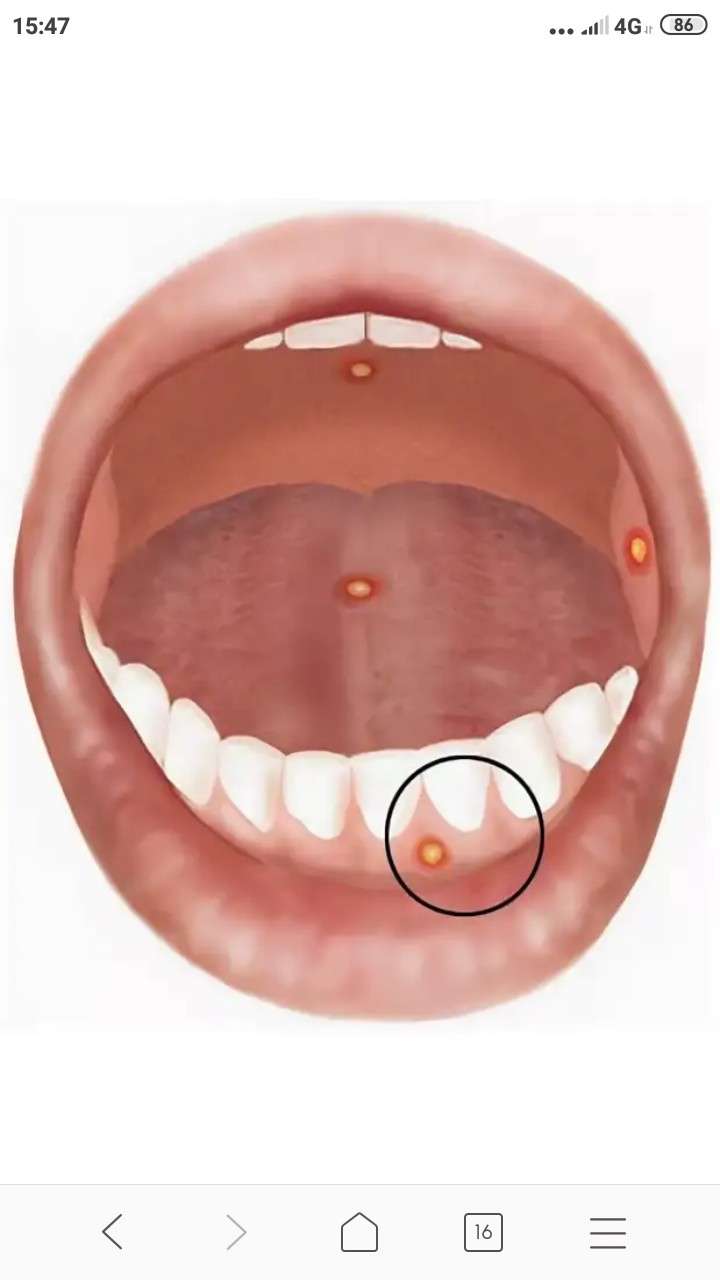
Перед тем, как решать, чем лечить стоматит, нужно определить, чем он вызван. Если антибиотиками, можно добиться успеха, ограничив их употребление. Если это – аллергическая реакция, убирайте аллерген и принимайте антигистаминные препараты.
В случае, когда приходится иметь дело с вирусной или грибковой инфекцией, применяются медикаментозные препараты для лечения стоматита: противовирусные мази и противогрибковые средства: мирамистин или гексорал.
Народная медицина рекомендует полоскание полости рта отварами календулы, зверобоя или ромашки. В качестве защитного средства для слизистой можно использовать облепиховое масло или обыкновенный вазелин. Неплохо дезинфицирует ротовую полость сок алоэ.
Профилактика
Чтобы предупредить возникновение этой болезни, следует придерживаться определённых несложных правил:
- регулярно соблюдать гигиену полости рта;
- не злоупотреблять сладким и продуктами, содержащими дрожжи;
- не употреблять антибиотики без назначения врача;
- меньше курить и принимать алкоголь.

Не забываем о регулярном посещении стоматолога, это, зачастую, позволяет определить и предупредить практически все возможные заболевания зубов и полости рта.
Топ-4 важных факта о стоматите
Введение
Стоматит – коварное заболевание, встречающееся как у взрослых, так и у детей. Распознать его появления не трудно, а вот полностью вылечить – задача посложней.
Все, что нужно знать об этом неприятном явлении, можно разделить на 4 группы:
- Причины возникновения. Осведомлен, значит вооружен. Поэтому в целях профилактики появления и рецидивов заболевания полезно ознакомиться с перечнем фактором, провоцирующих болезнь.
- Проявления. Различные виды стоматитов отличаются своей клинической картиной. Сведения об этих отличиях помогут вам вовремя распознать опасные, заразные типы заболеваний.

- Методы лечения. Нередко доктор не утруждает себя объяснениями о причинах назначения того, или иного средства. Поэтому может сложиться впечатление о малой важности препарата в процессе лечения. Такие ошибочные представления могут усугубить течение болезни, вызвав осложнения, или переход в хроническую форму. Вот почему необходимо иметь представление о том, как лечится стоматит. Однако это вовсе не означает, что можно лечиться дома, без наблюдения врача.
- Принципы питания, которые помогут облегчить страдания больного и повысить эффективность лечения.
Причины появления и виды стоматита
Он может иметь несколько причин, среди которых выделяются:
- Механическое повреждение слизистой, например, вследствие употребления горячей пищи, или возникновения царапин от твердых кусочков, либо плохо установленных брекетов, протезов.
- Аллергические реакции. Чаще всего они связаны с употреблением глютеновых продуктов, цитрусовых, овощей, маринованных в большом количестве уксуса, шоколада и острых специй (чили, тмин).

- Микроорганизмы: вирусные инфекции (герпес, ВИЧ-инфекция в продромальном периоде), грибки (кандидоз) и бактерии (стрептококк, стафилококк). Стоматит абсолютно правильно называют «болезнью грязных рук». Именно немытые руки, позволяют вредным микроорганизмам вместе с пищей попадать в полость рта. С этой точки зрения полезно время от времени пользоваться антисептиком для рук. И конечно обязательно мыть руки с мылом перед каждым приемом пищи, или кормлением ребенка. Также нужно содержать в чистоте детские принадлежности: соски, пустышки, игрушки, которые малыш тянет в рот.
- Хронические и острые инфекционные болезни: ветряная оспа, скарлатина, корь).
- Авитаминоз (витамины А, В и С) и дефицит микроэлементов железа и фолиевой кислоты.
- Чрезмерная сухость во рту в результате обезвоживания при лихорадке, приема лекарств, снижающих слюноотделение, либо постоянного использования паст с большим содержанием лаурилсульфатнатрия.
Считается, что основоположным моментом, запускающим заболевание, является снижение иммунитета. Именно на фоне этого явления развивается тяжелая форма стоматита. Определенную роль в возникновении заболевания играет также наследственность.
Именно на фоне этого явления развивается тяжелая форма стоматита. Определенную роль в возникновении заболевания играет также наследственность.
К основным видам стоматита относятся несколько типов его проявления.
Первое место отводится афтозному стоматиту. Этому виду можно посвятить отдельную статью, ведь на него приходится до 40% случаев заболеваний стоматитом. Отличается он появлением многочисленных язв (афт) на слизистой рта. При этом может подниматься температура, возникать слабость, вялость и увеличение лимфоузлов.
Имея несколько этапов в своем развитии, афтозный стоматит сначала провоцирует покраснение слизистой. Далее на ее поверхности появляются отдельные, или сплоченные в группки прозрачные пузырьки, заполненные жидкостью. Позже эти пузырьки лопаются, образуя серо-желтые язвы с ярко-красным окаймлением. Язвы эти очень болезненны, что делает данный вид стоматита одним из наиболее трудно переносимых пациентом.
Афтозный вариант заболевания легко спутать с герпетическим видом. Различить их под силу только врачу.
Различить их под силу только врачу.
Выделяется несколько видов афтозного стоматита. В частности, по характеру его протекания можно выделить острый стоматит и хронический тип заболевания. Последний зачастую характерен при наличии сопутствующих заболеваний органов ЖКТ, крови, нервно-психических расстройств и склонности к аллергии.
«Молочница». Возникает под воздействием грибковых микроорганизмов и характеризуется наличием белого налета на небе, внутренней поверхности щек и спинке языка.
Катаральный стоматит. Отечность, гиперемия, зуд и сухость во рту, отпечатки зубов на боковых поверхностях языка и щеках – основные признаки этого вида. Его причиной зачастую является аллергия на лекарственные препараты.
Герпетический подвид. Протекает тяжело, с повышением температуры, возникновением гингивита и воспаления лимфатических узлов.
Везикулярный тип. Очень заразен, так как его возбудителем является РНК-вирус.
Основы диагностики, лечение и правильное питание при стоматите
Диагностика стоматита проводится путем осмотра, опроса и проведения серологических реакций для определения типа вируса – возбудителя (при необходимости).
Главный признак при осмотре – покраснение, появление пузырьков, налета или язв во рту. При этом остальные участки ротовой полости, не пораженные стоматитом, выглядят абсолютно нормально. Они не вызывают неприятных ощущений у больного.
Основные критерии при опросе — наличие хронических заболеваний, аллергий и повторяемость стоматита. Частота возникновения этого заболевания важна для определения его формы: острой, или хронической.
Чтобы пройти диагностику, необходимо обратиться к терапевту, или врачу – стоматологу.
В зависимости от причин возникновения заболевания применяется несколько типов лечения:
- Противовирусная терапия. Назначаются препараты интерферона, а также те лекарства, которые стимулируют выработку собственного интерферона. Этот сложный белок часто называют «генералом армии». Ведь его основная задача – собрать воедино всех «воинов» — лейкоцитов и направить их на уничтожение вируса – врага. Могут применяться как мази, на основе этого вещества, так и лекарства, применяемые орально.

- Противогрибковые средства. Чаще всего назначаются местно.
- Антигистаминные средства, снимающие последствия аллергии.
- Болеутоляющие анестетики. Этот компонент особенно актуален, если заболел ребенок. Ведь зуд и боль во рту заставят его постоянно трогать место дискомфорта, расчесывать его. Тем самым малыш может занести еще одну инфекцию, ухудшив течение заболевания.
- Полоскания и препараты – антисептики. Широко применяются настои ромашки и календулы.
Народная медицина также имеет богатый опыт в сфере лечения данного недуга. Некоторые ее «наработки» полезно учитывать в процессе лечения.
Так, отличным заживляющим средством является облепиховое масло, а также масло шиповника. Эти вещества безопасны для детей при проглатывании, что очень важно для заботливых родителей.
В качестве природных антисептиков могут выступать уже известные нам настои ромашки и шалфея. А вот с отваром череды следует быть осторожнее. Дело в том, что она имеет ярко выраженный «подсушивающий» эффект. Тогда как причиной стоматита зачастую является и так недостаточное смачивание слюной полости рта.
Тогда как причиной стоматита зачастую является и так недостаточное смачивание слюной полости рта.
Не стоит обрабатывать язвы йодом. Это может привести к возникновению ожогов на слизистой и ухудшению состояния больного.
Не рекомендуется также мазать язвочки и покраснения медом, либо розовым вареньем. Ведь очень сладкая и питательная среда этих продуктов – отличный фон для размножения бактерий.
«Строгость» диеты определяется выраженностью и видом возбудителя, спровоцировавшего заболевание. Основоположные моменты, которых следует придерживаться в питании, можно свести к следующему.
Вся пища должна быть жидкой, полужидкой, или пюреобразной. Это важно для того, чтобы не поцарапать чувствительные участки полости рта. Фрукты и овощи нужно перетирать, мясо – измельчать в фарш, а супы толочь до образования кремовой текстуры.
Температура еды не должна превышать температуру тела, допускается также употребление прохладной пищи.
Продукты питания, употребляемые пациентом, должны иметь нейтральный вкус. Не допускается прием кислой, острой, соленой и очень сладкой пищи. Нельзя использовать приправы во время приготовления еды.
Не допускается прием кислой, острой, соленой и очень сладкой пищи. Нельзя использовать приправы во время приготовления еды.
Приемы пищи нужно строго отделять друг от друга, не допуская перекусов. Это необходимо, чтобы лекарства, наносимые местно, дали максимальный эффект. После еды полость рта ополаскивается слабым раствором соды, теплой водой, или отваром ромашки, коры дуба.
Следует помнить, что стоматит часто возникает как психосоматическое заболевание. Например, у ребенка, который остро ощущает недостаток родительской любви. Или у взрослого, которому постоянно не дают высказаться. Поэтому залог его успешного лечения – правильное определение причин появления и учет психологических факторов.
Понравилась статья?Стоматит у детей – симптомы, причины и лечение.
25.08.2021 г.
986
10 минут
Содержание:
Причины стоматита
Травматический стоматит
Вирусный стоматит
Кандидозный стоматит
Аллергический стоматит
Гексорал в лечении стоматита
Слизистая оболочка, выстилающая ротовую полость, защищает организм от микробов, находящихся во рту. Содержащиеся в ней иммунные факторы создают барьер на пути инфекции1. Если он ослабевает, слизистая воспаляется – развивается стоматит6. Каковы причины и особенности стоматита у детей? Какое лечение обычно назначают врачи? Постараемся ответить на эти вопросы.
Содержащиеся в ней иммунные факторы создают барьер на пути инфекции1. Если он ослабевает, слизистая воспаляется – развивается стоматит6. Каковы причины и особенности стоматита у детей? Какое лечение обычно назначают врачи? Постараемся ответить на эти вопросы.
Причины стоматита
Воспаление слизистой оболочки полости рта может быть вызвано разными причинами.
- Травма слизистой оболочки6.
- Вирусная, бактериальная или грибковая инфекция6.
- Аллергия2.
- Нарушения иммунитета (аутоаллергия, то есть реакция на собственные измененные ткани2).
- Заболевания крови, пищеварительной, сердечно-сосудистой, нервной и эндокринной систем2.
- Гиповитаминозы — нехватка витаминов С, В1, В12, Е, Д32.
- Общие инфекционные процессы: корь, краснуха, скарлатина и дифтерия, инфекционный мононуклеоз, туберкулез и другие1.

Разобраться в причинах стоматита может только специалист. Поэтому при появлении симптомов заболевания нужно обязательно обращаться к стоматологу.
Воспалительные заболевания ротовой полости могут возникнуть у ребенка любого возраста6. Незрелость организма – первоочередной фактор, предрасполагающий к возникновению стоматита у детей до года. Слизистая оболочка полости рта в этот период жизни ребенка очень ранима, ее естественные защитные свойства снижены. Иммунитет, полученный от матери в период внутриутробного развития и защищавший малыша сразу после рождения, с каждым днем ослабевает. Поэтому инфекция легко проникает в слизистую и вызывает ее воспаление. Чаще всего в этом возрасте возникают кандидозные стоматиты, называемые в обиходе молочницей1,6.
С годовалого возраста до 3 лет у детей активно формируются иммунные механизмы защиты слизистой оболочки рта (местный иммунитет), но проницаемость ее для вирусов остается крайне высокой. Поэтому у ребенка в 2-3 года стоматит с большей вероятностью будет вирусным, в подавляющем большинстве случаев — герпетическим1,3,4.
С 4 до 12 лет стоматит у детей чаще обусловливают аллергические и аутоиммунные реакции. В частности, в этот период возникают хронические афтозные формы заболевания1.
Наверх к содержанию
Травматический стоматит
Воспалению слизистой во рту могут предшествовать ее травмы: механические, термические, химические, лучевые1,6.
Маленькие дети, которые тянут в рот все подряд, могут травмировать слизистую острыми краями игрушек или предметами обихода. Нередко травмы возникают при неумелом использовании столовых приборов, в результате падений. У детей постарше стоматит может быть связан с термическим ожогом, с ударами в зубы, вредной привычкой грызть карандаш или ручку. Иногда причиной воспаления становятся стоматологические заболевания и их лечение: острые края разрушенных зубов и пломб, брекеты и элайнеры1.
При развитии стоматита у ребенка на десне, на внутренней поверхности щеки или в ином месте слизистая становится красной и отечной, в области повреждения может появляться болезненная эрозия или язвочка. Поскольку во рту присутствует множество микроорганизмов, всегда есть риск присоединения бактериальной или грибковой инфекции1.
Поскольку во рту присутствует множество микроорганизмов, всегда есть риск присоединения бактериальной или грибковой инфекции1.
Если слизистая травмируется постоянно, на ней возможно образование безболезненных беловатых или беловато-серых наслоений.
У детей до 1 года стоматит может быть результатом использования неправильных сосок: длинных, тугих, неправильной формы. Образующиеся при этом афты Беднара располагаются в области перехода мягкого неба в твердое и представляют собой округлые эрозии или язвы1.
Лечение травматического стоматита у детей включает:
- устранение травмирующих факторов;
- полоскание рта, орошение слизистой и обработка ранок препаратами с обезболивающим и антисептическим эффектом1.
Наверх к содержанию
Вирусный стоматит
Около 80% всех стоматитов у детей вызывают вирусы герпеса3,5. Примерно в 70% случаев заболевание развивается у малышей в возрасте от 1 года до 3 лет3,4.
Заболевание может протекать в легкой, среднетяжелой и тяжелой форме.
При легком герпетическом стоматите общее состояние практически не нарушается. Температура тела не превышает 37-37,50 С. Симптомы воспаления ограничиваются отеком десен и обычно одномоментным появлением на слизистой единичных болезненных герпетических пузырьков и эрозий (не более 6). Через 1-2 дня контуры элементов поражения размываются, высыпания бледнеют, а эрозии заживают без рубцевания3.
При среднетяжелом стоматите температура у ребенка достигает 38-390 С и держится до тех пор, пока продолжают появляться высыпания. Общая интоксикация проявляется в виде слабости, головной боли, тошноты. Ребенок становится капризным, вялым, отказывается от еды и игр3.
На фоне подъема температуры слизистая рта краснеет и отекает, десны начинают кровоточить. Количество герпетических элементов достигает 20-25, повторные высыпания сопровождаются лихорадкой3.
Тяжелый стоматит у детей выглядит как общее острое инфекционное заболевание и сопровождается выраженной интоксикацией: лихорадкой 39-400 С, ознобом, головной болью, ломотой в мышцах и суставах, нарушением ритма сердца, носовыми кровотечениями, тошнотой и рвотой. Количество герпетических элементов может достигать 100, они располагаются не только во рту, но и на коже лица, на веках и конъюнктиве глаз, мочках ушей. Наряду с этим могут присутствовать симптомы поражения верхних дыхательных путей.3
Количество герпетических элементов может достигать 100, они располагаются не только во рту, но и на коже лица, на веках и конъюнктиве глаз, мочках ушей. Наряду с этим могут присутствовать симптомы поражения верхних дыхательных путей.3
Лечение включает обработку пораженной области обезболивающими и антисептическими препаратами, противовирусную терапию, обильное питье, рациональную диету и правильную организацию питания3,5.
Наверх к содержанию
Кандидозный стоматит
У 80% здоровых детей в полости рта можно обнаружить грибы Candida. Они попадают туда во время родов, с сосок и пустышек, с предметов ухода, при контакте с кожей матери, с продуктами во время еды и обычно не вызывают никаких проблем. Кандидозный стоматит, или молочница, возникает при снижении иммунитета1.
К заболеванию предрасполагают:
- недоношенность и переношенность;
- пороки развития и сопутствующие заболевания;
- лечение антибиотиками и гормонами;
- искусственное вскармливание;
- плохой уход и нарушение гигиены кормления;
- использование неправильных сосок1.

Как выглядит кандидозный стоматит? Во рту у детей на покрасневшей слизистой появляются беловатые или беловато-серые точечные образования. Они сливаются в пленки творожистого характера, при отторжении пленок образуются ярко-красные болезненные эрозии. Из-за боли малыш становится беспокойным, часто плачет, плохо спит, отказывается от еды1.
При тяжелом течении кандидоза творожистый налет может появляться на нёбе и на боковых поверхностях языка, на миндалинах и задней стенке глотки – развивается кандидозный тонзиллит и фарингит1.
При грибковой инфекции у малыша всегда нужно обращаться к врачу, он расскажет, как и чем обрабатывать слизистую при кандидозном стоматите, чтобы у ребенка не возникло осложнений и он быстрее выздоровел. Лечение, как правило, подразумевает обработку полости рта препаратами с противогрибковой активностью (хлоргексидин, гексэтидин). При тяжелом течении заболевания назначают противогрибковые средства, пробиотики и иммуномодуляторы1.
Наверх к содержанию
Аллергический стоматит
Аллергическое поражение слизистой чаще протекает в форме контактного стоматита и хронической афтозной формы заболевания1.
В качестве аллергенов могут выступать медикаменты, пищевые продукты, лаки и краски, которыми покрыты игрушки, зубные пасты, ополаскиватели для полости рта, жевательные резинки, стоматологические металлы, входящие в состав брекетов1,2.
При аллергическом стоматите у детей во рту могут появляться эрозии и язвы, но чаще дело ограничивается покраснением и отеком слизистой1.
Лечение – исключение контакта с аллергеном, полоскание или орошение полости рта растворами антисептиков для профилактики инфицирования. При необходимости врачи рекомендуют прием антигистаминных препаратов1,2.
Хронический рецидивирующий афтозный стоматит чаще возникает у школьников и подростков на фоне аллергии2. Кроме того, его развитие могут провоцировать заболевания желудочно-кишечного тракта, инфекции верхних дыхательных путей, нарушения в работе нервной системы, гиповитаминозы1,2.
При афтозном стоматите у детей вначале в полости рта появляются зуд и жжение. Слизистая в месте поражения становится красной и отечной, затем на ней формируется афта — возвышающаяся над окружающими тканями округлая или овальная эрозия 0,5-1 см в диаметре с красным ободком по периферии и дном, покрытым серовато-белым налетом. Афты крайне болезненны, и если их образуется много, они доставляют ребенку значительное беспокойство1,2.
Сколько дней длится афтозный стоматит у детей? При легком течении заболевания элементы воспаления сохраняются до 5-7 дней, затем заживают без образования рубца2 и не появляются довольно долго. Однако в тяжелых случаях афты могут возникать постоянно, и тогда на слизистой можно обнаружить множество элементов воспаления на разных стадиях развития1,2.
Для лечения афтозного стоматита врачи используют:
- антигистаминные средства;
- иммуномодулирующие препараты;
- витамины;
- пробиотики2.

В качестве местной терапии рекомендуют обрабатывать слизистую препаратами с обезболивающим, антисептическим, протеолитическим (расщепляющим белки), противовоспалительным и регенерирующим действием2.
Наверх к содержанию
Гексорал в лечении стоматита
Для местного лечения стоматита у детей могут использоваться препараты линейки ГЕКСОРАЛ®.
Для орошения полости рта врач может рекомендовать аэрозоль ГЕКСОРАЛ® на основе гексэтидина, обладающего антисептическими свойствами7. Благодаря тонкому распылению препарат равномерно распределяется по всей поверхности слизистой7. Для полоскания рта предназначен аналогичный по составу раствор ГЕКСОРАЛ®8. Оба лекарства могут использоваться в лечении детей от 3 лет и старше.
Таблетки для рассасывания с мятным вкусом ГЕКСОРАЛ® ТАБС на основе хлоргексидина и бензокаина могут подойти мальчикам и девочкам, которым уже исполнилось 4 года9.
Для больных стоматитом старше 6 лет — ГЕКСОРАЛ® ТАБС КЛАССИК на основе антисептика амилметакрезола. В ассортименте таблетки со вкусом лимона, апельсина, черной смородины, лимона и меда10.
Подросткам с 12 лет и старше может подойти ГЕКСОРАЛ® ТАБС ЭКСТРА. Содержащийся в нем лидокаин способен облегчить даже сильную боль11.
Информация в данной статье носит справочный характер и не заменяет профессиональной консультации врача. Для постановки диагноза и назначения лечения обратитесь к квалифицированному специалисту.
Наверх к содержанию
Литература
- Хоменко Л. А. Терапевтическая стоматология детского возраста. Учебник для ВУЗ / изд. 2007 г. – С. 643-722.
- Исмаилова Г. Т. Хронический рецидивирующий афтозный стоматит // Вестник хирургии Казахстана. — 2011. — №4. — С. 124-125.
- Дроботько Л. Н., Страхова С. Ю. Острые стоматиты у детей // Вопросы современной педиатрии. — 2010. — Т. 9.
 — № 2. — С. 146-149.
— № 2. — С. 146-149. - Суеркулов Э. С., Юлдашев И. М., Мамыралиев А. Б., Токтосунова С. А., Цепелева А. С., Сооронбаев А. А. Распространенность и структура заболеваемости стоматитами у детей // Бюллетень науки и практики. 2018. Т. 4. №11. — С. 91-96.
- Суеркулов Э. С., Юлдашев И. М., Мамыралиев А. Б., Жумашова Н. К., Юлдашева Г. И. Комплексная терапия воспалительных заболеваний слизистой оболочки полости рта у детей // Бюллетень науки и практики. 2019. Т. 5. №5. — С. 96-104.
- Панкрушева Т.А., Маравина И.Н., Чекмарёва М.С. Исследования по разработке состава и технологии таблеток для лечения стоматитов // Научный результат. Медицина и фармация. – Т.4, №1, 2018. — С. 78-87.
- Инструкция по медицинскому применению препарата ГЕКСОРАЛ® аэрозоль: https://www.hexoral.ru/preparaty/spray, https://www.hexoral.ru/preparaty/spray.
- Инструкция по медицинскому применению препарата ГЕКСОРАЛ® раствор: https://www.hexoral.ru/preparaty/rastvor, https://www.
 hexoral.ru/preparaty/rastvor.
hexoral.ru/preparaty/rastvor. - Инструкция по медицинскому применению препарата ГЕКСОРАЛ® ТАБС: https://www.hexoral.ru/preparaty/tabs, https://www.hexoral.ru/preparaty/tabs.
- Инструкция по медицинскому применению препарата ГЕКСОРАЛ® ТАБС КЛАССИК: https://www.hexoral.ru/preparaty/tabs-classic, https://www.hexoral.ru/preparaty/tabs-classic.
- Инструкция по медицинскому применению препарата ГЕКСОРАЛ® ТАБС ЭКСТРА: https://www.hexoral.ru/preparaty/tabs-extra, https://www.hexoral.ru/preparaty/tabs-extra.
Наверх к содержанию
Афтозный стоматит
Что это такое?
Афтозный стоматит — это болезненные язвы во рту круглой формы. Они могут появляться в разных местах:
- на внутренней стороне губ
- на внутренней стороне щёк
- на языке
- У основания десен
- На верхней части полости рта (небе)
Язвенным стоматитом часто болеют в семьях. Он зачастую связан с другими болезнями, в том числе с синдромом Бехчета. У человека может быть как одна, так и много язв одновременно. У многих людей бывают сразу две или три язвы, но есть и такие, у которых 10 и больше язв. У людей, больных язвенным стоматитом, как правило, каждый год появляется несколько язв. Эти язвы не заразны.
Он зачастую связан с другими болезнями, в том числе с синдромом Бехчета. У человека может быть как одна, так и много язв одновременно. У многих людей бывают сразу две или три язвы, но есть и такие, у которых 10 и больше язв. У людей, больных язвенным стоматитом, как правило, каждый год появляется несколько язв. Эти язвы не заразны.
Учёные не могут сказать точно, что вызывает появление афтозного стоматита. Большинство учёных полагает, что это связано с проблемами иммунной системы организма. Эмоциональный стресс, менструация или различные повреждения ротовой полости считаются основными причинами обычного язвенного стоматита. Определённые продукты, такие, как цитрусовые или кислотные продукты, также могут вызывать язвенный стоматит или приводить к болезненным ощущениям при уже имеющихся язвах.
- Другие заболевания приводят к образованию похожих язв:
- заболевания крови и иммунной системы, включая ВИЧ
- нехватка витаминов и минералов
- аллергии
- травмы
- болезнь Крона
- волчанка
Язвенный стоматит часто путают с губным герпесом. Губной герпес — это заболевание, которое вызывает вирус.
Губной герпес — это заболевание, которое вызывает вирус.
Примерно у половины населения бывает афтозный стоматит. Небольшие язвы обычно проходят за пару недель и не оставляют шрамов. У большинства людей они вызывают лишь лёгкий дискомфорт. Но у некоторых людей бывают и более крупные язвы (почти сантиметр в диаметре и больше). Такие язвы заживают дольше. Они могут быть болезненными, и после них могут оставаться шрамы. Такие язвы могут вызывать большой дискомфорт, настолько, что порой они затрудняют приём пищи или разговор.
Симптомы афтозного стоматита
Перед появлением язвы вы можете ощущать жжение или покалывание на внутренней части щеки, губы или языке. Чтобы сформироваться, язве требуется от двух до трёх дней. Эти язвы имеют округлую форму и находятся на поверхности.
Постановка диагноза
Как правило, нет необходимости ходить к доктору каждый раз, когда у вас язвенный стоматит, если только это происходит не в первый раз. Если со временем язвы становятся больше или начинают появляться чаще, обратитесь к терапевту или стоматологу. Он может направить вас на анализы, чтобы выявить возможные заболевания крови, болезни соединительных тканей, кожи и реакции на различные лекарства.
Если со временем язвы становятся больше или начинают появляться чаще, обратитесь к терапевту или стоматологу. Он может направить вас на анализы, чтобы выявить возможные заболевания крови, болезни соединительных тканей, кожи и реакции на различные лекарства.
Иногда бывает необходима биопсия, чтобы убедиться в том, что язва во рту — это именно язвенный стоматит, а не другая болезнь. В ходе биопсии под обезболиванием осуществляется забор небольшого участка ткани. Затем он исследуется в лаборатории.
Профилактика
Профилактики язвенного стоматита не существует.
Лечение афтозного стоматита
Лечению поддаются только симптомы язвенного стоматита. Лечение призвано улучшить ваше состояние в ходе лечения язв. Лечение не может предотвратить повторное проявление язвенного стоматита.
Чтобы уменьшить дискомфорт и болезненные ощущение, вы можете делать следующее:
- есть простую пищу
- полоскать рот тёплой водой
- наносить на язвы болеутоляющие гели или кремы
Людям, страдающим от крупных или очень болезненных язв, может потребоваться лечение стероидными препаратами. Они представляют собой гели или кремы, которые наносятся на язвы и способствуют быстрейшему заживлению язв. Они также предупреждают дальнейшее развитие язв.
Они представляют собой гели или кремы, которые наносятся на язвы и способствуют быстрейшему заживлению язв. Они также предупреждают дальнейшее развитие язв.
Другие возможные способы лечения афтозного стоматита включают в себя инъекцию глюкокортикоидных препаратов. Существует также ряд средств для перорального приёма, но они предназначены для более серьёзных случаев.
Когда следует обратиться к профессионалу
- вам следует обратиться к стоматологу или терапевту, если:
- у вас появились язвы в первый раз
- ваши язвы в диаметре больше, чем 1 сантиметр
- у вас появилось больше язв, чем раньше
- язвы стали появляться чаще, чем раньше
- помимо язв, у вас также проявляются другие симптомы, такие как:
o сыпь
o боль в суставах
o жар
o диарея
Течение болезни
Большинство язв при афтозном стоматите проходят сами собой без лечения и не оставляют после себя шрамов. В более серьёзных случаях для ускорения выздоровления прописывают различные лекарственные препараты.
В более серьёзных случаях для ускорения выздоровления прописывают различные лекарственные препараты.
Стоматит у детей: симптомы и лечение, причины и виды
Стоматит — это воспалительное заболевание слизистой оболочки полости рта. Оно может охватить внутреннюю сторону щек, поверхность языка, десны. Обычно болезнь сопровождается выраженным болевым синдромом, может повышаться температура, к тому же стоматит мешает ребенку нормально принимать пищу. Поэтому важно как можно скорее получить врачебную помощь. Лечением стоматита у детей занимается детский стоматолог-терапевт.
Причины стоматита
Несовершенство местных и общих защитных сил организма ребенка делает слизистые оболочки полости рта уязвимыми к неблагоприятным факторам. А свойственное каждому ребенку здоровое любопытство сделало стоматит одним из самых распространенных заболеваний среди малышей. Иногда для развития недуга достаточно попробовать на вкус любой не самый стерильный предмет. К основным причинам заболевания относят следующие:
К основным причинам заболевания относят следующие:
- недостаточно хорошая гигиена полости рта;
- мелкие травмы — прикусывание щеки, царапина и пр.;
- ожоги, в том числе химические;
- попадание болезнетворных микроорганизмов с немытых рук или грязных игрушек.
Стоматологи акцентируют внимание на стоматитах, связанных с прикусыванием внутренней стороны щеки. Это нередко связано с недавним лечением зубов под местным обезболиванием. Некоторое время после процедуры наблюдается сниженная чувствительность участка губы или щеки, поэтому принимать пищу после лечения нужно очень аккуратно и только после того как выдержали рекомендованный промежуток времени — обычно от 1 до 2 часов.
Вероятность развития стоматита в силу указанных причин повышается после инфекционных болезней, перенесенных вмешательств, переохлаждения и других факторов, способствующих снижению защитных сил.
Виды стоматита
Схема лечения стоматита у детей опирается на вид заболевания. Существует несколько видов стоматита:
Существует несколько видов стоматита:
У детей встречаются все виды стоматитов, но самыми распространенными среди малышей до 3 лет являются афтозный, кандидозный, герпетический и аллергический. Рост заболеваемости травматическим стоматитом обычно связан с периодом активного роста молочных зубов.
Важно понимать, что в некоторых случаях стоматит сочетается с другими заболеваниями с похожей симптоматикойявляется первыми признаками более зерьезных заболеваний. Например, с хейлитом — воспалением слизистой оболочки и красной каймы губ, пищевой аллергией и др.
Симптомы
Общие симптомы стоматита — это боль, жжение, отечность слизистой и краснота, неприятный запах изо рта. Меняется и слюноотделение – оно может быть избыточным и недостаточным, с сухостью полости рта. В некоторых случаях могут наблюдаться повышение температуры и увеличение подчелюстных лимфатических узлов.
Виды стоматита у детей и методы лечения отличаются, как отличаются и специфические проявления. Например, при афтозном стоматите может появляться только одно изъязвление крупных размеров, а при вирусном почти всегда воспаление имеет вид многочисленных элементов или сыпи, сливающейся в один очаг.
Например, при афтозном стоматите может появляться только одно изъязвление крупных размеров, а при вирусном почти всегда воспаление имеет вид многочисленных элементов или сыпи, сливающейся в один очаг.
Кандидозный стоматит характеризуется образованием белого или желтоватого творожистого налета. Распознать травматический стоматит легче, поскольку ему предшествует повреждение или рядом находится источник травмы — сколотый зуб или шершавая пломба.
Осложнения
Обычно течение стоматита у детей острое, симптомы ярко выражены. Дети грудного возраста могут отказываться от еды, капризничать, нарушается сон и полноценный отдых. У детей постарше снижается аппетит, ухудшается общее самочувствие. При отсутствии своевременного лечения болезнь может затянуться на 2−3 недели, есть риск развития осложнений. Например, кандидозный герпетический стоматит может осложниться присоединением бактериальной инфекции.
Особенности диагностики
Обнаружить стоматит может врач-стоматолог при первом же визуальном осмотре. Но в спорных случаях могут потребоваться лабораторные исследования. Так, бактериальное воспаление может потребовать выявления возбудителя болезни и его чувствительности к антибиотикам. Соскоб и/или вирусологическое исследование помогут определить причину заболевания и назначить грамотное лечение.
Но в спорных случаях могут потребоваться лабораторные исследования. Так, бактериальное воспаление может потребовать выявления возбудителя болезни и его чувствительности к антибиотикам. Соскоб и/или вирусологическое исследование помогут определить причину заболевания и назначить грамотное лечение.
При подозрении на сочетание нескольких недугов с похожей картиной, а также при ухудшении общего самочувствия ребенка могут быть назначены лабораторные исследования крови и мочи, консультации других специалистов узкого профиля.
Иногда стоматит может выступать первым проявлением системных заболеваний, общей соматической патологии, например, сахарного диабета или злокачественных новообразований. Поэтому своевременный визит к врачу крайне важен.
Особенности лечения
Как нередко бывает с заболеваниями, которые находятся на стыке нескольких областей медицины, воспалительные поражения слизистой рта — один из наименее изученных разделов стоматологии. Поэтому в лечении стоматита у детей во рту могут заниматься сразу несколько специалистов: педиатр, стоматолог, дерматолог, иммунолог-аллерголог, отоларинголог и др. Это особенно удобно в случае, когда вы обращаетесь в многопрофильную клинику.
Поэтому в лечении стоматита у детей во рту могут заниматься сразу несколько специалистов: педиатр, стоматолог, дерматолог, иммунолог-аллерголог, отоларинголог и др. Это особенно удобно в случае, когда вы обращаетесь в многопрофильную клинику.
Самолечение стоматита недопустимо, и хотя сейчас несложно найти готовые схемы лечения и народные рецепты, важно не экспериментировать со здоровьем малыша.
В основном используется консервативное лечение, предполагающее воздействие на основную причину недуга. Врач может назначить следующие лекарственные средства:
- антибактериальные препараты (системного действия и местные в виде мазей): при бактериальной природе воспаления;
- противовирусные средства при герпесе и других видах вирусного стоматита;
- противогрибковые препараты при грибковом заболевании;
- антигистаминные — как при аллергическом происхождении стоматита, так и в составе комплексной терапии для уменьшения отечности и зуда;
-
симптоматические средства — противовоспалительные, обезболивающие, жаропонижающие.

Лечение кандидозного стоматита у детей грудного возраста должно проводиться с осторожностью. При этом важно обратить внимание и на свое здоровье, иногда причиной такого заболевания может выступать недостаточная гигиена груди при лактации.
Зачастую достаточно только местных средств, при этом следите за тем, чтобы ополаскивателем обрабатывалась вся полость рта — возбудители воспаления могут находиться на всей поверхности слизистых. Аппликации для заживления можно использовать ограниченно, только на очагах воспаления.
Лечение стоматита любого вида у детей предусматривает строгое соблюдение диеты. Рацион должен быть щадящим, важно отказаться от соленой, острой кислой пищи и напитков, подавать ребенку теплые блюда, ограничить употребление сладостей.
Если имеет место травматический стоматит, врач назначит средства для ускорения заживления. Однако очень важно исключить повторную травму. Если она была вызвана острыми краями зуба или пломбы, следует устранить эту причину. Врач предложит сошлифовать пломбу или заменить ее, а также выберет подходящий вариант восстановления формы коронки при сколах и трещинах.
Профилактика стоматитов
Снизить риски развития стоматита можно с помощью следующих рекомендаций:
Лечением и профилактикой стоматитов у детей занимаются стоматологи клиники «Семейный доктор». Передовое оснащение позволяет нам быстро и точно оценивать состояние полости рта, выполнять необходимые исследования в короткие сроки. Мы практикуем современные подходы к лечению воспалительных заболеваний полости рта, придерживаемся индивидуального подхода к каждому маленькому пациенту. Консультация детского стоматолога проводится по предварительной записи.
Стоматит
Стоматит — заболевание слизистой оболочки полости рта.
Его могут вызывать различные причины:
- Травматические (ожог, ранение).
- Симптоматические (сердечно-сосудистые заболевания, болезни эндокринной системы и желудочно-кишечного тракта).
- Инфекционные (скарлатина, корь, дифтерия, грипп).
- Специфические (сифилис, туберкулез, грибковые поражения).
- Стоматологические (кариозные поражения зубов, зубной налет, несоблюдение правил гигиены полости рта, микротравмы при проведении стоматологических процедур).
Многие стоматологические институты в качестве основной причины стоматита называли лауриловый сульфат натрия, содержащийся в зубной пасте. Смена зубной пасты снижала уровень заболеваемости стоматитом более чем на 80%.
Стоматиты подразделяются на несколько видов:
- Катаральный.
- Язвенный.
- Афтозный.
Катаральный стоматит
При катаральном стоматите слизистая оболочка полости рта болезненная и отечная, она покрыта налетом желтого или белого цвета. При заболевании может появляться неприятный запах изо рта и кровоточивость десен.
Причины возникновения катарального стоматита:
- Несоблюдение правил гигиены полости рта.
- Наличие зубного камня.
- Заболевания желудочно-кишечного тракта.
- Болезни зубов.
Лечение катарального стоматита сводится к ликвидации возможных причин его возникновения: удаление зубного камня, санация полости рта, полоскания раствором хлоргексидина, календулы или ромашки. Если принятые меры результатов не дали, нужно обследовать желудочно-кишечный тракт.
Язвенный стоматит
Язвенный стоматит может развиться в случае несвоевременного лечения катаральной формы, а также самостоятельно поражать слизистую оболочку. При таком заболевании наблюдается повышенная температура, кровоточивость десен, увеличение лимфатических узлов, головные боли, а прием пищи связан с болезненными ощущениями.
Причины возникновения язвенного стоматита:
- Язва желудка.
- Хронический энтерит.
- Сердечно-сосудистые заболевания.
- Инфекционные поражения.
Афтозный стоматит
Афтозный стоматит легко распознать по появлению одной или нескольких афт на слизистой оболочке ротовой полости. Они вызывают болезненные ощущения, повышение температуры тела и общее недомогание. Начало заболевания характеризуется появлением нескольких афт овальной или круглой формы, которые окружены воспалительным ободком ярко-красного цвета с серовато-желтым налетом в центре. Срок заживления афты — семь-десять дней. Если заболевание прогрессирует, число афт растет, а время выздоровления увеличивается до двух-четырех недель.
Причины возникновения афтозного стоматита:
- Психологические проблемы.
- Заболевания желудочно-кишечного тракта.
- Травмы слизистой оболочки вследствие употребления твердой пищи или неправильной чистки зубов.
Время работы
| Пн-Пт | 10:00 — 22:00 |
| Сб-Вс | 10:00 — 20:00 |
Иванова Юлия Евгеньевна Косметолог — эстетист
Стоматит — Заболевания зубов — Справочник Merck Professional Edition
Иногда причины очевидны в анамнезе (например, цитотоксическая химиотерапия; значительное профессиональное воздействие химикатов, паров или пыли). Рецидивирующие эпизоды поражений полости рта возникают при рецидивирующем афтозном стоматите. Рецидивирующий афтозный стоматит. Рецидивирующий афтозный стоматит — частое состояние, при котором на слизистой оболочке рта появляются болезненные круглые или яйцевидные язвы. Этиология неясна. Диагноз клинический.Лечение симптоматическое и … прочитайте больше (RAS), инфекции, вызванные вирусом простого герпеса (ВПГ) Вирусы простого герпеса (вирусы герпеса человека 1 и 2 типов) обычно вызывают рецидивирующие инфекции, поражающие кожу, рот, губы, глаза и гениталии. К распространенным тяжелым инфекциям относятся энцефалит … читать дальше и болезнь Бехчета Болезнь Бехчета Болезнь Бехчета — мультисистемное рецидивирующее хроническое васкулитное заболевание с воспалением слизистой оболочки. Общие проявления включают рецидивирующие язвы в полости рта, воспаление глаз, генитальные язвы и др… Подробнее . Наличие в анамнезе диабета, ВИЧ-инфекции или других нарушений иммунитета или недавнее употребление антибиотиков должно повысить подозрение на инфекцию Candida . Недавнее употребление наркотиков (особенно сульфамидных препаратов, других антибиотиков и противосудорожных препаратов) должно повысить подозрение на синдром Стивенса-Джонсона Синдром Стивенса-Джонсона (SJS) и токсический эпидермальный некролиз (TEN) Синдром Стивенса-Джонсона и токсический эпидермальный некролиз являются тяжелыми реакциями кожной гиперчувствительности. . Наиболее распространены лекарственные препараты, особенно сульфамидные, противосудорожные и антибиотики… Подробнее .
Некоторые причины обычно имеют экстраоральных, кожных находок.
Кожные буллы Буллезный пемфигоид Буллезный пемфигоид — это хроническое аутоиммунное заболевание кожи, которое проявляется генерализованными зудящими буллезными поражениями у пожилых пациентов. Поражение слизистой оболочки встречается редко. Диагноз ставится на основании биопсии кожи … читать дальше предполагают SJS, вульгарную пузырчатку Pemphigus Vulgaris Pemphigus vulgaris — необычное, потенциально смертельное аутоиммунное заболевание, характеризующееся внутриэпидермальными волдырями и обширными эрозиями на внешне здоровой коже и слизистых оболочках.Диагноз … подробнее, или буллезный пемфигоид Буллезный пемфигоид Буллезный пемфигоид — это хроническое аутоиммунное заболевание кожи, приводящее к генерализованным, зудящим, буллезным поражениям у пожилых пациентов. Поражение слизистой оболочки встречается редко. Диагноз ставится на основании биопсии кожи … подробнее. Продромальный период недомогания, лихорадки, конъюнктивита и генерализованных макулярных поражений-мишеней предполагает SJS. Вульгарная пузырчатка начинается с поражений полости рта, затем прогрессирует до вялых кожных пузырей. Буллезный пемфигоид имеет напряженные буллы на нормальной коже.Признак Никольского обычно положительный при SJS и вульгарной пузырчатке.
Некоторые причины имеют единичных оральных находок, включая RAS, большинство вирусных инфекций, острый некротический язвенный гингивит Острый некротический язвенный гингивит (ANUG) Острый язвенно-некротический гингивит — болезненная инфекция десен. Симптомы: острая боль, кровотечение и неприятный запах изо рта. Диагноз ставится на основании клинических данных. Лечение — это щадящая хирургическая обработка раны … читать дальше (ANUG), первичный сифилис, гонорея Гонорея Гонорея вызывается бактериями Neisseria gonorrhoeae.Обычно он поражает эпителий уретры, шейки матки, прямой кишки, глотки или конъюнктивы, вызывая раздражение или боль и гнойные выделения … подробнее, и Candida .
Расположение поражений полости рта может помочь определить причину. Межзубные язвы возникают при первичной инфекции, вызванной вирусом простого герпеса (ВПГ). Вирусы простого герпеса (вирусы герпеса человека 1 и 2 типов) обычно вызывают рецидивирующую инфекцию, поражающую кожу, рот, губы, глаза и гениталии.Общие тяжелые инфекции включают энцефалит или острый язвенно-некротический гингивит Острый язвенно-некротический гингивит (ANUG) Острый язвенно-некротический гингивит — болезненная инфекция десен. Симптомы: острая боль, кровотечение и неприятный запах изо рта. Диагноз ставится на основании клинических данных. Лечение — щадящая обработка раны … читать дальше. Поражения на ороговевших поверхностях указывают на простой герпес, РАС или физическую травму. Физические травмы обычно имеют неправильный вид и возникают вблизи выступов зубов, зубных приспособлений или там, где прикус или неправильная зубная щетка могут повредить слизистую.Ожог аспирином рядом с зубом и ожог от пиццы на небе — обычное явление.
Первичная инфекция простого герпеса вызывает множественные везикулярные поражения на слизистой оболочке полости рта как на ороговевших, так и на некератинизированных поверхностях и всегда включает десны. Эти поражения быстро изъязвляются. Клиническое проявление чаще всего встречается у детей. Последующие реактивации (вторичный простой герпес, герпес) обычно появляются, начиная с периода полового созревания, на губе у красной каймы и, реже, на твердом небе.
C. albicans и родственные им виды, которые представляют собой нормальную флору полости рта, могут быстро разрастаться у людей, принимавших антибиотики или кортикостероиды, или у людей с ослабленным иммунитетом, таких как пациенты со СПИДом. C. albicans может вызывать появление беловатых, сырных бляшек, которые при стирании оставляют эрозии. Иногда появляются только плоские эритематозные участки (эрозивная форма Candida ).
Стоматит | DermNet NZ
Автор: д-р Аманда Окли, дерматолог, Гамильтон, Новая Зеландия, 2011 г.
Что такое стоматит?
Стоматит — это воспаление слизистой оболочки рта, включая внутреннюю поверхность губ, щек, десен, языка и горла. Это разновидность мукозита. Он может быть острым или хроническим, легким или серьезным.
Воспаление каймы губ известно как хейлит, воспаление языка — глоссит, воспаление десен — гингивит, воспаление задней части рта — фарингит.
Каковы симптомы стоматита?
Стоматит вызывает боль, покалывание и болезненность.Может присутствовать с:
Они могут привести к обезвоживанию и недоеданию.
Что вызывает стоматит?
Стоматит может быть вызван травмой, инфекцией, аллергией, системным или кожным заболеванием. Чаще всего это происходит из-за:
Некоторые причины стоматита перечислены в таблице ниже.
Клинические проявления стоматита
Какие расследования следует провести?
Соответствующие исследования зависят от вероятной причины стоматита и от того, сопровождается ли он другими внутренними симптомами или кожной сыпью.
Они могут включать:
- Бактериальные мазки
- Вирусные тампоны
- Соскоб ткани при микологии
- Биопсия для гистологии и прямой иммунофлюоресценции
- Анализы крови
- Патч-тесты для выявления контактной аллергии
Как лечить стоматит?
Лечение стоматита зависит от причины. Если это связано с аллергией на лекарство, его необходимо немедленно прекратить. Однако может потребоваться продолжить прием лекарств, вызывающих заболевание, когда стоматит возникает как ожидаемая побочная реакция на химиотерапию.
Инфекции могут потребовать специального лечения, например антибиотиков при стрептококковом фарингите, местных противогрибковых или пероральных противогрибковых средств при кандидозной инфекции.
Следует выявлять и корректировать недостаточность питания, например, фолиевая кислота может уменьшить стоматит, вызванный метотрексатом.
Иммунобуллезные заболевания можно лечить системными кортикостероидами или другими иммуносупрессивными препаратами.
Симптоматическое лечение может включать:
Некротизирующее заболевание пародонта | DermNet NZ
Автор: Dr Delwyn Dyall-Smith FACD, дерматолог, Австралия, 2010 г.
Что такое некротизирующее заболевание пародонта?
Некротизирующее заболевание пародонта — это термин, используемый для описания группы относительно редких инфекций, поражающих ротовую полость, для которых характерны изъязвления с некрозом. Некроз — это термин, используемый для описания гибели ткани.
Существует три основных формы:
- Некротизирующий (язвенный) гингивит — поражает только десны
- Некротизирующий (язвенный) периодонтит — включает потерю специализированной ткани, которая окружает и прикрепляет зубы
- Некротический стоматит, при котором происходит более обширная потеря слизистой оболочки и кости за пределами десен и тканей, окружающих и поддерживающих зубы.Стоматит означает боль во рту.
Этим состояниям дано много других названий, включая некротизирующий гингивостоматит, раковую опухоль яичка, ному, траншейный рот, гингивостоматит Винсента, острый перепончатый гингивит, болезнь Бержерона, фузоспиральную инфекцию / гингивит, фагеденический гингивит, острый септический гингивит.
У кого возникает некротизирующее заболевание пародонта и почему?
Некротизирующее заболевание пародонта возникает из-за накопления зубного налета, связанного с плохой гигиеной полости рта.
Однако факторы хозяина также важны в обеспечении развития этих некротических состояний из зубного налета. К хорошо известным факторам хозяина, предрасполагающим к некротизирующему заболеванию пародонта, относятся:
- Иммунодефицит — ВИЧ-инфекция, лейкемия, нейтропения / агранулоцитоз, сахарный диабет, иммунодепрессанты
- Недоедание
- Психологические и физические нагрузки
- Курение — часто присутствует в сочетании с одним из других факторов
- Также может потребоваться генетическая предрасположенность.
Некротизирующее заболевание пародонта распространено среди ВИЧ-инфицированных (у которых это может указывать на инфекцию) и в раннем детстве в развивающихся странах (из-за недоедания), но считается редким за пределами этих групп.
Некротический гингивит обычно является первой стадией. Это может прогрессировать до некротизирующего пародонтита или некротизирующего стоматита, особенно у пациентов с ослабленным иммунитетом.
Некротизирующее заболевание пародонта включает в себя смесь многих различных микроорганизмов, большинство из которых находится в нормальной полости рта:
Они проникают в слизистую оболочку полости рта, сначала в десны, а затем в ткани, поддерживающие зубы и / или где-либо еще в полости рта. слизистая рта.
Клинические признаки некротизирующего заболевания пародонта
1. Некротизирующий гингивит
Некротический гингивит определяется как инфекция десен, при которой кончики десен, видимые между зубами (десневые сосочки), теряются с сопутствующим кровотечением и болью.
Основными постоянными симптомами, отмеченными пациентом, являются:
- Боль — постоянная, от легкой до умеренной по степени тяжести, усиливается при надавливании, например, при жевании
- Кровотечение — может возникать самопроизвольно или при чистке зубов или жевании
Реже можно отметить следующее:
- Субфебрильная температура
- Галитоз (неприятный запах изо рта)
Пациенты, у которых был предыдущий эпизод, могут сообщать о продромальных симптомах, таких как жжение десен, до внезапного начала типичного гингивита.
Признаки, видимые при осмотре:
- Изъязвление и некроз края десны между зубами, первоначально с потерей кончика десны, которое обычно наблюдается между двумя зубами. В основном поражается край десны, что приводит к потере архитектуры десны.
- Над областью некроза можно увидеть белую псевдомембрану. Попытка удаления приводит к кровотечению.
- Увеличенные болезненные или болезненные лимфатические узлы, обычно под подбородком и нижней челюстью, особенно при тяжелом некротизирующем гингивите у детей.
- ВИЧ-инфицированных пациентов обычно также имеют другие заболевания полости рта, связанные с ВИЧ, такие как волосатая лейкоплакия полости рта, кандидоз полости рта или саркома Капоши полости рта.
Эпизод некротического гингивита может привести к:
- Самопроизвольному заживлению без остаточных признаков инфекции
- Стойкие язвы или кратеры, которые могут быстро перейти в новый эпизод некротического гингивита
- Прогресс в некротизирующий периодонтит с возможным поражением костей и расшатыванием, а затем потерей зубов
- Развитие некротического стоматита с поражением обширных участков слизистой оболочки полости рта и костей
2.Некротизирующий пародонтит
Инфекция поражает специальные прикрепляющие ткани, окружающие один или несколько зубов, и возникающее в результате воспаление является более разрушительным и более глубоким, чем при некротизирующем гингивите. Пораженный зуб расшатывается. Кость обнажается и иногда разрушается с возможной потерей пораженного зуба. Утрата прикрепления зубов и костей может происходить быстро, и на это уходит всего несколько месяцев, а не обычные годы.
Симптомы и признаки включают:
- Сильная глубокая боль — основной симптом
- Самопроизвольное кровотечение обычное
- Галитоз (неприятный запах изо рта) — обычный
- Множественные очаги некроза десен — обычные
- Потеря альвеолярной кости — обычная
- Образование псевдомембран — очень часто
- Увеличение лимфатических узлов — общее
- Низкая температура — обычная
3.Некротический стоматит
Инфекция и воспаление распространяется по поверхности, поражая слизистую оболочку рта за пределы десен. Он также может проникать глубоко, поражая многие зубы. Поскольку поверхностная слизистая оболочка потеряна, подлежащая кость может быть обнажена с последующей потерей костной массы. Это может привести к деформации рта и быть опасным для жизни, если его не лечить.
Как диагностируется некротизирующее заболевание пародонта?
Некротизирующая болезнь пародонта — это клинический диагноз.Микробиологический мазок покажет смешанные микроорганизмы. Биопсия обычно бесполезна, поскольку выявляет неспецифическое воспаление. Специальные пятна продемонстрируют смешанную инфекцию. При некротизирующем пародонтите и некротизирующем стоматите может потребоваться рентгенография.
Очень важно сдавать анализы крови на наличие предрасполагающих заболеваний, таких как лейкемия, нейтропения / агранулоцитоз или ВИЧ-инфекция. У большинства ВИЧ-положительных пациентов с некротизирующим заболеванием пародонта количество CD4 + Т-клеток составляет менее 200 клеток / мм3, таким образом, это заболевание полости рта может быть маркером ВИЧ-статуса и ухудшения состояния.Однако у большинства ВИЧ-инфицированных пациентов с таким уровнем числа CD4 некротизирующее заболевание пародонта не развивается.
Лечение некротизирующего заболевания пародонта
Лечение некротического гингивита может быть успешным, если его лечить на ранней стадии и если нет предрасполагающих системных заболеваний.
1. Экстренное лечение в острой фазе может включать:
- Обезболивание — парацетамол или нестероидные противовоспалительные препараты
- Обработка некротических тканей десны
- ополаскиватели антисептические — хлоргексидин или гипертонический раствор
- регулярная тщательная чистка зубов и использование зубной нити
- пероральных антибиотиков в тяжелой форме или с признаками системной инфекции
- противогрибковых средств — для пациентов с ослабленным иммунитетом, принимающих антибиотики
2.Лечите любое предрасполагающее заболевание или триггер. Очень важно бросить курить.
3. Хирургическая коррекция оставшихся дефектов, например кратеров:
- гингивэктомия
- гингивопластика
4. Поддерживайте хорошую гигиену полости рта и хорошее здоровье, чтобы снизить риск рецидива.
Однако, когда есть предрасполагающее состояние, такое как СПИД, рецидивы или рецидивы являются обычным явлением.
Инфекция Mycoplasma pneumoniae | DermNet NZ
Автор: д-р Кэролайн Махон, регистратор дерматологии и педиатрии, Окленд, Новая Зеландия.2013.
Что такое
Mycoplasma pneumoniae ?Mycoplasma pneumoniae — это бактериальный организм, у которого, в отличие от других бактерий, отсутствует клеточная стенка. Это вызывает инфекции дыхательных путей.
Как микоплазма вызывает инфекцию?
Инфекция распространяется при контакте с каплями, выделяющимися из верхних и нижних дыхательных путей инфицированных людей. Инкубационный период от 1 до 3 недель. M. pneumoniae — частая причина внебольничной пневмонии во всем мире.Иммунитет после заражения микоплазмой непродолжительный, и возможно развитие рецидивов инфекции.
Каковы симптомы микоплазменной инфекции?
Во многих случаях инфекция, вызванная M. pneumoniae , протекает бессимптомно или проявляется неспецифическими симптомами, такими как головная боль, субфебрильная температура, сухой кашель и недомогание. Респираторное обследование часто бывает нормальным, хотя при прослушивании грудной клетки с помощью стетоскопа можно обнаружить рассеянные хрипы (потрескивания) и хрипы.Однако это может привести к пневмонии, серьезной инфекции легких.
M. pneumoniae также может вызывать осложнения в других системах органов в результате прямого вторжения бактерий или иммунного ответа на инфекцию. Осложнения иногда бывают более серьезными, чем при первичной респираторной инфекции.
Некоторые заболевания, связанные с микоплазмами, перечислены в таблице ниже.
| Органная система | Симптомы и заболевания, вызываемые микоплазмой |
|---|---|
| Дыхательная система |
|
| Нервная система |
|
| Печень |
|
| Сердце |
|
| Система крови |
|
| Опорно-двигательный аппарат |
|
| Желудочно-кишечный тракт |
|
Сыпь, связанная с
инфекцией M. pneumoniaeСыпь поражает до одной трети пациентов с M.pneumoniae Инфекция дыхательных путей.
Самая частая сыпь — это неспецифическая экзантема, при которой на туловище и конечностях появляются кратковременные красные пятна. Эти участки эритемы проходят сами по себе и не требуют специального лечения.
Везикулы и пузыри, петехии (маленькие пурпурные пятна из-за кровотечения на коже) и крапивница (похожие на улей) также были описаны в связи с инфекцией M. pneumoniae .
Волдыри, вызванные микоплазмой
Многоформная эритема
M.pneumoniae может иногда вызывать многоформную буллезную эритему (EM; EM major). Обычно присутствуют несколько специфических особенностей.
- Возвышенные красные, похожие на мишени поражения имеют три отдельные зоны, включая центральную буллу (волдырь).
- Сыпь обычно начинается на конечностях, а затем распространяется на туловище.
- Мукозит: конъюнктивит и изъязвления губ, рта (стоматит) и половых органов являются обычным явлением.
Атипичная многоформная большая эритема, вызванная микоплазмой
Синдром Стивенса-Джонсона / токсический эпидермальный некролиз
Синдром Стивенса-Джонсона (SJS) / токсический эпидермальный некролиз (TEN) в настоящее время считаются проявлением той же редкой, острой, серьезной кожной реакции, при которой наблюдается пластовидная кожа и потеря слизистой оболочки .Традиционная терминология описывает SJS, имеющий отслоение кожи <10% площади поверхности тела (BSA), TEN, когда оно составляет> 30% BSA, и перекрытие, когда отслоение составляет от 10% до 30%. Большинство случаев вызвано приемом лекарств.
M. pneumoniae является наиболее часто выявляемой инфекционной причиной SJS, особенно у детей и подростков. В недавнем ретроспективном обзоре всех случаев SJS, наблюдаемых в клинике Mayo в США за период 8 лет, было обнаружено, что 22% случаев связаны с M.pneumoniae инфекция. Средний возраст этой группы составлял 14 лет с диапазоном от 10 до 36 лет.
Редко, M. pneumoniae было связано с токсическим эпидермальным некролизом.
Мукозит, связанный с микоплазмой
M. pneumoniae редко был связан с оральным мукозитом (стоматитом), конъюнктивитом и изъязвлением слизистой оболочки половых органов без сопутствующей кожной сыпи. Это проявление было по-разному названо «атипичным» или «неполным» SJS (синдром Фукса), хотя было высказано предположение, что более подходящим термином для этого синдрома является «мукозит, связанный с микоплазмой».Обычно поражает детей и молодых людей.
Мукозит, вызванный микоплазмой
Менее распространенные кожные признаки
Инфекция M. pneumoniae также была зарегистрирована в связи с рядом других кожных проблем, в том числе:
Диагноз
инфекции M. pneumoniaeКлиническое подозрение на инфекцию M. pneumoniae возникает в Пациент с респираторным заболеванием и любым типом сыпи, особенно с многоформной эритемой.
Самый быстрый диагностический тест — M. pneumoniae полимеразная цепная реакция (ПЦР) мазка из зева, чувствительность и специфичность которого составляет 78–100%.
Серологический анализ на Mycoplasma (анализ крови) выявляет антитела IgM и IgG через 7–10 дней и 3 недели соответственно. Чувствительность и специфичность серологических тестов ниже, чем у ПЦР (50–66%), но их можно повысить, проведя второй тест в фазе выздоровления. Положительный результат теста подтверждается, если единичный титр> 1:32 или четырехкратное увеличение титра IgG или IgM по сравнению с исходным уровнем при повторном тестировании.Титры IgM остаются повышенными в течение нескольких недель, а уровни IgG остаются повышенными в течение многих месяцев после заражения микоплазмой.
Рентгенограмма грудной клетки при инфекции M. pneumoniae неспецифична. Чаще всего наблюдается очаговое уплотнение в одном или обоих легких. Небольшие плевральные выпоты (жидкость в слизистой оболочке легких) наблюдаются в 20% случаев.
Результаты стандартного анализа крови также неспецифичны. Общее количество лейкоцитов и дифференциальные подсчеты могут быть в пределах нормы.Тестирование маркеров воспаления может выявить нормальные или повышенные уровни СРБ и СОЭ. В результатах теста функции печени могут быть легкие неспецифические отклонения.
Полный анализ крови может выявить:
- Гемолиз с легкой нормоцитарной нормохромной анемией, повышенным количеством ретикулоцитов и пониженным уровнем гаптоглобина и / или положительным результатом теста Комбса
- Холодные агглютинины, т. Е. Высокие уровни антител IgM в крови, которые связывают красные кровяные тельца при более низких температурах, чем температура тела (21–28 градусов)
- Повышенное количество тромбоцитов (тромбоцитоз)
- Панцитопения (снижение количества эритроцитов, лейкоцитов и тромбоцитов), но это очень редко.
Лечение микоплазменной инфекции
Микоплазменную инфекцию обычно лечат макролидными антибиотиками, обычно эритромицином или рокситромицином. Они снижают заразность других и могут улучшить респираторные симптомы, а также связанную с ними кожную сыпь.
Кларитромицин и азитромицин более дороги, и для их использования в Новой Зеландии может потребоваться разрешение врача-инфекциониста. Они требуют менее частого приема, чем эритромицин или рокситромицин, и с меньшей вероятностью вызывают побочные эффекты со стороны желудочно-кишечного тракта.
Альтернативными препаратами для пациентов с аллергией на макролиды или непереносимостью макролидов, или для которых существует потенциальное лекарственное взаимодействие, являются доксицилин или моксифлоксацин.
Вакцины против инфекции, вызванной M. pneumoniae , нет.
Лечение кожных проявлений
инфекции M. pneumoniaeНеспецифические высыпания, вызванные микоплазменной инфекцией, можно лечить мягкими смягчающими средствами для уменьшения дискомфорта.
Устные антигистаминные препараты могут быть полезны при крапивнице.
При наличии волдырей или поражения слизистой оболочки следует обращаться за советом к специалисту. Пациентам с многоформной эритемой необходима поддерживающая терапия и тщательное наблюдение.
- Уход за кожей рта, глаз и половых органов
- Увлажнение и внимание к потребностям в питании
- Консультация офтальмолога при красных или болезненных глазах или при нарушении зрения
- Регулярное применение кортикостероидов при высыпаниях, связанных с M. pneumoniae, и SJS, не подтверждено имеющимися медицинскими данными
- Результат, особенно у здоровых детей и молодых людей, обычно отличный.
Сифилис | DermNet NZ
Автор: Ванесса Нган, штатный писатель, 2003 г. Обновлено доктором Даниэлой Ванусовой, дерматологом, Чешская Республика, июль 2015 г., и доктором Сьюзан Брей, врачом по сексуальному здоровью, Гамильтон, Новая Зеландия, март 2018 г. Главный редактор DermNet NZ: адъюнкт A / Профессор Аманда Окли, дерматолог, Гамильтон, Новая Зеландия. Копия отредактирована Гасом Митчеллом, январь 2020 г.
Что такое сифилис?
Сифилис — это инфекция, передающаяся половым путем, вызываемая спирохетами Treponema pallidum .Сифилис может вызывать множество признаков и симптомов, аналогичных другим заболеваниям, включая вирус иммунодефицита человека (ВИЧ), и поэтому его называют «великим подражателем».
Сифилис имеет симптоматическую и бессимптомную стадии. Если не лечить сифилис, он может иметь серьезные последствия для инфицированного человека (длительные неврологические и сердечные заболевания), во время беременности (мертворождение и врожденная инфекция) и для общественного здравоохранения (распространение среди населения).
Сифилис
Кто болеет сифилисом?
Сифилис передается половым путем от человека к человеку либо при прямом контакте с сифилитическими язвами, либо через инфицированную кровь через микротравмы во время полового акта.Сифилисные язвы чаще всего возникают на гениталиях и в области анального отверстия, но также могут возникать на губах или во рту. Следовательно, секс в любой форме — вагинальном, анальном или оральном — является основным путем передачи сифилиса от одного человека к другому. Сифилис также передается вертикально (инфицированная мать плоду) во время беременности. Другой потенциальный путь передачи — совместное использование игл (например, внутривенное употребление наркотиков).
Зарегистрированные случаи сифилиса увеличились в Новой Зеландии и во всем мире за последнее десятилетие, особенно среди мужчин, практикующих секс с мужчинами (МСМ).Совсем недавно наблюдается возрождение гетеросексуальной популяции. Это вызывает особую озабоченность, поскольку невылеченный сифилис во время беременности может иметь серьезные последствия для здоровья матери, беременности и будущего ребенка.
Каковы клинические признаки сифилиса?
После заражения сифилисом наступает инкубационный период 10–90 дней (в среднем 21 день), прежде чем признаки станут очевидными. Нелеченый сифилис проходит через различные клинические (симптоматические) стадии, а также латентные (бессимптомные) стадии.В латентный период диагноз можно поставить только серологически. На клинических стадиях признаки и симптомы сифилиса различаются в зависимости от стадии — первичной, вторичной или третичной — как описано ниже.
Первичный сифилис
Первичный сифилис характеризуется наличием шанкра (ов) в точке проникновения спирохеты T. pallidum . T. pallidum закручивается в кожу своей спиральной формой. В результате возникает безболезненная язва.
- Обычно одиночная маленькая плотная красная безболезненная папула в области гениталий быстро превращается в безболезненную язву с четко выраженным краем и затвердевшим основанием.
- Множественные шанкры встречаются в 30% случаев.
- Первоначально изъязвленный шанкр может остаться незамеченным, особенно если он спрятан во влагалище, шейке матки, во рту или в анальной области.
- Нежелательная лимфаденопатия может возникать в области изъязвления (например, паховая лимфаденопатия при язвах на гениталиях и шейная лимфаденопатия с язвой во рту.
- Язва обычно заживает без лечения в течение нескольких недель.
Сифилис: первичный шанкр
Вторичный сифилис
Вторичный сифилис — это генерализованная инфекция.Вторичный сифилис характеризуется сыпью и системными симптомами, во время которых пациент очень заразен. Если пациента не лечить, эти симптомы в конечном итоге исчезнут в течение нескольких недель, но могут повториться.
- При отсутствии лечения у 25% пациентов вторичный сифилис развивается в течение трех месяцев (в среднем шесть недель) после первоначального шанкра.
- Сифилис — это мультисистемная инфекция, и на этой стадии пациент очень заразен.
- Системные симптомы могут включать жар, головную боль, недомогание, миалгию, артралгию и лимфаденопатию.
- Другие пораженные органы могут включать печень, почки, центральную нервную систему (паралич черепных нервов, менингит), суставы и глаза (что приводит к нарушению зрения).
Кожные особенности вторичного сифилиса
- Сыпь без зуда присутствует у 90% пациентов с вторичным сифилисом
- Сыпь может быть тонкой или иметь вид грубых красных или красновато-коричневых папул или бляшек
- Сыпь обычно возникает на туловище и часто поражает ладони и подошвы
- Редко сыпь представляет собой скопление эритематозных папул вокруг центральной чешуйчатой бляшки, напоминающее цветок; эта морфология цветков описывается как «щитковидный» сифилис
- Возможны очаги выпадения волос (алопеция)
- Поверхности слизистой оболочки — например, внутри рта, горла, области гениталий, влагалища и заднего прохода — могут стать раздраженными и красными (слизистые пятна)
- Серо-белые влажные бляшки, называемые широкими кондиломами, встречаются в паху, внутренней поверхности бедер, подмышках, пупке или под грудью
Сыпь вторичного сифилиса на туловище и конечностях
Вторичный сифилис с поражением изгибов и слизистой оболочки
См. Другие изображения сифилиса.
Скрытый сифилис
Между вторичной и третичной клиническими стадиями сифилиса наступает многолетний латентный период. Скрытые годы подразделяются на ранние и поздние. В латентный период у пациента нет симптомов при клиническом обследовании. Следовательно, продолжение инфекции сифилиса будет обнаружено только при положительном тесте на трепонемные антитела.
Ранний скрытый сифилис (первые два года)
Пациент очень заразен.
- Сифилис может передаваться половым партнерам.
- Инфекция сифилиса может передаваться от беременной женщины к ее плоду.
Поздний скрытый сифилис (через два года)
Передача сифилиса происходит только при определенных обстоятельствах.
- Пациент не заразен для половых партнеров.
- Инфекция сифилиса все еще может передаваться от беременной женщины к ее плоду.
Третичный сифилис
Третичный сифилис развивается через десятилетия после первоначальной инфекции.
- Поздние признаки и симптомы могут развиться через 20-40 лет после первоначального инфицирования примерно в одной трети нелеченых случаев.
- Нелеченная инфекция может привести к эндартерииту и осложнениям, включая гумма, сердечно-сосудистые и неврологические заболевания. Десна представляет собой единичное гранулематозное поражение с центральным некрозом. Гуммы обычно возникают на коже или костях, но их можно найти где угодно:
- Кожные десны могут быть безболезненными
- Гуммы в длинных костях вызывают глубокую, ноющую боль, усиливающуюся ночью.
- Сердечно-сосудистые заболевания — редкое осложнение. Наиболее вероятным поражением является аорта, которая расширяется, что приводит к аневризме аорты и регургитации аортального клапана.
- Нейросифилис может проявляться как менинговаскулярное заболевание (эндартериит, приводящий к ишемическому инсульту), как общий парез (потеря нейронов в коре головного мозга, ведущая к прогрессирующей деменции) и как tabes dorsalis (истощение спинного мозга).
Третичный сифилис
Врожденный сифилис
Отсутствие лечения материнского сифилиса может привести к выкидышу, мертворождению или врожденной инфекции.Многие дети с врожденным сифилисом при рождении не имеют симптомов. Врожденный сифилис делится на раннюю и позднюю стадии.
Ранний врожденный сифилис (в течение первых двух лет жизни)
В первые несколько недель жизни последствия для младенца напоминают вторичный сифилис с полиорганной инфекцией.
- Макулопапулезная сыпь, пузырно-буллезные поражения, слизистые пятна, широкие кондиломы, ринит (воспаление слизистой оболочки носа, вызывающее насморк).
- Другие пораженные органы включают кости (остеохондрит), почки (гломерулонефрит), печень (гепатоспленомегалия) и лимфатические узлы (лимфаденопатия).
- Также могут возникать неврологические, глазные и гематологические поражения.
Врожденный сифилис
Поздний врожденный сифилис (после двухлетнего возраста)
Поздний врожденный сифилис проявляется аналогично третичному гумматозному сифилису при инфицировании взрослых с хроническим персистирующим воспалением.
- Эта хроническая инфекция часто поражает глаза (интерстициальный кератит), уши (глухота), кости, суставы и центральную нервную систему.
- Характерные признаки включают резцы Хатчинсона, коренные зубы тутового дерева, типичный внешний вид лица (выпуклость спереди, седловидный нос), искривленные саблевидные голени и опухшие колени (суставы Клаттона).
Что такое дифференциальный диагноз сифилиса?
Дифференциальный диагноз сифилиса зависит от того, какие из его многих возможных клинических признаков присутствуют.
Дифференциальный диагноз язвы первичного сифилиса
- Язвы половых органов: генитальный герпес, травма, рак; реже туберкулез и шанкроид
- Язвы заднего прохода: генитальный герпес, трещина заднего прохода, бактериальные инфекции, травмы и воспалительные заболевания кишечника
- Язвы во рту: простой герпес (герпес), афтозные язвы и травмы.
Дифференциальный диагноз при вторичном сифилисе
Как диагностируется сифилис?
Диагноз сифилиса ставится на основании истории болезни и физического обследования, подтвержденного лабораторными и серологическими исследованиями.
Сифилис можно диагностировать, обнаружив спирохет T. pallidum в образцах из инфицированных поражений или лимфатических узлов. Спирохеты можно идентифицировать с помощью микроскопии в темном поле или с помощью трепонемной полимеразной цепной реакции (ПЦР). Эти тесты не всегда доступны врачу, проводящему диагностику.
Биопсия кожи может показать или не показать характерные гистопатологические особенности. [См. Патологию сифилиса]
Серологическое тестирование для выявления антител, продуцируемых трепонемной инфекцией, является наиболее распространенным тестом, используемым для диагностики инфекции.Серологические тесты не позволяют различить разные типы трепонемной инфекции (фрамбезия, пинта, сифилис) или продолжительность инфекции. Реактивные трепонемные тесты будут оставаться положительными на протяжении всей жизни, независимо от лечения или активности заболевания.
Тесты на трепонемные антитела можно разделить на неспецифические и специфические. Какой тест используется, зависит от того, что доступно в местной лаборатории. К неспецифическим тестам относятся:
- Лаборатория исследования венерических болезней (VDRL)
- Быстрый плазменный реагин (RPR).
Специфические тесты включают:
- Иммуноферментный анализ (EIA)
- Гемагглютинация Treponema pallidum (TPHA)
- Анализ агглютинации частиц Treponema pallidum (TPPA).
Образец подвергается скринингу с помощью первичного теста (обычно EIA или TPHA), который определяет IgG и IgM и подтверждается другим трепонемным тестом. Например, положительный результат скрининга EIA подтверждается положительным результатом TPHA.
После подтверждения образец оценивается на серологическую активность инфекции с помощью теста RPR / VDRL.
- Титр RPR / VDRL> 16 указывает на активное заболевание. Титр
- RPR / VDRL <16 не исключает активной инфекции, но больше соответствует поздней латентной инфекции или леченной инфекции.
История пациента поэтому важна для интерпретации. Титр RPR / VDRL также используется для контроля эффективности лечения.
После половых контактов с высоким риском рекомендуется повторный скрининг как через шесть, так и через 12 недель после контакта, поскольку первоначальные серологические тесты могут быть отрицательными при первичном сифилисе.Серологические тесты всегда положительны при вторичном сифилисе, но следует помнить о возможности эффекта прозоны, который может привести к ложноотрицательному результату. Эффект прозоны возникает, когда высокий титр антител препятствует образованию решетки антитело-антиген, что необходимо для получения положительного результата теста на флокуляцию.
Имеются ложноположительные серологические тесты, особенно при аутоиммунных заболеваниях, употреблении инъекционных наркотиков, беременности и пожилом возрасте, но важно получить подробный анамнез, проверить полового партнера и провести повторное тестирование, чтобы гарантировать что предполагаемый ложноположительный результат действительно ложен.
Другие тесты, которые могут потребоваться, особенно если неврологические признаки и симптомы включают компьютерную томографию (КТ), магнитно-резонансную томографию (МРТ) и исследование спинномозговой жидкости (ЦСЖ).
Необходимо провести полное обследование сексуального здоровья, включая, самое главное, тестирование на ВИЧ.
Как лечить сифилис?
Пенициллин для инъекций по-прежнему является основой лечения сифилиса на всех стадиях.
- Инфекционный сифилис (первичный, вторичный, ранне-латентный) требует статической дозы бензатина или новокаина пенициллина.
- Неинфекционный сифилис (поздний латентный) и нейросифилис требуют более длительных курсов бензатина или прокаина-пенициллина.
Другие антибиотики менее надежны, чем пенициллин, но у пациентов с аллергией на пенициллин можно применять тетрациклины или цефалоспорины. [См. Кожные побочные реакции на антибиотики]. Беременную женщину с аллергией на пенициллин следует сначала десенсибилизировать, а затем в любом случае лечить пенициллином.
Неудача лечения может произойти на любой стадии инфекции, поэтому важно тщательное наблюдение с повторными серологическими тестами в течение одного-двух лет.
Следует воздерживаться от любой половой жизни, пока все сифилисные язвы или поражения полностью не заживут и лечение не будет завершено.
Уведомление и управление партнерами чрезвычайно важны для предотвращения повторного заражения и предотвращения распространения в обществе. Доступны инструкции, которые помогут клиницисту определить, как далеко нужно отследить каждый этап.
Можно ли предотвратить сифилис?
Вакцины от сифилиса нет.
Сифилис можно заразиться повторно; антитела и лечение не защищают от новой инфекции.
Если вы считаете, что инфицированы, прекратите все половые контакты и обратитесь к врачу или в клинику сексуального здоровья. Немедленно сообщите обо всех половых контактах, чтобы их можно было проверить на наличие инфекции и назначить соответствующее лечение.
Другие меры по предотвращению распространения сифилиса включают:
- Ограничение числа половых партнеров
- Использование презервативов
- Регулярные анализы крови, если сексуальное поведение сопряжено с высоким риском.
Каков исход сифилиса?
Раннее лечение сифилиса дает очень хорошие результаты и предотвращает последующие осложнения.Отсрочка лечения до поздних стадий может привести к необратимым последствиям, например, неврологическим или проблемам со зрением.
Гонорея | DermNet NZ
Автор: Ванесса Нган, штатный писатель, 2005 г. Обновлено д-ром Даниэлой Ванусовой, дерматологом, Чешская Республика, июль 2015 г. Обновлено д-ром Натали Рено, регистратором, и д-ром Сьюзан Брэй, врачом по сексуальному здоровью, Служба сексуального здоровья Вайкато, Гамильтон, Новая Зеландия . Главный редактор DermNet NZ: адъюнкт A / профессор Аманда Окли, дерматолог, Гамильтон, Новая Зеландия.Март 2018
Что такое гонорея?
Гонорея — болезнь, вызванная инфицированием бактериями Neisseria gonorrhoeae . Наиболее частыми очагами инфекции являются слизистые оболочки уретры, эндоцервикса, прямой кишки, глотки и конъюнктивы. Гонорея — это инфекция, передающаяся половым путем (ИППП). Если мать инфицирована, гонорея также может передаваться новорожденному, рожденному естественным путем, вызывая конъюнктивит.
Кто подвержен риску гонореи?
Люди, подверженные риску гонореи, — это в основном сексуально активные люди, которые вступают в контакт с инфицированным человеком, не практикуя безопасный секс.
Более безопасный секс означает использование презерватива или оральной прокладки во время полового акта, который может включать вагинальный, оральный или анальный контакт.
Каковы признаки и симптомы гонореи?
Инкубационный период в среднем составляет от двух до семи дней.
Гонорея протекает бессимптомно у 10–15% мужчин и до 80% женщин.
Клинические признаки локальной гонореи у мужчин и женщин различаются
Мужчины
- Болезненное мочеиспускание (дизурия)
- Выделения из уретры (часто слизисто-гнойные)
- Дискомфорт и отек яичек вследствие орхита эпидидимита
- Анальный дискомфорт и выделения из-за проктита)
Женщины
- Повышенные выделения из влагалища
- Боль внизу живота, которая может быть следствием воспалительного заболевания органов малого таза (ВЗОМТ)
- Дизурия
- Болезненные периуретральные и бартолиновые железы
- Анальный дискомфорт и выделения из-за проктита
Инфекция глотки становится все более распространенной, особенно у мужчин, практикующих секс с мужчинами (МСМ), и в большинстве случаев протекает бессимптомно.
Что такое диссеминированная гонококковая инфекция?
Осложнения гонореи возникают, когда инфекция не диагностируется и не лечится. Это более вероятно, если инфекция протекает бессимптомно или когда есть какие-либо препятствия для доступа к медицинской помощи.
Восходящая инфекция у женщин
Восходящая инфекция у женщин может вызывать воспалительные заболевания органов малого таза (эндометрит, сальпингит, трубно-яичниковый абсцесс). Рубцевание женских верхних половых путей может привести к хронической тазовой боли, внематочной беременности и бесплодию.
Восходящая инфекция у мужчин
Восходящая инфекция у мужчин может вызывать болезненное воспаление и отек придатка яичка и яичек (эпидидимоорхит).
Беременность и неонатальная инфекция
Гонококковая инфекция во время беременности может привести к выкидышу, преждевременным родам и послеродовому эндометриту. Вертикальная передача от матери к ребенку может вызвать неонатальный конъюнктивит и, реже, бактериальный сепсис.
Инфекция конъюнктивы
Конъюнктивит у взрослых может возникнуть в результате аутоинокуляции и встречается реже, чем конъюнктивит новорожденных.Гонококковая инфекция конъюнктивы может привести к рубцеванию, стойкому ухудшению зрения и слепоте.
Диссеминированная гонококковая инфекция
Диссеминированная гонококковая инфекция возникает в результате распространения бактерий на суставы и другие ткани. Встречается у 0,5–3% инфицированных. Спектр симптомов включает:
- Теносиновит
- Поражения кожи
- Полиартралгия и олигоартралгия или гнойный артрит
- Конституциональные симптомы (например, лихорадка, озноб и недомогание).
Факторы риска диссеминированной гонококковой инфекции включают недавние менструации, дефицит комплемента, системную красную волчанку и микробные факторы, специфичные для некоторых штаммов бактерий (например, изоформа 1 A порина B наружной бактериальной мембраны).
Очень редкие осложнения гонококковой инфекции включают менингит, эндокардит, остеомиелит и васкулит.
Каковы кожные проявления гонореи?
Хотя гонорея обычно поражает поверхности слизистых оболочек, она также может поражать кожу.Сыпь присутствует у большинства пациентов с диссеминированной гонококковой инфекцией. Он поражает туловище, конечности, ладони и подошвы и обычно не затрагивает лицо, кожу головы и рот.
Типы поражений включают микроабсцессы, пятна, папулы, пустулы и пузырьки. Геморрагические поражения, узловатая эритема, крапивница и многоформная эритема возникают реже.
Гонококковые поражения кожи
Как ставится диагноз гонорея?
Метод, используемый для обнаружения гонореи, зависит от настроек и доступных ресурсов.
Микроскопия
Окрашивание по Граму и визуализация грамотрицательных диплококков подходят для мужчин с выделениями из уретры (чувствительность 90–95%) и рекомендуются людям с ректальными симптомами (см. Лабораторные исследования бактериальных инфекций). Они не рекомендуются женщинам (из-за низкой чувствительности 20–50% на эндоцервикальных и уретральных образцах) или для образцов из глотки.
Окраска по Граму гонококка
Культура
Культура включает сбор образцов из соответствующих участков (таких как эндоцервикальная, уретральная, ректальная и глоточная области), а затем посев на чашки с агаром, которые являются селективными для Neisseria gonorrhea . Neisseria gonorrhea требует особых условий (атмосфера, обогащенная CO 2 ) и быстрой доставки в лабораторию для обеспечения жизнеспособности организмов. Преимущество культивирования в том, что оно может обеспечить тестирование на чувствительность к противомикробным препаратам (что важно, поскольку этот организм быстро развивает устойчивость ко многим антибиотикам) и подтверждающее тестирование.
Тесты амплификации нуклеиновых кислот
Тесты амплификации нуклеиновых кислот (NAAT) становятся все более доступными.
- У женщин вагинальный и эндоцервикальный образцы одинаково чувствительны.
- Для мужчин предпочтительна моча первого прохождения. Образцы из прямой кишки и глотки рассматриваются в зависимости от места полового контакта. Анализаторы NAAT
- обладают высокой чувствительностью и часто сочетаются с одним или двумя другими тестами на ИППП (например, на хламидиоз или трихомониаз).
- Возможен самостоятельный сбор образцов, и результаты могут быть получены раньше, чем при культивировании.
- NAAT обычно не предоставляют информацию о чувствительности гонококков к антибиотикам.
Как лечить гонорею?
Лечение неосложненной гонореи следует начинать как можно скорее, чтобы предотвратить дальнейшие осложнения. Рекомендуемый эмпирический режим лечения Neisseria gonorrhea — цефтриаксон 500 мг внутримышечно плюс 1 г азитромицина перорально. Добавление азитромицина важно, поскольку считается, что двойная терапия ограничивает возникающую резистентность, которая начинает возникать при применении одного цефтриаксона.Азитромицин также лечит сопутствующую хламидиозную инфекцию.
Половая жизнь не должна происходить до завершения лечения и до тех пор, пока все недавние половые контакты не будут проверены и не будут должным образом лечиться.
Если присутствует восходящая инфекция, такая как воспалительное заболевание органов малого таза или эпидидимоорхит, лечение потребует более длительных и сложных схем приема антибиотиков. Важно обращаться к обновленным местным правилам.
У пациентов с гонореей следует проводить анализы на другие ИППП, чтобы исключить сопутствующие инфекции.
Как предотвратить гонорею?
Уведомление и лечение недавних половых контактов и использования презервативов важны для предотвращения повторного заражения людей и предотвращения распространения гонореи среди населения.
Актиномикоз | DermNet NZ
Автор: Мари Хартли, штатный писатель, 2010 г. Отредактировано и обновлено доктором Амандой Окли, дерматологом, Гамильтон, Новая Зеландия; и Ванесса Нган, штатный писатель; Июнь 2014.
Что такое актиномикоз?
Актиномикоз — это хроническая или медленно прогрессирующая инфекция, вызываемая различными видами бактерий из рода Actinomyces , чаще всего Actinomyces israelii . Актиномицеты являются нормальными обитателями ротовой полости, желудочно-кишечного тракта и женских половых путей и не вызывают инфекцию, если не происходит разрыва кожи или слизистой оболочки. Actinomyces , по-видимому, также требует присутствия других сопутствующих бактерий, чтобы вызвать заболевание.
Заболевание характеризуется образованием абсцесса и дренирующими пазухами (небольшие туннели, выходящие на поверхность кожи или слизистых оболочек и отводящие гной). Дренажный гной содержит желтые гранулы, называемые гранулами серы.Они названы по цвету гранул, а не по их содержимому.
Актиномикоз следует дифференцировать от актиномицетомы, которая представляет собой хроническую инфекцию кожи и подкожной клетчатки, обычно поражающую стопу (см. Мицетому). Актиномицетома вызывается различными видами Actinomyces, которые встречаются в почве и растительном материале тропических регионов.
Кто подвержен риску актиномикоза?
Актиномикоз встречается относительно редко, но следующие факторы повышают риск инфицирования:
- Плохая гигиена полости рта с последующим хирургическим вмешательством или травмой
- Нарушение иммунитета, например, иммунодепрессанты или хронические состояния, такие как сахарный диабет
- Недоедание
- Проживание в тропических странах
Каковы клинические признаки актиномикоза?
Цервикофациальный актиномикоз
Цервикофациальный актиномикоз (шея и голова) является наиболее частой формой инфекции, на которую приходится 50–70% случаев.Стоматологическая хирургия, травма ротовой полости или лица или локальное повреждение тканей, вызванное раком или лучевой терапией, обычно предшествуют инфекции. Инфекция обычно начинается с медленно прогрессирующей безболезненной твердой шишки на щеке или вокруг челюсти. Это перерастает в абсцессы и истощение носовых ходов. Окружающие ткани опухают. Иногда присутствуют жар и другие симптомы системной инфекции. Актиномикоз вокруг челюсти может вызвать тризм (длительный спазм мышц челюсти).
Лимфатические узлы обычно не увеличены, и боль обычно незначительна, если только соседние структуры не сдавлены.Инфекция медленно распространяется на окружающие ткани и органы, такие как кожа головы, глаза, уши, язык, гортань и трахея. Иногда происходит поражение соседней кости. Инфекция может распространиться на мозговые оболочки (оболочки, окружающие головной и спинной мозг), вызывая менингит.
Абдоминальный актиномикоз
Заболевание брюшной полости (10–20% случаев) обычно возникает после разрыва слизистой оболочки желудочно-кишечного тракта, например, после операции, аппендицита, дивертикулита или проглатывания инородных тел, таких как куриные или рыбные кости.Это заболевание трудно диагностировать, поскольку у пациентов часто наблюдаются неспецифические медленно прогрессирующие симптомы, такие как лихорадка, потеря веса, диарея или запор, а также боли в животе. Любой орган брюшной полости может быть поражен прямым распространением болезни. Иногда можно обнаружить, что ходы носовых пазух доходят до кожи брюшной стенки или слизистой оболочки прямой кишки или заднего прохода.
Актиномикоз легких
Заболевание легких (15–20% случаев) обычно вызывается аспирацией (вдыханием) оральных или желудочно-кишечных секретов.Инфекция проявляется медленно прогрессирующими неспецифическими симптомами, такими как кашель, выделение мокроты, затрудненное дыхание и боль в груди. Инфекция может медленно распространяться, поражая местные структуры, такие как сердце и грудную стенку, а пазухи иногда доходят до кожи грудной клетки.
Актиномикоз таза
Актиномикоз таза встречается редко и связан с использованием внутриматочных противозачаточных средств. Общие симптомы этой инфекции включают дискомфорт в нижней части живота, аномальное вагинальное кровотечение и выделения из влагалища.
Первичный кожный актиномикоз
Первичный кожный актиномикоз очень редко и поражает открытую кожу после прямой имплантации организма во время травмы.
Как диагностируется актиномикоз?
- Материал, полученный при аспирации абсцесса или пазухи, или из образца биопсии, можно культивировать в лаборатории; Для выращивания Actinomyces необходимы строгие условия роста. Часто присутствуют различные сопутствующие бактерии.
- Гранулы серы можно исследовать под микроскопом на предмет признаков, характерных для Actinomyces ; однако это не окончательный тест, так как другая бактерия под названием Nocardia имеет похожий вид.
Как лечить актиномикоз?
Целью лечения актиномикоза является лечение инфекции большими дозами антибиотиков и хирургическое вмешательство для создания неблагоприятных аэробных условий для роста видов Actinomyces .
- Актиномикоз лечат антибиотиками, такими как пенициллин. Высокие дозы пенициллина внутривенно с последующим пероральным приемом пенициллина обычно необходимы для проникновения в области фиброза и нагноения.Стоматит что вызывает: Стоматит — симптомы, причины и виды заболевания









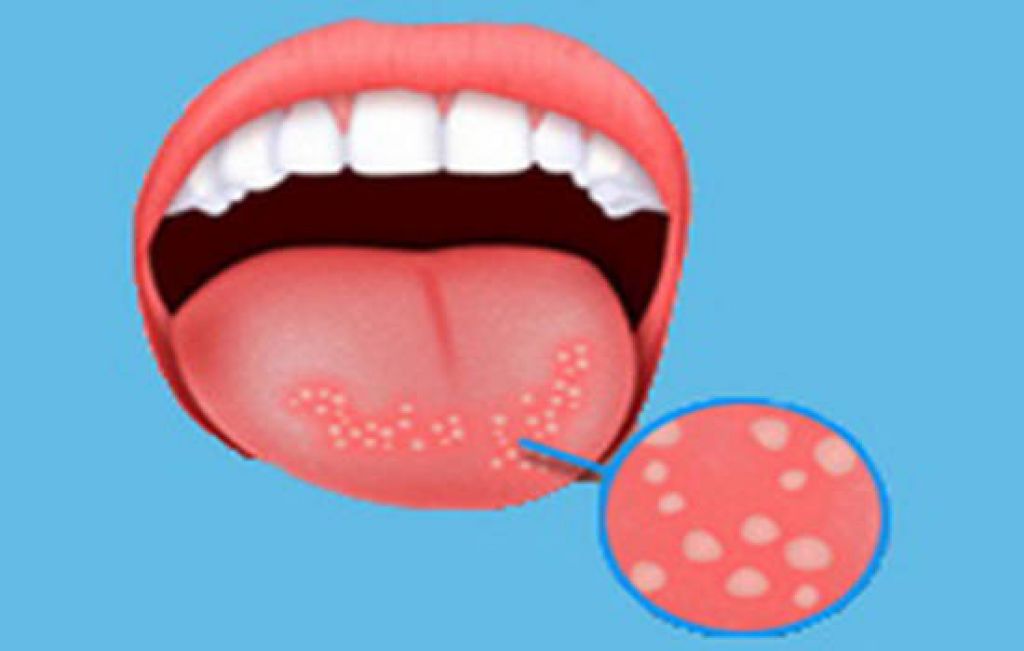

 — № 2. — С. 146-149.
— № 2. — С. 146-149. hexoral.ru/preparaty/rastvor.
hexoral.ru/preparaty/rastvor.