как болит, признаки у женщин и мужчин
Патологии поджелудочной железы обычно вызывают появление выраженных изменений в общем состоянии больного. Так как функции этого органа связаны с пищеварением и выработкой гормонов, участвующих в обмене глюкозы, в большинстве случаев заболевания связаны с признаками нарушения переваривания пищи.
Выделяют несколько разновидностей болезней: связанные с нарушением развития, воспалительные патологии, злокачественные опухоли и травматическое повреждение органа. Симптомы, когда болит поджелудочная железа, многочисленны и зависят от степени выраженности патологических изменений, причины, индивидуальных особенностей пациента. Немаловажную роль играет также стадия процесса – разная клиническая картина наблюдается у пациентов во время обострения и в период ремиссии патологии.
Индивидуальные особенности определяются возрастом и скоростью обмена веществ. Чем старше пациент, тем менее выраженными будут проявления болезни. Клиническая картина не зависит от пола больного – заболевания одинаково проявляются у мужчин и у женщин.
Признаки основных патологий поджелудочной железы следует знать всем людям. Это поможет правильно определить источник внезапно появившихся симптомов и вовремя обратиться за квалифицированной помощью. Раннее начало лечения таких заболеваний, как панкреатит, необходимо для достижения быстрого и стойкого излечения и предотвращения развития осложнений. Однако не всегда по одной только клинической картине можно определить заболевание, обычно после обращения в клинику врачи проводят дополнительные обследования, чтобы подтвердить и уточнить диагноз.
Признаки воспалительных заболеваний
Наиболее распространенной группой патологий поджелудочной железы являются воспалительные процессы, не связанные с инфекцией. Часто такие явления приводят к выраженному нарушению функции органа и всей пищеварительной системы. В большинстве случаев они проявляются признаками острого панкреатита. При несвоевременном лечении воспалительный процесс приводит к отеку и распаду тканей железы с постепенным развитием некротических изменений.
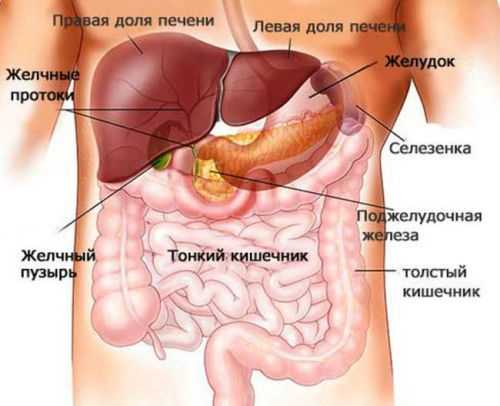
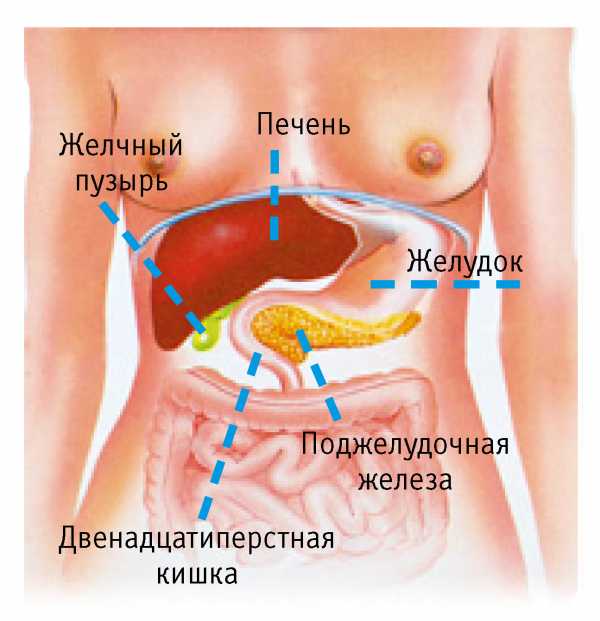
Расположение поджелудочной железы
Хронические формы панкреатита, характеризующиеся чередованием обострений и ремиссий, приводят к тому, что части органа замещаются соединительной тканью. Железа постепенно теряет свою функцию, возможно возникновение диабета.
Неинфекционные воспалительные процессы при определенных условиях могут также осложниться присоединением бактериальной инфекции. В результате в больном органе образуется гной, который нужно удалять хирургическим путем. В противном случае могут образоваться кисты, переход воспаления на другие органы и ткани, в том числе и на брюшину с развитием перитонита. Иногда тяжелое течение острого панкреатита осложняется внутренним кровотечением.
Рассмотрим особенности течения разных видов панкреатита.
Острая форма панкреатита
Чаще всего данная форма заболевания развивается как следствие желчекаменной болезни. Провоцирует воспаление нарушение диеты, когда больной употребляет большое количество пищи, богатой жирами, алкоголь. Большинство пациентов, у которых впервые выявляется эта патология, имеют возраст 40–50 лет.
Выделяют несколько видов острого воспаления поджелудочной железы:
- интерстициальная, или отечная, форма;
- геморрагическая, сопровождающаяся внутренним кровотечением;
- гнойная, связанная с присоединением бактериальной инфекции;
- пакреонекроз частичный или полный, когда происходит отмирание клеток поджелудочной железы.
Если у человека с холециститом появляются признаки острого панкреатита, велика вероятность, что у него имеется сочетанная патология – холецистопанкреатит. Симптомы воспаления поджелудочной железы довольно многообразны, часто нельзя получить одинаковую клиническую картину. Это может привести к затруднениям при постановке диагноза и назначению правильного лечения.
Боль при остром панкреатите
Более подробно о болевом синдроме при заболеваниях поджелудочной железы можно прочитать в этой статье.
Такой симптом, как боли в поджелудочной железе появляется почти во всех случаях острого панкреатита. Может меняться характер боли в зависимости от типа воспаления. Она может быть острой, режущей или тянущей и тупой.
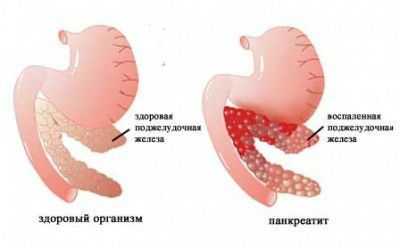
Воспаление поджелудочной железы всегда протекает с болью
При развитии отечного варианта клиническая картина возникает из-за сдавления увеличенной железой окружающих тканей и нервных сплетений. Также происходит растяжение капсулы, в которой содержится большое количество болевых рецепторов. Боль может появиться при перекрытии протоков железы из-за сдавления их отечной тканью.
Наиболее выраженная боль возникает при панкреонекрозе. Она обусловлена тем, что выходящие из панкреатических протоков ферменты постепенно разрушают ткани железы, она как бы переваривает сама себя. Симптоматика при этом настолько выражена, что у многих пациентов развивается болевой шок.
Где болит поджелудочная железа? При панкреатите боль может появиться в верхней части живота или под левым ребром. Локализация боли зависит от того, какая часть железы поражена. Характерна также иррадиация боли в позвоночник – пациенты жалуются на то, что боль отдает в поясницу, носит опоясывающий характер. Это связано с тем, где находится поджелудочная железа и какие нервы ее окружают.
Иногда врачам приходится проводить дифференциальную диагностику между острым панкреатитом и заболеваниями сердца, например, стенокардией и инфарктом миокарда. Это необходимо в тех случаях, когда боль появляется в области груди, за грудиной, отдает в лопатку или ключицу.
Появление и выраженность боли, как правило, не зависит от приема пищи, так как она связана с воспалительными процессами в железе. Отмечается постепенное нарастание болевых симптомов, что обусловлено вовлечением в патологический процесс все большего объема тканей. Они могут быть постоянными и уменьшаться только после приема обезболивающих средств, например, Папаверина.
Нарушение пищеварения
Диспепсия (нарушение переваривания пищи) проявляется тошнотой, рвотой, диареей или запорами. Появление этих симптомов провоцирует прием пищи, часто они возникают вначале болезни и связаны с нарушением диеты. Самыми распространенными факторами, которые приводят к появлению диспепсии и развитию острого панкреатита, являются алкоголь, жирная пища, томаты, грибы и другие.
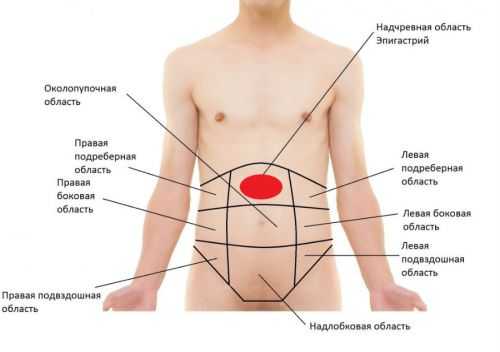
Локализация боли при панкреатите
Привести к развитию этого состояния могут и лекарственные средства. Часто отмечается появление признаков начала патологии после приема антибиотиков, например, сульфаниламидов, а также препаратов, входящих в группу цитостатиков.
Рвота, если болит поджелудочная железа, почти всегда появляется на фоне тошноты. Это обусловлено тем, что воспаление в тканях приводит к раздражению блуждающего нерва, который участвует в иннервации стенки желудка. Поэтому рвота в таком случае не приносит облегчения больному, через некоторое время снова появляется тошнота.
Этот симптом также может быть проявлением интоксикации организма при панкреатите. Вначале болезни рвотные массы состоят из непереваренных кусочков пищи, постепенно в них увеличивается количество желчи. Это говорит о том, что содержимое двенадцатиперстной кишки попадает в верхние отделы пищеварительного тракта.
Частая обильная рвота может привести к развитию дегидратации, которая существенно ухудшает состояние больного. Если вовремя не принять меры, направленные на восполнение водных запасов, пациент может погибнуть. На начальном этапе, когда потери составляют менее 3% жидкости, больные могут чувствовать сильную жажду, у них немного учащается дыхание.
Кисты поджелудочной железы могут вызывать боль
Когда водные потери составляют 3–9% от веса, усиливаются проявления жажды, слизистые становятся сухими, кожа – дряблой. Частота сердечных сокращений повышается, уменьшается количество мочи, она становится темной. На третьей стадии обезвоживания появляются признаки поражения нервной системы – сонливость, снижение реакции, заторможенность, судороги. Это признаки тяжелой дегидратации, при их появлении лечение в домашних условиях запрещено. Пациента нужно госпитализировать в палату интенсивной терапии, где ему введут все необходимые лекарства.
Признаки других заболеваний поджелудочной железы
Кроме острых воспалительных процессов, в органе могут быть и другие болезни. Симптоматика при этом определяется особенностями патологического процесса и в каждом случае может быть уникальной. Однако всегда симптомы болей поджелудочной железы включают в себя какие-либо из перечисленных выше. Чтобы точно поставить диагноз в таком случае необходимо провести дополнительные обследования, например, УЗИ или биопсию.
Симптомы опухолей поджелудочной железы
Наибольшее значение имеет выявление онкологической патологии, так как чем раньше начнется лечение такого заболевания, тем больше шансов у человека на полное выздоровление. В последние годы отмечается увеличение числа пациентов с новообразованиями пищеварительной системы, в том числе и поджелудочной железы.
Опухоли в этом органе могут возникать как из клеток, ответственных за синтез ферментов, так и гормонально-активных тканей. В обоих случаях отмечаются симптомы, напоминающие острый панкреатит или обострение хронического. В зависимости от того, в какой части органа расположена опухоль, могут появляться дополнительные проявления.
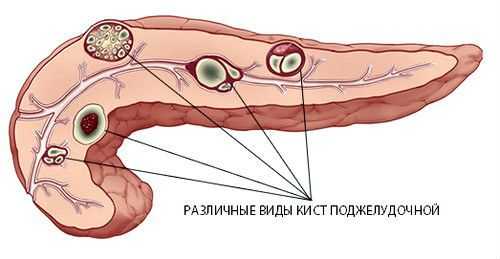
Варианты расположения кист в органе
Например, при раке головки происходит увеличение этой части поджелудочной железы, что приводит к сдавлению расположенного рядом желчного протока. Это приводит к формированию застоя желчи, постепенному проникновению билирубина в кровь, что является причиной желтухи. Если при этом нет выраженного болевого синдрома, у пациента могут заподозрить гепатит или другие заболевания печени.
В случае поражения клеток, входящих в состав островков Лангерганса, вероятно появление признаков сахарного диабета. При этом состояние пациента может незначительно улучшаться после использования стандартных сахароснижающих препаратов или инсулина.
Камни и кисты
Киста – это новообразование, которое представляет собой полость, заполненную жидкостью. Они могут появляться в различных органах и частях тела. Не исключение и поджелудочная железа.
Симптомы, характерные для кистозного поражения органа напоминают проявления опухолевого процесса. При значительных размерах возможно сдавление окружающих тканей, нарушение функции органа. Может появиться желтуха, боль под ребрами, нарушение пищеварения, диспепсия, диарея, тошнота.
По клинической картине определить причину беспокойства практически невозможно, поэтому врачи назначают дополнительные обследования, наиболее информативным из которых является УЗИ. После подтверждения диагноза проводится хирургическое лечение.
Камни в поджелудочной железе возникают нечасто. В настоящее время точная причина этой патологии неясна. Болезнь может развиваться первично вследствие накопления в тканях органа солей. Также возможно камнеобразование после перенесенных воспалительных и других патологий этого органа. Наиболее распространенной локализацией конкрементов поджелудочной железы является головка. Чаще всего врачи обнаруживают патологию случайно при выполнении диагностических процедур по поводу других заболеваний.
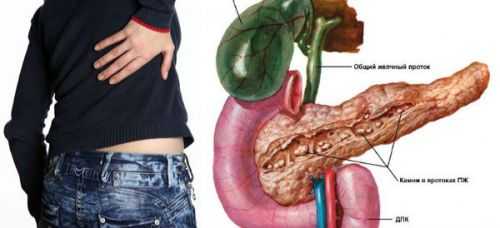
Камни в поджелудочной железе – явление достаточно редкое
Проявления, которые вызывают камни в органе, также не обладают высокой специфичностью. Пациенты могут жаловаться на боль в верхней половине живота с иррадиацией в поясницу или спину. В некоторых случаях отмечается приступообразное усиление болевого синдрома после погрешностей в диете. Тогда необходимо дифференцировать это заболевание с острым панкреатитом или почечной коликой.
Если камень перемещается в полость общего желчного протока, возникает острое состояние. Оно проявляется не только болью, но и желтухой, связанной с застоем желчи. В таком случае и при тяжелом течении болезни рекомендовано оперативное лечение, которое заключается в удалении камня из органа или протока.
Болезни поджелудочной железы могут проявляться большим количеством разнообразных симптомов. Зная то, как болит поджелудочная железа, и как себя могут проявлять болезни этого органа, можно вовремя предположить наличие такой патологии и обратиться к врачу. Чем раньше поставлен диагноз и раньше начато лечение, тем выше шансы на полное выздоровление и предотвращение тяжелых осложнений.
schsite.ru
Поджелудочная железа симптомы боли лечение
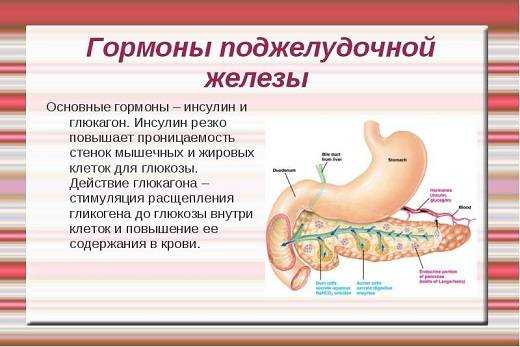
 Роль поджелудочной железы заключает в регуляции энергообмена и других биохимических процессов, протекающих в организме человека.
Роль поджелудочной железы заключает в регуляции энергообмена и других биохимических процессов, протекающих в организме человека.
В ней вырабатывается комплекс пищеварительных ферментов, которые участвуют в расщеплении белков, углеводов и жиров, поступающих с пищей, помимо этого, в ней образуются глюкагон и инсулин – гормоны-регуляторы уровня глюкозы в организме.
Воспаление поджелудочной железы, симптомы и лечение которой мы рассмотрим, получило название панкреатита — от латинского слова «панкреас».
Заболевание может протекать в острой форме или принимать хроническое течение. Острый панкреатит характеризуется сильным внезапным приступом, опасным здоровья и жизни. При хроническом панкреатите приступы менее выражены и могут повторяться на протяжении многих лет.
Интересные статьи:Причины болей в поджелудочной железе
Возникновение ощущения дискомфорта, а также появление болевых ощущений в области левого подреберья могут быть вызваны различными заболеваниями поджелудочной железы. Существует немалый список болезней, которые поражают данный орган и далеко не все знают о том, как именно болит поджелудочная железа.
Различные факторы могут в конечном итоге привести к развитию острой формы панкреатита, а также к обострению воспалительных процессов в тканях органа. В список причин, которые провоцируют возникновение патологий, входят:
- Нарушение процесса пищеварения. В этом случае, заболевания поджелудочной железы появляются из-за высокого содержания жиров в крови. Это отклонение приводит к тому, что орган начинает вырабатывать большее количество отвечающих за расщепление жиров ферментов. В конечном итоге, в результате такого режима работы, в поджелудочной железе может развиться острый панкреатит, сопровождающийся острыми болями;
- Вредные привычки. Курение и употребление большого количества спиртного заставляет орган вырабатывать панкреатический сок, разрушительно влияющий на ткани поджелудочной железы. Помимо этого, вредные привычки могут спровоцировать нарушение кровоснабжения тканей органа, что приводит к их кислородному голоданию и ускорению протекания воспалительных процессов в поджелудочной железе;
- Болезни печени и желчного пузыря. Во время различных заболеваний этих органов, общий процесс пищеварения проходит совсем не так, как должен. Желчь попадает в протоки поджелудочной железы и заставляет работать ее ферменты непосредственно рядом с тканями органа, вызывая их воспаление;
- Лекарственные препараты. Некоторые медикаменты провоцируют выработку пищеварительных ферментов, повышая риск развития заболеваний поджелудочной железы;
- Нарушения работы иммунной системы. Воспалительные процессы, вызванные некорректной работой иммунитета, когда он атакует здоровые клетки организма, могут затрагивать и клетки поджелудочной железы;
- Возрастные изменения.
В случае заболевания поджелудочной железы, организм незамедлительно подает об этом сигналы человеку. Симптомы эти выражены довольно четко, причем имеют вполне конкретный характер.
Есть целый ряд причин, которые влияют на развитие заболеваний поджелудочной железы, которые, в свою очередь, приводят к нарушению ее функций и влияют на состояние всего организма.
Симптомы заболеваний поджелудочной железы
При патологических состояниях часто обращается внимание на симптомы желудочной диспепсии. К таковым симптомам можно отнести снижение или же отсутствие аппетита, упорную тошноту, частую отрыжку и рвоту. Поначалу рвотная масса может содержать кусочки пищи, а затем желчь и слизь. Однако следует отметить, что все эти симптомы могут являться не только признаками болезни поджелудочной железы, но и многих иных заболеваний. А потому для постановки диагноза существуют и иные характерные признаки, на основании которых заключаются окончательные выводы врача.
К примеру, таким признаком является болевой абдоминальный синдром, который считается самым ярким проявлением в целой клинической картине болезней поджелудочной железы. Проявляется он в виде панкреатической колики – внезапной и довольно интенсивной боли, охватывающей верхнюю часть живота. На самом деле существует множество синдромов, среди которых нужно выделить синдромы психогенной и иррадиирущей боли, а также синдром внешнесекреторной недостаточности. В большинстве случаев болевые ощущения при заболеваниях поджелудочной железы не имеют четких границ. Они могут появляться в верхней области живота или посередине, иррадиировать в спину или носить опоясывающий характер. Также боли в поджелудочной железе могут быть монотонными и постоянными, сопровождаясь приступообразными усилениями. А могут быть периодического характера и длиться до трех суток.
 Существуют также несколько необычные симптомы, сигнализирующие о нарушениях в поджелудочной железе. Одним из таких тревожных звоночков является боязнь высоты. Появление такого симптома обусловлено тем, что активность нервной системы и деятельность поджелудочной железы тесно взаимосвязаны. Поэтому когда в поджелудочной железе происходят патологические процессы, то они вызывают нарушения лимбической части головного мозга (гиппокампа), которая отвечает за коммуникабельность и страх.
Существуют также несколько необычные симптомы, сигнализирующие о нарушениях в поджелудочной железе. Одним из таких тревожных звоночков является боязнь высоты. Появление такого симптома обусловлено тем, что активность нервной системы и деятельность поджелудочной железы тесно взаимосвязаны. Поэтому когда в поджелудочной железе происходят патологические процессы, то они вызывают нарушения лимбической части головного мозга (гиппокампа), которая отвечает за коммуникабельность и страх.
ПАНКРЕАТИТ
Если возникает воспаление поджелудочной железы, она лишается возможности нормально вырабатывать свои ферменты. Возникает болезнь, которую именуют панкреатитом. Заболевание может протекать в острой и хронической форме. Хроническим панкреатитом чаще страдают взрослые. У детей наличие сего заболевания – огромная редкость. Чаще в детском возрасте возникают иные проблемы с этим органом.
Есть такое понятие как недостаточность поджелудочной железы, когда ферменты, принимающие участие в пищеварении вырабатываются в недостаточном количестве. Медицинская наука считает, что возможные симптомы болезни поджелудочной железы проявляются лишь тогда, когда количество вырабатываемого поджелудочного сока составляет менее 10% от нормы.
Недостаточность поджелудочной железы бывает первичной и вторичной. В первом случае причиной отклонений в работе являются врожденные расстройства железы. А во втором – начинают беспокоить боли в животе, когда человек съедает такое количество пищи, что железа просто не в состоянии выработать для переваривания достаточное количество ферментов. Говоря о проблеме научным языком, нужно отметить, что синдром поджелудочной недостаточности обусловлен тем, что в результате таких проявлений, как фиброз, неоплазия и атрофия, функционирующая экзокринная паренхима поджелудочной железы терпит существенные изменения, затрагивающие ее массу и структуру. Такой синдром часто можно наблюдать при хроническом панкреатите и, в частности, раке поджелудочной железы.
Панкреатиты могут быть самыми разнообразными по своей разновидности. Наиболее часто встречаемыми считаются следующие виды панкреатитов:
Наследственный панкреатит – прогрессирующая болезнь поджелудочной железы, которая характеризуется частыми осложнениями, ранним началом и поздней диагностикой.
Алкогольный панкреатит – заболевание, вызываемое чрезмерным злоупотреблением алкоголя, при котором нарушается белковый и углеводный обмен, снижается синтез и накапливаются секретные гранулы.
Билиарный панкреатит – нарушение работы поджелудочной железы, при котором наблюдается жировая дистрофия, застой секрета и кистозное поражение поджелудочных протоков.
Аутоиммунный панкреатит – гистологически отличное от других форм заболевание поджелудочной железы. Признаком аутоиммунного панкреатита считается выраженная жировая инфильтрация.
Лекарственный панкреатит – заболевание, вызванное длительным или повторным приемом некоторых лекарственных препаратов.
Идиопатический панкреатит – болезнь поджелудочной железы, признаки которой такие же, как и у большинства панкреатитов, однако идентификация этиологического фактора развития заболевания на момент исследования невозможна.
Острый панкреатит врачи диагностируют по характерным выраженным симптомам поджелудочной железы: резкие (порой очень сильные и мучительные) боли в поджелудочной железе и верхней области живота. Нередко консервативное лечение при острой форме панкреатита не приносит желаемого облегчения. В результате возможно обострение болезни, которое доктора именуют некрозом поджелудочной железы или панкреонекрозом. Такое осложнение представляет не только существенную и реальную опасность для здоровья, но и угрожает жизни пациента. Панкреонекроз сопровождается нередко кровоизлиянием и разрушением поджелудочной железы, что приводит к необратимым и тяжелым процессам в организме.
Развитие острого панкреатита и сопутствующие ему симптомы воспаления поджелудочной железы могут быть обусловлены многими факторами. Воспалительный процесс может протекать на фоне иных заболеваний в организме, например, при развитии желчнокаменной болезни и некоторых болезней печени. Примерно в 25-30% случаев наличие желчнокаменной болезни провоцирует развитие именно острого панкреатита и некроза поджелудочной железы. Все эти органы: желчный пузырь, печень и поджелудочная железа тесно связаны, поскольку совместно участвуют в процессе пищеварения. А потому нарушение функции одного их этих органов может приводить к нежелательному сбою в других.
При развитии желчнокаменной болезни, образовавшиеся в желчном пузыре камни, могут существенно усложнить проход желчи по желчным протокам, а то и вовсе (если камни больших размеров) закупорить желчевыводящие пути. И если на фоне этого заболевания произойдет еще и сбой в поджелудочной железе, то пищу попросту нечем будет переваривать. В 35-45% случаев острого панкреатита провоцирующей причиной развития болезни является злоупотребление алкоголем и чрезмерно жирной пищей. Среди остальных причин следует отметить интоксикацию и прямую травму поджелудочной железы.
Действия при болях в поджелудочной железе
В том случае, когда возникает предположение о том, что причиной боли становится воспаление поджелудочной железы (панкреатит) или разрушение ее ткани (панкреонекроз) оказание помощи должно начинаться незамедлительно.
Необходимо немедленно обратиться за медицинской помощью, и до консультации врача рекомендуется:
- полное исключение любой пищи, как минимум на 24 часа – отсутствие нагрузки на клетки поджелудочной железы помогает затормозить выработку ферментов и разгрузить орган;
- нужно положить на область живота (околопупочную область) холодную грелку или пузырь со льдом – это замедляет развитие отека в воспаленной поджелудочной железе;
- прием щелочной минеральной воды улучшает условия оттока желчи и секрета поджелудочной железы – за сутки больной должен выпить не менее 2 литров жидкости без газа;
- назначение спазмолитиков, желательно в виде инъекции, помогает снять спазм сфинктера общего желчного протока и восстановить поступление панкреатического сока в просвет кишечника – вероятность процесса аутолиза ткани поджелудочной железы уменьшается в несколько раз.
Любые другие лекарственные препараты и методы лечения поджелудочной железы могут назначаться только квалифицированным врачом, при этом при остром панкреатите лечение обязательно должно проводиться в стационаре. При обострении хронического панкреатита необходимость госпитализации зависит от тяжести состояния пациента и выраженности болевого приступа.
Диагностика и лечение заболеваний поджелудочной железы
Для диагностики панкреатита применяются такие методы, как:
- УЗИ;
- Биохимический анализ;
- Рентгенография;
- Магнитно-резонансную и компьютерную томографию;
- Ангиография;
- Лапароскопия.
В зависимости от степени тяжести заболевания применяют два вида терапии. Лечение поджелудочной железы может быть радикальным и консервативным.
Консервативное лечение начинается с очищения от токсинов внутривенно вводят большое количество жидкости (3 — 6 л/сут) с электролитами (плазмосорбция и гемосорбция). Показано голодание пациента на начальном этапе лечения. Постельный режим, холод на живот; применяют средства, снимающие боли, вплоть до наркотиков. Применяют антибиотики.
Устраняется спазм гладкой мышечной ткани и осуществляется декомпрессия желудка посредством назогастрального зонда.
Для консервативного лечения применяются препараты, угнетающие синтез белка и образование ферментов в поджелудочной железе. Используются также Соматостатин, снижающий панкреатическую секрецию.
Радикальная терапия осуществляется при помощи лапароскопии — операции через небольшой разрез и с использованием эндоскопа— аппарата для визуального наблюдения за ходом процесса. Могут быть установлены дренаж для удаления ядовитых веществ или проведена частичная резекция (удаление) органа.
Диета при воспалении поджелудочной железы
При обострении заболевания:
- В первые три дня нельзя есть. Пить можно простую или щелочную минеральную воду.
- С четвертого по седьмой день — понемножку есть протертую еду, которая приготовлена по требованиям диеты № 5П.
- Запрещается употребление любого жира и соли!
- Приготовление пищи только на пару или в воде.
- Перед приготовлением продукты тщательно измельчать.
- Пища должна быть максимально разваренной и протертой.
- Еда должна быть теплой.
- Не переедать.
- Есть 5÷6 раз за сутки с перерывами более 3÷4 часа, но небольшими порциями.
- Соли можно добавлять чуть-чуть в уже готовое блюдо.
- Продукты должны быть с большим содержанием белка и очень малым — углеводов.
- Овощи (кроме бобовых и содержащих кислоту) — в сыром или вареном виде.
- Несвежий или подсушенный пшеничный хлеб, несдобное печенье, сухари;
- Нежирные рыба и мясо.
- Нежирные кисломолочные продукты (молоко, творог, сыр).
- Отварные крупы (кроме пшена) и макаронные изделия.
- Обязательно супы на некрепком бульоне с разрешенными овощами и крупами.
- Растительное масло и немного сливочного, не подвергнутые тепловой обработке.
- Яйца в любом виде (1 раза в день).
- несладкие фрукты, груши и печеные яблоки некислых сортов.
- несладкие компоты, кисели, желе, разбавленные фруктовые соки, слабые и без сахара чай и кофе с добавлением молока, щелочная минеральная вода без газа или отвар шиповника.
- Вместо сахара рекомендуются заменители, например, фруктоза или ксилит.
- На восьмой день вместо протертой еды начинают есть обычную.
- Даже когда обострение снято, нужно питаться по этой диете длительное время (до года).
Категорически запрещается:
- Жирные, жареные, острые, очень соленые, копченые, маринованные блюда.
- Крепкие бульоны.
- Кислые супы.
- Консервы, копчености и колбасы.
- Хлеб из сдобного и ржаного теста.
- Грибы.
- Белокочанная капуста, бобовые, все кислые и острые овощи.
- Фрукты кислые и цитрусовые.
- Алкоголь, крепкие кофе и чай, газированные напитки.
- Сладкая пища, например, шоколад, мороженое.
yalechus.ru
симптомы, признаки боли у женщин, лекарство и что делать?
Поджелудочная железа:
- Принимает участие в выработке ферментов, являющихся составляющей пищеварительного сока.
- Участвует в обмене веществ.

Во время разнообразных болезней железы происходит сбой при переваривании еды, расщеплении и всасывании нужных для организма элементов. Основываясь на претензиях, специалист диагностирует нарушения данного органа, но чтобы уточнить диагноз необходимо обследоваться.
Может ли болеть поджелудочная?
Воспалительные процессы поджелудочной железы у женщин и мужчин проявляются с различиями, но незначительными. Вначале болезнь дает о себе знать в одинаковой степени.
Трудностью является то, что женщины списывают признаки заболевания на гинекологию. Начинается прием таблеток, чтобы вылечить болезни мочеполовой системы. Когда панкреатит провоцирует нервные расстройства, то лечат сердце и ЦНС, полагая, что это заболевания сердечно-сосудистой системы.
Локализуется боль в зависимости от места воспалительных процессов железы:
- Она может появиться и по правую сторону живота;
- Бывает боль в правом плече, области груди и почек.
- Часто воспаление путают с недугами сердца.
Потому когда возникнет внезапная боль нужно проконсультироваться со специалистом для точного диагноза, назначить терапию.
Болям могут сопутствовать:
- Тошнота;
- Рвота;
- Понос;
- Запоры;
- Вздутие.
После рвоты больному легче не становится:
- Прибавляется тахикардия;
- Понижается артериальное давление.
- В некоторых ситуациях приступ сопровождается пожелтением кожных покровов и проявлением пятен темного цвета возле поясницы и пупка.
- Пациенты высказывают жалобы на плохое самочувствие, слабость, вялость.
- Их терзают сильная потливость, высокая температура, кожные покровы бледнеют.
ВРАЧИ РЕКОМЕНДУЮТ!
Проблемы с щитовидкой и нарушение уровня гормонов ТТГ, Т3 и Т4 могут привести к серьезным последствиям таким как гипотиреоидная кома или тиреотоксический криз, которые нередко заканчиваются летальным исходом.
Нормализует выработку сахара и возвращает к нормальной жизни!… Читать далее »
Симптомы больной поджелудочной железы: как понять, что именно болит?
О симптомах заболевания поджелудочной железы мы писали здесь.
Основные симптомы, указывающие на заболевание:
- Боль.
- Диспепсию (нарушение нормальной деятельности желудка, затруднённое и болезненное пищеварение).
Для устранения болевых ощущений необходимо выявить, где болит поджелудочная железа:
- Неприятные ощущения сосредоточены в подложечной области, им свойственно перемещаться к левому подреберью, левой лопатке, пояснице.
- Возникают либо усиливаются после переедания, излишнего употребления в пищу жирного, острого либо жареного, алкогольных напитков.
- Местный холод дает возможность облегчить боль, бывает, что больной, чтобы уменьшить боль принимает вынужденную позицию (лежит на боку с прижатыми к животу коленями либо сидя, выгнувшись вперед).
Причины воспаления
Разные факторы приводят к появлению острого панкреатита.
К причинам, провоцирующим появление воспалительных процессов, относят:
- Сбои в пищеварительных процессах. В таких ситуациях, болезнь поджелудочной железы возникает в связи с повышенной концентрацией жира в крови. Подобные отклонения ведут к тому, что железа вырабатывает больше ферментов, расщепляющих жиры, чем нужно. После такого функционирования в железе велика вероятность появления острого панкреатита, который сопровождается острыми болевыми ощущениями.
- Вредные привычки. Курение и алкоголизм стимулируют к выработке железой панкреатического сока, разрушают ткани. Кроме сказанного, они провоцируют сбои в кровоснабжении тканей, что ведет к нехватке кислорода и катализируют развитие воспалений.
- Заболевания печени и желчного пузыря. При разных недугах таких органов, пищеварительные процессы идут со сбоями. Желчь проникает в протоки железы и ее ферменты начинают функционировать вблизи с тканями, провоцируя воспалительные процессы.
- Медикаментозные средства. Часть лекарств заставляет вырабатывать пищеварительные ферменты, увеличивая риск появления болезней этого органа.
- Сбои в иммунной системе. Воспаление, которое вызывается ослабшим иммунитетом, когда идет атака на здоровые клетки, затрагиваются клетки поджелудочной железы.
- Перемены с возрастом.
Что происходит в поджелудочной во время приступа боли?
Поджелудочная железа вырабатывает неактивные предшественники ферментов, которые переходят в активную форму и идет этот процесс внутри 12-перстной кишки, где они идут по протоку железы и общему желчному протоку.
Различные факторы воздействует на нее, тем самым повышая давление внутри железы, нарушая отток ее секрета, и начинает происходить ранняя активация ферментов. В итоге вместо переваривания пищи, те переваривают сам орган. Развиваются острые воспалительные процессы.
В процессе хронического панкреатита нормальная ткань железы со временем заменяется рубцовой, появляется недостаточность экзокринной и эндокринной функций органа.
Как проявляется боль?
Чтобы ответить на вопрос, как болит поджелудочная железа, нужно сказать о патологии:
- Основным симптомом острого панкреатита являются сильнейшие болевые ощущения сверху живота. Их не удается снять спазмолитиками и анальгетиками. Зачастую бывает рвота, неправильная работа стула, вялость. Основными признаками панкреатита на УЗИ поджелудочной железы считаются смена формы и неправильные контуры, появление кисты.
- Недуг развивается сложно. Велика вероятность летального исхода.
- Болевые ощущения – самый беспокойный признак хронического панкреатита. Боль локализуется в «подложечной» области, перемещаясь в подреберья и ударяя в спину. Может быть опоясывающей, может усилиться, если прилечь на спину, и стать слабее, когда садится больной и немного наклоняется. Они могут появляться либо усиливаться спустя 50-60 минут после приема пищи.
- Другим неприятным признаком заболевания является диарея. Стул станет жидким и в нем могут содержаться частицы непереваренной еды. Количество каловых масс в значительной степени увеличится. Появляется отрыжка, тошнота, рвотный рефлекс, метеоризм. Идет утрата аппетита и стремительное похудение.
Подробнее о том как проверить поджелудочную железу читайте здесь.
Осложнения панкреатита
- Зачастую за панкреатитом следует холецистит, и, наоборот, последний провоцирует панкреатит.
- Бывает, что во время острого панкреатита цепляется вирус. Возникает флегмона либо абсцесс поджелудочной железы. В определенных ситуациях начинается внутрибрюшное кровотечение.
- Вторым серьезным осложнением считают разрушение данного органа и появление перитонита.
- В дальнейшем заболевание может стать хроническим. Процесс обострения панкреатита, вызывает раздражающая еда, алкогольные напитки. Также может быть следствием проявления сахарного диабета.

Разновидности панкреатита:
- Острый панкреатит.
- Хронический панкреатит.
Полным образом восстанавливаются функции поджелудочной железы во время острой формы недуга. Хроническая форма со временем разрушит клетки органа и приведет к появлению других заболеваний.
Если воспалительные процессы зацепят ткань, клетки которой вырабатывают инсулин, у больных, которые страдают от данной болезни, развивается сахарный диабет второй степени.
Симптомы дисфункции поджелудочной железы: боль при остром панкреатите
Причины, проявление, диагностика и лечение острого и хронического панкреатитов существенно разнятся.
Во время острой формы:
- Внутри железы воспаление происходит стремительным образом. Ферменты, которые содержатся в соке, выбрасываются в кровь и вовлекают близлежащие ткани и дальние органы.
- Главным симптомом острого панкреатита считаются сильные опоясывающие болевые ощущения, которые концентрируются в подложечной области и, иногда, в подреберьях.
- Во время стремительного развития воспаления есть риск появления болевого шока.
Помимо этого, при приступе, характерны:
- Интоксикация, которая выражается в появлении лихорадки, тахикардии, сильном снижении артериального давления и вялости;
- Сбои в пищеварении, во время которых происходит вздутие, понос либо запор, рвотный рефлекс, отрыжка и сухость;
- Возникновение пятен темного цвета возле живота, налет на языке и т.д.
Симптоматика острого панкреатита развивается стремительным образом по степени отмирания клеток железы, которые поражены своими же ферментами.
О том как лечить диффузные изменения поджелудочной железы читайте здесь.
Симптомы хронического панкреатита
Хроническая форма панкреатита считается воспалительной болезнью, длящаяся годами. Ремиссии сменяются обострениями, которые вызывают разные факторы. Во время ремиссии симптоматика не проявляется.
Когда начинается обострение, происходит:
- Режущие либо тупые болевые ощущения вверху живота, которые появляются в основном после еды;
- Тошнота и рвотный рефлекс с последующим включением желчи, нарушенный стул, сухость, которая возникает после острого и жирного;
- Возникновение при приеме еды чувства тяжести и вздутия;
- У больного отмечается желтизна кожи и склер. При хроническом панкреатите симптоматика становится все более выраженной.
Поджелудочная железа: боли от неправильного питания
Что делать, если болит поджелудочная железа в результате неправильного питания?
Причины:
- Частое употребление жирного, острого, жареного.
В связи с этим вероятен как единичный приступ боли, так и острый панкреатит. Жирную еду трудно усваивать и она может спровоцировать сбой оттока панкреатического сока и изменениям в его составе. Это провоцирует боли, тошноту.
Во избежание проблем с поджелудочной железой:
- Нужно регулировать свое питание
- Устранить вредные привычки.
О том, что можно есть при панкреатите поджелудочной железы читайте здесь.
Поджелудочная железа и беременность
Болевые ощущения в области поджелудочной железы во время беременности является опасным и тревожным симптомом, на который следует обратить внимание и исследовать. Лишь начались тревожные болевые ощущения в процессе либо после приема пищи, нужно без промедлений обратиться к специалисту.
Чаще всего, болит поджелудочная железа:
- После перееданий;
- Несоблюдения назначенной диеты.
В такой ситуации для ликвидации боли врач рекомендует спазмолитические средства и иные лекарства, избавляющие беременную женщину от боли. Антибиотики в качестве терапии поджелудочной железы во время беременности нельзя назначать, поскольку они опасны для материнского организма и ребенка.
Оптимальным выбором при болевых ощущениях станет применение ферментных средств, понижающих нагрузку и избавляющих от самой боли.
Симптомы поджелудочной боли: как от них избавиться?
- Когда появляется симптоматика в качестве сильных болевых ощущений вверху живота, то нужно немедленно обратиться к специалистам. До прибытия скорой помощи нельзя ничего есть.
- Если мучает жажда, то допустима лишь минеральная негазированная вода. Другие напитки не советуют.
- Употребление медикаментов до приезда специалистов и диагноза – опасно. Устранение болевых ощущений может не получиться, но дальнейшая диагностика может усложниться.
- Самолечение во время болевых ощущений запрещено. При сохранении симптомов больше 2 часов – больному необходима медицинская помощь.
- Когда началось воспаленное состояние нужно следовать 3 правилам: покой, голод и холод. Эти требования необходимо соблюдать до приезда скорой помощи.
- Когда выражены болевые ощущения в поджелудочной железе, больной должен лежать и не употреблять еду. Оптимально на живот положить грелку со льдом.
Роль диеты в лечении поджелудочной железы
О питании при панкреатите поджелудочной железы мы писали здесь.
Диета при болях в поджелудочной железе играет главную роль. Специалисты советуют после приступов 2 дня сидеть на голодной диете. Это поможет данному органу отойти от потрясений. Нужно помнить, что постоянные голодания способствуют к появлению хронического панкреатита.
Есть список продуктов, подлежащих изъятию из рациона при данном заболевании. К ним относятся бульоны из мяса, рыбы, грибов и овощей. Запрещен маргарин, кислые и острые блюда, бобовые. Запрещены некоторые овощи: редька, щавель, лук и чеснок. Запрещены кофе, крепкий чай и алкоголь.
Диета при панкреатите включает отварное мясо либо рыбу, которую готовили на пару. Из овощей оптимально употребление кабачков, цветной капусты и свеклы. Приемы пищи должны быть частыми (5-6 раз в день). Не советуют допускать ситуацию, когда непрерывно мучает чувство голода.
О проявлении рака поджелудочной железы на ранних стадиях читайте здесь.
Загрузка…diabet911.com
причины болей, симптомы заболевания органа и его лечение
Поджелудочная железа является важной частью пищеварительной системы человека. От того, как функционирует данный орган, зависит выработка ферментов, влияющих на пищеварение и функционирование всего организма в целом. Когда заболевания поражают поджелудочную железу, человек испытывает характерные боли сильной интенсивности, возникающие в области подреберья. Нередко они приобретают опоясывающей характер и поэтому чувствуются везде. Чем характеризуются проблемы с поджелудочной железой необходимо знать всем.
Причины болей в поджелудочной железе
Болит поджелудочная при разных заболеваниях
Возникновение ощущения дискомфорта, а также появление болевых ощущений в области левого подреберья могут быть вызваны различными заболеваниями поджелудочной железы. Существует немалый список болезней, которые поражают данный орган и далеко не все знают о том, как именно болит поджелудочная железа.
Различные факторы могут в конечном итоге привести к развитию острой формы панкреатита, а также к обострению воспалительных процессов в тканях органа. В список причин, которые провоцируют возникновение патологий, входят:
- Нарушение процесса пищеварения. В этом случае, заболевания поджелудочной железы появляются из-за высокого содержания жиров в крови. Это отклонение приводит к тому, что орган начинает вырабатывать большее количество отвечающих за расщепление жиров ферментов. В конечном итоге, в результате такого режима работы, в поджелудочной железе может развиться острый панкреатит, сопровождающийся острыми болями.
- Вредные привычки. Курение и употребление большого количества спиртного заставляет орган вырабатывать панкреатический сок, разрушительно влияющий на ткани поджелудочной железы. Помимо этого, вредные привычки могут спровоцировать нарушение кровоснабжения тканей органа, что приводит к их кислородному голоданию и ускорению протекания воспалительных процессов в поджелудочной железе.
- Болезни печени и желчного пузыря. Во время различных заболеваний этих органов, общий процесс пищеварения проходит совсем не так, как должен. Желчь попадает в протоки поджелудочной железы и заставляет работать ее ферменты непосредственно рядом с тканями органа, вызывая их воспаление.
- Лекарственные препараты. Некоторые медикаменты провоцируют выработку пищеварительных ферментов, повышая риск развития заболеваний поджелудочной железы.
- Нарушения работы иммунной системы. Воспалительные процессы, вызванные некорректной работой иммунитета, когда он атакует здоровые клетки организма, могут затрагивать и клетки поджелудочной железы.
- Возрастные изменения.
В случае заболевания поджелудочной железы, организм незамедлительно подает об этом сигналы человеку. Симптомы эти выражены довольно четко, причем имеют вполне конкретный характер.
Есть целый ряд причин, которые влияют на развитие заболеваний поджелудочной железы, которые, в свою очередь, приводят к нарушению ее функций и влияют на состояние всего организма.
Симптомы болезней поджелудочной железы
На сильную боль поджелудочной жалуются при панкреатите
Главным симптомом развития болезни в органе является ощущение острой боли, локализованной в области левого подреберья и в некоторых ситуациях принимающей опоясывающий характер. Очевидными признаками могут быть тошнота и рвота, которые усиливаются вместе с ростом болевых ощущений. Симптомы, которые могут говорить о развитии воспалительного процесса в поджелудочной железе:
- рост температуры
- продолжительная диарея (в стул могут включаться частицы непереваренной пищи)
- потеря в весе
- бессонница
- непрекращающееся чувство голода, особенно усиливающееся утром
- вздутие живота, возникающее после еды
- болевые ощущения в области левого подреберья
- частое мочеиспускание после приема пищи
Заболевания на ранних стадиях зачастую не характеризуются болевыми ощущениями, но рвота, тем не менее, может присутствовать. Чаще всего она проявляется утром, либо время приема пищи: желудок сводится спазмом, после которого следует резкий приступ рвоты. После этого состояние больного становится несколько легче.
Рвотные массы могут иметь горький или кислый вкус, зависящий от степени развития патологии. Наиболее вероятной причиной возникновения рвоты является панкреатит. Бывают случаи, когда человек переживает обострение самостоятельно, не обращаясь за помощью к специалисту. В результате этого болезнь может перейти в хроническую стадию, время от времени обостряясь.
Человеческий организм способен привыкать к болевым ощущениям и реагировать лишь на действительно сильные вспышки. Иногда поджелудочная железа увеличивается в размерах и больной ощущает, как она давит на ребра, препятствует нормальному дыханию.
Следует помнить, эти симптомы демонстрируются поджелудочной железой не только на фоне чрезмерного употребления соленой еды, либо алкоголя. В организме человека есть некоторый «запас прочности», позволяющий ему самостоятельно регулировать многие негативные процессы, которые время от времени в нем возникают. Этот запас со временем израсходуется, если больной постоянно пренебрегает своим здоровьем. Как следствие, поджелудочная железа начинает сообщать о болезни слишком поздно, когда начался процесс отмирания ее тканей.
Заболевания поджелудочной железы имеют довольно характерные симптомы. Главным из них считается боль в области левого подреберья, которая иногда охватывает и другие области тела. Болевые ощущения нередко сопровождаются приступами рвоты, повышением температуры больного, наблюдаются и другие отклонения в его функционировании.
Лечение заболеваний поджелудочной железы
Поджелудочная играет очень важную роль
Симптомы заболевания поджелудочной железы обязательно должны вызывать опасения у человека, у которого они проявляются. Связано это с тем, что эти признаки могут говорить не только о наличии острого панкреатита, способного нарушить все состояние здоровья человека. В некоторых случаях, это заболевание является вполне безобидным, поскольку возникает на фоне диабета.
Нарушения функций органа могут повлиять на выработку инсулина – гормона, контролирующего уровень глюкозы в крови, из-за чего уровень сахара в организм начинает меняться. В результате этого, человек может начать быстро набирать вес, что иногда провоцирует возникновение слепоты. Порой наблюдается атрофия конечностей.
Поэтому жизненно необходимо обратиться за квалифицированной врачебной помощью, как только появляются хоть какие-то симптомы заболевания поджелудочной железы. Врач задаст уточняющие вопросы, назначит необходимые анализы и обследования с целью установить точную причину появления данных признаков.
Наиболее часто больные жалуются на болевые ощущения, место локализации которых зависит от места поражения органа. Так, боль справа под ребрами, чуть выше пупка, свидетельствует о поражении головки поджелудочной железы. Боли, которые чувствуются прямо посредине подреберья, говорят о поражении тела органа, а в области левого подреберья – о поражении его хвоста. Иногда боли опоясывают верхнюю половину живота, в таких случаях, вполне вероятно поражение всей железы.
После того, как врач диагностирует причину заболевания, он может назначить медикаментозное лечение. До того, как она будет установлена, больной может принять некоторые самостоятельные меры. Во-первых, нужно не употреблять пищу в течение суток. Во-вторых, необходимо пить много минеральной воды, содержащей большое количество щелочей. Чтобы облегчить болевой синдром, можно приложить к месту ее локализации мешочек со льдом.
Принимать какие-либо лекарственные средства без предварительного осмотра врачом нельзя. Для того, чтобы уменьшить боль, можно принять Но-Шпу, либо Папаверин. Любые другие лекарства можно принимать только под контролем специалиста.
Лечение различных заболеваний поджелудочной железы необходимо проводить под присмотром специалиста. Острый панкреатит лечится хирургом, а его хроническая форма – терапевтом.
Поджелудочная железа – важная часть пищеварительной системы. Когда в ней начинают развиваться воспалительные процессы, наблюдаются характерные признаки, основным из которых можно отметить острые боли в области левого подреберья. В случае их появления нельзя откладывать поход к врачу, который назначит медикаментозное лечение болезни.
Где находится, какую роль играет в процессе пищеварения и почему дет сбои в работе — все о поджелудочной — в видео:
https://www.youtube.com/watch?v=vRu40lzXJYc
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Расскажите друзьям! Расскажите об этой статье своим друзьям в любимой социальной сети с помощью социальных кнопок. Спасибо!
Поделиться
Поделиться
Твит
Телеграм
Класс
Вотсап
pishhevarenie.com
Как болит поджелудочная железа у человека, симптомы и лечение
Поджелудочная железа – один из основных органов пищеварительной системы. Любое нарушение в ее работе оказывает выраженное действие на общее самочувствие человека. Сегодня предстоит узнать, как болит поджелудочная железа у человека, симптомы патологии и способы лечения.
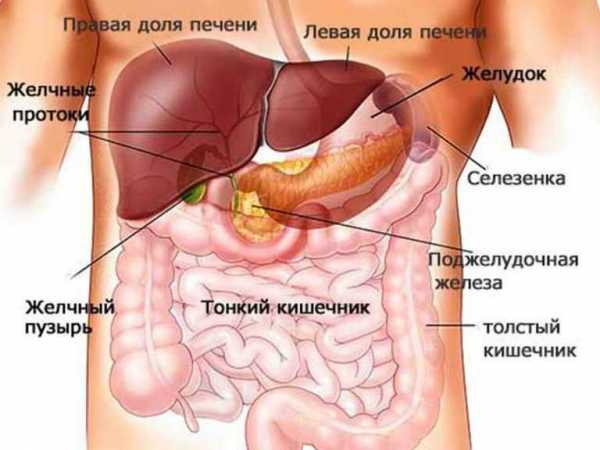
Симптомы: по каким признакам можно распознать патологию?
Основные симптомы заболевания – это нарушение пищеварения и сильная боль в подложечной области. Как болит поджелудочная железа у человека, симптомы сбоя в работе пищеварения:
- Болевой синдром. На начальном этапе боль «простреливает» в левую лопатку и левое подреберье. На более запущенной стадии она приобретает опоясывающий характер. Возникает периодически, в основном появляется после приёма тяжёлой, жирной или жареной пищи и спиртных напитков. Больной испытывает облегчение при расположении холодного компресса на животе. Также уменьшить боль позволяет правильное положение тела. Больному нужно лечь на бок и слегка согнуть колени. Облегчение приносит и сидячая поза, при этом необходимо нагнуться вперёд.
- Нарушение пищеварения. Признаки нарушения пищеварения – тошнота, тяжесть в животе, метеоризм, рвота, диарея. Чаще всего больной чувствует недомогание непосредственно после приёма пищи.
К остальным симптомам относятся:
- плохой аппетит;
- сильная потеря веса;
- анемия;
- гиповитаминоз;
- ангиопатия;
- нефропатия;
- сухая кожа;
- снижение чёткости зрения;
- сильная жажда;
- сухость во рту.
Если патология сопровождается нарушением выработки инсулина, то у больного могут наблюдаться признаки сахарного диабета.
Какой кал при нарушении работы поджелудочной железы?
Распознать нарушения в работе поджелудочной железы можно при изменении цвета и структуры кала. Итак, какой кал при наличии патологии? Он приобретает серый цвет. По структуре становится кашеобразным, тягучим, плохо смываемым. Больной испражняется часто, до 5-6 раз в сутки.
Медикаментозное лечение: самые эффективные препараты для нормализации работы органа
Основа лечебной терапии – приём лекарственных средств. Медикаментозное лечение направлено на:
- Устранение непосредственной причины возникновения сбоя в работе поджелудочной железы.
- Устранение болевого синдрома.
- Восстановление нехватки ферментов.
- Улучшение микрофлоры кишечника.
- Улучшение работы желудочно-кишечного тракта.
- Устранение нарушений эндокринной системы.
Лучшими помощниками при нарушении работы поджелудочной железы признаны:
- Препараты для восполнения нехватки ферментов. К данной группе лекарственных средств относятся «Фестал», «Креон», «Панцитрат», «Энзистал», «Дигестал». Предотвращают прогрессирование заболевания и появление осложнений.
- Препараты для устранения симптомов патологии. Наиболее эффективные препараты – «Алмагель», «Маалокс», «Фосфалюгель», «Смекта», «Энтеросгель», «Дюспаталин». Данные лекарственные средства позволяют снизить болевой порог, нейтрализовать переизбыток соляной кислоты, устранить внешнесекреторную недостаточность.
- Ингибиторы и блокаторы. Среди лучших – препараты «Рабепразол», «Омепразол», «Пирензепин», «Лансопразол». Купируют боль, устраняют абдоминальный синдром, нейтрализуют повышенную выработку соляной кислоты.
Отдельного внимания заслуживает препарат «Глюгард». Специалисты по праву считают его лучшим помощником для поддержания оптимальной работы поджелудочной железы. Он позволяет:
- уменьшить необходимость потребления быстроусвояемых углеводов;
- снизить уровень глюкозы, ускорить её выведение из организма;
- улучшить метаболический синдром;
- восстановить клеточную чувствительность к оптимальному уровню глюкозы.
Необходимо помнить, что любые медикаментозные препараты можно принимать только по назначению врача!
Чем лечить больного: секреты правильного питания
Специалисты утверждают, что лечебная терапия органов пищеварительной системы не должна основываться только на медикаментозных препаратах. Чем лечить больного при воспалении поджелудочной железы? Диетой! Грамотно составленная диета позволит в короткие сроки восстановить работу органа. Важно знать простые правила диетического питания, а также разрешённые и запрещённые продукты.
Правила диеты при нарушении работы поджелудочной железы:
- Еду необходимо тщательно пережевывать. Порции должны быть небольшими, но пищу принимать часто – по 5-6 раз в сутки.
- Важно не только составить меню из разрешённых продуктов, но и правильно их готовить. Категорически недопустимо готовить блюда методом жарки! Доводить до готовности продукты нужно варкой, тушением или запеканием в духовке. Для удобства можно воспользоваться мультиваркой.
- Не переедать и не нагружать желудок тяжёлой едой. Последний приём пищи должен был не позднее, чем за 3 часа до сна.
Список разрешенных и запрещённых продуктов представлен в таблице:
| Разрешённые продукты | Запрещённые продукты |
| Чёрный хлеб | Белый хлеб |
| Сухарики | Жирное мясо |
| Нежирное мясо | Жирная рыба |
| Нежирные сорта рыбы | Капуста |
| Куриные, перепелиные яйца | Пшено |
| Картофель | Сдоба |
| Кабачки | Сладкая газированная вода |
| Молоко, сливки | Кофе |
| Шиповник, травяной чай | Алкогольные напитки |
Больному нужно регулярно есть тёплые супы. Однако они не должны быть приготовлены на жирном мясном бульоне! Куриное мясо рекомендуется тушить. При желании приготовить овощное рагу, важно исключить запрещённый ингредиент – капусту.

Народные средства лечения патологии
Помочь больному можно не только таблетками и диетой. Значительно улучшат самочувствие хитрые, но легкие в приготовлении народные средства:
- Лопух. Лист лопуха хорошо промыть, измельчить. Высыпать в кастрюлю, залить водой (300 мл) и варить на медленном огне в течение 5 минут. Остудить, процедить. Принимать дважды в сутки по 2 столовых ложки.
- Овсяные зерна. Стакан зёрен залить литром кипятка, поставить на огонь, варить в течение 15 минут. Снять с огня, накрыть крышкой, настаивать 12 часов. Принимать трижды в сутки по половине стакана.
- Сок картофельный. Картофель пропустить через мясорубку, затем картофельную кашицу отжать. Полученный сок принимать за 1,5 часа до приёма пищи. После еды обязательно выпить стакан нежирного кефира.
- Простокваша. Оригинальный рецепт, поскольку простоквашу нужно не пить, а делать из неё компресс. Марлю сложить в несколько слоёв, поместить на неё простоквашу и приложить на живот. Накрыть живот пищевой плёнкой, сверху обернуть тёплым шарфом. Оставить компресс на ночь.
- Травяной сбор. В равных пропорциях смешать зверобой, шалфей и календулу, залить водой. Варить на медленном огне 15 минут. Принимать по 50 мл отвара перед каждым приемом пищи.
- Лечебный отвар. В равных пропорциях смешать цикорий, одуванчик и измельчённый лист лопуха. Залить водой, поставит на огонь. Довести до кипения, после этого варить ещё 5 минут. Снять с огня, настаивать полчаса. Принимать по столовой ложке дважды в сутки.
Важно помнить, что перед применением данных методов лечения необходимо убедиться в отсутствии аллергической реакции на компоненты, входящие в основу рецептов.
Видео обзор: функции поджелудочной железы, симптомы при наличии патологии
Подробный видео обзор того, как болит поджелудочная железа у человека, симптомы и течение заболевания, позволит более детально ознакомиться с проблемой. Посмотреть видео можно по ссылке:
Сегодня наши читатели ознакомились с темой, как болит поджелудочная железа у человека, симптомы и методы лечения. Необходимо помнить, что при первых признаках недомогания необходимо незамедлительно обратиться к врачу. Только опытный специалист сможет поставить правильный диагноз и назначить грамотное лечение. Отзывы по данной теме можете прочитать или написать своё мнение на форуме.
Читайте подробнее по теме:
Сохраните информацию:
sredstva-narodnye.ru
Как болит поджелудочная железа у человека: симптомы
В зависимости от того какая часть поджелудочной воспалена, боль может возникнуть в правой части живота, в области желудка или же в левом подреберье. Важно учитывать и другую, сопутствующую симптоматику. Однако, самостоятельно установить диагноз, основываясь только на характере болезненности невозможно. Ведь те же проявления могут сопровождать и другие заболевания пищеварительной системы. С целью получения подробной консультации, направлений на обследования и дальнейшее лечение, необходимо обратиться к гастроэнтерологу.
Роль поджелудочной железы в организме
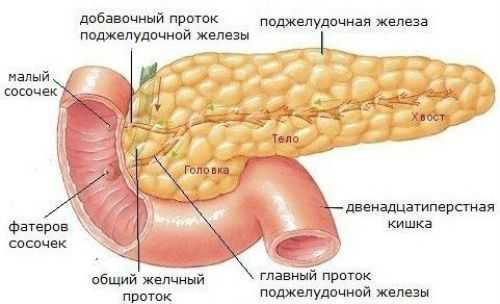
Поджелудочная железа — важная составляющая пищеварительной системы организма человека. Она расположена в брюшной полости, на уровне первого и второго поясничных позвонков позади желудка. Также можно охарактеризовать ее положение относительно проекции брюшной стенки: поджелудочная железа плотно примыкает к желудку и двенадцатиперстной кишке, на расстоянии от 5 до 10 см выше пупка. Орган представлен тремя отделами: головка, тело и хвост. У взрослого человека длина железы варьируется от 15 до 22 см, при этом ширина у каждого отдела разная. Головка, самая широкая часть, достигает 5 см, тело обычно не превышает 2,5 см, а хвост считается самой узкой частью, его ширина составляет 1,5 см. Толщина головки не должна быть менее 1,5 см и не может превышать 3 см. В том случае, если посредством диагностики выявляются отклонения от нормы, врач фиксирует наличие патологического процесса.
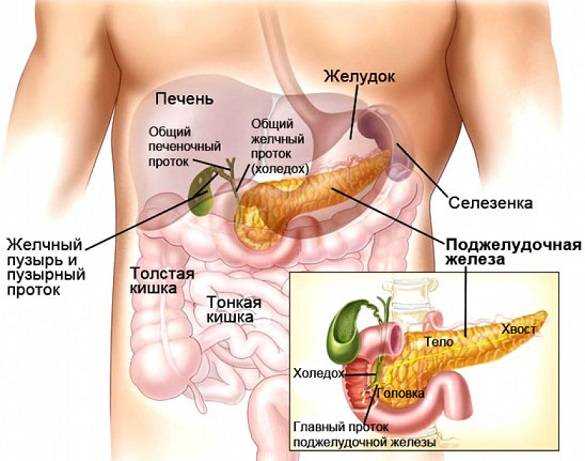
Поджелудочная железа вырабатывает пищеварительные ферменты, чем обеспечивает бесперебойный процесс пищеварения. Она выполняет две основные функции:
- экзокринную или внешнюю — характеризует выработку панкреатического сока, содержащего ферменты, необходимые для переваривания пищи;
- эндокринную или внутреннюю — нормализация жирового, углеводного и белкового обменных процессов, выработка необходимых для пищеварительной системы гормонов.
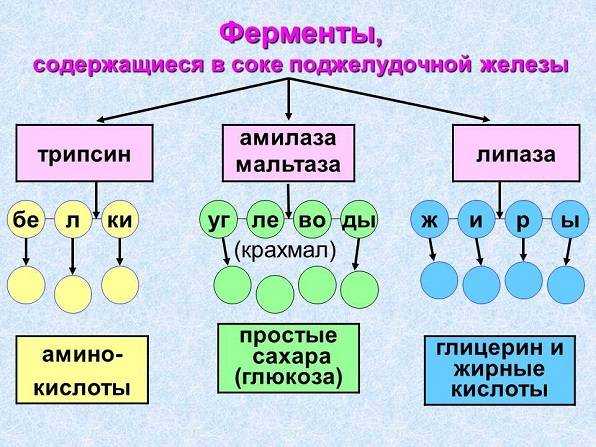
Панкреатический сок состоит из ферментов, воды и солей. Суточная норма его выработки может достигать одного литра. Во время приема пищи выделяется желудочный сок, соляная кислота которого провоцирует образование в слизистой тонкой кишки гормонов секретина и панкреозимина. Они стимулируют секрецию поджелудочной, активизируя производимые ею ферменты. К последним относятся:
- липаза — участвует в расщеплении жиров, уже подвергшихся действию желчи;
- химотрипсин и трипсин — активно переваривают белок с момента поступления его в желудок;
- амилаза, главная роль которой — расщепление углеводов.
Для обеспечения щелочной реакции в состав панкреатического сока входят кислые соли. Таким образом нейтрализуется кислота, попавшая вместе с пищей, и создаются благоприятные условия для усвоения углеводов. Кроме того, благодаря активному функционированию поджелудочной железы, в кровь поступают глюкагон и инсулин. Задача инсулина регулировать жировой и углеводный обмен. Под его воздействием глюкоза из крови переходит в клетки и ткани организма, что способствует снижению уровня сахара в крови. Глюкагон же наоборот, отвечает за увеличение глюкозы в крови человека. Поддерживать здоровье поджелудочной железы крайне важно, хотя бы в целях профилактики сахарного диабета. Любые возникшие в ней патологические процессы губительно сказываются на всей пищеварительной системе, вызывая ряд симптомов, в том числе боль.
От чего болит поджелудочная железа?
В большинстве случаев при нарушении работы поджелудочной железы, возникновении в ней воспаления и других патологических процессов, орган сигнализирует о проблеме путем появления характерной болезненности. Наиболее распространенными причинами являются:
- злоупотребление алкогольными напитками и курением — под воздействием токсичных веществ погибают клетки поджелудочной железы, нарушается ее кровоснабжение;
- атеросклероз — при повышенном содержании жирных кислот в сыворотке крови, поджелудочная железа стремительно увеличивает выработку ферментов, задачей которых является расщепление жиров;
- увлечение нездоровой пищей, переедание, частый прием пищи перед сном — каждый из перечисленных факторов также отвечает за избыточную выработку ферментов, и к тому же нарушает нервную и гуморальную регуляцию;

- длительное или бесконтрольное применение кортикостероидов — одним из побочных эффектов является избыточная секреция поджелудочной железы;
- заболевания печени и желчевыводящих путей — препятствуют нормальному попаданию в двенадцатиперстную кишку желчных кислот, что провоцирует сбой всей пищеварительной системы;
- увеличение содержания в крови особых белковых веществ при прогрессирующих аутоиммунных болезнях;
- возрастные изменения, обусловленные развитием отечности тканей, а также нарушением циркуляции крови.
В зависимости от причины, спровоцировавшей проблему, от локализации очага воспаления и его величины, характер боли может меняться. Кроме того, каждое из заболеваний поджелудочной железы сопровождается и иными симптомами, по которым уже можно предположить об имеющемся диагнозе. Самой распространенной патологией данного органа пищеварительной системы выступает панкреатит.
Характер болей при панкреатите
Воспалительные процессы в органе могут носить острый или хронический характер, что оказывает влияние на выраженность основных признаков. При остром панкреатите возникает внезапная, колющая и пронизывающая боль. Как правило, она достаточно продолжительна и усиливается при резких движениях, кашле, чихании и прощупывании живота. В попытках найти удобное положение для уменьшения интенсивности болевого синдрома, в горизонтальном положении на спине или на боку, больному становится лишь хуже. Единственная поза, в которой общее состояние действительно может незначительно, но улучшиться — сидя с небольшим наклоном вперед. Поджелудочная железа может воспалиться вся, а может только отдельная ее часть, поэтому боль локализуется на разных участках тела:
- при воспалении тела или хвоста боль возникает в левом подреберье или по центру в верхней части живота, в редких случаях отдает в спину;
- в случае возникновения патологического процесса в головке, болезненность отмечается в правом подреберье или в верхней части живота, в области центра;
- если воспалился весь орган, боль носит опоясывающий характер.

В достаточно редких случаях болезненность при панкреатите может возникнуть в левой части груди с выраженной отдачей в левую лопатку, руку или нижнюю челюсть. В таком случае, важно правильно дифференцировать заболевания и исключить инфаркт миокарда. К другим симптомам острого панкреатита относятся: повышение температуры, тахикардия, одышка, холодный пот, пожелтение склер, желтый налет на языке, тошнота и последующая рвота, запор, понос, появление сине-зеленого цвета вокруг пупка, в области поясницы и паха. В случае обнаружения таких признаков, следует немедленно обратиться за скорой медицинской помощью. Ведь с каждой минутой больному будет становится хуже.

Для хронической формы панкреатита характерны периодические обострения и ремиссии. При очередном рецидиве больной испытывает приступообразную, режущую боль. Так же, как и в случае с острой формой, обострение приводит к тому, что больной не может заниматься повседневными делами. В положении стоя и лежа положение усугубляется. Только сидя с легким наклоном вперед можно почувствовать небольшое облегчение. Отличительной особенностью хронического панкреатита является то, что боль может возникать не только в верхней части живота и подреберье, но и отклоняться в сторону:
- средняя часть живота;
- нижний отдел грудной клетки;
- вся область спины;
- поясница.
Как правило, приступы болевого синдрома возникают вследствие нарушения диеты, после сильного стресса или приема алкоголя. При этом больной страдает от кишечного расстройства, вздутия живота, возможна потеря веса. В зависимости от степени поражения органа основные симптомы могут проявляться часто и выражено либо редко и без особой интенсивности. Отсутствие лечения хронического панкреатита ведет к некрозу тканей поджелудочной железы и в дальнейшем к сахарному диабету.
Боль при других патологиях поджелудочной железы
Изменение плотности тканей и структур поджелудочной железы доктора называют диффузными изменениями. В большинстве случаев таковые не представляют угрозы для жизни, тем не менее диагноз требует незамедлительного лечения. Одновременно с болью, возникшей в животе, могут проявляться тошнота, рвота и изменения стула. В этом случае крайне важно соблюдать строгую диету и выполнять все врачебные рекомендации. Терапия обычно медикаментозная. В качестве вспомогательного момента часто выступает народная медицина.
Более опасным заболеванием является рак поджелудочной железы. К сожалению, пик выраженности симптомов наступает уже на третьей или четвертой стадиях. Боль может не беспокоить долгое время, пока не будет поражена существенная часть органа. В начальной стадии больной может заметить появление слабой болезненности после приема пищи. Среди больных основную часть составляют мужчины в возрасте от 30 до 70 лет. В трех случаях из четырех поражается головка железы, поэтому болевые ощущения возникают в правом подреберье или в центре верхней части живота.
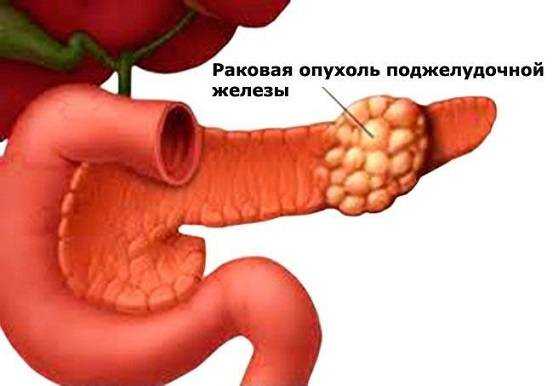
Еще одной причиной появления болей могут стать гормональные нарушения. При недостаточной выработке инсулина и глюкагона в кровь появляются такие симптомы, как:
- опоясывающая боль;
- сильная жажда, сухость во рту;
- рвота, частые мочеиспускания;
- беспокойство и паника.
Подобные проявления до проведения тщательной диагностики довольно часто списывают на вегетососудистую дистонию. Для назначения адекватного лечения необходимо комплексное обследование, в ходе которого будет выявлена причина патологического состояния, другие хронические заболевания, оценка состояния поджелудочной железы. Стоит отметить, что приступы паники очень часто сигнализируют о проблемах в данном органе.

Как устранить боль в поджелудочной железе?
Если в поджелудочной железе возникли болезненные ощущения, значит в органе развивается воспалительный процесс. Правильное лечение может назначить только квалифицированный врач после обследования. Но если нет возможности в срочном порядке посетить медицинское учреждение, можно самостоятельно предпринять следующие меры:
- положить на живот грелку со льдом и оставить на некоторое время, что позволит временно замедлить воспалительный процесс;
- часто, но в небольшом количестве пить негазированную чистую воду, несладкий чай из шиповника, фруктовый кисель;
- из рациона следует полностью исключить твердую пищу, что снизит общую нагрузку на поджелудочную.

После снижения интенсивности болей необходимо откорректировать ежедневный рацион. Во-первых, вся пища должна быть в отварном виде либо приготовлена на пару. Питание обязано быть сбалансированным и низкокалорийным. Оптимально питаться 6 раз в день небольшими порциями. Из меню следует полностью исключить жирные, жареные, кислые, острые блюда, сливочное, растительное рафинированное масло, бобовые, алкоголь. Кроме того, желательно отказаться от сладостей и мучного, чтобы не допустить развития сахарного диабета. Если орган работает не в полную силу, значит вырабатывается недостаточное количество инсулина. При появлении болей, характерных для поджелудочной железы, не стоит медлить с обращением в больницу. Чем раньше начнется лечение, тем с меньшим числом осложнений придется столкнуться и быстрее наступит выздоровление.
Отзывы
Маргарита Зелинская, 28 лет, Москва
Был у меня непростой период в жизни.. Сначала я две недели пролежала в больнице с бронхитом. После выписки буквально через неделю после плотного ужина меня охватила дикая боль. Я не могла сидеть, лежать, стоять. Никакие обезболивающие таблетки не действовали. Ни я, ни мои родные не могли понять в чём причина. Вызвали скорую. Врач уколола Спазмолгон внутримышечно и только тогда стало попускать. Предлагали сразу госпитализировать, но я отказалась. На следующий день обратилась к терапевту по месту жительства, она меня сразу отправила к гастроэнтерологу. Собственно уже там после нескольких обследований, и эндоскопии, и УЗИ с анализами крови, поставили диагноз — панкреатит. Лечение мне назначили медикаментозное плюс пожизненная диета. Последней придерживаться труднее всего, но ради здоровья и собственного хорошего самочувствия конечно надо.
Иван Орлов, 37 лет, Можайск
Диагноз панкреатит мне ставили еще в детстве. Но учитывая, что строгой диеты я никогда не придерживался, получил хроническую форму. Теперь мучаюсь периодическими обострениями. Уже конечно стараюсь питаться только «правильными» продуктами, но не без того, что согрешу… В больницах никогда не лежал, всегда лечился амбулаторно. У гастроэнтеролога стою на учете, дважды в год хожу на профилактические осмотры, ну и когда обостряется, тогда опять иду конечно. Хотя лечение практически всегда одно и то же.
Юлия Пшеницкая, 34 года, Пятигорск
Поджелудочная доставила мне уже не мало проблем… Мало того, что в юности ставили диагноз «хронический панкреатит», так теперь диагностировали сахарный диабет. Довольно страшно в моем возрасте уже стать заложником такого заболевания, но, к сожалению, назад ничего не вернуть. Хотя конечно глупая была. Вместо того, чтобы нормально питаться и профилактично лечиться, я на все махала рукой и считала, что само пройдет и ничего мне за это не будет. Теперь же мне всё время нужен инсулин. Ну и поддерживающие препараты для поджелудочной конечно тоже. Регулярно хожу не только в гастроэнтерологу, но и к эндокринологу. Состояние мое конечно стабилизировали, и для того, чтобы не случилось ухудшения, приходится очень себя ограничивать.
Видео
lechim-nedug.ru
Как болит поджелудочная железа и где она находится?
Однозначно сформулировать ответ на вопрос о том, как болит поджелудочная железа, будет трудно даже самому опытному врачу. И прежде всего это связано со сложным анатомическим положением органа. Она тесно соприкасается с желудком и двенадцатиперстной кишкой, и по этой причине бывает очень тяжело установить первопричину болей в брюшной полости без дополнительных исследований.
Расположение органа в организме
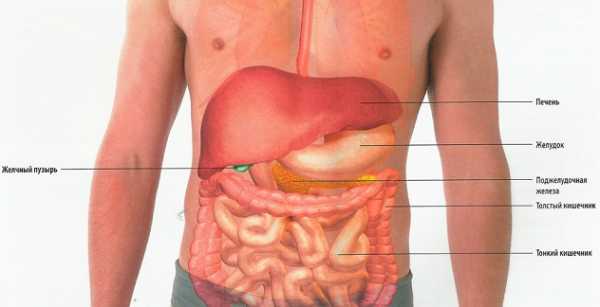
Название органа говорит о том, что железа находится «под желудком». Но не стоит воспринимать это название в буквальном смысле. Рассматриваемый орган имеет сложное строение и расположение в организме человека.
При систематических болезненных ощущениях в животе для того, чтобы понять действительно ли проблема в поджелудочной, необходимо иметь представление о том, где именно она находится.
Этот орган расположился вплотную между двенадцатиперстной кишкой и желудком. Она примыкает к соседним органам на уровне первого и второго поясничных позвонков. Если рассматривать, где находится поджелудочная со стороны брюшной стенки, то ее локация определяется в месте, на 5-10 см выше пупка.
Железа имеет сложное строение и состоит из трех частей, каждая из которых соприкасается с различными органами брюшной полости человека:
- головка поджелудочной располагается в изгибе двенадцатиперстной кишки;
- тело органа тесно примыкает к задней стенке желудка. Задняя часть тела поджелудочной прилегает к брюшной аорте, а также к позвоночнику;
- хвост поджелудочной устремлен вверх, налево, и прилегает к воротам селезенки.
Симптомы воспаления поджелудочной могут проявляться болями различной интенсивности, которые способны локализоваться в разных местах. В зависимости от того, где болит поджелудочная железа, можно определить, какой именно из ее отделов воспалился.
Где болит поджелудочная
Мнение о том, что поджелудочная находится в районе левого подреберья и болеть она может только в этой области, являются глубоко ошибочными. Симптомы воспаления этого органа могут проявляться болями во многих областях брюшной полости. У человека при воспалении поджелудочной, могут быть расплывчатые ощущения боли: она может концентрироваться как в определенной точке, так и иметь опоясывающий характер. Также иногда наблюдаются случаи, когда больной жалуется на специфические ощущения внутри, как будто чувствует, что поджелудочная увеличивается, возникает ощущение «распирания» внутри живота. В брюшной полости может чувствоваться внутреннее давление на ребра, что приводит к затрудненному дыханию.
Наличие проблем с поджелудочной может проявляться и специфическими болями, заходящими за спину и опоясывающими поясницу. Такие симптомы иногда очень напоминают приступ пиелонефрита либо боли при остеохондрозе поясничного отдела. Для того чтобы исключить подобные варианты, необходимо знать, что в случае панкреатита, боль при постукивании в области почек и при нажатии на позвоночник отсутствует.
Часто больные могут ощущать боль в левом подреберье, что может путаться с симптомом межреберной невралгии. Но последнее заболевание не может сопровождаться диареей, тошнотой и повышенной температурой, а панкреатит может. Если человек нагибается, либо принимает сидячее положение, то боли при воспалении поджелудочной могут временно утихнуть.
Стоит отметить, что боль может отдавать в разные части тела в зависимости от того, какая именно часть поджелудочной железы воспалилась. Например,:
- При воспалении головки органа боль распространяется в правое подреберье.
- Болезненные ощущения в подложечной области появляются при заболевании тела органа.
- Боли в левом подреберье отмечаются при воспалении хвоста поджелудочной железы.
- При заболевании всего органа болевые ощущения распространяются по всему телу, в спине, груди, области лопатки.
- В некоторых случаях могут отмечаться стреляющие боли в паховой области, бедрах, копчике.
Таким образом, при появлении болезненных ощущений в других областях тела также может свидетельствовать о воспалении в поджелудочной железе.
Как может болеть поджелудочная

При хроническом панкреатите, симптомы болезни могут проявляться в периодических ноющих болях с левой стороны. Чаще всего, они появляются через 40-60 минут после приема пищи, особенно, если трапеза была обильной. Может возникать тошнота и тяжесть в левом боку. При хронически текущей болезни железы, все указанные симптомы могут возникать даже после незначительного количества употребленного спиртного.
Когда у человека случается острый приступ панкреатита, его симптомы, наоборот, проявляются резкой и невыносимой болью. Она может наступить внезапно и, как правило, унять ее самостоятельно, в домашних условиях очень тяжело. Эта боль редко полностью проходит от приема анальгетиков и спазмолитиков. Облегчить состояние человека удается, как правило, в условиях стационара, после грамотно подобранных обезболивающих средств.
Достаточно часто приступ панкреатита связан с рвотой. Чем острее боль, тем сильнее проявляется рвотный рефлекс. Иногда приступ рвоты наступает раньше, чем начинается сам болевой синдром.
Исходя из вышеописанной информации, можно выделить общие симптомы, возникающие при проблемах с поджелудочной железой:
- Болезненные ощущения в подреберной области слева,
- Плохое состояние, слабость,
- Усиленное потоотделение,
- Частое биение сердца,
- Высокая температура,
- Наличие рвоты, ощущение тошноты,
- Расстройство кишечника,
- Появляется желтый оттенок на коже,
- При острой форме возможно развитие шокового состояния.
Появление подобных признаков – повод обратиться к специалисту и пройти диагностическое обследование.
Боли у беременных
У многих женщин во время беременности также могут возникнуть проблемы с этим органом. При вынашивании плода многие жалуются на боли в поджелудочной, которые локализуются над пупком. Боль также может носить опоясывающий характер, отдавать в спину и в бока.
Это связано с тем, что в период беременности практически все внутренние органы подвергаются давлению со стороны увеличивающейся матки. Поджелудочная железа также не становится исключением и находится под давлением. В результате этого, может происходить сужение и сдавливание протоков поджелудочной. Далее ферменты, вырабатываемые органом, не могут попасть в кишечник и становятся агрессивными, разрушая клетки самой поджелудочной. Это приводит к воспалительным процессам и соответственно, к появлению болей.
Поскольку прием обезболивающих препаратов в этом положении крайне нежелателен, беременной стоит немедля обратиться к врачу. Самостоятельно облегчить работу поджелудочной можно придерживаясь диеты.
Систематические боли могут быть симптомами заболевания
При резких болях, во время обострения панкреатита, большинство больных, как правило, сразу же обращаются за медицинской помощью. Опасность болей в поджелудочной заключается в том, что при хронической форме заболевания, они выражаются не остро и могут носить постоянный, но очень вялый (ноющий) характер. Со временем человек привыкает к такому дискомфорту и перестает вообще обращать на него внимание. При этом воспаление и разрушение клеток поджелудочной в организме медленно продолжается. Необходимо понимать, что боль является прямым симптомом того, что в организме что-то пошло не так и затягивать визит к врачу не стоит. При грамотно подобранной терапии, а также при соблюдении рекомендованной диеты, все неприятные симптомы панкреатита достаточно легко устраняются.
Если же человек систематически игнорирует боли в левом боку, постоянную тяжесть и дискомфорт, это может иметь более чем серьезные последствия. Такие, как развитие сахарного диабета, либо онкология поджелудочной.
Похожие записи
gormonoff.com