Факторы риска заболеваний сердечно-сосудистой системы
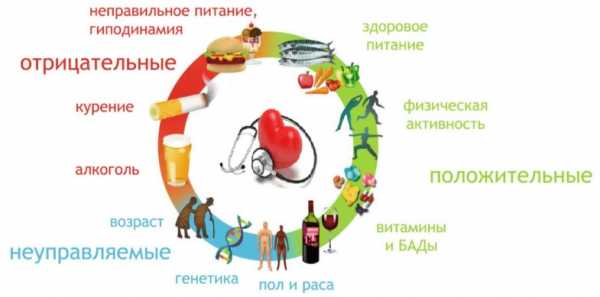 Сердечно-сосудистые заболевания (ССЗ) являются основной причиной смерти во всем мире: ни по какой другой причине ежегодно не умирает столько людей, сколько от ССЗ.
Сердечно-сосудистые заболевания (ССЗ) являются основной причиной смерти во всем мире: ни по какой другой причине ежегодно не умирает столько людей, сколько от ССЗ.
Большинство сердечно-сосудистых заболеваний можно предотвратить путем принятия мер в отношении таких факторов риска, как употребление табака, нездоровое питание и ожирение, отсутствие физической активности и вредное употребления алкоголя, с помощью стратегий, охватывающих все население.
Люди, страдающие ССЗ или подвергающиеся высокому риску таких заболеваний (в связи с наличием одного или нескольких факторов риска, таких как повышенное кровяное давление, диабет, гиперлипидемия, или уже развившегося заболевания), нуждаются в раннем выявлении и оказании помощи путем консультирования и, при необходимости, приема лекарственных средств.
По данным Всемирной организации здравоохранения (ВОЗ) лидирующие факторы риска смертности и заболеваемости — это высокое артериальное давление (АД), высокий уровень холестерина, курение и алкоголь.
Наиболее распространенные заболевания сердечно-сосудистой системы
- Артериальная гипертензия (АГ). Заболеваемость АГ составляет до 25% от всего взрослого населения нашей страны.
- Ишемическая болезнь сердца (ИБС). Представляет собой широкий спектр ССЗ (инфаркт миокарда и т.д.), смертность от которых составила до 30% от общего числа смертей за прошедший год.
- Инсульт.
Факторы риска развития сердечно-сосудистых заболеваний
Многочисленные исследования позволили выделить факторы риска (ФР) сердечно-сосудистых заболеваний. Их можно разделить на две группы: факторы, изменить которые невозможно, и факторы, на которые можно повлиять.
К факторам, которые изменить невозможно, относят: пол, возраст, наследственность.
- Возраст. После 65 лет риск развития ССЗ значительно возрастает, но не в равной степени для всех. При наличии других ФР вероятность заболевания возрастает на 65%, при отсутствии таких факторов – лишь на 4%.
- Пол. Известно, что мужчины болеют ИБС чаще и заболевание у них развивается в более молодом возрасте, чем у женщин. Мужской пол является ФР ССЗ. Статистически доказано, что не поврежденные атеросклерозом артерии встречаются лишь у 8% мужчин (по сравнению с 52% женщин) в возрасте от 40 до 70 лет.
- Наследственность. Люди, у которых ближайшие родственники страдают ССЗ (особенно, если перенесли инфаркт миокарда в возрасте до 50 лет), имеют неблагоприятную наследственность, и риск заболеть ИБС повышается на 25%.
Ко второй группе ФР, которые можно изменить, относятся курение сигарет, избыточная масса тела, неумеренное потребление алкоголя, низкая физическая активность.
- Курение. Наиболее распространенным ФР среди трудоспособного населения, особенно среди мужчин, является курение. У курящих, по данным ВОЗ, чаще развиваются сердечно-сосудистые, онкологические (с поражением дыхательной системы), бронхолегочные заболевания. Выраженность патологии, частота осложнений связаны не только с фактом курения, но и с его интенсивностью. По мнению экспертов ВОЗ, нет «неопасных» видов табачных изделий, так как спектр вредных веществ в табачном дыме настолько широк, что меры по их уменьшению в целом не снижают опасность курения. Курящие люди умирают от ИБС в 2 раза чаще, чем те, кто никогда не курил.
- Неправильное питание. Изменился стиль питания в сторону мясных, сладких и жареных блюд, что привело к резкому повышению калорийности пищи наряду с уменьшением физической активности. Переизбыток в рационе насыщенных животных жиров, отличающихся высоким содержанием холестерина, приводит к атеросклерозу и, следовательно, катализирует развитие ССЗ.
- Избыточный вес. Не только увеличивает риск заболевания сердечно-сосудистыми болезнями, но и крайне негативно влияет на развитие уже существующей болезни. Избыточная масса тела, нарушения липидного обмена, как правило, тесно связаны с неправильными привычками и характером питания, поэтому их коррекция предполагает, прежде всего, комплекс диетических рекомендаций, в основе которого лежит принцип рационального питания. У лиц, не контролирующих калораж своего пищевого рациона, увеличивающих потребление животных жиров, углеводов, в 2-3 раза чаще развивается избыточная масса тела. Наиболее распространенным подходом к снижению массы тела является назначение низкокалорийных, сбалансированных по основным пищевым веществам диет.
- Низкая физическая активность. Негативно воздействует на тонус тела, выносливость организма, сопротивляемость внешнему воздействию. Повышает риск ССЗ в 2-3 раза. Увеличивает риск внезапных сердечных приступов. Доказано, что физически активный досуг предупреждает последствия малоподвижного образа жизни (развитие ожирения, АГ, заболеваний сердечно-сосудистой системы, обменных нарушений). Режим и методы повышения физической активности следует выбирать совместно с пациентом, учитывая реальные условия его труда, быта, сложившиеся стереотипы. Физическая активность должна сопровождаться положительными психоэмоциональными установками и не иметь оттенка бремени.
При занятиях физическими упражнениями рекомендуют соблюдать следующие условия:
- Темп (интенсивность) физических упражнений должен быть достаточным, чтобы привести к увеличению частоты сердечных сокращений (ЧСС) до 50-75% от максимальной.
- Продолжительность выполнения физических упражнений, при которой ЧСС достигает 50-75% от максимальной, должна быть 15-30 минут.
- Физические упражнения следует выполнять регулярно, не менее 3 раз в неделю.
Если человек прекращает регулярно заниматься физическими упражнениями, то достигнутая им степень тренированности сердечно-сосудистой системы довольно быстро снижается и через некоторое время он уже ничем не отличается от человека, постоянно ведущего малоподвижный образ жизни.
Следует иметь в виду, что все перечисленные рекомендации предназначены для людей без клинических признаков ССЗ и желающих заниматься физическими упражнениями с целью укрепления здоровья и профилактики ССЗ.
Лицам старше 40 лет физическую нагрузку рекомендуется назначать с дозированной ходьбы, постепенно увеличивая темп и дистанцию. Лицам с ожирением рекомендуется более медленный темп и длительный период тренировки.
- Артериальная гипертензия. АГ — синдром повышения АД при гипертонической болезни и симптоматических артериальных гипертензиях. Взаимосвязь между уровнем АД и риском возникновения ССЗ линейна и не зависит от других факторов риска. Чем выше АД, тем больше вероятность инфаркта миокарда, инсульта, сердечной недостаточности и поражения почек. Состояние хронически повышенного АД увеличивает риск развития ИБС не менее чем в 3 раза.
- Злоупотребление алкоголем. Алкоголь отрицательно влияет практически на все органы и системы. Он оказывает токсическое влияние на сердечную мышцу (итог алкогольная миокардиопатия, алкогольная миокардиодистрофия.) При АГ алкоголь ухудшает ее течение, провоцирует гипертонические кризы, спазм сосудов. Риск инсультов у пьющих в 3-4 раза выше.
- Сахарный диабет. Повышает риск развития ИБС и заболеваний периферических сосудов в несколько раз, а также усложняет течение болезни.
- Абдоминальное ожирение. При превышении нормальных значений обхвата талии (более 94 см у мужчин и более 80 см у женщин) повышен риск развития заболеваний сердечно-сосудистой системы.
Стресс. В состоянии стресса организм функционирует неполноценно, особенно это касается сосудов, обмена веществ и всех прочих систем, связанных с нервной системой. Хронический стресс способствует развитию ССЗ, а острый стресс может стать катализатором и толчком к возникновению опасного для жизни приступа.
www.27gp.by
Сердечно-сосудистый риск — Медицинская википедия
Файл:SCORE2007.pngЕвропейская шкала для расчёта риска смерти от сердечно-сосудистого заболевания в ближайшие 10 лет «SCORE». Версия для европейских стран высокого риска (к которым относится и Россия). Как следует из шкалы риск умереть от сердечно-сосудистого заболевания у курящего мужчины 65-ти лет со средним систолическим артериальным давлением около 180 мм рт.ст. и общим холестерином 8 ммоль/л в ближайшие 10 лет составляет 47 %.
| Файл:Framingham ATPIII AH HDL50 59.png Фрамингемская шкала для расчёта риска нефатального инфаркта миокарда или сердечной смерти в ближайшие 10 лет у людей с холестерином ЛПВП 1,3-1,53 ммоль/л и принимающих лекарства, снижающие артериальное давление, (согласно NCEP ATP 3 от 2002 года). У людей с другими уровнями холестерина ЛПВП и не принимающих лекарства, снижающие артериальное давление, риск должен рассчитываться по другим соответствующим таблицам. |
| Файл:Framingham ATPIII nonAH HDL50 59.png Фрамингемская шкала для расчёта риска нефатального инфаркта миокарда или сердечной смерти в ближайшие 10 лет у людей с холестерином ЛПВП 1,3-1,53 ммоль/л и непринимающих лекарств, снижающих артериальное давление, (согласно NCEP ATP 3 от 2002 года). У людей с другими уровнями холестерина ЛПВП и при оценке риска на фоне приёма лекарств, снижающих артериальное давление, риск должен рассчитываться по другим соответствующим таблицам. |
Сердечно-сосудистый риск — это вероятность развития того или иного неблагоприятного события со стороны сердечно-сосудистой системы (включая смерть от сердечно-сосудистого заболевания или осложнения) в течение определённого периода времени (например, в течение ближайших 10 лет).
По тому, какие сердечно-сосудистые события учитываются в том или ином сердечно-сосудистом риске, можно выделить следующие группы рисков:
| группа риска | риск сердечной смерти | риск нефатального инфаркта миокарда | риск «мягких» проявлений ИБС | риск несердечной сосудистой смерти | риск нефатальных несердечных манифестаций атеросклероза |
|---|---|---|---|---|---|
| риск сердечной смерти | ν | ||||
| риск сердечно-сосудистой смерти | ν | ν | |||
| «жёсткий» («hard») риск ИБС | ν | ν | |||
| глобальный риск ИБС | ν | ν | ν | ||
| глобальный сердечно-сосудистый риск | ν | ν | ν | ν | ν |
ИБС — ишемическая болезнь сердца
Соотношение этих рисков между собой в разных возрастных группах и у разных полов отличается. Поэтому при переводе, к примеру, глобального сердечного риска в «жёсткий» сердечный риск существуют специальные таблицы (уникальные для разных полов), в частности из Wilson 1998.
Примерами сердечно-сосудистого риска являются:
- риск нефатального инфаркта миокарда или смерти от сердечного заболевания в ближайшие 10 лет по Фрамингемской шкале
- риск смерти от сердечно-сосудистого заболевания в ближайшие 10 лет по европейской шкале SCORE
История
Учитывать абсолютный сердечно-сосудистый риск при выборе «агрессивности» профилактических вмешательств было впервые официально предложено в 1988 году в 1-м отчёте Экспертной группы по лечению взрослых (ATP I) Национальной обучающей программы по холестерину США (NCEP). Впоследствии этот подход был подтверждён во 2-м и 3-м отчёте NCEP ATP и на 27-й конференции в Вифезде.
Практическое применение
Оценка сердечно-сосудистого риска рекомендована как практический инструмент определения оптимальной степени вмешательства для коррекции риска у конкретного человека. Основными двумя предпосылками для использования сердечно-сосудистого риска во врачебной практике и здравоохранении являются:
- ограниченность экономических ресурсов и необходимость их использовать наиболее эффективно
- необходимость сбалансировать пользу и возможный вред от профилактических вмешательств
Градация риска
Согласно 3-му отчёту NCEP ATP выделяют следующие степени риска:
| Риск | «Жёсткий» сердечный риск в ближайшие 10 лет | Оптимальный уровень холестерина ЛПНП |
|---|---|---|
| Высокий | >20 % | < 2,59 ммоль/л |
| Средний | 10-20 % | < 3,37 ммоль/л |
| Низкий | <10 % | < 4,14 ммоль/л |
Следующие заболевания автоматически переводят человека в группу высокого риска:
Все перечисленные состояния, кроме первых двух, называются эквивалентами ишемической болезни сердца, потому что «жёсткий» сердечный риск при них как правило превышает 20 %. А первые два являются проявлениями ишемической болезни сердца.
Шкалы
Фрамингемская шкала
Разработана на основании обширного эпидемиологического исследования, проводившегося на протяжении более 12 лет в небольшом городке Фрамингем около Бостона (штат Массачусетс, США). Хотя эта шкала разрабатывалась для американской популяции, была продемонстрирована её применимость в Европе и некоторых других популяциях после соответствующей калибровки. Первая рабочая группа Европейского общества кардиологии, Европейского общества атеросклероза и Европейского общества артериальной гипертензии в 1994 году положила Фрамингемскую шкалу в основу расчёта риска сердечно-сосудистых событий в своих рекомендациях по профилактике ишемической болезни сердца. Эта же шкала использовалась и в рекомендациях второй европейской рабочей группы в 1998 году и в 3-м отчёте NCEP ATP 2002 года. Рекомендации последнего действуют в США по настоящее время. Важно обратить внимание на то, что если в американских рекомендациях (3-м отчёте NCEP ATP) для определения высокого риска использовалась граница 20 % в ближайшие 10 лет по жёсткому сердечному риску, то в европейских рекомендациях до 2003 года та же граница (20 % в ближайшие 10 лет) использовалась по отношению к глобальному сердечно-сосудистому риску.
Шкала SCORE
В Европе в 2003 году на основании 12 когортных исследований и данных по 205178 пациентам была создана шкала SCORE. Она заменила Фрамингемскую шкалу в рекомендациях 3-й Европейской рабочей группы по профилактике сердечно-сосудистых заболеваний в 2003 году, и её интерпретация была скорректирована в рекомендациях 4-й Европейской рабочей группы в 2007 году. В частности на основании данных когортного исследования проекта MONICA было изменено примерное соотношение между десятилетним риском сердечно-сосудистой смерти и глобальным сердечно-сосудистым риском. Если в рекомендациях 2003 года понятие высокого риска сердечно-сосудистой смерти (>5 % в ближайшие 10 лет) было соотнесено с глобальным риском сердечно-сосудистого события >20 % (в ближайшие 10 лет), то в рекомендациях 2007 года 5 % риск смерти уже приравнивался к 10%-му глобальному риску. Тем не менее понятие высокого риска (как и в рекомендациях от 2003 года определённое по риску смерти >5 % в ближайшие 10 лет) продолжало служить критерием для достижения целевого уровня холестерина ЛПНП («плохого холестерина») <2,5 ммоль/л. Это событие значимо отдалило в 2007 году европейские рекомендации от рекомендаций американских, где показанием для столь значимого снижения холестерина с 2002 года остаётся риск нефатального инфаркта миокарда или сердечной смерти >20 %.
Примеры
- Пример № 1.
- Для уменьшения сердечно-сосудистого риска и риска онкологических заболеваний у некого господина Х имеется 100 у.е. По специальной шкале был рассчитан риск смерти от сердечно-сосудистого заболевания у господина Х в ближайшие 10 лет. Он составил 8 %. А риск умереть от онкологического заболевания был оценён на 4 %. В наличии имеются два эффективных профилактических вмешательства. Вмешательство А уменьшает риск смерти от сердечно-сосудистого события на 25 % относительно имеющегося абсолютного риска. Вмешательство Б уменьшает риск смерти от онкологического заболевания на 75 % относительно имеющегося абсолютного риска. Каждое вмешательство стоит 100 у.е. Из-за ограниченности средств господин X должен выбрать одно из этих вмешательств. Если он выберет вмешательство А, он снизит риск смерти от сердечно-сосудистого заболевания на четверть от того риска, который у него был, то есть на 2 %. Если он выберет вмешательство Б, то снизит риск смерти от онкологического заболевания на три четверти от того риска, который у него был в начале, то есть на 3 %. Эта оценка показывает, что инвестиция во вмешательство Б является более эффективной, чем во вмешательство А. На данном примере видно, что оценка сердечно-сосудистого риска у данного конкретного человека позволила выбрать наиболее оптимальный способ профилактики. Хотя существует известный и эффективный способ профилактики смерти от сердечно-сосудистых заболеваний, у господина Х вложение ограниченных ресурсов в этот метод не является наиболее эффективным в профилактике смерти от любой причины.
- Пример № 2.
- В продаже имеется эффективное лекарство, которое препятствует свёртыванию крови и поэтому уменьшает риск образования тромбов и при постоянном приёме снижает риск нефатального инфаркта миокарда и сердечной смерти на 40 % относительно имеющегося риска. Но при этом данное лекарство даёт абсолютное увеличение риска тяжёлого кровотечения из желудочно-кишечного тракта и смерти от этого кровотечения на 5 % в ближайшие 10 лет. По Фрамингемской шкале риск нефатального инфаркта миокарда или сердечной смерти в ближайшие 10 лет у господин Y составил 10 %, а у господина Z — 20 %. Таким образом, данное лекарство может снизить риск у господина Y на 4 % и у господина Z на 8 %. Риск кровотечения и смерти от кровотечения у обоих возрастёт на 5 %. У господина Y вероятность развития тяжёлого осложнения от приёма лекарства больше снижения сердечно-сосудистого риска, а у господина Z — меньше. Поэтому господин Y от данного лекарства получит больше вреда, чем пользы, а у господина Z это лекарство окажется оптимальным способом профилактики.
medviki.com
Как проверить собственный сердечно-сосудистый риск и добиться снижения вероятности болезней сосудов и сердца
обновление от сентября 2018 г.
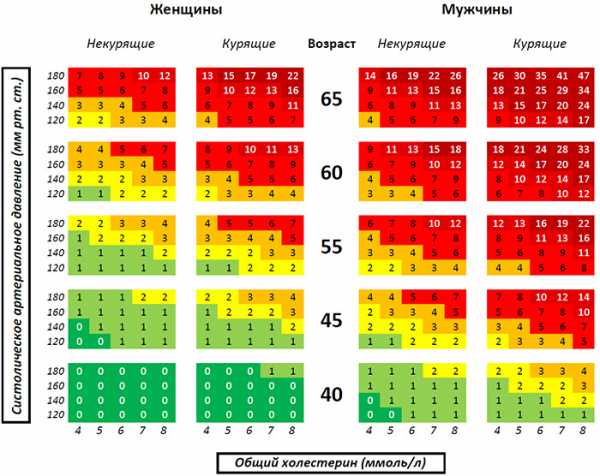
Способ определения сердечно-сосудистого риска
Оценку риска можно провести по представленной таблице. Таблица предназначена для определения десятилетнего риска фатальных кардиоваскулярных событий (т.е. гибели от таких болезней сердечно-сосудистой системы, как инфаркт, инсульт и их осложнений).
Определение сердечно-сосудистого риска основано на следующих базовых параметрах (факторах риска): возраст, пол, табакокурение, систолическое артериальное давление, показатель холестерина (общего). Эта таблица разработана для определения вероятности заболевания у людей не имеющих явной ишемической болезни сердца, сахарного диабета, хронической болезни почек. Те же, кто имеет эти болезни, уже принадлежат к группе повышенного риска сердечных и сосудистых осложнений. В связи с эти целесообразно и и исключение/определение наличия диабета. Об этом читайте в нашей статье «Ранняя диагностика сахарного диабета 2 типа»
Использование таблицы для определения риска сердечно-сосудистого заболевания
Чтобы узнать величину сердечно-сосудистого риска, найдите квадратик, который соответствует Вашему полу, возрасту, отношению к курению, систолическому давлению и уровню холестерина. Число в квадратике – это вероятность смерти в последующие 10 лет от болезни сердца и сосудов в процентах. Т.е., если процент равен десяти, то из ста человек, имеющих такой же процент риска, десять умрут в ближайшие десять лет.
Расчет риска при помощи специальной программы — калькулятора
Для определения сердечно-сосудистого риска можно использовать программу HeartScore ® Risk Calculator
| При расчете сердечно-сосудистого риска используется уровень систолического артериального давления. Достаточно ли измерить его однократно? Нет. Сиюминутный показатель является случайной величиной, что может существенно воздействовать на точность расчета. Лучше использовать т.н. кумулятивный показатель, т.е. среднююю величину за достаточно длительное время. Для этого показатели измеренного давления необходимо записывать. В исследовании, выполненном в Feinberg School of Medicine (Чикаго, США) и опубликованном в журнале JAMA Cardiology в сентябре 2018 г. исследователи обнаружили 12% повышение точности прогноза при использовании кумулятивного показателя. |
Определение риска у молодых людей
Как вы, конечно, заметили определение риска по приведенной выше таблице начинается с возраста 40 лет. Значит ли это, что у более молодых людей риск сердечно-сосудистых катастроф отсутствует? Конечно нет. В кардиологических отделениях можно встретить пациентов в возрасте 30+ и даже 20+ лет, уже перенесших инфаркт миокарда. Тем не менее число их невелико и составление специальных таблиц для молодежи не имеет практического смысла.
Необходимо знать, что и у молодых людей сахарный диабет, хроническая болезнь почек, повышенное артериальное давление, курение, гиподинамия повышают риск. Правильное лечение этих болезней и исключение факторов риска – путь к его снижению.
Соотношение рисков у молодых людей приведено в таблице
Достигнув сорокалетнего возраста, человек имеющий множественные неблагоприятные факторы может попасть сразу в категорию высокого риска по основной таблице.
Семейное (наследственное) повышение холестерина
Важную роль в увеличении сердечно-сосудистого риска играет наследственность. Смерть от инфаркта миокарда или инсульта близких родственников в относительно молодом возрасте (менее 55 лет для мужчин и менее 60 лет для женщин) или развитие у них явных признаков атеросклероза является поводом для обследования. Цель обследования – установление наличия или отсутствия семейной гиперхолестеринемии (повышения холестерина, обусловленного генетическими причинами и передаваемого по наследству). На первом этапе исследуется содержание липопротеидов низкой плотности в крови и если они повышены более 5 ммоль/л у взрослых и более 4 ммоль/л у детей проводится генетическое исследование. Подтвержденный диагноз семейной гиперхолестеринемии требует проведения активного лечения статинами в сочетании с эзитимибом (препаратом препятствующим всасыванию холестерина в желудочно-кишечном тракте).
Снижение риска заболеваний сосудов и сердца
Используемые для оценки факторы, делятся на модифицируемые (которые можно изменить) и немодифицируемые. К немодифицируемым относятся возраст и пол, на остальные можно воздействовать путем влияния на образ жизни, лечения. Такое воздействие позволит достичь существенного снижения риска заболеваний сосудов и сердца.
Если вы имеете модифицируемые факторы риска сердчно-сосудистого заболевания, то попробуйте определить, каким будет ваш прогноз, если вы от них избавитесь. И, конечно, сразу же займитесь снижением риска.
К факторам риска атеросклероза (а, следовательно, и коронарной болезни сердца) среди перечисленных относятся некоторые заболевания и состояния, которые необходимо своевременно выявлять и лечить.
Точность определения риска инфаркта может быть достигнута при совместном использовании коронарной компьютерной томографии с определением коронарного кальциевого индекса.
ESC/EAS/HeartScore 2016
Наш комментарий:
На вероятность развития инфаркта и инсульта может влиять даже место проживания и продолжительность рабочего дня. Конечно, влиять на эти факторы трудно, но возможно. Снижение вредного воздействия окружающей среды (в том числе и социальной) — существенный задел для снижения риска заболеваний сосудов и сердца.
Обсудить материал или задать вопросы на Facebook.
Добавить комментарий или задать вопрос
www.5u5.ru
Риск сердечно сосудистых заболеваний и осложнений
При диагностики артериальной гипертензии после правильного измерения артериального давления нужно для конкретизации диагноза нужно определить риск сердечно-сосудистых осложнений (риск ССО). Риск отражает вероятность, выряженную в процентном соотношении, смерть от сердечно-сосудистых осложнений (инфаркт, инсульт) в течение последующих 10 лет. Например, риск 10% будет говорить о том, что в течение 10 лет человек может умереть от осложнений артериальной гипертензии в 10% случаев. То есть представив 100 пациентов с одинаковым риском мы можем сказать, что в течение 10 лет 10 из них умрут.
Стратификация рисков представлена следующим образом
- Низкий риск менее 1% (Риск 1)
- Средний риск от 1% до 5% (Риск 2)
- Высокий риск от 5% до 10% (Риск 3)
- Очень высокий риск более 10% (Риск 4)
На прогноз при артериальной гипертензии и уровень риска влияет множество факторов. Они подразделяются на факторы риска, поражение органов мишеней (ПОМ), наличие сахарного диабета и уже имеющиеся сердечно-сосудистые заболевания.
К фактором риска относится:
- Мужской пол
- Возраст старше 55 лет у мужчин и старше 65 лет у женщин
- Курение
- Дислипидемия, которая подразумевает отклонение от нормы хотя бы одного показателя: общий холестерин >4,9 ммоль/л, ЛПНП >3 ммоль/л, ЛПВП <1,0 ммоль/л у мужчин и <1,2ммоль/л у женщин, триглицериды > 1,7ммоль/л.
- Глюкоза плазмы натощак 5,6-6,9 или нарушение толерантности к глюкозе
- Ожирение (ИМТ более 30кг/м2)
- Абдоминальное ожирение (окружность талии >88 см у женщин и >102 см у мужичин)
- Наличие в семье раннего развития сердечно-сосудистых заболевания (у мужчин младше 55 лет, у женщин младше 65 лет).
Наиболее значимые факторы и их взаимодействие на увеличение риска
Наличие бессимптомного поражения органов мишеней
A. Сердце и сосуды:
- Пульсовое давление более 60 мм.рт.ст. у лиц пожилого и старческого возраста
- ЭКГ признаки гипертрофии левого желудочка
- ЭХОКГ признаки гипертрофии левого желудочка
- Утолщение стенки сонных артерий (комплекс интима-медиа более 0,9 мм) или визуализированная бляшка.
- Скорость каротидно-феморальной пульсовой волны более 10 м/сек
- Лодыжечно-плечевой индекс менее 0,9
Б. Поражение почек:
- Скорость клубочковой фильтрации в диапазоне 30-60 мл/мин/1,73м3
- Микроальбуминурия в количестве 30-300 мг белка в сутки
- Соотношение альбумина к креатинину 30-300мг/г; 3,4-34 мг/моль
В. Наличие доказанного сахарного диабета
- Глюкоза плазмы натощак более 7 ммоль/л при двух измерениях подряд или гликированный гемоглобин более 7%.
- Глюкоза после нагрузки более 11,0 ммоль/л.
Уже имеющиеся сердечно-сосудистые заболевания
- Цереброваскулярная болезнь:
- ишемический инсульт
- кровоизлияние в мозг
- транзиторная ишемическая атака
- Ишемическая болезнь сердца:
- Сердечная недостаточность (в том числе с сохраненной фракцией выброса)
- Поражение периферических артерий с клиническими проявлениями
- Хроническая болезнь почек:
- СКФ менее 30 мл/мин/1,73м3
- протеинурия более 3 г в сутки
- Тяжелое поражение сетчатки глаза:
- кровоизлияния или экссудаты
- отек соска зрительного нерва
Чтобы определить риск для конкретного пациента нужно исследовать, что именно из вышеперечисленного есть у него и сопоставить с степенью повышения артериального давления. Для удобства используйте специальную таблицу.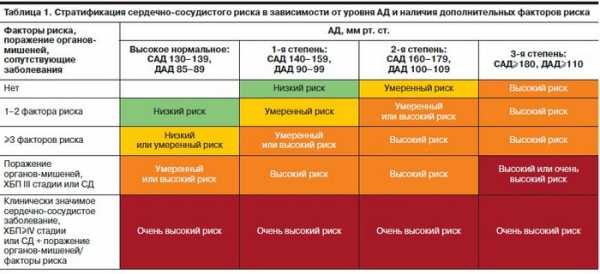
Если у пациента будут только факторы риска, то при низкой степени артериальной гипертензии риск смерти от сердечно-сосудистых осложнений тоже будет меньше. Даже если у пациента не будет факторов риска, но буду поражения органов мишеней или, что еще хуже, уже сформировавшиеся сердечно-сосудистые заболевания, то риск сердечно-сосудистых осложнений будет высокий даже при нормальном артериальном давлении. Например, только наличие одного сахарного диабета дает пациенту как минимум сразу средний риск. А при наличие хотя бы одного имеющегося из перечня сердечно-сосудистого заболевания автоматом перемещает всех в разряд очень высокого риска независимо от степени артериальной гипертензии.
Риск развития сахарного диабета можно расcчитать с помощью опросника FINDRISK.
Самое интересное
558bessudnov.com
Группа риска при сердечно-сосудистых заболеваниях
От ССЗ не застрахован никто: плохая экология, вредные условия труда, постоянный стресс, генетическая предрасположенность, злоупотребление алкоголем и курение, неправильное питание и т.д. Первая группа риска состоит из тех, кто уже проходит лечение болезни, связанной с нарушениями в работе сердечно-сосудистой системы. Для таких пациентов профилактика важна не только в целях выздоровления. В случаях диагностированного ССЗ рекомендации по изменениям образа жизни помогают избежать дальнейшего проявления симптомов болезни и развития опасных патологий.
Для группы с высоким риском серьезных осложнений со стороны сердечно-сосудистой системы необходимо в обязательном порядке:
- соблюдать сбалансированную диету
- отказаться от вредных привычек
- избавиться от лишнего веса (для людей с высоких индексом массы тела)
- снизить показатели артериального давления и общей концентрации холестерина в крови
Также важна умеренная физическая активность, позволяющая давать на сердечную мышцу достаточную нагрузку для повышения ее адаптивных качеств.
Еще одна группа с высоким риском приобретения сердечно-сосудистых заболеваний состоит из больных, страдающих от сахарного диабета. Также нельзя забывать о повышении вероятности проявления ССЗ с возрастом. Как правило, заболевания сердца лечат с помощью приема медикаментов, реабилитационной физкультуры, диеты и нескольких определенных процедур.
Витамины для профилактики сердечно-сосудистых заболеваний
Даже если ваша группа риска сердечно-сосудистых заболеваний входит в условно безопасную зону – отсутствуют симптомы, вредные привычки, небольшой возраст, низкий уровень ЛПВП (липопротеин высокой плотности) и нормальный индекс тела – это еще не значит, что можно обойтись без сбалансированного рациона. В организме человека постоянно происходят метаболические процессы и для них необходимо достаточное количество самых разнообразных веществ. Так, необходимые витамины при сердечно-сосудистых заболеваниях (например, ИБС) – это аскорбиновая кислота, В1, В2, В6 и В12 в комплексе с фолиевой кислотой, а также ниацин, ретиноиды, коэнзим Q10 и фитосоединения.
Продукты питания для профилактики сердечно-сосудистых заболеваний
Но принимать витамины для профилактики сердечно-сосудистых заболеваний без соответствующей диеты – это не самое лучшее решение. Особенно это касается достаточного потребления полиненасыщенных жирных кислот. Среди продуктов их наилучшими источниками являются рыба, орехи и льняное масло. Дополнительно дневной рацион стоит обогатить овощами и фруктами с минимально возможной обработкой. Наилучшими помощниками в профилактике ССЗ станет тыква, чеснок, брокколи, земляника и гранат. В то же время нужно избегать излишнего употребления сахара, соли, жаренных и рафинированных блюд.
medaboutme.ru
Факторы риска заболевания сердечно-сосудистой системы.
Быстрое изменение в ХХ веке образа жизни, связанное с индустриализацией, урбанизацией и механизацией, во многом способствовало тому, что заболевания сердечно-сосудистой системы стали массовым явлением среди населения экономически развитых стран.Современные принципы профилактики сердечно-сосудистых заболеваний основаны на борьбе с факторами риска. Проведенные в нашей стране и за рубежом крупные профилактические программы показали, что это возможно, и снижение смертности от сердечно-сосудистых заболеваний, наблюдается в последние годы в некоторых странах, лучшее тому доказательство. Следует особо подчеркнуть, что некоторые из указанных факторов риска являются общими для целого ряда заболеваний.
Основные привычки образа жизни закладываются в детском и юношеском возрасте, поэтому особенно актуальным становится обучение детей здоровому образу жизни, чтобы предупредить развитие у них привычек, являющихся факторами риска сердечно-сосудистых заболеваний (курение, переедание и другие).
Итак, факторы риска.
Курение.
Родиной табака считают Южную Америку. В табаке содержится алкалоид никотин. Никотин повышает кровяное давление, сужает мелкие сосуды, учащает дыхание. Вдыхание дыма, содержащего продукты сгорания табака уменьшает содержание кислорода в артериальной крови.
Во второй половине ХХ века курение сигарет стало распространенной привычкой. Наблюдения в течение 6 лет за смертностью мужчин 45-49-летнего возраста показало, что общая смертность регулярно куривших была в 2,7 раза выше, чем некурящих. По данным американских ученых, в США курение сигарет способствует
ежегодно 325 тыс. преждевременных смертей.
Никотин и окись углерода (угарный газ), видимо, являются основными повреждающими факторами. Сигаретный дым содержит до 26% окиси углерода, которая, попадая в кровь, связывается с гемоглобином (основной переносчик кислорода), нарушая тем самым способность транспортировать кислород к тканям.
Вред курения настолько значителен, что в последние годы введены меры, направленные против курения: запрещены продажа табачных изделий детям, курение в общественных местах и транспорте и т.д.
Психологические факторы.
Этим фактором всегда придавали и придают большое значение в развитии сердечно-сосудистых заболеваний. За последние годы тщательному изучению подверглись особенности поведения людей. Был выделен тип поведения людей (тип А*)
«Тип А» поведения представляет собой эмоционально двигательный комплекс, наблюдающихся у людей, вовлеченных в бесконечные попытки сделать все больше за все меньшее время. У этих людей нередко появляются элементы «свободно проявляющейся» враждебности, легко возникающей по малейшему поводу. У лиц с особенностями поведения типа А* отмечены определенные симптомы.
Эти люди часто одновременно выполняют несколько дел (читают во время бритья, еды и т.д.), во время беседы они также думают и о других делах, не уделяя всего внимания собеседнику. Они быстро ходят и едят. Убедить таких людей изменить свой образ жизни, очень трудно по нескольким причинам: Они обычно гордятся своим поведением и считают, что успех в работе и обществе, которого они достигли, связан с подобным типом поведения.
Лица, с поведением типа А*, обычно являются прагматиками, и им трудно понять, как их поведение может привести к болезни сердца. В большинстве случаев это энергичные, много работающие люди, приносящие
огромную пользу обществу. И задача состоит в том, чтобы убедить их приобрести такие привычки, которые будут противодействовать неблагоприятному влиянию особенностей их поведения на здоровье.
Подобное поведение зачастую приводит к нездоровому образу жизни, стрессам — все это сказывается на сердечно-сосудистой системе.
Избыточная масса тела.
В большинстве экономически развитых стран избыточная масса тела стала распространенным явлением и представляет серьезную проблему для здравоохранения. Причину этого в большинстве случаев видят в несоответствии между поступлением с пищей большого количества калорий и малыми энергозатратами вследствие малоподвижного образа жизни.
Связь между избыточной массой тела и риском развития сердечно-сосудистой системы довольно сложная, т.к., являлась самостоятельным фактором риска.
Избыточная масса тела привлекает большое внимание с тем, что она поддается коррекции без использования каких-либо лекарственных препаратов. Определение нормальной массой тела, т.к. для этих целей нет единых критериев.
Уменьшение избыточной массы тела и ее поддержание на нормальном уровне задача довольно трудная. Контролируя свою массу тела, надо следить за количеством и составом пищи и за вашей физической активностью, Питание должно быть сбалансированным, однако пища должна быть низкокалорийной.
Повышенный уровень холестерина в крови.
Холестерин циркулирует в крови в составе жиробелковых частиц- липопротеинов.
Определенный уровень холестерина в крови поддерживается за счет холестерина, поступающего с пищевыми продуктами, и синтез его в организме. Выделяемая в практической деятельности граница нормального уровня холестерина в крови является условной. Нормальным считается содержание в крови холестерина до 6,72 ммоль/л(260 мг%). Более низкие показатели уровня холестерина в крови, 5,17 ммоль/л (200 мг%) и ниже – менее опасны.
Повышенный уровень холестерина в крови встречается довольно часто. Уровень холестерина в крови 6,72 ммоль/л (260 мг%) и выше у мужчин 40-59 лет встречается в 25,9 % случаев.
Это является сильным фактором для развития сердечно-сосудистых заболеваний, исходящих из-за отложений холестерина на внутренних стенках сосудов, и — как следствие, повышения артериального давления и риска инфаркта.
is-med.com
Атеросклероз и заболевания сердечно-сосудистой системы
Атеросклероз представляет собой естественный процесс, при котором происходят возрастные изменения сосудов (артерий). Прогрессирование атеросклероза ведет к необратимым изменениям артерий различной локализации и калибра за счет отложения атеросклеротических масс в сосудистой стенке, уплотнения стенок сосудов и сужения их просвета вплоть до полной закупорки тромбами со значительным умением на этом фоне поступления питательных веществ и кислорода к пораженному органу, а также вывода продуктов жизнедеятельности.
Проявления атеросклероза многообразны и зависят от скорости его развития, локализации преимущественного поражения сосудов, тяжести течения, наследственной предрасположенности, образа жизни. На фоне атеросклеротических изменений сосудов могут развиваться сосудистые заболевания головного мозга и/или конечностей, ишемическая болезнь сердца (ИБС). К наиболее опасным осложнениям атеросклероза относят такие сердечно-сосудистые заболевания (события), как инфаркт миокарда, ишемический или геморрагический инсульт , гангрену конечности.
Для оценки риска сердечно-сосудистых событий, с целью профилактики подобных осложнений используется оценочная шкалы, которая была создана в 2003 году совместно с Европейским кардиологическим и атеросклеротическим обществом и Американским обществом кардиологов. В основу этой шкалы, учитывающей шесть факторов риска, легли пять основных наблюдений:
- Сердечно сосудистые события являются одними из первых причин внезапной смерти или длительной нетрудоспособности у мужчин среднего возраста (до 55 лет).
- При сердечно-сосудистых событиях врачи часто не успевают оказать неотложную помощь или она неэффективна.
- В основе сердечно-сосудистых заболеваний лежит атеросклероз, который протекает длительно и бессимптомно.
- Основные факторы, способствующие развитию сердечно-сосудистых заболеваний, тесно связаны с образом жизни и, как следствие этого, на них можно повлиять.
- Уменьшение количества факторов риска значительно снижает смертность и клиническую выраженность сердечно-сосудистых заболеваний.
Факторы риска
- Пол. Мужчины имеют в три раза более высокий риск развития сердечно-сосудистых заболеваний, нежели женщины (общий риск в популяции сравнивается к 75 годам).
- Возраст. В группы, имеющие риск развития сердечно-сосудистых заболеваний включены мужчины после 40 лет и женщины после наступления менопаузы (в среднем с 50 лет).
- Употребление никотина во много раз увеличивает риск заболеваний сердечно-сосудистой системы, в связи с чем, мужчинам после 40 лет рекомендуется бросить курить.
- Артериальное давление. В норме величина систолического (верхнего) артериальное давление не должна превышать 140 мм.рт.ст., диастолического (нижнего) артериальное давление (АД) — 90 мм.рт.ст.. При нарушениях углеводного и липидного обменов (сахарный диабет, метаболический синдром), а также при высоком общем риске заболеваний сердечно-сосудистой системы принято считать нормальным систолическое АД, не превышающее 130 мм.рт.ст., диастолическое АД — 80 мм.рт.ст.
- Общий холестерин (ОХ). Холестерин – это жироподобное вещество, входящее в состав клеточных мембран; является предшественником многих гормонов. Большая часть холестерина образуется в печени, незначительная его часть поступает с пищей. В крови холестерин «передвигается» в связанном виде при помощи белков–переносчиков, которые обладают разной плотность и разными свойствами. Липопротеиды низкой и очень низкой плотности (ЛПНП и ЛПОНП) приносят холестерин в сосудистую стенку, участвуя, таким образом, в формировании атеросклеротических бляшек и в развитии атеросклероза. Липопротеиды высокой плотности (ЛПВП) выводят холестерин из сосудистой стенки, препятствуя развитию атеросклероза. Критическая величина общего холестерина в крови не должна превышать 5 ммоль/л ( л), а для ЛПНП — 2,5 ммоль/л ( л).
- Соотношение ЛПВП и ЛПОНП. Среди основных прогностических факторов ССС, прежде всего, выделяют индекс атерогенности -соотношение «хорошего» и «плохого» холестерина (ЛПВП/ЛПОНП – N (40 мг/дл), для женщин – не менее 1,3 ммоль/л (50 мг/дл).
Диагностика состояния сердечно-сосудистой системы
- Определение общего холестерина, липопротеидов низкой и очень низкой, а также высокой плотности.
- Определение уровня сахара в крови натощак; при необходимости проведение стандартного глюкозозолерантного теста (СГТТ) для выявления возможных нарушений углеводного обмена.
- Определение в крови уровня триглицеридов.
- Снятие ЭКГ, проведение по показаниям стресс эхо ( эхокардиография с физической нагрузкой).
- Суточный мониторинг артериального давления.
Снижение риска развития заболеваний сердечно-сосудистой системы
- Прекращение курения.
- Соблюдение диеты. Ограничение приёма жирных молочных продуктов, продуктов, содержащих животные жиры, рафинированные углеводы. Рекомендуются принимать больше фруктов, овощей, изделий из муки грубого помола, морепродуктов. Диета должна составляться индивидуально, с учётом возраста, образа жизни, индивидуальной потребности в жирах, белках и углеводах.
- Регулярная физическая активность. Рекомендуется дозированная физическая нагрузка по 30-45 минут (4-5 раз в неделю) с частотой пульса, не превышающего 60-75% от максимально допустимого. Нагрузка подбирается индивидуально тренером.
- Коррекция избыточной массы тела. Подбирается индивидуальная диета, устанавливается необходимая физическая активность. Возможно лечение препаратами, контролирующими аппетит или всасывание жира в кишечнике. Для достижения стойкого положительного результата необходимо дополнительное обследование с целью выявления причин нарушения жирового обмена.
- Коррекция артериального давления (АД). В первую очередь устанавливается первопричина артериальной гипертензии. С учетом выявленных нарушений и степени риска сердечно-сосудистых состояний подбираются в индивидуальном порядке лекарственные препараты, составляется комплекс лечебно-оздоровительных и профилактических мероприятий.
- Коррекция липидного профиля. Снижение уровня общего холестерина, ЛПНП и ЛПОНП, а также повышение содержание ЛПВП в крови за счет диеты (увеличение приема продуктов богатых клетчаткой), лекарственной терапии.
Таким образом, для профилактики и своевременного выявления заболеваний сердечно-сосудистой системы необходимо комплексное обследование общего состояния здоровья, с последующей коррекцией выявленных нарушений в рамках специально составленных программ.
Запись к специалистам по телефону единого колл-центра: +7(495)636-29-46 (м. «Щукинская» и «Улица 1905 года»). Вы можете также записаться на прием к кардиологу на нашем сайте, мы Вам перезвоним!
www.art-med.ru