Артрит суставов: характерные симптомы заболевания
Какие виды артритов бывают?
В этой статье рассказывается о разных видах артритов, указаны причины их возникновения. Описаны проявления разных артритов, методы их диагностики и лечения.
Если в сочленении развивается острый или хронический воспалительный процесс, это состояние называется артрит суставов. Патология может формироваться в разных местах и под влиянием многих причин. Соответственно, будут различаться и симптомы, и методы лечения.
Содержание статьи
Суть патологии
Артрит — заболевание суставов, заключающееся в развитии острого воспаления, которое в ряде случаев может переходить в хроническое. В результате деформируются внутренние структуры с развитием неподвижности сустава.
Поражаться при этом могут любые суставы вне зависимости от их размеров и локализации. Симптоматика будет зависеть от причины артрита.
Разновидности артритов и их причины
Артриты классифицируют в зависимости от причинного фактора.
Ревматоидный артрит
Аутоиммунные болезни суставов — ревматоидный артрит характеризуется хроническим аутоиммунным воспалением, поражающим периферические сочленения и приводящим к их деформации.
Частота заболеваемости ревматоидным артритом — от 0,6 до 1,3% населения. У женщин патология встречается в несколько раз чаще. Инвалидность в первые пять лет от начала заболевания наступает у 50% больных.
Кроме поражения суставов, наблюдаются патологические изменения в сердце и почках. Причины заболевания на сегодняшний день точно не установлены.
Существует несколько теорий, объясняющих возникновение аутоиммунного воспаления:
- влияние вируса Эпштейн-Барра, лимфотропного Т-клеточного вируса, парвовируса В19;
- генетическая предрасположенность;
- перенесенная стрептококковая инфекция — ангина, скарлатина, тонзиллит, рожистое воспаление.
Возможно, существуют и другие причины, которые до сих пор не выявлены.

Причины ревматоидного артрита до сих пор не изучены
Реактивный артрит
Это патология не самостоятельная, а являющаяся проявлением инфекционного процесса. Наблюдается в основном у молодых людей, чаще мужского пола.
Инфекционный процесс, проявляющийся артритом, может быть вызван следующими микроорганизмами:
- иерсинии, сальмонеллы, шигеллы — кишечная группа;
- хламидии, уреаплазмы — урогенитальная группа.
Указанные микробы при попадании их в организм вызывают ответную гиперреакцию. Развивается иммуннологическое воспаление.
Подагрический артрит
Заболевание связано с метаболическими нарушениями, а точнее, с неправильным обменом мочевой кислоты и отложением ее солей в суставах. Заболеваемость составляет примерно 12%. Патология чаще наблюдается у женщин.
Причинным фактором является повышение содержания уратов в плазме крови. Определенное значение имеет и генетическая предрасположенность.
Из крови соли мочевой кислоты попадают в суставную сумку и откладываются в ней в виде кристаллов. Это вызывает соответствующие симптомы.
Накоплению солей в организме способствует несколько факторов:
- недостаточность ферментов, разрушающих белок;
- питание с повышенным содержанием белковой пищи;
- заболевания почек;
- гипертоническая болезнь;
- вредные привычки, особенно злоупотребление алкоголем;
- постоянный приём некоторых лекарственных препаратов;
- расовая принадлежность.
Наличие этих факторов приводит к повышенному образованию мочевой кислоты и её солей. Такое количество не может полностью выводиться почками и начинает откладываться в тканях.
Клинические проявления
Симптоматика артритов имеет общие черты, характерные для воспалительного процесса. Кроме этого, для каждого вида патологии есть свои клинические особенности.
К общим признакам воспаления суставов относятся следующие:
- болевой синдром;
- отек и покраснение кожи;
- повышение локальной температуры;
- нарушение двигательной функции.
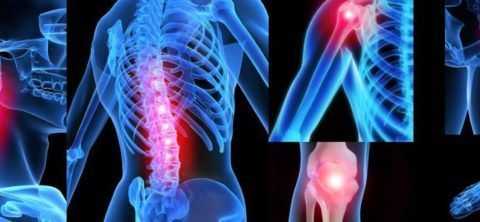
На фото представлен воспаленный сустав при артрите.

Артрит характеризуется ярким воспалительным процессом
Ревматоидный артрит
Первое проявление заболевания — суставной синдром при ревматоидном артрите.
Он представлен следующими симптомами:
- сначала появляются мышечные боли и затруднение движения;
- затем пациента начинает беспокоить боль в мелких сочленениях между фалангами пальцев, которая наиболее интенсивна по утрам, а к вечеру значительно ослабевает.
В начальной стадии заболевания суставной синдром может быть непродолжительным и полностью исчезает через некоторое время. Однако затем он возвращается, поражая уже большее количество суставов, а боли становятся значительно интенсивнее.
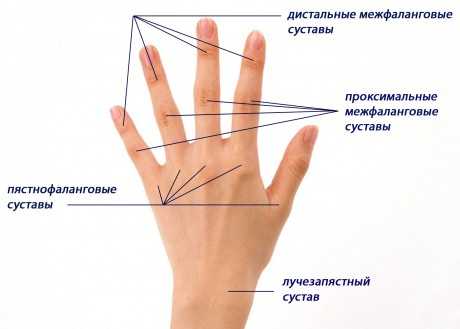
Какие суставы поражаются при ревматоидном артрите?
Наиболее типичная локализация поражения:
- пястно-фаланговые — между костями запястья и фалангами пальцев;
- межфаланговые — между фалангами пальцев кисти или стопы;
- плюсне-фаланговые — между костями плюсны на стопе и фалангами пальцев.
При прогрессировании заболевания поражение охватывает и крупные суставы. Сначала боль возникает только в момент движений, в дальнейшем пациенты жалуются на боли в покое.
Появляются и общие признаки воспалительного процесса в виде покраснения и припухлости кожи, затруднения движений. Характерным для ревматоидного артрита признаком является утренняя скованность. Если она продолжается более одного часа — это диагностический критерий заболевания.
Воспалительный процесс захватывает и структуры, окружающие сустав — синовиальная сумка, связки, мышцы. Характерно развитие мышечных контрактур, вследствие чего значительно ограничивается объём движений в пораженном суставе.
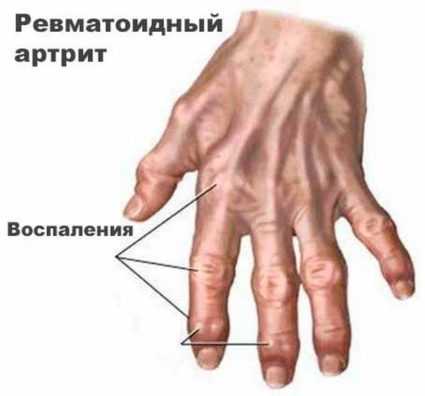
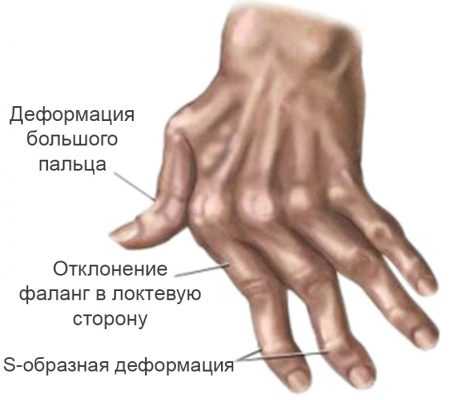
Развивается типичная деформация суставов при ревматоидном артрите:
- Девиации. Их возникновение обусловлено образованием угла между двумя смежными костями. Для ревматоидного артрита наиболее типична ульнарная девиация, при которой пальцы кисти отклоняются наружу. Рука пациента становится похожа на плавник моржа.
- Деформация. Развивается из-за воспалительных процессов в суставной сумке и прилежащих мышцах. Сустав увеличивается в размерах и выбухает.
- Анкилоз. Это тугоподвижность, а затем полное отсутствие движений. Формируется из-за разрушения хряща, между суставными поверхностями активируется сначала соединительная, а затем костная ткань.
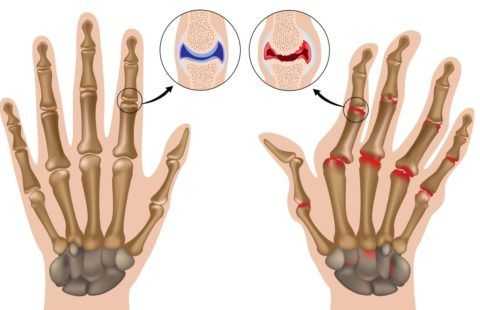
Типичное поражение при артрите
На последней стадии заболевания у пациента можно обнаружить четыре типичные суставные деформации:
- лебединая шея — это разгибательная контрактура пальцев кисти;
- паукообразные кисти — пальцы согнуты таким образом, что пациент не может коснуться стола ладонью;
- бутоньерка — сгибательная контрактура пальцев кисти;
- разворот коленных суставов внутрь или наружу.
Все эти изменения приводят к тому, что пациент становится не способным выполнять профессиональные и бытовые навыки. В области сухожилий часто формируются ревматоидные узелки, которые вызывают сильную боль при сгибании пальцев.
Артрит стопы также развивается раньше всего. Типичным проявлением будет артрит плюснефаланговых суставов стопы со второго по пятый палец. Быстро развивается их дефигурация и анкилозы. Перед этим отмечается гипермобильность суставов при артрите.
При поражении локтевого сустава формируется контрактура в полусогнутом положении, предплечье отведено в сторону. Если при этом ущемляется локтевой нерв, возникают болевой синдром и парестезии.
Артрит лицевого сустава чаще всего наблюдается в детском возрасте, у взрослых гораздо реже. Основной жалобой будет затруднение открывания рта из-за болевых ощущений.
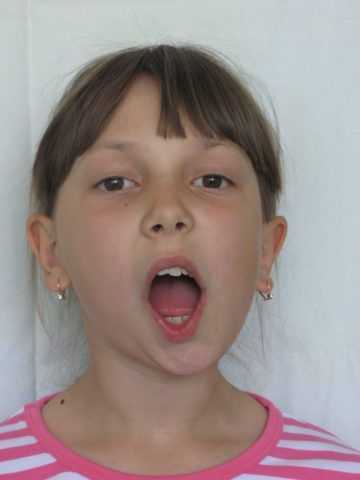
При артрите лицевого сустава будет затруднено открывание челюсти
Поражение плеча проявляется отеком и гиперемией кожи над ним. В этом случае часто развивается артрит суставной сумки. Итогом становится хронический вывих плеча.
Крайне редко наблюдается поражение тазобедренного сустава. При этом пациентов беспокоит выраженный болевой синдром, появляется смещение ноги кнутри.
Поражение коленных суставов проявляется выраженным болевым синдромом и деформацией. Пациенты стараются держать колену согнутыми — это облегчает боль. Со временем такое положение приводит к развитию анкилоза.
Полиартрит суставов позвоночника развивается редко, обычно на последних стадиях заболевания.
Патология может возникать и в детском возрасте — суставная форма ювенильного ревматоидного артрита. Характеризуется более выраженной симптоматикой и преобладанием общих проявлений.
Реактивный артрит
Проявления этого заболевания имеют четкую связь с существующей на данный момент или перенесенной инфекцией. После кишечной инфекции симптоматика поражения суставов развивается через три недели.
Суставной синдром при артрите инфекционного происхождения протекает в трёх вариантах:
- моноартрит — поражение одного крупного сочленения;
- олигоартрит — поражается не более трёх суставов одновременно;
- множественная болезнь — полиартрит.
Начинается заболевание остро, с поражения нижних конечностей. Реже в патологический процесс вовлекаются мелкие суставы кистей. Характерны все признаки воспалительного процесса.
После урогенитальной инфекции поражение суставов развивается через 1-1,5 месяца. Как правило, страдают крупные суставы нижних конечностей — коленные и голеностопные. Артрит бедренного сустава развивается редко.
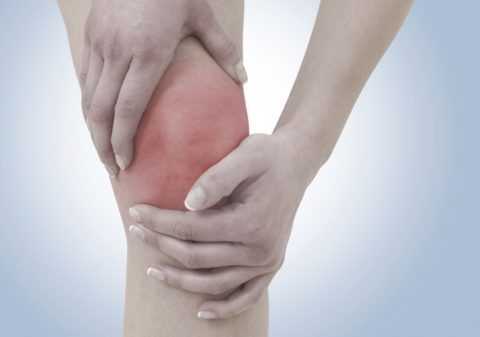
При реактивном артрите чаще всего поражается колено
Прогрессирование заболевания приводит к множественному поражению суставов. Часто страдают пальцы стоп с образованием сосискообразной деформации. Кожа вокруг них приобретает синюшно-красный оттенок.
Когда развивается артрит подтаранного сустава, пациенты будут предъявлять жалобы на боли в пяточной области. При длительном течении заболевания может сформироваться плоскостопие.
Артрит фасеточных суставов развивается при вовлечении в воспалительный процесс позвоночника.
Подагрический артрит
Начало заболевания всегда острое — это состояние называют подагрическим приступом. Начинается приступ как артрит 1 плюснефалангового сустава стопы. В нем возникает резчайшая боль, заставляющая пациента кричать. Он не находит себе места от боли. Возникает она обычно внезапно, среди ночного сна.
Кожа над суставом сильно отекает, становится горячей и блестящей. Поднимается местная и общая температура. Длительность приступа может составлять несколько часов.
По прошествии нескольких лет может развиваться артрит мелких суставов стопы. В клинической картине будет наблюдаться периодически обостряющая боль и отек при артрите мелких сочленений. Постепенно в патологический процесс вовлекается все большее количество суставов, в том числе и крупные — голеностопный, коленный, тазобедренный.
Заболевание переходит в хроническую форму и периодически обостряется.
Провокаторами возникновения приступов являются:
- употребление алкогольных напитков и белковой пищи;
- эмоциональные стрессы;
- большая физическая нагрузка;
- вирусные инфекции;
- ушибы и переломы;
- побочное действие некоторых лекарственных препаратов.
Многие пациенты заранее чувствуют приближение приступа. Характерно изменение настроения в виде тревожности, повышенной возбудимости. Появляются диспептические явления, гриппоподобное состояние.
Диагностические методы
Диагноз при артритах врач выставляет на основании следующих данных:
- жалобы пациента с динамикой их развития;
- клинический осмотр;
- лабораторные и инструментальные исследования.
При каждой разновидности артрита имеются свои диагностические критерии.
Ревматоидный артрит
Для постановки диагноза этого заболевания было определено семь критериев. Диагноз является достоверным, если у пациента имеются как минимум четыре из них, и наблюдаются они на протяжении не менее шести недель.
Таблица 1. Клинические критерии для постановки диагноза ревматоидного артрита:
| Критерий | Описание |
| Утренняя скованность | Продолжается не менее одного часа, длительность симптома около шести недель. |
| Поражение более чем трёх суставов | Признаки воспаления обнаруживаются в трёх сочленениях или более. |
| Поражение кистей | Воспаление какой-либо группы кистевых суставов. |
| Симметричное поражение | Поражение сочленений на симметричных участках тела. |
| Наличие ревматоидных узелков | Небольшие уплотнения под кожей разгибательных поверхностей конечностей. |
| Обнаружение в крови ревматоидного фактора | Выявление в сыворотке ревматоидного фактора в титре, превышающем допустимый. |
| Рентгенологические признаки воспаления | Типичные ревматоидные изменения суставов на рентгенограмме. |
Чем раньше будет диагностировано заболевание и начато лечение, тем благоприятнее прогноз. Однако ранняя диагностика ревматоидного артрита представляет собой определенные трудности. Это связано с неспецифичностью симптомов, малым количеством пораженных суставов, отсутствием специфических методов исследования.
На сегодняшний день наиболее точно подтвердить диагноз ревматоидного артрита помогает метод исследования антител к ЦЦП. Проводится этот анализ не всегда.
Обычно диагноз подтверждается комплексным обследованием:
- Анализ крови. Обнаруживается умеренное снижение эритроцитов и гемоглобина, незначительный лейкоцитоз. У некоторых пациентов может быть повышенное количество эозинофилов. Наибольшее диагностическое значение имеет такой показатель, как СОЭ. Чем выше его уровень, тем тяжелее артрит.
- В биохимическом анализе крови выявляют повышение СРБ. Этот белок принимает участие в формировании аутоиммунных воспалительных процессов.
- Ревматоидный фактор. Это комплекс специфических антител, вырабатываемых на синовиальную жидкость организма.
- Рентгенологическое исследование. При ревматоидном артрите выявляется остеопороз прилежащих костей, отечность мягких тканей вокруг сустава.
- Компьютерная и магнитно-резонансная томография. Эти методы позволяют выявить костные изменения намного раньше, чем рентгенография.
Подтверждение диагноза требует назначения специфического лечения.
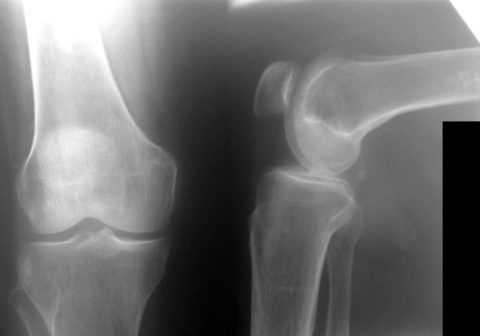
Подтверждается диагноз обычно рентгенологическим исследованием
Реактивный артрит
Диагностика в этом случае направлена на выявление поражения сустава и этиологического фактора.
Для этого пациенту проводится комплексное обследование:
- в крови обнаруживаются признаки воспаления;
- ревматоидный фактор и специфические антитела не выявляются;
- в мазках из мочеполовых путей можно выявить хламидий или уреаплазм;
- антитела к возбудителям выявляются в крови.
Изменения в суставе подтверждаются рентгенологически.
Подагрический артрит
Медицина диагностирует это заболевание с помощью рентгенологического метода. При этом выявляются специфические критерии:
- уплотнение мягких тканей вокруг сустава;
- костные структуры сустава видны очень чётко;
- имеются эрозивные изменения.
В крови во время приступа выявляется умеренный лейкоцитоз, повышение СОЭ. Характерным признаком является повышение содержания мочевой кислоты в сыворотке крови. Исследуют также синовиальную жидкость, где обнаруживают кристаллы уратов.
Способы лечения
Лечебные мероприятия при артрите будут зависеть от причины его возникновения.
Ревматоидный артрит
Лечение ревматоидного артрита направлено на достижение стойкой клинической ремиссии, замедление прогрессирования заболевания и отдаление инвалидизации пациента. Это достигается применением комплекса мероприятий.
Сразу после установления диагноза пациенту назначается базисная терапия, основанная на применении гормоносодержащих средств. Что такое базисная терапия и какие препараты для нее используются?
Таблица 2. Препараты первой линии для лечения ревматоидного артрита:
| Препарат | Фармакологическое действие | Инструкция по применению |
| НПВС — ацеклофенак (Аэртал) | Обладает противовоспалительным и обезболивающим действием. Имеет минимум побочных эффектов. | Назначают по одной таблетке в сутки. |
| ИПП — омепразол (Омез) | Защищает слизистую желудка от негативного влияния НПВС. | Принимают по одной таблетке 2-3 раза в день. |
| ГКС — преднизолон (Метипред) | Подавляет процесс аутоиммунного воспаления, устраняет отечность, уменьшает болевые ощущения. | Назначают по схеме с постепенным нарастанием дозы до рекомендуемой. Принимают в течение длительного времени. |
| Делагил | Подавляет воспалительный процесс за счёт угнетения циклооксигеназы. | Принимают по 2 таблетки в день в течение нескольких месяцев. |
| Метотрексат | Обладает цитостатическим действием, подавляет образование аутоантител и иммунных комплексов. | Назначают по 3-5 таблеток в неделю. |
Большая длительность приёма препаратов связана с тем, что они обладают накопительным эффектом и улучшение самочувствия начинается на третий месяц от лечения. Максимума действие препаратов достигает к шестому месяцу лечения.
Помимо приема препаратов внутрь требуется непосредственное воздействие на пораженные суставы.
Для этого назначается местная терапия:
- внутрисуставное введение гормональных препаратов — Дипроспан или Кеналог;
- аппликации на пораженный сустав Димексида;
- ультрафиолетовое облучение пораженных суставов;
- электрофорез с гидрокортизоном;
- парафиновые аппликации;
- массаж и гимнастика.
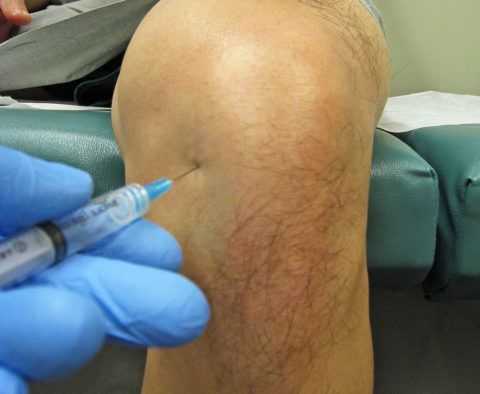
Лекарственные препараты можно вводить непосредственно в сустав
Чем натирать суставы при артрите? С этой целью используются мази и гели с содержанием диклофенака, ибупрофена, нимесулида. Цена этих средств не очень большая, поэтому можно чередовать мази для достижения лучшего эффекта.
Диета при ревматоидном артрите суставов имеет большое значение. Отмечается полезность вегетарианской и молочно-растительной диеты.
При развитии тяжёлых деформаций показано хирургическое лечение, заключающееся в проведении артропластики, артродеза, эндопротезирования суставов.
Реактивный артрит
В этом случае основное лечение — антибактериальное. Оно направлено на удаление возбудителя из организма. Лекарство от артрита суставов назначается врачом в зависимости от происхождения болезни. Длительность их применения составляет 4 недели.
Для симптоматического лечения назначаются лекарства из группы НПВС. Они помогают уменьшить явления воспалительного процесса и устранить болевые ощущения.
Препарат Вобэнзим используется в целях уменьшения воспаления, отечности, рассасывания спаечных процессов. Назначается на длительное время — до трех месяцев.
При тяжелой степени реактивного артрита показано использование глюкокортикоидов. Они назначаются по схеме на несколько месяцев. Таблетки от артрита суставов гормонального действия — Метипред.
Подагрический артрит
Диета при артрите суставов, связанном с подагрой, назначается человеку пожизненно. Она предполагает исключение всех продуктов, способных повысить содержание мочевой кислоты в тканях.
Что нельзя есть при артрите суставов подагрического происхождения:
- большое количество мясной пищи;
- грибы;
- жирная рыба;
- любые бульоны;
- бобовые культуры;
- щавель и шпинат;
- крепкий чай и кофе.
Рекомендуют употреблять в пищу хлебобулочные изделия, нежирную рыбу, любые молочные продукты, крупы, овощи и фрукты. Питание при артрите суставов должно быть дробным, обязательно присутствует минеральная вода.
Подробнее о питании при разных видах артрита рассказывает специалист в видео в этой статье. Для медикаментозного лечения подагрического артрита используется препарат колхицин. Его нужно принимать с осторожностью под контролем специалиста.
Для обезболивания назначают средства из группы НПВС – для приема внутрь и наружно. Выводить излишки мочевой кислоты из организма помогает препарат Аллопуринол.
Можно ли греть суставы при артрите? Согревающие процедуры проводят только в подострую стадию, когда нет явных признаков воспаления. Применяют ультрафиолетовое облучение пораженных участков, электрофорез.
Из других физиотерапевтических методик применяют:
- грязевые и парафиновые аппликации;
- ванны — йодобромные, сероводородные, радоновые.
В целом прогноз при подагрическом артрите достаточно благоприятный.
Профилактика артрита суставов заключается в соблюдении здорового образа жизни, правильного питания, адекватных физических нагрузок. Важно своевременное и адекватное лечение инфекционных заболеваний, патологий внутренних органов.
Артрит суставов — патология многообразная, с множеством причин и клинических проявлений. Некоторые из них протекают остро и заканчиваются полным выздоровлением, некоторые переходят в хроническую форму с периодическими обострениями. При любом виде артрита важно вовремя провести диагностику и начать соответствующее лечение.
vash-ortoped.com
Ревматоидный артрит — Болезни ревматологии
Ревматоидный артрит (РА) — хроническое (или подострое) заболевание, характеризующееся прогрессирующим симметричным воспалительным поражением суставов (полиартритом) и рядом системных внесуставных проявлений (что оправдывает применение термина «ревматоидная болезнь»). Заболеваемость РА составляет 1—2 % у женщин и встречается в 3—4 раза чаще, чем у мужчин; это различие менее выражено в детском и пожилом возрасте. Может начаться в любом возрасте, пик заболеваемости у женщин — 35—55 лет, у мужчин — 40—60 лет.Этиология и патогенез ревматоидного артрита
В происхождении РА обсуждается роль следующих факторов:1) иммунных нарушений с развитием аутоиммунных реакций к коллагену или IgG;
2) генетических факторов;
3) инфекционных агентов — бактерий, микоплазм, вирусов.
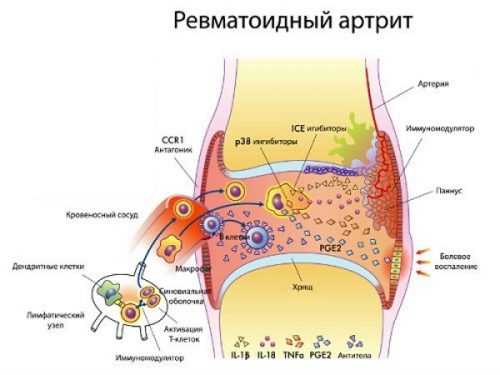
При РА выявляют многочисленные аутоантитела, в том числе ревматоидные факторы — антитела, чаще класса IgM, направленные против собственного IgG (эпитопов его Fc-фрагмента), антинуклеарные антитела, антитела к цитоплазматическим антигенам цитоскелета — виментину и кератину. Имеется дефект клеточного иммунитета (снижение числа Т-супрессоров). Синовиальная оболочка инфильтрирована лимфоцитами (в основном Т-хелперами) и плазматическими клетками, синовиальная жидкость содержит местно синтезированные иммуноглобулины (в том числе ревматоидные факторы), иммунные комплексы, лимфокины. Роль Т-лимфоцитов в патогенезе РА подтверждается снижением активности ревматоидного процесса после дренажа грудного лимфатического протока.и лейкофереза с удалением Т-лимфоцитов.Перечисленные нарушения позволяют предположить механизм возникновения повреждения тканей. Неизвестный чужеродный антиген, локализовавшийся в синовиальной оболочке, процессируется антиген-представляющими клетками (клетками синовиальной оболочки, макрофагами и др.) и вызывает местное образование антител, которое происходит интенсивно в условиях дефицита Т-супрессоров и избытка Т-хелперов. Антитела соединяются с антигеном, образуя иммунные комплексы, привлекают в синовиальную жидкость нейтрофилы и активируют систему комплемента. Нейтрофилы и макрофаги фагоцитируют иммунные комплексы и высвобождают химические медиаторы воспаления — лимфокины, лизосомальные ферменты, простагландины, лейкотриены, свободные кислородные радикалы. Продолжающееся воспаление стимулирует пролиферацию синовиальной оболочки, протеолитические ферменты и свободные радикалы разрушают хрящ и кости. Патогенез большинства внесуставных поражений связан с развитием иммунокомплексного васкулита.
Большое знfчение имеют генетические факторы, что доказано при исследовании частоты РА в семьях и у однояйцевых близнецов. Некоторые антигены главного комплекса гистосовместимости (HLA DR4 и HLA DW4) обнаруживают у больных РА значительно чаще, чем в популяции, другие (HLA DRW2) — реже.
Роль инфекционных агентов — бактерий, вирусов и других микроорганизмов — вполне возможна, но не доказана и нуждается в дальнейшем изучении. В различных экспериментальных моделях развитие артрита тесно связано с инфекцией, ревматоидные факторы наблюдаются при некоторых заболеваниях с доказанным персистированием иммунного стимула.
При РА в первую очередь развиваются воспаление и пролиферация синовиальной оболочки. Сначала отмечается инфильтрация мононуклеарами, затем синовиальные клетки пролиферируют, ворсинки гипертрофируются, по краю суставного хряща образуется опухолеподобная агрессивная грануляционная ткань, называемая паннусом. Паннус постепенно проникает в хрящ, разрушает его и заполняет полость сустава, впоследствии развивается фиброзный и костный анкилоз сустава.
Выявляют изменения в кровеносных сосудах (васкулиты), а также характерные подкожные (ревматоидные) узелки с участком некроза, окруженным макрофагами и фибробластами. Подобные образования наблюдаются также в плевре, перикарде и легких. Часто наблюдается гиперплазия лимфатических узлов. Могут быть выявлены изменения внутренних органов—сердца (кардит), легких и плевры (хроническая интерстициальная пневмония, плеврит), почек (нефрит, амилоидоз) и др.
Клиника ревматоидного артрита
Начало болезни может быть различным, однако наиболее характерно постепенное появление боли и тугоподвижности в суставах кистей рук и стоп, с последующим развитием симметричного периферического полиартрита. Чаще поражаются проксимальные межфаланговые, пястно-фаланговые, плюснефаланговые, а также лучезапястные суставы. Реже наблюдается поражение одного сустава, например коленного, или рецидивирование артрита. У 15—20% больных заболевание начинается остро — иногда после психической травмы или простуды — с резких болей в суставах и лихорадки. Иногда первыми симптомами являются слабость, недомогание или утренняя скованность. Иногда суставному синдрому предшествует лихорадка с ознобами, сопровождающаяся лимфаденопатией, серозитами и др.При РА поражаются все суставы, кроме грудного и поясничного отдела позвоночника. У 50 % больных поражаются тазобедренные суставы (редко в начале болезни, но обычно в первые годы).Боль в суставах сильнее утром при пробуждении, потом уменьшается и снова ус
иливается ночью, приводя к нарушению сна. Характерна утренняя скованность движений во всех суставах; при активном РА скованность может сохраняться в течение многих часов после пробуждения.Пораженные суставы отечны, часто теплые, цвет кожи обычно не меняется. Отек мягкий, обусловлен выпотом и пролиферацией синовиальной оболочки. Движения в воспалительных суставах болезненны и ограничены в объеме. Характерна атрофия мышц.
Чаще поражаются суставы рук — пястно-фаланговые, проксимальные межфаланговые и лучезапястные. Поражение дистальных межфаланговых суставов не характерно. Пальцы рано становятся веретенообразными, пястно-фаланговые суставы и запястье опухают. Тендосиновиты в запястьях могут вызвать синдром запястного канала из-за сдавления срединного нерва. Позже, по мере прогрессирования болезни, наблюдаются ослабление капсулы сустава, разрывы сухожилий, мышечная атрофия. Эти изменения могут вызывать характерные деформации, ульнарную девиацию (латеральное отклонение пальцев), «лебединую шею» (сгибательная контрактура дистального и переразгибание проксимального межфалангового суставов), симптом «бутоньерки» или «пуговичной петли» (сгибательная контрактура проксимального и переразгибание дистального межфалангового суставов). Эти деформации в сочетании с атрофией межкостных мышц на тыльной стороне кисти образуют характерную картину «ревматоидной кисти».
Суставы стоп и лодыжек деформируются так же, как суставы рук — отмечаются латеральная девиация пальцев и подвывих плюснефаланговых суставов, так что головки костей могут пальпироваться со стороны подошвы.
Появление ревматоидных узелков в сухожилиях мышц сгибателей пальцев кистей и стоп может вызвать резко болезненное защелкивание пальца.
В коленных суставах отмечаются выпот, частые подвывихи из-за ослабления капсулы сустава и атрофии четырехглавой мышцы бедра, вальгусные или варусные деформации. Синовиальное пространство может распространиться до образования кисты Бейкера в подколенной ямке; если сустав разрывается сзади, то синовиальная жидкость проникает в межмышечные пространства голени, вызывая отек и боль, которую следует дифференцировать с таковой при тромбозе глубоких вен. Дефигурация коленного сустава может быть связана и с утолщением околосуставных тканей. Рано развиваются затруднение разгибания, а затем и сгибательные контрактуры.
У ряда больных отмечаются изменения в шейном отделе позвоночника с болями, скованностью, иногда неврологической симптоматикой, возможны подвывихи в атлантоосевом сочленении из-за размягчения и истончения поперечной связки атланта; анкилоз не развивается.
К числу важных признаков системной формы РА относятся подкожные ревматоидные узелки — одно из наиболее достоверных проявлений активной ревматоидной болезни, часто свидетельствующее о поражении и внутренних органов. Ревматоидные узелки встречаются у 20—25 % больных и локализуются обычно на разгибательных поверхностях конечностей, например локтевом отростке и проксимальной части локтевой кости. Узелки располагаются под кожей, могут быть различной консистенции — от мягких, аморфных до плотных масс, обычно безболезненны. Они могут быть обнаружены в необычных местах, например на голосовых связках. Ревматоидные узелки, так же как ревматоидная деформация кисти, являются маркером серопозитивной ревматоидной болезни.Лимфаденопатия (увеличение локтевых и других лимфатических узлов) — также важный показатель иммунологической активности РА. Из ревматических заболеваний лимфогранулематозоподобные «пакеты» лимфатических узлов характерны прежде всего для ревматоидной болезни.
Ревматоидный васкулит — составная часть тяжелой ревматоидной болезни. Клинически васкулит проявляется артериитом кончиков пальцев (дигитальный артериит) с нарушением периферического кровообращения, геморрагиями, гангреной, кожными изъязвлениями, периферической невропатией, перикардитом, васкулитом внутренних органов, абдоминальным синдромом. Часто встречается отек лодыжек, обусловленный повышенной сосудистой проницаемостью. Ревматоидный васкулит обычно развивается у больных с тяжелыми деструктивными формами артрита, ревматоидными узелками.
Полиневропатия характеризуется поражением дистальных отделов нервных стволов, чаще всего малоберцового нерва, и сопровождается резкими болями, нарушениями чувствительности. Больные жалуются на зябкость, онемение, жжение в руках и ногах (дистальная сенсорная невропатия), парестезии, иногда развиваются и тяжелые двигательные расстройства, отвисание стопы.Ревматоидные серозиты часто протекают скрыто, однако иногда развивается выпотной плеврит; выпот может сохраняться месяцами и даже годами. Плеврит может быть одним из первых проявлений ревматоидной болезни. Прогностически серозиты, как и при СКВ, ревматизме, благоприятны, хотя может развиться констриктивный перикардит, требующий оперативного вмешательства.Выделяют два варианта ревматоидного поражения легких. Более тяжело протекает легочный васкулит, сопровождающийся кровохарканьем, деструкцией ткани и образованием сосудистых каверн. Иногда развивается фиброзирующий альвеолит (диффузный интерстициальный легочный фиброз), проявляющийся прогрессирующей одышкой, грубой крепитацией, распространенными тенями на рентгенограммах и приводящий к развитию легочного сердца. Своеобразный узелковый легочный фиброз наблюдается при сочетании РА и силикоза (синдром Каплана).Поражение сердца может проявляться перикардитом, миокардитом, редко — эндокардитом, коронарным артериитом с развитием инфаркта миокарда, гранулематозным аортитом. Описаны пороки сердца (обычно изолированная недостаточность митрального или аортального клапана).Поражение почек наблюдается у 20—30 % больных РА. Чаще встречается амилоидоз почек, сопровождающийся протеинурией, нефротическим синдромом и хронической почечной недостаточностью. Реже развивается гломерулонефрит — в рамках ревматоидной болезни или ятрогенный, связанный с лечением препаратами золота, D-пеницилламином (чаще мембранозный) или нестероидными противовоспалительными препаратами (хронический интерстициальный нефрит с некрозом почечных сосочков). Описаны случаи некротизирующего васкулита с гломерулонефритом, иногда с полулуниями, иногда связанные с лечением D-пеницилламином.
У 60—80 % больных имеются умеренные неспецифические изменения печени. Гепатоспленомегалия развивается у 10—12% больных, она характерна для некоторых вариантов РА — синдрома Фелти, болезни Стилла. Иногда причиной увеличения печени является амилоидоз (в редких случаях протекающий с желтухой).
При исследовании крови выявляют анемию, обычно нормохромную, иногда гипохромную, выраженность которой соответствует активности болезни. Число лейкоцитов обычно нормальное, иногда отмечается умеренная эозинофилия, нередко выявляют тромбоцитоз. Лейкопения в сочетании с выраженной анемией и тромбоцитопенией характерна для синдрома Фелти. СОЭ всегда увеличена.Течение РА длительное, волнообразное, со спонтанными ремиссиями и обострениями. У 25 % больных обострения наблюдаются редко, у 50 % — часто, у 10—15 % — течение прогрессирующее, приводящее к полной инвалидизации, у 10—15% — персистирующая активность с прогрессирующей деформацией.К осложнениям РА относят амилоидоз и септический артрит, а также ятрогенные осложнения. Отложения амилоидоза обнаруживают на аутопсии у 20—25 % больных, однако клинические признаки поражения почек, печени, других органов наблюдаются значительно реже. Имеются сообщения о потенцирующем действии иммунодепрессантов на развитие амилоидоза.
В пораженных суставах может развиться септический артрит, чаще у больных, получающих глюкокортикоиды. О возможности септического артрита следует думать при возникновении синовита одного из суставов, сопровождающегося лихорадкой, лейкоцитозом и т. д. В таких случаях показана немедленная аспирация экссудата с его исследованием.
К ятрогенным осложнениям относятся изменения системы крови, поражения кожи и почек, развивающиеся при лечении препаратами золота и D-пеницилламином, поражение желудочно-кищечного тракта и почек при лечении нестероидными противовоспалительными препаратами.
Диагноз и дифференциальный диагноз ревматоидного артрита
Диагноз основывается на характерной клинической картине, рентгенологических изменениях и лабораторных данных.
Наиболее важными клиническими признаками являются стойкий полиартрит с симметричным поражением пястно-фаланговых, проксимальных межфаланговых и плюснефаланговых суставов, постепенное вовлечение новых суставов, наличие подкожных ревматоидных узелков, утренняя скованность более 30 мин.
Рентгенологически выявляют краевые эрозии (узуры), напоминающие мышиные выкусы, на поверхности пораженной кости. Эрозии, как правило, имеют небольшие размеры, неправильную форму и не окружены зоной остеосклероза. Они наблюдаются не только при РА, но и при болезни Бехтерева, псориатической артропатии, подагрическом артрите. Помимо эрозий, отмечаются сужение суставной щели в результате истончения и деструкции хряща и остеопороз эпифизов костей. Иногда наблюдаются кисты, в далеко зашедших стадиях — деструкция концов костей, анкилоз, сгибательные контрактуры. Могут быть выявлены подвывихи суставов (в том числе суставов шейного отдела позвоночника). Наиболее ранние изменения развиваются в мелких суставах кистей и стоп, поэтому при подозрении на РА следует проводить рентгенографию этих суставов.
Среди лабораторных показателей наиболее важно для диагностики обнаружение ревматоидных факторов в сыворотке (в реакции Ваалера — Розе). Определенное значение имеет исследование синовиальной жидкости — слабое образование слизистого (муцинового) сгустка при добавлении синовиальной жидкости к разведенной уксусной кислоте, низкое содержание глюкозы. Иногда постановке диагноза может помочь биопсия синовиальной оболочки или подкожного ревматоидного узелка.
При постановке диагноза можно ориентироваться на последние критерии Американской ревматологической ассоциации (1987):
1) утренняя скованность, продолжающаяся по крайней мере 1 ч;
2) артрит (с отечностью многих тканей или выпотом) трех или более следующих суставов — проксимальных межфаланговых, пястно-фаланговых, лучезапястных, локтевых, коленных, голеностопных, плюснефаланговых;
3) артрит суставов рук, с припухлостью хотя бы одного из следующих суставов — лучезапястных, пястно-фаланговых или проксимальных межфаланговых;
4) симметричный артрит;
5) ревматоидные узелки — подкожные узелки на выступающих участках костей, разгибательных поверхностях или около суставов;
6) ревматоидный фактор в сыворотке крови;
7) типичные рентгенологические изменения, включая эрозии и околосуставной остеопороз.
Симптомы, отвечающие критериям 1—4, должны сохраняться не менее 6 нед. РА диагностируют при наличии не менее 4 критериев.
Диагностика развернутой ревматоидной болезни с типичным симметричным артритом, ревматоидными узелками и ревматоидным фактором в сыворотке не представляет трудностей. Однако на ранних стадиях или при стертой клинической картине следует проводить дифференциальную диагностику с рядом заболеваний.
Анкилозирующий спондилоартрит, псориаз, синдром Рейтера, болезнь Крона и неспецифический язвенный колит могут сопровождаться периферическим артритом. Дифференциально-диагностическое значение имеют асимметрия артрита, поражение преимущественно средних и крупных суставов нижних конечностей, дистальных межфаланговых суставов, сакроилеит или спондилит, наличие уретрита, язв на слизистой оболочке ротовой полости, ирита, колита, серонегативных артропатий у родственников больного, отсутствие ревматоидного фактора. Для диагностики болезни Бехтерева особое значение имеет наличие сакроилеита и обнаружение HLAB27. При синдроме Рейтера наблюдаются характерные урологические (уретрит, баланит) и глазные (конъюнктивит) проявления, иногда кратковременные, требующие целенаправленного поиска. При псориатическом артрите могут быть выявлены типичные изменения кожи и ногтей.
При СКВ периферический артрит встречается часто, но выражен слабее, чем при РА, он обычно не сопровождается эрозиями и стойкими деформациями. Развивающиеся редко деформации (ульнарная девиация, обратимая деформация пальцев в виде «лебединой шеи») могут быть связаны с поражением околосуставных тканей. Могут выявляться ревматоидные факторы в низких титрах. СКВ подтверждается наличием типичной эритемы лица, полисерозита (чаще плеврита), нефрита, поражения ЦНС, резкой лейкопении и тромбоцитопении, волчаночно-клеточного феномена и антинуклеарного фактора.
Деформирующий остеоартроз может протекать с преимущественным поражением суставов кистей, однако даже при наличии воспалительных изменений легко отличим от РА. При нем поражаются дистальные межфаланговые суставы и первый пястно-запястный сустав, редко — проксимальные межфаланговые суставы, практически никогда не поражаются пястно-фаланговые суставы.
Для подагры характерны рецидивирующие атаки резко болезненного моноартрита большого пальца стопы, колена и др. Суставы кистей на поражаются. Часто обнаруживают подкожные тофусы (которые иногда принимают за ревматоидные узелки), повышение уровня мочевой кислоты в сыворотке, кристаллы в тофусах и синовиальной жидкости. Несмотря на казалось бы четкие различия клинической картины РА и подагрического артрита, нередки случаи гипердиагностики РА именно за счет подагры.
Иногда РА приходится дифференцировать с острыми инфекционными артритами, саркоидозом, туберкулезом, синдромом Шегрена и др.
vse-zabolevaniya.ru
Поражение суставов при ревматоидном артрите
- Какова клиника ревматоидного артрита?

- Методы диагностики заболевания
- Лечение ревматоидного артрита
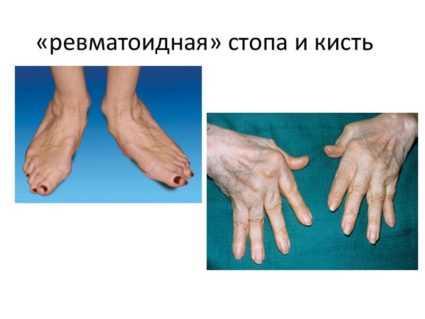
 Ревматоидный артрит приводит к поражению мелких суставов кистей рук
Ревматоидный артрит приводит к поражению мелких суставов кистей рукНа сегодняшний день, ревматоидный артрит рассматривается, как аутоиммунное заболевание, приводящее к преимущественному поражению мелких суставов кистей рук. С течением времени эта патология приводит к деформации костной ткани и нарушению функции кисти.
По статистическим данным патология встречается у 0.8 % населения, при этом гораздо чаще она диагностируется у женщин. Также отмечается увеличение количества заболевших в возрастной категории после 50 лет.
Каковы же причины возникновения данного заболевания?
Точные причины ревматоидного артрита до сих пор так и не установлены. Предполагается роль в развитии патологии некоторых инфекций: микоплазмы, вируса Эпштейна-Барра, цитомегаловируса, вируса краснухи. Инфекция вызывает хроническое повреждение в синовиальной оболочке сустава. Впоследствии это приводит к формированию новых антигенов на его внутренней поверхности, развивается так называемое аутоиммунное воспаление.
Какова клиника ревматоидного артрита?
 Одним из этапов в развитии заболевания является поражение самих суставов
Одним из этапов в развитии заболевания является поражение самих суставовНачало болезни, как правило, не имеет специфических признаков. У пациента в течение нескольких месяцев может отмечаться общая слабость, повышенная утомляемость, субфебрильная температура, болезненность в мелких и крупных суставах.
Очень редко, в 10% случаев, наблюдается быстрое начало заболевания с высокой температурой, увеличением лимфатических узлов.
Следующим этапом в развитии заболевания является непосредственное поражение самих суставов с характерными признаками:
- Боль, которая усиливается при движении
- Припухлость и болезненность тканей вокруг сустава
- Скованность в суставах, особенно по утрам, как минимум в течение часа
- Местное повышение температуры, особенно это касается крупных суставов
Какие суставы поражаются при ревматоидном артрите?
В основном, отмечается локализация на кистях рук. Причем поражение всегда носит избирательный характер, намного чаще вовлекаются проксимальные межфаланговые и пястно-фаланговые суставы. А вот воспалительный процесс в дистальных межфаланговых суставах наблюдается гораздо реже.
Кроме этого, параллельно могут поражаться другие суставы верхних конечностей: лучезапястные, локтевые. На нижних конечностях это чаще всего коленные, голеностопные, плюсневые суставы.
Записаться на прием к стоматологу:
Следующим этапом развития ревматоидного артрита является появление деформаций пораженных участков конечностей. На кистях рук происходит отклонение их в лучевую сторону, а пальцев в локтевую, так называемая Z-образная деформация. Характерно ограничение подвижности большого пальца кисти, из-за чего пациент не может захватить мелкие предметы.
У многих пациентов также наблюдаются внесуставные проявления заболевания.
К ним относятся: поражение сердца, легких, плевры, развитие мышечных атрофий, ревматоидные узелки. Ревматоидные узелки представляют собой небольшие безболезненные уплотнения, располагающиеся вокруг пораженного сустава и не причиняющие беспокойства больному.
Методы диагностики заболевания
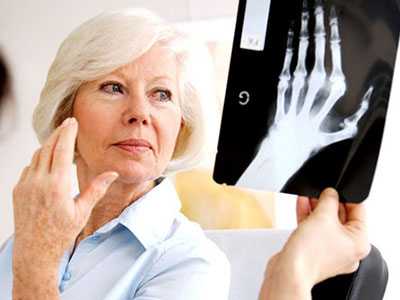 Рентгенография суставов рук при артрите
Рентгенография суставов рук при артритеНа сегодняшний день основным методом диагностики является первичный осмотр пациента и выявление характерных клинических признаков заболевания. Из дополнительных исследований нашли применение следующие:
- рентгенография суставов;
- МРТ кистей рук;
- выявление при биохимическом исследовании повышенных титров ревматоидного фактора;
- антитела к циклическому цитруллинорованному пептиду, он является наиболее специфическим показателем ревматоидного артрита.
Лечение ревматоидного артрита
 При лечении артрита применяют методики экстракорпоральной гемокоррекци
При лечении артрита применяют методики экстракорпоральной гемокоррекциПервая группа препаратов, используемых для лечения ревматоидного артрита – это нестероидные противовоспалительные средства (НПВС). Они быстро устраняют воспаление в суставах, снимают боль, но, к сожалению, не останавливают прогрессирование болезни.
Вторая группа — это глюкокортикоидные гормоны. Их применяют в небольших дозах, дробно. Положительный момент при их применении — они замедляют прогрессирование заболевания, в частности образование костных деструкций. Существуют также методики по их внутрисуставному введению.
Также используются препараты, влияющие на иммунные этапы воспаления в суставах. К ним относят иммунодепрессанты, цитостатики, препараты золота, сульфасалазин и другие. Принимать их нужно длительно, многие из них имеют ряд серьезных побочных эффектов.
Из предлагаемых в последнее время способов лечения, применяются методики экстракорпоральной гемокоррекци. Это технологии криомодификации аутоплазмы и инкубации клеточной массы с иммуномодуляторами. Суть их заключается в заборе крови у пациента и извлечении из нее аутоиммунных комплексов. Затем обработанная плазма крови возвращается пациенту.
В каждом конкретном случае заболевания ревматиодным артритом проводится целый комплекс лечебных мероприятий.
Он зависит от тяжести заболевания, этапа развития, наличия сопутствующих поражений внутренних органов. Только специалист врач-ревматолог сможет правильно назначить схему лечения, позволяющую уменьшить проявления заболевания и его прогрессирование.
№ 0.0.1
pozvonochnik-cheloveka.ru
Ревматоидный артрит у взрослых
Что это такое?
Ревматоидный артрит (РА) — это хроническое аутоиммунное заболевание, преимущественно поражающее суставы, но затрагивающее при этом и внутренние органы. Он относится к группе так называемых системных заболеваний соединительной ткани (СЗСТ), которыми занимаются врачи-ревматологи. При РА собственные клетки иммунной системы (лейкоциты разных типов) после воздействия некоторых факторов начинают активно разрушать ткани собственных суставов, особенно хрящи. Это и есть аутоиммунный процесс — т.е. «направленный против себя». Сначала сустав отекает, затем появляются эрозии («дырочки» в хряще). Страдают также связки и сухожилия. Сам хрящ как бы «разъедается» вплоть до полного его разрушения, которое неизбежно сопровождается утратой подвижности сустава. Полная неподвижность сустава называется анкилоз.
Зачастую агрессия иммунной системы перекидывается на кожу и внутренние органы: глаза, почки, легкие, сердце, сосуды, нервную систему и т.д. Т.е. возникает ревматоидный артрит с системными проявлениями.
Причины ревматоидного артрита
К сожалению, на данный момент медицина не знает конкретных причин возникновения ревматоидного артрита. Однако установлен ряд факторов, которые провоцируют или могут спровоцировать начало заболевания. В первую очередь это наследственность.
В норме лейкоциты должны уничтожать только чужеродные элементы, например бактерии, и свои измененные (раковые) или старые клетки. Когда в роду имеется дефект иммунной системы на генетическом уровне, то лейкоциты (Т и В) теряют способность распознавать «свое» и «чужое». Либо гены, отвечающие за работу разных типов лейкоцитов, немного изменены, что приводит к нарушению соотношения клеток, которые активно начинают воспаление и клеток, которые в нужное время должны их тормозить. Процесс воспаления запускается, и вовремя не остановившись, становится хроническим.
Таким образом, у родственников происходит передача не самого ревматоидного артрита, а предрасположенности иммунной системы к срыву. Эта предрасположенность может реализоваться в виде развития заболевания, а может и не реализоваться. Зависит это от степени родства (особенно высока вероятность заболеть, если родители, родные братья и сестры страдали РА) и воздействия различных факторов на протяжении жизни человека.
Факторы предрасполагающие к развитию РА
- Курение. Связь между курением и ревматоидным артритом ученые заметили еще в 70-х годах прошлого века. С тех пор прошло много крупномасштабных исследований, подтвердивших, что курение более 25 сигарет в день в течение длительного времени (около 20 лет) существенно повышает риск развития РА. Вещества табачного дыма воздействуют на клетки иммунной системы и последние начинают продуцировать аутоантитела — вещества против собственных клеток.
- Пол и возраст. Женщины болеют в 3-4 раза чаще мужчин. Ревматоидный артрит может развиться в любом возрасте, но чаще всего — это 40-50 лет.
- Инфекция (особенно вирусы). Часто болезнь начинается после перенесенного ОРВИ, инфекции вызванной грамотрицательными микроорганизмами (кишечная палочка и др.) Считается, что вирусы и некоторые бактерии «сбивают» иммунную систему человека.
- Гормональный дисбаланс. Замечено, что при использовании гормональных контрацептивов заболеваемость ревматоидным артритом снижается. Беременность у пациенток с РА часто вызывает ремиссию заболевания, а роды, наоборот, провоцируют обострение.
- Злоупотребление кофеином.
Перечисленные факторы способны спровоцировать болезнь, если только имеется наследственная предрасположенность. Оставайтесь рядом с нами на facebook:
Основные симптомы ревматоидного артрита — это боли в суставах, припухание и возможно покраснение кожи над ними. Вообще, воспаление суставов — артрит может возникать от разных причин. Не всегда боли и отек сустава значит, что это РА.
Для ревматоидного артрита характерно поражение суставов кистей: проксимальных межфаланговых, пястно-фаланговых и лучезапястных, симметричное, на обеих руках. Хотя он может начаться и с коленных, локтевых, голеностопных суставов, что бывает реже. Боли усиливаются в утренние часы.
Никогда при РА не болят дистальные межфаланговые суставы, пястнофаланговый сустав большого пальца, проксимальный межфаланговый сустав мизинца.
Суставы кисти человека
Следующий важный симптом ревматоидного артрита — скованность (затруднение) движений утром и/или первой половине дня. Через 1-3 часа после подъема с кровати скованность проходит — пациент «расхаживается».
Кроме этого, к симптомам заболевания можно отнести — слабость, недомогание, снижение работоспособности, периодические боли в мышцах, повышение температуры, похудание, небольшая анемия, увеличение лимфоузлов. Они могут предшествовать артриту в период от нескольких недель до нескольких месяцев.
Важно вовремя обратится к специалисту-ревматологу, как только стали беспокоить боли и припухание суставов, утренняя скованность в них. На ранней стадии ревматоидного артрита (когда от появления первых симптомов проходит не более года) лечение более успешное, ремиссия заболевания достигается чаще и быстрее, функция суставов, а значит подвижность и качество жизнисохраняются.
В течение последующих двух — трех лет развертывается полный комплекс симптомов ревматоидного артрита, а само заболевание становится хроническим. Появляются типичные для РА деформации суставов, к сожалению, уже необратимые:
- пальцы принимают форму шеи лебедя
- средние фаланги изогнуты в суставе наружу
- пальцы в виде пуговичной петли
- искривление ног из-за поражения коленных суставов
- смещение пяточной кости.
Типичные деформации суставов при ревматоидном артрите
Мышцы атрофируются, сила рук, ног уменьшается. Возможно появление ревматоидных узелков (небольших шишек) около суставов. Присоединяется поражение внутренних органов.
Особые формы ревматоидного артрита
- Синдром Фелти. Это сочетание артрита с увеличением селезенки и снижением нейтрофилов в крови.
- Сидром Шегрена. Когда дополнительно поражаются железы и у пациентов развивается сухость глаз, ротовой полости, влагалища, атрофия желез желудка, поджелудочной железы.
- Болезнь Стилла у взрослых. Характеризуется высокой лихорадкой (выше 39°С), увеличением лимфоузлов, селезенки, анемией, повышением лейкоцитов крови, поражением кожи.
- Ювенильный РА или ревматоидный артрит (болезнь Стилла) у детей. Выраженность симптомов и их наличие могут быть разными.
Врачи выделяют 3 степени активности: минимальная, средняя и высокая. При высокой степени активности довольно быстро развиваются деформации суставов с потерей работоспособности и зачастую самообслуживания, а поражение сердца или почек становится причиной гибели пациентов. Оставайтесь рядом с нами на facebook:
Врач-ревматолог проведет диагностику и определит вид заболевания.
Существует ряд лабораторных и рентгенологических признаков, которые характерны именно для ревматоидного артрита и не встречаются при поражениях суставов другого характера.
- Обнаружение в крови ревматоидного фактора (РФ — антитела к собственным белкам и компонентам оболочек сустава). Однако надо иметь в виду, что встречается ревматоидный артрит и без ревматоидных факторов. Это так называемый серонегативный ревматоидный артрит, отличающийся более легким течением.
- Обнаружение специфических АЦЦП — антител к циклическому цитруллинсодержащему пептиду.
- Специфические рентгенологические признаки: остеопороз (разряжение кости) вокруг пораженных суставов, уменьшение ширины суставной щели, дефекты – дырочки в костях (узуры). На последней стадии появляется анкилоз – полное отсутствие суставной щели и «сращение» костей, образующих сустав, между собой.
- Наличие в содержимом суставной жидкости (синовиальная жидкость) особых клеток – рагоцитов и повышение в ней количества лейкоцитов, нейтрофилов может помочь в сложных диагностических случаях.
Помимо перечисленных признаков, при РА в анализах крови имеется анемия, ускорение СОЭ до 20 и более мм/ч, повышение С-реактивного белка, фибриногена, γ-глобулинов, лейкоцитов. Эти показатели наряду с продолжительностью утренней скованности, температурой используются для определения активности заболевания: минимальной, умеренной или высокой. Оставайтесь рядом с нами на facebook:
Лечение ревматоидного артрита будет складываться из медикаментозных и немедикаментозных методов.
Немедикаментозные методы лечения РА
Немедикаментозные методы заключаются в диете и рациональной физической активности.
Диета при ревматоидном артрите может быть рекомендована для нормализации веса пациента, если он страдает ожирением. Желательно включать в рацион питания побольше овощей, фруктов, рыбы и растительных жиров (подсолнечное, оливковое и пр. масла). Помимо нормализации веса эти продукты способствуют снижению общей «воспалительной настроенности» организма. Также следует прекратить курение и ограничить алкоголь.
Люди с ревматоидным артритом должны выполнять комплекс специальных физических упражнений. Важное значение имеет правильная физическая активность. Пациентам с РА следует избегать тяжелого физического труда или труда в неблагоприятных погодных условиях, так как простуды, ОРВИ, стресс могут спровоцировать обострение артрита. По этой же причине избегайте контакта с инфекционными больными. Для сохранения подвижности в суставах, укрепления мышц и связок нужно регулярно — хотя бы через день, выполнять комплекс специальных упражнений.
Хотя все перечисленное важно, надо помнить, что без медикаментозного лечения этих мер недостаточно для успешной борьбы с заболеванием и сами по себе, без препаратов, они не дадут желаемого эффекта.
Медикаментозные методы лечения РА
Основные группы препаратов для лечения ревматоидного артрита
Существуют базисные (основные) препараты для лечения ревматоидного артрита. Их назначение как можно раньше от начала болезни (желательно в первые 3 месяца) поможет достичь ремиссии и предотвратить разрушение суставов, сохранить трудоспособность, увеличит продолжительность жизни.
Основные препараты для лечения ревматоидного артрита:
- метотрексат
- лефлюномид
- сульфасалазин
- гидроксихлорохин
Они существенно различаются между собой по механизму действия, однако у них есть общее главное свойство: все они подавляют активность аутоиммунного процесса, причем эффект стойкий, сохраняется после отмены препарата. Но развивается он не сразу, а через 4-12 недель от начала лечения. Это важно знать пациенту, чтобы не думать, что «препарат не действует». Продолжительность их приема сугубо индивидуальна. При необходимости их комбинируют между собой или с другими группами средств.
На время, пока не подействовали базисные средства, пациенту обычно назначают нестероидные противовоспалительные средства (диклофенак, нимесулид, мелоксикам и т.д.), часто в сочетании с глюкокортикоидами, например преднизолоном. Цель этой терапии — уменьшить воспаление и боли в суставах. К препаратам второго ряда (их назначают реже) относятся: азатиоприн, соли золота, циклофосфамид, циклоспорин А, Д-пеницилламин, хлорамбуцил. К сожалению, у базисных и противовоспалительных средств могут быть побочные эффекты. Наиболее часто это снижение в крови тромбоцитов, лейкоцитов, присоединение инфекций вследствие угнетения иммунитета, язвочки в полости рта, тошнота, нарушение функции печени, сыпь.
Глюкокортикоиды могут вызывать повышение артериального давления, сахара крови, эрозии и язвы желудка, двенадцатиперстной кишки с кровотечением и без, остеопороз. Поражение желудочно-кишечного тракта бывает и при приеме нестероидных противовоспалительных средств.
Чтобы предотвратить их развитие важно регулярно сдавать кровь на анализ.
Кроме этого, молодым женщинам в репродуктивном возрасте следует тщательно предохраняться от беременности, т.к. большинство препаратов обладают негативным или тератогенным (способны вызвать уродства у плода) эффектами. После отмены препаратов можно беременеть.
Запомните: нужно немедленно обратиться к врачу, если появились черный стул, красная моча, язвочки во рту или на коже, кашель, одышка, рвота, повысилась температура, пожелтели глаза, замучила жажда и сухость во рту.
В последнее время в арсенале врачей в борьбе с ревматоидным артритом появились новые препараты из серии биологических регуляторов иммунного ответа. В отличие от традиционных базисных средств, которые неспецифически подавляют иммунитет, они обладают более избирательным действием на иммунные и воспалительные реакции. Это инфликсимаб, адалимумаб, тоцилизумаб, ритуксимаб. Основное показание для них — неэффективность или недостаточная эффективность, непереносимость базисных препаратов.
В любом случае, вопрос лечения ревматоидного артрита далеко непростой, какой именно препарат (или препараты) назначить, врач решает для каждого пациента индивидуально. К сожалению, даже сейчас достижение полной клинической ремиссии заболевания возможно только в половине случаев. Но замедлить прогрессирование заболевания и деформаций суставов удается у большинства пациентов, своевременно обратившихся к врачу.
Запомните: в отсутствии лечения заболевание неуклонно прогрессирует! Оставайтесь рядом с нами на facebook:
fiisanatos.md
Ревматический артрит симптомы и лечение
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института заболеваний суставов: «Вы будете поражены, насколько просто можно вылечить суставы просто принимая каждый день…
Читать далее »
На протяжении всей жизни наши суставы испытывают колоссальные нагрузки. В результате они разрушаются и перестают функционировать должным образом. Дело усугубляется воздействием внешних факторов — травм, переохлаждений, инфекционных заболеваний. Но и это еще не все. Медицина не знает причины, но наш организм сам может разрушать суставы, принимая клетки и ткани за чужеродные тела. К одному из таких недугов можно отнести ревматоидный артрит. Очень важно заметить признаки ревматоидного артрита, чтобы успеть вмещаться в процесс развития недуга, иначе последствия могут обернуться инвалидностью и даже смертью пациента.
Ревматоидный артрит
Ревматоидный артрит — это заболевание, симптомы чаще всего наблюдаются у женщин, преимущественно после 30 лет. Недуг поражает ткани небольших суставов — коленного, сустава лодыжки, кистей рук. Именно в них чаще всего развиваются деструктивные процессы. Кроме того, эта болезнь сопровождается сложным аутоиммунным процессом — состоянием, когда организм воспринимает свои клетки за чужеродные тела и начинает активно с ними бороться. Наибольшая опасность ревматоидного артрита состоит в том, что ученым пока не удалось выявить причины недуга, а значит нельзя провести эффективное лечение и обезопасить себя от него.

Внешние признаки и боль
Важно заметить первые симптомы развития недуга. Ведь вторая опасность, которую таит эта болезнь, что сначала поражаются небольшие суставы, а затем, деструктивные процессы одолевают весь организм.
Первые симптомы ревматоидного артрита выражаются в припухание фаланговых суставов, главным образом среднего и указательного пальца. Затем, воспаляться и припухать начинают лучезапястные суставы. Но не исключено, что симптомы начнут появляться в обратном порядке.
Симптомы боли при ревматоидном артрите характеризуются волнообразными. Они накатывают во второй половине ночи, под утро, не дают спать и утихают только во второй половине дня. Причем, к вечеру болевой синдром становится вовсе незаметным, а к утру появляется вновь. Некоторые пациенты отмечают, что симптомы боли утихали после незначительных нагрузок гораздо раньше, но неизменно появлялись в предрассветные часы.
Болезнь проявляется характерным признаком — скованность тела в утренние часы. Тело как будто заковывают в корсет, надевают тугие перчатки на руки. При легком течении болезни скованность пропадает спустя несколько часов, но в тяжелых случаях она не утихает до половины дня.
Распространение признаков
Характерным признаком ревматоидного артрита является симметричность распространения разрушающих процессов. Так, если поражены суставы на кисти левой руки, то в скором времени можно ожидать припухлости и отечности на тех же суставах, только уже на правой конечности. Симптомы отечности и воспаления нельзя ни с чем спутать — они необычайно стойкие и вызывают резкую боль, похожую на зубную, которая длится от нескольких недель, до нескольких месяцев.
После рук, боли одолевают мелкие суставы нижних конечностей. При надавливании на подушечки пальцев ног появляется дискомфорт, болевые ощущения. Появляется припухлость в основании пальцев. Причем, недуг развиваются также, симметрично.
Поражение коленного сустава, локтевого, голеностопа, чаще всего начинается после нескольких месяцев с момента, когда появились первые симптомы. Но медицинские наблюдения показали, что бывают случаи, когда поражение локтевого, коленного сустава происходило раньше, а уже потом разрушающие процессы одолевали более мелкие соединения.
Развитие недуга сопровождается устойчивой фиксирующей деформацией суставов, когда суставные сумки набухают и начинают отклонять пальцы кнаружи. При этом наблюдается ограничение подвижности в сочленениях, нарушается кровообращение, из-за того, что передавливаются кровеносные сосуды. Кожа становится бледной, истончается, а также наблюдаются симптомы атрофии мышц.
Внутренние признаки
Часто ревматический артрит сопровождают внесуставные признаки, которые затрагивают состояние больного. Это может быть:
- повышение температуры;
- озноб;
- чувство слабости;
- потеря веса;
- ухудшение сна и аппетита;
- поражение органов дыхания;
- заболевания сердечно-сосудистой системы;
- развитие болезней почек, почечная недостаточность;
- другие признаки.
Нередко начинают проявляться такие внесуставные симптомы, как ревматический узелок — небольшое образование под кожей, шарообразной формы, которое появляются чаще всего под локтем. Но они могут быть обнаружены и на кистях, стопе, в области коленного сустава и в других местах.
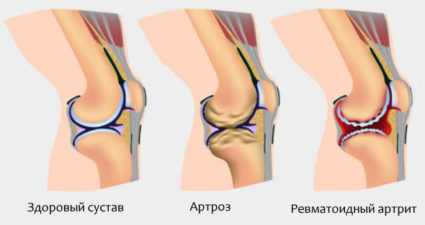
Поражение сустава колена
Ревматический артрит вызывает деструктивные процессы практически во всех сочленениях, но сложнее всего дело обстоит с поражением коленного сустава. Такая форма течения недуга одна из самых болезненных. Все дело в том, что артрит сопровождается скоплением большого количества синовиальной жидкости — естественной смазки.
В тяжелых случаях, когда форма течения болезни характеризуется как запущенная, суставная сумка коленного сочленения не выдерживает такого количества смазки и попросту лопается. Высвободившая жидкость из коленного сустава устремляется вниз по ноге, проникает в мягкие ткани и вызывает отеки в голени. Причем, весь этот процесс, с образования жидкости до разрыва сумки, сопровождается сильными болями. Через некоторое время после разрыва они утихнут. Но, в некоторых случаях, боли коленного сустава могут возобновиться — это свидетельствует о не прекратившемся воспалительном процессе. Тогда говорят, что развивается хроническая форма.
Особенно сложная форма течения недуга, наравне с поражением коленного сустава, сопровождается поражением позвоночника. Чаще всего, ревматический артрит затрагивает шейный отдел, о чем свидетельствуют боли в затылке и в шее.
Виновники недуга
Точные причины возникновения ревматоидного артрита современная медицина пока не выявила. Многие ученые относят недуг к аутоиммунным заболеваниям. Почему организм начинает разрушать сам себя?

Предполагается, что в суставных сумках, на протяжении всей жизни, скапливаются частички инфекционных возбудителей — остатки вирусов, бактерий. Когда их количество достигает критического значения, организм начинает их уничтожать, при этом затрагивая клетки соединительной ткани коленного или какого-либо другого сустава.
Другие специалисты предпочитают выносить в причины три фактора:
- Генетическую предрасположенность.
- Инфекции.
- Пусковой фактор, который запускает развитие недуга — переохлаждение, интоксикация и другие.
Другие ученые выделяют в качестве причины эмоциональные потрясения, которому предшествовало длительное воздействие стресса. Доказано, что у женщин ревматоидный артрит развивается гораздо чаще, чем у мужчин. Причины этого точно неизвестны, но есть предположение, что у женского пола гораздо более тонкая психическая система. Они более глубоко переживает эмоциональные потрясения.
Интересный факт: у женщин, кормящих грудью, риск развития заболевания гораздо ниже, чем у других матерей.
Причем, чем дольше вы кормите грудью, тем ниже риск возникновения артрита.
Лечение
Современные стандарты медицины предусматривают медикаментозное лечение ревматоидного артрита.

В таком случае назначается прием нескольких групп лекарственных препаратов:
Нестероидные противовоспалительные средства — применяются главным образом для уменьшения болевого синдрома и снятия незначительных воспалений. Чтобы почувствовался эффект, стандарты предусматривают прием таких препаратов определенное время — от нескольких дней до недель. Этими средствами не оказывается восстанавливающего эффекта, а лишь маскируются признаки.
Базисные препараты — этими средствами пытаются замедлить и даже повернуть процесс деструкции тканей вспять. К таким препаратам относятся гидроксихлорохин, метотрексат, азатиоприн, соли золота и другие препараты. Такими средствами возвращают пациентов, к нормальной жизни спустя длительное время приема — от нескольких недель, до месяцев.
Модификаторы биологического отклика. Такими средствами проводят лечение для снижения воспалительных процессов в суставе. Их главное отличие от предыдущих групп — это более быстрый эффект. Но вместе с этим у них есть побочный эффект — они подавляют деятельность иммунной системы.
Стандарты лечения могут отличаться, в зависимости от того, какая форма недуга развита в вашем организме. Тяжелая форма ревматоидного артрита может потребовать оперативного вмешательства.
Народное лечение
Если современные медицинские знания не могут помочь с подавлением недуга, то приходится обращаться за народными средствами. Многими пациентами замечено, лечение народными рецептами улучшило их самочувствие за довольно короткий промежуток времени. Приведем самые полезные рецепты:
Картофельный настой должен стоять одним из первых в списке, при лечении народными средствами. Одну небольшую картошку натрите на терке, затем залейте стаканом кефира и выпейте. Первый десяток дней пейте каждый день, второй — через день, а третий — через каждые два дня. Чтобы недуг не вернулся, проводите профилактические курсы.
Народными рецептами часто используется чудотворная сила яблочного уксуса. Одну чайную ложку растворите в стакане воды и примите перед каждым приемом пищи. Курс лечения — около месяца. Важно! Если у вас есть заболевания желудка, то снизьте концентрацию или вовсе откажитесь от такого рецепта.
Такими народными средствами, как отвары на лавровом листе, могут быть вылечены и многие другие недуги. Полпачки лаврушки залейте 300 мл кипятка, кипятите в течение 5 мин., а затем укутайте в теплое покрывало и настаивайте не менее 3-х часов. Пит перед сном на протяжении трех-четырех дней, каждый день, готовя новый отвар. Через неделю повторить.
Народными средствами не запрещено использовать и компрессы для лечения ревматоидного артрита. Для этого возьмите небольшую горсть цветком лютиков, разотрите их до образования сока и приложите к больному суставу. Сверху накройте полиэтиленом и теплой тканью. Учтите, вскоре у вас появятся волдыри, прокалывать которые нельзя, но ка только они исчезнут, пройдет и артрит.
Народными рецептами можно улучшить и даже предотвратить обострение заболевания. Для этого рекомендуется съедать каждый день по три зубчика чеснока, ограничить употребление соли, сахара и алкоголя.
Народными советами рекомендуется следить за своим весом. Он не должен скакать вверх вниз, а находится на одном уровне. Для того, чтобы не развилась особо сложная форма течения недуга, народными рецептами рекомендуется включить в свой рацион побольше свежевыжатых соков из яблока, моркови, свеклы, огурца, грейпфрута и других овощей и фруктов.
Известно, что натуральные соки позволяют облегчить состояние, благодаря насыщению организма питательными веществами и витаминами.
2016-11-14
Содержание:
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Различие между ревматическим полиартритом и ревматоидным
- Симптомы заболевания
- Лечение болезни
Вопреки распространенному заблуждению ревматоидный и ревматический полиартрит — разные заболевания, у которых отличаются причины, симптомы и лечение. При этом если ревматическая форма — это достаточно «банальное» заболевание, то с ревматоидным дело обстоит гораздо сложнее. Давайте разберемся, в чем различия между этими болезнями?
Чем отличается ревматический полиартрит от ревматоидного?
Как следует из названия, причиной развития ревматического артрита является ревматизм, который возникает после тяжело перенесенного гриппа или ангины. Развивается болезнь остро, температура повышается, при этом суставы страдают симметрично, они становятся болезненными на ощупь. Болевые ощущения обычно носят «летучий» характер. Болезнь обычно поражает мелкие суставы рук и ног, но главная опасность этого заболевания в том, что при отсутствии необходимого лечения возможны поражения и сердечного клапана, что приводит к развитию его пороков. Но лечение такой формы заболевания хорошо известно — применяются антибиотики и некоторые нестероидные противовоспалительные препараты, что дает заметный эффект за несколько дней лечения.

С ревматоидным полиартритом все сложнее, поскольку причина его развития по сей день неизвестна. Развивается эта болезнь тоже иначе — в этом случае прогрессирование заболевания достаточно медленное и постепенное. Боли достаточно умеренные, при этом локализуются они в немного других суставах — лучезапястных, плюснефаланговых, пястнофаланговых и межфаланговых. Также отмечается скованность и припухлость этих суставов. Постепенно процесс распространяется и на более крупные суставы — тазобедренные, плечевые, коленные и локтевые, через время начинает проявляться характерная черта этого заболевания — деформация суставов, чего не наблюдается при ревматической форме болезни. Кроме того, поражение суставов также приводит к атрофии некоторых мышц. Как видите, исход ревматического полиартрита может оказаться значительно сложнее, чем при ревматоидной форме, поскольку существует ряд проблем с диагностикой и подбором соответствующего лечения.
Каковы симптомы данного заболевания?
Как мы уже сказали, отличительной чертой этой болезни является то, что она развивается постепенно, т. е. явных симптомов на первых этапах развития болезни просто нет. Но существует ряд симптомов, на которые следует обращать внимание, чтобы как можно раньше диагностировать заболевание и начать лечение.

Одним из наиболее заметных проявлений болезни является симметричное поражение суставов. При этом количество пораженных суставов обычно говорит о степени развития болезни. Кроме этого следует обращать внимание и на другие, менее явные симптомы:
 появление астеновегетативного синдрома и хронической усталости, постоянная слабость;
появление астеновегетативного синдрома и хронической усталости, постоянная слабость;- скованность суставов по утрам, которая постепенно проходит в течение дня;
- появление болевых ощущений при продолжительном нахождении в положении сидя;
- периодические мышечные боли;
- симптомы, похожие на симптомы гриппа, в том числе и повышенная температура;
- депрессия, потеря веса, анемия;
- периодические вспышки болезни, которые сменяются ремиссиями.
Как видите, симптомы не слишком явные, из-за чего большинство людей долгое время их игнорируют и обращаются к специалистам уже довольно поздно. Ситуация усложняется тем, что сама диагностика этого заболевания достаточно сложна и «проблема» — она включает в себя биохимический анализ крови и контроль происходящих в суставах изменений (с помощью рентгенографии) в сочетании с остальными проявлениями болезни. Только после очень подробного исследования в истории болезни пациента появляется запись «ревматоидный полиартрит» и назначается соответствующее лечение.
Как лечат это заболевание?
Прежде всего перед врачом стоит вопрос не как лечить ревматоидный полиартрит, а что стало причиной его появления. Именно от этого будет зависеть дальнейшее лечение и только при условии устранения первоначальной проблемы это лечение будет достаточно эффективным. Так, при подозрении на наличие инфекции (туберкулез, например) должно проводиться лечение антибактериальными препаратами. Если же ярких внесуставных проявлений нет, то лечение обычно начинается с подбора подходящих нестероидных противовоспалительных препаратов, при этом также довольно часто применяется внутрисуставное введение кортикостероидов. Поскольку ревматоидный артрит имеет иммунокомплексную природу, то часто применяются курсы плазмафереза, что обычно дает хороший и достаточно устойчивый эффект.
Но одной из серьезных проблем является то, что такое лечение редко дает устойчивый эффект, потому также применяются базисные средства. Действуют они медленно, зато эффект дают продолжительный и устойчивый. Правда, применять их нужно не меньше полугода, а если обнаруживается положительный эффект — то такое лечение может продолжаться годами.
Как видите, ревматоидный полиартрит требует «уважения к себе», лечение этого заболевания продолжается очень долго, при этом используются такие препараты, которые не заменишь народными средствами.
Немалую роль играет и диета при ревматоидном артрите. Собственно, она не борется непосредственно с самим заболеванием, а служит для профилактики развития остеопороза, поскольку при такой болезни нарушается кальциевый баланс в организме. В такой ситуации предполагается диета, в которой повышено содержание кальция. При этом также обычно прописываются и препараты кальция, которые для лучшего усвоения идут «в комплекте» с витамином D.
Также лечение сопровождается лечебной физкультурой, массажем и физиотерапевтическими процедурами. ЛФК в данном случае необходимо просто для сохранения подвижности суставов, а также для поддержания мышц в тонусе. Без необходимых нагрузок начнется атрофия мышц, а суставы в скором времени просто «замрут». Физиотерапия же в целом выполняет чисто вспомогательные функции и смысл в ее применении есть только на ранних стадиях развития этого заболевания или при слабой выраженности симптомов.
В группу заболеваний костно – мышечного аппарата входит ревматоидный артрит, симптомы, лечение, диагностика которого известны каждому опытному врачу. Данная патология является системной. Это означает, что в процесс вовлекается сразу несколько органов. Поражаются преимущественно некрупные суставы, расположенные на периферии.
Поражение суставов ревматоидной природы
Хронический ревматоидный артрит — это заболевание, имеющее инфекционно – воспалительный генез и характеризующееся прогрессирующим течением. При нем постепенно разрушаются хрящи в области суставов. Это аутоиммунная патология. Она развивается, когда организм не в состоянии отличить собственные клетки от микробных.
Симптомы ревматоидного артрита имеются у 0,5 – 2% населения. Наиболее часто болеют жители развитых стран. Данная патология уменьшает продолжительность жизни в среднем на 7 – 10 лет. В МКБ – 10 ревматоидный артрит имеет коды M05 и M06. Болезнь относится к социально значимым, так как приводит к инвалидности. Возбудитель не обнаружен. Наиболее распространена аутоиммунная теория происхождения заболевания.
Симптомы поражения суставов
 Как начинается ревматоидный артрит, известно не каждому. При этом заболевании все симптомы делятся на суставные и внесуставные. К первой группе относятся:
Как начинается ревматоидный артрит, известно не каждому. При этом заболевании все симптомы делятся на суставные и внесуставные. К первой группе относятся:
- боль;
- миалгия;
- припухлость;
- скованность по утрам;
- деформация суставов;
- затруднение движений.
Ревматический процесс затрагивает преимущественно стопы и кисти. Вначале поражаются мелкие суставы. До появления симптомов воспаления возможно наличие слабости, потливости и общего недомогания. Признаки ревматоидного артрита у женщин и мужчин включают боль. Она имеет следующие особенности:
- симметричная;
- обусловлена воспалением суставов;
- ноющая;
- нередко усиливается в ночное время;
- исчезает после приема НПВС;
- постоянная;
- сочетается со скованностью и припухлостью.
Чаще всего первые жалобы появляются в зимнее время года. Пусковыми факторами являются аллергические реакции, механическая травма и операции. Наиболее часто заболевание протекает подостро. Вначале поражаются небольшие суставы (лучезапястные, пястно – фаланговые). Значительно реже патологический процесс затрагивает колени.
Признаки воспаления возникают сразу с двух сторон. При поражении стоп возможно появление болезненности. Развитие ревматоидного артрита характеризуется скованностью в суставах. Такие люди не в состоянии причесаться, приготовить еду и застегнуть одежду. Обусловлено это тем, что пальцы рук плохо разгибаются.
Если не лечить больного, то появляется выраженная деформация. Интенсивность утренней скованности зависит от активности воспалительного процесса. При первой степени этот симптом беспокоит на протяжении 30 – 60 минут. В более тяжелых случаях продолжительность скованности составляет 12 часов и более. При осмотре пораженных суставов выявляется припухлость. Цвет кожи не изменяется. Местная температура часто повышена.
Острое воспаление нередко протекает с выраженной миалгией. Такие люди предъявляют жалобы на боль в мышцах. На 2 стадии заболевания возникает деформация. Она видна невооруженным глазом. Возможны такие признаки, как «плавник моржа», «шея лебедя» и веретенообразные пальцы. Нередко воспаляются влагалища сухожилий.
Если не будет соответствующего лечения, то возможно поражение тазобедренных, голеностопных, локтевых и коленных суставов.
Внесуставные симптомы заболевания
Нужно знать не только причины ревматоидного артрита, но и внесуставные признаки. Это аутоиммунная патология может затрагивать любые участки тела, в которых имеется соединительная ткань. Специфическим проявлением болезни являются ревматоидные узелки. У таких больных под кожей появляются небольшие образования.

Они имеют диаметр 1 – 3 см и безболезненные при пальпации. Чаще всего узелки локализуются в области кистей и локтей. Каждый опытный врач знает не только причины возникновения ревматоидного артрита, но и какие органы могут поражаться при данной патологии. Возможны следующие внесуставные проявления:
- подкожные кровоизлияния;
- ломкость ногтей;
- сухость кожных покровов;
- метеоризм;
- снижение аппетита;
- боль и тяжесть в верхней части живота;
- атрофия мышц.
Лечащий врач обязан учитывать, что при ревматоидном артрите часто нарушается работа сердечно – сосудистой системы. Возможно развитие миокардита, эндокардита, перикардита. При ревматоидном артрите осложнения развиваются очень часто. Основная причина — несоблюдение врачебных назначений. При осложненном ревматоидном артрите прогноз часто неблагоприятный.
На фоне этой болезни могут развиться следующие патологии:
- тромбоцитопения;
- анемия;
- амилоидоз;
- лейкопения;
- гломерулонефрит.
Если диагноз ставится несвоевременно, то поражается нервная система.
Как выявить заболевание
От ранней диагностики ревматоидного артрита во многом зависит прогноз лечения. Наличие боли и скованности в суставах — основание для похода к врачу. Для уточнения диагноза требуются следующие исследования:

- анализ крови на ревматоидный фактор;
- общие клинические исследования крови и мочи;
- рентгенография;
- изучение плотности костной ткани;
- физикальное исследование;
- тест на антицитруллиновые и антинуклеарные антитела;
- анализ внутрисуставной жидкости;
- артроскопия;
- томография суставов;
- ультрасонография;
- биопсия.
Наиболее простой способ оценить состояние суставов — провести рентгенографию. В ходе анализа снимка могут выявляться следующие изменения:
- истончение и деструкция суставных хрящей;
- наличие эрозий;
- уменьшение просвета суставной щели;
- признаки остеопороза;
- анкилоз.

Диагностика ревматоидного артрита на ранней стадии затруднена ввиду неспецифической клинической картины. Существуют определенные критерии, по которым врач выносит вердикт. Наиболее яркими признаками ревматоидного артрита являются:
- припухлость 3 и более суставов;
- скованность по утрам;
- наличие подкожных узелков;
- признаки деформации и наличие эрозий на рентгенограмме;
- симметричность поражения;
- вовлечение в процесс преимущественно мелких суставов.
Такой диагностический критерий, как выявление ревматоидного фактора, имеет большую ценность. Его отсутствие в крови не исключает наличие у человека болезни. Серонегативный ревматоидный артрит диагностируется довольно часто. Врач на основании результатов исследований, опроса и осмотра больного определяет класс заболевания.

Всего их 4. В основе подобного разделения лежат такие признаки, как способность к самообслуживанию, непрофессиональная деятельность, способность трудиться. Наиболее опасен 4 класс болезни. При нем наблюдается ограничение всех трех видов деятельности. При ревматоидном артрите дифференциальная диагностика проводится с другими воспалительными заболеваниями суставов. Нужно исключить псориаз, гонорею и остеоартроз.
Методы лечения больных
В отличие от других форм артрита лечение ревматоидного воспаления имеет некоторые особенности. В стадию обострения проводится симптоматическая терапия. После устранения жалоб требуется поддерживающее лечение. Рекомендации должен дать пациенту врач. Даже самые современные методы лечения ревматоидного артрита не позволяют полностью избавиться от этой патологии.
Применяются следующие группы медикаментов:
- НПВС в форме таблеток и мазей;
- кортикостероиды;
- базисные лекарства.
В лечении ревматоидного артрита в фазе обострения применяются противовоспалительные препараты. К ним относятся НПВС. Они подавляют синтез фермента, который отвечает за развитие воспалительной реакции. Наиболее часто используются медикаменты на основе диклофенака.
Можно ли вылечить ревматоидный артрит одними только НПВС? Данные медикаменты позволяют только устранить боль и уменьшить воспаление. Они не влияют на патогенез болезни. Лечение ревматоидного артрита с выраженным суставным синдромом часто проводится такими лекарствами, как Миг 400, Нурофен, Ибупрофен, Напроксен-Акри, Индометацин Софарма. Рекомендации по лечению включают прием глюкокортикоидов.
Это мощные противовоспалительные препараты. В данную группу входят Метилпреднизолон Софарма и Преднизолон Никомед. Новое в схеме лечения кортикостероидами — проведение пульстерапии. Ее особенность — в применении высокой дозы лекарства. Лечение ревматоидного артрита вне стадии обострения проводится базисными лекарствами. К ним относятся Сульфасалазин – ЕН, Метотрексат – Эбеве, Ремикейд, Циклоспорин Сандоз, Экорал, Эндоксан, Купренил.
Иногда в схему терапии входят антималярийные препараты. Рекомендации по лечению включают прием моноклональных антител. К таким лекарствам относится Хумира. Чтобы предупредить осложнения ревматоидного артрита, нужно соблюдать схему лечения, назначенную врачом. Часто системную терапию сочетают с местной. Используются мази и гели на основе НПВС, анестетиков и антикоагулянтов.
Другие лечебные мероприятия
Нужно знать не только то, почему развивается ревматоидный артрит, что это такое, но и вспомогательные методы терапии. К ним относятся:
- физиопроцедуры;
- дренаж лимфатического протока;
- лимфоцитофорез;
- плазмаферез;
- облучение;
- внутрисуставные инъекции;
- воздействие лазером;
- криотерапия;
- диета.
После постановки диагноза может начинаться физиотерапия. Она показана в стадии ремиссии. Наиболее часто проводятся диатермия, воздействие инфракрасными лучами, парафиновые аппликации, фонофорез и ультразвуковая терапия. В связи с тем, что при ревматоидном артрите причины кроются в нарушении работы иммунной системы и воспалении, часто назначают Вобэнзим. Это полиферментное лекарство. Оно оказывает иммуномодулирующее действие и позволяет уменьшить воспаление.
Чтобы снизить риск осложнений и приостановить заболевание, требуется радикально изменить образ жизни. Всем больным ревматоидным артритом рекомендуется:
- нормализовать вес;
- отказаться от спиртного и курения;
- избегать статической нагрузки;
- больше двигаться;
- проводить гимнастику;
- придерживаться правильного питания.
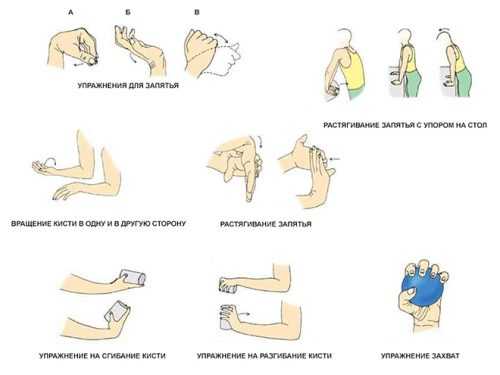
Некоторые продукты могут привести к обострению болезни и ухудшению состояния человека. Необходимо ограничить потребление молока и кисломолочных продуктов, злаков, цитрусовых, жирного мяса (свинины). Рекомендуется обогатить рацион рыбой, морепродуктами, овощами, фруктами, яйцами, гречневой и перловой кашами. Пищу можно отваривать, тушить и запекать.
Нежелательно есть перед сном. Питание должно быть 5 – 6 раз в день. Всем больным нужно максимально снизить потребление соли и сахарного песка. Если при ревматоидном артрите фото (рентгеновский снимок) выявляет грубую деформацию сустава, то может потребоваться хирургическое лечение. Операция часто проводится при развитии «плавника моржа», «шеи лебедя» и сильном сгибании пальцев руки.
Прогноз при ревматоидном артрите высокой степени активности относительно неблагоприятный. Данная патология укорачивает жизнь и становится причиной инвалидности.
Нередко развиваются опасные осложнения в виде остеопороза и почечной недостаточности. Таким образом, артрит ревматоидной природы является распространенным заболеванием. При наличии скованности и боли в суставах рекомендуется посетить врача и обследоваться.
artrit.lechenie-sustavy.ru
Боли при ревматоидном артрите | Лечение Суставов
Первые симптомы ревматоидного артрита пальцев рук: фото, лечение
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института заболеваний суставов: «Вы будете поражены, насколько просто можно вылечить суставы просто принимая каждый день…
Читать далее »
Воспалительный процесс суставов пальцев рук очень часто бывает вызван таким заболеванием, как ревматоидный артрит. Болезнь носит аутоиммунный характер: иммунная система человека дает сбой и начинает воспринимать клетки собственных соединительных тканей как враждебные и уничтожать их. В результате разрушаются хрящей.
Воспалительный процесс пальцев рук проявляется наиболее тяжело, симптомы всегда выражены ярче, чем при поражении других суставов. Если ревматоидный артрит не лечится, человек со временем полностью теряет подвижность пальцев рук, соответственно, не может работать, вести полноценную жизнь. Все это ведет к инвалидности.
Ревматоидный артрит – причины развития
Толчком к изменениям функционирования иммунной системы и развитию болезни могут стать такие факторы:
- Тяжелые инфекционные заболевания в анамнезе;
- Переохлаждение;
- Сильные и постоянные стрессы;
- Неправильный образ жизни и вредные привычки;
- Избыточный вес;
- Падение иммунитета;
- Перенесенные операции и травмы суставов.
До настоящего момента не обнаружен ген, который бы передавался от родителей к детям и отвечал за склонность к разрушению суставов. Но отмечено, что среди родственников пациентов всегда есть те, кто тоже страдает данным заболеванием. Потому можно говорить о наследственной предрасположенности как о еще одном факторе, провоцирующем болезнь.
Основные симптомы и первые проявления ревматоидного артрита
Первые симптомы, с которых начинает давать о себе знать ревматоидный артрит пальцев рук – это опухающие фаланги указательного и среднего пальцев и костяшки, выступающие при сжимании кисти в кулак. Отечность сопровождается болями различной интенсивности.
Для этого заболевания характерно симметричное поражение суставов. То есть, если ревматоидный артрит коснулся суставов одной кисти, он обязательно будет и на другой. Отеки пальцев рук и боли – первые симптомы заболевания – могут оставаться неизменными в течение месяцев и даже лет, причиняя пациенту постоянный дискомфорт.
Другие симптомы болезни:
- Скованность суставов по утрам, которая проходит после разработки пальцев рук через несколько часов.
- Постоянно ноющие, напоминающие зубные, боли, усиливающиеся под утро и беспокоящие человека первую половину дня. Этим ревматоидный артрит отличается от артроза: при артрозе боли усиливаются к вечеру и после физической нагрузки, а при артрите, наоборот, стихают.
- Кожа пальцев рук начинает краснеть, изредка шелушиться.
- Образуются ревматоидные узелки в локтевых сгибах или на кистях рук.
- Почти всегда ревматоидный артрит сопровождают симптомы, напоминающие простуду – озноб, повышение температуры тела, вялость, отсутствие аппетита.
Дальнейшие симптомы, если не было начато лечение – деформация суставов.
Пальцы становятся похожими на птичью лапу, их выворачивает наружу. Кожа на кистях рук бледнеет и пересыхает от недостатка питания, мышцы атрофируются, так как суставы практически неподвижны и конечности не задействованы в выполнении элементарных бытовых задач.
Какой врач лечит ревматоидный артрит
Если обнаружены нехарактерные симптомы и есть подозрения на развитие ревматоидного артрита, нужно как можно скорее обратиться к ревматологу. Прогноз болезни во многом будет зависеть от того, насколько опытен и квалифицирован врач, чтобы подобрать оптимальную программу лечения.
Большую роль играет то, когда именно была проведена диагностика и начато лечение, так как это заболевание полностью излечивается только на ранних стадиях. В запущенной форме можно добиться только длительной ремиссии.
Лечение ревматоидного артрита
При воспалении и сильных болях, помимо медикаментозной, используются такие методики:
- Физиопроцедуры. Хороший обезболивающий эффект дает электрофорез в сочетании с противовоспалительными мазями и гелями, магнитотерапия, УВЧ, ультразвуки массаж;
- Диетотерапия. Рацион должен откорректироваться пациентом и врачом. Есть список продуктов, которые провоцируют обострение болезни – это копчености, мясо, кофе и чай. Пациент должен понаблюдать, на какие именно из них у него есть реакция. Их употребление нужно свести к минимуму;
- Витаминотерапия. Наряду с медицинскими препаратами нужно принимать витамины группы В, Е и Д в сочетании с полиненасыщенными жирными кислотами Омега-3. Не обойтись без кальция, дефицит которого испытывают практически все пациенты.
Препараты, которые назначают для лечения ревматоидного артрита:
- Аспирин, ибупрофен, индометацин, диклофенак – все эти препараты относятся к группе нестероидных противовоспалительных, без которых не обходится ни один больной суставными заболеваниями.
- Гормональные препараты, такие как кетаног, вводятся внутрисуставно, если лечение НПВП не дает результатов.
- Хондропротекторы, способствующие восстановлению и защите хрящевых тканей – это таблетки Хондроитин и жидкость для инъекций Румалон.
Поскольку пациенты часто чувствуют себя оторванными от общества и полноцннной жизни, страдают от депрессии, могут назначаться седативные гомеопатические препараты.
Местно используются мази и гели, активным веществом которых являются все те же НПВП. Это:
- Диклофенак гель;
- Вольтарен-гель;
- Фастум-гель и пр.
Эта форма лекарств всегда предпочтительнее, так имеет меньше побочных эффектов и не оказывает раздражающего действия на ЖКТ.
Народные средства
Альтернативная медицина может предложить целый ряд рецептов, способствующих унижению проявления симптомов и общему улучшению самочувствия пациента. Врачи рекомендуют их использовать в периоды ремиссии для закрепления эффекта и профилактики.
В рацион стоит включить:
- Чай из липового цвета и листьев крапивы.
- Салат из молодых одуванчиков.
- Сок из ягод черной бузины.
Наружно на суставы делаются компрессы из лечебной глины, смеси творога и картофеля, прополиса и меда, используются солевые компрессы на суставы. Некоторым помогают обтирания яблочным уксусом. Быстро снимают боль восковые и парафиновые обертывания с добавлением эфирных масел цитрусовых или зверобоя.
Для профилактики рекомендуется в холодное время года защищать кисти рук перчатками, не переносить тяжести, отказаться от вредных привычек, следить за рационом, а также регулярно выполнять специальные упражнения для пальцев рук.
В группу заболеваний костно – мышечного аппарата входит ревматоидный артрит, симптомы, лечение, диагностика которого известны каждому опытному врачу. Данная патология является системной. Это означает, что в процесс вовлекается сразу несколько органов. Поражаются преимущественно некрупные суставы, расположенные на периферии.

Поражение суставов ревматоидной природы
Хронический ревматоидный артрит — это заболевание, имеющее инфекционно – воспалительный генез и характеризующееся прогрессирующим течением. При нем постепенно разрушаются хрящи в области суставов. Это аутоиммунная патология. Она развивается, когда организм не в состоянии отличить собственные клетки от микробных.
Симптомы ревматоидного артрита имеются у 0,5 – 2% населения. Наиболее часто болеют жители развитых стран. Данная патология уменьшает продолжительность жизни в среднем на 7 – 10 лет. В МКБ – 10 ревматоидный артрит имеет коды M05 и M06. Болезнь относится к социально значимым, так как приводит к инвалидности. Возбудитель не обнаружен. Наиболее распространена аутоиммунная теория происхождения заболевания.
Симптомы поражения суставов
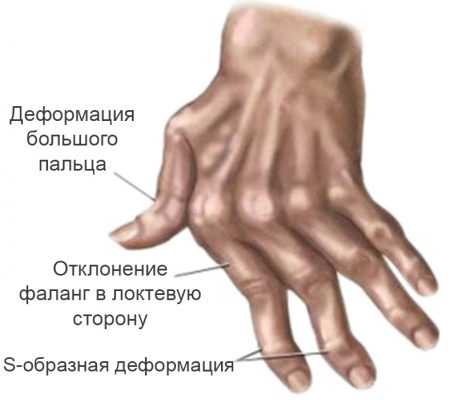 Как начинается ревматоидный артрит, известно не каждому. При этом заболевании все симптомы делятся на суставные и внесуставные. К первой группе относятся:
Как начинается ревматоидный артрит, известно не каждому. При этом заболевании все симптомы делятся на суставные и внесуставные. К первой группе относятся:
- боль;
- миалгия;
- припухлость;
- скованность по утрам;
- деформация суставов;
- затруднение движений.
Ревматический процесс затрагивает преимущественно стопы и кисти. Вначале поражаются мелкие суставы. До появления симптомов воспаления возможно наличие слабости, потливости и общего недомогания. Признаки ревматоидного артрита у женщин и мужчин включают боль. Она имеет следующие особенности:
- симметричная;
- обусловлена воспалением суставов;
- ноющая;
- нередко усиливается в ночное время;
- исчезает после приема НПВС;
- постоянная;
- сочетается со скованностью и припухлостью.
Чаще всего первые жалобы появляются в зимнее время года. Пусковыми факторами являются аллергические реакции, механическая травма и операции. Наиболее часто заболевание протекает подостро. Вначале поражаются небольшие суставы (лучезапястные, пястно – фаланговые). Значительно реже патологический процесс затрагивает колени.
Признаки воспаления возникают сразу с двух сторон. При поражении стоп возможно появление болезненности. Развитие ревматоидного артрита характеризуется скованностью в суставах. Такие люди не в состоянии причесаться, приготовить еду и застегнуть одежду. Обусловлено это тем, что пальцы рук плохо разгибаются.
Если не лечить больного, то появляется выраженная деформация. Интенсивность утренней скованности зависит от активности воспалительного процесса. При первой степени этот симптом беспокоит на протяжении 30 – 60 минут. В более тяжелых случаях продолжительность скованности составляет 12 часов и более. При осмотре пораженных суставов выявляется припухлость. Цвет кожи не изменяется. Местная температура часто повышена.
Острое воспаление нередко протекает с выраженной миалгией. Такие люди предъявляют жалобы на боль в мышцах. На 2 стадии заболевания возникает деформация. Она видна невооруженным глазом. Возможны такие признаки, как «плавник моржа», «шея лебедя» и веретенообразные пальцы. Нередко воспаляются влагалища сухожилий.
Если не будет соответствующего лечения, то возможно поражение тазобедренных, голеностопных, локтевых и коленных суставов.
Внесуставные симптомы заболевания
Нужно знать не только причины ревматоидного артрита, но и внесуставные признаки. Это аутоиммунная патология может затрагивать любые участки тела, в которых имеется соединительная ткань. Специфическим проявлением болезни являются ревматоидные узелки. У таких больных под кожей появляются небольшие образования.
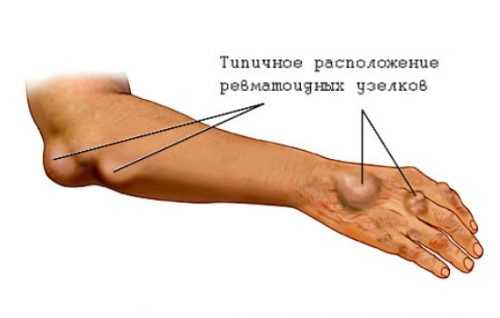
Они имеют диаметр 1 – 3 см и безболезненные при пальпации. Чаще всего узелки локализуются в области кистей и локтей. Каждый опытный врач знает не только причины возникновения ревматоидного артрита, но и какие органы могут поражаться при данной патологии. Возможны следующие внесуставные проявления:
- подкожные кровоизлияния;
- ломкость ногтей;
- сухость кожных покровов;
- метеоризм;
- снижение аппетита;
- боль и тяжесть в верхней части живота;
- атрофия мышц.
Лечащий врач обязан учитывать, что при ревматоидном артрите часто нарушается работа сердечно – сосудистой системы. Возможно развитие миокардита, эндокардита, перикардита. При ревматоидном артрите осложнения развиваются очень часто. Основная причина — несоблюдение врачебных назначений. При осложненном ревматоидном артрите прогноз часто неблагоприятный.
На фоне этой болезни могут развиться следующие патологии:
- тромбоцитопения;
- анемия;
- амилоидоз;
- лейкопения;
- гломерулонефрит.
Если диагноз ставится несвоевременно, то поражается нервная система.
Как выявить заболевание
От ранней диагностики ревматоидного артрита во многом зависит прогноз лечения. Наличие боли и скованности в суставах — основание для похода к врачу. Для уточнения диагноза требуются следующие исследования:
- анализ крови на ревматоидный фактор;
- общие клинические исследования крови и мочи;
- рентгенография;
- изучение плотности костной ткани;
- физикальное исследование;
- тест на антицитруллиновые и антинуклеарные антитела;
- анализ внутрисуставной жидкости;
- артроскопия;
- томография суставов;
- ультрасонография;
- биопсия.
Наиболее простой способ оценить состояние суставов — провести рентгенографию. В ходе анализа снимка могут выявляться следующие изменения:
- истончение и деструкция суставных хрящей;
- наличие эрозий;
- уменьшение просвета суставной щели;
- признаки остеопороза;
- анкилоз.
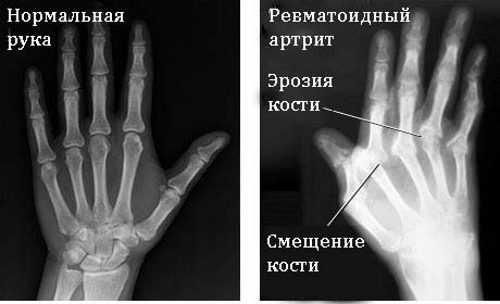
Диагностика ревматоидного артрита на ранней стадии затруднена ввиду неспецифической клинической картины. Существуют определенные критерии, по которым врач выносит вердикт. Наиболее яркими признаками ревматоидного артрита являются:
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- припухлость 3 и более суставов;
- скованность по утрам;
- наличие подкожных узелков;
- признаки деформации и наличие эрозий на рентгенограмме;
- симметричность поражения;
- вовлечение в процесс преимущественно мелких суставов.
Такой диагностический критерий, как выявление ревматоидного фактора, имеет большую ценность. Его отсутствие в крови не исключает наличие у человека болезни. Серонегативный ревматоидный артрит диагностируется довольно часто. Врач на основании результатов исследований, опроса и осмотра больного определяет класс заболевания.
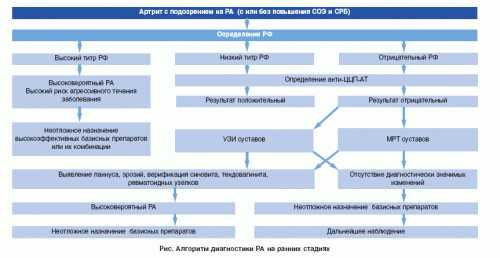
Всего их 4. В основе подобного разделения лежат такие признаки, как способность к самообслуживанию, непрофессиональная деятельность, способность трудиться. Наиболее опасен 4 класс болезни. При нем наблюдается ограничение всех трех видов деятельности. При ревматоидном артрите дифференциальная диагностика проводится с другими воспалительными заболеваниями суставов. Нужно исключить псориаз, гонорею и остеоартроз.
Методы лечения больных
В отличие от других форм артрита лечение ревматоидного воспаления имеет некоторые особенности. В стадию обострения проводится симптоматическая терапия. После устранения жалоб требуется поддерживающее лечение. Рекомендации должен дать пациенту врач. Даже самые современные методы лечения ревматоидного артрита не позволяют полностью избавиться от этой патологии.
Применяются следующие группы медикаментов:
- НПВС в форме таблеток и мазей;
- кортикостероиды;
- базисные лекарства.
В лечении ревматоидного артрита в фазе обострения применяются противовоспалительные препараты. К ним относятся НПВС. Они подавляют синтез фермента, который отвечает за развитие воспалительной реакции. Наиболее часто используются медикаменты на основе диклофенака.
Можно ли вылечить ревматоидный артрит одними только НПВС? Данные медикаменты позволяют только устранить боль и уменьшить воспаление. Они не влияют на патогенез болезни. Лечение ревматоидного артрита с выраженным суставным синдромом часто проводится такими лекарствами, как Миг 400, Нурофен, Ибупрофен, Напроксен-Акри, Индометацин Софарма. Рекомендации по лечению включают прием глюкокортикоидов.

Это мощные противовоспалительные препараты. В данную группу входят Метилпреднизолон Софарма и Преднизолон Никомед. Новое в схеме лечения кортикостероидами — проведение пульстерапии. Ее особенность — в применении высокой дозы лекарства. Лечение ревматоидного артрита вне стадии обострения проводится базисными лекарствами. К ним относятся Сульфасалазин – ЕН, Метотрексат – Эбеве, Ремикейд, Циклоспорин Сандоз, Экорал, Эндоксан, Купренил.
Иногда в схему терапии входят антималярийные препараты. Рекомендации по лечению включают прием моноклональных антител. К таким лекарствам относится Хумира. Чтобы предупредить осложнения ревматоидного артрита, нужно соблюдать схему лечения, назначенную врачом. Часто системную терапию сочетают с местной. Используются мази и гели на основе НПВС, анестетиков и антикоагулянтов.
Другие лечебные мероприятия
Нужно знать не только то, почему развивается ревматоидный артрит, что это такое, но и вспомогательные методы терапии. К ним относятся:
- физиопроцедуры;
- дренаж лимфатического протока;
- лимфоцитофорез;
- плазмаферез;
- облучение;
- внутрисуставные инъекции;
- воздействие лазером;
- криотерапия;
- диета.
После постановки диагноза может начинаться физиотерапия. Она показана в стадии ремиссии. Наиболее часто проводятся диатермия, воздействие инфракрасными лучами, парафиновые аппликации, фонофорез и ультразвуковая терапия. В связи с тем, что при ревматоидном артрите причины кроются в нарушении работы иммунной системы и воспалении, часто назначают Вобэнзим. Это полиферментное лекарство. Оно оказывает иммуномодулирующее действие и позволяет уменьшить воспаление.
Чтобы снизить риск осложнений и приостановить заболевание, требуется радикально изменить образ жизни. Всем больным ревматоидным артритом рекомендуется:
- нормализовать вес;
- отказаться от спиртного и курения;
- избегать статической нагрузки;
- больше двигаться;
- проводить гимнастику;
- придерживаться правильного питания.
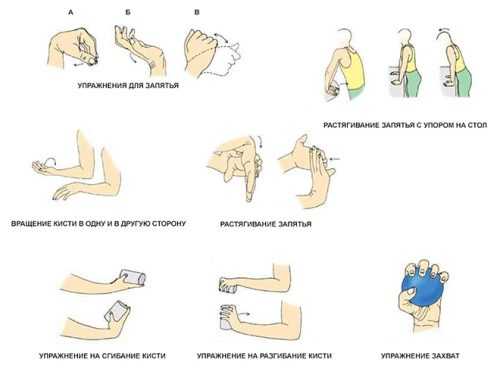
Некоторые продукты могут привести к обострению болезни и ухудшению состояния человека. Необходимо ограничить потребление молока и кисломолочных продуктов, злаков, цитрусовых, жирного мяса (свинины). Рекомендуется обогатить рацион рыбой, морепродуктами, овощами, фруктами, яйцами, гречневой и перловой кашами. Пищу можно отваривать, тушить и запекать.
Нежелательно есть перед сном. Питание должно быть 5 – 6 раз в день. Всем больным нужно максимально снизить потребление соли и сахарного песка. Если при ревматоидном артрите фото (рентгеновский снимок) выявляет грубую деформацию сустава, то может потребоваться хирургическое лечение. Операция часто проводится при развитии «плавника моржа», «шеи лебедя» и сильном сгибании пальцев руки.
Прогноз при ревматоидном артрите высокой степени активности относительно неблагоприятный. Данная патология укорачивает жизнь и становится причиной инвалидности.
Нередко развиваются опасные осложнения в виде остеопороза и почечной недостаточности. Таким образом, артрит ревматоидной природы является распространенным заболеванием. При наличии скованности и боли в суставах рекомендуется посетить врача и обследоваться.
Анализ крови при ревматоидном артрите: норма и аномалии
Обязательным дополнительным методом исследований при ревматоидном артрите является лабораторная диагностика. Она помогает не только диагностировать это заболевание, но и контролировать эффективность лечебных мероприятий.
- Какие анализы показаны при ревматоидном артрите?
- На что стоит обращать внимание
- Видео по теме
Какие анализы показаны при ревматоидном артрите?
Учитывая воспалительно-иммунное происхождение болезни с массивным разрушением суставного хряща всем пациентам показан стандартизированный объем диагностических процедур:
- Общеклиническое исследование. Критерием постановки диагноза является лейкоцитоз с ускорением скорости оседания эритроцитов (СОЭ), сдвиг лейкоцитарной формулы;
- Общий ан-з мочи. Показан для исключения сопутствующего поражения почек;
- Биохимическое исследование показателей плазмы крови. Говорит о функционировании печени и почек, активности потери белка в следствии воспалительного процесса;
- Ревмопробы. Относятся к золотому стандарту диагностики РА. Они включают в себя определение концентрации в плазме острофазовых показателей воспаления суставного хряща. Это в первую очередь ревмофактор, серомукоид и сиаловые кислоты.
- Определение антител комплекса гистосовместимости. Представляет собой сложный набор иммуногистохимических исследований, который помогает в проведении дифференциальной диагностики между поражением суставов при красной волчанке и РА.
На что стоит обращать внимание
Особым показателем активности воспаления является СОЭ. Ее нормальные величины разные для мужчин и женщин. Во втором случае они должны быть немного выше в норме. При воспалении происходит резкое повышение цифр этого показателя, который всегда составляет более 20 мм/час. В активной фазе болезни может достигать 50-70 мм/час. Особенность СОЭ при ревматоидном артрите – ее длительное сохранение на высоком уровне.
Еще один очень показательный анализ крови при ревматоидном артрите – это определение ревмопроб. Они не только указывают на степень активности воспаления, но и помогают оценить реакцию организма на назначенные противовоспалительные препараты. Ведь в основе их образования лежит разрушительный процесс с освобождением большого количества патологических белковых структур. Поэтому они называются острофазовыми показателями, которые могут мгновенно изменяться в зависимости от интенсивности воспаления. Мои пациенты пользуются проверенным средством, благодаря которому можно избавится от болей за 2 недели без особых усилий.
Общеклиническое исследование крови относится к самым малоинформативным методам лабораторной диагностики ревматоидного артрита. Она всегда выполняется для определения других показателей системы кроветворения, которые несут общую информацию о функционировании организма в целом.
artrit.lechenie-sustavy.ru

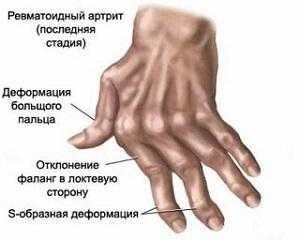 появление астеновегетативного синдрома и хронической усталости, постоянная слабость;
появление астеновегетативного синдрома и хронической усталости, постоянная слабость;