Как диагностировать ревматоидный артрит — zdorsustav.ru
Если у пациента появляются ранние признаки и симптомы ревматоидного артрита, врач может направить пациента к ревматологу — врачу, который специализируется на ревматических заболеваниях. Ревматолог будет работать с пациентом и врачом первичной помощи пациента, чтобы достичь и обеспечить лечение. В этой статье рассмотрим как диагностировать ревматоидный артрит.
Поскольку нет точной известной причины ревматоидного артрита, врачи рассматривают ряд различных факторов до достижения диагноза. Чтобы достичь диагноза, врачи следуют заданной процедуре, рассматривая несколько критериев, а не один индивидуальный тест. Это включает в себя изучение физических симптомов, изучение семейной истории болезни, а также анализ крови и других тестов как диагностировать ревматоидный артрит.
Некоторые случаи может быть легче диагностировать, чем другие, особенно на ранних стадиях развития симптомов, когда симптомы могут быть менее ясными. Врачи смотрят на все возможности и что их экспертиза и тестирование результаты согласуются с большинством случаев ревматоидного артрита.
Симптомы
Чтобы начать диагностический процесс, врачи сначала смотрят на симптомы. Ревматоидный артрит имеет четкий набор ранних признаков и симптомов, которые заставляют врачей рассматривать его как диагноз. Эти первоначальные симптомы включают:
- Боль в суставах, жесткость и припухлость более 6 недель.
- Набухание, влияющее на 3 — 4 различных сустава или более.
- Утренняя жесткость длится более 30 минут.
- Симметричные симптомы, влияющие как на левую, так и на боковую сторону тела.
- Отек и боль, поражающие запястья, руки и суставы пальцев.
- Ревматоидные узелки, развивающиеся под кожей.
Если эти симптомы вызывают беспокойство более шести недель подряд, врачи могут рассматривать их как симптомы, характерные для ревматоидного артрита, в отличие от других типов артрита, таких как остеоартрит.
Врачи также могут искать и спрашивать о таких симптомах, как усталость, слабая лихорадка, потеря аппетита и даже чувство депрессии и недомогания.
Полное медицинское обследование помогает врачам найти эти симптомы и рассмотреть суставы на предмет болезненности, отечности, тепла и покраснения. Они спрашивают о трудностях, связанных с перемещением суставов и уменьшением в диапазоне движения.
Симптомы могут возникать и уходить, но обычно они этого не делают. Они остаются заметными и, возможно, прогрессивными. Медикаментозное лечение.
Как диагностировать ревматоидный артрит
Медицинская и семейная история.
История болезни и семейная история пациента являются важными факторами, помогающими достичь диагноза ревматоидного артрита. Исследования показали, что средний риск того, что у кого-то из населения в целом развивается ревматоидный артрит, составляет около 1%. Однако, если есть семейная история болезни, риск развития у другого члена семьи развития ревматоидного артрита возрастает. Поэтому генетика является дополнительным фактором в дополнение к другим факторам.
При диагностике ревматоидного артрита врачи спрашивают о следующем:
- Члены семьи пациента, которые имели или имеют ревматоидный артрит.
- Существующие или прошедшие аутоиммунные нарушения у пациента.
- Члены семьи пациента с другими аутоиммунными нарушениями.
- Другие заболевания, болезни или осложнения.
В зависимости от уникального набора ответов каждого пациента, он может помочь врачам выявить факторы, которые приводят к диагнозу ревматоидного артрита.
Тесты крови.
Одним из наиболее важных и полезных критериев как диагностировать ревматоидный артрит является анализ крови для определения определенного набора антител, которые являются известными триггерами симптомов. Существует множество анализов крови, которые могут быть выполнены в процессе диагностики. Эти тесты включают:
Ревматоидный фактор.
Ревматоидный фактор — это тип антител, обнаруженный у большинства пациентов с ревматоидным артритом. Если пациент испытывает положительный результат на ревматоидный фактор, он помогает достичь диагноза, но его присутствие не подтверждает его.
Многие пациенты с другими аутоиммунными нарушениями и воспалительными состояниями положительно оценивают ревматоидный фактор, но не имеют ревматоидного артрита.
Анти — ЦЦП.
Поскольку ревматоидный фактор не является гарантией развития ревматоидного артрита, врачи теперь проверяют наличие другого антитела, анти — ЦЦП. Если пациент положительно оценивает анти — ЦЦП, это сильный показатель заболевания. Тем не менее Анти — ЦЦП антитела могут существовать в системе человека задолго до того, как у них появятся симптомы ревматоидного артрита.
Частота седиментации эритроцитов и C — реактивный белок.
Это тесты, которые используют врачи для измерения уровня воспаления в суставах пациента. Если человек указывает на определенный уровень воспаления и проявляет симптомы заболевания, это становится еще одним очень сильным показателем возможного диагноза ревматоидного артрита.
Сканирование изображений.
Когда у пациента есть сильные и ясные симптомы ревматоидного артрита, врач может также заказать серию сканирования изображений. К ним относятся рентгеновские лучи, МРТ и, возможно, ультразвуки. В этих сканированиях изображений врачи ищут признаки суставного повреждения. Эрозия костей и хрящей, а также сужение суставов могут быть признаками заболевания. Прогноз заболевания ревматоидного артрита.
Достижение диагноза
Как только все эти шаги будут проведены, врачи будут смотреть на все и прийти к выводу, основанному на общих результатах. Некоторые врачи используют более основанный на симптомах подход к диагностике заболевания, в то время как другие используют анализы крови и историю болезни, чтобы подтвердить диагноз.
Вот почему можно диагностировать заболевание, но не испытывать положительный результат на антитела или иметь историю болезни ревматоидного артрита в вашей семье. Если сами симптомы согласуются с ревматоидным артритом, то его все еще можно диагностировать.
В этом случае обычно существуют две классификации ревматоидного артрита. Однако основные критерии диагностики должны включать стойкую демонстрацию симптомов на протяжении более шести недель, симметричные симптомы, а также множественные суставы, включая пальцы и руки.
Классификация диагнозов
Если пациент отображает все симптомы ревматоидного артрита и положительно оценивает антитела, тогда у них может быть диагностирован серопозитивный ревматоидный артрит.
Однако, если пациент проявляет все симптомы, но не испытывает положительных результатов на антитела, врачи могут поставить серонегативный ревматоидный артрит. Кортикостероиды.
Другие факторы
Симптомы ревматоидного артрита можно принять за другие условия. Врачи работают, чтобы исключить потенциал других заболеваний, когда их впервые предупреждают о возможных признаках заболевания. Как только эти условия были исключены, это делает его более ясным для диагностики ревматоидного артрита. Некоторые из этих условий включают:
- Несколько других форм артрита, включая остеоартрит.
- Волчанка.
- Болезнь Лайма.
- Подагра.
- Фибромиалгия.
- Еще болезнь.
Из-за неоднозначной природы многих диагнозов ревматоидного артрита исследователи постоянно ищут связи и сходства между симптомами болезни и генетикой пациентов и историей болезни. Как диагностировать ревматоидный артрит затруднен и может быть сложным, самое главное — обнаружить симптомы рано и начать лечение как можно скорее. Жизнь с ревматоидным артритом.
zdorsustav.ru
Диагностика ревматоидного артрита. Критерии диагностики
Диагностические критерии ревматоидного артрита, используемые в настоящее время, были предложены Американской коллегией ревматологов (АКР) в 1997 г. Данные критерии получили широкое распространение ввиду их высокой чувствительности (91-94 %) и специфичности (89 %). Диагноз ревматоидного артрита ставится при наличии 4 из 7 представленных критериев, при этом критерии с 1-го по 4-й должны присутствовать у больного не менее 6 нед.
Диагностические критерии ревматоидного артрита (АКР, 1997)
| Критерии | Определение | |
| 1 | Утренняя скованность | Утренняя скованность суставов не менее одного часа, существующая в течение 6 нед. |
| 2 | Артрит трех или большего количества суставов | Припухлость периартикулярных мягких тканей или наличие жидкости в полости сустава, определяемые врачом по крайней мере в трех суставах |
| 3 | Артрит суставов кисти | Припухлость хотя бы одной группы следующих суставов: проксимальных межфаланговых, плюснефаланговых или лучезапястных |
| 4 | Симметричный артрит | Билатеральное поражение проксимальных межфаланговых, пястно-фаланговых или плюснефаланговых суставов |
| 5 | Ревматоидные узелки | Подкожные узлы, определяемые врачом, на разгибательной поверхности предплечья вблизи локтевого сустава или в области других суставов |
| 6 | Положительный ревматоидный фактор в сыворотке крови | Наличие в сыворотке крови ревматоидного фактора, определяемого любым методом, позволяющим выявить его менее чем у 5 % здоровых лиц в популяции |
| 7 | Рентгенологические изменения | Изменения в лучезапястных суставах и суставах кисти, типичные для ревматоидного артрита и включающие эрозии или декальцификацию кости (кисты), расположенные вблизи пораженных суставов |
Приведенные критерии ревматоидного артрита могут быть применимы к уже сформировавшейся клинической картине заболевания, однако проблема состоит в том, чтобы поставить диагноз как можно раньше, так как более чем у 60 % пациентов суставные эрозии обнаруживаются уже в течение первых двух лет с момента появления первых, зачастую неспецифических симптомов болезни. При этом данные многочисленных исследований свидетельствуют о том, что промежуток времени, в течение которого активная противовоспалительная и иммуносупрессивная терапия может эффективно затормозить структурные повреждения суставов, весьма короткий и иногда составляет всего несколько месяцев от начала болезни. Таким образом, РА является одним из тех заболеваний, при которых отдаленный прогноз во многом зависит от того, насколько рано удается поставить диагноз и начать активную фармакотерапию.
«Ранний» ревматоидный артрит.
Диагностика ревматоидного артрита в дебюте болезни представляет трудную задачу, что связано с рядом объективных и субъективных причин. Во-первых, симптомы «раннего» ревматоидного артрита часто неспецифичны и могут наблюдаться при других заболеваниях, а приведенные диагностические критерии «достоверного» ревматоидного артрита (АКР, 1997) не могут быть применены для «раннего» ревматоидного артрита. Во-вторых, в настоящее время в арсенале ревматологов отсутствуют специфические лабораторные тесты для диагностики «раннего» ревматоидного артрита, т. е. когда еще нет типичных рентгенологических признаков поражения суставов. Большие надежды возлагаются на новый маркер заболевания — антитела к циклическому цитруллинсодержащему пептиду (анти-ЦЦП) из-за их высокой специфичности (около 90 %), однако эти данные еще нуждаются в подтверждении. В-третьих, терапевты и врачи общей практики, к которым, как правило, и обращаются на первых этапах заболевания такие больные, значительно реже и позже, чем ревматологи, ставят диагноз ревматоидного артрита и соответственно поздно назначают адекватную «базисную» противоревматическую терапию.
Поздняя диагностика и задержка в лечении приводят к быстрому прогрессированию ревматоидного артрита и последующему развитию необратимых изменений в суставах. Так, в ряде работ было показано, что уже в течение первых трех месяцев заболевания у 26 % пациентов появлялись признаки деструкции в мелких суставах кистей и стоп, при этом многие из них серонегативны (в сыворотке крови не обнаруживался ревматоидный фактор). С учетом этих трудностей группой европейских и американских ревматологов были сформулированы клинические критерии «раннего» ревматоидного артрита, при наличии которых необходима обязательная консультация ревматолога:
- более 3 припухших (воспаленных) суставов;
- поражение проксимальных межфаланговых и (или) пястно-фаланговых суставов;
- положительный тест «сжатия»;
- утренняя скованность в течение 30 мин и более;
- СОЭ > 25 мм/ч.
При осмотре таких пациентов необходимо убедиться в наличии воспалительных изменений в суставах, для чего следует оценить тест «сжатия» (врач своей рукой сжимает кисть пациента, при наличии воспаленных суставов появляется боль), а также данные лабораторных исследований крови (ускорение СОЭ, повышение уровня С-реактивного белка и анти-ЦЦП). Вместе с тем необходимо иметь в виду, что лабораторные показатели в дебюте заболевания могут быть в пределах нормы, что не исключает диагноз «раннего» РА, в связи с чем до установления окончательного диагноза такие пациенты должны обязательно наблюдаться ревматологом.
Лабораторная и инструментальная диагностика ревматоидного артрита.
Как показывает клинический опыт, большинство лабораторных показателей (за исключением ревматоидного фактора и антицитруллиновых антител) не являются патогномоничными для ревматоидного артрита, но они имеют важное значение для оценки степени активности заболевания и эффективности проводимой комплексной терапии.
Гемограмма.
Иммуновоспалительный процесс, лежащий в основе патогенеза ревматоидного артрита, является основной причиной гематологических нарушений у этой категории больных. Вместе с тем изменения количественного и качественного состава периферической крови и костного мозга могут развиваться под влиянием проводимой иммуносупрессивной терапии, что требует их правильной интерпретации с последующей коррекцией лечебных мероприятий.
Количество эритроцитов в периферической крови у больных ревматоидным артритом обычно находится в пределах нормы или несколько снижено, однако содержание гемоглобина чаще оказывается сниженным. Этиология анемии при ревматоидном артрите обычно имеет мультифакторный характер, в связи с чем необходимо проводить дифференциальную диагностику между железодефицитной, гемолитической анемией, анемией хронического воспаления, а также миелосупрессией на фоне активной цитостатической терапии. При выявлении у больных ревматоидным артритом дефицита железа обязательным является клинико-инструментальное исследование органов желудочно-кишечного тракта для уточнения причины анемии.
Количество ретикулоцитов в периферической крови у больных ревматоидным артритом, даже при наличии анемического синдрома, как правило, не превышает нормальных показателей (1,0-1,5 %). Вместе с тем повышение этого показателя отмечается при развитии гемолиза и возникновении скрытого внутреннего кровотечения.
Количество лейкоцитов у больных ревматоидным артритом чаще находится в пределах нормальных значений, реже наблюдается умеренный лейкоцитоз (как правило, на фоне терапии высокими дозами глюкокортикоидов). Лейкоцитарная формула не изменена, исключение составляет болезнь Стилла у взрослых, для которой характерен нейтрофильный лейкоцитоз (выявляется у 92 % больных).
При длительном течении ревматоидного артрита нередко развивается лейкопения, особенно при наличии у больных спленомегалии. Снижение количества лейкоцитов в периферической крови может быть связано с проводимой терапией цитостатиками, НПВП и другими лекарственными препаратами. Стойкая лейкопения с низким содержанием нейтрофилов и сопутствующей спленомегалией характерна для синдрома Фелти.
У больных ревматоидным артритом возможно развитие эозинофилии и тромбоцитоза. Следует отметить, что повышение содержания эозинофилов в периферической крови нередко встречается у пациентов с висцеральными проявлениями ревматоидного артрита и сопутствующим васкулитом, хотя эозинофилия может развиваться также на фоне лечения препаратами золота и нередко предшествует «золотому» дерматиту.
Тромбоцитоз при ревматоидном артрите встречается достаточно часто, при этом установлен отчетливый параллелизм с клинико-лабораторными показателями активности заболевания. Несмотря на повышение количества тромбоцитов, выявляемое у больных ревматоидным артритом, тромбоэмболические осложнения у них развиваются редко. Это может быть связано со снижением функциональной активности тромбоцитов на фоне постоянного приема больными «стандартных» НПВП, которые угнетают синтез простагландинов и тромбоксана А2 и тем самым тормозят агрегацию тромбоцитов. Тромбоцитопения у больных ревматоидным артритом встречается редко и носит, как правило, аутоиммунный или ятрогенный характер.
Для определения активности ревматоидного воспаления важным критерием является СОЭ. Благодаря простоте выполнения, а также наличию прочной положительной корреляционной связи между уровнем СОЭ и степенью воспалительной активности ревматоидного артрита этот показатель остается важным лабораторным тестом в практической работе терапевта.
С-реактивный белок (СРБ) — это глобулин, который выявляется в крови при различных воспалительных заболеваниях. СРБ принимает участие во многих иммунных реакциях, ингибируя антигенспецифическую активность Т-лимфоцитов, активирует Q-компонент комплемента и т. д. У здоровых людей СРБ определяется в следовых количествах, тогда как при ревматоидном артрите его концентрация в сыворотке может увеличиваться в десятки раз. В период обострения заболевания содержание СРБ постоянно увеличено, в ряде случаев даже при нормальных показателях СОЭ. Значения СРБ, наряду с другими лабораторными и клиническими данными, являются важным показателем для определения степени активности ревматоидного артрита.
Протеинограмма у больных ревматоидным артритом характеризуется повышением содержания α2— и γ-глобулинов, концентрация которых коррелирует с активностью ревматоидного воспаления. В крови больных увеличиваются также концентрации церулоплазмина, трансферрина, ферритина и лактоферрина. При значительном повышении концентрации одной из белковых фракций необходимо провести иммуноэлектрофоретическое исследование для исключения парапротеинемии.
Ревматоидные факторы (РФ) являются своеобразными маркерами аутоиммунных нарушений у больных ревматоидным артритом. Ревматоидные факторы представляют собой аутоантитела класса IgM, а также IgG, IgA, IgE и IgD изотипов, реагирующих с Fc-фрагментом IgG. Большое количество клеток, продуцирующих РФ, находится в синовиальной оболочке, синовиальной жидкости и костном мозге. Проведенными клиническими исследованиями установлено, что наличие РФ в сыворотке крови больных РА не только подтверждает диагноз этого заболевания, но часто характеризует его течение и прогноз. Так, наличие РФ в высоких титрах с самого начала суставного процесса ассоциируется с неблагоприятной эволюцией заболевания, тогда как у больных ревматоидным артритом с низким содержанием ревматоидных факторов в сыворотке крови прогрессирование болезни идет значительно медленнее.
Для определения ревматоидных факторов используются реакции латексагглютинации (проба положительная при титре 1 : 20 и выше), Валера — Розе (титр 1 : 32 и выше), а также нефелометрическая техника, которая лучше стандартизирована и позволяет выявлять все изотипы РФ. С помощью гистохимических методов можно выявить РФ в синовиальной ткани, лимфатических и ревматоидных узлах.
Наличие ревматоидных факторов является одним из диагностических критериев ревматоидного артрита, вместе с тем примерно у 25-30 % больных с типичными проявлениями заболевания они не выявляются. Серонегативные варианты ревматоидного артрита чаще встречаются у женщин и у больных с дебютом РА в пожилом возрасте. В то же время ревматоидные факторы редко обнаруживаются и при заболеваниях суставов, с которыми приходится проводить дифференциальную диагностику ревматоидного артрита (серонегативные спондилоартропатии, остеоартроз, подагра, микрокристаллические артриты и др.). Ревматоидные факторы встречаются примерно у 5 % здоровых людей, а также у двух третей носителей вируса гепатита С, частота которого во многих регионах мира выше (до 2 %), чем собственно РА (0,6-1,3 %). Таким образом, наличие у пациента положительных титров РФ не всегда свидетельствует о наличии у него ревматоидного артрита, что существенно осложняет диагностику ранних форм заболевания.
Кроме ревматоидных факторов, в крови больных ревматоидным артритом выявляются и другие антитела, в том числе антинуклеарный фактор, антитела к гладкомышечным клеткам, антифиллагриновые антитела (АФА) и др. Было установлено, что АФА связываются с антигенными мишенями, содержащими аминокислоту цитруллин, что послужило предпосылкой к разработке лабораторных методов для выявления анти-ЦЦП. Для диагностики антител к ЦЦП в настоящее время используется метод иммуноферментного анализа, результат расценивается как положительный при концентрации антител в сыворотке крови больных 5 Ua/мл и выше.
В ряде исследований зарубежных и отечественных авторов было показано, что чувствительность данного метода при ревматоидном артрите практически не уступает по чувствительности методу обнаружения ревматоидных факторов (50-80 %), но значительно превосходит его по специфичности, которая оценивается как 96-99 %. Кроме того, антитела к ЦЦП выявляются почти у 30 % больных ревматоидным артритом, серонегативных по ревматоидному фактору.
С учетом этих данных, определение анти-ЦЦП в клинической практике может способствовать диагностике «раннего» ревматоидного артрита, а также определению контингента больных с худшим прогнозом в отношении прогрессирования суставных деструкций (результаты ряда исследований свидетельствуют о том, что при наличии антител к ЦЦП деструктивные изменения суставов развиваются примерно у 70 % пациентов в течение ближайших двух лет). Следовательно, врач уже на ранних этапах заболевания может назначить адекватную базисную терапию, способствующую предупреждению (или замедлению) эрозивно-деструктивного процесса у таких больных.
Исследование Т-системы иммунитета у больных ревматоидным артритом включает в себя оценку как количественных, так и функциональных показателей. К ним относятся определение количества Т-лимфоцитов и их субпопуляций, исследование пролиферативного ответа лимфоцитов на аллергены или неспецифические митогены — фитогемагглютинин (ФГА) и конканавалин-А (Кон-А), определение чувствительности лимфоцитов к иммуномодуляторам и др.
Определение количества Т-лимфоцитов и их субпопуляций проводится с помощью иммунофлюоресцентного метода с моноклональными антителами (МКАТ), полученными к дифференцировочным антигенам клеток. У больных ревматоидным артритом внутри пула Т-клеток наблюдается увеличение количества Т-лимфоцитов с преимущественно хелперной активностью (Thl-типа), а также соотношения CD4+/CD8+ (в норме этот показатель равен 1,8-2,2).
Для определения функционального состояния Т-системы иммунитета используются реакция бласттрансформации лимфоцитов (РБТЛ) и реакция торможения миграции лейкоцитов (РТМЛ) в присутствии митогенов, однако их применение в ревматологии ограничивается, как правило, научными исследованиями.
Для оценки функционального состояния системы гуморального иммунитета используется количественное определение иммуноглобулинов в плазме крови. Основное биологическое свойство Ig состоит во взаимодействии с антигенами, мембранами клеток различных типов, системой комплемента. В сыворотке крови больных с серопозитивным РА определяется повышение содержания всех классов иммуноглобулинов — IgG, IgM и IgA. У 30-50 % больных РА могут определяться криоглобулины, особенно при системных проявлениях ревматоидного артрита, таких как васкулит, пульмонит, синдром Рейно и др.
Большое значение для диагностики степени активности иммуновоспалительного процесса при ревматоидном артрите имеет определение концентрации С3-компонента комплемента в сыворотке крови. Комплемент — это ферментативная система, состоящая из более чем 20 белков-проэнзимов плазмы крови. Они могут быть активированы в определенной последовательности по принципу биологического усиления при специфической реакции антиген-антитело (классический путь активации комплемента), а также неспецифическими факторами (альтернативный путь активации). С3-компонент комплемента, рецепторы для которого экспрес-сированы на многих клетках, усиливает хемотаксис лейкоцитов, активирует фагоцитоз, а взаимодействие С3 и его субкомпонентов (C3b, С3с, C3d) с В-лимфоци-тами играет важную роль в индукции специфического иммунного ответа.
Уровень С3-компонента комплемента у больных ревматоидным артритом, как правило, в норме или незначительно повышен. Уменьшение его содержания наблюдается при тяжелых суставно-висцеральных формах заболевания, что свидетельствует об активации системы комплемента вследствие формирования иммунных комплексов. В синовиальной жидкости больных ревматоидным артритом содержание комплемента обычно снижено. Эффект некоторых базисных противоревматических средств при РА (препаратов золота, D-пеницилламина) связывают именно с торможением активности системы комплемента.
Как уже отмечалось, формирование иммунопатологических реакций при ревматоидном артрите связано с образованием растворимых комплексов антиген-антитело — циркулирующих иммунных комплексов (ЦИК). Клиническое значение ЦИК состоит в том, что их высокая концентрация в крови больных ревматоидным артритом является показателем активности заболевания, а изучение в динамике позволяет оценить эффективность проводимой терапии. Количество ЦИК резко повышено у больных с серопозитивными вариантами РА (часто выше 100 ЕД при норме 22-66 ЕД).
Исследование синовиальной жидкости также имеет диагностическое значение при ревматоидном артрите. Накапливающийся в суставах экссудат характеризуется увеличением общего числа клеток, синовиальная жидкость становится мутной, ее вязкость снижается, выпадают хлопья фибрина. Содержание белка в синовиальной жидкости, как и в других биологических жидкостях организма, служит показателем изменения проницаемости клеток и, следовательно, отражает активность синовита. При ревматоидном артрите концентрация белка обычно достигает 40-70 г/л, тогда как при остеоартрозе она составляет 20-30 г/л.
Цитологическое исследование синовиальной жидкости позволяет судить об активности воспалительного процесса: при высокой активности ревматоидного артрита наблюдается нарастание цитоза (до 20 х 109/л клеток и более) с преобладанием сегменто-ядерных лейкоцитов (более 80 %), а также рагоцитов (выше 50 %). Рагоциты — это гранулоциты, содержащие единичные или множественные включения в виде серых телец в голубой цитоплазме клеток размером 0,5-2,0 мкм. Особенно хорошо они видны при фазово-контрастной микроскопии. Включения представляют собой иммунные комплексы, содержащие РФ, в состав их входят также альбумин, липиды, гликопротеиды, фибрин, ядра клеток и др. Рагоциты обнаруживают в СЖ у 30-97 % больных ревматоидным артритом, а при других заболеваниях суставов — у 5-10 % пациентов. Методом преципитации в синовиальной жидкости больных РА удается также определить IgM, который в норме отсутствует.
Миелограмма.
У больных ревматоидным артритом наблюдаются изменения и костномозгового кроветворения, чаще всего реактивного характера. В частности, при цитологическом исследовании костного мозга нередко отмечается увеличение процентного содержания моноцитов, лимфоцитов и плазматических клеток, коррелирующее с активностью иммуновоспалительного процесса. Общее количество миелокариоцитов, а также содержание лимфоцитов и эозинофилов, как правило, не отличается от нормальных показателей. У части пациентов наблюдается раздражение миелоидного ростка гемопоэза, а также умеренное торможение процессов созревания клеток эритроидного ряда.
Рентгенологигеское исследование суставов часто имеет доминирующее значение для постановки диагноза «раннего» ревматоидного артрита, а также необходимо для оценки динамики заболевания. На рентгенограммах суставов больных РА в I стадии выявляются припухлость мягких тканей и околосуставной остеопороз (диффузный или пятнистый), являющийся одним из важных и ранних рентгенологических признаков ревматоидного артрита, кистовидная перестройка костной ткани. При развитии остеопороза эпифизы пораженного сустава выглядят более прозрачными, чем в норме.
Сужение суставных щелей является ценным диагностическим признаком, свидетельствующим о деструкции суставного хряща. Суставные поверхности становятся нечеткими и неровными, иногда наблюдается прямое соприкасание костей, составляющих сустав. При образовании значительного дефекта кортикального слоя на рентгенограммах выявляются вначале единичные (II стадия) костные эрозии (узуры), а затем множественные (III стадия), которые со временем существенно увеличиваются в размерах. Количество и скорость появления новых узур позволяют судить о характере течения РА.

Ревматоидный артрит. Сужение суставных щелей проксимальных межфаланговых суставов кистей
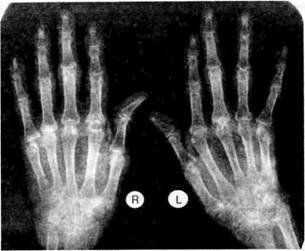
Ревматоидный артрит. Околосуставной остеопороз, кистевидная перестройка костной ткани, сужение суставных щелей большинства суставов кистей, множественные эрозии костей
На поздних стадиях ревматоидного артрита рентгенологически определяются выраженные деструктивные изменения эпифизов костей с подвывихами. Финальной стадией ревматоидного процесса в суставах является развитие множественных анкилозов (IV стадия).

Ревматоидный артрит. Околосуставной остеопороз, множественные эрозии суставов, подвывихи и анкилозы суставов кистей
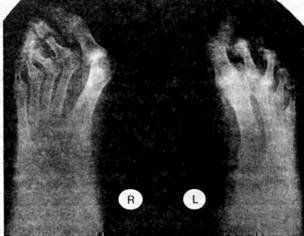
Ревматоидный артрит. Околосуставной остеопороз, кистевидная перестройка костной ткани, эрозии костей, множественные анкилозы суставов стоп
Для диагностики ревматоидного артрита используются также специальные методы исследования суставов, в том числе артроскопия. Применение этого метода дает возможность диагностировать воспалительные и (или) дегенеративные повреждения хряща, оценивать состояние синовиальной оболочки, а также «прицельно» брать материал для последующего морфологического исследования. Артроскопия может существенно помочь в диагностике «раннего» ревматоидного артрита, о чем свидетельствуют результаты биопсии синовиальной оболочки суставов. Так, было установлено, что гистологические признаки хронического синовита выявляются уже в самом начале болезни, причем даже в клинически не пораженных суставах.
Из новых диагностических методов следует отметить компьютерную томографию (КТ) и ядерно-магнитно-резонансную томографию (ЯМРТ). С их помощью можно выявлять изменения костей и околосуставных тканей, визуализация которых при выполнении обычной рентгенографии в ранние сроки заболевания не представляется возможной.
Широко внедряется в клиническую практику ультразвуковое сканирование суставов. Оно дает возможность определять в динамике состояние синовиальной оболочки, хряща и суставной капсулы, прилегающих мышц, а также диагностировать минимальный суставной выпот и асептический некроз головок бедренных костей.
Болезни суставов
В.И. Мазуров
medbe.ru
Как выявить ревматоидный артрит | Лечение Суставов
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института заболеваний суставов: «Вы будете поражены, насколько просто можно вылечить суставы просто принимая каждый день…
Читать далее »
Содержание:
- Основные критерии
- Дифференциальный диагноз
- Дополнительные исследования
 Врачу, к которому на приём приходят пациенты с заболеваниями суставов, приходится порой решать очень серьёзные проблемы – правильно диагностировать то или иное заболевание, основываясь как на жалобах пациента, так и на осмотре, и других диагностических процедурах.
Врачу, к которому на приём приходят пациенты с заболеваниями суставов, приходится порой решать очень серьёзные проблемы – правильно диагностировать то или иное заболевание, основываясь как на жалобах пациента, так и на осмотре, и других диагностических процедурах.
Ревматоидный артрит – одна из самых распространённых патологий, которая для успеха лечения требует правильной диагностики уже на ранней стадии. И сделать это можно несколькими способами. Так как же правильно диагностировать ревматоидный артрит и на что пациент сам должен обращать внимание?
Основные критерии
Основной диагностический признак – симметричность поражения суставов. То есть они будут одинаково поражены как на правой половине тела, так и левой. При этом заболевание будет охватывать сразу не менее трёх суставов, что также является критерием для правильной диагностики.
Не менее частая жалоба – длительная скованность в суставах, что особенно сильно проявляется в утренние часы, и согнуть или разогнать руку или ногу некоторые пациенты не могут на протяжении получаса, после чего это ощущение полностью проходит.
При этой патологии деформация развивается очень медленно, но процесс остановить практически невозможно, и он наблюдается у каждого человека, кому однажды был поставлен этот диагноз. Причём та ткань, которая образуется вместо разрушенной суставной ткани, не может уже выполнять её функцию, что приводит к тому, что двигательная активность резко снижается, а на последних стадиях становится невозможной.
Также происходит воспаление не только крупных, но и мелких суставов кистей и стоп. А под кожей пациента врач может без труда прощупать специфические узелки, которые говорят о том, что воспаление протекает в стадии обострения. По мере снижения воспаления узелки могут уменьшаться в размере или даже исчезать совсем.
И, наконец, для выявления воспалительного процесса, когда нет пока никаких явных признаков болезни, помогает анализ на С-реактивный белок, который ещё называют ревматическим фактором. Наличие повышенного уровня С-реактивного белка, а эта цифра в норме не должна превышать 5 мг/л, в сочетании с повышенным СОЭ, которое не должно превышать 10, является косвенным признаком, который может подтвердить подозрение.
И, наконец, на поздних стадиях заболевания без труда выявляются уже и другие признаки, которые врач видит на рентгенограмме, а также на результатах МРТ или КТ. Однако для того, чтобы диагноз был определен точно, необходимо, чтобы у пациента на протяжении не менее полугода были в активной форме 4 и более вышеперечисленных признака.
Дифференциальный диагноз
 Дифференциальный диагноз позволяет отличить ревматоидный артрит от других похожих патологий, например, остеоартроза, спондилоартрита, системной красной волчанки, ревматоидоподобного артрита.
Дифференциальный диагноз позволяет отличить ревматоидный артрит от других похожих патологий, например, остеоартроза, спондилоартрита, системной красной волчанки, ревматоидоподобного артрита.
Так, например, при остеоартрозе чаще всего поражается один или два сустава. А причиной заболевания считается излишний вес и длительное пребывание на ногах. При этом каких-либо ярких лабораторных изменений наблюдаться не будет, болезненность будет не такой сильной, а общая продолжительность болезни не превышает пары недель. Ещё один важный критерий – отсутствие каких-либо изменений в лучезапястном суставе.
Спондилоартрит – патология, которая имеет такой диагностический критерий, как асимметричность воспалительного процесса. Что касается системной красной волчанки, а также системной склеродермии или болезни Рейно, то основное отличие этих патологий в том, что проявляться они начинают в молодом возрасте.
Дополнительные исследования
Чаще всего диагностика ревматоидного артрита не требует дополнительных методов. Однако, если болезнь только начала проявлять себя, то могут потребоваться и другие методы для постановки правильного диагноз. Это может быть артроскопия, биопсия синовиальной жидкости, иммунологический анализ на выявление антител и антигенов, и использование такого нового направления в диагностике, как АЦЦП. Эти антитела появляются в крови на самой ранней стадии и поэтому нередко анализ является основным для постановки правильного диагноза.
Ревматоидный полиартрит — одновременный удар по нескольким суставам
Заболевания суставов наиболее опасны для человека, поскольку со временем приводят к частичной или полной обездвиженности и, как следствие, инвалидности.
Ревматоидный полиартрит не является исключением. Люди, у которых уже диагностировано представленное заболевание, жалуются на боли и невозможность осуществлять обычные бытовые действия.
Чем вызваны подобные проявления?
Понятие и особенности заболевания
Ревматоидный полиартрит характеризуется поражением соединительной ткани суставов, что при несвоевременном лечении приводит к ухудшению состояния в виде поражения костей.
Приставка «поли» говорит о поражении соединительной ткани сразу в нескольких местах. В большинстве случаев происходит поражение суставов кистей и пальцев стоп.
Патология соединительных тканей отмечается почти в половине случаев диагностированных проблем с местами «соединения» костей.
Особенностью ревматоидного полиартрита считается постоянное пребывание заболевания в стадии ремиссии и только с изредка возникающими обострениями.
Такие периоды приносят много боли и страданий человеку, поэтому важно обратиться к врачу еще на первоначальных этапах проявления заболевания.
Как распознать заболевание?
Довольно часто представленное заболевание принимают за ревматический или ревматоидный артрит.
Разумеется, определить характер возникшего недуга может только врач после проведения тщательного и комплексного обследования. Однако, сам больной может понять, какое заболевание у него проявляется. Так, выделяют следующие отличия.
Отличие ревматоидного полиартрита от артрита заключено в количестве пораженных суставов. Как правило, артрит характеризует поражение только одного и крупного сустава.
Различия ревматоидного и ревматического полиартрита заключены в характере течения заболеваний.
При ревматическом полиартрите на первоначальных стадиях проявлений больной в большей степени страдает от воспаления и скованности. Боль возникает в одном суставе и постепенно «переходит» на другой.
Лечение ревматического полиартрита приводит к полному восстановлению поврежденных суставов вне зависимости от стадии заболевания, во время которого все-таки осуществилось медикаментозное вмешательство.
Кроме того, лечение ревматического поражения начинается с курса антибиотиков для уничтожения инфекции в организме человека, а также нестероидных противовоспалительных препаратов.
Причины и факторы риска
К причинам возникновения заболевания относят несколько аспектов, которые подразделяются на три основные группы:
- Аутоиммунный характер возникновения болезни. Иммунитет человека надежно защищает от проникновения в организм вирусных инфекций путем регулярной выработки антител. Иногда антитела «переусердствуют» в своей работе и поражают здоровые органы и ткани. Это происходит посредством активных действий в момент проникновения инфекции. В результате ревматоидный полиартрит может возникнуть после перенесенного инфекционного заболевания.

- Наследственные факторы. Ревматоидный полиартрит относится к наследственным заболеваниям. С современной медициной у только что рожденного малыша можно выявить предрасположенность к представленным проявлениям. Ученые выявили отдельный ген, при исследовании которого и появляется определенная «вооруженность» молодых родителей. Конечно же, такие исследования не проводят в раннем возрасте ребенка, а сам недуг проявляется по мере воздействия внешних факторов – переохлаждение, травмы и ушибы.
- Отдельной категорией следует выделить факторы окружающей среды, где присутствуют: переохлаждение, воздействие аллергенов, вредные привычки, травмы и стрессы.
Людям следует быть осторожными в особенности, если у близких родственников имеются описываемые проблемы. Следует беречь себя от холода и травм. Курильщики или люди, злоупотребляющие алкоголем, также попадают в группу риска.
Симптомы и развитие заболевания
Симптомы ревматоидного полиартрита проявляются постепенно и зависят от развития заболевания.
Здесь можно выделить 3 стадии:
- Утренняя ломота с частичной потерей «функции» сжимания. Начальная стадия заболевания характеризуется поражением и разрушением соединительной ткани, что и приводит к скованности суставов.
- Далее у человека возникают сильные боли при каждом движении пораженных суставов. Это говорит о начавшемся разрушении синовиальной оболочки. В это же время у человека немного повышается температура тела, а также происходит поражение кожных покровов в местах пораженных суставов. Проявляется покраснение, «облысение».
- Воспаление суставов говорит о развитии эрозии костей. Под эрозией подразумевают воспаление синовиальной оболочки, которая уже не защищает кости, что приводит в дальнейшем к их разрушению.
Следует отметить, что пораженные эрозией кости уже не подлежат полному восстановлению, поэтому не следует откладывать визит к врачу уже при первых проявлениях болезни.
Диагностика в медицинском учреждении
Диагностирование заболевания происходит довольно просто и быстро. Здесь врач проводит небольшое тестирование – сжимает кисти рук. Как правило, у пациента возникает боль – это сигнализирует о начавшемся воспалительном процессе.
Но диагностика нарушения не заканчивается на одном тестировании.
Здесь проводят тщательное обследование, куда входят следующие процедуры:
- рентген – важное исследование, которое и позволяет выявить заболевание;
- УЗИ внутренних органов – начавшаяся эрозия влечет осложнения в виде поражений внутренних органов;
- прочие лабораторные исследования – анализ крови, мочи и другие типы анализов.
В некоторых случаях, когда врач не может определить степень осложнений по рентгеновскому снимку, проводят МРТ, что точно поведает о степени и серьезности поражения суставов.
Лечение заболевания
Традиционное лечение ревматоидного полиартрита для всех суставов проводится в три этапа:
- На первоначальной стадии следует устранить боль и остановить начавшееся разрушение. Для этих целей принимают различные гормональные и нестероидные противовоспалительные препараты.
- Как только разрушение тканей и суставов остановилось – прекратились боли и не отмечается ухудшение состояния – принимаются за позволительное восстановление пораженных суставов. Здесь используются различные физиотерапевтические процедуры – фонофорез, ультрафиолетовое облучение, массаж и другие действия.
- Теперь настает этап улучшения качества жизни больного человека – следует придерживаться диеты (употреблять большое количество кисломолочных продуктов), заниматься гимнастикой и физической культурой, согласовав все движения и упражнения с лечащим врачом.
Конечно же, в период ремиссии заболевание не доставляет особенных проблем. Для больного важно продлить это время как можно дольше. Выполнение всех рекомендаций специалиста убережет больного от нового обострения.
Народная медицина
Народная медицина принимается только в качестве профилактики и на первоначальных стадиях проявления заболевания.
Если ревматоидный полиартрит уже диагностирован, а больной почувствовал характерную скованность в суставах, он может испробовать лечение следующими способами:
- Сырой картофель очищают и натирают на терке. Затем полученный состав помещают в марлю и опускают в горячую воду на несколько минут. Марлевый мешок с картофелем прикладывают к больным суставам на ночь, обматывая полиэтиленом и бинтами.
- Можно воспользоваться 6% столовым уксусом. Столовую ложку уксуса заливают полулитром теплой воды и помещают в содержимое руки, ноги и прочие части тела, где находится пораженный сустав.
Восстановление и профилактика
Восстановление может затянуться на несколько месяцев, в то время как ремиссия зачастую длится всего полгода. Разумеется, ремиссию можно продолжить, соблюдая все рекомендации лечащего врача.
Если придерживаться диеты и регулярно заниматься прописанной физкультурой, отказаться от курения и алкоголя, а также от чрезмерного потребления соленых и острых продуктов и блюд, ремиссию можно продлить на несколько лет.
Очень важно не подвергать себя переохлаждению и в то же время не находиться длительное время под знойным солнцем. В некоторых случаях рекомендуют употреблять подходящие витамины, которые значительно улучшат иммунитет и не позволят инфекции проникнуть в организм.
Это не приведет к чрезмерной выработке антител и их активной и ошибочной работе.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Ревматоидный артрит представляет собой довольно распространенный аутоиммунный процесс, который характеризуется персистирующим воспалением синовиальной оболочки и прогрессирующим разрушением суставов, что влечет за собой двигательные расстройства и деформацию суставов.
В течение первых 6 лет с момента манифестации заболевания большинство пациентов теряют трудоспособность и становятся инвалидами. В связи с этим особое место занимает раннее диагностирование артрита.
В целях лабораторной диагностики РА применяется два метода: определение концентрации двух аутоантител — АЦЦП и тест на РФ (ревматоидный фактор) Поскольку специфичность теста РФ является низкой, а его чувствительность напрямую зависит от длительности патологического процесса, поэтому наиболее перспективным маркером РА является тест на АЦЦП.
Под антителами к циклическому цитруллинсодержащему пептиду, подразумевается группа IgG-аутоантител, которые имеют способность распознавать аномальные пептиды (эпитопы, в состав которых входит атипичная аминокислота цитруллин.
В норме цитруллин является обычным метаболитом и в процессе синтеза не встраивается в пептид. При РА происходит аутоиммунная реакция, в ходе которой наличии фермент пептидиларгининдеиминаза стимулирует формирование цитруллинсодержащих белков синовиальной оболочки, это и запускает продукцию аутоантител.
Процедура представляет собой иммуноферментный анализ (ИФА), в качестве биоматериала исследования используется сыворотка крови. Тест на АЦЦП при ревматоидном артрите является очень специфичным, это свидетельствует о его ценности в дифференциальной диагностике суставных поражений на ранних стадиях.
Взятие крови из вены производится натощак, интервал между последним употреблением пищи и сдачей теста должен составлять примерно 8-12 часов.
Запрещено пить чай, кофе (особенно с сахарам), сок. Разрешено пить только воду. Необходимо исключить курение накануне исследования.
В целях контроля за эффективностью назначенной медикаментозной терапии РА данный тест является нецелесообразным, поскольку на фоне базисной и симптоматической терапии снижение уровня АЦЦП не наблюдается.
Антитела к цитруллинсодержащему пептиду могут быть выявлены в сыворотке крови примерно за 1,5 года до проявления первых симптомов ревматоидного артрита. Мои пациенты пользуются проверенным средством, благодаря которому можно избавится от болей за 2 недели без особых усилий.
Расшифровка результатов анализа в плазме крови и постановка конкретного диагноза – компетенция ревматолога.
Информация приведена исключительно с целью ознакомления, и ни ком случае не может быть пособием для самолечения это может навредить организм, поэтому лучше проводить профилактику ревматоидного артрита.
artrit.lechenie-sustavy.ru
Ревматоидный артрит: диагностика и лечение
Ревматоидный артрит считается одной из наиболее распространённых болезней среди всех хронических воспалительных патологий. По последним данным, уровень заболеваемости в мире составляет примерно 0,8–1% от общей популяции. Установлено, что женщины гораздо чаще болеют, чем мужчины (по статистике 3 к 1).
Ведущими симптомами заболевания являются постоянные болезненные ощущения в суставах, их воспаление и нарушение функции. Быстрое прогрессирование патологического процесса ведёт к значительному снижению качества жизни больного и ранней инвалидизации. Согласно клинической статистике, примерно каждый второй пациент получает инвалидность в течение первых пяти лет болезни. Кроме того, различные сопутствующие патологии существенно сказываются на продолжительности жизни.
Единственный способ предотвратить прогрессирование ревматоидного артрита – это осуществление диагностики на ранних стадиях и своевременное начало активного лечения.
Клиническая картина

Начало заболевания характеризуется развитием суставного синдрома. Пациенты высказывают жалобы на болезненные ощущения в мелких суставах рук и ног. Клинической картине артрита могут предшествовать боли в мышцах, бурситы и тендиниты. На ранней стадии поражение суставов носит нестойкий характер. В некоторых случаях наблюдается спонтанная ремиссия (выздоровление). Типичные симптомы ревматоидного артрита:
- Симметричное поражение мелких суставов.
- Спустя некоторое время в патологический процесс вовлекаются и другие суставы (лучезапястные, локтевые, плечевые, голеностопные, коленные, тазобедренные и др.).
- На начальных стадиях боли отмечаются только при физической активности, но при прогрессировании уже появляются и в покое.
- Отёчность и покраснение воспалённых суставов.
- Симптом утренней скованности имеет первостепенное значение при диагностике артрита, если продолжается не менее 60 минут.
- Активные и пассивные движения ограничены.
- Боковые отклонения фалангов пальцев. Частые подвывихи и длительное напряжение отдельных групп мышц приводит к тому, что пальцы принимают противоестественное положение. Спустя несколько лет подобные изменения становятся необратимыми. Довольно-таки часто у пациентов наблюдается отклонение пальцев рук кнаружи, при этом кисть приобретает характерный вид, напоминающий «плавник моржа».
- Деформации суставов. Всему виной – распространение патологического процесса на хрящевую ткань и кости.
- Анкилозы (неподвижность сустава), связанные с разрушением хрящевой ткани и изменением формы суставных поверхностей костей.
Правильная оценка клинических симптомов имеет достаточно важное значение в диагностике ревматоидного артрита на ранних стадиях.
Системные проявления
Клиническая картина ревматоидного артрита не ограничивается симптомами поражения различных групп суставов. В большинстве случаев также наблюдаются системные проявления болезни. Уже на начальных стадиях отмечаются неспецифические симптомы воспаления, такие как подъём температуры, ощущение слабости, нарушение сна, быстрая утомляемость и т. д. Какие органы могут поражаться при ревматоидном артрите:
- Мышцы. Практически с самого начала заболевания появляется боль в мышцах. Спустя некоторое время развивается воспаление мышц и их атрофия, которая проявляется слабостью, снижением тонуса, силы и объёма поражённых мышц.
- Кожа. Будет характерная сухость и шелушение. Возможны подкожные кровоизлияния в виде мелких геморрагических высыпаний. Ведущим симптомом поражения кожи, имеющим большое значение при диагностике ревматоидного артрита, является возникновение безболезненных округлых узелков плотной консистенции, которые, как правило, обнаруживаются на разгибательной поверхности поражённых суставов.
- Селезёнка. Примерно у каждого третьего больного с этой формой артрита при физикальном или инструментальном исследовании (УЗИ, МРТ и т. д.) выявляется увеличение размеров селезёнки, которое называется спленомегалия.
- Лёгкие. Достаточно часто наблюдается плеврит, пневмонит и альвеолит. Стоит отметить, что в 40–60% случаев фиксируется плеврит. Значительно реже встречается хронический пневмонит и альвеолит. Наибольшую опасность для жизни представляет альвеолит, поскольку чаще всего является причиной смерти больных, у которых наблюдалось поражение лёгких при артрите. Тем не менее благодаря магнитно-резонансной томографии (МРТ) это заболевание можно диагностировать на ранних стадиях.
- Сердце. Негативное влияние на состояние сердечно-сосудистой системы оказывает не только само заболевание, но и проводимое лечение. Нередко развивается миокардит, эндокардит, аортит и т. д. Нельзя не заметить, что длительный приём нестероидных противовоспалительных препаратов существенно повышает риск появления гипертонии и сердечной недостаточности.
- Почки. Каждый четвёртый больной ревматоидным артритом может страдать гломерулонефритом, амилоидозом или нефритом. Больше всего проблем доставляет амилоидоз, который чаще всего приводит к хронической почечной недостаточности и летальному исходу.
- Глаза и нервная система. В некоторых случаях наблюдается воспаление радужной оболочки глаз, склер, конъюнктивы. Если вовлекается в патологический процесс периферическая нервная система, у больных будет отмечаться нарушение чувствительности, ощущение жжения, «бегание мурашек» в области рук и ног.
Диагностика

При постановке диагноза ревматоидный артрит учитывают выраженность клинических симптомов и данные лабораторно-инструментальных методов исследования. Наибольшее значение имеет ранняя диагностика заболевания. В то же время выявить патологию на начальных стадиях – задача довольно-таки сложная. Какие методы диагностики ревматоидного артрита применяют чаще всего:
- Лабораторные тесты.
- Рентгенография.
- Электрокардиография (ЭКГ).
- Артроскопия.
- Ультразвуковое обследование.
- Компьютерная томография (КТ).
- Магнитно-резонансная томография (МРТ).
На сегодняшний день самым информативным диагностическим методом является МРТ.
Лабораторные анализы
Для диагностики ревматоидного артрита анализы имеют огромное значение.
авный интерес представляют собой тесты на ревматоидный фактор (РФ) и антитела к циклическому цитруллиновому пептиду (АЦЦП). Кроме того, по уровню СОЭ (скорости оседания эритроцитов) и С-реактивного белка оценивают активность воспалительного процесса и эффективность проводимого лечения. Следует отметить, что все эти показатели считаются диагностическими критериями ревматоидного артрита, принятые на Международной медицинской конференции в 2010 году.
Рентгенография
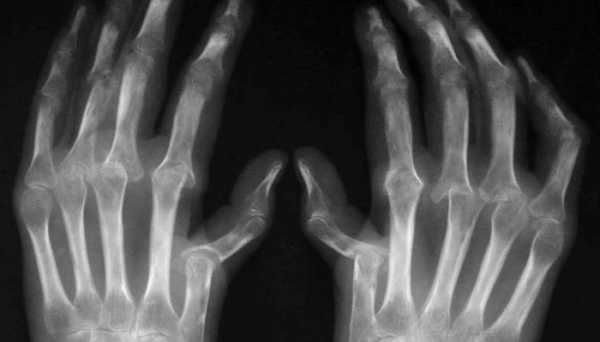
Практически во всех случаях для постановки диагноза и анализа динамики болезни применяют рентгенографию. Околосуставной остеопороз – это один из первых рентгенологических симптомов раннего ревматоидного артрита. Также сужение суставной щели будет указывать на разрушение хрящевой ткани. По мере прогрессирования заболеванию начинают появляться костные эрозии (структурные нарушения). По их количеству и скорости возникновения новых дефектов можно определить характер течения артрита.
При запущенных формах наблюдается выраженные патологические изменения суставных поверхностей костей. Заключительная фаза болезни характеризуется развитием анкилозов (неподвижности суставов).
Ультразвуковое обследование
В настоящее время одним из наиболее доступных, высокоинформативных, безопасных и экономичных методов диагностики ревматоидного артрита на ранних стадиях считается ультразвуковое обследование. В отличие от рентгенологического исследования УЗИ позволяет изучить состояние околосуставных мягких тканей и выявить патологические изменения в связках, мышцах, хрящах, синовиальных сумках и суставной капсуле.
Каких-либо противопоказаний к выполнению ультразвукового исследования не приписано. При необходимости подобный метод применяется даже у новорождённых детей. Сейчас практически в каждом медицинском учреждении работают кабинеты ультразвуковой диагностики.
Артроскопия
В некоторых случаях приходится прибегать к артроскопическим методам исследования. Благодаря артроскопии можно выявить воспалительные и дегенеративно-дистрофические очаги во внутрисуставных структурах. Также вполне реально осуществить биопсию, которая заключается во взятии небольшого участка ткани для дальнейшего исследования. Кроме того, артроскопия нередко одновременно проводиться с диагностической и терапевтической целями.
МРТ

Сегодня лучшим визуализационным методом при диагностике ревматоидного артрита является магнитно-резонансная томография (МРТ). Она даёт возможность досконально изучить состояние органов и тканей. Для большинства пациентов процедура проведения МРТ абсолютно безопасна. Тем не менее не всегда можно задействовать этот метод диагностики. Противопоказания к проведению МРТ:
- Кардиостимулятор.
- Металлические имплантаты.
- Клипсы на кровеносных сосудах головного мозга.
- Стенты в коронарных артериях.
- Искусственные протезы сердечных клапанов.
- Беременность на раннем сроке.
- Инородные тела в организме неизвестного происхождения.
Специальной подготовки к выполнению МРТ никакой не требуется. В общей сложности исследование проходит в течение 45–90 минут. УЗИ и рентгенография значительно уступают этому диагностическому методу по информативности и точности получаемых данных.
Критерии диагностики

Благодаря современным критериям диагностики ревматоидного артрита, разработанные учёными шесть лет назад, значительно упростилась постановка диагноза на ранних стадиях. Многие специалисты сходятся во мнении, что эта схема даёт возможность определиться с наличием суставной патологией уже в первые сутки от начала заболевания. Диагностические критерии ревматоидного артрита включают:
- Клинические симптомы воспаления суставов. Учитывается количество поражённых суставов.
- Анализы на РФ и АЦЦП.
- Показатели СОЭ и С-реактивного белка.
- Продолжительность воспаления синовиальной оболочки сустава (более или менее 6 недель).
Как правило, для постановки достоверного диагноза ревматоидный артрит необходимо выявить, по крайней мере, один воспалённый сустав, исключить другую суставную патологию и набрать не менее 6 баллов по классификационным критериям.
Чтобы врач понял, с каким видом артрита имеет дело (ревматоидным, ревматическим, реактивным или любым другим) и назначил соответствующее лечение, ему необходимо распознать симптомы заболевания и провести тщательную диагностику, включающую лабораторные анализы, рентгенографию, ЭКГ, УЗИ, КТ, МРТ и т. д.
Лечение
Комплексный подход является доминирующим в лечении ревматоидного артрита. Главная цель терапии – это избавить больного от клинических симптомов заболевания, добиться стойкой ремиссии и предупредить разрушение суставов, нередко приводящих к инвалидизации. Для этого задействуют все доступные терапевтические методы, которые включают:
- Применение лекарственных препаратов.
- Местное лечение.
- Диетотерапия.
- Физиотерапия.
- Хирургическое лечение.
Медикаментозная терапия
Нестероидные противовоспалительные препараты и глюкокортикоиды – это основные лекарства для борьбы с болевым синдромом и ревматоидным воспалением. Как правило, начинают лечение с назначения традиционных НПВС:
- Диклофенак.
- Вольтарен.
- Ибупрофен.
- Наклофен.
- Напроксен.
- Нимесулид.
- Дексалгин.
Для усиления обезболивающего и противовоспалительного действия применяют препараты НПВС как в виде таблеток и капсул, так и в виде мазей, кремов или гелей. К глюкокортикостероидам переходят в том случае, если наблюдается высокая активность заболевания и/или лечение НПВС оказалось неэффективным. Самый популярный препарат из этой группы является преднизолон, необходимую дозировку которого определяет лечащий врач. Кроме того, базисными препаратами в терапии ревматоидного артрита считаются:
- Хинолины (Делагил).
- Сульфаниламиды (Сульфазалазин).
- Тауредон.
- Купренил.
- Метотрексат.
- Азатиопирин.
- Циклофосфамид.
Терапевтический эффект от приёма базисных препаратов наступает через 60 –90 дней. Принимать их необходимо длительно (от 6 месяцев и более).
Местное лечение

Как показывает клиническая практика, ни одна комплексная терапия ревматоидного артрита не обходится без методов местного лечения. Чтобы подавить активность воспаления синовиальной оболочки применяют внутрисуставные введения глюкокортикостероидов. Чаще всего задействуют следующие лекарственные препараты:
- Гидрокортизон.
- Дипроспан.
- Кеналог.
- Дексаметазон.
Хотелось бы отметить, что повторное введение глюкокортикостероидов внутрь одного и того же сустава не проводят чаще, чем 1 раз в 90 дней. Кроме того, достаточно эффективны комбинированные компрессы с Димексидом, нестероидными противовоспалительными препаратами, Эуфиллином, Гепарином, Дипроспаном. Терапевтический курс составляет не более 10 процедур.
Диетотерапия
Правильная диета играет немаловажную роль в комплексном лечении пациентов с ревматоидным артритом. Положительное влияние на течение заболевания оказывают разгрузочные, молочно-растительные и вегетарианские рационы питания. Замечено, что к обострению активности ревматоидного воспаления в суставах может приводить такие продукты, как кукуруза, пшеница, жирное мясо, апельсины, мандарины, молоко и др.
Особой популярностью пользуется сырая овощная диета, в которой отсутствуют продукты животного происхождения, полуфабрикаты, соль и сахар. Доказана эффективность непродолжительной разгрузочной диеты (7–8 дней) с переходом на вегетарианский рацион.
Если вы хотите, чтобы диетотерапия оказалась эффективной, необходимо обратиться за помощью к специалисту.
Физиотерапия
Огромное значение при лечении ревматоидного артрита придаётся физиотерапии. Стоит заметить, что большинство физиотерапевтических процедур, а также лечебная физкультура и массаж выполняются при низкой и умеренной активности заболевания. Какие физиотерапевтические процедуры могут применяться:
- Электрофорез.
- Ультразвук.
- Лазеротерапия.
- Ультравысокочастотная терапия.
- Грязевые аппликации.
- Водолечение.
- Иглорефлексотерапия.
При острой стадии воспалительного процесса основные виды физиотерапии противопоказаны. Однако в период ремиссии ревматоидного артрита для многих пациентов лечебная физкультура, массаж и физиопроцедуры считаются обязательными компонентами реабилитационной программы, которая подбирается индивидуально, учитывая тяжесть и характер заболевания.
Оперативное вмешательство
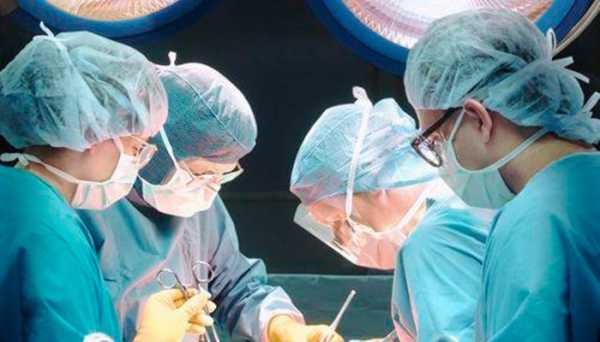
Если ревматоидный артрит привёл к тяжёлым деформациям суставов, то иной раз ничего не остаётся, кроме как применить хирургическое лечение. Широко используются оперативные методики по удалению поражённой синовиальной оболочки, искусственному закрытию или созданию нового сустава.
В тех случаях, когда невозможно провести операцию по восстановлению разрушенного сустава, выполняют эндопротезирование. Современное оборудование и квалификация врачей позволяет провести замену практически любого поражённого сустава (локтевого, плечевого, тазобедренного, коленного, и др.) на искусственный.
moyskelet.ru
Ревматоидный артрит — симптомы, лечение и диагностика у взрослых
Ревматоидный артрит – серьезная патология, которая характеризуется повреждением соединительных тканей суставов. Эта болезнь имеет хронический характер и может приводить к опасным последствиям для здоровья. Чтобы улучшить прогноз недуга, следует своевременно обратиться к врачу.
Суть патологии
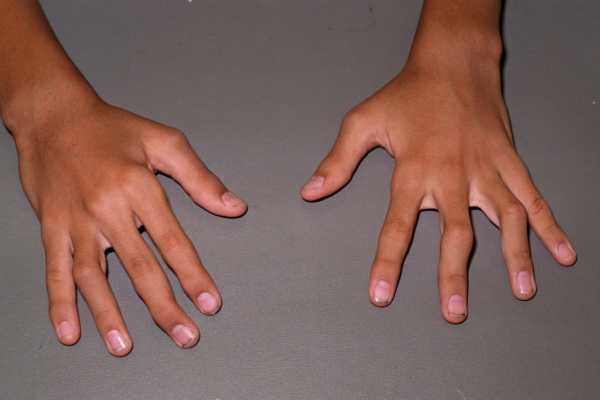
Многих людей интересует вопрос, что такое ревматоидный артрит. Под этим термином понимают воспалительную патологию, для которой характерно симметричное поражение суставов. Также недуг может приводить к болезням внутренних органов.
Болезнь постоянно прогрессирует и имеет хронический характер. Со временем аномальный процесс вызывает деформацию и разрушение суставов. Сочленения утрачивают свои функции, и человек получает инвалидность.
Иногда болезнь вызывает повреждение не только скелета, но и различных органов – почек, мышечных тканей, печени, легких, сосудов. Развитие недуга начинается с воспаления, поражающего синовиальную оболочку суставных тканей. Спустя некоторое время оно распространяется на хрящи и кости.
Состояние пациента усугубляется в силу аутоиммунных реакций организма. Это означает, что защитные силы уничтожают свои собственные клетки. Обычно страдают мелкие суставы верхних и нижних конечностей. Однако иногда воспаление поражает и прочие части тела.
Для ревматоидного артрита характерны такие особенности: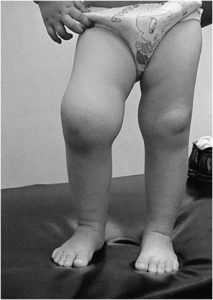
- Патология представляет серьезную опасность для здоровья человека и может присутствовать на протяжении всей жизни. Болезнь существенно ухудшает качество жизни, хотя иногда симптомы имеют стертый характер.
- Эта форма артрита может возникать в любом возрасте. Иногда ее диагностируют даже у детей.
- Причины развития патологии можно установить далеко не всегда.
- Для болезни характерно периодическое протекание. Это означает, что у человека бывают периоды обострений и ремиссии. Иногда состояние улучшается внезапно.
- Ревматоидный артрит приводит к симметричному поражению суставов.
Хороший эффект от терапии болезни удается получить только в том случае, если она была начата до хронизации процесса.
Причины
Причины возникновения ревматоидного артрита точно не установлены. Врачи выдвигают несколько теорий возникновения болезни. К ключевым факторам появления недуга относят следующее:
 Наследственная склонность. Многие специалисты утверждают, что риск появления болезни выше у тех людей, которые имеют близких родственников с таким диагнозом. Это свидетельствует о высокой вероятности аутоиммунных реакций.
Наследственная склонность. Многие специалисты утверждают, что риск появления болезни выше у тех людей, которые имеют близких родственников с таким диагнозом. Это свидетельствует о высокой вероятности аутоиммунных реакций.- Инфекции. Нередко развитие болезни связано с такими патологиями, как гепатит, корь, паротит. Также причиной этой формы артрита может быть герпетическая инфекция.
- Влияние внешних и внутренних факторов. К возникновению недуга приводят стрессовые ситуации, переохлаждение, неблагоприятные климатические условиях. Также риск появления недуга увеличивается при беременности и вследствие частых контактов с химическими веществами.
- Аутоиммунные болезни. При их наличии защитные силы организма направлены не на устранение вирусов и бактериальных микроорганизмов, а на поражение здоровых клеток. Прежде всего страдают суставы. В такой ситуации организм воспринимает свои ткани как чужеродные и старается от них избавиться.
- Реактивный или инфекционный артрит. Эта болезнь может быть результатом травматического повреждения или выраженного переохлаждения.
- Сильные стрессы. Это распространенная причина ревматоидного артрита у женщин.
Избыточная масса тела также приводит к увеличению нагрузок на суставы. Это влечет появление воспалительных процессов и деформации сочленений.
Клиническая картина

Патология имеет поэтапное развитие. На начальной стадии появления патологии возникает отечность синовиальных сумок. Периодически у человека возникают артралгии и увеличивается местная температура. По мере прогрессирования болезни наблюдается быстрое деление клеток, что чревато уплотнением синовиальной оболочки.
На завершающей стадии болезни воспаленные клетки продуцируют секрет, который вызывает поражение хрящевых и костных тканей. На этом этапе существенно усиливается болевой синдром, деформируются суставные ткани и нарушается двигательная активность.
Болезнь часто поражает колени, локти, стопы и кисти. В более редких случаях аномальный процесс затрагивает плечевой пояс и тазобедренные суставы. Также патология может поражать лопатки, голеностоп, лучезапястные суставы.
При одновременном повреждении нескольких элементов диагностируется полиартрит.
Системные симптомы ревматоидного артрита включают следующее:
- Нарушение работы сердца. Они проявляются в виде развития васкулита, перикардита, атеросклероза. Иногда наблюдается гранулематозное поражение клапанов.
- Патологии крови. У человека может развиваться анемия или тромбоцитоз. Некоторые люди страдают нейтропенией.
- Сложности со сгибанием суставов. Довольно часто развивается артроз, который представляет собой воспаление суставных отростков.
- Кожные болезни. У человека могут наблюдаться микозы, утолщение дермы, ревматоидные узелки. Также возникают симптомы псориаза и сетчатое ливедо.
- Болезни органов дыхания. Есть риск возникновения плеврита и интерстициальных отклонений.
- Поражения нервной системы. В этом случае речь идет о множественных мононевритах, цервикальном миелите, различных видах нейропатии.
- Атрофические поражения мускулатуры, уменьшение тонуса и силы мышечных тканей.
- Патологии почек. К ним относят васкулит и нефрит.
- Болезни пищеварительных органов. В эту группу входят энтериты, колиты, амилоидоз.
Виды и стадии болезни
Чтобы правильно подобрать лечение ревматоидного артрита, важно определить его разновидность. Существуют такие формы недуга:
- Серопозитивный – в этом случае удается выявить ревматоидный фактор в крови. Именно эта разновидность патологии диагностируется в 80 % случаев. Она обычно сопровождается эрозивными поражениями суставов и патологиями внутренних органов.
- Серонегативный – в такой ситуации ревматоидного фактора в крови нет.
Помимо этого, существуют особенные формы патологии:
- Синдром Стилла – чаще всего возникает в детском возрасте. Для него характерно увеличение температуры, появление кожных высыпаний, увеличение лимфоузлов, воспаление суставов и системное поражение организма.
- Синдром Фелти – эта форма болезни сопровождается нарушением функций системы кроветворения. Нейтрофилы, которые несут ответственность за функции иммунитета, разрушаются в селезенке. В итоге аномальный процесс в короткие сроки поражает другие органы.
В зависимости от уровня активности выделяют низкую, умеренную и высокую степени болезни. Также врачи отмечают несколько стадий развития недуга:
 Начальная. На этом этапе сустав почти не деформируется, однако уже имеются симптомы околосуставного остеопороза. Сочленение еще сохраняет свою подвижность, признаки болезни практически отсутствуют.
Начальная. На этом этапе сустав почти не деформируется, однако уже имеются симптомы околосуставного остеопороза. Сочленение еще сохраняет свою подвижность, признаки болезни практически отсутствуют.- Ранняя. Для этого этапа характерно небольшое разрушение хрящей. Однако сустав еще сохраняет свою форму. На этой стадии происходят атрофические изменения в межкостных мышцах и образуются узелки. Эта степень болезни развивается от 6 месяцев до 1 года.
- Развернутая. На этом этапе отчетливо визуализируются узлы. Помимо этого, наблюдается критичная деформация суставов и сильное разрушение хрящей. Мышечные ткани сильно атрофируются, что создает проблемы с движением.
- Поздняя. Все симптомы проявляются максимально сильно. В такой ситуации возникает угроза для жизни человека и сильно снижается его двигательная активность.
Диагностические исследования
Диагностика ревматоидного артрита начинается с объективного осмотра. Это позволяет врачу определить количество пораженных суставов. Помимо этого, специалист обязательно оценивает их функции – объем двигательной активности, силу и состояние мышц, выявляет ревматоидные узелки.
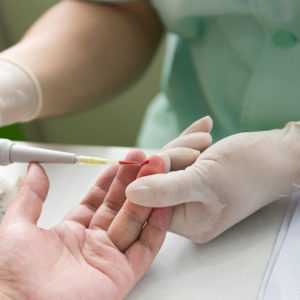
По результатам предварительного осмотра проводятся лабораторные исследования:
- Анализы крови. При развитии ревматоидного артрита увеличивается скорость оседания эритроцитов, снижается количество гемоглобина, увеличивается показатель С-реактивного белка. Также исследование позволяет обнаружить ревматоидный фактор и выявить антитела к циклическому цитрулированному пептиду.
- Анализ синовиальной жидкости. Эта процедура позволяет выявить наличие активного воспаления и ревматоидный фактор.
В дополнение к лабораторным анализам назначают инструментальные исследования.
К наиболее информативным процедурам можно отнести следующее:
- Ультразвуковое исследование суставов. Это поможет выявить наличие лишней жидкости в суставе, определить симптомы воспалительного поражения околосуставных тканей, увеличение размеров синовиальной оболочки и поражение хрящей.
- Рентгенография суставов. На начальном этапе развития болезни этот метод недостаточно информативен. На более поздних стадиях патологии удается выявить костные эрозии на поверхности суставов и симптомы деформации.
- Магнитно-резонансная томография. На ранних этапах болезни эта процедура позволяет выявить эрозивные дефекты в суставах.
Лечение

Методы лечения ревматоидного артрита подбирает специалист. Терапия этого заболевания длится довольно долго. Чтобы добиться стабильных результатов, очень важно не делать перерывов.
Лечение при ревматоидном артрите должно быть комплексным и решать такие задачи:
- Устранить боли, слабость, отеки и нарушение двигательной активности в суставе;
- Предотвратить суставную деформацию;
- Увеличить длительность жизни человека и повысить ее качество;
- Продлить сроки ремиссии и добиться ее стабильности.
Медикаментозная терапия
Основу терапии патологии составляют лекарственные средства. Их должен подбирать врач с учетом клинической картины и степени тяжести недуга.
Средства базисной терапии
Такие препараты являются основой лечения ревматоидного артрита. Благодаря их применению удается подавить источник болезни – неправильную реакцию иммунитета. Чаще всего для устранения симптомов недуга применяют такие категории средств:
- Иммунодепрессанты – азатиоприн, метотрексат, лефлуномид. Эти средства способствуют подавлению чрезмерной активности клеток иммунитета.
- Азатиоприн
- Метотрексат
- Лефлуномид
- Антималярийные средства – делагил, плаквенил. Такие препараты снижают выраженность симптомов и приостанавливают развитие недуга.
- Делагил
- Плаквентил
- Сульфаниламиды – салазопиридазин, сульфасалазин. Эти средства производят модифицирующий эффект на протекание недуга, предотвращают усугубление проявлений, подавляют синтез опасных агентов.
- Препараты с солями золота – ауранофин, ауротиомалат. Такие вещества подавляют появление эрозий, нормализуют общее состояние, приостанавливают прогрессирование артрита у детей.
- Биологические агенты – ритуксан, хумира, оренсия. Это генномодифицированные средства, которые оказывают влияние на реакции ферментов иммунитета.
- Сульфасалазин
- Ауранофин
- Хумира
- Оренсия
Чтобы сделать лечение патологии более результативным, назначают сразу несколько базисных препаратов. Они усиливают эффект друг друга и позволяют получить более быстрые результаты. Хорошим вариантом станет сочетание метотрексата и циклоспорина. Также можно использовать комбинацию из метотрексата, гидроксихлорохина и сульфасалазина.
Нестероидные противовоспалительные препараты
Такие вещества применяются для срочной помощи при появлении сильной боли и воспаления. Применять эту группу лекарств следует под четким контролем ревматолога. После получения эффекта от базисных средств обязательно корректируют суточную дозировку противовоспалительных препаратов.
Такие лекарства не позволяют вылечить болезнь. Они успешно справляются с симптомами, позволяя нормализовать качество жизни человека. К этой группе препаратов относят следующее:
- Ибупрофен;
- Кетанов;
- Ибупрофен
- Кетанов
- Пироксикам;
- Индометацин;
- Бутадион.
- Пироксикам
- Индометацин
- Бутадион
Такие средства устраняют болевые ощущения и уменьшают выраженность воспаления в суставах и их сумках.
Кортикостероиды
Такие средства помогают в сложных случаях, когда симптомы ревматоидного артрита выражены довольно сильно. Подобные вещества позволяют справляться с интенсивной болью и сильным воспалением.
Однако их стоит выписывать крайне осторожно, поскольку кортикостероиды представляют собой гормоны стресса. При пероральном использовании подобных средств наблюдается серьезный удар по организму. Для безопасной терапии болезни обычно назначают местные препараты.
Кортикостероиды, которые вводят прямо в пораженный сустав, быстро устраняют боль, купируют воспаление и улучшают общее состояние человека. Однако лечебный эффект сохраняется максимум на месяц, а при отмене лекарства неприятные симптомы возвращаются.
К средствам из этой категории относят следующее:
- Преднизолон;
- Бетаметазон;
- Дексаметазон.
- Преднизолон
- Бетаметазон
- Дексаметазон
Методы физиотерапии
После устранения острых симптомов болезни лечить ревматоидный артрит стоит с помощью средств физиотерапии. Такие методы уменьшают выраженность воспаления, устраняют болевой синдром, обеспечивают восстановление пораженных тканей.
К наиболее действенным методам относят следующее:
- Бальнеотерапия – активизирует кровообращение, облегчает поступление полезных веществ в сустав и увеличивает их восприимчивость;
- Магнитотерапия – снижает симптомы отечности, активизирует восстановительные процессы в хрящевых тканях;
- УВЧ – устраняет болевые ощущения, справляется с отечностью, предотвращает образование свободных радикалов;
- Ультразвуковое воздействие – активизирует обменные процессы в суставных тканях, прекращает прогрессирование воспаления, стимулирует регенерацию пораженных тканей, справляется с отечностью;
Электрофорез – повышает эффект анальгетиков, активизирует кровообращение, улучшает подвижность суставов и останавливает их деформацию.
Народные средства
Чтобы устранить признаки ревматоидного артрита, можно применять действенные народные рецепты. Однако их разрешается использовать только после консультации врача. Стоит учитывать, что подобные вещества не могут заменить стандартную терапию болезни.
Улучшить состояние пациента помогут такие рецепты:
- Травяной отвар. Для этого средства нужно взять корень петрушки, цветки бузины, ивовую кору и листья крапивы. Все ингредиенты измельчить, взять 1 столовую ложку сбора и залить 250 мл кипятка. Поставить смесь на слабый огонь и варить 5 минут. Готовый состав остудить и процедить. Пить по 2 стакана утром и вечером.
- Корень петрушки
- Цвет бузины
- Кора ивы
- Листья крапивы
- Отвар соцветий каштана. Взять 200 г сырья, добавить 100 мл водки или спирта, настаивать состав 2 недели в темном месте. Готовое средство процедить и принимать по 5 капель 3 раза в день. Это нужно делать за 1 час до еды.
- Настойка лопуха. Измельченные листья растения смешать в равных частях с водкой. Готовое средство убрать в холодильник. Для использования жидкости нужно взять кусок марли, сложить в несколько раз и смочить в растворе. Прикладывать к пораженному суставу. Это средство хорошо справляется с болью.
Особенности питания
Эффективность терапии напрямую зависит от рациона пациента. Потому врачи обязательно назначают людям с таким диагнозом специальную диету. Чтобы избежать обострения болезни, нужно исключить такие продукты:
- Бульоны;
- Щавель;
 Алкогольные напитки;
Алкогольные напитки;- Субпродукты;
- Копчености;
- Бобовые;
- Шпинат;
- Колбаса;
- Крепкий чай и кофе;
- Рыба и икра;
- Жареные блюда.
Чтобы ускорить выздоровление, стоит употреблять свежие овощи и фрукты. Также полезно есть рис. Улучшить состояние пациента поможет рыбий жир и минеральная вода. Помимо этого, стоит пить свежевыжатые соки.
Возможные последствия
Иногда патология провоцирует опасные осложнения. Последствия ревматоидного артрита включают следующее:
 Поражения сердца – стеноз аорты, инфаркт, недостаточность аорты и митрального клапана;
Поражения сердца – стеноз аорты, инфаркт, недостаточность аорты и митрального клапана;- Болезни легких – бронхоплевральные свищи;
- Полисерозит;
- Хроническая недостаточность почек;
- Висцеральный амилоидоз.
Профилактика обострений
Чтобы сделать ремиссию максимально стабильной, стоит соблюдать такие рекомендации:
- Систематически консультироваться с ревматологом;
- Правильно питаться – в рационе должно быть много фруктов и овощей, а также продуктов с содержанием кальция;
- Отказаться от курения и употребления алкогольных напитков;
- Заниматься лечебной гимнастикой;
- Закаливать организм;
- Принимать курсы поливитаминов – это нужно делать 2 раза в год;
- Полностью лечить простудные заболевания;
- Много гулять;
- Заниматься плаванием.
Ревматоидный артрит – серьезная патология, которая значительно ухудшает качество жизни человека и может стать причиной опасных последствий.
Чтобы минимизировать вероятность осложнений, необходимо вовремя обратиться к специалисту и четко выполнять его назначения.
sustavi.guru
Ревматоидный артрит — причины, симптомы, диагностика и лечение
Ревматоидный артрит – ревматический процесс, характеризующийся эрозивно-деструктивными поражениями преимущественно периферических мелких суставов. Суставные признаки ревматоидного артрита включают симметричное вовлечение суставов стоп и кистей, их деформирующие изменения. К внесуставным системным проявлениям относятся серозиты, подкожные узелки, лимфаденопатия, васкулиты, периферическая нейропатия. Диагностика включает оценку клинических, биохимических, рентгенологических маркеров. Лечение ревматоидного артрита требует длительных курсов НПВП, кортикостероидов, базисных средств, иногда – хирургического восстановления суставов. Заболевание часто приводит к инвалидности.
Общие сведения
Причины, обусловливающие развитие ревматоидного артрита, достоверно не установлены. Определена наследственная природа нарушений иммунологических ответов и роль инфекционных этиофакторов (вируса Эпштейн-Барра, ретровируса, цитомегаловируса, микоплазмы, вируса герпеса, краснухи и др.).
Основу патогенеза ревматоидного артрита составляют аутоиммунные реакции, развивающиеся в ответ на действие неизвестных этиологических факторов. Эти реакции проявляются цепочкой взаимосвязанных изменений – воспалением синовиальной мембраны (синовитом), формированием грануляционной ткани (паннуса), ее разрастанием и проникновением в хрящевые структуры с разрушением последних. Исходом ревматоидного артрита служит развитие анкилоза, хронического воспаления параартикулярных тканей, контрактуры, деформации, подвывихи суставов.
Ревматоидный артрит
Классификация ревматоидного артрита
По клинико-анатомическим особенностям различают формы ревматоидного артрита:
По иммунологическим характеристикам выделяют серопозитивные варианты ревматоидного артрита и серонегативные, которые различаются выявлением или отсутствием ревматоидного фактора в сыворотке и суставной жидкости.
Динамика течения ревматоидного артрита может быть различной. Стремительно прогрессирующему варианту свойственна высокая активность: эрозирование костных тканей, деформирование суставов, системные поражения в течение 1-го года заболевания. Медленно развивающийся ревматоидный артрит даже многие годы спустя не вызывает грубых морфологических и функциональных изменений суставов, протекает без системного вовлечения.
По активности клинико-морфологических изменений дифференцируют три степени ревматоидного артрита. При минимальной активности (I ст.) процесса отмечаются незначительные боли в суставах, преходящая скованность в утренние часы, отсутствие локальной гипертермии. Ревматоидный артрит средней активности (II ст.) характеризуется болями в покое и в движении, многочасовой скованностью, болевым ограничением подвижности, стабильными экссудативными явлениями в суставах, умеренной местной гипертермией кожи. Для высокой активности (III ст.) ревматоидного артрита типична сильная артралгия, выраженная экссудация в суставах, гиперемия и припухлость кожи, непроходящая скованность, резко ограничивающая подвижность.
По степени нарушения опорных функций при ревматоидном артрите различают стадии ФН I, ФН II и ФН III. Функциональные нарушения I ст. характеризуются минимальными двигательными ограничениями с сохранением профессиональной пригодности. На стадии ФН II подвижность суставов снижена резко, развитие стойких контрактур ограничивает самообслуживание и ведет к утрате работоспособности. Стадия ФН III ревматоидного артрита определяется тугоподвижностью или тотальной неподвижностью суставов, потерей возможности самообслуживания и необходимостью постоянного ухода за таким пациентом.
Симптомы ревматоидного артрита
Суставные проявления при ревматоидном артрите
Доминирующим в клинике ревматоидного артрита является суставной синдром (артрит) с характерным двусторонним симметричным вовлечением суставов. На продромальном этапе отмечается усталость, периодические артралгии, астения, потливость, субфебрилитет, утренняя скованность. Дебют ревматоидного артрита обычно связывается пациентами со сменой метеофакторов, сезонов года (осени, весны), физиологических периодов (пубертатного, послеродового, климактерического). Провоцирующей причиной ревматоидного артрита может служить инфекция, охлаждение, стресс, травма и др.
При остром и подостром дебюте ревматоидного артрита наблюдается лихорадка, резкая миалгия и артралгия; при малозаметном прогрессировании – изменения нарастают длительно и не сопровождаются существенными функциональными нарушениями. Для клиники ревматоидного артрита типично вовлечение суставов стоп и кистей, запястий, коленных и локтевых суставов; в отдельных случаях поражение касается тазобедренных, плечевых и суставов позвоночника.
Объективные изменения при ревматоидном артрите включают скопление внутрисуставного экссудата, отечность, резкую пальпаторную болезненность, двигательные ограничения, локальную гиперемию и гипертермию кожи. Прогрессирование ревматоидного артрита ведет к фиброзированию синовиальной мембраны и периартикулярных тканей и, как следствие, к развитию деформирования суставов, контрактур, подвывихов. В исходе ревматоидного артрита наступает анкилозирование и обездвиженность суставов.
При поражении синовиальных влагалищ сухожилий кисти – теносиновите нередко развивается синдром запястного канала, патогенетическую основу которого составляет невропатия срединного нерва в результате его сдавления. При этом отмечается парестезия, снижение чувствительности и подвижности среднего, указательного и большого пальцев кисти; боль, распространяющаяся на все предплечье.
Внесуставные поражения при ревматоидном артрите
Развитие внесуставных (системных) проявлений более характерно для серопозитивной формы ревматоидного артрита тяжелого длительного течения. Поражение мускулатуры (межкостной, гипотенара и тенара, разгибателей предплечья, прямой бедренной, ягодичной) проявляется атрофией, снижением мышечной силы и тонуса, очаговым миозитом. При вовлечении в ревматоидный артрит кожных покровов и мягких тканей появляется сухость и истонченность эпидермиса, геморрагии; могут возникать мелклочаговые некрозы подногтевой области, приводящие к гангрене дистальных фаланг. Нарушение кровоснабжения ногтевых пластин ведет к их ломкости, исчерченности и дегенерации.
Типичными признаками ревматоидного артрита служат подкожно расположенные соединительнотканные узелки диаметром 0,5-2 см. Для ревматоидных узелков характерна округлая форма, плотная консистенция, подвижность, безболезненность, реже – неподвижность вследствие спаянности с апоневрозом. Эти образования могут носить единичный или множественный характер, иметь симметричную либо несимметричную локализацию в области предплечий и затылка. Возможно образование ревматоидных узелков в миокарде, легких, клапанных структурах сердца. Появление узелков связано с обострением ревматоидного артрита, а их исчезновение — с ремиссией.
Наиболее тяжелым течением ревматоидного артрита отличаются формы, протекающие с лимфоаденопатией, поражением ЖКТ (энетритами, колитами, амилоидозом слизистой прямой кишки), нервной системы (нейропатией, полиневритом, функциональными вегетативными нарушениями), вовлечением органов дыхания (плеврит, диффузный фиброз, пневмонит, фиброзирующий альвеолит, бронхиолит), почек (гломерулонефрит, амилоидоз), глаз. Со стороны магистральных сосудов и сердца при ревматоидном артрите могут возникать эндокардит, перикардит, миокардит, артериит коронарных сосудов, гранулематозный аортит.
При ревматоидных висцеропатиях вследствие панартериита отмечаются кожные симптомы в виде полиморфной сыпи и изъязвлений; геморрагический синдром (носовые, маточные кровотечения), тромботический синдром (мезентериальные тромбозы).
Осложнения ревматоидного артрита
Диагностика ревматоидного артрита
Подозрение на ревматоидный артрит является показанием для консультации ревматолога. Исследование периферической крови выявляет анемию; нарастание лейкоцитоза и СОЭ напрямую связано с активностью ревматоидного артрита. Типичными иммунологическими маркерами при ревматоидном артрите служат выявление РФ, снижение числа Т-лимфоцитов, повышение криоглобулинов, обнаружение антикератиновых антител (АКА).
К рентгенологическим критериям ревматоидного артрита относится обнаружение диффузного или пятнистого эпифизарного остеопороза, сужения суставных щелей, краевых эрозий. По показаниям назначается МРТ сустава. Для взятия образца внутрисуставной жидкости производят пункцию сустава. При микроскопии суставной жидкости обнаруживаются неспецифические воспалительные признаки. Исследование биоптата синовиальных мембран при ревматоидном артрите демонстрирует гипертрофию и увеличение числа ворсинок; пролиферацию плазматических, лимфоидных и покровных клеток (синовиоцитов) суставных оболочек; фибриновые отложения; зоны некроза.
Лечение ревматоидного артрита
В основе терапии при ревматоидном артрите лежит назначение курса быстродействующих (противовоспалительных) и базисных (модифицирующих течение заболевания) препаратов. К группе быстродействующих относятся НПВС (диклофенак, ибупрофен, напроксен), кортикостероиды, купирующие воспаление и боль. Использование базисных препаратов (сульфасалазина, гидроксихлороквина метотрексата, лефлуномида) позволяет достичь ремиссии ревматоидного артрита и предотвратить/замедлить дегенерацию суставов.
К относительно новым препаратам, использующимся в лечении ревматоидного артрита, относятся биологические средства, блокирующие провоспалительный белок-цитокин — фактор некроза опухоли (этанерсепт, инфликсимаб, адалимумаб). Препараты-инактиваторы ФНО вводятся в форме инъекций и назначаются в комбинации с базовыми препаратами. Перспективной и многообещающей методикой лечения ревматоидного артрита является терапия стволовыми клетками, направленная на улучшение трофики и регенерацию суставов.
Кроме приема медикаментов при ревматоидном артрите показано проведение экстракорпоральной гемокоррекции – криоафереза, мембранного плазмафереза, экстракорпоральной фармакотерапии, каскадной фильтрации плазмы. Пациентам с ревматоидным артритом рекомендуются занятия ЛФК, плавание. С целью восстановление функции и структуры суставов применяются хирургические вмешательства – артроскопия, эндопротезирование разрушенных суставов.
Прогноз и профилактика ревматоидного артрита
Изолированное, локализующееся в 1-3-х суставах, не резко выраженное воспаление при ревматоидном артрите позволяет надеяться на благоприятный прогноз. К отягощающим перспективу заболевания факторам относятся полиартрит, выраженное и резистентное к терапии воспаление, наличие системных проявлений.
Ввиду отсутствия превентивных методов, возможна лишь вторичная профилактика ревматоидного артрита, которая включает предупреждение обострений, диспансерный контроль, подавление персистирующей инфекции.
www.krasotaimedicina.ru
Какие анализы выявят ревматоидный артрит?
 Ревматоидный артрит — заболевание периферических небольших суставов конечностей, вызывающее воспаление и поражение соединительной ткани непосредственно самих суставов и другие внесуставные проявления патологии органов. Это заболевание относят к аутоиммунным, поскольку при нем иммунная система организма начинает воспринимать некоторые свои белки и клетки соединительной ткани как чужеродные. На ранних стадиях его трудно диагностировать в силу схожести симптомов с другими видами артритов и воспалениями иной природы, поэтому проводят специальные исследования и сдают ряд анализов.
Ревматоидный артрит — заболевание периферических небольших суставов конечностей, вызывающее воспаление и поражение соединительной ткани непосредственно самих суставов и другие внесуставные проявления патологии органов. Это заболевание относят к аутоиммунным, поскольку при нем иммунная система организма начинает воспринимать некоторые свои белки и клетки соединительной ткани как чужеродные. На ранних стадиях его трудно диагностировать в силу схожести симптомов с другими видами артритов и воспалениями иной природы, поэтому проводят специальные исследования и сдают ряд анализов.
Диагностика болезни
Точный диагноз этого заболевания ставится в промежутке от 9 до 12 месяцев от его начала, поскольку ранние стадии проявления его крайне схожи с многими другими недугами. В 1987 году Американская коллегия ревматологов разработала 7 критериев диагностики ревматоидного артрита: утренняя скованность, наличие Р-фактора в сыворотке, специфические узелки, симметричное поражение определенных типов суставов, остеопения и костные эрозии. Для подтверждения диагноза достаточно подтверждения минимум четырех.
Применяют следующие методы диагностирования:
- лабораторные анализы;
- артроскопия — инструментальное исследование полости сустава с помощью оптического прибора;
- рентгенограмма суставов по определенным разработанным методикам;
- сцинтиграфия суставов — определение содержания радиоактивного элемента технеция в суставе;
- биопсия синовиальной оболочки сустава – микроскопическое исследование фрагмента ткани поврежденного сустава;
- магнитно-резонансная томография (МРТ) для исследования степени деформации суставов;
- ультразвуковое исследование (УЗИ) суставов, пораженных внутренних органов при тяжелых стадиях заболевания.

Лабораторные исследования
При диагностике ревматоидного артрита сдают анализы крови, мочи и синовиальной жидкости — содержимого суставной сумки.
Все анализы делятся на две категории:
- неспецифические — назначаются практически при всех заболеваниях;
- специфические — применяются для диагностики и подтверждения именно этой патологии суставов.
Подробнее об анализах крови для определения ревматоидного фактора >>
Неспецифические исследования
- Общий анализ крови (ОАК).
Обращают внимание на уровень гемоглобина, поскольку выраженная анемия, повышение уровня железа в костном мозге является одним из признаков ревматоидного артрита в стадии обострения. Умеренный лейкоцитоз — повышение уровня лейкоцитов как следствие воспалительного процесса. Сопровождается повышением СОЭ – скорости оседания эритроцитов за 1 час, но это является следствием любого воспалительного процесса в организме, не только ревматоидного характера. -
 Биохимический анализ крови.
Биохимический анализ крови.
Повышение уровня фибриногена, гаптоглобина, серомукоида, сиаловых кислот, С-реактивного белка. Является характерным признаком многих процессов воспалительного и аутоимунного характера, в том числе других заболеваниях суставов. - Анализ мочи.
На определенных стадиях этой болезни развивается почечная недостаточность или нефроз, что и отражается в результатах лабораторных исследований. - Анализ синовиальной жидкости.
Жидкость мутнеет, повышается уровень лейкоцитов, особенно нейтрофилов и их фрагментов, но это присуще многим других заболеваниям суставов.
Еще о биохимическом анализе крови и уровне С-реактивного белка >>
Специфические анализы при ревматоидном артрите
Вторая категория включает анализы, которые считаются специфическими при диагностике этой суставной патологии:
- Ревматоидный фактор (Р- фактор).
При исследованиях крови обнаруживают специфические иммунные комплексы, образующиеся при реакции организма на собственные поврежденные лимфоциты. Долгое время рассматривался ревматологами как специфический маркер на ревматоидный артрит. Последующие исследования показали, что он диагностируется у 5 % здоровых людей, других воспалительных заболеваниях ревматоидного характера. Лишь треть страдающих этой болезнью суставов содержат этот фактор в крови. Поэтому в настоящее время считается важным, обязательным, но дополнительным методом подтверждения этого заболевания. - Тест на наличие антицитруллиновых антител (АЦЦП).
Определение уровня антител, образующихся как реакция на белки, содержащие аминокислоту цитруллин. Является самым надежным маркером этого заболевания в современной ревматологии. Специфичность и чувствительность его оценивается на уровне 70-80%, в отдельных случаях до 98%.
Лабораторные анализы при диагностике являются неотъемлемой составляющей современной медицинской науки. Но полная картина этого вида артрита может быть определена лишь на определенных стадиях его развития в результате комплексного применения всех методов диагностики.
Современная терапия, к сожалению, не располагает способами избавления от ревматоидного артрита. Осложнениями этого недуга на поздних стадиях может стать полная неподвижность суставов, иногда даже инвалидность.
Обращайте внимание на свои симптомы при различных вирусных, простудных заболеваниях, особенно в зимнее время, регулярно посещайте терапевта, проходите профилактические обследования.
Несомненно, такое тяжелое заболевание суставов можно обнаружить на ранних или средних стадиях и избежать серьезных и необратимых отклонений в нашем организме.
www.kletca.ru
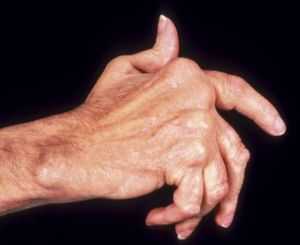
 Наследственная склонность. Многие специалисты утверждают, что риск появления болезни выше у тех людей, которые имеют близких родственников с таким диагнозом. Это свидетельствует о высокой вероятности аутоиммунных реакций.
Наследственная склонность. Многие специалисты утверждают, что риск появления болезни выше у тех людей, которые имеют близких родственников с таким диагнозом. Это свидетельствует о высокой вероятности аутоиммунных реакций. Начальная. На этом этапе сустав почти не деформируется, однако уже имеются симптомы околосуставного остеопороза. Сочленение еще сохраняет свою подвижность, признаки болезни практически отсутствуют.
Начальная. На этом этапе сустав почти не деформируется, однако уже имеются симптомы околосуставного остеопороза. Сочленение еще сохраняет свою подвижность, признаки болезни практически отсутствуют. Алкогольные напитки;
Алкогольные напитки; Поражения сердца – стеноз аорты, инфаркт, недостаточность аорты и митрального клапана;
Поражения сердца – стеноз аорты, инфаркт, недостаточность аорты и митрального клапана; Биохимический анализ крови.
Биохимический анализ крови.