Разрушение позвонков: причины деструкции поясничного отдела, разрушение шейного позвонка и хрящевой ткани на рентгене
Разрушение позвоночника – явление не из приятных. Причиной тому служат различные заболевания, например, спондилит, остеопороз и иные факторы. Также позвонки часто страдают из-за метастазов. Спондилит – опасное заболевание, из-за которого происходит размягчение позвонков и заполнение их гноем.
Прогноз для жизни пациентов неутешительный, но если соблюдать все правила и вовремя обратиться за помощью, то удастся сохранить трудоспособность. В данной статье мы рассмотрим причины разрушения позвонков поясничного отдела позвоночника, а также причины разрушения хрящевой ткани позвоночника.
Причины
В современном мире множество людей ведут неправильный образ жизни. Сидячая работа – яркий тому пример. Ввиду этих особенностей межпозвоночные диски становятся более плоскими, уменьшаются в высоте.
На позвоночные диски приходится огромная нагрузка: они служат своеобразными прокладками-амортизаторами.
С годами фиброзное кольцо теряет прочность, и диск под весом сдавливается, тем самым уменьшая расстояние между позвонками.
Данный процесс приводит к образованию костных разрастаний, к травме нервного корешка и разрушению шейных и других позвонков. После этого начинаются сильные боли при резких движениях, чихании и кашле.
Причин, которые влекут за собой столь неприятные последствия, несколько:
- сопутствующие болезни: спондилит, остеопороз, грыжа и прочее;
- сидячий образ жизни;
- чрезмерные нагрузки на позвоночник;
- наследственность;
- избыточный вес;
- возрастные изменения;
- тяжелые инфекционные процессы в организме;
- травмы позвонка;
- неправильная осанка и т.д.
Как лечить извитость позвоночных артерий?
Болезни
Причиной разрушения позвонков поясничного отдела могут быть рзличные болезни. Рассмотрим два заболевания, которые чаще всего являются первопричиной разрушения позвонков поясничного отдела.
- Самым распространенным заболеванием, которое приводит к деструкции позвонков, является спондилит. Причина недуга – патогенные микроорганизмы, которые с кровью переносят инфекцию в тела позвонков. Недуг имеет два вида: специфический и неспецифический. Первый тип вызывается возбудителями туберкулеза, сифилиса, гонореи, бруцеллеза. В 40% случаев спондилит имеет туберкулезную форму. Второй вид образуется из-за воздействия неспецифической болезнетворной микрофлоры – стрептококка, стафилококка и кишечной палочки.
- Вторым по популярности заболеванием, провоцирующим разрушение позвонков, является остеопороз. Этот недуг не инфекционный, но очень опасный. Происходит ослабление костной структуры, в результате чего кости становятся менее прочными и хрупкими. Проявляется в основном у людей преклонного возраста. Образуется по следующим причинам: наследственность, небольшой рост, бесплодие, нарушение менструального цикла, длительное кормление грудью, эндокринные нарушения, вредные привычки и прочее.
Другие причины
Есть и иные причины, из-за которых может произойти деструкция позвонков. К ним относятся:
- малоподвижный образ жизни;
- гормональные сбои;
- дистрофия или, наоборот, ожирение;
- недостаток кальция в организме;
- возрастные изменения;
- наследственность и другое.
Симптомы
Основным симптомом является боль. Она усиливается при резких движениях, при кашле, чихании и физических нагрузках. Характерными симптомами также являются:
- деформация позвонка. Это происходит, когда в патологический процесс включаются сразу несколько позвонков. По мере развития болезни деформация усиливается и уже поддается внешнему осмотру;
- изменение роста. Разница в росте может достигать 10-15 сантиметров;
- скованность в позвоночнике, особенно по утрам;
- покраснение кожи в районе очага болезни. Также кожный покров в этом месте значительно горячее, чем в других местах.
Узнайте, как лечить рак спинного мозга.
Диагностика
Как можно заметить по симптоматике, данный патологический процесс легко спутать с обычной болью в спине и другими заболеваниями позвонка. Чтобы поставить точный диагноз, специалист сначала проводит осмотр больного. Далее назначается целый ряд анализов и различных методов исследования.
Виды исследования:
- общий анализ крови. Процедура помогает установить наличие воспалительных процессов в организме;
- биохимический анализ крови – определяет маркеры воспаления;
- рентгенография позвоночника. Благодаря этому способу обследования можно выявить деструкцию позвонков на рентгене, а также проследить поражение костной ткани;
- компьютерная томография – назначается для выявления точного места разрушения позвонков;
- МРТ – определяет патологические процессы в межпозвоночных дисках, связках, нервных корешках и мышцах;
- биопсия из позвонка. Помогает определить причину недуга и выстроить эффективную схему лечения.
Лечение
Способ терапии подбирается специалистом, исходя из индивидуальных особенностей пациента и причины возникновения недуга. Кроме того, при выстраивании схемы лечения учитываются результаты анализов, а также общее состояние больного.
Есть несколько видов терапии:
- медикаментозная. Обязательный метод лечения при любых заболеваниях. Пациенту назначаются препараты, которые способы уменьшить боль, восстановить костную структуру и купировать дегенеративно-дистрофические процессы;
- лечебная гимнастика. Каждому пациенту индивидуально назначается определенный перечень упражнений, которые помогут укрепить мышцы спины и позвоночник;
- физиотерапия. В рамках этого способа лечения пациенту назначают электрофорез с новокаином, фонофорез, УВЧ и т.д. Данные процедуры помогают улучшить кровообращение, усилить метаболизм и повысить способность тканей к заживлению;
- народная медицина. Применяется только по рекомендации врача. Положительными моментами этого вида лечения являются натуральный состав средств и простота в использовании;
- хирургическое вмешательство. Если все перечисленные методы не дали положительного результата, пациенту проводят операцию по замене позвонка. В зависимости от степени поражения могут поставить имплант одного или нескольких позвонков.
Что делать, если хрустит позвоночник?
Профилактика
Профилактические меры лучше начинать еще в молодости. Повышению прочности костей способствует правильное и полноценное питание. Не лишней будет ежедневная утренняя гимнастика, но сильно не перегружайте позвоночник. Также следует отказаться от вредных привычек: алкоголь, кофе, сигареты.
При возникновении малейших симптомов нужно сразу обращаться к врачу. Категорически запрещено заниматься самолечением, так вы только усугубите положение.
Заключение
Разрушение позвонков поясничного отдела – опасное явление. Лучше не доводить до такого состояния свой организм. Ввиду этого выполняйте рекомендации по профилактике заболеваний позвоночника, а также уделяйте особое внимание здоровью своих костей.
Если у вас все-таки диагностирована деструкция позвонков, не отчаивайтесь. Сегодня медицина способна вылечить многое, и этот диагноз – не приговор.
revmatolog.org
Причина разрушения позвоночника | nebolytspina.ru
Разрушительные патологии
Причины разрушения позвоночника, к несчастью, могут быть очень тяжелыми из-за наличия возможных патологических процессов. На самом деле, болезни, которые могут вызвать вот такие разрушительные процессы в позвоночном столбе, очень и очень серьезные. Не лечение этих заболеваний может привести к инвалидности, и, даже, к летальному исходу.
Разрушить позвонки могут такие заболевания, как остеопороз и спондилит, а также распространение метастаз с любого пораженного органа в позвонки.
Что делает спондилит? Патология способствует негативному процессу размягчения позвонков изнутри, наполняя их гноем. Если заболевание диагностировать на ранних этапах, и приступить к лечению, четко соблюдая все рекомендации лечащего врача, то есть шанс на то, что человек сохранит свою жизнедеятельность. Говорить о конкретных прогнозах при запущенной стадии развития патологии всегда очень сложно. Только в процессе лечения можно будет что-либо предполагать.
Остеопороз, также относится к группе сложнейших заболеваний, так, как характеризуется патология хрупкостью костной ткани, и большой ломкостью. Пораженные позвонки, буквально рассыпаются, и при любом, даже не значительном движении может случиться компрессионный перелом позвоночного столба, чаще ломается поясничная область.
Распространение раковых клеток (метастазы) в организме больного человека, также может вызвать необратимые, разрушительные процессы в позвонках. Кроме этого повреждается спинной мозг.Разберем более подробно, каждое патологическое явление.
Читайте также: лечение при дорсопатии шейного отдела позвоночника
Заболевание позвоночника – Спондилит
Спондилит представляет собой воспалительное заболевание позвоночника. Основным признаком является первичный разрушительный процесс тела позвонка. При несвоевременном лечении, или не качественном лечении, позвоночный столб постепенно начинает деформироваться. Кроме этого, больной испытывает сильнейшие боли, нарушаются двигательные функции.
В медицинской практике различают спондилит специфический и неспецифический.
Спондилит специфический, что это?
Данная болезнь появляется по причине осложнения инфекционного заболевания. Такие заболевания, как сифилис, туберкулез, бруцеллез, гонорея, и другие, способствуют развитию спондилита специфического.
Когда человек болен туберкулезом, то бактерии быстро проникают в костную ткань позвоночника, и тем самым, вызывают гнойный, воспалительный процесс. В результате у больного существенно изменяется форма позвоночного столба, появляется некий горб острой формы. В придачу к этому, страдают также и внутренние органы – сердце, легкие. Нарушается их нормальная, естественная жизнедеятельность. Очень часто гной попадает в спинномозговой канал, приводящий к компрессии спинного мозга. Этот процесс очень опасный, и его последствия могут быть самыми тяжелыми.
Если у больного обнаружен бруцеллезный спондилит, то он характеризуется поражением 3 и 4 позвонков в поясничном отделе, в виде мелкоочаговой деструкции тела позвонка. В данном случае заболевание протекает без абсцесса.
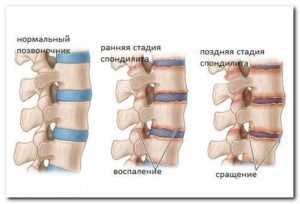
Спондилит неспецифический
Эта патология характеризуется тем, что позвоночник поражается гноеродными бактериями. Часто этот вид спондилита, также называют гнойным. Основной его чертой является то, что неспецифический спондилит появляется в резкой форме, сопровождаясь сильными, не проходящими болями. У больного возникают абсцессы, происходят нарушения нервной системы.
Часто этот вид спондилита поражает шейный и поясничный отделы позвоночника. При отсутствии лечения процесс осложняется нагноением хрящевой ткани, и появлением свищей.
Также к неспецифическому спондилиту относят патологические аутоиммунные процессы – ревматоидный (анкилозирующий) спондилит, или болезнь Бехтерева.
Аутоиммунные заболевания всегда несут очень негативный элемент для сохранности организма. Так, к примеру, болезнь Бехтерева, или ревматоидный спондилит проявляется тем, что иммунная система больного воспринимает здоровые клетки своего организма, как чужеродные и начинает с ними бороться, путем уничтожения. В конкретном случае, организм, как бы, вынуждает иммунную систему работать против своих здоровых тканей позвонка.
Такое заболевание очень сложно поддается лечению. Так, как наша иммунная система, это сложнейший механизм, пожалуй, не до конца изученный, и многие негативные процессы, возникающие в этом механизме не понятны, и как с ними справляться, также сложно определить.
Из-за чего происходит разрушение позвоночника причины этого процесса, теперь известны. Остается вопрос лечения.Как, какими методами лечить спондилит?
Кроме этого, при форме спондилита с гнойными процессами, назначаются соответствующие лекарства для борьбы с бактериями.
Заболевания позвоночника означают сбои в нормальной работе опорно-двигательного аппарата, поэтому, крайне важно, чтобы больной, все-таки двигался. Для этого лечащий врач подбирает специальные упражнения для пациента. Выполнять их следует регулярно, в точности соблюдая все рекомендации доктора.
Если болезнь допускает лечение при помощи различные гелей, кремов, мазей, в частности, согревающих, то следует их применять. Такие средства хорошо снимают боль в мышцах спины, плюс убирают мышечный спазм и напряжение.
Когда уже не удается вылечить больного при помощи консервативных методов лечения, то решается вопрос о хирургическом вмешательстве. Часто такой метод – это единственная возможность сохранить пациенту двигательные функции позвоночника.
Остеопороз
Остеопроз называют коварным заболеванием, так, как на ранних стадиях его сложно определить. Протекает болезнь почти не заметно. И только, когда он переходит на другую, более сложную стадию развития, его симптоматика дает понять, что это остеопороз. Что собой представляет патология, уже упоминалось выше. следует разобраться с его симптоматикой, и причинами появления.
Больной ощущает боли при движениях, скованность, не возможность поворачиваться в стороны, либо наклоняться вперед, и особенно назад. Болевые ощущения практически не проходят, сохраняются длительное время. Это происходит из-за мелких трещин позвонков.
Причины, которые способствуют образованию остеопороза, это:
- Малоподвижный образ жизни – самый главный враг для позвоночника;
- Дистрофия;
- У женщин – климакс;
- Огромную роль играет наследственный фактор;
- Возможные сбои гормональной системы;
- Изнашивание позвоночника, по причине возраста человека;
- Дефицит кальция.
Эти причины есть основными, для развития опасного заболевания остеопороза, которое приводит к перелому позвоночного столба.
Лечение может быть консервативным и оперативным. Важно помнить, что остеопороз, это болезнь, которую можно лишь приостановить, и дальнейшая жизнь пациента должна выполняться всех правил и профилактических мер, которые будут назначены доктором, во избежание рецидива, или новых разрушительных процессов в позвоночнике.
Читайте также: лечение спондилоартроза поясничного отдела позвоночника
Причина разрушения позвоночника – метастазы
Эта причина, пожалуй самая опасная для жизни человека. Ведь, как известно, раковые заболевания трудно поддаются лечению, в основном все заканчивается летальным исходом. Метастазы проникают в костные ткани позвонков из другого органа, пораженного раком. Часто это можно спутать с остеопорозом, так как картинка разрушения ткани позвонков практически одинакова. И переломы позвоночника свойственны и для остеопороза, и для метастаз.
Чтобы установить истинную причину хрупкости костной ткани, переломов, и мучительных болей больному предстоит пройти самое детальное исследование, не только позвоночника, но и всего организма.
Больному, кроме хирургического вмешательства, назначаются сеансы химиотерапии и радиотерапия. Каким будет результат всех этих процедур не сможет предсказать ни один врач. Требуется время, и требуется терпения, а также четкое выполнение всех рекомендаций доктора.
Правильный, активный образ жизни, а также соблюдение всех необходимых мер профилактики, поможет избежать подобных заболеваний.
Будьте здоровы!
nebolytspina.ru
Остеопороз позвоночника: симптомы, лечение, диета (фото)
Автор статьи: Стоянова Виктория, врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).Дата публикации статьи:
Дата обновления статьи:
Содержание статьи:
Остеопороз – заболевание, характеризующееся патологическим снижением плотности костей вследствие нарушения равновесия процессов образования и разрушения костной ткани. Остеопороз позвоночника – одна из тяжелых форм данной болезни, поскольку именно позвоночный столб несет максимальные нагрузки при движении, участвует в поддержании равновесия и вертикального положения тела. При разрушении позвонков часто развиваются компрессионные переломы (повреждения, связанные с резким сжатием тел позвонков), что в значительной мере снижает качество жизни больных и резко ограничивает их подвижность.

Клинические проявления заболевания
На ранних стадиях развития болезни пациенты не отмечают каких-либо постоянных специфических жалоб. И только при компрессионных переломах тел позвонков, обусловленных серьезными нарушениями костной структуры, появляются симптомы, позволяющие заподозрить наличие остеопороза.
Самый характерный симптом – острая боль, возникающая при компрессионной нагрузке (резкий поворот туловища, подъем тяжестей, неудачное падение). Болевой синдром усиливается при движении и продолжается в течение 4-6 недель, после чего постепенно ослабевает. В случае возникновения множественных микропереломов тела позвонков начинают постепенно деформироваться и проседать под действием своего собственного веса. Это приводит к тому, что больные испытывают постоянные боли в спине, которые обостряются при кашле, чихании, смехе или простой смене положения.
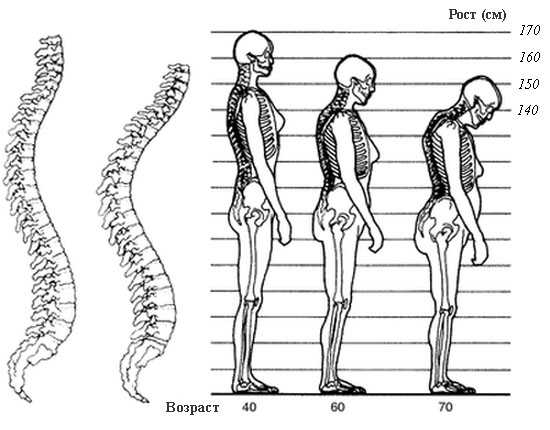
Когда в патологические процессы вовлекается не один, а несколько позвонков – возникают деформации позвоночного столба. Характерным симптомом является поражение на начальных этапах преимущественно I-II поясничных или X-XII грудных позвонков. Это объясняется наличием в этих местах естественных изгибов позвоночника, на которые приходится максимальная вертикальная нагрузка. Появляется излишняя сутулость. По мере прогрессирования заболевания, деформация спины усиливается, могут появиться горбы. При этом шейные и верхние грудные позвонки подвергаются компрессии и переломам крайне редко.
У больных остеопорозом позвоночника при измерении роста отмечается значительное его уменьшение: разница с предыдущими измерениями может достигать 10-15 см. Кроме того отмечается укорочение грудной клетки, из-за которого руки кажутся непропорционально длинными. В далеко зашедших случаях сужается расстояние между костями таза и ребрами, что может стать причиной возникновения болей в боку.
Если перелом произошел относительно недавно, то в его области может отмечаться локальная болезненность при ощупывании позвонков.
Важным признаком, который позволяют отличить симптомы остеопороза от других заболеваний позвоночника – является отсутствие двигательных или чувствительных нарушений, свидетельствующих о вовлечении в патологический процесс нервных окончаний или спинного мозга.
Изменние костей и позвоночника с возрастом при остеопорозе
Диагностика остеопороза позвоночника
Помимо клинических симптомов для диагностики используются инструментальные и лабораторные методики. Способы диагностики одинаковы как при поражении позвоночного столба, так и при «классическом остеопорозе костей».
Инструментальные методы
Рентгенологическое исследование позвоночника. Метод является информативным только при потере до 30% костной массы. Но при остеопорозе позвоночника существует ряд характерных признаков, свойственных только этому заболеванию:
- Быстрое нарастание прозрачности тел позвонков при нескольких последовательных исследованиях.
- На снимках более выраженными кажутся вертикальные костные перегородки в телах позвонков. Это объясняется тем, что горизонтальные пластинки более подвержены разрушениям.
- Уменьшение высоты позвонков. Они приобретают вид «рыбных позвонков» за счет двусторонней выгнутости их поверхностей.
- клиновидная деформация позвонков за счет преимущественного укорочения их переднего края.
Костная денситометрия – метод диагностики, основанный на том, что костная ткань поглощает низкие дозы рентгеновского излучения, и по степени этого поглощения можно судить о плотности костей. Это оптимальный и безопасный вид исследования, позволяющий с максимальной точностью определить состояние костной ткани, а также проконтролировать прогрессирование заболевания и ход лечения.
Методика радиоизотопного сканирование костной ткани основана на свойствах некоторых веществ, меченными радиоактивными маркерами, накапливаться исключительно в костях. По степени их распределения можно с большой степенью достоверности говорить не только о наличии болезни, но и выявлять места наибольшего поражения и контролировать активность патологического процесса.
Лабораторные методы
Лабораторные методы являются вспомогательными средствами, которые позволяют оценить состояние кальциевого обмена в организме.
При подозрении на наличие у пациента остеопороза позвоночника, лабораторный диагностический минимум должен включать следующие исследования:
- общие анализы мочи и крови;
- биохимический анализ крови с определение кальция, фосфатов, ферментов, мочевины и билирубина;
- исследование гормонов щитовидной железы и половых гормонов.
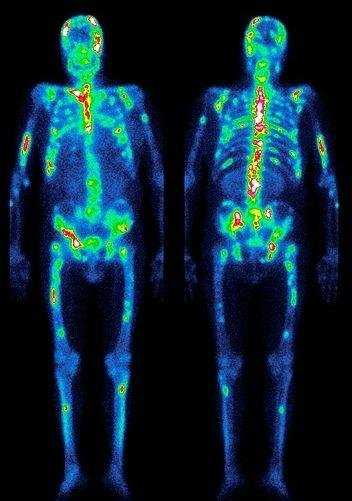
На фото – снимок радиоизотопного сканирования скелета
Способы лечения
В выборе методики лечения важную роль играет стадия разрушения костной ткани позвоночника и то, насколько выражены клинические симптомы. В случаях, когда заболевание выявляется только при помощи денситометрии и не имеет ярких проявлений – все лечение должно быть направлено на снижение скорости потери костной ткани и профилактику травм и переломов. Если пациент уже предъявляет жалобы на болевой синдром вследствие компрессионных переломов или деформации позвоночного столба – то терапия должна быть направлена на устранение болей, профилактику дальнейшего снижения плотности костей, а также на улучшение осанки и повышение общей подвижности.
Коррекция образа жизни
Одним из факторов, способствующих замедлению прогрессирования остеопороза, является изменение образа жизни пациента, которое включает: соблюдение специальной диеты, адекватную физическую активность и полный отказ от вредных привычек.
Питание при остеопорозе в обязательном порядке должно включать продукты, богатые кальцием, фосфором и витамином D. В рационе постоянно должны присутствовать молочные продукты (сыр, творог), морская рыба жирных сортов, черный хлеб грубого помола.
Если у пациента имеется избыточная масса тела, то необходимо огранить потребление мучных изделий, сладостей и газированных напитков. Это позволит снизить нагрузку на позвоночный столб и предупредить развитие переломов. Женщинам полезны продукты, содержащие фитоэстрогены – растительные аналоги половых гормонов, которые являются надежными защитниками костной ткани. Большое их количество содержится в сое, бобовых, сырых (нежареных) орехах и зелени.
Доказано, что регулярные физические нагрузки способны остановить прогрессирование патологического разрушения костей. При поражении позвоночника оптимальными являются плавание, езда на велосипеде или просто пешие прогулки. Под запретом все виды спорта, где есть риск травмирования, резкие движения или подъем тяжестей.
Алкоголь и табак ускоряют выведение кальция из организма и тормозят его всасывание в кишечнике. Поэтому, необходимо строгое воздержание от данных вредных привычек не только в период активного лечения, но и на всю оставшуюся жизнь.
Обезболивание
Для снятия острых болей при компрессионных переломах позвонков используются препараты из группы анальгетиков и нестероидных противовоспалительных средств. Хороший эффект может дать использование местных средств: гелей, кремов и мазей. Некоторым обезболивающим действием обладает кальцитонин – при его использовании боль уходит за 7-10 дней.
При хронических болях в спине показан прием селективных нестероидных противовоспалительных средств (НПВС), которые имеют меньше побочных эффектов и могут применяться достаточно длительно. Так же для обезболивания можно использовать горячую ванну или душ.
Прием медикаментов
В лечении остеопороза позвоночника используются те же препараты, что и для терапии других форм заболевания.
Бисфосфонаты – средства замедляющие процессы разрушения костей и активизирующие синтез новых костных элементов. Их регулярное применение снижает риск развития компрессионных переломов позвонков до 50%.
Кальцитонин – природный гормон, получаемый из рыб семейства лососевых. Он активизирует процессы всасывания и усвоения кальция, а также оказывает выраженное обезболивающие действие.
Заместительная гормональная терапия эстрогенами у женщин, которая значительно замедляет остеопороз и предупреждает развитие его осложнений.
Витаминные комплексы, содержащие кальций в комбинации с витамином D, показаны в случае недостатка этих компонентов в пище или при нарушении их всасывания в желудочно-кишечном тракте.
Как предупредить осложнения?
Человек должен научиться постоянно держать спину ровно и контролировать свои движения. Это помогает равномерно распределять нагрузку на спину и предупредить переломы.
- Под запретом подъем любых тяжестей.
- Рекомендуется носить удобную обувь на нескользкой подошве без высоких каблуков.
- Для поддержания равновесия при ходьбе желательно пользоваться тростью (при необходимости).
- В автомобиле в обязательном порядке необходимо пользоваться штатными ремнями безопасности.
- При необходимости длительного пребывания на ногах необходимо пользоваться ортезом – специальным корсетом, поддерживающим позвоночник в грудном отделе. Но постоянно носить его нельзя, так как это приведет к ослаблению мышц спины и торса.
- По возможности избегать выходов на улицу в гололед без сопровождения.
Остеопороз – заболевание, предупредить развитие которого достаточно сложно, а лечить его – еще сложнее. И только своевременное обращение к врачу за диагностикой и терапией позволит сохранить активность и подвижность до глубокой старости.
Владелец и ответственный за сайт и контент: Афиногенов Алексей.
sustavzdorov.ru
Повреждения поясничных межпозвонковых дисков: причины, симптомы, диагностика, лечение
Консервативное лечение повреждений поясничных межпозвонковых дисков
В абсолютном большинстве случаев повреждения поясничных межпозвонковых дисков излечиваются консервативными методами. Консервативное лечение повреждения поясничных дисков должно проводиться комплексно. В этот комплекс входят ортопедическое, медикаментозное и физиотерапевтическое лечение. К числу ортопедических методов относятся создание покоя и разгрузка позвоночника.
Пострадавшего с повреждением поясничного межпозвонкового диска укладывают в постель. Ошибочным является представление о том, что пострадавший должен быть уложен на жесткую постель в положении на спине. У многих пострадавших такое вынужденное положение вызывает усиление болей. Наоборот, в некоторых случаях наблюдается уменьшение или исчезновение болей при укладке пострадавших в мягкую постель, допускающую значительное сгибание позвоночника. Нередко боли проходят или уменьшаются в положении на боку с приведенными к животу бедрами. Следовательно, в постели пострадавший должен принять то положение, в котором исчезают или уменьшаются боли.
Разгрузка позвоночника достигается горизонтальным положением пострадавшего. Спустя некоторое время, после минования острых явлений бывшего повреждения эта разгрузка может быть дополнена постоянным растяжением позвоночника по наклонной плоскости с помощью мягких колец за подмышечные впадины. Для увеличения силы растяжения могут быть использованы дополнительные грузы, подвешенные к тазу пострадавшего с помощью специального пояса. Величина грузов, время и степень растяжения диктуются ощущениями пострадавшего. Покой и разгрузка поврежденного позвоночника длятся на протяжении 4-6 недель. Обычно в этот период исчезают боли, разрыв в области фиброзного кольца заживает прочным рубцом. В более поздние периоды после бывшего повреждения, при более упорном болевом синдроме, а иногда и в свежих случаях более эффективным является не постоянное вытяжение, а прерывистое растяжение позвоночника.
Существует несколько различных методик прерывистого растяжения позвоночника. Суть их сводится к тому, что в течение относительно короткого периода, равного 15-20 минутам, с помощью грузов или дозированной винтовой тяги растяжение доводят до 30-40 кг. Величина силы растяжения в каждом отдельном случае диктуется телосложением больного, степенью развития его мускулатуры, а также его ощущениями в процессе растяжения. Максимальное растяжение длится в течение 30-40 минут, а затем в течение последующих 15-20 минут постепенно сводится на пет.
Растяжение позвоночника при помощи дозированной винтовой тяги осуществляется на специальном столе, платформы которого разводятся по длине стола винтовым стержнем с широким шагом резьбы. Пострадавшего закрепляют на головном конце стола специальным лифчиком, надеваемым на грудную клетку, а на ножном — поясом за таз. При расхождении ножной и головной платформ происходит растяжение поясничного отдела позвоночника. При отсутствии специального стола прерывистое растяжение может быть осуществлено на обычном столе подвешиванием грузов за тазовый пояс и лифчиком на грудной клетке.
Весьма полезным и эффективным является подводное растяжение позвоночника в бассейне. Этот метод требует специального оборудования и оснащения.
Медикаментозное лечение повреждения поясничных дисков заключается в пероральном приеме лекарственных веществ или их местном применении. В первые часы и дни после повреждения, при выраженном болевом синдроме медикаментозное лечение должно быть направлено на снятие болей. Могут быть применены анальгин, промедол и т. п. Хороший лечебный эффект оказывают большие дозы (до 2 г в сутки) салицилатов. Салицилаты можно вводить внутривенно. Полезными бывают и новокаиновые блокады в различных модификациях. Хороший болеутоляющий эффект оказывают инъекции гидрокортизона в количестве 25-50 мг в паравертебральные болезненные точки. Еще более эффективным является введение этого же количества гидрокортизона в поврежденный межпозвонковый диск.
Внутридисковое введение гидрокортизона (раствор новокаина 0,5% с 25-50 мг гидрокортизона) производится аналогично тому, как производится дискография по методике, предложенной de Seze. Эта манипуляция требует известного навыка и умения. Но даже паравертебральное введение гидрокортизона дает хороший лечебный эффект.
Из физиотерапевтических процедур наиболее эффективны диадинамические токи. Могут быть применены попофорез новокаином, тепловые процедуры. Следует иметь в виду, что нередко тепловые процедуры вызывают обострение болей, возникающее, по-видимому, вследствие увеличения местного отека тканей. При ухудшении самочувствия пострадавшего их следует отменить. Спустя 10-12 суток при отсутствии выраженных явлений раздражения спинномозговых корешков весьма полезным является массаж.
В более поздние сроки таким пострадавшим можно рекомендовать бальнеотерапию (Пятигорск, Саки, Цхалтубо, Белокуриха, Мацеста, Карачи). В отдельных случаях бывает полезным ношение мягких полукорсетов, корсетов или «граций».
[8], [9], [10], [11], [12], [13], [14]
Оперативное лечение повреждений поясничных межпозвонковых дисков
Показания к оперативному лечению повреждений поясничных межпозвонковых дисков возникают в тех случаях, когда консервативное лечение оказывается неэффективным. Обычно эти показания возникают в отдаленные сроки после бывшего повреждения и фактически вмешательство производится по поводу последствий бывшего повреждения. Такими показаниями считаются упорные люмбальгии, явления функциональной несостоятельности позвоночника, синдром хронического сдавления спинномозговых корешков, не уступающий консервативному лечению. При свежих повреждениях межпозвонковых поясничных дисков показания к оперативному лечению возникают при остро развившемся синдроме сдавления конского хвоста с парапарезом или параплегией, расстройством функции тазовых органов.
История возникновения и развития оперативных методов лечения повреждений поясничных межпозвонковых дисков по сути своей является историей оперативного лечения поясничных межпозвонковых остеохондрозов.
Оперативное лечение поясничных межпозвонковых остеохондрозов («пояснично-крестцовых радикулитов») впервые было осуществлено Elsberg в 1916 г. Принимая выпавшее вещество диска при его повреждении за интерспинальные опухоли — «хондромы», Elsberg, Petit, Qutailles, Alajuanine (1928) производили удаление их. Mixter, Barr (1934), доказав, что «хондромы» являются не чем иным, как выпавшей частью пульпозного ядра межпозвонкового диска, производили ламинэктомию и удаляли выпавшую часть межпозвонкового диска транс- или экстрадуральным доступом.
С тех пор, особенно за рубежом, методы оперативного лечения поясничных межпозвонковых остеохондрозов получили значительное распространение. Достаточно сказать, что отдельными авторами опубликованы сотни и тысячи наблюдений над больными, оперированными по поводу поясничных межпозвонковых остеохондрозов.
Существующие оперативные методы лечения выпадения вещества диска при межпозвонковых остеохондрозах могут быть разделены на паллиативные, условно радикальные и радикальные.
Паллиативные операции при повреждении поясничных дисков
К таким операциям следует отнести операцию, предложенную Love в 1939 г. Претерпев некоторые изменения и дополнения, она широко применяется при лечении грыж межпозвонковых дисков поясничной локализации.
Задачей указанного оперативного вмешательства является только удаление выпавшей части диска и устранение компрессии нервного корешка.
Пострадавшего укладывают на операционном столе в положении на спине. Для устранения поясничного лордоза различные авторы используют разные приемы. Б. Бойчев предлагает подкладывать подушку под нижний отдел живота. А. И. Осна придает больному «позу молящегося буддийского монаха». Оба эти способа приводят к значительному повышению впутрибрюшного давления, а следовательно, и к венозному застою, вызывающему повышенное кровотечение из операционной раны. Friberg сконструирована специальная «люлька», в которую пострадавшего укладывают в нужном положении без затруднения дыхания и повышения внутрибрюшного давления.
Рекомендуются местное обезболивание, спинномозговая анестезия и общее обезболивание. Сторонники местного обезболивания считают преимуществом этого вида анестезии возможность контролировать ход операции сдавлеппем спинномозгового корешка и реакцией больного на это сдавление.
Техника операции на нижних поясничных дисках
Паравертебральным полуовальным разрезом послойно рассекают кожу, подкожную клетчатку, поверхностную фасцию. На середину разреза должен приходиться пораженный диск. На стороне поражения рассекают поясничную фасцию продольно у края надостпетой связки. Тщательно скелетируют боковую поверхность остистых отростков, полудужек и суставных отростков. С них должны быть самым тщательным образом удалены все мягкие ткани. Широким мощным крючком мягкие ткани оттягивают латерально. Обнажают полудужки, находящиеся между ними желтые связки и суставные отростки. Иссекают участок желтой связки на нужном уровне. Обнажают твердую мозговую оболочку. Если этого оказывается недостаточным, скусывают часть прилежащих отделов полудужек или прилежащие полудужки удаляют полностью. Гемиламинэктомия вполне допустима и оправдана для расширения оперативного доступа, но трудно согласиться на широкую ламинэктомию с удалением 3-5 дужек. Помимо того, что ламинэктомия значительно ослабляет задний отдел позвоночника, существует мнение, что она приводит к ограничению движений и болям. Ограничение движений и боли прямо пропорциональны размерам ламииэктомни. Тщательный гемостаз производят на протяжении всего вмешательства. Дуральный мешок смещают кнутри. Отводят в сторону спинномозговой корешок. Осматривают задне-боковую поверхность пораженного межпозвонкового диска. Если грыжа диска расположена кзади от задней продольной связки, то ее захватывают ложкой и удаляют. В противном случае заднюю продольную связку или выпяченный кзади участок заднего отдела фиброзного кольца рассекают. После этого удаляют часть выпавшего диска. Производят гемостаз. На раны накладывают послойные швы.
Некоторые хирурги производят рассечение твердой мозговой оболочки и используют трансдуральный доступ. Недостатком трансдурального доступа является необходимость более широкого удаления задних отделов позвонков, вскрытие заднего и переднего листков твердой мозговой оболочки, возможность последующих интрадуральных рубцовых процессов.
При необходимости могут быть скушены один или два суставных отростка, что делает оперативный доступ более широким. Однако этим нарушается надежность стабильности позвоночника на этом уровне.
В течение суток больной находится в положении на животе. Проводят симптоматическое медикаментозное лечение. Со 2-х суток больному разрешается менять положение. На 8-10-е сутки его выписывают на амбулаторное лечение.
Описанное оперативное вмешательство является сугубо паллиативным и устраняет только компрессию спинномозгового корешка выпавшим диском. Это вмешательство направлено не на излечение основного заболевания, а лишь на устранение порождаемого им осложнения. Удаление только части выпавшего пораженного диска не исключает возможности рецидива заболевания.
Условно радикальные операции при повреждении поясничных дисков
В основу этих операций положено предложение Dandy (1942) не ограничиваться удалением только выпавшей части диска, но при помощи острой костной ложки удалять весь пораженный диск. Этим самым автор пытался решить задачу предотвращения рецидивов и создать условия для возникновения фиброзного анкилоза между смежными телами. Однако и эта методика не привела к желаемым результатам. Количество рецидивов и неблагоприятных исходов оставалось высоким. Это зависело от несостоятельности предлагаемого оперативного вмешательства. Слишком трудна и проблематична возможность полного удаления диска через небольшое отверстие в фиброзном кольце его, слишком маловероятна состоятельность фиброзного анкилоза в этом крайне подвижном отделе позвоночника. Основным недостатком этого вмешательства, по нашему мнению, является невозможность восстановления утраченной высоты межпозвонкового диска и нормализации анатомических взаимоотношений в задних элементах позвонков, невозможность достигнуть костного сращения между телами позвонков.
Попытки отдельных авторов «улучшить» эту операцию введением отдельных костных трансплантатов в дефект между телами позвонков также не привели к желаемому результату. Наш опыт оперативного лечения поясничных межпозвонковых остеохондрозов позволяет с определенной уверенностью утверждать, что костной ложкой или кюреткой невозможно удалить замыкательные пластинки тел смежных позвонков настолько, чтобы обнажить спонгиозную кость, без чего нельзя рассчитывать на наступление костного сращения между телами позвонков. Естественно, что помещение отдельных костных трансплантатов в неподготовленное ложе не может привести к костному анкилозу. Введение этих трансплантатов через небольшое отверстие трудно и небезопасно. Такой способ не решает вопросов восстановления высоты межпозвонкового пространства и восстановления нормальных взаимоотношений в задних элементах позвонков.
К числу условно радикальных операций нужно отнести и попытки сочетать удаление диска с задним спондилодезом (Ghormley, Love, Joung, Sicard и др.). По замыслу указанных авторов, количество неудовлетворительных результатов при оперативном лечении межпозвонковых остеохондрозов можно снизить дополнением оперативного вмешательства задним спондилодезом. Помимо того, что в условиях нарушения целостности задних отделов позвоночника крайне трудно получить артродезирование задних отделов позвоночника, этот комбинированный оперативный метод лечения не в состоянии разрешить вопрос о восстановлении нормальной высоты межпозвонкового пространства и нормализации анатомических взаимоотношений в задних отделах позвонков. Однако этот метод явился значительным шагом вперед по пути оперативного лечения поясничных межпозвонковых остеохондрозов. Несмотря на то что он не привел к значительному улучшению результатов оперативного лечения межпозвонковых остеохондрозов, он все же позволил отчетливо представить, что одним «нейрохирургическим» подходом решить вопрос о лечении дегенеративных поражений межпозвонковых дисков невозможно.
[15], [16], [17]
Радикальные операции при повреждении поясничных дисков
Под радикальным вмешательством следует понимать оперативное пособие, которым решаются все основные моменты патологии, порождаемые повреждением межпозвонкового диска. Этими основными моментами являются удаление всего пораженного диска, создание условий для наступления костного спаяния тел смежных позвонков, восстановление нормальной высоты межпозвонкового пространства н нормализация анатомических соотношений в задних отделах позвонков.
В основу радикальных оперативных вмешательств, применяемых при лечении повреждений поясничных межпозвонковых дисков, положена операция В. Д. Чаклина, предложенная им в 1931 г. для лечения спондилолистеза. Основными моментами этой операции являются обнажение передних отделов позвоночника из передне-наружного внебрюшинного доступа, резекция 2/3 межпозвонкового сочленения и помещение в образовавшийся дефект костного трансплантата. Последующее сгибание позвоночника способствует уменьшению поясничного лордоза и наступлению костного спаяния между телами смежных позвонков.
Применительно к лечению межпозвонковых остеохондрозов это вмешательство не разрешало вопроса об удалепни всего пораженного диска и нормализации анатомических взаимоотношений задних элементов позвонков. Клиновидное иссечение передних отделов межпозвонкового сочленения и помещение в образовавшийся клиновидный дефект соответствующего по величине и форме костного трансплантата не создавали условий для восстановления нормальной высоты межпозвонкового пространства и расхождению по длине суставных отростков.
В 1958 г. Hensell сообщил о 23 больных с межпозвонковыми поясничными остеохондрозами, которые были подвергнуты оперативному лечению по следующей методике. Положение больного на спине. Парамедиальным разрезом послойно рассекают кожу, подкожную клетчатку, поверхностную фасцию. Вскрывают влагалище прямой мышцы живота. Прямую мышцу живота оттягивают кнаружи. Брюшину отслаивают, пока не станут доступными нижние поясничные позвонки и залегающие между ними межпозвонковые диски. Удаление пораженного диска производят через область бифуркации аорты. Костный клин размером около 3 см берут из гребня крыла подвздошной кости и вводят в дефект между телами позвонков. Необходимо следить за тем, чтобы костный трансплантат не вызывал давления корешков и дурального мешка. Автор предупреждает о необходимости хорошо защитить сосуды в момент введения клина. После операции на 4 недели накладывают гипсовый корсет.
К недостаткам этого метода следует отнести возможность вмешательства только на двух нижних поясничных позвонках, наличие крупных кровеносных сосудов, ограничивающих операционное поле со всех сторон, использование клиновидного костного трансплантата для восполнения дефекта между телами смежных позвонков.
Тотальная дискэктомия и расклинивающий корпородез
Под этим названием понимают оперативное вмешательство, предпринимаемое при повреждениях поясничных межпозвонковых дисков, в процессе которого удаляют весь поврежденный межпозвонковый диск, за исключением задне-наружных отделов фиброзного кольца, создают условия для наступления костного сращения между телами смежных позвонков, восстанавливают нормальную высоту межпозвонкового пространства, и происходит расклинивание — реклпнация — инклинированных суставных отростков.
Известно, что при потере высоты межпозвонковым диском происходит уменьшение вертикального диаметра межпозвонковых отверстии вследствие неизбежно наступающей вслед за этим инклинацией суставных отростков. отграничивающих на значительном протяжении межпозвонковые отверстия, в которых проходят спинномозговые корешки и корешковые сосуды, а также залегают спинномозговые ганглии. Поэтому в процессе предпринимаемого оперативного вмешательства крайне важно восстановить нормальный вертикальный диаметр межпозвонковых пространств. Нормализация анатомических соотношений в задних отделах двух позвонков л достигается расклиниванием.
Исследования показали, что в процессе расклинивающего корпородеза вертикальный диаметр межпозвонковых отверстий увеличивается до 1 мм.
Предоперационная подготовка заключается в обычных манипуляциях, производимых перед вмешательством на забрюшинном пространстве. Помимо общегигиенических процедур, тщательно очищают кишечник, опорожняют мочевой пузырь. Утром накануне операции выбривают лобок и переднюю брюшную стенку. Накануне операции на ночь больной получает снотворные и седативные средства. Больным с неустойчивой нервной системой медикаментозную подготовку проводят на протяжении нескольких дней перед операцией.
Обезболивание — эндотрахеальный наркоз с управляемым дыханием. Релаксация мускулатуры значительно облегчает техническое выполнение операции.
Пострадавшего укладывают на спину. При помощи валика, уложенного под поясницу, усиливают поясничный лордоз. Это следует делать только тогда, когда пострадавший находится в состоянии наркоза. Увеличенном поясничного лордоза позвоночник как бы приближается к поверхности раны — глубпна ее становится меньшей.
Техника тотальной дискэктомии и расклинивающего корпородеза
Поясничный отдел позвоночника обнажают ранее описанным передним левосторонним парамедиальным внебрюшинным доступом. В зависимости от уровня пораженного диска используют доступ без резекции или с резекцией одного из нижних ребер. Подход к межпозвонковым дискам осуществляют после мобилизации сосудов, рассечения превертебральной фасции и смещения сосудов вправо. Проникновение к нижним поясничным дискам через область деления брюшной аорты представляется нам более сложным, а главное более опасным. При использовании доступа через бифуркацию аорты операционное поле со всех сторон ограничено крупными артериальными и венозными стволами. Свободным, от сосудов остается только нижний кран ограниченного пространства, в котором приходится манипулировать хирургу. При манипуляциях на дисках хирург должен все время следить за тем, чтобы хирургическим инструментом случайно не повредить расположенные вблизи сосуды. При смещении же сосудов вправо свободным от них является весь передний и левый боковой отдел дисков и тел позвонков. К позвоночнику слева остается прилежащей только пояснично-подвздошная мышца. Хирург может без опасений свободно манипулировать инструментами в направлении справа налево без какого-либо риска повредить кровеносные сосуды. Прежде чем приступить к манипуляциям на дисках, целесообразно выделить и сместить влево левый пограничный симпатический ствол. Это значительно увеличивает простор для манипуляций на диске. После рассечения превертебральной фасции и смещения сосудов вправо широко открывается передне-боковая поверхность тел поясничных позвонков и дисков, покрытая передней продольной связкой. Прежде чем приступить к манипуляциям на дисках, следует достаточно широко обнажить нужный диск. Для осуществления тотальной дискэктомии следует открыть на всем протяжении нужный диск и прилежащие отделы тел смежных позвонков. Так, например, для удаления V поясничного диска следует обнажить верхнюю часть тела I крестцового позвонка V поясничный диск и нижнюю часть тела V поясничного позвонка. Смещенные сосуды должны быть надежно защищены элеваторами, оберегающими их от случайного ранения.
Переднюю продольную связку рассекают или П-образно, или в виде буквы Н, находящейся в горизонтальном положении. Это не имеет принципиального значения и не отражается на последующей стабильности этого отдела позвоночника, во-первых, потому, что в области удаленного диска в последующем наступает костное сращение между телами смежных позвонков, во-вторых, потому, что и в том, и в другом случае в последующем передняя продольная связка в месте сечения срастается рубцом.
Рассеченную переднюю продольную связку отсепаровывают в виде двух боковых или одного фартукообразного лоскута па правом основании и отводят в стороны. Переднюю продольную связку отсепаровывают настолько, чтобы был обнажен краевой лимб и прилежащий к ному участок тела позвонка. Обнажают фиброзное кольцо межпозвонкового диска. Пораженные диски имеют своеобразный вид и отличаются от здорового диска. Они не имеют свойственного им тургора и не выстоят в виде характерного валика над телами позвонков. Вместо серебристо-белого цвета, характерного для нормального диска, они приобретают желтоватый цвет или цвет слоновой кости. Неискушенному глазу может показаться, что высота диска но снижена. Это ложное впечатление создается потому, что поясничный отдел позвоночника переразогнут на валике, чем искусственно усилен поясничный лордоз. Растянутые передние отделы фиброзного кольца и создают ложное впечатление широкого диска. Фиброзное кольцо отделяют от передней продольной связки по всей передне-боковой поверхности. Широким долотом при помощи молотка производят первое сечение параллельно замыкательные пластинке тела позвонка, примыкающего к диску. Ширина долота должна быть такой, чтобы сечение прошло через всю ширину тела, за исключением боковых компактных пластинок. Долото должно проникнуть на глубину 2/3 передне-заднего диаметра тела позвонка, что в среднем соответствует 2,5 см. Второе сечение выполняют таким же образом в области второго тела позвонка, примыкающего к диску. Эти параллельные сечения производят таким образом, чтобы вместе с удаляемым диском отделились замыкательные пластинки и открылась губчатая кость тел смежных позвонков. Если долото установлено неправильно и плоскость сечения в теле позвонка прошла не вблизи замыкательной пластинки, может возникнуть венозное кровотечение из венозных синусов тел позвонков.
Более узким долотом производят два параллельных сечения по краям первых в плоскости, перпендикулярной первым двум сечениям. С помощью остеотома, введенного в одно из сечений, выделенный диск легко вывихивают из его ложа и удаляют. Обычно незначительное венозное кровотечение из его ложа останавливается тампонадой марлевой салфеткой, смоченной теплым физиологическим раствором поваренной соли. При помощи костных ложек удаляют задние участки диска. После удаления диска становится хорошо видимым задний отдел фиброзного кольца. Хорошо видны «грыжевые ворота», через которые удается извлечь выпавшую часть пульпозного ядра. Особенно тщательно следует удалить при помощи изогнутой небольшой костной ложки остатки диска в области межпозвонковых отверстий. Манипуляции при этом должны быть осторожными и нежными, чтобы не повредить проходящие здесь корешки.
На этом заканчивается первый этап операции — тотальная дискэктомия. При сравнении масс диска, удаляемых при использовании переднего доступа, с количеством их при удалении из задне-наружного доступа становится совершенно очевидным, насколько паллиативной является операция, производимая через задний доступ.
Вторым, не менее важным и ответственным моментом операции является «расклинивающий» корпородез. Вводимый в образовавшийся дефект трансплантат должен способствовать наступлению костного сращения между телами смежных позвонков, восстановить нормальную высоту межпозвонкового пространства и расклинить задние отделы позвонков так, чтобы нормализовались анатомические соотношения в них. Передние отделы тел позвонков должны перегнуться через передний край трансплантата, помещенного между ними. Тогда задние отделы позвонков — дужки и суставные отростки — веерообразно разойдутся. Восстановятся нарушенные нормальные анатомические соотношения в задне-наружных межпозвонковых сочленениях, а благодаря этому несколько расширятся межпозвонковые отверстия, сузившиеся вследствие снижения высоты пораженного диска.
Следовательно, помещаемый между телами смежных позвонков трансплантат должен отвечать двум основным требованиям: он должен способствовать быстрейшему наступлению костного блока между телами смежных позвонков и его передний отдел должен быть настолько прочным. чтобы выдержать большое давление, оказываемое на него телами прилежащих позвонков при расклинивании.
Откуда же брать этот трансплантат? При хорошо выраженном, достаточно массивном гребне крыла подвздошной кости трансплантат следует брать из гребня. Можно взять его из верхнего метафиза болынеберцовой кости. В этом последнем случае передний отдел трансплантата будет состоять из прочной кортикальной кости, гребня большой берцовой кости п губчатой кости метафиза, обладающей хорошими остеогенными свойствами. Принципиального значения это не имеет. Важно, чтобы трансплантат был взят правильно и соответствовал нужным размерам и форме. Правда, по структуре трансплантат из гребня крыла подвздошной кости более близок структуре тел позвонков. Трансплантат должен иметь следующие размеры: высота его переднего отдела должна быть на 3-4 мм больше высоты межпозвонкового дефекта, по ширине его передний отдел должен соответствовать ширине дефекта во фронтальной плоскости, длина трансплантата должна быть равной 2/3 передне-заднего размера дефекта. Его передний отдел должен быть несколько шире, чем задний — кзади он несколько сужается. В межпозвонковом дефекте трансплантат должен располагаться так, чтобы его передний край не выстоял за пределы передней поверхности тел позвонков. Его задний край не должен контактировать с задним отделом фиброзного кольца диска. Между задним краем трансплантата и фиброзным кольцом диска должно быть некоторое пространство. Это необходимо для предотвращения случайного сдавления задним краем трансплантата переднего отдела дурального мешка или спинномозговых корешков.
Прежде чем уложить трансплантат в межпозвонковый дефект, несколько увеличивают высоту валика под поясничным отделом позвоночника. Тем самым еще больше увеличиваются лордоз и высота межпозвонкового дефекта. Наращивать высоту валика следует осторожно, дозированно. В межпозвонковый дефект укладывают трансплантат так, чтобы его передний край на 2-3 мм вошел в дефект и между передним краем тел позвонков п передним краем трансплантата образовался соответствующий зазор. Валик операционного стола опускают до уровня плоскости стола. Устраняют лордоз. В ране хорошо видно, как тела позвонков сближаются и трансплантат, помещенный между ними, хорошо заклинивается. Его прочно и надежно удерживают тела сомкнувшихся позвонков. Уже в этот момент наступает частичное расклинивание задних отделов позвонков. В последующем, когда больному в послеоперационном периоде будет придано положение сгибания позвоночника, это расклинивание еще больше увеличится. Никаких добавочных трансплантатов в виде костной щебенки вводить в дефект не следует потому, что они могут сместиться кзади и в последующем при костеобразовании вызвать сдавление переднего отдела дурального мешка или корешков. Трансплантат должен быть сформирован так. чтобы он выполнял межпозвонковый дефект в указанных границах.
Над трансплантатом укладывают лоскуты отсепарованной передней продольной связки. Края этих лоскутов сшивают. Следует иметь в виду, что чаще этими лоскутами не удается полностью закрыть область переднего отдела трансплантата, так как вследствие восстановления высоты межпозвонкового пространства величина этих лоскутов оказывается недостаточной.
Тщательный гемостаз в процессе операции является совершенно обязательным. Послойно ушивают рану передней брюшной стенки. Вводят антибиотики. Накладывают асептическую повязку. В процессе операции восполняют кровопотерю, она обычно бывает незначительной.
При правильном ведении наркоза к концу операции восстанавливается спонтанное дыхание. Производят экстубацию. При стабильных показателях артериального давления и восполнении кровопотери прекращают переливание крови. Обычно ни в процессе оперативного вмешательства, ни в послеоперационном периоде не наблюдается значительных колебаний артериального давления.
Больного укладывают в постель на жесткий щит в положении на спине. Бедра и голени согнуты в тазобедренных и коленных суставах под углом 30° и 45°. Для этого под область коленных суставов подкладывают высокий валик. Этим достигается некоторое сгибание поясничного отдела позвоночника и расслабление пояснично-подвздошных мышц и мышц конечностей. В таком положении больной остается в течение первых 6-8 суток.
Проводят симптоматическое медикаментозное лечение. Может наблюдаться кратковременная задержка мочеиспускания. Для предупреждения пареза кишечника внутривенно вводят 10% раствор хлористого натрия в количестве 100 мл, подкожно — раствор прозерина. Проводят лечение антибиотиками. В первые дни назначают легко усвояемую диету.
На 7-8-е сутки больного усаживают в постель, оборудованную специальными приспособлениями. Гамачок, в котором сидит больной, изготовлен из плотной материи. Подставка для ног и упор для спины изготовлены из пластмассы. Эти приспособления очень удобны для больного и гигиеничны. Положение сгибания поясничного отдела позвоночника еще больше расклинивает задние отделы позвонков. В этом положении больной находится 4 месяца. Через этот срок накладывают гипсовый корсет и больного выписывают. Через 4 месяца корсет снимают. К этому времени обычно рентгенологически отмечается наличие костного блока между телами позвонков, и лечение считается законченным.
ilive.com.ua
Восстановление межпозвоночных дисков и хрящевой ткани позвоночника
Одной из самых распространенных проблем современности являются различные заболевания позвоночника. Но если раньше остеохондроз или грыжа встречались в основном у стариков, то сейчас эти болезни помолодели. Поэтому все более актуальным становится вопрос: «Как восстановить позвоночник?». Ведь большинство заболеваний характеризуется дегенеративно-дистрофическими процессами, которые нарушают структуру и функции позвонков и дисков. Это мешает человеку нормально двигаться, а со временем может привести к инвалидности.
Восстановление межпозвоночных дисков, а также самих позвонков – задача не из легких. Многие специалисты считают, что после 20-25 лет, когда скелет уже сформирован, полностью сделать это невозможно. Но на самом деле восстановление позвоночника – работа длительная, но осуществимая. Если применять эти методики постоянно, можно остановить разрушение хрящевой ткани и вернуть свободу движений.
Причины разрушения дисков и позвонков
Раньше заболевания позвоночника встречались в основном у пожилых людей. Дегенеративные процессы развивались из-за возрастных изменений в сосудах и хрящевой ткани. Но современный образ жизни привел к тому, что разрушаться позвоночник стал даже у молодых людей. Почему же это происходит?
- Главная причина – сидячий образ жизни. Из-за него замедляется кровообращение и обмен веществ в тканях. Длительное пребывание в одной позе приводит к разрушению дисков, нарушению функции позвоночника.
- Различные травмы, даже несильные, негативно отражаются на здоровье опорно-двигательного аппарата. Перенапряжение, микроразрывы связок и мышц вызывают воспаление, а также нарушают кровообращение.
- Повышенные физические нагрузки приводят к стиранию позвоночных дисков.
Когда нужно восстановление позвоночника
Существует множество заболеваний, которые нарушают функционирование позвоночного столба. Лечение их обычно длительное, чаще всего после него нужен восстановительный период. Какие болезни требуют этого:
После лечения межпозвонковой грыжи требуется длительный период восстановления
Особенности восстановления межпозвоночных дисков
Наукой доказано, что диски не имеют собственного кровоснабжения, поэтому часто испытывают недостаток питательных веществ. Это приводит к их усыханию, нарушению функций. Из-за этого позвоночник теряет гибкость. Диски уже не могут служить амортизатором при движениях, а позвонки начинают разрушаться. Поэтому все методики восстановления межпозвоночных дисков должны выполнять такие задачи:
- снять нагрузку с поврежденного участка позвоночного столба;
- запустить процессы регенерации;
- изменить рацион питания, чтобы он был рассчитан на укрепление костной и хрящевой ткани;
- активизировать кровообращение и обмен веществ с помощью дозированной физической нагрузки, а также специальных лекарственных препаратов.
Методики восстановления позвоночника
Все болезни спины нужно начинать лечить вовремя. Только тогда можно восстановить функции позвоночника. Существуют разные методики реабилитации, многие из них используются уже много лет, другие созданы в последние годы. Но чтобы они были эффективными, эти способы должны выполнять главную задачу восстановления позвоночника: нормализовать кровообращение и питание костной и хрящевой ткани. Для этого используется несколько способов.
- Дозированная физическая нагрузка. Она должна быть щадящей, но регулярной. Лучше всего, если это будет ходьба, плавание, йога или ЛФК.
- Правильное питание, обеспечивающее позвоночник всеми необходимыми веществами.
- Для позвоночника очень важно, чтобы человек спал на ортопедическом матрасе. Именно во время отдыха происходит регенерация тканей.
- Полезно применение массажа, электрофореза, акупунктуры, а также других физиотерапевтических методов.
Для восстановления функций позвоночника очень полезен массаж
Роль правильного питания в восстановлении позвоночника
Во многих случаях разрушение хрящевой и костной ткани происходит по причине нарушения их питания. Это может быть связано с проблемами в кровоснабжении, а также с недостатком питательных веществ в крови. Довольно часто разрушение случается из-за неправильного питания. Поэтому изменение рациона – это один из основных способов восстановления позвоночника. Прежде всего из него нужно удалить вредные для позвоночника продукты:
- сахар, кондитерские изделия, выпечку, которые нарушают кровообращение;
- большое количество соли откладывается в тканях и разрушает их;
- жирная, острая пища, копчености, консервированные продукты содержат множество вредных веществ, усиливающих воспалительные процессы и замедляющих метаболизм;
- алкогольные и кофеинсодержащие напитки разрушают хрящевую ткань, сужают сосуды.
Есть также продукты, которые просто необходимы при различных заболеваниях позвоночника. Они помогают восстановить диски, позвонки и хрящи, наладить кровообращение и питание в тканях. Пища должна быть богата витаминами и минеральными веществами, особенно кальцием, фосфором, витамином Д. Что еще рекомендуется включить в питание для восстановления позвоночника:
- большое количество жидкости обеспечивает хорошее кровообращение;
- злаковые продукты, овощи, фрукты;
- семена кунжута, богатые кальцием;
- смесь кураги, инжира, чернослива;
- морскую рыбу, в которой много фосфора;
- яичный желток – источник витамина Д;
- говяжьи и свиные хрящи в виде холодца.

Лечебная физкультура – это один из главных методов восстановления позвоночника
Лечебная физкультура для восстановления позвоночника
Это старая методика, которая с успехом применяется для реабилитации после травм и различных заболеваний. Дозированные физические упражнения укрепляют мышечный корсет, улучшают кровообращение и метаболизм, способствуют выработке веществ, помогающих в регенерации тканей. Запрещено заниматься только в остром периоде, а также при сильных болях. В случае серьезных повреждений позвоночника, например, при грыже с ущемлением нерва или после компрессионного перелома физическая нагрузка должна быть только под присмотром специалиста.
- Лучшим упражнением для восстановления позвоночника считается ходьба. Уже через 20 минут спокойной пешей прогулки в хрящевой ткани улучшается кровообращение и обменные процессы.
- Многие специалисты считают, что позвоночник очень важно регулярно вытягивать. Для этого дома нужно повесить перекладину, чтобы ежедневно висеть на ней хотя бы по минуте утром и вечером.
- Плавание эффективно расслабляет и укрепляет мышцы, снимает боли.
- Специальные упражнения на растяжку и расслабление тоже помогают восстановить позвоночник. Главное, не делать много повторов, не перенапрягаться.
Вот несколько видео с упражнениями для различных отделов позвоночника:
Лекарственные препараты для восстановления позвоночника
Для успешной реабилитации после заболеваний позвоночного столба очень важно принимать правильно выбранные лекарственные препараты. Следует помнить, что чаще всего назначаемые нестероидные противовоспалительные средства эффективны только в остром периоде. Они помогают снять боли, уменьшить воспалительный процесс. Но во время восстановления они не нужны. Причем это относится как к лекарствам, принимаемым внутрь, так к мазям.
Но есть также препараты, которые, действительно, помогают восстановить позвоночник. Они насыщают его ткани питательными веществами, улучшают кровообращение.
- Препараты, содержащие глюкозамин и хондроитин – очень важные компоненты хрящевой ткани. Эти вещества есть в составе таких лекарств: «Алфлутол», «Террафлекс», «Донна».
- Биологически активные добавки на основе кислот Омега3. Прежде всего это рыбий жир, а также «Омакор» или «Омега 3».
- Витаминно-минеральные комплексы с большим содержанием витамина Д, кальция и фосфора. Чаще всего для восстановления позвоночника применяются «Кальций Д3 Никомед», «Компливит Кальций Д3» или «Натекаль Д3».
- Существует несколько аминокислот, которые участвуют в процессах регенерации хрящевой ткани. Это аргинин, триптофан, лизин, глютамин и пролин.
После компрессионного перелома длительное время придется носить специальный корсет, пока позвонки не восстановятся
Реабилитация после компрессионного перелома
Как и всякая травма в этом месте, компрессионный перелом очень опасен. В тяжелых случаях он может привести к инвалидности. Поэтому важно выполнять все рекомендации врача. Только тогда можно восстановить функции позвоночника. Реабилитационный период нужен после компрессионного перелома потому, что лечение травмы предполагает длительный период неподвижности. После того, как пациенту разрешат вставать, ему нужно вернуть свободу движений. Правила, которые нужно соблюдать, чтобы успешно восстановить позвоночник:
- в ранний восстановительный период используется массаж, магнитотерапия, электрофорез, а также некоторые упражнения ЛФК;
- спать в это время разрешается только на спине, на ортопедическом жестком матрасе;
- некоторое время, иногда до года, запрещается сидеть;
- первое время после того, как пациенту разрешили вставать, ему нужно носить специальный ортопедический поддерживающий корсет;
- регулярно в течение 1-2 года после травмы нужно проходить курс массажа и других физиопроцедур;
- ЛФК должна выполняться ежедневно.
От того, насколько серьезно пациент отнесется к восстановительным мероприятиям, зависит здоровье его позвоночника. Только выполняя все рекомендации врача, применяя комплексный подход, можно вернуть свободу движений и остановить разрушение позвонков и дисков.
dialogpress.ru
симптомы и лечение разрушения костной ткани
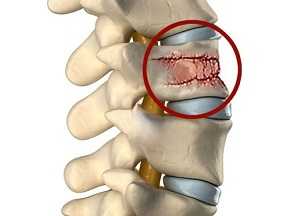
Остеопороз позвоночника – это патология, на фоне которой снижается плотности костной ткани, повышается хрупкость костей. Заболевание часто диагностируют у женщин после 50 лет, особенно, в период менопаузы. Около 40% причин переломов позвоночного столба приходится именно на остеопороз.
Патологический процесс может привести к серьёзным травмам, ограничению подвижности, инвалидности. Важно вовремя начать лечение, заняться профилактикой заболевания во избежание тяжелых последствий. Изучите причины формирования остеопороза позвоночного столба, эффективные способы борьбы с опасной патологией.
Причины развития заболевания
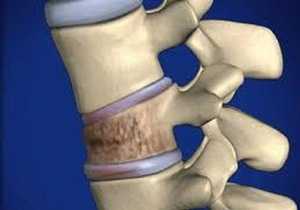
Остеопороз позвоночника (код по МКБ – 10 – M81) развивается на фоне нарушения фосфорно-кальциевого обмена в организме человека, из-за преобладания процессов разрушения костной ткани над её восстановлением.
Последний момент очень важен: на протяжении всей жизни костная ткань человеческого организма постоянно обновляется благодаря работе особых клеток: остеобластов, остеокластов. Первые отвечают за формирование костных тканей, в функции последних входит их разрушение. У здорового человека эти процессы находятся в равновесии, с возрастом остеобласты не так активны, остеокласты работают в привычном режиме.
Причины остеопороза позвоночника медики разделяют на две группы:
- Естественное старение организма с потерей костной массы.
- Воздействие на позвоночник негативных факторов.
В обоих случаях снижается всасываемость в кишечнике полезных минералов, что ведёт к нарушению фосфорно-кальциевого обмена.
В зависимости от причины формирования остеопороза, опасную патологию позвоночника разделяют на несколько видов:
- постклимактерический. Страдает исключительно слабый пол: на фоне наступления менопаузы наблюдается недостаточная выработка половых гормонов. Неприятная симптоматика проявляется после 55 лет;
- старческий. Естественный процесс старения затрагивает органы человека, костную ткань. Именно возрастные изменения являются причиной хрупкости позвоночника и костей в преклонном возрасте;
- глюкокортикоидный. Судя по названию, формируется на фоне длительного приёма глюкокортикоидов (синтетические аналоги гормонов, которые вырабатывают надпочечники). Один из побочных эффектов – разрушение позвонков;
- вторичный. Следствие течения хронической патологии, например, диабета, злокачественных опухолей, заболевания почек/печени, гепатита, дефицита кальция и витамина D.
Усугубляет ситуацию малоподвижный образ жизни, ожирение, отсутствие физических нагрузок, пагубные привычки.
Что такое спина Бифида у детей и как избавиться от патологии развития? Прочтите полезную информацию.
Как лечить хондроз поясничного отдела позвоночника в домашних условиях? Эффективные варианты терапии собраны в этой статье.
Симптоматика
Патологический процесс запускается задолго до того, как проявляются первые признаки остеопороза позвоночника. По мере прогрессирования негативных изменений повышается риск переломов костей.

Выделяют несколько этапов заболевания:
- 1 стадия. Характеризуется косвенными признаками остеопороза: начинают выпадать волосы, отмечается ломкость ногтей. После тренировок ощутимы боли в пояснице, дискомфорт по всему позвоночному столбу;
- 2 стадия. Начинается процесс разрушения позвонков, болевой синдром становится ярко-выраженным, дискомфорт ощущается не только после умеренных и тяжелых физических нагрузок, но и проявляется в течение дня;
- 3 стадия. Наблюдается уменьшение роста пациента на фоне снижения высоты позвонков. В вертебрологии процесс называется «проседание». Патология приводит к нарушению осанки: изначально появляется сутулость, далее проблема перерастает в большой прогиб позвоночника, заканчивается формированием горба;
- 4 стадия. Пациент не в силах самостоятельно передвигаться, больной страдает от хронической депрессии.
При остеопорозе позвоночного столба часто встречаются компрессионные переломы. Они сопровождаются острыми и резкими болями в разных отделах позвоночника, при пальпации дискомфорт невозможно терпеть. Зачастую именно переломы помогают в постановке диагноза, пациент наконец решается на начало терапии.
Диагностика
С остеопорозом позвоночного столба важно обратиться к ревматологу, травматологу-ортопеду, вертебрологу или терапевту. При внешнем осмотре пациента можно поставить предварительный диагноз.
Подтвердить предположения медика помогают специфические исследования:
- рентген позвоночника, обязательно, в разных проекциях. На снимках видны процессы разрушения позвонков, уменьшение их высоты, деформации, переломы;
- денситометрия костей позвоночника. Анализ предназначен для оценки плотности костной ткани. Метод врачи используют в качестве дополнения к рентгендиагностике. Исследование позволяет отслеживать эффективность проводимого лечения;
- проведение КТ, МРТ. Медики просматривают не только костные повреждения, но и выявляют патологические процессы в мягких тканях;
- анализ половых гормонов, оценка работы щитовидной железы больного;
- выяснение уровня кальция в крови: при хрупкости костей, развитии остеопороза этот показатель резко занижен.
Обратите внимание! Дополнительно медики проводят комплексное обследование пациента для выяснения первопричины заболевания, обнаружения сопутствующих недугов. Самостоятельно провести такие исследования невозможно, лечение на дому, применение народных средств и массаж категорически запрещено.
Действенные варианты терапии
Лечение патологии позвоночного столба направлено на:
- устранение первопричины появления остеопороза;
- замедление патологических процессов в позвоночнике и суставах;
- купирование болевого синдрома.
Один метод терапии не может оказать комплексное воздействие на организм. Специалисты используют несколько способов лечения для получения желаемого результата.
Бисфосфонаты для лечения остеопороза
Эта группа препаратов разработана для замедления разрушения костной ткани. Препараты активно применяют для лечения позвоночного остеопороза. Бисфосфонаты используют для терапии всех видов заболевания. Лекарства этой группы – «золотой стандарт» терапии остеопороза, эффективность клинически подтверждена: средства уменьшают хрупкость костей на 50%.
Суть воздействия бисфосфонатов на позвоночник пациента заключается в связывании фосфорсодержащих органических соединений (основной компонент медикаментов) с кальцием, дальнейшим проникновением в костную ткань. Задерживаясь там, комплекс веществ нарушает работу остеокластов, поддерживая остеобласты.
Плюсы медикаментов очевидны, но биодоступность активных компонентов средств очень мала. По этой причине приходится принимать бисфосфонаты длительными курсами – от трех до шести месяцев.
Среди побочных эффектов препаратов часто встречаются:
- гастриты, язвы;
- пониженный аппетит;
- изжога;
- метеоризм, понос/запор.
Для лечения позвоночного остеопороза часто используют эффективные импортные лекарства Фосамакс и Актонель. Ценовая политика фармацевтических компаний в отношении бисфосфонатов многим пациентам преподносит неприятные сюрпризы: от 4 до 15$ за четыре пилюли. Специалисты рекомендуют покупать российские аналоги Ризедронат, Алендронат: цена в три раза меньше, чем у средств из других стран.
Лекарственные препараты
Помимо бисфосфонатов, медики прописывают пациентам другие лекарства от остеопороза позвоночного столба:

- соли кальция. Предназначены для оптимизации, регуляции костного метаболизма. Выпускают лекарства в двух видах: цитраты и карбонаты. Медики рекомендуют второй вариант: цитраты могут привести к нарушению работы мочевыделительной системы;
- препараты, содержащие витамин D. Вещество играет важную роль в процессе всасывания кальция в кишечнике. Если витамина D недостаточно, то количество кальция в крови существенно уменьшается. Метаболиты витамина Д оказывают аналогичный эффект на организм, помогают справиться с остеопорозом;
- кальцитонины. Препараты направлены на обогащение позвонков кальцием, составы предотвращают разрушение костной ткани. Средства действуют быстро, но их эффект непродолжительный. Лекарства оказывают выраженное обезболивающее действие, способствуют срастанию костей при переломах;
- анаболические стероиды. Сильнодействующие вещества способствуют образованию костной ткани, наименования назначают длительными пожизненными курсами. Лекарства снижают риск переломов на 60%. Существенный побочный эффект – у женщин анаболические стероиды вызывают огрубение голоса, появление волосяного покрова по мужскому типу;
- эстрогены. Эффективны в период менопаузы, рекомендуется применять пациенткам даже перед началом климакса во избежание сбоев гормонального фона;
- составы группы НПВС. Препараты назначают в качестве обезболивающих средств, снимающих воспаление. При остеопорозе позвоночника наибольший эффект оказывают средства системного действия для перорального применения.
Образ жизни и правила питания
Избежать негативных последствий, остановить прогрессирование заболевания поможет коррекция образа жизни: регулярные занятия спортом, отказ от вредных привычек, особая диета. В случае наличия лишних килограммов придется постепенно сбросить вес.
Рацион при остеопорозе должен включать следующие продукты:
- морская рыба, желательно, жирных сортов;
- молочные продукты;
- чёрный хлеб;
- соя, бобы;
- орехи;
- свежая зелень.
Важно отказаться от алкогольных напитков, солёных, кислых, слишком сладких блюд. Не рекомендуется употреблять жареные виды пищи.
При повреждении позвоночника полезно плавание. Даже пешие прогулки позитивно влияют на самочувствие и силу мышц, состояние костной ткани, уменьшают вероятность внезапных переломов позвонков.
Узнайте о причинах дорзальной протрузии дисков позвоночника и о вариантах терапии дегенеративно — дистрофических изменений.
О том, что такое спондилёз и спондилоартроз грудного отдела позвоночника и как лечить заболевания написано на этой странице.
Перейдите по адресу http://vse-o-spine.com/bolezni/behtereva/u-zhenshin.html и прочтите о пользе ЛФК при болезни Бехтерева у женщин и о правилах выполнения лечебной гимнастики.
Прогноз и вероятные осложнения
Основная опасность позвоночного остеопороза – переломы позвонков. В случае первичной травмы повторного случая избежать довольно сложно.
На фоне постоянных хронических болей обязательно нужен постельный режим. Побочные эффекты: образование пролежней, пневмония, нарушение кровообращения. Соблюдение указаний доктора замедляет процесс разрушения суставов и позвонков, но у пострадавших с остеопорозом сокращается продолжительность жизни примерно на 20%.
Меры профилактики
Предупредить остеопороз достаточно сложно, но еще труднее его лечить. Нужно постоянно контролировать осанку, держать спину ровно, равномерно распределять нагрузку на все отделы позвоночника.
Специалисты рекомендуют пациентам придерживаться особых правил профилактики остеопороза на протяжении всей жизни:
- категорически запрещено поднимать тяжести;
- носить удобную обувь, желательно на не скользкой подошве. Женщинам подойдут каблуки не выше 4 см;
- по необходимости придется пользоваться тростью во избежание перегрузки одной стороны тела;
- в автомобиле всегда нужно применять ремни безопасности: они уберегут от повреждения позвоночника или сгладят удар в случае аварии. Еще один положительный момент – ремни обязывают держать спину прямо, не искривляя позвоночник;
- в случае постоянной сидячей работы надевать ортопедический корсет. Изделие предназначено для поддержания позвоночника в правильном положении, расслабления мышц спины;
- важно заниматься спортом. Отлично подойдёт йога, пилатес, фитнес без силовых нагрузок и прыжков;
- в период климакса рекомендуется принимать эстроген, другие препараты, снижающие риск появления дисбаланса половых гормонов.
Остеопороз – опасная патология, требующая внимания со стороны пациента и врача. Важно беречь здоровье костно-мышечной системы, контролировать гормональный фон. Правильное питание в сочетании приемами препаратов кальция после 40 лет и двигательной активностью предупреждает развитие остеопороза позвоночника.
Далее видео о симптомах остеопороза позвоночника у мужчин и женщин и об особенностях терапии разрушения костной ткани:
vse-o-spine.com
симптомы, лечение и причины разрушения
Остеопороз – заболевание, обусловленное патологически сниженной плотностью костей из-за изменения равновесия в процессах синтеза и распада костных тканей, одной из самых тяжелых форм которого является диффузный остеопороз позвоночника. Ведь позвоночный столб принимает на себя максимум нагрузки, возникающей при движении, и играет основную роль в поддержании равновесия при вертикальном положении тела. Разрушение позвонков нередко приводит к компрессионным переломам (со сжатием позвонков), что жестко ограничивает мобильность больных, в значительной степени снижая качество их жизни.

Остеопороз позвоночника есть у каждой третьей женщины возрастом старше 50 лет
Клинические проявления
Большинство пациентов узнают о том, что такое остеопороз, в зрелом возрасте. Ранние стадии развития болезни, как правило, остаются для пациента незамеченными. И лишь при возникновении компрессионного перелома позвонков вследствие значительных разрушений костных тканей, возникают симптомы, позволяющие говорить о наличии грозного диагноза. Перелом позвоночника зачастую связан именно с возникновением данного заболевания. Перечислим его основные признаки:
- Острый болевой синдром.
- Боль при пальпации позвоночника.
- Излишняя сутулость.
- Уменьшение роста.
- Укорочение грудной клетки.
- Выпячивание живота.
- Сильная утомляемость.
Наиболее характерный симптом у женщин и у мужчин – это боли при остеопорозе, которые возникают при компрессионных нагрузках (резком повороте туловища, неудачном падении, подъеме тяжестей). Болевой синдром имеет тенденцию усиливаться во время движения, продолжаясь до 4-6 недель, а затем начинает постепенно слабеть. К симптомам относится и возникновение множественных микропереломов позвонков поясничного, грудного или шейного отделов, когда позвоночник начинает медленно проседать и деформироваться под собственным весом. Больные при этом испытывают не проходящие болевые ощущения, обостряющиеся во время кашля, чихания, при смехе и даже от обычной смены положения.
При вовлечении в патологический процесс сразу нескольких тел позвонков любого отдела происходит деформация позвоночного столба. Характерным симптомом при этом на начальных этапах становится поражение I-II поясничного либо X-XII грудного позвонков, чаще всего это остеопороз поясничного отдела позвоночника. Подобное явление объясняется физиологически обусловленными изгибами позвоночного столба в данных местах и приходящейся на них максимальной вертикальной нагрузкой.
Остеопороз позвоночного столба характеризуется излишней сутулостью. Прогрессирование заболевания с дальнейшей деформацией спины может вызвать разрушение костной ткани и появление горбов (исключение составляет остеопороз шейного отдела позвоночника).
При этом позвонки шейного и верхнего грудного отделов подвергаются сдавливанию и переломам довольно редко.
Больные, у которых диагностируется остеопороз грудного отдела позвоночника, обычно отмечают значительное уменьшение роста: разница с более ранними измерениями нередко составляет 10-15 см. Вместе с тем, наблюдается укорочение грудной клетки, вследствие чего руки кажутся неестественно длинными. На поздних стадиях выявляется сужение интервала между ребрами и тазовыми костями, которое становится причиной развития болевого синдрома в боку.
При «свежих» переломах в их области при ощупывании позвонков обнаруживается местная болезненность. Главным признаком, отличающим болезнь от прочих патологий позвоночника, считается отсутствие чувствительных либо двигательных нарушений. Это свидетельствует о вовлечении в процесс разрушения как спинного мозга, так и нервных окончаний. Остеопороз шейного отдела позвоночника также проявляется сутулостью и выраженным болевым синдромом.
Диагностические признаки
Если вы обнаружили у себя признаки остеопороза позвоночника, прежде всего необходимо пройти обследования. Для диагностики применяют инструментальные и лабораторные методы исследования. Наиболее информативными из них являются рентгенологические исследования. Кроме того, важно заняться историей болезни и собрать полный анамнез заболевания.
Рентген
При остеопорозе позвоночника на снимках выявляется быстрое нарастание прозрачности позвонковых тел грудного, шейного и поясничного отделов, которое выявляется при нескольких сделанных последовательно обследованиях. Кроме того, видны более выраженные вертикальные костные перегородки на позвонках любого отдела, что объясняется разрушением их горизонтальных пластинок.
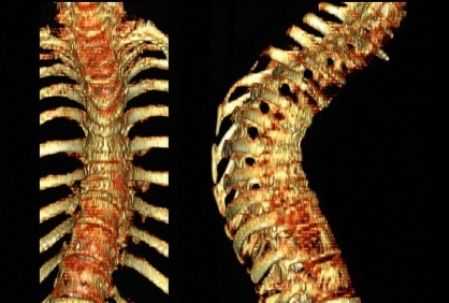
Первичный остеопороз позвоночника не обусловлен приемом лекарств или другими болезнями позвоночника
На фоне остеопороза часто выявляется снижение высоты позвонков грудного, шейного и поясничного отделов, с приобретением вида «рыбных» вследствие двусторонней выгнутости поверхностей. Иногда на рентгене видна клиновидная деформация позвонковых тел шейного, поясничного и грудного отделов из-за укорочения переднего их края.
Костная денситометрия
Исследование основано на поглощении низких доз рентгеновского излучения костными тканями. По степени данного поглощения и судят о плотности костей. Денситометрия является оптимальным и безопасным способом исследования, который позволяет максимально точно определять состояние ткани костей и контролировать остеопороз, а также ход его лечения.
Медицинская терапия
Лечение остеопороза позвоночника направлено на замедление разрушения костной ткани и увеличение ее синтеза. Медицинскими препаратами необходимо поддерживать ремоделирование костной ткани – это долгий процесс, который делится на этапы. Все препараты, применяемые для медицинской терапии заболевания, можно разделить на две большие группы.
- Препараты, способные подавлять процессы разрушения костей (антирезорбтивные средства): бифосфонаты, кальцитонин, модуляторы рецепторов эстрогенов, витамин D, эстрогены, препараты кальция.
- Средства, помогающие стимулировать образование костной ткани после ее разрушения: соли стронция, фторид натрия, паратгормон, а также гормон роста и анаболические стероиды.
Как правило, препаратами выбора сегодня становятся кальцитонин и бифосфонаты, а также модуляторы рецепторов эстрогенов, эстрогены. Бифосфонаты назначают и при остеопорозе постменопаузы у женщин, и при первичном мужском остеопорозе. Вместе с тем, им эффективно лечить и вторичные формы заболевания.
Кальцитонин назначают парентерально либо интраназально, что способствует наращиванию костной массы, а также оказывает общее анальгетическое действие. У женщин остеопороз позвоночника развивается чаще, чем у мужчин. При постменопаузальной форме у женщин главным образом применяют эстрогены, учитывая, однако, что подобное лечение вызывает риск венозных тромбозов и маточных кровотечений.
Лечить остеопороз позвоночника препаратами кальция, как правило, предполагается в комбинации с витамином D. Рекомендовано принимать кальций по 1,2-1,5 г ежесуточно. Зачастую применяют комбинированное лечение, основанное на сочетании кальцитонина, бифосфонатов и витамина D. Лечение обязательно проводят под контролем денситометрии.
Что делают при болевом синдроме
Болевой синдром может возникать и как острое состояние, и как обострение хронических болей. Он требует особого лечения. Терапия проводится в определенной последовательности и включает в себя:
- Постельный режим.
- Купирование боли медицинскими препаратами (обезболивающие таблетки).
- Передвижение с костылями.
- Ортопедический корсет.
- Лечебная физкультура.
- Физиотерапия.
Постельный режим может продлиться от нескольких дней до двух недель – это зависит от интенсивности болевого синдрома. Более длительное пребывание в постели может привести к усугублению заболевания.
Боль купируется с помощью нестероидных противовоспалительных средств (местно, парентерально или внутрь), анальгетиков, миорелаксантов. Также можно лечить болевой синдром, применяя местные блокады (уколы в позвоночник) с анестетиками в грудном и поясничном отделах. При невропатических проявлениях боли могут применяться антиконвульсанты и антидепрессанты. Выбор препаратов должен учитывать возраст больного, их переносимость, сопутствующую патологию.
При купировании болей постельный режим отменяют и разрешают больному вставать. При этом передвигаться лучше с костылями (исключение составляет остеопороз шейного отдела) либо прочих средств. Стабильность позвоночника и уменьшение боли при этом обеспечивает ортопедический корсет.
Специальный корсет при остеопорозе (ортез) нельзя носить постоянно, так как это приведет к ослаблению поддерживающих мышц. Корсет должен поддерживать позвоночник в грудном отделе.

Питание при остеопорозе должно быть богато кальцием, для укрепления костей
Стихание острого процесса является поводом для назначения лечебной физкультуры. Гимнастика включает дозированные упражнения, направленные на растяжение мышц и формирование необходимого двигательного стереотипа. Также необходимы легкий массаж и физиотерапия при отсутствии противопоказаний. Мануальная терапия противопоказана абсолютно. На стадии ремиссии остеопороза позвоночника показана коррекция психоэмоциональных расстройств, что достигается приемом антидепрессантов и психотерапией.
Помощь природы
Лечение народными средствами при остеопорозе приветствуется только в том случае, если является частью комплексного лечения. Кроме того, оно не должно противоречить поставленному диагнозу. Природные лекарства могут помочь восполнить дефицит кальция, простимулировать обменные процессы, улучшить иммунитет и оказать общеукрепляющее действие на организм. Какие рецепты народной медицины актуальны при данном заболевании?
- Тщательно промытую и прокаленную на сковороде скорлупу 5 яиц мелко перетолочь, добавить сок 4 небольших лимонов. Принимать каждое утро по ½ чайной ложки.
- Для заживления костей после переломов используют смесь настойки окопника и димексида (в равных пропорциях). Применять наружно в виде компрессов. Для приготовления настойки окопника на 10 граммов корней необходимо взять литр водки.
- Для компрессов в области позвоночника используется зверобойное масло.
- Для внутреннего применения подходит отвар или настойка грецких орехов, отвар зелени (укроп, петрушка).
Существует большое количество рецептов народной медицины. При применении учитывайте индивидуальную реакцию организма на их компоненты. Такие рецепты можно применять самостоятельно, но за квалифицированной помощью необходимо обращаться к специалисту, так как остеопороз позвоночника лечит врач.
Замедления прогрессирования остеопороза можно добиться изменением образа жизни: должна соблюдаться специальная диета, присутствовать адекватная физическая активность и последовать полный отказ от пагубных привычек. Под запрет необходимо отправить подъем любых тяжестей. При остеопорозе у женщин необходимо забыть о высоких каблуках и приобрести обувь на нескользящей подошве. Выходить в гололед на улицу только с сопровождением. Если долго находитесь в вертикальном положении, носите специальный корсет.
Прогноз заболевания во многом зависит от возраста пациента и сопутствующих болезней. Если в юном возрасте заболевание можно вылечить при правильной терапии, то в пожилом возрасте восстановление костной ткани идет гораздо медленнее. Стоит помнить, что только своевременное обращение к специалистам за диагностикой и адекватной терапией даст возможность сохранять активность до преклонных лет.
Artrit-artroz.com » Позвоночник » Остеопороз позвоночника: симптомы, лечение и причины разрушения
artrit-artroz.com