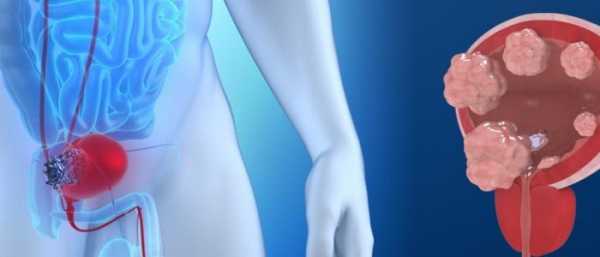
Рак мочевого пузыря
Что такое мочевой пузырь и где он находится?
Мочевой пузырь – полый орган, выполняющий роль резервуара для мочи, которая попадает туда из почек по мочеточникам через мочеточниковые устья и выводится наружу через мочеиспускательный канал. Мочевой пузырь находится в полости малого таза, позади лобка. Стенка мочевого пузыря состоит из мышечных волокон, которые изнутри покрыты слизистой оболочкой. Мочевой пузырь кровоснабжается пузырными артериями. Отток крови от мочевого пузыря осуществляется по венозному сплетению мочевого пузыря и пузырным венам. Лимфа от мочевого пузыря оттекает в лимфатические узлы таза. Лимфатические узлы являются частью лимфатической системы, которая борется с инфекцией и болезнями, и служат своеобразными фильтрами, в которых оседают чужеродные агенты.
Что такое рак мочевого пузыря и чем он опасен?
Даже небольшая опухоль мочевого пузыря может вызвать сильное кровотечение. Если не проводить соответствующее лечение дальнейший рост опухоли приведет к нарушениям мочеиспускания, а при прорастании в прямую кишку – к затруднению дефекации и прямокишечному кровотечению. Помимо этого возможно распространение опухоли почки по организму с появлением метастазов в лимфатических узлах, легких, печени, костях, надпочечниках и головном мозге.
Как часто встречается рак мочевого пузыря?
В структуре онкологических заболеваний населения России рак мочевого пузыря занимает 8 место среди мужчин и 18 среди женщин. Наиболее характерно развитие опухоли в возрасте старше 60 лет.
Что вызывает развитие рака мочевого пузыря?
Около 90% всех опухолей мочевого пузыря представлены раком. Точные причины развития данного заболевания неизвестны. Доказано значительное увеличение риска появления рака мочевого пузыря у лиц, длительное время контактирующих со вторичными ароматическими аминами, полициклическими ароматическими углеводородами, у курильщиков, а также при инфекционном заболевании – шистосоматозе, которое в России практически не встречается.
Клинические проявления рака мочевого пузыря
Одним из первых признаков рака мочевого пузыря является появление крови в моче. Свертывание крови в полости мочевого пузыря может привести к развитию острой задержки мочи. Другим распространенным симптомом заболевания является нарушение частое, болезненное мочеиспускание. Возможно также появление боли над лоном. Сдавление устьев мочеточников опухолью приводит к нарушению оттока мочи из почек, следствием чего является развитие пиелонефрита, хронической почечной недостаточности.
Метастатическое поражение лимфатических узлов таза, как правило, вызывает появление клинических симптомов при больших размерах опухолевого конгломерата. При этом отмечается появление отеков нижних конечностей. Развитие метастазов рака почки вызывает появление симптомов, соответствующих расположению метастатических очагов. Первым проявлением поражения легких являются кашель и кровохарканье. Костные метастазы могут вызывать боль, развитие патологических переломов, компрессию спинного мозга с параличами и парезами, появление прощупываемой опухоли. Множественные метастазы в печень могут проявляться желтухой.
Диагностика рака мочевого пузыря
Если у врача возникло подозрение о возможном наличии у Вас опухоли мочевого пузыря, он должен направить Вас в специализированный стационар. Специалист-онкоуролог проведет осмотр, который будет включать пальпацию живота и всех групп лимфоузлов.
У Вас будет взята кровь из вены на клинический и биохимический анализ, моча на общий анализ и для бактериологического исследования, выполнена электрокардиография (ЭКГ). При необходимости, Ваш врач назначит другие виды обследования.
Цистоскопия
- Цистоскопия – метод эндоскопического обследования, который позволяет осмотреть мочевой пузырь изнутри, выявить опухоль, оценить ее расположение и размеры. Для этого в мочевой пузырь вводится специальный инструмент – цистоскоп, через который мочевой пузырь наполняется жидкостью. После этого врач осуществляет осмотр мочевого пузыря.
Ультразвуковое исследование (УЗИ)
- Ультразвуковое исследование является безопасным и безболезненным методом обследования. Для того чтобы специалист ультразвука мог хорошо осмотреть стенку мочевого пузыря, необходимо, чтобы мочевой пузырь был хорошо наполнен. Поэтому непосредственно перед исследованием необходимо не мочиться. УЗИ позволяет выявить наличие опухоли мочевого пузыря, оценить ее размеры и глубину поражения стенки органа. УЗИ дает возможность диагностировать метастазы рака мочевого пузыря в лимфатических узлах таза и печени. УЗИ не позволяет различить доброкачественную и злокачественную опухоль. Правильность заключения УЗИ зависит от квалификации врача, выполняющего исследование, а также толщины передней брюшной стенки и наличия газа в кишечнике.
Компьютерная томография (КТ)
- Компьютерная томография (КТ) является специальным видом рентгенологического обследования, позволяющим получить изображение поперечных срезов организма. КТ выполняется после введения в вену контрастного вещества, что позволяет получить более четкое изображение. Контрастное вещество содержит йод, поэтому если у Вас есть на него аллергия, Вы должны об этом предупредить Вашего врача. КТ дает возможность определить локализацию, размеры опухоли мочевого пузыря, а также глубину ее распространения в толще стенки мочевого пузыря, диагностировать метастазы в лимфоузлах, печени, надпочечниках.
Магнитно-резонансная томография (МРТ)
- Магнитно-резонансная томография (МРТ) – специальный метод исследования, который позволяет получить изображения поперечных и продольных срезов организма. В ряде случаев, для планирования хирургического лечения может быть назначена МРТ.
Рентгенография органов грудной клетки
- Рентгенография органов грудной клетки выполняется, чтобы определить наличие или отсутствие метастазов в легкие.
КТ и МРТ-урография
- Урография – метод рентгенологического обследования, позволяющий оценить состояние верхних мочевыводящих путей – почечных лоханок и мочеточников. Это необходимо для планирования тактики лечения. Внутривенная урография выполняется после введения в вену контрастного вещества, которое выводится с мочой, заполняющей мочевыводящие пути. Это позволяет получить их изображение при выполнении рентгеновского снимка. Контрастное вещество для КТ содержит йод, поэтому если у Вас есть на него аллергия, Вы должны об этом предупредить Вашего врача.
Подтверждение злокачественной природы опухоли
При наличии опухолевого образования для уточнения диагноза перед началом лечения необходимо подтверждение злокачественной природы опухоли (верификация диагноза). Для этого используется два основных метода. Первый метод – цитологическое исследование мочи. Для выполнения этого анализа необходимо в течение 3 дней сдавать по одной порции мочи в лабораторию. Моча должна быть получена во время второго утреннего мочеиспускания. Моча, находившаяся в мочевом пузыре в течение ночи, которая выделяется при первом мочеиспускании после пробуждения, для данного исследования не подходит. Второй метод верификации диагноза – гистологический, предполагающий исследование собственно ткани опухоли под микроскопом. Ткань опухоли получают путем биопсии, во время которой от опухоли специальными щипцами отделяется кусочек. Биопсия выполняется во время цистоскопии.
После завершения обследования устанавливается стадия заболевания. В зависимости от стадии принимается решение о тактике лечения.
Лечение
Лечение мышечно-неинвазивного рака мочевого пузыря
Мышечно-неинвазивным считается рак, распространяющийся в пределах слизистой оболочки и не прорастающий в мышечный слой стенки мочевого пузыря. При таких опухолях выполняется трансуретральная резекция (ТУР) мочевого пузыря. ТУР производится в условиях местной анестезии. В мочевой пузырь через мочеиспускательный канал вводится специальный инструмент, которым удаляется опухоль. Во всех случаях непосредственно после ТУР мочевого пузыря производится введение химиопрепарата в мочевой пузырь. После операции в мочевой пузырь устанавливается уретральный катетер на срок от 1 до 5 дней.
Как правило, ТУР мочевого пузыря проходит без осложнений. Однако в небольшом проценте случаев во время операции возможно появление дефекта всей толщи стенки мочевого пузыря, что иногда требует перехода в открытую операцию, выполняемую через разрез передней брюшной стенки. У некоторых больных возможно кровотечение после ТУР мочевого пузыря, которое, как правило, удается остановить с помощью кровоостанавливающих лекарственных препаратов и переливания донорской плазмы крови. Крайне редко кровотечение требует повторной операции – остановки кровотечения, которая также выполняется эндоскопически.
В зависимости от количества, размеров опухоли и заключения специалиста – морфолога, который изучит удаленную опухоль под микроскопом, принимается решение о необходимости проведения дальнейшего лечения. Оно заключается в проведении профилактической внутрипузырной химио- или иммунотерапии. Это лечение проводится амбулаторно. В течение 1,5 месяцев один раз в неделю в мочевой пузырь по мочеиспускательному каналу проводится катетер, по которому вводится лекарственный препарат (химиопрепарат (доксорубицин, фармарубицин, митомицин С) или вакцина БЦЖ). После этого катетер удаляется. Лекарство необходимо удерживать в мочевом пузыре в течение 1-2 часов, после чего можно помочиться.
К сожалению, поверхностный рак мочевого пузыря часто рецидивирует, то есть через некоторое время в мочевом пузыре опять появляются опухоли. Поэтому все пациенты после окончания лечения должны находиться под тщательным наблюдением (регулярные контрольные обследования, в которые входят цистоскопия, цитологическое исследование мочи, УЗИ и рентгенография органов грудной клетки).
Лечение мышечно-инвазивного рака мочевого пузыря
Инвазивный рак мочевого пузыря – это опухоль, прорастающая в мышечный слой стенки органа. Он является очень агрессивной опухолью, склонной к метастазированию в лимфоузлы таза, легкие, печень, кости. Поэтому очень важным в лечении инвазивного рака является своевременное начало лечения.
Оптимальным методом при инвазивных опухолях является удаление мочевого пузыря и тазовых лимфоузлов (цистэктомия). У мужчин вместе с мочевым пузырем удаляются простата, семенные пузырьки, а у женщин – передняя стенка влагалища и матка с придатками.
Существует 4 основных метода отведения мочи после цистэктомии:
- Влажная стома. После удаления мочевого пузыря один из участков кишки отсекается (резецируется) и из него формируется резервуар для мочи, в который пересаживаются мочеточники. Этот резервуар подшивается к передней брюшной стенке, в которой делается отверстие (стома). Через стому постоянно выделяется моча, что требует постоянного ношения специальных мочеприемников;
- Сухая стома. После удаления мочевого пузыря один из участков кишки отсекается (резецируется) и из него формируется резервуар для мочи, в который пересаживаются мочеточники. Этот резервуар подшивается к передней брюшной стенке, в которой делается отверстие (стома). Стенки стому специальным образом укрепляются так, что моча самостоятельно наружу не поступает. Для того, чтобы вывести мочу из резервуара пациент самостоятельно вводит в стому катетер 1 раз в 4-5 часов. Ношения мочеприемников не требуется.
- Прямокишечный резервуар. Мочеточники пересаживаются в прямую кишку. Выведение мочи и кала осуществляются одновременно. Ношения мочеприемников не требуется.
- Ортотопический резервуар. После удаления мочевого пузыря один из участков кишки отсекается (резецируется) и из него формируется резервуар для мочи, в который пересаживаются мочеточники. Этот резервуар подшивается к мочеиспускательному каналу. После таких операций сохраняется самостоятельное мочеиспускание.
Цистэктомия – сложная длительная операция. Поэтому после нее возможно развитие ряда осложнений. В раннем послеоперационном периоде наиболее серьезными из них является кишечная непроходимость, которая требует выполнения повторной операции. В позднем послеоперационном периоде могут развиться сужения соустьев мочеточников с резервуаром, нарушения кислотно-щелочного обмена, пиелонефрит. Все эти состояния требуют специального лечения. У пациентов с ортотопическим резервуаром редко может наблюдаться недержание мочи. У мужчин, перенесших цистэктомию, развивается импотенция.
Как правило, после полного (радикального) удаления опухоли при раке мочевого пузыря дополнительное лечение не проводится. Если при гистологическом исследовании удаленных тканей выявляются опухолевые клетки по краю операционного разреза, в лимфатических узлах или в жировой клетчатке, окружающей мочевой пузырь, после операции проводится химиотерапия.
У пациентов, физическое состояние которых не позволяет выполнить такую травматичную операцию как цистэктомия, возможно проведение консервативного лечения, заключающегося в ТУР мочевого пузыря с дальнейшим проведением облучения с или без химиотерапии. Тактика лечения в каждом случаев определяется индивидуально. Перед облучением выполняется КТ, на основании которой определяются поля облучения. Облучение является безболезненной процедурой и занимает несколько минут в день. Лучевая терапия проводится 5 дней в неделю в течение 1,5 месяцев. На фоне облучения возможно появления частого болезненного мочеиспускания, примеси крови в моче (лучевой цистит), а также частых болезненных дефекаций, примесь крови в стуле (лучевой ректит). При высокой интенсивности этих побочных явлений делается перерыв в лучевом лечении до стихания симптомов цистита и ректита. Лучевая терапия не делает пациента радиоактивным и опасным для окружающих.
Лечение рака мочевого пузыря с метастазами
Лечение рака мочевого пузыря с метастазами заключается в проведении химиотерапии или системной иммунотерапии. Химиотерапия подразумевает введение лекарственных препаратов, которые оказывают неблагоприятное воздействие на все быстро размножающиеся клетки, в первую очередь, — клетки опухоли. Режим химиотерапии выбирается с учетом гистологического строения рака мочевого пузыря. Химиотерапия вызывает развитие ряда побочных эффектов, вид которых зависит от применяемых препаратов. Наиболее серьезными осложнениями являются гематологические – связанные со снижением количества разных форменных элементов крови. Уменьшение числа лейкоцитов приводит к снижению устойчивости организма к инфекции, тромбоцитов – к повышенной кровоточивости. Поэтому регулярный контроль анализов крови во время проведения химиотерапии является чрезвычайно важным. К наиболее распространенным негематологическим осложнениям химиотерапии относятся тошнота и рвота. Применение современных противорвотных препаратов в абсолютном большинстве случаев позволяет ликвидировать эти явления. Остальные осложнения обсуждаются со специалистом по химиотерапии. Обо всех изменениях самочувствия на фоне проведения химиотерапии следует обязательно сообщать врачу. При развитии тяжелых осложнений химиотерапия прерывается или отменяется.
Системная иммунотерапия ингибиторами контрольных точек показана пациентам, неспособным перенести химиотерапию, или больным с прогрессированием после ее проведения. Иммунотерапия может вызвать развитие реакций на введение препарата (лихорадка, ломота в мышцах, снижение артериального давления) и аутоиммунных осложнений, требующих назначения гормональных препаратов. Обо всех изменениях самочувствия на фоне проведения иммунотерапии следует обязательно сообщать врачу.
Всем пациентам во время и после завершения лечения рекомендуется тщательное наблюдение в поликлинике (регулярное выполнение УЗИ, рентгенографии органов грудной клетки).
В урологическом отделении НМИЦ онкологии им. Н.Н.Блохина выполняются все виды хирургических вмешательств при раке мочевого пузыря, и проводится современная лекарственная терапия, в том числе – в рамках клинических исследований.
www.ronc.ru
Рак мочевого пузыря — причины, симптомы, диагностика и лечение, прогноз
Рак мочевого пузыря – это злокачественная опухоль слизистой оболочки или стенки мочевого пузыря. Проявлениями патологии служат гематурия, дизурия, боли над лобком. Диагностика требует проведения цитологического исследования мочи, ТУР-биопсии, цистографии, УЗИ мочевого пузыря, томографии. Программа лечения заболевания может включать хирургический подход (ТУР мочевого пузыря, цистэктомию, лазерную en-bloc резекцию) или консервативную тактику (системную химиотерапию, лучевую терапию). С целью профилактики рецидивов используется внутрипузырная химиотерапия и БЦЖ-терапия.
Общие сведения
Рак мочевого пузыря встречается в 70% случаев всех новообразований мочевыводящих органов, с которыми сталкиваются специалисты в сфере клинической онкоурологии. В структуре общей онкопатологии доля неоплазий данного органа составляет 2-4%. Среди злокачественных опухолей различных локализаций по частоте развития рак мочевого пузыря занимает 11-е место у женщин и 5-е у мужчин. Патология чаще встречается у жителей индустриально развитых стран; возраст заболевших преимущественно старше 65-70 лет.
Рак мочевого пузыря
Причины
Общепризнанной гипотезы в отношении этиологии рака мочевого пузыря не существует. Однако известны отдельные факторы риска, которые в значительной степени способствуют развитию злокачественной опухоли:
- Редкое мочеиспускание. Ряд исследований указывает на повышенную вероятность возникновения неоплазии при длительном стазе мочи в мочевом пузыре. Различные метаболиты, содержащиеся в моче в высоких концентрациях, обладают опухолегенным действием и вызывают злокачественную трансформацию уротелия.
- Заболевания мочеполовой сферы. Длительной задержке мочи в мочевом пузыре может способствовать различная урогенитальная патология: простатит, аденома и рак простаты, дивертикулы мочевого пузыря, уролитиаз, хронический цистит, стриктуры уретры и др.
- Инфекции. Вопрос о роли папилломавирусной инфекции в этиологии новообразования остается дискуссионным. Паразитарная инфекция — мочеполовой шистосомоз в значительной мере способствует канцерогенезу.
- Профвредности. Доказана корреляция между частотой случаев рака мочевого пузыря и профессиональными вредностями, в частности, длительным контактом с ароматическими аминами, фенолами, фталатами, противоопухолевыми препаратами. В группе находятся риска водители, маляры, дизайнеры, художники, работники кожевенной, текстильной, химической, лакокрасочной, нефтеперерабатывающей промышленности, медработники.
- Прочие канцерогены. Высоким канцерогенным потенциалом обладает курение табака: курильщики страдают от оухолей мочевого пузыря в 2-3 раза чаще, чем некурящие. Неблагоприятное воздействие на уротелий оказывает употребление хлорированной питьевой воды, увеличивающее вероятность возникновения новообразований в 1,6-1,8 раз.
- Наследственность. В некоторых случаях неоплазия может быть детерминирована генетически и связана с семейной предрасположенностью.
Классификация
Рак мочевого пузыря различается по гистологическому типу, степени дифференцировки клеток, характеру роста, склонности к метастазированию. Учет этих характеристик чрезвычайно важен при планировании лечебной тактики. По морфологическим признакам наиболее часто встречаются переходно-клеточные (80-90%) и плоскоклеточные опухоли (3%), аденокарцинома (3%), папиллома (1%), саркома (3%). По степени анаплазии клеточных элементов различают низко-, умеренно- и высокодифференцированные неоплазии.
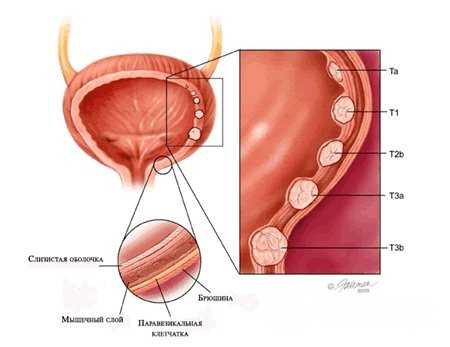
Практическое значение имеет степень вовлеченности в опухолевый процесс различных слоев стенки органа, в связи с чем говорят о поверхностном раке низкой стадии или высокостадийном инвазивном раке. Новообразование может иметь папиллярный, инфильтративный, плоский, узелковый, внутриэпителиальный, смешанный характер роста. Согласно международной системе ТNМ различают следующие стадии неоплазии:
- Та — неинвазивная папиллярная карцинома
- Tis – плоская карцинома in situ
- Т1 – опухолевая инвазия затрагивает субэпителиальную ткань
- Т2 – рак распространяется на мышечный слой (Т2а — поверхностный, Т2b — глубокий)
- Т3 – в процесс вовлекается паравезикальная клетчатка
- Т4 – инвазия затрагивает прилежащие органы (влагалище, матку, предстательную железу, брюшную стенку)
- N1-3 – выявляется метастазирование в одном (N1) или многих (N2) регионарных лимфоузлах либо в общих подвздошных лимфатических узлах (N3).
- М1 — обнаруживается метастазирование в отдаленные органы
Симптомы
Ранним проявлением рака мочевого пузыря служит выделение крови с мочой – микрогематурия или макрогематурия. Незначительная гематурия приводит к окрашиванию мочи в розоватый цвет, может быть эпизодической и не повторяться длительное время. В других случаях сразу же развивается тотальная гематурия: при этом моча становится кровавого цвета, могут выделяться сгустки крови. Длительная или массивная гематурия иногда вызывает развитие тампонады мочевого пузыря и острой задержки мочи, происходит прогрессирующее снижение гемоглобина и анемизация пациента.
По мере разрастания опухоли больных начинают беспокоить дизурические симптомы и боли. Мочеиспускание, как правило, становится болезненным и учащенным, с императивными позывами, иногда – затрудненным. Отмечаются боли в области лона, в паху, в промежности, в крестце. Вначале болевые ощущения возникают только на фоне наполненного мочевого пузыря, затем, при прорастании мышечной стенки и прилежащих органов, становятся постоянными.
Многие симптомы рака мочевого пузыря не являются специфичными и могут встречаться при других урологических заболеваниях: цистите, простатите, мочекаменной болезни, туберкулезе, аденоме простаты, склерозе шейки мочевого пузыря и т. д. Поэтому зачастую пациенты на ранних стадиях длительно и неэффективно лечатся консервативно. В свою очередь, это затягивает своевременную диагностику и начало лечения, ухудшая прогноз.
Осложнения
Сдавление устья мочеточника вызывает нарушение оттока мочи из соответствующей почки. Развивается гидронефроз, острый болевой приступ по типу почечной колики. При сдавливании обоих устьев нарастает почечная недостаточность, которая может закончиться уремией. Некоторые виды рака с инфильтрирующим ростом склонны к распаду и изъязвлению пузырной стенки. На этом фоне легко возникают мочевые инфекции (цистит, пиелонефрит), моча приобретает гнойный характер и зловонный запах. Прорастание неоплазии в прямую кишку или во влагалище приводит к образованию пузырно-прямокишечных и пузырно-влагалищных свищей, сопровождающихся соответствующей симптоматикой.
Диагностика
Для выявления рака и определения стадии онкопроцесса требуется проведение комплексного клинико-лабораторного и инструментального обследования. Стандарт лабораторной диагностики включает проведение общего анализа мочи для определения гематурии, цитологического исследования осадка для обнаружения атипичных клеток, бактериологического посева мочи для исключения инфекции, теста на специфический антиген ВТА. Исследование крови обычно подтверждает анемию различной степени, указывающую на кровотечение.
- УЗИ мочевого пузыря. Выявляет опухолевые образования диаметром более 0,5 см, расположенные преимущественно в области боковых пузырных стенок. Для обнаружения неоплазии в зоне шейки наиболее информативно трансректальное сканирование. Иногда используется трансуретральная эндолюминальная эхография, проводимая с помощью датчика, введенного в полость мочевого пузыря.
- Томографическая диагностика. Наиболее ценные и информативные методы — КТ и МРТ мочевого пузыря. Позволяют оценить глубину распространения опухолевого процесса, выявить опухоли незначительных размеров, которые не доступны эхографической визуализации.
- Эндоскопия мочевого пузыря. Обязательным визуализирующим методом диагностики служит цистоскопия, при которой производится уточнение локализации, размеров, внешнего вида опухоли, состояния устьев мочеточников. Эндоскопическое исследование может дополняться биопсией, позволяющей провести морфологическую верификацию новообразования.
- Рентгенодиагностика. Из методов лучевой диагностики при раке мочевого пузыря проводится цистография, выявляющие дефект наполнения и деформацию контуров пузырной стенки и позволяющие судить о характере роста опухоли. Тазовую венографию и лимфангиоаденографию проводят для выявления вовлеченности тазовых вен и лимфатического аппарата.
Для выявления местных и отдаленных метастазов рака мочевого пузыря прибегают к проведению УЗИ органов брюшной полости, рентгенографии грудной клетки, УЗИ малого таза, сцинтиграфии костей скелета.
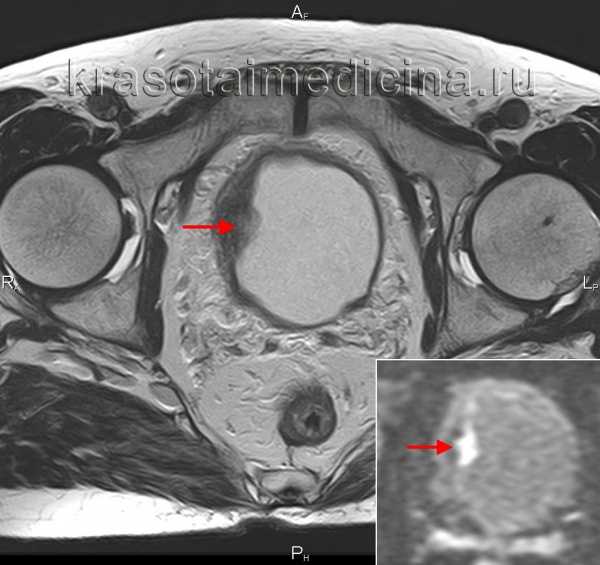
МРТ таза (Т1 и DWI). Опухоль стенки мочевого пузыря справа, с ограничением диффузии
Лечение рака мочевого пузыря
Радикальное лечение может быть выполнено только хирургическими способами. При этом способ и вид операции коррелирует со стадией онкопроцесса. Виды оперативных вмешательств при раке мочевого пузыря:
- ТУР мочевого пузыря. При мышечно неинвазивном раке выполняется эндоскопическая операция — трансуретральная резекция стенки мочевого пузыря с опухолью. В ходе ТУР опухоль удаляется с помощью резектоскопа через мочеиспускательный канал.
- Лазерная en-bloc резекция. Наиболее современный метод — лазерная тулиевая en-bloc резекция. Данный метод позволяет убрать опухоль единым блоком вместе с мышечным слоем, что очень важно при гистологическом исследовании для оценки степени инвазии.
- Цистэктомия. К резекции мочевого пузыря (открытой, лапароскопической, робот-ассистированной) в последние годы прибегают все реже ввиду высокого процента рецидивов, осложнений и низкой выживаемости. В большинстве случаев при инвазивном раке мочевого пузыря показана радикальная цистэктомия. При проведении данной операции мочевой пузырь удаляют единым блоком с предстательной железой и семенными пузырьками у мужчин; придатками и маткой у женщин. Одновременно производится удаление части или всей уретры, тазовых лимфоузлов.
Для замещения удаленного органа используются следующие способы:
- имплантация мочеточников в кожу — уретерокутанеостомия
- отведение мочи в сигмовидную кишку — способ деривации мочи по Брикеру
- формирование кишечного резервуара по Штудеру (ортотопического мочевого пузыря) из тканей тонкой кишки, желудка, толстой кишки. Радикальная цистэктомия с кишечной пластикой является оптимальной, поскольку позволяет сохранить возможность удержания мочи и мочеиспускания.
Хирургическое лечение может дополняться дистанционной или контактной лучевой терапией, системной или внутрипузырной иммунотерапией.
Прогноз и профилактика
При неинвазивном раке показатель 5-летней выживаемости составляет около 85%. Гораздо менее благоприятен прогноз для инвазивно растущих и рецидивирующих опухолей, а также рака мочевого пузыря, дающего отдаленные метастазы. Снизить вероятность развития опухоли поможет отказ от курения, исключение профессиональных вредностей, употребление очищенной питьевой воды, ликвидация уростаза. Необходимо проведение профилактического УЗИ, исследования мочи, своевременного обследования и лечения у врача-уролога при симптомах дисфункции мочевых путей.
www.krasotaimedicina.ru
Лечение рака мочевого пузыря
Oncolib
 +7 (495) 162 57 10
Москва
+7 (495) 162 57 10
Москва 
- Хирургическое лечение.
- Химиотерапия.
- Лучевая терапия.
- Иммунотерапия.
- Как лечат рак мочевого пузыря на разных стадиях?
- Прогноз выживаемости.
Тактика лечения рака мочевого пузыря зависит от многих факторов: стадии опухоли, ее типа и молекулярно-генетических характеристик, общего состояния здоровья пациента, его возраста, наличия у него сопутствующих заболеваний.
Прибегают к различным видам хирургических вмешательств, пациенту может быть назначена лучевая терапия, химиотерапия, иммунотерапия (в том числе введение препаратов внутрь мочевого пузыря).
Хирургическое лечение
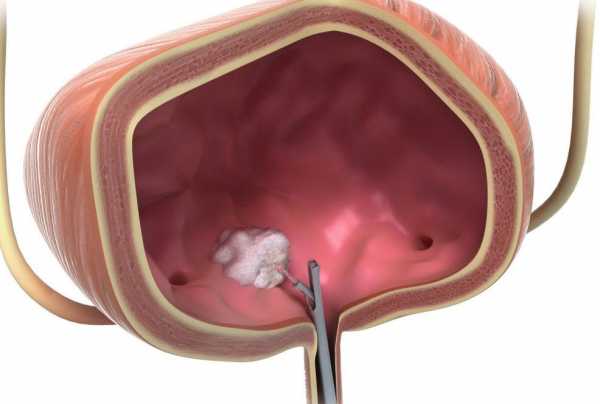
В большинстве случаев злокачественную опухоль мочевого пузыря удается удалить хирургически. Есть разные виды операций, врач выбирает подходящую, в зависимости от стадии рака.Иногда можно прибегнуть к трансуретральной резекции опухоли. Во время этого вмешательства не нужно делать разрез. Через мочеиспускательный канал (чаще всего пациент находится под общим наркозом) вводят специальный инструмент — резектоскоп. Он представляет собой петлю, которую накидывают на опухоль и отсекают ее. Для того чтобы уничтожить оставшиеся раковые клетки, прибегают к фульгурации (прижиганию током высокой частоты) или используют лазер.
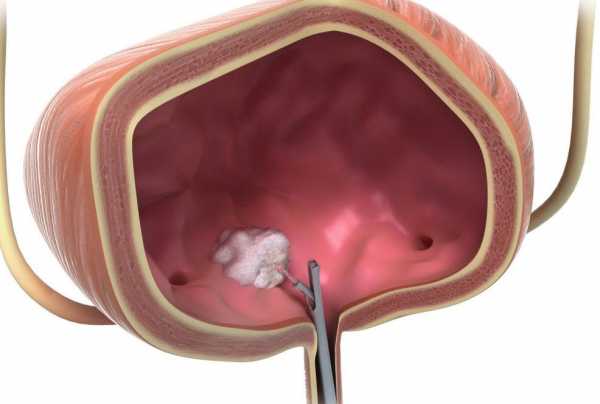 Трансуретральная резекция при раке мочевого пузыря показана в двух случаях:
Трансуретральная резекция при раке мочевого пузыря показана в двух случаях:- Для того чтобы удалить поверхностно расположенные опухоли на ранних стадиях.
- Для того чтобы диагностировать рак, разобраться, насколько глубоко он прорастает в стенку мочевого пузыря.
Если опухоль проросла в мышечный слой стенки органа, но имеет небольшие размеры, можно выполнить резекцию — удалить только часть мочевого пузыря. На оставшуюся часть накладывают швы, и она продолжает выполнять свои функции, но в ней не может поместиться прежний объем мочи, и человеку приходится чаще посещать туалет. У резекции есть один большой недостаток: высок риск рецидива.
 Большинству больных приходится выполнять цистэктомию — полностью удалять мочевой пузырь. Вместе с ним удаляют близлежащие лимфоузлы, у мужчин — семенные пузырьки и простату, у женщин — матку с шейкой и придатками, верхнюю часть влагалища. Операцию выполняют разными способами: через разрез, лапароскопически, в некоторых клиниках прибегают к роботизированной хирургии.
Большинству больных приходится выполнять цистэктомию — полностью удалять мочевой пузырь. Вместе с ним удаляют близлежащие лимфоузлы, у мужчин — семенные пузырьки и простату, у женщин — матку с шейкой и придатками, верхнюю часть влагалища. Операцию выполняют разными способами: через разрез, лапароскопически, в некоторых клиниках прибегают к роботизированной хирургии.После цистэктомии пациент остается без мочевого пузыря. Для того чтобы восстановить отток мочи, прибегают к разным вариантам реконструктивно-пластических операций:
- Врач может удалить часть сигмовидной кишки, сформировать из нее новый мочевой пузырь и соединить его с мочеточниками. Из участка кишки на поверхность кожи выводят отверстие: через него оттекает моча. При этом на коже постоянно придется носить мешочек для сбора мочи и периодически опорожнять его.
- Более совершенный вариант — когда хирург формирует в кишке специальный клапан. Этот клапан перекрывает отверстие и не дает моче вытекать. Когда пациент хочет помочиться, он вставляет в отверстие катетер, клапан открывается, и моча вытекает по катетеру.
- Наиболее современная операция — когда хирург подсоединяет к одному концу кишки мочеточники, а к другому — мочеиспускательный канал. У большинства пациентов в течение нескольких месяцев восстанавливается способность к самостоятельным мочеиспусканиям, но зачастую остается недержание мочи по ночам.
Иногда запущенный рак, который не может быть удален хирургически, приводит к недержанию мочи или, напротив, создает препятствие для ее оттока. В таких случаях прибегают к паллиативным хирургическим вмешательствам.
Химиотерапия при раке мочевого пузыря
Химиопрепараты при раке мочевого пузыря могут решать разные задачи:- Неоадъювантную химиотерапию проводят до хирургического вмешательства. Благодаря препаратам опухоль уменьшается в размерах, и ее становится проще удалить.
- Адъювантная химиотерапия применяется после операции. Если в организме пациента остались раковые клетки, химиопрепараты их уничтожают, за счет этого снижается риск рецидива.
- Химиолучевая терапия — когда химиопрепараты назначают «в помощь» лучевой терапии. За счет этого повышается эффективность лечения.
- Паллиативная химиотерапия — один из основных методов лечения на поздних стадиях, когда опухоль неоперабельна, имеются отдаленные метастазы. Химиопрепараты помогают продлить жизнь пациента и избавить от некоторых симптомов.
Рак мочевого пузыря лечат цисплатином, гемцитабином, винбластином, метотрексатом, доксорубицином, карбоплатином, доцетакселом, паклитакселом. Эти препараты назначают в различных сочетаниях. Если пациент не может переносить два и более препарата из-за побочных эффектов, назначают один препарат, чаще всего цисплатин или гемцитабин.
На ранних стадиях проводят внутрипузырную химиотерапию: химиопрепарат вводят внутрь мочевого пузыря через мочеиспускательный канал.
Лучевая терапия
Показания к лучевой терапии при раке мочевого пузыря:- Лечение опухоли на ранних стадиях, если пациенту противопоказана операция, либо если во время хирургического вмешательства удален не весь мочевой пузырь.
- Для борьбы с симптомами, вызванными злокачественной опухолью.
Иммунотерапия рака мочевого пузыря
Иммунитет человека умеет уничтожать не только болезнетворные микроорганизмы, проникшие извне, но и собственные клетки, в генах которых возникли «ошибки». Именно из-за таких «ошибок» нормальная клетка превращается в раковую. Однако, опухолевые клетки умеют «обманывать» иммунитет, и используют для этого сложные молекулярные механизмы.Так, иммунная система использует некоторые молекулы (они называются контрольными точками), чтобы подавлять собственную активность и не атаковать нормальные ткани организма. На поверхности иммунных клеток находится белок PD-1, который, взаимодействуя с белком PD-L1 на поверхности других клеток, подавляет иммунную реакцию. Часто белок PD-L1 находится на поверхности опухолевых клеток. Для того чтобы снять блок с иммунной системы, применяют две группы иммунопрепаратов:
- Блокаторы PD-1: пембролизумаб (Китруда), ниволумаб (Опдиво).
- Блокаторы PD-L1: атезолизумаб (Тецентрик), авелумаб (Бавенцио), дурвалумаб (Имфинци).
Все эти препараты вводят внутривенно через каждые 2–3 недели. Обычно их назначают пациентам, у которых опухоль не реагирует на химиотерапию и продолжает прогрессировать.
Спустя несколько недель после трансуретральной резекции могут быть назначены внутрипузырные введения вакцины БЦЖ. Она стимулирует местные иммунные механизмы, которые уничтожают оставшиеся опухолевые клетки. БЦЖ вводят в мочевой пузырь через мочеиспускательный канал, обычно раз в неделю в течение шести недель.

Каким будет план лечения на разных стадиях рака мочевого пузыря?
Лечебная тактика на разных стадиях выглядит примерно следующим образом:- На стадии 0 (когда опухоль находится в верхнем слое слизистой оболочки): трансуретральная резекция с последующим введением в мочевой пузырь вакцины БЦЖ или химиопрепаратов.
- На стадии I (опухоль в слизистой оболочке, которая не вросла в мышечный слой стенки) лечение начинают с трансуретральной резекции, но ее проводят не для того, чтобы вылечить пациента, а чтобы определить стадию рака. Далее может быть проведена повторная трансуретральная резекция с последующим введением в мочевой пузырь БЦЖ или химиопрепаратов. При больших, множественных и агрессивных опухолях рекомендуется удалить мочевой пузырь. Если операция противопоказана из-за слабого здоровья пациента, назначают лучевую или химиолучевую терапию, но шансы на успешное лечение в таком случае ниже.
- На стадии II (опухоль проросла в мышечный слой) удаляют мочевой пузырь, до или после операции проводят курс химиотерапии. У немногих пациентов удается удалить только часть мочевого пузыря. Иногда при небольших опухолях проводят трансуретральную резекцию с последующей химиотерапией и лучевой терапией, но это сомнительный подход, не все врачи с ним согласны.
- На стадии III (опухоль распространяется за пределы мочевого пузыря) выполняют цистэктомию, проводят курс адъювантной или неоадъювантной химиотерапии. Если пациент не может перенести операцию, врач может назначить трансуретральную резекцию, химиотерапию, лучевую терапию, иммунотерапию.
- На стадии IVA (опухоль прорастает в стенку брюшной полости, таза) лечение начинают с курса химиотерапии или химиолучевой терапии. Когда опухоль уменьшается в размерах, может быть проведено хирургическое вмешательство. Если пациент не может перенести химиотерапию, назначают лучевую терапию, иммунопрепараты.
- На стадии IVB (имеются отдаленные метастазы) лечение начинается с химиотерапии или химиолучевой терапии. Если пациент не может перенести химиотерапию, назначают лучевую терапию, иммунопрепараты. Проводят паллиативные хирургические вмешательства, направленные на восстановление оттока мочи или борьбу с недержанием.
Насколько эффективны современные методы лечения, каков прогноз?
В среднем в течение 5 лет остаются в живых 77% пациентов, в течение 10 лет — 70%, в течение 15 лет — 65%. Пятилетняя выживаемость при раке мочевого пузыря зависит от стадии:- Стадия 0 — 98%.
- Стадия I — 88%.
- Стадия II — 63%.
- Стадия III — 46%.
- Стадия IV — 15%.
В настоящее время проводятся клинические исследования, врачи ищут более эффективные способы борьбы с заболеванием, а значит, есть надежда, что в ближайшем будущем эти показатели улучшатся.
oncolib.euroonco.ru
виды, причины, симптомы и лечение
Мочевой пузырь, при рассмотрении органов, входящих в мочеполовую систему мужчин – орган, чаще всего подверженный поражениям различной степени. Рак мочевого пузыря, симптомы которого имеют сходство по части проявлений с циститом, проявляется в несколько раз чаще у мужчин, чем у женщин, встречается он преимущественно у лиц обоих полов в возрасте от 40 до 60 лет.
Онлайн консультация по заболеванию «Рак мочевого пузыря».
Задайте бесплатно вопрос специалистам: Уролог.Общее описание
Развитие рака мочевого пузыря зачастую связывается с курением, в частности отмечается, что курильщики сталкиваются с этим заболеванием до 6 раз чаще той категории больных, у которых этой пагубной привычки нет.
Помимо этого воздействуют на рассматриваемый процесс некоторые виды биологических и химических канцерогенов. При длительном контакте с химическими веществами (анилин, красители, моющие средства, бензол и пр.), также оказывается соответствующее воздействие, приводящее к развитию рака мочевого пузыря. Именно по этой причине данный диагноз весьма актуален для работников области химической промышленности, а также для парикмахеров, косметологов, работников химчистки, стоматологов и т.д.
Перенесение пациентами ранее процедуры радиотерапии (или облучения) относительно другого актуального для них заболевания в области малого таза (рак яичников или рак матки), химиотерапия с использованием в ней циклофосфамида – все это также определяется в качестве предрасполагающих факторов к развитию рака мочевого пузыря и его симптомов.
Рассматривая возможные предрасполагающие факторы для появления и развития этого заболевания, также можно отметить хронический цистит и такую паразитарную инфекцию, как шистосомоз, не исключающие попадания пациента в группу риска. И, в довершение добавим такой предрасполагающий фактор, как установленный у больного постоянный мочевой катетер, который также может привести к рассматриваемому результату.
Что касается вопроса, уравнивающего наследственность и рак мочевого пузыря, то она, на самом деле, большой роли в развитии данного заболевания не играет а, соответственно, не повышает риска возникновения рака для тех людей, у которых кто-либо из родственников сталкивался ранее с ним.
Виды заболевания
Исходя из того, какие клетки включает в себя злокачественное образование, рак мочевого пузыря распределен на следующие его виды:
- Рак мочевого пузыря переходно-клеточный (карцинома). Является наиболее распространенным вариантом развития рака рассматриваемой области, отмечается порядка в 90% всех случаев.
- Рак мочевого пузыря плоскоклеточный. Возникает гораздо реже, основной причиной, его провоцирующей, становится хроническое воспаление (цистит).
- Лимфома, карцинома, аденокарцинома мочевого пузыря и т.д. – самые редкие, однако оттого не исключаемые разновидности рака мочевого пузыря.
Стадии рака
В зависимости от конкретного этапа развития рака мочевого пузыря, выделяют следующие его стадии:
0 стадия. В данном случае речь идет об обнаружении раковых клеток в мочевом пузыре, однако, без их распространения к стенкам этого органа. Данная стадия, в свою очередь, делится на стадию 0a, а также стадию 0is. Адекватное лечение стадии в целом может привести к 100% избавлению от заболевания. Остановимся на указанных вариантах 0a и 0is:
- 0a – стадия представлена в виде неинвазивной папиллярной карциномы. Определяет такое развитие стадии, при котором рост опухолевого образования происходит к области просвета мочевого пузыря, но без его проращивания к стенкам данного органа и без распространения к лимфоузлам.
- 0is – стадия карциномы «in situ». Указывает на то, что злокачественное образование не произрастает в просвете мочевого пузыря, а также не произрастает за пределы его стенки. К лимфоузлам распространения опухоли на этой стадии также не происходит.
I стадия. Эта стадия сопровождается распространением опухоли к более глубинным слоям стенок поражаемого органа, однако, без достижения ею мышечного слоя. В этом случае также адекватное лечение может привести к 100% избавлению от заболевания.
II стадия. На этой стадии распространение опухолевого процесса происходит к мышечному слою поражаемого органа, но без полного проращивания в него. Распространения к близлежащим областям жировой ткани процесса не происходит. При своевременной адекватной терапии, шансы на излечение составляют порядка 63-83% на этой стадии.
III стадия. Эта стадия рака указывает на то, что опухолевое образование проросло сквозь стенку поражаемого органа, достигнув жировой ткани, окружающей мочевой пузырь. В этом случае распространение опухолевого процесса становится возможным к семенным пузырькам и к простате (у мужчин) либо к влагалищу и к матке (у женщин). Распространение процесса не касается лимфоузлов. При данной стадии рака вероятность излечения от него составляет порядка 17-53%, естественно, если назначена эффективная терапия.
IV стадия. Распространение опухолевого процесса на этой стадии происходит уже к лимфоузлам, в том числе возможно затрагивание других органов посредством метастаз к легким, печени и пр. Вероятность полного излечения на этой стадии крайне мала, кроме того, вероятность жизни больного в течение последующих хотя бы пяти лет составляет меньше 20%.
Рак мочевого пузыря: симптомы
Прежде всего, симптоматика данного заболевания характеризуется проявлениями, свойственными циститу. Соответственно, возникают боли в состоянии покоя, а также боли в процессе мочеиспускания, характерны и дизурические расстройства, которые проявляются в виде ощущения не полностью опорожненного мочевого пузыря, а также в виде ложных позывов, в недержании и в нарушении мочевого пассажа.
Рост опухолевого образования, происходящий к области просвета мочевого пузыря, с последующим разрушением этого образования приводит к гематурии, основные проявления которой сводятся к появлению в моче примеси крови. Она свежая, имеет алый цвет, появляется в моче в виде нескольких капель или прожилок. Примечательно, что ее появлению не сопутствуют болевые ощущения, более того, самочувствие можно назвать в это время благополучным. Далее может развиться интенсивное кровотечение, дополненное сгустками.
Прогрессирование опухолевого процесса приводит к следующим осложнениям:
- Почечная гидронефротическая трансформация, проявляющаяся в комплексе с нарушением оттока мочи.
- Хроническая почечная недостаточность со свойственными ей признаками в виде сухости слизистых и кожи, вялости и кожного зуда. Помимо этого могут отмечаться расстройства пищеварения.
Опухоли в стадии обширного развития протекают с рядом осложнений, провоцируемых их прорастанием в органы, находящиеся рядом. Рак мочевого пузыря в этом случае имеет симптомы следующие:
- выраженные болевые ощущения в области низа живота;
- появление между влагалищем и мочевым пузырем свищей или их появление между прямой кишкой и мочевым пузырем. Могут появиться и надлобковые свищи.
Стадия, характеризуемая проявлением метастаз к области лимфоузлов, находящихся поблизости (забрюшинные и паховые лимфоузлы), может характеризоваться нарушениями в оттоке от нижних конечностей лимфы, образованием лимфатического отека в области нижних конечностей, а также в области мошонки.
Диагностирование рака мочевого пузыря
Прежде, чем перейти к рассмотрению методов диагностирования данного заболевания, следует заметить, что наличие в моче примеси крови трактоваться исключительно в качестве рака просто не может, потому, как этот симптом нередко сопровождает и ряд других заболеваний. Между тем, именно появление данного симптома нельзя оставлять без должного внимания, ведь, как вы могли заметить ранее, именно на ранних стадиях можно излечиться даже от такого серьезного заболевания как рак, если, конечно, обеспечить должный подход к лечению.
Выделим следующие обследования, назначаемые для диагностирования конкретно рассматриваемого заболевания:
- Анализ мочи. Специалисты обращают внимание на наличие следов крови в моче, а также на основные признаки, свидетельствующие о воспалении (белки, лейкоциты).
- Цистоскопия. Один из самых эффективных методов диагностирования рака. Исследованию подлежит полость пораженного органа посредством применения для этой цели цистоскопа, вводимого по мочеиспускательному каналу в мочевой пузырь. При обнаружении настораживающего образования с него берется ткань, которую впоследствии изучают с помощью микроскопа (биопсия). Биопсия, в свою очередь, позволяет определить наличие или отсутствие раковых клеток в мочевом пузыре, и, при положительном результате, определить конкретный тип рака.
- УЗИ мочевого пузыря. С помощью этого метода уточняется причина, спровоцировавшая появление в моче крови. Помимо исследования области мочевого пузыря могут быть рассмотрены почки на предмет камней (они же могут быть выявлены и в мочевом пузыре), рак почки и пр.
- Компьютерная томография мочевого пузыря (или КТ). Определяет точные размеры опухолевого образования и его месторасположение. Также есть возможность определения распространения рака к лимфоузлам и к другим органам.
- Анализ мочи на наличие соответствующих маркеров. Данный метод диагностирования является новым, с его помощью в моче определяется наличие или отсутствие особых веществ, которые выступают в качестве прямого свидетельства рассматриваемого диагноза.
Лечение
Лечение рассматриваемого нами заболевания определяется в зависимости от ряда факторов и, прежде всего, от того какая стадия соответствует этому заболеванию, а также от возраста больного и в целом состояния, в котором он пребывает. В качестве основных методов лечения применяется операция, предусматривающая полное удаление опухолевого образования, радиотерапия (облучение), а также химиотерапия, при которой используются различные медпрепараты.
В целом для каждой из выше рассмотренных стадий определяется индивидуальное лечение, построенное, опять же, на уже перечисленных принципах.
Так, лечение при 0 стадии определяется исходя из размеров опухолевого образования, а также из интенсивности его роста. В частности могут быть применимы следующие виды лечения:
- Опухолевая трансуретральная резекция, под которой подразумевается оперативное вмешательство для удаления злокачественной опухоли посредством мочеиспускательного канала без совершения для этой цели кожных надрезов.
- Вакцина БЦЖ. Лечение в этом случае заключается во вводе вакцины в мочевой пузырь, ее особенности поддерживают иммунную систему в борьбе с опухолевым образованием при одновременном уничтожении раковых клеток. Риск рецидива в этом случае сокращается в два раза.
- Химиотерапия. В этом случае применяются противораковые препараты, вводимые также в мочевой пузырь.
- Цистэктомия (операция по удалению мочевого пузыря). Требуется на этой стадии крайне редко. В основном удалению мочевой пузырь подлежит лишь при обнаружении одновременно нескольких раковых очагов.
Что касается лечения, которое требуется для 1 стадии, то оно здесь предусматривает те же меры, что и при нулевой стадии. Однако здесь важно учитывать, что успешное завершение первого курса лечения порядка у половины пациентов сопровождается последующим проявлением в виде рецидива, то есть, в виде возвращения заболевания. В данном случае потребуется провести процедуру цистэктомии.
На 2 стадии удаление мочевого пузыря происходит почти всегда, более того, учитывая быстроту распространения рака к другим органам, сосредоточенным в области малого таза, требуется также и их удаление. Соответственно, мужчинам в этом случае, наряду с мочевым пузырем, удаляют и предстательную железу, а женщинам – матку, яичники, маточные трубы и переднюю часть влагалища. Кроме перечисленного, хирургом также удаляются и лимфоузлы в области малого таза – в них также могут находиться раковые клетки. До проведения оперативного вмешательства либо после него больным нередко назначают химиотерапию, снижающую риск возникновения раковых метастаз.
3 стадия рака лечится по аналогии со второй стадией: удаляется сам пузырь, близлежащие органы и лимфоузлы. Затем назначается химиотерапия.
В случае с 4 стадией рака опухолевое образование характеризуется значительным своим распространением, а потому даже хирургическое лечение с комплексным удалением пораженного органа и органов близлежащих в основном становится неэффективным. Однако врач все-таки может назначить больному операцию, что позволит замедлить развитие ракового процесса либо устранить те осложнения, которые повлекла за собой болезнь. После для 4 стадии применяются следующие методы лечения:
- Облучение (радиотерапия). Его назначают, если развитие опухолевого образования не сопровождается метастазами к другим органам (к легким, печени и т.д.).
- Медикаментозное лечение (химиотерапия). Данный метод лечения, соответственно, назначается тогда, когда опухоль сопровождается метастазированием к другим органам. Параллельно может быть назначена и радиотерапия (иногда лечение протекает и без нее).
В случае появления симптомов, которые могут указывать на рак мочевого пузыря, необходимо обратиться к урологу и к онкологу.
simptomer.ru
Органосохраняющее лечение рака мочевого пузыря
Высокая послеоперационная летальность (15-50%) после цистэктомии, а также большое количество осложнений различных методов деривации мочи и связанные с этим серьезные проблемы дальнейшей социальной реабилитации пациентов служат стимулом для выполнения органосохраняющих операций при раке мочевого пузыря (РМП).Основным принципом их применения при мышечно-инвазивной опухоли является то, что эти операции должны выполняться как один из этапов комбинированного лечения, т.е. лечение необходимо дополнить неоадъювантной и/или адъювантной системной химиотерапией и/или лучевой терапией (ЛТ).
Трансуретральная резекция мочевого пузыря
Трансуретральная резекция (ТУР) мочевого пузыря (МП) широко применяется при лечении поверхностного РМП, однако в последнее время используется рядом авторов и при инвазивных новообразованиях. Данное оперативное вмешательство, как правило, является первым этапом в диагностике и лечении этого заболевания и носит лечебно-диагностический характер, его основная цель — максимально радикально удалить имеющуюся опухоль и установить стадию заболевания. Анализ достаточного количества гистологического материала, полученного при ТУР, дает возможность определить дальнейшую тактику лечения больного.Решающими моментами в выборе тактики ведения пациента и прогнозирования дальнейшего развития заболевания являются прежде всего гистологическое заключение о строении опухоли и степени ее дифференцировки (категория G), а также глубина инвазии в стенку МП (категория Т). Однако существует ряд моментов, сдерживающих применение трансуретральная резекция при инвазивном раке. В первую очередь к ним следует отнести невозможность гарантированно удалить всю опухоль.
При инфильтративном росте всегда существует вероятность оставить резидуальную опухолевую ткань в макроскопически неизмененных участках стенки МП. Если применение ТУР при стадии заболевания T2а, т.е. новообразовании, инфильтрирующем внутреннюю половину мышечного слоя, при отрицательной биопсии из ложа опухоли можно считать радикальным, то при распространении заболевания на всю толщу стенки МП (Т2b), а тем более за ее пределы радикальность выполнения данного оперативного вмешательства представляется сомнительной.
Другим отрицательным моментом является то. что при этой операции не удаляются регионарные лимфатические узлы, довольно часто поражаемые метастазами инвазивного РМП (до 10% при стадии Т2, до 37% случаев при стадии Т3). Нередко использование метода ТУР при мышечно-инвазивной опухоли может быть ограничено локализацией в труднодоступных участках мочевого пузыря и размерами образования, степенью инвазии в стенку органа, мультифокальностью и распространенностью онкологического заболевания, а также зависит от наличия сопутствующей CIS.
В настоящий момент не существует однозначного мнения в отношении показаний к трансуретральной резекции при инвазивном раке мочевого пузыря, Некоторые урологи считают ТУР основным методом лечения при стадии заболевания Т2. Другие исследователи считают возможным выполнять ТУР только при высокой и умеренной степенях дифференцировки (Gr G2) в стадии Т2, предполагая необходимость выполнения цистэктомии при низкодифференцированных опухолях и считая, что трансуретральные оперативные вмешательства при стадии Т3 носят лишь паллиативный характер.
Присутствие рака in situ не считается противопоказанием, но подчеркивается необходимость адъювантной БЦЖ-терапии и более тщательного наблюдения. По данным различных авторов в 40% случаев трансуретральной резекции выявляет первоначально заниженную степень инвазии опухоли в стенку МП.
Техника ТУР при мышечно-инвазивном РМП заключается в следующем (рис. 3.58-3.60).

Рис. 3.58. Цистоскопия. Инвазивная опухоль мочевого пузыря (рТ2в)
Рис. 3.59. ТУР-биопсия мышечного слоя (основание опухоли). Удалена опухоль
Рис. 3.60. Окончательный вид после операции. «Прикрытая» перфорация мочевого пузыря
Предварительно эндоскопическими щипцами выполняется биопсия экзофитной части и основания опухоли. После этого первым этапом осуществляется трансуретральная резекция экзофитного компонента опухоли путем горизонтальной или вертикальной резекции, затем выполняется полная резекция видимых участков поражения, включая послойную глубокую биопсию основания опухоли.
Зона резекции слизистой оболочки и подслизистого слоя вокруг новообразования проводится в пределах здоровых тканей не менее 1,0 см от края основания опухоли. Резекция внутреннего и наружного мышечных слоев выполняется вплоть до «прикрытой» перфорации МП.
При ТУР боковых стенок вводятся миорелаксанты короткого действия для предотвращения возможной неконтролируемой перфорации стенки МП в результате синдрома запирательного нерва. В случаях сдавления или прорастания опухолью мочеточникового устья выполняется его резекция с катетеризацией (стентированием) соответствующего мочеточника.
После резекции осуществляется расширенная вапоризация (260-300 Вт) ложа опухоли и стенки мочевого пузыря на 1,0-3,0 см вокруг и вглубь до «прикрытой» перфорации МП. Электровапоризация при опухолях, локализующихся в области мочеточниковых устьев, выполняется на расстоянии не ближе 0,5 см от устья и проекционного хода интрамурального отдела мочеточника, определяемого интраоперационной катетеризацией, а также при сниженной мощности — до 240-260 Вт.
Во всех случаях экзофитную часть удаленной опухоли и резецированные фрагменты стенки МП маркируют для гистологического исследования раздельно. При множественном росте материал от каждого опухолевого образования подлежит раздельной маркировке. После удаления видимых опухолей обязательно выполняется полифокальная биопсия остальных участков стенки МП для возможной верификации CIS. Операция заканчивается визуальным контролем и дренированием мочевого пузыря катетером Фолея, в ряде случаев с применением ирригационной системы.
В течение нескольких лет ведутся дискуссии о целесообразности применения в качестве лечебно-диагностического метода ранней повторной цистоскопии и ТУР-биопсии, широко известной в зарубежной литературе под названием second look TUR. Ранняя повторная цистоскопия и биопсия являются методом, позволяющим установить истинную стадию заболевания путем повторной трансуретральной резекции МП, таким образом она приобретает особое значение при определении дальнейшей тактики лечения инвазивного РМП. Среди ряда зарубежных урологических клиник пациентам с поверхностным раком мочевого пузыря введено в практику выполнение ранней повторной цистоскопии и ТУР-биопсии (second look TUR) в сроки от 2 до 8 нед после первой ТУР.
Хорошо известен тот факт, что переходно-клеточный рак в стадиях T1-T2 со степенью дифференцировки G2 и G3 склонен к прогрессивному течению заболевания. Поэтому многие авторы считают достаточно рискованным удлинять интервал между проведением контрольных цистоскопии у пациентов со степенью дифференцировки G2 и G3, предполагая тем самым выполнение ранней повторной цистоскопии и биопсии.
В одном из последних исследований, проведенном в больнице Memorial Sloan-Kettering, 170 пациентам как с поверхностным, так и с инвазивным РМП после первичного трансуретрального оперативного вмешательства была выполнена ранняя повторная цистоскопия и биопсия. При этом у 114 (76%) больных выявлены резидуальные опухоли.
В группе пациентов с поверхностным РМП (Та, Тis, Тx) рецидивы выявлены у 72 (75%) патентов, из которых у 28 (22%) обнаружены инвазивные опухоли. А у больных с первичным мышечно-инвазивным раком мочевого пузыря (стадия Т2) только у 12 (22%) при ранней повторной цистоскопии и биопсии не выявлено рецидивов заболевания.
Основываясь на результатах данного исследования, можно предположить, что трансуретральная резекция, выполненная в качестве монотерапии у пациентов с мышечно-инвазивным РМП, не может быть рассмотрена как стандартный алгоритм лечения этой категории больных. Таким образом, необходим строго дифференцированный подход у больных с мышечно-инвазивным РМП при выборе органосохраняющей оперативной тактики лечения.
Кроме того, возможно применение ТУР МП с паллиативной целью у неоперабельных больных. ТУР может быть выполнена у пациентов со стадией заболевания Т3a, у которых в результате неоадъювантной химиотерапии или химиолучевой терапии достигнута полная регрессия опухоли, подтвержденная данными повторной цистоскопии и биопсии, а также на основании гистологического исследования. Однако для однозначного решения вопроса о целесообразности трансуретральной резекции при инвазивном раке мочевого пузыря необходимо дальнейшее проведение рандомизированных исследований.
Резекция мочевого пузыря
Резекция МП (в зарубежной литературе часто используется термин «парциальная цистэктомия») в России до сих пор остается наиболее распространенным видом вмешательства при мышечно-инвазивном раке. Одним из главных достоинств резекции мочевого пузыря является возможность точного определения стадии заболевания, основываясь на полном гистологическом исследовании операционного материала с определением степени инвазии опухоли в стенку МП и метастатического поражения регионарных лимфатических узлов.Резекции МП нередко технически сложны и сопровождаются послеоперационными осложнениями у значительной части больных, но выбор уролога чаще продиктован несовершенством принятых методов деривации мочи и стремлением обеспечить пациенту приемлемое качество жизни, а не отсутствием желания выполнять радикальную цистэктомию.
В зарубежной практике урологи выполняют так называемую парциальную цистэктомию при инвазивном раке в случае первичного, солитарного поражения и при наличии возможности выполнения резекции стенки МП, отступив на 2 см от края опухоли. При этом необходимо выполнить биопсию из различных участков стенки мочевого пузыря.
Отечественные исследователи также считают, что эта операция может быть произведена при первичном поражении МП; при этом опухоль должна быть одиночной, локализованной на подвижных стенках МП и отстоять от шейки не менее чем на 3 см; размеры опухоли не должны превышать 5-6 см в диаметре; в окружающей макроскопически неизмененной слизистой оболочке и простатическом отделе уретры не должно быть рака in situ или тяжелых диспластических изменений.
Следует отметить, что при резекции МП необходимо удаление регионарных лимфатических узлов, так как при инвазивном раке увеличивается риск их поражения. Гистологическое исследование удаленных лимфатических узлов способствует правильному установлению стадии заболевания и решению вопроса о проведении дополнительного лечения после операций.
Только при соблюдении этих условий отдаленные результаты резекции мочевого пузыря не уступают таковым после радикальной цистэктомии. Исследования, основанные на вышеизложенных критериях отбора пациентов для выполнения резекции МП, показывают, что только 6-19% больных в последующем была выполнена радикальная цистэктомия. По данным РОНЦ РАМН, 5-летняя выживаемость больных инвазивным РМП после резекции составила 70,5%.
В зарубежной практике общая 5-летняя выживаемость варьирует от 25 до 60%, при этом уровень общего рецидивирования РМП составляет 40-78%. Рецидивы после выполнения резекции МП выявлены при стадии заболевания Т2 у 29% пациентов, при стадии Т3 в 33% и при стадии Т4 в 20% случаев. По данным М.Э. Ситдыковой и Э.Н. Ситдыкова, частота рецидивов также зависит от стадии рака мочевого пузыря. Она составляет 31,5% при стадии Т2 и 70,1% при опухолевой инвазии Есей толщи стенки МП. Авторы считают, что резекция мочевого пузыря является эффективным методом лечения при стадии Т2 и нерадикальна в стадии Т3.
С другой стороны, некоторые авторы полагают, что вышеперечисленные показания к резекции МП могут быть расширены у больных, получавших неоадъювантную химиотерапию с хорошим эффектом. Органосохраняющие техники могут использованы при центральной локализации опухоли, включая основание МП.
Некоторые урологи считают допустимой резекцию с реимплантацией устья мочеточника при расположении в данной зоне опухоли МП. Кроме того, некоторые авторы не считают противопоказанием наличие рака in situ в оставшейся слизистой оболочке или по краю резекции, так как данным больным после операции может быть проведена внутрипузырная БЦЖ-терапия. Насколько оправданы такие расширенные показания для выполнения резекции у больных с инвазивным РМП, должны показать последующие рандомизированные исследования.
Лучевая терапия
ЛТ — метод лечения злокачественных новообразований при помощи ионизирующего излучения, в основе которого лежит его повреждающее воздействие на злокачественные клетки, приводящее к их гибели. Лучевая терапия как радикальный метод лечения больных инвазивным РМП вызывает противоречивые суждения среди врачей и исследователей как в России, так и за рубежом. Неоднозначны результаты ЛТ и их интерпретация.В литературе накопилось достаточно данных о положительных результатах — стойкой ремиссии заболевания и сохранности адекватной функции мочевого пузыря. Существующие мнения разнятся и зависят от наличия соответствующей оперативной или радиологической базы. Так, урологи США и Канады больше предпочитают оперативные пособия при мышечно-инвазивном раке мочевого пузыря. В Великобритании, напротив, лучевая терапия является стандартным методом лечения при данной стадии заболевания. Большинство специалистов все-таки предпочитают оперативные пособия ЛТ, которая редко используется в качестве первичного лечения инвазивного РМП.
Многие авторы полагают, что при соответствующих критериях отбора пациентов для ЛТ удается в 60-70% случаев достичь полной регрессии опухоли, сохранить функцию МП и обеспечить высокое качество жизни. При этом результаты лечения коррелируют с дозой облучения: чем выше подведенная доза, тем лучше ожидаемые результаты лечения. Однако следует отметить, что с увеличением дозы облучения возрастает вероятность возникновения как непосредственных, так и отсроченных (поздних) лучевых осложнений лечения.
Эффективность ответа на лучевую терапию выше при низкодифференцированных опухолях (G3). Местные рецидивы чаще развиваются у больных с меньшей степенью злокачественности опухоли В различных зарубежных исследованиях приводятся данные о 5-летней выживаемости практически 40% пациентов с инвазивным РМП после ЛТ. При этом уровень рецидивирования составляет 40-50%.
Отдаленные метастазы выявляются всего у 10% пациентов, 5-летняя выживаемость и уровень рецидивирования зависят от стадии заболевания. Так, при стадии Т 5-летняя выживаемость составляет приблизительно 20%, а уровень рецидивирования рака мочевого пузыря варьирует от 50 до 70%. Соответственно, при стадии заболевания Т4 5-летняя выживаемость больных составляет всего 10%.
Большинство авторов предлагают следующие критерии отбора пациентов для применения ЛТ в качестве первичного лечения инвазивного РМП: наличие папиллярной опухоли высокой степени дифференцировки меньше чем 5 см в диаметре. При этом предварительно выполненная ТУР перед началом облучения позволяет улучшить качество лечения.
Тем не менее результаты исследований ряда авторов о применении лучевой терапии в лечении инвазивного РМП остаются неутешительными. Holmang и соавт. сообщают о 74 пациентах с инвазивным раком мочевого пузыря, которым выполнялась ЛТ, В 84% случаев наблюдалось персистирование опухоли, рецидивирование и сморщивание МП. Средняя выживаемость пациентов со стадиями заболевания Т2 и T3 составила 16 мес, при этом наблюдался высокий уровень непосредственных и отсроченных осложнений лечения.
Из-за осложнений ЛТ, как ранних, так и поздних, умерли 7 (9,5%) больных. Отмечено, что наибольшая смертность была среди пациентов пожилого возраста (70-75 лет), а также при высокой дозе облучения — 65 Гр и выше. Наибольшая выживаемость была в группе больных, которым перед началом лучевой терапии была выполнена ТУР мочевого пузыря. Таким образом, результаты первичного применения ЛТ примерно одинаковы с результатами трансуретральной резекции МП, выполненной в качестве монотерапии инвазивного РМП.
В своем исследовании Montie приводит данные об улучшении результатов ЛТ на 10-20% при применении радиосенсибилизаторов (cisplatin) у больных с инвазивным РМП. Канадские исследователи сообщают о 104 пациентах, которым удалось вызвать клиническую ремиссию заболевания в 90% случаев путем комбинированного использования лучевой терапии и интраартериального введения цисплатина.
8 литературе, также приводятся данные о комбинированном использовании 1921г и экстракорпоральной ЛТ, что приводит к улучшению результатов лечения пациентов с инвазивным раком мочевого пузыря, но при этом значительно увеличивается токсичность и смертность. Так, Wijnmaalen и соавт. сообщают о 66 больных РМП в стадии Т1 с солитарным поражением и размером опухоли менее 5 см, которым первично была выполнена ТУР с последующим комбинированным назначением ЛТ и 1921г. При данном лечении выживаемость пациентов составила 60%, а безрецидивное течение заболевания наблюдалось более чем у 61% больных.
Основываясь на вышеизложенных данных литературы, лучевая терапия, используемая в качестве монометода у пациентов с инвазивным РМП, не дает результатов выживаемости, сравнимых с эффективностью радикальной цистэктомии.
Считается, что ЛТ показана при местно-распространенном раком мочевого пузыря (Т3b, Т4, N+), а также в случаях невозможности выполнения оперативных вмешательств пациентам с выраженными интеркурентными заболеваниями и в пожилом возрасте. В данных случаях лучевая терапия играет паллиативную роль в лечении пациентов с мышечно-инвазивным РМП. Таким образом, этот вид терапии занимает свое место з лечении определенного контингента больных.
В.И. Чиссов, Б.Я. Алексеев, И.Г. Русаков
medbe.ru
Рак мочевого пузыря — симптомы, лечение
 Рак мочевого пузыря является самым частым злокачественным заболеванием мочеполовой системы у мужчин, а у женщин встречается в четыре раза реже. Наиболее подвержены заболеванию раком мочевого пузыря люди в возрастной группе от 45 до 60 лет. Среди причин выделяют длительный контакт с анилиновыми красителями и хронические заболевания мочевого пузыря – папилломатоз и цистит. Также есть данные, свидетельствующие о непосредственной связи рака мочевого пузыря с табакокурением.
Рак мочевого пузыря является самым частым злокачественным заболеванием мочеполовой системы у мужчин, а у женщин встречается в четыре раза реже. Наиболее подвержены заболеванию раком мочевого пузыря люди в возрастной группе от 45 до 60 лет. Среди причин выделяют длительный контакт с анилиновыми красителями и хронические заболевания мочевого пузыря – папилломатоз и цистит. Также есть данные, свидетельствующие о непосредственной связи рака мочевого пузыря с табакокурением.
Виды и стадии рака мочевого пузыря
Стадии рака мочевого пузыря различаются по глубине проникновения опухоли в ткани органа. По этому признаку принято выделять две группы рака: поверхностный и инвазивный. К первой группе относятся рак мочевого пузыря in situ (на месте) и поверхностный рак мочевого пузыря, то есть находящийся в пределах слизистой оболочки, ко второй – рак мышечного слоя и рак мочевого пузыря, прорастающий окружающие ткани. Более опасны инвазивные формы заболевания, которые протекают агрессивнее, и чаще дают метастазы.
Выделяют следующие стадии рака мочевого пузыря:
- Опухоль находится в пределах слизистой оболочки мочевого пузыря.
- Опухоль прорастает мышечную стенку мочевого пузыря
- Опухоль прорастает жировую ткань и поверхностную стенку мочевого пузыря.
- Опухоль прорастает в соседние органы: матку, влагалище у женщин, предстательную железу у мужчин, брюшную стенку, тазовые кости.
Симптомы рака мочевого пузыря
Как и большинство злокачественных заболеваний, рак мочевого пузыря длительное время может протекать бессимптомно. Надо отметить, что симптомы рака мочевого пузыря не всегда зависят от стадии опухолевого процесса. Иногда на значительной стадии ярко выраженных симптомов рака мочевого пузыря может не быть, а при первом же появлении может выясниться, что опухоль достигла значительных размеров и дала метастазы. Наиболее ранним и характерным симптомом рака мочевого пузыря является гематурия, или появление крови в моче. Моча приобретает несвойственный ей «ржавый» цвет, или цвет мясных помоев. Такой симптом не обязательно говорит о раке мочевого пузыря, он может быть и признаком другого заболевания, но это всегда грозный признак, требующий немедленного урологического обследования. Второй по частоте симптом рака мочевого пузыря, это учащенное мочеиспускание. По мере развития опухоли, ее распада и поступления продуктов распада в кровь, ухудшается общее самочувствие, появляется упадок сил, потеря аппетита, нарушение сна, общее истощение. При прорастании опухолью стенки мочевого пузыря появляется боль при мочеиспускании, в запущенных стадиях рака мочевого пузыря боль становится постоянной.
Диагностика рака мочевого пузыря
Для диагностики рака мочевого пузыря применяются два вида исследований: медицинская визуализация и гистологическое исследование кусочка опухоли на наличие злокачественных клеток (биопсия). Из методов медицинской визуализации в данном случае наиболее информативным является цистоскопия – исследование мочевого пузыря эндоскопом, тонким инструментом, вводимым в полость органа, имеющим собственный источник света и камеру, транслирующую изображение на монитор. Цистоскоп снабжен также хирургическим инструментом, позволяющим взять кусочек ткани мочевого пузыря в районе опухоли для лабораторного исследования. При подозрении на далеко зашедшую стадию развития рака мочевого пузыря, проводят МРТ (магнитно-резонансную томографию) для определения метастазов. Для обнаружения метастазов в костях используют остеосцинтиграфию.
Лечение рака мочевого пузыря
Злокачественные опухоли мочевого пузыря лечат хирургическими, терапевтическими методами, а также облучением. Лечение рака мочевого пузыря зависит от его стадии. В стадии in situ и поверхностного рака возможно проведение малоинвазивной органощадящей операции – удалении опухоли эндоскопическим методом, называется такая операция трансуретральная резекция мочевого пузыря. В третьей стадии проводят частичную резекцию мочевого пузыря, то есть удаляется часть органа, пораженная опухолью. Если опухоль обширна, проводится цистэктомия, то есть удаляется весь мочевой пузырь, с последующей пластикой – созданием нового мочевого пузыря из участка кишечника. Лечение рака мочевого пузыря осуществляется также с помощью химиотерапии, которая применяется до или после операции.
При органосохраняющих операциях химиопрепараты вводятся непосредственно внутрь мочевого пузыря. В остальных случаях при лечении рака мочевого пузыря цитостатические препараты вводятся внутривенно. Лучевая терапия в лечении рака мочевого пузыря применяется как профилактика метастазирования рака и возникновения рецидивов, до или после операции, и является весьма важной. Применение ее в сочетании с операцией и приемом цитостатиков дает наилучший результат. В неоперабельных случаях четвертой стадии рака мочевого пузыря применяют химиотерапию и облучение как основной метод лечения, направленный на облегчение состояния пациента и уменьшение болевого синдрома.
Прогноз рака мочевого пузыря
 Прогноз рака мочевого пузыря зависит во многом от того, на какой стадии злокачественного процесса было начато лечение. Онкологи оперируют понятием пятилетняя выживаемость после проведенного лечения. Пятилетняя выживаемость при раке мочевого пузыря первой и второй стадий составляет соответственно 88 и 67%. В стадии прорастания стенки и окружающих тканей, после проведения цистэктомии, пятилетняя выживаемость составляет около 50%. В стадии прорастания соседних органов прогноз неблагоприятный. Также ухудшает прогноз рака мочевого пузыря наличие метастазов, особенно отдаленных.
Прогноз рака мочевого пузыря зависит во многом от того, на какой стадии злокачественного процесса было начато лечение. Онкологи оперируют понятием пятилетняя выживаемость после проведенного лечения. Пятилетняя выживаемость при раке мочевого пузыря первой и второй стадий составляет соответственно 88 и 67%. В стадии прорастания стенки и окружающих тканей, после проведения цистэктомии, пятилетняя выживаемость составляет около 50%. В стадии прорастания соседних органов прогноз неблагоприятный. Также ухудшает прогноз рака мочевого пузыря наличие метастазов, особенно отдаленных.
Профилактика рака мочевого пузыря
Основой профилактики рака мочевого пузыря является соблюдение техники безопасности при работе с анилиновыми красителями и другими канцерогенными веществами лакокрасочного производства. Своевременное обращение к врачу, адекватное лечение воспалительных заболеваний, удаление папиллом мочевого пузыря, отказ от вредных привычек, в том числе привычки задерживать мочеиспускание и достаточный прием жидкости – вот меры профилактики рака мочевого пузыря, которые позволят предотвратить это грозное заболевание.
Видео с YouTube по теме статьи:
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
Знаете ли вы, что:У 5% пациентов антидепрессант Кломипрамин вызывает оргазм.
Ученые из Оксфордского университета провели ряд исследований, в ходе которых пришли к выводу, что вегетарианство может быть вредно для человеческого мозга, так как приводит к снижению его массы. Поэтому ученые рекомендуют не исключать полностью из своего рациона рыбу и мясо.
Препарат от кашля «Терпинкод» является одним из лидеров продаж, совсем не из-за своих лечебных свойств.
Согласно исследованиям, женщины, выпивающие несколько стаканов пива или вина в неделю, имеют повышенный риск заболеть раком груди.
Согласно исследованиям ВОЗ ежедневный получасовой разговор по мобильному телефону увеличивает вероятность развития опухоли мозга на 40%.
Самая высокая температура тела была зафиксирована у Уилли Джонса (США), который поступил в больницу с температурой 46,5°C.
Средняя продолжительность жизни левшей меньше, чем правшей.
Большинство женщин способно получать больше удовольствия от созерцания своего красивого тела в зеркале, чем от секса. Так что, женщины, стремитесь к стройности.
Самое редкое заболевание – болезнь Куру. Болеют ей только представители племени фор в Новой Гвинее. Больной умирает от смеха. Считается, что причиной возникновения болезни является поедание человеческого мозга.
При регулярном посещении солярия шанс заболеть раком кожи увеличивается на 60%.
В Великобритании есть закон, согласно которому хирург может отказаться делать пациенту операцию, если он курит или имеет избыточный вес. Человек должен отказаться от вредных привычек, и тогда, возможно, ему не потребуется оперативное вмешательство.
Упав с осла, вы с большей вероятностью свернете себе шею, чем упав с лошади. Только не пытайтесь опровергнуть это утверждение.
Стоматологи появились относительно недавно. Еще в 19 веке вырывать больные зубы входило в обязанности обычного парикмахера.
Во время работы наш мозг затрачивает количество энергии, равное лампочке мощностью в 10 Ватт. Так что образ лампочки над головой в момент возникновения интересной мысли не так уж далек от истины.
74-летний житель Австралии Джеймс Харрисон становился донором крови около 1000 раз. У него редкая группа крови, антитела которой помогают выжить новорожденным с тяжелой формой анемии. Таким образом, австралиец спас около двух миллионов детей.
www.neboleem.net
Рак мочевого пузыря — Обзор информации
Лечение рака мочевого пузыря
Ранний поверхностный рак мочевого пузыря, включая начальную инвазию мускулатуры, может быть полностью удален трансуретральной резекцией или разрушением (фульгурацией) ткани. Повторные инстилляции в мочевой пузырь химиотерапевтических препаратов, например доксорубицина, митомицина или тиотепа (редко используется), могут уменьшить риск рецидива. Инстилляция вакцины БЦЖ (Bacillus Calmette Gurin) после трансуретральной резекции вообще более эффективна, чем инстилляции химиотерапевтических препаратов для рака in situ и других высокодифференцированных, поверхностных, переходноклеточныхвариантов . Даже когда опухоль не может быть полностью удалена, некоторые пациенты могут получить эффект от инстилляции. Внутрипузырная терапия БЦЖ с интерфероном может быть эффективна у некоторых пациентов, у которых возникли рецидивы после одной только БЦЖ-терапии.
Опухоли, которые проникают глубоко в стенки или за их пределы, обычно требуют радикальной цистэктомии (удаление органа и смежных структур) с сопутствующим отведением мочи; резекция возможна у менее чем 5 % пациентов. Все чаще выполняют цистэктомию после исходной химиотерапии у больных с местно распространенным заболеванием.
Отведение мочи традиционно включает отведение в изолированную петлю подвздошной кишки, выведенную на переднюю брюшную стенку, и сбор мочи в наружном мочеприемнике. Альтернативы, например ортотопический новый мочевой пузырь или кожная диверсия, очень распространены и приемлемы для многих — если не для большинства — пациентов. В обоих случаях внутренний резервуар построен из кишки. При формировании ортотопического нового мочевого пузыря резервуар связан с уретрой. Пациенты освобождают резервуар, расслабляя мышцы тазового дна и увеличивая брюшное давление так, чтобы моча проходила через уретру почти естественно. Большинство пациентов обеспечивает контроль мочеиспускания в течение дня, но некоторое недержание может быть ночью. При отведении мочи в подкожный резервуар («сухая» стома) пациенты освобождают его самокатетеризацией в течение дня по мере необходимости.
Если оперативное лечение противопоказано или пациент возражает, лучевая монотерапия или в комбинации с химиотерапией может обеспечить 5 летнюю выживаемость порядка 20-40 %. Радиационная терапия может вызвать лучевой цистит или проктит или стеноз шейки. Пациенты должны обследоваться каждые 36 мес для выявления прогрессии или рецидива.
Обнаружение метастазов требует назначения химиотерапии, которая является часто эффективной, но редко радикальной, кроме случаев, когда метастазы ограничены лимфатическими узлами.
Лечение рецидивного рака мочевого пузыря зависит от клинической стадии, места рецидива и предыдущего лечения. Рецидив после трансуретральной резекции поверхностных или поверхностно инвазивных опухолей лечат повторной резекцией или разрушением ткани. Комбинированная химиотерапия может продлить жизнь больным с метастазами.
Лечение рака мочевого пузыря
ilive.com.ua