Симптомы порока сердца
Сегодня заболевания сердца занимают первое место по распространенности среди жителей по всей планете. В первую очередь это связано с напряженным ритмом жизни и постоянными стрессами.
Важно определить развитие заболевания на ранней стадии. От этого зависит эффективность и скорость лечения.
Первые симптомы порока сердца могут стать сигналом для обращения к специалистам.
Что это за болезнь
Особенность порока сердца заключается в развитии нарушения анатомии его отделов (предсердия, желудочки, клапана, аорта или перегородка). Эти патологии приводят к нарушению кровообращения.
В результате органы и ткани человеческого организма получают кислород в недостаточном количестве – развивается гипоксия.
Во время сокращения сердца кровь поступает из одного отдела в другой. Наличие патологий его отделов приводит к тому, что часть крови возвращается обратно.
Нередки случаи, когда кровь не полностью и вообще перестает перекачиваться из одной части сердца в другую.
Такое нарушение через определенный период времени влечет за собой образование застоя крови в одном из отделов.
Порок сердца относится к опасным заболеваниям. При неправильном его лечении или отсутствии такового последует развитие цепочки сопутствующих недугов, а через некоторое время – смерть.
Классификация
Современные медики классифицируют ПС по нескольким признакам:
1. Механизм возникновения
- приобретенный – имеет свойство развиваться у взрослых людей разного возраста;
- врожденный – его формирование начинается еще в период внутриутробного развития плода.
2. По числу клапанов, которые претерпели анатомическое изменение
- простой – как правило, в этом случаев происходит поражение одного из клапанов, которое проявляется в его сужении;
- сложный – наблюдается развитие двух и более изменений;
- комбинированный – представляет собой наиболее сложную и опасную группу пороков.
3. По месту расположения
- клапанный;
- порок перегородок.
4. По течению гемодинамики
- компенсированный;
- субкомпенсированный – недуг развивается с последующей стадией декомпенсации;
- декомпенсированный – влечет за собой нарушение кровообращения и сокращения сердца.
Каждый из видов порока сердца имеет свои симптомы. Для их лечения используются разные методики.
Приобретенный порок
Этот вид ПС способен проявляться у взрослых и детей разного возраста.
По данным статистики, больше всего недугу подвержены люди, организм которых подвергается большим физическим нагрузкам или нервным стрессам в возрасте от 40 лет и старше.
Медики условно подразделяют приобретенный порок сердца на несколько видов:
- Митральный стеноз. В этом случае происходит уменьшение просвета между
сердечными отделами в левой половине. Как правило, основная причина, которая может спровоцировать стеноз у взрослых, заключается в перенесенном ревматическом процессе либо эндокардита инфекционного. Эти недуги приводят к уплотнению стенок клапана сердца, он теряет свою эластичность. На протяжении длительного времени болезнь может себя никак не проявлять, но впоследствии у пациента наблюдаются такие признаки: - усталость;
- анемение левой руки;
- цианоз в области носа и губ;
- головокружение;
- обморочные состояния.
- Митральная недостаточность. Проявляется в том, что митральный клапан теряет свою способность перекачивать кровь из одного отдела сердца в другой в необходимом объеме и с установленной ритмичностью. В результате такой патологии часть или вся кровь возвращается обратно, что через некоторое время провоцирует образование ее застоев. У больного проявляются такие симптомы:
- одышка;
- частое и сильное биение сердца;
- отеки ног и рук;
- увеличение в размерах селезенки и печени;
- синюшность покровов кожи.
- Недостаточность трикуспидальная. Патология развивается в области правого сердечного клапана. В редких случаях этот вид порока встречается поодиночке. У взрослых он идет в комплексе с анатомическими изменениями других отделов сердца. В этом случае происходит застой крови в сердечной вене. Это приводит к таким последствиям:
- увеличение печени и селезенки;
- в брюшной полости собирается жидкость;
- повышенное венозное давление.
- Стеноз аортальный. Проявляется в сужении аортального устья. Кровь в аортальную систему прокачивается в недостаточном количестве. Результатом такой патологии является образование застоя в аорте сердца. У взрослых наблюдаются такие симптомы:
- стенокардия;
- сильные боли в области грудины;
- гипоксия головного мозга;
- головные боли;
- слабость;
- обморочные состояния.
- Недостаточность аортальная. Клапан аорты не в состоянии перекрывать устье аорты, что приводит к тому, что часть крови возвращается обратно. На ранних стадиях порока этого вида симптомы практически не проявляются, но с усложнением патологии наблюдается такая симптоматика:
- стенокардия;
- легочный застой крови;
- головная боль;
- головокружение;
- бледность и синюшный оттенок покровов кожи;
- резкий перепад артериального давления;
- расширение или сужение зрачков.
Признаки порока сердца имеют непосредственную взаимосвязь с его разновидностью и степенью развития.
Врожденный порок
ВПС связан с развитие патологий отделов сердца, которые происходят у ребенка еще в утробе матери. В некоторых случаях недуг может стать причиной нарушений процесса родов.
Среди наиболее важных причин развития врожденного ПС можно назвать следующие:
- генетический фактор;
- перенесенные женщиной в период беременности инфекционные или вирусные заболевания;
- наличие сахарного диабета у кого-то из родственников будущего ребенка;
- алкоголизм или табакокурение.
По мнению специалистов, сердце плода наиболее подвержено развитию патологий в период 6–10 недель беременности.
Различают два вида ВПС:
- белый – покровы кожи ребенка остаются светлыми, без проявления цианоза;
- синий – кожа малыша приобретает синеватый оттенок.
Для этого вида патологии отделов сердца характерны такие симптомы:
- одышка;
- утомляемость;
- отеки ног или рук;
- сильное потоотделение;
- обморочные состояния;
- шумы в сердце ребенка.
Чем раньше будет обнаружен порок сердца у ребенка, тем легче и быстрее его можно будет вылечить или остановить развитие более тяжелых последствий.
Профилактика патологий сердца
Дабы не допустить развития порока сердца, специалисты рекомендуют проводить профилактические мероприятия.
Если речь идет о врожденных пороках, будущая мама должна вести здоровый образ жизни, правильно питаться и не злоупотреблять вредными привычками. Стараться избегать возможности заражения вирусными или инфекционными заболеваниями.
При наличии сахарного диабета или проблем с сердцем у кого-то из родственников, об этом следует сообщить гинекологу, который будет уделять женщине больше внимания, а при необходимости поставит ее на диспансерный учет.
Что касается приобретенных пороков, необходимо стараться избегать возможности заражения сифилисом или иными вирусными заболеваниями.
Рекомендуется закаливать организм, не злоупотреблять большими физическими нагрузками.
При проявлении одного или нескольких симптомов порока сердца, необходимо немедленно обратиться к специалисту.
Будьте здоровы!
vseoserdce.ru
Врожденный порок сердца: причины, симптомы, лечение
Дефект или анатомические аномалии сердца и сосудистой системы, которые возникают преимущественно во время внутриутробного развития или же при рождении ребёнка, носят название врождённый порок сердца или ВПС. Название врождённый порок сердца является диагнозом, который диагностируют доктора практически у 1,7% новорождённых.
Само заболевание представляет собой аномалии развития сердца и структуры его сосудов. Опасность заболевания заключается в том, что практически в 90% случаев новорождённые не доживают до одного месяца. Статистика также показывает, что в 5% случаях дети с ВПС умирают в возрасте до 15 лет. Врождённые пороки сердца имеют множество видов аномалий сердца, которые приводят к изменениям внутрисердечной и системной гемодинамике.
При развитии ВПС наблюдаются нарушения кровотока большого и малого кругов, а также кровообращения в миокарде. Заболевание занимает одно из лидирующих позиций, встречающихся у детей. В силу того, что ВПС носит опасный и смертельный характер для детей, стоит разобрать заболевание более подробно и узнать все важные моменты, о чём и расскажет этот материал.
Виды ВПС
Такое заболевание, как ВПС, встречается преимущественно у новорождённых и детей, но и не исключается развитие врождённого порока сердца и у взрослых. Если ребёнок, преодолел возрастной барьер в 15 лет с данным видом заболевания, то — это не говорит о том, что смертельная опасность минула. Человек, будучи в возрасте с наличием недуга ВПС, в любую минуту может умереть, что напрямую зависит от типа и характера этого недуга. Рассмотрим, какие виды врождённого сердечного порока известны и встречаются чаще всего.
В медицине известны около ста видов различных пороков сердечной мышцы. Конечно же, рассматривать все виды мы не будем, а выделим только основные из них. ВПС подразделяют на два вида: синие и белые. Это подразделение основано, в первую очередь, на интенсивности изменения окраса кожных покровов.
«Белый» вид ВПС, в свою очередь, подразделяется на 4 группы, которые называются:
- Обогащённый малый круг кровообращения. Причиной формирования которого являются: артериальный проток, дефект межпредсердной перегородки и дефект межжелудочковой перегородки.
- Обеднённый малый круг. При этом наблюдаются признаки изолированного стеноза.
- Обеднённый большой круг. (Аортальный стеноз, коарктация аорты).
- Без наличия изменений гемодинамики: сердечные диспозиции и дистопии.
«Синий» вид врождённого порока сердца включает в себя 2 группы:
- С обогащением малого круга кровообращения, которому характерна полная транспозиция магистральных сосудов.
- Преимущественно обеднённый малый круг. (Аномалии Эбштейна).
Дефект межжелудочковой перегородки — это вид врождённого порока сердца, диагностирующийся у новорождённых в достаточно частых случаях. Характеризуется дефект межжелудочковой перегородки тем, что происходит смешивание обогащённой крови с необогащенной. При этом виде заболевания в сердце появляется отверстие, которое и представляет собой дефект. Это отверстие формируется на границе между правым и левым желудочками. Через отверстие происходит перемещение обогащённой крови из левого желудочка в правый, где и осуществляется её смешивание с необогащенной.
Если дефект имеет незначительный размер, то, у ребёнка признаки заболевания могут не проявляться. В случае значительного размера отверстия наблюдается активное смешивание крови, что проявляется в виде посинения кожных покровов на губах и пальцах.
Дефект межжелудочковой перегородки поддаётся лечению, поэтому в частых случаях удаётся спасти ребёнка. Если отверстие между желудочками имеют незначительные размеры, то, с течением времени оно может самостоятельно зарасти. При повышенном размере отверстия потребуется хирургическое вмешательство. Но все же стоит заметить, если этот вид заболевания никак не проявляется, то, какое-либо воздействие или вмешательство осуществлять не рекомендуется.
Двустворчатый аортальный клапан — вид ВПС, который также диагностируется у детей, но преимущественно в старшем возрасте. Заболевание характеризуется тем, что в клапане аорты образуется не три створки, как должно быть по анатомии, а только две, откуда и название вида заболевания — двустворчатый аортальный клапан. Посредством трехстворчатого клапана обеспечивается нормальный приток крови к сердцу. Формируется двустворчатый аортальный клапан преимущественно ещё во время нахождения плода в утробе матери на восьмой неделе беременности. Именно в это время происходит формирование сердечной мышцы, и если беременная мать в этот период будет нагружать себя физически или морально, то — это может повлиять на формирование врождённого порока сердца.
Двустворчатый аортальный клапан также поддаётся лечению, но хирургическое вмешательство осуществляется только в случае появления симптомов недуга или же если сердце испытывает сильные нагрузки.
Дефект межпредсердной перегородки — представляет собой отверстие, располагающееся между правым и левым предсердием. Возникает этот вид недуга у детей в довольно редких случаях, но его наличие приводит к беспокойству родителей. На самом деле, если отверстие незначительного размера, то оно может зарасти самостоятельно в течение неопределённого времени. Если же отверстие значительных размеров, тогда исправить ситуацию можно лишь путём хирургического вмешательства. Если этого не сделать, то этот вид ВПС приведёт к развитию сердечной недостаточности.
Причины
Причины возникновения этого вида заболевания следующие:
- различные нарушения хромосом;
- мутации генов;
- употребление алкогольных, табачных и наркотических препаратов родителями ребёнка;
- диагностирование у беременной женщины таких заболеваний, как краснуха и гепатит;
- наследственный фактор;
- от приёма лекарственных препаратов.
Как видно, причины, вызывающие дефекты и аномалии сердечной мышцы и сосудов, достаточно значимые, поэтому важно узнать о них более подробную информацию.
При нарушениях хромосом, образовываются мутации в различных видах. При формировании аберрации хромосом значительных размеров происходит отмирание сердечной мышцы, что влечёт за собой смерть человека. При незначительных аберрациях хромосом, которые совместимы с жизнью, наблюдается развитие различных видов врождённых недомоганий. При формировании третьей хромосомы в наборе, происходит образование дефектов между створками клапанов предсердий и желудочков.
Причины недуга, которые вызваны мутацией генов, влекут за собой развитие не только ВПС, но и иных аномалий различных органов. Преимущественно страдают лёгкие, сердечно-сосудистая, пищеварения и нервная система.
Влияние алкоголя сказывается отрицательно на организм человека. Если родители употребляют алкоголь в значительной степени, то развитие ВПС — это ещё не предел. У ребёнка помимо этого не исключается наличие иных видов отклонений и расстройств. Под влиянием алкоголя зачастую развивается ДМЖП или дефект межжелудочковой перегородки, патология межпредсердной перегородки и открытый артериальный проток.
Этиловый спирт занимает первое место среди опасных препаратов, которые употребляет человек. Именно по причинам употребления и содержания этилового спирта в организме человека наблюдается развитие врождённого порока сердца. Женщины, которые имеют склонность к алкогольным напиткам, почти в 40% случаях рожают деток с наличием синдромов врождённых пороков сердца. Особенно опасно употребление этилового спирта в первые три месяца беременности, так как это приведёт не только к аномалии сердца, но и прочим серьёзным видам заболеваний и отклонений у ребёнка.

Употребление родителями алкоголя отрицательно сказывается на ребёнке
Если в период беременности женщина переболела краснухой или гепатитом, то этот фактор может отразиться не только на сердце, но и вызвать ряд иных видов патологий. Очень часто, практически в 2,4% случаях, причиной врождённого порока у детей является краснуха у беременной женщины.
Генетическая предрасположенность также является существенной причиной, по которой наблюдается заболевание ВПС у детей, если их родители тоже имеют этот вид недуга.
Причинами формирования ВПС могут быть и различные факторы следующего характера:
- рентгеновское излучение;
- действие радиации;
- употребление лекарственных препаратов;
- различные виды вирусных и инфекционных болезней.
Причём зачастую ВПС развивается у ребёнка, если все вышеуказанные факторы действуют на женщину в период беременности.
Не стоит также исключать и причины развития аномалии сердца у детей, если женщины попадают в следующую группу риска:
- возраст;
- отклонения эндокринной системы;
- токсикозы на первых трёх месяцах беременности;
- если в истории женщины имеются мертворождённые дети или с пороками.
Таким образом, как видно причин для возникновения диагноза у новорождённого достаточно, и предотвратить, или обезопасить себя от всех практически невозможно. Но если вы знаете, что какой-либо вид заболевания у вас имеется, то перед зачатием ребёнка рекомендуется сообщить об этом врачу для рассмотрения возможности излечения недуга. О том, как определить, что у ребёнка имеются признаки ВПС, рассмотрим далее.
Симптоматика
Клиническая картина заболевания «врождённый порок сердца» обуславливается особенностями строения самого порока, наличием осложнений и восстановлениями. Итак, рассмотрим основные симптомы заболевания, а также клиническую картину развития недуга у новорождённых.

Одышка свидетельствует о наличии признаков ВПС
Итак, симптомы, свидетельствующие о наличие признаков ВПС у детей и взрослых, начинаются с одышки, возникающей на фоне выполнения незначительных видов нагрузки. При этом можно наблюдать усиление сердцебиения, проявление общей слабости и побледнение цвета кожи особенно в области головы и на лице. В зависимости от осложнения порока могут наблюдаться болевые ощущения в области сердца и грудной клетки, также — эти боли приводят человека к состоянию обмороков и повышенной отёчности конечностей.
Выделяют три фазы проявления симптомов заболевания, которые далее рассмотрим.
- Первая фаза характеризуется как адаптационная. Для неё характерна адаптация организма к нарушениям кровотока и работы сердца. В период адаптации или приспособления организма к нарушениям симптомы недуга проявляются крайне редко и в слабовыраженной форме. Но это наблюдается до момента наступления нарушения гемодинамики. При её нарушении наблюдается учащение развития сердечной декомпенсации. Очень опасный момент, так как человек в этот период может умереть. Если же смертность не наступает и эта фаза проходит, то по истечении 2–3 лет наблюдается улучшение здоровья.
- Для второй фазы характерно улучшение состояния больного, что вызвано в результате сердечной компенсации или стабилизации работы сердца. Но вторая фаза длится относительно недолго, а уже вслед за ней наблюдается появление симптомов характерных для третьей фазы.
- Во время наступления третьей фазы (терминальной) организм испытывает сильные нагрузки. В этот период начинают развиваться дистрофические и дегенеративные отклонения сердечной мышцы и иных органов. В итоге симптомы все учащаются и обостряются, что приводит к летальному исходу.
Наиболее выраженные симптомы ВПС являются:
- сердечная недостаточность;
- шумы в сердце, которые слышны даже без эндоскопа;
- цианоз.
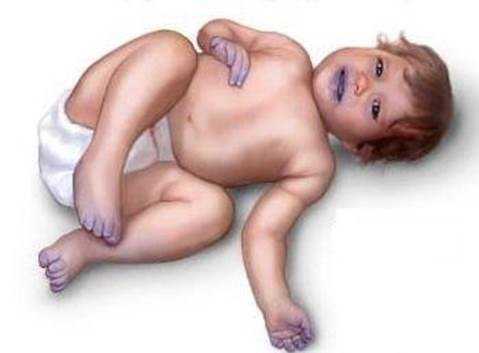
Цианоз
Наличие шумов в сердце, имеющие признаки систолического характера, наблюдаются при любом виде этого недуга. В редких случаях шумы могут проявляться периодически или вовсе отсутствовать. Очень чётко прослушиваются шумы в сердце, если при этом человек выполнил незначительную физическую нагрузку.
Проявление цианоза наблюдается в редких случаях и только при стенозе лёгочной артерии. Цианоз может быть как постоянным, так и возникать на фоне криков, плача и иных видов физической и нервной активности организма. Цианоз проявляется в виде посинения фаланг пальцев и губ, а также побледнением цвета кожи на лице.
При формировании сердечной недостаточности у больного отслеживаются признаки побледнения, похолодания конечностей и кончика носа. Таким образом, обнаружить наличие ВПС у человека можно исключительно по изменению цвета кожного покрова и болевым ощущениям в сердце.
Симптомы при дефекте межжелудочковой перегородки
Симптомы ВПС характерные для дефекта межжелудочковой перегородки проявляются уже в первый день после появления на свет малыша. Основная картина симптомов состоит из следующих признаков:
- появление одышки;
- плохой аппетит или его отсутствие;
- слабое развитие;
- синюшность кожи;
- отёчность ног, стоп и живота;
- учащение сердцебиения;
- шумы в сердце.
Первые признаки наличия недуга могут быть обнаружены во время обследования сердца. Доктор при этом прослеживает наличие шумов в сердце, которые впоследствии изучает посредством проведения УЗИ. Заключение УЗИ даст точную картину о том, что может вызывать появление шумов. Но зачастую дети с дефектом межжелудочковой перегородки при незначительном размере дефекта практически не ощущают дискомфорта и живут с этим. Зачастую незначительные дефекты заживают к одному или 10 годам.

Дефект межжелудочковой перегородки
Таким образом, если родители отслеживают у ребёнка следующие симптомы:
- быстрое утомление;
- слабость, усталость и малоподвижность;
- одышка;
- синюшность конечностей;
- нет прибавления веса.
В таком случае необходимо обратиться к врачу для диагностирования заболевания и консультации по поводу процедур лечения.
Иногда дефект межжелудочковой перегородки может вызвать осложнение, которому характерно возникновение лёгочной гипертензии. Так, наблюдается формирование необратимых процессов в лёгких. Осложнения при дефекте межжелудочковой перегородки наблюдаются крайне редко. Помимо этого дефект межжелудочковой перегородки может стать причиной и следующих осложнений:
Симптомы при двустворчатом аортальном клапане
Двустворчатый аортальный клапан имеет признаки проявления, но стоит заметить, что этот вид редко распознаётся у детей. На протяжении долгих лет двустворчатый аортальный клапан может существовать совершенно бессимптомно. Но уже с взрослением ребёнка все чаще возникают беспокоящие признаки и характерные симптомы заболевания. Итак, симптомы, свидетельствующие о ВПС двустворчатом аортальном клапане, имеют следующие характерные признаки:
- Пульсационные боли в голове.
- Головокружение, вплоть переходящее до обмороков.
- Ухудшение зрения. Если усугубляется кровоснабжение сердца, спровоцированное на фоне ВПС двустворчатого аортального клапана, то происходят нарушения или сбои в работе большинства органов и систем.
- Появление одышки.
- Болевые ощущения в области сердца.
- Тахикардия, представляющая собой учащение сердцебиения.
- Повышенное артериальное давление, вызванное на фоне сильных сердечных толчков.
Ещё один характерный симптом для ВПС двустворчатого аортального клапана заключается в нарушении циркуляции крови в организме. Таким образом, кровь первоначально поступает в аорту, а уже после и в желудочек, что является неправильным. Именно за счёт неправильного кровотока и наблюдаются вышеперечисленные симптомы.
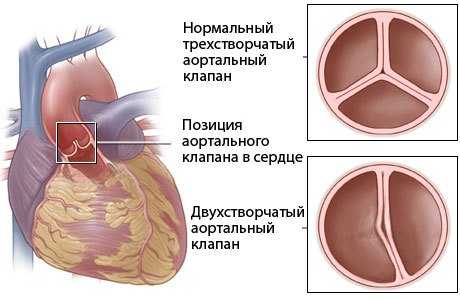
Двустворчатый аортальный клапан
Таким образом, двустворчатый аортальный клапан проявляется преимущественно в возрасте 10 лет, а в более раннем возрасте указанная выше симптоматика практически не прослеживается.
Стоит также заметить, что на фоне только симптомов очень сложно ставить диагноз, поэтому особое внимание стоит уделить диагностике заболевания.
Диагностика
Диагностика заболевания включает в себя следующие виды медицинских мероприятий:
- Эхокардиография, которая выполняется фетально. С её помощью осуществляется диагностирование признаков врождённого порока сердца ещё в период беременности.
- Фонокардиография. Фиксирование шумов для последующей их оценки.
- Проведение УЗИ сердца после рождения ребёнка.
- Электрокардиография.
- Рентген грудной клетки. Посредством рентгена представляется возможность оценивания размеров, контуров и месторасположения сердца.
- Пульсоксиметрия. Обследование, посредством которого предоставляется возможность к получению информации о содержании кислорода и его недостатка в периферийных тканях.
- Томография. Используется в случае редкого вида врождённого порока.
- Анализ крови: общий и биохимический. Благодаря анализу предоставляется возможность оценивания степени насыщения крови.
Стоит заметить, что не все вышеуказанные диагностические мероприятия проводятся для одного случая заболевания. Врач сам решает, какие анализы ему необходимы для постановки точного диагноза.
Лечение
В зависимости от клинической картины заболевания назначается соответствующее лечение. Таким образом, лечение будет осуществляться в зависимости от тяжести и сложности клинической картины недуга. Если у человека с пороком наблюдается картина полной компенсации, то в таком случае он будет жить как здоровый человек. Зачастую такие люди даже и не имеют представления о том, что у них имеется аномальное отклонение сердца. Но чтобы не спровоцировать нарушение состояния компенсации таким людям необходимо соблюдать некоторые рекомендации и следить за своим здоровьем.
Для этого необходимо ограничиться от занятий тяжёлыми видами физических упражнений. Если умственная работа негативно влияет на здоровье больного, то от неё следует отказаться и сменить на более приемлемую.
Больному даже с незначительными признаками порока сердца категорически противопоказаны любые физические нагрузки, которые могут негативно повлиять на состояние пациента. Также важно соблюдать сон, продолжительность которого должна быть не менее 8 часов в день.

Больному с пороком сердца противопоказаны физические нагрузки
Важно также следить за своим питание. Не разрешается питаться жирной, копчёной и жареной пищей постоянно, так как тяжёлые блюда отражаются на работе сердца. Также питание должно быть 3-х разовым, чтобы снизить опять-таки нагрузку на сердце. Стоит отказаться от соли и не рекомендуется употреблять сахар. Питаться необходимо преимущественно варёной пищей, так как она лучше всего переваривается организмом.
Касаемо того, как лечить врождённые пороки сердца у детей, здесь стоит заметить, что имеется такой вид, как медикаментозное лечение. Медикаментозное лечение включает в себя следующие действия: увеличение сократительной функции сердца, удаление излишнего количества жидкости, урегулирование водно-солевого обмена, а также улучшение обменных процессов в миокарде.
Если во время диагностики было выявлено, что сердце не справляется с простыми нагрузками, то следует прибегнуть к такому способу лечения, как хирургическое вмешательство, посредством которого устраняются дефекты опытными хирургами.
Примерно 30% новорождённых детей нуждаются в срочном лечении посредством операции. Для возможности определения места формирования дефекта в организм ребёнка устанавливается катетер.
Небезызвестно и лечение ВПС посредством способа глубокой гипотермии. При этом подразумевается использование сильного холода. Если у новорождённого сердце имеет размер с грецкий орех, то такой операции не избежать. Используя холод во время операции, хирург осуществляет устранение недуга при полном расслаблении сердечной мышцы.
В настоящее время известно довольно много способов, с помощью которых осуществляется лечение ВПС. Так, например, способ под названием комиссуротомия, посредством которого осуществляется рассечение сросшихся клапанов. После удаления клапана устанавливается протез, в результате чего человек живёт с ним всю жизнь.
Операции на сердце — это довольно серьёзный и ответственный вид мероприятия, за итог которого отвечает хирург. Успех операции зависит от опыта хирурга, поэтому практически во всех случаях такие мероприятия заканчиваются успешно. После операции человек абсолютно нормально себя чувствует и может вести здоровый образ жизни, но исключив из неё тяжёлый труд и физические нагрузки.
simptomer.ru
Приобретенные пороки сердца: симптомы, диагностика и лечение
 Приобретенными пороками сердца (ППС) называют группу заболеваний, во время которых происходит нарушение работы клапанного аппарата сердца, проявляющиеся нарушением работы системы кровообращения.
Приобретенными пороками сердца (ППС) называют группу заболеваний, во время которых происходит нарушение работы клапанного аппарата сердца, проявляющиеся нарушением работы системы кровообращения.
Возникновение данных состояний достаточно опасно и в особо тяжелых случаях может приводить к летальному исходу. Именно поэтому так важно не только своевременное выявление заболевания, но и начало лечебных мероприятий. Чаще всего единственным методом лечения является хирургическое вмешательство.
Классификация
В современной медицине используется ряд классификаций приобретенных пороков. Первый признак, по которому разделяют клапанные пороки сердца – этиологический фактор. Согласно причинам возникновения, выделяют следующие пороки:
- Сифилитические. Выявляются на фоне третичной формы сифилиса.
- Ревматические. Проявляются во время или после перенесенного ревматизма.
- Атеросклеротические. Нарушение вызвано изменениями сосудистой стенки.
- Травматические. Появляются из-за перенесенной травмы. Встречаются крайне редко.
- Эндокардитические. Являются следствием воспалительного процесса в эндокарде.
Также различают пороки в зависимости от того, где именно наблюдается нарушение. Согласно этому выделяют следующие формы заболевания:
- Порок митрального клапана.
- Порок трикуспидального (трехстворчатого) клапана.
- Порок легочного (пульмонального) клапана.
- Порок аортального клапана.
В зависимости от функционального нарушения:
- Пролапс. В случае этого поражения отмечается выгибание створок в полость органа.
- Недостаточность. Невозможность полноценного смыкания створок.
- Стеноз. Сужение просвета, возникающее из-за утолщения створок. Чаще всего, на фоне их склерозирования.
Учитывая количество пораженных клапанов, выделяют следующие формы:
- Сочетанный. Выставляется в том случае, если отмечается поражение нескольких клапанных структур одновременно.
- Изолированный. Отмечается поражение только одного клапана.
- Комбинированный. Выставляется при комбинации недостаточности и стеноза в рамках одного клапана.
В зависимости от уровня нарушения кровообращения, пороки бывают следующими:
- Кровообращение не нарушено.
- Выраженное нарушение кровообращения.
- Резко выраженное нарушение кровообращения.
Помимо этого, в зависимости от общего состояния сердечно-сосудистой системы, пороки бывают следующих видов:
- Компенсированные. Проблемы с кровообращением отсутствуют.
- Субкомпенсированные. При нормальных условиях нарушений кровообращения не отмечается, однако при возникновении нагрузок возможно возникновение временного сбоя.
- Декомпенсированные. При данном варианте отмечается формирование сердечной недостаточности.
Основные причины ППС
В качестве этиологических факторов приобретенных пороков сердца у взрослых и детей могут выступать следующие состояния:
- Бактериальный эндокардит. Одним из исходов данного заболевания, проявляющегося воспалительными процессами в эндокарде, является формирование сердечных пороков.
- Ревматизм. Острое воспалительное заболевание системного характера, преимущественно поражающее суставную и сердечно-сосудистую системы. Кардиальная форма ревматизма объясняется токсическим действием ферментов стрептококка (возбудитель этого заболевания) и формированием аутоиммунных реакций, поражающих эндокард и миокард.
- Сифилис. Одним из проявлений данного системного заболевания является поражение клапанного аппарата сердца и аорты.
- Атеросклероз. Хроническая патология, проявляющаяся образованием на стенках сосудов бляшек, вызывающих их сужение.
- Травмы. Исходом ушибов и ранений сердца могут быть сформированные пороки.
- Сепсис. Любая генерализованная инфекция может привести к нарушению деятельности клапанного аппарата сердца.
Отдельно следует сказать про приобретенные пороки сердца и беременность. Во втором и третьем триместрах у будущих мам повышается риск обострения хронических патологий. Поэтому беременность также может являться одним из факторов, повышающих вероятность формирования клапанного поражения.
Митральный клапан
Иначе данный клапан называют двухстворчатым. Нормальная площадь клапана варьируется в зависимости от возраста:
- Новорожденный. Нормальная площадь данного клапана у новорожденных детей составляет 1,18 – 1,49 см2.
- Взрослый. С возрастом его площадь увеличивается до 4-6 см2.
Стеноз
 При данном пороке отмечается малый размер просвета между левыми предсердием и желудочком. Развивается данное состояние из-за сильного утолщения створок. При стенозе площадь отверстия не достигает 3 см.
При данном пороке отмечается малый размер просвета между левыми предсердием и желудочком. Развивается данное состояние из-за сильного утолщения створок. При стенозе площадь отверстия не достигает 3 см.
Проявления заболевания напрямую зависят от площади отверстия. В том случае, если она составляет 2 см, наблюдаются следующие жалобы:
- Общая слабость.
- Одышка.
- Возникновение аритмий.
В том случае, если площадь 1 см или менее, добавляются следующие симптомы:
- Сильный кашель с отхаркиванием крови.
- Отек легких.
- Выраженные периферические отеки, в основном на нижних конечностях.
- Болевой синдром в области груди.
- Присоединение легочных патологий.
Во время осмотра следует обратить внимание на следующее:
- При общей бледности кожных покровов на щеках отмечается румянец.
- Периферический цианоз.
- Частое сердцебиение.
- Характерный ритм «перепела».
- Дрожание грудной клетки.
Из инструментальных методов диагностики следует выделить следующие:
- Рентгенологическое исследование. При этом можно выявить расширение артерий и вен легких, а также увеличение размеров сердца.
- ФКГ. При данном исследовании отчетливо слышен щелчок при закрытии клапана, а также хлопок при попадании крови в аорту.
- ЭхоКГ. Для стеноза характерно увеличение полости левого предсердия, а также уплотнение створок.
- ЭКГ. Для данного порока сердца характерна гипертрофия правого желудочка и левого предсердия. Возможно выявление аритмии.
Медикаментозное лечение не позволяет избавиться от порока, однако требуется для улучшения гемодинамики и борьбы с основным заболеванием. Применяются препараты следующих групп:
- Нестероидные противовоспалительные препараты.
- Антикоагулянты.
- Сердечные гликозиды.
- β-блокаторы.
- Диуретики.
Для устранения порока необходимо оперативное вмешательство. Выделяют следующие типы операций:
- Балонная вальвулопластика.
- Комиссуротомия.
- Протезирование.
У каждой из операций есть свои преимущества и недостатки и выбор вмешательства стоит перед специалистом.
Недостаточность
При данной патологии отмечается невозможность створок клапана полностью сомкнуться, в результате чего происходит обратный заброс крови в левое предсердие. Данный порок является одним из наиболее распространенных.
10% от всех приобретенных пороков приходится именно на недостаточность митрального клапана.
Чаще всего данное заболевание выявляется случайно, при осмотре у специалиста. Первые проявления отмечаются лишь при формировании компенсированного порока сердца. Выделяют следующие симптомы:
- Одышка.
- Общая слабость.
- Кашель, усиливающийся, когда человек лежит.
- Отеки нижних конечностях.
- Увеличение печени.
- В некоторых случаях возможно присоединение асцита.
Помимо аускультативных и физикальных данных, в диагностике важны инструментальные обследования:
- ЭКГ. Данным методом можно выявить признаки гипертрофии левых отделов сердца.
- ЭхоКГ. Можно распознать увеличение левых отделов сердца, заброс крови из левого желудочка в предсердие, отсутствие смыкания створок клапана.
- ФКГ. Плохо слышен звук при сокращении желудочков, шум при забросе крови в левое предсердие. Появление дополнительного тона при закрытии клапанов.
- Рентген. При этом можно увидеть смещение пищевода вправо, увеличение левых отделов сердца.
Единственная методика, позволяющая избавиться от порока – оперативное вмешательство. Чтобы понять, нужна ли операция, необходимо знать степень недостаточности, зависящую от уровня обратного заброса крови.
Применяют следующие операции:
- Протезирование.
- Клипирование.
- Реконструкция.
Выбор операции зависит от ряда факторов. После проведения вмешательства необходима длительная реабилитация.
Пролапс
При данном пороке отмечается прогибание створок в левое предсердие, что приводит к регургитации. Очень часто заболевание протекает бессимптомно и первые признаки выявляются случайно во время профилактического осмотра у специалиста. Из инструментальных исследований применяются:
- Суточное мониторирование ЭКГ. Выявляет одиночные экстрасистолы.
- ЭхоКГ. Выявление выгибаний створок.
Оперативное вмешательство проводится только при пролапсе третьей степени. В остальных случаях заболевание не требует операции.
Аортальный клапан
Аортальный клапан – является механизмом, регулирующим попадание крови из левого желудочка в аорту. Состоит из трех полулунных створок, фиброзного кольца, а также синусов Вальсалвы, также участвующих в процессе.
Стеноз
Сужение просвета между аортой и левым желудочком называется стенозом. Это состояние приводит к повышению давления в главном органе системы кровообращения, его увеличению, а также развитию недостаточности.
Выделяют следующие признаки:
- Стенокардия.
- Обморочные состояния.
- Периферические отеки.
- Одышка.
- Кашель.
Основные диагностические мероприятия:
- ЭКГ. Становится диагностически значимой только на поздних стадиях развития.
- Рентген. Увеличение левых отделов сердца, за счет чего орган принимает форму ботинка.
- ЭхоКГ. Увеличение левых отделов. Сужение просвета аорты.
При стенозе тяжелой степени рекомендуют проведение следующих операций:
- Балонная вальвулопластика.
- Установка протеза.
Выбор вмешательства зависит от возраста больного и общего состояния клапанного аппарата.
Недостаточность
Аортальной недостаточностью называют состояние, при котором отмечается неполное закрытие просвета клапана. Самостоятельно встречается крайне редко. Обычно выявляется в комбинации со стенозом.
Для данного состояния характерны следующие проявления:
- Учащенное сердцебиение.
- Пульсация сосудов шеи.
- Покачивание головы вперед и назад.
- Болевой синдром в области грудной клетки.
- Одышка.
- Обморочные состояния.
- Отечный синдром.
При данном пороке используется ряд инструментальных методов:
- Рентген. Расширение аорты, увеличение желудочков.
- ЭКГ. Гипертрофия левого желудочка.
- ФКГ. Выявление диастолических и систолических шумов.
- ЭхоКГ. Нарушения в створках клапана, а также их дрожание. Возвращение крови в полость сердца из аорты во время диастолы.
В медикаментозной терапии используются следующие препараты:
- Блокаторы кальциевых каналов.
- Диуретики.
- Ингибиторы ангиотензинпревращающего фермента.
- Β-блокаторы.
Оперативное вмешательство при приобретенной форме обычно проводится не ранее, чем в 55 лет и необходимо при значительном нарушении функции левого желудочка. Проводится протезирование.
Аневризма синусов Вальсальвы
Одна из разновидностей пороков сердца, при которой отмечается выпячивание стенок сосуда в области аортального клапана. Встречается крайне редко и чаще всего локализуется в правом синусе. Единственный метод лечения – хирургическая пластика.
Трехстворчатый клапан
Структура, благодаря которой происходит сообщение между правыми отделами сердца, называется трикуспидальный (трехстворчатый) клапан. Его основная функция состоит в недопущении регургитации во время систолы.
Недостаточность
При данном заболевании клапан не может в полной мере выполнять свою функцию, поскольку не происходит закрытие просвета. Изолированно данное состояние не встречается. Чаще всего комбинируется с недостаточностью или стенозом митрального клапана.
Выделяют следующие симптомы, характерные для заболевания:
- Одышка.
- Нарушение сердечного ритма.
- Боль в правом подреберье.
- Общая слабость.
- Периферические отеки.
- Расширение вен на шее.
Помимо этого пациент может жаловаться на бледность кожных покровов, а также на наличие перенесенных воспалительных заболеваний.
Для диагностики применяют следующие инструментальные исследования:
- ЭКГ. Выявляется увеличенное правое предсердие и в некоторых случаях блокады.
- ФКГ. Систолический шум.
- ЭхоКГ. Смещение межпредсердной перегородки.
- Рентген. Смещение тени сердца вправо.
- Лечение приобретенного порока сердца оперативное и представлено аннулопластикой и протезированием. Хирургическое вмешательство не проводится, если в легочных сосудах уже произошли необратимые изменения.
Стеноз
Данное заболевание представлено сужением просвета между правыми желудочком и предсердием. В результате этого отмечается недостаточное поступление крови в систему легочных сосудов.
Выделяют ряд признаков, характерных для заболевания:
- Одышка.
- Нарушение сердечного ритма.
- Боль в правом подреберье.
- Набухание шейных вен.
- Периферические отеки.
- Асцит.
Для диагностики применяют следующие инструментальные исследования:
- ЭКГ.
- ФКГ.
- ЭхоКГ.
- Катетеризация сердца.
- Рентген.
Лечение оперативное. Проводят следующие вмешательства:
- Комиссуротомия.
- Протезирование.
Клапан легочной артерии
Пульмональный клапан располагается между легочным стволом и правым желудочком и нужен для того, чтобы в диастолу не допускать тока крови из системы легочной артерии обратно в правый желудочек. Клапан состоит из трех полулунных створок: правой, левой и передней. Также в структуру данного клапана входят синусы, которые соответствуют створкам.
Недостаточность
 Под недостаточностью данного клапана понимают его поражение, при котором створки не могут сомкнуться в полной мере, что приводит к регургитации крови. В том случае, если порок является изолированным, происходит компенсаторное увеличение правых отделов, что дает сердцу нормально работать в условиях повышенной нагрузки. При длительном течении заболевания и отсутствии лечения формируется недостаточность трехстворчатого клапана и правого желудочка.
Под недостаточностью данного клапана понимают его поражение, при котором створки не могут сомкнуться в полной мере, что приводит к регургитации крови. В том случае, если порок является изолированным, происходит компенсаторное увеличение правых отделов, что дает сердцу нормально работать в условиях повышенной нагрузки. При длительном течении заболевания и отсутствии лечения формируется недостаточность трехстворчатого клапана и правого желудочка.
Приобретенная форма пульмональной недостаточности очень долго протекает бессимптомно. Основные симптомы наблюдаются в стадию декомпенсации, когда больной предъявляет следующие жалобы:
- Утомляемость.
- Цианотичность кожных покровов.
- Затруднение дыхания.
- Дискомфорт в области сердца.
- Аритмии.
- Набухание вен шеи.
Со временем возможно появление периферических отеков, возникновение асцита, а также развитие патологий печени. Самыми частым осложнением данного заболевания является эмболическое поражение легочной артерии.
При проведении осмотра возможно выявление пульсации в области правых отделов сердца. Пальпаторное исследование может показать наличие дрожания грудной клетки. Аускультативно отмечается выраженный второй тон и слабый шум диастолического характера. Также для постановки данного диагноза необходимы следующие обследования:
- ЭКГ. Гипертрофические изменения в правых отделах.
- ФКГ. Выявление диастолических шумов.
- ЭхоКГ. Признаки обратного заброса крови в период диастолы, а также расширение фиброзных колец в легочной артерии.
- Рентген. Выявляется выбухание дуги легочной артерии, увеличение правого предсердия и желудочка. Также может усиливаться легочной рисунок.
Дифференциальную диагностику проводят с другими сердечными пороками, проявляющимися нарушениями в работе правых отделов, а также с беспричинным расширением легочной артерии.
Для лечения данного заболевания используются препараты из группы диуретиков, а также венозные дилататоры. Хирургическое лечение показано только при серьезных нарушениях гемодинамики. При этом проводится протезирование легочного клапана, а также устранение сопутствующих пороков. В послеоперационный период могут отмечаться эндокардиты, а также дегенерация протеза.
Стеноз
 При данной патологии отмечается поражение исключительно створок клапана. Фиброзное кольцо при этом не затрагивается. Сами дефекты формируются в результате спаек, которые вносят ограничение в нормальное движение створок, не позволяя им раскрыться достаточным образом. Чаще всего встречается в комбинации с другими пороками, крайне редко – изолированно.
При данной патологии отмечается поражение исключительно створок клапана. Фиброзное кольцо при этом не затрагивается. Сами дефекты формируются в результате спаек, которые вносят ограничение в нормальное движение створок, не позволяя им раскрыться достаточным образом. Чаще всего встречается в комбинации с другими пороками, крайне редко – изолированно.
При легком протекании заболевания человек не предъявляет никаких жалоб. При декомпенсированном пороке сердца отмечаются следующие симптомы:
- Общая слабость и утомляемость.
- Одышка и боль в груди при физических нагрузках.
- Периферические отеки.
- Обмороки.
- Тахикардия.
- Центральный цианоз.
Жалобы пациента и сбор анамнеза играют большую роль, однако основную диагностическую значимость несут инструментальные исследования:
- ЭКГ. Смещение электронной оси сердца вправо, перегрузка правых отделов сердца.
- ФКГ. Ослабление второго тона в области легочной артерии, появление систолического шума.
- ЭхоКГ. Расширение правого желудочка и легочной артерии.
- Зондирование. Необходимо для измерения давления в правом желудочке и легочной артерии.
- Рентген. Увеличение сердечных границ вкупе с обеднением легочного рисунка. Расширение ствола артерии.
При стенозах легочной артерии, когда градиент давления превышает 50, в обязательном порядке проводится оперативное вмешательство. Выделяют несколько способов проведения операции:
- Балонная вальвулопластика. Наименее травматичная операция. Заключается в введении специального катетера в сосуд. На кончике этого катетера находится баллон, при раздувании которого происходит расширение суженного просвета клапана легочной артерии.
- Операции на открытом сердце. Хирургические вмешательства, проводимые через разрез грудной клетки, главный риск которого – формирование недостаточности легочного клапана.
silaserdca.ru
признаки и проявления врожденных и приобретенных, как диагностика помогает определить ВПС и ППС?
Организм человека работает, как единая система, где каждый орган выполняет свою функцию. Сердце является главным органом кровеносной системы и отвечает за наполнение всех кровеносных сосудов в теле.
Если строение сердечных камер или крупных сосудов отличается от нормального − это свидетельствует о пороке. Но как определить наличие порока сердца — врожденного или приобретенного (ВПС и ППС)? Можно ли по ощущениям понять понять, что пора к кардиологу? Увидеть симптомы ВПС у новорожденных? Какие процедуры помогут врачам распознать заболевание и на основании каких признаков? Расскажем все о проявлениях и симптомах пороков сердца у взрослых и детей, возможных жалобах пациента и современных методах диагностики!
Что это такое?
Порок сердца — заболевание, вызванное изменениями в строении клапанов, перегородок или сосудов. Эти дефекты приводят к нарушению кровотока в организме. Существует классификация заболеваний в зависимости от области поражения.
Все сердечные патологии делятся на врожденные и приобретенные.
Практически все пороки сердца излечимы, чаще оперативным путем. Современная медицина насчитывает множество успешных случаев хирургического лечения пороков сердца у взрослых и детей.
Виды и симптомы ВПС
Врожденными называются анатомические дефекты, которые формируются еще в утробе матери. Из 1000 новорожденных 6-8 детей рождаются с пороками. Несмотря на достоверность современного оборудования в силу особенностей кровеносной системы плода иногда дефект выявляется лишь после родов.
Даже если беременность протекала нормально и были пройдены все необходимые тесты, после рождения младенца следует тщательно обследовать.
Основные виды врожденных пороков сердца:

- Дефект межжелудочковой перегородки. Наиболее распространенная патология. Из-за отверстия в перегородке увеличивается нагрузка на левую часть сердца.
- Отсутствие межжелудочковой перегородки. Кровь смешивается в желудочках, сердце увеличивается в размерах.
- Открытое овальное отверстие. Перегородка между предсердиями не срастается. Повышается давление, левая часть сердца увеличивается в размерах.
- Сужение аорты. Кровь не может нормально циркулировать, нарушается весь процесс кровообращения.
- Сужение устья легочной артерии. К патологии приводит неправильное развитие клапанов сердца.
- Тетрада Фалло. Тяжелый комбинированный врожденный порок у младенцев.
Признаки у новорожденных и грудничков
Симптомы и признаки врожденных пороков сердца у маленьких детей, которые могут насторожить родителей грудничка, выглядят так:
- Шум в сердце. При прослушивании сердца малыша доктор может услышать характерный шум. В таком случае необходимо сделать эхокардиографию, чтобы исключить порок.
- Недостаточный набор веса. Если в течение первых месяцев жизни малыш получает достаточное количество питания, но прибавка в весе не превышает 400 г, стоит записаться на консультацию к педиатру.
- Ребенок вялый и страдает одышкой. Быстрая утомляемость может проявляться во время кормления, младенец ест мало, но часто. Одышку должен заметить педиатр и дать направление к кардиологу.
- Тахикардия. На контрольном осмотре доктор может обнаружить учащенное сердцебиение.
- Цианоз. Губы, пяточки и кончики пальцев ребенка приобретают синеватый оттенок. Это может свидетельствовать о нехватке кислорода в крови вследствие порока сердечно-сосудистой системы.
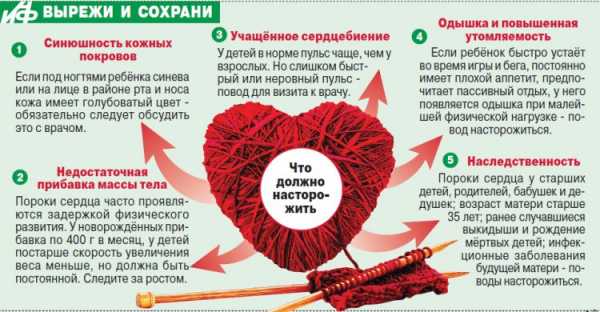
Симптоматика у детей и подростков
Бывают случаи, когда ВПС не дает о себе знать до школьного возраста. Родителям стоит запомнить основные симптомы врожденных пороков сердца, при появлении которых нужно обратиться к кардиологу. К таким симптомам относят:
- боль и тяжесть в области груди;
- отеки ног;
- скачки артериального давления;
- одышка после физической активности;
- слабость и быстрая утомляемость.
Своевременная диагностика − это ключ к эффективному лечению, поэтому при обнаружении одного или нескольких признаков порока не откладывайте визит к специалисту.
Какие проявления у взрослых?
У взрослых редко обнаруживают врожденные пороки, чаще это приобретенные. Но медицинской практике известны случаи выявления ВПС достаточно поздно, а некоторые заболевания только начинают проявлять себя в возрасте от 20 лет.
Симптоматика остается все той же: одышка, непереносимость физических нагрузок, утомляемость, нарушения ритма и скачки давления, боли в животе и грудине, сердечные шумы.
Клиническая картина развития ППС
ППС иначе называют клапанными пороками: при этих заболеваниях поражаются именно клапаны сердца. Причины их развития – инфекции, воспаления, аутоиммунные процессы, перегрузка сердечных камер.
Рассмотрим вкратце классификацию этих болезней.
По локализации:
- Моноклапанные – затронут только один клапан.
- Комбинированные – поражено более одного клапана: двухклапанные, трехклапанные.
По функциональной форме:
- Простые – стеноз или недостаточность.
- Комбинированные – сочетают в себе несколько простых пороков на нескольких клапанах.
- Сочетанные – стеноз и недостаточность только на одном из клапанов.
По причине развития (этиологии) болезни бывают ревматическими (до 30-50% всех митральных стенозов – последствия ревматизма), атеросклеротическими, вызванными бактериальным эндокардитом, сифилисом (сифилитическое поражение сердца входит в список редчайших кардиопатологий) и другими заболеваниями.
Если пороки выражены минимально, клинически они не проявляются. В стадиях декомпенсации появляются гемодинамические нарушения, для которых характерна одышка при физнагрузках, посинение кожи, отечность, тахикардия, кашель, боли в грудине.
Рассмотрим более подробно симптомы приобретенных пороков сердца: как они проявляются?
Недостаточность и стеноз митрального клапана
В стадии компенсации при митральной недостаточности люди не чувствуют проблем, однако при ухудшении состояния могут возникать одышка (вначале при физнагрузках, затем и в покое), сердцебиение, сухой кашель, боли в груди (в районе сердца). Позже появляются отеки нижних конечностей, болевые ощущения в правом подреберье.
Врачи при осмотре выявляют синюшность кожи, набухание вен на шее. При прослушивании замечается ослабление или отсутствие I тона, систолический шум. Характерных изменений в пульсе и артериальном давлении нет.
При митральном стенозе к вышеперечисленным жалобам добавляются новые. У резко вставшего человека может начаться сердечная астма. Кашель сухой, может быть немного мокроты, встречается кровохарканье. Голос хрипнет, возникает повышенная утомляемость. Нередко на фоне сердечных болей и тахикардии начинается аритмия – перебои ритма.

Что увидит врач? На бледной коже возникает резко очерченный синеватый «румянец» — треугольник от кончика носа до губ. При аускультации можно услышать так называемый трехчленный «ритм перепела», протодиастолический и пресистолический шум. Возможна гипотензия (давление имеет тенденцию к снижению), пульс различается в зависимости от места замера.
Аортальный стеноз и недостаточность
Аортальный стеноз долго протекает без симптомов, первые жалобы начинаются при сужении отверстия клапана более, чем 2/3 от нормального состояния. Это боли сжимающего характера в груди при физнагрузке, обмороки, головокружение.
Позже может развиться сердечная астма, одышка в состоянии покоя, утомляемость и слабость. Дальнейшее развитие вызывает отеки ног и боли в подреберье справа.
Врач увидит и внешние признаки порока: побледнение или посинение кожи, набухание шейных вен. Обратит внимание на систолическое дрожание а-ля кошачье мурлыканье, ослабление первого и второго тона, систолический шум, усиливающийся в лежачем положении на правом боку, если задерживать дыхание при выдохе.
Пульс редкий, слабый. Систолическое давление понижено, диастолическое в норме или повышено.

При аортальной недостаточности во время компенсации жалоб практически нет, иногда наблюдается тахикардия и пульсация за грудиной. В стадии декомпенсации возникают стенокардитические боли в груди, при которых плохо помогает нитроглицерин, и стандартные признаки: головокружение, обмороки, одышка (сперва при нагрузках, затем и в покое), отеки, чувство тяжести или боль справа под ребрами.
На осмотре выявляют бледность, пульсацию периферических артерий, ритмичное изменение цвета кожи под ногтями и на губах при легком надавливании, возможно синхронное с пульсом покачивание головой. При аускультации будут слышны органический и функциональные шумы, прослушивание бедренной артерии покажет двойной тон Траубе и двойной шум Виноградова-Дюрозье.
Пульс ускоренный, высокий. Систолическое и пульсовое давление растут, диастолическое понижается.
Диагностика: как определить порок сердца?
Наиболее популярный и действенный метод диагностики – ЭХО-кардиоскопия с доплером. Она позволяет не только обнаружить порок, но и оценить его выраженность, степень декомпенсации.
Также проводят ЭКГ и суточное (холтеровское) ЭКГ – они показывают ритм сердца, фонокардиографию – для определения сердечных тонов и шумов. Уточнение вида порока происходит с помощью рентгенографии.
Помимо технических способов диагностика пороков сердца основывается на 4 обязательных методах: осмотр, перкуссия (постукивание), пальпация (прощупывание) и аускультация (прослушивание). Без них не обойдется ни один врач.
У детей патология может быть выявлена на плановом осмотре. Педиатр, услышав посторонние шумы при прослушивании сердца, даст направление к детскому кардиологу. Специалист назначит необходимые анализы и поставит точный диагноз.
А можно ли и как определить порок сердца у плода? Если врожденный порок сердца подозревается еще во время беременности, проводят фетальную эхокардиографию — УЗИ-исследование плода в утробе матери. Структуру сердца достаточно обоснованно можно изучить уже на 10 неделе. Мамам в группе риска проводится расширенная эхокардиография. Качественная диагностика позволяет обнаружить 60-80% ВПС до рождения.
Пороки сердца являются самой распространенной причиной смертности малышей до года. Именно поэтому так важно знать о заболевании и его признаках. Ведь своевременное обращение к специалисту может спасти жизнь ребенка. Возможно, порок не подтвердится, и опасения родителей будут напрасными, но когда речь идет о здоровье ребенка, лучше перестраховаться.
Взрослым необходимо соблюдать профилактику заболеваний сердечно-сосудистой системы. Отказ от вредных привычек, здоровое питание, умеренная физическая активность и регулярный осмотр у специалиста − все это в комплексе поможет сохранить здоровое сердце на долгие годы.
oserdce.com
Основные симптомы врожденных пороков сердца
Анатомические дефекты закладки тканей сердца в период внутриутробного развития, приводящие к нарушению выполнения его физиологических функций после рождения – называют врождёнными пороками сердца (ВПС).
Содержание статьи:
Стандартные методы обследования беременной женщины включают в себя, среди прочих, и обязательное ультразвуковое исследование (УЗИ) сердца плода начиная с 14 недели развития.
Любое подозрение гинеколога, проводящего это исследование, на наличие какой-либо аномалии у плода, должно быть продублировано дополнительным исследованием специалистами репродуктивных центров.

При выявлении внутриутробного порока сердца, на основании степени его выраженности, сочетания с патологией других органов, прогнозируется жизнеспособность ребёнка после рождения. После чего, совместно с мамой, решается вопрос о возможном прерывании беременности.
Если мамой принято решение о дальнейшем вынашивании ребёнка, то роды планируются заранее. Их проводят в специализированном учреждении, в котором имеются все возможности для осуществления хирургической коррекции сердечной патологии сразу или через некоторое время после появления малыша на свет.
По различным причинам, ВПС не всегда диагностируется во время внутриутробного развития.
В этих случаях, установка диагноза после рождения зависит от уровня компенсаторных возможностей ребёнка. Часть пороков проявляет себя сразу через несколько часов после родов, часть – в течении месяца после рождения, а некоторые пороки остаются нераспознаны всю жизнь.
И всё же есть признаки, по которым можно заподозрить врождённую патологию сердца у новорожденного до выраженных проявлений сердечной недостаточности. И есть симптоматика, позволяющая предполагать ВПС у взрослых людей.
Симптомы и клиническая картина ВПС у новорожденных
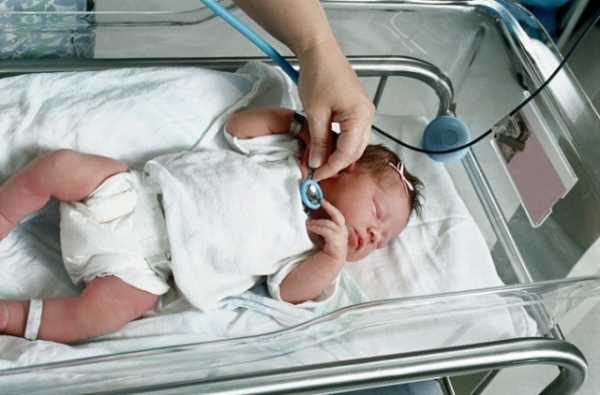
- Цианоз (при синих пороках). Кожа и слизистые оболочки принимают синюшно-фиолетовый оттенок различной силы интенсивности. Это осуществляется за счёт снижения содержания кислорода в приходящей крови и присоединяющихся проблем с оттоком венозной от тканей. Цианоз кожных покровов может быть изначальным в области губ и носогубного треугольника. В дополнении к этим областям, которые могут быть скрыты от внимательного маминого взора при кормлении, обратить на себя внимание может тёмно-фиолетовый цвет кожи ушных раковин. Необходимо учитывать, что подобная симптоматика может наблюдаться при возникновении проблем у ребёнка при наличии патологии центральной нервной системы, при заболеваниях органов дыхания.
- Признаки нарушения периферического кровоснабжения (при белых пороках).Несовершенство терморегуляции у родившегося малыша, требует поддержания особого температурного режима для палат новорожденных и послеродового отделения в роддомах. У детей с ВПС, при равных условиях со своими ровесниками, мамы чаще ощущают похолодание ручек и ножек. Кожа и видимые слизистые оболочки становятся бледными, серо-белого цвета. Причиной этому – рефлекторное сужение просветов периферических сосудов и обкрадывание большого круга кровообращения или за счёт сброса крови в правые отделы сердца или при уменьшении диаметра просвета аорты.
- Выслушивание шумов в сердце при сокращении (в систолу) и при его расслаблении (диастола). Часть шумов у новорожденного можно выслушать изначально сразу после рождения, что обусловлено наличием фистул, оставшихся после внутриутробной работы сердца. Однако, в течении 4-5 дней, после полноценного запуска в работу легочного (малого) круга кровообращения, они постепенно стихают до полного отсутствия. Если это не происходит, то можно с полной уверенностью утверждать о наличии ВПС по причине продолжающегося изменения нормального движения крови по полостям сердца и магистральным сосудам.
- Изменение ритма и частоты сердечного сокращения новорожденных (более 150 в минуту или менее 110). Это хорошо определяется при аускультации сердца наряду с шумами.
- Учащённое дыхание в покое при сохраняющееся синюшности (бледности) кожи и нормальных показателях температуры тела.
- Снижение сократительной возможности миокарда.
С истончением компенсаторных механизмов (интервал у каждого порока свой), постепенно появляются признаки сократительной сердечной недостаточности. Они определяются в быстрой утомляемости ребёнка: сосательные движения у него слабые, непродолжительные; во время кормления он непрерывно срыгивает, синеет; во время плача так же быстро происходит цианоз кожи. Подкожная клетчатка нижних и верхних конечностей становится отёчной.
Это особенно бросается в глаза, когда свободно повязанная бирочка с числом рождения и фамилией мамы малыша, вдруг перестаёт свободно двигаться и даже оставляет борозды после себя. Кроме этого, начинает нарастать в объёмах живот ребёнка за счёт выпота жидкости и увеличения в размерах печени.
Признаки заболевания, которые проявляются не сразу после рождения, а в течение жизни
Наряду с описанными ранее признаками, определяющимися при аускультации сердца, которые могут быть выражены в различной мере, часть симптомов, появляются в процессе развития и взросления ребёнка.
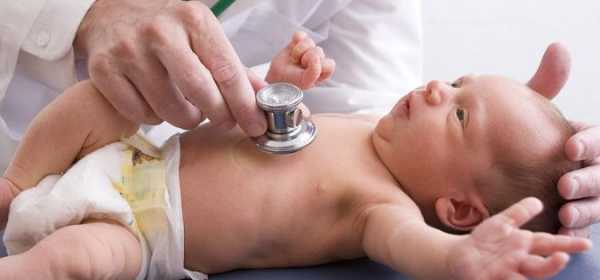
- Отставание в умственном и (или) физическом развитии от своих сверстников. Особенно резко это проявляется в подростково-юношеском периоде, начиная с 10-11 лет.
- Сохраняющаяся бледность или синюшность кожных покровов. Вариации различные: от слегка заметной в области носогубного треугольника и (или) мочек ушных раковин, до выраженного цианоза всей поверхности тела. .
- Утолщение контура концевых фаланг пальцев по типу «барабанных палочек» и выпуклая форма ногтей по типу формы часового стекла.
- Одышка и быстрое утомление при физической нагрузке.
- Отсутствие желания присоединиться к активным играм своих ровесников.
- Эпизоды с повторяющимися внезапными обмороками, связанными с эмоциональной или физической нагрузкой.
- Изменение формы грудной клетки с западением (вогнутые поверхности) нижних отделов с одновременным выпячиванием увеличенного в размерах живота. Иногда в проекции сердца у детей можно видеть «сердечный горб», обусловленный наличием увеличенного в размерах сердца в период роста и формирования грудной клетки.
- Частые простудные заболевания.
- Отсутствие аппетита.
- Жалобы на боли в сердце.
- Ощущения сердцебиения и перебоев в сердце.
Диагностика врожденных пороков сердца
- Выполнение фетальной эхокардиографии (УЗИ сердца) позволяет диагностировать очевидные пороки сердца уже внутриутробно. Проводят, начиная с 14 недели.
- Дублирование УЗИ сердца после рождения.
- Фонокардиография. Инструментальная фиксация с последующей оценкой сердечных шумов.
- Электрокардиография современным прибором ЭКГ. Позволяет судить о функциональной зрелости миокарда и проводящих нервных пучков, обеспечивающих нормальное сокращение сердца.
- Рентген органов грудой клетки. Оценивается контуры и размеры сердца, его расположение. Кроме этого, оценивается наличие жидкости в плевральных полостях при сердечной недостаточности.
- Катетеризация бедренной артерии с оценкой давления внутри камер сердца, проведением контрастных методов исследования. Необходимо для уточнения срочности хирургической коррекции. При некоторых показателях (измененное давление в легочной артерии), операция должна быть проведена незамедлительно.
- Пульсоксиметрия. Оценка содержания кислорода и степень его недостаточности в периферических тканях (специальные датчики на пальцы).
- Уточняющая компьютерная и магнитно-ядерная резонансная томография для диагностирования редко встречающихся врождённых пороков сердца.
- Общий и биохимический анализ крови. Позволяет судить о степени кислородного насыщения крови.
Читайте также: Хирургическое лечение врожденных пороков сердца – виды операций при ВПС
www.operabelno.ru
Порок сердца: причины, симптомы и лечение
В современном мире болезни сердечно-сосудистой системы занимают первое место. Страдают ими и дети, и взрослые. Порок сердца, симптомы которого сигнализируют о серьезных органических поражениях сердечной мышцы, игнорировать нельзя. Болезни сердца ослабляют организм человека, затрудняя его контакт с внешним миром, ухудшая качество жизни в целом.

Порок сердца
Порок сердца. Для многих установленный диагноз звучит как приговор. Болезни сердца коварны и часто неизлечимы. Иной раз требуется хирургическое вмешательство, чтобы вернуть человека к жизни.
Пороком сердца принято называть заболевание, при котором имеют место структурные изменения сердечной мышцы. А именно органические поражения сердечных клапанов, желудочков, перегородок, сосудов.
Порок сердца бывает врожденным и приобретенным. Следствием этого недуга является нарушение кровотока малого и большого кругов кровообращения человека. Ввиду нарушений отделов сердца кровь не может нормально прокачиваться в аорту, что приводит к возникновению сопутствующих болезней некоторых жизненно важных внутренних органов.
Самые распространенные врожденные пороки сердца делят на две группы. Первая — пороки, вызванные наличием обходных путей, из-за которых кровь, обогащенная кислородом, забрасывается назад в легкие, что вызывает сильную нагрузку на желудочки и на сосуды, несущие кровь.
Другая группа связана с наличием препятствий кровотоку, что ведет к большой нагрузке на сердце.
Приобретенные пороки сердца возникают в связи с недостаточностью одного из клапанов. Наиболее подвержен этому состоянию митральный клапан. Митральный клапан расположен между левым предсердием и левым желудочком. При его патологиях происходит неполное закрытие его отверстия, что нарушает функции кровотока. Такой порок называется пролапсом митрального клапана.
Вернуться к оглавлению
Симптомы порока сердца
Симптомы порока сердца варьируются в зависимости от того, какой участок сердца имеет повреждения.
Самые распространенные и характерные признаки порока сердца проявляются следующим образом:
- сильная одышка;
- синюшный носогубный треугольник;
- обморочные состояния;
- шумы в сердце;
- изменения сердцебиения;
- появление отеков на лице и конечностях;
- ревматические боли;
- снижение апатита;
- у детей задержка развития, сильная худоба;
- слабая мышечная система;
- усиленное потоотделение.
При детских пороках сердца наблюдается слабый рост костей, мышечная слабость, малоподвижность ребенка, быстрая утомляемость во время игр со сверстниками, склонность к постоянным респираторным заболеваниям. Таких детей обычно освобождают в школах от физических нагрузок, им категорически противопоказаны полевые работы, занятие спортом, перелеты в самолетах, длительные поездки и путешествия. В дальнейшем такой ребенок, подрастая, ведет весьма пассивный образ жизни, его постоянно что-то утомляет, он зачастую апатичен, мало контактирует со сверстниками, имеет слабый аппетит, с годами может полностью пропасть интерес к жизни. Виной такого поведения и отношения к жизни и окружающим не темперамент и характер, а сама болезнь.
Вернуться к оглавлению
Лечение заболевания
Начинать лечение порока сердца следует немедленно, не затягивая состояния до необратимых процессов. Зависеть оно должно от вида порока, от стадии заболевания и общего состояния больного. С возрастом пороки сердца лечить становится сложнее из-за износа сердечной мышцы и коронарных сосудов сердца. В любом возрасте необходимо серьезно отнестись к питанию больного, режиму дня, количеству физических нагрузок, полностью оградить от негативных переживаний.
Фармацевты постоянно работают над созданием новых препаратов, облегчающих жизнь людям с больным сердцем. Обратим внимание на некоторые из них, наиболее доступные, дающие хороший эффект.
Обязательным препаратом для разжижения крови является «Аспирин».
Дозировку и кратность приема препарата выписывает только доктор.
«Аспекард». Улучшает мозговое кровообращение. Предупреждает инфаркты и ишемическую болезнь сердца. Препарат допустимо принимать от 2 месяцев до 2 лет, делая небольшие паузы, минимум в недельный срок, спустя каждые два месяца приема.
«Беталок». Нормализует сердечный ритм при стенокардиях, тахикардиях. Является хорошим средством при инфарктах миокарда, дисфункциях желудочков.
«Верошпирон». Калийсберегающий диуретический препарат. Устраняет причины отечного синдрома при сердечной недостаточности.
«Индапамид». Препарат с выраженным диуретическим действием. Показан при артериальной гипертензии и патологиях митрального клапана.
«Карведилол». Рекомендован при хронической сердечной недостаточности, патологиях митрального клапана.
«Метокард». Рекомендован при нарушениях ритма сердца, наджелудочковой тахикардии, желудочковой экстрасистолии.
«Рибоксин». Повышает энергетический баланс миокарда, улучшает кровообращение коронарных сосудов.
Вернуться к оглавлению
Лечение порока сердца народными методами
Если у вас диагностировали порок сердца, лечение народными методами дает хорошие результаты.
Вот несколько советов травников для страдающих пороками сердца:
- Сок свеклы с медом. 2 объема сока свеклы смешать с 1 частью меда. Принимать натощак по 2 столовые ложки.
- Мята перечная. 1 чайную ложку сухого сырья залить крутым кипятком объемом 300 мл, дать настояться, выпить как чай, желательно натощак. Принимать в течение месяца, не делая перерывов.
- Настойка любистка. Для ее приготовления используют корень растения. 50 г измельченного сырья залить 1 л крутого кипятка, кипятить 10 минут на малом огне. Оставить настаиваться в течение 3 часов, процедить. Принимать по полстакана 3 раза в день за полчаса до еды.
- Винная настойка розмарина. 100 г сухих листиков розмарина залить 2 л сухого красного вина, настаивать в темном прохладном месте в течение месяца, периодически взбалтывая. По истечении этого срока процедить, принимать по 50 мл 3-4 раза в день за полчаса до еды. Курс лечения — 2 месяца.
Конечно, когда диагностированы патологические изменения стенок сердца, миокарда, желудочков, необходимо хирургическое вмешательство. В таких случаях говорить о лечении лекарствами нецелесообразно.
Вернуться к оглавлению
Жизнь с пороком сердца
Многие люди живут с пороком сердца всю жизнь. Некоторые из них практически не испытывают особенного дискомфорта. Дети, родившиеся с пороком сердца, испытывают задержки в развитии, повышенную утомляемость, уязвимость как моральную, так и физиологическую. В случаях когда ребенок родился с патологией двустворчатого аортального клапана (самый распространенный вид врожденного порока сердца), присутствие болезни вообще не ощущается, определить его без диагностики практически невозможно, с возрастом клапан изнашивается быстрее, чем у здорового человека; из-за недостающей третьей стенки не обеспечивается нормальный кровоток из сердца в аорту. Как следствие, начинает развиваться сердечная недостаточность, дающая о себе знать серьезными нарушениями работы сердца в зрелом возрасте.
Часто медикам задают вопрос, сколько может прожить человек с пороками сердца. Однозначного ответа никто дать не может. Многие катастрофически боятся хирургического вмешательства, которое иногда бывает просто неизбежным.
В кардиологической практике есть ряд случаев, когда некоторые врачи, подготавливая больных к операции, детально рассказывали им все нюансы, вплоть до специфических особенностей поведения организма под наркозом, что приводило пациента к летальному исходу накануне операции.
Следует помнить, что люди с больным сердцем весьма уязвимы и по-особенному мнительны. Любой человек боится смерти, боится преждевременной утраты здоровья, врач, как никто иной, должен это понимать.
В семьях, где у кого-то есть порок сердца, должна быть обеспечена атмосфера взаимопонимания, уравновешенности, взаимоуважения; недопустимы сильные физические нагрузки и мероприятия с экстремальными видами отдыха. В правилах таких семей должно быть закреплено понятие полного отсутствия алкогольных увеселительных мероприятий, громких вечеринок, скорректирован режим дня. Больной должен высыпаться, как можно чаще бывать на свежем воздухе, контактировать с живой природой, правильно питаться.
kardiologdoma.ru
признаки, причины, симптомы и лечение пороков сердца в медицинском центре Омега-Киев
Порок сердца — это патология, для которой характерно нарушение анатомии отдельных частей сердечной мышцы, клапанов, перегородок, крупных сосудов. Из-за этого нарушается правильная работа сердца — оно перестает качественно снабжать кислородом органы и ткани, в результате развивается «кислородное голодание» или гипоксия, а также сердечная недостаточность.
Классификация порока сердца
Классифицируется порок сердца на 2 большие группы по механизму возникновения: приобретенные и врожденные. Приобретенные пороки могут развиться абсолютно в любом возрасте. Причины развития патологии: ревматизм, сифилитическая болезнь, гипертония и ишемия, а также выраженный атеросклероз сосудов, кардиосклероз, травмирование сердца.
Врожденные пороки развиваются у плода из-за неверного развития органов и систем во время, когда закладываются клеточные группы. Медицина выделяет 2 причины таких нарушений: внешние и внутренние. Первые — это плохая экология, заболевание матери в период вынашивания ребенка, прием во время беременности токсичных медикаментов. Внутренние причины связаны с наследственным фактором и сбоем гормонального фона. Если у родителей был порок сердца, то вероятно, что патология будет и у детей.
Доктора выделяют следующие виды заболевания:
- Чистые. Проявляется патология изолированным изменением в одном клапане, сопровождается сужением одного отверстия.
- Сложные. Это патология комбинации 2-х и более нарушений строения.
- Комбинированный порок сердца.
Наиболее сложные комбинации проблем в анатомическом плане, когда диагностируются поражения нескольких отверстий и клапанов сердечной мышцы. В зависимости от места, где локализуется поражение сердца, можно выделить пороки сердечных клапанов, и пороки межжелудочковой и межпредсердной перегородок.
Факторы риска врожденных пороков сердца
Риск того, что разовьется порок сердца становится выше у тех людей, в роду у которых были родственники с синдромом Дауна. Также риск повышается, если женщина в период вынашивания ребенка пила спиртные напитки, курила, употребляла запрещенные препараты или токсичные медикаменты. Вирусная инфекция, перенесенная женщиной во время вынашивания малыша в первые месяцы беременности, к примеру, краснуха, также может стать причиной порока сердца.
Обычно врожденный порок сердца — структурная аномалия, например, патологические отверстия и дефекты клапанов. Может наблюдаться стеноз клапанов, они могут быть абсолютно закрыты или может быть зафиксирована сердечная недостаточность. Также могут присутствовать проблемы с сердечными стенками.
Наличие отверстий или патологий между левой и правой половинками сердечной мышцы приводят к перемешиванию венозной и артериальной крови. Порок сердца может быть спровоцирован проблемами с миокардом, которые являются причиной сердечной недостаточности, а также неверным соединением сердечной мышцы и крупных кровеносных сосудов между собою.
Врожденные пороки сердца
ВПС — это отдельная группа сердечных патологий, которые объединены присутствием дефектов анатомии сердца, его клапанов или сосудов, которые возникли во время развития в утробе матери, и стали причиной изменений внутрисердечной и системной гемодинамики. Симптомы врожденного порока сердца находятся в зависимости от его разновидности.
Наиболее характерные симптомы:
- Бледность или синюшность кожи.
- Отставание в физическом развитии.
- Признаки дыхательной и сердечной недостаточности.
Если развилась негативная симптоматика и доктор подозревает врожденный порок сердца, он назначает следующие методы диагностирования:
- Электрокардиограмма.
- ФКГ.
- Рентген.
- ЭхоКГ.
- Катетеризация сердечной мышцы и аортография.
- Кардиография.
- Магнитно-резонансная томография.
Обычно врожденный порок сердца лечат посредством хирургической операции – оперативной коррекции аномалии, которая была выявлена.
Диагностирование сердечных пороков
Диагностика сердечных пороков начинается с обследования женщины находящейся в состоянии беременности. Врач слушает сердечный ритм биения сердца плода и может заподозрить порок сердца. Врач проводит обследование на предмет жизнеспособности еще не родившегося малыша.
Сразу после родоразрешения врачи-неонатологи проводят осмотр ребенка, прослушивают у него сердечные шумы, тщательно наблюдают за первыми часами и днями жизни. Если появляется необходимость, малыша отправляют в специализированное медицинское учреждение. Диспансеризация малышей и школьников включает в себя такие процедуры как осмотр врачом-педиатром и аускультация сердечной мышцы. Если слышатся неопределенные шумы, ребенка направляют к врачу-кардиологу, обязательно назначают:
- ЭКГ;
- УЗИ;
- фонокардиографию.
На фонокардиографии врач при помощи специального прибора записывает и затем расшифровывает звуки сердца. Шум может быть функциональным и органическим. Ультразвуковое исследование и доплер эхокардиографии сердца дает возможность зрительно рассмотреть, как работают различные сердечные отделы, клапаны, а также определить какова толщина мышцы, присутствует ли обратный заброс крови.
Рентген дает возможность диагностировать расширение отдельных частей сердечной мышцы и аорты. В ряде случаев для этого и применяют метод контрастирования пищевода. В этом случае обследуемый глотает специальное вещество — контраст. Специалист, проводящий обследование оценивает его продвижение. Определенный порок сердца может вызывать отклонение пищевода. По этому показателю, возможно, говорить о присутствии дефектов анатомического характера.
Клиническая картина приобретенных пороков
Симптомы приобретенных пороков нарастают со временем протекания патологии. Приобретенный порок сердца имеет все признаки сердечной недостаточности:
- Одышка.
- Общая слабость и усталость.
- Отечность ног и области живота.
Все эти симптомы развиваются из-за того, что в организме скапливается большое количество жидкости.
Врожденный порок сердца — лечение и прогноз
Часто мама и папа спрашивают себя, несет ли опасность врожденный порок сердца.
Сегодня прогноз для детей, которым поставлен диагноз порок сердца в разы лучше, чем еще несколько десятилетий назад. Благодаря инновациям в диагностировании и терапии, большинство сердечных патологий успешно лечатся, и дети живут долго, активно и полноценно.
Лечение приобретенных сердечных пороков
Когда патология только начинает развиваться, можно провести консервативное лечение. Выбор нужных медикаментов выполняется на основании типа порока, стадии болезни и тяжести сердечной недостаточности.
Если болезнь прогрессирует, симптоматика нарастает, то проводится хирургическое лечение – пластика или протезирование клапана, который поврежден. При некоторых разновидностях пороков, например, аортальный стеноз или недостаточность – лечение возможно провести при помощи малоинвазивных способов. Но обычно выполняется обычная полосная операция на сердечной области с искусственным обращением крови.
Что такое порок сердца?
Здоровая сердечная мышца – это работающий круглые сутки мышечный насос, который качает кровь от предсердий к желудочкам. При сердечных пороках происходят негативные перемены в самом органе или в крупных сосудах, при которых оборот крови становиться не правильным.
Как лечить порок сердца?
Приобретенные пороки требуют назначения врачом специальных медикаментов. Препараты врач назначает в зависимости от конкретной патологии. Это могут быть антибактериальные средства, гормоны, гипотензивные препараты.
Не хирургическим способом устранить порок невозможно. Лечение врожденных пороков сердца проводится комплексно. Помощь предусматривает хирургическое лечение. По показаниям лечатся проявления сердечной недостаточности. Врач прописывает медикаменты, которые снижают свертываемость крови.
Как определить порок сердца?
Как определить патологию своевременно? Диагностирование порока сердечной мышцы может быть проблематичным, так как симптоматика может отсутствовать. Поэтому, настолько важно ежегодно проходить медицинский осмотр.
При обострении патологии развиваются характерные симптомы. Человек испытывает одышку, частое биение сердца, проявляется отечность ног. Как только развилась негативная симптоматика надо незамедлительно посетить врача-кардиолога. В клинике «Омега-Киев» готовы провести эффективное лечение.
Как проявляется порок сердца?
Симптоматика патологии проявляется в виде посинения вокруг губ, могут посинеть уши, ноги, руки, нос. Цианоз ярче проявляется при физической активности ребенка, но в особенно серьезных ситуациях – даже в состоянии покоя. Одышка при слабом напряжении мышц также может говорить о присутствии порока. Малыш может часто простужаться.
Самое опасное время при врожденном пороке – первые годы жизни ребенка, на протяжении которых организм развивается. У более взрослых детей могут случаться неожиданные обмороки, наблюдаться бледная-синяя кожа, общая слабость.
www.omega-kiev.ua