Клинические тесты и задачи |
1. Ревматическая лихорадка вызывается:
а) стафилококком;
б) β-гемолитическим стрептококком группы С;
в) пневмококком;
г) β-гемолитическим стрептококком группы А;
д) возбудитель неизвестен.
2. Наиболее типичными признаками ревматической лихорадки являются:
а) малая хорея;
б) «летучий» артрит;
в) кольцевидная эритема;
г) узловатая эритема.
3. После перенесенной стрептококковой инфекции ревматическая лихорадка возникает через:
а) 1–2 года;
б) 2–3 нед.;
в) 4 дня;
г) 5 мес.;
д) 6 нед.
4. Для ревматического полиартрита характерны:
а) стойкая деформация суставов;
б) нестойкая деформация суставов;
в) поражение крупных и средних суставов;
г) летучесть болей;
д) исчезновение боли после приема НПВП.
5. При ревматоидном артрите чаще всего поражаются суставы:
а) позвоночника;
б) коленные;
в) проксимальные межфаланговые;
д) дистальные межфаланговые.
6. При каком осложнении ревматоидного артрита анализ мочи является информативным тестом?
а) синдром Хаммена–Рича;
б) перикардит;
в) амилоидоз;
г) дигитальный ангиит.
7. Лабораторными признаками активности ревматоидного артрита являются:
а) повышение уровня СРБ;
б) ускорение СОЭ;
в) повышение уровня ЛДГ;
г) лейкоцитоз;
д) титр АСЛ-О.
8. Паннус – это:
а) агрессивная грануляционная ткань;
б) утренняя скованность больше 1 ч;
в) повышение АЛТ;
г) узелок Гебердена;
д) высокий титр АСЛ-О.
9. Об активности ревматоидного артрита свидетельствуют:
а) ускорение СОЭ;
б) утренняя скованность больше 1 ч;
в) повышение АЛТ;
г) узелки Гебердена;
д) высокий титр АСЛ-О.
10. Скованность при ревматоидном артрите возникает после периода:
а) активности;
б) покоя.
11. При ревматоидном артрите обычно возникают:
а) радиальные девиации;
б) ульнарные девиации.
12. При ревматоидном артрите поражаются:
а) верхняя часть шейного отдела позвоночника;
б) нижняя часть шейного отдела позвоночника;
в) шейный отдел никогда не поражается.
13. Характерными лабораторными признаками болезни Рейтера являются:
а) ревматоидный фактор;
б) повышение СОЭ;
в) обнаружение хламидий в соскобе из уретры;
г) протеинурия;
д) анемия.
14. Для генерализованного остеоартроза не характерно поражение:
а) дистальных межфаланговых суставов;
б) проксимальных межфаланговых суставов;
в) лучезапястных суставов;
г) коленных суставов.
15. Для остеоартроза характерны:
а) механические боли;
б) хруст в суставе;
в) повышение кожной температуры над суставом;
г) припухлость сустава;
д) гиперпигментация кожи над пораженным суставом.
16. Факторами, приводящими к развитию остеоартроза, являются:
а) дисплазия суставов;
б) эндокринные нарушения;
в) функциональная перегрузка с микротравматизацией;
г) наследственное снижение резистентности хряща к обычным нагрузкам;
17. Укажите суставы, наиболее часто поражаемые при остеоартрозе:
а) дистальные межфаланговые;
б) проксимальные межфаланговые;
в) I запястно-пястные;
г) тазобедренные;
д) локтевые;
е) коленные;
ж) пястно-фаланговые;
з) позвоночника;
и) крестцово-подвздошные сочленения;
к) голеностопные.
18. Как правило, боли при остеоартрозе:
а) стихают в покое;
б) усиливаются после нагрузки;
в) уменьшаются на фоне нагрузки;
г) «стартовые».
19. При остеоартрозе вариантами болевого синдрома могут быть все, кроме:
а) утренней скованности более 1 ч;
б) «стартовых» болей;
в) ночных болей, обусловленных внутрикостной гипертензией;
г) болей при механической нагрузке;
д) болей, связанных с блокадой сустава.
20. К клиническим проявлениям остоартроза относятся:
а) крепитация при движениях;
б) утренняя скованность менее 30 мин;
г) энтезопатии;
д) деформации суставов;
е) ограничение подвижности в суставах.
Ответы
1 – г. 2 – а, б, в. 3 – б. 4 – в, г, д. 5 – в. 6 – в. 7 – а, б. 8 – а. 9 – а, б. 10 – б. 11 – б. 12 – а. 13 – б, в. 14 – в. 15 – а, б. 16 – а, б, в, г, д. 17 – а, г, е, з. 18 – а, б, г. 19 – а, в. 20 – а, б, д, е.
Задача № 1
Больная Е., 31 год, почтальон.
Жалобы при поступлении: на выраженные боли и припухание суставов кистей, лучезапястных, локтевых, плечевых и коленных суставов, на боли при жевании, на утреннюю скованность в пораженных суставах, длящуюся до 14–15 ч дня, на субфебрилитет, потерю веса на 6 кг за последние 4 мес., выраженную общую слабость.
Из анамнеза: около 7 мес. назад впервые в жизни возникли ноющие боли в суставах кистей, лучезапястных, а затем коленных суставах, общая слабость. К врачам не обращалась, старалась больше отдыхать, нерегулярно принимала метамизол натрий без существенного эффекта. Состояние ухудшилось в последние 4 мес. (скованность, субфебрилитет, похудание), значительно усилились боли в суставах, в процесс вовлеклись локтевые, плечевые и височно-нижнечелюстные суставы. По совету соседки принимала ацетилсалициловую кислоту, индометацин с незначительным положительным эффектом, однако на фоне приема этих препаратов возникли боли в эпигастрии, изжога.
При осмотре: состояние средней тяжести. Температура тела – 37,4ºС. Кожные покровы и видимые слизистые бледные, в области левого локтевого сустава 2 подкожных плотных узелковых образования размером 0,5х0,5 см. Отмечаются припухлость и гиперемия пястно-фаланговых, лучезапястных и локтевых суставов, ограничение объема активных и пассивных движений в суставах кистей, локтевых, плечевых суставах из-за болей. Определяется западение межкостных промежутков на обеих кистях. Коленные суставы дефигурированы, увеличены в объеме, определяются гипертермия кожи при пальпации, баллотирование надколенников. В легких дыхание с жестким оттенком, хрипов нет. ЧД – 17/мин. Тоны сердца несколько приглушены, шумов нет, ритм правильный. ЧСС – 78/мин. АД – 132 и 80 мм рт. ст. Живот при пальпации мягкий, умеренно болезненный в эпигастрии и пилородуоденальной зоне. Печень и селезенка не увеличены.
В анализах крови: гемоглобин – 99,4 г/л, лейкоциты – 9,1 тыс., тромбоциты – 519 тыс., СОЭ – 46 мл/ч. Электрофорез белков: альбумины – 43,7%, глобулины:
α1 – 4,9%, α2 – 12,8%, β – 12,4%, γ – 26,2%. С-реактивный белок +++, фибриноген – 4,38 мг/дл, реакция Ваалера – Роуза – 1:1028. Железо – 152 мг/дл.
Рентгенография кистей: околосуставной остеопороз и единичные кисты в эпифизах II–III пястных костей справа, сужение рентгеновских суставных щелей обоих лучезапястных суставов, II–IV слева и II–III пястно-фаланговых суставов справа.
Эзофагогастродуоденоскопия: яркая гиперемия слизистой антрального отдела желудка, складки слизистой утолщены. Эрозий и язв не выявлено.
Дайте ответы на следующие вопросы:
1. Сформулируйте клинический диагноз.
2. Назначьте лечение и обоснуйте его.
Задача № 2
Больная Д., 18 лет, студентка.
Жалобы при поступлении: на боли в коленных, локтевых и межфаланговых суставах кистей, чувство «скованности» в них, боли под лопатками при глубоком дыхании, чувство нехватки воздуха, общую слабость, повышение температуры тела до субфебрильных цифр.
Из анамнеза: заболела остро 3 мес. назад, когда появились резкие боли в правом плечевом и лучезапястном суставах, чувство «скованности» в них, слабость в руках и ногах, боли в пояснице, повышение температуры тела до 38°С. Вскоре появились эритематозные высыпания на спинке носа и щеках. Лечилась в местной больнице, где состояние расценивалось как ревматизм в активной фазе, ревмокардит, полиартрит, поражение почек. В анализах крови были выявлены анемия (гемоглобин – 90 г/л), увеличение СОЭ до 35 мм/ч. Проводилось лечение пенициллином, индометацином, антигистаминными средствами, на фоне чего температура тела снизилась до субфебрильных значений. Однако сохранялись артралгии, распространившиеся на коленные суставы и межфаланговые суставы кистей, стало возникать чувство нехватки воздуха, затем появились боли под лопатками при глубоком дыхании.
При осмотре: температура тела 38,3°С. Кожные покровы бледные, капилляриты ладоней, лимфаденопатия, увеличение в объеме и гипертермия левого коленного сустава. На коже щек и спинки носа яркая эритема. В легких дыхание везикулярное, хрипы не выслушиваются. ЧД – 17/мин. Перкуторно границы сердца не расширены. Тоны сердца приглушены, выслушивается ритм галопа, слабый систолический шум на верхушке. Пульс – 100 уд./мин, ритмичный. АД – 120 и 70 мм рт. ст. Печень выступает на 2,5 см из-под края правой реберной дуги, при пальпации мягко-эластичная, безболезненная. Пальпируется нижний полюс селезенки. Симптом поколачивания по поясничной области отрицательный с обеих сторон.
В анализах крови: гемоглобин – 66 г/л, гематокрит – 33%, ЦП – 0,80, лейкоциты – 2,9 тыс., тромбоциты – 112 тыс., СОЭ – 59 мм/ч. Общий белок – 7,2 г/дл, альбумин – 2,9 г/дл, креатинин – 1,4 мг/дл. IgM – 140 мг%, IgA – 225 мг%, IgG – 1800 мг%, комплемент – 0. Титр АСЛ-О – ниже 250 ед. Латекс-тест – отрицательно, реакция Ваалера – Роуза – отрицательно, антинуклеарные антитела – 1:160, LE-клетки – найдены.
В анализах мочи: уд. вес – 1010, рН – 5, белок – 1,75‰, сахара нет, лейкоциты – 4–6 в поле зрения, эритроциты – 7–10 в поле зрения, цилиндры гиалиновые – 3–4 в поле зрения, цилиндры зернистые – 1–2 в поле зрения.
ЭКГ: синусовая тахикардия, отриц. зубцы Т в I, III, aVF, V3–V5 отведениях.
Рентгенография органов грудной клетки: умеренное усиление легочного рисунка, утолщение и уплотнение междолевой плевры.
УЗИ брюшной полости и почек: печень и селезенка несколько увеличены, нормальной эхогенности. Почки не изменены.
Дайте ответы на следующие вопросы:
1. Сформулируйте клинический диагноз.
2. Назначьте лечение и обоснуйте его.
Задача № 3
Больная А., 32 года, домохозяйка, обратилась к терапевту с жалобами на боли в пястно-фаланговых суставах, «припухание» пястно-фаланговых и проксимальных межфаланговых суставов 2–3 пальцев обеих кистей, затруднения при попытке сжать кисти в кулаки, длящиеся до середины дня, общую слабость, периодическую потерю чувствительности кончиков пальцев рук на холоде. Вышеуказанные симптомы появились около 4 нед. назад.
При осмотре: температура тела 36,7°С. Симметричное увеличение в объеме всех пястно-фаланговых и проксимальных межфаланговых суставов 2–3 пальцев обеих кистей, боли при пассивных движениях в пястно-фаланговых и проксимальных межфаланговых суставах, положительный симптом сжатия стопы, побеление дистальных фаланг пальцев кистей на холоде, сменяющееся их посинением в тепле. В легких дыхание везикулярное, хрипов нет. ЧД 16 уд./мин. ЧСС 76/мин. АД 115 и 75 мм рт. ст. Тоны сердца ясные, ритм правильный, шумов нет. Живот при пальпации мягкий, безболезненный. Печень и селезенка не увеличены.
В анализах крови: гемоглобин – 14,7 мг/дл, лейкоциты – 6,2 тыс., тромбоциты – 210 тыс., СОЭ – 29 мм/час. Креатинин – 1,0 мг/дл, глюкоза – 101 мг/дл, АСТ – 18 ед./л, АЛТ – 20 ед./л. С-реактивный белок – 1,5 мг/дл. АНФ – отрицательно. РФ в реакции Ваалера – Роуза – 1:160.
Дайте ответы на следующие вопросы:
1. Сформулируйте клинический диагноз.
2. Назначьте лечение и обоснуйте его.
Ответы:
Эталон решения задачи № 1
Клинический диагноз: ревматоидный артрит:
серопозитивный полиартрит II рентгенологической стадии, III степени активности с системными проявлениями (ревматоидные узелки), функциональная недостаточность II ст. НПВП-ассоциированная гастропатия.
План лечения: учитывая высокую активность процесса и наличие системных проявлений, целесообразно назначить преднизолон 10 мг/сут внутрь и метотрексат 10 мг/нед. в/м. Учитывая наличие гастропатии, в качестве НПВП следует предпочесть селективные ингибиторы ЦОГ-2: мелоксикам, нимесулид или целекоксиб в комбинации с ингибитором протонной помпы омепразолом в дозе 20–40 мг/сут.
Эталон решения задачи № 2
Клинический диагноз: системная красная волчанка острого течения с поражением кожи (эритема в зоне «бабочки», капилляриты), сердца (миокардит), серозных оболочек (плеврит), почек (нефрит), суставов (артралгии, артрит левого коленного сустава), гематологическими нарушениями (анемия, лейкопения, тромбоцитопения), III степени активности.
План лечения: больной показана терапия преднизолоном перорально в дозе 60 мг/сут. Учитывая наличие люпус-нефрита, а также острое течение заболевания, к терапии целесообразно добавить цитостатические иммуносупрессанты – азатиоприн 100 мг/сут.
Эталон решения задачи № 3
Клинический диагноз: ревматоидный артрит: серопозитивный полиартрит (?) рентгенологической стадии, II степени активности, функциональная недостаточность I ст. Синдром Рейно.
План лечения: учитывая умеренную активность процесса, целесообразно назначить метотрексат 10 мг/нед. в/м под контролем уровня лейкоцитов и тромбоцитов. Для лечения проявлений синдрома Рейно необходимо использовать ангиопротекторы с курсовым приемом, курсы гипербарической оксигенации.
www.rmj.ru
Ревматоидный артрит суставов: симптомы, лечение и диагностика
Ревматоидный артрит это аутоиммунное заболевание, поражающее соединительную ткань и включающее системные осложнения. В первую очередь поражаются суставы – заболевание характеризуется симметричным полиартритом мелких суставов. Внесуставные симптомы включают поражение мышц, сердца, лёгких, печени, желудочно-кишечного тракта и т.д. Ревматоидный артрит протекает тяжело и вызывает инвалидность у 70% больных.
Содержание статьи:
Причины и условия возникновения болезни
Точных причин развития ревматоидного артрита не установлено. Современные учёные склоняются к двум основным гипотезам развития заболевания:
- Генетическая предрасположенность – если ревматоидный артрит диагностировался у родителей, то вероятность его возникновения у детей возрастает. Правило генетической предрасположенности ярко выражено у монозиготных близнецов. Последние исследования выявили определённые антигены гистосовместимости, кодирующие сбои в иммунных реакциях организма. У больных с ревматоидным артритом эти антигены присутствуют и способны передаваться по наследству.
- Вирусный возбудитель – по данным клиницистов у подавляющего большинства пациентов выявляется в крови высокие титры антител к вирусу Эпштейн-Барра. Важно отметить сходство между определёнными фрагментами вируса и участком цепи антигенов гистосовместимости. Также предполагается, что заболевание способны вызывать вирусы герпеса, краснухи, папилломы B19 и т.д.
- Бактериальные агенты – последние исследования показали, что попадание бактерий в организм сопровождается иммунным ответом на так называемые «стрессорные» белки», синтезируемые микробами. Предполагается, что эти компоненты способны запускать сложный патогенетический механизм, приводящий к образованию ревматоидного фактора.
- Триггерные компоненты заболевания – это условия, которые способствуют запуску патологической реакции. У здоровых людей триггеры не вызывают болезнь, а если человек предрасположен – запускают патогенез. К ним относятся:
- частые переохлаждения;
- курение и алкоголь;
- травмы суставов;
- гормональные изменения;
- стрессы;
- вредная экология.
По статистике заболевание развивается:
- у женщин чаще, чем у мужчин;
- в возрасте старше 45 лет;
- при частых заболеваниях дыхательной системы, артритах, аномалиях развития опорно-двигательного аппарата;
- с отягощённой наследственностью;
- при наличии вышеперечисленных антигенов.
Возникновения и течение болезни
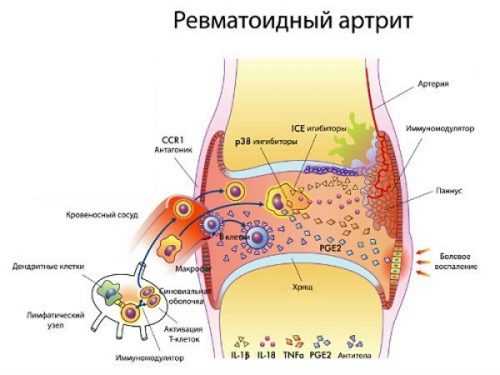
Патогенез ревматоидного артрита – весьма сложный аутоиммунный процесс. В нашей статье мы разберём только ключевые моменты, позволяющие понять механизм развития патологии обычному читателю. В основе заболевания лежит патологическая реакция иммунитета, которая атакует здоровые клетки соединительной ткани, ошибочно распознавая их как чужеродные. Этот аутоиммунный процесс проходит в несколько стадий:
- Синовиоциты, расположенные в соединительной ткани продуцируют большое количество воспалительных веществ (цитокинов) и активируют специальные клетки иммунной системы – Т-хелперы первого типа.
- Т-хелперы выделяют гамма-интерферон, активирующий ещё одни иммунные клетки – макрофаги и моноциты. Последние также вырабатывают специализированные воспалительные вещества:
- фактор некроза опухоли – способствует выходу жидкой части крови в зону воспаления, формируя отёк и воспаление.
- ИЛ-1 –способствует развитию остеопороза в области сустава и повышению температуры тела.
- ИЛ-6 – активирует клетки печени, которые вырабатывают большое количество С-реактивного белка, а также способствуют превращению В-лимфоцитов в плазматические клетки.
- ИЛ-8 – повышает концентрацию нейтрофилов в суставной жидкости.
- Плазматические клетки вырабатывают видоизменённые иммуноглобулины M и G, которые атакуют соединительную ткань, а при взаимодействии с неизменёнными иммуноглобулинами G повреждают микроциркуляторное русло сустава.
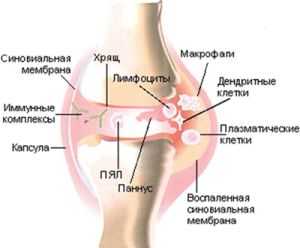
- Выделение эндотелиального фактора роста приводит к дополнительному образованию в соединительной ткани капилляров, а также специализированной ткани, называемой паннусом. Эта ткань имеет признаки опухоли и способна разрастаться в полости сустава, вызывая его деформацию.
Классификация ревматоидного артрита
Для формулировки правильного диагноза врач должен знать классификацию заболевания. Клиницисты используют международную классификацию болезней 10-го пересмотра (МКБ-10), которая более удобна для грамотной формулировки диагноза. Для пациента такая классификация слишком сложная, поэтому мы разберём разновидности ревматоидного артрита по следующим критериям:
- По суставному синдрому:
- моноартрит – вовлекается один сустав;
- олигоартрит – воспаление двух суставов;
- полиартрит – вовлечение 3-х и более суставов.
- По рентгенологическим стадиям:
- первая – утолщение хрящей и стенок суставной сумки, мелкие зоны остеопороза;
- вторая – формирование на хрящах очагов эрозии, сужение суставной щели, развитие обширной зоны остеопороза;
- третья – деформация и периодические вывихи в поражённых суставах;
- четвёртая – полное исчезновение суставной щели, возможно наличие признаков срастания костей.
- По клинической картине:
- низкая активность – утренняя скованность в суставах до 30 минут, в течение дня небольшие болевые ощущения, умеренная отёчность суставов, скорость оседания эритроцитов (СОЭ) до 30 мм/час, анализ на С-реактивный белок (СРБ) +;
- средняя активность – скованность в первой половине дня, средние болевые ощущения (возможны без нагрузки), сильные отёки над поражённой областью. СОЭ до 40 мм/час, СРБ ++, повышенный уровень воспалительных ферментов крови;
- высокая активность – скованность в суставах продолжается весь день, присоединяются осложнения в виде поражения внутренних органов, СОЭ более 40 мм/час СРБ +++, выраженное преобладание воспалительных ферментов.
- По прогрессированию болезни:
- очень ранняя стадия – патология развивается в течении полугода;
- ранняя стадия – клиника ревматоидного артрита характеризуется длительностью симптомов от 6 до 12 месяцев;
- развёрнутая стадия – заболевание протекает более 12 месяцев без выраженной деструкции суставов;
- поздняя стадия – патологические процессы длятся более 2-х лет с выраженной деформацией суставов.
- По ограничению физической активности:
- первая степень – сохранение работоспособности и привычного образа жизни;
- вторая степень – периодическое выпадение из привычного образа жизни;
- третья степень – неспособность к осуществлению трудовой деятельности.
- четвёртая степень – отсутствие возможности к самообслуживанию, инвалидность.
- По лабораторным тестам на ревматоидный фактор:
Важно упомянуть о нескольких вариантах из МКБ-10:
- Юношеский (ювенильный) – представляет собой хронический ревматоидный артрит, возникающий у детей с преимущественным поражением суставов.
- Ревматоидный бурсит – воспаление суставных сумок. Поражаются преимущественно плечевые суставы.
- Синдром Фелти – осложнение, при котором к клинической картине присоединяются увеличение селезёнки и снижение в крови гранулоцитов.
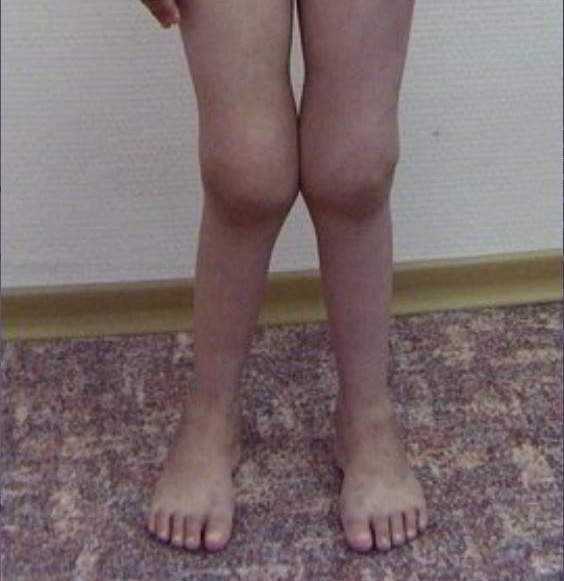
Симптомы ревматоидного артрита
Течение и развитие заболевания выражается суставными и внесуставными проявлениями. Суставное поражение развивается первостепенно и представляет воспалительный полиартрит. Внесуставные признаки, или осложнения основного заболевания, вовлекаются в патологию позднее, характеризуются множественными поражениями (кожи, мышц, внутренних органов, глазного дна, лимфатических узлов).
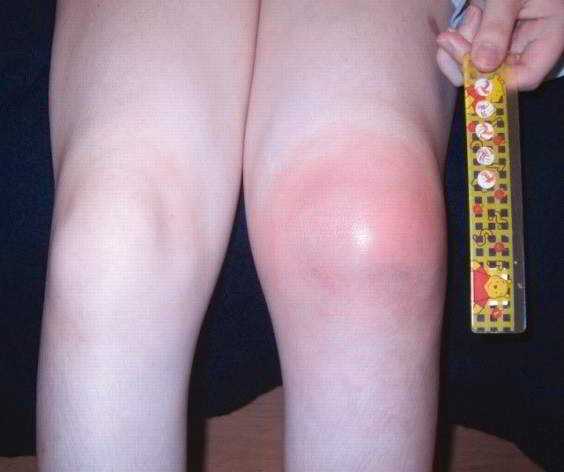
Какие суставы поражаются при ревматоидном артрите
Артрит характеризуется поражением однотипных суставов на правой и левой стороне – например, артрит коленных суставов справа и слева. Важно отметить, что преимущественно поражаются мелкокалиберные суставы.
Возникновению заболевания обычно предшествуют:
- резкие перепады климата – весна или осень;
- перенесённые ОРВИ, пневмония и т. д.;
- стрессы или психоэмоциональное перенапряжение;
- травмы;
- гормональные перестройки организма – пубертатный период, беременность или климакс.
При расспросе доктором больного, зачастую выявляется так называемый продромальный период или период предвестников, появляющийся за несколько недель до возникновения болезни. Этому периоду соответствуют:
- общая слабость, упадок сил;
- периодические отсутствия аппетита, снижение веса;
- небольшие подъёмы температуры и потоотделение;
- небольшие боли в суставах и утренняя скованность.
Болевой симптом в суставах возникает вследствие концентрации воспалительных веществ в соединительной ткани.
Начало развития обычно подострое или латентное, при котором симптоматика выражена слабо, а заболевание прогрессирует постепенно – жалобы на болевые ощущения в суставах появляются не сразу. Постепенно болезненность нарастает, заставляя человека обратится к врачу. Иногда заболевание начинает остро, сопровождаясь сильными суставными болями, утренней скованностью, лихорадкой.
Над поражённым суставом можно обнаружить:
- отёк и покраснение;
- болевая реакция при прикосновении;
- повышение местной температуры.
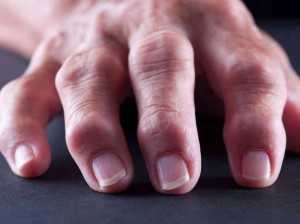
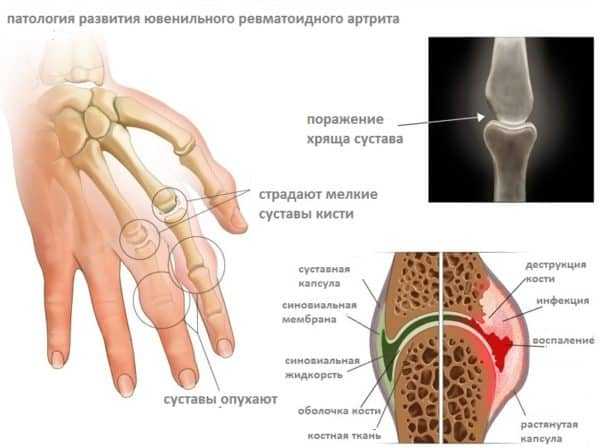
Также в суставе возникает скованность. Позднее мобильность снижается, что в конечном итоге приводит к полному отсутствию подвижности с последующей деформацией сустава. Чаще всего мишенями для ревматоидной атаки являются суставы кистей и стоп, локтевые, коленные и плечевые. Реже вовлекаются в патологию тазобедренные, крестцово-подвздошные и голеностопные. Суставами исключения при ревматоидном артрите являются дистальные межфаланговые (находятся чуть выше ногтевой пластины), проксимальный межфаланговый сустав мизинца и пястно-фаланговый сустав большого пальца (расположен в его основании).
Ревматоидное поражение суставов кисти
Целью ревматоидного поражения являются:
- пястно-фаланговые суставы со 2 по 5 – это суставы возле основания пальцев;
- проксимальные межфаланговые суставы с 1 по 4 пальцев;
- все суставы запястья и запястно-пястные суставы – ряд мелких суставов в области самой ладони.
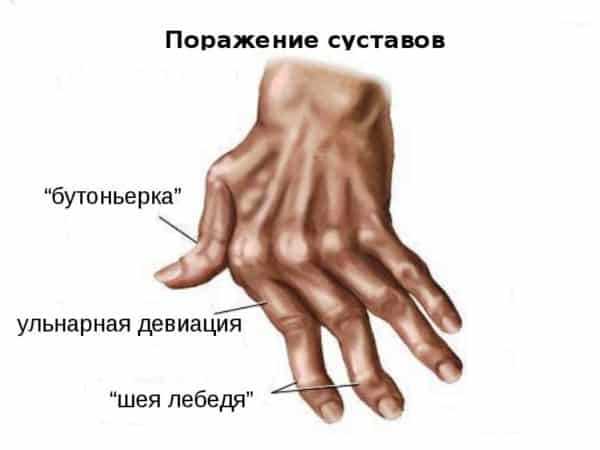
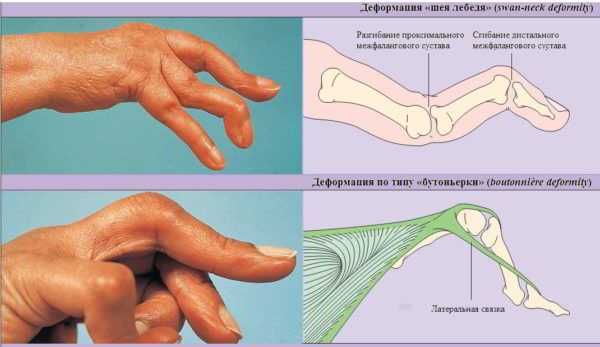
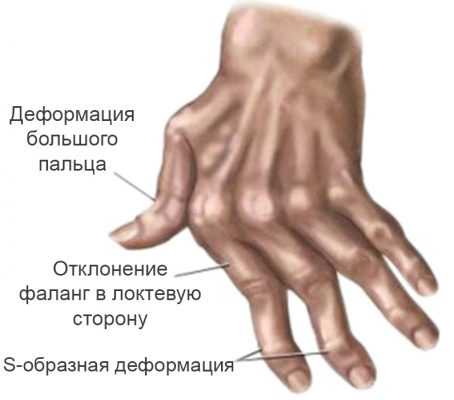
Как правило, мелкие суставы, перечисленные выше – поражаются в первую очередь. Болезненность приводит к тому, что больной неспособен сжать кисть в кулак, а пальцы сильно припухают. Спустя несколько месяцев межпястные мышцы начинают атрофироваться, что приводит к западению кожи на ладони и тыле кисти. Возникают деформации и подвывихи пястно-фаланговых суставов, в результате чего пальцы искривляются с отклонением в сторону мизинца. Сам мизинец при этом искривляется меньше остальных пальцев. Клиницисты называют такую деформацию «плавник мажора». Затем возникает искривление пальцев по принципу «шеи лебедя» – проксимальные межфаланговые суставы пальцев сгибаются, а дистальные – чрезмерно разгибаются.
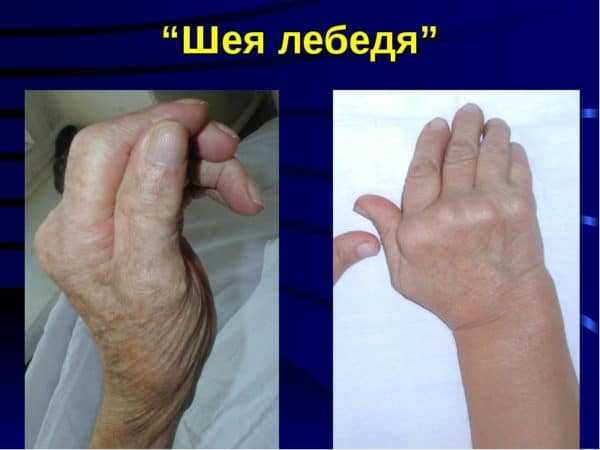
Иногда встречается деформации со сгибанием пястно-фаланговых и разгибанием нижних межфаланговых суставов (пуговичная петля). Все перечисленные изменения сильно нарушают функции кисти.
В конечном итоге патологические изменения кисти могут привести:
- к укорочению пальцев, срастанию фаланг друг с другом и полной потере подвижности;
- теносивиитам – воспалению сухожилий сгибателей пальцев, а также их синовиальных каналов.
Результатом теносивиита является отёк пальца и сильная болезненность. При сдавлении ветвей срединного нерва, которые проходят возле поражённых суставов, возможна потеря чувствительности с 1 по 3 пальцы. При длительном сдавлении боль может распространяться на всё предплечье до локтя.
Поражение других суставов верхней конечности
Позднее заболевание атакует лучезапястный, локтевой и плечевой суставы.
Деформация перечисленных суставов при ревматоидном артрите проявляется после развития воспаления и является необратимой.
- Лучезапястный ревматоидный артрит приводит к болезненности, припухлости поражённой области, ограниченности в сгибании и отведении кисти. Лучезапястный артрит зачастую осложняется синовиитом и невралгией срединного нерва.
- Локтевой сустав образован сочленениями трёх костей – локтевой и лучевой костей предплечья, а также плечевой костью. Поэтому артрит может захватывать все три сустава, формирующие сложный локтевой сустав. Местный артрит сопровождается сильными болевыми ощущениями при сгибании и разгибании – возможно развитие контрактуры в промежуточном положении. При сильном воспалении невозможно осуществлять вращательные движения (супинацию и пронацию).
- Артрит плечевого сустава характеризуется распространением воспаления на сухожильные синовиальные сумки, ключицу, мышечный каркас. Постепенно развивается отёчность, болезненность и ограниченность при движениях.
- Воспаление может перейти на подмышечные лимфатические узлы. В связи с тем, что плечевой сустав имеет только одну связку и укреплён за счёт мышечного тонуса – миалгия, переходящая в атрофию, приводит привычным подвывихам плеча.
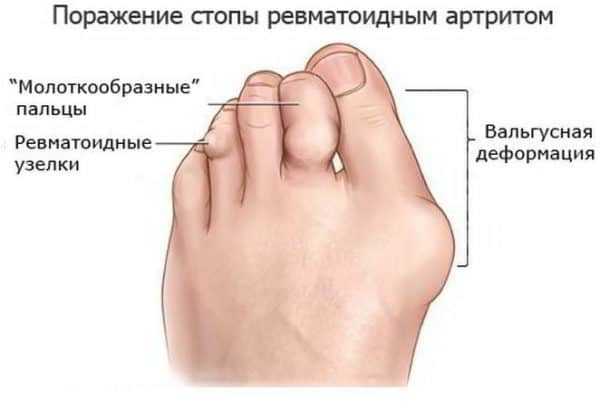
Повреждение суставов стопы
Второй целью для ревматоидного артрита после поражения кисти является стопа. Чаще всего воспаление развивается в плюснево-фаланговых суставах 2-4 пальцев и сопровождается болью при ходьбе, вставании на цыпочки, при прыжках. Визуально отмечается отёчность тыльной поверхности стопы, молотообразная деформация пальцев, подвывихи перечисленных суставов, вальгусная деформация большого пальца стопы.
Позднее к артриту присоединяются воспаления синовиальных сумок и синовиит, приводящий к сдавлению подошвенных нервов. Травмированное воздействие на нервы приводит к потере чувствительности на стопе, болевыми ощущениям, которые способны подниматься вплоть до коленного сустава.
Другие артриты нижней конечности
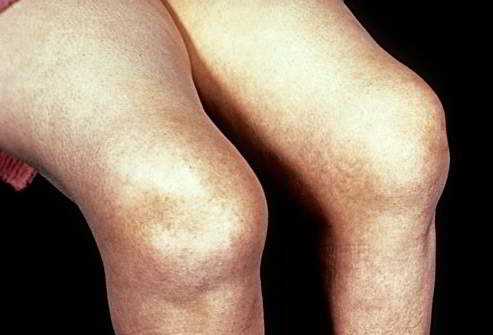
- Ревматоидный артрит коленного сустава характеризуется болью, отёчностью в коленях. Боль усиливается при сгибательных движениях, во время приседаний, при подъёме на лестницу. Зачастую при сильных отёках отмечается баллотирование жидкости при прикосновении к переднебоковой области колена. Сильные болевые ощущения могут приводить к развитию контрактуры в полусгибательной позиции, а также к выпячиванию суставной капсулы в задних отделах (киста Бейкера). Длительная артралгия коленного сустава формирует атрофию передней группы мышц бедра.
- Поражение голеностопного сустава сопровождается отёчностью и болью в нижней части голени, может привести к синовитам и защемлением ветвей большеберцовых и малоберцовых нервов. Резкая болезненность отмечается при переносе второй половины массы тела на сустав.

- Тазобедренные и крестцово-подвздошные артриты встречаются гораздо реже, обычно это свидетельствует о длительном течении патологии. При воспалении возникает небольшая контрактура в суставе, боли распространяются на паховую и ягодичную зоны. Усиление болевых ощущений отмечается при повороте бедра во внутрь. При отсутствии соответствующего лечения может развиться некроз головки бедра и деформация суставной капсулы.
Поражение височно-нижнечелюстного сустава
Височно-нижнечелюстной сустав является комбинированным – его функциональность сопровождается синхронными движениями в обеих капсулах. Артрит всегда сопровождается только двусторонней болезненностью. Утренняя скованность доставляет особый дискомфорт больному – из-за затруднения открытия рта и боли во время жевания значительно затрудняется приём пищи. Это приводит к похудению, нервозам. При тяжёлом течении в воспалительный процесс могут вовлекаться соседние анатомические структуры:
- жевательная и височная мышцы;
- соседние клетчаточные пространства;
- околоушная слюнная железа;
- ветви тройничного и лицевого нервов.
Поражение соединений позвоночного столба
Соединения позвонков крайне редко вовлекаются в клиническую картину ревматоидного артрита. Обычно развиваются артриты соединения головы с первым шейным позвонков (атлантозатылочный сустав), соединений первого и второго шейных позвонков (срединный и латеральные атлантоосевые суставы). Клинически воспаления проявляются болью в верхних отделах шеи, характеризующиеся невозможностью безболезненно повернуть голову в сторону.
Внесуставные проявления ревматоидного артрита (осложнения)
Эти поражения возникают при длительном течении заболевания, преимущественно у серопозитивных пациентов. Клиницисты относят эти патологии к осложнениям ревматоидного артрита, т. к. они развиваются при системном воздействии на организм.
Поражение мышц
Миопатия при ревматоидном артрите начинается с поражения трёх групп мышц кисти:
- возвышения большого пальца;
- возвышения мизинца;
- промежуточных мышц.
Позднее миопатия поднимается и захватывает заднюю группу мышц предплечья. На нижней конечности заболевание атакует передние мышцы бедра и ягодичной области. Миопатия характеризуется болезненностью во время сокращения мускулатуры, что отягощает процессы движения.
Кожные изменения
При длительном течении ревматоидного артрита кожные покровы высыхают и истончаются, по всему телу на коже появляются многочисленные кровоизлияния. Ногтевые пластины становятся более ломкими, с поперечной исчерченностью. Под ногтями или возле них отмечаются небольшие зоны отмирания мягких тканей.
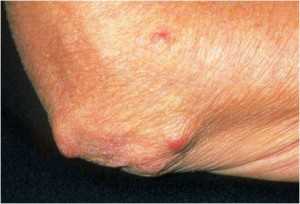
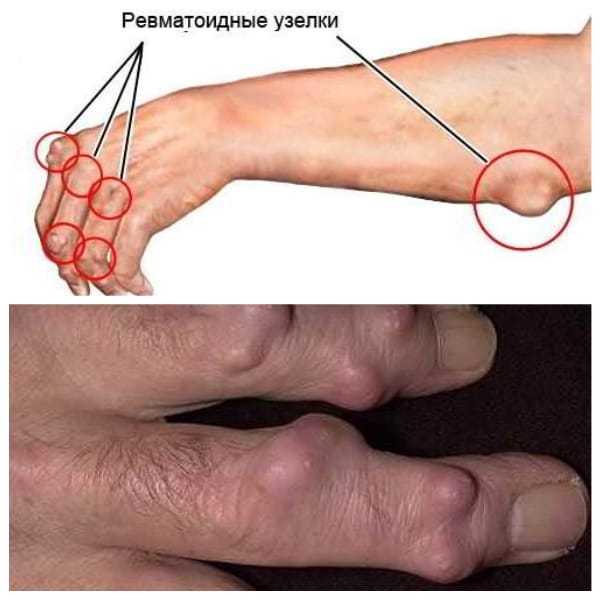
Ревматоидные узелки
Это небольшие плотные образования, располагающиеся под кожей. Обычно они подвижны и безболезненны, рыхло соединены с окружающими тканями. Расположены обычно на тыльной поверхности локтевого сустава, разгибательной стороне предплечья и затылке. Иногда встречаются в миокарде, сердечных клапанах, между оболочками головного или спинного мозга, в лёгочной ткани. Формируются обычно в периоды обострений, а во время ремиссии могут исчезать совсем или значительно уменьшаться. Встречается такое серьёзное осложнение, как ревматоидный нодулёз – наличие рассеянных по всему телу узелков с множественными отёками суставов, наличием кист и повешенным уровнем ревматоидного фактора в крови.
Поражение лимфатических узлов
Такое осложнение выявляется во время обострения и характеризуется увеличением ряда лимфатических узлов, обычно возле поражённых суставов:
- при артрите суставов верхней конечности отмечается увеличение локтевых, подмышечных и шейных узлов;
- височно-нижнечелюстной артрит сопровождается увеличением поднижнечелюстных и шейных лимфатических узлов;
- артриты соединений нижней конечности приводят к временной гипертрофии паховых лимфатических узлов.
Зачастую лимфаденопатия сопровождается и увеличением селезёнки.
Поражение желудка, кишечника и печени
- Поражение желудка характеризуется подавлением синтеза желудочного сока, образованием многочисленных эрозий и язв. Результатом таких осложнений являются тупые тянущие боли в эпигастрии, образование налёта на слизистой языка, снижение аппетита.
- Осложниться ревмтоидный артрит может воспалением тонкого и толстого кишечника – энтеритом и колитом. Поражение кишечника приводит к острым и хроническим болям, вздутиям живота, нарушениям стула, к тошноте и рвоте.
- Иногда печень увеличивается, её границы расширяются.
Лёгочные осложнения
Поражение лёгких при ревматоидном артрите обычно протекает параллельно с поражением их оболочки – плевры. Поражение плевры характеризуется воспалительными изменениями – плевритом.
Плеврит может быть сухой или экссудативный. В первом случае трение сухих воспалённых листков плевры во время дыхания доставляет больному сильный дискомфорт. Экссудативный плеврит характеризуется выпотом жидкой части крови в плевральную полость с последующим сдавлением лёгкого, что приводит к одышке, чувству тяжести на больной стороне. Поражение лёгких проявляется развитием пневмонита и фиброзирующего альвеолита. Характерной особенностью осложнений лёгких и плевры является слабая эффективность антибиотиков и быстрый эффект от использования противовоспалительных препаратов.
Сердечные осложнения
Поражение сердца при ревматоидном артрите проявляется в виде следующих заболеваний:
- Воспаление мышечной оболочки – миокардит.
- Поражение наружной оболочки в виде перикардита.
- Формирование приобретённых пороков развития сердца при поражении внутренней оболочки сердца – эндокардите.
- Поражение околосердечных сосудов – аорты (аортит) и коронарных артерий (коронарный артерит).
Воспалительные изменения сердца и сосудов проявляются жалобами на одышку и боли за грудиной. Более точный диагноз ставит кардиолог после прохождения соответствующего обследования.
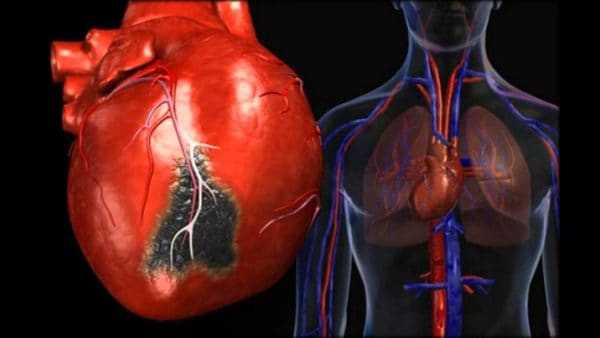
Почечные осложнения
Поражение почек при ревматоидном артрите осуществляется с вовлеч
diartroz.ru
Ревматоидный артрит какие суставы поражаются
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
В группу заболеваний костно – мышечного аппарата входит ревматоидный артрит, симптомы, лечение, диагностика которого известны каждому опытному врачу. Данная патология является системной. Это означает, что в процесс вовлекается сразу несколько органов. Поражаются преимущественно некрупные суставы, расположенные на периферии.
Поражение суставов ревматоидной природы
Хронический ревматоидный артрит — это заболевание, имеющее инфекционно – воспалительный генез и характеризующееся прогрессирующим течением. При нем постепенно разрушаются хрящи в области суставов. Это аутоиммунная патология. Она развивается, когда организм не в состоянии отличить собственные клетки от микробных.
Симптомы ревматоидного артрита имеются у 0,5 – 2% населения. Наиболее часто болеют жители развитых стран. Данная патология уменьшает продолжительность жизни в среднем на 7 – 10 лет. В МКБ – 10 ревматоидный артрит имеет коды M05 и M06. Болезнь относится к социально значимым, так как приводит к инвалидности. Возбудитель не обнаружен. Наиболее распространена аутоиммунная теория происхождения заболевания.
Симптомы поражения суставов
 Как начинается ревматоидный артрит, известно не каждому. При этом заболевании все симптомы делятся на суставные и внесуставные. К первой группе относятся:
Как начинается ревматоидный артрит, известно не каждому. При этом заболевании все симптомы делятся на суставные и внесуставные. К первой группе относятся:
- боль;
- миалгия;
- припухлость;
- скованность по утрам;
- деформация суставов;
- затруднение движений.
Ревматический процесс затрагивает преимущественно стопы и кисти. Вначале поражаются мелкие суставы. До появления симптомов воспаления возможно наличие слабости, потливости и общего недомогания. Признаки ревматоидного артрита у женщин и мужчин включают боль. Она имеет следующие особенности:
- симметричная;
- обусловлена воспалением суставов;
- ноющая;
- нередко усиливается в ночное время;
- исчезает после приема НПВС;
- постоянная;
- сочетается со скованностью и припухлостью.
Чаще всего первые жалобы появляются в зимнее время года. Пусковыми факторами являются аллергические реакции, механическая травма и операции. Наиболее часто заболевание протекает подостро. Вначале поражаются небольшие суставы (лучезапястные, пястно – фаланговые). Значительно реже патологический процесс затрагивает колени.
Признаки воспаления возникают сразу с двух сторон. При поражении стоп возможно появление болезненности. Развитие ревматоидного артрита характеризуется скованностью в суставах. Такие люди не в состоянии причесаться, приготовить еду и застегнуть одежду. Обусловлено это тем, что пальцы рук плохо разгибаются.
Если не лечить больного, то появляется выраженная деформация. Интенсивность утренней скованности зависит от активности воспалительного процесса. При первой степени этот симптом беспокоит на протяжении 30 – 60 минут. В более тяжелых случаях продолжительность скованности составляет 12 часов и более. При осмотре пораженных суставов выявляется припухлость. Цвет кожи не изменяется. Местная температура часто повышена.
Острое воспаление нередко протекает с выраженной миалгией. Такие люди предъявляют жалобы на боль в мышцах. На 2 стадии заболевания возникает деформация. Она видна невооруженным глазом. Возможны такие признаки, как «плавник моржа», «шея лебедя» и веретенообразные пальцы. Нередко воспаляются влагалища сухожилий.
Если не будет соответствующего лечения, то возможно поражение тазобедренных, голеностопных, локтевых и коленных суставов.
Внесуставные симптомы заболевания
Нужно знать не только причины ревматоидного артрита, но и внесуставные признаки. Это аутоиммунная патология может затрагивать любые участки тела, в которых имеется соединительная ткань. Специфическим проявлением болезни являются ревматоидные узелки. У таких больных под кожей появляются небольшие образования.
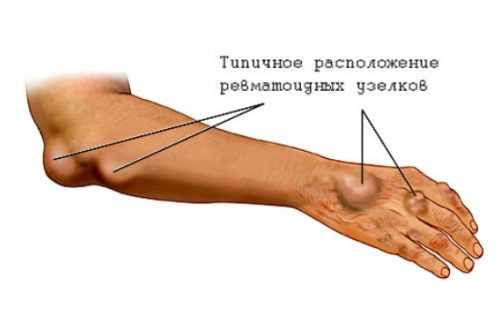
Они имеют диаметр 1 – 3 см и безболезненные при пальпации. Чаще всего узелки локализуются в области кистей и локтей. Каждый опытный врач знает не только причины возникновения ревматоидного артрита, но и какие органы могут поражаться при данной патологии. Возможны следующие внесуставные проявления:
- подкожные кровоизлияния;
- ломкость ногтей;
- сухость кожных покровов;
- метеоризм;
- снижение аппетита;
- боль и тяжесть в верхней части живота;
- атрофия мышц.
Лечащий врач обязан учитывать, что при ревматоидном артрите часто нарушается работа сердечно – сосудистой системы. Возможно развитие миокардита, эндокардита, перикардита. При ревматоидном артрите осложнения развиваются очень часто. Основная причина — несоблюдение врачебных назначений. При осложненном ревматоидном артрите прогноз часто неблагоприятный.
На фоне этой болезни могут развиться следующие патологии:
- тромбоцитопения;
- анемия;
- амилоидоз;
- лейкопения;
- гломерулонефрит.
Если диагноз ставится несвоевременно, то поражается нервная система.
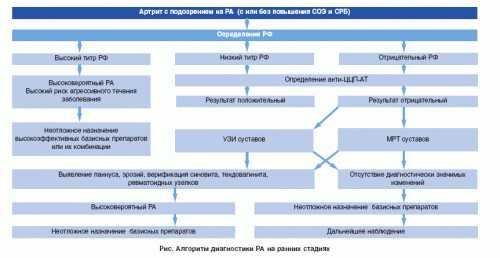
Как выявить заболевание
От ранней диагностики ревматоидного артрита во многом зависит прогноз лечения. Наличие боли и скованности в суставах — основание для похода к врачу. Для уточнения диагноза требуются следующие исследования:
- анализ крови на ревматоидный фактор;
- общие клинические исследования крови и мочи;
- рентгенография;
- изучение плотности костной ткани;
- физикальное исследование;
- тест на антицитруллиновые и антинуклеарные антитела;
- анализ внутрисуставной жидкости;
- артроскопия;
- томография суставов;
- ультрасонография;
- биопсия.
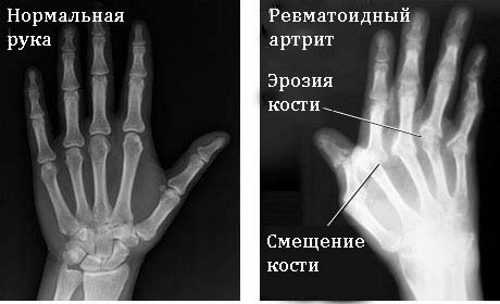
Наиболее простой способ оценить состояние суставов — провести рентгенографию. В ходе анализа снимка могут выявляться следующие изменения:
- истончение и деструкция суставных хрящей;
- наличие эрозий;
- уменьшение просвета суставной щели;
- признаки остеопороза;
- анкилоз.
Диагностика ревматоидного артрита на ранней стадии затруднена ввиду неспецифической клинической картины. Существуют определенные критерии, по которым врач выносит вердикт. Наиболее яркими признаками ревматоидного артрита являются:
- припухлость 3 и более суставов;
- скованность по утрам;
- наличие подкожных узелков;
- признаки деформации и наличие эрозий на рентгенограмме;
- симметричность поражения;
- вовлечение в процесс преимущественно мелких суставов.
Такой диагностический критерий, как выявление ревматоидного фактора, имеет большую ценность. Его отсутствие в крови не исключает наличие у человека болезни. Серонегативный ревматоидный артрит диагностируется довольно часто. Врач на основании результатов исследований, опроса и осмотра больного определяет класс заболевания.
Всего их 4. В основе подобного разделения лежат такие признаки, как способность к самообслуживанию, непрофессиональная деятельность, способность трудиться. Наиболее опасен 4 класс болезни. При нем наблюдается ограничение всех трех видов деятельности. При ревматоидном артрите дифференциальная диагностика проводится с другими воспалительными заболеваниями суставов. Нужно исключить псориаз, гонорею и остеоартроз.
Методы лечения больных
В отличие от других форм артрита лечение ревматоидного воспаления имеет некоторые особенности. В стадию обострения проводится симптоматическая терапия. После устранения жалоб требуется поддерживающее лечение. Рекомендации должен дать пациенту врач. Даже самые современные методы лечения ревматоидного артрита не позволяют полностью избавиться от этой патологии.
Применяются следующие группы медикаментов:
- НПВС в форме таблеток и мазей;
- кортикостероиды;
- базисные лекарства.
В лечении ревматоидного артрита в фазе обострения применяются противовоспалительные препараты. К ним относятся НПВС. Они подавляют синтез фермента, который отвечает за развитие воспалительной реакции. Наиболее часто используются медикаменты на основе диклофенака.
Можно ли вылечить ревматоидный артрит одними только НПВС? Данные медикаменты позволяют только устранить боль и уменьшить воспаление. Они не влияют на патогенез болезни. Лечение ревматоидного артрита с выраженным суставным синдромом часто проводится такими лекарствами, как Миг 400, Нурофен, Ибупрофен, Напроксен-Акри, Индометацин Софарма. Рекомендации по лечению включают прием глюкокортикоидов.
Это мощные противовоспалительные препараты. В данную группу входят Метилпреднизолон Софарма и Преднизолон Никомед. Новое в схеме лечения кортикостероидами — проведение пульстерапии. Ее особенность — в применении высокой дозы лекарства. Лечение ревматоидного артрита вне стадии обострения проводится базисными лекарствами. К ним относятся Сульфасалазин – ЕН, Метотрексат – Эбеве, Ремикейд, Циклоспорин Сандоз, Экорал, Эндоксан, Купренил.
Иногда в схему терапии входят антималярийные препараты. Рекомендации по лечению включают прием моноклональных антител. К таким лекарствам относится Хумира. Чтобы предупредить осложнения ревматоидного артрита, нужно соблюдать схему лечения, назначенную врачом. Часто системную терапию сочетают с местной. Используются мази и гели на основе НПВС, анестетиков и антикоагулянтов.
Другие лечебные мероприятия
Нужно знать не только то, почему развивается ревматоидный артрит, что это такое, но и вспомогательные методы терапии. К ним относятся:
- физиопроцедуры;
- дренаж лимфатического протока;
- лимфоцитофорез;
- плазмаферез;
- облучение;
- внутрисуставные инъекции;
- воздействие лазером;
- криотерапия;
- диета.
После постановки диагноза может начинаться физиотерапия. Она показана в стадии ремиссии. Наиболее часто проводятся диатермия, воздействие инфракрасными лучами, парафиновые аппликации, фонофорез и ультразвуковая терапия. В связи с тем, что при ревматоидном артрите причины кроются в нарушении работы иммунной системы и воспалении, часто назначают Вобэнзим. Это полиферментное лекарство. Оно оказывает иммуномодулирующее действие и позволяет уменьшить воспаление.
Чтобы снизить риск осложнений и приостановить заболевание, требуется радикально изменить образ жизни. Всем больным ревматоидным артритом рекомендуется:
- нормализовать вес;
- отказаться от спиртного и курения;
- избегать статической нагрузки;
- больше двигаться;
- проводить гимнастику;
- придерживаться правильного питания.
Некоторые продукты могут привести к обострению болезни и ухудшению состояния человека. Необходимо ограничить потребление молока и кисломолочных продуктов, злаков, цитрусовых, жирного мяса (свинины). Рекомендуется обогатить рацион рыбой, морепродуктами, овощами, фруктами, яйцами, гречневой и перловой кашами. Пищу можно отваривать, тушить и запекать.
Нежелательно есть перед сном. Питание должно быть 5 – 6 раз в день. Всем больным нужно максимально снизить потребление соли и сахарного песка. Если при ревматоидном артрите фото (рентгеновский снимок) выявляет грубую деформацию сустава, то может потребоваться хирургическое лечение. Операция часто проводится при развитии «плавника моржа», «шеи лебедя» и сильном сгибании пальцев руки.
Прогноз при ревматоидном артрите высокой степени активности относительно неблагоприятный. Данная патология укорачивает жизнь и становится причиной инвалидности.
Нередко развиваются опасные осложнения в виде остеопороза и почечной недостаточности. Таким образом, артрит ревматоидной природы является распространенным заболеванием. При наличии скованности и боли в суставах рекомендуется посетить врача и обследоваться.
Как диагностировать и вылечить ревматоидный артрит у детей
 Ревматоидный артрит – это заболевание неизвестного происхождения, характеризующееся поражением суставов. Самый распространённый вид детского ревматоидного артрита — ювенильный (ЮРА). Обычно заболевание обнаруживают у дошкольников, в половине случаев — это дети до 5 лет. Случаев заболевания ревматоидным артритом девочек в два-три раза больше, чем мальчиков.
Ревматоидный артрит – это заболевание неизвестного происхождения, характеризующееся поражением суставов. Самый распространённый вид детского ревматоидного артрита — ювенильный (ЮРА). Обычно заболевание обнаруживают у дошкольников, в половине случаев — это дети до 5 лет. Случаев заболевания ревматоидным артритом девочек в два-три раза больше, чем мальчиков.
Невылеченный ревматоидный артрит нарушает нормальное развитие ребенка, может привести к инвалидизации, стать причиной сложностей социальной адаптации.
Как и почему болезнь возникает у детей?
Причины появления детского ревматоидного артрита не до конца изучены. Суть такова: организм некоторых детей внезапно, по каким-то причинам, перестаёт узнавать свои же клетки и начинает активно разрушать собственные органы и ткани. Возникает аутоиммунный процесс, который характеризуется высокой выработкой лимфоцитов и аутоантител.
Причины развития детских ревматоидных артритов:
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- травмы суставов, являющиеся спусковым крючком для начала заболевания;
- инфекционные заболевания — часто ревматоидный артрит начинается после гриппа, скарлатины или ангины;
- нарушения в иммунной системе — организм начинает активно бороться со своими же клетками в суставах;
- высокая чувствительность к различным факторам окружающей среды;
- семейно-наследственная предрасположенность;
- психологический стресс;
- половая принадлежность — у мальчиков возникает реже.
Патогенез заболевания
Ревматоидный артрит развивается под влиянием нескольких факторов. Сначала поражается синовиальная оболочка суставов. Затем под влиянием первичного антигена (вирусы или бактерии), происходит изменение иммунных клеток. Организм начинает уничтожать их, воспринимая такие клетки как чужие. Клетки плазмы 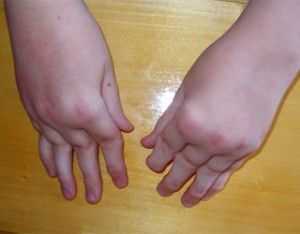 начинают вырабатывать антигены, начинается воспалительная реакция.
начинают вырабатывать антигены, начинается воспалительная реакция.
В синовиальную оболочку суставов выбрасывается огромное количество лейкоцитов, вызывая возникновение новых антигенов.
Попадая в кровь из суставной оболочки, антигены распространяются по всему организму. Это приводит к поражению органов и систем. Из-за воспалительных реакций начинают разрушаться суставы, нарушаются строение и функции хрящевой и костной тканей.
При ревматоидном артрите у детей поражаются:
- сердце;
- почки;
- печень;
- легкие;
- мелкие сосуды.
Возможно возникновение таких осложнений, как:
- плеврит;
- перикардит;
- миокардит;
- амилоидоз;
- гломерулонефрит;
- дистрофия;
- некроз печени.
Классификация существующих форм артрита у детей
- Детский вирусный артрит (реактивный). Вирусный артрит — воспаление суставов, развивающееся через пару недель после инфекционного заболевания из-за нарушений иммунной системы и попадания в сустав вирусов (инфекции кишечные, мочевыводящих путей, носоглоточные).
- Детский инфекционный артрит (септический). Детский инфекционный артрит — тяжёлое заболевание, характеризующееся воспалением сразу нескольких суставов. Оно возникает из-за попадания в суставы различных инфекций и может развиваться у детей любого возраста. Причины развития инфекционного артрита — кожные инфекционные заболевания, кишечные инфекции, инфекции, полученные в процессе родов и др.
- Ювенильный артрит у детей (ЮРА). ЮРА — хроническое воспаление суставов, причины которого не известны. Первый приступ заболевания может быть уже у ребёнка до четырёх лет, однако первые симптомы обычно проявляются до 16 лет.
- Псориатический артрит. Псориатический артрит может развиться у детей, которые больны псориазом. Иногда этот вид артрита развивается до появления типичных проявлений псориаза. При детском псориатическом артрите обычно воспаляются пальцевые суставы.
Характерные симптомы при развитии заболевания
В начале заболевания ребёнок не замечает болей в суставах. Первый симптом, которым отмечается ревматоидный артрит у детей, становится высокая температура. Повышение температуры наблюдается до нескольких раз на день, причём она не снижается после приёма жаропонижающих таблеток.
Вскоре у ребёнка становятся заметны другие признаки развития ревматоидного артрита:
- Припухлость и боль в суставах.
- Увеличение лимфатических узлов.
- Ограничение подвижности суставов, утренняя скованность в суставах.
- Боль в мышцах.
- Угревая сыпь на коже.
- Нарушение походки.
- Судороги мышц.
- Воспаление перикарда или плевры.
- Внешнее изменение суставов — на поздней стадии болезни.
Внесуставные симптомы:
- Апатия.
- Снижение физической активности.
- Отсутствие аппетита.
- Поражения внутренних органов.
Для детского ювенильного ревматоидного артрита также типична триада симптомов:
- Иридоциклит.
- Катаракта.
- Дистрофия роговицы.
Обычно ревматоидный артрит (детский) развивается медленно, постепенно прогрессируя. Возможны периоды обострений болезни.
Стадии развития ревматоидного артрита у детей
- Экссудативная фаза. Сначала появляется болезненность и припухлость одного крупного сустава, чаще всего коленного, а через пару месяцев заболевание переходит и на симметричный сустав. Симметричность поражения суставов — важный диагностический критерий. У ребёнка обычно страдают коленные, локтевые и голеностопные суставы.
- Пролиферативная фаза. На этой фазе поражаются околосуставные ткани, воспаление суставных оболочек и сухожилий. Суставы деформируются, проявляются признаки общей дистрофии, атрофия мышц и анемия.
Клинические формы болезни
Различают две клинические формы заболевания: суставную форму (60- 75 % случаев) и висцерально-суставную, которая встречается намного реже.
Суставная форма
 Болезнь развивается постепенно, сопровождаясь нечастыми вспышками обострения без выраженного повышения температуры, без поражения внутренних органов. Аллергическая сыпь бывает редко.
Болезнь развивается постепенно, сопровождаясь нечастыми вспышками обострения без выраженного повышения температуры, без поражения внутренних органов. Аллергическая сыпь бывает редко.
Суставная форма заболевания чаще всего затрагивает несколько суставов, реже возникает полиартрит и поражение одного сустава.
Основной клинический симптом — боль. При тяжелых формах заболевания боль сильно выражена, возникает при прикосновении и малейших движениях.
В 20 % случаев суставной формы развивается ревматоидный увеит — поражение сосудистой оболочки глаза. К нему добавляются помутнение хрусталика и дистрофия роговицы.
Суставно-висцеральная форма
Это самая тяжёлая форма детского ревматоидного артрита. Для неё характерно:
- Острое начало.
- Бурное развитие.
- Высокая лихорадка.
- Выраженный суставный синдром.
- Выраженная реакция лимфоидных органов и печени.
- Висцериты (плеврит, миокардит, перикардит).
Поражение суставов симметричное и множественное. Могут быть поражены все суставы.
Методики диагностики болезни, которые применяются современной медициной
Существует несколько способов диагностики:
По клиническим признакам
- Отёк и припухлость суставов на протяжении 6 недель.
- Воспалительный процесс в суставах на протяжении трёх месяцев.
- Возникновение контрактуры суставов.
- Симметричное поражение суставов.
- Мышечная атрофия.
- Воспаление суставной капсулы и сухожилий.
- Утренняя скованность (нехарактерна для детей раннего возраста).
- Возникновение ревматоидных узелков вблизи суставов.
- Поражение глаз.
Лабораторные исследования
К ним относят рентген и анализ жидкостей.
На рентгене можно заметить:
- Характерные эрозии, так называемые «узуры».
- Кости больных суставов срастаются, образуя анкилозы.
- Остеопороз.
Анализ жидкостей:
- Общий клинический анализ крови.
- Исследование синовиальной жидкости.
- Биохимические анализы крови, в т. ч. — на ревматоидный фактор.
- СОЭ.
- АЦЦП.
Комплекс мероприятий по излечению заболевания
Лечение ревматоидного артрита у детей должно быть комплексным и направленным на снятие всех воспалительных процессов и аллергических реакций организма.
Лекарственные препараты
- Ибупрофен, аспирин, индометацин, вольтарен и бутадион. Дынные препараты подавляют воспалительные реакции.
- Делагил и плаквенил — эти препараты подавляют выделение антител и иммунных комплексов.
- Золото-водный раствор и специальные масляные суспензии — очень эффективные препараты, но применение их для лечения детей ограничено из-за их токсичности.
- Купренил – уменьшает изменения костных тканей.
- Кортикостероиды — эти препараты оказывают иммуносупрессивный и противовоспалительный эффект.
- Местное лечение – в полость сустава вводят противовоспалительные препараты и иммуносупрессоры.
Физиотерапевтические способы лечения
- Лазеротерапия;
- Лечение ультразвуком;
- Индуктотермия;
- Лечение импульсными токами;
- Ультрафиолетовое облучение;
- Электрофорез с лечебными препаратами;
- Грязелечение;
- Парафинотерапия и другие физиотерапевтические методы.
Физиотерапевтические методы оказывают эффективное лечебное воздействие в начале болезни, а помимо этого — в период реабилитации.
Мероприятия по восстановлению функций суставов
- ЛФК;
- Массаж;
- Специальная диета;
- Санаторно-курортное лечение;
- Методы народной медицины.
Такие методы применяются в периодах ремиссии и после лечения в стационаре.
Если же суставы очень сильно деформированы, то может потребоваться хирургическое вмешательство. При этом поражённый сустав полностью заменяется протезом.
Возможна ли действенная профилактика?
Какая-либо специальная профилактика отсутствует из-за недостатка знаний о механизмах и причинах возникновения детского ревматоидного артрита.
Видео: Для тех, чьи суставы сковал ревматоидный артрит
Лечение воспаления суставов пальцев рук
Любой процесс воспаления, который влияет на структуры сустава, называется общим термином – артрит. Появиться данная патология может по самым различным причинам. Соответственно и способы лечения будет определять этиология этого заболевания.
Для инфекционных болезней обязательным считается использование антибиотиков, подагра нуждается в использовании препаратов, которые снижают в крови уровень мочевой кислоты.
- Что такое артрит?
- Классификация артритов на пальцах рук
- Диагностика артрита на пальцах рук
- Как лечить воспаление пальцев рук?
- Первая помощь при артрите
- Как лечить артрит народными способами?
Терапия при артрите суставов пальцев рук при ревматоидном симптоме будет результативной лишь при использовании иммуноподавляющих препаратов. Именно по данной причине перед назначением терапии, ревматолог должен выявить патогенез происхождения болезни. Полностью излечить артрит на пальцах рук, можно лишь справившись с причиной появления процессов воспаления.
Что такое артрит?
Артрит на пальцах рук – это воспалительная патология околосуставной или суставной ткани. Под действием воспаления ткань сустава хряща постепенно разрушается, становится податливой и истончается. При этом причина артрита бывает совершенно разной, от нарушений иммунитета, до обычной простуды.
Диагностирование заболевания подразумевает не только выявление патологии и уровня разрушения ткани сустава, но и определение четкой клинической картины. Ревматологу нужно изначально узнать, что именно является причиной процесса воспаления.
- Инфекция – воспаление проявляется на фоне перенесенной инфекционной болезни. Вылечить инфекционный артрит суставов пальцев рук с помощью традиционных медицинских средств практически невозможно. При этом в процессе развития инфекции могут появиться и другие осложнения: сепсис, гангрена и т. д. Из всех медикаментозных препаратов антибиотики назначаются в первую очередь. Стандартный курс лечения может продолжаться 2–4 недели и будет зависеть от типа инфекции и тяжести конкретного случая. Другого способа лечения воспаления, кроме антибиотиков, нет.
- Травмы – посттравматический артрит довольно распространенное заболевание. Может появиться после переломов, растяжения связок, вывихов, ушибов. Часто начало воспаления начинается из-за чрезмерной или неправильной нагрузки на сустав, переохлаждения. После перелома пальца заболевание появляется повреждением костной или мышечной ткани.
 Сбои в работе обменной и иммунной системы. В данную категорию относятся подагра, аллергические и ревматоидные артриты. Последние сложней всего поддаются способам консервативного лечения. Ревматоидный артрит пальцев рук происходит из-за нарушений в иммунной системе, когда клетки атакуют и отторгают ткань в хряще сустава, воспринимая ее как инородное тело. Ревматоидный артрит на пальцах вылечить практически невозможно, человеку прописывается пожизненное медикаментозное лечение, замедляющее процесс развития патологии. Во время подагры происходят нарушения в процессах обмена, в результате этого в крови концентрируется много мочевой кислоты.
Сбои в работе обменной и иммунной системы. В данную категорию относятся подагра, аллергические и ревматоидные артриты. Последние сложней всего поддаются способам консервативного лечения. Ревматоидный артрит пальцев рук происходит из-за нарушений в иммунной системе, когда клетки атакуют и отторгают ткань в хряще сустава, воспринимая ее как инородное тело. Ревматоидный артрит на пальцах вылечить практически невозможно, человеку прописывается пожизненное медикаментозное лечение, замедляющее процесс развития патологии. Во время подагры происходят нарушения в процессах обмена, в результате этого в крови концентрируется много мочевой кислоты.
Правильное лечение болезни на первом этапе, как правило, дает возможность добиться полной ремиссии. Положительный прогноз будет зависеть от грамотного определения факторов, которые спровоцировали воспаление.
Классификация артритов на пальцах рук
Ревматоидный артрит является аутоиммунной неизлечимой болезнью. Основной отличительной особенностью заболевания является ее симметричность. Когда поражаются суставы на правой руке, то непременно похожие симптомы проходят и на левой.
Для этой болезни характерно быстрое развитие. Деформация пальцев во время ревматоидного вида артрита без использования медицинских препаратов наступает довольно быстро. Поэтому традиционно применяется консервативное лечение болезни, которое предназначено уменьшить болевой синдром и остановить быстрый темп развития.
Сложней всего поддаются лечению такие разновидности ревматоидного артрита:
 Ювенальный артрит – происходит у детей до 17 лет. Полностью не выявлены причины появления патологических процессов, которые провоцируют воспаление. Деформация пальцев рук во время ювенального артрита, как правило, наступает после рецидива заболевания либо в результате хронической формы болезни.
Ювенальный артрит – происходит у детей до 17 лет. Полностью не выявлены причины появления патологических процессов, которые провоцируют воспаление. Деформация пальцев рук во время ювенального артрита, как правило, наступает после рецидива заболевания либо в результате хронической формы болезни.- Серонегативный артрит фаланг пальцев на руках. Трудность представляет диагностирование этиологии болезни. Клинические исследования не определяют серонегативный фактор, что зачастую приводит к позднему лечению или ошибкам в диагнозе.
Лечение артрита пальцев на руках народными способами при ревматоидном артрите является неэффективным. Чтобы остановить прогресс болезни и разрушение тканей необходимо использовать специальные противоревматические средства. Но при помощи травяных настоек и иных вариантов народных средств можно эффективно бороться с этим заболеванием.
Диагностика артрита на пальцах рук
Все клинические симптомы артритов с учетом их этиологии написаны в международной классификации заболеваний. В зависимости от факторов и проявлений болезни по МКБ присуждается код 10. Международная классификация дает возможность ревматологу назначить наиболее эффективное лечение.
После обращения больного, врач собирает анамнез и проводит общий осмотр. Во время диагностики основное внимание обращается на такие характерные признаки:
- Плохо разгибаются пальцы. Когда при этом можно нащупать уплотнения, происходит отечность – ставится диагноз артрит.
- Онемение пальцев может определять смежную проблему, которая не имеет прямого отношения к непосредственно артриту. Протрузия или грыжа позвоночника может иметь похожие симптомы.
- Сильная боль. На первых этапах происходит в состоянии покоя, начинается с утра и продолжается пару часов. Причем не сгибаются пальцы рук. Движения немного уменьшают боль и ослабляют отечность.
- Число пораженных суставов. Во время дифференциального диагноза, это тоже имеет немаловажное значение. Артрит одного сустава происходит, когда реагентом является инфекция. Перелом пальца и иные травмы тоже могут провоцировать появление моноартрита, тем более у человека после гипса, который нужно было носить довольно продолжительное время.
- Деформация пальцев. Когда на начальных этапах болят суставы или опухают пальцы лишь по утрам и проходят на протяжении дня, то на 2–3 этапе данные симптомы являются непременными спутниками больного. Это можно объяснить тем, что артрит разрушает ткань хряща. И если своевременно не произвести лечение скрюченных пальцев, то не получится избежать значительной деформации.
- Рентген сможет показать на ранних этапах деформирующие изменения, если они еще зрительно незаметны.
- Покраснение покровов кожи. Болезни суставов пальцев довольно просто узнать по цвету покровов кожи сверху сустава. При этом для любого типа артрита характерны свои различия. Так, цвет кожного покрова при подагре получает сливовый цвет. Инфекционный артрит похож на ярко-красный нарыв, с вероятным появлением гнойников.
Для точного выполнения дифференциальной диагностики больной направляется на сдачу клинических исследований. По их результатам можно определить провоцирующий фактор воспаления. Во время ушибов, анализы могут и не определить каких-то характерных изменений помимо наличия воспаления. Подагра четко определяется по наличию в крови большого количества мочевой кислоты.
Самостоятельно установить диагноз и определить лечение невозможно. Например, осложнения вывиха пальца можно с легкостью классифицировать как подагру. Дифференциальная диагностика дает возможность четко установить вид артрита, что в конечном результате повышает эффективность назначенного лечения.
Как лечить воспаление пальцев рук?
После определения вида артрита больному назначается медикаментозное лечение. Оно преследует ряд задач:
- Восстановить подвижность – для этого применяется зарядка для пальцев, которая вместе с использованием медикаментозной блокады и препаратов НПВС, очень эффективна при артритах. Упражнения используются во время ремиссии лишь тогда, когда удалось снять воспаление.
- Обезболить сустав – наиболее эффективные на данном этапе кортикостероидные средства, но их прописывают только в запущенных ситуациях. Убрать боль смогут негормональные препараты, которые относятся к категории НПВС. Больному прописываются таблетки – анальгетики местного воздействия. Они могут убрать воспаление и во время комплексного лечения, отлично могут вылечить и осложнения артрита (неподвижность, отечность).
- Хорошего эффекта, тем более при диабете, можно достигнуть с помощью гомеопатии. С условием правильного назначения лечения восстанавливается нормальный обмен веществ.
- Убрать причины воспаления. Во время аутоиммунных болезней лечение подразумевает применение препаратов, которые угнетают иммунитет, во время подагры нужны лекарственные препараты, которые способствуют выводу мочевой кислоты, а также нормализации обменных процессов.
- Больным рекомендовано периодически проводить в санаториях профилактическое лечение, это снизит шанс повторного проявления болезни.
- Снять последствия воспаления можно и с помощью устойчивой ремиссии. Для этой задачи прописывается физиотерапия, которая включает: акупунктуру, массаж пальцев, прогревание и магнитотерапию. Косметическая операция на пальце после суставного артрита позволяет исправить внешние дефекты.
- Хирургическое лечение суставов на пальцах может быть необходимо во время гнойного артрита, когда после лечения с помощью антибиотиков инфекция все равно распространяется.
- Хронический артрит развивается в периодических обострениях болезни. Главной целью назначения медикаментозного лечения при этом диагнозе является снижение количества рецидивов.
Первая помощь при артрите
Эффективное лечение артрита возможно лишь в специализированном медицинском заведении. Однако в домашних условиях можно провести первую помощь и уменьшить болевые симптомы.
Для данных целей используется мазь, где в составе находится один из таких компонентов:
- НПВС.
- Вытяжка красного перца.
- Змеиный или пчелиный яд.
Если протекает аллергический артрит, то мази нужно использовать осторожно, перед этим сдав аллергопробу на вещества, находящиеся в составе препарата. Лечение аллергического артрита пальцев рук осложнено еще и тем, что большинство антибиотиков, которые требуются при данном диагнозе, тоже могут вызывать приступ аллергии.
Как лечить артрит народными способами?
Народные способы тоже предоставляют множество эффективных рецептов в борьбе с таким заболеванием, когда начинают воспаляться суставы пальцев рук:
- Травяные составы – вылечить причины появления артрита можно при помощи золотого уса, его принимают в виде спиртовой настойки или чая. Концевые фаланги пальцев во время продолжительного приема приходят в норму даже без использования медикаментозного лечения.
- Корни растений – применяется подсолнечник и сельдерей. Используют корни в виде настоек и отваров. Сельдерей благоприятно воздействует и, если выжать сок из этого растения. Нужно пить по 2–4 ч. л. сока из корня перед любым употреблением пищи. Полезен и корень подсолнуха, его перед этим измельчают и заливают кипятком, дают время настояться. Употребляют эту настойку по 3–5 ч. л. трижды в день.
- Лечение глиной и солевым раствором. Данные способы дают возможность создать прогрев тканей, которые окружают сустав. При этом также производится минерализация ткани хряща. Солевые ванны намного эффективней, когда в воду добавляются эфирные масла.
Все народные способы можно использовать лишь как временную или профилактическую меру. Чтобы не допустить негативных последствий еще на ранних стадиях появления артритов в суставах пальцев рук, необходимо обращаться за специализированной помощью в соответствующее медицинское учреждение.
osteo.lechenie-sustavy.ru
Поражение суставов при ревматоидном артрите
- Каковы же причины возникновения данного заболевания?
- Какова клиника ревматоидного артрита?
- Какие суставы поражаются при ревматоидном артрите?
- Методы диагностики заболевания
- Лечение ревматоидного артрита
строение-сустава
На сегодняшний день, ревматоидный артрит рассматривается, как аутоиммунное заболевание, приводящее к преимущественному поражению мелких суставов кистей рук. С течением времени, эта патология приводит к деформации костной ткани и нарушению функции кисти.
По статистическим данным патология встречается у 0.8 % населения, при этом гораздо чаще она диагностируется у женщин. Также отмечается увеличение количества заболевших в возрастной категории после 50 лет.
Каковы же причины возникновения данного заболевания?
самые высокие шансы заболеть
Точные причины ревматоидного артрита до сих пор, так и не установлены. Предполагается роль в развитии патологии некоторых инфекций: микоплазмы, вируса Эпштейна-Барра, цитомегаловируса, вируса краснухи. Инфекция вызывает хроническое повреждение в синовиальной оболочке сустава. Впоследствии, это приводит к формированию новых антигенов на его внутренней поверхности, развивается, так называемое, аутоиммунное воспаление.
Следующим этапом в развитии заболевания является непосредственное поражение самих суставов с характерными признаками
Какова клиника ревматоидного артрита?
Начало болезни, как правило, не имеет специфических признаков. У пациента в течение нескольких месяцев может отмечаться общая слабость, повышенная утомляемость, субфебрильная температура, болезненность в мелких и крупных суставах. Очень редко, в 10% случаев, наблюдается быстрое начало заболевания с высокой температурой, увеличением лимфатических узлов.
Следующим этапом в развитии заболевания является непосредственное поражение самих суставов с характерными признаками:
1. Боль, которая усиливается при движении
2. Припухлость и болезненность тканей вокруг сустава
3. Скованность в суставах, особенно по утрам, как минимум в течение часа
4. Местное повышение температуры, особенно это касается крупных суставов
Какие суставы поражаются при ревматоидном артрите?
В основном, отмечается локализация на кистях рук. Причем поражение всегда носит избирательный характер, намного чаще вовлекаются проксимальные межфаланговые и пястно-фаланговые суставы. А вот воспалительный процесс в дистальных межфаланговых суставах наблюдается гораздо реже.
Кроме этого, параллельно могут поражаться другие суставы верхних конечностей: лучезапястные, локтевые. На нижних конечностях это чаще всего коленные, голеностопные, плюсневые суставы.
Записаться на прием к стоматологу:
Следующим этапом развития ревматоидного артрита является появление деформаций пораженных участков конечностей. На кистях рук происходит отклонение их в лучевую сторону, а пальцев в локтевую, так называемая Z-образная деформация. Характерно ограничение подвижности большого пальца кисти, из-за чего пациент не может захватить мелкие предметы.
У многих пациентов также наблюдаются внесуставные проявления заболевания. К ним относятся: поражение сердца, легких, плевры, развитие мышечных атрофий, ревматоидные узелки. Ревматоидные узелки представляют собой небольшие безболезненные уплотнения, располагающиеся вокруг пораженного сустава и не причиняющие беспокойства основным больному.
Методы диагностики заболевания
 рентгенологическая диагностика болезни не всегда проста
рентгенологическая диагностика болезни не всегда проста
На сегодняшний день методом диагностики является первичный осмотр пациента и выявление характерных клинических признаков заболевания. Из дополнительных исследований нашли применение следующие:
1. Рентгенография суставов
2. МРТ кистей рук
3. Выявление при биохимическом исследовании повышенных титров ревматоидного фактора
4. Антитела к циклическому цитруллинорованному пептиду, он является наиболее специфическим показателем ревматоидного артрита.
Лечение ревматоидного артрита
Первая группа препаратов, используемых для лечения ревматоидного артрита – это нестероидные противовоспалительные средства (НПВС). Они быстро устраняют воспаление в суставах, снимают боль, но, к сожалению, не останавливают прогрессировавшие болезни.
Вторая группа — это глюкокортикоидные гормоны. Их применяют в небольших дозах, дробно. Положительный момент при их применении — они замедляют прогрессирование заболевания, в частности образование костных деструкций. Существуют также методики по их внутрисуставному введению.
Также используются препараты, влияющие на иммунные этапы воспаления в суставах. К ним относят иммунодепрессанты, цитостатики, препараты золота, сульфасалазин и другие. Принимать их нужно длительно, многие из них имеют ряд серьезных побочных эффектов.
Лечение ревматоидного артрита направлено на минимизацию симптомов: снижение воспаления и боли, восстановление функции суставов, предотвращение разрушений и деформации. Выбирая, как лечить заболевания, ревматолог ориентируется на степень активности процесса, расположение пораженных очагов, общее состояние здоровья и возраст пациента. Лечение ревматического недуга должно препятствовать осложнениям со стороны сердца, глаз, кровеносных сосудов, кожи, поэтому важно вовремя обратиться к врачу.
Из предлагаемых в последнее время способов лечения, применяются методики экстракорпоральной гемокоррекци. Это технологии криомодификации аутоплазмы и инкубации клеточной массы с иммуномодуляторами. Суть их заключается в заборе крови у пациента и извлечении из нее аутоиммунных комплексов. Затем обработанная плазма крови возвращается пациенту.
В каждом конкретном случае заболевания ревматиодным артритом проводится целый комплекс лечебных мероприятий. Он зависит от тяжести заболевания, этапа развития, наличия сопутствующих поражений внутренних органов. Только специалист врач-ревматолог сможет правильно назначить схему лечения, позволяющую уменьшить проявления заболевания и его прогрессирование.
sustaf.ru
Поражение суставов ревматоидным артритом: течение, диагностика, лечение
Ревматоидный артрит — системное заболевание, поражающее преимущественно суставы. Синдромы, характерные для ревматоидного артрита, проявляются в любом возрасте.
Нередко сильная боль, хруст в суставах вызывают у людей стойкое снижение качества жизни, заставляют искать эффективные методы лечения. Если неэффективны медикаментозные препараты, как метипред, пациенты нередко пытаются лечить боль, хруст средствами народной медицины — луковая шелуха, барсучий жир. Кто-то едет на море, принимает воздушные ванны. Актуально лечение лазером.
Нередко люди обращаются на приём к врачу за ответами на вопросы – почему появилась боль, хруст в суставах, чем опасен артрит, какие препараты принимать, какие побочные явления можно ожидать, переходя на приём метипреда, как долго продолжать лечение ревматоидного артрита. Многих волнует вопрос, можно ли вылечить боль, хруст поездкой на Мёртвое море.
Механизмы развития поражения суставов
Суставной синдром обусловлен нарушением иммунной системы организма. Поражение суставов ревматоидным артритом проявляется в виде нарастающего деструктивно-эрозивного процесса, захватывающего группу суставов.

Развитие артрита
Образуются специфические иммуноглобулины к собственным тканям организма. Получаются антитела — ревматоидный фактор. Антитела к собственным тканям вступают в соединение с белками, образуют иммунные конгломераты. Проникая в синовиальную полость, конгломераты захватываются лейкоцитами, распадаются в процессе фагоцитоза. Это приводит к повышенному образованию в полости сустава медиаторов воспаления. Эти биологически активные вещества обладают анафилактическими, цитотоксическими свойствами. В синовиальной оболочке скапливаются лимфоциты, повреждающие хрящевую ткань, приводящие к образованию ревматоидных узелков. Пациента беспокоит хруст в конечностях, болевой синдром. Отдельной единицей выступает юношеский артрит.
Опасно последствие ревматоидного артрита – амилоидоз. Это осложнение развивается после многих лет затяжного течения заболевания. Зафиксированы исключения, когда амилоидоз поражает юношеский организм в первые годы развития ревматоидного артрита.
Классический вариант течения
Клиника поражения суставов нарастает медленно. Первыми симптомами выступают боли, интенсивность которых со временем нарастает. Присоединяется припухлость, появляется хруст, скованность в утренние часы, затрудняющие передвижение. Поражаются небольшие группы суставов. Боль умеренная, появляется при ходьбе. На этой стадии хорошим эффектом обладают народные рецепты. Измельчённая луковая шелуха, настоянная на спирте, заваренная водой. К настою добавляют касторовое масло, применяют местно на поражённые суставы.
Эффективным средством, облегчающим суставной синдром, служит барсучий жир. Эффективной мерой в этот период может быть поездка на курорт на тёплое море.
При дальнейшем развитии хронического артрита появляется скованность, хруст, ограничение подвижности в больших суставах. В патологический дегенеративный, воспалительный процесс втягиваются новые, более крупные суставы. При ощупывании появляется болезненность. Цвет кожных покровов больной области не изменяется, местная температура повышается.
Болезненность суставов
В начальных стадиях проявляется характерная симметричность поражения суставов. У 10 процентов больных, страдающих ревматоидным артритом, диагностируется неэрозивный моноартрит.
Редким вариантом течения врачи относят рецидивирующий артрит. Заболевание дебютирует остро, подостро, начинается с поражения одного крупного сустава, реже болезнь поражает группы суставов. Через короткий промежуток времени клиника редуцируется, даже если не принимать медикаментозного лечения. Ревматоидные атаки повторяются на протяжении ряда лет, пока не приведут к развитию классической клинической картины, пациенты вынуждены обратиться на приём к ревматологу.
Серьёзными последствиями ревматоидного артрита служат поражения сосудов, амилоидоз почек.
В тяжёлых случаях народные средства, лечение на море должного эффекта не дадут.
Суставной синдром
В болезненный процесс вовлекаются разные суставы, мягкие ткани, которые к ним прилежат. Поражение суставов ревматоидным артритом может быть ведущим проявлением в клинической картине.
Типичный синдром поражения суставов при ревматоидном артрите – деформация, хруст кистей, фаланг пальцев. Кости принимают форму веретена, кисть существенно деформируется. Ранние тесты на наличие поражения суставов, согласно шкале das, отмечают снижение мышечной массы на тыльной стороне кисти, сопровождающееся падением их функциональных способностей. Поражение суставных головок приводит к стойкой деформации кости, нарушается подвижность, развиваются контрактуры. Прибегают к хирургическому лечению, коррекции лазером.
Как оценить тяжесть состояния
Врачами разработаны тесты, названные индексом DAS, позволяющие объединять отдельные симптомы в единый индекс, помогающий оценивать степень ревматоидного артрита.
Индекс DAS
Составляющими индекса DAS являются показатели:
- Суставной индекс СИР.
- Количество опухающих суставов.
- Анализ крови, тест на скорость оседания эритроцитов.
- Тесты на общее клиническое состояние организма.
Разновидностью шкалы das является индекс, названный DAS 28
- СИР оценивает состояние суставов, их болезненность во время пальпации по шкале из трёх баллов. Оценивается группа не менее, чем из 53 суставов. Наибольшее значение при проведении теста DAS 28 составляет 78 баллов.
- Количество припухающих суставов оценивает состояние 44 из них. Максимальный показатель — 44 балла.
- Для оценки общего состояния пациента проводятся тесты по специальной шкале.
Пациенту предлагают ответить на вопрос, какие ухудшения состояния тяжело отражаются на качестве жизни, почему он так считает. Наиболее тяжёлым осложнением является почечный амилоидоз.
Тесты DAS28 аналогичны по большинству параметров индексу DAS, охватывает меньшее количество суставов — 28.
Вместо СОЭ при расчёте шкалы DAS28 используют тест на С-реактивный белок.
Технически проведение подсчёта DAS28 заключается в клиническом осмотре, подсчёте припухших ноющих суставов, заборе крови для клинического анализа.
Необходима специальная лаборатория, позволяющая провести забор крови, исследование СОЭ, компьютер, имеющий специальную программу для подсчёта.
Индекс DAS28 вычисляется по специальным формулам.
Не разработано единых стандартов для оценки, проводилась с учётом мнения опытного врача о состоянии пациента.
Для сопоставления результатов по индексу DAS28 применялась оценка состояния пациента врачом, около 12 методов, позволяющих дать объективную характеристику суставов.
Описанные шкалы применяются при необходимости контроля методов лечения. Какова бы ни была эффективность, тест не заменяет осмотра, сбора анамнеза.
Особенности артрита у детей, подростков
Юношеский, пауциартикулярный артрит выведен в самостоятельную нозологическую единицу.
Различают два вида течения – преимущественно поражающий суставы, преимущественно системный, поражающий соединительную ткань.
Юношеский артрит поражает крупные суставы, встречается поражение костей позвоночника. Ревматоидный фактор у подростков обнаруживается редко.
Основные симптомы, характеризующие поражение при этой форме артрита проявляются болью, скованностью в утренние часы после пробуждения, припухлостью в суставах. Юношеский ревматоидный артрит отличается тем, что болевой синдром менее выражен, чем у взрослых, хруст в суставах бывает реже. Часто подростки не предъявляют жалоб на болевой синдром, скованность. Часто симптомы воспаления отмечаются в коленных, тазобедренных суставах, лучезапястных, голеностопах. У трети пациентов юношеский артрит в патологический процесс вовлекает позвоночник.
Характерный сидром при ювенильном ревматоидном артрите — отставание в физическом росте в целом, отставание отдельной части тела, где поражён хрящ. Важно учитывать, какие суставы поражаются.
У большинства пациентов по прошествии ряда лет при хроническом течении, отсутствии адекватного лечения развивается серьёзное осложнение — амилоидоз почек.
Амилоидоз
Длительное течение ревматоидного артрита приводит к серьёзному осложнению — амилоидозу.
Вторичный амилоидоз возникает у пациентов, больных ревматоидным артритом с высокой степенью активности патологического процесса, неконтролируемым даже такими методами лечения, как приём метипреда.
Синдром амилоидоз
Синдром представляет поражение клубочковой системы почек с развитием протеинурии. Зачастую вторичный амилоидоз приводит к развитию почечной недостаточности.
У ряда подростков с ювенильным артритом с множественным нарастающим поражением костей, суставных полостей, системными внекостными проявлениями, спустя несколько лет от дебюта заболевания, часто проявляется вторичный амилоидоз, поражающий клубочки почек.
Принципы лечения
В острой стадии проводится медикаментозная терапия гормональными препаратами типа Метипред, приём нестероидных противовоспалительных средств.
В состоянии вне обострения прибегают к курортному лечению на море.
Эффективной в терапевтическом смысле будет поездка на Мертвое море.
Из домашних средств в не тяжёлых случаях стоит применять барсучий жир в виде компрессов, в виде аптечной мази. Снимет боль, хруст, воспаление домашнее средство, содержащее растительное масло, луковую шелуху.
В тяжёлых случаях показано хирургическое, лазерное лечение.
Медикаментозная терапия
Лечение хронического ревматоидного артрита должно быть комплексным. В остром периоде следует соблюдать покой, придерживаться диеты. Пища должна быть богата растительными продуктами, содержать кальций в достаточном количестве.
Лечение медикаментами при ревматоидном артрите заключается в назначении противовоспалительных средств. Осуществляется двумя видами препаратов — нестероидные противовоспалительные средства, гормональный препарат метипред.
Гормональные препараты
Механизм фармакологического воздействия средства Метипред состоит в подавлении выработки антител, поддерживающих воспаление, болевой синдром в суставах. Кроме того, Метипред обладает иммуносупрессивным эффектом, приводящим к подавлению аутоагрессии иммунной системы.
Комфортный приём препарата Метипред связан с тем, что его выпускают в различных формах — таблетки, порошок для приготовления раствора для инъекций. Лечение ревматоидного артрита препаратом Метипред проводится по ступенчатой схеме, после курса инъекций пациент переводится на таблетированную форму.
Основным действующим веществом препарата Метипред служит синтетический гормон метилпреднизолон. Цены препарата варьируют в зависимости от фирмы-производителя.
Серьёзный побочный эффект гормональных препаратов — из костных тканей вымывается кальций. Стоит учитывать при назначении диеты.
Местная терапия
Для местного применения подходят бальзамы для лечения кости, хряща, содержащие барсучий жир. Народная медицина издавна применяет барсучий жир в лечение артрита. Обусловлено его противовоспалительным действием.
Фармакологическая промышленность включила барсучий жир в состав мазей, гелей, применяющихся в лечение суставов. Стимулируют микроциркуляцию в суставах, ускоряют регенерацию тканей хряща, снимают воспаление, питают ткань суставов. Пихтовое масло, входящее в состав бальзамов — сильный иммуномодулятор.
Широко известен гель для местного применения, содержащий барсучий жир, ароматическое масло сосны, пихты — Сустамед.
Альтернативой служит домашний бальзам, в который входит луковая шелуха, касторовое масло.
Применяют барсучий жир в чистом виде для постановки компрессов, втираний в поражённые суставы.
Барсучий жир имеет побочные эффекты — индивидуальная непереносимость. Барсучий жир противопоказан при заболеваниях печени, поджелудочной железы, в детском возрасте до 7 лет.
С целью усиления эффекта от приёма препаратов, коррекции иммунной системы применяют лечение лазером. Помимо местного противовоспалительного эффекта, лазерное лечение повышает общий иммунный статус организма, уменьшает количество осложнений от гормонов.
Народные средства
Популярным средством в лечении суставов считается луковая шелуха. Приготовить можно спиртовую настойку, отвар, масло.
- Для приготовления настойки на спирту луковая шелуха измельчается, помещается в ёмкость, заливается спиртом, настаивается несколько дней. Настоянная луковая шелуха хранится в тёмном месте, применяется в качестве примочек, компрессов. Средство устраняет болевой, воспалительный синдром.
- Для приготовления водного настоя берётся луковая шелуха в количестве 2 столовых ложек, заливается двумя стаканами кипятка. Полученный настой варят на водяной бане, охлаждают, процеживают.
Для большей эффективности готовят более крепкий настой, луковая шелуха заливается меньшим количеством воды.
Готовят в домашних условиях лечебное масло для суставов. Применяется луковая шелуха, касторовое масло. Можно добавить в небольшом количестве натуральный барсучий жир.
Курортная терапия
Вне стадии обострения эффективно курортное лечение, особенно на Мёртвом море. Следует помнить, что при таких осложнениях, как амилоидоз, к курортному лечению надо подходить с осторожностью.
otnogi.ru
Ревматоидный артрит: симптомы, лечение и диагностика
В группу заболеваний костно – мышечного аппарата входит ревматоидный артрит, симптомы, лечение, диагностика которого известны каждому опытному врачу. Данная патология является системной. Это означает, что в процесс вовлекается сразу несколько органов. Поражаются преимущественно некрупные суставы, расположенные на периферии.
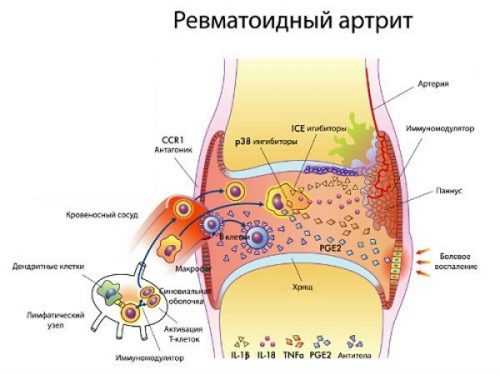
Поражение суставов ревматоидной природы
Хронический ревматоидный артрит — это заболевание, имеющее инфекционно – воспалительный генез и характеризующееся прогрессирующим течением. При нем постепенно разрушаются хрящи в области суставов. Это аутоиммунная патология. Она развивается, когда организм не в состоянии отличить собственные клетки от микробных.
Симптомы ревматоидного артрита имеются у 0,5 – 2% населения. Наиболее часто болеют жители развитых стран. Данная патология уменьшает продолжительность жизни в среднем на 7 – 10 лет. В МКБ – 10 ревматоидный артрит имеет коды M05 и M06. Болезнь относится к социально значимым, так как приводит к инвалидности. Возбудитель не обнаружен. Наиболее распространена аутоиммунная теория происхождения заболевания.
Симптомы поражения суставов
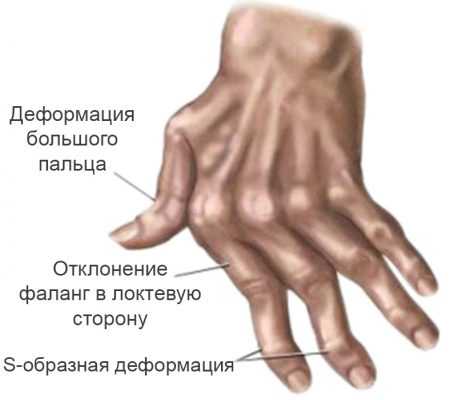 Как начинается ревматоидный артрит, известно не каждому. При этом заболевании все симптомы делятся на суставные и внесуставные. К первой группе относятся:
Как начинается ревматоидный артрит, известно не каждому. При этом заболевании все симптомы делятся на суставные и внесуставные. К первой группе относятся:
- боль;
- миалгия;
- припухлость;
- скованность по утрам;
- деформация суставов;
- затруднение движений.
Ревматический процесс затрагивает преимущественно стопы и кисти. Вначале поражаются мелкие суставы. До появления симптомов воспаления возможно наличие слабости, потливости и общего недомогания. Признаки ревматоидного артрита у женщин и мужчин включают боль. Она имеет следующие особенности:
- симметричная;
- обусловлена воспалением суставов;
- ноющая;
- нередко усиливается в ночное время;
- исчезает после приема НПВС;
- постоянная;
- сочетается со скованностью и припухлостью.
Чаще всего первые жалобы появляются в зимнее время года. Пусковыми факторами являются аллергические реакции, механическая травма и операции. Наиболее часто заболевание протекает подостро. Вначале поражаются небольшие суставы (лучезапястные, пястно – фаланговые). Значительно реже патологический процесс затрагивает колени.
Признаки воспаления возникают сразу с двух сторон. При поражении стоп возможно появление болезненности. Развитие ревматоидного артрита характеризуется скованностью в суставах. Такие люди не в состоянии причесаться, приготовить еду и застегнуть одежду. Обусловлено это тем, что пальцы рук плохо разгибаются.
Если не лечить больного, то появляется выраженная деформация. Интенсивность утренней скованности зависит от активности воспалительного процесса. При первой степени этот симптом беспокоит на протяжении 30 – 60 минут. В более тяжелых случаях продолжительность скованности составляет 12 часов и более. При осмотре пораженных суставов выявляется припухлость. Цвет кожи не изменяется. Местная температура часто повышена.
Острое воспаление нередко протекает с выраженной миалгией. Такие люди предъявляют жалобы на боль в мышцах. На 2 стадии заболевания возникает деформация. Она видна невооруженным глазом. Возможны такие признаки, как «плавник моржа», «шея лебедя» и веретенообразные пальцы. Нередко воспаляются влагалища сухожилий.
Если не будет соответствующего лечения, то возможно поражение тазобедренных, голеностопных, локтевых и коленных суставов.
Внесуставные симптомы заболевания
Нужно знать не только причины ревматоидного артрита, но и внесуставные признаки. Это аутоиммунная патология может затрагивать любые участки тела, в которых имеется соединительная ткань. Специфическим проявлением болезни являются ревматоидные узелки. У таких больных под кожей появляются небольшие образования.
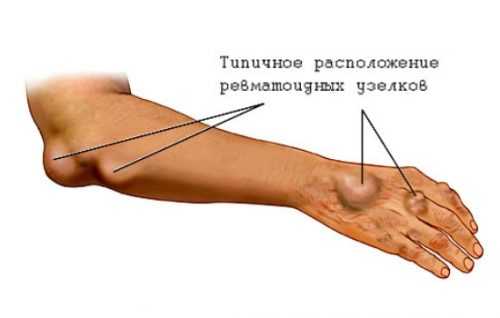
Они имеют диаметр 1 – 3 см и безболезненные при пальпации. Чаще всего узелки локализуются в области кистей и локтей. Каждый опытный врач знает не только причины возникновения ревматоидного артрита, но и какие органы могут поражаться при данной патологии. Возможны следующие внесуставные проявления:
- подкожные кровоизлияния;
- ломкость ногтей;
- сухость кожных покровов;
- метеоризм;
- снижение аппетита;
- боль и тяжесть в верхней части живота;
- атрофия мышц.
Лечащий врач обязан учитывать, что при ревматоидном артрите часто нарушается работа сердечно – сосудистой системы. Возможно развитие миокардита, эндокардита, перикардита. При ревматоидном артрите осложнения развиваются очень часто. Основная причина — несоблюдение врачебных назначений. При осложненном ревматоидном артрите прогноз часто неблагоприятный.
На фоне этой болезни могут развиться следующие патологии:
- тромбоцитопения;
- анемия;
- амилоидоз;
- лейкопения;
- гломерулонефрит.
Если диагноз ставится несвоевременно, то поражается нервная система.
Как выявить заболевание
От ранней диагностики ревматоидного артрита во многом зависит прогноз лечения. Наличие боли и скованности в суставах — основание для похода к врачу. Для уточнения диагноза требуются следующие исследования:
- анализ крови на ревматоидный фактор;
- общие клинические исследования крови и мочи;
- рентгенография;
- изучение плотности костной ткани;
- физикальное исследование;
- тест на антицитруллиновые и антинуклеарные антитела;
- анализ внутрисуставной жидкости;
- артроскопия;
- томография суставов;
- ультрасонография;
- биопсия.
Наиболее простой способ оценить состояние суставов — провести рентгенографию. В ходе анализа снимка могут выявляться следующие изменения:
- истончение и деструкция суставных хрящей;
- наличие эрозий;
- уменьшение просвета суставной щели;
- признаки остеопороза;
- анкилоз.
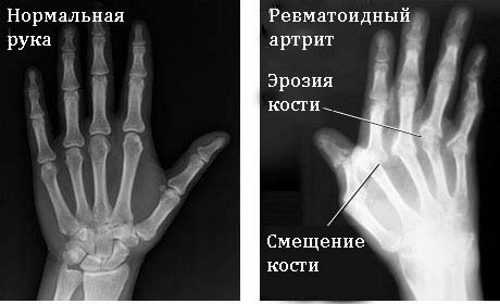
Диагностика ревматоидного артрита на ранней стадии затруднена ввиду неспецифической клинической картины. Существуют определенные критерии, по которым врач выносит вердикт. Наиболее яркими признаками ревматоидного артрита являются:
- припухлость 3 и более суставов;
- скованность по утрам;
- наличие подкожных узелков;
- признаки деформации и наличие эрозий на рентгенограмме;
- симметричность поражения;
- вовлечение в процесс преимущественно мелких суставов.
Такой диагностический критерий, как выявление ревматоидного фактора, имеет большую ценность. Его отсутствие в крови не исключает наличие у человека болезни. Серонегативный ревматоидный артрит диагностируется довольно часто. Врач на основании результатов исследований, опроса и осмотра больного определяет класс заболевания.
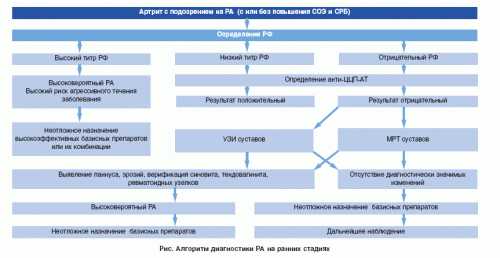
Всего их 4. В основе подобного разделения лежат такие признаки, как способность к самообслуживанию, непрофессиональная деятельность, способность трудиться. Наиболее опасен 4 класс болезни. При нем наблюдается ограничение всех трех видов деятельности. При ревматоидном артрите дифференциальная диагностика проводится с другими воспалительными заболеваниями суставов. Нужно исключить псориаз, гонорею и остеоартроз.
Методы лечения больных
В отличие от других форм артрита лечение ревматоидного воспаления имеет некоторые особенности. В стадию обострения проводится симптоматическая терапия. После устранения жалоб требуется поддерживающее лечение. Рекомендации должен дать пациенту врач. Даже самые современные методы лечения ревматоидного артрита не позволяют полностью избавиться от этой патологии.
Применяются следующие группы медикаментов:
- НПВС в форме таблеток и мазей;
- кортикостероиды;
- базисные лекарства.
В лечении ревматоидного артрита в фазе обострения применяются противовоспалительные препараты. К ним относятся НПВС. Они подавляют синтез фермента, который отвечает за развитие воспалительной реакции. Наиболее часто используются медикаменты на основе диклофенака.
Можно ли вылечить ревматоидный артрит одними только НПВС? Данные медикаменты позволяют только устранить боль и уменьшить воспаление. Они не влияют на патогенез болезни. Лечение ревматоидного артрита с выраженным суставным синдромом часто проводится такими лекарствами, как Миг 400, Нурофен, Ибупрофен, Напроксен-Акри, Индометацин Софарма. Рекомендации по лечению включают прием глюкокортикоидов.
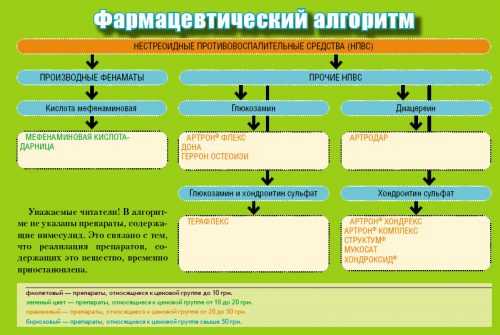
Это мощные противовоспалительные препараты. В данную группу входят Метилпреднизолон Софарма и Преднизолон Никомед. Новое в схеме лечения кортикостероидами — проведение пульстерапии. Ее особенность — в применении высокой дозы лекарства. Лечение ревматоидного артрита вне стадии обострения проводится базисными лекарствами. К ним относятся Сульфасалазин – ЕН, Метотрексат – Эбеве, Ремикейд, Циклоспорин Сандоз, Экорал, Эндоксан, Купренил.
Иногда в схему терапии входят антималярийные препараты. Рекомендации по лечению включают прием моноклональных антител. К таким лекарствам относится Хумира. Чтобы предупредить осложнения ревматоидного артрита, нужно соблюдать схему лечения, назначенную врачом. Часто системную терапию сочетают с местной. Используются мази и гели на основе НПВС, анестетиков и антикоагулянтов.
Другие лечебные мероприятия
Нужно знать не только то, почему развивается ревматоидный артрит, что это такое, но и вспомогательные методы терапии. К ним относятся:
- физиопроцедуры;
- дренаж лимфатического протока;
- лимфоцитофорез;
- плазмаферез;
- облучение;
- внутрисуставные инъекции;
- воздействие лазером;
- криотерапия;
- диета.
После постановки диагноза может начинаться физиотерапия. Она показана в стадии ремиссии. Наиболее часто проводятся диатермия, воздействие инфракрасными лучами, парафиновые аппликации, фонофорез и ультразвуковая терапия. В связи с тем, что при ревматоидном артрите причины кроются в нарушении работы иммунной системы и воспалении, часто назначают Вобэнзим. Это полиферментное лекарство. Оно оказывает иммуномодулирующее действие и позволяет уменьшить воспаление.
Чтобы снизить риск осложнений и приостановить заболевание, требуется радикально изменить образ жизни. Всем больным ревматоидным артритом рекомендуется:
- нормализовать вес;
- отказаться от спиртного и курения;
- избегать статической нагрузки;
- больше двигаться;
- проводить гимнастику;
- придерживаться правильного питания.
Некоторые продукты могут привести к обострению болезни и ухудшению состояния человека. Необходимо ограничить потребление молока и кисломолочных продуктов, злаков, цитрусовых, жирного мяса (свинины). Рекомендуется обогатить рацион рыбой, морепродуктами, овощами, фруктами, яйцами, гречневой и перловой кашами. Пищу можно отваривать, тушить и запекать.
Нежелательно есть перед сном. Питание должно быть 5 – 6 раз в день. Всем больным нужно максимально снизить потребление соли и сахарного песка. Если при ревматоидном артрите фото (рентгеновский снимок) выявляет грубую деформацию сустава, то может потребоваться хирургическое лечение. Операция часто проводится при развитии «плавника моржа», «шеи лебедя» и сильном сгибании пальцев руки.
Прогноз при ревматоидном артрите высокой степени активности относительно неблагоприятный. Данная патология укорачивает жизнь и становится причиной инвалидности.
Нередко развиваются опасные осложнения в виде остеопороза и почечной недостаточности. Таким образом, артрит ревматоидной природы является распространенным заболеванием. При наличии скованности и боли в суставах рекомендуется посетить врача и обследоваться.
ortocure.ru
Ревматоидный артрит: личная история | Азбука здоровья
Никогда не думала, что буду столько обращаться к врачам в поисках причины своего нездоровья. По своей специальности я медицинская сестра, и надеялась, что вращаясь во врачебной среде, смогу справиться с любыми отклонениями в организме. Но постановка моего правильного диагноза оказалась трудностью и для опытных докторов.
Случилось всё 2 года назад. В течение года я мучительно болела. Периодически воспалялись то суставы на ногах вплоть до невозможности вставать на ступни ног, голеностопы распухали, то появлялись боли в позвоночнике, причём эта боль распространялась по всему телу. Распухали руки, они начали неметь. Боль концентрировалась в левой руке, на ней немели 3 пальца. Я обратилась к массажисту, который часто спасал меня от обострения остеохондроза, думала, что причина в нём. Но эффекта от массажа не было.
Пошла к терапевту, который назначил мне анализы и направил к кардиологу. Кардиолог в свою очередь не нашёл отклонений по кардиологической части, послал к хирургу. Хирург — снова к терапевту. В районной консультации я ходила кругами, пытаясь найти причину своего состояния. В итоге положили в стационар в отделение кардиологии, поскольку поднялось давление. Эффектов от лечения в стационаре не было.
Отчаявшись, я обратилась даже к онкологу. Мои муки продолжались бы ещё долго, если бы один из докторов не посоветовал отправиться к ревматологу, что я и сделала.
Наконец-то ревматологом был поставлен правильный диагноз — ревматоидный артрит. В этот момент меня очень беспокоили ноющие боли в мышцах. Суставы стоп, запястий, были воспалены. Присутствовала постоянная боль в суставах, я не могла даже ходить. Врач назначил лечение на 4 месяца, после которого мне стало легче. Дальше жизненные обстоятельства сложились так, что продолжать лечение ревматоидного артрита было некогда, да и мне стало настолько легче, что я подумала об исцелении. Однако оказалось, что это было моей ошибкой, поскольку ревматоидный артрит — заболевание хроническое. Если оно появилось единожды, надо быть всегда на стороже. Результатом забывания о моей болезни явилось осложнение на локтевой и плечевой суставы, позвоночник, с болью в которыом я живу теперь постоянно.
Что такое ревматоидный артрит
Современная диагностика сейчас легко может определить ревматоидный артрит ещё на начальных этапах. Однако зачастую в районных консультациях его предполагают в самый последний момент, когда уже есть деформация суставов.
Ревматоидный артрит относится к системным заболеваниям соединительной ткани. Заболевание хроническое, инфекционно-воспалительного происхождения, при котором поражаются и периферические мелкие суставы, и такие крупные суставы как наш позвоночник. Кроме того, разрушительные процессы настолько сильны, что суставы могут перестать выполнять свою функцию до полной неподвижности. Кроме прочего, ревматоидный артрит можно рассматривать как заболевание аутоиммунное. То есть защитная система организма воспринимает свои клетки, как инородные. Она реагирует на собственные клетки, как на вирусы и бактерии, направляя свою агрессию на собственный организм.
На протяжении многих лет и в нашей стране, и зарубежом ищут способы борьбы с ревматоидным артритом. Оно может иметь как острое начало, так протекать в вялотекущей форме. Не имеет сезонности, т.е. появления можно ожидать в любое время года. Ревматоидным артритом нельзя заразиться.
Что может провоцировать появление ревматоидного артрита
- Травмы.
- Различные инфекционные заболевания (ангина, ОРЗ, любые вирусные заболевания — например, герпес, краснуха, гепатит).
- Снижение иммунитета, которому способствуют острые и накопительные стрессы и депрессия.
Симптомы ревматоидного артрита
- Начинается заболевание по-разному в каждом случае. Ревматоидный артрит может начаться остро или подостро (когда вдруг припух один или 2 сустава).
- Появляется боль в суставах, особенно при ходьбе. Может возникать с утра и особенно к вечеру.
- Часто суставы воспаляются симметрично. Бывает, что боль появляется то в одном, то в другом суставе, тогда как в первом прекратилась.
- Мышечные боли при ревматоидном артрите носят длительный ноющий характер. Больной часто пытается растирать мышцы разогревающими мазями, но эффект от этого незначительный.
- В скрытом периоде ревматоидного артрита проявляется сильная усталость, слабость, недомогание. С утра скованность в движениях. Человек с трудом может сжать руку в кулак.
- Может появиться лихорадка (присутствие немотивированных скачков температуры тела).
- Потливость.
В более поздних стадиях ревматоидного артрита появляются:
- Неподвижность суставов, например, кистей. На пальцех во многих случаях присутствуют «шишки». Может возникнуть теносиновит кисти — воспаление оболочки внутри которой проходит сухожилие (боль при пальпации, припухлость, утолщение сухожилия).

- Синдром карпального канала (туннельный синдром) — онемение нескольких пальцев на руках.
- Поражения лучезапястного, локтевого суставов.
- Поражение позвоночника и плечевого сустава возникает на ещё более поздних стадиях ревматоидного артрита.
Внесуставные поражения при ревматоидном артрите
Ревматоидный артрит — это заболевание не только суставное. При нём поражается соединительная ткань, то есть проблемы возникают во всех органах и системах, где она присутствует. Это и мышцы в любом органе, и сосуды. То есть страдают дыхательная, сердечно-сосудистая система, почки.
Случается, что на внесуставные поражения врачи редко обращают внимание. Надо сказать, что напрасно, поскольку очень часто эти нарушения являются более серьёзными для больного, чем суставные поражения.
- Проявляются поражения кожных покровов — ломкость ногтей, сухость кожи, ревматоидные «узелочки» (маленькие подкожные горошинки, которые не прикреплены к суставам).

- В мышцах появляется чрезмерное напряжение. Если поражается какой-то сустав, то обязательно и в мышцах рядом с ним идёт патологический процесс.
- Поражение желудочно-кишечного тракта при ревматоидном артирите не имеет специфических проявлений. Но постоянное употребление больным анальгетиков разрушительно действует на органы пищеварения и печень.
- Очень часто ревматоидный артрит даёт осложнения на сердце. Это эндокардиты, миокардиты, перекардиты. Ревматоидные узелки могут быть прикреплены даже к клапанам сердца, вызывая пороки, нарушения кровообращения и сердечную недостаточность.
- Может быть поражение дыхательной системы — плеврит, поражение лёгочной ткани в виде пневмонии.
- Ревматоидные узелки могут поразить и почки — воспаление клубочков почек( гломерулонефрит) бывает при поздних стадиях ревматоидного артрита.
- Ревматоидный артрит вызывает анемию (снижение гемоглобина в крови), которая приводит к тахикардии. У больного появляется утомляемость, усталость, бледность кожных покровов, тахикардия и высокое давление за счёт нарушения в почках.
Таким образом, при ревматоидном артрите одно нарушение наслаивается на другое. Создаётся впечатление, что организм рассыпается, что недалеко от истины. Проблема в том, что человек считает, что это разные заболевания. На самом же деле это проявления одного и того же недуга — ревматоидного артрита.
Чем страшен ревматоидный артрит — вторичным амилоидозом. Амилоид — это патологически изменённый белок. Когда амилоид откладывается в различных органах, он их разрушает. Самым грозным осложнением является амилоидоз почек. Чаще всего это приводит к почечной недостаточности.
Лечение ревматоидного артрита
Вовремя начатое лечение помогает предотваратить необратимые последствия ревматоидного артрита. В настоящее время есть много хороших препаратов, которые с успехом применяются при артрите. Есть одно важное правило при лечении ревматоидного артрита: если поставлен такой диагноз, лечением и профилактикой обострений нужно заниматься постоянно, 1 раз в полгода обращаясь к ревматологу.
Медикаментозное лечение назначается врачом и только им.
Поддерживать организм при ревматоидном артрите поможет фитотерапия. Встреча с грамотным травником значительно облегчила моё состояние. Делюсь теперь этой информацией с вами, дорогие читатели.
Травы при ревматоидном артрите
Очень эффективны настойки, которые принимают курсом 21 день:
- Настойка девясила 25% по 30 капель 3 раза в день.
- Настойка лопуха 20% по 30 капель 3 раза в день.
- Настойка шлемника байкальского 25% по 10 капель 3 раза в день.
- Настойка аира 20% по 20 капель 3 раза в день
- Настойка чабреца 10% по 10 капель 3 раза в день
Хорошо поддерживают организм водные извлечения (настои и отвары) брусники, мелиссы, зверобоя, толокнянки, череды, ортосифона, репешка, донника, астрагала, бузины. Отдельно можно выделить пижму, с настоями которой принимают ванны и принимают 5% настой внутрь. Пижма оказывает иммуномодулирующее, антибактериальное и противовоспалительное действие. Но не нужно забывать, что пижма ядовита, поэтому важно не переусердствовать в дозах.
Полезен клюквенный морс, сок лимона с чаем с добавлением меда.
Из лекарственных трав делают сборы, которые ещё более эффективные, чем травы по отдельности. Эти сборы должны оказывать противовоспалительное действие, их можно принимать и в период стационарного лечения.
При ревматоидном артрите применяется много трав, которые можно сочетать между собой в сборах:
- Таволга вязолистная (лабазник) — иммуномодулятор, снижает вязкость крови, уровень холестерина, улучшает кровообращение, противовирусное и антибактериальное средство.
- Зверобой — хороший антисептик и вместе с тем успокаивающее средство, снимает боли.
- Спорыш (горец птичий) трава — чистит почки.
- Береза листья (особенно майские) — приводит в порядок почки, очищает организм.
- Крапива двудомная (майский лист) — источник витаминов, влияет на кровообращение, снимает воспаление, но все настои с крапивой должны применяться в день изготовления, т.к. при хранении становятся ядовитыми.
- Багульник побеги — сильнодействующее средство, поэтому его в сборы добавляют минимальное количество. Багульник является сильным обезболивающим компонентом.
- Кора белой ивы содержит аспирин. Стружка этой коры даже может заменить кардиомагнил или аспирин-кардио.
- Полынь горькая, трава — чистит организм, в частности печень, восстанавливает нормальный обмен веществ. Это очень важный компонент, поскольку множество препаратов, применяемых при артрите очень агрессивно влияют на печень. Полынь в данном случае выступает детоксикационным компонентом, т.е. выводит яды.
- Также при ревматоидном артрите эффективны плоды можжевельника в виде отвара, шалфей, трава земляники, лапчатка серебристая (горлянка).
- Хорошим противовоспалительным действием обладает пырей ползучий (корни кошачей травы).
- Солодка голая действует как гормоноподобное средство. Лопух полезен при ревматоидном артрите и в виде настоя, и настойки. Герань лесная (суставник, сабельки — не путать с сабельником!) используется в настойках. А вот сабельник является мощным противовоспалительным средством и широко используется для изготовления БАДов и мазей при артрите.
- Кроме всего прочего очень полезны растения, содержащие витамины (шиповник, рябина обыкновенная, гречиха посевная, земляника лесная, клевер ползучий). Эти растений хорошо добавлять в сборы при ревматоидном артрите.
- Можно использовать хвою сосны и вереск. Немного о вереске: он успокаивает нервную систему, снимает воспаление, лечит почки, снимает боли.
- Использование конского каштана в виде настойки для растираний давно применяется при ревматоидном артрите.
Нужно сказать, что китайская медицина в отличие от европейской считает ревматоидный артрит заболеванием излечимым. Для этого применяется экстракт горных муравьев, который призван регулировать иммунную систему при аутоиммунных нарушениях, и гриб под названием кордицепс.
В заключение от автора
Если у вас есть подозрение на ревматоидный артрит, если вы чувствуете, что гриппом не болеете, а вас лихорадит, бывает боль в суставах, сердечко «пошаливает», давление поднимается, надо обязательно обратиться к специалисту. На своём опыте убедилась, что ревматолога при этом нужно посетить одним из первых врачей, а не последним, как в моём случае. Промедление ведёт к тому, что мы теряем время, которое нужно на то, чтобы остановить ревматоидный артрит в начальной стадии, не доводить до более сложных его проявлений и осложнений.
Природа подарила нам большое количество средств, которые способны поддержать организм при ревматоидном артрите, защитить от негативного действия медикаментозной терапии, без которой нельзя обойтись. О заболевании «ревматоидный артрит» нельзя забывать, как произошло у меня, нужно стараться использовать все средства для реабилитации, чтобы не допустить дальнейшего разрушения суставов и других органов. И ещё, конечно же, нельзя опускать руки и лениться всё это заваривать и дисциплинированно принимать.
Всем, столкнувшимся с тем же недугом, что и я, желаю неотступно действовать в профилактике осложнений и обострений ревматоидного артрита.
Доброго здоровья!
Мед. сестра Людмила Карпова, г. Владимир
azbyka.ru
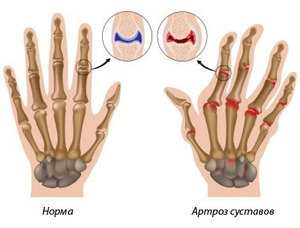 Сбои в работе обменной и иммунной системы. В данную категорию относятся подагра, аллергические и ревматоидные артриты. Последние сложней всего поддаются способам консервативного лечения. Ревматоидный артрит пальцев рук происходит из-за нарушений в иммунной системе, когда клетки атакуют и отторгают ткань в хряще сустава, воспринимая ее как инородное тело. Ревматоидный артрит на пальцах вылечить практически невозможно, человеку прописывается пожизненное медикаментозное лечение, замедляющее процесс развития патологии. Во время подагры происходят нарушения в процессах обмена, в результате этого в крови концентрируется много мочевой кислоты.
Сбои в работе обменной и иммунной системы. В данную категорию относятся подагра, аллергические и ревматоидные артриты. Последние сложней всего поддаются способам консервативного лечения. Ревматоидный артрит пальцев рук происходит из-за нарушений в иммунной системе, когда клетки атакуют и отторгают ткань в хряще сустава, воспринимая ее как инородное тело. Ревматоидный артрит на пальцах вылечить практически невозможно, человеку прописывается пожизненное медикаментозное лечение, замедляющее процесс развития патологии. Во время подагры происходят нарушения в процессах обмена, в результате этого в крови концентрируется много мочевой кислоты.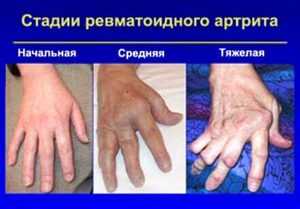 Ювенальный артрит – происходит у детей до 17 лет. Полностью не выявлены причины появления патологических процессов, которые провоцируют воспаление. Деформация пальцев рук во время ювенального артрита, как правило, наступает после рецидива заболевания либо в результате хронической формы болезни.
Ювенальный артрит – происходит у детей до 17 лет. Полностью не выявлены причины появления патологических процессов, которые провоцируют воспаление. Деформация пальцев рук во время ювенального артрита, как правило, наступает после рецидива заболевания либо в результате хронической формы болезни.