Острый препарат: лечение, препараты, рекомендации
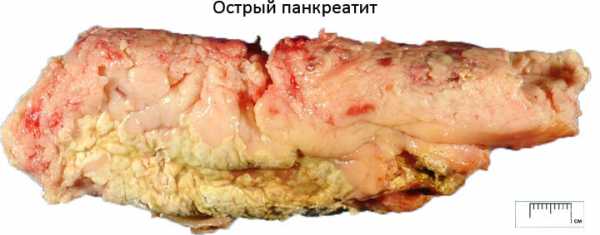
Воспалительные процессы в тканях поджелудочной железы ведут к развитию панкреатита, который может иметь как острое, так и хроническое течение. Болезнь развивается в результате избыточного скопления ферментов в протоках железы, которые разрушают ткани органа, нарушают его функциональность, тем самым вызывая воспаление. Клиника острого панкреатита всегда выраженная, а сам больной часто нуждается в незамедлительной медицинской помощи. Неотъемлемой частью лечебной терапии считается медикаментозное лечение, которое состоит из приёма нескольких групп препаратов разнопланового механизм действия. Препараты для лечения острого панкреатита позволяют улучшить работу органа, снять воспаление, купировать симптоматику болезни, снизить риск всевозможных осложнений, улучшить общее состояние больного.
Лечение острого панкреатита чаще проводится в условиях стационара, где больному оказывается неотложная медицинская помощь. При незначительном приступе болезни, терапия может проводиться амбулаторно. Консервативное лечение состоит из приёма лекарственных препаратов, покоя, а также соблюдения строгой диеты. Эффективность лечебной терапии напрямую зависит от состояния больного, стадии и разновидности болезни. Прежде чем лечить острый панкреатит, нужно отличить его от других заболеваний желудочно – кишечного тракта, которые могут иметь похожую симптоматику.
Как распознать симптомы острого панкреатита?
Острый панкреатит имеет выраженные симптомы, которые чаще всего проявляются внезапно после злоупотребления алкоголя, пищевого отравления, на фоне желчекаменной болезни и других провоцирующих факторов. Острый приступ чаще всего происходит в результате закупорки желчных протоков камнями. Но в таких случаях врач назначает хирургическое лечение по удалению желчного пузыря или восстановления проходимости желчных протоков.
Основным признаком болезни является сильная боль в подложечной области верхней части живота, левом или правом подреберье. Боли часто имеют опоясывающий характер, могут быть колющими, режущими, сопровождаться тошнотой, рвотой, сухостью во рту. Рвота при остром панкреатите с примесью желчи, при этом не приносит облегчения. Помимо основных симптомов болезни состояние больного может резко ухудшаться, сопровождаться дополнительной клиникой:
- Повышение температуры тела до 40 градусов.
- Учащённый пульс.
- Нарушение сердечного ритма.
- Отдышка.
- Снижение артериального давления.
- Бледность, цианоз кожи.
- Вздутие живота.
Сильная и выраженная боль при остром панкреатите объясняется тем, что поджелудочная железа имеет множество нервных окончаний, которые и провоцируют острую боль разной интенсивности. Болевой синдром может длиться несколько часов или дней, поэтому очень важно вовремя распознать болезнь, провести все необходимые лечебные мероприятия по устранению симптоматики.
Как лечить острый панкреатит?
Лечение острого панкреатита должно проводиться при первых признаках болезни. Учитывая, что некоторые формы и стадии могут приводить к летальному исходу, нужно как можно быстрее вызвать бригаду скорой помощи. До приезда бригады врачей, больному нужно обеспечить покой. В качестве обезболивающего препарата можно выпить спазмолитический препарат Но-шпа или Дротаверин, которые помогут уменьшить болевой синдром, на время улучшить самочувствие.
 Терапия острого панкреатита состоит из приёма нескольких групп препаратов, которые вводятся перорально, внутривенно или внутримышечно. Схему лечения, как и дозу лекарств, длительность приёма устанавливается врачом индивидуально для каждого пациента. Лечение панкреатита в острой форме направлено на устранение болевого синдрома, снижение количества ферментов поджелудочной железы, подавление инфекции, восстановление или улучшение функциональности органа.
Терапия острого панкреатита состоит из приёма нескольких групп препаратов, которые вводятся перорально, внутривенно или внутримышечно. Схему лечения, как и дозу лекарств, длительность приёма устанавливается врачом индивидуально для каждого пациента. Лечение панкреатита в острой форме направлено на устранение болевого синдрома, снижение количества ферментов поджелудочной железы, подавление инфекции, восстановление или улучшение функциональности органа.
Медикаментозная терапия определяется врачом гастроэнтеролог и только после результатов всех лабораторных и инструментальных исследований. Если врач уверен, что больной не требует госпитализации, лечение назначается амбулаторно, включает приём нескольких лекарств, каждое из которых будет оказывать определённое действие на работу поджелудочной железы. В условиях стационара все препараты вводят внутривенно или внутримышечно и только под тщательным наблюдением медицинских специалистов.
Помимо медикаментов, используемых при приступе острого панкреатита, врач назначает «голодную» диету, которой нужно придерживаться в течение 3-х дней.
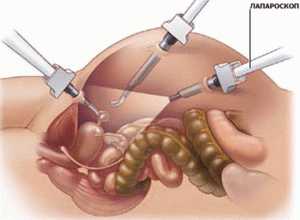 При тяжёлом течении острого панкреатита, больного помещают в палату интенсивной терапии, где проводятся все необходимые лечебные мероприятия по устранению воспалительного процесса, а также снижения риска осложнений. В тех случаях, когда консервативное лечение не приносит ожидаемого результата или болезнь запущена, врач назначает лапароскопическую операцию, которая относится к малоинвазивным методикам, имеет короткий послеоперационный период. После проведения операции, человек также должен принимать ряд лекарственных препаратов для нормализации работы поджелудочной железы.
При тяжёлом течении острого панкреатита, больного помещают в палату интенсивной терапии, где проводятся все необходимые лечебные мероприятия по устранению воспалительного процесса, а также снижения риска осложнений. В тех случаях, когда консервативное лечение не приносит ожидаемого результата или болезнь запущена, врач назначает лапароскопическую операцию, которая относится к малоинвазивным методикам, имеет короткий послеоперационный период. После проведения операции, человек также должен принимать ряд лекарственных препаратов для нормализации работы поджелудочной железы.
Группы препаратов
Терапия панкреатита в острой фазе болезни состоит из приёма нескольких медикаментов, каждый из которых оказывает определённое действие на работу поджелудочной железы и пищеварительной системы в целом.
- Ферменты (энзимы) – лекарства заместительной терапии, которые позволяют стимулировать выработку ферментов поджелудочной железы: Креон, Мезим, Панкреатин.
- Антиферментные препараты – нейтрализуют действие ферментов, которые оказывают агрессивное воздействие на работу поджелудочной железы: Гордокс, Ингитрил, Пантрипин, Контрикал.
- Спазмолитики и анальгетики – купируют болевой синдром, устраняют спазмы: Папаверин, Но-шпа, Гастроцепин и другие.
- Антациды – нейтрализуют соляную кислоту: Маалокс, Фосфалюгель, Алмагель.
- Антисекреторные медикаменты – снижают интенсивность выработки желудочного сока: Лансопразол, Омепразол, Ранитидин.
- Фитопрепараты – препараты растительного происхождения, которые позволяют устранять симптомы панкреатита, дополнять основное лечение медикаментами: Гастролит, Дюспаталин, Фестал.
- Мочегонные препараты – уменьшают отек поджелудочной железы, стимулируют выведение ферментов, токсинов из крови: Лазикс, Фуросемид, Диакарб.
- Витамины – поддерживающая терапия к основному лечению: Витрум, Дуовит.
- Холинолитики – блокируют медиатор ацетилхолин: Атропин, Хлорозин, Платифиллин.
- Литические смеси — комплекс препаратов, позволяющих устранить общую симптоматику, оказать противовоспалительное, жаропонижающее действие: Тавегил + Димедрол + Папаверин.
- Н2-блокаторы – снижают продукцию соляной кислоты: Фамотидин, Низатидин.
- Гепатопротекторы – препараты для восстановления и защиты печени, которая часто нарушает свою работу при воздействии ферментов поджелудочной железы: Гепабене, Эсенциале, Урохол, Карсил.
- Антибиотики – подавляют агрессивность патогенных микроорганизмов, бактерий, которые способны поражать поджелудочную железу. Чаще всего используют препараты из группы Цефалоспоринов, Макролидов, Фторхинолоны.
Все вышеперечисленные препараты выпускаются в разных фармакологических формах. В тяжёлых случаях больному назначается введение инфузионных растворов в комплексе с лекарственными препаратами.
Любой из препаратов, используемых для лечения острого панкреатита должен назначаться врачом. Только специалист может составить схему лечения, дать полезные рекомендации.
Обзор эффективных препаратов
В условиях стационара часто назначают такие лекарства как Контрикал, который является искусственным заменителем плазмы, позволяет подавить активность протеолитических ферментов, которые участвуют в формировании воспалительного процесса в тканях поджелудочной железы.
При многократной рвоте, больному назначаются препараты метоклопрамида – Цирукал, Метоклопрамид, которые вводят внутримышечно. Такие лекарства позволяют нормализовать моторику кишечника, улучшать процесс пищеварения. В первые дни острого периода применяются обезболивающие, спазмолитические лекарства, также рекомендовано употребление тёплой минеральной воды без газа, «голодная» диета, устранение контакта с любым провоцирующим фактором.
Для устранения спазма и купирования болевого синдрома чаще всего используют Но-шпу. В домашних условиях можно принимать таблетки (80 мг дважды в день), а в стационаре препарат вводят внутримышечно.
При наличии воспалительного процесса, который вызван патогенными бактериями, назначается курс антибактериальной терапии. Антибиотик вводиться внутривенно или внутримышечно. Лечебный курс составляет до 10 дней. Вместе с противомикробной терапией используются ферментные препараты (Креон, Мезин, Панзинорм), а также пробиотики (Линекс, Хилак форте, Лактовит).
При отеке тканей поджелудочной железы используется антиферментный препарат — Трасисол – внутривенно, медленно.
В острый период врач может назначить лекарство Октреотид, которое является искусственным аналогом гормона соматостатина. Данный препарат подавляет секрецию желудка и поджелудочной железы, тем самым уменьшает симптомы болезни, приводит в норму работу органа.
Терапия острого панкреатита может занять от 5 до 10 дней проведения в стационаре. Для амбулаторного лечения после выписки врач также назначает ряд препаратов для перорального применения, которые больной будет принимать в течение нескольких недель или месяцев.
Для лечения панкреатита в острой форме используются как системные, так и симптоматические лекарства, но их выбор всегда должен оставаться за лечащим врачом.
Рекомендации по лечению
Острый панкреатит – серьёзное и весьма опасное заболевание, которое требует грамотного лечения под присмотром врачей. Самолечение острого панкреатита невозможно, поскольку бесконтрольный приём любого лекарства может спровоцировать сложные, а порой и необратимые процессы в тканях органа. Известно, что при неправильном или несвоевременном лечении болезни, она может приобретать хроническое течение, для которого характерный период ремиссии и обострения. При наличии в анамнезе острого панкреатита, очень важно соблюдать некоторые правила:
- В острый период запрещается промывать желудок или использовать горячую грелку на живот.
- При тошноте запрещается вызывать искусственно рвоту.
- Запрещается использовать народные методы лечения.
- Лекарства нужно подбирать совместно с лечащим врачом.
- При панкреатите все лекарства принимаются по специальной схеме.
- После первичного приёма спазмолитика и стихания болей, нужно обращаться за медицинской помощью, поскольку боли могут вернуться с новой силой.
- Строго соблюдать рекомендуемые дозы лекарства.
- Медикаментозное лечение панкреатита у взрослых всегда должно совмещаться с лечебной диетой.
Острый панкреатит нужно лечить в стационаре, где каждый взрослый получит соответствующую медицинскую помощь, которая поможет исключить осложнения болезни. Если лечить болезнь при первых симптомах, соблюдать все рекомендации врача, снять острый приступ болезни можно уже через 2 дня после поступления в стационар. Однако сам лечебный процесс может затянутся на несколько недель или месяцев. Прогноз при остром панкреатите напрямую зависит от степени повреждения органа, возраста больного, сопутствующих заболеваний и других особенностей организма взрослого человека.
Лечение острого панкреатита у взрослых — весьма длительный процесс, требующий внимания человека к своему здоровью. Особенно это касается питания и образа жизни. Лица, переболевшие данным заболеванием до конца жизни должны соблюдать диету, поскольку любые погрешности в питании повышают риск развития повторного приступа.
otgastrita.ru
Лекарства при панкреатите поджелудочной железы при обострении: лечение, таблетки
Острый панкреатит представляет собой очень тяжелое заболевание, которое проявляется выраженным болевым приступом, дополняющимся рвотой, нарушением стула, учащенным сердцебиением, побледнением кожных покровов и прочими неприятными симптомами. При его возникновении больного срочно госпитализируют, так как в любую минуту могут возникнуть осложнения, несущие серьезную угрозу для жизни пациента. Все лекарства при обострении панкреатита применяются строго под врачебным контролем!
Особенности терапии
Как уже было сказано, при приступе панкреатита больного сразу же госпитализируют. Если болезнь протекает в осложненной форме, лечение осуществляется с применением антибактериальных препаратов, если же осложнений не наблюдается, пациенту прописывается голодная диета и контроль за его состоянием.
При остром панкреатите категорически запрещается употреблять какую-либо пищу, так как она провоцирует мощный выброс пищеварительных ферментов поджелудочной. А так как при воспалении в ее протоках возникают спазмы, отток пищеварительных ферментов нарушается, они скапливаются внутри органа, активизируя в нем процессы самопереваривания.
Поэтому при обостренном панкреатите поджелудочной железы назначается голодная диета, которой придется придерживаться на протяжении нескольких суток. В это время допускается употребление воды, но только в небольшом количестве, пить ее следует через равные промежутки времени.
Для того чтобы уменьшить болевой синдром, на верхний отдел живота прикладывают ледовую грелку. Прогревать поджелудочную в данном случае нельзя, так как это может усилить воспалительные процессы и спровоцировать присоединение бактериальной инфекции.
Если состояние больного не улучшается, врачи прибегают к помощи медикаментов. И говоря о том, какие препараты применяются для лечения острого панкреатита, то следует отметить, что при возникновении болевого приступа используются только спазмолитические средства, которые обеспечивают снятие спазмов в протоках железы и улучшение оттока из нее панкреатического сока.

При возникновении острого панкреатита требуется срочная госпитализация больного
Для снятия болезненных ощущений используются анальгетики. И в данном случае довольно часто приходится прибегать к помощи наркотических препаратов, но только не к Морфину. Дело все в том, что это средство способствует усилению спазмов в сфинктере поджелудочной, что становится причиной нарастания болезни. Лечение аптечными медикаментами производится только после выписки больного. Прописываются они строго в индивидуальном порядке, так же, как и их дозировка.
Важно! Если не лечить острое воспаление поджелудочной железы, спустя 3-4 месяца происходит развитие хронического панкреатита, который может протекать в осложненной форме и обостряться при первой же «возможности».
Но-шпа
Принимать какие-либо таблетки при остром воспалении поджелудочной железы категорически запрещается. Поэтому все препараты, использующиеся для купирования болевого синдрома, вводятся либо внутривенно, либо внутримышечно. К таким средствам относится и Но-шпа. Это препарат спазмолитического действия, который обеспечивает снятие спазмов в желудке и кишечнике, тем самым облегчая состояние больного.
В условиях стационара это средство вводится внутримышечно по 2-4 мг 2-3 раза в сутки. Если же у пациента отмечается облитерирующий эндартериит, то вводится этот препарат в артерию. После купирования болевого синдрома Но-шпа принимается в таблетках по 0,04-0,08 г несколько раз в день.
Однако несмотря на то что Но-шпа обладает выраженным спазмолитическим действием и способствует быстрому облегчению состояния пациента, у этого препарата имеются побочные эффекты. Чаще всего при его приеме от пациентов поступают такие жалобы:
- головокружение;
- тошнота;
- приливы жара;
- повышенное потоотделение;
- учащенное сердцебиение;
- запоры;
- обострение аллергического дерматита.

Но-шпа для лечения острого панкреатита
При появлении побочных эффектов производится отмена Но-шпы и назначается другое спазмолитическое средство.
Папаверин
Данное лекарственное средство относится к разряду миотропных спазмолитических препаратов. Оно эффективно устраняет спазмы гладкой мускулатуры и способствует замедлению внутрисердечной проводимости. Основными показаниями к применению Папаверина являются следующие состояния:
- эндартерит;
- пилорозспазм;
- спазмы в сосудах головного мозга.
При остром протекании панкреатита это средство применяется в тех случаях, когда имеются противопоказания к Но-шпе или ее использование не дает положительных результатов. На первых стадиях острого воспалительного процесса его также вводят внутривенно. Для этого используется 2% раствор Папаверина. Его вводят до 4-х раз в сутки. Когда состояние больного улучшается, назначают Папаверин в таблетках, который принимается до 5 раз в день. Дозировка определяется индивидуально для каждого больного.
В тех случаях, когда у пациента на фоне острого воспаления поджелудочной железы возникают спазмы в коронарных сосудах и спазмы гладкой мускулатуры пищеварительного тракта, лечащим врачом может быть назначено внутривенное введение препарата. Вводится он очень медленно, в количестве не более 1 миллиграмма.
Чтобы снять симптомы панкреатита, нередко специалисты назначают прием данного препарата в комплексе с другими медикаментозными средствами, например, с Фенобарбиталом, который также эффективно борется со спазмами и способствует снятию болевого синдрома.
Спазмолитическое средство Папаверин
Как и другие лекарственные средства, Папаверин обладает побочными действиями. Его неправильное применение может стать причиной возникновения атриовентрикулярной блокады или желудочковой экстрасистолии. При внутривенном введении препарата у большинства пациентов наблюдается резкое снижение артериального давления и нарушение стула.
Трасилол
Это лекарственное средство животного происхождения активно используется в терапии различных заболеваний в условиях стационара, в том числе и острого панкреатита. В составе Трисилола находятся вещества, которые после попадания в организм замедляют выработку ферментов в поджелудочной железе, тем самым снижая нагрузку на орган и уменьшая воспалительные процессы, происходящие в нем.
Наибольшей эффективностью этот препарат обладает в лечении отечной фазы панкреатита или при развитии панкреонекроза. Одновременно с Трасилолом больным назначается прием антибактериальных препаратов, которые способствуют профилактике присоединения бактериальной инфекции и обеспечивают устранение гнойных процессов.
Дозировка Трасилола подбирается в индивидуальном порядке. В его составе находятся вещества, которые могут спровоцировать развитие аллергических реакций, поэтому перед его введением всегда определяется уровень чувствительности организма пациента к его действующим веществам.
Как правило, вводится данный препарат внутривенно по 0,2 мл 2-3 раза в сутки. Если состояние пациента после введенного препарата не ухудшается, постепенно дозировку повышают. Введение Трасилола должно осуществляться очень медленно, так как если вводить его быстро, это может привести к открытию у пациента сильной рвоты.
Раствор Трасилола для внутривенного введения
Важно! Трасилол считается одним из самых эффективных препаратов для лечения острого панкреатита. Однако он имеет много противопоказаний, поэтому без назначения врача использовать его нельзя.
Циклофосфан
Это цитостатическое средство, которое обладает высокой эффективностью в лечении различных опухолевых заболеваний. При его приеме отмечается угнетение кроветворения, что обеспечивает снижение рисков возникновения внутренних кровотечений. Поэтому Циклофосфан активно применяется не только в педиатрии, но и хирургии при проведении различных операций.
При остром панкреатите данное лекарственное средство назначается в тех ситуациях, когда основное заболевание сопровождается множественной миеломой, лимфолейкозом или лимфосаркомой. Вводится препарат несколькими способами:
- внутримышечно,
- внутривенно,
- внутриплеврально.
Если применение лекарства осуществляется путем внутримышечного введения, его дозировка не должна превышать 0,2 г в сутки. При тяжелых состояниях дозу увеличивают до 0,4 г в сутки. В тех случаях, когда при проведении терапии Циклофосфаном отмечается ухудшение состояния крови, то разовую дозировку препарата уменьшают в 2 раза.
Учитывая то, что Циклофосфан негативным образом отражается на кровоснабжении, при его применении осуществляется постоянный контроль качества крови. Если назначенная дозировка оказывается слишком высокой для пациента, у него может развиться алопеция, лейкопения и тромбоцитопения. При низких дозировках препарат не отражается на качестве крови, но и не дает положительного результата. Поэтому количестве вводимого препарата должно обязательно подбираться под врачебным контролем.
Циклофосфан для лечения острого панкреатита
Циклофосфан обладает многочисленными побочными эффектами. И чаще всего, когда им проводятся лечебные мероприятия, от больных поступают жалобы на возникновение:
- болей в костях и мышцах;
- тошноты и рвоты;
- головных болей;
- цистита.
В редких случаях его применение становится причиной развития токсического гепатита. Основными противопоказаниями к применению Циклофасфана являются такие почечные и печеночные заболевания, как сердечная недостаточность, тромбоцитопения, лейкопения и кахексия.
Антибиотики
При осложненном течении острого панкреатита применяются антибактериальные препараты. Основными показаниями к применению антибактериальной терапии являются следующие патологические состояния:
- некроз;
- абсцесс;
- перитонит;
- кисты поджелудочной железы и 12-перстной кишки;
- септические осложнения.
Применение антибактериальных препаратов, как и вышеописанных медикаментов, должно осуществляться только в условиях стационара и под строгим наблюдением врача. Их дозировка всегда рассчитывается индивидуально в зависимости от общего состояния пациента, его веса и тяжести протекания воспалительных процессов в поджелудочной.
Эффективные антибиотики для лечения осложненного острого панкреатита
При осложненном остром панкреатите используются антибактериальные препараты из разряда фтопхинолонов, макролидов и цефалоспоринов. Как и все остальные лекарственные средства, при возникновении острого приступа вводят их внутривенно. В некоторых случаях для лечения острого воспаления поджелудочной железы применяется сразу несколько антибиотиков, относящихся к различным фармакологическим группам.
Ферментные препараты
Как только болевой приступ полностью купируется и пациенту разрешается употреблять пищу, назначаются ферментные препараты, которые способствуют улучшению процессов пищеварения и усвоения питательных веществ. Главным действующим веществом таких препаратов является панкреатин, который обеспечивает нормальное расщепление и усвоение белков, жиров и углеводов.
Ферментные препараты снимают нагрузку на поджелудочную железу, так как они обеспечивают повышение уровня пищеварительных ферментов в крови, тем самым обеспечивая ей полный покой. Среди ферментных препаратов наиболее распространенными в педиатрии являются:
- Мезим,
- Панкреатин,
- Креон.
Принимаются такие препараты на протяжении длительного времени (около 3-4 месяцев после снятия болевого приступа). Как правило, пьют их по 1-2 таблетки во время еды или после употребления пищи до 4 раз в сутки. Дозировка в каждом конкретном случае подбирается индивидуально. При правильном приеме таких препаратов побочные эффекты наблюдаются очень редко. Лишь в единичных случаях от пациентов поступают жалобы на нарушение стула и появление тошноты.
Что важно знать о медикаментозном лечении?
Что принимать при остром воспалении поджелудочной железы, решает только врач. Самодеятельность в данном случае не приветствуется, так как она может привести к еще большему нарушению функций органа и спровоцировать ухудшение самочувствия пациента.
Все препараты, которые назначаются врачом, должны приниматься строго по выписанной схеме, соблюдая все дозировки и длительность приема. При этом они обязательно должны дополняться лечебной диетой, которая исключает из рациона больного все продукты питания, оказывающие раздражающее действие на железу (жареные, копченые, соленые, жирные блюда, алкоголь, сдобная выпечка и т.д.).
Если не соблюдать диету, никакие препараты не помогут восстановить функциональность поджелудочной железы, даже если принимать их постоянно. Поэтому врачи делают большой акцент именно на питании пациента, так как он него зависит все.
schsite.ru
препараты от острой и хронической формы
Заболевание поджелудочной железы – панкреатит – возникает по разным причинам: в результате перенесенного инфекционного заболевания, алкоголизма, язвы, травмы, переедания. Еще важную роль играет наследственность. Главными симптомами данной болезни выступают: дисбактериоз, отсутствие аппетита, тошнота, жажда. Лечение панкреатита медикаментами – это самый распространенный способ избавления от него.
Статьи по темеКак лечить панкреатит
Характерным симптомом заболевания считается опоясывающая сильная боль, начинающаяся в левом боку. Прием спазмолитиков и обезболивающих в данном случае неэффективен. Дифференцирующими признаками являются сильные боли в поджелудочной сразу после еды. Кроме того данный недуг может сопровождаться тошнотой, диареей, икотой, повышением температуры.
Естественно, что у всех заболевших возникает вопрос: как вылечить панкреатит? Не стоит заниматься самолечением, обратитесь к врачу. Лечение панкреатита в домашних условиях сопровождается диетой, в это время следует употреблять каши, сваренные на воде, пюре, кисели и пудинги. Если боль не сильная, советуют пить настойки из прополиса и трав: подорожника, одуванчика и ромашки.

Хронический
Панкреатит хронический возникает вследствие частого переедания. Влияют также злоупотребление алкоголем и жирной пищей. Часто хроническое течение заболевания появляется после не вылеченного острого панкреатита. Проявляется болезнь и от употребления некоторых лекарств. Заболевание поджелудочной железы в хронической стадии может прогрессировать медленно, и, как правило, сопровождаться следующими симптомами:
- рвота;
- боли в животе;
- снижение веса;
- тошнота, рвота;
- постоянный метеоризм;
- хронический понос;
- желтуха.
Лечение хронической стадии основывается на нескольких принципах: устранение боли, специальная диета, корректировка функции поджелудочной железы. При режущей боли могут быть прописаны ненаркотические анальгетики. Для коррекции процесса пищеварения назначают ферменты. Лечить обострение хронического панкреатита необходимо в условиях стационара, наблюдения специалистами.

Острый
Острая форма заболевания поджелудочной железы начинается после отравлений, злоупотребления алкоголем, при желчекаменной болезни. Характеризуется такой недуг плохим состоянием внутренних органов и риском сильных изменений в железе за небольшой срок. Основной признак острого панкреатита – возникновение сильной боли в подложечной области. Другими признаками заболевания являются:
- слабость;
- нарушение стула;
- головокружение.
Лечение острой стадии, как правило, осуществляется с помощью медикаментозных методов – лекарств. Главные принципы лечения:
- соблюдение режима питания – диета при лечении поджелудочной железы направлена на обеспечение покоя воспаленной слизистой;
- устранение боли – обезболивание производят с помощью наркотических и ненаркотических средств;
- симптоматическое лечение – назначают прием противорвотных препаратов;
- очищение крови от освободившихся из поджелудочной железы ферментов;
- лечение острого панкреатита медикаментами – антибиотиками.


Реактивный
Развивается на фоне острого заболевания органов пищеварения реактивный панкреатит. Первым признаком заболевания у ребенка может быть сильная тошнота и диарея, у взрослого человека – сильная режущая боль под ребрами сразу же после еды. Ощущения при этом могут то прекращаться, то обостряться. Кроме того они зачастую меняет место локализации. Другие симптомы реактивной стадии воспаления:
- постоянная изжога;
- отрыжка;
- вздутие живота;
- отвращение к жирной еде;
- излишнее слюноотделение;
- непереносимость запахов.
Реактивная форма болезни не так опасна, как другие стадии. Что принимать при панкреатите, должен определить лечащий врач. Лечат недуг капельницами, обезболивающими инъекциями. Помните, что самостоятельное лечение панкреатита даже медикаментами может привести к хронической форме заболевания. Специалист обязательно назначает строгую диету и постоянное питание. Больному запрещают:
- жареную, жирную;
- сладкую, соленую;
- копченую пищу;
- употреблять алкоголь.
Узнайте, какие симптомы панкреатита у женщин.


Лечение поджелудочной железы лекарственными препаратами
Для лечения любой стадии больному необходимо пройти целый курс по восстановлению работы ЖКТ. Все лекарства для лечения панкреатита назначаются врачом. Первая медикаментозная терапия направлена на устранение причины, которая послужила развитием воспаления. Важно устранить боли и восстановить пищеварительную функцию. Современные препараты для лечения поджелудочной железы отлично себя зарекомендовали в отечественной медицине. Навсегда излечить болезнь невозможно.
Таблетками
Лечение таблетками следует начинать после того, как будут устранены острые приступы. Поможет снять спазмы «Спазган» или «Но-шпа». Суточная взрослая доза – 240 миллиграмм, поделенные на 3 приема. Продолжительность использования – не более 2-х дней. Совместно с этими препаратами назначаются антациды, нейтрализующие соляную кислоту – Ранитидин или Маалокс.
Таблетки при панкреатите Маалокс обладают обволакивающим, адсорбирующим свойством. Принимать необходимо 2 таблетки сразу же или через час после еды. Препарат надо держать во рту до растворения. Можно при острой необходимости увеличивать дозу до 4 таблеток. После стабилизации болезни для профилактики в течение 2 месяцев положено принимать по 1 таблетке 3 раза в сутки.
Препаратами с ферментами поджелудочной железы
Лекарственные препараты при панкреатите предназначены для восстановления слизистой поджелудочной железы. Они содержат в составе особые ферменты, компенсирующие пищеварительную дисфункцию при заболевании. Назначать ферменты должен врач – строго исходя из причин заболевания. Больше всего специалисты советуют больным медикаменты с панкреатином.
Панкреатин содержится в препарате «Фестал». Таблетки рекомендуют принимать сразу после еды. Взрослым следует проводить лечение по схеме: 2 таблетки 3 раза в день. При необходимости, с разрешения врача, можно дозу увеличить до 4 таблеток. Лечение заболевания поджелудочной железы ферментированным Фесталом может длиться от нескольких дней – до месяцев и даже лет.

Антибиотиками
Специалисты при возникновении воспаления могут назначить таблетки, обладающие антибиотическим действием. Как правило, прописывают следующие антибиотики при панкреатите: Сумамед Цефотаксим, Амоксиклав, Цефтриаксон:
- Амоксиклав рекомендуют принимать в день по одной таблетке в течение недели.
- Сумамед обладает отличным противомикробным действием. Его необходимо пить 2 раза в день по 1 таблетке, курс лечения равен 10 дням.
- Всегда с приемом антибиотиков назначают препараты, содержащие живые бактерии – Линекс или Аципол.
Узнайте подробнее, как проводитсялечение поджелудочной железы лекарственными препаратами.
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим! Рассказать друзьям:Статья обновлена: 13.05.2019
sovets.net
Острый панкреатит: лечение
Острый панкреатит относится к числу заболеваний, требующих экстренной госпитализации в хирургический стационар. Факт времени здесь играет едва ли не решающую роль: чем быстрее пациент получит необходимую помощь, тем менее опасным будет для него острый панкреатит. Поэтому при первых признаках острого панкреатита необходимо не только обращается к врачу, но и настаивать на госпитализации.

Самое главное правило при лечении острого панкреатита
Неукоснительным правилом для каждого больного должно быть следующее: ни в коем случае не прибегать к самолечению, не предпринимать промываний желудка, не ставить горячих грелок на живот, не вызывать искусственно рвоту. Важно также помнить, что домашние средства, применяемые обычно в случаях острых заболеваний, при остром панкреатите категорически противопоказаны, поскольку они могут усугубить ситуацию.
При обнаружении у ребёнка или взрослого гнойного панкреатита, или воспаления брюшины необходимо оперативное вмешательство. При установлении острого панкреатита у детей в первые 2 суток следует применить комплексное консервативное лечение.
Развитие острого панкреатита требует прежде всего полного воздержание от пищи и жидкости. Вот почему в первые 3-5 дней пациента врачи «держат» на голодной диете.
Лечение острого панкреатита лекарствами
Лечебные меры на догоспитальном этапе: строгий постельный режим, использование пузыря с холодной водой или льдом с целью охлаждения области верхнего отдела живота и приём лекарственных препаратов, снимающих спазмы сосудов и кишечника (но-шпа, папаверин, аторпин, платифиллин, нитроглицерин и т.д.).
Примечание для врачей: несмотря на сильнейшие боли, пациенту нельзя вводить морфин, так как он усиливает спазм сфинктера Одди и способствует нарастанию панкреатита.
Список лекарственных препаратов приведённый ниже использовать для лечения острого панкреатита принимать только после консультации с врачами. Самолечение в острой стадии панкреатита очень опасно. Кроме того, список позволит вам контролировать врачей, которые могут не правильно назначать курс лечения. Будьте здоровы.
Список лекарственных средств для лечения острого панкреатита


Но-шпа (дротаверин) – оказывает выраженное спазмолитическое действие. Показана при спазмах желудка и кишечника, спазматических запорах, приступах желчно- и мочекаменной болезни и стенокардии.
Применяется внутрь по 0,04-0,08 г 2-3 раза в день; внутривенно (медленно) 2-4 мл 2% раствора. При облитерирующем эндартериите используется внутриартериально.
Из побочных действий возможны: головокружение, сердцебиение, потливость, чувство жара, аллергический дерматит, запор.
Папаверин (папаверина гидрохлорид) – миотропный спазмолитический препарат, в больших дозах понижающий возбудимость сердечной мышцы и замедляющий внутрисердечную проводимость. Показан при спазмах сосудов головного мозга, стенокардии, эндартериите, холецистите, пилорозспазме, спастическом колите, спазме мочевыводящих путей и бронхоспазме.
Применяется внутрь по 0,04-0,06 г 3-5 раз в день, подкожно по 1-2 мл 2% раствора 2-4 раза в день; при остром спазме коронарных сосудов и гладкой мускулатуры органов брюшной полости внутривенно (медленно0 1 мл 2% раствора. Внутрь назначают в чистом виде, а также в сочетании с фенобарбиталом. Входит в состав суппозиториев. Высшая доза для взрослых внутрь 0,4 г, суточная 0,6 г; парентерально разовая доза 0,1 г, суточная 0,3. Выпускается в виде порошка, таблеток, ампул, ректальных суппозиториев и сложных таблеток.
Побочные действия: атриовентрикулярная блокада, желудочковая экстрасистолия; при внутреннем введении снижение артериального давления, запор.
Атропин (атропина сульфат) – сульфат атропинового эфира d,1 –троповой кислоты. Обладает м-холинолитической активностью, блокирует м-холинореактивные системы организма. Показан при язвенной болезни желудка и двенадцатиперстной кишки, пилороспазме, желчнокаменной болезни, холецистите, спазмах кишечника и мочевых путей, почечной и печёночной колике, а также бронхиальной астме. В офтальмологии используется для расширения зрачка.
Применяется внутрь по 0,00025-0,001 г 1-2 раза в день, под кожу по 0,25-1 мл 0,1% раствора, в офтальмологии 1-2 капли для инсталляций 1% раствора.
Высшая разовая доза – 0,001 г суточная – 0,003 г.
Побочные действия: сухость во рту, сердцебиение, расширение зрачков, нарушение аккомодации, атония кишечника (снижение или отсутствие перистальтики), головокружение, тахикардия, затруднение мочеиспускания.
Противопоказания: глаукома.
Платифиллин (платифиллина гидротартрат) – винокаменная соль алкалоида, содержащегося в крестовнике широколистном. Оказывает м-холинолитическое, сосудорасширяющее и успокаивающее действие. Показан при спазмах гладкой мускулатуры органов брюшной полости, язвенной болезни желудка и двенадцатиперстной кишки, бронхиальной астме, гипертонии, а также кишечных, печёночных и почечных коликах. В офтальмологии используется для расширения зрачка.
Применяется внутрь по 0,0025-0,005 г 203 раза в день, подкожно 1-2 мл 0,2% раствора.
Побочные действия: сухость во рту, нарушение аккомодации, сердцебиение, затруднение мочеиспускания.
Противопоказания: глаукома, органические заболевания печени и почек.
Нитроглицерин (тринитрат глицерина) – расширяет кровеносные сосуды (преимущественно коронарные артерии и сосуды мозга), расслабляет гладкую мускулатуру желудочно-кишечного тракта, желчевыводящих путей и других органов. Показан для купирования приступов стенокардии, иногда при дискинезии желчевыводящих путей и эмболии центральной артерии сетчатки. Применятся по ?-1 таблетке (или 1-2 капли 0,5-1 % раствора) сублингвально. Побочные действия: шум в ушах, головная боль, головокружение, коллапс.
Список лекарственных средств для лечения острого панкреатита в стационаре
Лечебные меры в условиях стационара: для ферментной токсемии необходимо применение антиферментных препаратов (трасилол, пантрипин, пентоксил, контрикал) и цитостатиков (циклофосфан, фторафур, 5-фторурацил), для профилактики гнойных осложнений – антибиотики широкого спектра действия (ампиокс, гентамицин, канамицин), а при некоторых формах острого панкреатита – средства, стимулирующие восстановительные процессы в железе (метилурацил, пентоксил, анаболические гормоны).
Трасилол – препарат животного происхождения, получаемый из околоушных слюнных желез крупного рогатого скота. Инактивирует ферменты поджелудочной железы — калликреин и трипсин, применяется при патогенетической терапии панкреатита (при остром панкреатите, хроническом панкреатите и обострениях хронического панкреатита, для лечения панкренекроза, а также для предупреждения панкреатита при оперативных вмешательствах в верхней части брюшной полости).
Трасилол особенно эффективен в отёчной фазе острого панкреатита, когда ещё не развился геморрагический некроз.
Применение трасилола рекомендуется начинать возможно раньше и в комбинации с кортикостероидами и антибиотиками.
Трасилол назначается внутривенно одномоментно (медленно) и капельно в дозе 10 000–15 000 ЕД.
Введение в связи с быстрым исчезновением из крови «Трасилола» лучше производить капельным методом, для чего трасилол разводят в изотоническом растворе хлорида натрия или в 5% растворе глюкозы.
При хроническом панкреатите вводят 5 000 – 10 000 ЕД препарата ежедневно.
При остром панкреатите и в случаях панкреанекроза вводят сразу 25 000–50 000 ЕД Трасилола, затем 25 000–75 00 ЕД капельно. В последующие 4–5 дней вводят по 25 000 – 50 000 ЕД в сутки в два приёма, по мере улучшения клинической картины и данных лабораторных исследований дозу Трасилола постепенно снижают до 2 500 – 5 000 ЕД.
При обострении хронического панкреатита препарат вводят в тех же дозах во время приступа, затем дозу снижают.
Для профилактики панкреатита при оперативных вмешательствах в верхней части брюшной полости перед операцией вводят 10 000 ЕД, по ходу операции — 10 000 – 20 000 ЕД и после операции — ежедневно в течение 2–4 дней по 10 000 – 20 000 ЕД.
Побочные явления: при быстром введении трасилола могут наблюдаться тошнота и рвота.В отдельных случаях при повторении курса лечения трасилолом возможны аллергические реакции.
Особые указания: для выявления индивидуальной чувствительности к препарату перед началом лечения вводят 0,2 мл трасилола.
Пантрипин – ингибитор протеолиза. Оказывает тормозящее действие на активность протеолитических ферментов – трипсина и химотрипсина, калликреина, фибринолизина (плазмина) и других протеаз. Показан при остром и хроническом панкреатите, панкреатическом, дуоденальном, желчном или кишечном свище, для профилактики панкреатита при операции на желудке и желчных путях.
Противопоказан при гиперчувствительности к действующему веществу препарата.
Побочные действия: аллергические реакции.
Применяется в/в, разведённым 0,5-1 л 0,9% раствора NaCl для инъекций или в стерильном 5% растворе декстрозы с добавлением инсулина, в соотношении: на 3 г сухого остатка декстрозы – 1 ЕД инсулина. Полученный раствор вводят в/в капельно, по 40-60 кап/мин. Длительность введения – не менее 2 ч.
В зависимости от клинической картины и состояния больного при тяжёлых формах панкреатита концентрированный раствор вводят одномоментно, в/в (100-120 ЕД пантрипина на 10-20 мл 5% раствора декстрозы или 0.9% раствора NaCl). Затем, в течение первых суток, каждые 4 ч – в/в капельно, по 25-30 ЕД на 0,5-1 л 0,5% раствора декстрозы или 0,9% раствора NaCl, всего – до 300 ЕД в первые сутки в 2 приёма. В последующие сутки (на основании клинических и лабораторных данных) дозу уменьшают до 120-150 ЕД/сут. и продолжают вводить до выздоровления больного.
При лёгких формах панкреатита первичная доза составляет 12-25 ЕД. В дальнейшем дозу выбирают в зависимости от состояния больного.
При других заболеваниях (панкреатических, желчных, дуоденальных и высоких кишечных свищах) — в/в капельно, в дозе 6-12 ЕД. В зависимости от клинической картины введение повторяют, но не чаще 1 раза в сутки.
В случаях оперативного вмешательства при острых панкреатитах – местно, под капсулу поджелудочной железы, в дозе 50-62 ЕД, разведённой в 20 мл 0,9% раствора NaCl.
В послеоперационном периоде – в/в, по схеме, рекомендованной для тяжёлых форм панкреатита.
При оперативных вмешательствах на желудке и желчных путях с профилактической целью – в/в и местно, в дозе 50-80 ЕД, в зависимости от тяжести оперативного вмешательства и опасности развития послеоперационного панкреатита.
Пентоксил – 4-Метил-5-оксиметилурацил. Стимулирует лейкопоэз, повышает фагоцитарную активность лейкоцитов и рекулоэндотелиальной системы. Показан при лейкопении различной этиологии, алиментарной токсической алейкии, агранулоцитарной ангине, некоторых видах лекарственных агранулоцитозов, хронических отравлениях бензолом.
Способ применения: внутрь взрослым по 0,200,4 г 3-4 раза в день после еды, детям в соответствии с возрастом. В среднем на курс лечения (15-20 дней) требуется 6-10 г препарата.
Побочное действие: диспепсия.
Противопоказания: лимфогранулематоз, злокачественные новообразования костного мозга.
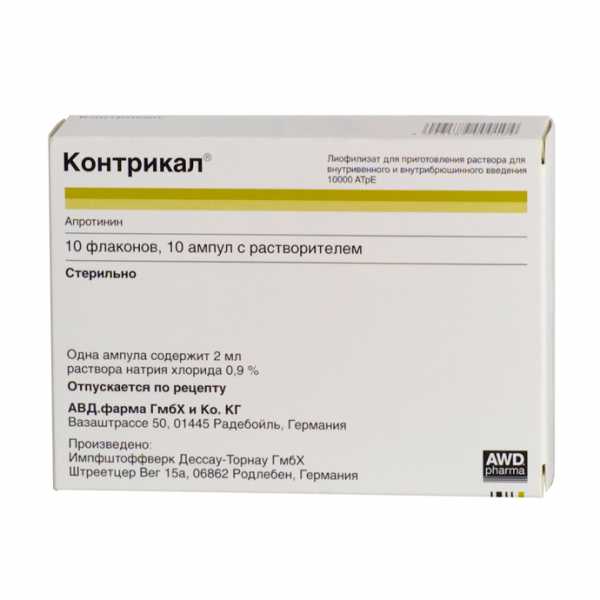
Контрикал – полипептид, получаемый из лёгких крупного рогатого скота. Ингибирует активность ряда ферментов (трипсин, химопсин, плазмин, калликереин) и образует с ними неактивные компоненты.
Показан при остром панкреатите, обострении хронического панкреатита, остром панкреонекрозе: для предупреждения панкреатита при операциях на поджелудочной железе и близко расположенных к ней органах.
Применяется в/в (медленно одномоментно или капельно) 10 000-20 000 ЕД, при необходимости по 50 000 ЕД/сут., внутрибрюшинно 10 000-20 000 ЕД.
Побочные действия: возможны аллергические реакции.

Циклофосфан – 0-триметиленовый эфир диамида фосфорной кислоты. Цитостатический препарат, оказывающий терапевтической действие при опухолевых процессах. Угнетает кроветворение. Показан при раке яичников, раке молочной железы, раке лёгких. Лимфогранулематозе, лимфосаркоме, ретикуласаркоме, множественной миеломе, хроническом и остром лимфолейкозе.
Применяется внутривенно, внутримышечно, внутриплеврально и внутрибрюшинно. Внутривенно или внутримышечно по 0,2 г ежедневно, 0,4 г через день или 0,6 г через 2 дня. Ослабленным больным при ухудшении показателей крови или плохой переносимости дневную дозу уменьшают до 0,2 г. На курс лечения 8-14 г, затем препарат назначают в поддерживающих дозах; внутривенно или внутримышечно по 0,1-0,2 2 раза в неделю.
В ходе лечения кровь исследуется два раза.
Среди побочных действий возможны: лейкопения, тошнота, тромбоцитопения, рвота, алопеция. Иногда возникают боли в мышцах и костях. В редких случаях наблюдаются цистит или токсический гепатит.
Противопоказания: кахексия (крайнее истощение организма) с резкой анемией, лейкопения, тромбоцитопения, сердечная недостаточность и тяжёлые заболевания печени и почек.

Фторафур – 2-Фуранидил -5-фторурацил. По фармакологическим свойствам близок к 5-фторурацилу, но менее токсичен и лучше переносится больными.
Показан при раке прямой или толстой кишки, раке желудка, а также раке молочной железы.
Применяется в/в через каждые 12 часов по 1.2-2 г (30 мг кг). На курс лечения требуется 30-40 г препарата, в отдельных случаях 50-60 г. Лечение проводят через 1 месяц после предшествующего лучевой терапии и химиотерапии.
Побочные действия: в момент введения возможно головокружение; при длительном применении, введении больших доз и повышенной чувствительности у больного развиваются тошнота, рвота, стоматит, диарея, лейкопения и тромбоцитопения.
Противопоказания: терминальные стадии болезни; болезни печени и почек; лейкопения (менее 3 х10/л9).
5-фторурацил – 2,4-Диоксо-5-фторпиримидин, или 5-фторурацил. Относится к группе антиметаболитов нуклеинового обмена. Эффективен при опухолях ЖКТ. Токсичен, особенно сильно угнетает функции костного мозга и ЖКТ.
Показан при инопербальных формах, рецидивах и метастазах рака желудка, опухолях различных отделов толстой кишки и поджелудочной железы.
Способ применения: внутривенно (медленно) ежедневно по 10-15 мг/кг в день до появления побочных реакций со стороны ЖКТ (понос, рвота и др.). Иногда препарат вводят в тех же дозах ежедневно в течение 4 дней и при отсутствии побочных реакций через день: на 6-й, 8-й, 10-й и 12-й день по 5-7,5 мг/кг.
Как правило, курс лечения составляет 12 дней (3-7 г) суточная доза равняется не более чем 1 г.
При хорошей переносимости препарата через 4-6 недель курс лечения повторяют.
Побочные действия: лейкопения, тромбоцитопения, тошнота, рвота, понос, язвенный стоматит, язвенные поражения слизистой оболочки ЖКТ, алопеция.
Противопоказания: терминальные стадии заболевания, кахексия, лейкопения, тромбоцитопения. Тяжёлые поражения печени и почек.
Не следует вводить препарат ранее чем через 3-4 недели после сложных хирургических вмешательств и ранее чем через 1 месяц после лучевой терапии и лечения другими противоопухолевыми препаратами, а также при обширных метастазах в костный мозг.

Ампиокс (ампиокс натрия) – представляет собой смесь ампициллина натриевой соли и оксациллина натриевой соли в соотношении 2:1. Обладает антибактериальным спектром входящих в состав препарата антибиотиков. Устойчив в отношении пенициллиназообразующих стафилококков.
Показан при тяжело протекающих инфекциях (сепсис, эндокардит, последродовая инфекция), для профилактики и лечения послеоперационных осложнений и инфекций недоношенных и новорождённых детей.
Способ применения: внутримышечно взрослым по 2 г/сут., детям соответственно возрасту от 10 до 50 мг/кг. Суточную дозу принято делить на 3-4 порции.
Побочные действия: аллергические реакции, болезненность в месте введения.
Противопоказания: необходима осторожность при наличии в анамнезе повышенной чувствительности к препаратам пенициллина.

Гентамицин (гентамицина сульфат) – антибиотик, обладающий широким спектром антимикробного действия. Подавляет рост большинства грамотрицательных и грамположительных микроорганизмов. Высокоактивен в отношении палочки сине-зелёного гноя. Быстро всасывается. Проникается через гематоэнцефалический барьер. Максимальная концентрация в сыворотке крови отмечается через 1 ч после инъекции. При повтором введении в дозе 0,4-0,8мг/кг с интервалом 8 ч наблюдается кумуляция препарата. Выводится из организма почками.
Показан при инфекциях мочевыводящих путей (цистит, пиелонефрит, уретрит), дыхательного тракта) пневмония, плеврит, эмпиема, абсцесс лёгкого), хирургические инфекции (хирургический сепсис, перитонит), инфекции кожи (фурункулёз. Дерматит, трофические язвы, ожоги), вызванные возбудителями, устойчивыми к другим антибиотикам широкого спектра действия.
Способ применения: вводится внутремышечно; при инфекциях мочевыводящих путей разовая доза для взрослых составляется 0,4 мг-кг, суточная 0,8-1,2 мг/кг (вводят в 2-3 приёма). При инфекциях других локализаций суточная доза равна 2,4-3,2 мг/кг.
Курс лечения подразумевает 6-8 дней. Место применяют в виде 0,1% растворов, присыпок, мазей. Кроме того, возможны ингаляции – 4 мг/мл 4 раза в день.
Побочные действия: в некоторых случаях даёт ототоксический или нефротоксический эффект.

Канамицин (канамицина моносульфат) – имеет широкий спектр антимикробного действия. Устойчивость к нему развивается медленно. При приёме внутрь почти е всасывается из пищеварительного тракта. Не обладает кумулятивным действием.
Показан при кишечных инфекциях (дизентерии, дизентерийном бактерионосительстве, бактериальном колите и энтероколите). Используется также для подготовки больных к операциям на ЖКТ.
Способ применения: внутрь 4-6 раз в сутки по 0,5-0,75 г. Высшая суточная доза составляет 4 г. Детям препарат даётся из расчёта 50 мг/(кг*сут.). Недоношенным детям и детям первого месяца жизни назначается только по жизненным показаниям.
Обыкновенно курс лечения подразумевает 7-10 дней.
В предоперационном периоде взрослым назначается в первые сутки 6 г, а в последующие двое суток – по 1 г 4 раза.
Побочные действия: в некоторых случаях возникают тошнота и жидкий стул.
Противопоказания: нарушения функции почек, поражения слухового нерва, непроходимость кишечника. Кроме этого, канамицин нельзя совмещать с некоторыми препаратами: мономицином, неомицином, гентамицином, стрептомицином, флормицином.
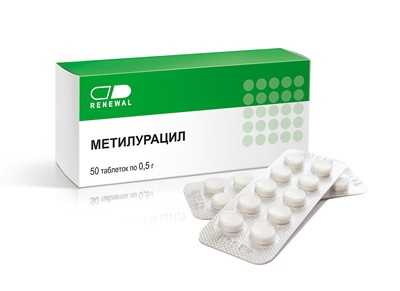
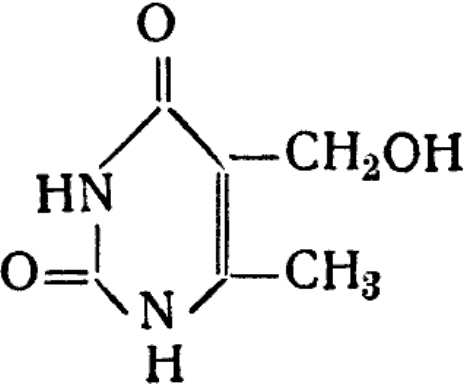
Метилурацил – 2,4 –Диокси-6-метил-1,2,3,4-тетрагидропиримидин, или 4-метилурацил. Ускоряет процессы клеточного размножения и рост в различных тканях и органах при резорбтивном и местном действии. Резорбтивное действие проявляется в основном в стимуляции лейкопоэза при угнетении кроветворения.
Показан при алиментарно-токсической алейкии, агранулоцитозе и лейкопении различной этиологии; лучевых поражениях кожи, вяло заживающих ожогах, ранах, переломах костей, язвенной болезни желудка и двенадцатиперстной кишки.
Способ применения: внутрь во время или после еды 1 г 3-4 раза в день; в отдельных случаях суточная доза увеличивается до 5-6 г. Детям дозы устанавливаются в соответствии с возрастом. Наружно препарат применяется в виде 5% или 10% мази с антибиотиками (фурацилин, синтомицин, окситетрациклин) и виде суппозиториев.
Противопоказания: лейкемические формы лейкоза (особенно миелоидные).
nourriture.ru
Лечение хронического и острого панкреатита медикаментами у взрослых и детей
Медикаментозное лечение – основной метод лечения острого и хронического панкреатита.
Лечение острого панкреатита легкого течения

Легким можно назвать течение, при котором не наблюдаются системных осложнений. При легком течении заболевания назначается поддерживающая терапия. С целью купирования боли применяются анальгетики. Для того чтобы компенсировать потери жидкости из-за рвоты назначается инфузионная терапия.
В случае развития инфекций в желчевыводящих путях или в дыхательной системе целесообразно применение антибактериальной терапии. Возобновить употребление пищи можно не раньше, чем через три дня. Когда у больного начнет появляться чувство голода, боль стихнет, а перистальтика придет в норму.
Лечение острого панкреатита тяжелого течения
При тяжелом течении больной может быть не состоянии есть обычную пищу около месяца, на этот период ему назначается парентеральное питание.
При тяжелом течении повышен риск возникновения некротизирующего панкреатита.
Самым точным методом постановки диагноза является проведение компьютерной томографии с применением контрастного вещества. В случае выявления осложнений в виде органной недостаточности больной нуждается в пристальном наблюдении врачей. При тяжелом течении острого панкреатита не рекомендуется использовать сосудосуживающие препараты. Первые дни необходим контроль объема циркулирующей жидкости. Обычно переливают около шести литров жидкости, в некоторых случаях больше, до нормализации объема. Если показатели альбумина в крови снижены для переливания используют колодные растворы. В случае пониженного гематокрита необходимо введение эритроцитарной массы.
Большое снижение объема циркулирующей жидкости может приводить к нарушению функций почек. Интенсивная инфузионная терапия поможет устранить осложнение.
При развитии осложнений, поражающих дыхательную систему начинает снижаться уровень кислорода в крови, появляется отдышка. Эти симптомы указывают на развитие тяжелого осложнения — респираторного дистресс-синдрома у взрослых. Для того чтобы купировать боль внутривенно колют анальгетики через каждые два часа. Проводится интубация трахеи для искусственной вентиляции легких (ИВЛ).
Препараты, которые применяют для лечения
Для того чтобы помочь организму справиться с этим заболеванием, используются разнообразные медикаментозные средства:
- Для лечения острого панкреатита применяют обезболивающие препараты. Ведь первое что требуется сделать – уменьшить болевые ощущения. Наиболее распространенными препаратами, обладающими обезболивающим эффектом являются Папаверин или Но-шпа.
- Ферментные препараты. Используются с целью компенсирования недостаточности поджелудочной железы. Помогают ощутимо снизить нагрузки на больной орган, обеспечивая ему покой. Наиболее распространенными препаратами являются мезим и креон. Креон принимают капсулами, которые не подвергаются влиянию желудочного сока. Мезим в виде таблеток, обычно употребляют перед едой.
- Чтобы снизить общую кислотность желудочного сока и улучшить поглощение ферментов дополнительно используют препараты, способные снижать секреторные функции железы. Мезим широко применяется для лечения острого панкреатита и холецестита. Его плюсами являются хорошая переносимость и минимум побочных эффектов. Также поможет облегчить пищеварение и уменьшить болевые ощущения. Преимуществом Креона является оболочка, устойчивая к желудочной кислоте. Благодаря этому он способен к более длительному воздействию. Выбор фермента зависит от тяжести и течения болезни. Также для лечения острого панкреатита применяют антацидные препараты. Их используют в случае изжоги или других диспепсических расстройствах. Хорошее средство–Алмагель.
- В случае, когда острый панкреатит вызывает осложнения, назначаются антибиотики. Препараты могут быть в виде таблеток или уколов. Антибиотики имеют большое количество противопоказаний и подбираются индивидуально.
Правильно подобрать лечение сможет только опытный врач. Полностью оценив клиническую картину болезни и выбрав максимально и эффективные и безопасные средства.
Терапия при хроническом течении болезни

Медикаментозное лечение при хроническом панкреатите подбирается индивидуально, в соответствии с выраженностью обострения и симптомами. Возникновение осложнений может изменять или усиливать клинические проявления болезни.
При обострении хронического панкреатита первые дни стоит воздержаться от приема еды, можно только пить воду. Затем необходимо соблюдение специальной диеты. В тяжелых случаях используется парентеральное питание. С улучшением общего состояния меню постепенно расширяется. В первую очередь можно расширить количество потребляемых белков. Противопоказано употребление слишком острого, соленого, жирного, кислого. Основной терапией является лечение панкреатита медикаментами. Лекарственные препараты для лечения хронической формы панкреатита у взрослых подбираются индивидуально, в зависимости от состояния.
Ферментные препараты
Основные лекарственные вещества, которые применяются при лечении хронического панкреатита и холецистита у взрослых на сегодняшний день – ферментные препараты.
Они помогают снизить секрецию поджелудочной железы и соответственно уменьшить интенсивность боли. Дозировка вещества для взрослых рассчитывается в зависимости от того насколько выражена недостаточность поджелудочной железы. Продолжительность терапии ферментными веществами в зависимости от состояния определяет врач. Часто применяемые и эффективные лекарственные средства – Панкреатин и Креон.
Панкреатин выпускается в виде таблеток. В составе не очень большая дозировка ферментов, следственно его назначают принимать по две таблетки от трех до шести раз в день. Длительность приема определяется врачом. При преувеличении дозировки возможно появление кожной сыпи, диареи.
Креон выпускается в виде желатиновых капсул. Рекомендуется применять по одной капсуле три-четыре раза в день, желательно во время еды. Длительность курса подбирается индивидуально. Креон способствуют нормализации процесса переваривания. Не рекомендуется употреблять препарат людям с повышенной чувствительностью и при остром течении.
Антацидные средства
При хроническом панкреатите у взрослых с внешнесекреторной недостаточностью широко применяются антацидные средства. Антациды способны подавлять соляную кислоту, выделяемую желудком. Наиболее распространенные – маалокс, фосфалюгель, алмагель. Антациды снижают кислотность и уменьшают количество разрушенных ферментов. Данные суспензии обеспечивают покой поджелудочной железе, а это способствует процессу восстановления основных функций.
Для лечения хронического течения заболевания в комплексной терапии применяются вспомогательные лекарственные вещества, какие способствуют устранению симптомов в желудочно-кишечном тракте. Хилак Форте помогает устранить дисбактериоз и диарею. Тримедат устраняет нарушения функций кишечника. Активированный уголь убирает проявления интоксикации.
Анальгетики и спазмолитики
Также медикаментозное лечение при хроническом панкреатите обязательно включает анальгетики и спазмолитики. Применяются чистые и смешанные препараты. Чистые медикаменты способны только снимать спазмы в мускулатуры в кишечнике. Широко применяется Папаверин и Но-шпа. Смешанные имеют дополнительно в составе обезболивающие. Хороший препарат – гастроцепин. В зависимости от интенсивности боли при хроническом панкреатите лекарства подбираются индивидуально.
Антисекреторные препараты
Одним из важных антисекреторных препаратов для лечения хронического панкреатита является препарат Омепразол. Препарат значительно снижает болевой синдром даже в тяжелых случаях. Популярным средством из группы ИПП является Лансопразол. Препараты из этой группы эффективны в лечении. Они подавляют процессы секреции соляной кислоты и за счет этого воспалительные процессы снижаются. К тому же они менее безвредны чем остальные. ИПП назначаются при лечении панкреатита очень часто и являются оптимальным вариантом.
Фитопрепараты
Популярными фитопрепаратами являются средства из группы холинолитиков. Несмотря на количество побочных эффектов лечение воспалительных процессов этими препаратами очень эффективно. Препарат Дюспаталин помогает устранить тошноту и рвоту. Также следует выделить препарат лечащий эндокринную недостатоность поджелудоной железы – Фестал. Также рекомендовано использовать фитопрепараты для профилактики.
Строгое соблюдение диеты и четкое выполнение рекомендаций по медикаментозному лечению в разы снижают риски обострений. Если соблюдать эти правила, то вполне возможно добиться долгой ремиссии без рецидивов.
Правильно подобранная специалистом комплексная медикаментозная терапия поможет вылечить как острый, так и хронический панкреатит, а также восстановить основные функции поджелудочной железы.
Похожие записи
gormonoff.com
Лекарства при остром панкреатите, что можно пить при недуге

Развитие острого панкреатита является одним из самых опаснейших патологических нарушений в человеческом организме, способных привести не только к снижению уровня и качества жизнедеятельности, но и стать первопричиной смертельного исхода. Поэтому крайне важно не упускать из виду все проявляющиеся предпосылки данной патологии и вовремя обращаться за квалифицированной помощью. Ведь все лекарства при остром панкреатите способны помочь восстановить функциональность поджелудочной железы и сохранить жизнь пациенту только при своевременном обращении к врачу. В материалах данной статьи разберемся подробнее со следующими вопросами: какие таблетки можно пить для улучшения самочувствия, и какие препараты при остром панкреатите назначаются пациентам для максимально быстрого купирования болевого синдрома и снятия воспалительного процесса, а также восстановления работоспособности поджелудочной железы.
Общая информация о патологии
Прогрессирующая стадия воспалительных процессов в области поджелудочной железы протекает немного иначе, чем воспаление остальных внутренних органов человека. Данное утверждение обосновывается тем, что функциональная особенность паренхиматозного органа заключается в выработке особых ферментативных компонентов, принимающих активное участив в процессах расщепления белков, жиров и углеводов. И если происходит нарушение оттока в панкреатических протоках, то вырабатываемые поджелудочной железой ферменты начинают активизироваться в ее полости, что ведет к началу процесса по самоперевариванию железы и дальнейшему отмиранию ее тканей. Отсутствие своевременно принятых терапевтических мероприятий ведет к значительному ухудшению общего самочувствия пациента и повышению вероятности смертельного исхода.
При малейшем проявлении дестабилизационного течения острого панкреатита необходимо срочное проведение операционного мероприятия.
Как утверждают статистические данные, практически каждый 10-й человек, страдающий от развития острого панкреатического воспаления паренхиматозного органа, умирает. Столь печальные статистические данные получаются на основе непонимания и недооценивания серьезности всей ситуации пациентами, при постановке столь серьезного диагноза. Лишь своевременно принятые меры медикаментозной терапии в комбинации с соблюдением строго диетического режима питания, необходимого для устранения данной патологии, могут повысить шанс на выздоровление.
Ход терапевтического лечения
Лечение острого панкреатита медикаментами у взрослых людей включает в себя применение огромного количества различных лекарственных средств, обладающих следующими фармакологическими свойствами:
- препараты анельгитирующего действия, необходимые для снятия болевого синдрома;
- средства, фармакологическое действие которых направлено на снятие спазмов в протоковой мускулатуре;
- лекарственные препараты антимикробного спектра действия, необходимые для предотвращения развития инфекционных процессов в полости поджелудочной железы;
- может назначаться прием дезинтоксикантов;
- гормоносодержащие медикаменты;
- препараты, оказывающие останавливающее действие активности секреторной функциональности поджелудочной железы, необходимое для снижения уровня выработки ферментов.
Медикаментозное лечение острого панкреатита у взрослого человека на первых этапах его развития проводится путем внутривенного капельного вливания и инъекционной внутримышечной постановки необходимых лекарственных средств.
Очень важным при устранении данной патологии является исключение приема любых пищевых продуктов на протяжении первых трех дней терапевтического лечения.
Голодание необходимо для снижения секреторной функциональности пораженного воспалительным процессом органа и уменьшения выработки ферментативных компонентов, которые способствуют поддержанию и усугублению развития панкреатической патологии.
Необходимые для организма пациента питательные элементы на протяжении трех суток будут вводиться внутривенно-капельным путем. Единственное, что разрешено, будет пациенту на протяжении периода голодовки это порционное употребление щелочной жидкости в виде минеральной воды без газов либо слабого чайного напитка. Далее по ходу восстановления оптимального уровня самочувствия пациента будут аккуратно вводиться определенные разновидности продуктов питания из рациона строгой диеты.
Медикаменты первого назначения
Легкая форма панкреатической патологии может лечиться консервативными методами, в точности, как и своевременное устранение начальных стадий данной патологии. Препараты для лечения и необходимые дозировки назначают только квалифицированные специалисты.
Занятия самолечением по устранению симптоматических проявлений острого панкреатита являются верными шагами на пути к самоуничтожению и приближению смертельного исхода.
Во время диагностического обследования и сбора полного анамнеза, необходимо сообщить лечащему врачу обо всех имеющихся сопутствующих патологиях и принятии лекарственных препаратов. Так как данная информация играет не маловажную роль при разработке эффективной схемы лечения.
Итак, рассмотрим, что можно принимать при панкреатите, и какие существуют разновидности препаратов, необходимые для нормализации общего состояния пациента и восстановления работоспособности поджелудочной железы при панкреатите у взрослых людей.
Медикаменты анельгитирующего спектра действия
Основная задача квалифицированных специалистов при развитии острого панкреатита у пациента, заключается в максимально быстром снятии болевого синдрома. Для достижения этой цели, в большинстве случаев, если у пациента нет никаких аллергических реакций на прием антибиотиков, назначают проведение внутривенной инфузии с раствором препарата Новокаин и глюкозы, а также проводится постановка новокаиновой блокады.
Явным противопоказанием к проведению подобных лечебных мероприятий служит развитие у пациента миастении, а также терапия не проводится при низком уровне артериального давления.
Введение препарата Новокаин не рекомендовано проводить в комбинации с препаратом Прозерин, а также отдельными разновидностями лекарственных средств антидепрессивного спектра действия и сульфаниламидов.
Совместная постановка Новокаина с лекарственным средством Детилин, а также с другими медикаментами, обладающими наркотическими свойствами ведет к увеличению эффекта их интенсивности. Подобные эффекты проявляются и при совместной постановке Новокаина с Гепарином и его дженериками, а это в свою очередь может привести к увеличению риска появления кровоизлияния.
Побочными эффектами от постановки препарата Новокаин-Дарница могут быть следующие проявления:
- приступы головокружения;
- развитие гипотонии;
- аритмия;
- появление сонливости.
Но, в основном, практически всеми взрослыми людьми данный препарат переносится довольно таки легко.
Спазмолитические медикаменты
Для снятия спазмов в протоках паренхиматозного органа пациенту назначают принимать препараты спазмолитического спектра действия, одновременно способствующие уменьшению болезненности в области эпигастрия.
Из целого ряда спазмолитических средств, наибольшей эффективностью обладают следующие медикаменты:
- Папаверин;
- Платифиллин;
- Дротаверин, или Но-Шпа.
Данные медикаментозные средства могут использоваться как по одному, так и в качестве взаимодополнения в виде следующих комбинативных сочетаниях: прием Дротаверина дополняется Платифиллином, в точности, как и прием Папаверина, может дополняться тем же препаратом.
Данные лекарственные формы не вступают во взаимодействие с другими медикаментами, назначающимися при панкреатите поджелудочной железы, но стоит отметить, что они способны оказать воздействие на эффективность лечения сопутствующего патологического процесса.
Прием Дротаверина и Папаверина способны снижать эффективность проведения терапевтических мероприятий по устранению болезни Паркинсона при помощи Леводопы. А вот прием препарата Платифилина не стоит комбинировать со следующим списком медикаментозных средств:
- Прозерин;
- Морфин;
- Галоперидол;
- Димедрол;
- Дигоксин;
- а также барбитураты и лекарства антидепрессивного спектра действия.
Важно помнить, что раствор для подкожного введения Платифиллин можно принимать для устранения такой патологии, как острый панкреатит. Но, при наличии аденомы простаты, патологических нарушений функциональности легочной системы органов, имеющих хронический характер течения и язвенного колита, применение данного медикамента лучше исключить. Лишь квалифицированный специалист, оценив все возможные риски развития осложнений, может назначить определенную дозировку для устранения патологического воспалительного процесса в области паренхиматозного органа.
Антибиотические средства
В качестве профилактического мероприятия от присоединения бактериальной микрофлоры при развитии острой формы панкреатической патологии в поджелудочной железе назначаются препараты антибиотического спектра действия.
Для лечения острого панкреатита первым делом назначаются антибиотические представители 3-го и 4-го поколения цефалоспоринов, среди которых наибольшее предпочтение отдается Цефтриаксону, Цефотаксиму и Цефепиму, которые обладают противомикробной активностью широкого спектра действия.

Помимо цефалоспоринов, многие специалисты отдают предпочтение проведению антибиотикотерапии с применением тетрациклинов, производных имидазола, фторхинолов и карбапенем.
Дезинтоксикационная терапия
Проведение инфузионной терапии при развитии интоксикационного синдрома во время прогрессирующей стадии острого течения панкреатической патологии является одним из методов консервативного лечения.
В большинстве случаев назначается постановка капельницы для введения полиионных растворов, а также таких медикаментов, как декстраны и Неогемодез. В некоторых случаях на фоне нарушения баланса системы свертывания крови, может потребоваться введение плазмы крови либо эритроцитарной массы.
Медикаментозная терапия также может включать прием цитостатиков, иммуностимуляторов, блокаторов гистамина, кортикостероидов и нитратов.
Стоит помнить, что лечение столь серьезного патологического процесса может заключаться в применении различных схем терапии, поэтому разные специалисты могут применять различные схемы лечения.
Список литературы
- Мальгина, Н.В. Применение Мексидола в комплексном лечении острого панкреатита. Хирургия 2006 г. №10 стр.42–50.
- Леонович С.И. Влияние Октреотида на перекисное окисление липидов у больных острым панкреатитов. Журнал «Рецепт» 2003 г. №3 стр.112–115.
- Климович И.Н., Маскин С.С., Левченко С.А., Иголкина Л.А. Синдром кишечной недостаточности в патогенезе эндотоксикоза при остром панкреатите. Вестник ВолгГМУ. 2014 г. Выпуск 2, стр. 35–38.
- Ю.С. Полушин, А.В. Суховецкий, М.В. Сурков и др. Острый послеоперационный панкреатит. СПб. Фолиант, 2003 г. стр.158.
- В.О. Повов, Ю.С. Винник, М.И. Гульман. Острый панкреатит: Патогенетическая коррекция в экспериментальных условиях. Красноярск, 2002 г. стр. 252.
- Цуман Г. В., Римарчук Г. В., Щербина В. И. и др. Острый панкреатит у детей. М., 2000 г. стр.41.
- В.С. Савельев, М.И. Филимонов, С.З. Бурневич. Панкреонекрозы. М.: МИА, 2008 г. стр. 259.
pankreatit03.ru
Препараты для лечения острого панкреатита
Острый панкреатит является достаточно серьезным заболеванием, которое требует проведения лечения которого необходимо помещать больного в хирургический стационар. Лечение заболевания проводится с применением традиционных медикаментов.
Особенности терапии
При панкреатите нужно соблюдать диету.
В период проведения лечения необходимо строго придерживаться правил. Пациентам категорически запрещается заниматься самолечением.
Также доктора не рекомендуют ставить горячие грелки на живот, вызывать рвоту и т.д. Такие действия при остром панкреатите могут привести к усугублению ситуации.
Если у пациента наблюдается гнойный панкреатит или воспалительный процесс в брюшине, то лечение проводится с применением медикаментозных средств.
При остром панкреатите пациенту необходимо полностью воздержаться от жидкости и пищи. Именно поэтому первые 3-5 дней терапии больные придерживаются голодной диеты. Лечение пациента должно проводиться со строгим соблюдением постельного режима.
Для того чтобы периодически охлаждать верхний отдел живота, необходимо использовать ледовые компрессы. Также осуществляется прием традиционных медикаментов, действие которых направлено на снятие спазмов сосудов.
Несмотря на то, что острый панкреатит приносит мучительные боли, введение морфина пациенту категорически противопоказано. Это объясняется тем, что аптечным лекарством производится усиление спазма сфинктера и нарастание болезни.
В период лечения острого панкреатита необходимо строго придерживаться общих правил. Аптечные лекарства для терапии болезни прописываются только доктором с учетом индивидуальных особенностей пациента.
Применение Но-шпы
Но-шпа — препарат обладает спазмолитическим эффектом.
При остром панкреатите у больных наблюдается сильная боль, которую необходимо устранить. С этой целью осуществляется применение Но-шпы, которые обладают ярко выраженным терапевтическим эффектом.
Но-шпа обладает ярко выраженным спазмолитическим действием. Применение традиционного медикамента осуществляется, если у пациента наблюдаются спазмы в кишечнике или желудке.
Также показаниями к использованию аптечного лекарства являются мочекаменная и желчекаменная болезни. Аптечное лекарство доктора прописывают пациентам, у которых диагностируют стенокардию или спазматические запоры.
Прием традиционного медикамента осуществляется внутрь от 2 до 3 раз в сутки. Одноразовая доза лекарственного средства составляет от 0,04 до 0,08 грамм. Также можно вводить двухпроцентный раствор лекарства внутривенно по 2-4 миллиграмм. Если у пациента наблюдается облитерирующий эндартериит, то вводить традиционный медикамент необходимо в артерию.
Несмотря на высокую эффективность Но-шпы, она может вызывать побочные эффекты при неправильном приеме. В большинстве случаев пациенты жалуются на появление головокружения и учащенного сердцебиения.
У некоторых больных нежелательные эффекты проявляются в виде запоров, повышенной потливости, появления чувства жара. Прием аптечного лекарства может приводить к появлению аллергического дерматита.
Но-шпа является высокоэффективным лекарственным средством, которое полноценно справляется со спазмами при остром панкреатите.
Лечение Папаверином
Папаверин — препарат эффективен при лечении холецистита.
Папаверин относится к категории миотропных спазмолитических аптечных лекарств.
Если принимать традиционный медикамент в большой дозе, то это приведет к снижению возбудимости сердечной мышцы и замедлению внутрисердечной проводимости.
Если у пациента наблюдаются спазмы сосудов в головном мозге, эндартерит, пилорозспазм, то ему назначают этот традиционный медикамент. Аптечное лекарство является высокоэффективным в лечении стенокардии, холецистита, спастического колите.
Если спазмы наблюдаются в мочевыводящих путях, тогда необходимо осуществлять прием традиционного медикамента. С помощью Папаверина устраняется бронхоспазм.
Применение аптечного лекарства осуществляется от 3 до 5 раз в сутки. Одноразовая доза медикаментозного препарата составляет от 0,04 до 0,06 грамм внутрь. Вводить двухпроцентный раствор Папаверина можно подкожно от 2 до 4 раз в сутки.
Одноразовая доза аптечного лекарства составляет 1-2 миллилитра. Если у человека наблюдается спазм в коронарных сосудах или в гладкой мускулатуре пищеварительного тракта, то ему вводят 1 миллиграмм раствора медленно в вену.
Прием аптечного лекарства внутрь в большинстве случаев осуществляется в чистом виде. В некоторых случаях больным параллельно прописывают Фенобарбитал. Максимально внутрь взрослому пациенту разрешается принимать 0,4 грамма. Суточная доза аптечного медикамента составляет 0,6 грамм. Форма выпуска аптечного лекарства достаточно разнообразная:
- Таблетки;
- Суппозитории;
- Порошок;
- Сложные таблетки;
- Ампулы.
Неправильное применение аптечного лекарства может привести к появлению атриовентрикулярной блокаде или желудочковой эктрасистолии. Если осуществляется внутреннее введение традиционного медикамента, то это может привести к снижению артериального давления или к запору.
Папаверин относится к категории сильнодействующих традиционных медикаментов, с помощью которого можно облегчить состояние пациента при остром панкреатите.
Терапия Трасилолом
Трасилол — лекарство для лечения хронического панкреатита.
Трасилол относится к категории препаратов животного происхождения, которые широко применяются в период лечения пациентов в стационарных условиях.
Традиционным медикаментом производится инактивирование ферментов в поджелудочной железе – трипсина и калликретина.
Если у пациента диагностируется острый или хронический панкреатит, то ему делают назначение этого аптечного лекарства.
Аптечное лекарство характеризуется высоким уровнем эффективности при хроническом панкреатите в стадии обострения. Если проводятся операции в верхней части брюшной полости, то для профилактики панкреатита необходимо использовать этот традиционный медикамент. С помощью медикаментозного препарата проводится лечение панкренекроза.
Доктора отмечают высокий уровень эффективности аптечного лекарства при остром панкреатите, который имеет отечную фазу. Для обеспечения высокой эффективности Трасилола его необходимо применять на начальных стадиях болезни.
Одновременно пациентам назначают антибиотики, а также кортикостероиды. Введение традиционного медикамента может проводиться внутривенно или с применением капельниц. Дозировка аптечного лекарства определяется доктором индивидуально.
Перед введением лекарственного средства необходимо определить индивидуальную чувствительность. С этой целью больному вводят пробную дозу традиционного медикамента в количестве 0,2 миллиграмма. Трасилол необходимо вводить максимально медленно. В противном случае могут наблюдаться побочные эффекты в виде тошноты и рвоты. В отдельных случаях у пациентов наблюдалось развитие аллергических реакций.
Трасилол является высокоэффективным препаратом при различных формах панкреатита. Именно поэтому его достаточно часто используют доктора.
Использование Циклофосфана
Циклофосфан — препарат очень эффективен в борьбе с опухолями.
Циклофосфан относится к категории цитостатических медикаментозных препаратов, которые обладают хорошими лечебными свойствами в борьбе с разнообразными опухолями.
В период применения аптечного лекарства наблюдается угнетение кроветворения.
С помощью традиционного медикамента лечится острый и хронический панкреатит, а также рак яичников, легких и молочной железы. Если у пациента наблюдается множественная миелома, лимфосаркома, лимфолейкоз, то им назначают данное аптечное лекарство.
Применение медикаментозного средства может быть внутриплевравльным, внутривенным, внутримышечным или внутрибрюшинным. При внутривенном или внутримышечном введении показано 0,2 грамма аптечного лекарства в сутки.
Также можно вводить по 0,4 грамма аптечного лекарства через день. Если в период лечения традиционным препаратом состояние крови пациента ухудшается, то дозу традиционного медикамента уменьшают в два раза. За курс лечения больному рекомендуется ввести от 8 до 14 грамм аптечного лекарства.
В период лечения панкреатита лекарственным средством рекомендуется два раза за курс исследовать кровь пациента. Чрезмерно высокий дозы традиционного медикамента могут привести к развитию тромбоцитопении, алопеции, лейкопении.
Некоторые больные жалуются на появление тошноты и рвоты. Также в период применения аптечного лекарства может возникать болезненность костей и мышц. Достаточно редко лечение лекарственным средством может приводить к возникновению цистита или токсического гепатита.
Применение аптечного лекарства категорически запрещается при кахексии, которая является крайним истощением организма человека. При сердечной недостаточности, тромбоцитопении, тяжелых патологических процессах в печени и почках лечение традиционным медикаментом не проводится. Противопоказанием к его применению является лейкопения.
Острый панкреатит – это серьезная болезнь, которая требует немедленной госпитализации больного. Лечение острого панкреатита препаратами проводится по назначению доктора. Во избежание появления побочных реакций при лечении традиционными медикаментами необходимо строго соблюдать их дозировку.
Как лечить острый хронический панкреатит, узнаете из видеосюжета:
https://www.youtube.com/watch?v=ICyvYdz5RTA&t=562s
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Расскажите друзьям! Расскажите об этой статье своим друзьям в любимой социальной сети с помощью социальных кнопок. Спасибо!
Поделиться
Поделиться
Твит
Телеграм
Класс
Вотсап
pishhevarenie.com