Как лечить разрыв ахиллово сухожилия. Оперативное и консервативное лечение
Общая информация
Разрывы ахиллова сухожилия наиболее часто случаются у спортсменов и людей, ведущих активный образ жизни, в возрасте от 30 до 55 лет. Данная возрастная группа подвергается риску, потому что такие пациенты все еще довольно активны, но с течением времени их сухожилия, как правило, становятся более жесткими и постепенно ослабевают.
Как правило, это происходит при выполнении действий, которые требуют резкого ускорения или изменения направления движения (например, баскетбол, теннис и др.). Пациенты обычно описывают резкую боль в пяточной области, как будто бы им «нанесли удар палкой в область ахиллова сухожилия». Диагностируют острый разрыв ахиллова сухожилия при осмотре пациента, рентгенография в данном случае мало эффективна.
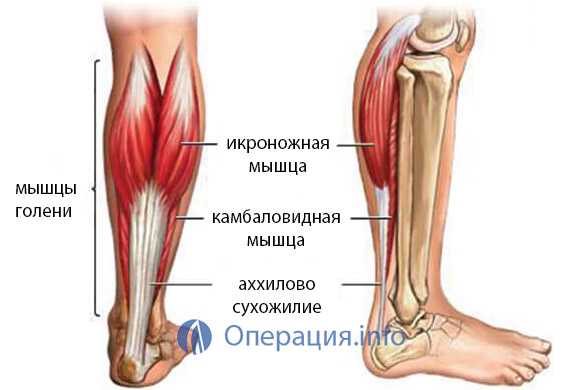
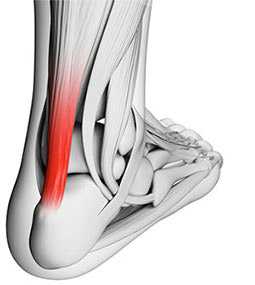
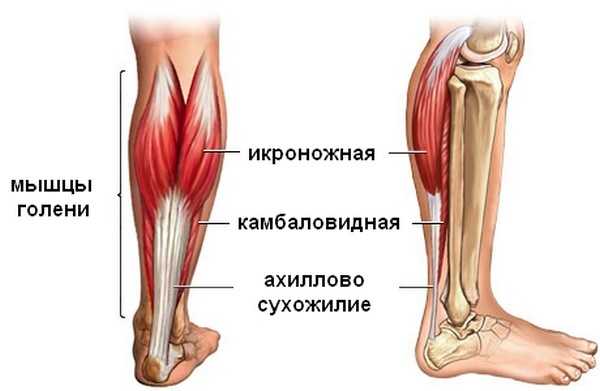
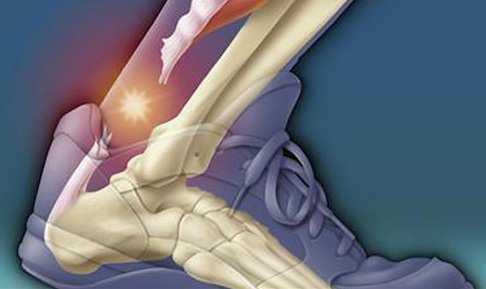
Ахиллово сухожилие является самым крупным и прочным сухожилием в организме (рис. 1). Оно выдерживает нагрузку, в 2-3 раза превышающую массу тела, при обычной ходьбе, поэтому восстановление нормальной работы ахиллова сухожилия является крайне важным.
Разрыв ахиллова сухожилия можно успешно лечить как без оперативного вмешательства, так и хирургическим путем. В обоих случаях это должно быть лечение с соблюдением всех правил и норм. Недавние исследования показывают, что безоперационное и хирургическое лечение разрывов ахиллова сухожилия приводят к одинаковым результатам.
В результате хирургического лечения возможно немного более быстрое восстановление и более низкий процент возникновения повторного разрыва. Однако хирургическое вмешательство может быть связано с весьма серьезными осложнениями, такими как, например, инфекция или проблемы заживления послеоперационых ран.
Поэтому консервативное лечение может быть предпочтительным для людей, страдающих сахарным диабетом и сосудистыми заболеваниями, а так же злостных курильщиков.
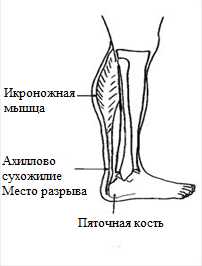
Рисунок 1: Ахиллово сухожилие
Механизм травмы и клиническая картина
Разрывы обычно возникают, когда спортсмен нагружает ахиллово сухожилие при подготовке к отталкиванию. Это может произойти, когда резко меняется направление движения, при начале бега или подготовке к прыжку (Рис. 2).
Разрывы происходят из-за того, что мышцы голени создают огромное усилие через ахиллово сухожилие в процессе движения тела. В момент травмы пациенты чувствуют острую боль в задней части голени или стопы, многие описывают это ощущение, как будто бы их ударил сзади палкой, часто слышен щелчок.
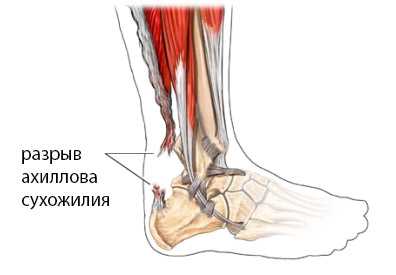
После травмы появляется участок западения или деформации по ходу ахиллова сухожилия, отек, гематома. Пациенты ходят, хромая на травмированную конечность, не могут встать на пальцы стопы. Частичный разрыв ахиллова сухожилия не частое явление.
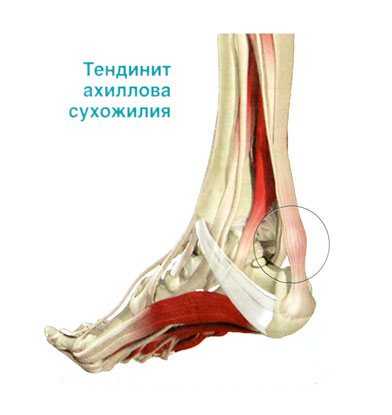
Болезненный тендинит (воспаление) ахиллова сухожилия или частичный разрыв мышц голени (икроножных), поскольку они присоединяются к ахиллову сухожилию, также могут вызывать боль в этой области. Боль при разрыве ахиллова сухожилия может быстро пройти, и такая травма при первичном осмотре в отделении неотложной помощи может быть расценена как растяжение.
Рис. 2. Механизм травмы — резкое изменение направления движения к максимальной нагрузке ахиллова сухожилия
Рисунок 3: Максимальная нагрузка при ходьбе — подъем пятки
Клинический осмотр
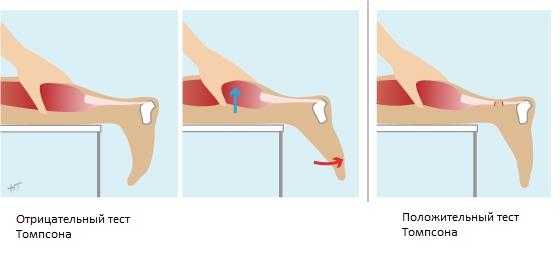
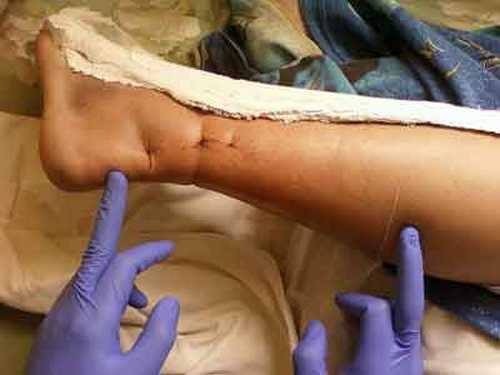
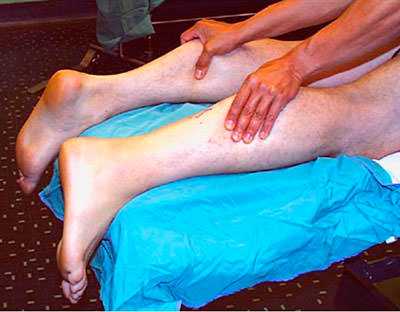
Разрыв ахиллова сухожилия довольно легко может быть диагностирован во время осмотра специалистом. Наиболее частая локализация разрывов — на 2,0-5,0 см выше места прикрепления сухожилия к пяточной кости. Основной способ определить наличие или отсутсвие разрыва ахиллова сухожилия — это проведение теста Томпсона.
Пациент укладывается на живот, чтобы стопы свободно свисали с края кушетки, после чего врач сдавливает икроножные мышцы. Если целостность сухожилия не нарушена, стопа будет подниматься [подошвенное сгибание]. Если есть разрыв сухожилия, движений не будет.
Часто пациенты ошибочно полагают, что их сухожилие нормально работает, если они могут двигать стопой вверх и вниз. Однако это возможно только в сидячем положении, потому что прилегающие мышцы и сухожилия не повреждены.
При попытке поднять ногу вверх в положении стоя и переноса веса тела на поврежденную конечность, появится боль и слабость. Если произошел разрыв ахиллова сухожилия, пациенту будет невероятно сложно стоять на пальцах стопы в течение любого отрезка времени — это называется STAMP тест. Чувствительность и кровообращение стопы и голеностопного сустава как правило не страдают.
Методы исследования
При остром разрыве сухожилия для постановки диагноза чаще всего достаточно клинического осмотра. Рентгенография может быть полезна лишь при подозрении на отрывной перелом пяточной кости (ситуация, при которой происходит отрыв ахиллова сухожилия от пяточной кости с её фрагментом).
Разрыв можно увидеть на УЗИ или МРТ. Однако данные исследования не нужны при острых разрывах, за исключением тех случаев, когда существует некоторая неопределенность по поводу диагноза. Эти методы обследования очень полезны при застарелых разрывах или хронических заболеваниях ахиллова сухожилия.
Лечение
Разрыв ахиллова сухожилия можно лечить как без операции, так и оперативно. Оба метода лечения имеют свои достоинства и недостатки. Недавние исследования показали, что безоперационное и хирургическое лечение разрывов ахиллова сухожилия дают равноценные результаты.
Выбор метода лечения зависит от конкретного случая и пациента. Важно понимать, что разрывы ахиллова сухожилия необходимо лечить. Запущенный (игнорируемый) разрыв ахиллова сухожилия ведет к негативным последствиям, таким как хронический болевой синдром, хромота, нарушение функции поврежденной конечности. Кроме того, застарелые разрывы гораздо сложнее лечить, и результаты лечения хуже, к тому же увеличиваются сроки реабилитации.
Врач только помогает природе восстановить целостность ахиллова сухожилия, его задача — создать комфортные условия для процесса регенерации, а именно сблизить разорванные концы сухожилия и, на необходимое для восстановления время, обездвижить их. При консервативном методе лечения врач добивается сближения концов сухожилия положением стопы, при оперативном — сшивает концы сухожилия нитками.
Безоперационное лечение
При этом методе лечения стопа выводится и фиксируется в положении эквинуса (стопа в положении максимального подошвенного сгибания). В таком положении стопы происходит максимальное сближение свободных концов ахиллова сухожилия. Для этого может быть использована гипсовая (полимерная) повязка или жесткий шарнирный отрез для голеностопного сустава с возможностью регулировки угла и подпяточником.
При консервативном лечении реабилитация может быть более агрессивная — пациентам разрешают частичную нагрузку на травмированную конечность с первого дня, однако полноценная нагрузка разрешается только через 6 недель с момента травмы. Современные протоколы реабилитации направлены на максимально раннюю активизацию пациентов при одновременной защите поврежденного сухожилия от значительных нагрузок, которые могут привести заживающее сухожилие к разрыву или растяжению.
Крайне важно, что при таком подходе удается сохранить функцию мышц голени. Небоходимо отслеживать состояние сухожилия на протяжении всего периода безоперационного лечения. Это можно осуществить с помощью клинического осмотра и/или ультразвукового исследования. Если существуют признаки расхождения концов сухожилия или отсутствия сращения, необходимо рассмотреть вариант оперативного лечения.
Основным преимуществом безоперационного лечения является отсутствие разрезов и проколов в данной зоне, следовательно, никаких проблем с заживлением ран или инфекцией быть не может. Раневая инфекция после операции на ахилловом сухожилии может привести к серьезным осложнениям, поэтому для многих пациентов, особенно для пациентов с сахарным диабетом, сосудистыми заболеваниями, и пациентов, которые курят длительный период времени, должен быть рассмотрен вариант безоперационного лечения.
Основным недостатком безоперационного лечения является то, что восстановление может проходить немного медленнее. Полное восстановление происходит на 2-4 недели позже, чем при оперативном лечении. Кроме того, при консервативном лечении увеличивается риск повторных разрывов сухожилия. Повторные разрывы обычно происходят через 8-18 месяцев после первичной травмы.
Оперативное лечение
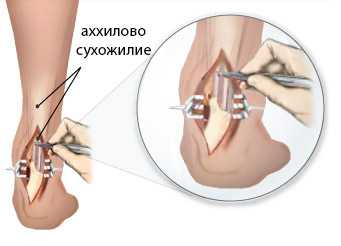
Оперативное лечение разрыва ахиллова сухожилия начинается со вскрытия кожи и выявления разорванного сухожилия. Затем его разорванные концы сшивают вместе для создания устойчивой конструкции. Это может осуществляться с помощью стандартного метода восстановления ахиллова сухожилия или с помощью миниинвазивного метода (с помощью мини-разрезов и кожных проколов).
Открытое восстановление ахиллова сухожилия
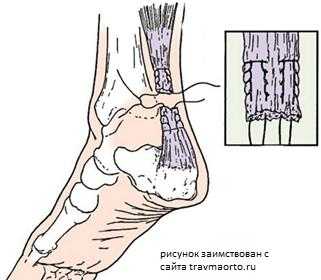
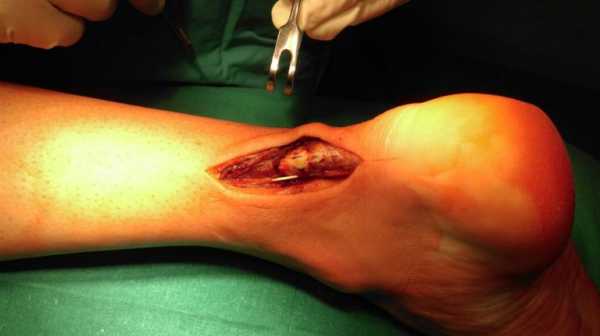
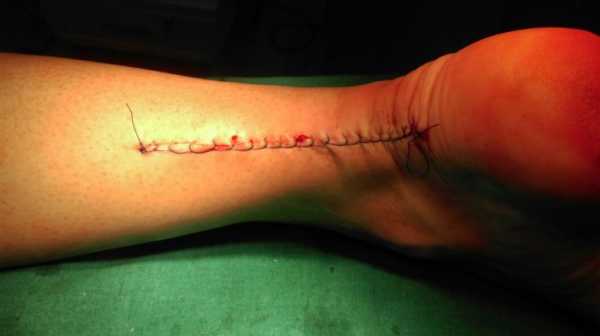
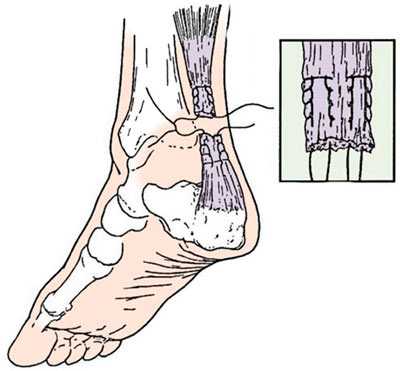
Восстановление ахиллова сухожилия чаще всего проводится через разрез кожи, выполненный в проекции разрыва сухожилия по задней поверхности голени. Достигается место разрыва ахиллова сухожилия, затем разволокненные концы экономно обрезаются, очищаются и готовятся к сшиванию. Стопа выводится в положение максимального подошвенного сгибания, для того чтобы натяжение сухожилия было минимальным, а разорванные концы сухожилия были максимально сближены, после чего происходит сшивание. После сшивания концов сухожилия рана тщательно промывается, контролируется кровотечение, на кожу накладываются швы, асептическая повязка, эластическая компрессия и иммобилизация при помощи гипсовой лонгеты или жесткого отреза. Холод местно. (см. рис. 1).
Возможным недостатком открытого восстановления разрыва ахиллова сухожилия является проблема ранозаживления, что может привести к глубокой инфекции, которую трудно устранить, или болезненный послеоперационный рубец.
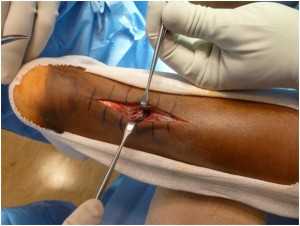
Рисунок 1: Открытое восстановление разрыва ахиллова сухожилия
Миниинвазивный метод востановления ахиллова сухожилия
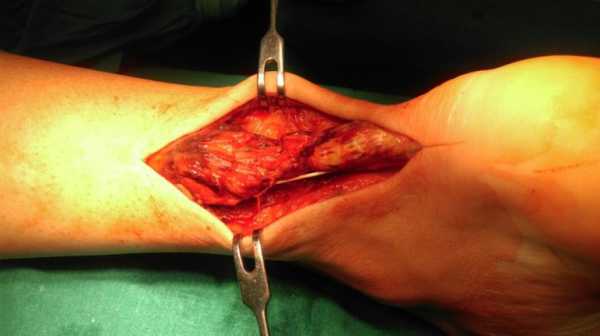
Другой метод восстановления ахиллова сухожилия осуществляется через «мини » разрез кожи. В данном случае в проекции разрыва сухожилия делается небольшой горизонтальный разрез длинной 1,5 -2,0 см. Свободные концы сухожилия мобилизуют и выводят в рану, разволокненные концы экономно обрезаются, очищаются и готовятся к сшиванию.
Через проколы кожи концы сухожилия прошиваются на расстоянии 2,0 — 4,0 см от места разрыва, стопа выводится в положение максимального подошвенного сгибания, чтобы натяжение сухожилие было минимальным, а разорванные концы сухожилия были максимально сближены, затем происходит сшивание.
После сшивания концов сухожилия рана тщательно промывается, контролируется кровотечение, на кожу накладываются швы, асептическая повязка, эластическая компрессия и иммобилизация при помощи гипсовой лонгеты или жесткого отреза. Холод местно.
Преимущества данной техники включают в себя меньшее повреждение мягких тканей, меньшие образования рубцовой ткани и лучший косметический эффект. Недостатки включают в себя более высокий риск повреждения сурального нерва, так как, в отличие от открытой операции, швы накладываются без раскрытия всей длины сухожилия, из-за чего сложно увидеть, находятся ли нерв в зоне оперативного вмешательства.
Нерв, который потенциально может быть поврежден, будет вызывать онемение по наружной поверхности тыла стопы, около мизинца. Не исключено, что сам шов сухожилия может быть не таким крепким, как при открытой технике, что может привести к более быстрому повторному разрыву. (см. рис. 2)
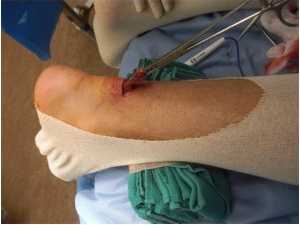
Рисунок 2: миниинвазивный метод востановления ахиллова сухожилия
Преимущества оперативного лечения ахиллова сухожилия включают в себя следующее:
- более быстрое восстановление
- возможность раннего объема движений в мышцах голени, следовательно программа реабилитации может быть более агрессивной
- ниже процент повторного разрыва (процент повторного разрыва значительно ниже у пациентов после операции (2-5%), чем у прошедших консервативное лечение(8-12%)
Возможные осложнения операционного и консервативного лечения
- асимметричная походка (приводящая к болям в других областях)
- тромбоз глубоких вен нижних конечностей
- тромбоэмболия легких
- несращение ахиллова сухожилия
- повторные разрывы
Осложнения после оперативного лечения
Незаживление ран
Хотя обычно это общее осложнение для большинства операций, осложнения в заживлении ран особенно опасны при восстановлении ахиллова сухожилия. Потому что в области ахиллова сухожилия мало окружающих мягких тканей, и данный участок кожи имеет заведомо плохое кровоснабжение. Следовательно, любой вид проблемы заживления ран может легко затронуть само сухожилие. Для большинства пациентов существует примерно 2-5% риска возникновения проблемы заживления ран. Однако такой риск значительно возрастает у курильщиков и пациентов, больных сахарным диабетом.
Инфекция
Глубокая инфекция после восстановления ахиллова сухожилия может быть огромной проблемой. Часто инфекция возникает, если существует проблема заживления ран, что позволяет бактерии из внешнего мира инфицировать восстановленное ахиллово сухожилие. Лечение может потребовать не только антибиотиков, но и возможного удаления всех шовных материалов и, в некоторых случаях, удаления сухожилия. Курильщики и диабетики подвергаются повышенному риску возникновения серьезной раневой инфекции после операции по восстановлению ахиллова сухожилия.
Повреждение нерва/неврит
Онемение кожи в области послеоперационного рубца является давольно частым осложнением. Более серьезной проблемой является повреждение нерва, который отвечает за работу мышц или сенсорный контроль. Это может произойти, когда нерв вовлечен в шов или поврежден инструментом при выполнении операции. Повреждение одного из нервов стопы часто приводит к невриту (болезненное воспаление нерва). Первоначальное повреждение нерва может быть относительно незначительным, например: нерв, который растягивается при втягивании мягких тканей во время операции; или нерв, который становится запутанным в рубцовой ткани, который образуется в ответ на послеоперационное кровотечение. Этот тип раздражения нерва создает симптомы, такие как онемение и / или ощущение жжения по ходу нерва. Локализованное повреждение нерва часто связано с хирургическим разрезом, и нажатие на область повреждения нерва может вызвать острую боль или чувство дискомфорта по ходу нерва.
Реабилитация после разрыва ахиллова сухожилия
Стандартное восстановление
В течение первых 6-8 недель нога иммобилизована в гипсе или ортезе для того, чтобы сухожилия и окружающие ткани правильно заживали. Кроме того, сухожилие необходимо защитить, потому что заживающее ахиллово сухожилие все еще может быть слишком слабым, чтобы противостоять нагрузке при обычной ходьбе. После 6-8 недель, ногу пациента помещают в сменный ботинок, часто с небольшим подъемом пятки — для того, чтобы немного разгрузить ахиллово сухожилие.
С этого момента пациент может начать ходить, но в медленном темпе. Физиотерапия и лечебная физкультура, направленная на разработку движений и укрепления тонуса мышц голени, как правило, начинается через 6-8 недель после операции. Постепенно в течение нескольких недель убирается подъем пятки, в результате чего стопа возвращается в нейтральное положение. В случае стандартного восстановления пациент может снова носить обычную обувь через 9-14 недель после операции.
Более агрессивная спортивная реабилитация после разрыва ахиллова сухожилия показана молодым пациентам и профессиональным спортсменам, но при условии, что они дисциплинированы.
Ниже представлен примерный пошаговый план реабилитации, который поможет Вам быстрее и эффективнее восстановится после разрыва ахиллова сухожилия.
В идеале реабилитацию наиболее эффективно проходить в специализированных центрах под руководством профессиональных реабилитологов.
Неделя 0-2
Голень зафиксирована под углом 20 градусов подошвенного сгибания (или подпяточник 2 см подъёма подкладывается под пятку в ортез). Осевая нагрузка на ногу запрещена. Ходьба в пределах квартиры при помощи костылей. В случае операции, в данный период проводят перевязки. Профилактика тромбоза.
Неделя 2-4
Голень по-прежнему находится в подошвенном сгибании. Начинается выполнение упражнений, несколько раз в день без шины. Упражнения заключаются в спокойных качательных движениях (вверх и вниз) голеностопного сустава, стараясь держать ахиллово сухожилие в нейтральном положении (90 градусов). Кроме того, делают инверсию и эверсию стопы, а также голени при небольшом подошвенном сгибании. Осевая нагрузка на ногу запрещена. Ходьба при помощи костылей. Профилактика тромбоза.
Неделя 4-6
Допускается увеличение нагрузки на ногу. Ходьба с дозированной нагрузкой на оперированную конечность. Продолжают выполнять упражнения, указанные выше, а также необходимо носить шину днем и ночью. Профилактика тромбоза.
Неделя 6-8
Убирают подъём под пяткой и продолжают носить шину. Упражнения прогрессируют: с медленным растяжением сухожилия на 90 градусов. Добавляются упражнения на сопротивление — для укрепления мышц голени. Профилактика тромбоза.
Неделя 8-12
Понемногу отвыкают от шины, по мере необходимости используют костыли. Постепенно оптимизируются объем движения, устойчивость и проприорецепция. Добавляются упражнения на балансировочной подушке.
Важно понимать, что для возвращения к прежней активности необходимо ждать полноценного заживления ахиллова сухожилия.
Профилактика повреждения ахиллова сухожилия
Выполнение следующих простых действий, поможет Вам значительно снизить риск повреждения ахиллова сухожилия
- выполняйте разминку перед началом тренировки
- используйте спортивные разогревающие мази перед тренировкой
- занимайтесь в специализированной обуви
- используйте индивидуально изготовленные ортопедически стельки
- соизмеряйте уровень физической нагрузки со своим возрастом и уровнем физической подготовки
- после тренировки, обязательно выполняйте растяжку
- используйте холод после проведения растяжки
- при возникновении дискомфорта во время и после физических нагрузок обратитесь к врачу
Первая помощь при разрыве ахиллова сухожилия
Если у Вас произошел разрыв ахиллова сухожилия или Вам кажется, что что то не так, необходимо выполнить следующие действия
- прекратите тренировку
- приложите холод на область ахиллова сухожилия
- примите обезболивающие препараты
- придайте поврежденной конечности возвышенное положение (стопа выше сердца)
- старайтесь не наступать на травмированную конечность
- вызовите скорую помощь или самостоятельно доберитесь до лечебного учреждения
Вконтакте
Одноклассники
Мой мир
Google+
postnov.org
Разрыв Ахиллова сухожилия | Фото до и после, операция, отзывы, лечение, реабилитация и восстановление
Ахиллово сухожилие названо так в честь героя древнегреческого эпоса Ахилла, мать которого, богиня Фетида, желая сделать своего сына бессмертным, окунула его по одной версии в печь Гефеста, по другой в воды реки Стикс, держа при этом за пятку. В эту злополучную пятку, оставшуюся единственным уязвимым местом героя, его и поразил по одной версии Парис, по другой сам бог Аполлон, что и привело к его немедленной кончине.

Разрыв ахиллова сухожилия – одна из наиболее часто встречаемых травм среди трудоспособного населения (частота встречаемости в популяции 18:100 000). Несмотря на свою частоту, и кажущуюся простоту диагностики, данная патология упускается врачами в 25% случаев. Чаще всего встречается у мужчин 30-40 лет, эпизодически занимающихся спортом.
Риск разрыва увеличивается при приёме антибиотиков фторхинолонового ряда и при наличии предрасполагающей к разрыву тенопатии ахиллова сухожилия (часто разрывы происходят при лечении тенопатии локальным введением глюкокортикостероидов). Механизм травмы: форсированное подошвенное сгибание стопы или внезапное резкое тыльное сгибание стопы. Разрыв происходит чаще всего на расстоянии 4-6 см от пяточного бугра.
Ахиллово сухожилие является самым крупным и мощным сухожилием человеческого тела и формируется путём слияния сухожилий камболовидной мышцы, латеральной и медиальной головки икроножной мышцы. Кровоснабжение осуществляется ветвями задней большеберцовой артерии.
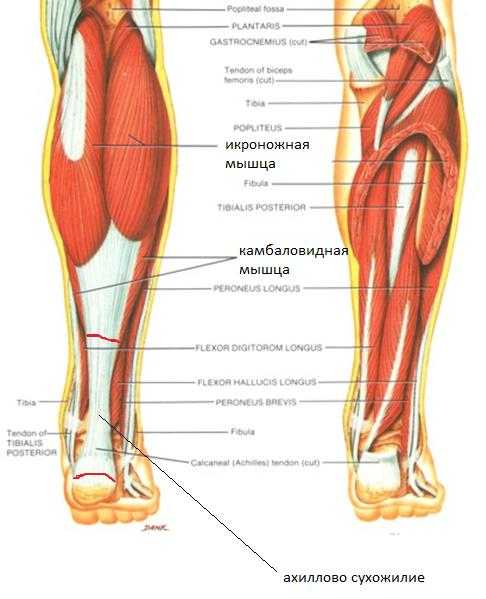
При разрыве ахиллова сухожилия пациенты часто говорят о том что они услышали щелчок или треск, с последующей острой болью по задней поверхности нижней трети голени. Сразу после травмы нормальная ходьба становится невозможной, больной не может встать на мысок больной ноги. Через некоторое время появляется отёк и кровоподтёк в месте разрыва распространяющийся на пяточную область.
После сбора анамнеза с указанием типичного механизма травмы приступаем к осмотру. Помимо отёка и кровоподтёка важным диагностическим критерием является угол который расслабленная стопа принимает в положении сгибания в коленном суставе до 90 ° по сравнению со здоровой стороной. В норме этот угол составляет 15-25° и он одинаков с обеих сторон.
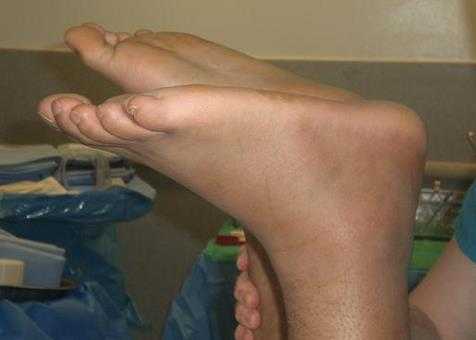
При пальпации часто удаётся обнаружить дефект, увеличивающийся при тыльном сгибании стопы.
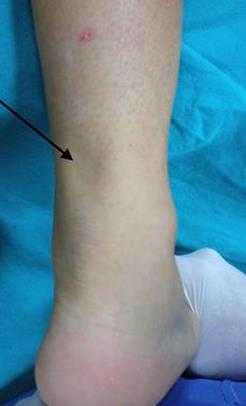
Определяется значительное снижение силы подошвенного толчка, однако небольшая часть силы может сохраняться за счёт сохранных мышц синергистов. Провокационный тест (тест Томпсона, Thompson) является одним из немногих функциональных тестов, имеющих реальное практическое применение при разрывах Ахиллова сухожилия.
В хронических случаях определяется атрофия мышц голени (камболовидной и икроножной), но дефект часто не определяется уже через 1-2 недели после травмы, так как он заполняется грануляционной тканью. Сила подошвенного толчка при этом не восстанавливается, так как длина ахиллова сухожилия значительно увеличивается, что делает невозможной передачу тяги икроножной мышцы.
Клинический осмотр и применение диагностических тестов позволяют точно установить диагноз у 70% больных. На помощь специалисту приходят такие методы как сонография (УЗИ) и МРТ. Сонография – очень точный, быстрый, малоинвазивный и дешёвый метод диагностики разрывов ахиллова сухожилия – но только в руках опытного специалиста. Позволяет отличить частичные и полные разрывы.
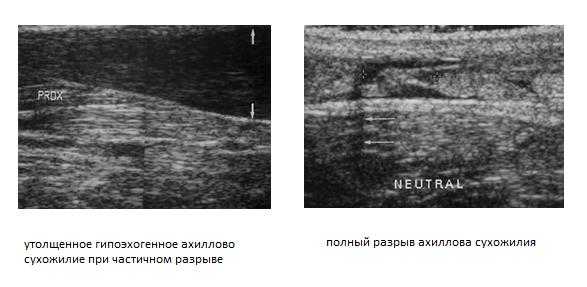
Опытный специалист может быть с успехом заменён на качественное программное обеспечение и использование высокопольного МРТ.
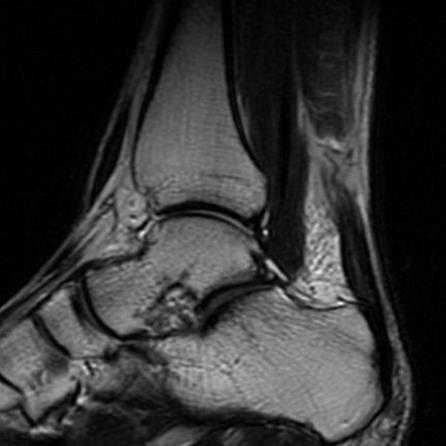
Необходимо отметить, что несмотря на высокую разрешающую способность и общедоступность, кажущуюся простоту клинической картины, разрывы ахиллова сухожилия не диагностируются своевременно у 25% пострадавших. По этой причине следует уделять особенно пристальное внимание всем пациентам, с жалобами на слабость подошвенного толчка и нарушение походки, особенно если травма произошла за несколько недель до обращения.
Более подробно вопросы лечения разрыва ахиллова рассмотрены в этой статье: разрывы ахиллова сухожилия мифы и легенды.
Консервативное лечение является основным видом лечения у пациентов пожилого возраста, пациентов с невысокими физическими запросами. В последнее время в литературе появились указания на то, что консервативное лечение мало уступает по своим отдалённым результатам оперативному, а главное, характеризуется отсутствием риска инфекционных осложнений. Причём лучшие результаты получены в группе пациентов, которым выполнялось функциональное ортезирование а не гипсовая иммобилизация. Минусами консервативного лечения считается более выраженная слабость подошвенного толчка и более длительный период реабилитации по сравнению с оперативным лечением. Наиболее удобно использовать брейс с регулируемым углом голеностопного сустава.

Нагрузку при таком виде иммобилизации можно давать непоследственно после травмы, но в эквинусном положении стопы и с дополнительной опорой на костыли.
Хирургическое лечение.
Несмотря на результаты последних исследований, показавшие хорошие и отличные результаты грамотного консервативного лечения разрывов ахиллова сухожилия, оперативное лечение по- прежнему остаётся наиболее популярным и широко распространённым в группе молодых и активных пациентов. Существует множество модификаций операций, используемых для сшивания ахиллова сухожилия, многие из которых уже утратили свою актуальность. В настоящее время при разрывах давностью до 3 месяцев выполняется открытый шов сухожилия конец в конец с использованием шва Краков или любого другого полициклически стабильного и надёжного блокируемого сухожильного шва. Необходимо помнить о необходимости ушивания паратенона, с целью восстановления нормального кровоснабжения сухожилия.
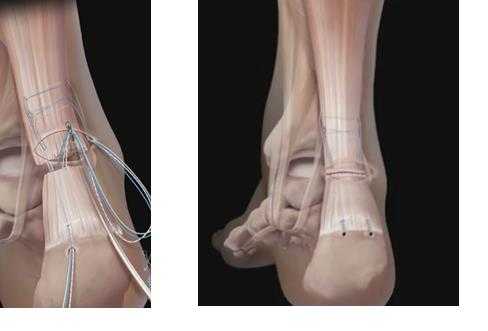
Различные модификации чрескожного шва, в том числе с использованием специальных направителей, и под УЗИ контролем, сопровождаются более высоким риском повреждения сурального нерва и риском повторного разрыва по сравнению с открытым швом. В настоящее время рассматривается возможность использования миниинвазивного-открытого шва, когда вдоль сухожилия выполняется несколько небольших 1 см разрезов через которые можно непосредственно визуализировать само сухожилие, вероятность повреждения икроножного нерва при этом сводится к минимуму, одновременно сохраняются все плюсы «закрытой методики», такие как низкий риск инфекционных осложнений, менее выраженный рубцовый процесс и сохранение собственной биологии, а так же самый низкий риск повторных разрывов среди всех методик.
Для открытого сшивания ахиллова сухожилия может быть использован как традиционный параахиллярный или Z-образный доступ так и менее инвазивные поперечные доступы или модификации параахиллярных.
Определённый интерес представляют малоинвазивные методики с использованием современных шовных материалов, таких как Speed bridge, позволяющая получить прочную безузловую фиксацию сухожилия непосредственно к пяточной кости при помощи якорных фиксаторов (https://www.arthrex.com/resources/video/hzc7c9KtFEW9IwFKVPT-4Q/achilles-midsubstance-speedbridge-repair). Также методика Speed Bridge применяется при отрывах сухожилия от пяточной кости, послеподготовки небольшой площадки 2\2 см на пяточной кости в неё устанавливаются 4 якорных фиксатора, между которыми натянута прочнейшая лента, которая плотно прижимает сухожилие к новому месту прикрепления. Данный тип фиксации настолько надёжен, что позволяет пациенту ходить уже через 14 дней после операции!
В случае застарелых разрывов, когда восстановление функции сухожилия невозможно без восстановления нормальной длины сухожилия, применяются различные методики сухожильной пластики. К ним относится
пластика V-Y
пластика перевёрнутым лоскутом
транспозиция сухожилия длинного сгибателя большого пальца.
Осложнениями консервативного лечения считается более высокий риск повторного разрыва и сращение с удлиннением, приводящее к слабости подошвенного толчка. Однако последние исследования в данной области показали что своевременное и грамотное консервативное лечение редко сопровождается данными видами осложнений и сравнимо по своей эффективности с оперативными методами. Самое важное, чтобы концы сухожилия при УЗИ исследовании, соединялись в положении подошвенного сгибания стопы. Если один из концов сухожилия «загибается» или «цепляется» за паратенон, то между концами сухожилия всё равно останется зазор 5-10 мм, что не даст ему нормально срастись, в этих случаях предпочтительнее использование открытых и полу-открытых методов хирургического лечения.
К осложнениям хирургического лечения относятся прежде всего инфекционные осложнения, наблюдающиеся в 5-10% случаев. Такой высокий риск обусловлен прежде всего бедным кровоснабжением области вмешательства. Практика показывает что чем меньший доступ, и чем меньше травматизация мягких тканей происходит во время операции, тем меньше риск.
В случае если разрыв ахиллова сухожилия не был своевременно диагностирован, а также в случаях когда разрыв происходит на фоне уже существующей тенопатии, хирургическое лечение обязательно.
Клинический пример лечения застарелого разрыва ахиллова сухожилия.
С момента травмы прошло 3 недели. Разрыв ахиллова сухожилия не был диагностирован своевременно, в связи с чем произошло его сращение со значительным удлинением. Функция ходьбы при этом была в значительной мере нарушена за счёт практически полного отсутствия силы подошвенного толчка.
Дефект ахиллова сухожилия при этом пальпаторно не определялся.
При клиническом обследовании определяется положительный тест Томпсона. При сжатии икроножной мышцы со стороны повреждения плантарфлексия отсутствует. При сжатии икроножной мышцы со здоровой стороны определяется отчётливая плантарфлексия с амплитудой 30°.
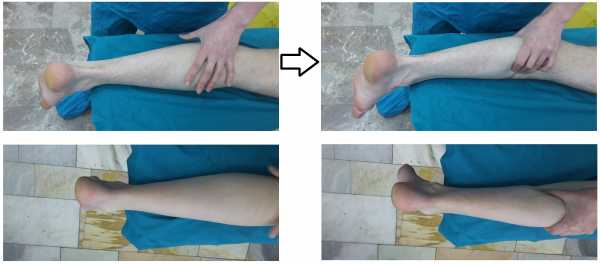
Положительный тест пассивной плантарфлексии стопы. В положении сгибания в коленном суставе 90 °, плантарфлексия стопы со стороны повреждения отсутствует, с неповреждённой стороны плантарфлексия составляет 15°.
Пассивная плантарфлексия отсутствует и в нейтральном положении коленного сустава и стопы.
Было принято решение о выполнении оперативного вмешательства — открытый шов ахиллова сухожилия по Кракову.
Был использован классический медиальный параахиллярный доступ к сухожилию.
Паратенон и эпитенон бережно отслаиваются от ткани сухожилия при помощи сосудистых ножниц, в дальнейшем область шва сухожилия укрывается ими для лучшего кровоснабжения и уменьшения спаечного процесса между ахилловым сухожилием и окружающими мягкими тканями и кожей.
При ревизии определяется значительный дефект ахиллова сухожилия заполненный грануляционной тканью (на протяжении 5 см), что объясняло отсутствие возможности пальпировать дефект.
Грануляционная ткань удалена.
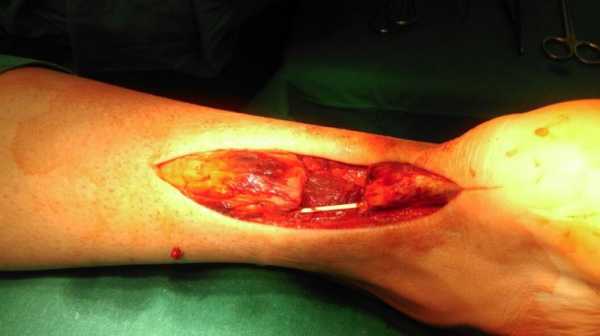
Проверяется возможность сопоставить освежённые концы сухожилия без использования тенопластики.
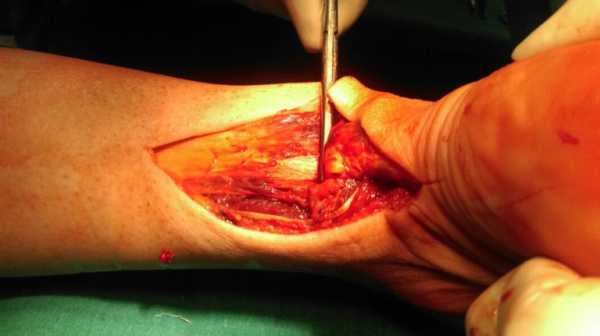
Выполнен шов ахиллова сухожилия по Кракову с четырьмя ярусами петель. Данный вид блокируемого шва обеспечивает максимально возможную механическую прочность соединения.
Область шва укрыта эпитеноном.
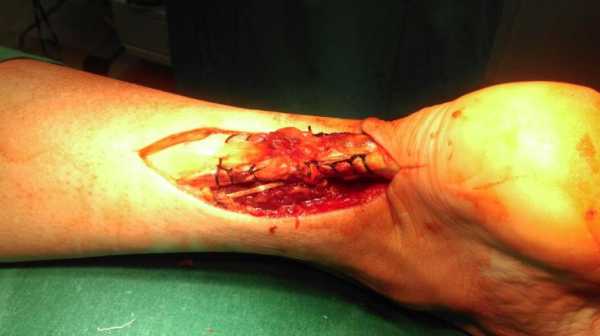
Проведено ушивание паратенона.
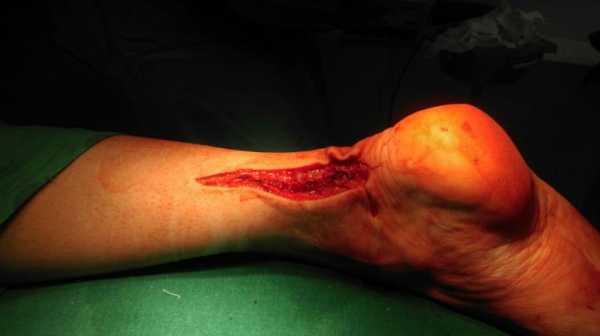
Швы на кожу.
В послеоперационном периоде проводилась реабилитация с использованием брейса с регулируемым углом голеностопного сустава. Стопа была фиксирована в крайнем эквинусном положении 2 недели с момента травмы, дозированная нагрузка разрешена непосредственно после операции. В течении последующих 4 недель проводилось постепенно выведение стопы до нейтрального положения. С 6 недели разрешена ходьба с полной нагрузкой без дополнительной опоры, но в брейсе. Переход на обычную обувь через 12 недель после операции. Достигнут отличный клинический результат — пациент вернулся к любительскому спорту.
Если вы – пациент, и предполагаете, что у вас или ваших близких может быть разрыв ахиллова сухожилия и вы хотите получить высококвалифицированную медицинскую помощь, вы можете обратиться к сотрудникам центра хирургии стопы и голеностопного сустава.
Если вы врач, и у вас есть сомнения в том что вы сможете самостоятельно решить ту или иную медицинскую проблему связанную с разрывом ахиллова сухожилия, вы можете направить своего пациента на консультацию к сотрудникам центра хирургии стопы и голеностопного сустава.
ortoweb.ru
Разрыв ахиллового сухожилия: причины, симптомы, диагностика, лечение
  Ахиллово сухожилие – это самое большое сухожилие у человека. Оно образуется в результате слияния апоневрозов (плоских сухожилий) задних мышц голени — икроножной мышцы и камбаловидной мышцы, которые иногда называют трехглавой мышцей голени. Иногда его называют и пяточным сухожилием.
  Это сухожилие прикрепляется к бугру пяточной кости. Когда мышцы сокращаются, они тянут ахиллово сухожилие, и в результате этого происходит подошвенное сгибание в голеностопном суставе – т.е. мы можем встать на носок стопы или подпрыгнуть, оттолкнувшись стопами.
  Между поверхностью пяточной кости и сухожилием имеется слизистая сумка, которая снижает трение между костью и сухожилием. Кроме того, само сухожилие расположено в специальном канале, внутри которого также есть немного жидкости, уменьшающей трение.
Ахиллово сухожилие может разорваться в трех случаях:
- При прямом ударе:
- по натянутому ахиллову сухожилию. Чаще такой механизм травмы возникает при занятиях спортом, например, при игре в футбол.
- В результате резкого сокращения мышц голени при разогнутой ноге – например, при попытке подпрыгнуть в баскетболе или в волейболе, при неожиданном резком тыльном сгибании стопы – например, при поскальзывании со ступеньки лестницы.
- При непрямой травме:
- При падении с высоты на ногу с вытянутым носком.
- Кроме того, разрыв сухожилия может произойти и при ранении острым предметом (ножом и т.д.) в таком случае говорят об открытом разрыве, а в остальных случаях разрыв закрытый, т.е. подкожный.
Чаще всего сухожилие рвется в 4-5 сантиметрах от места прикрепления к пяточной кости. Распространено мнение, что в этом месте сухожилие хуже всего кровоснабжается и поэтому именно тут происходит разрыв.
 
Однако на самом деле это мнение не совсем соответствует истине – по данным многих научных исследований кровоснабжение в этом месте расценивается как нормальное. Дело в том, что в настоящее время истинные причины разрыва ахиллова сухожилия неизвестны, и существует несколько теорий:
Дегенеративная теория. По большей части сухожилие состоит из особого белка – коллагена, который практически не растягивается. Этот белок образует волокна сухожилия. В некоторых случаях, в том числе и ввиду наследственных причин, коллаген становится менее прочным (происходят дегенеративные изменения) и может произойти разрыв.
  Иногда коллаген становится настолько слабым, что разрыв может произойти вообще без какой-либо травмы – в таком случае говорят о спонтанном (т.е. внезапном) разрыве. Способствовать дегенерации могут такие лекарственные препараты как кортикостероиды (дипроспан, гидрокортизон) и антибиотики фторхинолонового ряда (ципрофлоксацин).
 
Важно отметить, что кортикостероиды увеличивают риск разрыва сухожилия не только при местном введении (например, при уколах для лечения тенопатий, воспаления слизистых сумок и др.), но и при пероральном (в виде таблеток) или системном (внутривенном, внутримышечном) введении при лечении различных заболеваний (хронической обструктивной болезни легких и т.д.).
 
Поэтому, если у пациента, получающего лечение кортикостероидами по поводу какого-либо заболевания возникает боль в сухожилиях, не только в ахилловом сухожилии, то некоторые профессиональные ассоциации врачей рекомендуют прекратить введение лекарства, поскольку это может привести к разрыву сухожилия. Еще одна причина дегенерации – хроническое воспаление сухожилия, так называемые тенопатии, тендиниты и пр. Кроме того, разрыв сухожилия может произойти и из-за деформации Хаглунда
Механическая теория. Разрыв может происходить и без дегенеративных изменений. В основе этой теории лежит мнение, что любое здоровое сухожилие может разорваться, если к нему будет приложена сила, превышающая его прочность. В частности, разрыв может произойти при некоординированной работе трехглавой мышцы голени (например, когда наружная головка икроножной мышцы начинает тянуть сухожилие, а внутренняя запаздывает на доли секунды).
 
Такое возможно в том случае, если человек начинает заниматься спортом после длительного перерыва или если дает слишком большую нагрузку без разминки. Поэтому разрыв часто возникает у так называемых «спортсменов выходного дня» 30-50 летнего возраста, которые занимаются спортом нерегулярно, от случая к случаю, пренебрегают разминкой и переоценивают свои физические возможности. Кроме того, к дегенерации могут привести и микротравмы, когда в результате многократных растяжений происходят микроразрывы сухожилия и оно становится слабее.
Гипертермическая теория. Сухожилие не является абсолютно нерастяжимой структурой, ему свойственна эластичность (за счет особого белка эластина). По крайней мере, около 10% энергии, возникающей при эластичном удлинении сухожилия, трансформируется в тепловую энергию. Например, после бега трусцой в течение 7 минут сухожилие может нагреваться до 45 градусов по Цельсию, при этом может происходить клеток сухожилия – теноцитов. Таким образом, гипертермия, возникающая при движении, также может вносить вклад в дегенеративные процессы. Хорошее кровоснабжение позволяет охлаждать сухожилие, и если кровоснабжение снижено, то сухожилие перегревается.
Ученые считают, что 30-50 летний возраст находится в зоне риска разрыва ахиллова сухожилия еще и потому, что с возрастом в той или иной степени все равно в сухожилии накапливаются дегенеративные изменения, а возраст все еще предрасполагает к тому, чтобы человек считал себя абсолютно здоровым в спортивном плане, что может привести к переоценке своих возможностей.
Симптомы
Как мы уже отмечали, разрыв может произойти в результате прямого удара, подпрыгивания, поскальзывания со ступеньки, падения на ногу и может произойти и без какой-либо травмы вообще.
Обычно при разрыве человек чувствует внезапную боль, как-будто кто-то ударяет сзади по ноге палкой. Иногда в момент разрыва человек может услышать звук самого разрыва, похожий на сухой треск или хруст. После этого резко снижается сила трехглавой мышцы голени – ведь икроножная и камбаловидные мышцы теперь не связаны с пяткой посредством ахиллова сухожилия и не могут вытягивать стопу. После этого возникает отек и может появиться синяк, который за несколько дней постепенно увеличивается в размере и может спускаться вниз, до кончиков пальцев.
Если человек не полный, то по ходу ахиллова сухожилия в месте его разрыва можно увидеть или прощупать западение, ямку. Западение, ямка по ходу ахиллова сухожилия
Как правило, после разрыва ахиллова сухожилия человек не может вытянуть стопу. Походка нарушается, появляется сильная хромота, а иногда из-за боли человек вообще не может наступить на ногу.
Первая помощь. Не массажируйте мышцы голени, сухожилие. Приложите к сухожилию что-нибудь холодное и обратитесь к врачу.
Диагностика разрыва ахиллова сухожилия
Врач расспросит вас о механизме травмы и об обстоятельствах, при которых она возникла. Не забудьте сообщить врачу о предшествовавших травмах, возможных случаях предшествовавших болей в сухожилии (тендиниты, тенопатии, бурситы), о том, как вы лечились от этих заболеваний.
Расскажите о том, по какому поводу и как долго вы принимали антибиотики (особенно ципрофлоксацин) или гормональные препараты (глюкокортикоиды) вы принимали в течение последних месяцев, если такое лечение имело место.
Считается, что диагноз разрыва не вызывает никаких трудностей и может быть поставлен врачом в результате простого осмотра и расспроса пациента. Однако на самом деле не все так просто и в диагностике часто совершают ошибки даже дипломированные травматологи, которые слишком самоуверенно относятся к этой проблеме.
За подошвенное сгибание стопы отвечает не только трехглавая мышца голени. Помимо трехглавой мышцы голени, обеспечивающей 87% силы сгибания стопы, в сгибании участвуют 6 других мышц-сгибателей стопы, что может привести к неправильному диагнозу.
Кроме того, у многих людей рядом с ахилловым сухожилием проходит еще одно тонкое сухожилие – плантарное, которое может не разорваться и при пальпации (т.е. тогда, когда врач ощупывает место разрыва) вводить врача в заблуждение – врач может расценить разрыв как неполный, хотя на самом деле разрыв полный.
Для того, чтобы исключить эти диагностические ошибки, врач должен выполнить специальные диагностические тесты:
Тест сжатия голени (или тест Simmonds-Thompson). При сжимании рукой врача мышц голени стопа вытягивается. Тест выполняют на здоровой и травмированной ноге и сравнивают результаты.
Тест O’Brien (игольчатый тест). В место перехода апоневроза в сухожилие вводят иглу от медицинского шприца, двигают стопой и смотрят, как отклоняется иголка.
Тест Matles (тест сгибания в коленном суставе). Пациент лежит на животе, обе ноги сгибаются в коленях стопами вверх. Если ахиллово сухожилие разорвано, то носок стопы будет свисать ниже.
Тест Copeland (тест со сфингмоманометром). На голень одевают манжету сфингмоманометра. Надувают ее до давления в 100 мм ртутного столба и врач начинает двигать стопой. Если давление возрастает до 140 мм ртутного столба, то ахиллово сухожилие не порвано.
Не обязательно выполнять все эти тесты вместе – считается, что если хотя бы два теста будут положительными, то диагноз разрыва ахиллова сухожилия не вызывает сомнений.
Кроме того, в сложных случаях могут потребоваться дополнительные методы исследования – рентгенография, УЗИ, магнитно-резонансная томография. Отметим, что необходимость в этих исследованиях возникает крайне редко и выполняться они должны только по назначению врача. Самостоятельное решение пациента выполнить, например, магнитно-резонансную томографию по сути бессмысленная трата денег и времени.
Лечение разрыва ахиллова сухожилия
Принципиально есть два варианта лечения – оперативный (хирургический) и консервативный.
Суть консервативного лечения сводится к тому, что ногу обездвиживают гипсовой лонгетой с вытянутым носком стопы на 6-8 недель. В таком положении концы разорванного сухожилия сближаются, соприкасаются и постепенно срастаются. Традиционная правильно изготовленная гипсовая лонгета позволяет хорошо обездвижить ногу, но, к сожалению, она не лишена недостатков. Во-первых, она достаточно тяжелая и неудобная. Во-вторых, она полностью исключает движения в суставах, и потом, после прекращения иммобилизации могут возникнуть трудности с разработкой движений. В-третьих, лонгета достаточно неудобна в бытовом плане – ее нельзя мочить, а, согласитесь, не мыться полноценно в течение 6-8 недель – настоящая мука. В-четвертых, гипсовая лонгета может сломаться, а если ее сделать толстой, чтобы она не ломалась, то она будет очень тяжелой. И, последнее, гипс может крошиться, крошки могут попадать как в пространство между самой кожей и гипсом, так и на постель, что, к сожалению, может служить причиной массы неудобств.
Иммобилизация гипсовой лонгетой с вытянутым носком (эквинусное положение)
Для того, чтобы сделать иммобилизацию более комфортной, могут использоваться специальные ортезы или брейсы. Преимуществом ортезов является то, что они позволяют регулировать угол, под которым обездвижена стопа, что значительно облегчает реабилитацию.
Иммобилизация ортезом (брейсом)
Кроме того, для иммобилизации могут использоваться полимерные материалы (пластиковые гипсы). Они гораздо легче традиционного гипса, надежнее, удобнее для пациента, не боятся воды – в них можно мыться!
Иммобилизация полимерным (пластиковым) гипсом
Кроме того, в современной хирургии существует возможность и так называемой функциональной иммобилизации, при которой сустав обездвиживается не полностью. Для этого используются специальные ортезы, либо такая функциональная лонгета может быть изготовлена из традиционного или полимерного гипса. К функциональной лонгете может быть приделан специальный каблук, который позволит опираться на ногу.
Функциональная иммобилизация
Решение о том, какой вариант подойдет в вашем случае, должно приниматься только совместно с врачом. Самостоятельная смена варианта иммобилизации недопустима, поскольку это может привести к краху всего лечения.
В чем минусы консервативного лечения?
Если бы консервативное лечение всегда бы позволяло сухожилию срастись, то операций по сшиванию ахиллова сухожилия никто бы и не делал – они попросту были бы не нужны! Однако не все так просто.
Вместе с разрывом самого сухожилия происходит и разрыв кровеносных сосудов и в месте разрыва скапливается кровь (гематома), которая мешает сближению концов разорванного сухожилия. В результате сухожилие срастается с удлиннением и его сила значительно снижается. Кроме того, за счет этой гематомы сухожилие срастается рубцом, а не сухожильной тканью. В результате оно становится менее крепким и высок риск того, что в последующем произойдет повторный разрыв. Крупные научные исследования показывают, что риск повторного разрыва после консервативного лечения в три раза больше, чем после оперативного лечения (хирургического сшивания разорванного сухожилия).
Как мы уже отмечали, разрыв сухожилия может произойти на фоне дегенеративных изменений в самом сухожилии. В таком случае при разрыве концы сухожилия разволокнены, похожи на растрепанную мочалку. Хирург, который видит своими глазами такой разрыв, вполне обоснованно предполагает, что при консервативном лечении такие лохмотья срастись крепко никак не могут. Мы могли бы показать вам фотографию разорванного сухожилия с дегенеративными, размочаленными концами, но не будет этого делать по этическим соображениям – хирургия очень деликатна. Поверьте, что если бы вы сами увидели разорванные концы сухожилия, то вы бы тоже засомневались в том, что оно может срастись само.
В целом мировой науке известны неоднократные случаи, когда консервативное лечение не приводило к успеху, сухожилие не срасталось, выполнялась операция через несколько недель от начала лечения, и хирург в ходе операции не видел даже намека на срастание…
Поэтому подытожить, что консервативное лечение возможно в том случае, если его начать в течение нескольких часов после разрыва (пока концы сухожилия еще можно сопоставить), если пациент не имеет функциональных запросов, не собирается не только заниматься спортом, но и весть сколь-нибудь активный образ жизни (напрмер, пожилые люди, которые передвигаются только по квартире). В остальных случаях мы считаем более оправданной операцию, которая позволяет точно и крепко сшить разорванное сухожилие, получить более надежный и быстрый результат.
Когда лучше оперировать?
По данным многих научных исследований результаты тем лучше, чем раньше выполнена операция. Дело в том, что с течением времени камбаловидная и икроножная мышцы укорачиваются, и сопоставить концы сухожилия через 18-20 дней после травмы часто уже невозможно.
Как выполняется операция?
Операцию выполняют под обезболиванием. Для этого может использоваться спинальная (регионарная) анестезия, внутривенный наркоз или местная анестезия.
При классическом варианте операции выполняют разрез длиной 8-10 сантиметров по задней поверхности голени, осуществляют доступ к сухожилию, зачищают его концы и сшивают специальной прочной нитью одним из видов сухожильных швов. Существует несколько десятков или даже сотен разновидностей сухожильных швов, поэтому мы вам покажем только самый распространенный и общепринятый шов в мире — шов Krackow. Этим швом сшиваются оба конца разорванного сухожилия, после чего нити связываются между собой.
Варианты шва ахиллова сухожилия по Krackow
Сшивание сухожилия
После того, как концы сухожилия сошьют, осуществляют послойное ушивание раны. Сначала сшивают паратенон – специальную оболочку, внутри которой скользит сухожилие, а потом кожу. Минусами такой операции являются: достаточно длинный разрез, который может привести к неудобному и некрасивому рубцу, который, например, мешать ношению модельной обуви. Кроме того, иногда, особенно если у человека сахарный диабет, после операции рана плохо заживает.
Поэтому существуют и другие методики, например – чрезкожный шов ахиллова сухожилия по Ma и Griffith, по Трачуку и другим авторам. В ходе этой операции кожу не разрезают, выполняют сшивание иглой через проколы.
Чрескожный шов ахиллова сухожилия по G.W.C. Ма и Т.О. Griffith (1977)
Минусами чрезкожного шва являются то, что хирург не видит концов сухожилия, и они могут быть сопоставлены неточно, например, при таком шве они могут быть перекручены, что впоследствии ухудшит функцию сухожилия. Кроме того, рядом с сухожилием проходит икроножный нерв, и при чрезкожном шве он рискует он рискует попасть в петлю нити.
Этих недостатков чрезкожного шва лишены современные технологии – например, система малоинвазивного сшивания системой Achillon, принцип действия которой показа на рисунке. Для выполнения этой операции достаточно разреза длиной 3-4 сантиметра, но его хватает для того, чтобы точно сопоставить концы разорванного сухожилия стык-в-стык. Направители системы Achillon исключают прошивание икроножного нерва.
Методика шва сухожилия по направителю Achillon. А – внешний вид направителя, Б-Г — этапы прошивания проксимальной культи сухожилия. Дистальная культя прошивается аналогичным образом, после чего концы нитей связываются между собой. Поперечный или продольный разрез выполняется в проекции разрыва
Существуют и другие современные технологии, которые позволяют сшивать сухожилие практически без разреза. Например, к ним относится система Tenolig? Которая работает по гарпунному принципу.
Чрескожный шов системой Tenolig
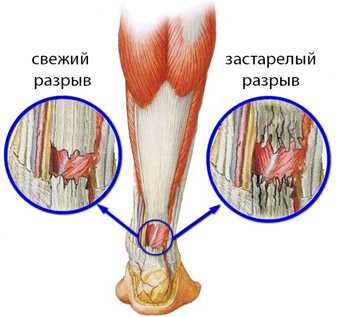
Если с момента разрыва прошло не более 18-20 дней, то такой разрыв называют свежим, и его можно сшить одним из вышеперечисленных способов. Однако если с момента разрыва проходит больше 20 дней, то разрыв называют застарелым или хроническим, и при сшивании, как мы уже упоминали, могут возникнуть трудности – в частности сокращенные мышцы не дадут сопоставить разорванные концы сухожилия. В таком случае говорят о дефекте сухожилия, и для его устранения нужна пластика сухожилия. Такие операции выполняются за редкими исключениями только открытым способом, т.е. выполняется длинный разрез. Ниже на иллюстрации показан вариант пластики по Lindholm и Чернавскому, когда место разрыва укрывают частью сухожилия, выкроенной из его верхнего конца. Существуют и много других вариантов пластики, при которых может применяться пересадка других сухожилий или для устранения дефекта используются синтетические материалы.
Пластика по Lindholm – два боковых лоскута
Пластика центральным поворотным лоскутом по В.А. Чернавскому
Кроме того, при застарелых или хронических разрывах усиливаются дегенеративные изменения концов сухожилия – они разволокняются, размочаливаются, что также диктует необходимость традиционной, открытой операции даже в том случае, если нет дефекта сухожилия и концы сухожилия могут быть сопоставлены без натяжения.
Дегенерация концов сухожилия при застарелом разрыве
Особый вариант разрыва ахиллова сухожилия – повторный разрыв (реруптура). В таком случае предпочтительно только открытое хирургическое лечение.
Реабилитация при разрывах ахилового сухожилия
После операции ногу обездвиживают таким же способом, как и при консервативном лечении, о чем мы уже писали выше. В первые недели после операции придется ходить с помощью костылей. На наш взгляд наиболее предпочтительна иммобилизация ортезом (брейсом), который позволяет регулировать угол сгибания стопы в голеностопном суставе. При таком варианте наши пациенты обычно в течение 3-4 недель иммобилизируются с вытянутым носком стопы, потом мы постепенно уменьшаем угол и разрешаем ходить без костылей. Полностью иммобилизацию прекращаем через 6 недель после операции, но этот срок индивидуален и у кого-то ее можно прекратить раньше, а у кого-то приходится продлевать.
Реабилитация начинается только после прекращшения иммобилизации. Такой подход нужно признать устаревшим и вредным. Нами разработана собственная программа реабилитации, которая позволяет значительно улучшить результаты лечения. Важно понимать, что самостоятельная реабилитация может быть опасной и все смены иммобилизирующих устройств (ортезов, гипсов, лонгет, брейсов и т.д.), переходы от одного этапа реабилитации к следующему должны осуществляться только по решению врача.
В любом случае, даже при самом правильном лечении разрыва ахиллова сухожилия оно никогда не будет таким же крепким, как и раньше, и поэтому всегда будет риск повторного разрыва. Как мы уже отмечали, после консервативного лечения риск повторного разрыва в три раза выше, чем после оперативного. Посоветуйтесь с врачом о том, что вам нужно делать для того, чтобы минимизировать риск повторного разрыва.
Как при консервативном, так и при оперативном лечении есть небольшой риск тромбоэмболических осложнений, для профилактики которых могут назначаться специальные препараты.
При оперативном лечении есть риск проблемного заживления послеоперационной раны, однако он сводится к минимуму при использовании малоинвазивных технологий.
Внимание! информация на сайте не является медицинским диагнозом, или руководством к действию и предназначена только для ознакомления.
doclvs.ru
Операции на ахилловом сухожилии (ахилле) при разрыве и травмах; лечение после
Все материалы на сайте подготовлены специалистами в области хирургии, анатомии и профильных дисциплинах. Все рекомендации носят ориентировочный характер и без консультации лечащего врача неприменимы.
Автор: Аверина Олеся Валерьевна, к.м.н., врач-патолог, преподаватель кафедры паталогической анатомии и патологической физиологии
Операция на ахилловом сухожилии производится в случае разрывов, вызванных механическим повреждением или вследствие дегенеративных изменений сухожилия и считается методом выбора, хотя консервативное лечение по-прежнему применяется некоторыми специалистами.
Ахиллово сухожилие — самое мощное в теле человека. Оно располагается в задней части голени, образуется при объединении сухожилий камбаловидной и икроножной мышц, крепится к пяточной кости и участвует в сгибании стопы в голеностопном суставе.
В процессе эволюции сухожилие образовалось для прямохождения, без него человек бы не смог удерживать вертикальное положение тела и ходить на ногах, а тем более выполнять сложные движения в голеностопе. Несмотря на свою силу и мощность, сухожилие можно считать одним из слабых мест голени, не зря и название его связано с героем мифов Ахиллом, который был ранен именно в это место, потеряв свою немыслимую силу.
Разнообразные механические воздействия способны вызвать разрыв ахиллова сухожилия. Таким травмам подвержены спортсмены — гимнасты, футболисты, танцоры, ноги которых испытывают значительную нагрузку. В повседневной жизни разрыв может случиться при соскальзывании со ступенек, падении на ногу с вытянутым носком, подпрыгивании на разогнутой ноге, когда мышцы голени резко сокращаются.
Среди разрывов всех сухожилий на долю ахиллова приходится более трети случаев. Нередко травма происходит у лиц среднего и зрелого возраста, время от времени посещающих тренажерный зал и занимающихся спортом бессистемно. Переоценивая свои возможности (ведь организм еще молодой!), тренирующийся не учитывает уже начинающихся после 30 лет дегенеративных изменений, и сухожилие получает большую нагрузку, чем ему по силам. Так происходит разрыв.
 Также к повреждениям ахиллова сухожилия склонны те, кто пренебрегает разминкой, сразу переходя к сильным нагрузкам на мышцы. Недостаточно подготовленный связочный аппарат страдает от резких мышечных сокращений, и сухожилие разрывается.
Также к повреждениям ахиллова сухожилия склонны те, кто пренебрегает разминкой, сразу переходя к сильным нагрузкам на мышцы. Недостаточно подготовленный связочный аппарат страдает от резких мышечных сокращений, и сухожилие разрывается.
Традиционно при разрывах ахиллова сухожилия применяется и консервативное, и хирургическое лечение. Показания к консервативному лечению ограничены случаями, когда разрыв неполный, травма закрытая, концы сухожилия не разошлись при значительное расстояние ввиду быстрого обращения за помощью и иммобилизации.
Консервативный путь лечения выбирается тогда, когда к операции есть серьезные противопоказания либо пациент отказывается от нее сам, не планируя ни спортивные занятия, ни активный образ жизни (к примеру, пожилые люди, перемещающиеся в ограниченном пространстве квартиры и максимум выбирающиеся на прогулку около дома). Всем остальным лучше сделать операцию, и чем быстрее — тем лучше.
Анализ результатов консервативной терапии показывает, что во многих случаях даже после длительной иммобилизации ноги не происходит никакого срастания сухожилия, а пациент, уже настрадавшийся от обездвиживания, вынужден идти на операцию. В других случаях сросшееся само по себе сухожилие теряет силу из-за рубцовых изменений, в результате чего происходят повторные разрывы, которые требуют только оперативного лечения.
На сегодняшний день хирургическая операция на сухожилии ноги считается методом выбора при разрыве ахиллова сухожилия. Только своевременное восстановление целостности этой анатомической структуры может помочь обрести ноге подвижность, близкую к норме.
Показания и техники оперативного лечения травм ахиллова сухожилия
Операция на ахилловом сухожилии должна быть проведена в кратчайшие сроки с момента травмы, поэтому лучше сразу же отправиться в травмпункт или хирургический стационар. Считается, что удовлетворительный результат можно получить в том случае, когда прошло не более недели с момента разрыва, но в первые часы эффект от сшивания будет наилучшим.

Чем дольше травмированный выжидает время, тем дальше расходятся концы сухожилия под действием сокращений мышц голени. Помимо увеличения расстояния между сухожильными концами, которые после 3-4 недель уже сопоставить попросту невозможно, происходят дегенеративные изменения, концы «ахилла» подвергаются так называемому размочаливанию, напоминая рыхлые лохмотья, которые и не сопоставятся, и не срастутся быстро и правильно.
 Операция при разрыве ахиллова сухожилия проводится под общим наркозом, местным обезболиванием, спинальной анестезией. Одним из лучших и безопасных методов обезболивания считается проводниковая анестезия, когда анестетик (тримекаин, лидокаин) вводится в седалищный нерв.
Операция при разрыве ахиллова сухожилия проводится под общим наркозом, местным обезболиванием, спинальной анестезией. Одним из лучших и безопасных методов обезболивания считается проводниковая анестезия, когда анестетик (тримекаин, лидокаин) вводится в седалищный нерв.
Выбор конкретного метода восстановления целостности сухожилия зависит от индивидуальных особенностей и запросов пациента, характера травмы, давности ее получения:
- Подкожный шов оправдан у молодых пациентов с травмой не дольше 7 суток назад, когда концы сухожилия сопоставляются полностью или расходятся не более, чем на полсантиметра;
- Открытый шов с пластикой сухожилием подошвенной мышцы показан людям молодого возраста с большими функциональными запросами (спортивные занятия) в случаях, когда с момента разрыва прошло более недели, концы сухожилия не сопоставляются на расстояние менее 0,5 см или имеет место их смещение;
- Пластика ахиллова сухожилия при помощи фасции икроножной мышцы проводится при давности травмы свыше 3 недель, при сильном разволокнении концов сухожилия, лицам, занимающимся спортом профессионально.
Противопоказаниями к операции на ахилловом сухожилии служат плохое общее самочувствие пациента, декомпенсированная патология внутренних органов, тяжелые нарушения свертываемости крови, неудовлетворительное состояние тканей голени, препятствующее адекватной регенерации послеоперационных швов, местная инфекция кожи и подкожного слоя.
Классическая открытая операция
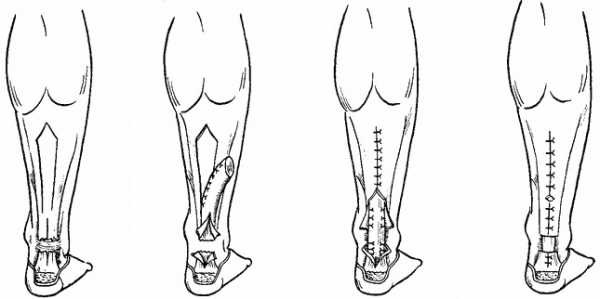
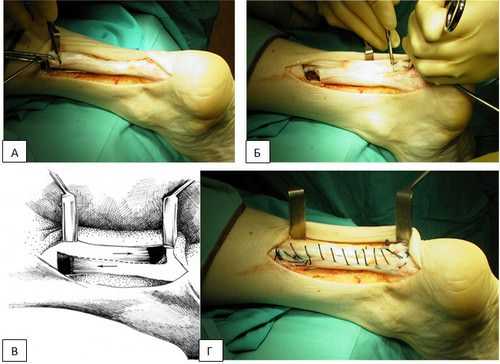
Открытая классическая операция при разрыве ахилла проводится относительно редко, поскольку имеет серьезные недостатки — высокий риск осложнений, грубые рубцы, значительный косметический дефект, но при большом расстоянии между концами травмированного сухожилия другие способы могут быть невозможны технически.
При открытой операции оперируемый лежит на животе, стопа свисает с края операционного стола. Проводится один из видов анестезии, после чего хирург делает длинный разрез над зоной разрыва до 18-20 см. Предпочтительнее линию разреза располагать медиальнее (кнутри) от средней линии голени, так как при этом уменьшается вероятность повреждения крупных нервов.
открытая операция
Кожа и мягкие ткани рассекаются продольно, затем выделяются концевые фрагменты разорванного сухожилия, очищаются и подготавливаются к сшиванию путем удаления нежизнеспособных участков. Оба участка сухожилия сопоставляются как можно ближе и ровнее, прошиваются специальными прочными нитями и подтягиваются с их помощью на максимально близкое расстояние.
После сшивания сухожильных концов накладываются дополнительные П-образные швы, а мягкие ткани ушиваются в обратном порядке. При необходимости в ране оставляют резиновые дренажи либо ее зашивают наглухо. После операции обязательна фиксация ноги лонгетой с умеренным подошвенным сгибанием.
Видео: пример операции при разрыве ахилла
Пластика по Чернавскому
Другим вариантом оперативного устранения травм ахиллова сухожилия является пластика по Чернавскому. Необходимость в пластических операциях возникает при сильном разволокнении концов ахилла, значительном их расхождении при тракции мышц, застарелых травмах, когда в зоне нарушенной целостности произошли серьезные дегенеративные изменения и рубцевание.
При операции по Чернавскому больной лежит в такой же позе, как и при открытом сшивании сухожильных концов, анестезия аналогична таковой при классическом типе вмешательства, доступ — продольный над зоной дефекта. После осмотра сухожильных концов хирург из апоневроза икроножной мышцы формирует лоскут до 8 см длиной и шириной около 2 см. Концы ахилла сближаются нитями как при классической операции, но могут быть сложности с их сопоставлением — расстояние может остаться более полусантиметра. Далее лоскут апоневроза перекидывается вниз над местом разрыва и фиксируется, посредством чего увеличивается прочность почти вдвое, но трудности могут возникнуть при накладывании швов из-за увеличившейся толщины сухожилия.
пластика ахиллова сухожилия по Чернавскому
Способы уменьшить частоту осложнений и операционную травму — это использование спицы Киршнера, введенной через ближний фрагмент сухожилия, прошивание дальнего конца ахилла через кожные проколы в области бугра пяточной кости, проведение нитей через канал пяточной кости в случае низко расположенных разрывов.
Помимо пластики по Чернавскому, существуют и другие способы укрепить ахиллово сухожилие — с использованием двух сухожильных лоскутов по Lindholm, других сухожилий, синтетических материалов.
Щадящие методы лечения
Подкожный шов ахиллова сухожилия можно считать одной из наиболее малотравматичных типов операций, которая показана только при свежих разрывах давностью не более недели. При этой операции в длинном разрезе нет необходимости, доступ осуществляется через разрез длиной около двух сантиметров над зоной разрыва. Через полученное отверстие удаляются кровяные свертки, а затем производятся проколы на 4-6 см выше места разреза и на уровне бугра пяточной кости.
 Верхняя часть ахилла прошивается нитями в поперечном направлении, при этом нити выводятся в основную рану, а затем проводятся в отверстия в области пяточной кости и затягиваются после сгибания стопы. Далее ушиваются оболочки сухожилия, подкожный слой и кожа, а стопа после операции фиксируется в положении умеренного сгибания.
Верхняя часть ахилла прошивается нитями в поперечном направлении, при этом нити выводятся в основную рану, а затем проводятся в отверстия в области пяточной кости и затягиваются после сгибания стопы. Далее ушиваются оболочки сухожилия, подкожный слой и кожа, а стопа после операции фиксируется в положении умеренного сгибания.
Чрескожные швы подразумевают прошивание разорванных концов сухожилия без разрезов, через кожные проколы. Эта операция малотравматична, но имеет существенный недостаток — хирург не видит самого сухожилия, поэтому есть риск того, что концы его будут сопоставлены недостаточно точно. Помимо этого, идущая фактически вслепую нить может пройти через икроножный нерв и повредить его, а если концы сухожилия перекручены, то о хорошей восстановлении функции ахилла не может идти речи.
Сшивание сухожилий возможно и при помощи специальных приспособлений, которые минимизируют риск повреждения нерва и перекручивания фрагментов ахилла. К примеру, система Ахиллон наподобие прищепки фиксирует разорванные концы стык-в-стык, а через отверстия этого устройства в поперечном направлении проводятся сшивающие нити. Повреждение икроножного нерва исключено.
Послеоперационный период и осложнения
Каким бы хорошим ни казался способ оперативного лечения, осложнения вмешательства все же происходят. Каждый пациент должен знать, что былой силы в сухожилии не будет уже никогда, поэтому повторный разрыв весьма вероятен даже при кажущихся небольшими нагрузках.
Вероятность осложнений послеоперационного периода зависит от масштаба травмы, ее давности на момент операции, общего состояния пациента и тканей в зоне операции. Возможны:
- Инфицирование послеоперационной раны;
- Некроз кожи в месте прохождения нитей и несостоятельность шва;
- Сильное рубцевание;
- Большой косметический дефект;
- Ограничение подвижности стопы;
- Повреждение икроножного нерва.
Реабилитация после сшивания ахиллова сухожилия длительная, самое меньшее, на что должен рассчитывать пациент — полтора месяца иммобилизации ноги, а при осложнениях этот период становится еще дольше. В это время пациент передвигается с помощью костылей. Прекрасной альтернативой гипсовым лонгетам считаются современные ортезы (брейсы) из синтетических материалов, которые более легкие по сравнению с гипсовыми и имеют возможность регулировки угла наклона стопы.

В послеоперационном периоде для купирования боли назначаются анальгетики, при инфекционных осложнениях или высоком их риске показана антибиотикотерапия. При открытой операции введение антибиотиков начинают перед вмешательством и продолжают еще неделю после него. Для улучшения регенерации и трофики на этот же срок назначаются сосудистые препараты (актовегин, пентоксифиллин). Сразу же после операции на ногу накладывается гипсовая лонгета с умеренным подошвенным сгибанием ноги в голеностопном суставе.
Обычно пациент наблюдается в стационаре несколько дней, но при неосложненном разрыве может быть отпущен домой уже на следующий день. Высокая лонгета от стопы до середины бедра накладывается на три ближайших недели, после чего меняется на короткую («сапожок») еще на такое же время.
На протяжении первых полутора месяцев после снятия фиксирующих лонгет или ортезов рекомендовано ношение каблука не менее 2,5 см, чтобы стопа находилась в состоянии подошвенного сгибания. Такая позиция помогает предупредить чрезмерное растяжение сухожилия и повторный разрыв.
Восстановление после оперативного лечения разрывов ахилла продолжается в среднем 2,5 месяца, по истечении которых больничный лист закрывается и возобновляется трудовая деятельность. Если пациент занимается спортом, то к занятиям можно вернуться не ранее, чем через полгода после операции.
При реабилитации и врач, и пациент сталкиваются с двумя противоположными условиями успешного восстановления. С одной стороны, поврежденную ногу нельзя слишком нагружать, с другой — длительная иммобилизация отрицательно сказывается на состоянии мышц, суставов, нервов.
Для достижения наилучших результатов восстановления современные специалисты рекомендуют:
 Отказаться от длинной лонгеты, ограничившись короткой сразу после операции, что позволяет совершать движения пальцами и в колене;
Отказаться от длинной лонгеты, ограничившись короткой сразу после операции, что позволяет совершать движения пальцами и в колене;- Первую неделю после операции выполнять упражнения пальцами стопы и постепенно разгибать ногу в коленном суставе;
- Начиная со второй недели при хорошем заживлении несколько раз в день снимать лонгету и делать массаж стопы и голени, а также движения стопой до того момента, пока они безболезненны — это позволяет постепенно привести стопы в нейтральное положение;
- К концу первого месяца, после выведения стопы в нейтральное положение, при использовании ортеза совершать полную нагрузку на стопу, но постепенно, в течение нескольких дней;
- Через полтора месяцев переходить на обычную обувь, но каблук должен быть не менее двух сантиметров;
- Через три месяца начинать небольшие пробежки, через полгода — возвращаться к привычным физическим нагрузкам.
Такая система реабилитации позволяет минимизировать период, когда пациент вынужден пользоваться костылями и носить лонгету, максимум до трех недель. Конечно, обязательными условиями будут способность прооперированного четко следовать всем врачебным назначениям и высокий уровень сознательности.
Помимо физической реабилитации, проводится физиотерапия, направленная на ликвидацию послеоперационного отека, улучшение трофики и восстановление работы мышц. Может быть использован массаж, магнитотерапия, УВЧ, электромиостимуляция. Вибромассаж и любые процедуры с гидрокортизоном противопоказаны.
Видео: специалист о разрывах ахиллова сухожилия и его восстановлении
operaciya.info
Разрыв ахиллова сухожилия: симптомы и лечение
Ахиллово (пяточное) сухожилие — это прочнейшее и крупнейшее сухожилие человека, способное выдержать нагрузку до 350 кг. Такой прочной соединительной тканью природа наградила только Homo sapiens: даже наши ближайшие родственники, большие обезьяны, не имеют столь развитого сухожилия. Это объяснимо — человек прямоходящее существо, следовательно, максимальная нагрузка выпадает на голень, стопу и пятку, что естественно сказалось на строении человеческого мышечно-связочного аппарата. Тем не менее ахиллово сухожилие уязвимо и его разрыв — довольно частая травма.
Разрыв ахиллова сухожилия: симптомы и лечение
История ахиллесовой пяты
Интересна история названия сухожилия. Всем известен фразеологический оборот «ахиллесова пята» — так называют наиболее слабое место человека, некий недостаток, не обязательно физический. Происхождение оборота — в истории древней Греции. Герой греческих мифов Ахиллес был непобедим — эту волшебную силу подарила ему волшебная река Стикс, в которую окунула Ахиллеса при рождении мать. Но вот беда — лишь пятка героя оказалась незащищенной, так как мать держала за нее сына во время омовения. Во время троянской войны Парис, брат Гектора, убитого греками, отомстил за смерть брата, пронзив пяту Ахиллеса стрелой.
И хотя ранение было нанесено Ахиллесу в пятку, понятие «ахиллесова пята» используется сегодня только в переносном смысле. В анатомии же существует прямой научный термин — ахиллово сухожилие.
Строение ахиллова сухожилия
Если рассмотреть анатомию ахиллова сухожилия, то можно увидеть, что оно одним концом крепится к бугру пяточной кости, а другим сливается с апоневрозами трехглавой мышцы, состоящей из икроножной внешней и камбаловидной внутренней мышц.
Виды травм сухожилий
Что же делает ахиллово сухожилие уязвимым?
Такая травма, как полный или частичный разрыв чаще случается у спортсменов, но может быть и в быту.
Сухожильные травмы бывают закрытыми и открытыми.
- Закрытая травма:
- Прямой удар:
- такая травма часто случается у футболистов
- Непрямая травма:
- при неудачных прыжках в волейболе, баскетболе и т. д.
- подскальзывании на ступенях лестницы
- приземлении с высоты на выпрямленную ногу
- Прямой удар:
- Открытая травма:
- Повреждение сухожилия режущим предметом
Механический разрыв
Все травмы в сухожилиях, происходящие по вине слишком больших нагрузок, превышающих запас прочности соединительной ткани, называются механическими.
Механические разрывы происходят:
- при нерегулярных занятиях спортом
- больших внезапных нагрузках без предварительной разминки
Воспаление ахиллова сухожилия
Большинство людей обычно растягивает сухожилие и связки, из-за чего они воспаляются и причиняют боль.
- Постоянные растяжения приводят к появлению микроразрывов и началу дегенеративных процессов в соединительных тканях
- Боль в ахилловом сухожилии может вызываться тендинитом — это и есть воспаление сухожилия
- Более сложный случай тендовагинит — воспалительный процесс распространяется на сухожильное влагалище.
Дегенеративный разрыв
Причиной разрыва являются дегенеративные процессы, разрушающие строительный белок соединительных тканей — коллаген, в результате чего происходит их перерождение и окостенение
Дегенеративное поражение сухожилия называется тендинозом.
Тендиноз с последующим разрывом может развиваться по следующим причинам:
- Хронические заболевания (артроз стопы, тендинит, бурсит)
- Прием кортикостероидов (гидрокортизона, дипроспана) и фторхинолонов (ципрофлоксацина)
- Постоянные повышенные нагрузки у спортсменов и у людей физического труда
Дегенеративный разрыв может произойти самопроизвольно, безо всякой травмы
Симптомы разрыва
- При сухожильном разрыве возникает внезапная боль, аналогичная удару палкой по голени и щиколотке
- Может слышаться хруст, сопровождающий разрыв
- Трехглавая мышца ослабляется:
- невозможно ни вытянуть стопу, ни встать на цыпочки
- возникает боль при ходьбе
- стопа и щиколотка отекает
Диагностика разрыва
Врач может диагностировать разрыв, проведя тесты:
- Сжатие голени здоровой и больной ноги:
- при сжатии стопа на здоровой ноге должна вытягиваться
- Введение иглы на входе в сухожильную пластину:
- при движении стопой игла должна отклоняться
- Сгибание ног в коленном суставе лежа на животе:
- носок больной стопы будет находиться ниже, чем у здоровой
Если результаты тестов сомнительны, может быть проведена приборная диагностика:
Рентген, УЗИ или МРТ
Лечение разрыва сухожилия
Лечение может быть консервативным и хирургическим.
Способы консервативного лечения
- Ногу сроком до 8 недель помещают в гипс. Это довольно зверский способ, так как выдержать столь долгую неподвижность не так-то просто
- Второй способ, более удобный и гуманный — регулируемый ортез типа брейса
- Третий — пластиковый полимерный гипс.
- Его достоинства — легкость и возможность купаться прямо с гипсовой ногой, а это немаловажно
- Наконец, еще один способ — частичная иммобилизация при помощи специального ортеза, фиксирующего только пятку, но оставляющим открытым ступню.
Консервативное лечение не всегда приводит к нормальному сращиванию сухожилия. Его минусы:
- Образование гематомы из-за разрыва сосудов
- Слишком большая разволокненность краев сухожилия при дегенеративном разрыве:
- оно выглядит буквально как мочалка, из-за чего края плохо совмещаются
- Сращение с образованием рубцов, удлинением и ослаблением сухожилия
Таким образом, консервативное лечение при разрыве рекомендуется:
- Если травма свежая и можно сопоставить концы сухожилий
- Больной не занимается спортом
- Функциональные запросы пациента понижены в силу возраста, небольшой физической активности или других причин
Хирургическое лечение
Существует два основных операционных способа:
Сшивание разорванных краев —
- Этим способом можно сшить только свежие разрывы, если с момента повреждения прошло не более 20 часов. Способы сшивания:
- Классический шов длиной до 10 см с задним доступом (разновидностей сухожильных швов — сотни)
- Чрескожный шов — сшивание через одиночные проколы:
- метод неудобен тем, что соединение порванных краев происходит вслепую, и можно повредить икроножный нерв
- Малоинвазивное сшивание:
- Использование системы Achillon со специальными направителями исключает прошивку нерва
- Сшивание по гарпунному принципу, с использованием системы Tenolig
Пластическая операция —
- Она используется при застарелых или повторных разрывах, когда невозможно совмещение порванных сухожильных концов.
- Пластические операции выполняются в основном с открытым доступом. Используют несколько методик:
- Разрыв закрывают «заплаткой», выкроенной из верхней части ахиллова сухожилия
- Используют ткань других сухожилий больного
- Прибегают к аллотрансплантату — донорскому материалу
- Применяют синтетический трансплантат
Осложнения после лечения
Каким бы ни было лечение, сросшееся, сшитое или восстановленное пластической операцией сухожилие никогда не будет прежним.
- Основное осложнение — повторный разрыв сухожилия
- При консервативном лечении разрывы случаются в несколько раз чаще, чем при хирургическом.
- Также существует опасность тромбообразования из-за длительной неподвижности ноги:
- Для предотвращения этой опасности принимают антикоагулянты и занимаются лечебной гимнастикой
Реабилитационная программа

- Для иммобилизации ноги после операции также используют ортез (брейс), в котором ступню фиксируют вначале в вытянутом положении, а затем постепенно уменьшают угол
- В первые недели для ходьбы применяют костыли
- Упражнения реабилитационной программы начинают выполнять еще до снятия ортеза, то есть в первые же дни после операции
Видео: Лечение и реабилитация разрыва ахиллова сухожилия
Оценка статьи:
Загрузка…zaspiny.ru
Разрыв ахиллова сухожилия
Причины, методы диагностики и лечения повреждений ахиллова сухожилия
Введение
Пяточное (ахиллово) сухожилие, tendo calcaneus (Achillis), представляет собой общее конечное сухожилие трехглавой мышцы голени, m. triceps surae, которая в свою очередь состоит из двух мышц – икроножной, m. gastrocnemius, расположенной поверхностно, и камбаловидной, m. soleus, лежащей под ней. В 93% случаев пяточное сухожилие дополнено сухожилием подошвенной мышцы, m. plantaris. Точкой прикрепления ахиллова сухожилия является задняя поверхность бугра пяточной кости. У места прикрепления между сухожилием и костью заложена весьма постоянная синовиальная сумка, bursa tendinis calcanei. Ахиллово сухожилие имеет круглую верхнюю часть и относительно плоский дистальный конец.
Ткань ахиллова сухожилия состоит на 70% из коллагена (в основном I типа), 2% эластина, кислых полисахаридов (гиалуроновая кислота, хондроитинсульфат) и воды. Коллагеновые волокна группируются в первичные пучки, из которых формируются большие вторичные пучки или фасцикулы, которые окружены эндотеноном – рыхлой соединительной тканью, содержащей нервы, кровеносные и лимфатические сосуды, и обеспечивающей возможность некоторого скольжения пучков относительно друг друга. Пучки группируются вместе, формируя сухожилие, окружаемое паратеноном. Паратенон состоит из двух листков: висцерального – эпитенона, покрывающего все сухожилие, и париетального – перитенона, граничащего с окружающими тканями. Листки паратенона разделены капиллярным слоем жидкости для уменьшения сил трения при движениях сухожилия.
Артериальное кровоснабжение осуществляется в проксимальных отделах за счет ветвей a. tibialis posterior, а в дистальных – из артериальной сети пяточной кости, которая образуется при слиянии коммуникантных ветвей a. tibialis posterior и a. fibularis. Кровоток в ахилловом сухожилии осуществляется главным образом за счет сосудов, проникающих через брыжейку паратенона. Сосуды, проникающие в сухожилие в мышечно-сухожильном переходе или в месте прикрепления сухожилия к пяточной кости играют подчиненную роль. Количество сосудов, снабжающих сухожилие снижается от пяточной кости проксимально и достигает минимума на уровне 2-5 см от пяточного бугра. Венозный отток осуществляется посредством коммуникантных вен в поверхностную и глубокую венозные системы.
Актуальность проблемы разрывов ахиллова сухожилия обусловлена увеличившейся за последние годы частотой данной травмы. Наиболее часто данное повреждение встречается у мужчин (по данным различных авторов соотношение колеблется от 1. 7: 1 до 30: 1), что, вероятно, связано как с большей вовлеченностью мужчин в спортивные занятия, так и с более высокой их подверженностью травматизации. Типичный разрыв ахиллова сухожилия происходит у мужчины, профессионально или же периодично занимающегося спортом, в возрасте от 30 до 50 лет.
Этиология и патология
Этиология разрыва ахиллова сухожилия была тщательно исследована, но остается до конца не ясной. В его основе лежит множество факторов, таких как бедная васкуляризация сухожилия, дегенеративные процессы, дисфункция икроножной мышцы, возраст, пол, предшествующие повреждения, изменения в режиме тренировок и неправильное выполнение упражнений, вид носимой обуви. Он также может быть связан с такими процессами, как воспаление, аутоимунные процессы, гиперурикемия, генетическая предрасположенность, почечная дисфункция и атеросклероз.
Теория дегенерации.
События, предшествующие разрыву, неясны. Нормальное сухожилие не разрывается даже при приложении большого напряжения. Arner и соавт. впервые отметил дегенеративные изменения у всех 74 пациентов с разрывом ахиллова сухожилия и предположил, что эти изменения предшествовали разрыву. Однако, около 2/3 образцов были получены более 2 дней после разрыва. Davidsson и Salo сообщили об отмеченных дегенеративных изменениях у 2 пациентов с разрывом ахиллова сухожилия, оперированных в день травмы. Поэтому выявленные дегенеративные изменения следует рассматривать как развившиеся до разрыва. Большинство этих отклонений не имеет этиологических объяснений. Возможно, что изменение кровотока с последующей гипоксией и нарушением метаболизма и является фактором развития наблюдаемых дегенеративных изменений.
Физические нагрузки, перемежающиеся с периодами низкой физической активности (спорт на выходных) могут привести к дегенеративным изменениям в сухожилиях. Занятия спортом приводят к дополнительной нагрузке на ахиллово сухожилие, что приводит к накоплению микротравм, которые хоть и находятся ниже порогового уровня разрыва, тем не менее могут приводить к вторичным внутрисухожильным дегенеративным изменениям.
Kannus и Jozsa оценивали образцы биопсии пациентов со спонтанным разрывом ахиллова сухожилия, взятых во время оперативного вмешательства. Только 1/3 образцов контрольной группы имели такие же изменения, но в значительно меньшей степени. Они также отметили, что лишь небольшая доля пациентов отмечали у себя какие-либо симптомы, предшествующие разрыву. Они предположили, что имеются четкие данные, что, по крайней мере, в городских популяциях, дегенеративные изменения сухожилий широко распространены у людей старше 35 лет, и эти изменения могут быть связаны со спонтанным разрывом сухожилия.
Механическая теория.
Повреждение сухожилия может возникнуть даже при нагрузках в рамках физиологического порога при частых совокупных микротравмах, не оставляющих достаточно времени для регенерации.
McMaser считает, что полностью здоровое сухожилие не подвержено разрыву даже при значительных перегрузках. Тем не менее, Barfred показал, что полный разрыв может произойти в здоровом сухожилии, при максимальном мышечном сокращении, передающемся на изначально растянутом сухожилии. Подобные факторы присутствуют во многих видах спорта, требующих быстрого отталкивания. Здоровое сухожилие может, таким образом, быть разорвано в следствие большого мышечного напряжения.
Inglis и Sculco предположили, что сбой в механизмах, ингибирующих чрезмерное или несогласованное сокращение мышц также может привести к разрыву в нормальном сухожилии. Таким образом, спортсмены, слишком быстро возвращающиеся к тренировкам после периода неактивности находятся в зоне повышенного риска. Риск разрыва ахиллова сухожилия продолжает расти, если напряжение по касательной дополняется супинацией или пронацией в подтаранном суставе.
В исследовании, проведенном на 109 бегунах, Clement показал, что травмы ахиллова сухожилия могут быть результатом структурных или динамических нарушений в нормальной биомеханик нижних конечностей, таких как перетренированность, функциональная чрезмерная пронация и недостаточность камбаловидной или икроножной мышц. Также было предположено, что повторяющиеся микротравмы, вызываемые эксцентрической нагрузкой утомленной мышцы, могут играть важную роль в повреждении сухожилия. Полный разрыв является следствием нескольких микроразрывов, которые приводят к разрыву сухожилия после достижения критической точки.
ЛП-ассоциированные разрывы сухожилия.
Применение анаболические стероидов и фторхинолонов связано с разрывом ахиллова сухожилия. Препараты обеих групп вызывают дисплазию коллагеновых волокон, что уменьшает способность сухожилия к растяжению.
Применение системных и местных кортикостероидов ранее связывали с разрывом сухожилия. Однако, исследования на сухожилии четырехглавой мышцы бедра показали, что нормальное сухожилие не повреждается в результате внутрисухожильных инъекций кортикостероидов. Тем не менее, большая часть имеющихся данных позволяет предположить, что внутри- и околосухожильное введение кортикостероидов в поврежденное сухожилие может спровоцировать его разрыв.
Роль кортикостероидов в этиологии разрыва ахиллова сухожилия остается до конца не выясненой. Однако, имеющиеся данные позволяют не рекомендовать пролонгированное пероральное применение и повторное околосухожильное введение кортикостероидов. Противовоспалительное и анальгетическое действие кортикостероидов может маскировать симптомы повреждения сухожилия, позволяя поддерживать высокий уровень активности. Кортикостероиды препятствуют репарации, и внутрисухожильные инъекции кортикостероидов приводят к ослаблению сухожилия на срок до 14 дней после инъекции. Разрушение непосредственно связано с некрозом коллагена и восстановление прочности сухожилия связано с формированием клеточной аморфной коллагеновой массы. По этой причине следует избегать активности в течение 2 недель после инъекции кортикостероидов вблизи сухожилия.
Антибиотики фторхинолонового ряда, такие как ципрофлоксацин, недавно также были признаны как этиологический фактор повреждения сухожилия. Во Франции с 1985 по 1992 г. у 100 пациентов, принимавших фторхинолоны были отмечены дегенеративные изменения сухожилий, в том числе и 31 разрыв. Многие из них также получали кортикостероиды, что не позволяет сделать однозначный вывод об исключительном влиянии на выявленные расстройства фторхинолонов. Szarfman с соавт. сообщили об исследовании на животных фторхинолонов в дозах, близких к человеческим, которые показали разрушение внеклеточного матрикса хряща, некроз хондроцитов и истощение коллагена. Отклонения, выявленные на животных, могут иметь место и в организме человека. Авторы рекомендуют дополнение списка нежелательных побочных реакций предупреждением о возможности разрыва сухожилий.
Гипертермия и разрыв сухожилия.
До 10% упругой энергии, запасенной в сухожилии, может быть освобождено в виде тепла. Wilson и Goodship оценивали in vivo температуру, возникающую в результате сгибания в сухожилиях поверхностного сгибателя пальцев во время упражнений. Пиковая температура в 45*С, при которой теноциты могут быть повреждены, была измерена в центре сухожилия спустя 7 минут бега трусцой. Вызванная упражнениями гипертермия может способствовать дегенерации сухожилия. Хорошее кровоснабжение тканей должно препятствовать перегреву, однако такие ткани, как ахиллово сухожилие, с зонами бедного кровоснабжения, могут быть более чувствительны к эффекту гипертермии.
Механизм разрыва.
Arner и Lindholm классифицировали механизм разрыва ахиллова сухожилия в группе из 92 пациентов на 3 основные категории:
— 53% происходят во время переноса веса, с отталкиванием передним отделом стопы и разгибании в коленном суставе. Это движение часто встречается во время старта в спринте и во время прыжков в таких видах спорта, как баскетбол. Это объясняет тот факт, что у правшей превалирует разрыв левого ахиллова сухожилия.
— 17% разрывов происходит во время внезапного сгибания в голеностопом суставе, что происходит, например, при проваливании в яму или в результате падения на лестнице.
— в 10% сухожилие было разорвано в результате насильственного сгибания разогнутой ступни, что может произойти при падении с высоты.
В оставшихся случаях авторы не смогли определить точный механизм травмы.
Диагностика.
Детальный сбор анамнеза и тщательное физикальное обследование чрезвычайно важны в диагностике разрывов ахиллова сухожилия. Хоть установление диагноза кажется простым, однако от 20 до 25% разрывов ахиллова сухожилия пропускается при первичном осмотре. Существует большое количество диагностических тестов и признаков – как клинических, так и инструментальных. Для диагностики острых повреждений ахиллова сухожилия как правило бывает достаточно клинического исследования, в то время как установление диагноза застарелого повреждения может вызвать затруднение. УЗИ и МРТ существенно дополняют клиническую диагностику, они более чувствительны и менее инвазивны по сравнению с «мягкой» рентгенографией или ксерорадиографией.
Пациент с разрывом ахиллова сухожилия обычно указывает на внезапную боль в ноге, часто сообщая что во время повреждения у них было ощущение удара по задней поверхности голени. Некоторые пациенты сообщают, что травма сопровождалась слышимым щелчком. Они часто не в состоянии переносить нагрузку веса тела и ощущают слабость или тугоподвижность в пораженной конечности. Однако, они могут быть способны к подошвенному сгибанию, используя длинный сгибатель большого пальца, длинный сгибатель пальцев, заднюю большеберцовую и малоберцовую мышцы. Пациенты с застарелым разрывом ахиллова сухожилия часто затрудняются указать на момент травмы и впервые отмечают повреждение при неспособности выполнения каждодневных задач, таких как подъем по лестнице.
При обследовании могут быть выявлены диффузный отек и кровоподтеки и, если отек невелик, при пальпации выявляется западение по ходу сухожилия. Место разрыва обычно на 2-6 см проксимальнее точки прикрепления сухожилия.
Осмотр и пальпация должны быть дополнены другими тестами для подтверждения диагноза. И хотя тест Томпсона обычно довольно надежен, иногда он может быть сомнителен. В таких случаях он должен быть дополнен тестами О’Брайна и Копеланда. Также, пациенту может быть предложено подняться на мыски.
Тест Томпсона (Симмондса) или тест сжатия голени
Пациент находится в положении на животе, стопы свободно свисают, врач сжимает мягкие ткани верхней трети голени. При повреждении ахиллова сухожилия сокращение икроножной мышцы не приводит к движению стопы. Следует всегда проводить сравнительное исследование обеих конечностей, чтобы избежать ложноотрицательного результата, который может наблюдаться при неполном разрыве.
Тест Матлса
В положении пациента на животе его просят согнуть ноги в коленных суставах на 90*. Если во время этого движения стопа на пораженной стороне находится в положении тыльного сгибания, тест считается положительным.
Тест О’Брайна
В место перехода апоневроза в сухожилие вводят иглу от медицинского шприца, двигают стопой и смотрят, как отклоняется игла.
Тест Копланда.
На голень одевают манжету сфингмоманометра. Надувают ее до давления в 100 мм ртутного столба и врач начинает двигать стопой. Если давление возрастает до 140 мм ртутного столба, то ахиллово сухожилие не порвано.
Рентгенография
Боковая рентгенограмма голеностопного сустава ранее широко использовалась для диагностики разрыва ахиллова сухожилия. При разрыве треугольник Кагера (заполненное жиром треугольное пространство кпереди от ахиллова сухожилия и между задней частью большеберцовой кости и верхней частью пяточной кости) теряет свою правильную конфигурацию. В настоящее время рентгенография теряет свою актуальность в диагностике свежих и застарелых разрывов ахиллова сухожилия из-за все более широкого распространения ультразвуковой диагностики и магниторезонансной томографии, однако ее применение обосновано для определения изменений, предшествующих разрыву (болезнь Хаглунда, оссификаты ахиллова сухожилия), и исключения травматических повреждений скелета стопы.
Ультразвуковая диагностика
Введение в клиническую практику ультразвукового исследования произвело значительные изменения в тактике лечения подкожного разрыва ахиллова сухожилия, так как появилась возможность не только подтвердить или опровергнуть наличие разрыва, но и определить важные для выбора метода лечения параметры: степень разволокнения сухожильных концов, величину диастаза, степень соприкосновения концов сухожилия при различных положениях стопы; а также производить контроль состояния сухожилия на этапах лечения.
При УЗ-исследовании пациент располагается на кушетке на животе, сначала стопы располагаются свободно в нейтральном положении над краем стола, затем, при необходимости производится исследование во время движений стопы (тыльное/подошвенное сгибание). Для сравнения всегда исследуются оба ахиллова сухожилия. При проведении исследования датчик должен располагаться строго параллельно сухожилию для обеспечения оптимального количества возвращаемой энергии и избежания артефактов в виде ложной гипоэхогенности. Предпочтительным является применение высокочастотных линейных датчиков (7, 5 — 10, 0 мегагерц), обеспечивающих наибольшую четкость изображения.
В продольном сечении ахиллово сухожилие выглядит как гипоэхогенная полоса, которая ограничивается вентрально и дорзально эхоплотным паратеноном. Внутренняя структура сухожилия представлена в виде чередующихся гипер- и гипоэхогенных полосок, разделенных при расслабленном положении сухожилия и более компактных при натяжении его. Проксимально определяется мышечно-сухожильный переход, дистально – прикрепление сухожилия к пяточной кости. Сухожилие веретенообразно вплетается в пяточную кость, чья дорзальная поверхность представляет эхоплотную слегка выгнутую кзади линию. Из-за веретенообразного хода волокон сухожилия в области прикрепления отражение звуковых волн теряет равномерный характер, и сухожилие в этой зоне часто выглядит гипоэхогенным. Вентрально от сухожилия располагается жировая клетчатка с нерегулярной эхо-плотностью, что соответствует рентгенологическому треугольнику Кагера. Кроме того, визуаизируются глубокие сгибатели, задняя поверхность большеберцовой кости с треугольником Фолькмана и задняя часть голеностопного сустава. Сагиттальный размер сухожилия легко измерить между листками перитенона. Особенности скольжения сухожилия определяются при движениях стопы.
На поперечных сонограммах в области прикрепления к пяточной кости сухожилие выглядит как серповидная структура, расположенная непосредственно под кожей. Далее проксимально сухожилие постепенно приобретает форму эллипса. Примерно на расстоянии 3-6 см от пяточного бугра сухожилие имеет почти круглые очертания а затем вновь уплощается. При исследования сухожилия в поперечном сечении практически всегда возможно измерение его размеров (толщина и ширина).
При разрыве сухожилия возникают следующие изменения УЗ-картины:
— нарушение непрерывности сухожилия
— видимые ограниченные концы сухожилия
— гипоэхогенное скопление жидкости (гематома в области разрыва)
— разрыхление параллельно натянутых структур.
Перечисленные признаки регулярно обнаруживаются при накоплении соответствующего опыта, однако имеются различные варианты УЗ-изображения свежих разрывов ахиллова сухожилия. В некоторых случаях отчетливый диастаз между концами сухожилия и накопившаяся гематома не наблюдаются, тогда для окончательного установления диагноза необходимым является проведение динамического исследования. При тыльном сгибании стопы практически постоянно наблюдается расхождение концов сухожилия.
Важная информация получается при подошвенном сгибании стопы, которое уточняет возможность адаптации концов сухожилия. При подошвенном сгибании определяется также целостность паратенона: при повреждении оболочки сухожильные концы накладываются друг на друга.
Магнитно-резонансная томография
При сомнительной клинической и УЗ-картине повреждения с успехом может применяться МР-томография ахиллова сухожилия.
На сагиттальных срезах здоровое ахиллово сухожилие выглядит как длинная, тонкая, гипоинтенсивная структура, начинающаяся от дистальной части икроножной мышцы и прикрепляющаяся к задней части пяточного бугра. На аксиальных срезах сухожилие выглядит слегка уплощенным, с закругленными наружным и внутренним краями. Передняя поверхность обычно плоская или слегка вогнутая, задняя – выпуклая. Окружающая жировая прослойка достаточно выражена и подчеркивает сухожильные структуры. Могут наблюдаться незначительные вариации в размере, форме и виде сухожилия, иногда видна некоторая дольчатость структуры передних отделов сухожилия. Внутрисухожильных сигналов в норме не наблюдается.
Любое увеличение внутрисухожильной интенсивности сигнала следует расценивать как анормальное. Для оценки сухожилия с подозрением на разрыв следует исследовать его структуру в Т1 и Т2 режимах. В режиме Т1 полный разрыв ахиллова сухожилия определяется как исчезновение сигнала внутри сухожилия, в Т2 режиме разрыв представляется как генерализованное увеличение интенсивности сигнала, отек и кровоизлияние в месте разрыва видны также как область с высокой интенсивностью сигнала. Исследование позволяет четко оценить уровень разрыва и степень расхождения концов сухожилия.
Лечение острых разрывов ахиллова сухожилия
Лечение острых разрывов ахиллова сухожилия все еще в значительной степени зависит от предпочтений хирурга и пациента. Операция является методом выбора у спортсменов и молодых людей, в то время как свежие разрывы у не-спортсменов могут лечиться консервативно.
Консервативное лечение
Некоторые авторы выступают против оперативного лечения, ссылаясь на высокую частоту осложнений, как его главный недостаток. Однако недавние исследования на больших популяциях сообщают о значительно более низком проценте осложнений. Эти осложнения включают в себя некроз кожи, раневую инфекцию, икроножные невриномы, развитие спаечного процесса, а также обычные анестезиологические риски. Проблемы с заживлением послеоперационной раны остаются наиболее распространенными и наиболее трудно управляемыми, учитывая бедную васкуляризацию области ахиллова сухожилия. Приверженцы консервативного метода лечения указывают, что возможности укрытия мягкими тканями области ахиллова сухожилия ограничены. К сожалению, кожные лоскуты не могут быть приживлены к открытому сухожилию, и пластика местными тканями может привести к неудовлетворительному результату. Поэтому эти дефекты часто требуют закрытия свободными лоскутами.
Несмотря на постоянное усовершенствование оперативной техники и опыта, проблемы с раной не могут быть полностью устранены в случае использования открытого метода оперативного лечения, при котором наиболее часто применяются продольный разрез, проходящий через зону бедного кровоснабжения. Aldam использовавший поперечный разрез, проходящий тотчас дистально места разрыва сухожилия и сообщает об 1 случае осложнения со стороны послеоперационной раны у 41 пациента.
У пожилых пациентов с застарелым повреждением ахиллова сухожилия, биологический возраст которых более 70 лет, допустимо одно лишь физиотерапевтическое лечение. Как правило, эти пациенты жалуются на слабость при подошвенном сгибании и нарушение походки. Они часто хорошо адаптируются к своему заболеванию.
Иммобилизация
Наиболее часто используемыми формами нехирургического лечения является гипсовая иммобилизация, обычно в течение 6-10 недель. Сообщалось о хороших клинических результатах, сопоставимых с результатами оперативного лечения.
Хотя функция после консервативного лечения в целом хорошая, высокий риск повторного разрыва рассматривается как неприемлемый. Lea и Smith в наблюдении за 66 пациентами, лечившихся консервативно, сообщают о 7 повторных разрывах (13%), Persson и Wredmark сообщают цифру в 35%. В последнее время, основываясь на работах о фунцкиональном постоперативном брейсинге, McComis с соавт. в наблюдении за 15 пациентами с разрывом ахиллова сухожилия, лечившихся консервативно, сообщает о достижении хороших функциональных результатах.
Таким образом, в отдельных случаях брейсинг и гипсовая иммобилизация могут быть жизнеспособной альтернативой оперативному вмешательству.
Оперативное лечение
В последние два десятилетия операция была методом выбора при лечении разрыва ахиллова сухожилия у молодых пациентов. Достижения в области хирургии и новые программы послеоперационной реабилитации склонили многих хирургов к выбору оперативного лечения. Кроме того, оперативный метод лечения уменьшает риск повторного разрыва с 13-20 до 1-4%, позволяет достигнуть большей прочности сухожилия, вызывает меньше случаев атрофии мышц голени, а также помогает большему числу спортсменов вернуться к прежнему уровню физической активности.
Хирургическая техника.
Для восстановления ахиллова сухожилия могут быть применены различные оперативные техники, начиная от простого сопоставления конец-в-конец с сшиванием по Буннелю или Кесслеру, и заканчивая более сложными, использующими усиление фасциями или использование сухожильных трансплантатов и искусственных имплантов сухожилий из различных материалов. Тем не менее, нет никаких доказательств того, что при острых разрывах ахиллова сухожилия эти методы дают лучшие результаты, чем простое соединение конец-в-конец без удлинения.
Открытый шов ахиллова сухожилия
Пациент находится на операционном столе лежа на животе, с опущенным на 20* головным концом и свешенными с края стола обеими ногами. Продольный разрез протяженностью 8-10 см производится тотчас медиальнее медиального края сухожилия с центром в месте пальпируемого западения. Подкожно-жировая клетчатка рассекается остро без повреждения кожных краев раны. Паратенон разрезается продольно по средней линии на длину кожного разреза. Зачастую паратенон отечен и разорванные концы сухожилия в классическом варианте имеют вид конского конца или швабры. После сопоставления концов они сшиваются вместе прочной рассасывающейся нитью (например, Викрил 2) по методу Кесслера. До завязывания концов ассистент производит подошвенное сгибание в голеностопном суставе для лучшего сопоставления концов. Далее накладывается обвивной шов более тонким рассасывающимся шовным материалом для большего укрепления соединения. После закрытия паратенона тонким викрилом, подкожные ткани сшиваются непрерывным швом. Кожная рана закрывается стрипами для минимизации натяжения. Далее накладывается гипсовая иммобилизация в эквинусном положении стопы. Ограниченные нагрузки под наблюдением физиотерапевта возможны уже в день операции. Пациенту дается рекомендация по возможности поддерживать возвышенное положение оперированной конечности. Иммобилизация снимается спустя 2 недели после операции с выведением стопы в физиологическое положение и ношением брейса. Разрешается полная нагрузка весом тела.
Чрезкожное восстановление
В 1977 году Ma и Griffith описали технику чрезкожного восстановления целостности ахиллова сухожилия как компромисс между открытым оперативным вмешательством и консервативным лечением. Техника включает в себя произведение 6 небольших проколов по латеральной и медиальной границе сухожилия с дальнейшим проведением шва через эти разрезы. Авторы сообщают о 18 пациентах, у которых была применена данная методика. Отмечается 2 незначительных осложнения неинфекционного характера и ни одного случая повторного разрыва. FitzGibbson сообщает о 14 хороших результатах с одним осложнением в виде повреждения икроножного нерва. Rowley и Scotland описывают 24 пациентов с разрывом ахиллова сухожилия, у 14 из которых было применено консервативное лечение, а у 10 – чрезкожное восстановление ахиллова сухожилия. У одного пациента из последней группы в дальнейшем было отмечено повреждение икроножного нерва. Кроме того было отмечено более быстрое восстановление трудоспособности у пациентов второй группы.
Другие авторы сообщают о меньшей успешности данной методики. Klein с соавт. сообщает о защемлении икроножного нерва у 13% из 38 пациентов. Hockenbury и Johns сравнивая in vitro чрезкожный шов ахиллова сухожилия с открытым его восстановлением на 10 свеже-замороженных трупных образцах сообщают о лучших результатах в первой группе. В целом, большинство исследований демонстрируют более высокую результативность открытого восстановления ахиллова сухожилия по сравнению с закрытым.
В последнее время Webb и Bannister описали новую методику закрытого шва ахиллова сухожилия, осуществляемую под местной анестезией с использованием 3 поперечных 2, 5 см разрезов над задней поверхностью сухожилия. Они сообщают об отсутствии повреждния икроножного нерва или повторного разрыва у 27 пациентов, у которых была применена данная методика.
Также следует отметить появление специальных направляющих систем, таких как Achillon, позволяющих минимизировать риск повреждения икроножного нерва.
Лечение застарелого повреждения ахиллова сухожилия
Более чем у 20% пациентов с разрывом ахиллова сухожилия его повреждение остается незамеченным. Обычно возможно сшить концы сухожилия конец-в-конец в течение 72 часов с момента его разрыва. В случае застарелого повреждения концы сухожилия невозможно сопоставить без излишнего натяжения. Неизвестно, когда острое повреждение переходит в застарелое, но обычно принято считать этим сроком 4-6 недель.
В случае застарелого разрыва, концы сухожилия могут быть сближены с помощью единого центрального (методика Чернавского) или 2 (медиального и латерального – методика Lindholm) миофасциальных лоскутов икроножной мышцы. Если это возможно, сухожилие подошвенной мышцы следует использовать для усиления сшиваемого сухожилия.
В случае разрывов не подлежащих прямому сшиванию могут быть использованы другие сухожилия. Perez-Teuffer описывает отсечение сухожилия короткой малоберцовой мыщцы от основания пятой плюсневой кости с дальнейшим ее присоединением к пяточной. Данная модифицированная техника в дальнейшем была применена Turco с соавт. у 40 пациентов. Оба автора не сообщают о каких-либо функциональных ограничениях после данной операции. Mann с соавт. сообщает об отличных и хороших результатах у 6 пациентов, в лечении которых в качестве трансплантата был использован длинный сгибатель пальцев. Wapner с соавт. сообщает об опыте применения длинного сгибателя большого пальца стопы в качестве трансплантата.
Карбоновые и полиэфирные имплантаты также могут быть применены для соединения концов разрыва. Ozaki с соавт. сообщают об успешном опыте применения сетки Marlex у 6 пациентов. Bugg с соавт. использовал трансплантат широкой фасции бедра и сообщает о хороших результатах у 10 пациентов.
Заключение
В связи с ростом популярности активного отдыха в последнее время актуальность разрывов ахиллова сухожилия продолжает расти. И не смотря на обширные исследования в данной области, этиология повреждения ахиллова сухожилия до сих пор остается до конца не ясной. Однако, вполне очевидно, что лечение разрывов ахиллова сухожилия должно быть индивидуальным для каждого пациента.
Статья добавлена 19 октября 2015 г.
volynka.ru
операция, симптомы, лечение и реабилитация
Содержание статьи:
Ахиллово сухожилие является самой большой связкой голени, которая выполняет важные функции движения. Если переусердствовать физическими нагрузками, либо получить серьезную травму щиколотки, может случиться полный или частичный разрыв ахиллова сухожилия, в зависимости от тяжести повреждения. Но согласно анатомическому расположению полный разрыв ахила встречается чаще и проявляется яркими признаками.
Виды разрыва
Разрыв ахиллова сухожилия
Согласно сложному строению, причинам и степени поражения, отрыв ахиллова сухожилия бывает различным:
- Открытый — возникает вследствие воздействия на голеностоп колющими и режущими предметами. К нарушению целостности связок присоединяется повреждение мягких тканей.
- Закрытый — возможен при резком сокращении трехглавой мышцы. В таком случае повреждение кожных покровов не наступает.
- Прямой — появляется после тесного взаимодействия ноги с тупыми предметами.
- Непрямой — данное повреждение ахиллова сухожилия вызывает излишняя масса тела, которая оказывает значительную нагрузку на все связки скелета.
- Полный — считается довольно сложным, представляет собой обширное поражение сухожилия, где нарушается целостность всех волокон.
- Неполный — характеризуется неполноценным разрывом волокон связок и сухожилия.
Некоторые повреждения обуславливаются слабыми симптомами, из-за чего человек не всегда может обнаружить болезнь, что приводит к застарелым травмам. И при повторном механическом воздействии на голеностоп, поражение осложняется.
Причины
Повреждение связки голеностопного сустава
В большинстве случаев отрыв ахиллесова сухожилия происходит по причине сильной физической нагрузки на данную область. Такое состояние может стать следствием прямого или косвенного воздействия. Основными способствующими факторами являются:
- Резкий удар по сухожилию — возможен при активных играх, а также профессиональным занятием футболом.
- Повышение нагрузки на пятку — такое состояние, преимущественно, встречается в спорте, который имеет прыжки.
- Травмирование щиколотки при резком падении с вытянутыми вперед носками.
- Неестественное и внезапное сгибание стопы — происходит при оступлениях, попадании ноги в ямку или соскальзывании с лестницы.
Зачастую поражение связок и сухожилия локализуется в области, близкой к пятке. Это объясняется тем, что данное местно имеет скудное кровообращение и в случае травмирования долго заживает.
Помимо главных причин дегенеративного процесса в сухожилие, существуют второстепенные, повышающие риск развития растяжения или отрыва:
- Возраст — считается, что часто отрыв связок возникает у людей в промежуток между 30-50 годами. Такое связано с возрастными особенностями, вследствие чего развивается ослабление связок и постепенное их разрушение,
- Пол — тоже имеет немаловажное значение. Доказано, что мужское население многократно подвергаются надрывам и растяжениям сухожилия, нежели женщины.
- Игры — нередко становятся причинами отрыва связок и травмирования голеностопа. Особенно это возникает при спортивных играх, где нужно бегать, прыгать, совершать быстрые движения.
- Прием стероидных средств — назначаются врачом для купирования острых болевых ощущений и снижения воспалительных процессов при ударах и травмах ног, суставов. Однако, длительное использование лекарств негативно сказывается на состоянии сухожилий и волокон, приводя к ослаблению и нарушению целостности.
- Использование антибиотиков — некоторые группы отрицательно влияют на структуру связочного аппарата, увеличивая риск надрыва.
Симптомы
Физиопроцедура ахиллова сухожилия
Разрыв ахиллова сухожилия сопровождается определенными симптомами, которые в зависимости от тяжести, вида и степени поражения, могут быть яркими или слабыми. Нередко они походят на обычное растяжение связок, простой ушиб, на которые люди не обращают должного внимания и не обращаются за помощью к врачу.
Общими симптомами разрыва ахиллова сухожилия считаются:
- Острое и внезапное чувство боли в области голеностопного сустава.
- Появление обширной гематомы, синяка и припухлость пятки.
- Пострадавший испытывает трудность в повороте стопы и не может опираться на нее при ходьбе.
- На момент, когда рвется сухожилие, возникают хруст или потрескивание.
В случае развития перечисленных признаков, необходимо быстро оказать помощь пострадавшему. Для этого к пораженной области прикладывают холод, придают комфортное положение конечности и при необходимости принимают лекарственные средства.
При отрыве связок и сухожилия ни в коем случае нельзя греть место и растирать его, потому что возможна вероятность осложнения.
Диагностика болезни
Диагностика разрыва сухожилия
Как обнаружить повреждение голеностопа и связочного аппарата? Для этого врач проводит инструментальную диагностику, позволяющую точно поставить диагноз, оценить обширность поражения, вид и возможные последствия.
В качестве обследования, зачастую прибегают к следующим методам:
- УЗИ — используется для определения классификации отрыва, помогает выявить полное или частичное нарушение.
- МРТ — применяется для более точного, досконального исследования. С помощью магнито-резонансной томографии, врач оценивает степень повреждения и устанавливает причину, из-за чего могло надорваться сухожилие.
- Рентгенография — тоже является обязательным способом диагностики, но используется реже, чем УЗИ и МРТ.
Консервативная терапия
Растяжение связок
Порвал ахил — что делать? Согласно, возрасту, индивидуальным особенностям организма, а также наличию осложнений, выраженных признаков и тяжести повреждения, прибегают к различным способам терапии.
Часто лечение разрыва ахиллова сухожилия сопровождается консервативным методом, который подразумевает использование медикаментов и наложение на ногу гипса.
Фиксация голеностопа может происходить с помощью специального ортеза или гипсовой повязки. Благодаря этому, стопа находится в нужном положении.
Но такой метод имеет недостатки, очень часто после гипса появляется повторный надрыв связок и сухожилия. А восстановление длится продолжительный период.
В основном для иммобилизации конечности используют:
- Гипсовую лонгету — накладывается медработником на индивидуальный срок для каждого пациента. Зачастую связочный аппарат срастается за 6 недель.
- Гипс из пластика — хорошая альтернатива простому гипсу, но имеет массу преимуществ. Во-первых, он легкий, не пережимает конечность, ему не страшна вода. Накладывается в больнице врачом.
- Ортез, либо брейс — помогают придавать стопе необходимое положение и напоминают носок. В зависимости от степени поражения, разновидности отрыва, подбираются в индивидуальном порядке.
При сильных болях, врач назначает медикаменты — нестероиды, обезболивающие. Если появляются воспалительные процессы — антибактериальные препараты в форме таблеток и мазей.
Зачастую к консервативному лечению прибегают в том случае, когда пациент имеет некоторые противопоказания к операции — это, преимущественно, пожилые люди и те, кто ведет размеренный образ жизни.
Хирургическое вмешательство
Операция после разрыва ахилла
Операция после разрыва ахиллова сухожилия назначается при отсутствии должного терапевтического эффекта от лекарственных препаратов и консервативного метода. Перед хирургическим вмешательством проводится полноценная диагностика, на основании которой хирург составляет план действий.
Согласно степени повреждения, операция подразделяется на открытый и закрытый способ, проводится под общим наркозом.
Открытый метод определяется небольшим разрезом кожи, через который проводится сшивание поврежденных суставов и сухожилия. В конце накладывают шов.
Закрытое операционное воздействие характеризуется проведением чрезкожного шва, который помогает сшивать участки сухожилия. Главным недостатком такого способа является возможность неправильного соединения связок и волокон.
После операции возможен риск осложнений — развитие инфекций и поражение нервных окончаний. Уменьшить заражение удается при маленьких порезах и использовании антибактериальных препаратов, антисептических средств.
Следующим этапом за хирургическим вмешательством следует курс реабилитации. Он рассчитан на определенный срок, в течение которого должны страститься сухожилия и связки, нормализоваться двигательная активность.
Чтобы ускорить процесс восстановления пораженных участков, врачом назначается лечебная гимнастика, физиотерапия, правильное питание. На период реабилитации, работающим пациентам выдается больничный лист.
Лечебная гимнастика
Лечебная гимнастика
Быстро восстановить функцию связочного аппарата пациенту помогут специальные занятия физкультурой. Они проводятся под наблюдением доктора, затем можно выполнять их самостоятельно в домашних условиях. ЛФК характеризуется некоторыми рекомендациями:
- Основным упражнением считается медленная ходьба, она способствует проработке поврежденных сухожилий и оказывает на них нужную нагрузку. Для занятия следует подобрать комфортную обувь, желательно, чтобы она была ортопедическая.
- Лучше разработать связочный аппарат помогут полуприседы и поднятие туловища на носочки.
- При возможности можно позволить себе плавания. Упражнения в воде положительно влияют на общее здоровье, мышечный каркас. Благодаря тому, что вода принимает вес человека, такие занятие рекомендуют полным пациентам.
- Необходимо выполнять качественную растяжку, после которой разрешается легкий бег.
- Допускается упражняться с платформой, которая поспособствует укреплению и эластичности суставов, связок и сухожилия.
Все упражнения следует делать плавно, избегая резкости. Добиться нужного терапевтического результата помогут регулярные занятия по 15-20 минут в день.
Лечение народными средствами
Лед снимает воспаление
Снизить болезненность и уменьшить воспалительные процессы после разрыва поможет народная медицина. Она издревле пользовалась популярностью в лечении различных заболеваний, в том числе эффективно борется с тендинитом.
Хорошими рецептами считаются:
- Лед — способен снять воспаление и боль. Для применения его можно сделать самостоятельно или приобрести в аптеке. Кубиками льда необходимо протирать область голеностопа ежедневно несколько раз по 15-20 минут.
- Солевые повязки — для этого понадобится стакан теплой воды и немного соли. Ингредиенты смешиваются, в растворе пропитывается салфетка, затем отжимается, заворачивается пакетом и на 5 минут отправляется в морозилку. Готовую повязку прикладывают к ноге, фиксируют бинтом и держат до высыхания.
- Настойка полыни — стимулирует иммунитет, уменьшает воспалительные процессы. Готовится просто: 2-3 ст. ложки травы заливаются горячей водой, настаиваются 30 минут. Применять 3-4 раза в сутки по 1 ст. ложке.
- Глиняная мазь — хорошо подавляет симптомы, убирает припухлость, боль. Глину в количестве 500 гр растворяют водой до густой сметаны, добавляют 4 ст. ложки яблочного уксуса, перемешивают. Готовую мазь наносят на салфетку или бинт, прикладывают на ногу, держат час. Общий курс терапии составляет 6 суток.
- Мазь из календулы — применяют для снижения воспаления. Чтобы приготовить, понадобятся цветы растения и детский крем. Компоненты в одинаковых количествах смешиваются и используются по необходимости.
- Девясил — прекрасное средство для компресса. Нужно растение залить водой и кипятить 15 минут. Для терапии, салфетку смачивают раствором и накладывают на место повреждения. Можно делать несколько раз в день.
Желательно перед применением рецептов народной медицины проконсультироваться с лечащим врачом, дабы исключить нежелательные последствия.
nogostop.ru
 Отказаться от длинной лонгеты, ограничившись короткой сразу после операции, что позволяет совершать движения пальцами и в колене;
Отказаться от длинной лонгеты, ограничившись короткой сразу после операции, что позволяет совершать движения пальцами и в колене;