что это такое, лечение и причины возникновения
Большое распространение легочных заболеваний объясняется тем, что они, как правило, сопутствуют сезонным вирусным болезням. Редко кому хотя бы раз в год удается не заболеть ОРЗ или гриппом. В результате могут в легких могут образовываться плевральные спайки, которые негативно влияют на работу всего организма.
Чтобы не запустить заболевание, нужно вовремя обратиться к врачу, который поставит диагноз и назначит лечение.
Причины болезни
Спайки образуются в плевральной полости, которая находится между оболочками, покрывающими внутреннюю сторону грудной клетки и внешнюю сторону легких. Эта оболочка представляет собой гладкую поверхность с большим количеством нервных окончаний. Она заполнена жидкостью, которая выделяется на поверхности плевры, покрывающей грудную клетку, после чего всасывается через оболочку, прилегающую к легким.
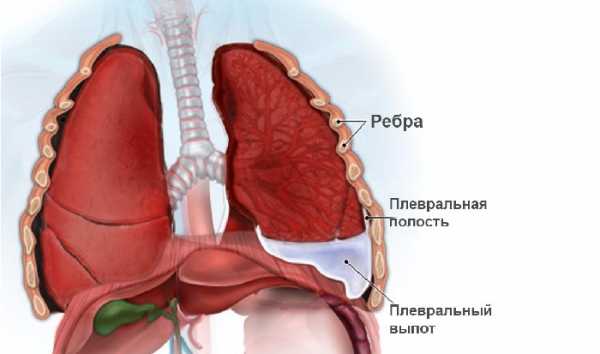
Плеврит
Причины, приводящие к заболеванию плевры, бывают самыми разнообразными. Воспалительные процессы, протекающие в организме, могут привести к тому, что увеличивается количество образующейся жидкости. При этом выделяется белок, который оседает на поверхности плевры, делая ее шершавой. При глубоком дыхании поверхности трутся, раздражая нервные окончания, что приводит к возникновению кашля и болей в боках грудной клетки. Такая симптоматика характерна для такого заболевания как плеврит.
Иногда излишек жидкости в плевральной полости доходит до полутора литра. Такое увеличение происходит при повреждении оболочки легкого, когда жидкость не впитывается.
Это может привести к сжатию легкого, в результате чего у человека появляется отдышка, затрудняющая дыхание и вызывающая тяжесть в боках. Такие симптомы чаще всего сопутствуют болезням почек или сердечной недостаточности, также такая картина возможна при развитии туберкулеза или опухоли.
Бывают случаи, когда спайки образовываются в большом количестве, при этом уменьшается свободное пространство. Это также приводит к снижению подвижности оболочек, что способствует сильной отдышке и затруднению дыхания. В таких случаях необходимо срочное лечение.
к оглавлению ↑Спайки в легких
Они образуются в любом месте благодаря наличию соединительной ткани. Образованию спаек подвержены многие органы человеческого организма.
В плевре спайки представляют собой соединительную ткань, растущую между оболочками легкого и грудной клетки.
Они могут иметь единичную структуру, а могут так разрастаться, что в конечном итоге занимают всю плевральную полость. В этом случае нужна экстренная медицинская помощь.
Симптомы, которые возникают при наличии в плевральной полости спаек:
- повышенное сердцебиение;
 отдышка;
отдышка;- боли в грудном отделе;
- нарушение вентиляции легких;
- усиленный кашель;
- бледная кожа;
- повышенная температура.
Как правило, образованию спаек предшествуют перенесенные легочные заболевания, которые служат толчком к их развитию. Выделяют основные болезни, которые являются первопричиной образования спаек:
- воспаление легких;
- бронхит;
- туберкулез;
- рак легких;
- плеврит;
- пневмония;
- инфицирование легких;
 Среди плевральных спаек можно выделить плевродиафрагмальные спайки, которые располагаются в нижней части грудной клетки. В основном толчком для их развития служат заболевания бронх. Рубцы образовываются в местах прилегания легкого к диафрагме.
Среди плевральных спаек можно выделить плевродиафрагмальные спайки, которые располагаются в нижней части грудной клетки. В основном толчком для их развития служат заболевания бронх. Рубцы образовываются в местах прилегания легкого к диафрагме.
В небольшом количестве спайки не представляют опасности, однако нужно избегать вирусных заболеваний, которые провоцируют их развитие и увеличение количества. Что в конечном итоге может привести к легочной недостаточности.
Разрастаясь, спайки способны снизить кровообращение в легких, перекрывая сосуды, а также бронхи. Перекрытие бронхов, приводит к снижению уровня кислорода в крови. В спайках при длительном развитии возможно образование собственных сосудов и нервов.
 Плевропульмональные рубцы, как правило, можно отнести к туберкулезным изменениям. В основном они происходят в верхней части плевры, причем на рентгене имеют прерывистый неровный вид. Такой спаечный процесс может происходить при хронических инфекционных болезнях.
Плевропульмональные рубцы, как правило, можно отнести к туберкулезным изменениям. В основном они происходят в верхней части плевры, причем на рентгене имеют прерывистый неровный вид. Такой спаечный процесс может происходить при хронических инфекционных болезнях.
Плеврокостальные спайки в основном образовываются после фибринозных или гнойных плевритов, причем они развиваются очень быстро. Образующиеся утолщения плевры в основном происходят в боковых отделах, на стенках, по направлению к поверхности ребер легкого.
к оглавлению ↑Диагностика и лечебные мероприятия
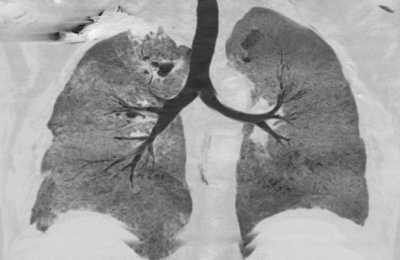
Для обнаружения легочных заболеваний в первую очередь используется флюорография. Эту процедуру необходимо проводить ежегодно, в основном она направлена на выявление ранней стадии туберкулеза. Однако опытный рентгенолог может выявить на снимке образовавшиеся плевральные спайки, которые выглядят тенями. Причем форма их не меняется в зависимости от вдоха и выдоха.
При необходимости дополнительно назначается рентген. Как правило, спайки располагаются в нижней части легкого. При этом будет более темная картинка, а также может быть частичная деформация грудной клетки и диафрагмы.
При диагностировании плевральных спаек дальнейшее лечение зависит от их количества и стадии развития. Как правило, достаточно терапевтического воздействия сопровождающегося физиопроцедурами.
 Однако в случае запущенности болезни, когда развивается легочная недостаточность, и возникает угроза жизни пациента, применяется хирургическое вмешательство. При этом удаляется часть легкого, которую заполняют спайки. Такая операция получила название лобэктомия.
Однако в случае запущенности болезни, когда развивается легочная недостаточность, и возникает угроза жизни пациента, применяется хирургическое вмешательство. При этом удаляется часть легкого, которую заполняют спайки. Такая операция получила название лобэктомия.
При обострении воспалительных процессов в легких, которые приводят к образованию спаек, нужно, прежде всего, их локализовать. Для этого используются антибиотики, которые вводятся внутривенно или внутримышечно. Как правило, такие процессы сопровождаются кашлем, поэтому необходимы препараты улучшающие отхождение мокроты.
После того, как воспаление будет остановлено, можно начинать ингаляции и электрофорез. Также при образовании плевральных спаек хорошо зарекомендовали себя дыхательная гимнастика и массаж грудной клетки.
Важно отметить, что при легочных заболеваниях большую роль играет правильное питание.
 В рацион необходимо включать продукты, содержащие большое количество витаминов и белков. В меню пациента должны быть:
В рацион необходимо включать продукты, содержащие большое количество витаминов и белков. В меню пациента должны быть:
- рыба;
- творог;
- мясо;
- овощи;
- фрукты.
При предрасположенности организма к легочным болезням рекомендуется периодически проходить курортное лечение. Это будет способствовать оздоровлению организма. Также следует не подвергать организм переохлаждению, заниматься спортом и отказаться от вредных привычек.
к оглавлению ↑Народные методы
Кроме лекарственных препаратов при борьбе со спайками хорошо использовать народные средства. Они недорогие, к тому же не нагружают организм как лекарства, и кроме того весьма эффективны. Вот некоторые рецепты, которые позволят избавиться от спаек:
Для приготовления чая используют шиповник, крапиву и бруснику.
 Перемешав составляющие, их заливают кипятком и настаивают. Также хорошо помогает отвар, в который входят смородина, шиповник и малина.
Перемешав составляющие, их заливают кипятком и настаивают. Также хорошо помогает отвар, в который входят смородина, шиповник и малина.- Эффективным средством показал себя отвар из зверобоя. Его легко можно собрать самостоятельно, а затем высушить и измельчить.
- Быстро помогает восстановить дыхание и избавиться от кашля применение эфирных масел.
Следует помнить, что нельзя заниматься самолечением, это может привести к необратимым процессам. Прежде всего, необходима консультация специалиста.
Эксперт проекта OPnevmonii.ru
Статья помогла вам?
Дайте нам об этом знать — поставьте оценку
Загрузка… opnevmonii.ruЛечение спаек в легких: терапия народными средствами, гимнастика
Для устранения спаек могут быть использованы такие методы:
- Медикаментозная терапия.
- Курс физиотерапии и других реабилитационных мероприятий.
- Бальнеотерапия.
- Диетотерапия и прием витаминов.
- Хирургическое лечение.
- Народные методы.
Для облегчения одышки и других признаков дыхательной недостаточности проводят кислородную терапию. При множественных швартах показаны процедуры плазмафареза и гемосорбции. Хирургическое лечение тяжей применяется только в самых крайних случаях при угрозе жизни больного. Особое внимание уделяется профилактическим мероприятиям.
Лекарства
- Если шварты сопровождаются воспалительными обострениями (пневмония, бронхит, ангина, плеврит), то пациенту назначают антибактериальные, противовоспалительные, муколитические и бронхолитические лекарства.
- При тяжелом течении болезни и ее быстром прогрессировании, необходим прием глюкокортикостероидов. Гормональные препараты купируют воспалительные процессы и подавляют соединительнотканные разрастания.
- В обязательном порядке терапию сочетают с иммуносупрессивными средствами, анаболическими и витаминными препаратами.
Рассмотрим основные группы препаратов для лечения спаек в легких:
Глюкокортикостероиды
- Преднизолон
Глюкокортикостероид, применяется при острых аллергических реакциях и бронхиальной астме. Лекарство эффективно при шоковых состояниях, заболеваниях щитовидной железы, инфаркте миокарда, почечно-печеночной и надпочечниковой недостаточности, системной красной волчанке. Назначается при коллагенозах (диффузное поражение соединительной ткани и сосудов).
- Способ применения: внутривенно или внутримышечно. Дозировка индивидуальная для каждого пациента.
- Побочные действия: нарушения электролитного обмена, гипергликемия, повышение артериального давления, угнетение коры надпочечников, изъязвление пищеварительного тракта.
- Передозировка: острые токсические эффекты. Специфического антидота нет, показана симптоматическая терапия.
- Противопоказания: активная форма туберкулеза, язвенная болезнь желудка и двенадцатиперстной кишки, психические заболевания, гипертония, декомпенсированный сахарный диабет, тромбофлебит, сердечная недостаточность, беременность и лактация.
Форма выпуска: ампулы по 5 мл по 10 штук в упаковке, таблетки, суспензия для инъекций.
- Дипроспан
Глюкокортикоид с противоаллергическими, противовоспалительными, противошоковыми, иммуносупрессивными и десенсибилизирующими свойствами. Также обладает мягким минералокортикоидным действием.
- Показания к применению: бронхиальная астма, коллагенозы, внесуставной ревматизм, посттравматический остеоартрит, остеохондроз, люмбаго, аллергический ринит и подагрический артрит. Келоидные рубцы, отек мозга, псориаз, анафилактические и аллергические реакции, шоковые состояния, дерматиты, злокачественные новообразования.
- Способ применения и дозировка зависят от тяжести болезненного состояния. Для внутримышечных инъекций чаще всего используют дозировку 1-2 мл. Продолжительность лечения индивидуальна для каждого пациента.
- Побочные действия: нарушения сна, раздражительность, нарушения пищеварения, увеличение массы тела. Также возможны различные отеки.
- Противопоказания: гиперчувствительность к компонентам препарата, пептическая язва, туберкулез, вирусные и бактериальные инфекции, язвенные поражения желудка и двенадцатиперстной кишки, нарушения функции почек и печени. Препарат не используется в период беременности и лактации.
- Передозировка: расстройство сна и бодрствования, нарушение функции надпочечников, тошнота и рвота, эйфория. Для лечения показана симптоматическая терапия.
Дипроспан выпускается в виде раствора для инъекций в ампулах по 1 мл.
- Дексаметазон
Глюкокортикостероидный гормон с выраженным противовоспалительным и антиаллергическим действием.
- Показания к применению: резкое снижение артериального давления, тяжелые инфекционные поражения, сосудистый коллапс, менингококковая инфекция, септицемия, дифтерия, эклампсия. Тяжелые аллергические реакции, астматические приступы, пирогенные реакции.
- Способ применения: при остром течении болезненного состояния назначают высокие дозировки, которые постепенно понижают. В начале терапии применяют по 10-15 мг в день, поддерживающая дозировка 2-5 мг в сутки.
- Побочные реакции: транзиторная надпочечниковая недостаточность, атрофия надпочечников, нарушение менструального цикла, психические расстройства, пептические язвы, тошнота и рвота, Повышение внутриглазного давления, артериальная гипертензия, мышечная атрофия, аллергические реакции. Передозировка имеет схожие признаки, лечение симптоматическое.
- Противопоказания: индивидуальная непереносимость компонентов препарата, дефицит лактазы. Язвенная болезнь желудка и двенадцатиперстной кишки, гастрит, пептическая язва, инфаркт миокарда в анамнезе, эндокринные нарушения. Не используется в период беременности и лактации.
Форма выпуска: таблетки по 0,5 мг действующего вещества и ампулы по 4 мг дексаметазона.
Антифиброзные препараты
- Колхицин
Лекарственное средство алкалоидной природы, снижающее перемещение лейкоцитов к воспалительному очагу поражения. Угнетает поглощение фагоцитами микрокристаллических частей мочевой кислоты. Останавливает развитие амилоидоза, снижает интенсивность формирования фибрилл амилоидной структуры и не дает накапливаться белку.
- Показания к применению: флебит, склеродермия, амилоидоз, артрит, воспалительные поражения в ЛОР-практике и стоматологии, хондрокальциноз, подагра.
- Способ применения: перорально по 1 таблетке 2-3 раза в сутки. В особо тяжелых случаях дозировка подбирается индивидуально для каждого пациента. Продолжительность лечения 4-12 недель.
- Побочные действия: тошнота, рвота, диарея, синдром мальабсорбции, невропатия, нарушение работы почек, лейкопения, крапивница, миопатия, боли в эпигастральной области, тромбоцитопения.
- Противопоказания: гиперчувствительность к компонентам препарата, острая печеночная и почечная недостаточность, серьезные нарушения ЖКТ, нейтропения, инфекции гнойного характера, беременность и лактация, алкоголизм.
- Передозировка: тяжелая диарея и рвота, тошнота, боли в ротовой полости, гипотония, судороги, геморрагический гастроэнтерит, гематурия. Жжение кожных покровов, олигурия, почечная недостаточность, угнетение дыхания, восходящий паралич. Специфического антидота нет, лечение симптоматическое с обязательной отменой препарата.
Форма выпуска: таблетки для приема внутрь по 10 и 100 штук в упаковке.
- Верошпирон
Конкурентный антагонист минералокортикоида альдостерона. Снижает скорость образования соединительной ткани. Обладает выраженным мочегонным действием. Не влияет на почечное кровообращение и функцию почечных канальцев.
- Показания к применению: отеки тканей из-за сердечно-сосудистой недостаточности, асцит, пароксизмальнаямиоплегия.
- Способ применения: перорально по 50-300 мг в сутки. После улучшения болезненного состояния дозировку снижают в два раза. Курс лечения от 20 дней до 4-5 месяцев.
- Побочные действия: головные боли и головокружение, повышенная сонливость, кожные заболевания, пониженное содержание натрия/калия в крови.
- Противопоказания: острая почечная недостаточность, непереносимость компонентов препарата, беременность и лактация.
Препарат выпускается в форме таблеток для перорального приема по 25 мг по 100 штук в упаковке.
[1], [2], [3], [4], [5], [6], [7], [8]
Противокашлевые и отхаркивающие средства
- Эуфиллин
Содержит действующее вещество – теофиллин. Повышает спазмолитическую активность. Расслабляет мышцы бронхов, снижает сопротивление кровеносных сосудов и понижает давление в системе легочной артерии. Обладает диуретическими свойствами, увеличивает почечный кровоток. Тормозит склеивание тромбоцитов.
- Показания к применению: бронхиальная астма, бронхоспазмы, повышенное давление в сосудах легких, сердечная астма, нарушения дыхания. Улучшение мозгового кровообращения, уменьшение внутричерепного давления.
- Способ применения: лекарство принимают внутрь, вводят в мышцы и вены, используют в виде микроклизм. Дозировка для взрослых составляет 150 мг 1-3 раза в сутки после еды. Курс лечения зависит от тяжести болезненного состояния.
- Побочные действия: расстройства пищеварения, снижение артериального давления, головные боли и головокружение, учащенное сердцебиение, судороги.
- Противопоказания: резкое снижение артериального давления, пароксизмальная тахикардия, эпилепсия, коронарная недостаточность, нарушения сердечного ритма.
Форма выпуска: таблетки по 150 мг, ампулы по 10 мл 2,4% раствора и по 1 мл 24% раствора.
- Сальбутамол
Лекарственное средство, стимулирующее бетазадренорецепторы бронхов. Обладает бронхорасширяющим действием.
- Показания к применению: бронхиальная астма, воспаление бронхов. Дозировка и длительность применения препарата зависят от формы выпуска средства и подбираются врачом для каждого пациента.
- Побочные действия: расширение периферических сосудов, учащенное сердцебиение, мышечный тремор.
- Противопоказания: артериальная гипертония, пароксизмальная тахикардия, беременность и лактация, заболевания щитовидной железы.
Медикамент имеет таблетированную форму выпуска по 2, 4 и 8 мг, сироп, порошок для ингаляций, раствор для инъекций.
- Бромгексин
Разжижающее мокроту средство. Стимулирует образование сурфактанта, который регулирует выделение бронхолегочного секрета и нормализует секрецию. Уменьшает вязкость мокроты и способствует ее выведению из бронхов. Малотоксичен, не влияет на кровообращение.
- Показания к применению: заболевания трахеи, бронхов, легких острой и хронической формы. Бронхоэктатическая болезнь, пневмокониозы, проведение бронхографии.
- Способ применения: перорально по 4-8 мг 3-4 раза в сутки. В особо тяжелых случаях дозировка может быть увеличена до 16 мг в день. Продолжительность терапии определяет лечащий врач.
- Побочные действия: тошнота, рвота, расстройства пищеварения, язвенная болезнь, острые аллергические реакции, повышение уровня трансаминаз в сыворотке крови.
- Противопоказания: повышенная чувствительность к компонентам препарата, желудочные кровотечения, пептическая язва желудка, ранние сроки беременности.
Форма выпуска: таблетки по 80 и 40 мг, сироп и растворы для приема внутрь, ингаляций и инъекций.
- АЦЦ
Лекарственное средство с активным компонентом – ацетилцистеин. Обладает муколитическим и отхаркивающим действием. Уменьшает вязкость секрета бронхов, увеличивает мукоцилиарный клиренс и улучшает отхождение мокроты. Оказывает антиоксидантное и пневмопротекторное действие.
- Показания к применению: заболевания с накоплением густой вязкой мокроты в бронхиальном дереве и верхних дыхательных путях. Назначается при бронхите, трахеите, бронхиолите, ларингите, синусите, бронхиальной астме, экссудативном отите.
- Способ применения: для детей старше 14 лет и взрослых по 400-600 мг в сутки. Длительность лечения 5-7 дней. Препарат принимают после еды, растворяя шипучую таблетку или содержимое саше в стакане воды.
- Побочные действия: боли в животе, диарея, изжога, тошнота и рвота, головные боли и шум в ушах, учащенное сердцебиение, артериальная гипотензия. Также возможны аллергические реакции в виде бронхоспазмов.
- Противопоказания: непереносимость компонентов препарата, пептическая язва, легочное кровотечение или кровохарканье. Не используется в педиатрической практике при гепатите и почечной недостаточности. С особой осторожностью назначается в период беременности и лактации.
- Передозировка: диспепсические расстройства. Для лечения показана симптоматическая терапия.
Форма выпуска: шипучие таблетки, порошок для приготовления раствора и горячего напитка для перорального приема.
[9], [10], [11], [12], [13], [14], [15], [16], [17]
Антибиотики
- Стрептомицин
Обладает широким спектром антимикробного действия. Активен в отношении микобактерий туберкулеза, большинства грамотрицательных и грамотрицательных микроорганизмов. Менее активен в отношении пневмококков и стрептококков, не действует на анаэробы, вирусы и риккетсии.
- Показания к применению: лечение туберкулеза легких и других органов, гнойно-воспалительные процессы различной локализации, пневмония, бруцеллез, эндокардит.
- Способ применения: внутримышечно, интратрахеально, внутрикавернозно. Разовая дозировка при внутримышечном введении 500 мг-1 г, высшая суточная доза 2 г. Продолжительность лечения от 7 дней до 3 месяцев.
- Побочные действия: аллергические реакции, головные боли и головокружение, учащенное сердцебиение, альбуминурия, гематурия, диарея. В редких случаях наблюдаются расстройства вестибулярного аппарата и нарушения слуха. Передозировка имеет схожие признаки, лечение симптоматическое.
Форма выпуска: флаконы по 250 и 500 мг, 1 г.
- Метронидазол
Противомикробное и противопротозойное лекарство. Механизм его действия основан на биохимическом восстановлении 5-нитрогруппы метронидазола с помощью внутриклеточных транспортных протеинов анаэробных микроорганизмов и простейших. Активен в отношении широкого спектра болезнетворных микроорганизмов.
- Показания к применению: протозойные инфекции и заболевания, вызываемые Bacteroides spp. Инфекции, вызываемые видами Clostridium spp., Peptococcus и Peptostreptococcus. Псевдомембранозный колит, гастрит, язва двенадцатиперстной кишки. Профилактика послеоперационных осложнений, лучевая терапия пациентов при резистентности новообразования из-за гипоксии в клетках опухоли.
- Способ применения и дозировка зависят от формы выпуска медикамента, поэтому индивидуальны для каждого больного.
- Побочные действия: расстройства пищеварительной системы, головные боли и головокружение, нарушение координации движений, слабость, повышенная раздражительность. Аллергические реакции, цистит, недержание мочи, кандидоз, нейтропения, лейкопения. Боль, отечность или гипертермия в месте инъекции.
- Противопоказания: гиперчувствительность к компонентам препарата, лейкопения в анамнезе, печеночная недостаточность, первый триметр беременности и лактация.
Метронидазол выпускается в форме геля и крема для наружного применения, вагинальных суппозиторий и таблеток, порошка для приготовления раствора для внутривенного введения, готового раствора для инфузий, пероральной суспензии и в виде таблеток с кишечнорастворимой оболочкой.
- Фенотерол
Адреномиметический препарат, стимулятор бетагадренорецепторов бронхов и тканей матки. Активирует рецепторы аденилатциклазы, которые стимулируют работу кальциевого насоса, перераспределяющего ионы кальция в мышечных клетках. Расширяет просвет бронхов, купирует бронхоспазмы и приступы удушья различного происхождения.
- Показания к применению: бронхиальная астма, инфекционные заболевания легких с затрудненным выдохом, эмфизема легких.
- Способ применения: по 1-2 дозы вдоха аэрозоля. Если ингаляция не снимает приступ удушья, то аэрозоль используют повторно. Лечение проводят не более 4 раз в сутки с интервалом не менее 2 часов.
- Побочные действия: тремор конечностей, учащенное сердцебиение, повышенная усталость и потливость, головные боли. Для лечения необходимо снизить дозировку.
- Противопоказания: гиперчувствительность к компонентам препарата, аритмия и атеросклероз сердца.
Фенотерол производится в аэрозольных баллончиках по 15 мл – 300 доз по 0,2 мг и в форме ампул для инъекций по 0,5 мг.
[18], [19], [20], [21], [22], [23], [24], [25], [26], [27]
Сердечные гликозиды
(для предупреждения сердечной недостаточности)
- Строфантин
Сердечный гликозид, повышает скорость и силу сокращений миокарда, снижает отрицательный хронотропный эффект. Увеличивает ударный и минутный объем сердечной мышцы, улучшает опорожнение желудочков.
- Показания к применению: нарушения сердечного ритма, хроническая сердечная недостаточность, мерцательная аритмия, суправентрикулярная тахикардия.
- Способ применения: внутривенно в виде 0,025% раствора 1 мл. Препарат разводят в 10-20 мл раствора глюкозы или изотонического раствора натрия хлорида. Введения лекарства медленное, так как быстрое может стать причиной шокового состояния. Если внутривенное введение невозможно, то лекарство назначают внутримышечно. Терапевтическое действие развивается через 3-10 минут после инъекции. Максимальный лечебный эффект достигается через 30 минут-2 часа после насыщения. Длительность действия препарата 1-3 дня.
- Побочные действия: нарушение сердечного ритма, экстрасистолия, диссоциация ритма, приступы тошнота и рвоты. Для лечения показано уменьшение дозировки и увеличение интервала между инъекциями. При резком замедлении пульса введение прекращают.
- Противопоказания: индивидуальная непереносимость компонентов препарата, воспалительные поражения сердечной мышцы, заболевания внутренних полостей сердца, кардиосклероз. С особой осторожностью назначается при заболеваниях щитовидной железы и предсердной экстрасистолии.
Препарат доступен в форме раствора 0,025% для инъекций в ампулах по 1 мл.
- Адонизид
Лекарственное средство с кардиотоническим действием. Усиливает систолу и увеличивает диастолу, уменьшает число сердечных сокращений.
- Показания к применению: вегетативно-сосудистые неврозы, недостаточность кровообращения и сердечной деятельности.
- Способ применения: перорально за 30 минут до еды. Как правило, дозировка составляет 20-40 капель 2-3 раза в сутки. Высшая разовая доза для пациентов взрослого возраста 40 капель, а дневная 120 капель.
- Побочные действия: расстройства пищеварения. Для устранения данной реакции препарат необходимо принимать после еды.
- Противопоказания: язвенная болезнь желудка и двенадцатиперстной кишки, гастрит и энтероколит в стадии обострения.
Препарат выпускается во флаконах по 15 мл.
- Коргликард
Лекарственное средство из группы сердечных гликозидов. Содержит действующее вещество – коргликон. Снижает уровень ионов калия в кардиомиоцитах и повышает уровень натрия, улучшая сократительную способность сердечной мышцы. Увеличивает ударный объем крови, снижая потребность в кислороде.
- Показания к применению: острая и хроническая сердечная недостаточность. Назначается при невозможности использования препаратов дигиталиса.
- Способ применения: препарат используется для внутривенного введения. Раствор вводят болюсно медленно, смешивая с 20 мл 0,9% хлорида натрия. Суточная дозировка для взрослых составляет 0,5-1 мл раствора за 1 инъекцию. Наивысшая дневная доза 2 мл раствора. Во время лечения необходимо контролировать электролитный баланс и ЭКГ.
- Побочные действия: нарушения сердечного ритма, нарушения стула, боли в эпигастральной области, тошнота и рвота, сухость слизистой оболочки ротовой полости. Боли в конечностях, апатия, спутанность сознания, снижение остроты зрения. Передозировка имеет схожую симптоматику. Специфического антидота нет.
- Противопоказания: непереносимость компонентов препарата или других сердечных гликозидов. Не используется при остром инфаркте миокарда, брадикардии, нестабильной стенокардии, нарушении диастолической функции. Противопоказан при нарушениях водно-электролитного обмена, во время беременности и лактации.
Форма выпуска: раствора для парентерального введения в ампулах по 1 мл.
- Цитохром-С
Ферментное средство с действующим веществом, которое производят путем экстракции тканей крупного рогатого скота и свиней. Участвует в тканевом дыхании организма, ускоряет окислительные процессы.
- Показания к применению: улучшение тканевого дыхания, астматические состояния, пневмония, сердечная недостаточность, ишемические поражения сердца, интоксикационные поражения.
- Способ применения и дозировка зависят от формы выпуска медикамента и подбираются индивидуально для каждого пациента.
- Побочные действия: лихорадочное состояние, повышенная температура тела. Препарат противопоказан при индивидуальной непереносимости его активных компонентов.
Цитохром-С выпускается в ампулах 0,25% раствора по 4 мл и в форме таблеток с кишечнорастворимой оболочкой.
Для того чтобы медикаментозная терапия была максимально эффективной, ее проводят в комплексе с терапевтической бронхоскопией. Это позволяет доставить лекарства прямо в пораженные ткани легких и бронхов, купировать воспалительные процессы и удалить застойное содержимое органа.
[28], [29]
Витамины
Различные микро и макроэлементы благоприятно воздействуют на иммунную систему, повышают ее защитные свойства и ускоряют процесс выздоровления. Витамины назначаются как на ранних стадиях спаечной болезни, так и при развитии тяжелых осложнений. Чаще всего пациентам назначают витамины группы В, Е, А, фолиевую кислоту и препараты алоэ. Такой комплекс полезных веществ повышает эластичность имеющихся соединительнотканных сращений и предупреждает развитие новых.
Рассмотрим действие основных витаминов на дыхательную систему:
- А – ускоряет процессы регенерации эпителия поврежденных дыхательных путей и плевры легких.
- С – активирует окислительно-восстановительные процессы в организме, улучшает общее самочувствие.
- Группа В – тиамин и рибофлавин входят в состав дыхательных коферментов, поэтому организм особо нуждается в данных веществах при воспалительных заболеваниях. Никотиновая кислота стимулирует обменные процессы на клеточном уровне. Фолиевая кислота эффективна при тяжелых формах пневмонии.
Для укрепления и восстановления организма необходим не только прием витаминных препаратов, но и сбалансированное питание.
- Кисломолочные продуты богаты органическим кальцием, который поддерживает здоровое функционирование организма.
- Особое внимание нужно уделить продуктам-антиоксидантам. К примеру, морковь питает и укрепляет ткани легких, брокколи обогащает растительными белками, которые участвуют в строении новых клеток плевры. Свекла улучшает дренажные функции бронхов и активирует газообмен.
- Зеленые листовые овощи содержат магний, который стабилизирует работу легких и не допускает их раздражения. В состав чеснока и лука входят фитонциды, уничтожающие болезнетворные микроорганизмы.
- Для отхаркивания мокроты в рацион необходимо добавить боярышник и морскую капусту, а также другие продукты с органическими кислотами и йодом.
- Мед насыщает организм полезными микроэлементами, тонизирует бронхиолы, ускоряет отхождение мокроты, предупреждает заболевания дыхательной системы.
- Оливковое масло и другие продукты с полиненасыщенными жирами, поддерживают нормальную работу легких и всего организма.
Сбалансированное питание в комплексе с регулярным приемом витаминов – это эффективная профилактика спаечной болезни и любых других нарушений организма.
Физиотерапевтическое лечение
Кроме медикаментозной или хирургической терапии, в борьбе со спайками в легких применяется физиотерапия. Физиотерапевтические процедуры обладают такими свойствами:
- Выраженное противовоспалительное и противоотечное действие.
- Улучшение кровообращения.
- Насыщение крови кислородом.
- Активизация восстановительных процессов в тканях легких.
- Рассасывание воспалительного инфильтрата.
- Восстановление дренажной функции бронхов.
- Растягивание плевральных спаек.
Шварты принято лечить такими методами физиотерапии:
- Парафиновые и озокеритовые аппликации.
- Электрофорез с рассасывающими и обезболивающими препаратами.
- Низкочастотная магнитотерапия.
- Ферментотерапия.
- Массаж (вибрационный, ручной).
- Санаторно-курортное лечение.
Физиотерапевтические процедуры противопоказаны при онкологических процессах, наличии выпота в плевральной полости, гнойных процессах в легких, бронхиальной астме, пневмотораксе, эмфиземе. А также при тяжелых сердечно-сосудистых, почечных и печеночных заболеваниях.
Упражнения от спаек в легких
Для облегчения болезненной симптоматики при швартах в легких, пациентам назначают специальные упражнения. Физические нагрузки в комплексе с дыхательной гимнастикой обладают такими свойствами:
- Снижение температуры тела.
- Повышение эластичности соединительнотканных сращений.
- Уменьшение экссудата.
- Улучшение общего самочувствия.
Основная цель лечебной гимнастики: улучшение крово и лимфообращения. Это способствует рассасыванию и растягиванию шварт, устраняет воспалительный процесс. Восстанавливается нормальная подвижность легких и дыхание, повышается общий тонус организма.
Эффективные упражнения от спаек в легких:
- Наклоны туловища в разные стороны и круговые вращения.
- Разгибательные движения туловищем с поднятием рук.
- Маховые движения руками.
- Подтягивание и вис на турнике.
- Поднятие рук на уровень легких с наклонами назад.
Лечебно-физкультурный комплекс выполняют с дыхательными упражнениями, которые увеличивают подвижность диафрагмы, легких и грудной клетки. Гимнастика способствует расхождению сросшихся плевральных листков и предупреждает спаечные процессы.
Дыхательные упражнения:
- Лежа на спине сделайте глубокий вдох и подтяните с помощью рук правое колено к груди. Медленно выдохните, возвращая ногу в исходное положение. Повторите со второй ногой.
- В положении стоя положите руки на плечи. Сделайте глубокий вдох и поднимите руки вверх, а на выдохе опустите их на плечи.
- В положении сидя на вдохе поднимайте руки и разводите в стороны, максимально прогибая спину назад.
- Сидя на стуле вытяните руки перед собой. На вдохе разверните корпус по направлению к здоровой стороне, на выдохе вернитесь в исходное положение.
ЛФК при спайках в легких не проводится при сильных болевых ощущениях. Длительность и частота данной терапии индивидуальны для каждого пациента.
[30], [31], [32], [33], [34], [35]
Народное лечение
Лечение легочных спаек нетрадиционными методами имеет сомнительную эффективность. Народное лечение подразумевает использование растительных отваров и настоев для перорального приема и растирание грудной клетки. Также могут применять специальные мази и примочки.
Популярные народные рецепты:
- Соедините две столовые ложки плодов шиповника и сухой травы крапивы, добавьте одну ложку брусники. Тщательно перемешайте все компоненты и залейте 500 мл кипятка. Дайте настояться 2-3 часа, процедите. Принимайте по ½ стакана утром и перед сном.
- Пару столовых ложек семян льна положите в тканевой платок и опустите в кипяток. Как только вода остынет достаньте мешочек и прикладывайте к груди на ночь.
- Столовую ложку зверобоя залейте стаканом кипятка и проварите на медленном огне в течение 10-15 минут. Процедите и принимайте по ¼ стакана 2-3 раза в сутки.
- Возьмите в равных пропорциях траву золототысячника, донника, мать-и-мачехи. Тщательно перемешайте и залейте стаканом кипятка. Напиток должен настояться в термосе в течение 1-2 часов. Лекарство рекомендуется принимать в течение 20-30 дней по ¼ стакана 3-5 раз в день.
Перед использованием вышеперечисленных рецептов следует проконсультироваться с лечащим врачом. Также необходимо учитывать, что народные методы не могут выступать в качестве монотерапии спаечной болезни.
[36], [37], [38], [39]
Лечение травами
Один из эффективных методов лечения соединительнотканных сращений в легких – это применение лекарственных растений. Травы обладают мягким, но стойким лечебным действием, имеют минимум противопоказаний и побочных реакций.
Лечебные рецепты:
- Возьмите в равных пропорциях плоды шиповника, малины и ягоды смородины. Залейте растительное сырье 500 мл кипятка и дайте настояться до полного остывания. Процедите и принимайте по ½ стакана 3-4 раза в день.
- Одну головку репчатого лука измельчите и проварите до прозрачного цвета в сахарном или медовом сиропе. Аккуратно процедите и принимайте по столовой ложке в течение всего дня.
- Пару листков алоэ промойте и измельчите вместе с кожицей до получения массы однородной консистенции. Добавьте к алоэ 2-3 столовых ложки меда и 250 мл красного вида. Хорошенько все перемешайте и принимайте 2-3 раза в сутки по столовой ложке до еды.
Лечение травами должно входить в состав комплексной терапии спаечной болезни. При многочисленных швартах траволечение противопоказано.
Гомеопатия
На сегодняшний день существует несколько эффективных методов лечения спаечной болезни, но некоторые пациенты при данном диагнозе, прибегают к использованию гомеопатических препаратов. Гомеопатия при соединительнотканных сращениях в легких предлагает применять такие виды лекарств:
- Бриония – боли в плевральной полости и одышка. Препарат используют перорально, а также в виде мази для аппликаций на грудину.
- Апис – осложненный спаечный процесс со скоплением экссудата.
- Кантария – выраженная дыхательная недостаточность, общая слабость, одышка, повышенная потливость.
- Ранункулюс – резкие боли во время дыхания и при активных движениях, общая слабость.
- Силицея – тяжи в результате плеврита или пневмосклероза, кислородное голодание.
Все вышеперечисленные препараты следует принимать только по врачебному назначению. Гомеопат назначает рекомендуемую дозировку и знакомит с другими особенностями использования лекарства.
Хирургическое лечение
Если спаечная болезнь протекает в острой стадии или вызвала опасные для жизни осложнения, то может быть назначено операционное вмешательство. Вариант операции зависит от объема соединительнотканных разрастаний.
Отделение шварт от плевры – это декортикация. Основными показаниями для ее проведения выступают:
- Гемоторакс (спонтанный, травматический).
- Образование плевральных карманов.
- Острая дыхательная недостаточность.
- Экссудат и гнойные процессы.
При удалении широких спаек, которые возникают после диффузных воспалительных процессов, используют метод торакотомии. В особо тяжелых случаях применяется атипичный доступ. Париетальные шварты сужают межреберное пространство, поэтому операционное вмешательство проводят комбинированными методиками. Сложнее всего происходит удаление спаек около плевробронхиальных свищей.
Намного хуже обстоят дела с лечением старых сращений плевры:
- Шварты поддерживают легкое в состоянии коллапса из-за чего развиваются необратимые изменения – деформация крупных сосудов и бронхов.
- При множественных спайках или их глубоком прорастании в легочные ткани, возможно длительное выхождение воздуха из области повреждения. Из-за этого орган не расправляется, а прооперированная плевральная полость подвергается инфицированию и образованию новых рубцов.
При обширных поражениях вместо декортикации делается плевропневмонэктомия. Эффективность хирургического метода дает о себе знать в момент проведения операции. Освобожденное от рубцов легкое расправляется и заполняет свободное пространство в грудной полости. Декортикация имеет высокий риск опасных для жизни кровопотерь, поэтому необходимо позаботиться о непрерывном гемостазе и кровезамещении.
В особо тяжелых случаях проводится трансплантация легкого. Операция направлена на увеличение продолжительности жизни больного и улучшение ее качества. Пересадку проводят при острой дыхательной недостаточности, снижении диффузной способности легких и их жизненного объема. Во время трансплантации может быть заменено как одно, так и оба органа. После такого лечения пациента ждет пожизненный прием иммуносупрессорных препаратов для исключения риска отторжения имплантата.
ilive.com.ua
Спайки в легких – что это такое, чем опасны, причины – Мюсли.ру
Владислав Боровиков
ВБ
Плевральные спайки, образующиеся непосредственно в легких, являются не чем иным, как разросшейся соединительной тканью. Об их наличии узнают или чисто случайно, или по таким признакам, как: затрудненное дыхание, ощущение дискомфорта в грудной клетке при глубоком вдохе/выдохе, и большая степень болезненности при очередном бронхите, к примеру.

Плевроапикальные и все остальные спайки в легких являются типичным последствием перенесенной пневмонии или плеврита любого происхождения. Точечное и единичное разрастание соединительной ткани не должно вгонять вас в панику, и вынуждать искать действенную методику избавления своей грудной клетки от подобного образования.
Совсем иначе обстоят дела, когда флюорография показывает наличие многочисленных спаек.
Вот они-то уже способны исключить часть легкого из общего процесса газообмена, в результате чего человек начинает испытывать кислородное голодание, дыхательную недостаточность, слабость и ухудшение общего самочувствия. Как правило, множественные очаги разрастания устраняются операционным путем, поскольку медикаменты и народные средства дают маловыраженный эффект, или и вовсе не содействуют полноценному выздоровлению.
Причины, по которым в легких могут образоваться такие тончайшие пленочки, существует довольно много, но самые распространенные выглядят следующим образом:
- бронхиты, протекающие в острой или затяжной форме;
- воспалительные процессы в главном органе дыхания;
- абсцесс тканей легких;
- спайки могут быть результатом деятельности паразитов;
- туберкулез и плеврит, не говоря уже о пневмонии или раке легких, также провоцируют разрастание соединительной ткани в неположенном месте;
- саркоидоз;
- врожденные аномалии органов, входящих в дыхательную систему;
- инфаркт легкого и т.д.
Чем еще опасны спайки в легких, так это способностью подвергаться инфицированию в результате не долеченного респираторного заболевания. В таких ситуациях на месте дефекта начинают образовываться все новые и новые рубцы, что в свою очередь, заканчивается стягиванием, деформацией и недостаточной работой легкого.
К сожалению, ни один врач не сможет вам гарантировать, что плевропульмональные спайки не образуются в легких после излечивания заболеваний, перечисленных выше.
С целью предупреждения разрастания соединительной ткани проводятся такие мероприятия:
- санация очагов хронических инфекций, засевших в организме;
- предупреждение негативного влияния биологических, физических и токсических факторов на тело человека;
- плевральные спаечные образования реже диагностируются у людей, ведущих здоровый образ жизни, придерживающихся правильного питания, употребляющих витамины и отказавшихся от вредных пристрастий.
Поскольку спайки в легких после перенесенной пневмонии или инфаркта легкого обнаруживаются исключительно путем флюорографического исследования, пренебрегать им не следует. Если следовать закону, то просвечивать главный орган дыхания нужно всего раз в пару лет, тогда как каждый человек имеет полное право сам устанавливать график посещения флюорографического кабинета.
Заметим только, что плевроапикальные спаечные процессы чаще всего диагностируются у сотрудников тубдиспансеров, военнослужащих, врачей и медицинского персонала, пациентов с хроническими патологиями внутренних органов, не говоря уже о больных СПИДом или ВИЧ.
Самостоятельное лечение многочисленных спаек часто приводит только к ухудшению общего состояния и их дальнейшему разрастанию.
Опять же, каждый организм по-своему реагирует на домашние снадобья и, вполне вероятно, что среди предложенных нами рецептов отыщется тот, который навсегда избавит от последствий пневмонии:

- В термос нужно засыпать пару ст.л. сухих крапивных листьев, такого ж количества брусники и 4 ст.л. плодов шиповника. Все заливается 0,5 л кипящей воды, и на 3 ч. плотно завинчивается крышкой. Пьется чай по половине стакана, и три раза в сутки;
- Плевропульмональные образования устраняет напиток, подготовленный на основе шиповника, малиновых и черносмородиновых ягод, взятых в равных пропорциях. Все точно так же загружается в термос, заливается полулитром только что закипевшей воды, и настаивается пару часов подряд. Такое снадобье нужно принимать пару раз за сутки, и по половинке стакана;
- Самый интересный вариант – это прогревание. Для него нужно сшить мешочек, который спокойно разляжется по всей области легких, наполнить его прогретым льняным семенем, и приложить месту, немного выше, чем показана спайка на снимке. Также семена льна можно просто замотать в марлю, потом вымочить в кипятке и точно так же применить дальше.
Учитывая тот факт, что причины появления разросшейся соединительной ткани скрываются в серьезных патологиях дыхательного органа, диагностика и лечение спаек в легких должны проводиться еще на стадии полного излечения от основного заболевания. К сожалению, редкие медикаменты способствуют искоренению образования, и тогда речь заходит об операции.
Лапароскопия – это тот вариант хирургического вмешательства, после которого следует минимальный реабилитационный период и не наблюдается осложнений (если их не было изначально). Методика применяется только в самых запущенных случаях, когда проблемы с дыханием становятся очевидными, а физиотерапевтические процедуры не дали должного эффекта.
Напоследок стоит заметить, что вопросом, что такое плевральные спайки в легких, задаются все, кроме врачей.
Если побывать на их форумах и сайтах, понимаешь, что подобный диагноз не котируется как серьезный, и с ним можно спокойно жить до самой старости. Берегите себя! Крепкого вам здоровья и хорошего самочувствия!
mjusli.ru
Что такое спайки в легких: причины, симптомы и лечение
Это очень коварный недуг, который обычно протекает бессимптомно. Риск появления спаек увеличивается для людей, переболевших воспалением легких или бронхитом. В основном спайки в легких представляют собой слишком сильно разросшиеся соединительные ткани в плевральной полости легких. Именно поэтому спайки еще иногда называют плевродиафрагмальными. Также их делят на тотальные – занимающие все отделы плевры, и единичные – появившиеся из-за сращения двух плевральных листков.
Причины образования спаек в легких
Наиболее распространенные причины образования спаек – заболевания верхних дыхательных путей. Обычно это различные виды бронхитов, плевритов, перенесенное воспаление легких. Но существуют и более неожиданные причины – заражение легких паразитами (например, аскаридами, эхинококками и др.), присутствие в легких палочки Коха, возникновении онкологии, инфаркт легкого, саркоидоз, запущенные формы аллергии. К наименее распространенным причинам можно отнести: курение, врожденные патологии, работу на вредных производствах, плохую экологию окружающей среды, механические травмы легкого, внутренние кровотечения и проведение операций на области грудной клетки.
В сущности спайки появляются в результате неудачно залеченного или вовсе запущенного воспалительного процесса. При этом волокна соединительной ткани разрастаются достаточно медленно, то есть, если воспаление начали лечить вовремя, и не произошло никаких осложнений, то вероятность появления спаек крайне низкая. Иногда спайки в легких может образовывать не только слишком разросшаяся соединительная ткань, но также и ткань фиброзная (которая носит характер доброкачественного новообразования).
При наличии в организме хронических инфекций могут образовываться плевропульмональные спайки.
Клинические проявления
Обычно спайки в легких не имеют четко выраженных симптомов, поэтому их часто путают с другими заболеваниями. Если спаек совсем немного, то они практически незаметны, а вот увеличение их количества способно привести к серьезным последствиям. Стоит насторожиться при появлении следующих признаков, а особенно при сочетании двух и более из них:
- Одышка, в случае, когда она возникает без видимых причин;
- Тахикардия (учащенное сердцебиение), тоже возникающая без влияния каких-либо внешних факторов;
- Боль в грудине, как острая, та и ноющая.
 Одышка без видимых причин – один из возможных симптомов спаек в легких
Одышка без видимых причин – один из возможных симптомов спаек в легкихУказанные состояния очень похожи на простуду, поэтому спайки часто и не обнаруживают, занимаясь симптоматическим лечением простудного заболевания и нередко даже не обращаясь к врачу. Однако, своевременное выявление чрезмерного разрастания соединительной ткани в легких позволит пациенту максимально быстро избавиться от недуга, избежав неприятных последствий.
В запущенных случаях может наблюдаться ощущение нехватки воздуха, сильный кашель, отхождение гнойной мокроты (особенно по утрам). Корме того люди со спайками гораздо чаще заражаются инфекциями верхних дыхательных путей.
Со временем заболевание может перейти в хроническую форму, а это чревато кислородным голоданием организма, частыми интоксикациями и ярко выражено аритмией.
Диагностика
Самым распространенным методом диагностики является флюорография. В профилактических целях ее рекомендуется делать не чаще, чем 1-2 раза в год. Если возникло подозрение на наличие легочных спаек, то пациента отправляют на рентген. Распознать спайку по снимкам можно, если на нем легкие мутные, а еще при сравнении фотографий на вдохе и на выдохе. Спайка выглядит как тень, положение которой не меняется во время дыхания. Иногда наблюдается изменение формы и ограничение подвижности диафрагмы и грудной клетки. Чаще всего спайки обнаруживают в нижней части легких.
 Флюорография – один из методов диагностики спаек в легких
Флюорография – один из методов диагностики спаек в легкихПо месту локализации спаек специалист диагностирует либо плевроапикальные спайки (которые находятся в верхней части легких), либо плевродиафрагмальные (находятся внизу). Независимо от локализации спаек симптомы их проявления одинаковы, а вот методы лечения специалисты подбирают различные.
Существуют как одиночные, так и множественные спайки. И если первые практически незаметны, то вторые могут спровоцировать сложности с дыханием и даже повлечь за собой опасность для жизни пациента.
Лечение
Существует несколько различных методов лечения данного заболеваний. Оптимальный вариант терапии для каждого конкретного случая подбирает специалист, основываясь на причинах и уровне запущенности спаечного процесса.
Медикаментозное
Наличие спаек всегда свидетельствует о существовании воспаления. Поэтому в данном случае применяются препараты, направленные на уничтожение возбудителя недуга и уменьшение спаечной активности. Как правило, в схему лечения включают антибиотики, нестероидные противовоспалительные средства, муколитики. Все эти средства призваны облегчить состояние больного, уменьшить воспаление, снять отек, облегчить дыхание и откашливание мокроты.
При прохождении медикаментозного лечения важно осознавать, что прием назначаемых лекарственных препаратов, как правило, не приводит к рассасыванию спаек. Это происходит в результате устранения причины появления недуга. Но эффект от лечения можно существенно снизить, а то и вовсе спровоцировать рецидив, если не внимать рекомендациям специалистов по поводу отказа от курения, соблюдения диеты, прогулок на свежем воздухе и т д. Так как в этом случае иммунитет у пациента, и без того ослабленного лекарствами и болезнью, не восстановится полноценно. А это значит, что организм не сможет сопротивляться ни образованию новых воспалений, ни появлению новых спаек.
Хирургическое
Оперативное вмешательство из-за наличия спаек в легких проводится, только если есть риск возникновения угрозы для жизни пациента. Например, когда недуг может привести к появлению легочной недостаточности. Во всех прочих случаях стараются прибегать к консервативному лечению.
Дренаж
Иногда из-за спаек в плевральной полости легких появляется жидкость, что отрицательно сказывается на общем состоянии больного, а иногда даже может нести угроз жизни. Поэтому скопившуюся жидкость откачивают при помощи специальной полой пластиковой трубки, которая вводится под ребро. Именно через нее вытекает все лишнее и у больного наступает облегчение.
Дренаж легкихОсобенности терапии вне обострения
Чтобы предупредить образование новых спаек больному потребуется изменить образ жизни. Специалисты рекомендуют чаще бывать на свежем воздухе, уделять больше внимания пешим прогулкам, заниматься спортом, особенно на свежем воздухе. В качестве вариантов физической активности также отлично подойдут езда на велосипеде и плавание. Немаловажно отказаться от вредных привычек вроде курения и злоупотребления алкоголя.
Кроме того, стоит начать следить за своим питанием и попытаться исключить или хотя бы ограничить потребление фастфуда, жареного, соленого, еды, содержащей консерванты. Полезно увеличить количество выпиваемой за день жидкости, а также потребление овощей и фруктов. Еду желательно варить или готовить на пару. В рационе должен преобладать белок, которого много в молочных продуктах, яйцах и белом мясе.
Комплекс указанных выше мероприятий при регулярном выполнении способствует рассасыванию спаек и улучшению общего самочувствия. Но если процесс перешел в стадию обострения, которая несет потенциальную угрозу для жизни пациента, то требуется оперативное вмешательство.
Осложнения
Если спаечный процесс не был пролечен своевременно, то велик риск появления осложнений. Например, из-за слишком большого количества спаек пациент может испытывать сложности с дыханием, что несет угрозу для жизни. Если процесс и дальше не лечить, то постепенно начнут развиваться симптомы кислородного голодания. Это чревато не только аритмией, тахикардией и бледностью, но также нарушениями работы внутренних органов, замедлением мозгового кровообращения, а иногда и угасанием умственной деятельности из-за кислородного голодания мозга.
Все лечебные мероприятия в данном случае сводятся к тому, чтобы вернуть организму пациента возможность самостоятельно обеспечивать себя кислородом в достаточных количествах. Часто это делается посредством хирургического вмешательства, во время которого легкие удаляют частично или полностью. При обеих разновидностях этой операции пациенту потребуется длительное восстановлении, а после реабилитационного периода придется вести образ жизни с некоторыми ограничениями, например, соблюдать диету, избегать тяжелых физических нагрузок и не только.
Профилактика
В качестве профилактических мер стоит своевременно лечить воспалительные процессы, а также различные хронические инфекции.
Кроме того, статистика свидетельствует, что у людей, ведущих здоровый образ жизни, спайки образуются гораздо реже. В здоровый образ жизни входит отказ от вредных привычек, занятия спортом, сбалансированное питание, прием витаминов при необходимости. Также желательно избегать местностей с плохой экологией, мест, где высок риск подхватить инфекцию и работы на вредных производствах без респиратора. Так, например, у врачей и сотрудников тубдиспансеров спайки образуются чаще, то же самое можно сказать и про людей с ослабленным иммунитетом, особенно, когда причиной снижения защитных функций организма является ВИЧ или СПИД.
Для своевременного обнаружения спаек или процессов, предшествующих их возникновению, рекомендуется 1-2 раза в год проходить флюорографическое исследование.
zdorovie-legkie.ru
спайки и уплотнения в полости легких и другие остаточные явления после ранее перенесенной болезни, их симптомы и лечение
Редактор
Неля Савчук
Врач высшей категории
Плевродиафрагмальные спайки – это разросшиеся соединительные ткани, находящиеся между серозными оболочками полости плевры (ткань, покрывающая стенки грудного отдела и легких).
Уплотнения в легких могут быть как единичными, так и множественными. Нередко остаточные изменения становятся результатом ранее перенесенного воспаления легких.
В медицине они имеют и другие названия – синехия, плевропульмональная шварта или комиссура. Тотальное количество шварт приводит порой даже к полному срастанию соединительных тканей, что вызывает массу негативных последствий, в виде болевых ощущений и острой дыхательной недостаточности.
Механизм формирования
Образоваться спайки могут везде, где есть соединительная ткань. Причиной их возникновения, как правило, становится перенесенный воспалительный процесс, например, пневмония или плеврит. Развитию синехий также способствуют остротекущие бронхиты, поражение легкого паразитами, наличие саркомы, туберкулез, а также курение, травмы и онкология.
Спаечный процесс в легких
Еще одним фактором возникновения разрастаний является вдыхание вредных веществ, например, на химических предприятиях. Появляются спайки в результате слишком большого скопления жидкости в плевральной оболочке, что приводит к откладыванию фибрина (нерастворимый волокнистый белок), который в процессе выздоровления не исчезает и формируется в шварту.
Внимание! Опасность наличия спаек в легких заключается в возможном инфицировании срастаний соединительных тканей, что приводит к новообразованиям.
Симптомы
Симптоматика наличия спаек довольно схожа с признаками воспаления легких. Но заподозрить у себя наличие этой патологии вполне возможно. Наиболее частыми проявлениями являются:
- Появление острой боли при дыхании.
- Одышка при физических нагрузках.
- Повышение температуры.
- Беспричинное учащение сердцебиения.
- Бледность кожных покровов.
- Ощущение тяжести при вдохе и выдохе.
- Усиленный частый кашель.
- Головные боли.
- Слабость, сонливость.
- Проблемы с когнитивными способностями.
Перечисленные симптомы ни в коем случае нельзя оставлять без внимания, так как они могут быть причиной не только спаечных процессов, но и указывать на присутствие других заболеваний.
При образовании большого количества спаек может постепенно возникнуть дыхательная недостаточность – когда пациенту тяжело дышать, одышка усиливается. В результате физической нагрузки возможен приступ удушья, требующий неотложной помощи.
Диагностика
Выявить спайки без надлежащего обследования врача невозможно. Диагностирование начинается с устного опроса больного на предмет заболеваний в анамнезе, таких как бронхит или пневмония. Обязателен и вопрос о наличии перенесенных операций или травм грудины. После этого доктор проводит пальпацию, то есть ощупывает пальцами грудную клетку и осматривает пациента. Затем, при необходимости, назначается более подробная диагностика.
Самым распространенным методом диагностики легких является – флюорография. Но если врач подозревает, что у пациента есть спайки, то больной отправляется на рентген. По рентгеновскому снимку распознать синехию можно по мутным темным пятнам. Она выглядит, как теневое затемнение и неподвижна при вдохе и выдохе.
Плевродиафрагмальная спайка на снимке рентгена
Иногда выявляется деформация грудной клетки и диафрагмы. Чаще всего спаечный процесс отмечается в нижней части легкого. Такой вид спаек – плевродиафрагмальный, а вид спаек в верхней части – плевроапикальный.
Лечение
Лечение спаек основывается на запущенности процесса и причин, приводящих к его развитию. В период обострения у больных наблюдается слабая дыхательная активность, вследствие этого проводятся различные мероприятия, основанные на подавлении гнойно-воспалительного процесса, а также санация дыхательных путей. Процедура состоит в откачивании скопившейся жидкости через специальную трубку. Обязателен и прием антибиотиков, вводимых внутримышечно или внутривенно. В некоторых случаях такие препараты инфузируют эндобронхиальным введением во время санации.
Сращения, появляющиеся после воспалений, нередко покрывают практически всю зону легкого. Из-за растянутых тяжей, тотально локализованных по всей области плевры, человеку становится трудно дышать, вентиляция легких нарушается, что приводит к кислородному голоданию.
В этом случае назначается хирургическое вмешательство – лапароскопия. Операция основывается на разделении спаек посредством выжигания или разрезания сросшихся тканей. Методика проводится только в самых запущенных случаях, когда лечебный массаж и физиотерапия не оказывают должного эффекта.
Полезно знать! Лапароскопия – малоинвазивное вмешательство, основанное на введении специального инструмента – торакоскопа, с помощью которого можно не только осмотреть всю плевральную полость без касания к органам, но и удалить мелкие узлы и спайки.
Иногда может понадобиться удаление всего легкого. В таком случае полностью убирают пораженный спайками плевральный лист и ту долю легкого, которая находится под ним. Такое вмешательство очень тяжелое, после него пациенту необходимо постоянно соблюдать некоторые ограничения и придерживаться особой диеты.
Рекомендована умеренная физическая нагрузка – плавание, прогулки пешие и велосипедные. Нужно потреблять меньше соленого, перченого, жареного, фаст-фудов, острого. В рационе должна быть пареная и вареная пища, много жидкости, свежие фрукты и овощи.
Важно есть много белка – кисломолочные продукты, молоко, мясо белых сортов, яйца. Такой образ жизни и питание будут способствовать постепенному рассасыванию спаек и улучшению общего состояния пациента.
При развитии спаечного процесса целесообразен прием антибиотиков, так как принципом устранения сращиваний, является избавление от причины заболевания. В основном болезнь носит инфекционный характер, что дает «благодатную почву» для разрастания спаек. Терапия также включает в себя прием отхаркивающих препаратов, так как при спаечном процессе выход накапливаемого секрета затруднен. Для снятия отеков и уменьшения воспаления назначают противовоспалительные препараты и щелочное питье.
Заключение
Диагностировать, и тем более самостоятельно лечить спайки легких нельзя и даже опасно. После перенесенной пневмонии любые симптомы, проявляющиеся даже не слишком отчетливо, являются поводом для похода к врачу. Воспаление легких – заболевание серьезное, и последствия оно несет не менее значительные.
Спаечный процесс после неграмотно пролеченной пневмонии – явление частое и коварное, так как синихеи могут развиваться очень медленно, не вызывая никаких подозрений по поводу их наличия в легких. Постоянный контроль за своим здоровьем гарантирует своевременное избавление от негативных осложнений.
bronhus.com
плевральные спайки в легких что это, ответы врачей, консультация
Health-ua.org — медицинский портал онлайн консультации детских и взрослых врачей всех специальностей. Вы можете задать вопрос на тему ‘плевральные спайки в легких что это’ и получить бесплатно онлайн консультацию врача.
2010-01-23 12:30:23
Спрашивает Любовь:
плеврально диафрагмальные спайки на легких-что это такое и как с этим бороться?
2014-12-24 18:45:13
Спрашивает Олег:
Здравствуйте. Меня зовут Олег, мне 26 лет. В июне 2012 года я заболел туберкулезом МЛУ, год лечился, в апреле 2013 удалили 6 сегмент правого легкого. Очагов инфекции после операции не осталось, только мелкие туберкуломы правого легкого и плевральные спайки. С момента операции и до сегодня анализы и снимки были в норме. Сейчас я немного простыл и начал ощущать трение плевры справа внизу на высоте вдоха. Если глубоко вдохнуть и подвигать грудной клеткой, то тоже чувствую крепитацию, причем чувствует даже другой человек при касании рукой. Болей нет абсолютно. Кашель сухой. В данный момент получаю проф лечение в течение месяца. Что это может быть?
26 декабря 2014 года
Отвечает Агабабов Эрнест Даниелович:
Олег, добрый день! Такой звук может быть вызван десятками причин. Расскажите об этом своему лечащему врачу, что бы он дал верную трактовку симптому. Удачи вам!
2014-05-28 12:44:07
Спрашивает Алена:
Здравствуйте!! Сегодня сделала флюорографию..всё хорошо, но в переднем синусе левого легкого плевральная спайка… Что это значит и чем грозит??? Заранее спасибо!
02 июня 2014 года
Отвечает Медицинский консультант портала «health-ua.org»:
Здравствуйте, Алена! Подробная информация о принципах интерпретации результатов флюорографии, в том числе — о причинах появления плевральных спаек, содержится в материалах статьи О чем рассказывают результаты флюорографии. Чего стоит бояться? на нашем медицинском портале. Берегите здоровье!2012-02-01 22:15:55
Спрашивает Антон:
Для справки срочно нужна была ФЛГ, они в тот день не принимали, сделал платно рентгенография грудной полости:
инфильтративных теней не определяется. В области правой верхушке плеврально-апикальные уплотнения с единичными фиброзированными (?)очагами.
Корни структурны. Rg-признаков увеличения лимфоузлов средостения не выявлено.
Диафрагма расположена обычно, слева плеврально-диафрагмальная спайка.Синусы свободны. Сердце, сосуды в норме.
Отправили на платную МСКТ
Результаты МСКТ:
В легких свежих инфильтративных и очаговых изменений не выявлено.
Плевроапикальные наслоения преимущественно справа, с наличием на этом фоне справа единичных плотных(фиброзных) очагов maх размероми до 4 мм
Единичный обызвествленный очаг 2 мм в S3 правого легкого субплеврально.
Легочный рисунок не деформирован.
Просвет трахеи,главных,долевых и сегментарных бронхов с двух сторон не сужен, ход их не изменен.
Корни легких структурны, не расширены.
Лимфоузлы средостения не увеличены. немногочисленные лимфоузлы центрального средостения размерами менее 8 мм
Свободной жидкости в плевральных полостях нет.
Костно-деструктивных изменений в зоне исследования не выявлено.
Заключение:
Свежих очаговых и инфильтративных изменений в легких не выявлено.
Плевропневмофиброз в верхушке правого легкого.
Единичные плотные (фиброзные) очаги в верхушке правого легкого.
Мелкий обызвествленный очаг в S3 справа.
————————————
Что это за болезнь?
06 февраля 2012 года
Отвечает Агабабов Эрнест Даниелович:
Добрый день. Возможно перенесенный туберкулез в прошлом.
2011-09-05 13:37:21
Спрашивает Юлия:
Добрый вечер! 04,08,2011 я поступилп в больницу с диагнозом пневмания , плеврит, 05,08 откачали жидкость 1,5 литра и отправили в туб диспансер, 10,08 откачали ещё 1 литр при этом температура держалась 38, 11,08 сделали биопсию лёгкого, диагноз плевральный туберкулёз, 05,09 делали ренген есть не много жидкости и появились спайки. С 18,08, колят амикацин, таблетки тубавит 4 штуки, пиразинамид-2шт, этамбутол-2 шт, хлористый в вену с 22,08, через день. Меня беспокоит то, что появились спайки можно ли что то сделать, может барсучий жир??? Спасибо!
13 сентября 2011 года
Отвечает Гордеев Николай Павлович:
Здравствуйте, Юлия. Плевральные разрастания соединительной ткани, называемые спайками или швартами так быстро не появляются. Это, во-первых. Во- вторых, они появляются постепенно и в любом случае, без исключений, т.к. природа пустоты не признаёт. И на месте воспаления всегда будет рубец. Это один из способов излечения. Ну а в-третьих, никакого жира не нужно. он лишь даст лишнюю нагрузку на печень, а есть курс рассасывающей терапии, о котором Ваши врачи знают и Вам, надеюсь, назначат чтобы уменьшить массивность разрастаний. Здоровья Вам.
2011-08-01 14:51:13
Спрашивает Виктория:
После травматического пневмоторакса (делали пункцию молочной железы) на полном вдохе (не при каждом вдохе, только при первом) раздается щелчок в поврежденном легком: иногда глухой, иногда очень звонкий( как будто кости хрустят). На снимке плеврально-диафрагмальные спайки. Что щелкает и к чему это может привести так никто толком и не может обьяснить. Спайки , кстати, судя по снимкам появились не сразу, спустя пол года, а щелчки — как только после дренажа смогла сделать полный вдох. Щелкает именно в легких , а не в позвоночнике и не в ребрах.
04 августа 2011 года
Отвечает Гордеев Николай Павлович:
Здравствуйте, Виктория. Моё мнение таково, Вас должен внимательно осмотреть торакальный хирург. Возможно при дыхании у Вас задействован какой-то клапанный механизм плевры, а это опасно. Здоровья Вам.
2010-09-07 10:25:30
Спрашивает Надежда:
Здравствуйте!Три месяца назад сделала КТ органов грудной клетки,где отмечается:лёгкое пневматизированы,без свежих очагово-инфильтративных изменений,признаки субплеврального пневмофиброза в базальных отделах лёгких,с утолщением междольковых перегородок,в большей степени выражены изменения справа,наличием лёгочно-плевральных спаек.Трахея,главные и сегментарные бронхи,видимые субсегментарные бронхи проходимы,стенки бронхов не утолщены,не деформированы.Магистральные сосуды без особенностей,лёгочный ствол до 2,6 см.В средостении дополнительных патолагических образований,увеличенных лимфатических узлов не визуализируется.Дополнительных мягкотканных образований не определяется.Жидкости в плевральных полостях,полости перикарда не отмечено.Заключение:КТ признаки субплеврального пневмофиброза в базальных отделах лёгких.
Две недели назад перенесла воспаление с большой температурой в течении десяти дней от 38 до 38,7.По совету врача начала колоть и принимать антибиотики.Температура в первый же день спала.Несколько дней назад сделала рентген .,который определил:очагов воспалительной инфильтрации в лёгких не выявлено.Корни лёгких уплотнены(увелич.лимфоузлы?)(а ведь,пожалуйста,обратите внимания,три месяца назад,ни каких лимфоузлов не наблюдалось)Контуры диафрагмы чёткие,ровные,синусы свободны..
Кашель остался сильным,приступообразным.Температура бывает иногда небольшая,до 37,5,поднимается к вечеру.Я очень переживаю,что это может быть опухоль или туберкулёз.Пожалуйста,скажите,что это может быть?Доктор назначил КТ после лечения антибиотиками через две-три недели.Не очень ли вредно такое частое обследование КТ и рентгенографией?Заранее спасибо Вам большое.
15 сентября 2010 года
Отвечает Тельнов Иван Сергеевич:
Добрый день. Очень сложно ответить вам не видя ваших снимков. Судя по описанию у вас имеет место поствоспалительные изменения в легких. В любом случае вам стоит обсудить это с вашим лечащим врачом.
2009-12-24 09:32:06
Спрашивает Татьяна:
Добрый день. Переболела ОРЗ с высокой темпратурой, головной болью, кашлем. На 7 день сделала флюорографию.
Описание: левый купол диафрагмы подтянут плевральной спайкой. Легкие и сердце в норме.
Прокомментируйте, пожалуйста описание, что это означает?
2014-05-30 14:36:45
Спрашивает Андрей:
Здравствуйте. Мне 31 год, курю, т.е. курил лет 12 не более пачки в день. В середине января при курении появилась боль в груди справа(прошла через пару дней). После этого стал постепенно бросать курить и очень интенсивно заниматься спортом (отжимание приседание, гантели), но 27 января ночью во сне, справа в грудной клетке что то забулькало и появилась боль… после недельного лечения антибиотиками от бронхита (которые назначил терапевт) сделал рентген… оказался пневмоторакс. Через пару дней сделал компьютерную томографию… она показала, что легкое сжато на 20% и еще имеются мелкие до 7мм. единичные буллы… спускать воздух иглой не стали, сказали, что так рассосется… через два месяца, которые прошли очень тяжело (страх задохнуться, тахикардия, повышение давления, головокружение) сделал повторное КТ, воздух рассосался и в описании написано: «Легкие без инфильтративных изменений. На верхушках обеих легких, на фоне плевро аппикальных спаек, единичные мелкие буллы до 7мм. Трахеобронхиальное дерево развито типично. Просвет трахеи и крупных бронхов не изменен. Лимфатические узлы средостроения не увеличены. Камеры сердца, аорта, легочные артерии не расширены. Свободной жидкости в плевральных полостях не выявлено» В апреле и до настоящего времени (конец мая) начала отходить небольшое количество мокроты как бы не из бронхов, а из трахеи в груди иногда бывают бульканье типа воды, но откашлять ее на верх немогу и постоянно стоит как будто ком в горле. В описании КТ хронический бронхит не указан… может это организм так очищается от никотина? Прокомментируйте описание КТ? Может ли случиться пневмоторакс (лопнуть опять эта булла) если легкие очистятся от смол и я буду избегать чрезмерных физ нагрузок?
10 июня 2014 года
Отвечает Гордеев Николай Павлович:
Здравствуйте, Андрей. Вы сами себе осложнили жизнь. Но, как ни парадоксально это звучит, возможно и спасли себя. Вы теперь знаете, что у Вас есть хроническое заболевание, которое грозит опаснейшим осложнением (пневмоторакс). Никакого отношения к курению это не имеет. Организм будет очищаться от никотина в течение, минимум, 1 года, если Вы не станете опять курить. Пневмоторакс возможен снова и снова, пока существуют буллы. Поэтому, стоит рассмотреть возможность оперативного лечения. Посоветуйтесь с торакальным хирургом. Здоровья Вам.
Читать дальше
Плевральные выпотыПонятие плеврального выпота подразумевает скопление жидкости в плевральной полости. Состояние, как правило, имеет вторичный характер и может возникать при множестве различных патологических процессов.
www.health-ua.org
Плевропульмональные спайки в лёгких — Лор и Простуда
В зависимости от локализации и степени распространенности, выделяют несколько типов соединительнотканных сращений в легких:
- Плевроапикальные.
- Певропульмональные.
- Плевродиафрагмальные.
Виды спаек классифицируют и по этиологии их происхождения:
- Инфекционные/неинфекционные.
- Травматические.
- Послеоперационные.
- Экссудативные.
- Фиброзные.
- Врожденные.
Шварты бывают локальными, очаговыми и множественными. Локальные представляют собой ограниченный измененный участок легочной ткани. Они не вызывают болезненной симптоматики. Очаговые локализуются на нескольких участках плевры, а множественные хаотично покрывают большую часть легкого.
Вид спаечной болезни устанавливается в процессе диагностики. От тяжести поражения и выраженности патологической симптоматики зависит форма лечения.
Плевроапикальные спайки в легких
Уплотнение плевры легочных верхушек – это плевроапикальные спайки. Подобного рода наслоения могут указывать на недавние воспалительные процессы. Но чаще всего шварты возникают из-за туберкулезной инфекции, то есть выступают ее осложнением. Соединительные структуры изолируют пораженный участок от здоровых тканей.
Как правило, разрастание тканей выявляют во время флюорографии. Сами по себе тяжи не являются болезнью, поэтому не требуют терапевтического воздействия. Если же они стали причиной болей в груди, затрудненного дыхания и других неприятных симптомов, то необходима медицинская помощь.
Плевропульмональные спайки
Появление плевропульмональных тяжей в легких, указывает на ранее перенесенные воспалительные процессы с поражением плевральных тканей. Соединительнотканные сращения обусловлены нарушением функций дыхания и кровообращения. Шварты локализуют пораженные ткани от здоровых, тем самым восстанавливая нормальную работу органа.
Легкие окружены плевральной полостью. В норме в этой области содержится около 5 мл синовиальной жидкости, которая выступает амортизатором для нормального процесса дыхания. Если орган болен, то появляется воспалительный экссудат, который провоцирует развитие плеврита. В процессе болезни на стенках органа откладывает фибрин. Во время выздоровления воспаление уходит, и скопившаяся жидкость рассасывается. Но фибрин может остаться в плевре и стать причиной спаек. В особо тяжелых случаях это приводит к сращению листков плевры.
Как правило, плевропульмональные образования выявляются во время флюорографии. В большинстве случаев данный рентгенологический признак не требует специального лечения. Необходимость проведения терапии возникает при развитии дыхательной недостаточности и дру
delhimodi.com
 отдышка;
отдышка; Перемешав составляющие, их заливают кипятком и настаивают. Также хорошо помогает отвар, в который входят смородина, шиповник и малина.
Перемешав составляющие, их заливают кипятком и настаивают. Также хорошо помогает отвар, в который входят смородина, шиповник и малина.