Компрессионный перелом позвоночника – что такое: лечение и реабилитация
Компрессионные переломы позвонков являются результатом травм, действующих в двух направлениях: в осевом направлении – сверху вниз, когда давление на тела позвонков увеличивается – и в механизме сгибания – когда позвоночник внезапно сгибается вперед, вызывая сдавливание позвонков, увеличивая силы, действующие на них, и повреждая стержень с наименьшей твердостью.
Характерные причины компрессионного перелома
Компрессионный перелом позвоночника может появиться во многих его участках – в зависимости от типа травмы. Шейная часть чаще всего повреждается при падении на голову (например, когда при нырянии в воду) или когда на неё падает тяжелый предмет. Причиной также может быть внезапное сгибание позвоночника в дорожно-транспортном происшествии (столкновение, толчок транспортного средства сзади другой машиной).
Другой типичной областью компрессионных переломов является нижняя часть грудного отдела – одиннадцатый и двенадцатый круги (Th21-Th22) и верхние поясничные позвонки (L1, L2)
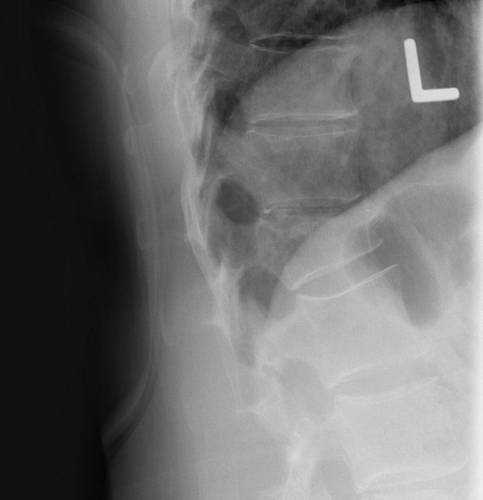
Нижний участок позвоночника – третий, четвертый и пятый позвонки (L3-L5) подвергаются компрессионным перелома в случае внезапного падения на ягодицы (в положении сидя), прыжка с высоты на выпрямленные ноги или при несчастных случаях на работе.
Остеопороз (т.е. связанная с возрастом или определенными заболеваниями хрупкость костей) ослабляет прочность хвостовиков позвонков и приводит к тому, что компрессионные переломы могут образовываться под действием минимальной силы – во время движения без нагрузки, спотыкания, попытке наклона или поднятия сумки с продуктами. Такие переломы называют патологическими, так как обстоятельства, в которых образуются, не вызывают травмы у здорового человека.
Причиной компрессионных переломов могут быть также новообразования. Первичные опухоли позвоночника являются редкостью, но часть злокачественных опухолей дает метастазы в костную систему. Разрастающиеся опухоли вызывают ослабление структуры кости и повышают её хрупкость, что может привести к патологическим переломам.
Последствия компрессионного перелома позвоночника
Компрессионных перелом позвоночника вызывает, прежде всего, нарушение статики тела. Деформированное, раздробленное тело позвонка не позволяет позвоночнику удерживать ось. Речь идёт о наклоне вперед, в сторону или повороте (в ситуациях, когда повреждение позвонка не симметрично). Это сопровождается сильной болью, пациент никак не может напрячь позвоночник.
Компрессионные переломы часто вызывают сдавливание корешков спинномозговых нервов и возникновение неврологических симптомов: парезы или паралич участков тела и интенсивный болевой синдром
Дополнительную опасность после травмы представляет повышенная нагрузка на другие позвонки. Если причиной перелома был остеопороз, это может привести к разрушению другого тела и углублению патологии.
Лечение компрессионных переломов позвоночника
Компрессионные переломы позвоночника лечат консервативно или оперативно. По умолчанию пациент имеет право на консервативное лечение. В случае травм шейного отдела используют ортопедические ошейники, которые стабилизируют позвоночник, удерживают его в правильной оси и позволяют кости восстанавливаться без давления или деформации. Ошейник защищает позвонки от чрезмерной нагрузки, потому что он ограничивает движения головы, берёт на себя часть её веса и переносит на плечевое кольцо.
При компрессионных переломах грудных или поясничных позвонков основным методом лечения является ношение ортопедического корсета на основе кольца подвздошной кости (кости бедра, кости крестца, лонное сращение). Корсет позволяет поддерживать прямое положение тела и регулирует диапазон подвижности туловища, что облегчает заживление перелома.
Пациенты с переломами, которые проявляют симптомы сильного давления на структуры нервной системы или значительную деформацию фигуры, подвергаются нейрохирургической операции. Цель состоит в том, чтобы устранить давление на нервы или спинной мозг, восстановив правильное положение позвоночника.
В некоторых случаях единственным способом достижения стабилизации является постоянное укрепление поврежденного позвоночника с помощью специальных стабилизаторов. Этот участок позвоночника становится неподвижным. Это ограничивает подвижность тела, но позволяет снизить вероятность тяжелых неврологических осложнений и возникновения стойких, очень интенсивных болевых синдромов.
Компрессионный перелом позвоночника – реабилитация
Реабилитация после компрессионного перелома проводится очень рано. В начальный период пациент ходит в корсете или ортопедическом воротнике,
После скрепления обломков костей целью реабилитации является укрепление мышц, которые стабилизируют тело (статодинамические ленты). Это, в основном, параспинальные мышцы. Благодаря этому повышается устойчивость мышц к усталости и пациент защищается от очередной травмы. Коррекция неправильной осанки также может защитить пациента от боли или уменьшить её интенсивность.
Пациенты с остеопорозом не проходят лечение и реабилитацию так же легко, как люди с нормальной кальцификацией кости. Проблема заключается в медленной выработке адгезии (из-за недостатка кальция в костной ткани) и подверженности последующим травмам.
В некоторых случаях ношение воротника или ортопедического корсета может быть необходимо в течение очень длительного времени (даже всю оставшуюся жизнь).
sekretizdorovya.ru
причины, симптомы, лечение, последствия, реабилитация и восстановление
Компрессионный перелом позвоночника представляет собой повреждение, которое происходит при одновременном сгибании и сжатии.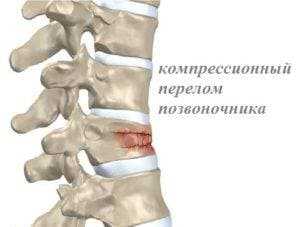
В результате этого позвонок сдавливается и трескается. Подобные травмы появляются при падении с высоты на ноги или ягодицы. Также причина может заключаться в вынужденном сгибании туловища.
Особенную опасность такой перелом представляет для детей и пожилых людей. Таким пациентам нередко показана иммобилизация пораженного участка. Поэтому после травм разной степени тяжести следует обращаться к врачу.
Суть патологии
Травма представляет собой достаточно распространенное повреждение, возникающее при одновременном сжатии и сгибании столба. Давление приводит к тому, что позвонки сдавливаются и трескаются.
В большинстве случаев данная патология возникает в поясничном и грудном отделах позвоночника. Максимальное давление в груди приходится на 11 и 12 позвонки. Именно поэтому часто развивается перелом 12 позвонка.
В поясничном отделе страдают l1-l5 позвонки. При поражении позвонка l1 обычно сдавливаются нервные корешки. Иногда возникает перелом таза. Шейный отдел страдает намного реже. Обычно это происходит при падении с высоты, автомобильных авариях или сильных ударах по голове.
Классификация
Компрессионные переломы делят в зависимости от степени тяжести повреждения позвоночника:
- 1 степень тяжести – наблюдается уменьшение высоты позвонка менее чем на половину его исходного размера;
- 2 – происходит снижение высоты позвонка вдвое;
- 3 – наблюдается уменьшение более половины высоты позвонка.

Наши читатели рекомендуют
Для профилактики и лечения БОЛЕЗНЕЙ СУСТАВОВ наша постоянная читательница применяет набирающий популярность метод БЕЗОПЕРАЦИОННОГО лечения, рекомендованный ведущими немецкими и израильскими ортопедами. Тщательно ознакомившись с ним, мы решили предложить его и вашему вниманию.Также компрессионный перелом позвоночника делят в зависимости от наличия или отсутствия последствий для здоровья:
Рекомендуем по теме:
- Неосложненный перелом провоцирует болевой синдром в районе поврежденной зоны – поясницы, таза, груди. Нередко имеет скрытое течение, а потому человек не обращается за врачебной помощью. Однако этот вид может стать причиной серьезного вреда здоровью – он способен привести к появлению остеохондроза или радикулита.
- Осложненные переломы вызывают не только боли, но и неврологические нарушения. Высокую степень тяжести имеет оскольчатый перелом, поскольку он приводит к повреждению нервных корешков. Осложненные формы патологии прогрессируют постепенно, принося много вреда здоровью – в частности, они вызывают потерю чувствительности конечностей и проблемы в работе органов таза. Для лечения нередко применяется иммобилизация.
Причины
Главной причиной поражения 11-12 позвонков или l1-l5 являются травматические повреждения. Обычно эта патология развивается при падении на месте. Также повреждение остистого отростка может возникать при падении с высоты на поясницу или ноги. К перелому могут приводить поражения таза или сильные толчки.
Еще одним фактором, который может привести к повреждению позвонков 11-12 или l1-l5, являются сложные патологии. Они могут провоцировать деструкцию костей всего тела, включая поясницу. К таким болезням относят сифилис, туберкулез, опухолевые образования.
Также важно учитывать, что деформации отдела l1-l5 увеличивают риск развития компрессионных повреждений позвоночника и таза.
Симптомы
Симптомы включают сильные боли в пораженной области. Также дискомфорт может затрагивать конечности и другие части тела.
Нередко у людей возникают такие признаки, как слабость и онемение. Подобные симптомы появляются в том случае, если при травме страдают нервные структуры.
Если же патология имеет умеренное развитие, то болевой синдром нарастает постепенно. В сложных случаях задние части тела позвонка смещаются в спинномозговой канал, что приносит много вреда здоровью.
Особенности переломов у детей
У детей компрессионный перелом имеет несколько другие симптомы, чем у взрослых, и может принести много вреда здоровью. В данном случае подобные травмы обычно возникают при падении с высоты на спину.
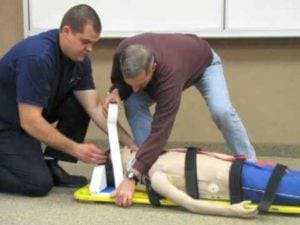
Иммобилизация
Если вовремя не начать лечение, такая травма может принести много вреда здоровью. В результате у детей развивается некроз позвоночника, кифосколиоз, что в итоге приводит к инвалидности.
При падении с высоты у детей может появиться посттравматическое апноэ. В этом случае возникают такие симптомы, как нарушение дыхания, напряжение мышечной ткани, снижение подвижности. При невысокой степени тяжести перелома клиническая картина имеет стертый характер, а потому родители могут ошибиться с диагнозом. Именно поэтому падение ребенка с высоты должно стать поводом для обращения к врачу.
Лечение подобных переломов у детей заключается в разгрузке передней части позвоночника. Для этой цели применяют петлю Глиссена, которую располагают чуть ниже 14 позвонка.
Если наблюдается перелом нескольких позвонков, осуществляется их иммобилизация при помощи корсета. Восстановление высоты позвонка у детей занимает около 2 лет. Для того чтобы иммобилизация дала нужные результаты, корсет заказывают индивидуально.
Чтобы сделать лечение более эффективным и не принести вреда здоровью, назначают массаж, физиотерапию, ЛФК.
Диагностика
Чтобы поставить точный диагноз, определить степень тяжести и подобрать лечение, которое не принесет вреда здоровью, врач назначает следующие исследования:
Рекомендуем по теме:
- рентгенография;
- компьютерная томография;
- магнитно-резонансная томография;
- денситометрия;
- общий неврологический осмотр.
Методы лечения
Чтобы устранить симптомы данного нарушения, врач подбирает комплексное лечение, которое включает целый ряд составляющих. Немаловажное значение имеет и полноценная реабилитация.
Компьютерная томография – диагностика
Так, консервативное лечение направлено на устранение болевого синдрома в позвоночнике и органах таза, ограничение физической активности. На полное восстановление целостности позвонков уходит примерно 3 месяца. Для контроля сращения отростков костей каждый месяц выполняют рентгенографию.
Лечение болевого синдрома осуществляется с помощью специальных лекарственных препаратов. Они не помогают ускорить процесс сращения отростков костей, однако устраняют симптомы болезни.
При выявлении компрессионного перелома показана иммобилизация и серьезное снижение активности. Для этого следует свести к минимуму вертикальное положение тела, не поднимать тяжести и не делать движений, которые повышают нагрузку на позвоночник.
Для пожилых людей рекомендован постельный режим. Дело в том, что структура костей у них намного слабее, потому сращение отростков проходит с трудом.
В некоторых случаях показана иммобилизация костей путем использования специальных корсетов. Благодаря этому фиксируется позвоночник и ограничивается двигательная активность. Иммобилизация позволяет удерживать позвоночник в правильном положении, что способствует разгрузке позвоночного столба и ускоряет сращение отростков костей. Чтобы иммобилизация была эффективной, корсет рекомендуется заказывать индивидуально.
При нестабильных переломах или риске развития неврологических осложнений назначается хирургическое лечение. Оно направление на декомпрессию и внутреннюю фиксацию отростков костей путем специальных имплантов.
Восстановительный период
Реабилитация должна проводиться поэтапно. Чтобы ускорить восстановление больного, назначают физиотерапевтические процедуры. Как правило, подобные сеансы начинают спустя 1,5 месяца после перелома – конкретный срок зависит от степени тяжести повреждения. Чтобы справиться с болью и ускорить сращение отростков костей, реабилитация предполагает массаж, лечение холодом, электрическую стимуляцию.
После физиотерапевтических процедур восстанавливается осанка и гибкость позвоночника, нормализуется работа органов таза. В целом реабилитация требует большого количества времени. Обычно на восстановление уходит примерно 4 месяца. Поэтому реабилитация будет эффективна лишь при условии высокой самодисциплины.
Осложнения
Если вовремя не начать лечение, последствия могут принести много вреда здоровью:
- Кифотическая деформация. В этом случае может появиться остроконечный или полый горб в районе груди. Данное осложнение характерно для пожилых людей с лишним весом.
- Сегментарная нестабильность. Это нарушение развивается при потере высоты позвонка более чем на 30 %. В результате в позвоночнике протекают дегенеративно-дистрофические процессы.
- Неврологические осложнения. Они развиваются, если имел место оскольчатый перелом. В результате происходит сдавливание спинного мозга и нервных волокон осколками костей. Подобные последствия могут появиться сразу после травмы или спустя некоторое время.
Компрессионный перелом позвоночника – очень опасное нарушение, которое встречается у детей и взрослых и может принести здоровью человека много вреда. Обычно данное состояние возникает при падении с высоты, повреждении спины, таза, ног.
Выбор метода лечения зависит от степени тяжести патологии. Чтобы ускорить процесс сращения отростков костей, нужно своевременно обратиться к врачу. В некоторых случаях применяется иммобилизация позвоночника. Немаловажное значение имеет и реабилитация, потому ей нужно уделить особое внимание.
onedr.ru
Компрессионный перелом позвоночника › Болезни › ДокторПитер.ру
Компрессионный перелом позвоночника – очень распространенное повреждение позвоночника, при котором сдавливаются один или несколько позвонков. Это серьезная травма, которую нельзя игнорировать, так как повреждается позвоночный канал и в дальнейшем может повредиться спинной мозг.
Признаки
Если компрессионный перелом произошел в результате травмы, в момент травмы человек чувствует сильную боль. А при переломе грудного или поясничного отдела возможны еще и затруднения дыхания. После травмы спина болит в проекции поврежденного позвонка, однако, в некоторых случаях боль может иррадировать в живот. Боль уменьшается в положении лежа и усиливается в положении стоя и при ходьбе. Также пациент может жаловаться на головную боль, тошноту, рвоту, онемение рук и ног. Поворот туловища при компрессионном переломе позвоночника затруднен, мышцы спины постоянно напряжены.
При постепенном разрушении позвонка боль нарастает постепенно. К сожалению, многие пациенты поначалу не обращают на нее внимания, а к врачу обращаются, лишь когда начинают неметь руки или ноги.
Независимо от причины перелома, рост пациента уменьшается, возможно появление горба или неестественного изгиба спины.
Описание
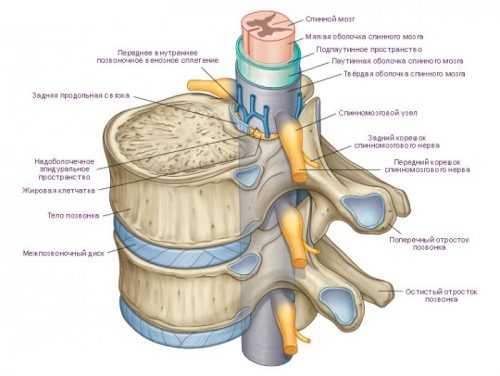
Позвоночник человека состоит из 32-34 отдельных косточек – позвонков. Они соединены между собой хрящами и связками, а в некоторых местах срастаются друг с другом. Позвоночник делится на 5 отделов – шейный (7 позвонков), грудной (12 позвонков), поясничный (5 позвонков), крестцовый (5 позвонков), и копчиковый, состоящий из 3-5 сросшихся позвонков. Позвоночник выполняет амортизирующую и опорную функции.
Каждый позвонок состоит из тела и дуги, от которой отходят отростки – остистый, два поперечных и четыре суставных. Тело позвонка обращено вперед, дуга – назад. Отверстия позвонков, находясь друг над другом, образуют позвоночный канал, в котором находится спинной мозг. Позвонки защищают спинной мозг от повреждений.
Существует два механизма возникновения компрессионного перелома позвоночника. Эта патология может возникнуть при значительной нагрузке направленной вдоль позвоночника или при его резком сгибании. Часто удар и сгибание сочетаются друг с другом и с поворотом позвоночника. Такая травма может возникнуть при падении на копчик, при прыжке с высоты на вытянутые ноги, при ДТП или в результате производственной травмы.
Компрессионный перелом позвоночника может возникнуть и в результате остеопороза. Из-за уменьшения плотности позвонков сдавить их становится достаточно просто. К 80 годам почти 40 % женщин имеют компрессионный перелом позвоночника, случившийся из-за остеопороза.
В любом случае при компрессионном переломе позвоночника происходит сдавление одного позвонка двумя соседними. В результате сдавленный позвонок принимает клиновидную форму, если смотреть на него сбоку. А если смотреть на него спереди, то заметно, что и высота его уменьшилась. В зависимости от уменьшения высоты позвонка выделяют три степени компрессионного перелома позвоночника:
- I степень, при которой высота позвонка уменьшена менее, чем на треть;
- II степень, при которой высота позвонка уменьшена менее, чем на половину;
- III степень, при которой высота позвонка уменьшена более, чем на половину.
В зависимости от места перелома выделяют:
- компрессионный перелом поясничного отдела позвоночника;
- компрессионный перелом грудного отдела позвоночника;
- компрессионный перелом шейного отдела позвоночника;
- компрессионный перелом крестцового отдела позвоночника;
- компрессионный перелом копчикового отдела позвоночника.
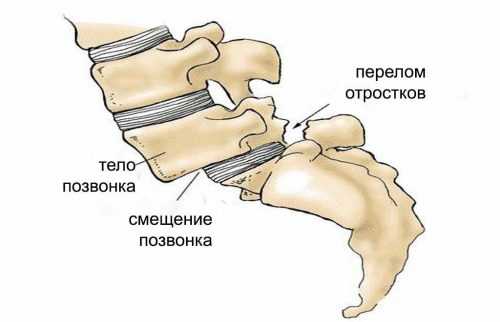
Из-за того, что сдавленный позвонок принимает клиновидную форму, происходит смещение позвонков относительно друг друга. При этом неизбежно искривляется позвоночный канал и повреждается спинной мозг. А из-за повреждения спинного мозга может возникнуть онемение рук и ног и даже их паралич. Кроме того, при компрессионном переломе позвоночника сдавливаются нервные корешки, и развивается посттравматический радикулит.
Первая помощь
При подозрении на компрессионный перелом позвоночника нужно уложить страдающего на ровную жесткую поверхность и немедленно вызвать «Скорую».
При переломе поясничного или грудного отдела позвоночника необходимо положить под место перелома валик. Если есть только мягкие носилки, при переносе пациента кладут на живот, под грудь ему подкладывают подушку или мягкий валик.
При подозрении на перелом шейного отдела позвоночника необходимо зафиксировать шею воротником Шанца или мешочком с песком.
При подозрении на перелом копчика пациента транспортируют в положении лежа на животе.
Диагностика
Диагноз ставит травматолог. Для постановки правильного диагноза необходимо сделать рентгенографию позвоночника. С помощью этого метода можно определить, какой конкретно позвонок сломан и насколько сильно он пострадал.
Вместо рентгенографии можно использовать компьютерную или магнитно-резонансную томографию. Эти методы помогают не только определить степень деформации позвонка, но и выяснить, насколько вовлечены в патологический процесс близлежащие отделы позвоночника и спинной мозг. Также для оценки повреждений спинного мозга используют миелографию.
Лечение
Лечение компрессионного перелома позвоночника требует времени. При травме легкой степени лечение консервативное. Пациенту назначают обезболивающие препараты и специальную гимнастику для восстановления гибкости позвоночника и укрепления мышечного корсета.
Пациенту необходима специальная кровать – жесткая и с небольшим наклоном. Примерно через полтора месяца назначают массаж и физиотерапевтические процедуры. Врачи рекомендуют не менее двух месяцев носить специальный корсет, фиксирующий позвоночник в правильном положении. Трудоспособность обычно восстанавливается примерно через полгода.
В сложных случаях требуется оперативное вмешательство, причем, если повреждены нервные корешки и спинной мозг, проводится открытая операция. Если эти структуры не повреждены, проводят вертебропластику или кифопластику.
При вертебропластике через небольшой разрез на коже пациента вводят иглу, по которой в поврежденный позвонок вводят специальный цемент. Он укрепляет позвонок и предотвращает его разрушение.
При кифопластике делают несколько разрезов, через которые в поврежденный позвонок вводят спущенные камеры. В позвонке их надувают, регулируя высоту позвонка, и фиксируют позвонок специальным цементом. Этот метод помогает не только восстановить нужный размер позвонка, но и отрегулировать его положение относительно других позвонков.
Если позвонок восстановить невозможно, используют костные трансплантаты. Для фиксации позвоночника в правильном положении используются стабилизирующие системы из перемычек, пластин и винтов, изготовленные из инертных материалов.
После лечения пациенту необходима реабилитация. Она направлена на восстановление подвижности и гибкости позвоночника, восстановление осанки. Для этого используют физиотерапию (УФО, УВЧ, ультразвук, электрофорез с препаратами кальция) и лечебную физкультуру.
© Доктор Питер
doctorpiter.ru
Компрессионный перелом позвоночника л1 поясничного отдела лечение
Содержание статьи
Компрессионный перелом различных отделов позвоночника
В ходе перелома позвоночника нарушается целостность его структурных элементов – позвонков. Механизмы перелома позвонков могут быть различными. Это флексия-экстензия (сгибание-разгибание), ротация (вращение вокруг продольной оси) и компрессия (сжатие, сдавливание) тел и дужек позвонков. Причем последний вид, компрессионный перелом позвоночника, в клинической практике встречается чаще всего. Этот же перлом является самым опасным в плане возможных осложнений.
Причины
Для того чтобы компрессионный перелом позвоночника «успешно» сформировался, необходимо наличие хотя бы одного из двух факторов. Это внешнее воздействие, сила которого превышает прочность костной ткани позвонков, либо изначальная слабость, несостоятельность этой ткани. Чаще всего имеет место первый вариант – травмы, основные причины компрессионного перелома позвонков.
Механизм травм может быть различным. Чаще всего это:
- Падение с высоты на спину;
- Падение с высоты на ноги или на ягодицы;
- Сильный удар в спину;
- Падение с высоты на спину тяжелого предмета;
- Удар головой при нырянии, «травма ныряльщика» — наиболее частая причина компрессионного перелома шейного отдела позвоночника.
При определенных патологических состояниях возможно изменение структуры, снижение плотности костной ткани позвонков. В этих случаях для получения компрессионного перелома достаточно минимального внешнего воздействия, абсолютно не опасного для здоровых людей. Такие компрессионные переломы называют патологическими. Чаще всего они являются следствием остеопороза – снижения прочности и плотности костной ткани. Иногда к патологическим компрессионным переломам могут приводить туберкулезные и опухолевые поражения позвонков.
Симптомы
Отличительная черта компрессионного перелома позвоночника – уменьшение высоты тела позвонка под действием компрессии. Именно этот признак лег в основу классификации компрессионного перелома. Согласно этой классификации выделяют 3 степени компрессионного перелома:
- Перелом 1 степени – высота тел позвонков уменьшилась менее чем на 30% от исходной;
- Перелом 2 степени – высота уменьшилась больше чем на 30%, но меньше 50%;
- Перелом 3 степени – уменьшение высоты позвонков более чем на 50% от исходной.
Наряду с телами позвонков при компрессионном переломе нередко страдают их дуги. Компрессионные переломы бывают единичными и множественными, соответственно, с повреждением одного или нескольких позвонков. Кроме того, различают стабильные и нестабильные компрессионные переломы. В первом случае целые и поврежденные позвонки не смещаются друг относительно друга, и общая структура позвоночника не нарушается. При нестабильных компрессионных переломах происходит смещение позвонков, формируется т.н. переломовывих.
Основные симптомы компрессионного перелома позвоночника:
- Боль в месте перелома;
- Видимая деформация позвоночника;
- Местный отек мягких тканей;
- Ограничение объема или полное отсутствие движений в позвоночнике;
- Ссадины или ушибленные раны кожи в области перелома.
При компрессионном переломе наряду с позвонками поражаются и другие структуры – связки позвоночника, межпозвонковые диски, мышцы, кровеносные сосуды с развитием кровотечений различной степени тяжести.
Неврологические осложнения
Но главная опасность при переломе не в повреждении позвонков, и даже не в возможном кровотечении. В результате компрессии формируется клиновидная деформация тел позвонков, которые в продольном сечении приобретают форму клина – треугольника, обращенного основанием в сторону спинномозгового канала. Такой позвонок смещается в сторону канала и повреждает находящийся там спинной мозг. Особенно опасны в этом плане нестабильные компрессионные переломы.
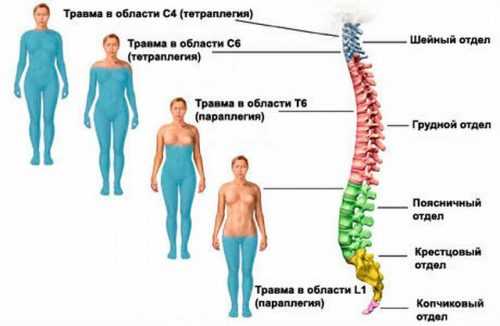
Степень повреждения спинного мозга может быть различной – от сотрясения или ушиба до полного разрыва в поперечном сечении. И, чем выше уровень повреждения, тем тяжелее неврологические проявления. Компрессионный перелом поясничного отдела позвоночника чреват параличом обеих нижних конечностей (нижняя параплегия) и потерей контроля над тазовыми органами. Правда, у взрослых людей ниже 1-го поясничного позвонка вещество спинного мозга отсутствует. Зато здесь проходит мощный нервный пучок, т.н. конский хвост, дающий чувствительные и двигательные волокна к коже, мышцам, органам таза, нижних конечностей.
Компрессионный перелом грудного отдела позвоночника и сопутствующее повреждение спинного мозга наряду с предыдущими симптомами протекает с затрудненным дыханием, снижением чувствительности в грудной клетке, в области спины и живота, с нарушением тонуса диафрагмы. А при повреждении спинного мозга в шейном отделе выключаются из работы все группы мышц 4-х конечностей (тетраплегия), живота, грудной клетки. Это приводит к затруднению акта дыхания и к необходимости перевода пациента на искусственную вентиляцию легких.
Лечение
Лечить пациента с компрессионным переломом позвоночника нужно тотчас после получения травмы. Правильная и своевременная транспортировка в профильное лечебное учреждение – это тоже вид лечения. Ошибки на этом этапе могут дорого обойтись. Смещение осколков на этапе следования в больницу может привести к неврологическим осложнениям даже в тех случаях, если их изначально не было. Чтобы не допустить осложнений, пациента укладывают на спину (не на бок, и не на живот) на ровную жесткую поверхность.
В больнице врач проведет диагностику – внешний осмотр, рентгенографию и компьютерную томографию позвоночника. Обязательно назначаются обезболивающие препараты – Кетанов, Анальгин, Ренальган. При сопутствующей травме спинного мозга применяют специфические препараты, улучшающие кровообращение и обменные процессы в спинномозговой ткани – Пентоксифиллин, Трентал, Актовегин.
Даже в отсутствие повреждения спинного мозга пациентам с компрессионным переломом в течение первых недель показан строгий постельный режим. Впоследствии допускается минимальная двигательная активность. При этом пациенту рекомендуют в основном стоять или ходить – не сидеть. В это время показано ношение специального корсета. Корсет путем иммобилизации (обездвиживания) стабилизирует поврежденный позвоночник. Пользоваться корсетом нужно не менее 2 мес. с момента получения травмы.
Спустя 1,5 мес. с начала травмы должна осуществляться реабилитация. Проводится легкий массаж, физиотерапевтические процедуры – УВЧ, магнит, электрофорез с кальцием. В отсутствие осложнений и тяжелых сопутствующих заболеваний полная консолидация (срастание) сломанных позвонков происходит примерно за 3 мес. После этого восстановление проводят в течение полугода. Продолжаются курсы массажа, физиотерапевтических процедур. С целью укрепления мышц спины и расширения объема движений показаны щадящие физические нагрузки в рамках лечебной физкультуры.
Видео о причинах и механизмах развития компрессионного перелома позвоночника:
Компрессионные переломы 3 степени, тяжелые оскольчатые переломы тел позвонков, сопутствующие повреждения спинного мозга служат показаниями к оперативному вмешательству. В ходе операции проводят декомпрессию – убирают фрагменты тел позвонков, и, насколько это возможно, восстанавливают функцию спинного мозга. Для обеспечения целостности позвонков проводят различные методы позвоночной пластики (вертебропластики), в т. ч. и с применением современных синтетических материалов, способных заменить поврежденную костную ткань.
Комментарии
Гость — 31.01.2015 — 18:39
мадина — 29.01.2017 — 11:21
Гость — 20.05.2018 — 04:54
Добавить комментарий
Моя спина.ру © 2012—2018. Копирование материалов возможно только с указанием ссылки на этот сайт.
ВНИМАНИЕ! Вся информация на этом сайте является лишь справочной или популярной. Диагностика и назначение лекарств требуют знания истории болезни и обследования врачом. Поэтому мы настоятельно рекомендуем по вопросам лечения и диагностики обращаться к врачу, а не заниматься самолечением. Пользовательское соглашениеРекламодателям
systavy.ru
Компрессионный перелом позвоночника l1 поясничного отдела лечение
Содержание статьи
Полная характеристика остеопении: суть болезни, причины, признаки и лечение
Содержание статьи:
- Суть патологии
- Причины и факторы риска
- Характерные симптомы
- Диагностика
- Методы лечения
- Меры профилактики
Остеопения – болезнь костей, при которой происходит снижение минеральной плотности и объема костной ткани организма после завершения роста организма (после 30 лет). При этой патологии все кости подвержены ускоренному старению: они преждевременно истончаются, становятся хрупкими и ломкими. В 80% случаев болеют женщины после 50 лет.
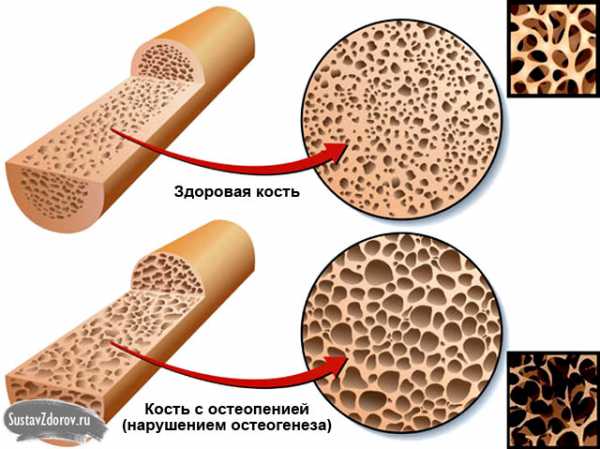
Сама по себе болезнь не угрожает жизни, но коварна продолжительным бессимптомным течением (месяцы, годы) и опасными последствиями. В 95–96% случаев у остеопении нет никаких симптомов, пока не возникнут осложнения. Подтверждается диагноз только при помощи инструментальных методов исследования (денситометрии – специального рентгеновского исследования плотности костей).
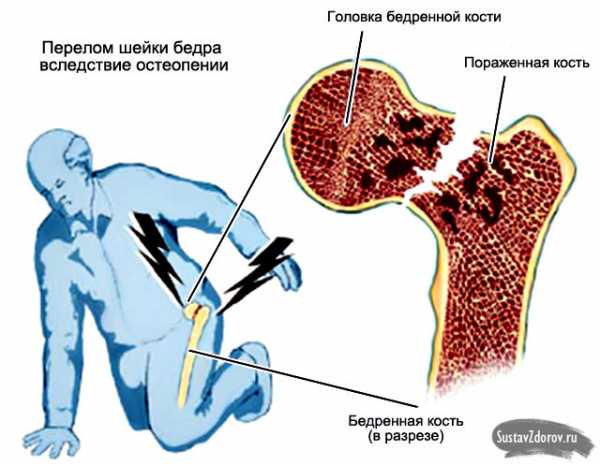
Типичное проявление болезни – переломы костей. Они происходят из-за незначительных травм или при выполнении нагрузок (ушибы, удары, падения, перенос тяжестей). Остеопения в 76–80% случаев является причиной переломов шейки бедра, а также компрессионных (вдавленных) переломов поясничных позвонков.
Лечение болезни комплексное консервативное: соблюдение щадящего режима физических нагрузок, обогащенная кальцием диета, прием медикаментов, устранение причинных факторов. Если такую терапию в сочетании с соблюдением мер профилактики начать до возникновения осложнений (переломов) – процесс потери плотности костей можно остановить.
Лечением совместно занимаются несколько специалистов: ортопед-травматолог, эндокринолог, терапевт.
В этой статье вы сможете детально ознакомиться с причинами и особенностями развития остеопении, методами диагностики, лечения и профилактики болезни.
Суть заболевания
Суть остеопении – уменьшение плотности и объема костей за счет потери минералов и истончения их кортикального (коркового, поверхностного) слоя. Костная ткань теряет кальций и фосфор, становится хрупкой и подвергается переломам на фоне физических нагрузок или травм (легких падений, ударов, подворачиваний ноги), которые в норме никогда не вызывают переломов.
Характерные особенности, по которым остеопения отличается от других нарушений плотности костной ткани (остеопороза и остеомаляции):
- Это результат ускоренного старения костей.
- Заболеть могут только лица с уже полностью сформированным скелетом (после 30 лет).
- Поражаются все основные кости скелета (позвоночник, бедро, плечо, таз). При очаговых формах остеопении хрупкой становится лишь одна из костей (например, околосуставные участки костей при артрите).
- Степень снижения минеральной плотности костей (их насыщенности кальцием и фосфором) при остеопении – легкая, незначительная. При остеопорозе она более выражена.
- Вероятность развития данного заболевания существует у каждого человека.
- Сроки появления и быстрота прогрессирования остеопении зависят от изначальной степени насыщенности костей минералами (кальцием и фосфором). У женщин она ниже (низкая прочность костей), чем у мужчин, поэтому они болеют чаще.
На основании вышеизложенного можно сказать, что остеопения – процесс преждевременной потери костями минеральной плотности у людей с завершенным формированием и ростом костной ткани (после 30 лет), проявляющийся умеренной степенью снижения прочности костной ткани. Такое нарушение – предшественник более тяжелого заболевания – остеопороза.
Причины, факторы риска
(если таблица видна не полностью – листайте ее вправо)
Характерные симптомы
Остеопения – коварное бессимптомное патологическое состояние. Проявления возникают лишь в процессе присоединения осложнений – переломов костей. У 75–76% больных заболевание обнаруживают после возникновения так называемых патологических переломов: кости настолько хрупкие, что ломаются под действием незначительных травм.
Наиболее часто случаются переломы шейки бедра и поясничных позвонков – произойти это может при ударе или падении, ушибе, подъеме и переносе тяжести, подворачивании ноги. Ломкими становятся и другие участки костной системы (плечо, бедро, предплечье, голень).
Если любые переломы костей часто повторяются (например, несколько раз за 3–4 года), это свидетельствует об остеопении. Такие кости плохо срастаются (на 3–4 месяца дольше, чем у здоровых людей).
Более 55% переломов позвонков на фоне остеопении – компрессионные или частичные (по типу трещин): то есть отломки костей вдавливаются друг в друга и не вызывают болей, пока не наступит разрушение позвонка.
Как ставят диагноз?
Остеопения может быть обнаружена только специальными методами исследования. Обычная рентгенография костей не выявляет данное заболевание. Главный метод диагностики – денситометрия, с помощью которого измеряют минеральную плотность костной ткани. Чаще всего исследуют бедренную кость, позвонки, реже – кисть и запястье.
Полученный показатель минеральной плотности сравнивается со среднестатистическими нормами для людей того же возраста и пола, что и у исследуемых. Это показатель Z. Также проводится сравнение (вычисляется соотношение) с нормой для 30-летнего человека того же пола – показатель Т. Он более значимый.
(если таблица видна не полностью – листайте ее вправо)
Как лечить болезнь
Лечится остеопения комплексно консервативно (медикаменты, коррекция образа жизни, диета, устранение имеющихся заболеваний) с учетом индивидуальных особенностей болезни у конкретного пациента.
Нормализация образа жизни
Начинать лечение при остеопении всегда нужно с устранения факторов, которые способствуют ее развитию и прогрессированию, а именно:
Правильное питание
Рацион больных остеопенией должен быть обогащен:
В 30–35% случаев остеопения лечится при помощи диеты, медикаменты не нужны.
Рекомендуемые продукты питания: творог и другие кисломолочные продукты, яйца, овощи и фрукты, орехи, мясные блюда, бобовые, хлеб с отрубями.
Лечение сопутствующих заболеваний
Одна из причин возникновения и прогрессирования остеопении – разные нарушения в работе эндокринной системы и внутренних органов. Поэтому одновременно с ней нужно лечить другие имеющиеся заболевания.
Больных должны осмотреть разные специалисты: терапевт, эндокринолог, гинеколог; также производится забор анализов крови.
Медикаменты
(если таблица видна не полностью – листайте ее вправо)
Профилактика остеопении и ее осложнений
Методы профилактики во многом пересекаются с методами лечения.
Конкретные рекомендации по профилактике болезни и ее осложнений:
Остеопения – проблема, которая встречается чаще, чем диагностируется. Это связано с недостаточным осведомлением людей о существовании такой болезни. Помните о ней и берегите свое здоровье!
Миелопатия относится к патологиям ЦНС и объединяет в себе различные заболевания спинного мозга. При отсутствии должного лечения болезнь может привести к нарушению функции тазовых органов, параличу, парезу и другим осложнениям.
Виды поражения спинного мозга
Центральная нервная система человека представлена спинным и головным мозгом. Первый находится в позвоночном канале. Данный орган является связующим звеном между головным мозгом и тканями. Он состоит из нескольких сегментов. От спинного мозга отходят корешки, которые регулируют работу мышц и чувствительность тканей.
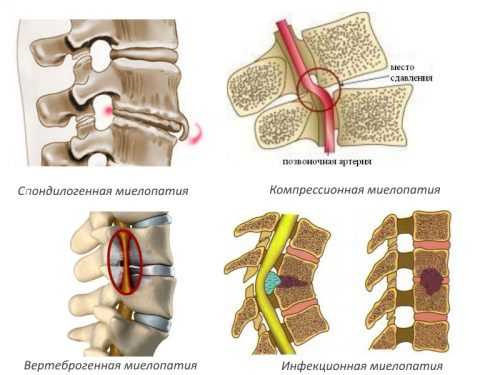
Миелопатией называется группа заболеваний различной этиологии, в основе развития которых лежат дегенеративные (дистрофические) изменения. В большинстве случаев это осложнение другой патологии. В зависимости от основного этиологического фактора различают следующие виды миелопатии:
- спондилогенную;
- посттравматическую;
- инфекционную;
- токсическую;
- карциноматозную;
- демиелинизирующую;
- метаболическую;
- ишемическую.
Механизм их развития разный. Миелопатия чаще всего диагностируется у взрослых людей.
Причины возникновения
Хроническая патология спинного мозга обусловлена несколькими факторами. Известны следующие причины развития миелопатии:
- атеросклероз;
- тромбоз;
- патология позвоночника;
- травмы;
- врожденные и приобретенные аномалии развития;
- диспротеинемия;
- доброкачественные и злокачественные новообразования;
- туберкулезная инфекция;
- сахарный диабет;
- фенилкетонурия;
- воздействие токсических веществ;
- облучение;
- остеомиелит;
- спинномозговое кровоизлияние;
- нарушение миелинизации;
- болезнь Рефсума;
- рассеянный склероз;
- неправильное проведение люмбальной пункции;
- межпозвоночная грыжа;
- гематома;
- лимфогранулематоз;
- лейкемия;
- нейросифилис;
- болезнь Лайма;
- энтеровирусная инфекция;
- ВИЧ-инфекция;
- рак легких;
- дифтерия.
Часто диагностируется миелопатия поясничного отдела. Она может быть обусловлена смещением позвонков, остеохондрозом и спондилоартрозом. Предрасполагающими факторами являются:
- контакт с больными людьми;
- острые и хронические инфекционные заболевания;
- занятие экстремальными видами спорта;
- частые ушибы и падения;
- укусы клещей;
- отягощенная наследственность;
- вредные профессиональные факторы;
- дислипидемия;
- нарушение свертывания крови.
В детском возрасте наиболее часто выявляется посттравматическая миелопатия.
Общая симптоматика
Симптомы определяются сегментом поражения и основной причиной. Наиболее часто наблюдаются следующие признаки:
- ограничение движений в конечностях;
- повышенный мышечный тонус;
- усиление рефлексов;
- снижение или повышение чувствительности;
- задержка мочи;
- недержание кала.
Вертеброгенная миелопатия сопровождается признаками основной патологии. Возможны боль и снижение подвижности позвоночника. Наличие симптомов интоксикации в виде лихорадки, головной боли и слабости указывает на инфекционную природу миелопатии. При поражении спинного мозга возможны симптомы нарушения функции периферических нервов.
Компрессия и поражение мозга
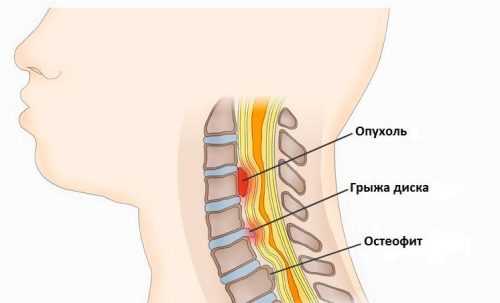
Наиболее тяжело протекает компрессионная миелопатия. Она обусловлена:
- сдавливанием спинного мозга опухолью;
- костными обломками;
- остеофитами;
- гематомой или грыжей.
Для данной патологии характерны чувствительные и двигательные нарушения. Основными причинами являются вывихи, переломы, подвывихи, кровоизлияния и смещение позвонков.
Наиболее опасна острая компрессионная форма миелопатии. При ней симптомы возникают резко, а состояние больных быстро ухудшается. Основными признаками являются вялый парез с нарушением чувствительности в области ниже зоны компрессии. В тяжелых случаях ухудшается функция прямой кишки и мочевого пузыря.
Развивается спинальный шок. Вскоре выявляется спастический паралич. Возникают патологические рефлексы и появляются судороги. Часто развиваются контрактуры (ограничение объема движений в суставах). При сдавливании спинного мозга в шейном сегменте наблюдаются следующие симптомы:
- чувство онемения;
- тупая боль в шее и плечевом поясе;
- мышечная слабость в верхних конечностях;
- снижение тонуса мышц;
- легкие судороги.
Иногда нарушается функция лицевого нерва. Это происходит при сдавливании тканей в области 1 и 2 сегментов. У таких людей нарушается чувствительность лица. К более редким признакам относятся шаткость походки и дрожь в руках. Компрессионный синдром в грудном сегменте характеризуется повышением тонуса мышц ног и нарушением чувствительности в области туловища. Компрессия в зоне поясницы проявляется болью в ягодицах и ногах и нарушением чувствительности. Со временем развивается мышечная атрофия. Если лечение не проводится, то развивается вялый парез одной или обеих ног.
Причина в сосудистой патологии
Причиной поражения спинного мозга может быть нарушение кровообращения. Это сосудистая миелопатия. Данная патология протекает в острой или хронической форме. В основе размягчения спинного мозга лежит ишемия тканей. Сосудистая форма миелопатии — это собирательное понятие, которое объединяет следующую патологию:
- спинальный тромбофлебит и флебит;
- гематомиелию;
- подострую некротическую миелопатию;
- инфаркт спинного мозга;
- отек;
- тромбоз спинальных артерий.
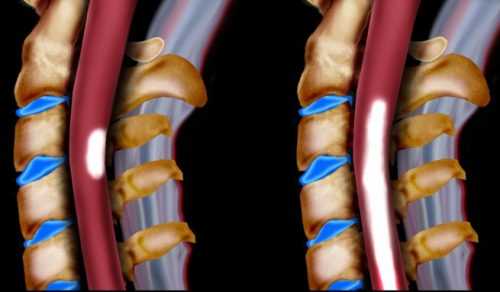
Причина может крыться в патологии локальных или отдаленных сосудов. Ишемическая миелопатия возникает преимущественно у людей старше 60 лет. Наиболее часто поражаются двигательные нейроны передних рогов спинного мозга. Основными причинами развития этой патологии являются:
- травмы;
- системный васкулит;
- атеросклероз;
- эмболия;
- тромбоз;
- сифилитическое поражение артерий;
- узелковый периартериит;
- аневризма;
- гипоплазия сосудов.
Данная спинальная патология чаще всего возникает у людей, страдающих артериальной гипотензией и другой сердечно-сосудистой патологией. Ишемическую миелопатию могут спровоцировать медицинские манипуляции и хирургические вмешательства. Это могут быть эпидуральная блокада, спинномозговая анестезия, пластика и клипирование артерий.
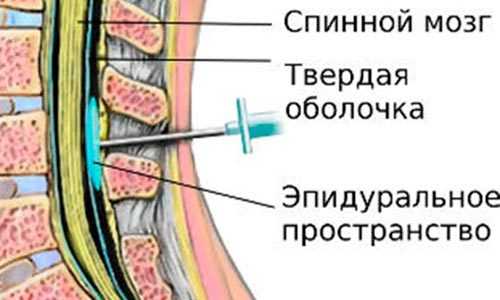
Нарушение кровообращения становится причиной ишемии тканей спинного мозга. Нарушается функция органа. Если не лечить человека, то возникает некроз. Проявляется это двигательными и чувствительными расстройствами. Острая ишемическая форма миелопатии протекает по типу инсульта, перемежающейся хромоты, синдрома Преображенского и поражения спинномозговых артерий.
Возможны следующие симптомы:
- слабость в ногах;
- онемение;
- парестезии во время движений;
- снижение температурной и болевой чувствительности;
- нарушение сенсорного восприятия;
- затруднение движений.
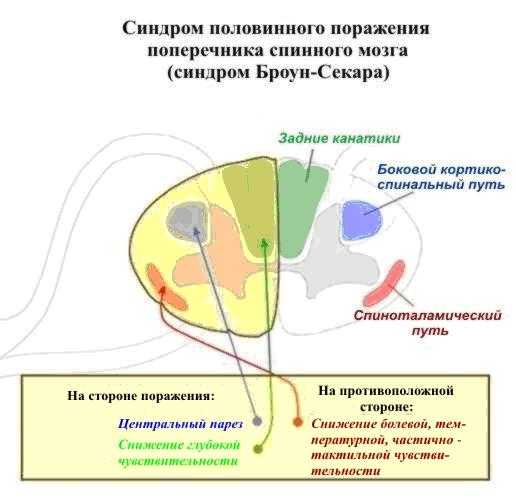
При одностороннем поражении центральной спинномозговой артерии развивается синдром Броун-Секара. Он проявляется повышением тонуса мышц, покраснением кожи, язвами, пролежнями, нарушением глубокой чувствительности, болью и затруднением движений на стороне поражения. Развиваются вялый и спастический параличи.
Редкие разновидности поражения мозга
При патологии позвоночника развивается спондилогенная миелопатия. Она характеризуется дистрофическими изменениями спинного мозга на фоне сдавливания тканей межпозвоночной грыжей. Чаще всего эта патология развивается у людей с тяжелой формой остеохондроза. Болеют преимущественно мужчины от 45 до 60 лет.
Поражение межпозвоночных дисков становится причиной разрыва фиброзных колец. Развивается спондилолистез. Диски смещаются, и формируется межпозвоночная грыжа. В патогенезе поражения спинного мозга лежат нарушение кровообращения на фоне сдавливания артерий и компрессия. Особенностью вертеброгенной миелопатии является ее постепенное развитие.
Чаще всего поражается шейный сегмент спинного мозга. Симптомы вертеброгенной миелопатии включают центральный (спастический) парез ниже зоны повреждения, периферический (вялый парез) на уровне грыжи позвоночника и снижение чувствительности. Двигательные расстройства преобладают над чувствительными.
Изначально нарушения могут быть односторонними. Затем в процесс вовлекаются все конечности. Часто эта форма миелопатии сочетается с радикулитом. Нередко развивается синдром позвоночной артерии. Он проявляется головокружением, нарушением сна, шаткостью походки, снижением памяти и шумом в голове. При поражении спинного мозга на уровне поясницы снижаются ахилловы и коленные рефлексы. Развивается сенситивная атаксия.
Отдельно выделена радиационная миелопатия. Она чаще всего развивается у людей, которые облучались по поводу раковых заболеваний органов средостения, гортани и глотки. Первые симптомы появляются через 1–3 года с момента воздействия ионизирующего излучения. Данная миелопатия прогрессирует медленно. Некроз спинного мозга возможен на фоне опухолей. В этом случае речь идет о карциноматозной миелопатии.
Методы обследования пациентов
Диагностика данной патологии на основании жалоб затруднена в связи неспецифичностью клинической картины. Врач должен исключить другую патологию со схожей симптоматикой. Нужно исключить дисциркуляторную энцефалопатию, нейросифилис, сирингомиелию, энцефалит, инсульт и рассеянный склероз.
Понадобятся следующие исследования:
- КТ или МРТ позвоночника;
- рентгенография;
- посев спинномозговой жидкости;
- люмбальная пункция;
- общий и биохимический анализы крови;
- полимеразная цепная реакция;
- реакция Вассермана;
- антикардиолипиновый тест;
- анализ крови на стерильность;
- анализ мочи;
- миелография;
- дискография;
- электромиография;
- электроэнцефалография;
- исследование вызванных потенциалов;
- генетические анализы.
Может понадобиться консультация вертебролога, невролога, сосудистого хирурга, онколога и венеролога.
Как вылечить больных
Лечебная тактика определяется причиной миелопатии. При сосудистых нарушениях требуется:
- применение вазоактивных лекарств;
- использование ноотропов и нейропротекторов;
- устранение компрессии.
Для нормализации коллатерального кровообращения назначают Папаверин, никотиновую кислоту и Эуфиллин. В схему лечения часто включают Винпоцетин. С целью улучшения микроциркуляции показан Трентал, Пентоксифиллин-Эском или Флекситал. Больным часто назначаются антиагреганты (Дипиридамол-Ферейн). Для устранения отека спинного мозга применяется Фуросемид.
При гематомиелии обязательно используются антикоагулянты (Гепарин). Для устранения гипоксии показан Милдронат или Мельдоний. В схему лечения включают лекарства, улучшающие когнитивные функции. К ним относятся Нобен и Галантамин. Дополнительно назначают витамины. В фазу реабилитации показаны массаж и физиопроцедуры.
В случае сдавливания артерий спинного мозга может понадобиться удаление гематомы, опухоли, грыжи или устранение подвывиха. В лечении посттравматической миелопатии применяются такие лекарства, как Гинкго Билоба, Кавинтон, Папаверин, Пентоксифиллин-Эском и пантотеновая кислота.
Полезны УВЧ-терапия, электрофорез, механотерапия, массаж, тепловые процедуры, электростимуляция и рефлексотерапия.
При прогрессировании миелопатии требуется операция. В случае развития тазовых расстройств могут потребоваться катетеризация и промывание мочевого пузыря. Основным методом лечения инфекционной (бактериальной) миелопатии является применение системных антибиотиков. При токсическом поражении спинного мозга необходимо очищение крови. При двигательных расстройствах требуются лечебная гимнастика, массаж, гидротерапия и физиопроцедуры.
Это позволяет предупредить контрактуры. ЛФК имеет большое значение. При дискогенной миелопатии могут проводиться ламинэктомия, фасетэктомия, вытяжение, микродискэктомия и пункционная декомпрессия. Продолжительность жизни больных зависит от причины миелопатии и правильности лечения. Таким образом, поражение спинного мозга является серьезной патологией и требует комплексной терапии.
systavy.ru