Обостренный панкреатит, причины возникновения, симптомы, виды лечения
 Обострение хронического панкреатита
Обострение хронического панкреатитаОбострение хронического панкреатита начинается при нарушениях диеты, обострении желчнокаменной болезни или других болезней, связанных с нарушениями работы пищеварительных органов. Начало обострения проходит с сильными болями в животе и общей слабостью, поэтому люди, имеющие в анамнезе хроническую форму этого заболевания, обычно не ошибаются в своем диагнозе.
Обострение хронического панкреатита наблюдается в разном возрасте у женщин и мужчин. Женщины, страдающие образованием камней в желчном пузыре, при стечении некоторых факторов получают острую форму панкреатита, переходящего во вторичную хроническую форму, лечение которого обсуждают с гастроэнтерологом.
Люди, больные алкогольной зависимостью, имеют в анамнезе первичный хронический панкреатит, обостряющийся в период длительного злоупотребления алкоголем. Заболевание может прогрессировать при врожденных патологиях и некоторых состояниях организма.
Чем опасно заболевание
Хронический панкреатит сопровождается нарушениями процессов выработки трипсина и липазы — ферментов, необходимых для правильного пищеварения. Длительное нарушение кровообращения приводит к разрастанию соединительной ткани и склерозированию клеток поджелудочной железы. При таком патологическом состоянии железы патогенная микрофлора легко может проникнуть внутрь и вызвать обострение заболевания.
 Причиной обострения хронического панкреатита может стать дискинезия желчных путей
Причиной обострения хронического панкреатита может стать дискинезия желчных путейОбострение хронического панкреатита часто начинается из-за дисбактериоза кишечника или его вызывает дискинезия желчных путей. Обострение хронической формы может произойти из-за:
- воспалительного стеноза;
- опухоли фатерова соска;
- недостаточности сфинктера Одди;
- злоупотребления алкоголем;
- перенесенного стресса;
- нарушения питания;
- смены ритма жизни.
Воспалительный процесс может поразить часть органа пищеварения или охватить всю поджелудочную железу. Хроническое заболевание может продолжаться длительное время и стать причиной полного разрушения железы без правильного лечения.
Пациенту угрожает развитие таких осложнений, как:
- абсцесс;
- киста;
- кальцификация тканей железы;
- сахарный диабет;
- тромбоз селезеночной вены;
- рубцово-воспалительный стеноз;
- механическая желтуха.
Длительно протекающий панкреатит с частыми обострениями становится причиной развития рака поджелудочной железы. Это заболевание приводит к быстрому распространению метастазов во все органы внутренней секреции, и человек погибает от онкологического заболевания.
Какие симптомы указывают на обострение
Симптомы обострения хронического панкреатита ярко выражены, и они приносят много страданий больному человеку. Признаки обострения болезни не возникают внезапно — их вызывают факторы, предшествующие появлению симптомов острого панкреатита.
 При обострении заболевания боль часто наблюдается в области сердца либо носит опоясывающий характер
При обострении заболевания боль часто наблюдается в области сердца либо носит опоясывающий характерЧасто появляется сильная боль в эпигастральной области, когда воспаляется тело железы. Ее не могут снять спазмолитики и требуется сильное обезболивающее средство, чтобы уменьшить неприятные ощущения. Боль носит опоясывающий характер, если поражается вся железа, либо локализируется в левом подреберье при поражении головки органа эндокринной системы. При обострении заболевания боль часто наблюдается в области сердца, и больные считают, что у них развивается острое заболевание сердечно-сосудистой системы.
Вместе с болевыми ощущениями наблюдаются:
- диспепсические явления;
- понос;
- рвота;
- отсутствие аппетита;
- снижение массы тела;
- общая слабость;
- повышенная потливость.
При поражении головки может начаться развитие сахарного диабета, при этом человек будет испытывать сильное чувство голода и жажду.
Начало заболевания при обострении хронического панкреатита сопровождается повышенным слюноотделением, жирной отрыжкой, урчанием в животе.
Важно! При появлении острой боли в животе всегда следует обращаться за медицинской помощью.
Врачи считают, если таблетка но-шпа или дротаверина не смогла снять болевой приступ, то заболевание серьезно и требует квалифицированной помощи. Работники скорой помощи быстро доставят пациента в приемный покой, где хирург проведет обследование и определит, насколько опасен воспалительный процесс. При необходимости пациента госпитализируют или порекомендуют амбулаторное лечение.
Как лечат хроническую форму в период обострения
Обострение хронического панкреатита, лечение которого следует проводить под медицинским контролем, требует комплексного подхода. В период обострения пациента можно уберечь от тяжелых осложнений, если его вовремя госпитализировать в гастроэнтерологическое или хирургическое отделение.
Если госпитализация невозможна по ряду причин, нужно получить рекомендации специалиста, которые врач даст после осмотра. В случае обострения заболевания рекомендуются:
- постельный режим на время обострения;
- анальгетики и спазмолитики для снятия приступа боли;
- таблетированные ферменты для переваривания пищи;
- препараты, улучшающие работу органов пищеварения;
- дробное белковое питание;
- нежирные продукты;
- ограничение соли и сахара;
- питьевой режим;
- витамины.
При повышении температуры назначают антибиотики широкого спектра действия для предупреждения развития абсцесса. Выбор наиболее подходящего препарата делает врач, он же определяет продолжительность антибактериальной терапии. После улучшения состояния можно употреблять мед и мумие, которые благоприятно воздействуют на поджелудочную железу.
Совет: Минеральная вода типа Боржоми в теплом виде рекомендуется всем больным хроническим панкреатитом, страдающим внезапными обострениями заболевания.
Длительное соблюдение врачебных рекомендаций по диете способно вызвать продолжительную ремиссию и значительно улучшить состояние органа внутренней секреции.
 После улучшения состояния можно употреблять мед и мумие
После улучшения состояния можно употреблять мед и мумиеХирургическое вмешательство проводится при тяжелых болевых формах панкреатита, когда активно проходят патологические процессы, остановить которые не представляется возможным. Чаще всего под удаление поджелудочной железы попадают люди, склонные к злоупотреблению алкогольными напитками и лица с никотиновой зависимостью. Женщины, страдающие желчнокаменной болезнью, тоже находятся в зоне риска.
Как предупредить развитие осложнений
Люди, страдающие хронической формой заболевания поджелудочной железы, не должны терпеть боль. Нужно научиться купировать приступы своевременно, чтобы орган внутренней секреции не разрушался, потому что болезненные ощущения при обострении указывают на то, что орган еще способен функционировать.
 В случае обострения заболевания рекомендуется дробное белковое питание и нежирные продукты
В случае обострения заболевания рекомендуется дробное белковое питание и нежирные продуктыВажно! Если человек страдает заболеваниями органов пищеварения, он должен жить по определенным правилам, нарушение которых приводит к ухудшению здоровья.
Известно, что болезнь можно перевести в состояние длительной ремиссии, если:
- отказаться от алкоголя и курения;
- правильно питаться;
- при погрешностях в питании употреблять таблетки, содержащие ферменты;
- проводить курсами витаминотерапию и фитотерапию;
- использовать в питании продукты пчеловодства;
- отказаться от продуктов, вызывающих газообразование;
- вести здоровый образ жизни без значительных нагрузок.
Панкреатит – это сигнал к тому, что здоровье сильно ослабло из-за неправильного образа жизни и не улучшится до тех пор, пока человек не изменит свои пагубные привычки. Человек с правильным отношением к своему организму улучшает этим работу органов внутренней секреции, что приводит к повышению качества жизни.
netpankreatita.ru
симптомы, чем лечить, что делать, признаки
Неправильное питание может вызвать обострение панкреатита; симптомы этого распространенного заболевания чаще всего появляются не сразу. Очень важно вовремя диагностировать недуг, чтобы он не перешел в хроническую форму.

Причины развития панкреатита
Панкреатит — это воспаление поджелудочной железы. Он может протекать бессимптомно на протяжении длительного времени, но в определенный момент возникает обострение. Чаще всего подобный диагноз ставят людям с избыточной массой тела. Панкреатит требует немедленного лечения. Если запустить болезнь, она перейдет в хроническую форму.
Среди основных причин, вызывающих панкреатит, выделяют :
- стресс;
- употребление жирной и тяжелой пищи;
- курение
- злоупотребление алкоголем;
- недостаточное поступление белка в организм с пищей;
- обострение желчнокаменной болезни;
- прием антибиотиков;
- прохождение курса химиотерапии;
- прием гормональных препаратов.
При внезапном обострении панкреатита необходимо немедленно обратиться к специалисту и незамедлительно приступить к лечению. Чем раньше начать терапию, тем выше шансы на благоприятный исход. На вопрос о том, чем лечить поджелудочную железу в период обострения, может ответить только врач.
Симптомы обострения панкреатита
Существует ряд признаков, по которым можно понять, что в работе поджелудочной железы произошел сбой. К ним относят:
- боли в спине, боку, между лопаток;
- сухость во рту;
- рвоту, тошноту;
- отсутствие аппетита;
- слабость;
- диарею;
- повышение температуры тела;
- вздутие живота.
Самая распространенная картина возникновения обострения — появление резкой боли в левом боку. Она может отдавать в поясницу и лопатку. У панкреатита поджелудочной железы могут быть серьезные осложнения. Во время приступа постепенно отмирают ткани. Если патологический процесс захватывает глубокие слои органа, боль отдает чуть левее. Человек также может испытывать неприятные ощущения в желудке. Наблюдается увеличение поджелудочной железы при обострении, ее отек.
В брюшной полости появляется выпот.
При данной патологии стул обычно бывает жидким, в нем присутствуют частицы непереваренной пищи. Иногда кал становится пенистым. Кожа больного приобретает синеватый или желтоватый оттенок. Симптомы могут сильно варьироваться. Например, у некоторых людей выступает сыпь на животе. Симптомы обострения панкреатита чаще всего проявляются после употребления алкоголя и тяжелой пищи, мешающей нормальной работе пищеварительной системы.
Обострение поджелудочной железы иногда напоминает отравление, вследствие чего больной занимается самолечением. Однако рекомендуется обратиться за медицинской помощью, поскольку мало кто знает, как снять обострение панкреатита самостоятельно.
Сколько длится обострение? Приступ может продолжаться от 1 до 7 дней. После этого болевые ощущения должны утихнуть. Если заболевание перешло в хроническую форму, болезненные ощущения и тошнота могут длиться дольше. Боль при обострении поджелудочной иногда бывает настолько сильной, что приводит к возникновению шока и потере сознания.
Диагностика и лечение обостренного панкреатита
Лечение при резком обострении панкреатита назначает только врач. Обратившись к специалисту, нужно максимально точно указать, где локализуются болевые ощущения, сколько они длились. Признаки обострения панкреатита указывают на развитие заболевания лишь косвенно. Для постановки точного диагноза необходимо сдать на анализ мочу, кровь и кал. Практически во всех случаях при панкреатите назначают ультразвуковую диагностику.
Как лечить воспаленную железу? Как успокоить поджелудочную максимально быстро? В данном случае могут быть прописаны:
- медикаментозные препараты;
- средства народной медицины;
- диета.
Самое первое, что должен сделать человек, — отказаться на время от еды. Лечить обострение голодом весьма эффективно, потому что при этом с воспаленного органа снимается нагрузка. Если состояние обострилось сильно, первые 2 дня рекомендуется ничего не есть. С обострившимся панкреатитом разрешено только пить. На 3 день в рацион могут быть введены каши на воде. Через 5-7 дней можно постепенно включать в меню привычные продукты, но при этом полностью отказаться от жирной, сладкой, соленой пищи. Маринады, варенья, жирное мясо, выпечка должны находиться под строгим запретом. В качестве десерта, если панкреатит не будет дальше обостряться, можно съесть печеное яблоко или немного меда, предварительно разбавив его водой.
Специальная диета должна быть назначена лечащим врачом, так как многое зависит от того, в какой фазе находится заболевание. Когда панкреатит хронический, ограничений в питании придется придерживаться на постоянной основе. Если пренебречь этим правилом, приступы будут продолжаться. В качестве питья рекомендуется принимать отвары шиповника и травяные чаи. При обострившемся заболевании питание должно быть дробным. Есть можно понемногу, но 5-7 раз в день.
Это позволит убрать нагрузку с органов пищеварительной системы.
Чем снять приступ панкреатита, если обострение не проходит? Существуют ферментные препараты, которые способствуют расщеплению пищи, тем самым снижая нагрузку на поджелудочную железу. Принимать их необходимо только по назначению лечащего врача и в указанной специалистом дозировке. Также есть препараты, подавляющие функцию поджелудочной железы. При панкреатите хроническом, находящемся в запущенной стадии, иногда помогает только оперативное вмешательство.
Что делать при обострении панкреатита, когда это происходит впервые? Если боль очень сильная, необходимо принять обезболивающий препарат. Подойдут спазмолитики, анальгетики. При остром состоянии допускается прием опиоидных анальгетиков. Но такая мера оправдана лишь в том случае, если больной находится в состоянии болевого шока. Подобные препараты не способны вылечить болезнь, но значительно облегчают состояние больного.
Панкреатит в стадии обострения можно вылечить народными способами. Но такая терапия должна лишь дополнять основное лечение. Часто врачи советуют своим пациентам употреблять отвары, в состав которых входят кукурузные рыльца, корень одуванчика, цветки ромашки. Пить их необходимо по половине стакана 2-3 раза в день. Лечение при обострении панкреатита должно быть комплексным и включать в себя не только диету и медикаментозную терапию, но и строгий постельный режим. Необходимо стараться избегать стресса, так как он способен усугубить течение болезни.
Чтобы максимально снизить риск возникновения такого рода патологии, необходимо правильно питаться, есть несколько раз в день и не переедать, отказаться от вредных привычек. Если назначена лечебная диета, необходимо ее придерживаться. У разных пациентов с обострением панкреатита симптомы и лечение могут быть совершенно разными, поэтому при любом подозрении лучше немедленно обратиться к специалисту, а не заниматься самостоятельным подбором лекарств и постановкой диагноза.
medicalok.ru
Как снять обострение хронического панкреатита: симптомы, причины и лечение
Обострение хронического панкреатита периодически возникает у людей, страдающих воспалением поджелудочной железы. Болезнь является распространенной и в запущенных случаях представляет опасность для жизни человека.

Обострение хронического панкреатита периодически возникает у людей, страдающих воспалением поджелудочной железы.
Хронический панкреатит характеризуется постепенным нарастанием симптомов, поэтому получил отдельный код по МКБ 10 — К86. В зависимости от причин развития болезни он подразделяется на обострение патологии алкогольной этиологии (K86.0) и обострения других видов хронического панкреатита (К86.1).
Окончание ремиссии — показание к госпитализации, поскольку патология способна вызвать необратимые последствия, которые могут привести к летальному исходу. Купировать приступ хронического панкреатита самостоятельно в домашних условиях невозможно.
Причины
Воспаление поджелудочной железы чаще носит не врожденный, а приобретенный характер и связано с неправильным образом жизни. Тяжелая пища, отсутствие четкого режима питания, употребление алкоголя, газированных напитков и фастфуда — все эти факторы провоцируют развитие синдрома раздраженного желудка, который может перейти в гастрит или привести к возникновению язвы, поражению поджелудочной.
Хронический панкреатит может быть следствием перенесенной острой формы этой болезни. На стенках железы и в протоках образуются рубцы и язвы. В связи с этим происходит ослабление всех функций органа. Поджелудочная железа не справляется со своими задачами. А при чрезмерном употреблении жареного, копченого, соленого, жирного и острого на фоне разрушения тканей и недостаточной выработки ферментов возникает обострение.
В других случаях отеку органа и повреждению тканей железы способствуют различные инфекционные заболевания, в том числе герпес, гепатит и тяжелые формы глистной инвазии.
Отличие острого панкреатита от обострения в том, что в первом случае внешние проявления поражения органа возникают внезапно. Все симптомы носят интенсивный характер и развиваются в течение 3-5 дней. Острый панкреатит возникает на фоне задержки ферментов в полости органа и дальнейшего самопереваривания железы.
При хронической форме болезни происходит чередование ремиссий и обострений.
Симптомы проявляются постепенно. Обострение хронического панкреатита часто является следствием злоупотребления алкоголем, длительного воздействия некоторых лекарственных средств или осложнений инфекционных заболеваний.
Симптомы
Признаки обострения хронического панкреатита у взрослых начинаются с болевого синдрома. Локализация спазма чаще всего расположена в области левого подреберья. Боли могут быть резкими и тянущими. Они распространяются на нижнюю часть живота и иррадиируют в поясницу. У мужчин болевой синдром в большинстве случаев проявляется сильнее, чем у женщин.
Кроме сильных спазмов у пациентов наблюдаются нарушения работы органов пищеварения, начинается неконтролируемая рвота с желчью, диарея. При тяжелом течении хронического панкреатита возможно повышение температуры. Это означает, что поджелудочная железа сильно повреждена, и возникшее воспаление угрожает жизни пациента. В таком случае человеку требуется неотложная медицинская помощь.
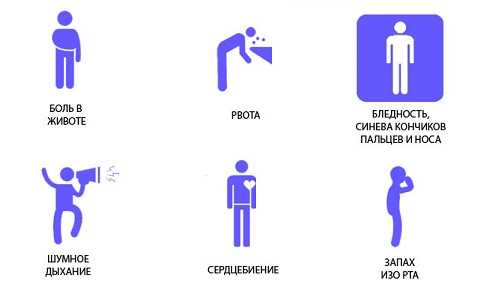
Признаки обострения хронического панкреатита у взрослых начинаются с болевого синдрома.
Сколько длится
Купирование первичных признаков обострения хронического панкреатита занимает от 3 до 7 дней и проводится в условиях стационара. Однако риск рецидива сохраняется в течение длительного времени. Это связано с тем, что ткани поджелудочной железы восстанавливаются медленно. Поэтому в течение полугода после снятия приступа пациенту необходимо строго соблюдать все рекомендации врача.
Что делать при обострении панкреатита
Даже если воспаление поджелудочной железы умеренное, а состояние человека удовлетворительное, при первых симптомах обострения хронического панкреатита нужно принять меры, чтобы снизить нагрузку на поврежденный орган. Прием медикаментов без рекомендации врача строго запрещен, поскольку некоторые группы препаратов могут усугубить состояние пациента. Лучше обратиться за квалифицированной медицинской помощью.
Первая помощь
При обострении хронического панкреатита больного следует уложить на кровать и снять спазмы до приезда скорой. Для этого используют пузырь со льдом. Его прикладывают на левую подреберную область живота. Пациенту нельзя есть в этот период. Можно дать ему стакан чистой негазированной воды.

При обострении хронического панкреатита больного следует уложить на кровать и приложить пузырь со льдом.
Как снять обострение
Если состояние человека, у которого диагностировано обострение хронического панкреатита, оценивается как средней степени тяжести, необходимо срочно снизить нагрузку на воспаленный орган. 2 дня не рекомендуется принимать пищу. Затем постепенно вводится набор продуктов, соответствующий специальной диете при обострении хронического панкреатита.
Диета
Меню должно включать блюда с высоким содержанием белков, приготовленные на пару. При обострении хронического панкреатита после снятия приступа в рацион вводят каши на воде, затем супы-пюре. Через некоторое время в рацион могут быть включены запеченные овощи, диетическое мясо, птица и рыба, а также крупяные гарниры.
Из напитков полезны несладкие компоты, морсы и отвар шиповника. От жареной, копченой, острой, жирной, сладкой и кислой пищи следует отказаться.
Диета при обострении хронического панкреатита предполагает дробное питание: до 6 раз в день малыми порциями.
Диагностика
При первых симптомах обострения патологии поджелудочной железы проводится полное обследование больного. Сначала берут общие и развернутые биохимические анализы крови и мочи. Методы исследования поврежденного органа включают УЗИ и рентгенографию.
В клинике может быть проведена магнитно-резонансная томография. Результаты МРТ являются информативным показателем состояния внутренних органов человека при хроническом панкреатите в стадии обострения.
Кроме того, проводятся дополнительные исследования на содержание ферментов, кальция и сахара в крови. Последний анализ особенно важен при диабете в анамнезе больного.
Лечение
Терапия обострения панкреатита предполагает прием спазмолитических и противовоспалительных средств. Устранение нарушений функции поджелудочной железы и профилактика ферментной недостаточности проводятся соответствующими препаратами, такими как Креон, Пангрол и их аналогами.
При многочисленных повреждениях тканей органа рекомендован прием лекарств на основе гепарина. Отек железы снимают с помощью диуретиков (Фуросемид, Диакарб). Медикаментозная терапия проводится с первых дней обострения. После снятия приступа можно дополнить ее народными рецептами.
Питание
Все разрешенные продукты необходимо отваривать, тушить или запекать. Пряности, сдобные изделия, сложные десерты, острые и кисло-сладкие соусы, копчености, жареное мясо — все это под запретом. От газированных напитков и алкоголя также нужно отказаться.
Предпочтение отдается кисломолочным продуктам, овощам и фруктам, диетическим сортам мяса и рыбы. Лечебное питание снижает нагрузку на поджелудочную железу, нормализует пищеварение и способствует выздоровлению.
Последствия
Обострение хронического панкреатита является опасным состоянием, поскольку поджелудочная железа выполняет жизненно важные функции. Повреждение органа не только провоцирует нарушение процесса пищеварения. Воспалительный процесс в тканях способен вызвать тяжелые осложнения, такие как внутреннее кровотечение, воспаление брюшины и сепсис.
Хронический панкреатит
Обострение хронического панкреатита при беременности вызывает общую интоксикацию организма, которая негативно влияет на развитие ребенка. Патологические процессы, проходящие в организме женщины и сопровождающиеся сильными спазмами, могут стать причиной преждевременных родов и внутриутробной смерти плода.
Прогноз
Продолжительность периода обострения хронического панкреатита и сроки его окончания напрямую связаны с соблюдением пациентом рекомендаций врача. Если человек придерживается строгой диеты, не употребляет алкоголь, избегает тяжелых физических нагрузок и стрессов, то ремиссия может продлиться несколько лет. Прогноз для людей, страдающих хроническим панкреатитом, но ведущих здоровый образ жизни, благоприятный. При этом даже небольшое отступление от рекомендованного меню и режима дня способно спровоцировать обострение патологии поджелудочной железы.
podzhelud.info
препараты, лечение в домашних условиях
Разберемся, чем снять обострение панкреатита, как долго оно длится и что делать, чтобы его избежать? Ответы на эти вопросы важны для пациентов с хронической формой заболевания.
Сколько длится обострение?
Острая фаза может продолжаться от нескольких часов до семи дней, иногда дольше. Сколько длится обострение панкреатита, зависит от стажа болезни и агрессивности провоцирующего фактора. Простое нарушение диеты вызывает кратковременное ухудшение самочувствия, а прием большого количества алкоголя, длительный курс антибиотиков, цитостатиков или обострение желчнокаменной болезни ведут к длительно сохраняющейся симптоматике.
Если стаж заболевания небольшой, обострение процесса с выраженным болевым синдромом может длиться неделю или больше. У пациентов с большим стажем болезни уменьшаются интенсивность и продолжительность болевого компонента обострения, остальные симптомы сохраняются длительно, но проявляются не так ярко.
Длительность обострения также зависит от возраста пациента, наличия у него сопутствующих болезней. Обычно лечение продолжается в течение месяца, а поддерживающая терапия длится не менее 6 месяцев.
Признаки обострения панкреатита
На ранних стадиях признаки обострения панкреатита напоминают клинику острой формы болезни, протекающей с выраженным болевым синдромом. Как правило, боли уменьшаются при наклонах вперед, приседаниях.
Кроме болей в животе, пациент предъявляет следующие жалобы:
- отрыжка воздухом или съеденной пищей, изжога;
- урчание в животе, повышенное газообразование;
- неустойчивый стул со склонностью к поносу;
- наличие непереваренных частиц пищи, примесей слизи, крови в каловых массах;
- тошнота, рвота с примесью желчи, не приносящая облегчения;
- лихорадка, мышечные боли, озноб;
- утомляемость, отсутствие аппетита, раздражительность.
Если процесс длительный, болевой синдром уже не является ведущим. У взрослых пациентов на первый план выходят жалобы на желтушность кожи и склер. Может появиться светлый кал и темная моча.
Симптомы
Симптомы обострения панкреатита у пациентов с непродолжительным стажем заболевания очень похожи на острый приступ. Основным признаком в клинической картине являются выраженные и длительные боли. Подробнее о симптомах и лечении острого панкреатита →
Различают несколько видов болевого синдрома, в зависимости от его характера и локализации:
- Язвенноподобные боли. Характерны ночные и голодные боли в области эпигастрия, что требует дифференциальной диагностики с язвой желудка.
- Боли, напоминающие левостороннюю почечную колику. Локализуются в левом боку и поясничной области слева.
- Боли, симулирующие обострение холецистита или острый аппендицит. Они локализуются в правом подреберье и у каждого 2-3 пациента сопровождаются появлением желтушности кожи и склер. При появлении желтухи необходимо исключение опухолевого процесса.
- Боли, сопровождающиеся нарушением моторики кишечника (отрыжка, тошнота и рвота после еды делают их похожими на проявления дискинезии кишечника).
- Интенсивные боли без определенной локализации, как при картине острого живота с развитием перитонита.

При осмотре: кожа бледная, сухая, на языке беловатый налет, при длительном течении болезни возможна атрофия вкусовых сосочков. При пальпации живота доктор может определить плотную, увеличенную и болезненную головку поджелудочной железы. Живот вздутый, болезненный в эпигастральной области и левом подреберье.
При обострении панкреатита у пациентов, страдающих этой болезнью много лет, боли в животе выражены меньше, беспокоят непродолжительное время. Это объясняется прогрессирующей недостаточностью поджелудочной железы из-за фиброзных изменений в ее тканях.
Доминирующими становятся следующие проявления патологии:
- Перемежающаяся желтуха разной степени выраженности.
- Стеаторея (частый зловонный стул с характерным жирным блеском).
- Синдром мальабсорбции с выраженным похуданием.
- Сахарный диабет с высокими показателями глюкозы в крови, резистентный к коррекции сахаропонижающими препаратами.
Даже протекающий в стертой форме хронический процесс с неярко выраженной клиникой обострения опасен, так как ведет к постепенной дегенерации поджелудочной железы.
Обострение при беременности
Хронический панкреатит может обостриться при беременности. В этот период организм испытывает перегрузки, вследствие чего возникает риск активизации любого воспалительного процесса.
Ухудшение функции поджелудочной железы на фоне беременности может быть спровоцировано также несбалансированным питанием, нарушениями диеты из-за измененных вкусовых пристрастий женщины.
Что делать при обострении?
Что делать при обострении панкреатита? В первую очередь нужно вызвать «скорую помощь».
Если появились симптомы панкреатита, первая помощь при обострении включает в себя следующие шаги:
- полное исключение приема пищи и жидкости;
- соблюдение покоя, нужно лечь в постель на спину, при рвоте можно принять положение, лежа на боку с прижатыми к животу коленями;
- использование пакета со льдом в виде холодного компресса на область живота.
После доставки в стационар пациент будет обследован, на основании полученных результатов доктор выберет наиболее эффективную терапевтическую тактику. Самостоятельно назначать себе таблетки и вводить лекарственные препараты при обострении панкреатита запрещено.
Если обострение хронического процесса ограничивается тошнотой после еды, появлением поноса, дискомфорта в животе, все равно нужно обратиться к специалисту за консультацией, чтобы избежать наступления осложнений. После обследования врач решит, где необходимо пройти курс лечения — в стационарных или амбулаторных условиях.
Можно ли снять обострение в домашних условиях?
Обострившийся панкреатит всегда несет потенциальную угрозу развития некротических изменений в ткани железы. Панкреонекроз требует срочной врачебной помощи в условиях хирургического стационара, так как может в кратчайшие сроки привести к летальному исходу.

Многих пациентов при обострении панкреатита интересует, чем снять боль. Но важно помнить, что в домашних условиях, в ожидании врачей, больному ни в коем случае нельзя принимать обезболивающие средства. Они не окажут должного эффекта, но могут исказить клиническую картину. Облегчит состояние пациента таблетка спазмолитика (Но-шпа, Папаверин).
Если степень обострения хронического воспалительного процесса позволяет лечиться в домашних условиях, необходимо строго выполнять все рекомендации врача. В этом случае основным терапевтическим методом является соблюдение диеты, питьевого режима и прием назначенных препаратов. Подробнее о том, какие препараты назначаются при панкреатите →
Методы лечения
Если панкреатит в стадии обострения, лечение направлено на подавление выработки железой протеолитических ферментов, разрушающих ее собственную ткань. Должна применяться комплексная терапия на фоне охранительного режима с полным исключением любых нагрузок. Основная роль отводится медикаментозной терапии.
Лекарства при обострении панкреатита у взрослых применяются следующие:
- растворы для проведения дезинтоксикационной инфузионной терапии;
- анестетики;
- антациды;
- ингибиторы протеаз;
- спазмолитики;
- панкреатические ферменты;
- холинолитики;
- антибиотики;
- седативные препараты.
Какой препарат из разных групп является оптимальным, всегда решается в индивидуальном порядке. В фазе затихания воспаления, подтвержденного лабораторными и инструментальными методами, к лечению добавляют ЛФК, физиолечение (электро-и фонофорез с анестетиками и спазмолитиками, грязелечение, магнитотерапию).
Чем и как лечить обострение панкреатита, если консервативные методы не помогают, сохраняются боли, создается угроза развития осложнений? Все эти обстоятельства делают необходимым срочное хирургическое вмешательство.
Народные средства
Как снять обострение панкреатита в домашних условиях с помощью народных средств? При обострении прибегать к использованию народных рецептов не только бесполезно, но и опасно. Различные настои и отвары лекарственных растений широко применяются при хронической форме заболевания в стадии ремиссии. Их выбор должен быть согласован с гастроэнтерологом.
Пробуя лечение народными средствами, можно потерять ценное время и создать серьезную угрозу для жизни. В стационаре, после затихания воспалительных явлений, если разрешает лечащий специалист, пациент может принимать травяные и витаминные чаи, отвары, настои.

Эффективны желчегонные травы при обострении панкреатита, но их применение возможно только при отсутствии камней в желчном пузыре. В сборе должны присутствовать кукурузные рыльца, пижма, плоды шиповника, зверобой, ромашка, бессмертник, мята. Следует смешать сухое лекарственное сырье, приготовить настой и принимать его в теплом виде до еды 3 раза в день в течение месяца.
Также хороший эффект оказывает отвар, приготовленный из корня цикория. Его нужно принимать между приемами пищи 3 раза в день по 100 мл.
Можно смешать в равных частях следующие высушенные лекарственные травы: зверобой, шалфей, ромашка, календула, полынь. Затем приготовить отвар на водяной бане и принимать по половине стакана до еды в течение месяца. Подробнее о том, какие травы полезны при панкреатите →
Диета при обострении панкреатита
Режим питания, частота приема пищи и ее объем регулируются лечащим специалистом.
Рекомендуемая схема питания при обострении патологии:
- 1 день — голодание;
- 2 день — питье щелочной минеральной воды, отвара шиповника;
- на 3-5 день разрешают жидкие зерновые каши на воде.
Затем происходит постепенное расширение рациона: допускается употребление овощных супов, постных сортов мяса и рыбы. Правильное питание — основа терапии воспаления поджелудочной железы и его профилактики. Подробнее о диете при обострении панкреатита →
Пища должна быть вареной или приготовленной на пару. Питаться нужно часто, принимать еду в теплом виде и небольших объемах. Категорически запрещается жареная, острая пища, газированные напитки, консервы. Важно, чтобы минеральная вода, употребляемая при панкреатите в стадии обострения, была дегазированной.
Профилактика
Чтобы избежать прогрессирования патологии, нужно знать, почему болезнь может обостряться, и избегать влияния негативных факторов. Подробнее о причинах возникновения панкреатита →
Необходимо выполнение следующих профилактических мер:
- строгое соблюдение диеты № 5а;
- отказ от алкоголя;
- соблюдение режима труда и отдыха с исключением физических и нервных перегрузок;
- диспансерное наблюдение у гастроэнтеролога с прохождением назначенных анализов и обследований не реже двух раз в год;
- курсовой прием панкреатических ферментов, назначенных специалистом;
- контроль уровня холестерина и сахара в крови;
- курсы препаратов, нормализующих моторику желудка и кишечника, несколько раз в год;
- терапия сопутствующих хронических заболеваний желудочно-кишечного тракта;
- исключение токсического воздействия на организм — неконтролируемого приема лекарств, профессиональных вредностей;
- лечение в санаториях соответствующего профиля.
Хронический панкреатит — коварное и опасное заболевание, обострения которого значительно снижают качество жизни и наносят серьезный урон здоровью. Чтобы их избежать, нужно регулярно наблюдаться у гастроэнтеролога, принимать поддерживающую терапию, вести правильный образ жизни. Полное выздоровление невозможно, но главная задача пациента — жить и лечиться так, чтобы сделать обострения редкими и неопасными для здоровья.
Автор: Ольга Щепина, врач,
специально для Moizhivot.ru
Полезное видео о хроническом панкреатите
zhkt.ru
Что делать при обострении хронического панкреатита?
Хронический панкреатит, как и многие другие заболевания, имеет свойство время от времени обостряться под действием различных факторов. Практикующим врачам известно, что зачастую болезнь протекает волнообразно, то есть спокойное течение в периоды ремиссии сменяется обострениями. Что делать при обострении панкреатита, должен знать каждый человек, у которого диагностировано хроническое воспаление.
Формы панкреатита
Одна из функций поджелудочной – впрыскивать в кишечник ферменты, которые помогают переваривать пищу. Эти вещества проходят через протоки и активизируются непосредственно в двенадцатиперстной кишке. При закупоренных протоках ферментам деваться некуда, они скапливаются в самой железе, и начинают ее разъедать. Возникает острая форма панкреатита.
Для развития панкреатита хронической формы достаточно не уделять должного внимания здоровью, и тогда через определенное время обнаруживается, что поджелудочная не может качественно выполнять свои функции.
Рабочая ткань железы понемногу отмирает, год от года человеку становится все хуже. Поскольку ферментов вырабатывается недостаточно, то со временем начинает плохо работать желудочно-кишечный тракт. Это угрожает возникновением язвы двенадцатиперстной кишки. Хронический панкреатит практически не дает о себе знать, а здоровье пациента все ухудшается. Время от времени возникают обострения
Формы обострения панкреатита бывают легкими, средними и тяжелыми. Если в поджелудочной пострадали незначительные участки, то она работает, но со сниженной интенсивностью. Если возникает локальное отмирание тканей, то развивается панкреонекроз. Он страшен как уничтожением железы, так и воспалением брюшной полости, то есть смертельно опасным перитонитом.
Симптомы обострения
Хроническая и острая формы имеют совершенно разную симптоматику. Болевые ощущения, возникающие при обострении, невыносимы. Такое состояние называется панкреатической коликой. Человек должен находиться в постели.
 Боль как будто поясом, охватывает тело, отдает в подреберную часть и левую лопатку.
Боль как будто поясом, охватывает тело, отдает в подреберную часть и левую лопатку.Симптомом обострения хронического панкреатита будет тошнота и мучительная рвота желчью, во рту горчит, в жидком стуле видны примеси жира. Наблюдается также нарушение уровня глюкозы в крови: она значительно повышается. Это угрожает вторичным диабетом. Боль и рвота не проходят даже после приема лекарств.
Почему возникает приступ
Хроническое течение заболевания может смениться острым по целому ряду причин. Зачастую это связано с употреблением алкогольных напитков, которые губительно действуют на поджелудочную, но есть и другие обстоятельства:
- большие физические нагрузки;
- неправильный режим питания, замена дробного 5-6-разового питания неравомерными приемами пищи;
- несоблюдение предписаний диеты;
- несистематический прием медикаментов;
- нарушение питьевого режима – в день необходимо пить до 2-2,5 литров.
Всем, кто страдает от панкреатита, в какой бы форме он ни протекал, необходимо уяснить, что алкоголь на поджелудочную влияет как сильный яд, разрушая ее и подрывая и без того не очень хорошее здоровье человека.
Длительность приступов
В зависимости от того, как идет течение болезни, атаки могут продолжаться очень разное по продолжительности время. От возникновения приступа до его окончания может пройти как два часа, так и двое суток, а то и целая неделя. Это будет зависеть от:
- других заболеваний, которые имеются у человека;
- интенсивности приступа;
- причины, спровоцировавшей приступ.
Резкая боль или тупая, постоянная или скоротечная – помощь врача необходима.
Несильная боль не должна радовать, поскольку может свидетельствовать о значительном некрозе железы и отмирании нервных клеток, которые сигнализируют о деструктивных процессах.
Что делать при обострении хронического панкреатита
Лечиться дома при таком серьезном заболевании нельзя. Необходимо обратиться к специалистам.
 Обострение панкреатита само по себе не пойдет. В связи с теми катастрофическими последствиями, которые могут произойти, как минимум неразумно не просить квалифицированной помощи.
Обострение панкреатита само по себе не пойдет. В связи с теми катастрофическими последствиями, которые могут произойти, как минимум неразумно не просить квалифицированной помощи.Конечно, пока скорая помощь приедет, следует предпринять определенные меры, но избежать медикаментозного лечения не получится. А вот несколько простых правил, которые облегчат страдания человека до того, как его осмотрит и проконсультирует врач, знать нужно. Итак, обострение застало врасплох. Что нужно делать?
Холод
Первое, что необходимо делать при обострении, – снять болевой синдром. Обезболивающие препараты лучше не принимать, поскольку они смажут картину, и врачу будет сложно поставить правильный диагноз.
Компресс делается элементарно. Если нет специальной грелки для льда, берем обычную, наливаем в нее холодной воды и помещаем в морозилку. Льда в грелке образоваться не должно, но жидкости нужно дать хорошо охладиться. Минут на 20 прикладываем компресс со стороны спины. Повторить можно не раньше, чем через час. Холод уменьшает болевой синдром и замедляет развитие воспаления.
При обострении поджелудочной железы врачи позволяют предпринимать меры самопомощи не более, чем в течение суток.
Специалист далее назначит лекарства, направленные на снятие отека и боли, нейтрализацию ферментов, которые не находят выхода и разрушают поджелудочную. Чаще всего достаточно грамотно прописанного медикаментозного лечения. Хирургическое вмешательство требуется редко и состоит в удалении отмерших тканей.
Покой
Если поджелудочная обострилась, то у больного наблюдается изнуряющая рвота и тошнота. Поэтому ему нужен полный покой и постельный режим. Лежать необходимо на животе, подтянув локти и колени под себя. Это то, что нужно делать до приезда машины скорой помощи.
При обострении хронического панкреатита нужно обеспечить прохладу в комнате. При условии соблюдения температурного режима не более 18 градусов человеку станет легче.
Диета
При панкреатите, как и при других болезнях ЖКТ (желудочно-кишечного тракта) необходимо соблюдать специфическую диету, в которой четко сказано, что можно есть при обострении панкреатита.
В первые дни обострения кушать нельзя ничего. Казалось бы, почему, ведь пищу переваривает желудок? Не все так просто. Когда в желудок поступает хоть крошечный кусочек еды, поджелудочная начинает выделять ферменты для его обработки. Но протоки их не пропускают. Это значит, что ферменты остаются в железе и еще больше ее раздражают. Поэтому три дня принимать пищу нельзя. Понемногу пьем щелочную минеральную воду, можно теплую кипяченую.
Питание при панкреатите регулируется диетой №5 и 5п. Список разрешенных продуктов довольно обширен, а вот способы приготовления блюд ограничены варкой, пропариванием, запеканием.
Приветствуется употребление отвара шиповника, зверобоя, тысячелистника, перечной мяты и полыни. Они помогают выводить жидкость из организма и уменьшают отеки. Все напитки употребляются без сахара. Вместо него можно класть сахарозаменители.
Лекарства
Первое, на что направлена терапия при воспалении, – снятие боли и сведение к минимуму работы железы. Прием медикаментозных средств включает целый комплекс препаратов:
- антивоспалительных;
- спазмолитических;
- антацидных;
- ферментных.
Подключаются также ингибиторы протонной помпы – они уменьшают количество выделяемых ферментов поджелудочной.
Чтобы восстановить количество питательных веществ, пациенту приписывают витаминные комплексы, включающие витамины А, группы В, Е, К, D.
Лечение и первая помощь в стационаре
Гастроэнтерологи отмечают значительный рост заболеваний желудочно-кишечного тракта. Не последнее место здесь принадлежит воспалению поджелудочной железы. Чтобы ответить на вопрос, как снимают обострение хронического панкреатита, заметим, что самостоятельно лечиться нельзя, даже если человек знает, как это следует делать. Заболевание коварное, и даже если боль приутихла, это не признак того, что обострение сдало позиции.
Пациента ожидает постельный режим на 2-3 дня, в течение которых запрещено есть. Следует принимать препараты, позволяющие поджелудочной отдохнуть от производства ферментов. Помощь врача состоит в проведении тщательных диагностических мероприятий и определения схемы лечения.
 Лечение обострения хронического панкреатита всегда должно происходить в стационарных условиях. Правильная диагностика и индивидуально предписанные медикаментозные средства помогут купировать приступ как можно быстрее.
Лечение обострения хронического панкреатита всегда должно происходить в стационарных условиях. Правильная диагностика и индивидуально предписанные медикаментозные средства помогут купировать приступ как можно быстрее.По статистике, каждому десятому пациенту с обострением хронического панкреатита приходится делать операцию, если обнаружены серьезные изменения в работе органа. Сам пациент не может определить степень серьезности болезни, и самостоятельный прием лекарств угрожает жизни.
Спазмолитики и анальгетики избавляют от боли и спазма. Назначаются капельницы Рабепразола или Ранитидина, мочегонные средства.
При обострении хронического панкреатита требует восстановления сосудистая микроциркуляция. Это можно сделать при помощи антиагрегантов и гепарина. Ферментные препараты, например, Креон, Пангрол, Панзинорм корректируют недостаток секрета. Если в ходе обследования обнаруживаются какие-то сопутствующие воспаления, потребуется курс антибиотиков.
Что делать при приступе острого панкреатита
Однозначные признаки острого панкреатита:
- опоясывающая боль;
- рвота желчью;
- горечь во рту;
- диарея.
Заболевание хорошо изучено, методики диагностирования известны, схемы лечения разработаны.
При остром панкреатите пытаться самостоятельно избавиться от болезни нельзя. Следует вызывать скорую и лечиться в условиях стационара.
Чтобы пережить время, пока больной окажется в руках медиков, необходимо обеспечить ему покой, приложить холод к спине, не давать есть. В такие сложные периоды можно только понемногу пить минеральную воду без газа или теплую кипяченую. Рвота сильно обезвоживает организм, а осторожный прием жидкости поможет восстановить водный баланс.
Опасность острого панкреатита в том, что ткани органа, в зависимости от протекания болезни, могут отмирать. Это может происходить с разной скоростью, но процесс в любом случае должен находиться под наблюдением врача, который по показаниям определяет, какую схему лечения следует применить в конкретном случае.
Хронический панкреатит – что делать, чтобы не допустить обострений
Человек, у которого было диагностировано это заболевание, на всю жизнь становится в какой-то мере его заложником.
Хотя врачи и предупреждают, что диеты нужно придерживаться примерно год, но никто не может гарантировать, что этого достаточно и что съеденное жареное, выпитый во время праздничного застолья алкоголь не приведут к воспалению поджелудочной железы. Поэтому образ питания и образ жизни приходится подстраивать под капризы болезни.
- Человеку необходимо придерживаться дробного питания. Так, диеты №5 и 5п, выверенные десятилетиями, настаивают на пятиразовом приеме пищи небольшими порциями. У кого нет возможности соблюдать этот режим, должны помнить, что увеличивается вероятность обострения. Общая калорийность дневного рациона – 2500 кКал. Переедание может негативно сказаться на течении заболевания.
- При панкреатите нельзя употреблять алкоголь, сладкое, газированное, жирное. Поджелудочная очень не любит таких блюд и напитков. Различные специи также под запретом.
- Количество принимаемой жидкости должно быть не меньше, чем 2 литра. Это могут быть некрепкий чай, кисели, компоты из различных сухофруктов, травяные отвары. Вместо сахара разрешены сахарозаменители.
- Перечни запрещенных диетой продуктов довольно велики. Однако этот способ питания становится жизненной необходимостью.
- Действенной профилактической мерой является посещение лечащего врача или узкопрофильного гастроэнтеролога. Визиты следует делать раз в полгода.
- Санаторно-курортное лечение, физиотерапевтические процедуры укрепляют иммунитет и оказывают очень хорошее влияние на состояние поджелудочно железы.
Панкреатит – заболевание сложное, серьезное, чреватое тяжелыми последствиями. Однако внимание к своему здоровью и выполнение предписаний врача вполне способны продлить человеку полноценную жизнь.
podzhelud.ru
Обострение панкреатита: симптомы, расстройства, диагностика, лечение
Хронический панкреатит – распространенная патология, смысл которой заложен в воспалении поджелудочной железы, имеет множество поводов для развития. Длится болезнь не менее полугода, до установления диагноза.
Обострение панкреатита развивается при ведении нездорового образа жизни, употреблении алкоголя, несоблюдении правил в питании, болезни соседних органов и др.
Важно вовремя заподозрить обострение панкреатита, для того чтобы принять нужные меры.
Частые причины панкреатита
Крайне частыми причинами, провоцирующими обострение хронического панкреатита, признаны:
 употребление алкоголя,
употребление алкоголя,- курение,
- камни желчных протоков и пузыря,
- холециститы,
- дискинезии желчевыводящих путей,
- паразитарные инфекции (сибирская двуустка, паразитирующая в желчных путях),
- патология сфинктера Одди,
- болезни и опухоли кишечника и другие.
Усугубляет ситуацию переедание, ранее перенесенный острый панкреатит, формирование осложнений на фоне перенесенного острого панкреатита.
Особые варианты хронического панкреатита: старческий, семейный (врожденный), при муковисцидозе, гемохроматозе, при наследственной гиперлипидемии по Фридериксону 1,4,5 типов, при ожирении, вторичный панкреатит (на фоне других состояний), «тропический», при долгой гиперкальциемии, лекарственный, посттравматический, вирусный, аутоиммунный.
Наиболее типичные жалобы при обострении панкреатита
Признаки обострившегося панкреатита напрямую зависят от сроков болезни, возраста человека, причин панкреатита, проведенного лечения, ведения правильного образа жизни, соблюдения советов по питанию.
Ключевыми жалобами обострения панкреатита признаются: боль, сбои пищеварения, понос, признаки нарушения выработки инсулина.
 Боль. Первопричина возникновения боли – это воспаление железы. При обострении боль может возобновляться или усиливаться. Первые 5-6 лет боль при обострениях сильная, с течением времени интенсивность боли может уменьшаться.
Боль. Первопричина возникновения боли – это воспаление железы. При обострении боль может возобновляться или усиливаться. Первые 5-6 лет боль при обострениях сильная, с течением времени интенсивность боли может уменьшаться.При воспалении объем железы увеличивается и затрагивает нервные окончания, которые инициируют боль. Причины сильной боли заключаются в сдавлении отечной поджелудочной железой окружающих органов, тканей и нервов.
В определенном положении образовавшиеся псевдокисты могут сдавливать проток поджелудочной железы, соседние органы и сосудисто-нервные пучки. При нарушении оттока по главному протоку железы, стимулируется рост давления в нем, что способствует нарастанию боли.
Рост давления в желчном протоке, газообразование в кишечнике, также стимулирует усиление боли.
Варианты месторасположения боли при панкреатите
Анатомически поджелудочная железа имеет три части: голова, тело и хвост.
- При воспалении одной из ее частей, может вызывать боль в различных зонах живота.
- При поражении хвоста боль ощущается слева под ребрами. Поражение тела железы провоцирует боли в желудочной области слева.
- При вовлечении головки, боль перемещается в правую сторону от середины, чуть выше пупка.
- В ситуации массивного повреждения железы, боли приобретают опоясывающий характер. Боли могут иррадиировать (отдавать) в левую половину тела (грудную клетку, лопатку, поясницу, руку, нижнюю челюсть, область сердца).

Боли в раннем периоде панкреатита напоминают симптоматику при остром панкреатите. Их можно описать как жгучие, режущие, обжигающие, ноющие. На фоне выраженного болевого синдрома могут дебютировать психические отклонения. Боли позднего периода хронического панкреатита имеют меньшую выраженность и изменен их характер.
Пример: в начальном периоде, при алкогольном панкреатите, боли носят жгучий характер при обострении, но при продолжающемся приеме алкоголя формируются осложнения. Образовавшиеся псевдокисты и кальцинаты в железе, спустя несколько лет меняют характер боли на регулярный, опоясывающий.
Появление болей провоцирует прием еды, и возникают они спустя полчаса. С возрастанием стажа болезни, активность болевого синдрома может снижаться, за счет прогрессирования ее уплотнения.
Ноющие и жгучие боли сменяются на коликообразные, связь с едой заметна меньше (боль начинается спустя 2 часа), нет четкого места боли, не отдает в иные части тела.
Провоцирующие факторы, которые могут обострять панкреатит: прием алкоголя, отступление от диеты (жирная, жареная или острая пища, отдельные разновидности овощей и фруктов), переедание, стресс, физическое напряжение, инфекции, переохлаждение. У части людей боли могут не иметь связи с едой.
Группа жалоб при нарушении пищеварения и расстройстве образования панкреатических ферментов
Симптомы обострения хронического панкреатита складываются из общих симптомов, проявлений сбоев в переваривании пищи, расстройств всасывания полезных веществ.
 Беспокоит частая, мучительная рвота, не доставляющая облегчения. Эпизоды тошноты, часто провоцируются едой. Беспокоят слюнотечение и отрыжка.
Беспокоит частая, мучительная рвота, не доставляющая облегчения. Эпизоды тошноты, часто провоцируются едой. Беспокоят слюнотечение и отрыжка.- Ухудшение аппетита диагностируется у большей части людей. Появляется боязнь приема еды из-за плохой переносимости пищи и риска возобновления боли.
- Неустойчивый стул (белее двух раз) с доминированием поносов. При снижении выделения панкреатических ферментов расстраивается пищеварение и всасывание питательных веществ в кишечнике, что ведет к потере веса и поносам. В начальной стадии поносы умеренные, в поздней стадии чаще 4 раз после еды. Характер кала: «зловонный» запах, объем кала увеличен (полифекалия), пенистый, блестящий, жирный, серого цвета, удаляется с унитаза с трудом.
- Стеаторея или потеря жира с калом. Возникает при низкой выработке фермента – липазы, принимающей участие в расщеплении жиров. Легкая степень не обнаруживает себя жалобами. Только при прогрессировании недостаточности липазы свыше 90% появляются жалобы на обильный, жирный, блестящий, со «зловонным» запахом, несмываемый с унитаза стул. Стеаторея диагностируется и с поносами, и с запорами. Данное состояние ликвидируется, благодаря ограничению в питании жирных продуктов и приемом креона (панкреатина) с едой.
- Основным итогом сниженной функции пищеварения и всасывания является потеря веса тела и витаминодефицит. Наиболее частый дефицит витаминов: А, Д, Е, К, В 12, Д. Компенсируется при помощи диетического питания, включающего продукты с содержанием данных витаминов или лечение витаминопрепаратами.
- Метеоризм (газы в кишечнике), беспокойство в животе активирует процессы брожения в кишечнике и доставляет массу беспокойств.
- Сопутствующий астеноневротический синдром проявляется слабостью, плохим настроением, вялостью, разбитостью, сбоем со сном, снижение физической активности.
Группа жалоб при нарушении выделения гормона – инсулина
Самый изученный гормон человека. Многогранное действие инсулина показывает его жизненную важность для организма человека. В обострение хронического панкреатита отмечаются следующие симптомы:
- Гиперинсулинизм – высокая выработка инсулина.
- Гипоинсулинизм — панкреатогенный сахарный диабет – низкая выработка инсулина.
Рост количества инсулина беспокоит эпизодами утренней гипогликемии. Гипогликемия – это ситуация, при которой снижается сахар (глюкоза) крови. Инсулина много и он расщепляет всю имеющуюся глюкозу, организм сигнализирует о потребности приема пищи, защищаясь от гипогликемии.
Определяется гипогликемия повышенным чувством голода, мышечной слабостью и дрожью, появлением холодного пота, раздражительностью и другими признаками. Это состояние прекращается после еды, но может повторяться через короткое время, при снижении сахара крови.
У трети людей проявляется развитием приступов эпилепсии.
Сниженное количество производимого инсулина, обратная ситуация. Инсулина мало, а уровень глюкозы растет в крови — формируется панкреатогенный сахарный диабет. У большей части людей диагностируется (НТУ) нарушенная толерантность к углеводам – это процесс длительного расщепления углеводов.
Данное состояние удается стабилизировать благодаря диете с ограничением употребления углеводов.
В стадии обострения хронического панкреатита, регистрируется подъем сахара в крови, как результат блокировки выработки инсулина ферментами. При стихании обострения уровень сахара самопроизвольно нормализуется. При имеющемся сахарном диабете уровень сахара не нормализуется до нормы, но отмечается его умеренная стабилизация.
Особенностью панкреатогенного сахарного диабета принято считать потребность в малых дозах инсулина, частые инфекции, кожные болезни, редкое формирование осложнений сахарного диабета.
Особое внимание уделяется сдавлению соседних органов отечной поджелудочной железой.
Диагностика обострения панкреатита
Для того чтобы уточнить обострение хронического панкреатита, требуется провести ряд манипуляций и обследований. Участие врача является обязательным условием в лечении и диагностике.
Лечение обострения панкреатита осуществляется в хирургическом отделении стационара.
 Анамнез. На данном этапе уточняют наследственность, стаж панкреатита, вредные привычки, причины обострения, другие заболевания и объем предшествующего лечения.
Анамнез. На данном этапе уточняют наследственность, стаж панкреатита, вредные привычки, причины обострения, другие заболевания и объем предшествующего лечения.- Осмотр. Врачебный осмотр крайне важен для оценки общего состояния человека, уровня питания, физического состояния и регистрации отклонений. Типично выявление таких изменений: недостаток массы тела, сухость кожи, «рубиновые россыпи» (мелкие ярко-красные точки на теле), пигментация кожи в зоне поджелудочной железы. Сбои в работоспособности сердечно — сосудистой системы, нервной, пищеварительной, не диагностированные ранее. Язык, как правило, обложен налетом. При ощупывании выявляется локальная или распространенная болезненность в зоне поджелудочной железы, вздутие петель кишечника.
- Лабораторное и инструментальное подтверждение. В анализе крови присутствует лейкоцитоз и рост СОЭ. Обнаружение и измерение уровня амилазы мочи, липазы и амилазы крови, типичен рост этих показателей. Выявление уровня сахара крови для исключения сахарного диабета. Обнаружение в копрограмме нейтрального жира и мышечных волокон. Биохимический анализ крови с подсчетом уровня билирубина с фракциями, АЛТ и АСТ, белка с фракциями, ЩФ, ГГТ и кальция крови. Дополнительно проводят оценку коагулограммы, тест с глюкозой, определение активности эластазы в кале. Обязательно проведение функциональных тестов (секретинпанкреозиминовый тест). Проводится УЗИ и КТ внутренних органов, с оценкой результатов. Рентгенография внутренних органов и желудка, фиброгастродуоденоскопия (ФГДС) с биопсией и забором панкреатического сока. Проведение ЭРХПГ (эндоскопическая ретроградная панкреатохолангиография), ангиография поджелудочной железы, УЗИ с доплером крупных сосудов. Измерение уровня онкомаркеров и консультации смежных специалистов. Диагностика основана на исключении патологии со стороны близко расположенных органов (печень, желудок, 12 перстная кишка, кишечник и др.), так как нет четкой и типичной картины течения обострения панкреатита.
Лечение при обострении панкреатита
Чем раньше начато правильное лечение, тем благоприятнее будет исход.
Лечение преследует ключевые цели: устранение или уменьшение боли, поноса и других симптомов обострения панкреатита, предотвращение осложнений, профилактика обострений.
Реализация целей осуществляется назначением режима, специальной диеты, медикаментозного лечения и, при необходимости, хирургического вмешательства.
Обострение хронического панкреатита приравнивается к острому панкреатиту, нуждается в экстренной помощи. Не стоит пренебрегать помощью врачей. На сегодня диагностика панкреатита стала качественнее, благодаря разнообразию диагностических методик.
www.podgeludka.ru
весеннее обострение, панкреатит, хронический панкреатит, обострение панкреатита — Актуальная тема
Поджелудочная железа – королева пищеварения. И «ее высочество» нужно беречь. Особенно это актуально весной, когда из-за перемен в питании, когда многие держат Пост, появляется свежая зелень, поджелудочная железа подвергается стрессу, что может вызвать обострение панкреатита.
Панкреатит – воспалительный процесс поджелудочной железы. Он может возникать остро либо как обострение хронического процесса. Поджелудочная железа – важный орган, она вырабатывает ферменты, перерабатывающие углеводы, жиры, белки, а также клетки поджелудочной производят инсулин.
Причины обострения панкреатита
Как правило, обострение панкреатита связано с нарушением питания. Это происходит, либо когда человек начинает налегать на жирные и жареные продукты, либо когда меняет свой привычный образ питания. На время Поста многие ограничивают себя в приеме мяса, белковой пищи, больше едят углеводную пищу, каши. В рацион идут бобы, горох, чечевица, грибы. А это считается тяжелой клетчаткой, для расщепления которой поджелудочная железа должна выработать больше ферментов. Тогда начинаются сбои в работе поджелудочной.
Весной хочется насытить организм свежими витаминами. Люди начинают употреблять в больших количествах редис, черемшу, зеленый чеснок и лук. А эти продукты – прямой вызов для желудочно-кишечного тракта. Панкреатит, как правило, бывает вместе с гастритом, воспалением желудка и двенадцатиперстной кишки. В то время как весной и осенью наблюдается тенденция к обострению хронического гастрита, гастродуоденита. Употребления редиса, черемши, зеленого лука и чеснока стимулирует кислотность и, следовательно, ранимость слизистой желудка. Влияет на повышение кислотности также прием соков фреш или употребление кофе натощак. На этом фоне возникает заброс кислого состояния, что провоцирует воспалительный процесс в поджелудочной железе.
Очень не любит поджелудочная железа сочетание жирной пищи с большой дозой алкоголя. Нередко пациентов после пиршества приходится госпитализировать с панкреонекрозом, где ими занимаются уже хирурги.
Ритм питания также играет немаловажную роль в работе поджелудочной железы. Многие люди отказываются от завтрака, многие едят один раз вечером, что вызывает пищевой стресс.
Очень часто у детей, особенно 2-3 лет, поджелудочная железа реагирует на интоксикацию на фоне острой вирусной инфекции. В этом случае может возникнуть ацетономический синдром, боли, рвота, диарея.
На состояние поджелудочной также влияет работа других эндокринных органов: щитовидной железы, молочных желез, яичников у женщин.
В зону риска также попадают люди с избыточным весом.
Симптомы обострения панкреатита
При употреблении более тяжелой пищи может возникнуть болевой спазм в верхней части живота, эти боли носят опоясывающий характер и могут отдавать в спину, тошнота. В легких случаях нагрузка на поджелудочную оборачивается ощущениями тяжести в желудке, отрыжкой, подташниванием. При более выраженном синдроме может развиваться слабость, снижение аппетита, тошнота, у некоторых может возникнуть рвота, вздутие живота. Некоторые пациенты иногда даже вызывают скорую или обращаются к врачу.
Холод, голод и покой
Если вы ощущаете на себе воспаление поджелудочной железы впервые, при этом болевой синдром слабый, вам досаждает вздутие живота и тошнота, необходимо тут же сесть на строгую диету. Если у вас ощущение переполненного желудка вместе со спазмами, примите спазмалитики и ферменты. Если симптомы усугубляются, если близится ночь и вы чувствуете себя нехорошо, лучше обратиться к врачу. Особенно это касается пожилых людей с какими-либо сопутствующими патологиями, поскольку на фоне болевого синдрома часто поднимается давление, сбивается сердечный ритм. Часто в таких состояниях капельница и промывание желудка и кишечника сразу улучшают самочувствие. К врачу также следует обратиться тем, у кого наблюдается обострение панкреатита с выраженной диареей в виде жидкого стула 3-5 раз за вечер или ночь. В этом случае питьевой режим может не восстановить водный баланс, в то время как внутривенная капельница поможет намного быстрее.
При обострении панкреатита лучшее лечение – строгая диета либо вообще голодание с водой. За 1-2 суток поджелудочная железа, как правило, восстанавливается. Однако самолечение нежелательно, поскольку на фоне панкреатита могут обнаружиться сопутствующие проблемы, например, камни в желчном пузыре или язвенная болезнь.
При острой фазе панкреатита врач, как правило, назначает анализы крови и мочи, иногда в острой ситуации проводятся обследования на некоторые печеночные показатели. При хроническом течении панкреатита для определения состояния функции поджелудочной железы назначается анализ кала на эластазу и копрограмма.
Как предупредить обострение панкреатита?
Чтобы сохранить свою поджелудочную железу в работоспособном состоянии, важно быть в курсе слабых мест своего организма, наследственной предрасположенности, знать, какие продукты вам подходят или не подходят. Например, люди с загибом желчного пузыря очень восприимчивы к жирным, жареным продуктам, чесночным приправам, редису, редьке, луку. Если у вас есть предрасположенность к воспалению поджелудочной железы, следует иметь при себе ферментные препараты. Особенно рекомендуется положить в карман какой-либо ферментный препарат перед торжеством, когда предполагается употребление большого количества жирной пищи, салатов, алкоголя. Иначе вы рискуете попасть в стационар с обострением панкреатита.
Для профилактики обострений соблюдайте сбалансированный режим питания, воздерживайтесь от употребления жирных, жареных продуктов, алкоголя не в лечебных дозах (не более 50 граммов водки и 100 граммов вина, но не ежедневно).
Татьяна Корякина
Благодарим за консультацию диетолога-гастроэнтеролога, кандидата медицинских наук, врача высшей категории клиники «Борис» Инну Павлик.
ru.tsn.ua
 употребление алкоголя,
употребление алкоголя, Беспокоит частая, мучительная рвота, не доставляющая облегчения. Эпизоды тошноты, часто провоцируются едой. Беспокоят слюнотечение и отрыжка.
Беспокоит частая, мучительная рвота, не доставляющая облегчения. Эпизоды тошноты, часто провоцируются едой. Беспокоят слюнотечение и отрыжка. Анамнез. На данном этапе уточняют наследственность, стаж панкреатита, вредные привычки, причины обострения, другие заболевания и объем предшествующего лечения.
Анамнез. На данном этапе уточняют наследственность, стаж панкреатита, вредные привычки, причины обострения, другие заболевания и объем предшествующего лечения.