Острый панкреатит: причины возникновения, признаки, симптомы и лечение, клинические рекомендации, классификация, что можно кушать
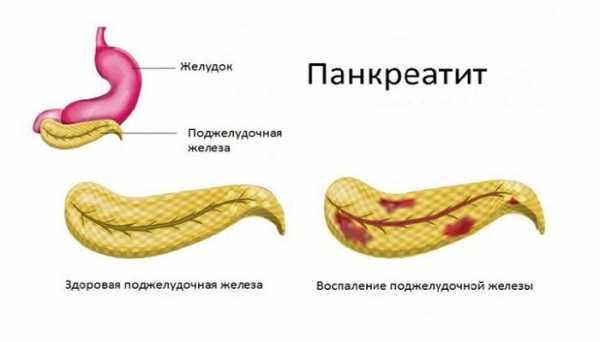
Одним из заболеваний брюшной полости является воспаление поджелудочной железы – острый панкреатит. Болезнь чаще всего развивается внезапно, с интенсивными болями, рвотой, тошнотой. Возникает через 20-60 минут после еды, которая в большинстве случаев выступает провокатором приступа.
Поджелудочная железа увеличивается в размерах, отекает, ее активные ткани подвергаются атаке собственных ферментов, вследствие чего происходит некроз воспаленных участков паренхимы. Острое воспаление поджелудочной железы чревато проникновением инфекции в очаги воспаления и образованием абсцессов и даже перитонита.
Этиология острого панкреатита
Поджелудочная железа вырабатывает ферменты, которые участвуют в пищеварении. В норме ферменты активируются в двенадцатиперстной кишке, под воздействием желчи и кишечного сока. При воспалении протоки суживаются, не происходит отток соков, и ферменты воздействуют на железу.
Употребление белковой и жирной пищи, алкоголя провоцирует выброс активных ферментов поджелудочной железой, которые отрицательно воздействуют на ткани поджелудочной железы, переваривая ее, и становясь причиной ее гибели. Выброс активированных ферментов становится причиной сильнейшей интоксикации.

Рассматриваются возможные причины возникновения патологии:
- употребление алкоголя;
- желчнокаменная болезнь, холангит;
- переедание белковой, жирной пищей;
- пищевое и лекарственное отравление;
- травмы, операции брюшной полости.
Симптомы обострения
Признаки заболевания ярко выражены, больному очень плохо, требуется немедленная госпитализация:
- Тошнота.
- Неукротимая рвота с желчью.
- Сильнейшие опоясывающие боли в верхнем отделе живота, отдающие под левую лопатку или нижние ребра.
- Учащение дыхания и сердцебиения.
- Влажный холодный пот.
- Синюшность и бледность кожных покровов.
- Повышение температуры.
- Понос.
- Вздутие живота.

Важно! О крайней болезненности свидетельствуют приведенные симптомы, лечение должно быть начато безотлагательно и направлено на обезболивание и дезинтоксикацию.
Формы и стадии
Заболевание систематизируют в зависимости от разных признаков.
Классификация острого панкреатита по тяжести интоксикации:
- Легкий.
- Средней тяжести.
- Тяжелый.
- Крайне тяжелый.
Рассматривается четыре стадии болезни:
- Отечная.
- Геморрагическая.
- Панкреонекроз.
- Холецистопанкреатит.
Согласно Филину, острый панкреатит классифицируется на четыре фазы
- Ферментативная фаза – первые 5 дней болезни.
- Реактивная фаза – с 6 по 14 день.
- Фаза секвестрации (отделение секвестра – результата действия бактериальных токсинов) – с 15-го дня болезни.
- Фаза исхода – с 6-го месяца болезни.
В зависимости от объема некроза различают такие формы острого панкреатита:
- Интерстициальный – острый отечный панкреатит. Отечная форма является самым легким вариантом заболевания, поскольку в железе не происходят необратимые изменения.
- Панкреонекроз – острый деструктивный панкреатит. Прогноз заболевания зависит от степени некротических изменений, возраста больного, наличия других заболеваний.
- Острый геморрагический панкреатит – некроз поджелудочной железы. Заболевание развивается молниеносно, пациент впадает в шоковое состояние. Прогноз крайне неблагоприятный, наиболее частый исход – смерть.
- Острый идиопатический панкреатит. Отличается разрастанием жировой ткани, которая постепенно замещает активные ткани железы. Со временем поджелудочная железа утрачивает секреторную функцию.

Информация! Острый панкреатит имеет код по мкб 10 (международный классификатор болезней) – К85.
Диагностика заболевания
При вызове скорой помощи оформляется карта вызова, в которую заносятся данные опроса, осмотра, и проведенных манипуляций – обезболивания, дезинтоксикации.
Клиника острого панкреатита схожа с проявлениями других острых заболеваний желудочно-кишечного тракта, поэтому необходимо различить от прободной язвы желудка и двенадцатиперстной кишки, кишечной непроходимости, желчной колики, холецистита, аппендицита.
Справка! Дифференциальный диагноз между острым панкреатитом и другими заболеваниями ЖКТ подтверждается данными УЗИ и результатами анализов.
Назначаются лабораторные исследования:
- Общий анализ крови. Увеличивается число лейкоцитов и возрастает скорость оседания эритроцитов, что свидетельствует о воспалительном процессе, протекающем в организме.
- Биохимический анализ крови. Воспаление характеризуется всасыванием активных ферментов в кровь и проявляется в показателях амилазы (происходит резкое увеличение в несколько раз), увеличение липазы с 3 дня заболевания, увеличение глюкозы, уменьшение белка и альбуминов.
- Анализ мочи на уровень диастазы (амилазы) показывает повышенное содержание вещества.
- УЗИ показывает увеличение поджелудочной железы, повышенную эхогенность, неоднородную структуру тканей и нечеткий неровный контур органа. В забрюшинном пространстве может быть свободная жидкость.
- Лапароскопия. Самый информативный метод исследования, позволяет выявить действительные признаки панкреатита: геморрагический выпот, некротические поражения железы, кровоизлияния на брюшине и брыжейках кишечника.
- Компьютерная томография позволяет точно определить участки некроза, пораженные панкреатические островки.
Лечение острого воспаления поджелудочной железы
Больные острым панкреатитом подлежат обязательной госпитализации. Протокол лечения содержит рекомендации по тактике терапии и выбору медикаментов в зависимости от тяжести заболевания и его формы. Клинические рекомендации по лечению острого панкреатита относятся не только к диагностике заболевания и его лечению, но также включают полный отказ от алкоголя и модификацию образа жизни.

Стандарт лечения острого панкреатита состоит из следующих пунктов:
- Купирование боли.
- Интенсивная инфузионная терапия. Своевременное проведение (в первые 48 часов от начала заболевания) снижает риск летального исхода в разы.
- Применение ингибиторов протеаз.
- Применение ингибиторов протонной помпы.
- Применение h3-блокаторов гистаминовых рецепторов.
- Назначение антацидов.
- Ферментозаместительная терапия.
- Антибактериальная терапия.
- Гормональная терапия.
- Витаминотерапия.
- Хирургическое вмешательство.
Приведенная схема лечения является ориентировочной, все препараты, тактику лечения, дозу выбирает врач в зависимости от отягощающего анамнеза пациента. Препараты вводят внутримышечно или внутривенно, при помощи капельниц и уколов.
Информация! Показано только лечение в стационаре, так как больные острым панкреатитом часто нуждаются в реанимации, уходе и наблюдении медперсонала. Налаженный сестринский процесс в условиях стационара обеспечивает больных постоянным контролем и уходом.
 По поводу того, как лечить острый панкреатит, до сих пор идут дискуссии, проводятся исследования и клинические наблюдения.
По поводу того, как лечить острый панкреатит, до сих пор идут дискуссии, проводятся исследования и клинические наблюдения.
Лечение острого панкреатита у взрослых отягощено сопутствующими заболеваниями и возрастными изменениями, требует гораздо больше усилий и со стороны пациента, и со стороны врача.
Обезболивающие препараты при остром панкреатите вводят поэтапно, до полного купирования болевого синдрома:
- Анальгетики. В терапии острого панкреатита не выделен особо какой-либо препарат. Широко применяют Анальгин.
- Спазмолитики. Но-шпа, Папаверин, Платифиллин. Снимают спазмы гладких мышц, восстанавливают проходимость протоков, обеспечивая отток желчи и соков поджелудочной. Обезболивающие уколы делают из комбинаций препаратов – Папаверин и Платифиллин, Дротаверин и Платифиллин, например.
- Анестетики. При хорошей переносимости используют новокаин, делают местную анестезию – блокаду по Вишневскому.
- Наркотические анальгетики. Используют опиаты типа Промедол, Трамадол. Эти обезболивающие применяются только под контролем медперсонала, если другие средства оказываются неэффективными.
Инфузионная терапия
Инфузионную терапию целесообразно проводить в первые двое суток от начала заболевания, это значительно снижает риск смертельного исхода. Применяют растворы глюкозы 5% и 10%, хлорид натрия, хлорид калия, Реосорбилакт, Сорбилакт, плазму и плазмозаменители, Реополиглюкин, Гемодез. Вливания делают с целью восстановить водно-электролитный баланс, вывести токсины из организма, предупредить кровотечения.
Ингибиторы протеаз
 Ингибиторы протеаз типа Контрикала, Гордокса, Трасилола применяют для угнетения протеолитических ферментов. Считается, что препарат помогает избавить пациента от шока, боли и воспаления.
Ингибиторы протеаз типа Контрикала, Гордокса, Трасилола применяют для угнетения протеолитических ферментов. Считается, что препарат помогает избавить пациента от шока, боли и воспаления.
Последние американские исследования показывают неэффективность этих препаратов в лечении острого панкреатита.
Ингибиторы протонной помпы
При остром панкреатите применяют ингибиторы протонной помпы Квамател, Омепразол. Препараты этой группы угнетают выработку соляной кислоты и нейтрализуют ее. Как и ингибиторы протеаз, применение этих препаратов для данной патологии вызывает споры.
Н2-блокаторы гистаминовых рецепторов
Н2-блокаторы гистаминовых рецепторов Ранитидин, Фамотидин назначают для лечения кислотозависимых болезней. В лечении острого панкреатита их применяют с целью приостановить выработку ферментов поджелудочной железы.
Антациды
Антацидные препараты назначают для снижения кислотности и угнетения ферментов поджелудочной железы. Обычно пациенту назначают Алюмаг, Маалокс, Альмагель после подавления рвотного рефлекса.
Ферментозаместительная терапия
 Обычно назначают Креон, Панзинорм, Панкреатин. Поддержку поджелудочной железы ферментами проводят после диеты 0 (голодания). Схема лечения ферментными препаратами назначается лечащим доктором по потребностям больного и его состоянию здоровья.
Обычно назначают Креон, Панзинорм, Панкреатин. Поддержку поджелудочной железы ферментами проводят после диеты 0 (голодания). Схема лечения ферментными препаратами назначается лечащим доктором по потребностям больного и его состоянию здоровья.Антибактериальная терапия
Антибиотики назначают широкого спектра действия. Это могут быть Ципрофлоксацин, Метронидазол, Амоксиклав. Показанием к антибактериальной терапии может стать холангит, желчнокаменная болезнь, разрыв панкреатического протока, гнойные образования в поджелудочной железе или брюшине.
Гормональная терапия
Применяют Соматостатин, Октреотид, Сандостатин. Эти препараты показывают хорошие противовоспалительные и обезболивающие способности.
Витаминотерапия
 Протокол лечения острого панкреатита не постоянная догма, а носит скорее рекомендательный характер, все решения принимает лечащий врач, сообразуясь с обстоятельствами.
Протокол лечения острого панкреатита не постоянная догма, а носит скорее рекомендательный характер, все решения принимает лечащий врач, сообразуясь с обстоятельствами.
Назначают витамин C, витамины группы B, никотиновую кислоту PP, препараты K и витамины жирорастворимой группы A, D, E.
Основными факторами, которые определяют лекарственную терапию, являются: причины возникновения заболевания, фаза протекания и уровень поражения поджелудочной железы.
Важно! Следует помнить, что принимать лекарственные препараты можно только по назначению лечащего врача!
Лечение народными средствами
Поджелудочная железа очень уязвимый орган, но с достаточным запасом прочности. Главной задачей народной медицины является остановка воспалительного процесса и восстановление нормального функционирования поджелудочной железы.
Положительные отзывы больных о лечении цикорием свидетельствуют: средство действенное. Готовится отвар растения – на пол-литра воды требуется 2 столовые ложки измельченной сухой травы, отвар кипятится в течение 10 минут. Удобно, что пить отвар можно непосредственно перед едой. Пьют по половинке стакана, 3 раза в день. Из молотых корней цикория варят кофе, немного порошка можно съедать с кашей.
Прогноз
 Статистика по России свидетельствует о том, что острый панкреатит проявляется из-за употребления алкоголя у 40% пациентов, из-за переедания – у 30%. ЖКБ провоцирует острый панкреатит у 20% больных.
Статистика по России свидетельствует о том, что острый панкреатит проявляется из-за употребления алкоголя у 40% пациентов, из-за переедания – у 30%. ЖКБ провоцирует острый панкреатит у 20% больных.
Соблюдение диеты, отказ от алкоголя и курения, своевременное лечение хронических патологий уберегут от размышлений, как жить с острым панкреатитом. Изменение образа жизни необходимо, так как никакие лекарства не смогут противостоять постоянным алкогольным отравлениям или избыточному питанию.
Чем опасен острый панкреатит, так это своей близостью к смерти. Главная опасность – игнорирование симптомов, часто болезнь стараются перетерпеть в надежде, что все пройдет. Однако острый воспалительный процесс развивается мгновенно, подвергая гибели ткани поджелудочной железы. Поэтому нередко причина смерти зачастую кроется не в диагнозе, а в недопустимом промедлении. В последнее время консервативное лечение инфекционного панкреонекроза оказывается успешным в 65% случаев.
Справка! Острый панкреатит легкой степени излечим полностью, если пациент серьезно отнесется к лечению, избавиться от вредных привычек и будет соблюдать диету.
Диета
 После госпитализации пациентам показано лечебное голодание длительностью 2-3 суток, после чего назначается диета №5п. На стадии обострения предписывается стол №1 с очень строгими ограничениями.
После госпитализации пациентам показано лечебное голодание длительностью 2-3 суток, после чего назначается диета №5п. На стадии обострения предписывается стол №1 с очень строгими ограничениями.
Пищу нужно готовить на пару или варить, допустимо запекание без корочки. Поджелудочной железе требуется покой, поэтому еда должна быть пюреобразной, протертой. Первая допустимая еда после приступа – вязкие разваренные каши из риса, гречки, манки.
Запрещены перловая, пшенная крупы. Супы также предпочтительнее в виде пюре, приготовленные на овощном бульоне без заправки. Ограничивается количество соли и сахара в рационе, специи запрещены полностью. Потребление хлеба также ограничено, допустимо около 50 граммов черствого белого хлеба в день. Калорийность первого варианта диеты до 1800 ккал в сутки. Овощи разрешены только вареные, протертые. Можно есть картофель, кабачок, морковь. Если сахар в норме, разрешена тыква.
Из фруктов позволено печеное яблоко. Полезны белки яиц, приготовленные на пару. Каждое новое блюдо вводят понемногу, не больше одного в день. Из напитков разрешен слабый отвар шиповника с ромашкой, слабый несладкий чай. Категорически запрещен алкоголь. Нельзя пить кофе, крепкий чай, какао. Под запретом все бобовые, капуста, редиска, лук, чеснок.

Список, что можно кушать при стихании воспаления:
- Каши с добавлением 1 чайной ложки масла.
- Супы, которые можно заправить ложечкой сметаны или масла.
- Яйца всмятку, или приготовленные на пару в виде омлета (одно в день).
- Очень спелые и сладкие фрукты и ягоды – хурму, яблоки, сливы, абрикосы, черешню, шелковицу.
- Полезен крыжовник.
- Овощные пюре, рагу, запеканки.
- Салаты, заправленные натуральным йогуртом.
- Говядину, телятину – в паштетах, суфле, паровых котлетах, тефтелях.
- Курицу, индейку – также протертыми, в виде фарша.
- Нежирную рыбу – отварную, запеченную.
- Молочнокислые обезжиренные продукты – творог, натуральный йогурт, кефир, ряженку.
Справка! Стол №2 имеет энергетическую ценность около 2500 ккал. Соблюдение этой диеты убережет от рецидивов заболевания и даст возможность восстановиться железе.

Список того, что кушать запрещено:
- Свинина, баранина, особенно в жареном виде.
- Сметана, жирные сорта сыра, творог, цельное молоко.
- Копчености.
- Жирные сорта рыбы.
- Шоколад.
- Сдоба, свежая выпечка.
После приступа панкреатита нужно время на восстановление организма, соблюдение врачебных предписаний поможет в этом как лучшим образом. Постепенно рацион можно будет расширить, не нарушая принципы здорового питания.
Полезное видео:
Вконтакте
Google+
netpankreatitu.ru
Панкреатит острый › Болезни › ДокторПитер.ру
Острый панкреатит – это внезапное острое воспаление ткани поджелудочной железы и ее распад (некроз). Считается одним из самых опасных. Среди острых хирургических заболеваний органов брюшной полости занимает третье место, уступая лишь острому аппендициту и острому холециститу. Протекает очень тяжело, в Петербурге на протяжении многих лет летальность составляет 25%.
Признаки
Заболевание начинается с выраженной опоясывающей боли в верхней половине живота. Иногда сильному приступу болей предшествуют предвестники заболевания — состояние дискомфорта, при котором обычно говорят: «Меня мутит», кратковременные нечеткие боли в животе, жидкий стул. Положение на спине усиливает боли.
Обязательными симптомами являются также тошнота, рвота и вздутие живота. Рвота бывает мучительной, упорной, иногда неукротимой и никогда не приносит облегчения. Нарастающее вздутие живота из-за скопления газов нарушает двигательную активность кишечника.
Может быть резкая общая слабость, сердцебиения, лихорадка.
Появляются мелкие точечные кровоизлияния на коже в области пупка и ягодиц. Кожа при остром панкреатите становится бледной, с синюшным оттенком. Общая интоксикация организма ферментами и продуктами распада поджелудочной железы оказывает влияние на деятельность всех органов.
Описание
При остром панкреатите происходит поражение ткани железы ее собственными ферментами, которые активизируются под воздействием того или иного фактора, проникая затем в железистую ткань и разрушая ее. При этом увеличиваются размеры поджелудочной, появляются отек, а иногда участки разрушения, где может развиваться, а потом и выходить за пределы органа инфекция. Циркулирующие в крови активные ферменты приводят к нарушению функции всех органов и систем организма. Сам приступ провоцируется тем, что поврежденные протоки поджелудочной железы не в состоянии отвести продуцируемый ею сок в двенадцатиперстную кишку, и он попадает в ткани поджелудочной железы, вызывая ее воспаление. Дело в том, что обильный прием жирной, богатой белками пищи с одновременным употреблением значительного количества алкоголя ведут к усиленной выработке поджелудочной железой веществ (ферментов), которые должны поступать в кишечник и участвовать в переваривании пищи. Если поджелудочная железа функционирует недостаточно, то ее протоки могут забиваться белковыми пробками, и ферментам ничего не остается, как проникать в ткань железы, повреждая ее, и вызывая воспаление. Повреждает железу и сам алкоголь, а особенно продукт его распада — ацетальдегид, поступающий с кровью.
При желчнокаменной болезни камни из желчного пузыря могут поступать в проток и закупоривать его. И тогда желчь и сок железы, под давлением проникают из протоков в ткань поджелудочной железы. Возникает воспаление.
На фоне острого заболевания поджелудочной железы в желудке и кишечнике нередко образовываются язвы, которые могут осложниться кровотечениям.
Спустя неделю с начала болезни от развития инфекции в разрушенной железе и тканях, окружающих ее, человек может умереть.
Хирурги сегодня считают острый панкреатит самой серьезной проблемой, как в Петербурге, так и во всей стране. Если 10-15 лет назад этим заболеванием болели преимущественно женщины после 40 лет, у которых фоновым заболеванием была желчнокаменная болезнь, то сейчас им болеют молодые. И это во многом связано с употреблением недоброкачественных спиртных напитков и продуктов, появились даже понятия «джин-тониковый» и «пивной» панкреатит. Помимо злоупотребления алкоголем – основной причины развития острого панкреатита (на острый панкреатит алкогольной природы приходится 40% больных) — специалисты насчитывают около 200 факторов, способствующих развитию панкреатита. Среди них:
-
болезни желчного пузыря (желчнокаменная болезнь)
-
злоупотребление сокогонной и желчегонной пищей (например, жирными мясными жареными блюдами)
-
травма живота и поджелудочной железы
-
заболевания органов пищеварения (печени, желчных путей, 12-перстной кишки)
-
различные сосудистые заболевания
-
прием вредных для поджелудочной железы лекарств, в частности, гормональных
-
эндокринные заболевания
-
наследственность
-
нервно-психическое перевозбуждение, при котором резко повышается выделение панкреатического сока
Первая помощь
Немедленно вызовите врача. Не страшно, если тревога окажется ложной, хуже, если будет упущено драгоценное время.
Три незаменимых помощника при панкреатите – холод, голод и покой. В то время, пока ждете доктора:
- Откажитесь от еды и питья, способствующих дополнительному раздражению поджелудочной железы и стимулирующих выработку панкреатических ферментов.
- Приложите к больному месту грелку с холодной водой или пузырь со льдом, завернутый в полотенце. Если их нет, то подойдет все, что лежит в морозильной камере холодильника, например, пакет с замороженными овощами.
- Не принимайте никаких лекарств до приезда «Скорой помощи» — они смазывают картину приступа и затрудняют диагностику.
-
Чтобы уменьшить боль, лягте в постель и расслабьте мышцы живота.
-
Ни в коем случае не отказывайтесь от лечения в больнице, даже если вам покажется, что стало легче. При многих заболеваниях органов брюшной полости, в том числе и при остром панкреатите, наблюдается непродолжительный период мнимого благополучия, вслед за которым болезнь возвращается с утроенной силой.
Врач скорой помощи должен ввести обезболивающие средства, спазмолитики (снимающие спазм гладкой мускулатуры внутренних органов — это способствует оттоку поджелудочного сока из железы) и постарается удалить желудочное содержимое через зонд, чтобы уменьшить выделение поджелудочного сока.
Диагностика
Чем раньше поставлен правильный диагноз и начато применение спазмолитических лекарственных препаратов, тем больше шансов, что не наступит омертвение железы. Диагностировать острый панкреатит можно по его характерным признакам. Подтверждается диагноз при помощи лабораторных исследований мочи и крови. Для уточнения диагноза проводятся:
- ультразвуковое исследование (УЗИ) позволяет выявить осложнения со стороны желчевыводящих путей
- Компьютерная томография (КТ) позволяет определить степень поражения поджелудочной железы
-
эндоскопическая ретроградная холангиопанкреатография — рентгенологическое исследование с введением контрастного вещества непосредственно в желчные протоки через специальный аппарат (эндоскоп) — позволяет обнаружить изменение протоков поджелудочной железы и желчевыводящих путей.
Лечение
Один известный хирург сказал, что поджелудочная железа напоминает собой нежащуюся на солнце пантеру, которая положила свою голову на изгиб 12-перстной кишки, тело ее мерно покачивается на брюшной аорте, а хвост она протянула к воротам селезенки. Но стоит побеспокоить этого, казалось бы, нежного и ласкового зверя, как он превращается в грозного хищника. Вот что такое панкреатит — опаснейшее заболевание, уносящее множество жизней. Очень многие становятся инвалидами, после того как переносят экстренные, очень тяжелые для хирурга и пациента оперативные вмешательства по поводу острого панкреатита: воспалительный процесс в поджелудочной железе развивается молниеносно, передается на другие органы, и пациенты быстро погибают. Поэтому страдающие хроническим холециститом или желчнокаменной болезнью должны не медля обратиться к специалистам, которые, скорее всего, эндоскопическим щадящим способом, а не в экстренной ситуации, когда стоит вопрос жизни и смерти, удалят желчный пузырь вместе с камнями (хронический холецистит — это показание к хирургическому вмешательству).
Если врач посчитал, что без операции можно обойтись, то страдающему острым панкреатитом, попавшему в больницу по «Скорой», введут лекарственные препараты, подавляющие активность ферментов поджелудочной железы, спазмолитики и обезболивающие средства. Боль бывает просто невыносимой, поэтому для обезболивания часто требуются наркотические средства.
Первые 4-5 суток больной находится на полном голоде, затем начинают постепенно вводить простоквашу. Лечение продолжается долго. Главная его составляющая – особая диета, при которой категорически исключается алкоголь, включая пиво, жареная, жирная и острая пища, крепкие бульоны, кислые соки, копченые продукты, специи (лук, чеснок, уксус, хрен, горчица). Диета при панкреатите начинается только с 4-го дня, есть пока можно небольшими порциями, дробно, не менее 5-6 раз в день. В это время рекомендуются некоторые сорта мяса, рыбы, свежий нежирный творог, неострый сыр. Содержание жиров ограничивается в рационе до 60 г в сутки за счет исключения свиного, бараньего жира. Ограничивают углеводистые продукты, особенно сладкое. Пищу употребляют только теплую. На фоне вот такой диеты постепенно может восстановление поджелудочной железы. Если вы хотите избежать повторения острого приступа болезни, такой диеты нужно придерживаться всю оставшуюся жизнь, так как панкреатит, раз случившись, имеет нехорошую привычку возвращаться, если вы дадите ему такой шанс.
В течение года пациенты, перенесшие это заболевание, должны находиться под наблюдением гастроэнтеролога, если их состояние не требует наблюдения хирурга.
Необходимо приложить усилие, чтобы предотвратить рецидив острого панкреатита, опасность которого очень велика в течение года после выписки из стационара.
При оперативном лечении удаляются продукты распада поджелудочной железы, и воспалительная жидкость выводится при помощи специального дренажа.
Образ жизни
Тем, кто хоть раз пережил острый панкреатит, врачи советуют любить свою поджелудочную железу. Помнить, чего она не любит, и потакать ее капризам.
Чтобы улучшить ее работу, нужно делать специальную зарядку, а также мягкий массаж с помощью особых движений мышц живота и диафрагмы. Они улучшат кровообращение в этой области и отток пищеварительных соков из поджелудочной железы и печени, уменьшат воспаление, отек и застойные явления, сопутствующие панкреатиту.
Зарядка
Выполнять упражнения следует несколько раз в день в любом положении — лежа, сидя или стоя. Начните с 3-4 повторов, а затем постепенно увеличивайте нагрузку, доведя число повторов до 9 раз. Прислушивайтесь к себе: во время гимнастики вы не должны испытывать усталость и болевые ощущения.
1. Вдохните, выдохните и задержите дыхание. Во время дыхательной паузы плавно, но достаточно сильно втяните живот, сосчитайте до 3, а затем расслабьте мышцы брюшного пресса.
2. Вдохните, выдохните и задержите дыхание. Во время дыхательной паузы как можно сильнее надуйте живот, сосчитайте до 3 и расслабьте мышцы, участвовавшие в этом движении.
3. Начните делать вдох, примерно в середине задержите дыхание на 1 -2 секунды (при этом диафрагма напрягается и уплощается), дальше продолжайте вдыхать, словно направляя воздух в живот и слегка выпячивая брюшную стенку. В конце вдоха снова остановитесь, сосчитайте до 3, надувая живот, затем быстро расслабьте мышцы и продолжайте счет до 6, медленно втягивая брюшную стенку. Выдохните и расслабьте мышцы живота.
4. Одновременно с выдохом сильно втяните живот. Задержав дыхание на несколько секунд, расслабьте мышцы брюшного пресса. Активно надуйте живот на вдохе и снова втяните его на выдохе.
Поджелудочной железе требуется особенное питание. Пищу рекомендуется запекать в духовке или готовить на пару. Мясо: нежирная говядина, телятина, кура, индейка, кролик в виде суфле, кнелей, фрикаделек. Рыба нежирных сортов отварная или приготовленная на пару: треска, судак, щука, лещ, навага, сазан в отварном или паровом виде. Молочные продукты должны быть некислыми – кефир, ацидофилин, простокваша, некислый творог, неострый сыр (голландский, ярославский и др.). Сливочное и растительное масло можно добавлять в готовые блюда. Хороши будут разные крупы, особенно гречневая и овсяная в виде протертых каш, отварные вермишель и лапша. Овощи тоже нужно протирать и отваривать — морковь, тыкву, кабачки, картофель, цветную капусту, свеклу. Хлеб разрешается только белый подсушенный (или сухари), супы овощные (без капусты) и крупяные.
Из фруктов можно есть протертые и печеные сладкие яблоки без кожуры, сухофрукты, компоты, желе, фруктово-ягодные подливы, некислые соки. А вот свежий хлеб, сдобное тесто, жирные сорта мяса, птицы и рыбы, пельмени, вареники, копчености, колбасы и острые сыры лучше исключить из вашего рациона совсем. То же самое касается и мясных, куриных, рыбных, грибных бульонов, овощных супов, жирной сметаны, яиц, свиного и бараньего жира, бобовых, белокочанной капусты, редьки, редиса, щавеля и шпината. Не подойдут кислые соки и фрукты, сладости, соленья, маринады, пряности, перец, и все жареные блюда. Да, за бортом остается немало вкусного, но поверьте, жить со здоровой поджелудочной железой намного важнее и приятнее.
Профилактика
Нельзя запускать желчекаменную болезнь и холецистит. Нужно избегать стрессовых ситуаций, а если это невозможно, не «запивать» и не «заедать» их. Питание должно быть полноценным, но не обильным, а алкоголь нужно исключить вообще. Между прочим острым панкреатитом может заболеть не только страдающий хроническим алкоголизмом, но и человек, однократно принявший большую дозу алкоголя и закусивший острой или жареной пищей. А при отказе от употребления алкоголя часто происходит существенное уменьшение патологических изменений поджелудочной железы, отмечается улучшение и даже частичное восстановление ее функций.
© Доктор Питер
doctorpiter.ru
Острый панкреатит: симптомы и лечение
Острый панкреатит – это воспаление поджелудочной железы, развивающееся на фоне различных провоцирующих факторов, и требующее неотложного врачебного вмешательства. По разным данным, смертность от острого панкреатита может достигать до 40%. Опасность заболевания заключается в быстром развитии тяжелых осложнений, вплоть до полного некроза поджелудочной железы. Однако своевременно и правильно проведенное лечение позволяет их избежать, и пациент полностью выздоравливает.
Причины острого панкреатита
Возникновению заболевания могут способствовать многие моменты, а непосредственной причиной является усиление активности пищеварительных ферментов внутри самой поджелудочной железы, лизис (переваривание) ее тканей, отек и развитие воспалительной реакции.
- На первое место среди причин развития острого панкреатита врачи ставят употребление спиртного. На долю алкогольных панкреатитов приходится до 40% всех острых случаев. В последние несколько лет наблюдается устойчивый рост заболеваемости острым панкреатитом среди мужчин в возрасте 30-40 лет, что объясняют злоупотреблением алкоголем плохого качества.
- Следующая по частоте причина возникновения заболевания – желчные камни. Калькулезный холецистит служит причиной развития острого панкреатита в 20 случаях из 100.
- Неправильное питание: злоупотребление жирной пищей натощак, пристрастие к острым, копченым, маринованным блюдам; сопутствующие заболевания органов пищеварения.
- Травмы живота также могут приводить к острому панкреатиту.
- Острый реактивный панкреатит может возникнуть на фоне заболеваний инфекционного характера, например, при остром пиелонефрите или дизентерии, вирусном гепатите, сепсисе и т.д.
- Развитие острого панкреатита может спровоцировать применение некоторых медикаментов, например, сульфаниламидных препаратов, тетрациклина, метронидазола. Отдельные противоопухолевые средства ( например, L-аспарагиназа) могут вызвать острый панкреатит в самой тяжелой его форме – в виде панкреонекроза.
- Иногда к острому панкреатиту могут привести эндоскопические манипуляции, но это случается довольно редко, и возникает при недостаточно квалифицированном их выполнении.
- Некоторые эндокринные заболевания, например гиперфункция паращитовидных желез, могут нарушать работу поджелудочной железы. В протоках железы происходит отложение солей кальция и повышается внутрипанкреатическое давление. Как следствие, не исключено развитие острого панкреатита.
Механизм развития заболевания
Когда поджелудочная железа функционирует нормально, ферменты, которые она вырабатывает, выделяются в просвет двенадцатиперстной кишки и под влиянием определенных разрешающих факторов активируются. Таким образом протекает физиологический процесс пищеварения – расщепление белков, жиров и углеводов на более простые составляющие.
Однако по ряду причин, описанных выше, активация ферментов может начаться еще внутри самой железы. Происходит лизис ее тканей с последующим их отмиранием, отек и сдавление ткани железы межклеточной жидкостью, спазм сосудистой сети и нарушение кровообращения в органе. Большой панкреатический проток закупоривается. Панкреатический сок не находит привычного выхода, происходит его застой и возрастает агрессия пищеварительных ферментов против железистой ткани.
Поджелудочная железа увеличивается в размерах, в ней сначала развивается асептическое (неинфекционное) воспаление. Происходит выпот жидкости, насыщенной активными ферментами, в брюшную полость, раздражается висцеральная (покрывающая органы брюшной полости) и пристеночная брюшина. Сдавливаются нервные окончания и раздражаются болевые рецепторы, которыми брюшина богата. Сначала боль возникает непосредственно в проекции самой поджелудочной железы – левее от пупка с отдачей в поясницу. Затем болит уже весь живот, развивается перитонит.
Происходит всасывание избытка ферментов и продуктов некроза в сосудистое русло, развивается интоксикация, поднимается температура, учащается пульс, снижается артериальное давление. У пациента наблюдается токсико-болевой шок.
По лимфатическим путям из кишечника в зону воспаления попадают микроорганизмы (кишечная палочка, клостридии, стафилококк, протей и др.). Перитонит приобретает гнойный характер и лечению поддается крайне тяжело, летальность на этой стадии достигает 70%.
Клинические формы и симптомы болезни
Выделяют три основных формы острого панкреатита:
- I. Отечный (интерстициальный) панкреатит.
- II. Асептический панкреонекроз.
- III. Инфицированный панкреонекроз.
Любая форма острого панкреатита сопровождается триадой симптомов: боль, рвота, вздутие живота. Степень их выраженности сильно зависит от того, насколько далеко зашли явления панкреонекроза.
Начало обычно острое, внезапное. Имеется четкая связь с перееданием или употреблением алкоголя, чаще то и другое вместе. Боль носит постоянный характер, без «светлых промежутков». Локализация боли – около пупка, обычно левее и выше, в анатомической проекции поджелудочной железы. Отдает в поясницу, под левую лопатку, носит характер сдавливающего пояса или обруча.
Рвота многократная, изнуряющая, не приносящая облегчения. Живот вздут, напряжен; больные отмечают задержку стула.
Общее состояние тяжелое из-за выраженного болевого синдрома, интоксикации. Наблюдается одышка, учащение пульса, синюшность губ, изменение черт лица, испуг, возбуждение, сильное беспокойство.
Смотрите также: подробная статья о симптомах острого панкреатита.
Осложнения осторого панкреатита
Осложнения при остром панкреатите бывают ранние и поздние.
К ранним относится токсический шок, сердечная, почечная, печеночная недостаточность, токсическая пневмония и отек легких, желтуха, изъязвления слизистой различных отделов ЖКТ и кровотечения.
Поздние осложнения развиваются после относительной стабилизации состояния пациента, через 2-3 недели от начала заболевания. Носят они, как правило, гнойно-септический характер и проявляются в виде гнойного панкреатита и парапанкреатита, абсцессов брюшной полости, флегмоны забрюшинной клетчатки, гнойного расплавления ткани железы с формированием свищей и в тяжелых случаях – сепсиса.
Диагностика
Иногда острый панкреатит бывает сложно диагностировать по клиническим проявлениям. Для точной диагностики применяют лабораторные и инструментальные методы.
Обычно у таких пациентов берут кровь и мочу на диастазу, количество которой при остром панкреатите резко повышено.
Выполняют ультразвуковое сканирование железы, которое показывает отечный, увеличенный в размерах орган, с распространением воспалительного процесса на околопанкреатическую клетчатку. В самой железе отмечаются очаги деструкции. Иногда УЗИ затруднено из-за выраженного метеоризма, тогда целесообразнее использовать компьютерную томографию.
При панкреонекрозе выполняют диагностическую лапароскопию, получают жидкость из брюшной полости и осматривают саму железу. В воспалительном экссудате много ферментов, иногда присутствует кровь, много лейкоцитов, белка.
Читайте также: диагностика острого панкреатита
Лечение острого панкреатита
Больным с острым панкреатитом на несколько дней назначают голод, строгий постельный режим и холод на область поджелудочной железы. Проводят адекватное обезболивание, вплоть до применения наркотических анальгетиков. Используют также спазмолитики – но-шпу, платифиллин. Купируют психоэмоциональный фон, назначая успокоительные средства.
Для борьбы с интоксикацией и шоком пациентам проводят внутривенное капельное введение больших объемов жидкости с форсированным диурезом – в конце вливания вводят мочегонное средство, чтобы токсические вещества активно выводились с мочой из организма. Кроме того, это предупреждает возможный подъем артериального давления из-за массивного введения жидкости.
Для подавления активности панкреатических ферментов назначают такие препараты. как гордокс, контрикал. Одновременно проводят эвакуацию желудочного и дуоденального содержимого через назогастральный зонд. Это необходимая мера для того, чтобы содержащаяся в желудочном соке соляная кислота не провоцировала дальнейшую секрецию панкреатического сока.
Для ранней профилактики гнойных осложнений применяют антибиотики широкого спектра действия, активных в отношении анаэробной микрофлоры – амписульбин, цефтазидим, аугментин. При развитии осложнений назначение антибиотиков имеет абсолютные жизненные показания.
Если явления панкреонекроза затронули 50% и более всего объема поджелудочной железы и забрюшинное пространство, если консервативная терапия не уменьшает явления интоксикации, не компенсирует сердечно-сосудистую недостаточность, нарушения функции печени и почек, прибегают к хирургическому лечению острого панкреатита. Пораженные участки иссекают, устанавливают дренажи для удаления воспалительной жидкости из брюшной полости, вводят антибиотики внутрибрюшинно.
Диета при остром панкреатите
Первые несколько суток от начала заболевания пациентам назначают полный покой для пищеварительного тракта – голод; жидкость вводят внутривенно, разрешают только полоскать рот. После улучшения состояния больного переводят на диету №5п, с пониженной калорийностью: жидкая протертая пища, без соли, богатая углеводами. Мед, сахар, морсы – клюквенный и брусничный, отвары шиповника и черной смородины, до 2,5 л в день.
В дальнейшем диету расширяют, обогащая ее белком в виде отварного нежирного мяса (телятина, кролик, курица, индейка) и рыбы, обезжиренного творога и кисломолочных продуктов, паровых омлетов. В меню вводят молочные каши (овсяная, гречневая, манная), картофельное и овощное пюре, супы на овощных отварах.
В целом, диета № 5п после перенесенного приступа острого панкреатита, должна соблюдаться, минимум, в течение 6 месяцев, иногда до года. Калорийность постепенно увеличивается.
Содержание основных нутриентов: белки – до 100г, жиры – до 40 г, углеводы – до 450 г.
pankreatitu.net
Симптомы острого панкреатита и лечение патолологии
Неправильное питание, перекусы на бегу, чрезмерный уровень употребления алкогольсодержащей продукции – все это ведет к нарушению работоспособности поджелудочной железы и развитию острой формы панкреатита, заметно снижающего уровень и качество жизни пациентов. В данном обзоре подробнее рассмотрим, что такое, и что провоцирует острый панкреатит, симптомы и лечение данной патологии.
Общая характеристика патологии
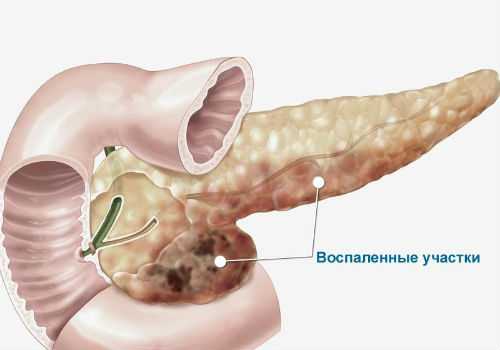
Острой формой панкреатита называется патологическое нарушение поджелудочной железы, имеющее воспалительный характер течения, ведущий к образованию некротического поражения отдельных участков данного органа.
Согласно статистическим данным, панкреатит является третьим патологическим процессом среди наиболее распространенных болезней брюшной полости. Существует две разновидности панкреатического поражения паренхиматозного органа: это острая и хроническая его форма течения.
Хроническая форма заболевания протекает медленно с вялотекущим характером, а вот острый панкреатит – это болезнь с бурно прогрессирующим течением.
Симптоматика острого панкреатита
Патологическое нарушение функциональности поджелудочной железы, развивающееся в результате самопереваривания данного органа под действием его активированных гидролитических ферментов, называется панкреатической патологией.
Острый панкреатит поджелудочной железы вызывает множество изменений в человеческом организме: от образования отечности паренхиматозного органа до очаговой либо геморрагической обширной формы некротического поражения тканей. Более чем в 80% всех случаев симптомы острого панкреатита выявляются незначительным уровнем самопереваривания железы с сопровождением отечности и терпимых болезненных ощущений в области брюшной полости.
Клиника острого панкреатита напрямую зависит от степени тяжести патологии, формы ее развития и продолжительности.
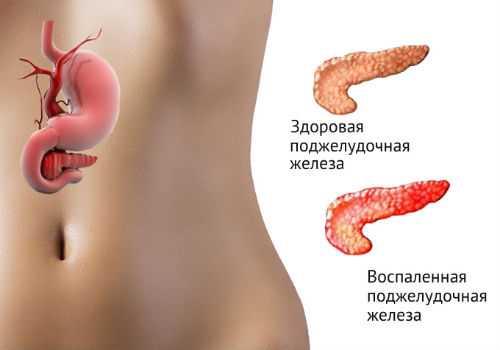
Первые признаки острого панкреатита
Люди, страдающие от развития отечной либо прогрессирующей формы патологического нарушения паренхиматозного органа, на первых этапах его развития отмечают следующие жалобы при остром панкреатите:
- регулярное появление резких болезненных ощущений в области эпигастрия, отдающие в зону спины, боков и сердца, несущие опоясывающий характер;
- многократное отхождение рвотных масс;
- регулярное появление чувства тошноты и головокружения.
Болезненность может локализоваться в одной из сторон брюшины либо справа (в редких случаях) либо слева. Иногда болезненность может распространяться по всей полости живота.
При алкогольном зарождении патологии, симптомы острого панкреатита проявляются уже через сутки после принятия алкогольсодержащей продукции. При развитии панкреатита на фоне патологического нарушения желчевыводящих протоков, появление болезненности наступает после плотного приема пищи.
Очень редко бывает проявление острого панкреатита без сопровождения болезненности, но с выраженной системной реакцией, проявляющейся в виде:
- гипотензивного нарушения;
- развития кислородного голодания;
- учащенного сердцебиения;
- одышки;
- нарушениями сознания.

Такой характер развития панкреатической патологии диагностируется при помощи проведения УЗИ, лабораторного теста и КТ.
Сопутствующая симптоматика острого панкреатического процесса
Симптомы острой формы панкреатита у взрослого человека на ранних стадиях его развития, особенно когда патология имеет отечную форму, являются довольно-таки скудными, проявляющимися в виде:
- бледности кожного покрова;
- образования легкой формы желтушности склера, что особенно характерно для билиарного панкреатита;
- возникновение легкой формы цианоза;
- уровень пульсации может быть нормальным либо немного повышенным с оптимальной температурой тела;
- инфицирование некротических очагов поражения поджелудочной сопровождается повышением температуры тела до субфебрильных границ, как и любой другой патологический процесс в организме, имеющий гнойный характер течения;
- вся поверхность живота обычно мягкая, без особых уплотнений, и только иногда может визуализироваться немного вздутый живот.
Специфическая симптоматика
- В тяжелых случаях у пациентов могут образовываться желто-синюшные проявления в области боковой стороны живота и пятна от рассасывающихся кровоизлияний в зоне локализации поджелудочной железы и забрюшинной клетчатки. Это является свидетельством развития панкреатического поражения паренхиматозного органа, имеющего геморрагический характер течения. Впервые такое появление симптоматики панкреатита описал Грей Тернер.
- В точности такие же проявления могут возникать и в пупочной области, имеющие название синдрома Кулена.
- Во время пальпаторной диагностики, пациент отмечает возникновение болезненности в зоне эпигастрия. На начальном этапе развития острой формы панкреатического поражения поджелудочной железы не выявляется никакого напряжения мышечных волокон. И лишь иногда может отмечаться резистентное и болезненное проявление в эпигастральной области, что называется синдромом Керте.
- Образование воспалительного инфильтрата, который диагностируется методом пальпации эпигастральной области.
Тяжелое течение острой формы панкреатита может сопровождаться образованием ответной системной симптоматики на воспалительный процесс, проявляющейся следующим образом:
- общим нарушением функциональности всех внутренних органов человека, имеющих жизненно-важное значение;
- образованием дыхательной недостаточности;
- учащением дыхания, интерстициальным отеком легких, накоплением транссудатного вещества в плевральной полости;
- развитие сердечно-сосудистой, печеночной, почечной и гастроинтестинальной недостаточности;
- возникновение расстройства психики и ЦНС.

Причины патологии
«Что вызывает острый панкреатит и как его лечить?» — это два вопроса, беспокоящие многих людей, страдающих от данной патологии.
Острый панкреатит и причины его развития во многом зависят от уровня и качества жизнедеятельности человека, а также от его отношения к себе, наличия вредных привычек и правильности рациона питания.
Основные причины возникновения острой формы панкреатита являются:
- интоксикация алкоголесодержащей продукцией;
- развитие желчекаменной патологии;
- воспаление 12-ти перстной кишки;
- травматизация живота;
- злоупотребление медикаментозными препаратами;
- нарушение метаболических процессов в организме;
- проведение операций на желудок и желчевыводящие протоки;
- эндоскопическая ретроградная холангиопанкреаграфия;
- осложнение после болезней инфекционного характера, типа гепатита В и С, а также паротита эпидемического характера;
- инвазия гельминтными представителями;
- сужение протоков поджелудочной;
- гормональный сбой в организме человека;
- сосудистые патологии.
Разновидности форм панкреатического поражения железы
Воспаление поджелудочной железы может иметь следующие разновидности форм развития:
- отечная форма, характеризующаяся образованием отека тканей и уплотнений в полости железы, но без изменения дольчатого строения органа;
- геморрагическая форма, характеризующаяся кровоизлиянием в ткани органа и его увеличением, развитием отечности железы, либо ее некротического поражения;
- серозная форма панкреатита, образующаяся при деструктивном, некротическом поражении отдельных участков поджелудочной;
- наиболее тяжелой формой патологии является его гнойная форма, которая характеризуется образованием гнойного экссудата на фоне некротического поражения, ведущего к расплавлению железы и смерти пациента при попадании гноя в брюшную полость.
Стадии развития панкреатита
Существует 4 стадии острого панкреатита, различающиеся по интенсивности симптоматического проявления:
- Ферментативная стадия, характеризующаяся формированием отека железы, спровоцированного накоплением ферментной жидкости. Длительность стадии не более 7 дней. В тяжелом случае, поражается не только железа, но и близ расположенные органы. Повышается склонность к формированию перитонита. Вероятность летального исхода без оказания медицинской помощи довольно-таки высока.
- Затем начинается реактивный период, который проходит всего за 4 дня. На протяжении данного периода формируется панкреатический инфильтрат.
- На второй неделе развития воспаления поджелудочной железы острой формы начинается гнойное осложнение, характеризующееся образование нагноений в области очагов некроза тканей органа.
- Последняя стадия носит название исхода, который может быть тоже разнообразным. Если методы лечения острого панкреатита, которые длились без особых осложнений и дали необходимый эффект, то патология проходит, и пациент выздоравливает. Но в большинстве случаев лечение панкреатита острой формы заканчивается его переходом в хроническую форму течения с чередующимися периодами ремиссии и обострения.
Немедленная госпитализация при остром панкреатите проводится сразу поле его диагностирования. Дальнейшие методы лечения человек уже получает в больнице.

Возможные осложнения
Чем опасен острый панкреатит? При отсутствии необходимой медицинской помощи, острая форма панкреатического поражения перерастает в тяжелую форму, характеризующуюся развитием интоксикационных процессов под действием трипсина.
Фермент трипсин по своему спектру воздействия на человеческий организм очень схож со змеиным ядом. Он вызывает отечность головного мозга и нарушение работоспособности почечной системы органов.
Запущенная форма заболевания характеризуется развитием некроза и дистрофией органа. Такая деструктивная форма патологии, сопровождающаяся токсичным поражением, развитием абсцесса и гнойных явлений в большинстве случаев заканчивается летальным исходом.
Среди списка наиболее опаснейших осложнений данного патологического процесса являются:
- развитие сепсиса;
- сужение 12-ти перстной кишки;
- возникновение перитонита;
- кровоизлияния;
- опухолевидные образования;
- почечная недостаточность;
- формирование гематомы либо кисты диаметром более 10 мм;
- образование гиповолемического шока.
После того, как будет снято острое течение патологии, на поверхности паренхиматозного органа могут возникнуть эрозивно-язвенные участки: свищи и кисты. Перенесенные приступы болезни могут вызвать сбои в ЦНС. У пациентов с алкогольной интоксикацией последствия острого панкреатита могут быть в виде острого психоза.
Методы диагностирования
Для постановки диагноза, необходимо знать, как проявляется и как определить панкреатит острый или хронический?
Воспаление поджелудочной железы характеризуется внезапной болезненностью в области эпигастрия, распространяющейся по всей полости живота. Болезненные проявления могут носить постоянный либо приступообразный характер течения, возникающий обычно в течение 15 минут, после употребления жирных, соленых, острых, жареных или копченых блюд, либо алкоголесоджержащего напитка.
Рвота при остром панкреатите протекает без интенсивного истощения мышечных волокон, и после чего наступает облегчение во всем организме.
Также характерным визуальным проявлением острого панкреатита является вздутие живота. При острой форме панкреатита выявляются колики в печени, что позволяет поставить правильный диагноз во время исследования пациента.
Копрологические методы исследования каловых масс пациента выявляют содержание большого количества частиц непереваренных пищевых продуктов: капли жира, крахмальных зерен, мышечных волокон.
Определение патологии также заключается в проведении следующих методов обследования:
- сбор полного анамнеза;
- ультразвуковое исследование железы;
- проведение компьютерной томографии для получения более четкой клинической картины развития патологии.

Также проводится дифференциальная диагностика, позволяющая различить развитие острого панкреатита от холецистита, непроходимости кишечника, развития аппендицита и язвенного поражения ЖКТ. После постановки точного диагноза многие пациенты задаются вопросом: можно ли вылечить панкреатит острого течения, чем лечить его и что делать для устранения данной патологии? Разберем подробнее, как вылечить панкреатит и нормализовать общее состояние организма.
Методы лечения
Разработка схемы лечения острого панкреатита полностью зависит от формы патологии, сопутствующих осложнений, степени токсического воздействия на организм и развития недостаточности других органов.
Пациенты с отечной формой панкреатической острой патологии поджелудочной железы должны проходить лечение в отделении хирургии, с тяжелой формой острого панкреатита и панкреонекрозом — в отделении реанимации либо интенсивной терапии, лечение острого панкреатита — в стационаре, где им будет подробно разъяснено, что делать для снятия приступа боли, какие необходимо посещать процедуры.
Лечение в стационаре проводится для нормализации состояния пациента, быстрого купирования болезненных приступов и предотвращения развития осложнений.
Как лечить острый панкреатит?
Существует несколько видов лечения данного патологического нарушения поджелудочной железы:
- Консервативное лечение острого панкреатита, заключающееся в назначении обезболивающих и антибиотических препаратов, диуретиков, антисекреторных препаратов. Также назначаются средства, необходимые для улучшения процессов микроциркуляции и вливание физрастворов для ликвидации дегитратационных процессов.
- Оперативное вмешательство, необходимое в тяжелых случаях, когда консервативные методы лечения не дают необходимого эффекта.
- Интенсивная терапия острого панкреатита, применяемая в послеоперационный период.
- Сбалансированный рацион питания.
- Профилактические мероприятия.

Важно помнить, что современные методы лечения острого панкреатита будут эффективными только при соблюдении строгой диеты, преждевременное нарушение которой может спровоцировать осложнение не устраненного патологического процесса.
При остром панкреатите лечение должно проводиться своевременно. Только в таком случае может помочь стандарт общепринятых терапевтических методов лечения.
Диетический режим питания в начале терапии панкреатита лечение заключается в назначении голодания на протяжении первых двух дней. Разрешается только щелочное питье: слабо заваренный не сладкий чай и отвар из ягод шиповника. А в качестве профилактики интоксикационных процессов назначается внутривенное введение физраствора с добавлением глюкозы. Такая голодовка обычно длится два — максимум 4 дня.
После этого назначается диетический режим № 5 с первым столом. Сколько лечится панкреатит с такой диетой? В зависимости от того, насколько развилась патология, диета №5 должна соблюдаться не менее двух недель, после чего вводится реабилитационный период с расширением диетического питания до 2-го стола той же диеты с увеличением уровня калорийности до 1000 ккал. Такой рацион питания должен соблюдаться на протяжении последующей половины года. В рацион могут быть включены:
- свежие овощные и фруктовые культуры;
- ягоды;
- крупы;
- супы из овощей;
- нежирная рыба и мясо;
- творожные и кисломолочные продукты.
Исключения должны составить все напитки, содержащие алкоголь, а также жирная, жареная и копченая пища.
Своевременно проведенная медикаментозная терапия при остром панкреатите поджелудочной железы, на протяжении которой лечились и сопутствующие недомогания, может привести к улучшению общего самочувствия за 8-10 дней нахождения в стационарных условиях. Окончательный исход патологии зависит от индивидуальных особенностей организма пациента и степени тяжести поражения поджелудочной железы.
Список литературы
- Брускин, Б.С. Использование лазерной допплеровской флоуметрии для оценки эффективности лечения острого панкреатита. Хирургия №11 2003 г. стр.20–25.
- Федорук, А.М. Ультросонография в диагностике и лечении острого панкреатита. Минск, 2005 г.
- Верзаков В.Г., Гололобов Ю.Н., Сендерович Е.И. Способ лапароскопической ассоциированной операции при остром панкреатите. Эндоскопическая хирургия 1998 г. № 2 стр. 10–11.
- Ярема, И. В. Аутоиммунный панкреатит МЗ РФ, непрерывное медицинское и фармацевтическое образование. М. ГОУ ВУНМЦ МЗ РФ, 2003 г.
- Крылов, Н. Н. Билиарный панкреатит Вестник хирургии, гастроэнтерология 2008 г. № 2 стр. 5–12.
- Назыров Ф.Г., Ваккасов М.Х. и др. Диагностика и выбор хирургической тактики билиарного панкреатита. Бюллетень ассоциации врачей Узбекистана. 2000 г. № 1 стр. 10–13
pankreatit03.ru
