Остеомиелит челюсти — причины, симптомы, диагностика и лечение
Остеомиелит челюсти – гнойный, инфекционно-воспалительный процесс, захватывающий все структурные компоненты челюстной кости и приводящий к остеонекрозу. Остеомиелит челюсти сопровождается общими симптомами (слабостью, подъемом температуры, ознобом) и локальными признаками (болью, ограничением открывания рта, подвижностью зубов, воспалительной инфильтрацией мягких тканей лица, образованием свищей, секвестров, абсцессов и пр.). Остеомиелит челюсти диагностируется на основании клинических и рентгенологических признаков, исследования гемограммы. Лечение остеомиелита челюсти включает противомикробную и дезинтоксикационную терапию, удаление инфицированного зуба, дренирование поднадкостничного абсцесса, секвестрэктомию.
Общие сведения
Остеомиелит челюсти — гнойно-воспалительное заболевание челюстно-лицевой области, характеризующееся инфицированием и деструктивными изменениями костной ткани челюстей. Остеомиелит челюстей занимает одно из ведущих мест в структуре хирургической стоматологии в числе одонтогенных воспалительных поражений, наряду с острым и хроническим периодонтитом, периоститом челюсти. Среди остеомиелитов различной локализации на долю остеомиелита челюстей приходится около 30% случаев. Одонтогенный остеомиелит челюсти чаще диагностируется в возрасте 20-40 лет, преимущественно у мужчин. Остеомиелит нижней челюсти развивается в 2 раза чаще, чем верхней.
Остеомиелит челюсти
Классификация
С учетом источника и механизма инфицирования остеомиелиты челюстей подразделяются на одонтогенные (связанные с патологией зубов), гематогенные (связанные с заносом инфекции из отдаленных очагов с током крови) и травматические (связанные с прямым повреждением челюстей).
По характеру клинического течения челюстное воспаление может быть острым, подострым или хроническим. В соответствии с преобладанием процессов построения или гибели костного вещества выделяют 3 клинико-рентгенологические формы хронического одонтогенного остеомиелита челюстей: продуктивную (без образования секвестров), деструктивную (с образованием секвестров) и деструктивно-продуктивную.
В зависимости от распространенности гнойно-некротического процесса остеомиелит челюсти бывает ограниченным (локализован в пределах альвеолярного отростка или тела челюсти в области 2-4 зубов) и диффузным (разлитое поражение значительной части или всей челюсти).
Причины остеомиелита челюсти
Одонтогенный (стоматогенный) остеомиелит является наиболее частой разновидностью патологии, встречающейся в 75-80% случаев. Как правило, развитие одонтогенного остеомиелита челюсти этиологически связано с запущенным кариесом, пульпитом, периодонтитом, перикоронаритом, альвеолитом, зубной гранулемой или кистой зуба. При этом проникновение инфекции в челюстную кость происходит через инфицированную пульпу и корень зуба.
Первичным источником инфекции при гематогенном остеомиелите челюсти могут выступать фурункулы и карбункулы челюстно-лицевой области, гнойный отит, тонзиллит, омфалит и пупочный сепсис новорожденных, инфекционные очаги при дифтерии, скарлатине и пр. При гематогенном распространении инфекции сначала поражается челюстная кость, а ткани зубов вовлекаются в гнойно-воспалительный процесс вторично.
Травматический остеомиелит может являться следствием перелома челюсти, огнестрельного ранения, повреждения слизистой оболочки полости носа. В этих случаях в костную ткань инфекция попадает из внешней среды. На долю травматического остеомиелита челюсти приходится 11% случаев, на гематогенный – 9%.
Патогенная микрофлора, вызывающая остеомиелит челюстей может выявляться в виде монокультур или микробных ассоциаций и представлена, главным образом, золотистым стафилококком, стрептококком группы В, кишечной палочкой, клебсиеллой, протеем, фузобактериями, синегнойной палочкой и другими возбудителями.
Определенное значение для развития остеомиелита челюсти имеет состояние общего и местного иммунитета. Остеомиелиту челюсти часто сопутствуют заболевания крови, сахарный диабет, полиартрит, ревматизм, болезни печени и почек.
Симптомы остеомиелита челюсти
Острый остеомиелит челюстной кости манифестирует внезапно, с общих симптомов. Отмечается резкий подъем температуры тела до фебрильных значений, ознобы, общая слабость, разбитость, отсутствие аппетита, нарушение сна.
При одонтогенном остеомиелите челюсти пациента беспокоит боль в области причинного зуба, являющегося источником инфекции. Боль из локальной вскоре становится разлитой, иррадиирующей в ухо, глазницу, висок. Инфицированный зуб, а также соседние с ним интактные зубы становятся подвижными; слизистая оболочка десны – отечной. Из десневых карманов нередко отделяется гнойное содержимое; изо рта больного исходит зловонный гнилостный запах. При распространении инфильтрации на мягкие ткани возникает ограничение открывания рта, боль при глотании, затруднение дыхания. Остеомиелит нижней челюсти протекает с нарушением чувствительности нижней губы (онемением, чувством покалывания, ползания мурашек), слизистой оболочки преддверия рта и кожи подбородка.
При остром остеомиелите челюсти отмечается выраженная воспалительная инфильтрация, отек и гиперемия мягких тканей, регионарный лимфаденит, за счет чего контур лица становится асимметричным. Для острого остеомиелита челюстей типично формирование субпериостальных абсцессов, околочелюстных флегмон, аденофлегмон. Диффузный остеомиелит верхней челюсти может осложняться одонтогенным гайморитом, флегмоной глазницы, тромбофлебитом ветвей лицевой вены.
При подостром течении остеомиелита челюсти улучшается общее состояние, уменьшается воспалительная инфильтрация и гноетечение, однако сохраняется и даже усиливается патологическая подвижность зубов. Хронический остеомиелит челюсти характеризуется затяжным течением и может развиваться как исход острого остеомиелита или как первично-хронический процесс.
Деструктивная форма протекает с симптомами интоксикации и лимфаденитом, на фоне которых формируются свищи с гнойным экссудатом и выбухающими грануляциями, а также крупные секвестры. Хронический деструктивный остеомиелит часто приводит к патологическому перелому челюсти. При деструктивно-продуктивной форме хронического остеомиелита образуются множественные мелкие секвестры. При продуктивной форме за счет преобладания процессов активного построения костного вещества в периосте свищи и секвестры отсутствуют; отмечается деформация челюсти, анкилоз ВНЧС, тризм, инфильтраты мягких тканей.
Диагностика
В острой фазе, ввиду отсутствия или невыраженности рентгенологических признаков остеомиелита челюстей, заболевание диагностируется стоматологом-хирургом или травматологом на основании клинических и лабораторных данных. Отклонения гемограммы при остеомиелите челюсти представлены нейтрофильным лейкоцитозом, лимфо- и эозинопенией, увеличением СОЭ. В биохимическом анализе крови в больших количествах обнаруживается С-реактивный белок, отмечается гиперглобулинемия и гипоальбуминемия; в общем анализе мочи выявляются эритроциты, цилиндры, следы белка. Для идентификации возбудителя показано проведение бактериологического посева отделяемого из очага воспаления.
В подострой и хронической фазах нарастает динамика костных изменений, выявляемая в ходе рентгенографии или томографии челюстей: обнаруживаются участки остеопороза и остеосклероза, грубоволокнистый рисунок кости, очаги секвестрации. При зондировании свищей обнаруживаются неровные контуры костных секвестров. Острый остеомиелит челюсти требует проведения дифференциальной диагностики с гнойным периоститом, острым периодонтитом, нагноившимися челюстными кистами, специфическими поражениями челюстей (туберкулезом, актиномикозом, сифилисом), опухолями челюстей.
Лечение остеомиелита челюсти
Подход к лечению остеомиелита складывается из комплекса местных и общих мероприятий. Первоочередной задачей при остеомиелите челюсти является ликвидация первичного гнойного очага: при одонтогенной форме – удаление зуба, при гематогенной – санация инфекции, при травматической – ПХО инфицированных и ПХО огнестрельных ран. Осуществляется периостотомия, эвакуация гноя, промывание костной полости антисептическими растворами, дренирование резиновым выпускником или ПВХ-трубкой. Подвижные интактные зубы подлежат лечебному шинированию.
Общие мероприятия включают дезинтоксикационную, симптоматическую, иммуномодулирующую, десенсибилизирующую терапию. Назначается массивная антибактериальная терапия цефалоспоринами, полусинтетическими пенициллинами, макролидами. Активно применяется гипербарическая оксигенация, плазмаферез, гемосорбция, лимфосорбция, аутогемотерапия, УФО крови, местные физиотерапевтические процедуры (УВЧ-терапия, ультразвуковая терапия, магнитотерапия).
При хроническом остеомиелите челюсти на основании рентгенологической картины может осуществляться секвестрэктомия — удаление секвестрировавшихся участков кости. После удаления секвестров и грануляций костную полость промывают и заполняют остеопластическими материалами направленного действия с антибиотиками. При угрозе патологических переломов проводится шинирование челюстей.
Прогноз и профилактика остеомиелита челюсти
Исходами хронического остеомиелита нередко служат патологические переломы, анкилозы ВНЧС, ложные суставы, рубцовые контрактуры жевательных мышц. Продуктивные формы хронического остеомиелита челюстей могут осложняться амилоидозом почек и сердца.
Профилактика остеомиелита челюсти предполагает своевременное терапевтическое лечение кариеса, пульпита, периодонтита; санацию гнойных очагов в организме, укрепление иммунитета, предупреждение травм челюстно-лицевой области.
Остеомиелит челюсти – как не допустить развития заболевания
Как лечат остеомиелит челюсти – и что нужно знать, чтобы не допустить развития этого заболевания
Своевременное и адекватное лечение не только возвращает здоровье человеку, но и уберегает от последствий, которые могут быть очень тяжелыми. К таким осложнениям относится остеомиелит челюсти – опаснейшая болезнь, характеризующаяся разрушением челюстных костей. В сегодняшнем материале речь пойдет о том, что это такое – остеомиелит челюсти (верхней или нижней), чем он опасен, и как его лечить.Общая информация о патологии
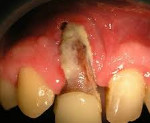
Что такое остеомиелит? Остеомиелит челюсти – это патология, характеризующаяся гнойно-воспалительными и некротическими процессами (отмирания тканей) в костном веществе челюсти. Близость зубов, десен, лицевых мышц, челюстных суставов и других важных органов лица/головы относит остеомиелит в разряд крайне опасных патологий, требующих тщательного лечения. Как выглядит остеомиелит челюсти, можно узнать при рассмотрении нижеприведенного фотоснимка.

На фото показан остеомиелит
Особую опасность представляет как появление гноя (который может распространиться на окружающие области), так и необратимые некротические процессы (иногда кость приходится даже удалять).
Важно знать! Подвержены заболеванию все возрастные группы – даже новорожденные дети. Во всех случаях обнаружения остеомиелита в организме, кости челюсти поражаются примерно у 30% заболевших. По частоте возникновения на разных челюстях у взрослых – нижняя «страдает» в 2 раза чаще, чем верхняя челюсть. У детей же болезнь чаще поражает верхнюю челюсть.
Согласно МКБ-10 (Международной классификации болезней, разработанной Ассамблеей ВОЗ), остеомиелит челюсти имеет коды с М86.0 по М86.9 (в зависимости от типа заболевания).
Причины и механизм возникновения заболевания

При несвоевременном лечении зуба могут возникнуть серьезные осложнения
В основе заболевания всегда лежит инфекция. Чаще всего оно возникает при попадании в кость стрептококков и стафилококков, сальмонеллы, брюшнотифозных палочек. Реже – синегнойной палочки, грибков, возбудителей туберкулеза. Причем, чем слабее иммунитет и снабжение тканей челюстной системы кислородом, полезными веществами, тем выше шанс инфицирования.
Патогенная микрофлора обычно проникает в кость тремя путями – через больной зуб, через кровоток, через травму лица или кости. Кстати, один из способов классификации остеомиелита челюсти основывается именно на причинах – поэтому подробнее рассмотрим их в следующем разделе.
Полезно знать! Развитию очага инфекции благоприятствует пористое строение губчатого костного вещества, расположенного вокруг зубных корней. И вот почему. Альвеолярный отросток пронизан мелкими капиллярами, поэтому к патологическому очагу быстро «доставляются» лейкоциты, и в процессе их «борьбы» с микробами образуется гной, скапливающийся в порах кости. Гной, в свою очередь (помимо того, что давит на кость своей массой), выделяет токсины, угнетающие доставку полезных веществ к клеткам – поэтому кость начинает отмирать (так образуются секвестры).
Основные разновидности патологии – классификация
Различают как минимум 9 различных подвидов заболевания, каждый из которых может одновременно относиться к разным группам. Например, диффузный хронический гематогенный остеомиелит челюсти – чтобы понять, что это означает, предлагаем ознакомиться с дальнейшей классификацией.
1. По локализации – расположению и распространению
- очаговый: болезнь затрагивает небольшой участок, протяженностью примерно 1-3 зуба,
- диффузный: воспаление распространяется на большие костные участки, куда вовлечены сегменты зубов (вплоть до целого ряда) или челюстные суставы, лицевые кости.
2. По способу (причине) образования патологического процесса
Одонтогенный тип
Одонтогенный означает, что причина в больном зубе – это может быть как периодонтит (воспаление у корней), так и киста или гранулема. Причем, шансы появления остеомиелита челюстных костей возрастают в несколько раз, если у пациента уже неоднократно случались рецидивы периодонтита хронического типа.

На фото показана схема развития периодонтита
Интересный факт! Чаще всего одонтогенный остеомиелит бывает у людей в возрасте 20-40 лет – и у мужчин патологию диагностируют в 2 раза чаще, чем у женщин.
Также одонтогенный остеомиелит челюсти может возникнуть после удаления зуба – особенно после удаления зуба мудрости. Здесь гнойно-некротический процесс начинается при попадании в лунку удаленного зуба микробов – с инструмента стоматолога или при несоблюдении правил гигиены пациентом. Также в лунке может остаться кусочек больного корня – в котором есть кариес, или же вокруг имеется гранулема или киста.
Травматический тип
Причиной появления травматического поражения челюстных костей становится какое-либо механическое воздействие:
- падения и удары головой,
- неудобные протезы или завышенные коронки, пломбы: здесь сначала начинается периодонтит, который при отсутствии лечения вызывает воспаление костной ткани,
- огнестрельные ранения в область лица,
- последствия челюстно-лицевых операций,
- последствия неудачной операции по наращиванию кости: обычно такую процедуру проводят перед двухэтапной имплантацией зубов, хотя многие клиники отказались от наращивания из-за его низкой эффективности.

Причиной появления проблемы может способствовать падения и удары
Гематогенный тип
Гематогенный остеомиелит челюсти означает, что инфекция проникла в челюстную кость через кровеносную систему из какого-либо инфекционного очага в организме. Например, во время тяжелой болезни – гриппа, менингита или скарлатины, хронического тонзиллита или урогенитальной инфекции. Болезнь начинается внезапно и развивается быстро.
Чаще всего гематогенный тип диагностируют у детей (в 75% случаев), причем у мальчиков в 3-5 раз чаще, чем у девочек. У новорожденных воспалению челюстных костей предшествует инфицирование пупочной ранки или кожи.

Пупочная инфекция может вызвать патологию у новороженного
3. По стадиям течения заболевания
Еще один способ классификации остеомиелита челюсти основывается на стадиях, через которые протекает заболевание в процессе своего развития – это острая, подострая и хроническая. Рассмотрим их подробнее, а также остановимся на симптомах.
Острый тип (стадия) и его симптомы

Появляются болевые ощущения в голове и в области челюстной кости
Острый остеомиелит челюсти в первые 2-3 дня заболевания имеет смазанную симптоматику, поэтому могут возникнуть сложности с диагностикой. Человек чувствует общую слабость, теряет аппетит, поднимается температура до 39-40 градусов Цельсия, возникает озноб, увеличиваются лимфоузлы. За это же время постепенно появляются, а затем стремительно нарастают болевые ощущения в голове и в области челюстной кости, которые могут отдаваться в висок, в глазницу.
На 2-3 день острой стадии десны становятся отекшими, нарастает боль. А на 3-4 день из-под десны в области концентрации боли появляются гнойные выделения (при надавливании). Еще спустя несколько дней отек распространяется на жевательные мышцы, возникают сложности с открыванием и закрыванием рта. Структурные изменения в костном веществе становятся видны на рентгене только спустя 10-14 дней после начала болезни. Анализы показывают повышенное количество лейкоцитов и СОЭ, снижение гемоглобина.
Важно! При остром диффузном воспалении (в зависимости от его места положения) может неметь подбородок, теряться чувствительность мышц, возникать острый гайморит, абсцессы и флегмоны.
Подострый тип (стадия) и его симптомы
В упрощенном понимании подострая стадия – это продолжение острой, и наступает она примерно через 10-12 дней после начала болезни. Здесь наблюдается угасание сильной боли, состояние больного улучшается, анализы нормализуются. Но появляется заметная шаткость зубов, особенно в непосредственной близи к патологическому очагу, а на деснах образуются свищи. На рентгене определяются нечеткие очаги разрушения костного массива.

Покраснение, отек и свищ являются симптомами проблемы
Хронический тип (стадия) и его симптомы
Хроническая стадия начинается после подострой (примерно через 2 недели) и может длиться от нескольких недель до нескольких лет. Состояние человека нормальное, нет жалоб на боль. Но это при условии, что патология находится в ремиссии – причем шаткие зубы могут даже немного укрепиться, десны менее отечны, чем при острой и подострой стадии (однако приобретают синюшный оттенок из-за некротических процессов под ними).
На заметку! Именно в хронической стадии начинаются процессы образования секвестров – омертвления челюстной кости, могут выпадать зубы над патологическим очагом.

На фото показан рентген зубов при остеомиелите
Если же хронический остеомиелит челюсти находится в стадии обострения, то снова возвращается боль, хотя и не такая сильная как при острой стадии в самом начале болезни. Возникают дополнительные свищевые ходы, через которые из кости эвакуируется гной. Причем, если свищевой ход закрывается, то гнойные массы остаются внутри кости – и это негативный признак. Общее состояние человека ухудшается, опять возрастает температура, анализы свидетельствуют о сильном воспалительном процессе. Визуально меняется лицо из-за отека, абсцесса или флегмоны.
Редко встречающиеся разновидности
1. Остеомиелит Оллье (или Олье)
Данная форма еще называется альбуминозной и отличается от остальных отсутствием гноя, вместо которого образуется серозный экссудат (жидкость) или слизь, насыщенные белком. Диагностика редко бывает информативна, обычно диагноз ставится в ходе хирургической операции, когда обнаруживаются протяженные отслоения надкостницы от альвеолярного отростка. В целом, заболевание отличается слабой симптоматикой, обширные воспаления и отеки отсутствуют.
2. Абсцесс Броди

Абсцесс Броди чаще встречается у подростков, и локализуется обычно в костях ног
Разновидность гематогенного остеомиелита (чаще встречается у подростков, и локализуется обычно в костях ног, а не лица). Особенностью абсцесса Броди считают ограниченное омертвение губчатой кости с последующим ее расплавлением – в итоге в этом месте образуется костная полость. Патология характеризуется вялой симптоматикой, т.к. боль и отек довольно слабы.
3. Остеомиелит Гарре
Склерозирующая форма патологии, характеризующаяся уплотнением костного вещества. Провоцирует его появление золотистый стафилококк, проникающий в кость после травм (внезапных или регулярных), сильных переохлаждений. Выявить заболевание помогает рентген-диагностика – на снимке хорошо определяются участки уплотнения костного вещества и патологические полости.
4. ХРМО – хронический рецидивирующий мультифокальный остеомиелит

Такая форма болезни возникает в основном у детей примерно 10-летнего возраста
Одна из редчайших форм, встречающаяся чаще всего у детей примерно 10-летнего возраста. Патология имеет неясное происхождение, но эксперты склоняются к тому, что ее вызывают травмы (даже незначительные). Особенность в том, что над пораженными участками кости находятся припухлости и множественные очаги болезненности.
Какие симптомы могут быть у детей
У детей течение остеомиелита челюсти чаще всего происходит стремительно. За очень короткое время (буквально – за часы) появляются следующие симптомы:
- общая вялость и бледность кожи,
- скачок температуры до 39-40 градусов Цельсия,
- жалобы на боль в зубе или голове,
- отказ от пищи,
- сонливость,
- болезненность при жевании.

У ребенка возникает общая вялость и бледность
При распространении токсинов по организму, появляется рвота, спутанность сознания, судороги. Поэтому при первых симптомах нужно как можно скорее обращаться за профессиональной медицинской помощью и не заниматься самолечением.
«Лежали с ребенком в стационаре с остеомиелитом челюсти. Прооперировали, потом лекарства капали. Долго лежали, но наконец-то домой выписали. Врач при выписке много чего назначила, и обязательно сказала ходить на приемы, потому что болячка очень сложная, может на всем организме отразиться. А еще опасно, что могут быть проблемы с коренными зубами. Вообще напугали, что они могут не вырасти((».
Asya93, отзыв с форума woman.ru
Способы диагностики заболевания

Для диагностики потребуется компьютерная томография
Диагностика остеомиелита челюсти в современных условиях предполагает направление пациента на компьютерную томографию (на конусно-лучевую или на мультиспиральную «с контрастом»). Поскольку обычный рентгеновский снимок может и не показать очаги разрушения и омертвения костных тканей. Дополнительными мерами, которые затем помогут при выборе лекарственных препаратов, становятся – общий и биохимический анализ крови, биопсия, анализ на микрофлору полости рта.
Также пациента нередко направляют на ультразвуковую диагностику (УЗИ) для оценки состояния лицевых мышц, кровотока, прилежащих лимфатических узлов.
Как проводится лечение
Задумываясь о том, чем лечить патологию, нужно знать, что лечение остеомиелита челюсти всегда комплексное и проводится в условиях стационара. Для снятия воспаления пациенту прописывается курс антибиотиков. Причем иногда даже сразу нескольких – например, цефуроксим детям, взрослым – гентамицин + оксациллин, а после основного курса – офлоксацин.
Такой курс лечения длится 4-6 недель (при острой форме) и более – при хроническом течении болезни. Также назначаются общеукрепляющие и иммуномодулирующие препараты для ускорения реабилитации. При угрозе сепсиса необходимы меры, направленные на очищение крови пациента от токсинов и инфекции – например, переливание плазмы.
Читайте по теме: полезные советы от стоматолога для укрепления десен и зубов.

На фото показан установленный дренаж
Вылечить патологию только лишь медикаментозно нельзя – обязательно требуется хирургическое вмешательство для удаления причинных зубов, вскрытия гнойных очагов (ставится дренажная трубка для оттока жидкости) и/или отсечении отмершей кости (секвестрэктомия). После чего в прооперированную область подсаживается костная крошка – если очаг был небольшим, либо массивный костный блок, накладываются специальные мембраны для регенерации. Здоровые, но подвижные из-за болезни, зубы шинируют стекловолокном или металлической нитью.
На заметку! В целом, при своевременном обращении к стоматологу, прогноз лечения благоприятный. Однако возвращение к привычной жизни может занять несколько месяцев, т.к. кость восстанавливается долго и могут возникнуть трудности с открыванием/закрыванием рта.
Дополнительные меры во время лечения и реабилитации
В качестве дополнительных мер для ускорения выздоровления пациенту предлагают физиотерапию – УВЧ, УФО, электрофорез, магнитотерапию. Как разрабатывать челюсть после остеомиелита, тоже расскажет лечащий врач. Для этого чаще всего назначается массаж, пережевывание жевательных резинок. В среднем период восстановления занимает до 3-х лет, но тут все индивидуально.

Дополнительным лечением могут назначить УВЧ-терапию
Также пациентам, которым удаляли зубы, нужно решать вопрос о протезировании. На период реабилитации показано ношение съемных протезов, а после полного восстановления можно провести ортодонтическую коррекцию брекетами или поставить импланты. Для сложных случаев показана базальная и скуловая методика имплантации.
Опасные осложнения патологии

Осложнением патологии может служить флегмона
Последствия отказа от лечения, равно как и неполноценное лечение патологии или прерывание курса антибиотиков, могут привести к очень опасным последствиям, о которых обязательно следует знать. Список осложнений остеомиелита челюсти выглядит следующим образом:
- абсцесс: ограниченное воспаление в виде «капсулы» в мягких тканях,
- флегмона: обширное «разлитое» воспаление и загноение в мягких тканях, мышцах,
- контрактура и анкилоз челюстного сустава: ограниченность движения или полная его неподвижность. Проще говоря, человек не может нормально открывать рот,
- злокачественные новообразования,
- перелом челюсти,
- менингоэнцефалит: распространение воспаление на головной мозг,
- флебит: воспаление вен,
- амилоидоз почек и сердца: отложение белка в тканях, что приводит к их атрофии и склерозу,
- легочная и дыхательная недостаточность,
- сепсис (заражение крови),
- летальный исход.
Что нужно знать о профилактике
В целях профилактики важно тщательно проводить гигиену полости рта, вовремя лечить – причем не только зубы (кариес, пульпит), но и любые другие инфекционные патологии организма. А после выздоровления не забывайте про укрепление иммунитета – полноценно питайтесь и больше времени проводите на свежем воздухе.
Также следует избегать травм лица, а при их появлении своевременно обращаться за медицинской помощью. Особое внимание нужно уделить детям во время смены прикуса (в возрасте 5-12 лет) – ведь воспаление кости может повредить формирующийся зачаток постоянного зуба.
- Харьков Л.В., Яковенко Л.Н., Чехова И.Л., Хирургическая стоматология и челюстно-лицевая хирургия детского возраста, 2005 г.
- Всемирная организация здравоохранения.
Остеомиелит Челюсти-Острый Остеомиелит • OHI-S
Остеомиелит челюсти – это инфекционный гнойно-некротический процесс, развивающийся в кости и костном мозге челюсти, а также в окружающих их мягких тканях, на фоне предварительной сенсибилизации организма.Разберём каждый пункт определения.
Процесс инфекционный, вызывается смешанной микрофлорой, в основном золотистым и белым стафилококками, а также стрептококками, пневмококками, кишечной и тифозной палочками. К слову, остеомиелит других костей скелета человека вызывается одним возбудителем, который заносится в кость гематогенным путём. Чаще всего это стафилококки или стрептококки. Поэтому остеомиелит челюсти имеет свои отличительные особенности в течении и клинической картине, связанные с разнообразием возбудителей.
Воспаление костного мозга проходит с образованием гноя и некрозом костной ткани.
Кроме поражения самой кости могут воспаляться и прилежащие мягкие ткани, такие как десна, слизистая оболочка полости рта, жевательные и мимические мышцы, слюнные железы, кожные покровы лица. В тяжёлых случаях развиваются флегмоны и абсцессы мягких тканей лица. Тем самым, к болезненному течению остеомиелита присоединяется ещё и клиническая картина поражения мягких тканей.
Большую роль в развитии остеомиелита играет общее состояние здоровья человека. Не каждый периодонтит или периостит переходит в остеомиелит. Ослабление защитных сил организма увеличивает риск развития остеомиелита.
Остеомиелит челюсти встречается чаще, чем поражение других костей человеческого скелета. Это обусловлено наличием нескольких факторов, которые могут привести к воспалению альвеолярного отростка верхней и тела и нижней челюсти:
- Зубы. При осложнениях кариеса, а именно острых хронических апикальных периодонтитах, инфекция через канал зуба попадает далее в пространство кости и со временем приводит к воспалению костного мозга. А так как зубов несколько, то и роль этого фактора возрастает пропорционально их количеству.
- Хорошее кровоснабжение челюстно-лицевой области. К примеру, в теле и альвеолярном отростке верхней челюсти имеется большое количество сосудов и их анастомозов, что повышает риск гематогенного заноса инфекции в челюсть.
- Полости. Вблизи зубочелюстной системы расположены полости (верхнечелюстная пазуха, полость рта, полость носа), из которых возбудители инфекции могут попадать в костное вещество и вызывать дальнейшие осложнения. Сами полости от кости отграничены тонким слоем мягких тканей, что не сильно препятствует дальнейшему распространению инфекции из полости в челюсть.
- Травмы. Лицо часто подвергается травмам различного характера: бытовые и спортивные травмы, переломы челюстей, ушибы. При переломах челюстей несвоевременно и неадекватно оказанная помощь может привести к попаданию в рану инфекции и дальнейшему развитию воспаления или к несращению отломков и возникновению травматического остеомиелита.

Классификация остеомиелита челюстей
Классификация остеомиелита челюстей:
- По этиологии:
- Инфекционный
- Одонтогенный;
- Неодонтогенный.
- Неинфекционный:
- Травматический;
- Инфекционный
- По течению:
- Острый;
- Хронический;
- Обострение хронического.
- По локализации:
- Верхней челюсти;
- Нижней челюсти.
- По распространённости:
- Ограниченный;
- Диффузный.
Острый остеомиелит челюсти
Острый остеомиелит челюсти, как было указано в классификации, может быть инфекционного (одонтогенный и неодонтогенный) и неинфекционного происхождения – травматический.
Рассмотрим наиболее часто встречаемый острый остеомиелит челюсти — одонтогенный.
Острый одонтогенный остеомиелит челюсти
Острый одонтогенный остеомиелит развивается как осложнение хронического апикального периодонтита (в период обострения) или острого гнойного периостита.

Острый одонтогенный остеомиелит: симптомы
Симптомы острого одонтогенного остеомиелита делятся на общие и местные.
Общие симптомы связаны с тяжелой интоксикацией организма. У пациента повышена температура до 39-40°С, в течение суток температура может изменяться на 2-3 градуса. Пациент жалуется на головную боль, слабость, потерю аппетита. При тяжёлом течении остеомиелита пациент может жаловаться на тошноту, рвоту, запор.
Местные:
- Асимметрия лица, вызванная отёком мягких тканей,
- Бледность кожных покровов,
- Регионарные лимфатические узлы воспалены на стороне поражения, болезненны при пальпации,
- Затруднение открывания рта, глотания слюны и пищи,
- Обложенный язык, неприятный запах изо рта,
- Подвижность нескольких зубов,
- Боль при перкуссии причинного зуба и рядом стоящих интактных зубов,
- Десна отёчна и гиперемирована с двух сторон (вестибулярной и оральной),
- Часто осложняется абсцессами и флегмонами близлежащих мягких тканей.
Диагностика остеомиелита челюсти
Диагностика остеомиелита челюсти проводится комплексно, по показателям клинических и лабораторных исследований. Так же стоит уделить внимание дифференциальной диагностике.
Клинические исследования проводятся врачом-стоматологом при осмотре, им выявляются общие и местные симптомы заболевания, указанные выше.
Лабораторные исследования:
- Изменения в крови:
- СОЭ повышено до 40-70 мм\ч,
- Лейкоцитоз, сдвиг лейкоцитарной формулы влево (при лейкопении прогноз неблагоприятный, иммунитет не справляется с воспалением самостоятельно),
- Положительная проба на С-реактивный белок,
- Уменьшение количества альбуминов, повышение содержания глобулинов,
- Показатели активности щелочной и кислой фосфатазы растут пропорционально тяжести заболевания.
2.Изменения в моче:
- Появление белка, клеток крови,
- Гиалиновые и зернистые цилиндры.
На рентгенограмме нет каких-либо изменений в кости, кроме уже имеющихся воспалительных процессов около верхушки корня или нескольких корней причинного зуба в первую неделю заболевания. Чаще всего — «языки пламени» хронического гранулирующего периодонтита. К концу второй недели кость становится прозрачнее из-за процессов деструкции.
Дифференциальная диагностика проводится с другими видами остеомиелита (гематогенным, травматическим), острым периоститом, добро- и злокачественными новообразованиями, поражением тканей полости рта специфическими инфекционными заболеваниями: туберкулёзом, сифилисом, актиномикозом.
Острый одонтогенный остеомиелит нижней челюсти
Острый одонтогенный остеомиелит нижней челюсти встречается чаще поражения верхней челюсти, что связано с особенностями ее анатомического строения.
Чаще причинными зубами выступают моляры и премоляры, и в таком случае заболевание имеет диффузный характер. При периодонтите резцов может развиться ограниченный остеомиелит.
Деструкция кости происходит в крупных масштабах, что нередко приводит к патологическим переломам челюсти.
Кроме поражения альвеолярной части нижней челюсти и её тела, воспалению могут быть подвержены ветвь и отростки нижней челюсти. Гнойно-некротический процесс в этих структурах челюсти отличается неблагоприятным прогнозом, выраженными общими симптомами заболевания.
Ещё одной особенностью являются частые осложнения со стороны мягких тканей, окружающих нижнюю челюсть. Это объясняется большим количеством мышц, непосредственно прилегающих к кости, и наличием многочисленных клетчаточных пространств.

Острый одонтогенный остеомиелит верхней челюсти
Особенности течения острого одонтогенного остеомиелита верхней челюсти обусловлены анатомическим строением кости. Само заболевание развивается реже, чем на нижней челюсти. Причинными зубами являются моляры и премоляры. Инфекция от них также может приводить к воспалению гайморовых пазух. При развитии остеомиелита от резцов воспалительный отёк распространяется на верхнюю губу, иногда на перегородку и крылья носа. Если причинным зубом оказался клык – воспаляется вся подглазничная область.
Остеомиелит верхней челюсти развивается быстрее, чем нижней челюсти, протекает легче, реже осложняется флегмонами и абсцессами мягких тканей. Нехарактерно появление свищей на коже.
Все это обусловлено меньшей плотностью кости, хорошей васкуляризацией, отсутствием непосредственно прилежащих к кости мышц.
Острый одонтогенный остеомиелит верхней челюсти может распространяться с альвеолярного отростка на твёрдое нёбо при поражении латеральных резцов и нёбных корней моляров.

Лечение острого одонтогенного остеомиелита челюсти
Лечение острого одонтогенного остеомиелита челюсти проводится комплексно – консервативно и хирургически.
Главную роль играют хирургические манипуляции. В момент обращения пациента обязательно удаляется очаг инфекции в полости рта – зуб. Также проводится первичная хирургическая обработка воспалённой области. Обеспечивается отток гнойного экссудата периостотомией и наложением дренажа. Далее пациент проходит наблюдение у челюстно-лицевого хирурга, приходит на перевязки, следует рекомендациям врача.
За ними следует консервативное лечение:
- Антибиотики с учётом проведённых посевов + предпочтение тропным к костной ткани (линкомицин, клиндамицин, доксициклин),
- Антигистаминные препараты,
- Анальгетики, антипиретики,
- Дезинтоксикационная терапия,
- Покой, постельный режим,
- Индивидуально подобранные упражнения ЛФК, физиотерапию.
Острый гематогенный остеомиелит челюсти
Острый гематогенный остеомиелит челюсти развивается при поражении костного мозга инфекцией, занесённой в кость по сосудам от первичного очага, находящегося за пределами челюстно-лицевой области.
Также микроорганизмы могут попадать в челюсть контактным путём из воспалительных очагов на коже лица (фурункулы, рожа).
Трудность своевременной диагностики приводит к переходу острой стадии течения заболевания в хроническую.
Лечение будет проводиться так же, как и при одонтогенном остеомиелите, только удаление первичного очага проводит общий хирург.

Острый травматический остеомиелит челюсти
Острый травматический остеомиелит челюсти чаще возникает на нижней челюсти.
Предрасполагающие факторы:
1) Наличие зубов в линии перелома кости,
2) Инфицирование раны (закрытые переломы почти никогда не осложняются остеомиелитом),
3) Неправильно выполненная иммобилизация отломков (поздно, недостаточно длительно, наличие препятствий).
Лечением является повторная иммобилизация отломков с устранением причины развития воспаления.

Исходы и осложнения острого остеомиелита
Исходы:
- Благоприятный — при своевременном обращении пациента к челюстно-лицевому хирургу и адекватном лечении возможно полное выздоровление пациента.
- Неблагоприятный – при недостаточном лечении и позднем обращении пациента к врачу может произойти:
- Переход острого остеомиелита в хронический,
- Деформация челюсти,
- Перелом челюсти, — происходит при незначительном физическом воздействии, от которого здоровая челюсть не пострадала бы,
- Осложнение остеомиелита:
- Абсцессы и флегмоны мягких тканей лица,
- Тромбоз лицевых сосудов и кавернозного синуса,
- Медиастинит,
- Сепсис,
- Летальный исход.
Статью написал Кульба В. специально для сайта OHI-S.COM. Пожалуйста, при копировании материала не забывайте указывать ссылку на текущую страницу.
что это такое, симптомы, причины, лечение, фото
Содержание:
Остеомиелит кости: что это такое
Остеомиелит костей в понятии общей хирургии — это воспаление костной ткани, которое имеет достаточно сложный патогенез. В современной медицине существует множество теорий его возникновения. Однако определить наиболее достоверную невозможно, поскольку каждая из теорий не исключает остальные, а дополняет их. Таким образом, остеомиелит является мультифакториальным заболеванием, в развитии которого большую роль играет не только проникновение в костные ткани какого-либо инфекционного агента, но и состояние иммунной системы организма человека, нарушения местного кровообращения с ухудшением трофики.
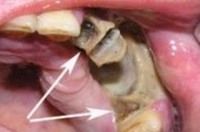
 На фото: остеомиелит верхней челюсти
На фото: остеомиелит верхней челюсти
При попадании инфекционного агента в костную ткань развивается бурная реакция организма, проявляющаяся гнойным воспалением. Для уничтожения инфекции к месту поражения начинают активно мигрировать лейкоциты, которые продуцируют огромное количество ферментов. Они постепенно разрушают костные структуры и формируют полости, заполненные жидким гноем, в которых можно обнаружить кусочки кости или секвестры. Иногда воспаление переходит на окружающие мягкие ткани, что приводит к образованию свищевых ходов, открывающихся на коже.
Если иммунная система больного человека работает достаточно активно, то воспаление может самостоятельно ограничиваться и переходить в хроническую форму. Но если в организме существует иммунодефицит, то инфекция распространяется дальше с развитием тяжелейших гнойных осложнений, таких как сепсис, что нередко приводит к инвалидности или даже смерти.
Остеомиелит в стоматологии
Остеомиелит челюстных костей составляет примерно треть от всех выявленных случаев этой болезни. Такая особенность статистики не является случайной и обуславливается наличием зубов, которые часто являются источником заражения костной ткани. Кроме того, в челюсти имеется ряд особенностей, которые предрасполагают к развитию такого заболевания:
- очень обильная сеть артериальных и венозных сосудов в челюстно-лицевой области;
- активный рост челюсти и бурные перестройки в ее структуре в период смены молочных зубов на постоянные;
- наличие относительно широких гаверсовых каналов;
- очень тонкие и нежные костные трабекулы;
- высокая чувствительность миелоидного костного мозга к инфицированию.
Все это приводит к тому, что попадание практически любого микроорганизма вглубь костной ткани провоцирует развитие остеомиелита.
Причины
Основная причина развития остеомиелита челюсти — проникновение высокопатогенных микроорганизмов в костную ткань. Проникновение инфекции может происходить несколькими путями:
- Одонтогенным путем, когда источником возбудителя инфекции выступает зуб, пораженным кариесом. При этом микроорганизмы попадают сначала в ткани пульпы, после чего по мелким лимфатическим сосудам либо зубным канальцам распространяются на костные ткани.
- Гематогенным путем, когда патогенные микроорганизмы распространяются в челюстно-лицевую область по кровеносным сосудам из первичного источника инфекции. В этой роли может выступать любой инфекционный очаг, имеющийся в организме: острый или хронический тонзиллит, рожистое воспаление кожи или фурункулез. Кроме этого, спровоцировать остеомиелит могут и некоторые специфические инфекции: тиф, скарлатина или даже обычный грипп.
- Травматическим путем, когда остеомиелит возникает на фоне проникновения инфекции после перелома или операции на челюсти. Встречается в стоматологии наиболее редко.
При одонтогенном пути чаще поражается нижняя челюсть, а при гематогенном — верхняя. Если инфицирование произошло гематогенным путем, то локализация гнойного очага будет глубоко в костной ткани, а явление периостита будет минимальным.
Симптомы
Клиническая картина остеомиелита зависит от того, в острой или хронической форме протекает данное заболевание.
 На фото: хронический остеомиелит нижней челюсти
На фото: хронический остеомиелит нижней челюсти
Острый
Обычно симптомы такой патологии возникают внезапно и проявляются местными и общими проявлениями.
Общие симптомы неспецифичны и отражают лишь наличие тяжелого воспалительного очага в организме:
- Значительное повышение температуры тела до показателей в 39 градусов и выше.
- Общая резкая слабость, недомогание, головные боли и ломота в суставах.
- Бледность кожных покровов и слизистых оболочек, усиленная потливость.
На фоне таких общих проявлений возникают и местные признаки заболевания:
- Постоянные нестерпимые боли в области зуба, ставшего источником инфекции. По мере распространения воспалительного процесса болевой синдром усиливается, теряет своею четкую локализацию и порой распространяется на всю челюсть или половину черепа с иррадиацией в ушную область или глаз.
- Нередко воспаление захватывает челюстной сустав, развивается его артрит, что приводит к тому, что человек не может сомкнуть челюсти и держит рот все время приоткрытым.
- Зуб, ставший причиной заболевания, начинает шататься. При диффузном воспалении возможно расшатывание и соседних зубов.
- Слизистая оболочка десен и полости рта становится резко отекшей, гиперемированной и болезненной.
- Нарастающий отек мягких тканей приводит к асимметрии лица и спазму жевательных мышц.
- Значительное увеличение в размерах регионарных лимфатических узлов.
Наиболее тяжело обычно протекает гематогенный остеомиелит, поскольку для него характерно сочетание с поражением других костей черепа и внутренних органов, что значительно ухудшает дальнейший прогноз.
Особенностью течения травматического варианта заболевания является то, что клиническая картина на ранних стадиях может быть стертой из-за проявлений травмы. Однако когда на 3-5 день после перелома челюсти появляются жалобы на усиление боли, а состояние больного утяжеляется, повышается температура тела, возникает сильнейший отек слизистой рта и гнойные выделения из раны, то диагноз становится ясным.
Хронический
При переходе заболевания в хроническую форму состояние пациента улучшается. Однако на протяжении достаточно длительного периода времени у таких людей отмечается выраженная бледность кожных покровов, вялость, нарушения сна и отсутствие аппетита.
Во время осмотра при хроническом остеомиелите выявляются свищи, открывающиеся как на поверхности лица, так и в полости рта. Из свищевых ходов выделяется небольшое количество гнойного содержимого. Также можно выявить отечность слизистых оболочек, патологическую подвижность одного или нескольких зубов, увеличение регионарных лимфатических узлов.
В стадии ремиссии боль может отсутствовать либо быть незначительной. Но в период обострения возможно усиление болевого синдрома, при этом пациент не всегда может указать на точную локализацию боли.
Диагностика
На основании жалоб пациента и объективных данных общего осмотра у доктора может возникнуть подозрение на остеомиелит челюстной кости. Подтверждение такого заболевания и полная формулировка диагноза возможны только после проведения лучевой диагностики (рентгендиагностики).
Существуют ранние и поздние рентгенологические признаки, которые указывают на наличие такой тяжелой патологии.
 На рентген-снимке: острый остеомиелит челюсти
На рентген-снимке: острый остеомиелит челюсти
К ранним рентген-признакам относятся:
- наличие на снимках участков разряжения костной ткани, которые чередуются с ее уплотнением;
- смазанность и крайняя нечеткость костного рисунка в челюсти;
- незначительное увеличение толщины надкостницы как следствие периостита.
Поздними признаками остеомиелита на рентгенограмме являются:
- формирование к 7-12 дню от начала заболевания очагов деструкции с образованием секвестров;
- утолщение и умеренное уплотнение ткани кости вокруг воспаленного очага.
В затруднительных случаях пациентам показано проведение МРТ, которое позволяет более четко увидеть обширность поражения костной ткани, а также визуализировать мелкие гнойные очаги.
Дополнительно к рентгенологическому обследованию проводят общеклинические анализы, которые отражают активность воспалительного процесса:
- общий анализ крови, в котором может быть выявлено увеличение количества лейкоцитов, изменения лейкоцитарной формулы воспалительного характера, снижение количества эритроцитов и гемоглобина;
- биохимический анализ крови с выявлением электролитных нарушений, появлением маркеров воспаления.
С целью определения возбудителя остеомиелита и выявления его чувствительности к антибактериальным препаратам проводят бактериологическое исследование отделяемого свищевых ходов с посевом гноя на специальные питательные среды с последующей микроскопией полученных образцов.
Дифференциальная диагностика
Дифдиагностика остеомиелита с другими заболеваниями, имеющими схожую симптоматику, имеет важное значение, поскольку неправильно поставленный диагноз может приводить к неверному выбору лечебной тактики и неэффективности проводимой терапии. Все это повышает риск на неблагоприятный исход болезни и плохой прогноз для здоровья в будущем.
Дифференциальный диагноз остеомиелита следует поводить с такими заболеваниями, как:
Осложнения
Неправильно поставленный диагноз или несвоевременно начатая терапия остеомиелита приводят к развитию тяжелейших осложнений, которые имеют высокий процент летальности и нередко становятся причиной инвалидности.
Наиболее часто остеомиелит челюсти осложняется:
- Абсцессами мягких тканей, околочелюстными флегмонами и гнойными затеками, которые имеют тенденцию к быстрому распространению в шейную область и в средостение. Такая патология чрезвычайно опасна, поскольку имеющийся при ней сепсис (в немедицинской лексике используется термин «заражение крови») быстро приводит к поражению жизненно важных органов с развитием септического шока и гибелью.
- Тромбофлебитами лицевых вен, медиастинитами, перикардитами или тяжелыми пневмониями.
- Гнойным поражением оболочек мозга с развитием менингитов.
- При локализации гнойного очага в верхней челюсти возможно распространение инфекции в орбитальную область с поражением глазного яблока, атрофией зрительного нерва, что приводит к необратимой утрате зрения.
Лечение
Лечение остеомиелита челюстных костей заключается в одновременном решении двух важнейших задач:
- Наиболее быстрая ликвидация очага гнойного воспаления в костях и окружающих мягких тканях.
- Коррекция функциональных нарушений, которые были спровоцированы наличием тяжелого инфекционного процесса.
Все больные без исключения подлежат госпитализации в хирургическое отделение, специализирующееся на челюстно-лицевой хирургии. Если такового стационара не имеется, то лечение проводят в отделении, имеющем опыт в хирургической стоматологии.
Комплекс лечебных мероприятий включает:
- Хирургическое вмешательство со вскрытием гнойного очага, очисткой его от некротизированных масс и полноценным дренированием.
- Применение антибактериальных препаратов с широким спектром активности.
- Дезинтоксикационное и противовоспалительное лечение, укрепление иммунитета.
Важное значение играет и общий уход с соблюдением строгого постельного режима, полноценного, но щадящего питания (гипоаллергенная диета с включением в рацион всех необходимых нутриентов, витаминов и минералов).
Последствия и реабилитация после перенесенного остеомиелита челюсти
Последствия перенесенного острого или хронического остеомиелита челюстной кости могут быть достаточно серьезными и значительно ухудшать качество жизни человека.
- Нередко при хирургическом лечении такой патологии появляется необходимость удаления не только причинного зуба, но и нескольких других. Это приводит к тому, что в последующем человек будет нуждаться в ортодонтическом лечении и протезировании.
- Обширные дефекты костной ткани могут приводить к деформациям челюсти, что не только является косметическим дефектом, но и в значительной мере нарушает нормальное функционирование челюстно-лицевого аппарата.
- Поражение мягких тканей нередко приводит к их рубцовой деформации, что также является серьезной косметической проблемой, требующей решения с помощью пластической хирургии.
- Распространение инфекции на сустав может спровоцировать его воспаление (артрит) или артроз, что впоследствии становится причиной развития его анкилоза и резкого ограничения подвижности челюсти.
- Последствия септических состояний на фоне остеомиелита могут также заключаться в нарушении функционирования внутренних органов, процессов кроветворения и работе иммунной системы.
- Остеомиелит, поражающий верхнюю челюсть способен распространяться на скуловую кость и даже орбиту с развитием абсцесса или флегмоны глазного яблока. Это приводит к полной утрате зрения без возможности его восстановления.
Реабилитация после перенесенного гнойного воспаления косей челюсти иногда продолжается в течение нескольких лет. Все больные подлежат диспансерному учету, с которого снимаются только после коррекции всех возникших нарушений.
Реабилитационные мероприятия включают:
- использование методик физиотерапевтического воздействия;
- при необходимости проведение протезирование утраченных зубов;
- повторное оперативное вмешательство по косметическим или медицинским показаниям;
- профилактику повторного возникновения такой патологии.
Профилактика
Профилактические мероприятия являются не только ключевым моментом по предупреждению развития остеомиелита, но и тем фактором, который снижает риск развития осложнений и укорачивает период восстановления, если избежать болезни все же не удалось:
- Своевременное лечение кариеса, даже если он не имеет никаких клинических проявлений.
- Поддержание нормального иммунного статуса путем регулярных физических нагрузок, рационального и полноценного питания.
- Санация всех хронических очагов инфекции в организме.
- В случае получения травмы, в послеоперационном периоде или после удаления зуба соблюдение всех профилактических врачебных предписаний.
В заключение необходимо отметить, что, несмотря на все достижения современной медицины, остеомиелит челюсти у взрослых и детей не теряет свою актуальность. Своевременное выявление его признаков и адекватное лечение повышают шансы больного на полное выздоровление и сохранение качества жизни на высоком уровне.
Лечение остеомиелита челюсти: антибиотики, хирургия, процедуры
5547
Есть много стоматологических заболеваний. Причем многие из них значительно серьезнее и опаснее привычного и распространенного кариеса.
Одним из таких заболеваний является остеомиелит, который имеет гнойно-инфекционную природу и грозит серьезными осложнениями, если вовремя не начать лечение. Именно на такое поражение челюстей приходится почти треть всех случаев остеомиелита.
Что представляет собой заболевание?
Заболевание одно из самых опасных, поражающих кости. При нем воспалительные и инфекционные процессы захватывают не только все слои кости, но также и окружающие ткани.
Иногда этот процесс приводит к генерализации заболевания. В этом случае разрушительные явления поражают всю костную систему.
Изначально остеомиелит считается воспалением костного мозга. Однако процесс некротизации и воспаления распространяется дальше – захватывает полностью все компоненты структуры костей челюсти и мягкие ткани, которые ее окружают.
Фото: остеомиелит челюсти
Возбудителей у этого заболевания несколько. Среди них:
- золотистый стафилококк;
- кишечная палочка;
- синегнойная палочка;
- грамотрицательные бактерии;
- риккетсии;
- клебсиелла.
Примерно половина всех зарегистрированных случаев челюстного остеомиелита протекали на фоне проникновения в организм и развития различных вирусных заболеваний.
Причины
Для того чтобы проводить адекватное лечение, важно выяснить точную причину возникновения заболевания. Дело в том, что классификация остеомиелита во многом основана именно на причине, вызвавшей болезнь. А лечение в каждом случае отличается.
Наиболее вероятные причины остеомиелита:
- Глубокий кариес, который вызывает инфекционный процесс в зубе.
- Механические травмы челюстей (удары, сильные ушибы и прочее).
- Наличие некоторых хронических заболеваний, например, тонзиллита (воспаление одной или обеих миндалин).
- Общие острые инфекционные заболевания, например, скарлатина или дифтерия.
- Появление в зоне лица гнойных поражений, таких как карбункулы или фурункулы.
- Разного рода нарушения в работе височно-челюстного сустава.
Обязательно нужно сказать о том, что нарушения работы иммунной системы и, соответственно, значительное ослабление естественной защиты организма, является так называемым спусковым крючком для развития остеомиелита.
Поэтому прогноз всегда ухудшается, если пациент страдает заболеваниями крови, сахарным диабетом, онкологическими и подобными болезнями.
Разновидности и классификация
Прежде чем говорить о симптоматике, следует рассказать о том, какие формы принимает заболевание и о его классификации. Каждая форма имеет отдельные признаки и симптомы.
Различают четыре вида форм – хронический, подострый, острый остеомиелит, а также обострение хронической формы. Они же являются стадиями в клиническом течении.
Хронический
При таком течении болезнь обычно длится долгое время – в среднем несколько месяцев. В зависимости от естественной защиты организма и прочих факторов в такой форме остеомиелит протекает от месяца и даже до нескольких лет.
При этом будут внешние улучшения состояния. Однако в то же время болезнь на самом деле усугубляется, может формироваться новый свищ.
Кроме того, отторгаются омертвевшие участки костных тканей. При таком варианте практически никогда не бывает случаев самоизлечения.
Острая форма
Максимальная длительность периода – до двух недель. Заболевание развивается быстро, причем вначале симптомы больше походят на какое-то общее недомогание.
Подострая форма
Длится от двух недель до месяца. Чаще всего, это просто следующий этап острого остеомиелита. Так как до этого болезнь развивалась быстро, то происходят прорывы гноя из тканей кости, а это приводит ко временному улучшению состояния.
На его фоне внешне становится незаметным дальнейшее разрушение, а воспалительный процесс получается «смазанным». После прорыва гноя формируется секвестр – участок, где костная ткань уже является омертвевшей.
Обострение хроники
После улучшения наступает период, когда воспаление становится явно заметным, и весь процесс разрушения идет гораздо быстрее и явственней.
Кроме этого разделения болезни по форме течения, остеомиелит челюсти классифицируется по источнику инфекции.
- Одонтогенный – то есть, исходящий из зуба. Инфекция попадает в костные ткани из гнойного поражения какого-то из зубов. В подавляющем большинстве случаев локализуется процесс на нижней челюсти.
- Гематогенный. В этом случае источником инфекции становится кровь, которой омываются костные ткани.
Это обусловлено происходящими в организме общими процессами инфицирования, то есть имеется хронический инфекционный очаг. Встречается редко. Течение болезни происходит «наоборот» – зубы поражаются уже от зараженной кости.
- Травматический. В данном случае причиной заболевания становятся переломы и другие подобные травмы челюстей. Чаще всего это сложные переломы, осколочные и даже огнестрельные, когда наблюдается обширная травматизация.
Симптомы
Если говорить об острой форме заболевания, то начало характеризуется появлением признаков общего недомогания. Причем они появляются резко и внезапно:
- высокая температура, доходящая до фебрильных (то есть, лихорадочных 38-39°C) значений;
- слабость;
- возникновение ознобов;
- отсутствующий аппетит;
- плохой сон.
Среди обычных симптомов можно перечислить такие:
- покраснение слизистых оболочек во рту;
- воспаление лимфоузлов;
- боль в причинном зубе;
- расшатывание зубов в районе очага инфекции;
- болевые ощущения распространяются далее – на всю челюсть, сустав, виски, глазницы;
- образование гнойных выделений в десневых карманах;
- потеря чувствительности губы, кожи подбородка и преддверия рта.
Кроме того, для каждой формы и вида болезни, а также в зависимости от локализации очага инфекции могут появляться множество дополнительных симптомов и признаков.
Терапия нижней челюсти
Лечение подразумевает множество методик, в том числе и хирургическое вмешательство. Однако это в любом случае будет сложный и чаще всего растянутый во времени процесс.
Независимо от этиологии, то есть конкретных причин возникновения, обязательно применяется комплекс мероприятий, которые направлены не только на устранение самого очага инфекции, но и на остановку всего воспалительного процесса.
Конкретные мероприятия, проводящиеся для лечения, зависят во многом от того, как именно начало развиваться заболевание. Например, при одонтогенной форме обязательно удаляется больной зуб.
Одновременно с этим должны создаваться условия для выхода гноя и полной очистки пораженной зоны, чтобы воспалительный процесс не обострился снова.
Антибактериальные препараты в обязательном порядке назначаются пациентам с острой и хронической формами остеомиелита. А вот антибиотики назначаются параллельно с проведением разного рода хирургических вмешательств. Удаление кости при этом – крайняя мера и к ней прибегают редко.
Современные методики позволяют проводить малоинвазивные вмешательства с дренированием очагов инфекции, удалением отмерших тканей, а также абсцессов и флегмонов, с последующим проведением диализа.
Еще одна современная методика позволяет вводить различные препараты, направленные на уничтожение инфекции, прямо в костные ткани. Название метода – механическая остеоперфорация.
При этом введенные препараты блокируют начавшийся процесс воспаления в определенном участке и не позволяют ему распространиться шире, захватив близлежащие ткани.
Терапия верхней челюсти
Варианты лечения этого заболевания при различной локализации – верхняя или нижняя челюсть – не отличаются. Различными при этом могут быть только последствия и само протекание болезни, то есть ее признаки.
В зависимости от определенной стадии остеомиелита также есть некоторые различия в процессе лечения. Например, острая форма всегда должна лечиться в условиях стационара клиники. Первоначально устраняют очаг, а затем проводят дезинфекционную, противовирусную, стимулирующую и общеукрепляющую терапию.
Также может проводиться иммуностимуляция, прием витаминов, кварцевое облучение и физиотерапевтические процедуры. Все зависит еще и от общего состояния организма и его способности самостоятельно бороться с инфекцией.
Стоит также сказать, что травматический или гематогенный остеомиелит требует несколько иного подхода. Здесь изначально следует устранить причину, то есть либо полностью вылечить полученные травмы, либо провести общую противовирусную терапию.
Кроме того, последствия в виде больного зуба или образованного свища устраняются хирургически, одновременно с общим лечением.
Особенности терапии хронического заболевания
Среди особенностей этой формы можно выделить секвестрацию. Это процесс отторжения некоторых участков тканей, которые омертвели. Именно поэтому в лечение обязательно входит секвестрэктомия.
Это хирургическое вмешательство, при котором отсоединившиеся участки мертвой ткани обязательно подлежат удалению. Проводят такие операции под контролем в виде рентгенограммы.
Кроме этой операции назначают простое удаление зуба, около которого находится гнойное поражение. Создаются такие условия, чтобы гной мог полностью выйти, и очищают этот участок.
Наряду с хирургическим вмешательством должно проводиться антибактериальное лечение и физпроцедуры.
В следующем видео подробно показано хирургическое вмешательство при хроническом остеомиелите:
Антибиотики и противомикробные препараты
Цель: уничтожение патогенной микрофлоры и снятие воспалительного процесса.
При первом обращении пациента назначают ставить высокие дозы антибиотиков, активных в отношении Staphylococcus aureus:
- Оксациллин;
- Нафциллин;
- Цефалоспорин;
- Ванкомицин.
Если врач подозревает наличие грамотрицательных палочек, то прописываются:
- Ампициллин: 2 г каждые 4 ч;
- Цефазолин , Цефуроксим (цефалоспорин второго поколения): 1,5 г каждые 8 ;
- Ципрофлоксацин (фторхинолон): 400 мг каждые 12ч.
При инфекции, вызванной Pseudomonas aeruginosa:
- Тобрамицин: 1,7 мг/кг каждые 8 ч или 5-7 мг/кг 1 раз в сутки.
Совместно с одним из препаратов:
- Тикарциллин: 3 г каждые 4 ч;
- Цефтазидим: 1-2 г каждые 8 ч;
- Азтреонам: 1-2 г каждые 8 ч.
Если болезнь вызвана чувствительными к пенициллинам стафилококками и стрептококками:
- Бензилпенициллин: 3-4 млн ед каждые 4 ч.
Для уничтожения стафилококков чувствительных к метициллину (и устойчивых к бензилпенициллину):
- Нафциллин: 2 г каждые 4ч;
- Оксациллин: 2 г каждые 4ч.
Остеомиелит, вызванный метициллиноустойчивыми штаммами стафилококков:
Если у пациента аллергия к пенициллинам:
- Цефазолин: 1-2 г каждые 8 ч.
Сильные антимикробные препараты взрослым внутрь не назначаются. Для домашней терапии подойдут следующие фторхинолоны, которые не уступают при оральном приеме бета-лактамным антибиотикам, вводимым в/в:
- Ципрофлоксацин: 750 мг каждые 12 ч;
- Офлоксацин: 400 мг каждые 12 ч.
Но эти препараты вызывают устойчивость возбудителей к ним, если лечить остеомиелит, вызванный Staphylococcus aureus или Pseudomonas aeruginosa.
При разновидности болезни, спровоцированной Bacteroides spp, для приема внутрь назначаются:
- Клиндамицин: 300-450 мг каждые 6 ч;
- Метронидазол: 500 мг каждые 8 ч.
Врачи узнают, принимает ли пациент таблетки по схеме, с помощью анализа МБК сыворотки.
Физиопроцедуры
Пациента направляют на процедуры после успешного устранения источника проблемы, т.е. не раньше, чем через неделю. Организму помогают справиться с последствиями болезни несколько методик: магнитотерапия, электрофорез и лазерная терапия.
Низкочастотная магнитотерапия
Низкочастотная магнитотерапия способствует ускорению заживления послеоперационной раны, за счет улучшения микроциркуляции крови в ней и повышения чувствительности микробов к антибиотикам. Было доказано, что благодаря этой процедуре даже совершенствуется строение клеток.
Используются аппараты «Полюс-1» и «Полюс-2». Медсестра ставит на очаг поражения контактные индукторы по поперечной методике. Идет пульсирующее магнитное поле частотой 50 Гц и магнитная индукция 40 мТл.
Сеанс длится от 20 до 30 мин. Требуется 30 раз.
Высокоинтенсивная импульсная магнитотерапия
Стабильная, контактная высокоинтенсивная импульсная магнитотерапия. Цель аналогична низкочастотной методике. Применяются аппараты «АМИТ-01» и «АМТ2 АГС». Выбирается интервал между импульсами 20 мс и магнитная индукция 400-800 мТл.
Сеанс длится от 10 до 15 мин. Требуется 10 раз.
Импульсная магнитная терапия
Для проведения импульсной магнитной терапии настраивают неподвижное магнитное поле частотой 5-10 Гц и интенсивностью 5-10 мТл. Используется аппарат «Полимаг-01».
Сеанс длится от 30 мин. Требуется 15 раз.
Внутритканевый электрофорез с антибиотиками
При гальванизации создается электрическое поле, антибиотики соединяются с белковыми молекулами крови и проникают в проблемную зону. При этом под влиянием гальванического тока капилляры расширяются, благодаря чему проходимость дозы лечебной крови и антибиотиков увеличивается.
Назначенный антибиотик (например, линкомицин или гентамицин) вводится внутривенно с помощью капельницы. Одновременно на проблемное место в кости делают гальванизацию и магнитотерапию по поперечной методике.
Плотность тока 0,01 мА/см2 и интенсивность магнитной индукции 40-60 мТл. Площадь электродов и гидрофильных прокладок 400-600 см2.
Сеанс гальванизации длится 60 мин, магнитотерапии 40 мин, капельница ставится на 60 мин. Курс от 5 до 8 раз.
Электрофорез террамицина, фосфора, цинка, меди
Действие на рану аналогично процедуре с антибиотиками. Сила тока 8-10 мА.
Сеанс длится от 15 до 20 мин. ежедневно или через день. Курс 10 раз.
Инфракрасная лазерная терапия
Лабильное инфракрасное воздействие лазером частой 5-80 Гц на очаг поражения.
Сеанс длится от 10 до 12 мин. Курс 12-15 раз.
Терапия народными средствами
Самостоятельное лечение с использованием народных средств не допускается, так как болезнь обостряется и тогда последствия могут быть серьезными.
Однако народные рецепты и средства можно использовать параллельно с основным лечением. Вот несколько таких рецептов.
- Настойка арники горной. Применяется внутрь, примерно по 35–40 капель за полчаса до еды. Приготовить настойку просто – нужно залить цветы растения спиртом в концентрации 40% и дать выстояться около 10 дней.
- Компресс из лука с мылом. Несколько раз в день на 15–25 минут делают компрессы на больное место из смеси тертого лука и хозяйственного мыла.
- Убрать боль можно с помощью примочки из отварной овсяной соломы, которую плотно привязывают бинтом к болевому очагу.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Понравилась статья? Следите за обновлениями
похожие статьи
Острый и хронический остеомиелит челюсти, симптомы и лечение
Закрыть- Болезни
- Инфекционные и паразитарные болезни
- Новообразования
- Болезни крови и кроветворных органов
- Болезни эндокринной системы
- Психические расстройства
- Болезни нервной системы
- Болезни глаза
- Болезни уха
- Болезни системы кровообращения
- Болезни органов дыхания
- Болезни органов пищеварения
- Болезни кожи
- Болезни костно-мышечной системы
- Болезни мочеполовой системы
- Беременность и роды
- Болезни плода и новорожденного
- Врожденные аномалии (пороки развития)
- Травмы и отравления
- Симптомы
- Системы кровообращения и дыхания
- Система пищеварения и брюшная полость
- Кожа и подкожная клетчатка
- Нервная и костно-мышечная системы
- Мочевая система
- Восприятие и поведение
- Речь и голос
- Общие симптомы и признаки
- Отклонения от нормы
- Диеты
- Снижение веса
- Лечебные
- Быстрые
- Для красоты и здоровья
- Разгрузочные дни
- От профессионалов
- Монодиеты
- Звездные
- На кашах
- Овощные
- Детокс-диеты
- Фруктовые
- Модные
- Для мужчин
- Набор веса
- Вегетарианство
- Национальные
- Лекарства
- Антибиотики
- Антисептики
- Биологически активные добавки
- Витамины
- Гинекологические
- Гормональные
- Дерматологические
- Диабетические
- Для глаз
- Для крови
- Для нервной системы
- Для печени
- Для повышения потенции
- Для полости рта
- Для похудения
- Для суставов
- Для ушей
- Желудочно-кишечные
- Кардиологические
- Контрацептивы
- Мочегонные
- Обезболивающие
- От аллергии
- От кашля
- От насморка
- Повышение иммунитета
- Противовирусные
- Противогрибковые
- Противомикробные
- Противоопухолевые
- Противопаразитарные
- Противопростудные
- Сердечно-сосудистые
- Урологические
- Другие лекарства
- Врачи
- Клиники
- Справочник
- Аллергология
- Анализы и диагностика
- Беременность
- Витамины
- Вредные привычки
- Геронтология (Старение)
- Дерматология
- Дети
- Женское здоровье
- Инфекция
- Контрацепция
- Косметология
- Народная медицина
- Обзоры заболеваний
- Обзоры лекарств
- Ортопедия и травматология
- Питание
- Пластическая хирургия
- Процедуры и операции
- Психология
- Роды и послеродовый период
- Сексология
- Стоматология
- Травы и продукты
- Трихология
- Другие статьи
- Словарь терминов
- [А] Абазия .. Ацидоз
- [Б] Базофилы .. Богатая тромбоцитами плазма
- [В] Вазопрессин .. Выкидыш
- [Г] Галлюциногены .. Грязи лечебные
- [Д] Деацетилазы гистонов .. Дофамин
- [Ж] Железы .. Жиры
- [И] Иммунитет .. Искусственная кома
- [К] Каверна .. Кумарин
- [Л] Лапароскоп .. Лучевая терапия
- [М] Макрофаги .. Мутация
- [Н] Наркоз .. Нистагм
- [О] Онкоген .. Отек
- [П] Паллиативная помощь .. Пульс
- [Р] Реабилитация .. Родинка (невус)
- [С] Секретин .. Сыворотка крови
- [Т] Таламус .. Тучные клетки
- [У] Урсоловая кислота
- [Ф] Фагоциты .. Фитотерапия
- [Х]
Остеомиелит челюсти — причины, симптомы, диагностика
 В хирургической стоматологии одной из наиболее распространенных патологий считается остеомиелит челюсти — гнойно-некротический патологический процесс, поражающий костную ткань верхней или нижней челюсти. Это серьезная болезнь, которая без своевременного лечения способна привести к тяжелым последствиям. В группе риска находятся молодые мужчины до 40 лет.
В хирургической стоматологии одной из наиболее распространенных патологий считается остеомиелит челюсти — гнойно-некротический патологический процесс, поражающий костную ткань верхней или нижней челюсти. Это серьезная болезнь, которая без своевременного лечения способна привести к тяжелым последствиям. В группе риска находятся молодые мужчины до 40 лет.
Почему развивается это заболевание, как вовремя его распознать и в чем заключается лечение – рассмотрим подробнее в нашей статье.
Из-за чего возникает заболевание
Главный виновник недуга – патогенные микроорганизмы. Преимущественно это стрептококки и анаэробные бактерии, которые присутствуют в ротовой полости человека. Именно они запускают инфекционный процесс, который поражает челюсть. Но как болезнетворные бактерии попадают именно в костную ткань? Существует несколько способов:
- Запущенный кариозный процесс, который разрушил твердые ткани зуба и добрался до пульпы.
- Травма зуба – трещина, дефект пломбы, надлом. Но не каждое механическое повреждение станет очагом инфекции. Повреждение должно быть серьезным и глубоким. Сюда также относится перелом челюсти. Но в этом случае обычно причиной воспаления становится стафилококковая инфекция.
- Хронический инфекционный очаг в другом органе. Вредоносные бактерии способны пробраться к челюсти по лимфатическим узлам или кровеносным сосудам из близлежащего органа (ухо, горло, нос).
Чаще всего заболевание диагностируется на нижней челюсти, так как зубы нижнего ряда больше подвержены кариесу и различным травматическим воздействиям.
Риск развития остеомиелита возрастает при наличии иммунодефицитного состояния, а также заболеваний кровеносной системы. Это связано с тем, что у человека с такими патологиями плохо заживают раны, а организм не в состоянии противостоять инфекциям.
К другим провоцирующим болезнь факторам относят:
- курение;
- злоупотребление алкоголем;
- диабет;
- голодание или плохое питание;
- сифилис;
- курсы химиотерапии.
Если острое развитие болезни не вылечить до конца, то развивается хронический остеомиелит челюсти. Он тяжелее поддается консервативной терапии, а также чаще приводит к осложнениям.
Классификация патологии
В зависимости от способа инфекционного заражения, выделяют следующие виды:
- Гематогенный – бактерии распространяются по кровеносной системе из других инфекционных очагов. Такой путь характерен для вторичного остеомиелита верхней челюсти, который развивается на фоне другого заболевания. Это может быть скарлатина, гнойный отит, тонзиллит, заболевания гортани. Сначала инфекция поражает костную ткань челюсти, а потом только зубы и десны.
- Одонтогенный – внешний путь заражения. Причиной является инфицированная пульпа или корень зуба. К предрасполагающим факторам относят запущенные стоматологические заболевания. Это пульпит, периодонтит, наличие кистозных образований, альвеолит.
- Травматический – переломы и травмы челюстного сустава с повреждением мягких тканей и наличием отломков зубного ряда. Часто возникает из-за позднего обращения за врачебной помощью.
По течению и характеру проявления симптомов патология может быть острой, подострой и хронической. По площади распространения выделяют локальную (ограниченную) и расплывчатую (диффузную) формы.
Остеомиелит верхней челюсти: симптомы и диагностика
Заболевание развивается медленно. Первым симптомом вялотекущего хронического воспалительного процесса становится болевой синдром в области поврежденного зуба.
Далее присоединяются следующие проявления:
- по мере распространения инфекции боль усиливается, и охватывает область нескольких зубов или всю челюсть;
- отек и покраснение десны;
- подвижность зуба;
- локальная боль в области виска, в ухе;
- онемение подбородка;
- затрудненность процессов глотания и жевания;
- нарушения речи из-за онемения или жжения челюсти;
- гнилостный запах изо рта;
- увеличение лимфатических узлов как реакция на сильное воспаление;
- изменение формы лица (отек со стороны патологического процесса).
Симптоматика возникает постепенно при хроническом течении.
Острый остеомиелит нижней челюсти развивается резко. Сопровождается высокой температурой тела, ознобом. Если нарушается отток гнойного содержимого, то формируются гнойные абсцессы, возможно образование околочелюстных флегмон. Такие образования опасны, и требуют оперативного вмешательства. Нередко эту стоматологическую патологию путают с другим острым инфекционным заболеванием — эпидемическим паротитом (свинкой).
Важно! При резком ухудшении здоровья необходимо вызвать бригаду скорой помощи.
В среднем острый период длится 7–14 дней. Затем симптоматика стихает, и начинается подострый период. Он возникает после образования свищевого хода для выделения гноя из очага инфекции. В эту фазу общее состояние улучшается, боль становится терпимой. Но подвижность зубов не только сохраняется, но и усугубляется. Это приводит к проблемам с пережевыванием пищи и становится фактором риска для развития желудочно-кишечных заболеваний.
Подострая форма нередко переходит в хроническую с вялым течением, которое может продолжаться несколько месяцев. Исходом становится отторжение всех некротизированных участков костной ткани с образованием секвестров (фрагментов омертвевшей ткани). Они удаляются через образовавшийся свищ. Это благоприятный исход, при котором все же необходим осмотр и лечение у специалиста. Однако зачастую отток гнойного содержимого затруднен, что приводит к поражению мягких тканей, деформации челюсти и распространению гнойного процесса.
К какому врачу обращаться: диагностика заболевания
 При появлении зубной боли неясного характера, а также при патологических изменениях тканей пародонта нужно обратиться к стоматологу–терапевту.
При появлении зубной боли неясного характера, а также при патологических изменениях тканей пародонта нужно обратиться к стоматологу–терапевту.
При необходимости он направит вас к узкому специалисту – ортодонту, хирургу или ортопеду.
Начальная стадия патологии может еще не визуализироваться при помощи рентгенологических методов диагностики. Поэтому используется сбор и изучение анамнеза, внешний осмотр.
Врач обращает внимание на следующие моменты:
- Степень подвижности зубов.
- Состояние слизистой оболочки ротовой полости и десен.
- Наличие болезненного синдрома при простукивании.
Так как остеомиелит – это гнойный инфекционный процесс, затрагивающий многие процессы в организме, то целесообразно назначение лабораторных общих анализов крови и мочи. Также для точного определения типа патогенного возбудителя проводится бакпосев гнойного содержимого.
При запущенной форме заболевания (хроническая или подострая стадия) изменения костной ткани уже значительны и заметны, поэтому рекомендуется рентген или компьютерная томография челюсти. Такие методы помогают увидеть образовавшиеся участки омертвевшей ткани (секвестры), а также понять насколько глубоко распространился воспалительный процесс.
При наличии свищевого хода с гнойным содержимым, берется биоматериал для лабораторного исследования. Это необходимо для исключения актиномикоза челюстно-лицевой области.
Важно! Острую форму остеомиелита необходимо дифференцировать от похожих патологий: гнойный периостит, нагноившаяся киста, острый периодонтит. Поэтому здесь важен опыт и профессионализм врача.
Прогноз и возможные осложнения
При своевременном обращении к врачу, точной диагностике и правильно подобранной терапии прогноз благоприятный.
В противном случае, патологический процесс способен распространиться по нисходящему и восходящему пути. Это грозит развитием следующих осложнений:
- Менингит
- Абсцесс головного мозга.
- Флегмона глазницы.
- Гайморит.
- Тромбофлебит лицевой вены.
- Сепсис.
- Абсцесс легкого.
- Медиастинит.
Эти состояния имеют острое начало и требуют немедленной медицинской помощи. Промедление нередко заканчивается летальным исходом для пациента.
Хроническая форма с вялотекущим воспалением негативно влияет на состояние мягких тканей и костей челюсти, и сопровождается:
- переломами,
- деформацией височно-челюстного сустава;
- образованием внутрисуставных спаек;
- формированием рубцовых контрактур жевательных мышц.
Эти патологии значительно ограничивают подвижность челюсти или приводят к ее полной неподвижности.
Методы лечения
Эффективность лечения зависит от причины возникновения болезни. Поэтому важно провести не только стоматологическое обследование пациента, а также выявить другие возможные инфекционные очаги. Для этого рекомендуется консультация узких специалистов.
Консервативная терапия:
- Санация ротовой полости антисептическими препаратами. Это помогает предотвратить распространение инфекционного процесса на соседние ткани и зубы. Также осуществляется удаление всех отмерших участков мягких тканей.
- Прием противовоспалительных препаратов. Цель – уменьшить общую интоксикацию. организма.
- Если имеется перелом с отломками челюсти, то необходима их срочная иммобилизация. При наличии зуба в щели перелома, проводится его удаление.
Обязательным пунктом является прием антибактериальных препаратов, независимо от причины возникновения. В редких случаях врач может рекомендовать процедуру внутрикостного промывания. Этот метод эффективен при угрозе развития осложнений, так как позволяет быстро купировать патологический процесс и предотвратить его распространение.
При наличии свища требуется оперативное вмешательство. Если на рентгене видны множественные участки отмершей костной ткани (секвестры), то проводится секвестрэктомия. Суть которой удалить все патологические ткани кости. Проводится эта процедура под местным или общим обезболиванием, это зависит от площади поражения.
При незначительной подвижности зубов требуется время для их укрепления. Зачастую после полного излечения, десны укрепляются и зубы встают на место. Но это редкий случай. Обычно зубы требуют ортодонтического лечения, которое заключается в шинировании.
После устранения основных симптомов рекомендуется физиотерапия. Также эффективен прием витаминных комплексов и иммуномодуляторов.
Основная профилактика остеомиелита заключается в своевременном обращении к стоматологу и лечении заболеваний ротовой полости. Также важно заботиться об общем здоровье – укреплять иммунитет, не запускать хронические заболевания, стараться избегать травмоопасных ситуаций.
Остеомиелит челюсти | Симптомы и лечение остеомиелита челюсти
Классификация остеомиелита челюсти
 [13], [14], [15]
[13], [14], [15]
Травматический остеомиелит
Заболевание, возникающее в результате травм или переломов челюсти. Травмированный участок открывает вирус до кости, но процент осложнений такого типа невелик.
Разновидностью остеомиелита челюсти называют осложнения, возникающие в результате перелома лицевой кости.Чаще всего это происходит с нижней челюстью, но бывают единичные случаи повреждения верхней челюсти. Травма кости открывает путь инфекции, которая при благоприятных для нее условиях начинает развиваться еще дальше от зоны перелома.
Поэтому, если уже случилось, что челюсть травмирована, необходимо сделать все, чтобы в рану не попала патогенная флора.
Остеомиелит челюсти после удаления зуба
Все в нашем теле взаимосвязано.Замкнуты за счет однократной иннервации и верхней от нижней челюсти, являясь отростками тройничного нерва (отвечающего за чувствительность нервных окончаний лица). Когда стоматолог вынужден отжимать больной зуб, он также удаляет зубной нерв, в то время как нервные окончания десны и пародонта остаются и раздражаются из-за боли после потери зуба (боль может ощущаться в течение недели).
Если боль не проходит более длительный период времени, необходимо срочно обратиться к стоматологу, чтобы не пропустить развитие остеомиелита.
Гематогенный остеомиелит
Это вызвано воспалением, которое возникло в результате повреждения тканей, вызванного инфекцией, вызванной током крови. Плазма, протекая по сосудам, захватывает инфекцию в воспаленных очагах и разносит ее по организму. Этот вид заболевания, чаще всего, развивается на почве хронического заболевания или длительного очага инфекции. В этом случае воспалительный процесс идет как бы в обратном порядке: сначала кость челюсти, а потом уже и зуб.Этот вид развития болезни встречается реже.
Остеомиелит челюсти лучевой
Злокачественная опухоль челюстно-лицевой области. Этот диагноз в наше время встречается не так уж и редко. Врачи успешно научились бороться с этим заболеванием. Но его коварство заключается не только в возможности возврата болезни с перерождением клеток в раковые, но и в последствиях, которые имеет пациент после прохождения химиотерапии и лучевой терапии.
Лучевой остеомиелит челюсти — следствие получения в процессе лечения большой дозы облучения и попадания в очаг гнойной патогенной инфекции.Сочетание этих негативных факторов приводит к возникновению гнойно-некротических процессов в челюсти. Вероятность появления этого поражения во многом зависит от устойчивости костной ткани к направляемому на нее ионизирующему излучению и присутствующей или отсутствующей негативной флоре. То есть все зависит от способности организма, его иммунной системы противостоять вредному воздействию извне.
Чаще причинами пострадиального остеомиелита челюсти врачи считают травму (физическую и лучистую энергию) и инфекцию.Клинические проявления приобретенного заболевания — медленное постепенное разрушение костной ткани, сопровождающееся сильными болями, с последующим появлением свища, секвестрации. Если пациенту вовремя не оказать медицинскую помощь, последствия могут быть плачевными. Кость разрушена настолько, что возможны патологические переломы челюсти.
Одонтогенный остеомиелит челюстей
Наиболее частая форма проявления остеомиелита челюсти, возникающая в результате серьезных осложнений стоматологического заболевания (например, запущенного кариеса зубов).Сегодня этот вид остиомиита диагностируется более чем в половине случаев. Заболевание начинает набирать обороты после попадания инфекции через кариозные ткани пульпы и затем в корень зуба. После повреждения корня зуба инфекция захватывает и близлежащие ткани челюсти. Около 70% поражений приходится на нижнюю челюсть. Основными повреждающими бактериями, вызывающими этот тип заболевания, являются как стрептококки, так и стафилококки, а также анаэробные бактерии. Эти патогенные микроорганизмы попадают в ткань верхней челюсти по костным протокам, а также в лимфатическую систему.
Наиболее распространенной формой остеомиелита челюсти является его одонтогенная разновидность, и ей подвержены как взрослые, так и дети разного возраста. Причина его возникновения — инфекция, поражающая кариозный зуб. И если своевременно не обратиться за помощью к стоматологу, который удалит омертвевшие участки кожи, очистит зубной канал и поставит пломбу, патогенная флора во рту спровоцирует развитие воспаления и образование гнойной капсулы в кости челюсти, которая приводит к развитию одонтогенного остеомиелита челюстей.
Анатомические особенности челюсти несравнимы с любой другой частью человеческого тела. Из-за зубов именно в этой области кость смыкается максимально близко к возможному источнику инфекции (ротовая полость) и достаточно небольшому разложению (кариесу), чтобы вирус проникал в костную ткань. Происходит нарушение микроциркуляции всех процессов, необходимые вещества и микроэлементы не попадают в ткани, начинается частичная гибель клеток.
В очаге воспаления образуется абсцесс, спровоцированный работой таких микроорганизмов, как белый или золотистый стафилококк, стрептококк и другие.Адаптация к лекарствам и мутации производят довольно большой спектр анаэробной флоры. Эта проблема может проявляться в нечеткой клинике заболевания, в атипичной реакции человека на лекарства и в проявлении иммунодефицита.
Классифицируют и стадии заболевания: подострые, острые и хронические.
Острая форма остеомиелита челюсти — это реакция организма человека на проникновение в него инфекции. Симптомы этой стадии схожи со многими другими заболеваниями, но есть отличия:
- Больной чувствует слабость и недомогание.
- Начинаются приступы головной боли.
- Есть проблемы со сном.
- Происходит повышение температуры.
- Исчезает аппетит. Больному трудно есть, так как жевание пищи сопровождается болезненными ощущениями.
- Слизистая ротовой полости начинает постепенно краснеть.
- Инфекция бьет по иммунной и метаболической системе — это проявляется увеличением лимфатических узлов.
- Зубы, прилегающие к очагу инфекции, становятся подвижными.
При постановке диагноза лечение следует начинать немедленно. Эта стадия заболевания опасна не только течением болезни, но и ее осложнениями. Особенно при этом страдают селезенка и печень.
Если лечение было начато вовремя и поддерживалось на должном уровне, болезнь переходит в другую стадию — подострый остеомиелит. На этом этапе наблюдается еще несколько проявлений болезни:
- В области повреждения костной ткани образуются свищи и пятна омертвевшей кожи.На этом этапе происходит частичное отхождение гноя и жидкости — это притупляет выраженность проявления симптомов. Больному кажется, что болезнь отступает, но воспаление набирает обороты, опасность для организма возрастает.
В дальнейшем заболевание переходит в хроническую форму. Эта стадия остеомиелита челюсти наиболее опасна:
- Некоторое время больной чувствует себя практически здоровым. Но болезнь не дремлет, а ремиссия переходит в новое обострение остеомиелита.Появляются секвестранты, образуются новые свищи.
Остеомиелит нижней челюсти
Это заболевание наиболее часто диагностируется врачами при локализации остеомиелита в области челюсти. Развитие заболевания, чаще всего происходит из-за попадания по лимфоцитам и костным каналам патогенной флоры в костную ткань нижней челюсти. Еще один способ попасть — через пульпу поврежденного зуба.
Одним из первых проявляющихся при нем симптомов является снижение чувствительности рецепторов нервных окончаний нижней губы и подбородка.Значительно увеличивает чувствительность зуба пациента. Боль от прикосновения становится более острой, пульсирующей. Все это относится к одонтогенной форме заболевания.
Но причиной, способной вызвать развитие остеомиелита, может быть и травма зоны челюсти, а также ее перелом — эти первопричины дают толчок к развитию травматической формы.
И третий тип заболевания — гематогенный. Инфекция попадает в очаг воспаления через кровь.Причиной заражения крови может быть простая инъекция или переливание крови.
При остеомиелите нижней челюсти присутствуют все проявления, наблюдаемые при гнойной лихорадке. Наблюдается общая интоксикация организма, появляется озноб (особенно вечером), учащается дыхание и пульс. В острой стадии болезни резко подскакивает температура, иногда приближаясь к критическим показателям в 40оС. Болезненные ощущения будто расползаются, захватывая все большую площадь: дискомфорт усиливается при жевании, становится трудно глотать.
По степени тяжести это заболевание делится на легкую, среднюю и тяжелую. Различают одинаковые, по размеру, пораженные воспалительным процессом области: диффузные и ограниченные. А так же деление переходит на остеомиелит челюсти, прошедший без осложнений и заболевание, повлекшее за собой серьезные осложнения.
Одонтогенный остеомиелит нижней челюсти
Одонтогенная разновидность этого заболевания, по медицинским наблюдениям, встречается гораздо чаще, чем все остальные.Львиная доля всех случаев приходится на одонтогенный остеомиелит нижней челюсти. Заболевание вызывается бактериальной патогенной флорой, которая проникает в область пульпы и пародонта на пораженном канале (повреждение канала зуба, кариес и другие нарушения целостности зуба), провоцируя очаги воспаления.
В последнее время все чаще возбудителями воспаления костей становятся облигатно-анаэробная флора, до определенного времени преобладали такие бактерии, как белые и золотистые стафилококки, стрептококки, разновидности палочковидных бактерий…
Но для развития воспаления не хватает проникающей инфекции. Также необходимо наличие других факторов: сниженный по той или иной причине иммунитет пациента и высокая степень способности этого инфекционного штамма микроорганизма или вируса инфицировать организм. У маленьких детей в связи с пока еще весьма несовершенной системой защиты тела чешуя склонна чаще к болезни.
Травматический остеомиелит нижней челюсти
Часто возникает при травмах или травмах, вызвавших перелом нижней челюсти (при таком же повреждении верхней челюсти такие эффекты возникают нечасто).Не всякий воспалительный процесс после повреждения костной ткани может привести к остеомиелиту челюсти. Если процесс воспаления локализуется только в зоне первичного поражения и не распространяется на периферические зоны, его можно отнести к очаговым абсцессам на кости. При адекватном лечении, начатом на начальной стадии заболевания, этот процесс останавливается достаточно быстро и не перерастает в отмирание костной ткани.
Никаких переломов не проявляет. Параллельно с ним у пациента появляется повреждение мягких тканей, сильный синяк.Не обойтись без кровоизлияний, которые образуют гематомы. Это хорошее время для заноса вируса и дальнейшего разрастания флегмоны или появления абсцесса. Если своевременно провести санацию и вскрыть абсцесс, поддержать больного общеукрепляющей терапией, можно в короткие сроки остановить распространение воспалительного процесса, не ведущего к некротическим проявлениям. Если больной получает неадекватное лечение или не получает его вообще, то развитие остеомиелита очень велико.
Основная причина травматического остеомиелита нижней челюсти — нарушение обменных процессов и микроциркуляции, необходимых для нормального функционирования организма. Развитию этого заболевания способствует, в первую очередь, более позднее обращение пациента к врачу или несвоевременное и неправильное лечение, а также сопутствующие другие серьезные заболевания и несоблюдение пациентом гигиены полости рта.
Остеомиелит верхней челюсти
Остеомиелит верхней челюсти, по данным медицинских наблюдений, встречается гораздо реже, но все же есть случаи этого заболевания, поэтому рассмотрим этот случай.
Медицина рассматривает несколько способов проникновения инфекции, поражающей верхнюю челюсть.
- Гематогенный путь. Поражать патогенную флору через плазму. Это может произойти с помощью обычного укола, а также в случае переливания крови (вирус может быть занесен с кровью, если сама кровь была инфицирована или во время процедуры была нарушена стерильность).
- Лимфогенный путь. Перенос инфекции через лимфатическую систему.
- Контактный или риногенный.Проникновение идет изо рта. Это может быть воспалительный процесс, захватывающий слизистую оболочку гайморовых пазух (это может случиться при хроническом или остром рините), а также проникновение патогенной флоры по протокам желез через надкостницу.
- Новорожденный может «заразиться» этой болезнью во время родов при наложении щипцов или через инфицированные гениталии матери. Это может произойти во время кормления, через соски (если у матери мастит).Несоблюдение общей гигиены для малыша чревато проникновением инфекции из грязных игрушек или сосков, особенно в период, когда начинают резаться зубы.
Особенно опасен остеомиелит челюсти для грудничков, так как заболевание быстро развивается и главное не упустить время, быстро и правильно поставить диагноз, сразу начать лечение. У этой категории пациентов это заболевание чаще проявляется абсцессом на почве сепсиса, реже — сепсисом развивается на почве острой РВИ (респираторно-вирусной инфекции).
Основные симптомы заболевания, которые одинаковы как у детей раннего возраста, так и у взрослых, с той лишь разницей, что у младенцев эти процессы протекают быстрее и с выраженными проявлениями:
- Заболевание у детей начинается внезапно. Резкое повышение температуры до 39 ÷ 40 на С.
- Малыш капризничает, кушать не хочет.
- Отек в области носа, щеки и глаз.
- В первые сутки глазная щель полностью закрывается, верхняя губа теряет чувствительность, исчезает носогубная складка.Личико становится асимметричным, словно перекос.
- Лимфатические узлы размером с вирусное поражение увеличиваются в размерах.
- В течение следующих трех дней отечность охватывает не только лицо, но и шею.
- Процесс развивающегося (у детей в зубном ряду, у взрослых в корневой системе зуба) нагноения. И есть отказ от секвестрации.
- Из-за отека носовой ход сужается или перекрывается, что мешает нормальному дыханию. Постепенно он начинает наполняться гнойными выделениями.
- Уже в первые — вторые сутки после заражения кожа в области отека приобретает розовый оттенок с блестящей текстурой. При прикосновении — резкая боль.
- Уже в первые сутки на альвеолярной кости могут появиться местные инфильтраты. Слизистая оболочка становится гиперемированной, размягчается (начинает разрушаться костная ткань) и увеличивается в размерах. Есть колебания.
- Примерно на пятые сутки выявляется определенное количество секвестра, начинающего появляться в носовой полости свища.Они образуются на небе, в области внутреннего угла глаза, в области зачатков зубов. Верхняя челюсть становится патологически подвижной.
- Достаточно быстрое воспаление и глазницы. Начинается абсцесс век. Любое движение вызывает боль. Глазное яблоко становится неподвижным — образуется мокрота орбиты.
Последствия осложнения остеомиелита верхней челюсти могут быть ужасными, особенно для младенцев. Это и менингит, сепсис, флегмона орбиты, пневмония, абсцесс легкого и головного мозга, гнойный плеврит…
Острый остеомиелит челюсти
Медики относят это заболевание к неспецифическим инфекционно-воспалительным заболеваниям. Он имеет ряд характерных симптомов, некоторые из них могут быть как облигатными, так и необязательными (то есть такие симптомы могут проявляться, а могут и не наблюдаться).
Организм реагирует на проникновение инфекции в этой фазе следующим образом:
- Снижение живучести.
- Боль в области головы.
- Проходит озноб.
- Температура может быть зафиксирована на уровне 37 ÷ 37.5 ° C или достигать 40 ° C (это больше касается детей).
- Учащенное сердцебиение.
- Интоксикация организма.
- Пониженное артериальное давление.
- Из ротовой полости довольно неприятный запах.
- Слизистая оболочка гиперемирована, наблюдается заметный отек.
- При прикосновении — сильная боль.
- Происходит отток гнойных масс из-под десны.
- В области воспаления может быть аномальная подвижность зубов.
Состояние пациента на данном этапе легкое, среднее и тяжелое. Исходя из этого, врачи назначают соответствующие этому состоянию лечебные мероприятия. •
- Онемение тканей, нарушена их чувствительность.
- Анализы крови показывают, что в организме наблюдается воспалительный процесс.
- Увеличенные лимфатические узлы. Они становятся болезненными при прикосновении.
- После удаления и рассечения зуба (первые сутки) гной усиливается.Улучшения состояния больного не наблюдается.
- Только на вторые сутки больному становится легче, утихает воспаление, уменьшается количество выделяющегося гноя.
 [16], [17], [18], [19], [20], [21]
[16], [17], [18], [19], [20], [21]
Острый одонтогенный остеомиелит челюстей
Инфекционно-гнойное поражение костей челюсти, источником которого является вирус или инфекция, проникшие в очаг воспаления из-за разрушения зуба с последующим его осложнением.Инфекция поражает контакт с дальнейшим расширением пораженного участка и образованием остеонекроза (постепенное увядание костного вещества).
По сути, острый одонтогенный остеомиелит челюстей — не более чем осложнение, появившееся при запущенной стадии кариеса.
 [22], [23], [24], [25], [26]
[22], [23], [24], [25], [26]
Острый остеомиелит нижней челюсти
Как уже было сказано выше, это заболевание чаще всего поражает нижнюю челюсть. Врач ставит диагноз пациенту на основании комплексного обследования.В первую очередь, это основано на жалобе пациента и визуальном осмотре у специалиста. Далее «подключаем» рентгенографию и лабораторные исследования.
Основные симптомы при острой форме идентичны, будь то травматический, одонтогенный или гематогенный остеомиелит. Их обычным явлением является то, что не следует запускать болезнь и ожидать, что процесс «разрешится» сам. Чем раньше пациенту будет оказана медицинская помощь, тем более щадящим будет терапия и тем меньше будет разрушительное воздействие воспаления на организм.
 [27], [28], [29], [30]
[27], [28], [29], [30]
Острый одонтогенный остеомиелит нижней челюсти
Именно такая болезнь, как не странно, встречается чаще всего. Закусили зубы и боитесь идти к врачу? Ваша трусость может вызвать болезнь. Внимательно читайте симптомы болезни. Может быть, это поможет вам посетить стоматолога.
 [31]
[31]
Хронический остеомиелит челюсти
Хроническая форма этого заболевания неприятна не только симптоматикой, но и тем, что болезнь может протекать с переменным успехом (иногда угасая, но снова обостряясь) в течение нескольких месяцев.Происходит периодическое появление новых свищей и отторжение некротизированных участков костной ткани. Хроническая форма требует периодического наблюдения у специалиста.
 [32], [33], [34], [35], [36]
[32], [33], [34], [35], [36]
Хронический остеомиелит нижней челюсти
Хроническая форма болезни чаще отмечается к концу 4-х недель, когда образуется секвестр, появляются свищи. Самочувствие пациента стабильно удовлетворительное. Нормализовались температура и уровень белка в крови.
Основной причиной перехода от острой формы к хронической врач считает несвоевременное купирование острой стадии заболевания (удаление зуба …).
 [37], [38], [39]
[37], [38], [39]
Хронический одонтогенный остеомиелит челюстей
Чаще всего хроническим одонтогенным остеомиелитом челюстей страдают дети от 3 до 12 лет (период разреза и замены зубов), а также взрослые, у которых ротовая полость по большей части не продезинфицирована.
 [40], [41], [42], [43]
[40], [41], [42], [43]
Остеомиелит челюсти: симптомы и лечение
Остеомиелит в стоматологии довольно распространен по отношению к другим областям. Это связано с тем, что на челюстях есть зубы, которые являются источником инфекции. Кроме того, кость челюсти снабжена большим количеством сосудов. Для него характерно развитие воспалительного процесса в кости с образованием гноя. Его патогенез довольно сложен и вызывает множество причин.
Возможные причины остеомиелита
В стоматологической практике остеомиелит может протекать по-разному:
- Одонтогенный;
- Гематогенный;
- Травматический.
Самая частая причина — плохой зуб. По-другому можно сказать, что заражение одонтогенное. Все начинается с кариеса. Может показаться, что небольшая дырочка в зубе может вызвать гнойное воспаление столько же костной ткани? Но несвоевременное обращение к стоматологу имеет последствия. Инфекция попадает в зубной нерв, а оттуда по каналам в корнях зуба в пародонт. Если не вылечить пародонт, воспаление распространяется под надкостницей и в самой кости.Гематогенный путь из-за попадания инфекции через кровь от любого воспалительного процесса в организме. Травматичен и возникает из-за переломов, ран и других повреждений. Иногда это может быть осложнение после операции на кости челюсти.
Клиническая картина остеомиелита
Остеомиелит челюсти имеет разные симптомы в зависимости от формы. Он может быть острым, подострым и хроническим. Для каждого состояния свои симптомы и лечение. Поэтому необходимо более подробно ознакомиться с каждой формой клинического курса.
Остеомиелит челюсти — гнойное воспаление костных структур. На нижней челюсти он встречается гораздо чаще, чем на верхней. В большинстве случаев болезнь развивается остро, но иногда бывает так, что сразу переходит в хроническую стадию. Помимо характера заболевания, он подразделяется пропорционально площади поражения на локализованные и генерализованные.
Подострая стадия
Возникает в течение нескольких месяцев после развития болезни.Его начало можно описать как появление свища. Это гной, смешанный с жидкостью. Из-за создания временного оттока наступает облегчение. Больной на несколько дней перестает ощущать боли, распирания. Но, к сожалению, из-за такой легкости он не требует помощи, потому что он думает, что этого уже нет. Сама по себе болезнь не проходит. Источник инфекции сохраняется и распространяется дальше, переходя в хроническую форму. При подостром течении подвижность зубов сохраняется.Спадают также общие признаки воспаления.
Хронический остеомиелит челюсти
Эта стадия характеризуется полным купированием симптомов болезни. Падает температура, утихают головные боли. Но сохраняются слабость и бледность кожи и слизистых оболочек. Кроме того, обнаруживается свищ. Распределение может продолжаться. Зубы в рыхлом состоянии. Отверстия свища могут располагаться на коже и во рту. Появляются секвестры костей челюсти. Из-за них он утолщается и может стать причиной патологического перелома.На этом этапе не стоит рассчитывать на то, что болезнь устраняется самостоятельно.
Острая форма остеомиелита
Клиника запускается довольно быстро. В области пораженного зуба возникает сильная боль. Развитие боли также усиливается и передается на ткани челюсти. Тело причинного зуба может расшатываться. Если остеомиелит носит генерализованный характер, в процесс вовлекаются и соседние зубы. Из-за этого возможны потери, несмотря на то, что они абсолютно могут быть здоровыми.При осмотре обнаружена припухлость и покраснение десен и мягких тканей. При пальпации возникает резкая боль.
Если воспаление переходит на височно-нижнечелюстной сустав, развивается артрит, пациент испытывает затруднения, когда хочет закрыть рот. Наряду с местным характером возникают и общие симптомы, характеризующиеся наличием в организме какого-либо воспалительного очага.
Остеомиелит на разных челюстях
Наиболее частый остеомиелит нижней челюсти.Для него характерно онемение нижней губы и подбородка из-за повреждения нижнечелюстного нерва и его ветвей. Заболевание травматического происхождения также чаще возникает на нижней челюсти, поскольку она более склонна к переломам и другим травмам. Остеомиелит верхней челюсти возникает реже и в основном в результате риногенной инфекции. Больше поражены младенцы. С ними нужно быть очень осторожными, ведь болезнь развивается намного быстрее, чем у взрослого человека.Опухание щеки на пораженной стороне и в области глаз. Лицо становится асимметричным. В любом случае остеомиелит челюстей — страшное заболевание, и чем раньше его выявят и окажут необходимую помощь, тем лучше для пациента. Особенно это касается младенцев и детей.
Диагноз — остеомиелит кости челюсти
В острой форме болезнь диагностировать только на основании клинических проявлений и лабораторных данных. Поэтому на данном этапе важна тщательная история, т.е.е. история развития болезни. Что касается подострой и хронической форм, то наличие свищей уже свидетельствует о наличии остеомиелита челюсти. Подтвердить диагноз помогает рентгенологическое исследование, которое выявит наличие деструкции кости. Также хорошо видны секвестры.
Возможные последствия и осложнения гнойного воспаления верхнечелюстной кости
Сам по себе остеомиелит челюсти — тяжелое заболевание, доставляющее много дискомфорта в общем состоянии и сильных болей.Но если не время диагностировать и лечить, последствия будут еще хуже. Осложнения из-за несвоевременного лечения:
- Абсцессы и флегмоны окружающих мягких тканей и пространств;
- Тромбофлебит;
- Инфекция мозговых оболочек, менингит;
- Распространение гнойного воспаления глаза и на зрительный нерв, приводящее к полной слепоте с этой стороны;
- Заражение крови, которое может привести к смерти в течение нескольких дней.
Чаще всего болезнь заканчивается развитием целлюлита — неограниченного воспаления любой области. Но вовремя не нужно и поэтому желательно сразу обратиться за помощью к соответствующему специалисту.
Лечение
Лечение остеомиелита челюсти следует начинать с устранения очага инфекции. Одонтогенные формы в первую очередь удаляют и причинный зуб. При гематогенном и травматическом следует вылечить воспалительный процесс в организме и устранить травму.Обычно после устранения причины болезни симптомы начинают стихать. Но рассчитывать на это не стоит. Если у вас есть время, чтобы развиться еще один абсцесс или целлюлит, произведите разрез мягких тканей и их дренирование. Назначается более общее лечение.
Как лечить остеомиелит нижней челюсти
загрузка…
После устранения причины необходимо провести лечебные мероприятия по устранению воспаления и бактериальной флоры, чтобы избежать повторного заражения. Рану тщательно промывают растворами антисептиков и устанавливают дренаж на несколько дней.Обычно гнойное отделяемое прекращается, когда вытекает сам, а рана затягивается. Назначен на физиотерапию, а именно на лечение азотом. Он помогает процессу заживления и восстановления на месте нанесения и подавляет патогенные бактерии и микробы.
Лечебные мероприятия, применяемые при поражении костей верхней челюсти
В этом случае также необходимо удалить причинный зуб. Если инфекция распространилась в придаточных пазухах носа или в области глазницы, эти единицы также проходят дезинфекцию.Учитывая тот факт, что верхняя челюсть представляет собой надувную кость и рыхлая, гной может быстрее распространяться в следующую область, чем на нижнюю. Поэтому часто выявляется поднадкостничный абсцесс. После удаления зуба необходимо произвести разрез по всей длине абсцесса для удаления гнойного содержимого и фармакологической обработки ран.
Лечение хронического остеомиелита челюстной кости
Если процесс локализован и вспышка болезни длилась менее полутора месяцев, можно обойтись консервативным лечением.В противном случае придется обратиться к хирургическому методу. Нужно удалить секвестры, а также некротизированные пораженные ткани. К тому же, если у вас шатаются зубы, они китаеют. Можно сделать полоски или ортодонтическим методом Ribbond. Для замены отсутствующей кости иногда используются костно-пластические препараты. Но применять их можно только после полного стихания всех симптомов течения остемиелита и его последствий, если таковые имеются. Также назначается физиотерапия — УВЧ, магнитотерапия, УЗИ.
Общее лечение
Остеомиелит челюсти нужно лечить комплексно, иначе некоторые локальные активности крыла могут не быть.В первую очередь, конечно, назначаются антибактериальные препараты широкого спектра действия. При этом заболевании вводят парентерально — внутримышечно или внутривенно. Растущая популярность клиндамицина. Иногда назначается пенициллин и при отсутствии аллергических реакций. Первый препарат вводят каждые шесть часов, второй — каждые четыре часа.
Также назначают противовоспалительные препараты, например, метилурацил. Их нужно использовать в течение месяца. Для повышения иммунитета назначаются витаминные комплексы.Однозначно нужно полноценное питание с большим преобладанием потребления белка. Это необходимо для быстрого восстановления утраченного питания. Также проходит физиотерапию.
Последствия остеомиелита
К сожалению, иногда приходится удалять и соседние зубы, когда они не подлежат шинированию. Поэтому после стихания воспаления пациентам требуется протезирование. После хронического возникают значительные дефекты кости челюсти. Это приводит не только к нарушению внешнего вида, но и функциональности.После удаления свища остаются рубцы, и устранить их можно только хирургическим путем. При переходе инфекции в челюстной сустав развивается остеоартроз или артрит. Как уже упоминалось выше, если инфекция в верхней челюсти переходит в орбиту, зрительный нерв поражается и может атрофироваться. Утрачиваются все свои функции, и глаз с той стороны становится полностью слепым.
Профилактические мероприятия
Что касается травматического и гематогенного течения, то пациент, к сожалению, не сможет предотвратить развитие болезни.Но с учетом того, что остеомиелит часто развивается из-за зубов пациента, профилактику проводить можно и нужно. Принципиально не отличается от других заболеваний ротовой полости:
- Личная гигиена — чистка зубов 2 раза в день;
- Полоскание антисептиками;
- Профессиональная гигиена;
- Регулярно посещайте стоматолога;
- При обнаружении кариозного процесса в зубе немедленно обратиться к специалисту;
- И, конечно же, избегайте ситуаций, в которых вы можете получить травмы лица, особенно челюсти.
Остеомиелит: симптомы, причины и лечение
Остеомиелит — это инфекция и воспаление кости или костного мозга. Это может произойти, если бактериальная или грибковая инфекция попадает в костную ткань из кровотока в результате травмы или хирургического вмешательства.
Около 80 процентов случаев развиваются из-за открытой раны. Симптомы включают глубокую боль, мышечные спазмы в области воспаления и лихорадку.
Костные инфекции обычно поражают длинные кости ног и предплечий, позвоночник и таз.Раньше лечить остеомиелит было сложно, но теперь агрессивное лечение часто может спасти инфицированную кость и остановить распространение инфекции.
По оценкам, остеомиелит в какой-то момент поражает 2 из каждых 10 000 человек в Соединенных Штатах. В этой статье мы расскажем о лечении, симптомах, причинах и многом другом.
Лечение зависит от типа остеомиелита.
Острый остеомиелит
При остром остеомиелите инфекция развивается в течение 2 недель после травмы, начальной инфекции или начала основного заболевания.Боль может быть сильной, а состояние может быть опасным для жизни.
Обычно эффективен курс антибиотиков или противогрибковых препаратов. Для взрослых это обычно 4-6-недельный курс внутривенного, а иногда и перорального приема антибиотиков или противогрибковых препаратов. Некоторым пациентам требуется лечение в больнице, в то время как другие могут получать инъекции амбулаторно или дома, если они могут делать инъекции сами.
Возможные побочные эффекты антибиотиков включают диарею, рвоту и тошноту. Иногда может возникнуть аллергическая реакция.
Если инфекция вызвана MRSA или другими лекарственно-устойчивыми бактериями, пациенту может потребоваться более длительный курс лечения и комбинация различных лекарств.
В некоторых случаях может быть рекомендована гипербарическая кислородная терапия (ГБО).
Подострый остеомиелит
При подостром остеомиелите инфекция развивается в течение 1-2 месяцев после травмы, первичной инфекции или начала основного заболевания.
Лечение зависит от степени тяжести и наличия повреждений костей.
Если нет повреждения костей, лечение аналогично тому, которое используется при остром остеомиелите, но если есть повреждение костей, лечение будет таким же, как при хроническом остеомиелите.
Хронический остеомиелит
При хроническом остеомиелите инфицирование начинается по крайней мере через 2 месяца после травмы, начальной инфекции или начала основного заболевания.
Пациентам обычно требуются антибиотики и хирургическое вмешательство для восстановления любого повреждения костей.
Операция может включать:
- Дренирование: Возможно, хирургу потребуется открыть область вокруг инфицированной кости, чтобы слить гной или жидкость, скопившуюся в ответ на инфекцию.
- Удаление раны: Хирург удаляет как можно больше пораженной кости и берет небольшой край здоровой кости, чтобы убедиться, что все инфицированные области удалены. Также может потребоваться удаление любых окружающих тканей с признаками инфекции.
- Восстановление кровотока к кости: Любое пустое пространство, оставшееся после обработки раны, может быть заполнено куском костной ткани, кожи или мышц из другой части тела. Временные наполнители можно использовать до тех пор, пока пациент не станет достаточно здоровым для трансплантации кости или ткани.Трансплантат помогает организму восстанавливать поврежденные кровеносные сосуды и формировать новую кость.
- Удаление посторонних предметов: При необходимости инородные предметы, размещенные во время предыдущей операции, могут быть удалены, например хирургические пластины или винты.
- Стабилизация пораженной кости: В кость могут быть вставлены металлические пластины, стержни или винты для стабилизации пораженной кости и нового трансплантата. Это может быть сделано позже. Иногда для стабилизации пораженной кости используются внешние фиксаторы.
Если пациент не переносит хирургическое вмешательство, например из-за болезни, врач может использовать антибиотики дольше, возможно, на годы, чтобы подавить инфекцию. Если инфекция все равно продолжается, может потребоваться ампутация всей или части инфицированной конечности.
Признаки и симптомы остеомиелита зависят от его типа.
К ним обычно относятся:
- Боль, которая может быть сильной, а также отек, покраснение и болезненность в пораженной области
- Раздражительность, вялость или усталость
- Лихорадка, озноб и потливость
- Дренаж из открытой раны рядом с местом инфекции или через кожу
Другие симптомы могут включать отек лодыжек, ступней и ног, а также изменения в походке, например хромоту.
Симптомы хронического остеомиелита не всегда очевидны или могут напоминать симптомы травмы.
Это может затруднить точную диагностику, особенно в области бедра, таза или позвоночника.
Остеомиелит у детей и взрослых
У детей остеомиелит имеет тенденцию быть острым и обычно появляется в течение 2 недель после перенесенной инфекции крови. Это заболевание известно как гематогенный остеомиелит и обычно возникает из-за резистентного к метициллину Staphylococcus aureus (S.aureus) (MRSA).
Диагностика может быть трудной, но важно получить диагноз как можно скорее, поскольку отсрочка постановки диагноза может привести к нарушению роста или деформации. Это может быть фатальным.
У взрослых чаще встречается подострый или хронический остеомиелит, особенно после травмы или травмы, такой как перелом кости. Это называется смежным остеомиелитом. Обычно он поражает взрослых старше 50 лет.
Остеомиелит может возникнуть, когда бактериальная или грибковая инфекция развивается в кости или достигает кости из другой части тела.
Когда инфекция развивается внутри кости, иммунная система пытается убить ее. Нейтрофилы, разновидность белых кровяных телец, будут отправлены к источнику инфекции, чтобы убить бактерии или грибок.
Если инфекция сохраняется и не лечится, мертвые нейтрофилы будут накапливаться внутри кости, образуя абсцесс или гнойный карман.
Абсцесс может блокировать кровоснабжение пораженной кости. При хроническом остеомиелите кость может со временем погибнуть.
Кости обычно устойчивы к инфекции, но инфекция может проникнуть в кость при определенных условиях.
Инфекция в кровотоке, осложнения травмы или хирургического вмешательства или ранее существовавшие состояния, такие как диабет, снижают способность человека противостоять инфекции.
Как возникают костные инфекции
Костные инфекции могут возникать по-разному.
При гематогенном остеомиелите инфекция может начаться, например, с легкой инфекции верхних дыхательных путей или мочевыводящих путей и распространяться через кровоток.Этот тип чаще встречается у детей.
Посттравматический остеомиелит может возникнуть после сложного перелома, перелома кости, разрывающего кожу, открытой раны окружающей кожи и мышц или после операции, особенно если металлические штифты, винты или пластины используются для закрепления сломанных костей.
Сосудистая недостаточность или плохое кровообращение может вызвать развитие инфекции из-за незначительной царапины или пореза, обычно на ногах. Плохое кровообращение не позволяет лейкоцитам достигать этого места, что приводит к глубоким язвам.Они подвергают кости и глубокие ткани воздействию инфекции.
Остеомиелит позвоночника возникает в позвоночнике. Обычно он начинается с инфекции кровотока, инфекции мочевыводящих путей или дыхательных путей, эндокардита, который представляет собой инфекцию внутренней оболочки сердца, или инфекции во рту или в месте инъекции.
Остеомиелит челюсти
Остеомиелит челюсти может быть очень болезненным и может возникнуть в результате кариеса или пародонтоза. Кость челюсти необычна, потому что зубы являются прямым местом проникновения инфекции.
Злокачественные новообразования, лучевая терапия, остеопороз и болезнь Педжета повышают риск развития остеомиелита челюсти.
Инфекция носовых пазух, десен или зубов может распространиться на череп.
Успешное лечение инфекции обычно возможно, но иногда возникают осложнения.
Может показаться, что хронический остеомиелит прошел, но затем он появляется снова или может оставаться незамеченным в течение многих лет. Это может привести к отмиранию костной ткани и разрушению кости.
Люди с заболеваниями, которые трудно поддаются лечению, такими как тяжелый диабет, ВИЧ, нарушение кровообращения или ослабленная иммунная система, подвергаются большему риску.
Некоторые люди более подвержены остеомиелиту.
Люди из группы повышенного риска могут иметь:
- Ослабленная иммунная система, например, из-за химиотерапии или лучевой терапии, недоедания, диализа, установки мочевого катетера, инъекций запрещенных наркотиков и т. Д.
- Проблемы с кровообращением, т.к. в результате диабета, заболевания периферических артерий или серповидноклеточной анемии
- Глубокая колотая рана или перелом с разрывом кожи
- Операция по замене или восстановлению костей
Острый остеомиелит чаще встречается у детей, тогда как спинномозговая форма чаще встречается у пациентов старше 50 лет и чаще встречается у мужчин.
Врач осмотрит пораженную часть тела на предмет признаков остеомиелита, включая болезненность и припухлость. Они спросят о недавней истории болезни, особенно о недавних несчастных случаях, операциях или инфекциях.
Анализы могут включать:
- Анализы крови: Высокий уровень лейкоцитов обычно указывает на инфекцию.
- Биопсия: Врач берет небольшой кусочек ткани, чтобы проверить, какой тип патогена — бактерии или грибки — вызывает инфекцию костей.Это помогает найти подходящее лечение.
- Визуальные тесты: Рентген, МРТ или компьютерная томография могут выявить любые повреждения костей.
Повреждения могут быть незаметны на рентгеновском снимке в течение 2 недель, поэтому рекомендуется выполнить более подробное МРТ или КТ, если травма возникла недавно.
Пациентам с ослабленной иммунной системой следует:
- Иметь хорошо сбалансированную здоровую диету и подходящие упражнения для укрепления иммунной системы
- Избегать курения, так как это ослабляет иммунную систему и способствует плохому кровообращению
- Соблюдайте правила гигиены , включая регулярное и правильное мытье рук
- Делайте все рекомендованные прививки
Пациентам с плохим кровообращением следует:
- Избегать курения, так как оно ухудшает кровообращение
- Поддерживайте здоровую массу тела, соблюдая здоровую диету
- Регулярно выполняйте физические упражнения для улучшить кровообращение
- Избегайте чрезмерного регулярного употребления алкоголя, поскольку это повышает риск гипертонии или высокого кровяного давления и высокого уровня холестерина.
Люди, подверженные инфекциям, должны быть особенно осторожны, чтобы избежать порезов и царапин.Любые порезы или царапины следует немедленно очистить и наложить на них чистую повязку.
Раны необходимо часто проверять на наличие признаков инфекции.
.Очерки патологии — Медикаментозный остеонекроз челюсти
Нижняя и верхняя челюсти
Остеомиелит и воспалительные заболевания
Медикаментозный остеонекроз челюсти


Тема завершена: 1 января 2015 г.
Незначительные изменения: 8 июля 2020 г.
Авторские права: 2004-2010 PathologyOutlines.com, Inc.
Поиск в PubMed: Остеонекроз, связанный с лекарствами [название] челюсти


просмотров страниц в 2019 г .: 1,411
просмотров страниц в 2020 г. по настоящее время: 992
Цитируйте эту страницу: Morrison A.Медикаментозный остеонекроз челюсти. Сайт PathologyOutlines.com. https://www.pathologyoutlines.com/topic/mandiblemaxillamronj.html. По состоянию на 15 августа 2020 г.
Определение / общее
- Медикаментозный остеонекроз челюсти (MRONJ) — это нежелательная лекарственная реакция, состоящая из прогрессирующего разрушения кости в челюстно-лицевой области у пациентов, проходящих текущее или предыдущее лечение антирезорбтивными и антиангиогенными препаратами.
- В 2014 г. Американская ассоциация челюстно-лицевых хирургов предложила изменить номенклатуру остеонекроза челюсти, связанного с бисфосфонатами (BRONJ), на MRONJ, чтобы учесть растущее число случаев челюстного остеонекроза, связанного с другими антирезорбтивными (деносумаб) и антиангиогенными препаратами.
Терминология
- Синонимы, некоторые все еще используются:
- Бисфосфонатный остеонекроз челюсти (BRONJ)
- Остеонекроз челюстей, индуцированный бисфосфонатами (BIONJ)
- Остеохемонекроз (ОХН)
- Остеонекроз челюсти (ONJ)
- Антирезорбтивное средство, индуцированное остеонекрозом челюсти (ARONJ)
- Бисфосфонат-ассоциированный остеонекроз (BON)
- Острый гнойный остеомиелит:
- Ранняя фаза остеомиелита и обычно гнойное (гнойное) состояние
- Существует, когда острый воспалительный процесс перемещается от места первоначальной инфекции и распространяется через костномозговое пространство кости, и в большинстве случаев организм не успел отреагировать на присутствие воспалительного инфильтрата.
- Острая фаза может привести к хронической фазе, которая была произвольно определена как костная инфекция продолжительностью не менее 1 месяца
- Альвеолярный остит / фибринолитический альвеолит
- После удаления зуба в месте удаления образуется сгусток крови, который в конечном итоге организуется грануляционной тканью и постепенно замещается костью.
- Считается, что разрушение начального сгустка задерживает вышеупомянутую дополнительную серию шагов, необходимых для беспрепятственного заживления места удаления, и приводит к клиническому состоянию, известному как альвеолярный остит
- Сгусток теряется вследствие трансформации плазминогена в плазмин с последующим лизисом фибрина и образованием кининов, которые являются мощными медиаторами боли
- Биопленка
- Коллекция микроорганизмов, часто встроенных в внеклеточную полимерную матрицу собственного производства, которая позволяет им прилипать к поверхности живой или неживой структуры или покрывать ее поверхность
- Хронический остеомиелит:
- Может классифицироваться как первичный или вторичный, гнойный или негнойный.
