8 причин появления мокроты и симптомы возможных заболеваний
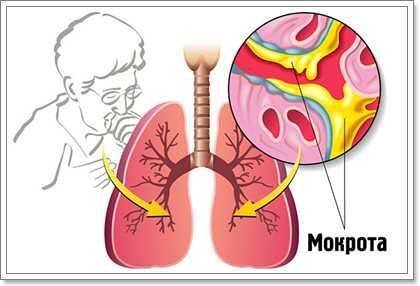
Мокрота — это плотная, густая слизь, иногда называемая мокротой, которую человек выкашливает из легких. Мокрота вырабатывается при болезни легких или их повреждении.
Функция вырабатываемой слизи — содержать дыхательные пути влажными, и не позволять мелким посторонним частицам попадать вовнутрь во время вдоха. Слизь моментально схватывает опасные вещества и вытесняет их. Во время инфекции, в легких наблюдается лишнее количество слизи. Организм избавляется от этого избытка, кашляя удаляет его как мокроту.
Возможные причины и симптомы
Существует множество факторов, влияющих на выработку избыточной массы мокроты.
1. Курение
У людей от постоянного курения слизь собирается в легких, вызывая «кашель курильщика». Зачастую, подобного рода мокрота имеет зеленый и желтый оттенки, не редко присутствуют сгустки крови.
2. Удушье
Люди страдающие бронхиальной астмой часто подвержены разного рода аллергии, восприимчивы к загазованности окружающей среды и инфекциям. Все это раздражает дыхательные пути и приводит к их воспалению, соответственно выработка слизи увеличивается.
3. Кистозный фиброз
Кистозный фиброз — семейное заболевание, причина которого наличие дефектного гена. Происходит застой слизи в дыхательные путях, что приводит к затрудненному дыханию.
Плотная слизь при данном заболевании является благоприятной средой для размножения бактерий, результатом чего становятся хронические бактериальные инфекции легких.
4. Инфекции дыхательных путей (ИДП)
Мокрота, которая отличается от слюны, может быть признаком менее выраженной ИДП. С бактериальными ИДП мокрота имеет густую консистенцию и неприятный запах.
Как правило, мокрота темно-зеленого цвета наблюдается на ранних стадиях инфекции и постепенно ослабевает по мере ее исчезновения. Это присутствие фермента под названием миелопероксидаза, который придает мокроте зеленый цвет во время инфекции. Некоторые инфекции могут привести к тому, что мокрота станет желтой, серой или ржавой.
5. Грипп
Грипп также может привести к появлению зеленой мокроты. Основные симптомы:
- высокая температура;
- усталость;
- слабость;
- головная боль.
Другие распространенные симптомы включают общие боли и судорожный кашель, озноб, заблокированный нос или насморк, чихание и боль в горле .
Люди должны находиться дома в тепле, пить много воды. Безрецептурные болеутоляющие средства помогут, когда у кого-то подтвердился грипп, и самочувствие улучшается в течение недели.
6. Бронхит
Бронхит — это инфекция основных дыхательных путей легких, бронхов, которые воспаляются и вызывают дополнительную слизь. Люди с этим заболеванием могут кашлять желто-серой или зеленоватой мокротой.
Бронхит — это состояние легких, которое может быть острым или хроническим.
Острый бронхит длится около 3 недель. Хронический бронхит определяется как ежедневный кашель, который вырабатывает мокроту и длится как минимум 3 месяца и возникает в течение двух лет подряд. Это признак других состояний легких, включая эмфизему и хроническую обструктивную болезнь легких (ХОБЛ).
Большинство случаев острого бронхита можно лечить дома нестероидными противовоспалительными препаратами и пить много жидкости.
Как избавиться от излишков слизи в бронхах — читайте тут.
7. Пневмония
Кашель, который производит густую желтую, зеленую, коричневую или окрашенную кровью мокроту, может быть признаком пневмонии , бактериальной инфекции, которая приводит к набуханию ткани в легких.
Распространенные симптомы включают:
- затрудненное дыхание;
- быстрое сердцебиение;
- лихорадка;
- ощущение нездорового состояния;
- потливость и дрожь;
- потеря аппетита.
8. Туберкулез
Если у человека имеет место туберкулез, он кашляет зеленой или кровавой мокротой. Больные будут испытывать симптомы, которые включают:
- потерю веса;
- ночной пот;
- лихорадку;
- усталость;
- потерю аппетита;
- отек в области шеи.
Туберкулез является серьезным заболеванием, который лечится с 6-месячным курсом антибиотиков. Хотя туберкулез является бактериальной инфекцией, которая в основном поражает легкие, она может воздействовать и на верхнюю часть тела, железы, кости и нервную систему.
Когда следует обратиться к врачу
Мокрота может быть признаком инфекции, которая в некоторых случаях потребует медицинской помощи.
Любой, кто подозревает у себя туберкулез, должен обратиться за медицинской помощью и получить лечение.
Если больной думает, что у него пневмония, ему следует поговорить с врачом. Болезнь порой бывает трудно диагностировать, поскольку симптомы совпадают с другими распространенными инфекциями дыхательных путей. Легкая пневмония может лечиться дома антибиотиками, отдыхом и большим количеством жидкости.
Большинство других ИДП будут лечиться сами по себе. Врачи рекомендуют принимать болеутоляющие средства, пить много жидкости и отдыхать.
Подробнее о рецептах имбирного чая читайте тут.
Однако возможны моменты, когда лучше обратиться за медицинской помощью. Эти случаи включают, когда у больного имеет место тяжелый кашель, который длится более 3 недель. Если наблюдается высокая температура течение более 3 дней, это может быть признаком пневмонии, поэтому важно обратиться к врачу.
Если человек кашляет слизью содержащую сгустки крови, быстро дышит, жалуется на боль в груди или сонливость, рекомендуется срочный визит к врачу. То же самое можно сказать и о тех, кто имеет заболевания сердца, ХОБЛ или испытывал повторяющиеся эпизоды бронхита.
Посев мокроты
Этот тест используется для диагностики бактериальной пневмонии или бронхита. Он также используется для мониторинга того, как работает лечение для определенного состояния.Тест на исследование мокроты обычно проводят с гранулированием, которое идентифицирует бактерии вызывающие инфекцию. Если тест неспособен обнаружить возбудителей инфекции, могут быть проведены специализированные тесты. К ним относятся мазок, тест AFB, чтобы найти туберкулезные и не туберкулезные инфекции, грибковую бактерию или легионеллы .
Образец мокроты, как правило, собирается утром утром. В зависимости от инфекции, о которой идет речь, в течение следующих дней могут быть приняты еще три образца. При отправке теста на мокроту пациенту нужно почистить зубы, и не принимать пищу в течение 1-2 часов.
Чтобы произвести образец из легких, больной должен глубоко кашлять. Если не удаётся кашлять, пациент вдыхает стерильный раствор глицерина, чтобы ослабить мокроту в легких.
Бронхиальная мокрота – причины и средства удаления
Появление бронхиальной мокроты связано с воспалительным процессом в бронхах, что стимулирует выделение слизи и её свертывание в мокроту. Это типичная проблема холодного времени года, которая может иметь много причин, но проявляется типичными симптомами, такими как кашель с мокротой и затрудненное дыхание.
Что такое бронхиальная мокрота
Бронхиальную мокроту, строго говоря, нельзя назвать болезнью, – это клинический признак воспаления дыхательных путей и, в частности, бронхиального дерева. Однако, в обыденном языке термин часто используется как синоним воспалительного процесса.
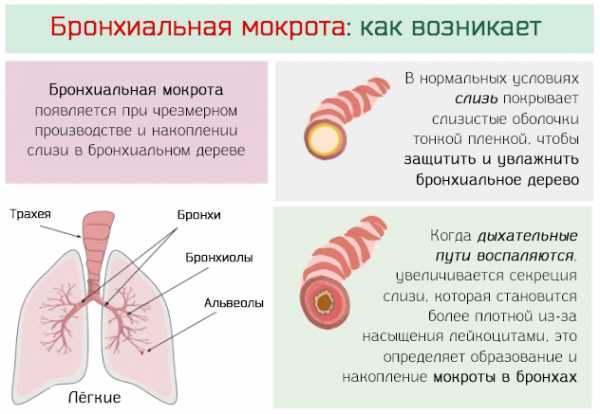
В некоторых случаях воспалительных процесс определяется болезнью, в других, напротив, он является следствием вдыхания различных раздражающих веществ, в том числе курение.
Несмотря на разнообразие причин, которые могут определить воспаление бронхов, оно всегда характеризуется чрезмерным производством и накоплением густой слизи или мокроты.
Как развивается воспаление бронхов
Чтобы понять, как развивается воспаление, необходимо понять, что такое слизь и каковы её функции.
Слизь представляет собой коллоидную смесь вязкой консистенции и имеет двойную задачу:
- Поддерживать постоянную влажность слизистых оболочек, предотвращая их высыхание.
- Фильтрация воздуха, который проходит через дыхательные пути. Частицы и микроорганизмы, которым удаётся пройти через полости носа, вязнут в слизи.
В физиологических условиях количество слизи, которое вырабатывается железами, невелико (не превышает 200 миллилитров), но этого достаточно, чтобы покрыть всю поверхность слизистых оболочек тонкой пленкой, обеспечивающей защиту и увлажнение всего дыхательного дерева.
Утилизация
Однако, если дыхательные пути охватывает воспалительный процесс, то движения ресничек замедляются, а количество выделяемой слизи увеличивается, которая становится более плотной из-за насыщения такими клетками крови, как лейкоциты. Всё это обуславливает застой и накопление слизи, которая в таких условиях принимает характер бронхиальной мокроты.
В этот момент запускается дополнительный механизм безопасности – кашель. Кашель является защитным рефлексом и происходит путём сильного выдоха с закрытой голосовой щелью и последующим её резким раскрытием. Повышение давления в дыхательных путях и, как следствие, скорости выхода воздуха наружу, позволяет вывести избыток мокроты и инородные тела.
Причины воспаления бронхов
Причины, которые могут вызвать воспаление нижних дыхательных путей, что приводит к образованию бронхиальной мокроты, как уже упоминалось, разнообразны, но можно выделить самые основные и наиболее распространенные.
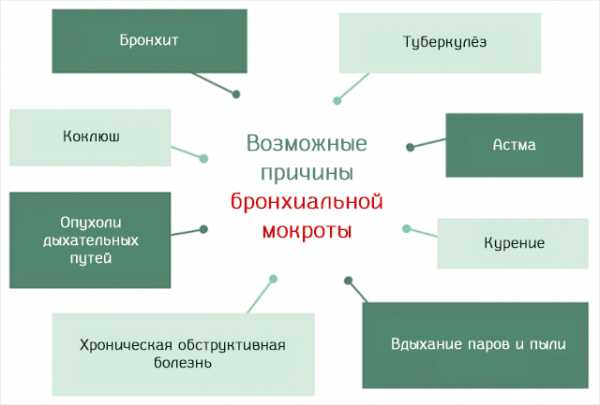
Патологические. Основными заболеваниями, которые могут привести к появлению бронхиальный мокроты, являются:
- Бронхит. Воспаление бронхов, вызванное вирусной или бактериальной инфекцией.
- Хроническая обструктивная болезнь легких. Которая ограничивает прохождение воздуха, в результате хронического воспаления. Причиной, как правило, является курение сигарет.
- Туберкулёз. Заражение легких и нижних дыхательных путей микобактерией Mycobacterium tuberculosis.
- Коклюш. Заражение бактерией Bordetella pertussis.
- Астма.
- Новообразования нижних дыхательных путей.
Непатологические. То есть вдыхание в течение продолжительного во времени раздражителей. Среди наиболее распространенных, конечно, сигаретный дым. Другими раздражителями могут быть пыль и пары, присутствующие на рабочем месте, такие как пыль, текстильный ворс, зерновая пыль и др.
Симптомы, сопровождающие бронхиальную мокроту
Все симптомы, которые сопровождают образования бронхиальной мокроты, зависят от характера воспалительного процесса.
Кашель. Более или менее обильный.
Мокрота, которая может быть различного цвета и текстуры, что указывает на характер воспаления:
- Жидкая, перламутровая, почти прозрачная мокрота. Признак воспаления без патогенов и, следовательно, вызванного астмой или раздражением бронхиального дерева, например, от курения сигарет.
- Густая, липкая, от желтого до зеленого цвета мокрота. Это признак бактериальной инфекции. Окраска обуславливается следами гноя, выбрасываемого вместе с мокротой.
- Густая, липкая, темно-зеленая и зловонная мокрота. Признак воспаления, вызванный гангреной с последующей бактериальной инфекцией.
- Мокроты с прожилками крови. Появляется когда слизистые оболочки изъязвлены и возникают кровотечения, следовательно, связана с опасными заболеваниями, такими как рак или туберкулёз.
- Серозная мокрота, чуть густая, пенистая и беловатого цвета. Может быть признаком рака бронхиол / альвеол.
- Серозная мокрота, немного густая, пенистая и розового цвета. Может быть признаком отёка легких (накопление жидкости в легочной ткани в пространстве дополнительных сосудов).
Затрудненное дыхание, связано с засорением дыхательных путей мокротой.
Боль в груди или в спине в области между лопатками.
Появление лихорадки с температурой, которая, в случае бактериальных инфекций, может достигать больших значений.
Диагностика причин бронхиальной мокроты
Первичная диагностика осуществляется на основе наблюдение клинической картины и, следовательно, симптомов, которые сопровождают образование бронхиальной мокроты.
Для подтверждения диагноза могут потребоваться дополнительные клинические и лабораторные исследования:
- Рентгенография органов грудной клетки, чтобы исключить пневмонию.
- Спирометрия. Тест, который измеряет дыхательную способность, чтобы исключить астму.
- Посев мокроты для определения возможного возбудителя инфекции.
Средств удаления бронхиальной мокроты
Правильное лечение бронхиальной мокроты обеспечивается выявлением причин, которые привели к воспалению и их устранением. Так как избыточное образование бронхиальной мокроты может быть связано со множеством заболеваний, не существует единого протокола лечения, и каждый случай оценивается в индивидуальном порядке.
Лечение непатологического воспаления бронхов обеспечивается удалением раздражающих факторов и приёмом симптомологических средств, чтобы сократить образование и удалить мокроту.
Для этого используются две различные категории лекарственных препаратов:
- Отхаркивающие средства. Стимулируют механизмы выброса мокрота.
- Муколитики. Разжижают мокроту, чтобы она легко отделялась от слизистой оболочки.
Природные средства лечения, как правило, направлены на лечение симптомов и, следовательно, способствуют отхождению мокроты.
Наиболее распространенными являются:
Вдыхание горячих паров. Самый простой метод – вдыхание паров непосредственно над кастрюлей с кипящей водой, в которую добавлены эфирные масла, такие как масло эвкалипта.
Питьё теплой жидкости способствует разжижению слизи и, следовательно, её отделению.
Мёд. Употребление с чаем помогает успокоить раздраженные слизистые оболочки, умерить боли в горле и разжижить мокроту.
Тимьян. Травяные чаи на основе сухого экстракта способствуют выходу мокроты.
sekretizdorovya.ru
что это такое, какого цвета она бывает, при каких патологиях появляется гнойный и пенистый секрет
 Мокрота – это отделение секрета слизистой оболочки, выводимая из дыхательных путей и легких при помощи кашля. В основном образуется она у людей, страдающих от астмы, бронхита, хронической обструктивной болезни легких. Таким больным очень важно избавлять от нее свои легкие, потому что секрет способен вызвать очень серьезные проблемы, например, одышку. Его количество и цвет зависит от конкретного заболевания.
Мокрота – это отделение секрета слизистой оболочки, выводимая из дыхательных путей и легких при помощи кашля. В основном образуется она у людей, страдающих от астмы, бронхита, хронической обструктивной болезни легких. Таким больным очень важно избавлять от нее свои легкие, потому что секрет способен вызвать очень серьезные проблемы, например, одышку. Его количество и цвет зависит от конкретного заболевания.
Что такое мокрота?
У здорового человека в дыхательных путях (легких, бронхах, трахее, гортани, в полости носа, глотки) все время производится секрет, на 90% состоящий из воды, а остальная часть – это минеральные соли. Такая слизь обычно непроизвольно проглатывается.
В норме мокрота слизистая и прозрачная, ее небольшое количество выделяется только по утрам у курящих людей или у тех, кто работает на пыльном производстве или проживает в условиях сухого воздуха. В таких случаях ее называет не мокротой, а трахеобронхиальным секретом. Если в организме развивается патология, то в мокроту может попасть:
- гной, если в дыхательных путях имеется бактериальное воспаление;
- кровь, когда во время пути от носа до бронхов повредились сосуды;
- слизь, если имеется воспаление небактериального характера.
Мокрота всегда сопровождает какое-либо заболевание. По характеру такого выделения можно предположить, какой недуг у человека. Обычно она обладает неприятным сладковатым запахом. Во время исследования при помощи микроскопа можно обнаружить грибки, бактерии, опухолевые клетки и паразиты. По имеющимся в секрете лейкоцитам можно судить о наличии воспаления, аллергии и о состоянии иммунитета.
Причины появления
Появление секрета в легких обычно вызвано туберкулезом, пневмонией, простудой и другими заболеваниями, связанные с проникновением посторонних частиц или микробов, что способствует увеличению количества слизи. Если отсутствует адекватное лечение, то велика вероятность появления осложнения (вторичная инфекция).
Наиболее распространенные причины появления мокроты:
- идиопатический легочный фиброз;
- муковисцидоз;
- туберкулез;
- загрязнение воздуха (химические вещества, мука, пыль и т. д.);
- заболевания легких;
- астма;
- вторичная бронхиальная инфекция (осложнение простуды, гриппа);
- курение;
- бронхит;
- отек легких.
Какие последствия от чрезмерного выделения секрета из легких? Это мешает газообмену в легких и способствует бактериальной колонизации. Благодаря кашлю легкие эффективно очищаются от мокроты.
Виды
Если у человека возник кашель, после которого начинает выделяться мокрота, то свидетельствует это о заболевании легких, бронхов или трахеи. Такие недуги могут быть острыми и хроническими, аллергическими, воспалительными, опухолевыми или носить застойный характер. Но диагноз невозможно поставить лишь только по одному наличию секрета. Требуется осмотр, рентген-снимок легких, прослушивание легочных шумов, анализы выделений – бактериологический и общий.
В некотором роде в постановке диагноза помогает цвет мокроты, ее запах и консистенция, которая может быть жидкой, вязкой, густой. Вязкий секрет характерен для воспалительных процессов в дыхательных путях, крупозной пневмонии, а через некоторое время она становится жидкой. Вязкость зависит от наличия в ней слизи и ее количества, а густота – от лейкоцитов и различного эпителия. Мокрота бывает жидкой при значительном количестве плазмы (при легочном кровотечении, отеке легких).
Белая мокрота
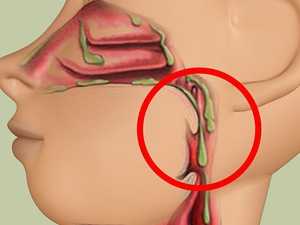 Слизь, которая сформировалась в бронхах и легких, сначала является прозрачной. Когда она приобретает белый цвет, то это свидетельствует о том, что в дыхательных путях скопилось очень много слизи, которая возникает при развитии определенных заболеваний. Густой секрет белого цвета указывает на присутствии в организме воспаления легких, аллергической реакции, простудного заболевания, бронхита или астмы.
Слизь, которая сформировалась в бронхах и легких, сначала является прозрачной. Когда она приобретает белый цвет, то это свидетельствует о том, что в дыхательных путях скопилось очень много слизи, которая возникает при развитии определенных заболеваний. Густой секрет белого цвета указывает на присутствии в организме воспаления легких, аллергической реакции, простудного заболевания, бронхита или астмы.
Если белая мокрота творожистой консистенции, то это означает, что в дыхательных путях имеется грибок. Кроме этого, она указывает и на туберкулез.
Секрет белого цвета может содержать небольшие кровянистые волокна, что свидетельствует о легочном осложнении, возникшее в результате повреждения сосудов гортани при кашле.
Итак, мокрота белого цвета характерна для следующих заболеваний:
- туберкулез;
- астма;
- хронический бронхит;
- отек легких.
Иногда при кашле может появиться белая пенистая мокрота. Причины ее возникновения – разнообразные недуги, в том числе имеющие инфекционный характер. Это может быть, например, ишемическая болезнь сердца, плевриты, пневмоторакс, абсцесс легкого.
Желтая мокрота
Если при кашле цвет секрета – желтый, то это свидетельствует о следующих заболеваниях:
- бронхит;
- синусит;
- воспаление легких;
- астма.
Желтые выделения не всегда означают наличие конкретного заболевания. Они часто появляются у курильщиков со стажем. Происходит это из-за того, что в сигаретном дыме имеются смолы, которые при сгорании дают желтый цвет и способны окрашивать все поверхности, с которыми они контактируют.
Такие выделения насыщены эозинофилами, которые указывают на болезни, имеющие инфекционный, аллергический или хронический характер. Обычно мокрота желтого цвета не имеет запаха. Если же появляется малоприятный запах, то чаще всего это означает, что легких началась гангрена или раковый процесс.
Зеленая мокрота
Иногда при кашле начинает выделяться секрет зеленого цвета. Если при этом не отмечается повышение температуры тела, то, вероятнее всего, у человека имеется легкая форма абсцесса. Также это указывает на начальный этап гангрены. Выделения зеленого цвета означают, что в организме протекает воспалительный процесс. Это может быть, например, воспаление бронхов или гайморит. Такая мокрота появляется из-за попавшей в организм инфекции.
Подобные выделения характерны для трахеобронхита. Такое заболевание начинается с обычного насморка, который через некоторое время опускается в бронхи, а при кашле начинает выделяться зеленая мокрота. Секрет зеленого цвета имеет специфический запах.
Кроме этого, такие выделения без повышения температуры указывают на следующие заболевания:
- астма;
- трахеит;
- муковисцидоз;
- воспаление бронхов;
- гайморит.
Если мокрота зеленого цвета сопровождается повышением температуры, то, в первую очередь, это указывает на абсцесс, отек и воспаление легких. Также велика вероятность бронхиальной астмы, рака легких, инфаркта. Сильный кашель с зелеными слизисто-гнойными выделениями – основной симптом острого бронхита.
Коричневая мокрота
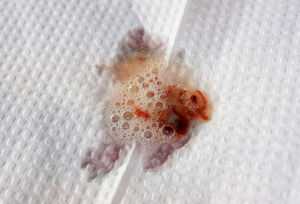 Если цвет мокроты – коричневый, то свидетельствует это о наличии серьезных заболеваний. Такие выделения указывают на присутствие свернувшейся крови и сопровождают следующие болезни:
Если цвет мокроты – коричневый, то свидетельствует это о наличии серьезных заболеваний. Такие выделения указывают на присутствие свернувшейся крови и сопровождают следующие болезни:
- острый или хронический бронхит, при котором сначала появляется сухой, а потом влажный кашель с выделением секрета различного цвета;
- туберкулез легкого – выделения содержат распадающуюся кровь;
- астма – сопровождается выделением секрета и усилением приступов;
- рак легких – при кашле отходит гнойная мокрота с кровяными прожилками.
Очень часто коричневые выделения возникают у курильщиков.
Красная, розовая или ржавая мокрота
Красный цвет выделений обычно указывает на наличие крови, которая полностью меняет цвет слизи или отображается в виде пятен или прожилок. Розовый секрет также является признаком кровотечения, но в меньших количествах. Мокрота ржавого цвета также имеет такую окраску из-за присутствия крови, которая начала сворачиваться.
Кровь в выделяемом секрете указывает на следующие заболевания:
- легочная эмболия;
- туберкулез;
- рак легких;
- пневмококковая пневмония.
Слизистая или стекловидная мокрота обычно сопровождает бронхиальную астму.
Гнойная мокрота
Гнойный секрет при кашле является основным признаком гнойного бронхита и других заболеваний. В этом случае в легких, помимо жидкости, начинает скапливаться гной, выходящий вместе с мокротой. Появляются гнойные выделения в следующих случаях:
 бронхиальная астма;
бронхиальная астма;- гнойный бронхит;
- гнойники, возникшие в результате простудных заболеваний, ринита или синусита;
- аллергическая реакция;
- трахеит;
- абсцесс легких;
- бронхит обструктивного или хронического характера;
- осложнения после перенесенного гриппа.
Гнойный секрет требует срочного лечения, особенно если в нем была замечена кровь.
Таким образом, если при кашле появилась мокрота, то это практически всегда свидетельствует о присутствии какой-либо инфекции. Если такое состояние длится больше двух недель, то желательно посетить врача, чтобы пройти обследование и вылечить заболевание, избежав развития осложнений.
lor.guru
Постоянная слизь в горле — скапливается мокрота, причины и лечение
Постоянная мокрота является результатом хронического воспаления в ЛОР-органах. Также данное состояние может быть следствием хронического бронхита или патологий пищеварительной системы. Чтобы справиться с недугом, очень важно определить причины его появления. Для этого стоит обратиться к врачу и четко выполнять его рекомендации.
Причины патологии
 Причины постоянной мокроты в горле обусловлены появлением разных состояний. Чтобы определить провоцирующий фактор, следует проконсультироваться со специалистом.
Причины постоянной мокроты в горле обусловлены появлением разных состояний. Чтобы определить провоцирующий фактор, следует проконсультироваться со специалистом.
Патологии дыхательной системы
Постоянная слизь в горле нередко становится результатом поражений дыхательной системы:
- Острые респираторные патологии. Самой распространенной причиной являются острые респираторные инфекции. Воспаления нередко затрагивают верхние отделы дыхательной системы. Практически всегда при ангине, фарингите, рините и прочих патологиях в горле формируется комок слизи. Данное образование требуется для очищения дыхательных путей от вирусов, что существенно ускоряет процесс восстановления.
- Хронические болезни верхних органов дыхания. Постоянное наличие синусита, ринита или фарингита приводит к хроническому воспалению слизистых гортани и пазух нос. Как следствие, начинается более активная работа секреторных клеток, что влечет накопление слизи. Сама по себе она не представляет опасности и свидетельствует о развитии воспаления. При скоплении избыточного количества секрета есть риск размножения патогенных бактерий.
- Хронические патологии нижних органов дыхания. В отдельных случаях причиной служит абсцесс легкого, пневмония или туберкулез. Данные недуги иногда протекают бессимптомно. Однако избыточное образование мокроты препятствует нормальному дыханию. Данные патологии сопровождаются ухудшением состояния, общей слабостью, головными болями. Также для них характерна апатия и повышенная сонливость.
Помимо этого, у людей возникают болевые ощущения в груди, одышка, постоянный кашель с мокротой. По характеру выделений можно диагностировать болезнь. Пенистая консистенция свидетельствует об отеке легких. При воспалении легких или абсцессе выделения имеют гнойный характер. При туберкулезе наблюдаются прозрачная слизь с кровянистыми прожилками.
Аллергические реакции
Болезни аллергического характера могут приводить к накоплению мокроты. Чаще всего причина кроется в развитии бронхита, астмы или ринита аллергической этиологии. Как следствие, увеличивается синтез секрета, что влечет возникновение кома в горле.
Аллергия чаще всего характеризуется приступообразным течением. Иногда заболевание присутствует постоянно и сопровождается частыми рецидивами. Типичным проявлением считается поллиноз, который имеет сезонный характер.
Если слизь имеет прозрачную и стекловидную консистенцию, следует провести диагностические исследования, чтобы исключить бронхиальную астму.
Патологии пищеварительной системы
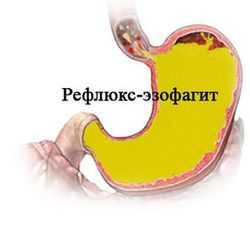 Постоянно скапливается слизь в горле и при поражении органов пищеварения. К ним относят язвенную болезнь, гастрит, рефлюкс-эзофагит и прочие факторы, которые провоцируют попадание содержимого желудка в пищевод.
Постоянно скапливается слизь в горле и при поражении органов пищеварения. К ним относят язвенную болезнь, гастрит, рефлюкс-эзофагит и прочие факторы, которые провоцируют попадание содержимого желудка в пищевод.
Помимо слизистых выделений, у людей возникает неприятный запах из ротовой полости. Также есть риск возникновения болевого синдрома в животе, изжоги и других симптомов нарушений пищеварительного процесса. Нередко пациенты жалуются на ком в горле. Это обусловлено раздражением пищевода желудочным соком.
Другие факторы
К факторам, которые приводят к тому, что в горле постоянно собирается мокрота, относят следующее:
- Неправильное питание. Причиной данного состояния может стать потребление чересчур горячей или соленой пищи. Также факторами выступают острые продукты и жирные блюда, пряности. Такие продукты вызывают раздражение слизистых пищеварительной системы.
- Вредные привычки. У курящих людей наблюдается интенсивное выделение бронхиального секрета и слюны. Это обусловлено раздражением желез дымом. Как следствие, они пытаются устранить действие вредных веществ.
- Плохая экология. В такой ситуации человек может жаловаться – постоянно сглатываю слизь. При вдыхании грязного воздуха, пыли и прочих частиц наблюдается раздражение слизистых, что провоцирует образование выделений.
Слизь стекает по задней стенке глотки — причины симптома
Симптомы и диагностика
Многие люди интересуются, что за болезнь – постоянный кашель с мокротой. Для начала нужно проанализировать клиническую картину и описать свои симптомы специалисту. Чаще всего данное состояние сопровождается такими проявлениями:
- постоянное першение, которое не удается устранить;
- ощущение кома в горле;
- желание откашляться;
- дискомфорт при глотании.
Установить причины появления состояния, при котором человек жалуется «постоянно сглатываю слизь в горле», может только врач после проведения диагностических исследований. При появлении данного симптома может потребоваться консультация аллерголога, инфекциониста, гастроэнтеролога.
Чтобы определить провоцирующие факторы, нередко назначают такие исследования:
- общий анализ крови;
- оценка наличия антител к вирусам;
- бактериологический посев секрета носоглотки;
- пробы на выявление аллергии;
- риноскопия;
- эндоскопическое обследование носоглотки.
Методы лечения
Если наблюдается постоянная слизь в горле и кашель, очень важно установить причины данного состояния. Это поможет подобрать эффективную терапию. Если причина появления проблем обусловлена нарушением питания, справиться с недугом можно за 1-2 недели. Для этого рекомендуется контролировать температуру еды, больше пить, исключить алкоголь, острые блюда и соления.
При высокой загрязненности воздуха достаточно систематически промывать нос и выполнять полоскания горла. Дома желательно применять очистители воздуха. Перед выходом на улицу стоит использовать марлевую повязку.
Медикаментозная терапия
Если мокрота в горле постоянно присутствует, это, скорее всего, свидетельствует о развитии различных патологий. В такой ситуации нужна медикаментозная терапия. При этом схема лечения существенно отличается в зависимости от диагноза.
Если выявлена хроническая форма ларингита или фарингита, показано применение таких средств:
- местные иммуномодуляторы – рибомунил, имудон;
- антисептические средства для полоскания горла – йокс, мирамистин;
- спреи и пастилки для борьбы с инфекцией – стопангин, каметон;
- фитопрепараты для разжижения секрета – тонзилгон, синупрет;
- солевые растворы для увлажнения и восстановления тканей – к примеру, аквалор или его дешевые аналоги.
При атрофической форме фарингита стоит проводить обработку пораженных участков масляными средствами. Также полезно обрабатывать горло настоями эвкалипта или шалфея.
При гипертрофическом недуге, который сопровождается скоплением зеленой слизи, горло обрабатывают растворами колларгола или протаргола. Также выполняют прижигание трихлоруксусной кислотой. Помимо этого, нередко используют нитрат серебра в форме раствора. В сложных случаях возникает потребность в операции или криотерапии.
Если причиной образования слизи являются патологии бронхов и легких, справиться со слизью помогают ингаляции. Для этой цели применяют муколитические препараты – лазолван или амбробене. Также подойдут растительные вещества – зверобой, солодка. В качестве дополнения к указанными средствам применяют фитопрепараты, которые отличаются отхаркивающим эффектом. В эту категорию входят гербион, линкас.
В качестве дополнения к указанными средствам применяют фитопрепараты, которые отличаются отхаркивающим эффектом. В эту категорию входят гербион, линкас.
В отдельных случаях мокрота накапливается вследствие острой инфекции, которая может иметь бактериальный или вирусный характер. Если причина кроется в заражении вирусами, применяют противовирусные вещества. При бактериальной природе недуга назначаются антибиотики. При этом терапию обязательно должны дополнять симптоматические средства.
Народные методы лечения
Если постоянно отходит мокрота, можно применять и народные рецепты, которые позволяют существенно улучшить состояние. При этом не стоит ждать быстрых результатов. Растительные средства помогают справиться с недугом лишь через 2-4 недели.
Полоскания
При избыточном синтезе слизи отличным средством являются полоскания. Они действуют на всю слизистую оболочку глотки. Это позволяет влиять не только на воспаленный очаг, но и на прилегающие ткани. Благодаря этому удается предотвратить последующее распространение инфекции.
К наиболее действенным веществам относят следующее:
- Сода, соль и йод. Для изготовления лечебного состава нужно взять по небольшой ложке соды и соли и смешать со стаканом теплой воды. Затем добавить немного йода – несколько капель. Такие полоскания выполняют не менее 3 раз в сутки. Чтобы добиться максимальных результатов, лучше полоскать горло каждые 2-3 часа. Можно использовать лекарства на основе йода, например, Йодинол.
- Ромашка. Взять небольшую ложку ромашки и добавить 250 мл кипятка. Когда отвар приготовится, ему нужно дать немного остыть и использовать для полосканий. Процедуру выполняют каждые 3 часа.
- Календула. Взять небольшую ложку цветков данного растения, смешать со стаканом кипятка и оставить на 30 минут. Процеженное средство остудить и применять для полосканий.
Ингаляции
Если постоянно откашливается мокрота, очень полезно выполнять ингаляции. Для этого можно воспользоваться привычными предметами – к примеру, чайником или кастрюлей. Однако более эффективным способом терапии станет применение специального ингалятора.
Для выполнения процедуры можно использовать следующее:
- Минеральная вода. Для проведения процедуры подойдет не обычная вода, а специальная – к примеру, Боржоми или Ессентуки. Такие напитки включают много соли и натрия. За счет действующих компонентов пар оказывает на слизь более сильное воздействие и стимулирует ее выведение. Для проведения процедуры следует взять немного воды, поместить в ингалятор и вдыхать испарения 10-15 минут.
- Картофель. Для проведения процедуры нужно почистить и сварить овощ. Когда картофель будет готов, его нужно слегка размять и положить соду. После этого можно вдыхать испарения, накрывшись полотенцем. Длительность сеанса – до 15 минут.
Также для проведения ингаляций вполне можно применять отвары лекарственных растений – ромашки или календулы. При этом очень важно контролировать температуру жидкости, иначе есть риск получения ожога.
Компрессы
Прекрасным средством для разжижения и выведения слизи являются лечебные компрессы. Существует несколько основных способов выполнения данной процедуры:
- Взять творог, хорошо отжать и завернуть в тонкую ткань. Приложить к области шеи, сверху поместить полиэтилен и укутать горло теплым шарфом. Делать процедуру желательно перед сном.
- Купить бальзам «Звездочка», обработать им шею и обернуть ее теплой тканью. Данную процедуру тоже желательно выполнять на ночь.
- Сварить и размять 2 картофелины, обернуть тканью и приложить к горлу. Оставить, пока овощ не остынет.
Компрессы прекрасно улучшают состояние больного человека. Благодаря теплым испарениям удается оказывать лечебное действие на всю носоглотку.
Как лечить постоянную мокроту в горле
Полезные советы
Чтобы ускорить очищение организма от слизи, нужно придерживаться важных рекомендаций:
- пить много жидкости, чтобы предотвратить сгущение мокроты;
- часто проводить водные процедуры;
- делать теплые ингаляции;
- отказаться от курения;
- контролировать влажность в помещении;
- использовать для сна гипоаллергенные подушки;
- избегать переохлаждения.
Особенности питания
В отдельных случаях образование слизи обусловлено нарушением питания человека или употребления аллергенных продуктов. Если удалось установить блюда, провоцирующие проблему, от них нужно отказаться.
Даже если образование слизистых выделений связано с вирусной инфекцией, рацион нужно пересмотреть. Для этого придется придерживаться таких рекомендаций:
- отказаться от жирных и острых продуктов;
- исключить кофе;
- отказаться от спиртных напитков;
- есть продукты с витаминами С и Е.
В период болезни обязательно следует увеличить объем жидкости до 2 л в сутки. При этом стоит отдавать предпочтение обычной воде, а не сокам или газированным напиткам. Вместо воды можно пить отвары из ромашки, шиповника или малины.
Чтобы улучшить свое состояние, следует есть супы. Особенно полезны блюда на курином бульоне. Немаловажное значение имеет потребление пюре и других продуктов, которые не будут приводить к раздражению слизистой.
Профилактические мероприятия
Чтобы не допустить появления слизи, очень важно придерживаться таких рекомендаций:
- контролировать уровень влажности в помещении;
- исключить вредные привычки – потребление спиртного и курение;
- во время эпидемии вирусных патологий использовать марлевые повязки;
- регулярно посещать отоларинголога, делать флюорографию;
- при появлении длительного кашля консультироваться с врачом.
Появление мокроты в горле может быть обусловлено различными факторами. Чтобы справиться с данной проблемой, очень важно своевременно получить врачебную консультацию. Специалист поставит точный диагноз и подберет адекватную терапию.
Внимание, только СЕГОДНЯ!
Похожие статьи
gorlovrach.ru
Мокрота в горле без кашля: признаки, причины, лечение
Жалобы на мокроту в горле без кашля можно услышать часто. Избавиться от этого состояния можно только после обследования и выявления причин мокроты. Если мокрота не отхаркивается, это может указывать на начало заболевания. Симптомы могут усиливаться со временем. Чем раньше начать лечение, тем эффективнее оно будет.
Мокрота в горле в любом случае указывает на повышенную секрецию бронхиального дерева и слизистой носа, что является признаком инфекции, которую необходимо лечить. Игнорирование такого симптома может привести к различным заболеваниям верхних дыхательных путей и различным осложнениям.
Причины и возможные заболевания

Мокрота в горле без кашля указывает на развитие недуга, чтобы найти причину нужно пройти обследование у врача
Мокрота в горле является довольно неприятным симптомом. Без отхаркивания и кашлевого рефлекса она вызывает неприятные ощущения. Густая мокрота отхаркивается с большим трудом.
Если при этом явлении наблюдается также сильный насморк, то при загустевании слизи, она начинает перетекать в горло. Это длится не более недели до тех пор, пока не пройдет насморк. Этот признак не считается опасным, однако носовая слизь содержит бактерии и вирусы, в результате горло может тоже воспалиться.
Мокрота в горле без кашля появляется при следующих заболеваниях:
- Ринит. При рините активно выделяется слизь. Из-за отека ее бывает трудно высморкать. Слизь стекает по задней стенке носоглотки в горло, может попадать в желудок при проглатывании. В этом случае нужно регулярно полоскать горло, промывая слизь, чтобы вирусы и бактерии из носа не вызвали воспаление слизистой горла.
- Фарингит. При фарингите воспаляется слизистая оболочка глотки. При этом часто возникает сильная боль в горле, болезненное глотание, может скапливаться мокрота в горле. При фарингите кашель может быть достаточно болезненным, поэтому мокрота продолжает скапливаться в горле, усиливая воспаление. Фарингит нередко возникает на фоне ринита, синусита, а также из-за избыточного использования сосудосуживающих средств.
- Гормональные нарушения. Усиленная секреция бронхов может быть следствием гормональных сбоев в организме.
- Скрытая форма туберкулеза. Туберкулез возникает при поражении легких и бронхов палочкой Коха. При скрытой форме заболевания человек не заразен, но инфекция внутри него начинает формировать очаги. Скрытый туберкулез проявляется в виде ночной потливости, усталости, мокроты в легких и горле, небольшого кашля, а затем снова затихает.
- Бронхит. При воспалении слизистой оболочки бронхов секреция значительно усиливается, выделяется мокрота. На начальном этапе заболевания при хронической его форме кашель и отхождение мокроты могут то появляться, то исчезать. Мокрота при этом имеет желтый или зеленоватый цвет.
- Аллергия. Аллергическая реакция может проявляться не только в кашле, но в повышенной бронхиальной секреции, когда мокрота активно выделяется и скапливается в горле.
Мокрота в горле может появляться также из-за сухого воздуха в помещении, загрязненности атмосферы или на фоне приема некоторых лекарственных средств.
Медикаментозное лечение
Медикаментозное лечение зависит от причины появления мокроты в горле и дополнительной симптоматики
Скопление слизи в горле усиливается в ночное время, когда больной длительное время находится в горизонтальном положении. Утром слизь легко сплевывается без кашля. Этот симптом часто можно наблюдать у заядлых курильщиков.
Следует обратить внимание на скопление мокроты зеленого цвета, так как она указывает на бактериальную инфекцию. Если при этом начинает подниматься температура, нужно немедленно обратиться к врачу.
Скопление слизи в горле создает благоприятную среду для размножения болезнетворных бактерий. Слизь может попадать в желудок, вызывая тошноту и рвоту, снижение аппетита. Подобные симптомы также требуют консультации врача.
Лечение мокроты в горле назначается в зависимости от причин возникновения:
- Антигистаминные препараты. Антигистаминные препараты назначаются при скоплении мокроты во время аллергии. Помимо самих препаратов нужно прекратить контакт с аллергеном. Антигистаминные препараты (Супрастин, Диазолин, Лоратадин, Зодак, Зиртек) обладают противоотечным эффектом, блокируют рецепторы, реагирующие на аллерген, снимают воспаление и уменьшают выделение слизи.
- Антибиотики. Антибактериальные препараты должен назначать только врач. Они отличаются характером действия и выраженностью побочных эффектов. Антибиотики могут быть эффективны только при бактериальной инфекции. Сначала врач берет мокроту на анализ и выявляет возбудителя инфекции, его чувствительность к тем или иным препаратам. При бронхиальных и легочных инфекциях чаще назначают Азитромицин, Амоксициллин, Сумамед.
- Противовирусные средства. Противовирусные препараты типа Эргоферона, Кагоцела, Ингаверина наиболее эффективны на начальном этапе вирусной инфекции. Они помогают остановить распространение воспаления, усилить иммунную реакцию организма. Эффект можно наблюдать при ОРВИ и гриппе, но не при бактериальной инфекции.
- Местные спреи и аэрозоли. Местные спреи помогают разжижать мокроту, снимать воспаление, облегчать боль в горле. Некоторые местные препараты обладают противовирусным и антибактериальным эффектом. Чаще всего рекомендуют Люголь, Тантум Верде, Стрепсилс аэрозоль, Каметон.
- Пастилки и таблетки. Пастилки от кашля также снимают болевой синдром и воспаление, облегчают кашель, если он есть, помогают вывести мокроту. К ним относятся Стрепсилс, Фарингосепт, Гексорал, Септолете, Граммидин.
Народные методы и полоскания горла

Полоскание горла – один из лучших методов лечения мокроты в горле
На начальных этапах заболевания народные средства от воспаления горла и для выведения мокроты могут быть очень эффективными. Даже при бактериальной инфекции они часто используются в качестве дополнительной терапии.
К выбору народных средств следует подойти внимательно. Некоторые из них могут вызывать сильную аллергическую реакцию и ожог слизистой.
Лучшие народные рецепты:
- Полоскание горла отварами трав. Полоскания горла не только снимают воспаление, но и позволяют вывести мокроту, предотвратить распространение инфекции. Лучше всего для горла использовать отвары аптечной ромашки, шалфея, коры дуба. Полоскания нужно проводить по 3-4 раза в день. После них некоторое время не рекомендуется есть и пить. Полоскать горло хорошо за полчаса-час до использования местных препаратов.
- Полоскания горла раствором соды или соли. Растворы соли и соды снимают воспаление, устраняют красноту и слегка подсушивают слизистую, устраняя мокроту. Для полоскания нужно использовать чистую или кипяченую воду. На стакан воды достаточно 1 чайной ложки соли или соды. Увеличивать дозировку не рекомендуется, так как положительного эффекта это не принесет.
- Мед и редька. Мед сам по себе очень эффективен при простудных заболеваниях и воспалительных заболеваниях горла. Его можно рассасывать, добавлять в теплое питье. Это поможет снять боль, облегчить кашель и устранить чувство першения в горле. Очень эффективным является лекарство из черной редьки, лука и меда. Для его приготовления понадобится 1 черная редька, в которой нужно вырезать серединку. В полученную чашу из редьки наливают жидкий мед и оставляют на пару часов. Полученное лекарство можно смешивать с луковым соком или принимать так по столовой ложке в день.
- Прополис. Можно приготовить спиртовую настойку прополиса самостоятельно или приобрести ее в аптеке. Чайную ложку готовой настойки добавляют в теплую воду и молоко и пьют на ночь. Такое лекарство помогает повысить иммунитет, устранить боль и першение в горле, вывести мокроту.
- Алоэ вера. Промытый лист алоэ вера нужно выдержать в холодильнике некоторое время, затем измельчить и смешать с жидким медом. Готовое лекарство употребляют внутрь по чайной ложке в день. Избыток алоэ вера может вызвать раздражение слизистой и сильную аллергическую реакцию. Лекарство не используется для лечения маленьких детей и беременных женщин.
Ингаляции при мокроте

Ингаляции небулайзером – безопасный и эффективный метод лечения заболеваний верхних и нижних дыхательных путей
Ингаляции небулайзером очень эффективно разжижают и выводят мокроту не только из горла, но и из бронхов. Лекарственные препараты при ингаляции проникают глубоко в дыхательные пути, не попадая при этом в кровь и не раздражая стенки желудка.
Если серьезной бактериальной инфекции нет, но мучает густая мокрота в горле и носу, можно использовать для ингаляций физраствор или минеральную воду без добавления лекарственных препаратов. Такие ингаляции холодным паром безопасны для детей и беременных женщин, не обладают побочными эффектами и не вызывают аллергическую реакцию.
Процедуру ингаляции проводят курсами, по 2 раза в день в течение 5 -10 дней. Продолжительность одной процедуры без использования препаратов длится 5 минут для ребенка и 7-10 минут для взрослого человека.
Процедура ингаляции может немного повышать температуру тела, поэтому ее не рекомендуется проводить при температуре тела выше 37,5 градусов.
После ингаляции мокрота начинает активно выводиться, поэтому кашель может усилиться. Не следует делать такие ингаляции одновременно с приемом противокашлевых препаратов, так как мокрота будет задерживаться в легких, вызывая воспаление.
Если мокрота не выводится с помощью простых ингаляций, можно добавлять препараты типа Лазолвана или Амбробене. Эти средства нельзя использовать для ингаляций в чистом виде. Их в определенной дозировке добавляют в физраствор. Не рекомендуется разбавлять препараты обычной водой, только физраствор можно считать достаточно стерильным и безопасным. Дозировку препарата прописывает врач. Ее нельзя превышать, так как это не усилит лечебный эффект, а только приведет к возникновению побочных эффектов.
Подробнее о причинах появления слизи в горле можно узнать из видео:
После каждой процедуры нужно промывать трубки и футляр для препарата, а также обрабатывать спиртом маску, даже если ей пользуется только один человек. Если врач прописал гормональное противовоспалительное средство для ингаляции, после такой процедуры нужно прополоскать рот водой и хорошо умыть лицо.
После ингаляции нужно дать горлу покой, не пить и не есть в течение часа, а также не курить и не выходить на холод. Если во время ингаляции появилось головокружение, нужно прервать процедуру на некоторое время, спокойно полежать, а затем повторить ингаляцию. Если голова продолжает кружиться и самочувствие ухудшается, от ингаляций придется отказаться. О подобном состоянии необходимо немедленно сообщить врачу.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Поделись с друзьями! Будьте здоровы!
tvojlor.com
Вязкая слизь в горле постоянно скапливается и не отходит
Дискомфорт в горле – частая причина обращения к врачам. Из-за скопления вязкой мокроты в горле человеку тяжело проглатывать слюну и пищу. Чтобы удалить слизь из дыхательных путей, можно откашливаться и отхаркиваться, но это помогает не всегда.
Плотная и тягучая мокрота прилипает к стенкам глотки, из-за чего возникают позывы к рвоте. Чтобы успешно бороться со слизью в горле, необходимо проконсультироваться с медицинским специалистом. Врач выяснит причину патологического явления, назначит оптимальную терапию.
Причины появления вязкой мокроты в горле
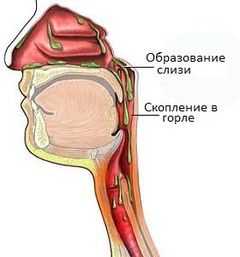 Чаще всего густая слизь появляется из-за простудных и инфекционных заболеваний. На первых стадиях болезней мокрота вытекает из носа, но постепенно скапливается в трахее и бронхиальных ветвях. Простудная слизь кратковременна, она исчезает, как только устраняется заболевание.
Чаще всего густая слизь появляется из-за простудных и инфекционных заболеваний. На первых стадиях болезней мокрота вытекает из носа, но постепенно скапливается в трахее и бронхиальных ветвях. Простудная слизь кратковременна, она исчезает, как только устраняется заболевание.
Но если острая респираторная болезнь отсутствует, а слизистый комок постоянно находится в горле, то так проявляются определенные тяжелые патологии, развивающиеся в организме.
Почему в горле при глотании появляется комок?
У пациентов из-за скопления слизи возникает ощущение присутствия в горле инородного предмета. Больные люди не могут нормально проглатывать еду и слюну, при глотательных движениях они испытывают неприятные ощущения. Слизистый комок в горле может быть симптомом следующих заболеваний:
- нарушения функционирования щитовидки, вызванного дефицитом йода в организме;
- язвенной болезни, гастрита и прочих патологий пищеварительного тракта;
- неврологических расстройств;
- патологических изменений в шейном отделе позвоночника;
- синусита, хронического тонзиллита;
- депрессии, последствий стрессов;
- злокачественных новообразований.
Почему в горле скапливаются сопли?
Сопли в горле – неприятное явление, мешающее проглатывать пищу, вызывающее приступы кашля. Скопление назальной слизи на задней стенке горла обычно провоцируют следующие заболевания:
- патологии легочной и бронхиальной системы;
- гайморит и прочие воспаления пазух носа;
- патологические изменения в пищеводе;
- аллергия;
- реакции на сигаретный дым, пряности, кислые и острые продукты.
Почему появляется мокрота без кашля?
Мокрота без кашля может быть симптомом самых разных заболеваний, в том числе перечисленных выше. Слизью, которая не откашливается, сопровождаются патологии органов дыхания и пищеварительной системы, простуда, воспаление миндалин, нарушения в организме, спровоцированные неправильным образом жизни и стрессовыми ситуациями.
Также патологическое состояние может возникнуть из-за сухости воздуха в жилище, проблем с шейными мышцами, попадания чужеродных предметов в носовую полость.
Причины неприятного запаха
Причиной неприятного запаха являются бактерии, присутствующие в слюне и назальной слизи больного человека. Появление неприятно пахнущей мокроты отмечается при следующих болезнях:
- простуде;
- ангине;
- хроническом рините;
- кариесе;
- нарушениях работы пищеварительного тракта;
- хроническом тонзиллите;
- патологических изменениях в носоглотке;
- сфеноидите.
Почему в горле появляется слизь из желудка?
Желудочная слизь в горле – довольно редкое явление. Но что за диагноз под ним скрывается? Данное явление может сигнализировать о патологиях пищеварительного тракта: гастрите, панкреатите, холецистите, гастроэзофагеальном рефлюксе.
При данных заболеваниях желудочная слизь выбрасывается в пищевод, а из него попадает в горло. Больной человек не способен ни задержать, ни остановить процессы выброса желудочного секрета.
Когда появление слизи в горле сопровождается болевыми ощущениями?
Вязкая слизистая мокрота и боль в горле являются симптомами воспалительных болезней инфекционной этиологии. Обычно горло болит при фарингите и тонзиллите. Если человек кашляет и ощущает першение в горле, то развивается ларингит. Реже боль и густая мокрота предупреждают о нарушениях работы щитовидной железы, опухолях в дыхательных путях, языкоглоточной невралгии.
Данные заболевания не сопровождаются повышением температуры тела.
О чем сигнализирует слизь с кровью в горле?
 Густая слизь с примесью крови является симптомом следующих заболеваний:
Густая слизь с примесью крови является симптомом следующих заболеваний:
- воспаления верхних дыхательных путей, при котором повреждаются капилляры;
- внутреннего кровотечения, обычно в пищеводе или легких;
- острых вирусных инфекций;
- интенсивного кашля, сопровождающегося разрывом капилляров;
- тромбоэмболии легочной артерии;
- бронхита;
- туберкулеза.
Когда требуется врачебная помощь?
Многие люди стараются самостоятельно избавиться от вязкой мокроты в горле. Обычно лечение в домашних условиях не составляет труда. Но при появлении нижеперечисленных симптомов необходимо незамедлительно идти к врачу.
- Температура тела выше 38°C. Это сигнал о развитии воспалительного процесса.
- Озноб. Боли в суставных и мышечных тканях.
- Мокрота и кашель, держащиеся дольше двух недель.
- Присутствие кровяных прожилок и гноя в слизи.
- Нарушение работы желудочно-кишечного тракта. Кислый вкус слюны во рту.
- Боли в области грудной клетки. Так может проявляться пневмония.
- Интенсивные боли в голове.
Диагностика
Если мокрота в горле долго не проходит, то следует внимательно рассмотреть ее цвет и структуру. Плотная темная слизь предупреждает о развитии серьезной патологии. Но точный диагноз может поставить только медицинский специалист. Обычно диагностикой занимается отоларинголог, но иногда требуется помощь невролога, эндокринолога или гастроэнтеролога. Для постановки диагноза врач осуществляет нижеперечисленные процедуры.
- Собирает анамнез. Осматривает шею и живот пациента, ощупывает щитовидную железу и лимфатические узлы.
- Проводит фарингоскопию. Обследует слизистые покровы горла.
- Делает ларингоскопию.
- Отправляет пациента сдавать кровь на клинический и биохимический анализ.
- Делает рентгенографию для проверки состояния пазух носа.
- Берет мокроту на бактериологический анализ.
Методы избавления от вязкой мокроты
После постановки диагноза врач назначает оптимальное лечение. Обычно, если мокрота долго не отходит, сопровождается болью в горле или груди, повышением температуры, назначается комплексная терапия. Лечение осуществляется антибиотическими, антимикотическими, противовоспалительными, антисептическими, обезболивающими медикаментами.
Чаще всего врачи рекомендуют пациентам спреи для горла:
Данные лекарственные препараты предназначаются для лечения фарингита, ларингита, тонзиллита, инфекционного ринита. Пользоваться ими легко: нужно задержать дыхание и распылить лекарство в полости рта.
При ринофарингите мокрота скапливается в горле и глубоких отделах носовой полости. Из носа слизистые сгустки часто проникают в горло, провоцируя раздражение стенок и интенсивный кашель. Как избавиться от вязкой слизи и ослабить кашель? Первый метод – регулярное отхаркивание. Также заболевшему человеку рекомендуется:
- полоскать горло;
- делать ингаляции;
- промывать нос;
- употреблять достаточное количество воды;
- поддерживать оптимальную температуру и влажность воздуха в жилище.
Как полоскать горло?
Для процедур применяются отвары лекарственных растений, оказывающие сосудосуживающее и антисептическое действие. Полоскания благотворно влияют на слизистые покровы горла, устраняют кашель, убирают неприятный запах из ротовой полости. Лечение способствует интенсивному отхаркиванию мокроты из горла. Полоскания желательно проводить до пяти раз в сутки. В качестве лекарственных растворов рекомендуется использовать нижеприведенные средства.
- Настой целебных трав. Берутся 2 столовые ложки подходящего лекарственного растения: мяты, шалфея, календулы, ромашки, эвкалипта или чистотела. Растительное сырье заливается литром кипятка, настаивается.
- Отвар луковой шелухи. Берутся 3 чайные ложки шелухи. Варятся в литре воды 30 минут.
- Яблочный уксус. Чайная ложка уксуса разбавляется в стакане теплой воды.
- Глиняный раствор. Чайная ложка зеленой глины растворяется в стакане теплой воды.
- Йодно-содовый раствор. В стакан физраствора добавляются 3 капли йода и половина чайной ложки пищевой соды.
- Клюквенный сок. В стакан клюквенного сока добавляется столовая ложка меда.
Как проводить ингаляции?
- Чтобы избавиться от мокроты в горле и кашля, рекомендуется делать 20-минутные ингаляции на основе вышеперечисленных лекарственных растений. Для устранения симптомов простудных заболеваний полезно дышать паром морской соли. Для процедуры необходимо растворить чайную ложку соли в 0,5 литрах кипятка.
- Чтобы разжижить сгустки слизи и стимулировать откашливание, можно дышать паром сваренного картофеля. Слизь разжижается, кашель прекращается, неприятный запах во рту исчезает при проведении ингаляций на основе эфирных масел эвкалипта или можжевельника. Для процедуры 15 капель эфирного масла растворяются в стакане кипятка.
Ингаляции можно проводить на ночь.
- В качестве лекарственных средств для вечерних процедур рекомендуется брать мед или йод.
- Необходимо растворить в стакане кипятка столовую ложку меда или 5 капель 5%-ного йода.
- Для избавления от вязких сгустков мокроты можно разместить в комнате для сна ароматические лампы.
- Также больной человек должен ежедневно употреблять около 2 литров чистой или минеральной воды.
Если причиной образования вязкой мокроты в горле являются разрастающиеся в носовой полости или пазухах носа полипы, спровоцированные аллергией, инфекционными болезнями, иммунодефицитом, то назначается хирургическое вмешательство.
Полипы – доброкачественные наросты, но они перекрывают дыхательные отверстия в носу, приводя к нарушению носового дыхания. При полипозе из пазух носа на заднюю стенку горла вытекает густая слизь, продвигается вниз и скапливается в трахее.
На ранней стадии заболевания лечение осуществляется иммуностимуляторами, кромонами, антигистаминными препаратами, лекарствами на основе кортикостероидов. Запущенный полипоз устраняется только хирургическим методом.
Как промывать нос?
Для промывания носа используются отвары шалфея, ромашки, лаванды, зверобоя или солевой раствор.
- Для приготовления солевого раствора необходимо растворить в стакане теплой воды 2 грамма морской или пищевой соли. Такая же концентрация соли характерна для плазмы крови, поэтому раствор называется физиологическим.
- Чтобы промыть нос, следует в каждую ноздрю закапать по 3 капли лекарственной жидкости.
- Затем нужно хорошенько высморкаться, чтобы разжиженная мокрота и остатки раствора удалились из носовой полости. У маленького ребенка слизь из носа после процедуры можно убрать при помощи назального аспиратора или ватной трубочки.
- Ватная трубочка смачивается содовым раствором и вводится неглубоко в ноздрю. Когда малыш чихнет, трубочка вынимается, облепленная мокротой.
Также для разжижения вязкой мокроты солевой раствор можно вдыхать. Раствор вливается в удобную емкость. Человек склоняется над раковиной, вдыхает лекарственную жидкость из емкости. После вдоха голову нельзя поднимать, иначе раствор не вытечет из носа, а зальется в нижние дыхательные пути.
Голову можно поднять только после полного вытекания жидкости из носа. Также промывания можно проводить посредством шприца. Человек склоняется над раковиной, поворачивает голову набок.
Лекарство из шприца выдавливается в верхнюю ноздрю, вытекает из нижней ноздри. Такой метод лечения позволяет быстро разжижить мокроту, вывести ее из дыхательных путей.
Внимание, только СЕГОДНЯ!
lor-explorer.com
Белая мокрота при кашле у взрослых
Для человеческого организма откашливание прозрачной слизи, скапливающейся в легких и бронхах, абсолютно естественный процесс. Таким образом, дыхательная система очищается от попадания в нее инородных тел, тем самым, защищая себя от их вредного воздействия.
Однако повышенное отделение экссудата, изменения окраски, формы и запаха является признаком развития патологических процессов в организме, как взрослого, так и ребенка, требующих немедленного врачебного вмешательства.
Что означает мокрота белого цвета при кашле и без него?
Содержание статьи
О чем говорит появление непрозрачных выделений на фоне кашля
Априори, мутность и белесоватость выделений, продуцируемых органами дыхания, вызывается негативным воздействием, при этом их характер может быть различен.
К примеру, курильщики нередко сталкиваются с подобной проблемой.
Это связано с угнетением работы реснитчатого эпителия токсинами, и подключением кашлевых рефлексов направленных на вывод смол, мешающих полноценной работе трахеобронхиального дерева.
Некурящий человек в течение жизни также может столкнуться со столь неприятным проявлением и это, в большинстве своем, вызвано болезнетворными организмами, попавшими в тело.
Наиболее часто встречающимися болезнями являются сезонные и внесезонные респираторные вирусные инфекции, воспалительный процесс в бронхиальной и легочной системе. Однако откашливание способно выступать и дополнительным признаком проблем сердечно-сосудистой системы, а также проявлением рака.
Причины появления
Естественная слизь, которая выполняет защитную функцию легких, не имеет цвета и не отличается сильной вязкостью. Окраску и изменения консистенции приобретает лишь в случаях чрезмерного ее скопления и патогенного воздействия или механических повреждений, вызванных попаданием инородных тел.
Этот факт свидетельствует о наличии патологии в организме, о его страдании. Некоторые из них вполне безобидны и легко поддаются амбулаторному лечению, но нередко возникают и серьезные недуги, требующие неотложной помощи и скорейшей госпитализации, а в некоторых случаях и изоляции больного.
Особенно опасно самолечение при проявлениях такой симптоматики у детей младшего возраста. В силу несовершенства иммунитета, развитие патологии происходит быстрее, нежели у взрослого и при несвоевременном оказании врачебной помощи возможен неблагоприятный исход. Полную информацию о том, как вывести мокроту из бронхов ребенку вы можете получить в нашей статье.
При каких заболеваниях проявляется
 Белая густая слизь появляющаяся при отхаркивании свидетельствует о наличии в человеческом организме болезнетворных микроорганизмов – бактерий или вирусов.
Белая густая слизь появляющаяся при отхаркивании свидетельствует о наличии в человеческом организме болезнетворных микроорганизмов – бактерий или вирусов.
По характеру и непрозрачности выделяемого экссудата нельзя однозначно судить о развитии определенного заболевания.
Только лабораторные и инструментальные методы диагностики позволят окончательно определить причину повышенной секреторной функции органов дыхания.
- Респираторные инфекции. При гриппе и ОРВИ одним из стандартных симптомов наряду с заложенностью носа, выступает кашель, как правило, в первые дни сухой и жесткий. Спустя несколько дней наблюдается отделение комков флегмы, оттенок их при этом варьируется от прозрачного или белесого до желтого. Легкое покашливание без общего недомогания на протяжении двух — трех недель после выздоровления считается вариантом нормы.
- Бронхит. Патологическое состояние бронхов, обусловленное вирусной и бактериальной этиологией. Начальные стадии болезни сопровождаются откашливанием непрозрачных комочков повышенной вязкости с соленым вкусом, быстрой утомляемостью, одышкой. О том, чем характеризуется секрет при бронхите, можно узнать из нашей статьи.
- Тонзиллит. Поражение верхних дыхательных путей, а именно воспаление миндалин. Сопровождается белой скудной мокротой без кашля, с вкраплениями, напоминающими зернышки и интенсивной болью в горле.
- Пневмония. Представляет собой воспалительный процесс в легочных тканях, развивающийся вследствие воздействия вирусов, бактерий или грибка. Болезнь достаточно опасна, промедление с лечением или его неправильный подбор способен послужить причиной летального исхода. Среди типичных проявлений стоит выделить боли в области грудной клетки, отчетливо прослушивающиеся хрипы, гипертермия, кашлевой синдром с отхождением белесых мокрот.
- Аллергия. Аллергические проявления, помимо соплей, нередко включают в себя рефлекторное откашливание инородных агентов, к которым у человека присутствует индивидуальная непереносимость. Секрет в этом случае непрозрачный имеет водянистую консистенцию, легко выводится.
- Туберкулез. Болезнь, вызванная попаданием микобактерии в дыхательные пути, для нее характерно длительное покашливание со скудными различными по внешнему виду выделениями – отхаркивается белая густая, но не обильная слизь, как с кровянистыми полосками при поражении сосудов, так и без них. На более поздних сроках ее течения отхаркиваются коричнево-красные сгустки. Сопутствующими симптомами болезни являются быть регулярное повышение температуры тела в границах субфебрильных значений(37-37,5С), значительная и безосновательная потеря веса, ночная потливость и общая слабость.
- Онкологические заболевания. Злокачественные новообразования в легких всегда сопровождаются кашлевым рефлексом с отделением флегмы или без нее. На начальных стадиях недуга выделения выглядят прозрачными или с белесыми оттенками. На поздних этапах наблюдаются гнойные примеси и кровянистые волокна, для распада типичен багровый цвет экссудата.
Видоизменение окраски
Изменение цвета секрета в большинстве случаев свидетельствует о присоединении инородных включений, основными из них являются:
- Грибковая инфекция. Существует несколько видов легочного микоза, которые зависят непосредственно от типа грибка. Чаще всего поводом к активизации условно-патогенных микроорганизмов становится длительный прием антибактериальных препаратов, угнетающих не только бактерии, но и саму иммунную систему. Высокие шансы заразиться имеют лица с явно выраженным снижением защитных функций организма вследствие основного заболевания такого, как ВИЧ или СПИД.
- Спирали Куршмана. Содержание таких включений и проявляющаяся белая мокрота становится признаком развивающихся инфекций или аллергической реакции.
Определить характер изменения способно проведение диагностических процедур.
Пенистые выделения белого цвета при кашле
Причин образования пенного экссудата также довольно много, и не все они являются следствием воздействия болезнетворных микроорганизмов. Существует ряд недугов, провоцирующих подобный симптом:
- Отек легких. Смертельно опасная патология, различной этиологии. Распознать ее можно по типичной симптоматике: клокотанию в грудной клетке, острой нехватке воздуха, гиперсекреции с резким неприятным запахом гниения.
- Ишемическая болезнь сердца. Одним из признаков, сопровождающих ИБС, становится острая потребность откашляться после любых физических нагрузок, включая ходьбу.
- Возрастные изменения. В преклонном возрасте очистительная функция дыхательной системы снижается, вызывая образование в ней пены, выделяющейся при кашлевом акте преимущественно в ночное время. Это во многом связано со снижением физической активности. Такое состояние не считается патологией.
- Гастроэзофагеальный рефлюкс. Кислота, содержащаяся в желудке способна достичь органов дыхания, вызывая болезненные ощущения в области груди и провоцируя больного откашлять непрозрачный пенящийся секрет.
- Отравление токсическими веществами. Вдыхание ядовитых, а также радиационных паров способно спровоцировать выделения подобного вида.
Провести правильную дифференциацию причин появления пенообразования в дыхательной системе может только медработник.
К какому врачу обратиться?
Появление подобных тревожных симптомов, как белая обильная или скудная мокрота при кашле должна стать безотлагательным поводом для обращения в больницу. Прежде всего, необходимо обратиться к терапевту, который изначально проведет осмотр и опрос.
Для определения недуга, последний имеет огромное значение. Так, медработник выяснит давность, наличие сопутствующих жалоб, болел ли человек в недавнем времени различными инфекционными заболеваниями. Помимо сбора анамнеза, он назначит дополнительные исследования, позволяющие определить реальные причины повышенной секреции в дыхательных путях.
Исходя из полученных результатов, могут потребоваться дополнительные консультации узкопрофильных специалистов, таких как пульмонолог, ЛОР, кардиолог или фтизиатр.
Как проходит диагностика
 Для постановки верного диагноза больному, у которого откашливается белая слизь, назначается ряд диагностических процедур, напрямую зависящих от его жалоб.
Для постановки верного диагноза больному, у которого откашливается белая слизь, назначается ряд диагностических процедур, напрямую зависящих от его жалоб.
Однако существует стандартный набор анализов, назначающихся в обязательном порядке. К ним относятся клиническое исследование крови и мочи.
Данные анализа позволят выявить наличие воспалительных процессов в организме и предоставят общую картину его состояния.
В качестве дополнительных исследовательских методов применяются следующие процедуры:
- Рентгенография. Незаменимый способ проверки состояния легких, позволяющий обнаружить наличие изменений, вызванных различными патологиями. На основании снимков медицинский работник может определить наличие или отсутствие туберкулеза, пневмонии или бронхита и выбрать правильную тактику лечения. С целью уточнения клинической картины, направить больного на дополнительное обследование или консультирование узкими специалистами.
- Лабораторное изучение выделяемого экссудата. Этот анализ представляет собой комплекс мер, определяющих наличие и тип бактерий, а также их чувствительность к антибиотикам. По его итогам подбирается действенная терапия. Следование общим правилам сбора исследуемого материала даст точный результат. Так, слизь отхаркивается утром в стерильную емкость дома или в больнице. Перед ее сдачей не рекомендуется употребление пищи и напитков, кроме чистой воды, чистку зубов желательно исключить до манипуляции, а непосредственно перед ней прополоскать ротовую полость кипяченой водой.
- Бронхоскопия. Манипуляция производится путем зондирования бронхов специальным прибором, состоящим из микрокамеры и осветительного элемента. Инструментальный осмотр дает шанс диагностировать множество заболеваний, поражающих данный орган, одним из чьих признаков является отхаркивание множественной густой флегмы, начиная от воспалительных процессов, заканчивая злокачественными новообразованиями.
Важно знать! Прохождение флюорографии раз в год позволяет выявлять наличие туберкулезного поражение легких на ранних стадиях, когда в них не возникли значительные изменения.
Как происходит лечение?
После проведения всесторонних исследований и определения первопричины, провоцирующей продуктивные кашлевые акты с мокротой белого цвета необходимо приступать к терапии.
Комплексный подход обеспечит скорейшее улучшение самочувствия пациента и избавления от назойливых кашлевых приступов.
Для этого могут использоваться следующие методы:
- Инвазивная терапия
- Ингаляции с лекарственными средствами и эфирными маслами
- Физиотерапия
- Дыхательная гимнастика
- Постуральный дренаж
Выбор подходящих препаратов и методов борьбы с недугом прерогатива лечащего врача, сопоставившего собранный анамнез и результаты исследований. Систематическое и безоговорочное выполнение его рекомендаций, в зависимости от болезни и степени ее развития способствует полному выздоровлению или облегчению состояния.
Какие лекарства помогут?
Выделение бесцветной слизи при острых респираторных вирусных инфекциях не требует медикаментозного вмешательства и способно пройти самостоятельно или после приема травяных сборов и обильного питья. Но при присоединении бактериального компонента невозможно обойтись без антибиотиков, уничтожающих его.
Так, наиболее распространенными и эффективными представителями данной фармакологической группы, применяющиеся при поражении органов дыхания, являются амоксициллин, цефтриаксон, азитромицин, левофлоксацин.
Обратите внимание! Данные наименования представляют собой не название препаратов, а действующее вещество, которое применяется курсом при терапии легочных и бронхиальных воспалительных процессов.
Облегчить отхождение густой слизи при кашле у взрослых и детей, призваны муколитические препараты – таблетки и сиропы на основе амброксола, ацетилцистеина. Более подробно о препаратах разжижающих мокроту, можно прочитать здесь.
Как дополнительная мера назначаются противовоспалительные препараты на растительной основе уменьшающие секреторную функцию – Проспан, Геделикс, Линкас, Эвкабал, Доктор Мом и другие.
Средства народной медицины
В качестве дополнения к медикаментозной терапии, применяющейся при заболеваниях, сопровождающихся продуктивным кашлевым рефлексом, имеет место использование рецептов народной медицины.
Запомните! Разнообразные травяные сборы, продукты и другие блага нетрадиционной медицины, обладающие муколитическим эффектом, не способны заменить фармацевтические препараты, назначенные медработником. Их эффективность значительно уступает классическим таблеткам и сиропам, поэтому применение носит исключительно дополнительный характер.
Отличным помощником при патологиях дыхательной системы, сопровождающихся отхождением непрозрачной флегмы, является репчатый лук.
На его основе существуют действенные рецепты, разжижающие густой секрет:
- 600 грамм очищенного лука поместить в блендер, взбить до однородной массы и процедить выделившийся сок с помощью марли, сложенной в несколько раз. Смешать получившуюся жидкость с 150 граммами натурального меда. Полученную смесь хранить в холодильнике не более 5 дней. Употреблять 1,5 столовые ложки дважды в день после приема пищи. По желанию допустимо смешивание с небольшим количеством воды.
- Мелко нарезанная крупная луковица смешивается со стаканом сахара, помещается в емкость, заполненную половиной литра воды. Смесь вариться в течение часа на медленном огне, после чего отвар отделяется и принимается не менее недели, трижды в сутки независимо от еды.
- Флегма прекрасно выводится с помощью молочно — лукового сиропа. Головка мелко нашинкованного овоща заливается стаканом молока и проваривается в течение четверти часа. Употребляется внутрь на ночь.
На основе лекарственных трав и сборов, плодов растений также в домашних условиях изготавливаются чаи и отвары, способствующие разжижению секрета. Наибольшей эффективностью среди представителей растительного мира отличаются имбирь, шалфей, овес, корень солодки. Доказанный муколитический эффект также имеют питье из калины и меда, молока и инжира.
Прибегать к употреблению любого из вышеуказанных отхаркивающих средств следует исключительно при отсутствии аллергических реакций на любой из компонентов.
О том, какие еще существуют отхаркивающие народные средства, мы описали в данной статье
Противопоказания при лечении
Посещая терапевта и других профильных докторов в обязательном порядке в ходе беседы, стоит указать на хронические заболеваний, если таковые имеются. Отталкиваясь от них, медработник произведет назначения, подходящие в конкретно взятом случае.
В педиатрии также имеется ряд противопоказаний в применении некоторых лекарств или форм выпуска до наступления определенного возраста или достижения необходимой массы тела.
Будьте внимательны! Превышение доз, предписанных педиатром или терапевтом, послужит причиной медикаментозного отравления. Последствия от этого могут быть самыми разнообразными, вплоть до летального исхода.
В период беременности и кормления грудью не рекомендуются производить бесконтрольную терапию ведь, она может негативно влиять не только на женский организм, но и на плод или грудного ребенка. Аналогичное действие оказывают и некоторые травяные сборы, которые противопоказаны беременным девушкам и женщинам в период лактации.
Прием любых препаратов, в том числе и растительного происхождения в этом положении стоит в обязательном порядке согласовывать с лечащим врачом.
Помните, что своевременный визит в медицинское учреждение и грамотно подобранное лечение уменьшает шансы осложненного протекания болезней и серьезного поражения органов дыхания.
Вконтакте
Google+
bronhit.guru
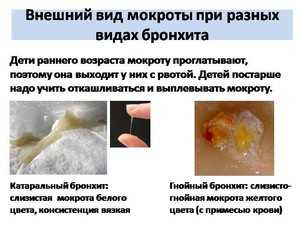 бронхиальная астма;
бронхиальная астма;