действенные препараты для борьбы с болезнью
Миастения – тяжелое аутоиммунное заболевание, которое проявляется патологической слабостью мускулатуры и медленно прогрессирует. Чаще от него страдают дети, но данная патология встречается и у взрослых.
Немного о причинах
Миастения – это врожденное наследственное заболевание. Его признаки появляются в раннем детском возрасте. Синдром может развиваться с разной скоростью и степенью тяжести. Из-за генетических отклонений нарушается связь нейронов и мышечных волокон. Ввиду того, что мышцы фактически отключаются, не функционируют, постепенно развивается их атрофия.
Ученые до сих пор не смогли полностью выявить механизм возникновения заболевания, однако доподлинно известно, что причина кроется в дефиците гена, который отвечает за работу мионевральных связей. В первую очередь страдают зрительные функции, так как атрофируются мышцы глаз. Потом процесс переходит на лицевые мышцы, шею, мышцы рук, ног, глотательную мускулатуру.
Нередко этот врожденный синдром приводит к тяжелым последствиям и даже гибели больного, но при правильном лечении возможно выздоровление или временная ремиссия. Наследоваться эта патология может от одного из родителей или через поколение.
Выделяют такие причины заболевания среди детей:
- Сбои биохимических процессов из-за патологий тимуса, гипоталамуса.
- Тимус атакуют собственные иммунные клетки, из-за чего меньше вырабатывается и расщепляется ацетилхолина.
Обратите внимание, что состояние больного ребенка могут ухудшать стрессовые ситуации, ОРВИ, нарушение иммунитета.
Симптомы
Симптомы миастении напрямую зависят от ее формы. Главный симптом – непривычная слабость в мускулатуре. Больной быстро утомляется, не способен справиться с работой, обучением. Особенно это заметно, если нужно совершать ряд однотипных движений.
После отдыха функции мускулатуры восстанавливаются. Просыпаясь утром, пациенты чувствуют себя бодрыми, отдохнувшими, ощущают прилив сил. Спустя некоторое время начинают нарастать характерные симптомы, больной чувствует себя буквально разбитым.

Миастения гравис
Миастения гравис может проявляться по-разному, все зависит от формы. Их выделяют три:
- бульбарная;
- глазная;
- генерализованная.
При бульбарной форме страдает лишь одна локальная группа мышц. Они обеспечивают жевание, глотание, потому у пациента начинает меняться голос. Он становится хриплым, тихим и даже почти беззвучным.
При глазной форме миастении страдают мышцы, которые обеспечивают движение глазных яблок. Это мышцы, которые поднимают веко, наружная круговая. Пациента, страдающего миастенией, легко узнать по опущенным векам – он не может поднять их из-за поражения мускулов.
Если миастения генерализованная, постепенно затрагивается глазодвигательная, мимическая, шейная мускулатура. У больных на лице появляются глубокие морщины, а улыбка становится неестественной, натянутой. Со временем человеку становится сложно даже держать голову. Это следствие ослабления мышц шеи.
Когда заболевание прогрессирует, в патологический процесс вовлекаются мышцы рук, ног. Такие больные практически утрачивают способность ходить, двигаться, так как мускулатура не испытывает нормальной нагрузки, со временем она атрофируется. Именно генерализованная форма встречается чаще всего.

Миастения может сопровождаться и характерными кризами. Это самая тяжелая форма заболевания. Во время криза полностью отключаются глоточные и дыхательные мышцы. Это прямая угроза жизни, ведь полностью прекращаются движения грудной клетки, ввиду чего наступает кислородное голодание организма.
Диагностика
Очень важно провести тщательное обследование, чтобы понять, в какой степени прогрессирует заболевание, из-за чего оно развивается. Для правильного подбора схемы лечения необходимо пройти все этапы диагностики. Она включает:
- Электромиографию. Она поможет выявить миастеническую реакцию.
- Прозериновую пробу. Пациенту вводят в мышцу препараты-антагонисты холинэстеразы.
- Исследование серологии. Его цель – выявить у пациента антитела рецепторов для ацетилхолина.
- КТ. Помогает выявить возможные опухоли (например, тимома).
Именно прозериновая проба является основным диагностическим методом, который способен подтвердить миастению окончательно.
Лечение
Миастения гравис является серьезной и угрожающей жизни патологией. При постановке подобного диагноза обязательно нужно сразу начать лечение миастении. Нередко требуется еще и офтальмологическое лечение, так как заболевание может провоцировать нарушения функций глаз. Также потребуется правильно питаться.
Механизм терапии строится на том, что постоянно учитываются новые проявления миастении и корректируется доза препаратов. Она не должна превышать ту, которая обеспечивает устойчивый терапевтический эффект. Терапии легче поддаются больные дети и молодые люди, у пожилых ремиссия наступает реже.
Родителям важно помнить, что миастению может вызвать даже обычная простуда, потому следует лечить любое инфекционное заболевание. На этом настаивают такие известные инфекционисты, как, например, академик Юрий Владимирович Лобзин. Важно подобрать хорошую клинику, в которой будут обеспечены все современные методы лечения этого непростого заболевания.
Правильное лечение может приостановить развитие заболевания, а в некоторых случаях можно добиться полного выздоровления. Терапия должна полностью соответствовать современным стандартам, так как последние годы в медицине были значительно усовершенствованы способы лечения миастении.

Обязательно должна учитываться симптоматика у конкретного пациента. Заболевание может иметь довольно разные формы и степень тяжести. Все зависит от причины его развития. Это может быть не только нарушенный генетический код, но и инфекционное поражение, травма головы, укус змеи и т.д.
Лечение будет основываться на поддержании в крови нужного уровня антихолинэстеразных веществ. Эти средства постоянно вводятся в организм. Иногда трудно сразу определить безопасную дозу для конкретного пациента, потому введение препаратов начинают с предельно малых доз. Таким больным необходим постоянный уход и регулярные курсы лечения.
Передозировка этих препаратов чревата серьезными побочными эффектами и неприятными явлениями со стороны печени, почек. Она даже может спровоцировать холинергический криз, который проявляется в виде судорог, миоза, брадикардии. Их сопровождает боль в области живота. Если наступает подобный криз, пациенту вводят немедленно нужную дозу атропина.
Суть лечения состоит в том, что больному подбирается антагонист ацетилхолинэстеразы. Этот подбор осуществляется строго индивидуально. Важно учесть возраст пациента, вес, форму и тяжесть заболевания. Также назначают оксазил, прозерин, галантамин или калимин.
Если установлена псевдопаралитическая миастения, больному дополнительно вводят спиронолактон, соли калия. Они поддерживают состояние организма. Если больной страдает от тяжелой формы заболевания, ему обязательно выписываются глюкокортикостероиды, цитостатики. В случае выявления тимомы единственный путь лечения – хирургическое удаление опухоли.

Для купирования миастенического криза применяют прозерин, ИВЛ, плазмаферез, препараты на основе человеческого иммуноглобулина. Если это болезнь гравис (тяжелая наследственная форма), терапия будет отличаться от лечения при других формах заболевания.
Чаще всего назначается Пиридостигмина бромид. Препарат вызывает ряд побочных проявлений: диарея, абдоминальные боли, мышечные фасцикуляции. Повышенная доза препарата способна вызвать холинергический криз.
Иммуномодулирующее лечение
Одно из направлений терапии – модулирование иммунитета. Для этой цели назначают глюкокортикоиды. Они эффективны, относительно безопасны и стоят недорого. В этом состоит секрет их мировой популярности. Ученые пока до конца не выяснили, как работают эти препараты, но неоспорим тот факт, что они могут значительно облегчить состояние больного и привести к длительной ремиссии.
У данной группы медикаментов есть ряд побочных эффектов, но они напрямую зависят от дозы. Поэтому врач должен назначать минимальную эффективную дозировку для конкретного пациента. Самый популярный препарат этой группы – Преднизолон.
Его назначают с минимальной суточной дозы (10-25 мг) и потом медленно увеличивают дозировку. В идеале суточная доза должна составить 60-80 мг (одноразовый прием через сутки). Его можно заменить Метилпреднизолоном.
Если больной страдает от тяжелой формы заболевания, лечение назначают сразу с высокой дозы кортикостероидов. Препарат вводят каждый день. Параллельно проводится плазмаферез или внутривенно вводят иммуноглобулин. Цель такой усиленной терапии – стабилизировать состояние больного. На достижение ее потребуется от 4 до 16 недель. После улучшения состояния постепенно уменьшают дозы кортикостероидов. Их доводят до уровня поддерживающей терапии.
Азатиоприн – это аналог пурина, который замедляет синтез нуклеиновых кислот. Он воздействует на лимфоциты. При использовании препарата обязательно нужно контролировать функцию печени, состояние крови. Поначалу анализ крови берется каждый день. Если препарат переносится пациентом хорошо, то спустя 1-2 недели дозировка повышается. Максимальная доза – 2-3 мг на кг массы (средняя суточная доза составляет 150-200 мг).
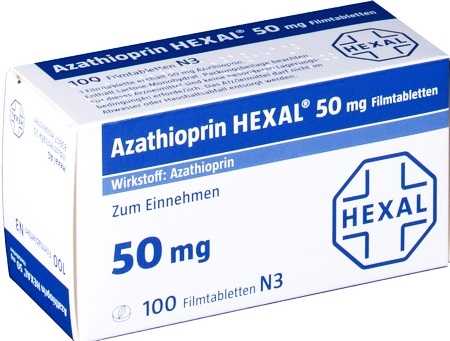
Данное средство довольно хорошо переносится, хотя иногда может вызывать тошноту, лимфопению, высыпания на коже, панкреатит, панцитопению.
Обратите внимание, что лечебный эффект может наступать не сразу. Нередко он проявляется через 4-12 месяцев после начала лечения. Максимальный эффект обычно наблюдается через полгода-год.
Азатиоприн применяют, как дополнение к Преднизолону. Его назначают тем больным, которые принимают длительную иммуносупрессивную терапию. Благодаря такой комбинации дозу кортикостероидов можно не повышать, не утрачивая их эффективность. Это так называемый спарринг-эффект, когда один препарат усиливает лечебный эффект другого.
Циклоспорин – еще один препарат, который назначают при миастении. У него сложное действие, которое в конечном итоге приводит к замедлению активации Т-клеток. Препарат может вызывать тремор, бессонницу, почечную недостаточность, повышенное давление, головную боль. Эти побочные эффекты зависят от применяемой дозы. Если ее снизить, неприятные проявления могут уйти или сводятся к минимуму.
Циклоспорин назначают довольно редко. У него гораздо более выраженные побочные действия, чем у других препаратов, потому данное средство применяют, если остальные показали низкую эффективность. Если медикамент назначен, важно контролировать уровень электролитов в крови, магния, работу почек. Начинают с малых доз, постепенно доводя суточную дозировку до терапевтически эффективной.
Если назначен Циклоспорин, нельзя принимать диуретики (калийсберегающих) и НПВС, а когда нужно принимать кортикостероиды, следует максимально снизить их дозу. Полностью отменить Преднизолон не получится.
Микофенолат мифетила – современный препарат. Ученые пока до конца не изучили, как он работает, но результаты вызывают оптимизм. Вещество замедляет репликацию В-, Т-клеток. При использовании препарату нужно каждый месяц сдавать анализ крови. Ученые сходятся во мнении, что Микофенолат мифетила также эффективен, как Циклоспорн, но при этом у него меньше побочных действий.
Циклофосфамид – эффективный иммунодепрессант, который назначается при тяжелой форме заболевания, угнетающий Т- и В-клетки. Его назначают редко, лишь тогда, когда другие препараты не показали своей эффективности. Уже спустя пару месяцев наблюдается устойчивая ремиссия у 50% тяжелых пациентов. Если же появились заметные побочные эффекты, данное средство придется отменить.
Метотрексат замедляет деление клеток, но может провоцировать тошноту, цистит, мукозиты, алопецию, миелосупрессию. Врачи рассматривают его как резервный препарат, если средства из первого ряда оказываются неэффективными.

Ритуксимаб – это антитело, которое характеризуется повышенным родством с антигеном клеток CD20. Он может вызывать лихорадку, высыпания на коже, тошноту, иногда – бронхоспазм. Между его приемом можно сделать достаточно большой перерыв – до полугода.
Краткосрочная терапия
Наряду с лекарственными препаратами назначается краткосрочное лечение: плазмаферез, внутривенно вводится иммуноглобулин.
Механизм воздействия иммуноглобулина состоит в том, что он нейтрализует активированный комплимент, аутоантитела, модулирует цитокины и т.д. он может вызывать лихорадку, головную боль, высыпание на коже.
Цель проведения плазмафереза – убрать из крови аутоантитела и другие компоненты, производимые иммунной системой. Проводится 4-5 сеансов плазмафереза. Чаще его назначают в процессе подготовки кооперации, тяжелом состоянии, когда симптомы быстро нарастают. Эти два метода имеют примерно одинаковую эффективность.
Хирургический способ лечения
Хирургический метод – тимэктомия. Он чаще всего применяется для устранения миастении. Его проводят, если поставлен точный диагноз «тимома», а также, если пациенты с генерализованным типом заболевания не достигли 60-ти лет.
Обратите внимание, далеко не всегда при генерализованной форме показана тимэктомия.
При беременности препараты подбираются с особой тщательностью.
Патогенез
Последние годы есть много новой информации о патогенезе и клиническом проявлении миастении. Ученые значительно продвинулись в изучении механизма ее развития, хотя есть еще немало пробелов.
Сейчас появилась возможность не только добиться стойкой ремиссии, но и прогнозировать дельнейшее развитие заболевания у конкретного больного. При терапии важно учитывать характер течения болезни у отдельного пациента, наличие терапевтического и побочных эффектов, их соотношение.
Важно, чтобы врач понимал суть данной проблемы, основные этапы развития заболевания, досконально знал весь арсенал современных средств терапии, владел алгоритмами лечения. Все это позволит оказать больному максимально эффективную помощь.
Если выявлена миастения, прогноз зависит от формы заболевания, а также своевременности и систематичности лечения. Хуже всего поддается лечению генерализованная форма миастении.
Заболевание носит периодический ритмический характер. Ремиссия сменяется периодом обострения. Важно проводить регулярную стимуляцию работы мышц, чтобы не довести до их атрофии. Этому способствуют лечебная физкультура и гимнастика.
Итак, для успешного лечения миастении важно провести полную диагностику и выявить причину патологии. Затем подбирается комплекс препаратов, которые имеют минимум противопоказаний и побочных эффектов. Это заболевание крайне опасно, потому заниматься его лечением должны исключительно медики. Категорически противопоказаны народные средства.
vsepromozg.ru
симптомы, лечение и причины возникновения
Миастения — это наиболее частое аутоиммунное заболевание, характеризующееся поражением нервно-мышечных синапсов, вследствие выработки аутоантител к рецепторам ацетилхолина или к специфическим фермента – мышечноспецифической тирозин-киназы.В результате этого развивается патологическая утомляемость и слабость скелетной мускулатуры, мутации в белках нервно-мышечных соединений могут приводить к развитию врожденных миастенических синдромов.
Что это такое?
Миастения – это довольно редко встречающееся заболевание аутоиммунного типа, характеризующееся слабостью и вялостью мышц. При миастении происходит нарушение связи между нервными и мышечными тканями.
Официальное научное название данного недуга звучит так – myasthenia gravis pseudoparalitica, что на русский язык переводится как астенический бульбарный паралич. В медицинской российской терминологии широко употребляют понятие “миастения Гравис”.
Причины миастении
На сегодняшний день специалисты не имеют четких сведений о том, что именно провоцирует возникновение у человека симптомов миастении. Миастения является аутоиммунным недугом, ведь в сыворотке больных обнаруживаются множественные аутоантитела. Врачи фиксируют определенное количество семейных случаев миастении, однако доказательств влияния наследственного фактора на проявление болезни нет.
Достаточно часто миастения проявляется параллельно с гиперплазией либо опухолью вилочковой железы. Также миастенический синдром может возникнуть у больных, которые жалуются на органические заболевания нервной системы, полидерматомиозит, онкозаболевания.
Чаще миастенией болеют представительницы женского пола. Как правило, проявляется болезнь у людей в возрасте 20– 30 лет. В целом заболевание диагностируется у пациентов в возрасте от 3 до 80 лет. В последние годы специалисты проявляют существенный интерес к данному заболеванию ввиду высокой частоты проявления миастении у детей и молодых людей, что приводит к последующей инвалидизации. Впервые данный недуг был описан более столетия тому назад.
Патогенез
В механизме развития миастении играют роль аутоиммунные процессы, обнаружены антитела в мышечной ткани и вилочковой железе. Часто поражаются мышцы век, появляется птоз, который варьирует по степени выраженности в течение дня; поражаются жевательные мышцы, нарушается глотание, изменяется походка. Больным вредно нервничать, так как это вызывает боль в груди и одышку.
Провоцирующим фактором может являться стресс, перенесённая ОРВИ, нарушение функции иммунной системы организма ведёт к образованию антител против собственных клеток организма — против ацетилхолиновых рецепторов постсинаптической мембраны нервно-мышечных соединений (синапсов). По наследству аутоиммунная миастения не передаётся.
Чаще всего заболевание проявляется во время переходного возраста у девочек(11-13 лет),реже встречается у мальчиков в этом же возрасте. Все чаще выявляется заболевание у детей дошкольного возраста (5-7 лет).
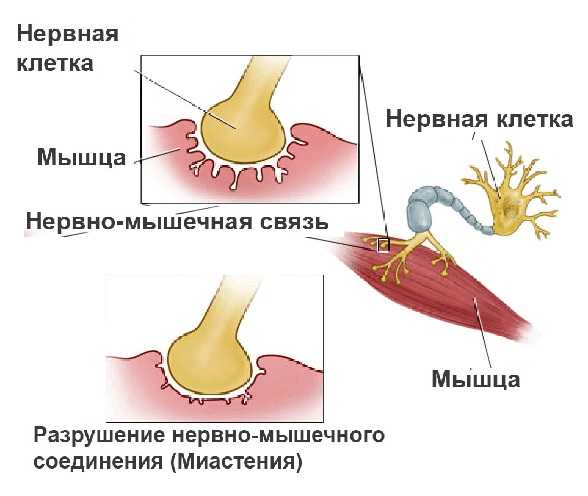
Классификация
Это заболевание у всех развивается по-разному. Чаще всего начинается миастения со слабости глазных и лицевых мышц, потом это нарушение переходит на мышцы шеи и туловища. Но у некоторых людей присутствуют только некоторые признаки заболевания. В соответствии с этим существует несколько видов миастении.
- Глазная форма характеризуется поражением черепно-мозговых нервов. Первым признаком этого является опущение верхнего века, чаще всего сначала с одной стороны. Больной жалуется на двоение в глазах, затруднения в движении глазными яблоками.
- Бульбарная форма миастении – это поражение жевательных и глотательных мышц. Кроме нарушения этих функций, у больного меняется речь, голос становится тихим, гнусавым, наблюдаются трудности в произношении некоторых звуков, например, «р» или «б».
- Но чаще всего встречается генерализованная форма заболевания, при которой сначала поражаются мышцы глаз, потом процесс распространяется на шею, верхние и нижние конечности. Особенно часто поражаются бедра и мышцы рук, больному сложно подниматься по лестнице, удерживать предметы. Опасность такой формы заболевания в том, что слабость распространяется на дыхательные мышцы.
Симптомы
К сожалению, чаще всего миастению диагностируют уже в тех случаях, когда заболевание протекает несколько лет подряд и переходит в запущенную форму. По этой причине любую необъяснимую усталость, вялость мышц, резко нарастающую при повторяющихся движениях слабость необходимо расценивать как возможный симптом миастении до тех пор, пока этот диагноз не будет полностью опровергнут.
К ранним симптомам относятся:
- нарушение глотания,
- затруднения при пережевывании твердой пищи вплоть до отказа от еды,
- при разговоре – «затухание голоса»,
- быстрая утомляемость при расчесывании, подъеме по лестнице, обычной ходьбе,
- появление шаркающей походки,
- опущение век.
Наиболее часто поражаются глазодвигательные, мимические, жевательные мышцы, а также мускулатура гортани и глотки. Следующие пробы помогают выявить скрыто протекающую миастению:
- Если пациента попросить быстро открывать и закрывать рот в течение 30 секунд, то здоровый человек сделает около 100 движений, а страдающий миастенией – меньше.
- Лечь на спину, приподнять голову и удерживать ее в таком положении 1 минуту, смотря при этом на свой живот.
- Вытянуть руки и постоять так 3 минуты.
- Сделать 15–20 глубоких приседаний.
- Быстро сжимать и разжимать кисти – у больного миастенией это зачастую вызывает опущение век.
Локальная форма миастении характеризуется проявлением мышечной слабости определенной группы мышц, а при генерализованной форме в процесс вовлекаются мышцы туловища или конечностей.
Миастенический криз
Как показывает клиническая практика, миастения является прогрессирующим заболеванием, а значит под воздействием тех или иных факторпараличов (внешней среды или причин эндогенного характера) степень и тяжесть симптомных проявлений болезни может нарастать. И даже у больных с легкой формой миастении может случиться миастенический криз.
Причиной этого состояния могут стать:
- травмы;
- стрессовые состояния:
- любые инфекции острого характера;
- прием медицинских препаратов с нейролептическим или транквилизирующим эффектом;
- хирургические вмешательства в организм и проч.
Симптоматика проявляется тем, что сначала появляется двоение в глазах. Затем больной ощущает внезапно нарастающий приступ мышечной слабости, двигательная активность мышц гортани снижается, что приводит к нарушению процессов:
- голосообразования;
- дыхания и глотания;
- усиливается слюноотделение и учащается пульс;
- могут расшириться зрачки, возникнуть тахикардия и наступить полный паралич без потери чувствительности.
Развитие острой недостаточности поступления кислорода в мозг могут привести к прямой угрозе жизни, поэтому в срочном порядке необходимо проведение реанимационных мероприятий.
Диагностика
Для того чтобы поставить правильный диагноз больному назначают комплексное исследование, так как клиническая картина миастении может быть схожей с другими заболеваниями. Основными методами диагностики выступают:
- Развернутые биохимические анализы крови на выявление антител;
- Электромиография – исследование, во время которого можно оценить потенциал мышечных волокон при их возбуждении;
- Генетический скрининг, который проводится для выявления врожденной формы миастении;
- Электронейрография – исследование, позволяющее оценить скорость передачи нервных импульсов к мышечным волокнам;
- МРТ – при помощи данного исследования можно заметить даже самые незначительные признаки гиперплазии вилочковой железы;
- Тест на мышечную утомляемость – пациента просят быстро открывать и закрывать несколько раз рот, махать руками и ногами, сжимать и разжимать кисти, приседать. Главным синдромом миастении является появление нарастающей мышечной слабости при повторении этих движений.
- Прозериновая проба – больному подкожно вводят прозерин, после чего ждут до получаса, а затем оценивают результат. Больной миастенией чувствует значительное улучшение своего состояния, а спустя несколько часов клинические симптомы возобновляются с прежней силой.
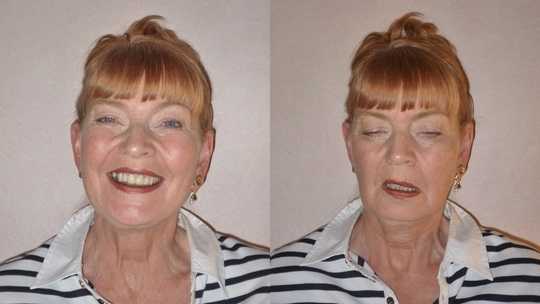
Как лечить миастению?
При тяжелом течении миастении показано удаление вилочковой железы в ходе оперативного вмешательства. К самым эффективным медикаментам, успешно применяемым для снятия симптомов заболевания, относят прозерин и калинин. Наряду с ними используют лекарственные средства, повышающие иммунитет, и ряд других медикаментов, улучшающих самочувствие пациента. Важно помнить, что чем раньше начато лечение, тем эффективнее оно будет.
На первой стадии заболевания в качестве симптоматической терапии применяют антихолинэстеразные препараты, цитостатики, глюкокортикоиды и иммуноглобулины. Если причиной миастении является опухоль, то проводится операция по её удалению. В тех случаях, когда симптомы миастении быстро прогрессируют, показана экстракорпоральная гемокоррекция, позволяющая очистить кровь от антител. Уже после первой процедуры больной отмечает улучшение состояния, для более стойкого эффекта лечение проводят несколько дней.
К новым, эффективным методам лечения относится криофорез – очищение крови от вредных веществ под воздействием низких температур. Процедура проводится курсом (5–7 дней). Преимущества криофореза перед плазмофорезом очевидны: в плазме, которая возвращается к пациенту после очистки, сохраняются все полезные вещества в неизменном виде, что помогает избежать аллергических реакций и вирусного заражения.
Также к новым методам гемокоррекции, применяемым в лечении миастении, относится каскадная плазменная фильтрация, при которой очищенная кровь, пройдя через нанофильтры, возвращается к пациенту. Уже после первых минут проведения процедуры больной отмечает улучшение самочувствия, полный курс лечения миастении требует пяти-семи дней.
К современным методам лечения миастении относится также и экстракорпоральная иммунофармакотерапия. В рамках проведения процедуры из крови больного выделяют лимфоциты, которые обрабатываются медикаментами и отправляются обратно в кровяное русло больного. Данная процедура при лечении миастении считается максимально эффективной. Она позволяет снизить активность иммунной системы, уменьшив продукцию лимфоцитов и антител. Подобная методика даёт стойкую ремиссию в течение года.
Профилактика миастении и её осложнений
Предотвратить заболевание нельзя, но можно сделать всё возможное для того, чтобы и с таким диагнозом жить полноценно.
- Во-первых, контроль врача. Таких пациентов ведут неврологи. Помимо прописанной схемы лечения и систематического посещения невролога необходимо контролировать общее состояние (сахар крови, давление и т. п.), чтобы не допустить развития других заболеваний на фоне лечения миастении.
- Во-вторых, стоит избегать чрезмерных нагрузок – физических и эмоциональных. Стрессы, тяжелая физическая работа, излишне активные виды спорта ухудшают состояние больных. Умеренная физзарядка, прогулки даже полезны.
- В-третьих, стоит исключить пребывание на солнце.
- В-четвертых, необходимо знать противопоказания для больных миастенией и строго их соблюдать.
- В-пятых, строго соблюдать прописанную врачом схему лечения, не пропускать прием препаратов и не принимать лекарства больше, чем назначено лечащим врачом.
Врач обязан выдать перечень медикаментов, противопоказанных такому пациенту. В него входят препараты магния, миорелаксанты, транквилизаторы, некоторые антибиотики, мочегонные препараты за исключением верошпирона, который, наоборот, показан.
Не стоит увлекаться иммуномодулирующими препаратами и любыми успокоительными, даже теми, которые кажутся безопасными (например, валерьянка или настойка пиона).
Прогноз
Ранее миастения была тяжёлым заболеванием с высокой летальностью — 30—40 %. Однако при современных методах диагностики и лечения летальность стала минимальной — менее 1 %, около 80 % на фоне правильного лечения достигают полного выздоровления или же ремиссии. Заболевание является хроническим, но требует тщательного наблюдения и лечения.
medsimptom.org
Симптомы и профилактика миастении — Medside.ru
Читайте нас и будьте здоровы! Пользовательское соглашение о портале обратная связь- Врачи
- Болезни
- Кишечные инфекции (5)
- Инфекционные и паразитарные болезни (28)
- Инфекции, передающиеся половым путем (6)
- Вирусные инфекции ЦНС (3)
- Вирусные поражения кожи (12)
- Микозы (10)
- Протозойные болезни (1)
- Гельминтозы (5)
- Злокачественные новообразования (9)
- Доброкачественные новообразования (7)
- Болезни крови и кроветворных органов (10)
- Болезни щитовидной железы (6)
- Болезни эндокринной системы (13)
- Недостаточности питания (1)
- Нарушения обмена веществ (2)
- Психические расстройства (31)
- Воспалительные болезни ЦНС (3)
- Болезни нервной системы (19)
- Двигательные нарушения (6)
- Болезни глаза (20)
- Болезни уха (6)
- Болезни системы кровообращения (10)
- Болезни сердца (14)
- Цереброваскулярные болезни (2)
- Болезни артерий, артериол и капилляров (9)
- Болезни вен, сосудов и лимф. узлов (8)
- Болезни органов дыхания (36)
- Болезни полости рта и челюстей (16)
- Болезни органов пищеварения (30)
- Болезни печени (2)
- Болезни желчного пузыря (9)
- Болезни кожи (32)
- Болезни костно-мышечной системы (52)
- Болезни мочеполовой системы (14)
- Болезни мужских половых органов (8)
- Болезни молочной железы (3)
- Болезни женских половых органов (28)
- Беременность и роды (5)
- Болезни плода и новорожденного (4)
- Симптомы
- Амнезия (потеря памяти)
- Анальный зуд
- Апатия
- Афазия
- Афония
- Ацетон в моче
- Бели (выделения из влагалища)
- Белый налет на языке
- Боль в глазах
- Боль в колене
- Боль в левом подреберье
- Боль в области копчика
- Боль при половом акте
- Вздутие живота
- Волдыри
- Воспаленные гланды
- Выделения из молочных желез
- Выделения с запахом рыбы
- Вялость
- Галлюцинации
- Гнойники на коже (Пустула)
- Головокружение
- Горечь во рту
- Депигментация кожи
- Дизартрия
- Диспепсия (Несварение)
- Дисплазия
- Дисфагия (Нарушение глотания)
- Дисфония
- Дисфория
- Жажда
- Жар
- Желтая кожа
- Желтые выделения у женщин
- …
- ПОЛНЫЙ СПИСОК СИМПТОМОВ>
- Лекарства
- Антибиотики (211)
- Антисептики (123)
- Биологически активные добавки (210)
- Витамины (192)
- Гинекологические (183)
- Гормональные (155)
- Дерматологические (258)
- Диабетические (46)
- Для глаз (124)
- Для крови (77)
- Для нервной системы (385)
- Для печени (69)
- Для повышения потенции (24)
- Для полости рта (68)
- Для похудения (40)
- Для суставов (161)
- Для ушей (15)
- Другие (306)
- Желудочно-кишечные (314)
- Кардиологические (149)
- Контрацептивы (48)
- Мочегонные (32)
- Обезболивающие (280)
- От аллергии (102)
- От кашля (137)
- От насморка (91)
- Повышение иммунитета (123)
- Противовирусные (113)
- Противогрибковые (126)
- Противомикробные (145)
- Противоопухолевые (65)
- Противопаразитарные (49)
- Противопростудные (90)
- Сердечно-сосудистые (351)
- Урологические (89)
- ДЕЙСТВУЮЩИЕ ВЕЩЕСТВА
- Справочник
- Аллергология (4)
- Анализы и диагностика (6)
- Беременность (25)
- Витамины (15)
- Вредные привычки (4)
- Геронтология (Старение) (4)
- Дерматология (3)
- Дети (15)
- Другие статьи (22)
- Женское здоровье (4)
- Инфекция (1)
- Контрацепция (11)
- Косметология (23)
- Народная медицина (17)
- Обзоры заболеваний (27)
- Обзоры лекарств (34)
- Ортопедия и травматология (4)
- Питание (103)
- Пластическая хирургия (8)
- Процедуры и операции (23)
- Психология (10)
- Роды и послеродовый период (35)
- Сексология (9)
- Стоматология (9)
- Травы и продукты (13)
- Трихология (7)
- Словарь терминов
- [А] Абазия .. Ацидоз (109)
- [Б] Базофилы .. Булимия (9)
- [В] Вазектомия .. Выкидыш (13)
medside.ru
причины, симптомы, диагностика и лечение
Миастения – это аутоиммунное заболевание, вызывающее слабость мышц из-за нарушения в работе нервно-мышечной передачи. Чаще всего нарушается работа мышц глаз, лицевых и жевательных мышц, иногда – дыхательной мускулатуры. Это определяет характерные для миастении симптомы: опущение нижнего века, гнусавость голоса, нарушения глотания и жевания. Диагноз миастении устанавливается после прозериновой пробы и анализа крови на наличие антител к рецепторам постсинаптической мембраны. Специфическое лечение миастении заключается в назначении антихолинэстеразных препаратов, таких как амбенония хлорид или пиридостигмин. Эти средства восстанавливают нервно-мышечную передачу.
Общие сведения
Миастенией (или ложным/астеническим бульбарным параличом, или болезнью Эрба-Гольдфлама) называют заболевание, основным проявлением которого является быстрая (болезненно быстрая) утомляемость мышц. Миастения – это абсолютно классическое аутоиммунное заболевание, при котором клетки иммунной системы, по той или иной причине уничтожают другие клетки собственного же организма. Такое явление можно считать обычной реакцией иммунитета, только направлена она не на чужеродные клетки, а на свои.
Патологическая утомляемость мышц была описана клиницистами в середине XVI века. С тех пор заболеваемость миастенией стремительно растет и выявляется у 6-7 человек на каждые 100 тыс. населения. Женщины болеют миастенией в три раза чаще мужчин. Самое большое количество случаев развития заболевания наблюдается у людей в возрасте от 20 до 40 лет, хотя болезнь может развиться в любом возрасте или быть врожденной.
Миастения
Причины миастении
Врожденная миастения является следствием генной мутации, из-за которой нервно-мышечные синапсы не могут нормально функционировать (такие синапсы – это что-то вроде «переходников», которые позволяют нерву взаимодействовать с мышцей). Приобретенная миастения встречается чаще врожденной, но легче поддается лечению. Существует несколько факторов, которые при определенных условиях могут стать причиной развития миастении. Наиболее часто патологическая мышечная утомляемость формируется на фоне опухолей и доброкачественной гиперплазии (разрастания тканей) вилочковой железы — тимомегалии. Реже причиной возникновения болезни становятся другие аутоиммунные патологии, например – дерматомиозит или склеродермия.
Описано достаточно случаев выявления миастенической слабости мышц у больных с онкологическими заболеваниями, например, с опухолями половых органов (яичников, предстательной железы), реже — легких, печени и др.
Как уже упоминалось, миастения – это заболевание аутоиммунной природы. Механизм развития болезни основан на выработке организмом антител к белкам-рецепторам, которые находятся на постсинаптической мембране синапсов, осуществляющих нервно-мышечную передачу.
Схематически это можно описать так: отросток нейрона имеет проницаемую мембрану, через которую могут проникать специфические вещества – медиаторы. Они нужны для передачи импульса от нервной клетки к мышечной, на которой есть рецепторы. Последние на мышечных клетках теряют способность связывать медиатор ацетилхолин, нервно-мышечная передача значительно затрудняется. Именно это и происходит при миастении: антитела разрушают рецепторы на «второй стороне» контакта между нервом и мышцей.
Симптомы миастении
Миастению называют «ложным бульбарным параличом» из-за того, что симптомы этих двух патологий действительно похожи. Бульбарный паралич – это повреждение ядер трех черепно-мозговых нервов: языкоглоточного, блуждающего и подъязычного. Все эти ядра располагаются в продолговатом мозге и их поражение крайне опасно. Как при бульбарном параличе, так и при миастении, возникает слабость жевательных, глоточных и лицевых мышц. В итоге это приводит к самому грозному проявлению — дисфагии, то есть нарушению глотания. Патологический процесс при миастении, как правило, первыми затрагивает мышцы лица и глаз, затем – губ, глотки и языка. При длительном прогрессировании заболевания развивается слабость дыхательных мышц и мышц шеи. В зависимости от того, какие группы мышечных волокон поражены, симптомы могут комбинироваться в разных вариантах. Есть и универсальные признаки миастении: изменение выраженности симптомов в течение дня; ухудшение состояния после длительного напряжения мышц.
При глазной форме миастении болезнь затрагивает только глазодвигательные мышцы, круговую мышцу глаза, мышцу, поднимающую верхнее веко. Как следствие, основными проявлениями будут: двоение в глазах, косоглазие, сложность в фокусировке взгляда; невозможность долго смотреть на объекты, расположенные очень далеко или очень близко. Кроме этого, почти всегда присутствует характерный симптом – птоз или опущение верхнего века. Особенность этого симптома при миастении заключается в том, что он появляется или усиливается к вечеру. Утром же его может не быть вовсе.
Патологическая утомляемость лицевой, жевательной мускулатуры и мышц, ответственных за речь, приводит к изменению голоса, трудностям с приемом пищи и речью. Голос у больных миастенией становится глухим, «носовым» (такая речь звучит примерно так же, как если бы человек просто говорил, зажав нос). При этом говорить очень тяжело: короткий разговор может настолько утомить больного, что ему необходимо будет несколько часов на восстановление. То же самое касается и слабости жевательных мышц. Жевание твердой пищи может оказаться для человека с миастенией физически непосильной задачей. Больные всегда стараются четко планировать время еды, чтобы принимать пищу в момент максимального действия принимаемых лекарств. Даже в периоды относительного улучшения самочувствия, больные предпочитают есть в первой половине дня, поскольку к вечеру симптомы усиливаются.
Поражение мышц глотки – более опасное состояние. Здесь проблема, напротив, состоит в невозможности принимать жидкую пищу. При попытке выпить что-то больные часто поперхиваются, а это чревато попаданием жидкости в дыхательные пути с развитием аспирационной пневмонии.
Все описанные симптомы заметно усиливаются после нагрузки на ту или иную группу мышц. Например, длительный разговор может стать причиной еще большей слабости, а жевание твердой пищи часто приводит к дополнительному ухудшению работы жевательных мышц.
И, наконец, несколько слов о самой опасной форме миастении – о генерализованной. Именно она обеспечивает стабильный 1% смертности среди больных данной патологией (за последние 50 лет показатель смертности снизился с 35% до 1%). Генерализованная форма может проявляться слабостью дыхательных мышц. Расстройство дыхания, которое возникает по этой причине, приводит к возникновению острой гипоксии и смерти, если больному вовремя не была оказана помощь.
Миастения со временем неуклонно прогрессирует. Темп ухудшения может существенно различаться у разных больных, возможно даже временное прекращение прогрессирования болезни (впрочем, это встречается достаточно редко). Ремиссии возможны: как правило, они возникают спонтанно и заканчиваются так же – «сами по себе». Обострения миастении могут носить эпизодический или длительный характер. Первый вариант называется миастеническим кризом, а второй – миастеническим состоянием. При кризе симптомы проходят достаточно быстро и полностью, то есть во время ремиссии никаких остаточных явлений не наблюдается. Миастеническое состояние – это длительно существующее обострение с наличием всех симптомов, которые, тем не менее, не прогрессируют. Продолжаться такое состояние может в течение нескольких лет.
Диагностика миастении
Наиболее показательное при миастении исследование, которое может дать неврологу массу информации о заболевании – это прозериновая проба. Прозерин блокирует работу фермента, расщепляющего ацетилхолин (медиатор) в пространстве синапса. Таким образом, количество медиатора увеличивается. Прозерин обладает очень мощным, но кратковременным эффектом, поэтому для лечения этот препарат почти не используется, а вот в процессе диагностики миастении прозерин необходим. При помощи последнего проводится несколько исследований. Сначала больного осматривают, чтобы оценить состояние мышц до пробы. После этого подкожно вводится прозерин. Следующий этап исследования производится через 30-40 минут после приема препарата. Врач повторно осматривает больного, выясняя тем самым реакцию организма.
Кроме того, подобная же схема применяется для электромиографии – регистрации электрической активности мышц. ЭМГ проводится дважды: до введения прозерина и через час после него. Исследование позволяет определить, действительно ли проблема заключается в нарушении нервно-мышечной передачи или нарушена функция изолированно мышцы или нерва. Если даже после ЭМГ остаются сомнения в природе заболевания, может понадобиться проведение ряда исследований проводящей способности нервов (электронейрографии).
Важно исследование анализа крови на наличие в ней специфических антител. Их обнаружение – достаточный повод для постановки диагноза миастении. При необходимости делают биохимический анализ крови (по индивидуальным показаниям).
Ценную информацию может дать компьютерная томография органов средостения. В силу того, что большой процент случаев миастении можно связать с объемными процессами в вилочковой железе, КТ средостения таким больным проводят достаточно часто.
В процессе диагностирования миастении необходимо исключить все прочие варианты – заболевания, которые имеют сходную симптоматику. В первую очередь это, конечно, уже описанный выше бульбарный синдром. Помимо этого, проводится дифференциальная диагностика с любыми воспалительными заболеваниями (энцефалит, менингит) и опухолевыми образованиями в области ствола мозга (глиома, гемангиобластома и др.), другой нейро-мышечной патологией (БАС, синдром Гийена, миопатии). В ряде случаев похожие на миастению симптомы может давать нарушение мозгового кровообращения (ишемический инсульт) в бассейне позвоночной артерии.
Лечение миастении
Цель лечения при миастении – увеличить количество ацетилхолина в нервно-мышечных синапсах. Это делается не путем увеличения синтеза этого вещества (это достаточно сложно), а путем угнетения его разрушения. Для этого в практической неврологии используются препараты из той же группы, в которую входит неостигмин. Для длительного лечения выбираются препараты другого типа: оптимальным вариантом здесь считается средство с мягким и длительным действием. Наиболее часто сейчас используются производные пиридостигмина и амбенония.
В случае тяжелого течения и стремительного прогрессирования болезни назначаются препараты, угнетающие иммунный ответ. Как правило, используют глюкокортикоиды, реже – классические иммунодепрессанты. При подборе стероидов всегда стоит проявлять максимальную осторожность. Больным с миастенией противопоказаны препараты, содержащие фтор, поэтому спектр лекарств для выбора оказывается не очень большим. Всем больным миастенией старше 69 лет проводится удаление вилочковой железы. Также к этому методу прибегают при обнаружении в тимусе объемного процесса и в случае резистентной к лечению миастении.
Препараты для симптоматического лечения подбираются индивидуально, исходя из особенностей каждого больного. Человек с миастенией должен соблюдать некоторые правила в своем образе жизни, чтобы ускорить выздоровление или продлить ремиссию. Не рекомендуется проводить слишком много времени под солнечными лучами и переносить излишние физические нагрузки. Перед тем, как самостоятельно начать принимать какое-либо лекарство, консультация с врачом абсолютно необходима. При миастении противопоказаны некоторые средства. К примеру, прием определенных антибиотиков, мочегонных средств, успокаивающих препаратов и лекарств, содержащих магний — последние могут значительно ухудшить состояние больного.
Прогноз и профилактика миастении
Прогноз при миастении зависит от массы факторов: от формы, времени начала, типа течения, условий, пола, возраста, качества или наличия/отсутствия лечения и т. д. Легче всего протекает глазная форма миастении, тяжелее всего – генерализованная. На данный момент при строгом соблюдении рекомендаций врача почти все больные имеют благоприятный прогноз.
Так как миастения — это хроническое заболевание, то чаще всего больные вынуждены постоянно принимать лечение (курсами или непрерывно) для поддержания хорошего самочувствия, но качество их жизни от этого страдает не очень сильно. Очень важно своевременно диагностировать миастению и остановить ее прогрессирование до момента появления необратимых изменений.
www.krasotaimedicina.ru
Миастения, миастенический синдром: причины, симптомы, лечение
Миастения – заболевание нервно-мышечного аппарата с хроническим, рецидивирующим или прогрессирующим течением, которое относится к классу разнородных по клиническим проявлениям аутоиммунных процессов. Патологическая выработка аутоантител происходит в результате нарушения функций собственной иммунной системы в целом или ее отдельных компонентов, что приводит к разрушению органов и тканей организма. Миастенический синдром проявляется целым комплексом клинических признаков: опущением нижнего века, гнусавостью голоса, дисфонией, дисфагией и проблемами с жеванием. Нарушение нервно-мышечной передачи приводит к слабости поперечно-полосатых мышц глаз, лица, шеи. Подобные процессы и определяют характерную для миастении симптоматику.
Термин «миастения» в переводе с древнегреческого языка означает «бессилие или слабость мышц». Это классическая аутоиммунная патология, в основе которой лежит самоуничтожение клеток организма. Обычная реакция иммунитета изменяет направленность с чужеродных клеток на свои собственные.
Впервые недуг был описан еще в 16 веке. В настоящее время миастения встречается у 6 человек на каждые 100 тысяч. Женщины страдают патологией намного чаще мужчин. Пик заболеваемости приходится на лиц в возрасте 20-40 лет. Известны также врожденные формы миастении. Данная болезнь регистрируется не только у людей, но и у кошек, собак.
Мышечная слабость может быть самостоятельной нозологией — миастенией, или проявлением других психосоматических болезней — миастеническим синдромом. Но независимо от основной клинической формы симптомы патологии динамичны и лабильны. Они усиливаются при двигательной активности или эмоциональном напряжении, особенно в жаркое время года. После отдыха происходит быстрое восстановление сил. Миастения может длительно протекать у больного. При этом он сам даже не подозревает об имеющемся недуге. Рано или поздно прогрессирующая болезнь все равно заявит о себе.
Лечение миастении направлено на восстановление нервно-мышечной передачи. Поскольку в основе недуга лежит аутоиммунный процесс, больным назначают гормональные препараты.
Этиология и патогенез

В настоящее время этиопатогенетические факторы миастенического синдрома до конца не определены.
Возможные причины миастении:
- Наследственная предрасположенность — известны семейные случаи заболевания. Врожденная форма миастении обусловлена генной мутацией, которая нарушает нормальную работу мионевральных синапсов и препятствует процессу взаимодействия нерва с мышцей.
- Опухоль или доброкачественная гиперплазия тимуса — тимомегалия.
- Органическое поражение нервной системы .
- Системные заболевания — васкулиты, дерматомиозит, системная красная волчанка.
- Доброкачественные и злокачественные новообразования внутренних органов.
- Гипертиреоз — усиление функции щитовидной железы.
- Сонная болезнь.
При миастении нарушается взаимосвязь между нервными и мышечными тканями. Провоцирующими факторами развития патологии являются: стрессы, инфекции, иммунодефицит, травмы, длительный прием нейролептиков или транквилизаторов, хирургические вмешательства. Именно они запускают сложный аутоиммунный процесс, при котором в организме образуются антитела к собственным клеткам организма — ацетилхолиновым рецепторам.
Патогенетические звенья синдрома:
- выработка аутоантител к рецепторам ацетилхолина;
- поражение нейромышечного синапса;
- разрушение постсинаптической мембраны;
- нарушение синтеза, обмена и выброса ацетилхолина — особого химического вещества, обеспечивающего передачу нервного импульса от двигательного нерва к мышце;
- затруднение нервно-мышечной проводимости – недостаточное поступление импульса к мышце;
- сложности с выполнением движений;
- полная обездвиженность мышц.
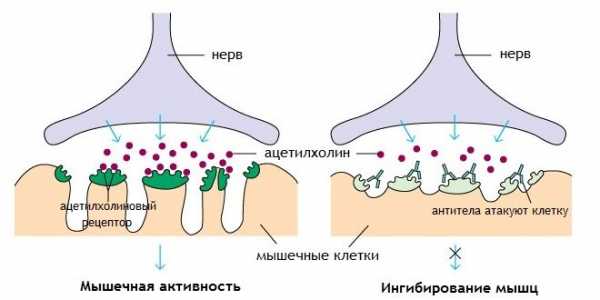
В настоящее время ученые-медики заинтересовались миастенией ввиду высокой частоты ее появления среди детей и молодых людей. У данной категории лиц болезнь часто заканчивается инвалидизацией.
Симптоматика

Клинические проявления патологии зависят от того, какие группы мышц вовлечены в патологический процесс. Выраженность симптомов изменяется в течение дня: усиливается после длительного физического перенапряжения и уменьшается после кратковременного отдыха. Больные после пробуждения чувствуют себя абсолютно здоровыми и бодрыми, но спустя буквально пару часов эти ощущения бесследно исчезают, сменяясь недомоганием и слабостью.
- Глазная форма патологии характеризуется поражением глазодвигательной мышцы, круговой мышцы глаза и мышцы, поднимающей верхнее веко. У больных при этом двоится в глазах, возникают сложности с фокусировкой взгляда и движением глазных яблок, развивается косоглазие, становится невозможно перевести взгляд с дальнего предмета на ближний. Односторонний птоз — патогномоничный симптом миастении. Веко сильно опускается к вечеру. Утром птоз может быть незаметным.
 При поражении мышц, отвечающих за речь, возникают трудности со звукопроизношением. У больных изменяется голос. Он становится глухим и гнусавым, осипшим и охрипшим, как бы «затухает» при разговоре, становясь совсем беззвучным. У окружающих появляется ощущение, что человек говорит, зажав нос. Сам процесс общения становится очень тяжелым для больного. Даже короткая беседа быстро утомляет его. Чтобы восстановиться полностью, им требуется несколько часов. Эту форму называют бульбарной.
При поражении мышц, отвечающих за речь, возникают трудности со звукопроизношением. У больных изменяется голос. Он становится глухим и гнусавым, осипшим и охрипшим, как бы «затухает» при разговоре, становясь совсем беззвучным. У окружающих появляется ощущение, что человек говорит, зажав нос. Сам процесс общения становится очень тяжелым для больного. Даже короткая беседа быстро утомляет его. Чтобы восстановиться полностью, им требуется несколько часов. Эту форму называют бульбарной.- Слабость жевательных мышц нарушает процесс приема пищи. Особенно это касается пережевывания твердых продуктов питания. К ранним симптомам патологии относится нарушение глотания и отказ от еды. Больные обычно едят во время максимального действия лекарственных препаратов. В утренние часы их самочувствие намного лучше, чем в вечерние, поэтому прием пищи у них запланирован на утро.
- При вовлечении в процесс мышечных волокон глотки состояние больных максимально ухудшается. Даже прием жидкой пищи затрудняется. Больные поперхиваются, когда пьют воду. Жидкость попадает в респираторный тракт, что может привести к аспирации.
 Генерализованная форма является самой опасной и характеризуется вовлечением в процесс мышц туловища и конечностей. У больных возникает слабость мышц глаз, шеи, рук и ног. Они с трудом удерживают голову. При поражении мимических мышц лицо приобретает характерные черты: появляется своеобразная поперечная улыбка, на лбу – глубокие морщины. Больным довольно сложно выразить свои эмоции: они с трудом хмурятся и улыбаются. Пациенты тяжело поднимаются по лестнице и удерживают предметы, быстро утомляются при расчесывании и обычной ходьбе, не могут поднять руки вверх или встать со стула. Появляется шаркающая походка. Постепенно больные теряют способность к самообслуживанию. При распространении процесса на дыхательную мускулатуру ситуация значительно ухудшается. При отсутствии своевременной и адекватной медицинской помощи развивается острая гипоксия, наступает смерть.
Генерализованная форма является самой опасной и характеризуется вовлечением в процесс мышц туловища и конечностей. У больных возникает слабость мышц глаз, шеи, рук и ног. Они с трудом удерживают голову. При поражении мимических мышц лицо приобретает характерные черты: появляется своеобразная поперечная улыбка, на лбу – глубокие морщины. Больным довольно сложно выразить свои эмоции: они с трудом хмурятся и улыбаются. Пациенты тяжело поднимаются по лестнице и удерживают предметы, быстро утомляются при расчесывании и обычной ходьбе, не могут поднять руки вверх или встать со стула. Появляется шаркающая походка. Постепенно больные теряют способность к самообслуживанию. При распространении процесса на дыхательную мускулатуру ситуация значительно ухудшается. При отсутствии своевременной и адекватной медицинской помощи развивается острая гипоксия, наступает смерть.
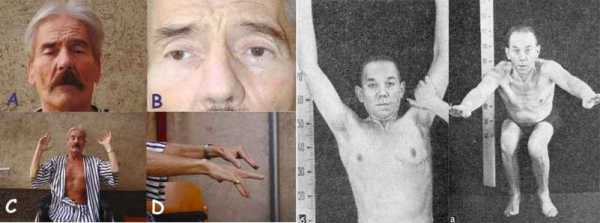
Миастения имеет прогрессирующее или хроническое течение с периодами ремиссии и обострения. Обострения возникают эпизодически, бывают длительными или кратковременными.
Особые формы миастении:
- Миастенический эпизод отличается быстрым и полным исчезновением симптомов без каких-либо остаточных явлений.
- При развитии миастенического состояния обострение длится долго и проявляется всеми симптомами, которые обычно не прогрессируют. При этом ремиссии короткие и редкие.
- Под воздействием эндогенных или экзогенных причинных факторов заболевание прогрессирует, а степень и тяжесть симптомов нарастает. Так возникает миастенический криз. Больные жалуются на двоение в глазах, приступообразно возникающую мышечную слабость, изменение голоса, трудности с дыханием и глотанием, гиперсаливацию и тахикардию. При этом лицо багровеет, давление достигает 200 мм рт. ст., дыхание становится шумным и свистящим. Уставшие мышцы полностью перестают слушаться. В итоге может наступить полный паралич без потери чувствительности. Пациенты теряют сознание, дыхание останавливается. В отличие от паралича при миастении функции мышц восстанавливаются после отдыха. Спустя пару часов признаки синдрома начинают нарастать вновь.
Миастения у детей
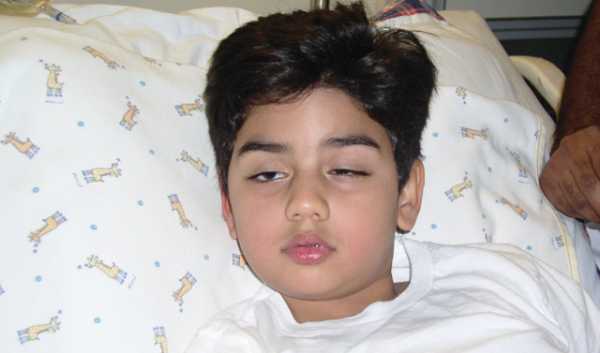
Миастения у детей бывает 4 видов: врожденная, миастения новорожденных, ранняя детская форма патологии, юношеская миастения.
- Врожденная форма диагностируется внутриутробно при проведении профилактического УЗИ. Движения плода неактивны. Возможна его гибель из-за нарушения дыхания.
- У новорожденных патология обнаруживается сразу после рождения. Миастения развивается у детей в процессе эмбриогенеза. Она передается по наследству от больных матерей. Заболевание проявляется поверхностным дыханием, отказом от груди, частым поперхиванием, неподвижным взглядом. Больные дети очень слабы и малоподвижны. У младенцев атрофированы дыхательные мышцы, поэтому они не могут самостоятельно дышать. Новорожденные с врожденной формой миастении часто погибают сразу после появления на свет.
- Ранняя детская миастения поражает детей 2-3 лет. У них нарушается зрение, появляется птоз, глаза начинают косить. Больные малыши плохо передвигаются и постоянно просятся на руки. Они часто прикрывают веки, падают в процессе слишком быстрой ходьбы или при беге.
- Юношеская миастения обнаруживается у подростков. Они жалуются на быструю утомляемость и зрительные расстройства. Школьники часто роняют портфель, поскольку не могут долго держать его в руке. У некоторых даже не получается крутить педали велосипеда.
Диагностические мероприятия
Диагностику миастении начинают с осмотра больного и выяснения истории болезни. Затем оценивают состояние мышц и переходят к основным диагностическим методикам.
Невропатологи просят пациентов выполнить следующие упражнения:
- Быстро открыть и закрыть рот.
- Простоять с вытянутыми руками несколько минут.
- Глубоко присесть 20 раз.
- Делать взмахи руками и ногами.
- Быстро сжимать и разжимать кисти.
Эти упражнения больной с миастенией либо не сделает, либо выполнит очень медленно, по сравнению со здоровым людьми. Работа кистями рук у больного вызывает опущение век. Нарастание мышечной слабости при повторении одних и тех же движений — ведущий симптом миастении, выявляемый при данных функциональных пробах.
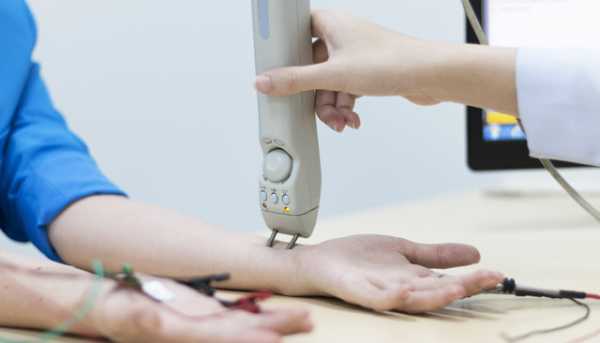
Основные диагностические процедуры:
- Проба с прозерином помогает неврологам поставить диагноз. Поскольку это вещество обладает очень мощным действием, его используют только для диагностики. В качестве лекарственного средства его применение недопустимо. Прозерин блокирует фермент, расщепляющий ацетилхолин, тем самым увеличивая количество медиатора. Лекарство в данном случае предназначено для подкожного введения. После инъекции ждут 30-40 минут, а затем определяют реакцию организма. Улучшение общего состояния больного свидетельствует в пользу миастении.
- Электромиография позволяет зарегистрировать электрическую мышечную активность. С помощью полученных данных обнаруживают нарушение нервно-мышечной проводимости.
- Электронейрография проводится, если вышеперечисленные методы не дают однозначных результатов. Методика позволяет оценить скорость передачи нервных импульсов к мышечным волокнам.
- Серологический анализ на аутоантитела позволяет подтвердить или опровергнуть предполагаемый диагноз.
- Анализ крови на биохимическое показатели проводится по показаниям.
- КТ или МРТ органов средостения позволяет выявить изменения в тимусе, которые часто становятся причиной миастении.
- Генетический скрининг предназначен для выявления врожденной формы миастении.
Видео: ЭНМГ в диагностике миастении
Лечение
Чтобы справиться с миастенией, необходимо увеличить количество ацетилхолина в синапсах. Сделать это довольно сложно. Все терапевтические мероприятия направлены на подавление разрушения этого медиатора.
- Больным назначают антихолинэстеразные средства – «Физостигмин», «Галантамин», «Калимин». Эти препараты позволяют компенсировать расстройства нервно-мышечной проводимости.
- Прогрессирующая форма патологии требует использования препаратов, угнетающих иммунный ответ. Больным назначают глюкокортикостероиды «Преднизолон» и классические иммунодепрессанты «Циклоспорин», «Азатиоприн». Эти средства подавляют аутоиммунный процесс и снижают количество иммунных клеток.
- Дополнительно назначают симптоматические средства – «Спиронолактон», «Ацесоль», «Эфедрин».
- В случае развития миастенического криза больным вводят внутривенно «Прозерин».
- Препараты калия стимулируют проведение нервного импульса и сократительную способность мышц – «Панангин», «Аспаркам».
- Антиоксиданты улучшают обменные процессы в организме – «Актовегин», «Церебролизин».
- Внутривенно вводят иммуноглобулин для поддержания нормальной работы иммунной системы на оптимальном уровне.
- Пациентам 70-летнего возраста удаляют вилочковую железу — проводят тимэктомию. Эта операция показана всем больным при обнаружении в тимусе новообразования.
- Рентгенотерапия благодаря воздействию лучевой энергии угнетает аутоиммунный процесс.
- Санаторно-курортное лечение показано всем больным во время ремиссии.
Миастенический криз лечат в условиях реанимации с помощью ИВЛ и плазмафереза. Экстракорпоральная гемокоррекция позволяет очистить кровь от антител. Больным проводят криофорез, каскадную плазменную фильтрацию, иммунофармакотерапию. С помощью данных процедур можно добиться стойкой ремиссии, которая сохраняется в течение года.
Рекомендации специалистов, которые должен соблюдать каждый больной с миастенией:
- избегать прямых солнечных лучей,
- исключить чрезмерные физические нагрузки,
- не принимать без назначения лечащего врача антибиотики, диуретики, седативные средства, магнийсодержащие препараты,
- употреблять продукты, богатые калием — картофель, изюм, курагу,
- не подвергаться стрессам.
Чтобы прогноз патологии был максимально благоприятным, все пациенты должны находиться на диспансерном учете у невролога, принимать назначенные препараты и строго соблюдать все врачебные рекомендации. Это поможет долгое время сохранять трудоспособность и удовлетворительное самочувствие.
Миастения — неизлечимая болезнь, требующая приема препаратов в течение всей жизни, с помощью которых каждый больной может добиться устойчивой ремиссии.
Профилактика и прогноз
Поскольку этиология и патогенез миастении точно не определены учеными, эффективных профилактических мероприятий в настоящее время не существует. Известно, что провоцирующими факторами являются травмы, эмоциональные и физические нагрузки, инфекция. Чтобы предупредить развитие миастенического синдрома, необходимо защищать организм от их воздействия.

Все пациенты с диагнозом миастения должны находиться под наблюдением и контролем врача-невролога. Кроме этого, следует регулярно измерять показатели общего состояния организма — глюкозу крови, давление. Это позволит не допустить развития сопутствующих соматических патологий. Больные должны не пропускать прием препаратов, прописанных доктором, и соблюдать все врачебные рекомендации.
Миастения – тяжелое заболевание с высокой летальностью. Полноценная диагностика и своевременное лечение позволяют добиться стойкой ремиссии, а некоторых случаях – даже выздоровления. Заболевание требует тщательного наблюдения и лечения.
Прогноз патологии зависит от формы, общего состояния больного, эффективности проводимой терапии. Лучше всего поддается лечению глазная форма миастении, а сложнее – генерализованная. Строгое соблюдение врачебных предписаний делает прогноз заболевания сравнительно благоприятным.
Видео: лекция-презентация по миастении
Видео: советский учебный фильм по миастении
Видео: миастения в программе “Жить здорово!”
sindrom.info
симптомы, лечение, причины, отзывы больных
Миастения – это хроническое аутоиммунное заболевание, которое характеризуется отклонениями в работе нервно-мышечной передачи. Как правило, нарушается деятельность мышц лица, глаз, жевательной мускулатуры. Болезнь характеризуется мышечной слабостью, патологической утомляемостью, наличием кризисов. Количество людей, страдающих этим недугом, постоянно увеличивается. На 50000 населения приходится 1 больной миастенией.
Что такое миастения
Причины миастении
Недуг передается генетически. Вызывается он мутацией генов, которые отвечают за деятельность нервно-мышечных переключений. Носитель мутационного гена до поры до времени может даже не подозревать о наличии заболевания. Его пусковым механизмом может стать стресс, ОРВИ, снижение защитных функций. Все это приводит к образованию антител к собственным клеткам. Иммунитет начинает работать против нервно-мышечных синапсов. В здоровом организме эти соединения благодаря участию медиатора ацетилхолина передают сигнал от нервных окончаний к мышце.
При возбуждении нервной системы ацетилхолин через пресинаптическую мебрану поступает на рецепторы мышечной мембраны и вызывает ее сокращение. У человека, больного миастенией, этот сложный процесс нарушается. На поверхности синапсов формируется недостаточно ацетилхолина. В итоге он блокируется, и передача нервного импульса не происходит, что приводит к нарушению работы мышц. Миастения может возникнуть в возрасте от 20 до 40 лет. Женская половина человечества подвержена этому заболеванию 2 раза чаще, чем мужская.
Миастения часто возникает вместе с опухолью вилочковой железы или гиперплазией. Некоторые врачи связывают появление заболевания с другими проблемами нервной системы. Часто миастения начинает беспокоить человека после выявления рака легких, молочной железы, яичников или предстательной железы.
Симптомы
Главный симптом миастении – это повышенная утомляемость при длительной нагрузке на мышц. Сначала мышцы просто утомляются, а потом и вовсе перестают поддаваться управлению, «отказываются» работать. После продолжительного отдыха мышечная мускулатура восстанавливает функциональные возможности. Сразу после пробуждения человек чувствует прилив сил, однако в результате активной деятельности мышц, они снова ослабевают. По своим проявлениям миастения сходна с параличом, однако, в отличие от него мышцы имеют свойство восстанавливаться после отдыха.
При миастеническом кризисе наблюдается также учащенное дыхание, усиленная работа сердечной мышцы, повышение слюнотечения. Если у больного поражены дыхательные мышцы, то наступление миастенического криза представляет для него угрозу для жизни.
Миастения – это прогрессирующее заболевание, поэтому со временем состояние больного ухудшается. В некоторых случаях он может даже получить инвалидность.
Формы миастении
- Глазная миастения. Первый признак этой формы – свисание века. Симптом появляется вследствие нарушения работы глазной круговой мышцы. Поначалу больной может свободно открывать глаза, чувствуется только небольшая слабость. В дальнейшем постоянное моргание вызывает слабость мышечных волокон, иннервирующих глазное яблоко.
- Бульбарная миастения. При этой форме заболевания поражаются мышечные волокна, которые контролируются бульбарной группой нервов. У человека возникают проблемы с пережевыванием и глотанием пищи. Постепенно меняется речь – она становится тихой, сиплой, с гнусавым оттенком. Из-за прогрессирующей истощаемости мышцы речь может и вовсе пропасть.
- Генерализованная миастения. Это самая распространенная форма. Первыми нарушается работа глазных мышц. В процессе прогрессирования болезни страдают и другие мышечные группы. При отклонении в работе мышц лица и шеи возникают глубокие морщины в области лба, искривляется линия улыбки, усиливается слюнотечение. Следующими поражаются мышцы рук и ног. Больной хорошо себя чувствует только по утрам. В результате прогрессирующего течения болезни мышечные волокна атрофируются, и человек перестает ходить.
Миастенический криз
Как уже говорилось выше, миастения – это прогрессирующее заболевание. С течением болезни состояние больного ухудшается, симптоматика нарастает и становится тяжелее, нарушения в работе мышц все выраженее. У людей, которые давно страдают миастенией, нередко возникает миастенический криз. Это внезапный приступ, в результате которого резко появляется слабость глоточных и дыхательных мышц, нарушается работа сердечной мышцы, сильно течет слюна. Миастенический криз – это угроза для жизни, поэтому состояние миастеника нужно тщательно контролировать и вовремя оказывать помощь.
Диагностика
Диагностировать миастенические проявления может врач-невролог. Для диагностики он использует электромиографию, иммунологический или фармакологический тест. Передняя средостения исследуется при помощи компьютерной топографии.
При наличии сопутствующих заболеваний (они описаны выше) необходимо дополнительно обследовать больного на наличие признаков миастении. Много информации дает врачу и прозериновая проба. Под кожу больного вводится прозерин. Спустя полчаса невролог повторно обследует больного, чтобы проследить его реакцию на введенный препарат.
Еще один важный этап диагностики – анализ крови на антитела. Миастения – это аутоиммунное заболевание, поэтому наличие антител является весовым доказательством ее наличия. В процессе обследования важно исключить все схожие по симптоматике заболевания – менингит, энцефалит, миопатию и т.д.
Лечение миастении
Главная задача лечения миастении – это увеличить количество ацетилхолина. Синтезировать этот компонент довольно сложно, поэтому в лечении используются препараты, предотвращающие его разрушение. С этой целью в неврологии применяются медикаменты, содержащие неостигмин.
Если заболевание быстро прогрессирует, назначаются медикаменты, которые блокируют иммунный ответ, в этом заключается лечение в таком случае.
При выборе препаратов нужно учитывать, что миастеникам противопоказаны медикаменты с содержанием фтора.
Людям старше 70 лет удаляют вилочковую железу. Кроме этого, подбираются препараты для блокирования отдельных симптомов – подергивания века, остановки слюнотечения и т.д.
Улучшить состояние больного помогает «пульсотерапия». Такое лечение предполагает употребление гормональных препаратов. Сначала выписывается большая доза искусственных гормонов, но постепенно она снижается и сводится на «нет». Если случился миастенически криз, может понадобиться госпитализация. Больным в таком состоянии назначают плазмофероз и вентиляцию легких для лечения симптомов.
Относительно новый метод лечения миастении – криофероз. Лечение предполагает использование низких температур, которые помогают избавить кровь от вредных компонентов. Полезные вещества, содержащиеся в плазме, возвращаются в кровь больного. Метод является безопасным, поскольку отсутствует вероятность передачи инфекции и появления аллергической реакции. Криофероз улучшает общее состояние больного. Спустя 5-6 процедур устанавливается хороший стойкий результат.
Часто при лечении врачи назначают Калимин — антихолинэстеразное средство, так же известен, как Местинон, Пиридостигмин. Как и при любом аутоиммунном заболевании назначают кортикостероиды, в частности Преднизолон для лечения.
Калимин
Стволовые клетки
Это инновационный метод лечения миастении. Он позволяет либо полностью излечиться от миастении, либо добиться длительной ремиссии. Стволовые клетки вводятся в организм через вену. Сразу после введения препарата наблюдается восстановление работы глазодвигательной мышцы, улучшается работа жевательных и мимических мышечных волокон, уходит птоз, нормализируется дыхание.
Народные способы лечения миастении в домашних условиях
Официальная медицина не приемлет применение народных методов для лечения миастении. Применять отдельные рецепты можно только в качестве вспомогательного средства, не прекращая медикаментозной терапии.
Овес
1 ст. тщательно вымытого овса залейте 1,6 литра чистой воды. Емкость поставьте на слабый огонь и оставьте на сорок минут. Снимите с плиты, дайте постоять еще часик, чтобы содержимое лучше настоялось. Отвар отфильтруйте через несколько слоев марли. Отвар необходимо употреблять 4 раза в сутки, за 30 минут до очередного приема пищи. В отвар добавляет небольшая ложечка жидкого меда. Лечение овсом должно продолжаться не менее трех месяцев. После этого делается перерыв на три недели и курс повторяется.
Чеснок и лук
Меленько покрошите небольшую чесночную головку, смешайте с 4 измельченными лимонами. 2 лимона следует очистить от кожуры, а 2 – измельчите вместе со шкуркой. Подготовленные компоненты соедините, добавьте к ним 1 литр меда и 0,2 литра масла льна. Средство употребляется по 1 ч.л. за 30 минут до очередного приема пищи.
Отлично помогает при миастении и лук. Для приготовления лечебного средства смешайте по 0,2 кг давленого лука и сахарного песка, соедините с литром воды, тщательно вымешайте. Емкость с содержимым поместите на плиту, установите слабый огонь. Уваривайте на протяжении 1,5 часов. Луково-сахарное средство принимайте по большой ложке трижды в сутки.
Сухофрукты
Чтобы предотвратить обострение миастении, больным рекомендуется обогатить рацион сухофруктами. В них содержится большое количество калия, который способствует восстановлению работы мышечных волокон. В профилактических целях полезно употреблять сушеные бананы, изюм, курагу. Их едят по отдельности или в составе салата, в качестве дополнения к кашам.
Диета при миастении
При миастении полезно есть пищу, богатую на ионы калия. Это сухофрукты, дыня, апельсины, тыква, чечевица, бобы, пастернак. Полезно есть продукты, содержащие кальций: молоко, капусту, спаржу, листья репы, фасоль, орехи, яичные желтки. Кальций помогает мышцам лучше сокращаться, повышает возбудимость нервных тканей. Для лучшего усвоения этого компонента необходимо также есть продукты с высоким содержанием фосфора. Он содержится в рыбе.
Меры предосторожности
Больным миастенией не рекомендуется психическое и физическое перенапряжение. Стоит отказаться от пребывания под ультрафиолетовыми лучами. Не стоит заниматься самолечением, поскольку миастения требует тщательной диагностики. Клиническая картина миастении схожа с другими заболеваниями, поэтому дифференцировать проявления недуга может только врач. Народные методы можно использовать только как дополнение к медикаментозному. При миастении нельзя принимать мочегонные и сенситивные препараты, антибиотики. Стоит ограничить употребление продуктов, содержащих магний. Этот компоненты отрицательно сказывается на состоянии больного.
Прогноз
Миастения – это сложное заболевание, поэтому прогнозировать его лечение довольно тяжело. Успех зависит от многих факторов: особенностей протекания заболевания, времени начала, формы, возраста больного и т.д. Сложнее всего лечению поддается генерализированная миастения. При строгом соблюдении всех рекомендаций лечащего врача удается добиться хороших результатов. Состояние больного значительно улучшается, увеличивается время ремиссии.
Миастения относится к хроническим недугам, поэтому больным приходится принимать медикаменты всю свою жизнь. Немаловажное значение имеет своевременное обследование. Это позволяет приостановить развитие болезни, предупредить прогрессирование и появление криза.
Лечение миастении симптоматическое и полностью излечиться нельзя.
Миастения и рождение ребенка
Женщины, страдающие миастенией, могут забеременеть и родить малыша природным путем. Однако некоторым роженицам может быть предложен вариант кесарева сечения. Это зависит от индивидуальных особенностей организма, протекания беременности и миастении.
Часто задаваемые вопросы по этой теме
Сказывается ли миастения на здоровье ребенка?
Есть риск, что малыш родиться с неонатальной миастенией, то есть у него могут быть сильно ослаблены мышцы. Однако заболевание успешно лечится. Как правило, оно занимает не больше 7 дней. Дальнейшее развитие грудничка проходит в рамках нормы. В очень редких случаях у новорожденных возникает артрогрипоз. Это заболевание скелетно-мышечной системы. Оно проявляется с деформировании суставов и слабости мышечных волокон. Выявить их можно еще до рождения ребенка.
Может ли помешать миастения зачатию?
Женщины, страдающие миастенией, должны тщательно планировать беременность. Свое здоровье необходимо обсудить с гинекологом, терапевтом и неврологом. Прием большинства препаратов, которые назначаются при лечении миастении, никак не влияют на способность зачатия.
Как влияет миастения на протекание беременности?
Обострение недуга могут проявиться только в первом триместре беременности. В дальнейшем симптомы миастении уменьшаются, и заболевание практические не беспокоят беременную женщину.
Осложняет ли миастения роды?
Женщина, страдающая миастенией, должна рожать только в условиях стационара. Заранее следует определиться с местом родов, проконсультироваться с врачом и задать ему все интересующие вопросы. При родах также должен присутствовать невролог, который знаком со всеми тонкостями болезни рожающей женщины. Учитывая, что роженицы с миастенией быстро утомляются, то часто врачам приходится прибегать к кесареву сечению.
Миастения у детей
Если мама болеет миастенией, то примерно в 15% случаев у нее рождается ребенок с таким же заболеванием. Проявляются они сразу же после рождения. У малыша ослаблены отдельные группы мышц. Такой младенец должен находиться под особым контролем врачей. У малыша с миастеническими проявлениями нарушена функция глотания и дыхания. В большинстве случае миастения у новорожденных успешно лечиться. Как правило, через неделю симптомы сглаживаются, а уже через 2 месяца от недуга не остается и следа.
Миастения может также быть врожденной. Она провоцируется мутацией генов. Возникновение детской миастении может быть спровоцировано нарушениями в работе иммунной системы. Симптомы детской миастении: нарастающая слабость мышц, двоение в глазах, птоз и т.д.
Миастения: отзывы больных
Екатерина, 56 лет
Страдаю миастенией с 25 лет. У меня самая сложная – генерализированная форма. Состояние постоянно, то улучшалось, то ухудшалось. Лечилась по месту жительства традиционными методами. Родила здорового сына. Роды проходили нормально. Меня предупреждали, что у новорожденных в ряде случае возникает неонатальная миастения. Но этого не произошло. Сейчас сын уже взрослый, по-прежнему у него нет никаких признаков заболевания. На данный момент мое состояние начало ухудшаться, сильно беспокоит глаз. Хочу попробовать инновационные методы лечения, поскольку все традиционные успела перепробовать за долгие годы болезни.
Валентина, 50 лет
Миастенией я начала болеть в 1987 году. В этом же году мне удалили опухоль вилочковой железы. До хирургического вмешательства я чувствовала себя ужасно. После проведения операции симптомы не намного сгладились. Мне назначили «Калимин». Первые 3 года я принимала препарат трижды в сутки. В течение следующих 2 лет я постепенно снижала дозу. Вот уже 18 лет я живу обычной жизнью. За долгие годы лечения я поняла одно – нужна сила воли, терпение и жажда к жизни.
Марина, 22 года
Миастению мне поставили еще в 12 лет. Периодически состояние улучшается, но в основном оно «оставляет желать лучшего». В возрасте 22 лет мне предложили удалить вилочковую железу. Пока не согласилась, надеюсь на инновационные технологии, продолжаю пить «Калимин». Заболевание доставляет много неудобств. Приходится планировать свой день, отказываться от загара на пляже. Самое страшное, что прогнозов нет никаких. Однако я продолжаю надеяться на лучшее.
Ирина, 32 лет
Миастению поставили 3 года назад. Заболевание появилось неожиданно. Возвращаясь с работы, я почувствовала слабость в ногах и руках. На следующий день я обратилась в поликлинику, но диагноз мне так не поставили. Обращалась к разным врачам. Спустя 5 месяцев мне диагностировали миастению. Сначала удалили вилочковую железу – состояние осталось прежним. Обратилась к профессору местного медицинского университета. Он прописал мне «Калимин» и «Преднизолон». Состояние улучшилось, но ненадолго. Я бросила пить таблетки. 2 месяца назад впервые случился криз. Прописали снова те же медикаменты. Что будет дальше — не знаю, но поняла одно – не стоит бросать прием медикаментов.
Елена, 41 лет
Диагноз «миастения» мне поставили 2 года назад. Почти сразу удалили вилочковую железу. Однако на мое состояние это повлияло мало. Обратилась в одну из московских клиник, где мне прописали следующую схему лечения: 2 раза в год плазмофероз, весной и осенью – калий внутривенно. В остальное время – строго по графику принимаю «Калимин». Состояние нормализировалось. Конечно, не обходиться без профилактики, но я начала чувствовать «вкус жизни».
Миастения — это заболевание, которое может беспокоить больного на протяжении долгих лет. Без должного лечения оно быстро прогрессирует, возможно, возникновение криза. В последнее время появилось несколько инновационных методов лечения миастении: введение стволовых клеток, криофероз, пульсотерапия и т.д. Их результативность еще недостаточно изучена, поэтому использовать их лучше только в комплексе с традиционными методами. Это же касается и использования народных методов лечения.
Больные миастенией должны обязательно придерживаться диеты, которая позволит обогатить организм полезными компонентами. Не рекомендуется переутомляться, долго находиться под прямыми солнечными лучами.
Видео
Миастения. Как преодолеть мышечную слабость
О самом главном: Миастения, непереносимость фруктозы, гипертония
Миастения. Myasthenia Gravis
chtoikak.ru
Миастения — причины, лечение, симптомы, диагностика
В группу заболеваний опорно-двигательного аппарата входит миастения. Это аутоиммунная патология, при которой наблюдается повышенная утомляемость и слабость мышц. В последние годы количество больных резко увеличилось. При отсутствии должного лечения возможно развитие криза с нарушением дыхания и параличом.
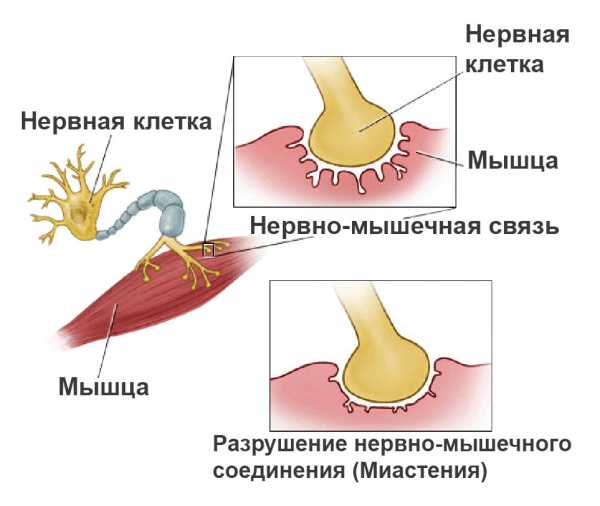
Что такое миастения и кто в группе риска?
Миастения гравис — это генетическое заболевание, характеризующееся медленным и прогрессирующим течением. Иначе данная патология называется ложным бульбарным параличом или болезнью Эрба-Гольдфлама. Первые упоминания о миастении были отмечены еще в XVII веке. Уровень заболеваемости в настоящее время составляет 5–10 случаев на 100 тыс. человек.
От этого недуга страдают преимущественно взрослые люди. В основе его развития лежат аутоиммунные нарушения. Женщины болеют в несколько раз чаще мужчин. Наиболее подвержены этому недугу люди в возрасте 20–40 лет. Миастенический синдром опасен тем, что может стать причиной серьезных осложнений. Наибольшую опасность представляет поражение дыхательных мышц.
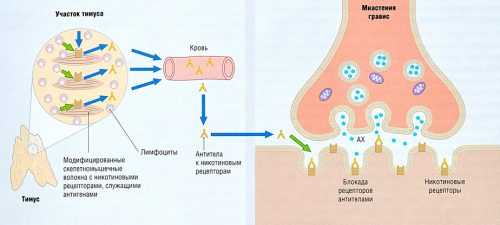
В зависимости от возраста больных миастения подразделяется на детскую, юношескую и взрослую. Данная патология бывает врожденной и приобретенной. Различают локальную и генерализованную формы заболевания. В первом случае в процесс вовлекаются отдельные группы мышц лица, конечностей или туловища. Генерализованная форма характеризуется утомляемостью и слабостью всех участков тела. Это становится причиной снижения работоспособности и апатии. Миастения gravis часто протекает с нарушением дыхания.
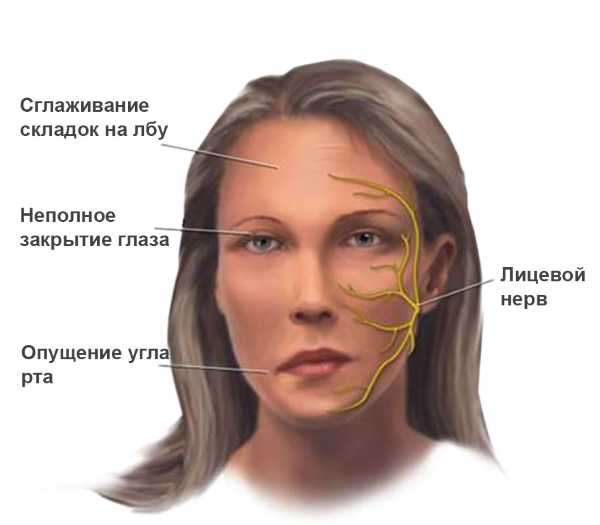
Почему возникает мышечная слабость
Причины возникновения данной патологии различны. Врожденная миастения развивается вследствие генетических нарушений. Работа мышц во многом зависит от состояния нервов. При миастении нарушается передача импульсов. Причиной являются аутоиммунные сдвиги. Клетки иммунитета начинают атаковать собственные ткани. Поражаются ацетилхолиновые рецепторы.
Нарушается выработка медиатора. Он разрушается холинэстеразой. В результате всех этих изменений блокируется передача нервного импульса. Приобретенная форма может развиться на фоне различных заболеваний. Основными предрасполагающими факторами являются:
- опухоль вилочковой железы;
- тимомегалия;
- склеродермия;
- дерматомиозит;
- боковой амиотрофический склероз;
- опухоли яичников и предстательной железы;
- новообразования легких и печени.
Пуском к нарушению функции мышц может стать стресс или переохлаждение. Инфекция не играет роли в развитии заболевания.
Проявления болезни
Симптомы миастении определяются локализацией поражения. Чаще всего в процесс вовлекаются мышцы лица, глотки и языка. Болевой синдром отсутствует. Часто диагностируется бульбарная форма заболевания. Наблюдаются следующие симптомы:
- слабость жевательных, лицевых и глоточных мышц;
- затруднения при глотании;
- поперхивание пищей;
- диплопия;
- косоглазие;
- нарушение фокусировки взгляда на объекте;
- опущение век;
- парез мышц языка и глотки;
- нарушение звучности голоса;
- дизартрия.
Дисфагия обусловлена нарушением глоточного рефлекса, парезом твердого неба и снижением подвижности языка. Движение пищевого комка затрудняется. Наряду с дисфагией при миастении наблюдается затруднение приема жидкости. Парез мышц неба приводит к тому, что вода попадает в нос. Признаки заболевания включают нарушение речи (дизартрию).
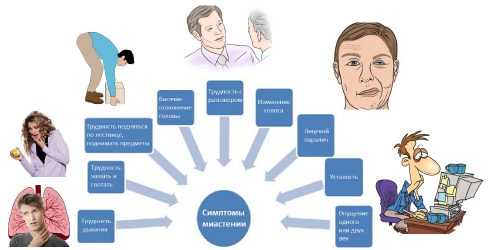
Речь больного человека становится невнятной. Нарушается произношение звуков. Частым признаком миастении является назолалия. Голос таких людей приобретает гнусавый оттенок. Он становится осиплым. Опытный врач должен знать внешние признаки слабости мышц лица.
Мимика лица таких больных очень бедная. Рот часто приоткрыт. Характерна гиперсаливация. При осмотре часто обнаруживаются асимметрия языка и его неровность. При одностороннем поражении неба возможно его свисание с одной стороны. Иногда наблюдается полная неподвижность языка вследствие его паралича. Классификация миастении выделяет глазную форму заболевания.
При ней наблюдается слабость глазодвигательных, круговых и мышц, поднимающих веко. Это приводит к косоглазию, диплопии (двоению предметов), птозу и невозможности фокусировать взгляд на предмете. Состояние больных ухудшается во второй половине дня, когда мышцы напряжены. Утром жалобы могут отсутствовать. После отдыха слабость мышц исчезает.
Симптомы поражения органов дыхания
Опасность для больных представляет миастения глотки. Обусловлено это тем, что на фоне слабости мышц возможно поперхивание жидкостью и пищей. Нередко развивается аспирационная пневмония. При ней воспаляются легкие. Наибольшую опасность представляет генерализованная форма миастении. Если не лечить человека, то возможен летальный исход. Он наблюдается в 1% случаев.
В процесс нередко вовлекаются дыхательные мышцы (межреберные и диафрагма). Это чревато нарушением дыхания и развитием асфиксии. Основной причиной смерти больных является острая гипоксия тканей. Миастения протекает в хронической форме. Обострения могут продолжаться долго. Они сменяются ремиссией. В некоторых случаях заболевание регрессирует.
Иногда при слабости мышц наблюдаются такие симптомы, как ощущение сердцебиения в груди и нарушение стула. При локализации патологического процесса в области шеи у больных опускается голова. Они выглядят сутулыми. Вегетативные нарушения при миастении проявляются расширением зрачков, частым сердцебиением, слабым пульсом и сухостью кожи.
Развитие миастенического криза
При несвоевременном лечении развивается криз. Это состояние, которое характеризуется резкой слабостью мышц с нарушением дыхания и сердечной деятельности. У таких людей очень резко усиливаются все симптомы. При миастеническом кризе наблюдаются:
- частое и поверхностное дыхание;
- покраснение лица, сменяющееся цианозом;
- психомоторное возбуждение;
- тревога;
- потеря сознания;
- ослабление пульса;
- артериальная гипотензия.
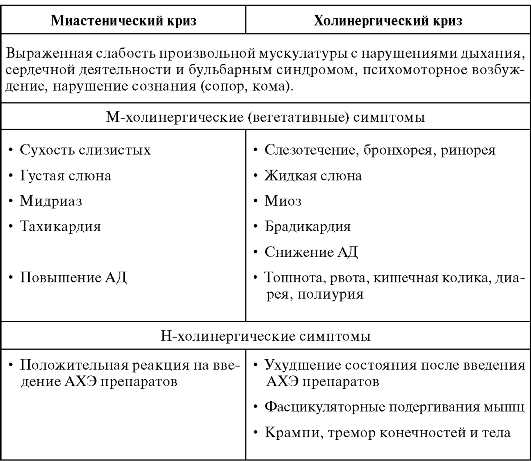
Кризы продолжаются по-разному. Иногда они затягиваются на 2–3 недели. Для криза типичны ярко выраженные бульбарные расстройства. Фасцикуляций (мышечных подергиваний) не наблюдается. Возможно слюнотечение. Зрачки больных становятся широкими. Отличительным признаком миастенического синдрома является быстрое улучшение состояние после введения Прозерина.
Методы обследования пациентов
Лечение миастении проводится после постановки диагноза. Понадобятся следующие исследования:
- электромиография;
- фармакологический тест с Прозерином;
- электронейрография;
- электроэнцефалография;
- МРТ или КТ головного мозга;
- анализ крови на специфические антитела.
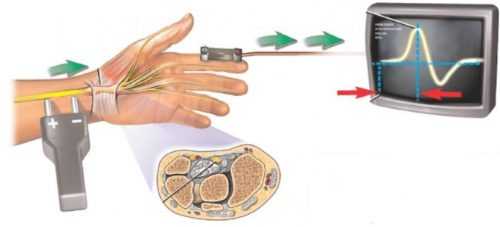
Диагностика миастении проводится с участием невролога. Требуется полный осмотр больных. Необходимо исключить истинный бульбарный синдром. Невролог оценивает рефлексы, чувствительность и объем движений. При наличии дисфагии и нарушении речи может потребоваться консультация оториноларинголога. Если развился миастенический криз, то оценивается состояние органов средостения и дыхательная функция.
 Обязательно проводится прозериновая проба. Пациенту делается инфекция препарата из группы антихолинэстеразных лекарств. Предварительно врач определяет мышечную силу. Введение препарата повышает количество ацетилхолина и улучшает передачу нервного импульса. После инъекции сила мышц увеличивается. Декремент-тест позволяет исключить другую патологию.
Обязательно проводится прозериновая проба. Пациенту делается инфекция препарата из группы антихолинэстеразных лекарств. Предварительно врач определяет мышечную силу. Введение препарата повышает количество ацетилхолина и улучшает передачу нервного импульса. После инъекции сила мышц увеличивается. Декремент-тест позволяет исключить другую патологию.
Общие лабораторные анализы при подозрении на миастению не представляют большой ценности. Основным методом диагностики заболевания является электронейромиография. Она выявляет миастеническую реакцию.
Проводить исследование нужно перед и после прозеринового теста.
Дополнительно при мышечной слабости могут потребоваться электрокардиография, УЗИ и рентгенография.
Как вылечить заболевание
Лечение народными средствами больных малоэффективно и может стать причиной осложнений. При миастении требуется комплексная терапия. Она включает в себя:
- применение антихолинэстеразных препаратов;
- гимнастику;
- массаж;
- применение кортикостероидов и иммунодепрессантов;
- использование солей калия;
- ограничение физической нагрузки.
Основу терапии составляют ингибиторы ацетилхолинэстеразы. К ним относятся Прозерин-Дарница и Калимин 60 Н. Данные лекарства оказывают непрямое холиномиметическое действие. Они улучшают нервно-мышечную передачу за счет блокирования фермента, который разрушает ацетилхолин. Прозерин эффективен при миастении и миастеническом синдроме.

Данное лекарство не назначается людям с гиперкинезами, астмой, ишемической болезнью сердца, брадикардией, эпилепсией, язвой, перитонитом, острыми инфекциями, непроходимостью кишечника и непереносимостью препарата. Прозерин подходит для лечения взрослых и детей. При глазной форме миастении лекарство вводится под конъюнктивальный мешок.
Во время вынашивания и кормления малыша Прозерин назначается только по строгим показаниям. Более современным ингибитором холинэстеразы является Калимин 60 Н. Основным действующим веществом в нем является пиридостигмина бромид. Лекарство выпускается в форме таблеток. Калимин 60 Н противопоказан при увеите, непереносимости препарата, обструктивном бронхите, астме, кишечной непроходимости, обструкции мочевыводящих путей, холестазе, спазме желудка, миотонии, не рекомендован детям и беременным.
Эффективны медикаменты Галантамин-Тева и Нивалин. Для нормализации работы сердца при миастении применяются препараты калия. Панангин противопоказан при тяжелой форме заболевания. Может назначаться Аспаркам Авексима. Существуют различные способы подавления активности иммунной системы при миастении. С этой целью могут назначаться кортикостероиды (Преднизолон Никомед, Гидрокортизон).
Гормональные лекарства применяют в высокой дозе. Реже назначают иммунодепрессанты (Селлсепт, Циклофосфан, Эндоксан, Циклоспорин, Экорал и Имуран). В схему лечения часто включают человеческий иммуноглобулин. Дополнительно всем больным назначаются антиоксиданты и комплексные витамины.
Массаж и питание
Опытным врачам известно, что массаж при астении помогает расслабить мышцы, улучшить обменные процессы и кровоток. Он должен быть систематическим. Не рекомендуется делать массаж слишком долго. Он должен быть коротким, но глубоким. Рекомендуются разминания и вибрационное воздействие. Курс должен состоять из 12–15 сеансов. Его рекомендуется повторять через каждые 2–3 недели.
При миастении нельзя выполнять интенсивные физические упражнения. Гимнастика должна быть направлена на тренировку мышц. ЛФК назначается по показаниям. Специфическая диета при миастении не разработана. Больным рекомендуется включить в меню продукты, богатые калием. К ним относятся бананы, дыня, печеный картофель, курага, бобовые, тыква, брюква, изюм, зерно и пастернак.

Питание при миастении является важным аспектом терапии. При этой патологии необходимо есть больше продуктов, содержащих кальций. Основными источниками этого элемента являются творог и другие кисломолочные продукты, бобовые, репа, капуста, яйца и кости сардины. Для лучшего усвоения кальция рекомендуется есть рыбу, субпродукты, сыр и мясо. В них содержится фосфор, необходимый для работы мышц.
Медицинские процедуры и хирургия
Наряду с массажем при миастении может проводиться плазмаферез. Это очищение крови. Оно необходимо для удаления антител, направленных против рецепторов ацетилхолина. Современным методом лечения заболевания является криофорез. С его помощью кровь очищается под воздействием низкой температуры.
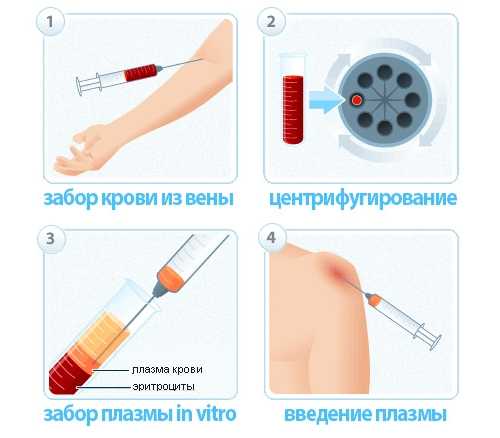
Нередко проводится каскадная плазменная фильтрация.
Очень эффективна при миастении иммунофармакотерапия. Из крови пациента берут лимфоциты, обрабатывают их специальными препаратами и возвращает обратно. По показаниям проводится симптоматическая терапия.
Иногда при миастении требуется хирургическое вмешательство.
Показаниями к проведению операции являются:
- опухоль тимуса;
- выраженная дисфагия на фоне поражения мышц глотки;
- быстрое прогрессирование заболевания;
- неэффективность консервативной терапии.
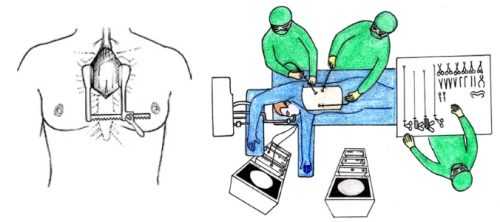
В возрасте 70 лет радикальное лечение требуется практически всегда. В случае развития криза прогноз может быть неблагоприятным. Больных госпитализируют в реанимационное отделение. Травы и каменное масло в данном случае не помогут. Может потребоваться ИВЛ.
Что нельзя при слабости мышц
Каждый врач обязан знать противопоказания при миастении. Больным запрещается:
- интенсивный труд;
- загорать и посещать солярий;
- принимать некоторые лекарства;
- курить;
- отдых на южных курортах;
- употреблять спиртные напитки.
 При миастении нельзя принимать препараты на основе фтора и магния. Категорически противопоказаны миорелаксанты, так как они могут усугубить ситуацию. Больным миастенией нельзя принимать следующие препараты:
При миастении нельзя принимать препараты на основе фтора и магния. Категорически противопоказаны миорелаксанты, так как они могут усугубить ситуацию. Больным миастенией нельзя принимать следующие препараты:
- диуретики;
- успокоительные;
- тетрациклины;
- фторхинолоны;
- нейролептики;
- транквилизаторы;
- D-пеницилламин;
- производные хинина;
- аминогликозиды.
Больным нужно отказаться от тяжелого физического труда. Отдыхать в летнее время рекомендуется в регионах с умеренным климатом.
 С разрешения врача можно пить настои и отвары на основе трав. Хороший эффект оказывает сабельник. К средствам нетрадиционной медицины относится мумие. Это минеральный продукт, который улучшает обмен веществ.
С разрешения врача можно пить настои и отвары на основе трав. Хороший эффект оказывает сабельник. К средствам нетрадиционной медицины относится мумие. Это минеральный продукт, который улучшает обмен веществ.
От правильного образа жизни и выполнения всех врачебных рекомендаций зависит прогноз для здоровья. В большинстве случаев он благоприятный. Иногда наблюдаются осложнения в виде криза и остановки сердца.
Последствия и профилактика заболевания
Прогноз при миастении зависит от ее формы и степени тяжести заболевания. Наиболее тяжело протекает генерализованный тип. Глазная форма заканчивается благополучно. При несвоевременном лечении возможно развитие миастенического криза. В данном случае нарушается функция жизненно важных органов.
Профилактика заболевания не разработана, так как механизм аутоиммунных нарушений до конца не изучен. С целью предупреждения осложнений нужно принимать выписанные врачом лекарства, не загорать и не переутомляться. При глазной форме необходимо носить солнцезащитные очки. Больные с миастенией должны периодически посещать врача, ведь слабость мышц может приводить к серьезным последствиям и снижать качество жизни человека.
ortocure.ru
 При поражении мышц, отвечающих за речь, возникают трудности со звукопроизношением. У больных изменяется голос. Он становится глухим и гнусавым, осипшим и охрипшим, как бы «затухает» при разговоре, становясь совсем беззвучным. У окружающих появляется ощущение, что человек говорит, зажав нос. Сам процесс общения становится очень тяжелым для больного. Даже короткая беседа быстро утомляет его. Чтобы восстановиться полностью, им требуется несколько часов. Эту форму называют бульбарной.
При поражении мышц, отвечающих за речь, возникают трудности со звукопроизношением. У больных изменяется голос. Он становится глухим и гнусавым, осипшим и охрипшим, как бы «затухает» при разговоре, становясь совсем беззвучным. У окружающих появляется ощущение, что человек говорит, зажав нос. Сам процесс общения становится очень тяжелым для больного. Даже короткая беседа быстро утомляет его. Чтобы восстановиться полностью, им требуется несколько часов. Эту форму называют бульбарной. Генерализованная форма является самой опасной и характеризуется вовлечением в процесс мышц туловища и конечностей. У больных возникает слабость мышц глаз, шеи, рук и ног. Они с трудом удерживают голову. При поражении мимических мышц лицо приобретает характерные черты: появляется своеобразная поперечная улыбка, на лбу – глубокие морщины. Больным довольно сложно выразить свои эмоции: они с трудом хмурятся и улыбаются. Пациенты тяжело поднимаются по лестнице и удерживают предметы, быстро утомляются при расчесывании и обычной ходьбе, не могут поднять руки вверх или встать со стула. Появляется шаркающая походка. Постепенно больные теряют способность к самообслуживанию. При распространении процесса на дыхательную мускулатуру ситуация значительно ухудшается. При отсутствии своевременной и адекватной медицинской помощи развивается острая гипоксия, наступает смерть.
Генерализованная форма является самой опасной и характеризуется вовлечением в процесс мышц туловища и конечностей. У больных возникает слабость мышц глаз, шеи, рук и ног. Они с трудом удерживают голову. При поражении мимических мышц лицо приобретает характерные черты: появляется своеобразная поперечная улыбка, на лбу – глубокие морщины. Больным довольно сложно выразить свои эмоции: они с трудом хмурятся и улыбаются. Пациенты тяжело поднимаются по лестнице и удерживают предметы, быстро утомляются при расчесывании и обычной ходьбе, не могут поднять руки вверх или встать со стула. Появляется шаркающая походка. Постепенно больные теряют способность к самообслуживанию. При распространении процесса на дыхательную мускулатуру ситуация значительно ухудшается. При отсутствии своевременной и адекватной медицинской помощи развивается острая гипоксия, наступает смерть.