Метаболический синдром: развитие, признаки, лечение
Метаболический синдром – клинико-лабораторный комплекс симптомов, возникающий при нарушении обмена веществ. Патология основана на невосприимчивости или резистентности клеток и периферических тканей к инсулину. Когда утрачивается чувствительность к гормону, отвечающему за усвоение глюкозы, все процессы в организме начинают протекать аномально. У больных нарушается обмен липидов, пуринов, углеводов. В крови уровень глюкозы повышается, а в клетках возникает ее дефицит.
В конце 20 века ученые из Америки объединили различные метаболические изменения в организме человека в один синдром. Профессор Ривен, обобщив результаты исследований других авторов и свои собственные наблюдения, назвал патологию «синдромом Х». Он доказал, что инсулинорезистентность, висцеральное ожирение, гипертония и ишемия миокарда — признаки одного патологического состояния.

Основной причиной синдрома является наследственность. Немалую роль в развитии недуга играет неправильный образ жизни, стрессы и гормональный дисбаланс. У гиподинамичных лиц, предпочитающих жирную и высокоуглеводную пищу, риск развития патологии очень высок. Калорийные продукты, личный транспорт и сидячая работа — экзогенные причины нарушения обмена веществ у большей части населения развитых стран. В настоящее время метаболический синдром по распространенности сравнивают с эпидемией или даже пандемией. Болезнь поражает чаще всего мужчин 35-65 лет. Это связано с особенностями гормонального фона мужского организма. У женщин заболевание развивается после наступления климактерического периода, когда прекращается выработка эстрогенов. Среди детей и молодежи регистрируются единичные случаи патологии, но в последнее время отмечается рост заболеваемости в данной возрастной категории.
У лиц с синдромом появляются признаки сразу нескольких мультифакторных заболеваний: сахарного диабета, ожирения, гипертонии и ишемии сердца. Ключевым звеном их развития является инсулинорезистентность. У больных жир скапливается в области живота, часто повышается тонус кровеносных сосудов, возникает одышка, быстрая утомляемость, головная боль, кардиалгия, постоянное чувство голода. В крови обнаруживают гиперхолестеринемию и гиперинсулинемию. Ухудшается усвоение глюкозы мышцами.
Диагностика синдрома основывается на данных, полученных в ходе общего осмотра больного эндокринологом. Важное значение имеют показатели индекса массы тела, окружности талии, липидного спектра и глюкозы крови. Среди инструментальных методов наиболее информативными являются: УЗИ сердца и измерение АД. Метаболический синдром плохо поддается терапии. Лечение заключается в соблюдении специальной диеты, позволяющей нормализовать массу тела, а также в применении лекарственных препаратов, восстанавливающих нарушенный обмен. При отсутствии своевременной и адекватной терапии развиваются опасные для жизни осложнения: атеросклероз, инсульт, инфаркт, импотенция, бесплодие, жировой гепатоз, подагра.
Метаболический синдром — актуальная медицинская проблема, обусловленная нездоровым образом жизни большей части населения. Чтобы избежать тяжелых осложнений патологии, необходимо правильно питаться, нормализовать массу тела, заниматься спортом, отказаться от спиртных напитков и курения. В настоящее время болезнь полностью не лечится, но большинство изменений, происходящих в организме больного, обратимы. Грамотная терапия и здоровый образ жизни помогут добиться стойкой стабилизации общего состояния.
Этиологические факторы
Метаболический синдром — полиэтиологическая патология, возникающая под воздействием разнообразных факторов. Инсулинорезистентность формируется у лиц, имеющих отягощенную наследственность. Это основная причина синдрома. Ген, кодирующий обмен веществ в организме, находится на 19 хромосоме. Его мутация приводит к изменению количества и качества рецепторов, чувствительных к инсулину — их становится мало или они перестают воспринимать гормон. Иммунная система синтезирует антитела, блокирующие такие рецепторные клетки.

К другим факторам, провоцирующим нарушение обмена веществ, относятся:
- Нерациональное питание с преобладанием в рационе жирной и углеводной пищи, постоянные переедания, избыточное потребление калорий и недостаточный их расход;
- Гиподинамия, отсутствие физической активности и прочие факторы, замедляющие метаболизм;
- Спазмирование кровеносных сосудов и расстройство кровообращения, обусловленное колебаниями артериального давления и приводящее к стойкому нарушению кровоснабжения внутренних органов, особенно головного мозга и миокарда;
- Психоэмоциональное перенапряжение – частые стрессы, всплески эмоций, переживания, конфликтные ситуации, горечь утраты и прочие нагрузки, нарушающие нейрогуморальную регуляцию органов и тканей;
- Кратковременная остановка дыхания во сне, вызывающая гипоксию мозга и усиливающая секрецию соматотропина, который снижает чувствительность клеток к инсулину;
- Прием лекарств-антагонистов инсулина — глюкокортикостероидов, оральных контрацептивов, гормонов щитовидной железы, а также антидепрессантов, адреноблокаторов и антигистаминных препаратов;
- Неадекватное лечение сахарного диабета инсулином, еще больше повышающее количество гормона в крови и способствующее привыканию рецепторов с постепенным формированием инсулинорезистентности.
Снижение чувствительности к инсулину — эволюционный процесс, позволяющий организму выжить в голодное время. Современные люди, употребляя высококалорийную пищу и имея генетическую предрасположенность, рискуют заболеть алиментарным ожирением и метаболическим синдромом.
У детей причинами синдрома являются особенности вскармливания, малый вес при рождении, социально – экономические условия жизни. Подростки страдают патологией при отсутствии сбалансированного питания и достаточной физической нагрузки.
Патогенез
Инсулин представляет собой гормон, выполняющий ряд жизненно важных функций, среди которых основная — усвоение глюкозы клетками организма. Он связывается с рецепторами, расположенными на клеточной стенке, и обеспечивает проникновение углевода внутрь клетки из внеклеточного пространства. Когда рецепторы теряют чувствительность к инсулину, происходит одновременное накопление в крови глюкозы и самого гормона. Таким образом, инсулинорезистентность лежит в основе патологии, которая может быть вызвана рядом причин.
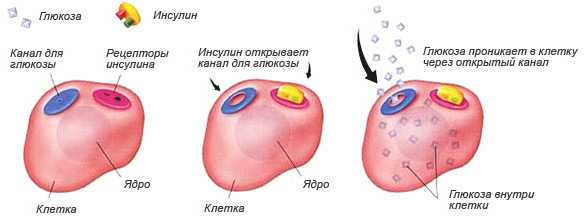
Действие инсулина в норме. При инсулинорезистентности клетка не реагирует на наличие гормона и канал для глюкозы не открывается. Инсулин и сахар остаются в крови
При употреблении большого количества простых углеводов увеличивается концентрация глюкозы в крови. Ее становится больше, чем требуется организму. Расходуется глюкоза мышцами во время активной работы. Если человек ведет малоподвижный образ жизни и при этом ест высокоуглеводную пищу, глюкоза скапливается в крови, а клетки ограничивают поступление ее внутрь. Поджелудочная железа компенсаторно ускоряет выработку инсулина. Когда количество гормона в крови достигнет критических цифр, рецепторы клеток перестанут его воспринимать. Так формируется инсулинорезистентность. Гиперинсулинемия в свою очередь стимулирует ожирение и дислипидемию, которая патологически воздействует на сосуды.
Группу риска по метаболическому синдрому составляют лица:
- У которых часто повышается давление,
- Имеющие избыток веса или страдающие ожирением,
- Ведущие малоподвижный образ жизни,
- Злоупотребляющие жирной и углеводной пищей,
- Пристрастившиеся к вредным привычкам,
- Страдающие сахарным диабетом второго типа, ИБС, сосудистыми заболеваниями,
- Имеющие родственников с ожирением, диабетом, сердечной патологией.
Схематически патоморфологические особенности синдрома можно представить так:

- Гиподинамия и нерациональное питание,
- Снижение чувствительности рецепторов, взаимодействующих с инсулином,
- Повышение уровня гормона в крови,
- Гиперинсулинемия,
- Дислипидемия,
- Гиперхолестеринемия,
- Ожирение,
- Гипертензия,
- Сердечно-сосудистая дисфункция,
- Гипергликемия,
- Образование свободных радикалов при распаде белков,
- Повреждение клеток организма.
Степени развития патологии, отражающие ее патогенез:
- Начальная – дисгликемия, сохранение нормальной функции поджелудочной железы, отсутствие диабета и болезней сердца;
- Среднетяжелая – постепенное развитие толерантности к глюкозе, дисфункция поджелудочной железы, гипергликемия;
- Тяжелая – наличие сахарного диабета, выраженная патология поджелудочной железы.
Как проявляется синдром?
Патология развивается постепенно и проявляется симптомами сахарного диабета, артериальной гипертензии и ИБС.

Больные жалуются на:
- Слабость,
- Упадок сил,
- Снижение работоспособности,
- Апатию,
- Нарушения сна,
- Перепады настроения,
- Агрессивность,
- Отказ от мясных блюд и пристрастие к сладкому,
- Повышенный аппетит,
- Жажду,
- Полиурию.
К общим признакам астенизации организма присоединяются боли в сердце, тахикардия, одышка. Возникают изменения со стороны пищеварительной системы, проявляющиеся запорами, вздутием, коликами. Употребление сладких продуктов кратковременно улучшает настроение.
Лица с синдромом имеют выраженную прослойку жира на животе, груди, плечах. У них жир откладывается вокруг внутренних органов. Это так называемое висцеральное ожирение, приводящее к дисфункции пораженных структур. Жировая ткань также выполняет эндокринную функцию. Она продуцирует вещества, вызывающие воспаление и изменяющие реологические свойства крови. Диагноз абдоминального ожирения ставят, когда объем талии у мужчин достигает 102 см, а у женщин 88. Внешним признаком ожирения являются стрии — бордовые или синюшные узкие волнистые полосы разной ширины на коже живота и бедер. Красные пятна в верхней части туловище являются проявлением гипертензии. Пациенты испытывают тошноту, пульсирующую и давящую головную боль, сухость во рту, гипергидроз по ночам, головокружение, тремор конечностей, мелькание «мушек» перед глазами, дискоординацию движений.
Диагностические критерии
Диагностика метаболического синдрома вызывает определенные трудности у специалистов. Это связано с отсутствием специфической симптоматики, позволяющей предположить наличие конкретной болезни. Она включает общий осмотр больного эндокринологом, сбор анамнестических данных, дополнительные консультации диетолога, кардиолога, гинеколога, андролога. Врачи выясняют, имеется ли у больного генетическая предрасположенность к ожирению, как в течение жизни у него изменялась масса тела, какое у него обычно артериальное давление, страдает ли он болезнями сердца и сосудов, в каких условиях живет.
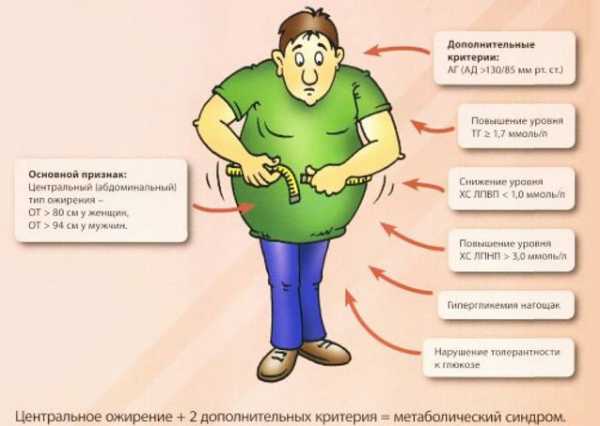
диагностические критерии метаболического синдрома
Во время осмотра специалисты обращают внимание на наличие на коже стрий и красных пятен. Затем определяют антропометрические данные пациента с целью выявления висцерального ожирения. Для этого замеряют окружность талии. По показателям роста и веса вычисляют индекс массы тела.
Лабораторная диагностика патологии – определение в крови уровня:
- холестерина,
- ЛПНП,
- триглицеридов,
- глюкозы,
- инсулина.
Концентрация этих веществ значительно превышает норму. В моче обнаруживают белок — признак диабетической нефропатии.
Инструментальные методы исследования имеют вспомогательное значение. Больным измеряют артериальное давление несколько раз в сутки, записывают электрокардиограмму, выполняют УЗИ сердца и почек, ультрасонографию, рентгенографию, КТ и МРТ желез внутренней секреции.
Лечебный процесс
Лечение синдрома направлено на активацию обмена жиров и углеводов, уменьшение веса больного, устранение симптомов диабета и борьбу с артериальной гипертензией. Для лечения патологии разработаны и применяются специальные клинические рекомендации, выполнение которых является обязательным требованием для получения положительного результата.
Диетотерапия имеет очень важное значение в лечение патологии. У лиц, победивших ожирение, быстрее нормализуются показатели давления и сахара в крови, симптомы болезни становятся менее выраженными, снижается риск развития серьезных осложнений.

Принципы правильного питания:
- Исключение из рациона простых углеводов — сдобы, кондитерских изделий, конфет, газированных напитков, а также фаст-фуда, консервов, копченостей, колбасных изделий;
- Ограничение соленых блюд, макаронных изделий, риса и манки, винограда, бананов;
- Употребление свежих овощей и фруктов, зелени, крупяных изделий, нежирного мяса и рыбы, морепродуктов, кисломолочных продуктов без сахара;
- Дробное питание 5-6 раз в день малыми порциями через каждые три часа без переедания и голодания;
- Разрешенные напитки — несладкие морсы и компоты, травяные чаи без сахара, минеральная вода;
- Обогащение рациона витаминами, микроэлементами, пищевыми волокнами.
Больные с синдромом должны соблюдать низкоуглеводную диету пожизненно. Резкое ограничение калорий дает хорошие результаты в борьбе с лишним весом, но не все выдерживают подобный режим. У больных возникает слабость, бессилие, плохое настроение. Часто случаются срывы и приступы обжорства. Именно поэтому основой рациона должны стать животные белки. Недостаточное поступление в организм углеводов — главного источника энергии, приводит к расходу накопленных жировых отложений, что способствует эффективному похудению. В тяжелых случаях при отсутствии эффекта от консервативного лечения ожирения проводят операцию — желудочное или билиопанкреатическое шунтирование.
Физическая активность показана больным, у которых отсутствуют заболевания опорно-двигательного аппарата. Максимально полезен бег, езда на велосипеде, плавание, ходьба, танцы, аэробика, силовые тренировки. Лицам, имеющим ограничения по состоянию здоровья, достаточно выполнять ежедневно утреннюю зарядку и совершать пешие прогулки на свежем воздухе.

Медикаментозная терапия — назначение препаратов различных фармакологических групп:
- Препараты для борьбы с гипергликемией – «Метформин», «Сиофор», «Глюкофаж»;
- Гиполипидемические препараты для коррекции дислипидемии – «Розувастатин», «Фенофибрат»;
- Гипотензивные средства для нормализации артериального давления – «Моксонидин», «Капотен», «Перинева»;
- Медикаменты, подавляющие процесс усвоения жиров – «Ксеникал», «Орсотен»;
- Лекарства, уменьшающие аппетит – «Флуоксетин».
Фармакологические препараты подбирают индивидуально каждому больному с учетом общего состояния организма, стадии патологии, этиологического фактора и результатов гемограммы. Перед тем, как начать лечение лекарствами, необходимо испробовать все немедикаментозные способы — диету, спорт, здоровый образ жизни. Иногда этого бывает достаточно, чтобы справиться с метаболическим синдромом начальной и среднетяжелой степени.
Физиотерапевтические процедуры усиливают эффективность диеты и лекарств. Обычно больным назначают массаж, барокамеру, миостимуляцию, криотерапию, грязелечение, гирудотерапию.
Средства народной медицины в борьбе с метаболическим синдромом не очень эффективны. Применяют мочегонные, потогонные, желчегонные сборы, а также фитосредства, ускоряющие метаболизм. Наиболее популярны настои и отвары корня цикория, кукурузных рыльцев, корневищ одуванчика, семян огуречника.
Профилактика
Мероприятия, предупреждающие развитие метаболического синдрома:
- Правильное питание,
- Полноценная физическая активность,
- Отказ от вредных привычек,
- Борьба с гиподинамией,
- Исключение нервного перенапряжения, стрессов, эмоционального истощения,
- Прием лекарств, назначенных лечащим врачом,
- Регулярный контроль артериального давления и периодический контроль уровня холестерина,
- Контроль веса и параметров тела,
- Диспансеризация с постоянным наблюдением эндокринолога и периодическая сдача анализов на гормоны.
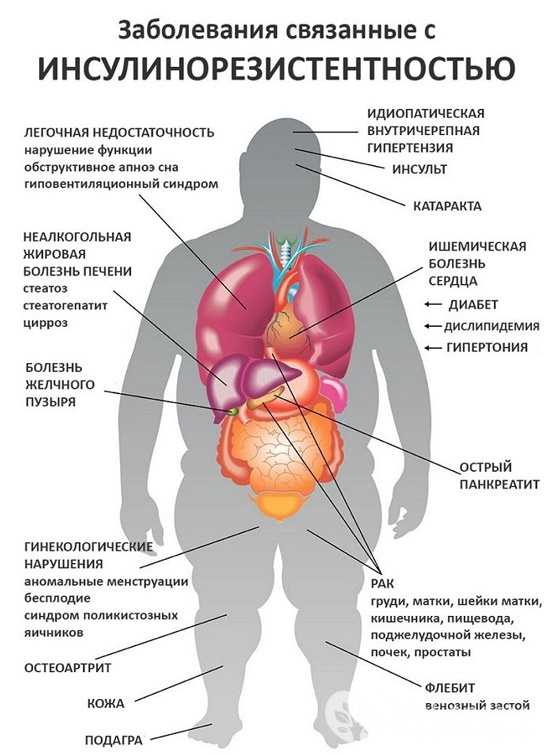
Прогноз патологии при своевременно начатом и правильно подобранном лечении в большинстве случаев благоприятный. Позднее диагностирование и отсутствие адекватной терапии — причины серьезных и опасных для жизни осложнений. У больных быстро развивается стойкая дисфункция сердца и почек.
Ожирение, стенокардия и гипертония — причины преждевременной смерти миллионов людей. Эти патологии возникают на фоне метаболического синдрома. В настоящее время большинство жителей планеты имеют избыточный вес или страдают ожирением. Необходимо помнить, что более 50% людей погибают от коронарной недостаточности, связанной с обменными нарушениями.
Рисунок: заболевания-следствия метаболического синдрома
Видео: лекция о лечении метаболического синдрома
Видео: метаболический синдром – программа “О самом главном”
sindrom.info
Метаболический синдром — причины, симптомы, диагностика и лечение
Метаболический синдром – симптомокомплекс, проявляющийся нарушением обмена жиров и углеводов, повышением артериального давления. У больных развивается артериальная гипертензия, ожирение, возникает резистентность к инсулину и ишемия сердечной мышцы. Диагностика включает осмотр эндокринолога, определение индекса массы тела и окружности талии, оценку липидного спектра, глюкозы крови. При необходимости проводят УЗ-исследование сердца и суточное измерение АД. Лечение заключается в изменении образа жизни: занятиях активными видами спорта, специальной диете, нормализации веса и гормонального статуса.
Общие сведения
Метаболический синдром (синдром Х) – коморбидное заболевание, включающее сразу несколько патологий: сахарный диабет, артериальную гипертензию, ожирение, ишемическую болезнь сердца. Термин «синдром Х» впервые был введен в конце ХХ века американским ученым Джеральдом Ривеном. Распространённость заболевания колеблется от 20 до 40%. Болезнь чаще поражает лиц в возрасте от 35 до 65 лет, преимущественно страдают пациенты мужского пола. У женщин риск возникновения синдрома после наступления менопаузы увеличивается в 5 раз. За последние 25 лет количество детей с данным расстройством возросло до 7% и продолжает увеличиваться.
Метаболический синдром
Причины метаболического синдрома
Синдром Х – патологическое состояние, которое развивается при одновременном воздействии нескольких факторов. Главной причиной является нарушение чувствительности клеток к инсулину. В основе инсулинорезистентности лежит генетическая предрасположенность, заболевания поджелудочной железы. К другим факторам, способствующим возникновению симптомокомплекса, относят:
- Нарушение питания. Повышенное потребление углеводов и жиров, а также переедание приводят к увеличению веса. Если количество потребленных калорий превосходит энергетические затраты, накапливаются жировые отложения.
- Адинамия. Малоактивный образ жизни, «сидячая» работа, отсутствие спортивной нагрузки способствуют замедлению метаболизма, ожирению и появлению инсулинорезистентности.
- Гипертоническая болезнь. Длительно протекающие неконтролируемые эпизоды гипертензии вызывают нарушение кровообращения в артериолах и капиллярах, возникает спазм сосудов, нарушается метаболизм в тканях.
- Нервное напряжение. Стресс, интенсивные переживания приводят к эндокринным расстройствам и перееданию.
- Нарушение гормонального баланса у женщин. Во время менопаузы повышается уровень тестостерона, снижается выработка эстрогена. Это становится причиной замедления обмена веществ в организме и увеличения жировых отложений по андроидному типу.
- Гормональный дисбаланс у мужчин. Снижение уровня тестостерона после 45 лет способствует набору массы тела, нарушению метаболизма инсулина и повышению артериального давления.
Симптомы метаболического синдрома
Первыми признаками метаболических нарушений становятся утомляемость, апатия, немотивированная агрессия и плохое настроение в голодном состоянии. Обычно пациенты избирательны в выборе пищи, предпочитают «быстрые» углеводы (торты, хлеб, конфеты). Потребление сладкого вызывает кратковременные подъемы настроения. Дальнейшее развитие болезни и атеросклеротические изменения в сосудах приводят к периодическим болям в сердце, приступам сердцебиения. Высокий уровень инсулина и ожирение провоцируют расстройства работы пищеварительной системы, появление запоров. Нарушается функция парасимпатической и симпатической нервной системы, развивается тахикардия, тремор конечностей.
Для заболевания характерно увеличение жировой прослойки не только в области груди, живота, верхних конечностей, но и вокруг внутренних органов (висцеральный жир). Резкий набор веса способствует появлению бордовых стрий (растяжек) на коже живота и бедер. Возникают частые эпизоды повышения АД выше 139/89 мм рт. ст., сопровождающиеся тошнотой, головной болью, сухостью во рту и головокружением. Отмечается гиперемия верхней половины туловища, обусловленная нарушением тонуса периферических сосудов, повышенная потливость за счет сбоев в работе вегетативной нервной системы.
Осложнения
Диагностика
Метаболический синдром не имеет явной клинической симптоматики, патология часто диагностируется на поздней стадии после возникновения осложнений. Диагностика включает:
- Осмотр специалиста. Врач-эндокринолог изучает анамнез жизни и заболевания (наследственность, распорядок дня, режим питания, сопутствующие болезни, условия жизни), проводит общий осмотр (параметры АД, взвешивание). При необходимости больной направляется на консультацию к диетологу, кардиологу, гинекологу или андрологу.
- Определение антропометрических показателей. Андроидный тип ожирения диагностируется путем измерения окружности талии. При синдроме Х данный показатель у мужчин составляет более 102 см, у женщин – 88 см. Лишний вес выявляется подсчетом индекса массы тела (ИМТ) по формуле ИМТ = вес (кг)/рост (м)². Диагноз «ожирение» ставят при ИМТ больше 30.
- Лабораторные анализы. Нарушается липидный обмен: повышается уровень холестерина, ЛПНП, триглицеридов, снижается уровень ЛПВП. Расстройство углеводного обмена ведет к увеличению глюкозы и инсулина в крови.
- Дополнительные исследования. По показаниям назначается суточный мониторинг АД, ЭКГ, ЭХО-КГ, УЗИ печени и почек, гликемический профиль и глюкозотолерантный тест.
Метаболические нарушения следуют дифференцировать с болезнью и синдромом Иценко-Кушинга. При появлении затруднений выполняют определение суточной экскреции кортизола с мочой, дексаметазоновую пробу, томографию надпочечников или гипофиза. Дифференциальная диагностика метаболического расстройства также проводится с аутоиммунным тиреоидитом, гипотиреозом, феохромоцитомой и синдромом стромальной гиперплазии яичников. В этом случае дополнительно определяют уровень АКТГ, пролактина, ФСГ, ЛГ, тиреотропного гормона.
Лечение метаболического синдрома
Лечение синдрома Х предполагает комплексную терапию, направленную на нормализацию веса, параметров АД, лабораторных показателей и гормонального фона.
- Режим питания. Пациентам необходимо исключить легкоусвояемые углеводы (выпечку, конфеты, сладкие напитки), фаст-фуд, консервированные продукты, ограничить количество потребляемой соли и макаронных изделий. Ежедневный рацион должен включать свежие овощи, сезонные фрукты, злаковые, нежирные сорта рыбы и мяса. Пищу следует употреблять 5-6 раз в день небольшими порциями, тщательно пережевывая и не запивая водой. Из напитков лучше выбирать несладкий зеленый или белый чай, морсы и компоты без добавления сахара.
- Физическая активность. При отсутствии противопоказаний со стороны опорно-двигательной системы рекомендуется бег трусцой, плавание, скандинавская ходьба, пилатес и аэробика. Физическая нагрузка должна быть регулярной, не менее 2-3 раз в неделю. Полезна утренняя зарядка, ежедневные прогулки в парке или лесополосе.
- Медикаментозная терапия. Лекарственные препараты назначаются с целью лечения ожирения, снижения давления, нормализации обмена жиров и углеводов. При нарушении толерантности к глюкозе применяют препараты метформина. Коррекцию дислипидемии при неэффективности диетического питания проводят статинами. При гипертензии используют ингибиторы АПФ, блокаторы кальциевых каналов, диуретики, бета-блокаторы. Для нормализации веса назначают препараты, уменьшающие всасывание жиров в кишечнике.
Прогноз и профилактика
При своевременной диагностике и лечении метаболического синдрома прогноз благоприятный. Позднее выявление патологии и отсутствие комплексной терапии вызывает серьезные осложнения со стороны почек и сердечно-сосудистой системы. Профилактика синдрома включает рациональное питание, отказ от вредных привычек, регулярные занятия спортом. Необходимо контролировать не только вес, но и параметры фигуры (окружность талии). При наличии сопутствующих эндокринных заболеваний (гипотиреоз, сахарный диабет) рекомендовано диспансерное наблюдение эндокринолога и исследование гормонального фона.
www.krasotaimedicina.ru
Метаболический синдром
Большинство авторов сходятся во мнении о существовании нескольких механизмов, обусловливающих наличие связи артериальной гипертензии и инсулинорезистентности.
Схема развития артериальной гипертензии в рамках метаболического синдрома
Еще в 80-х годах прошлого века ученые пришли к выводу, что сочетание артериальной гипертензии с метаболическими факторами риска – это не механическое скопление, а закономерное проявление единой цепи целого ряда сложных биохимических нарушений на тканевом уровне. В 1985 г. Было высказано предположение, что гиперинсулинемия может служить связывающим звеном между артериальной гипертензией, ожирением и нарушением толерантности к глюкозе (НТГ). В ряде исследований по прямому определению инсулинорезистентности было показано, что больные с артериальной гипертензией в среднем утилизируют на 40% меньше глюкозы, чем лица с нормальным артериальным давлением.
В эпидемиологических исследованиях продемонстрировано также, что 64% больных с артериальной гипертензией имели инсулинорезистентности и только у половины пациентов она клинически манифестировала с нарушением углеводного обмена. С другой стороны, у 36% больных, имевших гиперлипопротеидемию (ГЛП) или избыточную массу тела (ИМТ), не было выявлено инсулинорезистентности. Таким образом, даже на фоне имеющегося в настоящее время огромного интереса к метаболическому синдрому было бы ошибочным связывать каждый случай эссенциальной артериальной гипертензии с проявлениями тканевой инсулинорезистентности.
Хроническая гиперинсулинемия как проявление тканевой инсулинорезистентности способствует задержке в организме натрия путем ускорения его реабсорбции, что приводит к увеличению объема жидкости и общего периферического сосудистого сопротивления. Повышение активности Na-K-, H- и Ca-Mg-АТФазы под непосредственным воздействием инсулина вызывает увеличение содержания внутриклеточного натрия и кальция, что способствует вазоконстрикции гладкой мускулатуры сосудов. При этом усиливается и чувствительность сосудов к прессорным агентам, таким как адреналин и ангиотензин.
Гиперинсулинемия также способствует активации симпатической нервной системы (СНС), в результате чего возрастает сердечный выброс и стимулируется вазоконстрикция периферических кровеносных сосудов. Симпатическая стимуляция почек запускает мощный механизм развития артериальной гипертензии – ренин-ангиотензин-альдостероновую систему. Исследования показывают, что при сочетании артериальной гипертензии с инсулинорезистентностью активность АПФ является достоверно более высокой по сравнению с больными артериальной гипертензией без проявлений инсулинорезистентности. Ангиотензин 11 – главный действующий компонент ренин-ангиотензин-альдостероновой системы – прямо и косвенно (опосредованно через активацию симпатической нервной системы) повышает давление в клубочковом аппарате, вызывает пролиферацию гладкомышечных стенок артерий, гипертрофию кардиомиоцитов и нарушает функцию эндотелия, что способствует системной артериальной и венозной вазоконстрикции.
Особую роль в ассоциации артериальной гипертензии и инсулинорезистентности играет ожирение абдоминального типа, характерное для метаболиского синдрома. В адипоцитах брыжейки и сальника идет синтез метаболически активных веществ, ингибирующих выработку эндогенного оксида азота, соответственно стимулируя вазоконстрикцию. В последние годы также активно обсуждается роль лептина в усилении активности симпатической нервной системы. Артериальная гипертензия развивается примерно у 60% больных ожирением.
В последнее десятилетие получило развитие учение о роли функции эндотелия в формировании и прогрессировании артериальной гипертензии. Показано, что в патогенезе артериальной гипертензии, связанном с метаболическими нарушениями, эндотелиальная функция является интегральным аспектом синдрома инсулинорезистентности и способствует ее углублению, увеличению реактивности сосудов и дальнейшему формированию артериальной гипертензии.
www.smed.ru
Метаболический синдром — причины, симптомы и лечение
Метаболический синдром – представляет собой патологическое состояние, включающее в себя сразу несколько заболеваний, а именно сахарный диабет, ишемическую болезнь сердца, гипертонию и ожирение. От такого недуга страдают преимущественно мужчины и лица старше 35 лет, однако в последнее время возросло количество детей, имеющих подобный диагноз. Главными провокаторами подобного состояния принято считать малоподвижный образ жизни, неправильное питание, нервное перенапряжение, а также изменение гормонального фона.
Онлайн консультация по заболеванию «Метаболический синдром».
Задайте бесплатно вопрос специалистам: Эндокринолог.Клиническая картина включает в себя главные проявления основных патологий, в частности, скопление жировой клетчатки в области живота, высокие показатели кровяного тонуса, быстрая утомляемость и одышка. Диагностированием занимается врач-эндокринолог, а сам процесс включает в себя целый комплекс мероприятий, начиная от изучения истории болезни и заканчивая инструментальными процедурами. Лечение метаболического синдрома носит только консервативный характер и основывается на том, чтобы пациент изменил свой образ жизни – начал правильно питаться, заниматься спортом и т.д.
Согласно международному классификатору заболеваний десятого пересмотра, такое расстройство не обладает отдельным шифром, поскольку включает в себя несколько недугов. Таким образом, код по МКБ-10 будет соответствовать каждому из них, например, ожирение – Е65-Е68, гипертония – I10- I15, ИБС – I20- I25.
В настоящее время подобное заболевание не считается самостоятельным недугом – о таком состоянии говорят в тех ситуациях, когда человек одновременно страдает от таких патологий:
В основе подобного состояния лежит невосприимчивость человеческого организма к гормону, вырабатываемому поджелудочной железой – инсулину. Таким образом, метаболический синдром возникает на фоне таких причин:
- наследственная предрасположенность, а именно мутация гена, находящегося в 19 хромосоме;
- нерациональное питание, при котором основу меню человека составляют жиры и углеводы. Такой фактор является наиболее важным в развитии подобного состояния. Это обуславливается тем, что поступление в большом количестве насыщенных жирных кислот, влекут за собой увеличение индекса массы тела, т.е. приводят к ожирению. Именно по этой причине основу лечения составляет диета при метаболическом синдроме;
- гиподинамия или малоподвижный образ жизни – снижение уровня физической активности чревато понижением скорости всех обменных процессов в человеческом организме, в частности, расщепление жиров;
- длительное протекание гипертонической болезни с отсутствием какой-либо терапии;
- пристрастие к строгим диетам – суточная калорийность не должна быть ниже 300 килокалорий. В противном случае это приводит к нарушению обмена веществ необратимого характера;
- влияние стрессовых ситуаций и эмоциональных перенапряжений – продолжительная психическая нагрузка опасна тем, что это расстраивает нервную регуляцию всех внутренних органов, систем и тканей. На этом фоне нарушается выработка гормонов, в числе которых – инсулин;
- беспорядочное применение лекарственных препаратов – сюда стоит отнести кортикостероиды, гормональные вещества, глюкагон и контрацептивы перорального использования, а также антидепрессанты, адреноблокаторы и антигистаминные вещества;
- передозировка инсулином, что может наблюдаться при лечении сахарного диабета. Неадекватная терапия приводит к повышению концентрации этого вещества, что также опасно, как и его недостаток;
- гормональный дисбаланс, развивающийся на фоне протекания заболеваний со стороны эндокринной системы;
- процесс естественного старения организма;
- апноэ во сне – кислородное голодание головного мозга провоцирует усиленную секрецию соматотропного гормона, способствующего инсулинорезистентности.
Также стоит выделить несколько факторов риска, оказывающих влияние на развитие такого синдрома:
- принадлежность к мужскому полу;
- многолетнее пристрастие к вредным привычкам;
- преклонный возраст;
- синдром семейной инсулинорезистентности.
У женщин патология наиболее часто развивается на фоне:
- постклимактерического периода;
- грудного вскармливания малыша;
- внутриутробного развития плода.
Что касается детей, то у них такая болезнь зачастую встречается в пубертатном периоде, а также, если организм не обеспечивается рациональным питанием и достаточной физической активностью. Помимо этого, не последнюю роль играет отягощенная наследственность.
Метаболический синдром патофизиология развивается по одной и той же схеме, в независимости от причин:
- нарушение нормальной чувствительности рецепторов, которые взаимодействуют с инсулином;
- потребность организма в большом количестве глюкозы;
- повышенная концентрация инсулина в крови;
- нарушение липидного или жирового обмена;
- возрастание уровня «плохого» холестерина;
- развитие ожирение;
- постоянное возрастание показателей кровяного тонуса;
- появление проблем с функционированием сердца.
Опираясь на патогенез метаболического синдрома, выделяется несколько степеней тяжести его протекания:
- начальная – при этом у пациентов развивается метаболическая дисгликемия, когда работа поджелудочной железы остается оптимальной. Концентрация инсулина нормальная или немного повышена. Диабет и сердечно-сосудистые нарушения не развиваются;
- среднетяжелая – отличается тем, что уже начинает развиваться толерантность к глюкозе и отмечаются сбои в работе органа, вырабатывающего инсулин. Содержание глюкозы в крови выше нормы, но не достигает критических значений;
- тяжелая – в таких ситуациях у больного диагностируют сахарный диабет 2 типа, а также присутствует симптоматика ярко выраженного нарушения функционирования поджелудочной железы.

Метаболический синдром
Особенность такого заболевания заключается в том, что развивается оно медленно, клинические проявления нарастают постепенно и на начальных этапах развития недуга не отражаются на здоровье и образе жизни человека.
Метаболический синдром у мужчин и женщин обладает такими первыми признаками:
- частая смена настроения;
- приступы агрессии или раздражительности;
- изменение вкусовых пристрастий;
- повышенное влечение к сладостям;
- синдром хронической усталости;
- понижение трудоспособности;
- постоянная жажда, на фоне чего возникает необходимость выпивать большое количество жидкости, а также часто посещать туалетную комнату для опорожнения мочевого пузыря.
По мере развития метаболический синдром симптомы будут усугубляться, отчего в клинической картине появятся:
- ожирение по абдоминальному типу, т.е. скопление жировой ткани в области живота. Окружность талии у мужчин будет выше 94 сантиметров, а у женщин – больше 80 сантиметров;
- стойкое возрастание АД выше показателей в 139/89 миллиметров ртутного столба;
- приступы сильнейшего головокружения и головной боли;
- мелькание «мушек» перед глазами;
- сухость в ротовой полости;
- одышка не только при сильной физической активности, но и в состоянии покоя;
- возрастание аппетита;
- понижение потенции у мужчин;
- нарушение цикла менструаций и гипертрихоз у представительниц женского пола;
- мужское и женское бесплодие;
- тахикардия и болевые ощущения в области сердца;
- появление красных пятен в области груди и шеи, что спровоцировано артериальной гипертензией;
- нарушение функционирования почек;
- обильное потоотделение;
- тошнота без рвотных позывов;
- расстройство стула, что выражается в запорах;
- сонливость;
- синдром апноэ сна;
- нарушение координации;
- возникновение растяжек на животе и бедрах;
- тремор конечностей.
Метаболический синдром и артериальная гипертензия, в совокупности с вышеуказанной симптоматикой, целесообразно относить как к взрослым, так и к детям.
Поскольку недуг не обладает специфической симптоматической картиной, то процесс установления правильного диагноза должен носить комплексный подход. Метаболический синдром диагностика обязательно начинается с манипуляций, выполняемых лично эндокринологом. Среди них стоит выделить:
- изучение истории болезни, как пациента, так и его ближайших родственников;
- сбор и анализ жизненного анамнеза;
- тщательный физикальный осмотр больного;
- измерение окружности талии у мужчин и женщин;
- определение значений кровяного тонуса;
- детальный опрос больного на предмет выяснения первого времени возникновения и степени выраженности клинических проявлений.
Лабораторные исследования в данном случае представлены:
- общеклиническим анализом крови;
- ПЦР-тестами;
- биохимией крови;
- гормональными пробами;
- общим анализом крови;
- иммунологическими тестами;
- гликемическим профилем;
- глюкозотолерантным тестом.
Дополнительными диагностическими мероприятиями выступают такие инструментальные процедуры:
Помимо эндокринолога в процессе диагностирования принимают участие такие специалисты:
- кардиолог;
- гастроэнтеролог;
- диетолог – только этим врачом может быть составлена диета при метаболическом синдроме;
- гинеколог;
- андролог;
- терапевт;
- педиатр.
Метаболический синдром нужно дифференцировать от:
Лечение метаболического синдрома носит консервативный, но комплексный характер, направленный на:
- нормализацию массы тела;
- стабилизацию АД;
- восстановление гормонального фона.
Главными терапевтическими направлениями выступает прием лекарственных препаратов и диета при метаболическом синдроме.
Для купирования инсулинорезистентности врачи предписывают:
- бигуаниды;
- ингибиторы альфа-глюкозидаз;
- тиазолидиндионы.
Медикаментозная борьба с ожирением подразумевает применение ингибиторов липаз. Лечение артериальной гипертензии проводится при помощи:
- ингибиторов ангиотензинпревышающего фермента;
- бета-блокаторов;
- блокаторов рецепторов ангиотензина-2;
- антагонистов кальция;
- диуретиков;
- антагонистов имидазолиновых рецепторов.
От повышенного уровня холестерина избавляются триглицеринами, статинами и фибратами.
Метаболический синдром диета обладает следующими правилами:
- частое потребление пищи, но небольшими порциями;
- полное исключение из меню фаст-фуда, легкоусвояемых углеводов и продуктов с высоким содержанием жира;
- увеличение потребления овощей и фруктов в любом виде;
- обогащение рациона кашами;
- ограничение суточного потребления соли до 5 грамм;
- приготовление блюд путем варки, тушения, пропаривания или запекания.
Кроме этого, лечение метаболического синдрома включает в себя:
- регулярную умеренную физическую нагрузку;
- психотерапевтическую поддержку;
- применение рецептов народной медицины, но только после одобрения лечащего врача.
Если человек не будет обращать внимания на клинические проявления такой болезни, то не исключается вероятность развития:
Чтобы избежать формирования такой проблемы, как ожирение и метаболический синдром, стоит строго придерживаться следующих несложных профилактических рекомендаций:
- полный отказ от пагубных пристрастий;
- полноценное и сбалансированное питание;
- ведение в меру активного образа жизни;
- избегание эмоционального истощения;
- прием только тех лекарственных препаратов, которые выпишет лечащий врач;
- своевременное лечение эндокринных заболеваний;
- регулярное прохождение полного профилактического осмотра в клинике с посещением всех клиницистов.
При выполнении всех лечебных и профилактических рекомендаций метаболический синдром будет обладать благоприятным прогнозом. Однако позднее выявление патологии практически всегда приводит к формированию вышеуказанных последствий.
simptomer.ru
Метаболический синдром. Опасность вашему сердцу
Содержание статьи
 Метаболический синдром (МС) – этим понятием описывается целая группа факторов риска, которая может повысить возможности развития сердечных заболеваний и других проблем со здоровьем, например: диабет и инсульт.
Метаболический синдром (МС) – этим понятием описывается целая группа факторов риска, которая может повысить возможности развития сердечных заболеваний и других проблем со здоровьем, например: диабет и инсульт.
Термин «метаболический» относится к биохимическим процессам, связанным с нормальным функционированием организма. Факторы риска — это признаки, условия или привычки, которые увеличивают у человека предрасположенность на развитие болезни.
Чтобы жить дольше и быть более здоровым, очень важно знать о болезнях, которые могут у вас развиться. И, еще более важно, уметь распознать их на ранних стадиях.
В этой статье «болезнь сердца» будет рассматриваться как ИБС (ишемическая болезнь сердца). ИБС это заболевание, при котором воскообразное вещество, называемое бляшкой, накапливается внутри коронарных (сердечных) артерий.
Бляшка имеет свойство накапливаться, затвердевать и сужать артерии, уменьшая приток крови к сердечной мышце. Это может привести к боли в груди, сердечному приступу, повреждению сердца или даже смерти.
Метаболические факторы риска
Мы перечислим основные условия, которые являются самыми распространенными факторами риска развития метаболического синдрома. У каждого человека может проявиться как один, так и несколько этих факторов одновременно.
Метаболический синдром не является отдельным заболеванием. У человека должно проявиться, по минимуму, три условия, чтобы ему диагностировали МС.
Большая талия.
Это также называется абдоминальным ожирением. При таком виде ожирения, тело имеет грушевидную форму со скоплением жировых отложений в нижней части живота и талии. Такое расположение жира в теле говорит о большей степени риска развития сердечных заболеваний у его обладателя.
Повышенный уровень триглицеридов.
Триглицеридами называется, содержащейся в крови, определенный тип жира.
Низкий уровень ЛПВП холестерина (липопротеиды высокой плотности).
Этот вид холестерина принято называть «хорошим». Это связано с тем, что он помогает выводить холестерин из артерий. При низкой концентрации ЛПВП, повышается риски развития заболеваний сердца.
Высокое кровяное давление.
Кровяное давление характеризуется степенью прижатия крови к стенкам сосудов, в процессе прокачки ее сердцем. При высоком давлении и держится определенный период времени, увеличиваются риски развития сердечных заболеваний, так же, это может поспособствовать процессу образования налета на стенках артерий.
Повышенный уровень сахара в крови натощак.
Повышенный уровень этого показателя служит верным признаком о начале развития сахарного диабета.

Метаболический синдром. Обзор.
Риски человека к возможности развития у него таких серьезных заболеваний как: диабет, инсульт, и ИБС увеличиваются с возникновением и увеличением количества у него метаболических факторов риска. Риск развития этого синдрома тесно связан с избыточным весом человека и ожирением, так же, отсутствием физической активности. Т.е. если человек следит за своим весом и уделяет время физическим нагрузкам, он снижает возможности развития у себя метаболических факторов.
Невосприимчивость к инсулину также может увеличить ваш риск для метаболического синдрома. Инсулинорезистентность, условие, при котором тело не может использовать свой инсулин по назначению. Инсулин это гормон, который помогает высвобождать сахар из крови и доставлять их в клетки, где он используется для образования энергии.
Инсулинорезистентность может привести к высоким уровням сахара в крови, и она тесно связана с избыточным весом и ожирением.
Генетика (этническая принадлежность и семейная история) и старший возраст — это еще одни из факторов, которые могут играть определенную роль в возникновении метаболического синдрома.
Метаболический синдром. Прогноз.

Метаболический синдром становится все более распространенным из-за повышения уровня ожирения среди взрослых. В будущем метаболический синдром может опередить курение как ведущий фактор риска сердечно-сосудистых заболеваний.
Можно предотвратить или отсрочить метаболический синдром, в основном, с изменением образа жизни. Здоровый образ жизни — это пожизненное обязательство. Успешное управление метаболическим синдромом требует серьезных усилий со стороны человека, совместно с лечащим врачом.
Другие названия.
· Дистаметаболический синдром
· Гипертриглицеридная талия
· Синдром устойчивости к инсулину
· Синдром ожирения
· Синдром Х
Метаболический синдром. Причины развития.

Метаболический синдром имеет несколько причин, которые действуют сообща. Вы можете контролировать некоторые причины, такие как избыточный вес и ожирение . Можете начать вести более активный образ жизни и держать под контролем резистентность к инсулину.
Но вы не можете контролировать такие факторы как старение. Ваш риск развития метаболического синдрома возрастает с возрастом.
Вы, также, не можете контролировать генетику (этническая принадлежность и семейная история), которая может играть определенную роль в возникновении заболевания. Например, генетика может увеличить риск резистентности к инсулину, что может привести к метаболическому синдрому.
Люди с метаболическим синдромом часто могут иметь и два других состояния: чрезмерное свертывание крови и постоянное, низкосортное воспаление по всему телу. Исследователи не знают, вызывают ли эти заболевания метаболический синдром или способствуют его развитию.
Исследователи продолжают изучать условия, которые могут сыграть роль в метаболическом синдроме, такие как:
- Жирная печень (избыток триглицеридов и других жиров в печени)
- Синдром поликистоза яичников (склонность к развитию кисты на яичниках)
- Желчнокаменная болезнь
- Проблемы с дыханием во время сна (например, апноэ во время сна)
Факторы риска.
Люди с наибольшим риском метаболического синдрома имеют эти основные признаки:
- Абдоминальное ожирение (большая талия)
- Неактивный образ жизни
- Невосприимчивость к инсулину
Некоторые люди подвергаются риску метаболического синдрома, потому что они принимают лекарства, которые вызывают увеличение веса или изменения кровяного давления, холестерина в крови или уровня сахара в крови. Такие лекарства наиболее часто используются для того чтобы снять воспаления, лечить аллергию, ВИЧ, снижать депрессию и другие типы психологических заболеваний.
Другие группы повышенного риска метаболического синдрома включают:
- Люди, которые имеют личную историю заболеванием диабета
- Люди, у которых были в семье случаи заболевания диабетом у близких родственников
- Женщины по сравнению с мужчинами более подвержены развитию этого синдрома
- Женщины, у которых есть личная история поликистозного овариального синдрома (склонность к развитию кисты на яичниках)
Риск сердечных заболеваний

Метаболический синдром увеличивает риск развития ишемической болезни сердца.
Другие факторы риска, помимо метаболического синдрома, также повышают риск сердечных заболеваний. Например, высокий уровень холестерина ЛПНП («плохой») и курение являются основными факторами риска сердечных заболеваний.
Даже если у вас нет метаболического синдрома, вы должны узнать о своем краткосрочном риске сердечных заболеваний. Национальная образовательная программа по холестерину (NCEP) делит краткосрочный риск сердечных заболеваний на четыре категории. Ваша категория риска зависит от того, какие и сколько факторов риска у вас есть.
· Высокий риск: вы находитесь в этой категории, если у вас уже есть сердечные заболевания или диабет.
· Умеренно высокий риск: вы находитесь в этой категории, если у вас есть два или более факторов риска.
· Умеренный риск: вы находитесь в этой категории, если у вас есть два или более факторов риска.
· Меньший риск: вы находитесь в этой категории, если у вас есть нулевой или один фактор риска.
Метаболический синдром увеличит риск развития ишемической болезни сердца с течением времени.
Скрининг и профилактика
Лучший способ предотвратить метаболический синдром – переход на сердечно-здоровый образ жизни. Обязательно регулярно посещайте врача, чтобы отслеживать уровень холестерина, артериального давления и уровня сахара в крови. Пусть ваш врач обратит внимания и проконсультирует вас об анализе крови, который называется липопротеиновой панелью, которая показывает уровни общего холестерина, холестерина ЛПНП, холестерина ЛПВП и триглицеридов.
Признаки, симптомы и осложнения.
Большинство метаболических факторов риска не имеют признаков или симптомов, хотя большая талия является, вполне, заметным признаком.
У некоторых людей могут быть симптомы высокого уровня сахара в крови, если присутствует диабет, особенно диабет типа 2. Симптомы высокого уровня сахара в крови часто включают:
- повышенную жажду;
- повышенное мочеиспускание, особенно ночью;
- усталость;
- помутнение зрения.
Высокое кровяное давление обычно не имеет признаков или симптомов. Однако некоторые люди на ранних стадиях развития заболевания высокое кровяное давление, могут испытывать тупую головную боль, головокружение или частые и сильные кровотечения из носа.
Диагностика.
Ваш врач будет диагностировать метаболический синдром на основании результатов физического обследования и анализов крови. У вас должно быть как минимум три из пяти метаболических факторов риска, которые должны быть диагностированы с метаболическим синдромом.
Метаболические факторы риска
- Большая талия
Наличие большой талии означает, что вы носите лишний жир вокруг вашей талии (абдоминальное ожирение). Это также называется «фигурой в форме груши». Ваш врач должен измерить вашу талию, чтобы узнать, есть ли у вас этот фактор.
Измерение талии на 90 см или более для женщин, и 100 см или более для мужчин является метаболическим фактором риска. Большая талия означает, что вы подвергаетесь повышенному риску сердечных заболеваний и других проблем со здоровьем. Подробнее в этой статье. - Высокий уровень триглицеридов
Триглицериды — это тип жира, который содержится в крови. Уровень триглицеридов в дозе 150 мг / дл или выше (или прием препаратов для лечения высоких триглицеридов) является метаболическим фактором риска. (Мг / дл — миллиграмм на децилитр — единицы, используемые для измерения триглицеридов, холестерина и сахара в крови). - Низкий уровень холестерина ЛПВП
ЛПВП холестерина иногда называют «хорошим» холестерином. Это потому, что он помогает удалить холестерин из артерий.
Уровень холестерина ЛПВП менее 50 мг / дл для женщин и менее 40 мг / дл для мужчин (или находящийся на процедурах для лечения низкого уровня холестерина ЛПВП) является метаболическим фактором риска. Подробнее о холестерине - Высокое кровяное давление
Артериальное давление 130/85 мм рт.ст. или выше (или находящееся на медицине для лечения высокого кровяного давления) является метаболическим фактором риска. (MmHg — миллиметры ртути — единицы измерения артериального давления).
Если только одно из двух показателей кровяного давления велико, вы все ровно подвержены риску к метаболическому синдрому. Подробнее о высоком кровяном давление. - Высокий уровень сахара в крови на голодный желудок.
Нормальный уровень сахара в крови натощак составляет менее 100 мг / дл. Уровень сахара в крови натощак между 100-125 мг / дл считается преддиабетом. Уровень глюкозы в крови натощак, составляющий 126 мг / дл или выше, считается диабетом.
Уровень глюкозы в крови натощак 100 мг / дл или выше (или находящийся на медицине для лечения высокого уровня сахара в крови) является метаболическим фактором риска.
Около 85 процентов людей, у которых диабет типа 2 — наиболее распространенный тип диабета, также имеют метаболический синдром. У этих людей риск сердечно-сосудистых заболеваний гораздо выше, чем у 15% людей с диабетом типа 2 без метаболического синдрома. Подробнее о сахарном диабете.
Лечение.
Изменения сердечно-здорового образа жизни являются первой линией лечения метаболического синдрома. Если таких изменений недостаточно, ваш врач может назначить лекарства. Лекарства используются для лечения и контроля факторов риска, таких как высокое кровяное давление, высокие уровни триглицеридов, низкий уровень холестерина ЛПВП («хороший») и высокий уровень сахара в крови.
Цели лечения
Основной целью лечения метаболического синдрома является снижение риска ишемической болезни сердца. Лечение направлено сначала на снижение холестерина ЛПНП и высокое кровяное давление и управление диабетом (если эти условия присутствуют).
Вторая цель лечения — предотвратить начало диабета типа 2, если он еще не развился. Долгосрочные осложнения диабета часто включают заболевание сердца и почек, потерю зрения и ампутацию стоп или ног. Если диабет присутствует, целью лечения является снижение риска сердечных заболеваний путем контроля всех ваших факторов риска.
Изменения сердечно-здорового образа жизни. Сердечно-здоровые изменения образа жизни включают сердечно-здоровое питание, направленное на здоровый вес, управление стрессом, физическую активность и отказ от курения.
Медикаменты
Иногда изменение образа жизни недостаточно для контроля факторов риска метаболического синдрома. Например, вам могут потребоваться препараты статины для контроля или снижения уровня холестерина. Снижая уровень холестерина в крови, вы можете уменьшить вероятность сердечного приступа или инсульта. Врачи обычно назначают статины для людей, у которых:
- Диабет
- Болезнь сердца или ранее перенесенный инсульт
- Высокий уровень холестерина ЛПНП
Врачи могут обсудить начало лечения статинами с теми, у кого повышенный риск развития сердечных заболеваний или инсульта.
Ваш врач также может назначить другие препараты для:
Принимайте все лекарства регулярно, как предписывает ваш врач. Не изменяйте количество вашего лекарства и не путайте дозировку. Вам следует продолжать придерживаться здорового образа жизни, даже если вы принимаете лекарства для лечения ваших факторов риска метаболического синдрома.
Жить с метаболическим синдромом.
Метаболический синдром — пожизненное состояние. Однако изменения образа жизни могут помочь вам контролировать свои факторы риска и снизить риск развития ишемической болезни сердца и диабета.
Если у вас уже есть сердечные заболевания или диабет, изменения в образе жизни могут помочь вам предотвратить или задержать связанные проблемы. Примеры этих проблем включают сердечный приступ, инсульт и связанные с диабетом осложнения (например, повреждение глаз, нервов, почек, стоп и ног).
Изменения в здоровом образе жизни могут включать:
- Сердце-здоровое питание
- Стремление к здоровому весу
- Управление стрессом
- Физическая активность
- Бросить курить
Если изменений в образе жизни недостаточно, ваш врач может рекомендовать лекарства. Принимайте все свои лекарства, как предписано вашим доктором. Поставьте перед собой реалистичные краткосрочные и долгосрочные цели, о том, когда и как вы начнете воплощать изменения в своем образе жизни. Работайте в тесном контакте с врачами на регулярной основе.
Просмотров 403, за сегодня 1
Похожее
zdobraz.ru
Метаболический синдром: патогенез, клиника, диагностика, подходы к лечению | Бутрова С.А.
Эндокринологический научный центр РАМН, Москва
Ожирение часто сочетается с такими заболеваниями, как сахарный диабет 2 типа (СД 2 типа), артериальная гипертензия (АГ), дислипидемия, ишемическая болезнь сердца (ИБС). Известно также, что ожирению нередко сопутствуют инсулинорезистентность и гиперинсулинемия. Частота и тяжесть сопряженных с ожирением нарушений и заболеваний зависят не только от степени ожирения (по ИМТ), но и особенностей отложения жировой ткани в организме. Еще в 1947 году J. Vague описал два типа отложения жира – андроидный (или мужской) и гиноидный (женский), – обратив внимание на то, что андроидное ожирение чаще, чем гиноидное сочетается с СД, ИБС, подагрой, тем самым подчеркнув значение топографии жировой ткани в организме в развитии заболеваний, связанных с ожирением. В последующие годы многочисленные наблюдения и исследования подтвердили: избыточное накопление абдоминальной жировой ткани, как правило, сопровождается метаболическими нарушениями и в значительной мере увеличивает риск развития АГ, СД 2 типа, атеросклеротических заболеваний [1,2,3,4]. Разнообразные сочетания метаболических нарушений и заболеваний при ожирении описывались под различными названиями – метаболический трисиндром (Camus J., 1966) [5], полиметаболический синдром (Avogaro P., Crepaldi G., 1965) [6], синдром “изобилия” (Mehnert H.,1968) [7]. Все авторы предполагали наличие взаимосвязей между описываемыми ими нарушениями и неизменно указывали на их роль в ускорении развития ИБС и других атеросклеротических заболеваний.
В 1988 г. G. Reaven описал симптомокомплекс, включавший гиперинсулинемию, нарушение толерантности к глюкозе (НТГ), гипертриглицеридемию, низкий уровень ХЛ ЛВП и АГ, под названием “синдром X”. Он впервые выдвинул гипотезу о том, что нарушения, объединенные рамками синдрома, связаны единым происхождением – инсулинорезистентностью и компенсаторной гиперинсулинемией, а также отметил важность описанных изменений для развития ИБС [8]. Reaven не отнес абдоминальное ожирение к числу обязательных признаков синдрома. Однако уже в 1989 г. J. Kaplan, описав “смертельный квартет”, определил абдоминальное ожирение, наряду с НТГ, АГ и гипертриглицеридемией, в качестве существенной составляющей синдрома [9]. Более поздние работы G. Reaven, других исследователей показали и подтвердили тесную связь абдоминального ожирения с инсулинорезистентностью, другими гормональными и метаболическими нарушениями, которые в большинстве своем являются факторами риска развития СД 2 типа и атеросклеротических заболеваний [10,11].
Комплекс метаболических, гормональных и клинических нарушений, являющихся факторами риска развития сердечно-сосудистых заболеваний, в основе которых лежит инсулинорезистентность и компенсаторная гиперинсулинемия, в литературе известен под названиями:
• метаболический трисиндром (Camus J.,1966)
• полиметаболический синдром (Avogaro P., 1965)
• синдром “изобилия” (Mehnert A.,1968)
• метаболический синдром (Hanefeld М.,1991)
• синдром Х (Reaven G., 1988)
• “смертельный квартет” (Kaplan J., 1989)
• гормональный метаболический синдром (Bjorntorp Р., 1991)
• синдром инсулинорезистентности (Haffner S., 1992)
• смертельный секстет (Enzi G., 1994)
• метаболический сосудистый синдром (Hanefeld M., 1997).
Чаще других употребляются названия метаболический синдром и синдром инсулинорезистентности.
В индустриальных странах среди населения старше 30 лет распространенность метаболического синдрома составляет, по данным различных авторов, 10–20% [12,13]. Это заболевание чаще встречается у мужчин, у женщин его частота возрастает в менопаузальном периоде.
Клиническая значимость нарушений и заболеваний, объединенных рамками синдрома, заключается в том, что их сочетание в значительной степени ускоряет развитие и прогрессирование атеросклеротических сосудистых заболеваний, которые, по оценкам ВОЗ, занимают первое место среди причин смертности населения индустриально развитых стран.
Патогенез
Согласно современным представлениям, объединяющая основа всех проявлений метаболического синдрома – первичная инсулинорезистентность и сопутствующая системная гиперинсулинемия. Гиперинсулинемия, с одной стороны, является компенсаторной, то есть необходимой для преодоления инсулинорезистентности и поддержания нормального транспорта глюкозы в клетки; с другой – патологической, способствующей возникновению и развитию метаболических, гемодинамических и органных нарушений, приводящих в конечном итоге к развитию СД 2 типа, ИБС и других проявлений атеросклероза. Это доказано большим количеством экспериментальных и клинических исследований [14].
До настоящего времени окончательно не изучены все возможные причины и механизмы развития инсулинорезистентности при абдоминальном ожирении, не все составляющие метаболического синдрома можно четко связать и объяснить инсулинорезистентностью.
Инсулинорезистентность – это снижение реакции инсулинчувствительных тканей на инсулин при его достаточной концентрации. Изучение генетических факторов, обусловливающих развитие инсулинорезистентности, показало ее полигенный характер. В развитии нарушений чувствительности к инсулину могут иметь значение мутации генов субстрата инсулинового рецептора (СИР-1), гликогенсинтетазы, гормончувствительной липазы, b3-адренорецепторов, фактора некроза опухолей-a, разобщающего протеина (UCP-1), а также молекулярные дефекты белков, передающих сигналы инсулина (увеличение экспрессии Rad-белка и UPC-1 – ингибитора тирозинкиназы инсулинового рецептора в мышечной ткани, снижение мембранной концентрации и активности внутриклеточных транспортеров глюкозы – GLUT-4 в мышечной ткани) [15].
Важную роль в развитии и прогрессировании инсулинорезистентности и связанных с ней метаболических расстройств играет жировая ткань абдоминальной области, нейрогормональные нарушения, сопутствующие абдоминальному ожирению, повышенная активность симпатической нервной системы.
Применение компьютерной (КТ) и магнитно-резонансной томографии (МРТ) позволили изучить топографию жировой ткани в абдоминальной области и разделить ее на висцеральную (интраабдоминальную) и подкожную. Удалось подтвердить и взаимосвязь между висцеральной жировой тканью, инсулинорезистентностью и нарушениями метаболизма. Исследования показали, что значительное увеличение массы висцеральной жировой ткани (по данным КГ соответствующее площади 130 см2), как правило, сочетается с метаболическими нарушениями [16]. Однако высокая стоимость КТ и МРТ исследований ограничивает их использование в клинической практике. Установлена четкая корреляция между степенью развития висцеральной жировой ткани и величиной окружности талии (ОТ). Висцеральной жировой ткани, имеющей площадь130 см2 как у мужчин, так и женщин в возрасте до 40 лет, соответствует окружность талии і 100 см, в возрасте 40–60 лет і 90 см. Висцеральная жировая ткань, в отличие от жировой ткани другой локализации, богаче иннервирована, имеет более широкую сеть капилляров и непосредственно сообщается с портальной системой. Висцеральные адипоциты имеют высокую плотность b-адренорецепторов (особенно b3-типа), кортикостероидных и андрогенных рецепторов и относительно низкую a2-адренорецепторов и рецепторов к инсулину. Эти особенности определяют высокую чувствительность висцеральной жировой ткани к липолитическому действию катехоламинов и низкую – к антилиполитическому действию инсулина (особенно в постпрандиальный период), обеспечивая хорошую восприимчивость к гормональным изменениям, часто сопровождающим абдоминальное ожирение.
Гормональные нарушения, сопутствующие висцерально-абдоминальному ожирению:
• повышение кортизола (№)
• повышение тестостерона и андростендиона у женщин (№)
• снижение прогестерона (ѓ)
• снижение тестостерона у мужчин (ѓ)
• снижение соматотропного гормона (ѓ)
• повышение инсулина (№)
• повышение норадреналина (№).
Гормональные нарушения в первую очередь способствуют отложению жира преимущественно в висцеральной области, а также непосредственно или опосредованно – развитию инсулинорезистентности и метаболических нарушений [18].
Важную роль в развитии и прогрессировании инсулинорезистентности играет сама висцеральная жировая ткань. Экспериментальные и клинические исследования с использованием клэмп-метода показали прямую зависимость между степенью развития абдоминально-висцеральной жировой ткани и выраженностью инсулинорезистентности.
Интенсивный липолиз в висцеральных адипоцитах приводит к выделению большого количества свободных жирных кислот (СЖК), преимущественно в портальную циркуляцию и печень. В печени СЖК препятствуют связыванию инсулина гепатоцитами, обусловливая развитие инсулинорезистентности на уровне печени, снижение экстракции инсулина печенью и развитие системной гиперинсулинемии [19].
В свою очередь, гиперинсулинемия через нарушение ауторегуляции инсулиновых рецепторов усиливает периферическую инсулинорезистентность. СЖК также подавляют тормозящее действие инсулина на глюконеогенез, способствуя увеличению продукции глюкозы печенью. В мышечной ткани, согласно гипотезе Randle, СЖК, конкурируя с субстратом в цикле глюкоза – жирные кислоты, препятствуют утилизации глюкозы миоцитами, что также способствует развитию гипергликемии и компенсаторной гиперинсулинемии [20].
Как показали исследования последних лет, жировая ткань обладает ауто-, пара- и эндокринной функцией и секретирует большое количество веществ, обладающих различными биологическими эффектами, которые могут вызвать развитие сопутствующих ожирению осложнений, в том числе и инсулинорезистентности.
Наиболее изученными на сегодняшний день являются фактор некроза опухоли-a (ФНО-a) и лептин. Многие исследователи рассматривают ФНО-a, как медиатор инсулинорезистентности при ожирении [21]. Экспрессия ФНО-a более всего выражена в адипоцитах висцеральной жировой ткани. ФНО-a снижает активность тирозинкиназы инсулинового рецептора и фосфорилирование тирозина субстрата инсулинового рецептора, а также тормозит экспрессию внутриклеточных переносчиков глюкозы ГЛЮТ-4 в мышечной и жировой ткани [22]. Как показано in vivo, ФНО-a может действовать в синергизме с другими цитокинами, секретируемыми адипоцитами — интерлейкинами-1 и 6, а также стимулировать секрецию лептина.
Лептин, секретируемый преимущественно адипоцитами, осуществляет свое действие на уровне гипоталамуса, регулируя пищевое поведение и активность симпатической нервной системы, а также ряд нейроэндокринных функций Участие лептина в регуляции обмена глюкозы интенсивно изучается. Многими исследованиями показано, что в печени он может тормозить действие инсулина на глюконеогенез, путем влияния на активность фосфоэнолпируваткарбоксикиназы – фермента, ограничивающего скорость глюконеогенеза [23]. В некоторых исследованиях было обнаружено, что лептин может оказывать тормозящее влияние на фосфорилирование тирозина субстрата инсулинового рецептора (ИРС-1) в мышечной ткани. В жировой ткани лептин может подавлять стимулированный инсулином транспорт глюкозы (аутокринное действие) [24]. Показана не зависящая от ИМТ положительная корреляция между продукцией лептина, гиперинсулинемией и инсулинорезистентностью. Однако имеется несколько сообщений о том, что лептин способен повышать поглощение глюкозы жировыми клетками.
Из внешних факторов, неблагоприятно влияющих на чувствительность тканей к инсулину, наибольшее значение имеют гиподинамия и избыточное потребление жира. Гиподинамия сопровождается снижением транслокации транспортеров глюкозы (ГЛЮТ-4) в мышечных клетках. По оценкам Reaven G., у 25% лиц, ведущих малоподвижный образ жизни, можно обнаружить инсулинорезистентность.
Избыточное потребление животных жиров, содержащих насыщенные жирные кислоты, приводит к структурным изменениям фосфолипидов мембран клеток и нарушению экспрессии генов, контролирующих проведение инсулинового сигнала внутрь клетки, т.е. к развитию инсулинорезистентности [25]. Гипертриглицеридемия, в особенности постпрандиальная, часто наблюдаемая у пациентов с абдоминальным типом ожирения, сопровождается избыточным отложением липидов в мышцах, которое нарушает активность ферментов, участвующих в метаболизме глюкозы. Иначе говоря, вызывает инсулинорезистентность [26]. Это далеко не полный перечень возможных механизмов развития инсулинорезистентности при абдоминально-висцеральном ожирении, что, несомненно, диктует необходимость дальнейших исследований в этой области.
Клиническая картина
Основные симптомы и проявления метаболического синдрома:
• абдоминально-висцеральное ожирение
• инсулинорезистентность и гиперинсулинемия
• дислипидемия (липидная триада)
• артериальная гипертония
• нарушение толерантности к глюкозе/сахарный диабет 2 типа
• ранний атеросклероз/ИБС
• нарушения гемостаза
• гиперурикемия и подагра
• микроальбуминурия
• гиперандрогения.
Практически все составляющие метаболического синдрома являются установленными факторами риска развития сердечно-сосудистых заболеваний, а их сочетание многократно ускоряет их развитие. Причем сочетания отдельных компонентов синдрома могут рассматриваться в рамках метаболического синдрома только при наличии инсулинорезистентности.
Нарушения, объединенные рамками метаболического синдрома, длительное время протекают бессимптомно, нередко начинают формироваться в подростковом и юношеском возрасте, задолго до клинической манифестации СД 2 типа, АГ и атеросклеротических поражений сосудов. Наиболее ранними проявлениями метаболического синдрома являются дислипидемия и артериальная гипертензия. Разумеется, не все компоненты метаболического синдрома встречаются одновременно. Каким фенотипом проявится метаболический синдром, зависит от взаимодействия факторов генетических и внешней среды.
В условиях инсулинорезистентности при абдоминально-висцеральном ожирении, вследствие изменения активности липопротеинлипазы и печеночной триглицеридлипазы, замедляется распад липопротеидов, богатых триглицеридами, развивается гипертриглицеридемия, что приводит к обогащению триглицеридами ЛВП и ЛНП; происходит увеличение концентрации мелких плотных частиц ЛНП и снижение уровня ХЛ ЛВП плазмы. Избыточное поступление СЖК в печень способствует усилению синтеза триглицеридов и секреции ЛОНП и аполипротеина В.
В целом дислипидемия при абдоминально-висцеральном ожирении характеризуется:
• повышением уровня СЖК
• гипертриглицеридемией
• снижением ХЛ ЛВП
• повышением ХЛ ЛНП
• увеличением содержания мелких плотных частиц ЛНП
• повышением уровня аполипротеина В
• увеличением соотношения ХЛ ЛНП/ХЛ ЛВП
• выраженным постпрандиальным подъемом уровня липопротеинов, богатых триглицеридами.
Наиболее частым вариантом дислипидемии при метаболическом синдроме является липидная триада: сочетание гипертриглицеридемии, низкого уровня ХЛ ЛВП и повышения фракции мелких плотных частиц ЛНП [27].
Наличие такой триады у пациентов без СД 2 типа увеличивает риск развития коронарной болезни сердца в 3–5 раз.
Для больных с висцеральным ожирением характерно также сочетание гиперинсулинемии, повышения аполипопротеина В и фракции мелких плотных частиц ЛНП, которое выделяют под названием атерогенной метаболической триады [28]. Исследования Quebec Cardiovascular Study показали, что наличие такой триады увеличивает риск развития сердечно-сосудистых заболеваний в 20 раз. Маркерами этой триады являются окружность талии >90 см и уровень триглицеридов >2,3 ммоль/л.
Нарушения метаболизма липопротеинов в постпрандиальный период, сопровождающие абдоминальное ожирение, как показали исследования, способствуют раннему развитию ИБС [29].
В последние годы многие исследователи придают большое значение гипертриглицеридемии, особенно в постпрандиальный период, как фактору, ускоряющему развитие сердечно-сосудистых заболеваний. Имеются сообщения о наличии независимой корреляции между гипертриглицеридемией и атеросклерозом сонных артерий [30]. Многие исследования свидетельствуют о том, что гипертриглицеридемия, особенно в постпрандиальный период, способствует понижению уровня ХЛ ЛВП, образованию мелких плотных частиц ЛНП и нарушению гомеостатической системы: повышению факторов VII и ПАИ-1, а также нарушению реологических свойств крови [31].
Нарушения со стороны свертывающей системы крови при метаболическом синдроме характеризуются повышением уровня фибриногена и содержания уровня ингибиторов фибринолиза — фактора VII и ингибитора активатора плазминогена 1 (ПАИ-1). Высокий уровень ПАИ-1, секретируемого преимущественно висцеральной жировой тканью, рассматривается, как один из важнейших параметров метаболического синдрома. Высокий уровень ПАИ-1, как свидетельствуют исследования, является независимым предиктором инфаркта у мужчин с ИБС [32]. Предполагается, что в повышении уровня ПАИ-1 у больных с метаболическим синдромом имеют значение также гиперинсулинемия, гипертриглицеридемия и высокий уровень ФНО-a [33]. Показано также, что уменьшение массы висцерального жира сопровождается снижением уровня ПАИ-1.
Артериальная гипертензия часто является одним из первых клинических проявлений метаболического синдрома. Хотя взаимосвязь между артериальной гипертензией, инсулинорезистентностью и гиперинсулинемией при метаболическом синдроме до сих пор продолжает активно обсуждаться. В развитии артериальной гипертензии при синдроме инсулинорезистентности ведущее значение имеет комплексное влияние гиперинсулинемии и сопутствующих метаболических нарушений [34].
Основные механизмы воздействия хронической гиперинсулинемии на артериальное давление:
• блокирует трансмембранные ионообменные механизмы (Na+, K+ и Са2+-зависимой АТФазы), повышая тем самым содержание внутриклеточного Na+ и Са2+, уменьшая содержание K+, приводящее к увеличению чувствительности сосудистой стенки к прессорным воздействиям.
• повышает реабсорбцию Na+ в проксимальных и дистальных канальцах нефрона, способствуя задержке жидкости и развитию гиперволемии, а также повышению содержания Na+ и Са2+ в стенках сосудов.
• стимулирует пролиферацию гладкомышечных клеток сосудистой стенки, влекущее за собой сужение артериол и увеличение сосудистого сопротивления.
• стимулирует активность симпатической нервной системы, что приводит к увеличению сосудистого тонуса.
• стимулирует активность ренин-ангиотензиновой системы.
Все эти эффекты в совокупности способствуют повышению артериального давления.
Инсулинорезистентность и гиперинсулинемия являются одним из основных факторов, ведущих к развитию СД 2 типа, особенно у лиц с наследственной предрасположенностью [35]. Известно, что одними из важнейших последствий инсулинорезистентности являются гиперинсулинемия и гипергликемия. В условиях инсулинорезистентности происходит снижение утилизации глюкозы периферическими тканями, повышается продукция глюкозы печенью, что способствует развитию гипергликемии. При адекватной способности b-клеток реагировать на повышение глюкозы в крови компенсаторной гиперинсулинемией сохраняется состояние нормогликемии. Однако постоянная стимуляция b-клеток в сочетании с вероятными генетическими нарушениями, влияющими на их функциональные возможности, и воздействием повышенной концентрации СЖК на b-клетки (феномен липотоксичности), способствуют развитию секреторной дисфункции b-клеток, прогрессирующему нарушению секреции инсулина. С течением времени развивается НТГ и СД 2 типа.
При развитии СД 2 типа возникающая гипергликемия способствует дальнейшему прогрессированию нарушения секреции инсулина b-клетками (феномен глюкозотоксичности) и усугублению периферической инсулинорезистентности.
При синдроме инсулинорезистентности развивается дисфункция эндотелия сосудов и, в частности, нарушается синтез оксида азота в сосудистой стенке (оксид азота является мощным вазодилататором). Он оказывает сдерживающее влияние на пролиферацию гладкомышечных клеток, тормозит адгезию моноцитов к эндотелию сосудистой стенки, снижает перекисное окисление липидов, т.е. предохраняет стенки сосудов от повреждения. Поэтому развивающаяся дисфункция эндотелия способствовует ускорению развития атеросклеротических повреждений сосудов, что и подтверждено многочисленными исследованиями [36]. По данным литературы, среди больных с метаболическим синдромом смертность от ИБС в 2–3 выше, чем в общей популяции.
Таким образом инсулинорезистентность и гиперинсулинемия при метаболическом синдроме самостоятельно или опосредованно (через сопутствующие метаболические нарушения), оказывая патологическое воздействие на сердечно-сосудистую систему, в конечном итоге ускоряют развитие атеросклеротических сосудистых заболеваний.
Диагностика
По данным литературы, среди больных с метаболическим синдромом смертность от ИБС в 2–3 выше, чем в общей популяции.
Поэтому ранняя диагностика метаболического синдрома – это в первую очередь профилактика, предупреждение или отсрочка манифестации СД 2 и атеросклеротических сосудистых заболеваний.
Важно разработать оптимальную схему ранней диагностики и выявления больных, относящихся к группе высокого риска развития метаболического синдрома.
Наиболее точными и доступными показателями, которые можно использовать при обследовании больных без клинических проявлений синдрома, являются:
• величина окружности талии, как маркер абдоминально-висцерального ожирения
• уровень триглицеридов, как показатель, коррелирующий с наличием мелких плотных частиц ЛНП
• уровень аполипротеина В, как показатель атерогенных липопротеидов (при отсутствии возможности его определения, вычисляется коэффициент атерогенности – отношение ХЛ ЛНП/ХЛ ЛВП)
• уровень инсулина натощак, как косвенный показатель инсулинорезистентности.
Оценке степени риска развития сопутствующих абдоминально-висцеральному ожирению нарушений и осложнений помогает тщательно собранный семейный и социальный анамнез, позволяющий выявить пациентов с наследственной предрасположенностью и особенностями образа жизни, предопределяющими развитие метаболического синдрома.
Схема обследования больных на стадии доклинических проявлений:
• выявление наследственной предрасположенности к ожирению, СД, ИБС, АГ
• социальный анамнез (особенности образа жизни, пищевые привычки)
• антропометрические измерения (рост, вес, ИМТ, ОТ, ОБ, ОТ/ОБ)
• мониторинг артериального давления, ЭКГ-исследование
• определение биохимических показателей уровня триглицеридов, холестерина ХЛ ЛВП, ХЛ ЛНП, апо-В плазмы
• определение глюкозы крови натощак
• инсулина крови натощак
• по показаниям – проведение глюкозо-толерантного теста.
Выделяют полную и неполную формы метаболического синдрома. Наличие 2–3 составляющих свидетельствует о неполной форме, более 4-х нарушений – о полной форме метаболического синдрома.
При наличии поздних проявлений метаболического синдрома, таких как НТГ или СД 2 типа, диагноз метаболического синдрома можно поставить при наличии двух из нижеперечисленных признаков метаболического синдрома:
ОТ/ОБ у мужчин >0,9, у женщин >0,85,
АД > 160/9 мм рт. ст.,
Триглицериды >1,7 ммоль/л,
Микроальбуминурия >20 мг/сут,
С-ЛВП <0,9 у мужчин и <1,0 ммоль/л у женщин.
Профилактические или лечебные мероприятия должны быть направлены на всю совокупность факторов, определяющих суммарный риск развития и прогрессирования клинических проявлений. Это основной принцип стратегии первичной и вторичной профилактики.
Лечение
Цели лечения больных с метаболическим синдромом — максимальное снижение общего риска сердечно-сосудистой заболеваемости и летальности.
Предполагается, что улучшение чувствительности к инсулину и уменьшение хронической гиперинсулинемии у лиц без клинических проявлений синдрома способны предотвратить клиническую манифестацию синдрома, а при развившихся клинических проявлениях снизить тяжесть их течения. В связи с тем, что избыточное накопление висцеральной жировой ткани является одним из основных патогенетических факторов формирования синдрома инсулинорезистентности, ведущее место в комплексном лечении больных должны занимать мероприятия, направленные на уменьшение массы абдоминально-висцерального жира. Это прежде всего рациональное питание. Рацион составляется с учетом массы тела, возраста, пола, уровня физической активности и пищевых пристрастий больных. Ограничивается потребление жира до 25–30% от суточной нормы калорий (уменьшение поступления насыщенных жиров до 8–10% от общего количества жира, полиненасыщенных – менее 10%, мононенасыщенных – 15% от нормы потребления жира). Снижение потребления холестерина до 250 мг в сутки. Ограничение потребления быстроусвояемых углеводов. Введение в рацион большого количества пищевых волокон. Снижение потребления алкоголя, отказ от курения, увеличение физической активности.
Снижение массы тела на 10–15% от исходной сопровождается уменьшением массы висцеральной жировой ткани. Это, как правило, приводит к улучшению чувствительности к инсулину, уменьшению системной гиперинсулинемии, улучшению показателей липидного и углеводного обменов, снижению артериального давления.
Однако примененяя только немедикаментозные методы лечения (даже на фоне снижения массы тела и висцерального жира в том числе), не всегда удается компенсировать нарушения липидного и углеводного обменов и уменьшить инсулинорезистентность и гиперинсулинемию. Поэтому при лечении больных с метаболическим синдромом активно применяется медикаментозная терапия, особенно включение в арсенал средств терапии медикаментозных препаратов, способных воздействовать на инсулинорезистентность.
Многочисленными работами показано, что метформин улучшает чувствительность периферических тканей к инсулину, способствует торможению процессов глюконеогенеза и гликогенолиза в печени. Препарат способствует снижению системной гиперинсулинемии. Показано также гиполипидемическое, гипотензивное действие метформина и его влияние на фибринолитическую активность крови. Имеются сообщения об успешном применении препарата в лечении больных с метаболическим синдромом без НТГ и СД 2 типа.
Для ускорения снижения массы тела, улучшения показателей липидного и углеводного обменов применяется препарат орлистат (Ксеникал). Оказывая тормозящее влияние на липазы желудочно-кишечного тракта, препарат препятствует расщеплению и последующему всасыванию пищевых жиров. Показано также, что на фоне применения препарата уменьшается масса висцерально-абдоминального жира, улучшается чувствительность тканей к инсулину, уменьшается гиперинсулинемия.
Больным с выраженной дислипидемией, неподдающейся коррекции диетотерапией, назначаются гиполипидемические препараты: статины (ловастатин, симвастатин, правастатин) или фибраты. Решение о медикаметозном лечении дислипидемии базируется как на данных определения уровня липидов после соблюдения гиполипидемической диеты не менее 3–6 мес., так и на данных определения суммарной степени риска развития атеросклероза.
При развитии у больных СД 2 типа проводится соответствующее лечение. Назначая симптоматическую терапию (гипотензивными и мочегонными препаратами) больным с метаболическим синдромом, имеющим артериальную гипертензию, необходимо учитывать влияние этих препаратов на показатели липидного и углеводного обменов.
Применение тиазидовых и петлевых диуретиков в высоких дозах может привести к повышению уровня триглицеридов, общего холестерина и ХЛ ЛПН. Эти нежелательные эффекты диуретиков могут быть нивелированы назначением их в низких дозах в сочетании с диетой. b-блокаторы, особенно неселективные, в высоких дозах могут увеличивать уровень триглицеридов, приводить к усугублению инсулинорезистентности, развитию дислипидемии и снижению уровня ХЛ ЛПВ. Поэтому предпочтительны ингибиторы АПФ, блокаторы кальциевых каналов, a-адреноблокаторы, селективные b-блокаторы.
Следует учитывать, что при наличии у больного высокого суммарного риска развития СД 2 типа или сердечно-сосудистых заболеваний используется весь комплекс немедикаментозных и медикаментозных мероприятий.
Ловастатин –
Холетар (торговое название)
(KRKA)
www.rmj.ru
Метаболический синдром у женщин: причины и лечение
Одной из самых распространенных и опасных патологий у современного человека считается сейчас метаболический синдром. Это состояние врачи не относят к отдельным заболеваниям, скорее, это сочетание нескольких серьезных болезней обмена веществ и сердечно-сосудистой системы. Патология распространена в среднем возрасте в основном у мужчин, но после 50 лет чаще встречается метаболический синдром у женщин. Связано это со снижением в это время выработки эстрогена. В последнее время патология встречается все чаще, почти четверть населения цивилизованных стран страдает от метаболического синдрома. Поражать он стал также детей. Связано это с малоподвижным образом жизни и углеводной диетой у большинства людей.
Метаболический синдром у женщин: что это такое
Эта патология не является отдельным заболеванием. К метаболическому синдрому относят сочетание таких четырех тяжелых болезней:
- сахарного диабета 2 типа;
- гипертонии;
- ишемической болезни сердца;
- ожирения.
Все эти болезни серьезны сами по себе, но в комплексе они становятся еще более опасными. Поэтому врачи называют метаболический синдром «смертельным квартетом». Без адекватного лечения патология часто приводит к серьезным осложнениям и даже летальному исходу. Поэтому очень важно вовремя диагностировать метаболический синдром у женщин. Что это такое становится известно чаще всего дамам в период менопаузы. И многие женщины связывают свое недомогание именно с климаксом. Поэтому к врачу обращаются уже на поздних стадиях развития патологии, когда заметны изменения в сердечно-сосудистой системе. Но с помощью грамотного лечения все же можно остановить прогрессирование нарушений в состоянии здоровья. Хотя считается, что патологию полностью вылечить невозможно.
Метаболический синдром у женщин: описание
Этот комплекс изменений в состоянии здоровья связан с нарушениями обменных процессов. Главное из них — это развитие нечувствительности клеток к инсулину. В результате этот гормон перестает выполнять свои функции, а глюкоза не усваивается тканями. Это приводит к патологическим изменениям во всех органах, особенно страдает головной мозг.
Основная функция инсулина — запускать механизм транспортировки глюкозы внутрь клетки. Но если рецепторы, участвующие в этом, остаются нечувствительны к этому гормону, процесс нарушается. В результате глюкоза не усваивается, инсулин вырабатывается еще, и они накапливаются в крови.
Кроме того, метаболический синдром у женщин характеризуется увеличением уровня «вредного» холестерина и триглицеридов из-за нарушения жирового обмена. Наблюдается также избыточное количество мочевой кислоты и нарушение гормонального фона. В результате этих изменений повышается артериальное давление, появляется ожирение, нарушается работа сердца.
Все эти изменения развиваются в организме постепенно. Поэтому не сразу можно диагностировать метаболический синдром у женщин. Признаки его обнаруживаются, когда изменения затрагивают работу многих органов. Но сначала из-за неправильного питания и малоподвижного образа жизни нарушается чувствительность клеток к инсулину. В результате этого поджелудочная железа начинает вырабатывать еще больше этого гормона, чтобы обеспечить клетки глюкозой. Большое количество инсулина в крови приводит к нарушению метаболизма, особенно процесса усвоения жиров. Развивается ожирение, повышается артериальное давление. А избыток глюкозы в крови приводит к сахарному диабету, а также к разрушению белковой оболочки клеток, что вызывает преждевременное старение.
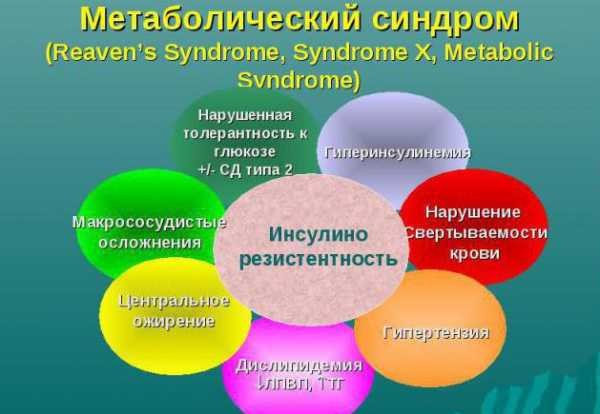
Причины развития метаболического синдрома у женщин
Патологические изменения в организме при этой патологии связаны с нечувствительностью клеток к инсулину. Именно этот процесс вызывает все симптомы, которыми характеризуется метаболический синдром у женщин. Причины инсулинорезистентности могут быть разными.
- Чаще всего патология возникает из-за избыточного употребления углеводистой и жирной пищи. В результате этого в кровь поступает много глюкозы и жирных кислот. Они не успевают усвоиться и откладываются в тканях. Поэтому развивается ожирение. А жирные кислоты вызывают изменения в клетках, которые нарушают чувствительность к инсулину.
- Как ни странно, но низкокалорийные диеты тоже приводят к нарушениям метаболизма. Организм делает запасы жировой ткани, в результате чего глюкоза хуже усваивается.
- Недостаток физической активности вызывает замедление всех обменных процессов. Особенно из-за этого нарушается усвоение жиров, которые откладываются в подкожной клетчатке и на внутренних органах.
- Иногда метаболический синдром у женщин может быть вызван генетической предрасположенностью. В этом случае при малоподвижном образе жизни или неправильном питании быстро развивается ожирение.
- Некоторые препараты могут вызвать нечувствительность клеток к инсулину. Это кортикостероиды, тиреотропные гормоны, пероральные контрацептивы и некоторые сахароснижающие средства.
- Частые стрессы и длительные психические нагрузки нарушают процесс выработки гормонов. Часто это отражается на производстве инсулина и на чувствительности клеток к нему.
- Гормональные нарушения приводят к тому, что часто развивается метаболический синдром у женщин в менопаузе. Это связано со снижением выработки эстрогена.
- Нарушения кровообращения, повышение артериального давления или кислородное голодание мозга тоже снижают чувствительность клеток к инсулину.

Как проявляется метаболический синдром
Патология развивается незаметно, в последнее время все чаще она появляется уже в подростковом возрасте. Но многие ее проявления на начальных этапах не замечаются. Поэтому часто к врачу обращаются пациенты, когда уже наблюдаются серьезные нарушения в работе внутренних органов и систем. Как же можно вовремя определить, что развивается метаболический синдром у женщин? Симптомы патологии могут быть такими:
- повышенная утомляемость, упадок сил, сниженная работоспособность;
- при длительном перерыве в приеме пищи появляется плохое настроение, даже агрессия;
- постоянно хочется сладкого, употребление углеводов улучшает состояние и повышает настроение;
- появляется учащенное сердцебиение, а потом — боли в сердце;
- часто возникают головные боли и повышается артериальное давление;
- может наблюдаться тошнота, сухость во рту и повышенная жажда;
- замедляется пищеварение, появляются запоры;
- развиваются симптомы патологии работы вегетативной нервной системы — тахикардия, повышенная потливость, нарушение координации движений и другие.
Существуют также внешние признаки этой патологии. Опытный врач уже при первом взгляде может диагностировать метаболический синдром у женщин. Фото таких пациентов показывает общий для всех признак: ожирение по абдоминальному типу. Это значит, что жир накапливается в основном в области живота. Причем не только в подкожной клетчатке, но и вокруг внутренних органов, что еще больше нарушает их работу. Считается, что абдоминальное ожирение развивается, если объем талии у женщины превышает 88 сантиметров.

Кроме того, можно заметить красные пятна на шее и верхней части груди. Их появление связано со спазмом сосудов при повышении давления или стрессе.
Осложнения и последствия метаболического синдрома
Это хроническая патология с тяжелым клиническим течением. Без правильного лечения метаболический синдром у женщин приводит к серьезным последствиям. Чаще всего нарушение работы сосудов вызывает инфаркт миокарда или инсульт. Может также развиться атеросклероз, тромбофлебит или хроническая ишемическая болезнь сердца.
А неправильное лечение сахарного диабета 2 типа приводит к развитию инсулинозависимой его формы. Длительное повышение уровня глюкозы в крови является причиной слепоты, преждевременного старения, нарушения работы периферических сосудов. Может развиться также подагра или жировой гепатоз печени. У таких пациентов обычно снижен иммунитет, поэтому они часто страдают от простуд, бронхитов и воспалений легких.
Если развивается метаболический синдром у женщин репродуктивного возраста, это может вызвать бесплодие. Ведь нарушения при этой патологии затрагивают не только углеводный и жировой обмен. Страдают все органы и ткани, часто наблюдаются гормональные сбои. Может развиться поликистоз яичников, эндометриоз, снижение полового влечения, нарушения менструального цикла.
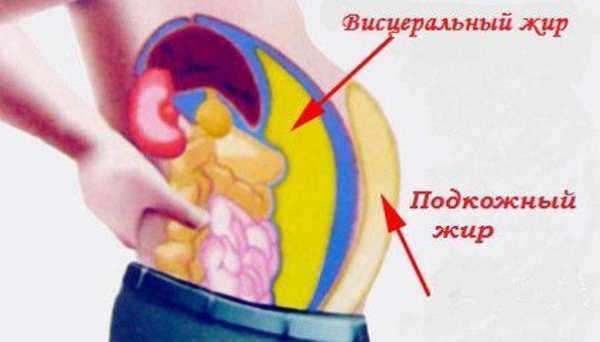
Диагностика метаболического синдрома
Обычно пациенты с такими симптомами сначала приходят к терапевту. После осмотра и сбора анамнеза больного направляют к эндокринологу для дальнейшего обследования и выбора методов лечения. Опрос пациента позволяет определить особенности образа жизни и питания, наличие у него хронических заболеваний. Кроме того, эндокринолог делает внешний осмотр больного: измеряет объем талии, вычисляет индекс массы тела. Но не только по этим признакам определяется метаболический синдром у женщин. Диагностика патологии заключается также в проведении лабораторных исследований. Чаще всего для этого проводятся анализы крови и мочи. На наличие метаболического синдрома указывают такие показатели:
- повышенный уровень триглицеридов;
- снижена концентрация липопротеинов высокой плотности;
- повышен уровень плохого холестерина;
- уровень глюкозы натощак не менее 5,5 ммоль/л;
- высокая концентрация инсулина и лептина;
- в моче обнаруживаются молекулы белка и повышенный уровень мочевой кислоты.
Кроме того, применяются и другие методы обследования. Могут быть проведены тесты на толерантность к глюкозе, изучение показателей свертываемости крови, суточное мониторирование артериального давления.
 Врач может назначить УЗИ щитовидной железы, МРТ надпочечников или гипофиза, ЭКГ сердца. Важным показателем также является гормональный фон пациентки.
Врач может назначить УЗИ щитовидной железы, МРТ надпочечников или гипофиза, ЭКГ сердца. Важным показателем также является гормональный фон пациентки.Принципы лечения
К каждому пациенту необходим индивидуальный подход. Лечение метаболического синдрома у женщин назначается в зависимости от показателей крови, степени ожирения и наличия сопутствующих заболеваний. Основными его задачами должно стать снижение массы тела, повышение чувствительности клеток к инсулину, нормализация обменных процессов и артериального давления, коррекция гормонального фона и улучшение работы сердечно-сосудистой системы.
Чаще всего для лечения применяются такие методы:
- специальная диета при метаболическом синдроме у женщин является обязательным и самым эффективным способом снижения веса и нормализации обменных процессов;
- пациенту также рекомендуется изменить образ жизни, повысив физическую активность;
- для коррекции нарушений в работе внутренних органов применяются различные лекарственные препараты;
- женщинам с этой патологией очень важна психологическая поддержка и сохранение позитивного настроя.
Дополнительно пациент может применять и другие методы. С помощью рецептов народной медицины нормализуется обмен веществ, снижается масса тела, улучшается кровообращение. Эффективно в санатории лечить метаболический синдром у женщин. Принципы физиолечения, применяемые там, улучшают углеводный и липидный обмен, успокаивают нервную систему, нормализуют артериальное давление. Эффективнее всего для этих целей бальнеотерапия, массаж, прием минеральных вод, электролечение.

Препараты для лечения метаболического синдрома
Медикаментозное лечение назначается в зависимости от степени выраженности симптомов патологии. Чаще всего используются препараты для нормализации липидного и углеводного обмена, для повышения чувствительности клеток к инсулину, а также для снижения артериального давления и улучшения работы сердца. Иногда применяются лекарства для нормализации гормонального фона. Лекарственные средства выбираются врачом индивидуально после полного обследования.
- Для лечения нарушений липидного обмена назначаются препараты группы статинов и фибратов. Это могут быть «Розувастатин», «Ловастатин», «Фенофибрат».
- Чтобы улучшить усвоение клетками глюкозы и повысить чувствительность их к инсулину, нужны специальные средства и витамины. Это «Метформин», «Глюкофаж», «Сиофор», «Альфа-Липон» и другие.
- Если развивается метаболический синдром у женщин в менопаузе, применяется гормональная терапия. Это могут быть препараты, содержащие эстрадиол и дроспиренон.
- Для нормализации артериального давления и улучшения работы сердца применяются ингибиторы АПФ, блокаторы кальциевых каналов или диуретики. Самыми распространенными препаратами являются «Каптоприл», Фелодипин», «Бисопролол», «Лозартан», «Торасемид» и другие.
Часто лечение метаболического синдрома у женщин с помощью лекарств направлено на снижение веса. При этом применяются средства, блокирующие аппетит и улучшающие психологическое состояние женщины при отказе от пищи. Это может быть, например, препарат «Флуоксетин». Другая группа лекарств от ожирения позволяет быстро выводить жиры из кишечника, не позволяя им всасываться в кровь. Это «Орлистат» или «Ксеникал». Нежелательно при метаболическом синдроме применять такие популярные средства от ожирения, как «Прозак», Редуксин», «Сибутрамин», а также современные биологически активные добавки без консультации с врачом. Они могут вызвать серьезные побочные эффекты.
Образ жизни при метаболическом синдроме
Для того чтобы наладить обменные процессы и увеличить чувствительность клеток к инсулину, очень важно повысить физическую активность пациента. Но при занятиях спортом необходимо соблюдать несколько правил, тогда лечение ожирения будет эффективным:
- нужно выбрать тот вид спорта, который бы приносил удовольствие,так как заниматься нужно в хорошем настроении;
- тренировки должны быть ежедневно не менее часа;
- нагрузки нужно наращивать постепенно, нельзя переутомляться;
- нельзя заниматься при повышении давления, серьезных нарушениях работы сердца или почек.
Какие же тренировки помогут людям с метаболическим синдромом? Для женщин младше 50 лет подойдут анаэробные нагрузки и силовые упражнения. Это бег трусцой, занятия на тренажерах, приседания, плавание в быстром темпе, аэробика. После 50 лет лучше заняться скандинавской ходьбой, плаванием, спокойными танцами, ездой на велосипеде.

Правильное питание при метаболическом синдроме
Снижение веса — это основная цель лечения данной патологии. Но чтобы не навредить здоровью еще больше, похудение должно быть постепенным. Считается, что организм воспринимает без стресса потерю в месяц 3% от первоначальной массы. Это примерно 2-4 килограмма. Если худеть быстрее, обменные процессы еще больше замедлятся. Поэтому женщине рекомендуется обязательно уделить пристальное внимание подбору рациона питания. Желательно, чтобы диета была составлена индивидуально врачом. В этом случае будет учитываться степень ожирения, наличие осложнений, возраст пациентки.
Диета при метаболическом синдроме у женщин должна содержать мало углеводов и жиров. Нужно отказаться от кондитерских изделий, сдобы и выпечки, сладостей, жирного мяса и рыбы, консервированных продуктов, риса, бананов, изюма, рафинированных жиров и сладких напитков. Рацион питания должен содержать зеленые овощи, несладкие фрукты, нежирное мясо, рыбу и молочные продукты, цельнозерновой хлеб, гречневую, ячневую крупу. Кроме того, нужно соблюдать такие правила:
- есть нужно маленькими порциями, но не допускать больших перерывов между приемами пищи;
- продукты лучше всего варить, тушить или запекать;
- всю пищу нужно тщательно пережевывать;
- еду нельзя запивать;
- нужно ограничить употребление соли;
- рекомендуется вести дневник питания.
Профилактика метаболического синдрома
Считается, что большинство современных женщин предрасположены к этой патологии. Поэтому нужно знать, как себя вести, чтобы предотвратить развития метаболического синдрома:
- питаться правильно, не голодать и не соблюдать низкокалорийные диеты;
- больше двигаться, заниматься спортом;
- регулярно проходить курс массажа и физиопроцедур;
- после 40 лет следить за уровнем холестерина и глюкозы в крови;
- отказаться от вредных привычек и фастфуда.
Эта патология сейчас встречается у каждого третьего человека. Особенно важно следить за своим весом женщинам после 50 лет, так как метаболический синдром сильно нарушает деятельность всех органов. Поэтому при появлении первых симптомов патологии нужно обратиться к врачу за помощью. Причем важны не только обследование и подбор индивидуальной диеты, но и психологическая поддержка.
fb.ru