Медиастинальный рак легкого: первые симптомы и лечение
Медиастинальный или верхушечный рак легкого: ососбенности развития
На начальном этапе заболевание протекает бессимптомно, и может быть выявлено случайно, при прохождении профилактических медицинских осмотрах.
Медиастинальный или верхушечный рак, милиарный карциноматоз встречаются редко и имеют своеобразную клиническую картину.
При медиастинальном раке опухоль прорастает в средостение и сопровождается признаками поражения возвратного и диафрагмального нервов и симптомами сдавливания пищевода (происходит охриплость голоса, дисфония и т. д.). При раке верхушки легкого сдавливания плечевого и шейного сплетения, а также вовлечения в процесс ребер и позвоночника, что приводит к развитию синдром Пэнкоста (боль в руке) и синдром Горнера (сужение зрачка, птоз век, сужение глазной щели). При милиарной форме рака первичная опухоль в бронхе может быть крайне незначительной (размером с горошину), хотя иногда эта форма развивается и из более крупных опухолевых узлов. Прорастание опухоли в легочные сосуды сопровождается гематогенным обсеменением легкого (одно- или двусторонним).
Медиастинальный рак легкого: симптомы и лечение
Раковый лимфангоит
Особую форму рака представляет раковый лимфангоит, который встречается также при метастазировании рака в легкие из других органов человеческого организма.
Характерные симптомы: одышка, иногда приобретающая астматический характер и появление симптомов легочного сердца.
Причины болезни
Причины развития медиастинального рака легкого следующие:
- наследственность;
- ранее перенесенные заболевания, такие как пневмония, туберкулез, бронхит и т.д;
- экзогенные факторы: табакокурение или постоянное воздействие канцерогенных веществ, находящихся в загрязненном воздухе.
Медиастинальной форме рака подвержены в основном мужчины в возрасте 40-60 лет. Заболевание может развиваться в течение одного-двух лет без особых симптомов.
Симптоматика медиастинального рака легкого
Симптомы медиастинального рака легкого очень схожи, с симптомами других форм рака легких.
К ним относятся:
- кашель. Зачастую это сухой кашель, но с развитием заболевания в дальнейшем может сопровождаться слизисто-гнойными выделениями;
- боли в груди любого характера, а также боли, возникающие при дыхании;
- кашель с выделением мокроты или крови;
- одышка;
- ухудшение общего состояния больного, слабость, потеря аппетита и работоспособности;
- в редких случаях развитие анемии;
- лейкоцитоз.
К поздним симптомам медиастинального рака легкого следует отнести увеличение периферических лимфатических узлов. Увеличение лимфатических узлов, как правило, наблюдается в надключичных областях, либо в подмышечных впадинах – все зависит от локализации опухоли.
Лимфатические узлы в среднем увеличиваются до 1,5 см, в некоторых случаях могут достигать 4 см. Являются плотными и малоподвижными и в отличии от других форм рака лёгкого растут очень медленно.
Диагностические исследования
Диагностируют рак легких при помощи:
- рентгенологического исследования;
- анализа крови;
- цитологического исследования мокроты;
- физикального метода диагностики.
При рентгенологическом исследовании выявляют расширенные сосудистые пучки, возникающие вследствие увеличения лимфатических узлов, выпрямленные сосудистые пучки и гиповентиляцию легочной ткани.
Анализ крови может указывать на незначительные изменения параметров лейкоцитов. В отдельных случаях это может быть ускоренная скорость оседания эритроцитов.
Физикальное исследование проводят с целью определения изменений дыхания, которое при заболевании чаще бывает жестким и ослабленным. При этом со стороны сердца, как правило, никаких изменений нет.
Цитологическое исследование мокроты позволяет диагностировать раковые клетки опухоли. Для получения более точных результатов проводят многократный цитологический анализ мокроты.
Лечение медиастинального рака легкого
Успешное лечение рака легкого во многом зависит от того, насколько рано он был обнаружен. Немаловажным являются ежегодные медицинские осмотры (включая флюорографию), благодаря которым можно обнаружить отклонения в состоянии здоровья на ранних стадиях образования опухолей.
Очень эффективным в лечении рака легкого является лучевая терапия. В запущенных стадиях рекомендовано хирургическое вмешательство. Помимо этого проводят лечение лекарственными препаратами — химиотерапия при раке легких.
Благодаря современным методикам лечения и новейшему оборудованию в большинстве случаев рак вылечивается, и пациенты сохраняют свою работоспособность в течение еще длительного времени.
Будьте здоровы!
onkolog-24.ru
Медиастинальный или верхушечный рак легкого
Медиастинальный рак легкого или синдром Клода-Барнара-Горнера, довольно редкое заболевание. Медиастинальная форма рака легкого характеризуется метастазами в лимфоузлах, которые вызывают сужение зрачков, западение глазного яблока.
На начальном этапе заболевание протекает бессимптомно, и может быть выявлено случайно, при прохождении профилактических медицинских осмотрах.
Медиастинальный или верхушечный рак, милиарный карциноматоз встречаются редко и имеют своеобразную клиническую картину.
При медиастинальном раке опухоль прорастает в средостение и сопровождается признаками поражения возвратного и диафрагмального нервов и симптомами сдавливания пищевода (происходит охриплость голоса, дисфония и т. д.). При раке верхушки легкого сдавливания плечевого и шейного сплетения, а также вовлечения в процесс ребер и позвоночника, что приводит к развитию синдром Пэнкоста (боль в руке) и синдром Горнера (сужение зрачка, птоз век, сужение глазной щели). При милиарной форме рака первичная опухоль в бронхе может быть крайне незначительной (размером с горошину), хотя иногда эта форма развивается и из более крупных опухолевых узлов. Прорастание опухоли в легочные сосуды сопровождается гематогенным обсеменением легкого (одно- или двусторонним).
Раковый лимфангоит
Особую форму рака представляет раковый лимфангоит, который встречается также при метастазировании рака в легкие из других органов человеческого организма.
Характерные симптомы: одышка, иногда приобретающая астматический характер и появление симптомов легочного сердца.
Причины болезни
Причины развития медиастинального рака легкого следующие:
- наследственность;
- ранее перенесенные заболевания, такие как пневмония, туберкулез, бронхит и т.д;
- экзогенные факторы: табакокурение или постоянное воздействие канцерогенных веществ, находящихся в загрязненном воздухе.
Медиастинальной форме рака подвержены в основном мужчины в возрасте 40-60 лет. Заболевание может развиваться в течение одного-двух лет без особых симптомов.
Симптоматика медиастинального рака легкого
Симптомы медиастинального рака легкого очень схожи, с симптомами других форм рака легких.
К ним относятся:
- кашель. Зачастую это сухой кашель, но с развитием заболевания в дальнейшем может сопровождаться слизисто-гнойными выделениями;
- боли в груди любого характера, а также боли, возникающие при дыхании;
- кашель с выделением мокроты или крови;
- одышка;
- ухудшение общего состояния больного, слабость, потеря аппетита и работоспособности;
- в редких случаях развитие анемии;
- лейкоцитоз.
К поздним симптомам медиастинального рака легкого следует отнести увеличение периферических лимфатических узлов. Увеличение лимфатических узлов, как правило, наблюдается в надключичных областях, либо в подмышечных впадинах – все зависит от локализации опухоли.
Лимфатические узлы в среднем увеличиваются до 1,5 см, в некоторых случаях могут достигать 4 см. Являются плотными и малоподвижными и в отличии от других форм рака лёгкого растут очень медленно.
Диагностические исследования
Диагностируют рак легких при помощи:
- рентгенологического исследования;
- анализа крови;
- цитологического исследования мокроты;
- физикального метода диагностики.
При рентгенологическом исследовании выявляют расширенные сосудистые пучки, возникающие вследствие увеличения лимфатических узлов, выпрямленные сосудистые пучки и гиповентиляцию легочной ткани.
Анализ крови может указывать на незначительные изменения параметров лейкоцитов. В отдельных случаях это может быть ускоренная скорость оседания эритроцитов.
Физикальное исследование проводят с целью определения изменений дыхания, которое при заболевании чаще бывает жестким и ослабленным. При этом со стороны сердца, как правило, никаких изменений нет.
Цитологическое исследование мокроты позволяет диагностировать раковые клетки опухоли. Для получения более точных результатов проводят многократный цитологический анализ мокроты.
Лечение медиастинального рака легкого
Успешное лечение рака легкого во многом зависит от того, насколько рано он был обнаружен. Немаловажным являются ежегодные медицинские осмотры (включая флюорографию), благодаря которым можно обнаружить отклонения в состоянии здоровья на ранних стадиях образования опухолей.
Очень эффективным в лечении рака легкого является лучевая терапия. В запущенных стадиях рекомендовано хирургическое вмешательство. Помимо этого проводят лечение лекарственными препаратами — химиотерапия при раке легких.
Благодаря современным методикам лечения и новейшему оборудованию в большинстве случаев рак вылечивается, и пациенты сохраняют свою работоспособность в течение еще длительного времени.
znat.su
рак легкого — Стр 2
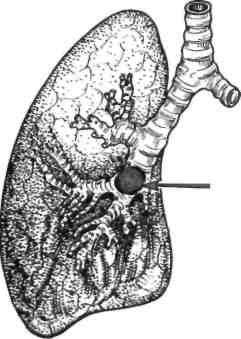
Рис. 6.12. Экзофитный рак легкого. Частичная обтурация нижнедолевого бронха, эмфизема нижней доли.Ателектаз при опухоли бронха часто бывает связан с респираторной инфекцией. Из-за отека слизистой оболочки в области сужения и наличия сгустка мокроты просвет бронха сужается, вентиляция соответствующего участка легкого резко ослабевает. В связи с этим появляется так называемый раковый пневмонит. Отличие его от пневмонии состоит в том, что симптомы заболевания быстро (иногда в течение 2—4 дней) исчезают после применения противовоспалительных и отхаркивающих средств. Иногда они самостоятельно проходят после отхождения сгустка мокроты, обту-рировавшего бронх. Через некоторое время симптомы пневмонита повторяются вновь, что должно заставить врача предположить наличие центрального рака легкого.
Нередко в этот период появляются боли в суставах. При стойком ателектазе наблюдается отставание части грудной клетки при дыхании, сужение межреберных промежутков на стороне поражения, иногда смещение трахеи в сторону пораженного легкого. Перкуторно определяют тупость над областью ателектаза, отсутствие дыхательных шумов, голосового дрожания.
При рентгенологическом исследовании отмечается уменьшение размеров пораженной части легкого (рис. 6.13), смещение корня легкого в больную сторону. При томографии нередко определяют «ампутацию» пораженного бронха или резкое его сужение. На компьютерной томограмме можно определить распространение опухоли на окружающие ткани. При бронхоскопии выявляют опухоль в просвете бронха. Для дифференциальной диагностики производят биопсию.
2. Э н д о ф и т н а я опухоль разрастается в толще стенки бронха, поэтому приводит к сужению бронха, нарушению его проходимости, развитию гиповентиляции ателектаза на более поздних стадиях, чем экзофитная. Наиболее ранним ее симптомом является кашель, сопровождающийся выделением мокроты, иногда с прожилками крови. По мере дальнейшего роста
опухоли симптоматика становится схожей с наблюдаемой при экзофитной форме рака.
3. Узловая перибронхиальная карцинома — самая частая форма рака бронха. Опухоль растет не в просвет бронха, а за его пределы, в легочную ткань. Прорастая стенку бронха, она охватывает его с одной стороны или окружает циркулярно в виде муфты. В результате просвет бронха суживается лишь в небольшой степени. Разрастающаяся опухоль со временем затрудняет прохождение воздуха по отходящим от него бронхиальным ветвям. Соответствующие участки легкого спадаются, уплотняются, в них развивается воспалительный процесс (пневмонит). Температура тела повышается до субфебрильных цифр. Периброн-хиально развивающаяся опухоль вовлекает в процесс лимфатические и кровеносные сосуды, что приводит к быстрому метастазированию. Вовлечение в процесс нервных веточек обусловливает появление тупых болей в грудной полости.
При физикальном исследовании выявляют некоторое укорочение перкуторного звука над пораженной частью легкого, ослабление дыхания, иногда свистящее дыхание вблизи корня, где воздух проходит через суженный бронх.
При рентгенологическом исследовании в корне легкого определяют опухолевый узел, нередко имеющий вид «гусиной лапки». При значительном сужении просвета бронха выявляют гиповентиляцию легочной ткани. Особенно информативны томография и компьютерная томография, при которых четко определяется опухолевый узел, метастазы в лимфатические узлы корня легкого, деформация и сужение просвета бронха перибронхиально растущей опухолью. Бронхоскопия часто дает лишь косвенные признаки перибронхиальной опухоли и реже, чем при экзофитной опухоли, позволяет верифицировать диагноз.
4. Разветвленная форма перибронхиального рака характеризуется отсутствием выраженного опухолевого узла. Прорастая через стенку бронха, опухоль охватывает его циркулярно, а затем, разрастаясь в легочной ткани, распространяется по ходу его ветвей и находящихся рядом сосудов. Просвет бронхов остается свободным от опухолевых разрастаний, в результате чего клиническая картина схожа с таковой при бронхите. По мере вовлечения в процесс окружающих тканей и нарушения дренажной функции бронхов усиливается кашель, принимающий надсадный характер, появляется мокрота с прожилками крови. Развивается картина хронической пневмонии. Диагностика этой формы рака трудна, и нередко диагноз ставят лишь при обнаружении метастазов в лимфатические узлы корня легкого, средостения или в отдаленные органы (позвоночник, головной и спинной мозг).
Периферический рак. 1. Внутридолевая опухоль развивается внутри доли легкого и в начале заболевания протекает без заметных симптомов. Поражение обычно выявляют случайно при рентгенологическом исследовании во время диспансеризации. На рентгенограммах опухоль имеет вид округлой тени диаметром 2—5 см с четкими контурами. Если опухоль в это время не распознана и не предпринято лечение, то она постепенно увеличивается, сдавливает, а затем и прорастает мелкие бронхиальные ветви. Обычно вслед за этим присоединяется перифокальный воспалительный процесс, сопровождающийся повышением температуры тела, кашлем, выделением мокроты, ухудшением самочувствия. Клиническую картину нередко расценивают как обычное воспаление легких, назначают антибактериальную терапию. Это приводит к быстрому улучшению общего состояния больного, однако тень в легком остается, не исчезают и тупые боли на пораженной стороне груди.
Дальнейшее течение заболевания определяется локализацией опухолевого узла. При расположении его ближе к корню легкого рано возникает сдавление, а затем обтурация крупного бронха. Развивается ателектаз сегмента или доли с характерной для него клинической картиной. Рентгенологически, помимо тени треугольной формы, характерной для появившегося ателектаза, определяют округлый узел в области вершины указанной тени.
2. Субплевральные опухоли проявляются основным, а часто и единственным симптомом — болями на стороне поражения. Рост опухоли происходит преимущественно к периферии легкого, что приводит к диссеминации раковых клеток по плевре или врастанию опухоли в грудную стенку, сопровождается интенсивными болями, связанными с вовлечением в процесс межреберных нервов.
При локализации опухоли в медиальных отделах легкого могут наблюдаться боли, напоминающие стенокардические.
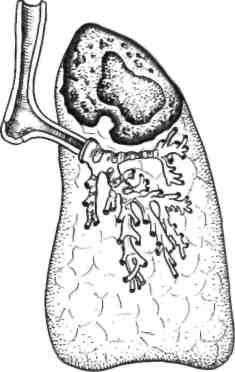
«Полостная» форма периферического рака представляет собой результат некроза и расплавления ткани в центре опухоли. Тень опухоли с полостью в центре хорошо выявляется при томографии (рис. 6.14). При разрушении стенки крупного бронха содержимое полости выделяется наружу при кашле, в результате чего клиническая и рентгенологическая картины становятся сходными с таковыми при абсцессе легкого. Часто заболеванию сопутствуют явления неспецифической остеоартропатии.
Рис. 6.14. Периферический рак верхней доли левого легкого, «полостная форма».
Характерными признаками «полостной» формы периферического рака, позволяющими отличить его от банального абсцесса, являются постепенное развитие заболевания, умеренное повышение температуры тела и отсутствие обильного отхождения мокроты. Обычно отделяется 100—150 мл слизистой мокроты с примесью крови без запаха. Состояние больного, несмотря на отделение мокроты, не улучшается. Характерной рентгенологической особенностью этой формы «абсцесса» являются полости с толстыми стенками, внутренний контур которых бухтообразно изъеден, отсутствие секвестров легочной ткани, небольшое количество жидкости внутри полости.
Бронхоскопия при периферическом раке до прорастания его в крупный бронх выявляет лишь косвенные признаки: смещение бронхиальных ветвей, сужение просвета их, изменение формы. Для гистологического подтверждения диагноза производят биопсию опухоли, пунктируя ее тонкой иглой через грудную стенку.
Атипичные формы рака легких. 1. Медиастинальная форма характеризуется наличием множественных метастазов в лимфатические узлы средостения при отсутствии отчетливо определяемого первичного очага в легком.
Первые симптомы медиастинальной формы рака — отечность лица и шеи, одышка, сухой кашель, иногда внезапное изменение тембра голоса (за счет сдавления опухолью возвратного нерва). В далеко зашедшей стадии заболевания клиническая картина определяется наличием медиастинального синдрома: боли в грудной клетке, периферический лимфоспазм и стеноти-ческое дыхание, обусловленные сдавлением органов средостения, в том числе верхней полой вены, возвратного нерва, пищевода.
Рентгенологически выявляется расширение тени средостения, чаще более выраженное с одной стороны; контуры тени полициклические, что указывает на увеличение лимфатических узлов. Важную роль в уточнении диагноза играют компьютерная томография, медиастиноскопия с биопсией и ангиографическое исследование.
2. Милиарная форма характеризуется отсутствием выявляемого первичного очага. Процесс по своей клинической и рентгенологической картине напоминает милиарный туберкулез легких. Диагноз может быть поставлен при цитологическом исследовании мокроты, при торакоскопии с биопсией ткани легкого.
Дифференциальная диагностика. Различные формы рака легких следует дифференцировать от воспалительных заболеваний, доброкачественных опухолей и кист легких, а также от метастазов опухолей другой локализации.
Центральный рак легкого отличается от хронической пневмонии повторными и частыми обострениями, легко поддающимися терапии, наличием инфильтрата в легком, остающегося после обострения, обнаружением в мокроте атипических клеток, признаками опухолевого поражения бронхов, выявляемыми при бронхоскопии. Окончательный диагноз в сомнительных случаях возможен лишь после биопсии участка измененной стенки бронха или скарификата его слизистой оболочки.
Гистологическое исследование кусочка опухоли, полученного при биопсии, помогает поставить окончательный диагноз и при подозрении на доброкачественную центральную опухоль.
Наиболее труден дифференциальный диагноз между периферической карциномой, туберкулемой, доброкачественными опухолями и кистами легкого.
При туберкулеме до ее распада и прорыва содержимого в бронх, когда в мокроте появляются микобактерии туберкулеза, а рентгенологически выявляется каверна в легком, дифференциальный диагноз может быть проведен только на основании пункционной биопсии образования в легком. Косвенными признаками туберкулемы являются преимущественная локализация образования в кортикальных отделах легкого, неоднородность тени, выявляемая при рентгенологическом исследовании. Последнее объясняется наличием различных полиморфологических компонентов в туберку-леме (от экссудативной пневмонии до обезызвествленного казеоза).
Доброкачественные опухоли легких отличаются очень медленным ростом и четкими контурами тени на рентгенограммах. Окончательный диагноз возможен только после гистологического или цитологического исследования.
Бронхогенные кисты имеют округлую форму, гомогенную структуру, обычно выявляются в молодом возрасте. При инфицировании и прорыве содержимого кисты в бронх образуется полость, содержащая воздух и жидкость с горизонтальным уровнем, как при абсцессе легкого.
Эхинококковые кисты дифференцируют от периферической карциномы на основании данных анамнеза, особенностей рентгенологической картины (одна или несколько овальных гомогенных теней в легком с ровными контурами, наличие симптома отслоения, феномена субкапсулярного контрастирования), положительной реакции — латекс-агглютинации или иммуноферментного анализа.
При лимфогранулематозе узлов средостения нередко увеличены и другие группы лимфатических узлов. Пункция узла и обнаружение клеток Березовского—Штернберга подтверждают диагноз лимфогранулематоза и помогают дифференцировать от него перибронхиально растущий узловой рак корня легкого. Диагноз может быть уточнен также при медиастиноскопии с биопсией одного из пораженных лимфатических узлов. Иногда возникает необходимость провести дифференциальный диагноз между раком легких и опухолью средостения. Для этого применяют компьютерную томографию (см. «Средостение») и биопсию.
При метастазах в легкие рака других органов дифференциальная диагностика затруднена. Метастатические опухоли в легких имеют округлую форму. Они могут быть одиночными и множественными. Диагноз подтверждается при обнаружении первичной опухоли и получении результатов биопсии.
Лечение. Основным наиболее надежным методом лечения рака легких является хирургический. В зависимости от стадии и обширности поражения’ легкого удаляют, произведя торакотомию, одну или две доли (лобэктомия, билобэктомия). При более значительном распространении рака удаляют все легкое (пульмонэктомия) вместе с регионарными лимфатическими узлами. В последние годы при ранней стадии рака различные операции на легких, включая лобэктомию и билобэктомию, проводят без торакотомии с помощью видеоторакоскопической техники. Преимущество этих операций заключается в меньшей травматичности, сокращении периода реабилитации и числа осложнений.
Показаниями к операции являются хорошо отграниченные опухоли I— III стадии, отсутствие отдаленных метастазов в другие органы. При определении показаний к операции следует учитывать общее состояние больных, удовлетворительную функцию легких и сердечно-сосудистой системы, возраст пациента, его возможность перенести тяжелое вмешательство. Хирургическое лечение дает хорошие результаты при I—II стадии, когда патологический процесс не вышел за пределы доли легкого и регионарные лимфатические узлы могут быть удалены. Пятилетняя выживаемость при оперативном лечении в I стадии достигает 85—90%, во II стадии около 60%
Среди больных раком легких, направляемых в клинику для оперативного лечения, только 30—40% являются операбельными. При мелкоклеточном низкодифференцированном раке операцию рекомендуют лишь при I—II стадии заболевания.
Одиночные и даже множественные метастазы рака толстой кишки в легкие в настоящее время успешно оперируют (энуклеация метастаза, сегментарная резекция легкого, лобэктомия), если удален первичный очаг в кишечнике. Пятилетняя выживаемость после удаления метастазов составляет 10-30%.
Противопоказаниями к операции на легких являются тяжелое общее состояние больного, грубые нарушения функции легких и сердечно-сосудистой системы, невозможность радикального удаления опухоли, наличие отдаленных метастазов и карциноматоза плевры, возраст старше 75 лет (относительное противопоказание), не поддающиеся коррекции сопутствующие и фоновые заболевания (сердечная недостаточность, выраженные изменения функции печени и почек).
При манипуляциях на пораженном легком значительно увеличивается выброс раковых клеток в сосудистое русло и лимфатические пути, что нередко приводит к их гематогенной и лимфогенной диссеминации. Для профилактики метастазирования целесообразно в самом начале операции перевязывать вены, несущие кровь от пораженных отделов легкого, а также во время и после операции вводить цитостатические средства, снижающие биологическую активность раковых клеток.
Профилактика имплантационного метастазирования заключается в тщательной санации бронхиального дерева во время операции через интубаци-онную трубку, тщательном удалении регионарных увеличенных лимфатических узлов, а также в промывании (в конце операции) плевральной полости раствором цитостатика.
При лечении неоперабельных больных и в послеоперационном периоде используют лучевую терапию. Рекомендуемая суммарная доза лучевого воздействия на очаг составляет 60—70 Гр (6000—7000 рад). Нередко применяют комбинированное лечение по схеме: операция — лучевая терапия — химиотерапия. Последние два вида лечения используют при неоперабельных формах рака. Следует учитывать, что плоскоклеточные раки малочувствительны к лучевой терапии.
Фотодинамическая терапия находится в стадии клинических испытаний. Сущность метода заключается в способности раковых клеток накапливать фотосенсибилизатор (фотофрин и его аналоги, изготовленные на основе гематопорфирина, фотосенс, аласенс и др.). При облучении опухоли, накопившей фотосенсибилизатор, лучом лазера определенной длины волны в клетках появляются активные радикалы, разрушающие раковые клетки. Параллельно с этим возникает тромбоз мелких сосудов, питающих опухоль, ограниченный глубиной проникновения луча лазера, что приводит к некрозу ткани опухоли. Предварительные данные показывают, что при раке I стадии можно добиться полного исчезновения опухоли. При II—III стадии наступает некроз поверхностных слоев опухоли. При повторных облучениях происходит частичное разрушение опухолевой ткани в бронхе, что способствует восстановлению проходимости бронха, уменьшению воспалительных изменений в невентилируемых участках легкого. Эту методику целесообразно использовать как для предоперационной подготовки, так и для паллиативного лечения.
Послеоперационная летальность при лобэктомии составляет 3 — 5%, при пульмонэктомии — до 10%.
Прогноз. После установления диагноза больные без последующего лечения живут примерно 1 год. После радикальной операции прогноз определяется стадией заболевания и гистологической структурой опухоли. Особенно неблагоприятны результаты хирургического лечения больных с мелкоклеточным низкодифференцированным раком. При дифференцированных формах рака после операций, произведенных в I стадии заболевания, пятилетняя выживаемость достигает 85—90%, при II — 60%. По отношению ко всем диагностированным (а не только оперированным) опухолям этого вида пятилетняя выживаемость составляет около 8%. Таким образом, прогноз при раке легкого неблагоприятный.
Профилактика. Предупреждение развития рака легких требует более энергичной борьбы с курением, в том числе пассивным, когда некурящие вдыхают дым от сигарет в накуренных помещениях (некурящие жены мужчин, злоупотребляющих курением табака, заболевают раком легкого в 2 раза чаще, чем жены некурящих мужей). Большое значение имеют мероприятия по поддержанию чистоты воздуха в городских районах с оживленным автомобильным движением, установка фильтров, улавливающих дым промышленных предприятий, устранение запыленности воздуха и улучшение вентиляции помещений в шахтах, цехах фабрик и заводов, производящих асбест, лаки, горюче-смазочные материалы. Большое значение в предупреждении развития рака легких придается профилактической работе с лицами, относящимися к группам риска (больные хроническими пневмониями, курящие старше 45 лет, лица, работающие на вредных для здоровья предприятиях, и т. д.). Они должны находиться под постоянным врачебным наблюдением (рентгенологическое исследование, цитологическое исследование мокроты).
Гр.
studfiles.net
симптомы и признаки, прогнозы и диагностика при опухоли средостения,
Рак средостения – это собирательное понятие, в которое входят злокачественные новообразования, локализующиеся в срединных отделах грудной полости (медиастинальном пространстве).
Чаще всего, рак средостения представлен следующими морфологическими формами:
- Лимфомы.
- Тимомы.
- Ангиосаркомы.
- Нейробластома.
- Дисгерминома.
- Хондросаркома.
- Остеобластосаркома.
Также злокачественные опухоли средостения могут быть результатом метастазирования рака другой локализации, например, меланомы, рака легкого, пищевода, молочной железы, колоректального рака и др.
Причины
Причины, приводящие к развитию рака средостения, неизвестны. Предполагается, что определенную роль играет воздействие следующих факторов:
- Ионизирующее излучение. В пользу этой теории говорит то, что лимфомы средостения чаще развиваются у людей, проходивших лучевую терапию по поводу лечения онкозаболеваний другой локализации.
- Канцерогенные вещества, которые встречаются в бытовой химии, сельском хозяйстве и промышленных производствах.
- Вирусы Эпштейн-Барра, ВИЧ и др.
- Помимо этого, рак средостения может быть следствием малигнизации изначально доброкачественной опухоли, например, тимомы.
Классификация
В зависимости от исходного места возникновения опухоли, рак средостения разделяют на первичный и вторичный.
К первичному раку относят:
- Опухоли, происходящие из собственных тканей средостения. Это нейрогенные опухоли (нейробластомы, нейросаркомы), мезенхимальные новообразования (фибросаркома, ангиосаркома, лимфома, лимфосаркома, липосаркома и др).
- Опухоли, происходящие из тканей, смещенных в полость средостения во время эмбрионального развития человека — сюда относят рак из тканей щитовидной железы (злокачественный внутригрудной зоб), тератомы (опухоли из мультипотентных клеток), хорионэпителиомы, дисгерминомы.
Также рак средостения классифицируют в зависимости от локализации новообразования. Здесь выделяют:
- Опухоли, располагающиеся в верхнем средостении: лимфомы, тимомы, злокачественный медиастинальный зоб.
- Опухоли, располагающиеся в нижнем средостении: помимо тимом и лимфом здесь обнаруживаются тератомы.
- Опухоли, располагающиеся в среднем средостении. Здесь чаще всего локализуются неврогенные новообразования.
Симптомы
Какое-то время рак средостения протекает бессимптомно, клинические проявления начинаются, когда опухоль достигает определенных размеров.
Симптоматика доброкачественных и злокачественных опухолей сходна, с той разницей, что при злокачественных новообразованиях прогрессирование будет происходить быстрее.
В целом симптомы рака средостения можно разделить на 4 группы:
- Симптомы, связанные с локальным действием опухоли на ткани — сдавление или прорастание в органы.
- Общие симптомы, характерные для онкопатологии: слабость, повышенная утомляемость, похудение и др.
- Специфичные симптомы, характерные для той или иной гистологической формы рака.
Локальные симптомы:
- Боль. Она может возникать по разным причинам, например, из-за сдавления или прорастания новообразования в нервные стволы или соседние органы. Боль может отдавать в плечо, лопатку, шею.
- Синдром Горнера — птоз, миоз, эндофтальм и покраснение лица на стороне поражения. Развивается из-за блокады плечевого нервного сплетения.
- При поражении возвратного нерва возникает осиплость голоса.
- Сдавление трахеи и бронхов приводит к одышке.
- Вовлечение в процесс пищевода приводит к дисфагии — затруднению прохождения пищевого комка.
- Синдром верхней полой вены. Он развивается из-за сдавления вены опухолью. Проявляется набуханием шейных вен, посинением лица, одышкой, чувством тяжести в голове.
Специфические проявления:
- Для лимфомы характерно повышение температуры, ночная потливость, зуд кожи.
- Злокачественный внутригрудной зоб проявляется симптомами тиреотоксикоза.
- При фибросаркомах развиваются приступы гипогликемии, когда уровень глюкозы в крови резко снижается.
- Для тимомы характерен синдром Кушинга и слабость мышц (миастения).
Диагностика
Обнаружить опухоль помогают лучевые методы диагностики — рентгенография органов грудной клетки в двух проекциях и компьютерная томография. Окончательно установить диагноз можно только после морфологического изучения фрагмента опухоли. Чтобы получить материал для исследования, проводят биопсию одним из следующих методов:
- Трансбронхиальная биопсия. В этом случае забор материала осуществляется во время бронхоскопии.
- Трансторакальная биопсия — опухоль пунктируется через прокол грудной клетки под контролем УЗИ или КТ.
Также высокоинформативным методом диагностики являются видеоассистированная торакоскопия и медиастиноскопия. С их помощью можно осмотреть грудную и медиастинальную полость и под непосредственным визуальным контролем взять материал для исследования.
Лечение
Методы лечения рака средостения определяются гистологическим типом новообразования, его локализацией и размерами.
Хирургическое лечение
Хирургическое удаление новообразования является ключевым методом лечения опухолей средостения нелимфогенного происхождения. Во время операции удаляются все злокачественные ткани, лимфоузлы и жировая клетчатка.
Сложность хирургического лечения заключается в том, что в данной анатомической зоне располагаются жизненно важные органы, магистральные кровеносные сосуды и нервные стволы. Поэтому в стремлении радикального удаления опухоли приходится проводить сложные комбинированные операции с резекцией и пластикой этих органов (перикард, легкие, кровеносные сосуды).
При обнаружении значительной исходной опухолевой инвазии, лечение начинают с неоадъювантной химио-, лучевой или химиолучевой терапии. После проведения нескольких курсов проводят повторное обследование и решаю вопрос возможности выполнения радикальной операции. При планировании операции, необходимо учитывать рубцовые изменения, возникающие из-за облучения.
В ряде случаев проводятся паллиативные операции — резекции опухоли. Они призваны устранить компрессию органов средостения и предотвратить развитие осложнений. После таких вмешательств лечение продолжается посредством химио- или лучевой терапии.
Химиотерапия
Химиотерапия является основным методом лечения лимфогенных опухолей (лимфом) средостения. Она применяется в неоадъювантном и адъювантном режимах. В первом случае, ХТ преследует цель уменьшить размер новообразования и перевести его в резектабельное состояние, во втором — уничтожить оставшиеся злокачественные клетки и предотвратить рецидив.
Помимо этого, химиотерапия применяется в качестве поддерживающего лечения при нерезектабельных опухолях. В этом случае она проводится для замедления опухолевого роста, облегчения состояния больного и продления его жизни.
Лучевая терапия
Лучевая терапия используется в рамках комбинированного лечения радиочувствительных опухолей (тератомы, тимомы и др). Дооперационному облучению подлежат опухоли с инвазией в окружающие ткани. Такое лечение позволит уменьшить объем опухолевой массы и перевести ее в операбельное состояние.
Послеоперационная лучевая терапия назначается при некоторых видах рака средостения, которые являются чувствительными к облучению. Это может быть макроскопически остаточная опухоль, которую невозможно, по каким-либо причинам, удалить во время операции (резекция опухоли), или при наличии злокачественных клеток в краях отсечения, обнаруженных во время срочного морфологического исследования.
Также облучение проводится в рамках паллиативного лечения, оно позволяет уменьшить размер новообразования, устранить сдавление внутренних органов и облегчить состояние больного.
Прогноз и профилактика
Прогноз заболевания будет определяться гистологическим типом новообразования, его стадией и возможностью проведения радикального лечения. Больные после окончания лечения рака средостения находятся под наблюдением врачей с целью своевременного выявления рецидива или прогрессирования заболевания.
Запись на консультацию круглосуточно
www.euroonco.ru
Медиастинальный рак легкого — Мед123.ру
Под терминам «медиастинальный рак легкого» подразумевается метастатическое поражение бронхопульмональных и медиастинальных лимфатических узлов при невыявленном раке легкого либо другого органа. Эта форма рака легкого встречается редко, составляя менее 1% разновидностей заболевания. Поражаются лица обоего пола, преимущественно мужчины, в основном старше 40 лет.
Как правило, эти больные поступают в стационар с неправильными диагнозами, среди которых фигурируют лимфогранулематоз, туберкулезный бронхаденит, прикорневая пневмония, саркоидоз и др. В редких случаях медиастинальный рак обнаруживается случайно или при профилактическом осмотре.
Однако, независимо от того, как установлено заболевание, при целенаправленном опросе больные отмечают в течение 2 — 3 мес. ухудшение состояния здоровья. Почти все указывают на появление следующих симптомов: различной интенсивности болей в груди, сухого кашля (точнее покашливания), одышки. Кровохарканье и компрессионный синдром наблюдаются редко. В крови умеренный лейкоцитоз и повышение СОЭ до 20 — 30 мм/ч. Периферические лимфатические узлы выявляются в 6 раз реже, чем у больных лимфогранулематозом.
Медиастинальная форма рака
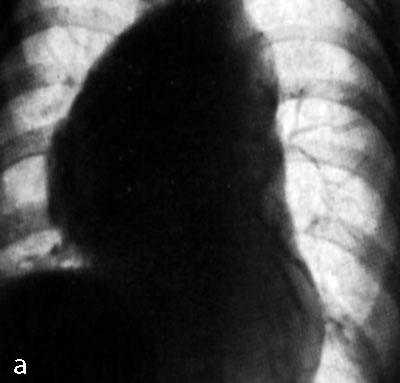
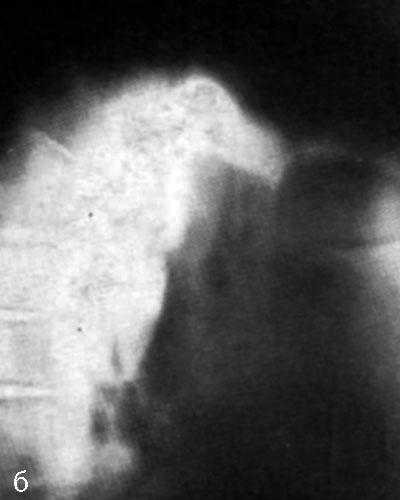
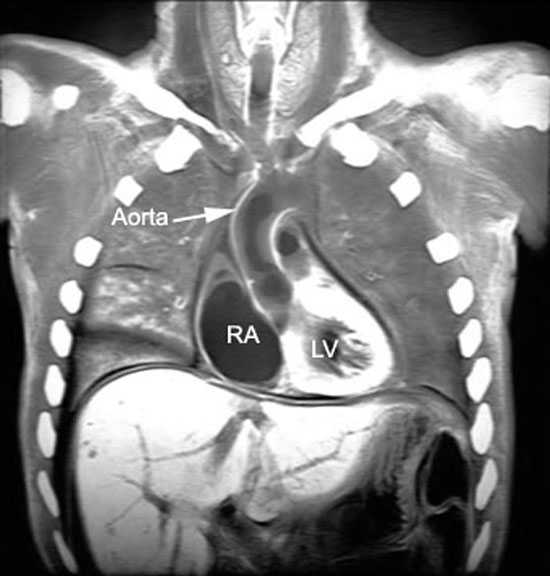
Обзорная рентгенограмма (а) и томограмма в боковой проекции справа (б).
Выраженное увеличение бронхопульмональных лимфатических узлов справа,
лимфатических узлов центрального и переднего средостения. Чрезбронхиальная пункция.
«Дифференциальная рентгенодиагностика
заболеваний органов дыхания и средостения»,
Л.С.Розенштраух, М.Г.Виннер
www.med123.ru
Виды злокачественных опухолей средостения – причины и симптомы рака средостения
Рассматриваемая онкопатология не является распространенной болезнью. Однако зачастую она поражает людей в возрасте от 20 до 40 лет, что делает данную проблему актуальной в наши дни.
В средостении расположено большое количество кровеносных и лимфатических сосудов, что увеличивает риск развития вторичного рака путем метастазирования из других органов. Намного реже встречается первичное поражение органов средостения. Коварство недуга заключается в его бессимптомном течении на начальных стадиях развития, когда шансы на полное излечение достаточно высоки.
Что такое рак средостения – локализация и механизм возникновения
Средостением является пространство, которое спереди ограничено грудной клеткой, сзади – позвонковым столбом, а по краям – легкими.
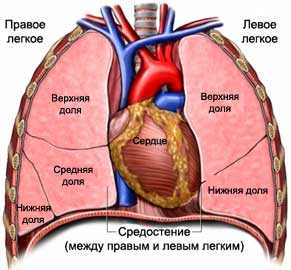
Кроме того, в средостении расположены следующие анатомические структуры:
- Тимус. Данная железа у детей выполняет важную кроветворную функцию. У взрослых ее функциональность ограничена. Раковое поражение данной железы характеризуется образованием весьма агрессивной опухоли. Ее именуют тимомой.
- Нижние секции щитовидной железы при ее увеличении. Подобная патология именуется зобом и нередко трансформируется в раковые недуги.
- Плевра. При поражении данной структуры раковыми клетками прогноз не благоприятный, — подобная опухоль плохо реагирует на терапевтические мероприятия. Хирургическое удаление такого злокачественного новообразования не всегда возможно.
- Диафрагма. Благодаря данной группе мышц, брюшная полость отделяется от грудной, обеспечивая тем самым герметичность органов грудины. Диафрагма принимает участие в дыхательных процессах, и при сбоях в ее работе люди жалуются на нехватку воздуха, одышку и пр. На практике непосредственное опухолевое поражение диафрагмы встречается очень редко. Зачастую в нее прорастают опухоли с близлежащих органов.
- Кости грудной клетки. Сюда относят ребра, ключицы. Образовавшиеся здесь злокачественные новообразования лечить проблематично. Они быстро прогрессируют и метастазируют.
- Сердце. Зачастую данный орган поражается раковыми клетками из близлежащих структур. Первичное онкозаболевание сердца встречается крайне редко.
- Бронхи. Злокачественные образования на указанном участке выявить сложно на начальных этапах развития. Если врач-рентгенолог достаточно опытен, он может заподозрить раковый процесс в бронхиальном дереве по косвенным проявлениям.
- Пищевод. Опухолевидные новообразования в данном органе существенно сужают его просвет, что негативно сказывается на качестве прохождения пищи и жидкости. В силу близкого расположения пищевода к позвоночнику, сердцу и иным органам грудной клетки возможно быстрое их вовлечение в онкопроцесс.
- Лимфатическая ткань и лимфоузлы. Согласно статистическим данным, среди всех опухолей средостения лимфомы и лимфосаркомы – наиболее популярны. Зачастую они поражают молодых людей в возрасте от 20 до 40 лет не зависимо от половой принадлежности.
- Трахея. Первичный рак трахеи диагностируется крайне редко. Чаще раковый процесс распространяется из близлежащих органов либо лимфогенным путем.
- Жировая ткань.
- Нервная ткань.
В целом же, в области средостения нередко возникают патологические новообразования, немалый процент которых являются злокачественными.
Основные причины рака средостения – какие факторы его провоцируют, кто в группе риска?
Существует 3 основных пути образования злокачественных опухолей средостения:
1. Первичный рак
Точная причина появления рассматриваемого недуга на сегодняшний день не известна. Ученные выдвигают теорию о наследственной природе данного заболевания.
Еще одна версия развития рака средостения – вирусная инфекция, которая провоцирует мутацию генов. В роли возбудителя может выступать герпес, папиллома, либо СПИД.
С другой же стороны, указанным онкозаболеванием нельзя заразиться каким бы то ни было способом.
2. Результат метастазирования
При подобной картине прогноз на выживание является неблагоприятным, т.к. метастазы свидетельствуют о распространении раковых клеток по всему организму.
3. Малингизация (трансформация) доброкачественного патологического новообразования в злокачественное
Такое перерождение может быть спровоцировано следующими явлениями:
- Злоупотребление алкогольными напитками и/или табакокурение. Риск получения рака средостения увеличивается, если эти два пристрастия совмещены: в этом случае сразу несколько анатомических структур средостения находятся под вредным воздействием.
- Возраст. Во время старения защитные реакции организма ослабевают, что создает благоприятную среду для размножения мутированных клеток.
- Аутоиммунные болезни.
- Получение определенной дозы радиации. В эту группу также входят лица, которые в прошлом проходили лучевую терапию по поводу лечения иных онкозаболеваний.
- Плохая экологическая обстановка. В частности, дело касается канцерогенных веществ, с которыми человек может контактировать в ходе выполнения сельскохозяйственных работ, а также в быту и на производстве.
- Частое пребывание в стрессовых ситуациях, чрезмерная впечатлительность.
- Неправильное питание, при котором в организм не поступает достаточное количество витаминов и минералов.
Виды злокачественных опухолей средостения – стадии развития онкологии
Единственно признанной классификации рассматриваемого недуга на сегодняшний день не существует. В различных источниках можно встретить самое разнообразное деление злокачественных новообразования средостения на виды.
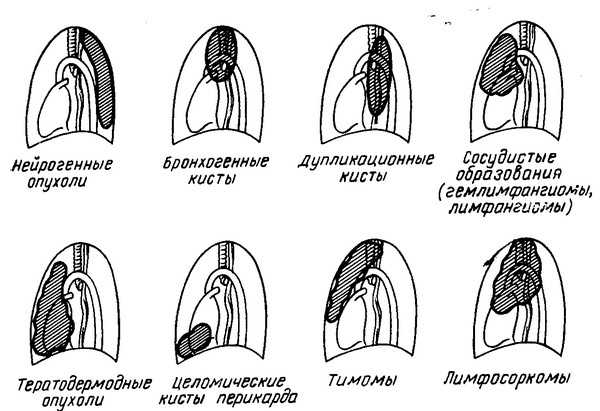
В обобщенном виде, указанные раковые опухоли могут быть представлены следующим образом:
- Нейрогенная. Как правило, располагается в верхней секции грудной клетки и никак не проявляет себя. Симптомы неврологического характера могут иметь место при вовлечении в патологический процесс спинного мозга.
- Тимома. Одно из самых распространенных видов первичной раковой опухоли средостения. Центром разрушительных явлений выступает вилочковая железа. Тимома крайне редко метастазирует посредством лимфы и крови. Для распространения на соседние структуры недуг использует плевру.
- Герминоклеточная опухоль. Очагом патологических процессов выступает тимус. Данный вид опухоли чаще диагностируют у представителей мужского пола, и развивается он из первичных зародышевых клеток.
- Мезенхимальная. Подобные опухоли способны локализироваться практически в любой области средостения, но чаще выявляются в передней его части. Исходя из того, какой конкретно вид ткани поражен, различают:
— Фибросаркому – дегенеративные явления фиксируются в соединительной ткани.
— Липосаркому – раковые клетки поражают жировую ткань.
— Ангиосаркому – разрушению подвергается сосудистая ткань средостения.
— Лимфому/лимфосаркому – опухолевидные процессы наблюдаются соответственно в лимфатической ткани либо в лимфоузлах.
— Лейомиосаркому – опухоль поражает мышечные волокна.
В своем развитии рассматриваемая онкопатология проходит 4 стадии:
- I – Образовывается опухолевый узел, который не распространяется на медиастинальную клетчатку. Данная стадия зачастую протекает бессимптомно. Своевременно начатые лечебные мероприятия зачастую ведут к полному выздоровлению.
- II – Патологические процессы фиксируются в жировой клетчатке. Типичным является наличие болевого синдрома и сбои в работе органов грудной клетки. Шансы на излечение на данной стадии все еще высоки.
- III – Злокачественное новообразование достаточно быстро увеличивается в размерах, прорастая в соседние анатомические структуры средостения. Развиваются метастазы.
- IV – Фиксируются отдаленные метастазы.
Прогноз будет зависеть от общего состояния пациента, а также от гистологии опухоли: низкодифференцированные опухоли растут быстрее и метастазируют активнее, нежели высокодифференцированные.
Признаки и симптомы злокачественных новообразований средостения – как вовремя заметить опасность у себя или близких?
Симптоматическая картина рассматриваемого недуга условно делится на бессимптомную стадию, и стадию ярко-выраженных проявлений.
Когда начинать поиски рака?
Продолжительность бессимптомного периода будет определяться гистологией опухоли, ее параметрами, локализацией, взаимосвязями с остальными органами средостения. На данном этапе опухоль зачастую выявляют случайно: при плановой флюорографии, либо в случае обследования по поводу иной патологии.
Диагностика рака средостения
Весь комплекс симптомов рака средостения состоит из 3 групп:
1. Общие проявления, характерны для всех онкозаболеваний:
- Упадок сил.
- Сбои в сердечном ритме.
- Повышение температуры тела при отсутствии видимого воспаления.
- Истощение. В течение месяца онкобольной теряет до 10 кг.
- Ломота в костях, суставах.
2. Специфические симптомы, присущи для конкретных раковых опухолей
Зависят от разновидности злокачественного новообразования.
- Лимфома проявляет себя кожным зудом и сильной потливостью во время сна.
- Внутригрудной зоб сопровождается повышением гормональной активности щитовидной железы.
- У половины пациентов с тимомой имеются жалобы на мышечную слабость.
- Ганглионевромы, нейробластомы провоцируют повышение артериального давления, а в некоторых случаях – диарею.
- Фибросаркома может стать причиной частого и резкого снижения уровня глюкозы в крови.
3. Признаки прорастания органов средостения
Самой распространенной жалобой являются боли в загрудинной зоне, что отдают в шею и плечо.
Если патологическое новообразование находится в левой части средостения, будет иметь место имитация стенокардии.
При компрессии пограничного симпатического ствола развивается птоз век, а также западание глазных яблок.
Компрессия бронхиального дерева чревата такими патологическими явлениями:
- Сложности при совершении дыхательного акта.
- Шум и свист в процессе дыхания.
- Кашель.
Сдавливание полых вен негативно сказывается на мозговом кровообращении, и сопровождается следующими негативными состояниями:
- Цианоз носогубного треугольника и грудной клетки.
- Одутловатость лица.
- Головная боль и боль в грудине.
- Увеличение диаметра вен на шее.
- Одышка.
При вовлечении в раковый процесс гортанного нерва, голос становится осиплым.
www.operabelno.ru
Рак средостения: лечение, диагностика, симптомы — Киев
Рак легкого
В понятие «рак средостения» включены различные по происхождению злокачественные новообразования, которые берут свое начало в медиастинальном пространстве. На долю злокачественных новообразований средостения различной гистологической структуры приходится 20-40%.
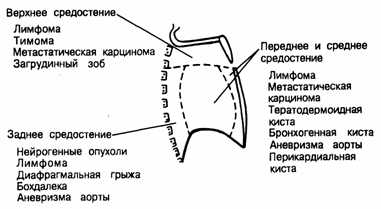
К опухолям средостения относят новообразования различной структуры и злокачественности, которые находятся в области средостения. Опухоли средостения можно дифференцировать по месту локализации. К новообразованиям заднего средостения относят лимфомы, тимомы и метастатические карциномы.
К опухолям переднего средостения относят тимомы, лимфомы, феохромоцитомы, дизэмбриогенетические опухоли.
К опухолям среднего средостения относят лимфому, метастатическую карциному, тератодермоидную кисту, бронхогенную кисту и перикардиальную кисту.
К новообразованиям заднего средостения относят нейрогенные опухоли и лимфомы. Также в средостении могут обнаружиться метастазы саркомы, меланомы.
Что касается возрастных групп, то злокачественные новообразования средостения чаще всего диагностируют у людей в возрасте от 18 до 45 лет, не зависимо от гендерной дифференциации.
Лечение рака средостения в Клинике Спиженко
Тактика лечения пациента напрямую зависит от стадии, на которой был установлен и подтвержден диагноз. В случае, если опухоль выявлена рано, имеет четкие границы и отсутствует ее распространение за пределы органа, то в таком случае методом радикального лечения во всем мире все чаще становится радиохирургия на системе КиберНож. На более поздних стадиях пациенту показано хирургическое лечение. При значительном объеме опухоль становится неоперабельной и лечение сводится к химиотерапии и лучевой терапии, направленных на замедление роста опухолевых клеток и метастазов.
Показана ли пациенту операция, каков будет объем хирургического вмешательства, будет ли проведена химиотерапия и/или лучевая терапия — это решает междисциплинарный консилиум специалистов Клиники Спиженко.
Наиболее эффективным методом для лечения небольших опухолей, в том числе и рака легких, является радиохирургия. В Клинике Спиженко для лечения опухолевых новообразований (как доброкачественной, так и злокачественной природы), а также единичных и множественных метастазов используется высокоточная роботизированная система КиберНож (CyberKnife). КиберНож позволяет удалять опухоли легких, независимо от их размера, расположения, глубины прорастания в ткани легкого.
Другими методами лечения рака легкого, которые могут быть включены в состав комплексной терапии в зависимости от типа онкологического заболевания, являются: хирургия, высокоточная лучевая терапия и химиотерапевтическое лечение, в том числе таргетная терапия, иммунотерапия, гормонотерапия и др.
Лучевое лечение рака легких, которое, как правило, применяется в большей степени для облегчения протекания онкологического заболевания и снятия симптоматики, в нашем медицинском центре обеспечивается современным линейным ускорителем с функцией IMRT (моделируемая по интенсивности подача дозы облучения) Elekta Synergy Platform. Применение данного оборудования позволяет подавать высокие дозы ионизирующего облучения непосредственно в границы патологических новообразований, при этом здоровые ткани вокруг опухолей остаются максимально защищенными.
Химиотерапевтическое лечение рака, которое наряду с применением радиохирургии на КиберНоже является основным методом лечения опухолей легких, позволяет приостановить процесс распространения метастазов.
Стоимость лечения рака средостения в Клинике Спиженко
В Клиника Спиженко применяется комплексный подход к лечению онкологических заболеваний, принятый во всем мире. Для того, чтобы узнать стоимость диагностических процедур и лечения, необходимо заполнить форму, которая приведена ниже. После того, как форма будет заполнена, с вами свяжутся специалисты нашей клиники для уточнения информации об уже полученном лечении и состоянии здоровья. После этого будет рассчитана полная стоимость лечения.
Диагностика рака средостения в Клинике Спиженко
Для того, чтобы поставить диагноз, пациента направляют на рентгенографию грудной клетки, пищевода с контрастированием и компьютерную томографию. Обследование позволяет установить точную локацию рака средостения, обширность процесса, поражение других органов грудной полости — легких, диафрагмы, аорты, грудной стенки. Узнать состояние мягких тканей в зоне новообразования, а также выявить метастазы опухоли в лимфоузлы и легкие дает возможность МРТ.
Основная причина развития рака легкого – курение. Около 80% пациентов с данной патологией – курильщики.
Симптомы рака средостения и виды опухолей
К основным симптомам заболевания относятся:
- кашель
- одышка
- боль в грудной клетке
- кровохарканье
- существенная потеря массы тела — до 10-15 кг
- вялость, апатичность, утрата должной активности
- небольшое беспричинное повышение температуры тела — до 37 градусов, которая может маскировать рак легкого под вялотекущий бронхит или пневмонию.
Опухоли средостения могут быть первичными и вторичными. К первичным относятся: опухоли из тканей собственно средостения; из тканей, дистопированных в средостение; из тканей, ограничивающих средостение. К вторичным относятся метастатические опухоли и опухоли, исходящие из трахеи и пищевода.
Из первичных злокачественных опухолей преобладают опухоли из лимфоидной и ретикулярной ткани – лимфогранулематоз и лимфоретикулосаркома. Реже возникают злокачественные тимомы, тератобластомы, ангиосаркомы, нейробластомы, фибросаркомы. При злокачественных опухолях средостения начало заболевания чаще острое, клиническая картина развивается быстро, многообразно; наряду с симптомами, обусловленными сдавливанием и прорастанием трахеи, главных бронхов, верхней полой вены, имеются и симптомы общего характера.
Для злокачественной тератомы характерен быстрый рост опухоли и потеря четкости контуров. Лимфогранулематоз чаще проявляется двусторонним асимметричным расширением срединной тени с локализацией затемнения в переднем и среднем отделах средостения, соответственно трахеальным, трахеобронхиальным и передним медиастинальным лимфоузлам.
Лимфоретикулосаркома чаще локализуется в верхнем и среднем этажах переднего средостения. Для нее характерно двустороннее, асимметричное расширение срединной тени, контур неровный, нечеткий, полициклический. Даже при небольших опухолях определяются признаки сдавления и прорастания органов средостения (компрессионный синдром). Особенно часто в таких случаях сдавливаются верхняя полая вена и трахея.
Причины возникновения
Причины развития рака средостения остаются невыясненными. Но онкологи считают, что развитие рака средостения могут спровоцировать следующие факторы:
- ионизирующеее излучение
- контакт с канцерогенными веществами в быту, сельском хозяйстве и на производстве
- вирусные агенты, такие как вирус Эпштейна-Барр, ВИЧ-инфекции
spizhenko.clinic