Перелом лучевой кости – виды повреждения, лечение
Перелом лучевой кости – травма, при которой под воздействием какого-либо фактора возникает трещина или слом. Перелом лучевой кости руки относится к распространенной травматологической патологии.
Перелом лучевой кости у ребенка или взрослого редко представляет угрозу для жизни пациента, но необходимо понимать, что из-за огромного значения функции предплечья, расположенных в данной области нервов и сосудов такое повреждение может осложниться и привести к тяжелым последствиям.
Анатомия
Данные повреждения являются наиболее частыми травмами предплечье, состоит которое из двух похожих по строению костей: локтевой и лучевой.
Лучевая кость состоит из длинного тела и дистального и проксимального концов. Дистальный считается более массивным, на нем находится суставная поверхность запястья, шиловидный отросток, соединенный с кистью.

Анатомическое строение проксимального конца состоит из головки и суставной окружности, при помощи которой луч соединяется с костями плеча. Ниже головки находится шейка, еще ниже – бугристость, с прикрепленной двуглавой плечевой мышцей.
Изучить анатомически локтевую и лучевую кость необходимо для более глубокого понимания возможных осложнений.
Последствия патологии:
- Повреждение сосудов и нервных окончаний.
- В связи с защемлением происходит нарушение кровообращения, некроза тканей.
- Двигательная активность руки полностью или частично нарушается.
- Воспаление соединительных тканей и эпителия.
- В ряде случаев, возникает остеопороз.
Причины
Как и другие повреждения руки, перелом луча может провоцироваться травматическими и патологическими факторами.
Травматические переломы лучевой кости в типичном месте чаще всего могут возникать при падении на отведенную руку во время гололеда. Травма головки и шейки лучевой кости, перелом может произойти при падениях, ДТП, занятиях спортом, работе с промышленными, сельскохозяйственными механизмами. Самые тяжелые переломы лучевой кости по статистике происходят при получении травмы, связанной с техникой, также данные переломы возникают при огнестрельных ранениях.
Такие переломы классифицируются, как тяжелые и сопровождаются нарушением целостности мягких тканей, нервов и сосудов и появлением костного дефекта, выражающегося в отсутствии участка кости в поврежденной зоне.

Переломы лучевой кости в типичном месте в связи с патологической травмой происходят при незначительном воздействии на костный скелет, плотность которого становится более низким вследствие заболеваний. Причины травм в таких случаях носят эндокринные, метаболические нарушения, а также, если имеется первичная раковая опухоль кости или произошло метастазирование в костную ткань. Часто патологические сломы возникают при следующих болезнях – остеопорозе, остеомиелите.
Излом в лучевой кости руки чаще всего возникает в результате воздействия следующих факторов — падение с опорой на вытянутую руку, остеопороз, падения с велосипеда, автомобильная авария, производственная травма.
Классификация травмы
Нередко данная кость ломается в самом тонком месте, потому такие травмы обозначают как переломы лучевой кости в типичном месте.
Как показывает медицинская статистика, переломы лучевой кости в типичном месте чаще происходят в левой руке, чем в правой, и повреждение делится на два типа.
Виды травмы:
- Перелом Колеса. Этот вид перелома также называют разгибательным. При нем обломки лучевой кости смещаются к тыльной стороне предплечья.
- Перелом Смита или сгибательный. Смещение отломка происходит в сторону ладони.
Другие виды:
- Поперечный. При данном переломе слом находится перпендикулярно к оси кости. Фактором возникновения травмы является непосредственное воздействие на кость. Это может быть удар молотком или другим тупым предметом по предплечью.
- Косой. Для такого повреждения характерна прямая линия слома конечности, так как возникает из-за прямого удара. Также, если в момент падения на кисти, руки находятся в положении ладонного сгибания, может произойти перелом лучевой кости.
Линия слома при этом пересекает кость под разными углами. Косой перелом относится одним из наиболее распространенных видов повреждения лучевой кости.
- Винтообразный. При винтообразном изломе линия имеет спиралевидную форму, обломки кости слегка развернуты. Данные травмы провоцируются во время сильных движений внутреннего и внешнего вращения кости.
- Продольный — линия слома находится параллельно оси кости. Как правило, данные переломы возникают при оказании бокового давления на кость или при сильном, прямом ударе широким тупым предметом.
- Оскольчатый. Переломы, имеющие в наличии несколько обломков кости, при отсутствии четкой линии слома называют осколочными. При этом оскольчатый перелом лучевой кости со смещением отломков может быть и без смещения.
- Вколоченный. Возникает вколоченный перелом лучевой кости типичном месте при приложении большой силы, направление которой проходит вдоль оси луча, к противоположным концам длинной трубчатой кости. Обломки во время удара вколачиваются друг в друга.
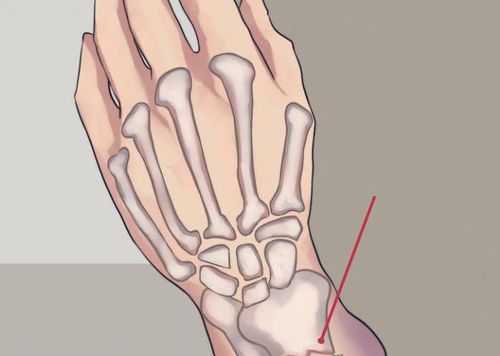
При всех видах данного повреждения может возникнуть перелом со смещением костных обломков — фрагменты части кисти или другого отдела лучезапястной кости могут смещаться в любую сторону. При этом острый край обломков могут нанести повреждение в мягких тканях, проникновение, куда неизбежно при данном переломе.
Костные отломки могут так же травмировать близлежащие сосуды и нервы предплечья или других частей верхней конечности, что может в свою очередь спровоцировать нарушение оттока венозной крови и другие патологии.
Лучезапястного сустава перелом делится на виды, которые отличаются по степени повреждения дермы. К ним относятся:
- Открытый перелом. Для данных сломов, полученных в результате падения, характерно нарушение целостности мягких тканей, кожных покровов. Часть отломков так прорываются наружу и становятся видны снаружи. Такая патология относится к опасным. Возможны осложнения в виде кровотечения и проникновения инфекции в открытую рану.
- Закрытый перелом лучевой кости без смещения или с оным. При закрытом переломе может произойти повреждение мягких тканей, мышц, которые окружают кость, но обломки кости не соприкасаются с кожей.
Симптоматика
Признаки травмы лучевой, как и любой другой длинной трубчатой косточки или даже пальцев кисти основываются на симптоматике нарушения костной целостности, смещения обломков, на повреждении окружающих мягких тканей. Однако довольно часто клиническая картина выглядит более сложной. Обусловлено это тем, что данное травмирование часто сочетается с повреждением сосудов, нервов, а также возникновением инфекционных осложнений.

Закрытый перелом лучевой кости сопровождается такими основными признаками, как:
- Боль. В зоне слома появляется острый болевой синдром. Он становится более интенсивным при пальпации или движении. Болеть конечность может в связи с тем, что надкостница высокоиннервирована, мягкие ткани повреждены и в кровь выделяются медиаторы воспаления.
- Изменение цвета дермы и отек возникает в месте удара. Обусловлено это тем, что травма вызывает воспалительные процессы, кровотечение. Рука увеличивается в объеме.
- Аномальная подвижность конечности. В области слома возникает патологическая подвижность. Связано это с лучезапястным суставом, перелом которого нарушил его анатомическое строение.
- Крепитация. При пальпации разлома слышен специфический хруст — отломки трутся друг об друга.
- Укорочение травмированной верхней конечности связано со смещением обломков, но чаще всего при изолированных переломах изменения в длине руки не наблюдается – локтевая кость может держать все предплечье, но при отклонении предплечья в сторону луча происходит укорочение руки.
- Деформация. Смещение отломков вызывает образование патологического рельефа, и сустав деформируется.
- Повреждения нервных окончаний и кровеносных сосудов. В ряде случаев при данной патологии целостность нервов предплечья и области кисти нарушается, что приводит к снижению чувствительности этих мест, разрыв сосудов предплечья характеризуется побледнением пальцев, онемением руки, а на ощупь они становятся холодными. При повреждении лучевой артерии, на которой прощупывается артерии пульс, пульсация не ощущается, может возникнуть артериальное или венозное кровотечение, гипотония.
Важно! Эти же симптомы могут наблюдаться и при открытом переломе, а также вывих плечевого сустава также имеет ряд вышеуказанных признаков.
Необходимо заметить, что на основании некоторых внешних симптомов зона перелома кости может быть установлена более точно. Связано это с тем, что при каждом из возможных переломов появляется специфическое, более четкое нарушение движения, а также возникает соответствующая месту слома отечность.
Первая помощь
Допускается ли оказание доврачебной помощи? Такую помощь не только можно, а необходимо оказать. Но она должна быть проведена грамотно и своевременно, что поможет избежать осложнения перелома без смещения и других видов повреждения лучевой кости.

При переломе лучевой кости первая помощь, в первую очередь направлена на устранение болевого синдрома, обработки раны при ее наличии и фиксации руки для предупреждения усугубления слома.
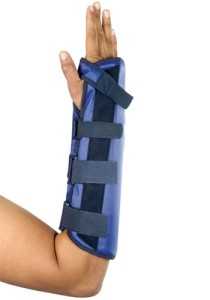
- При закрытом переломе конечность необходимо обездвижить. Сделать это можно при помощи твердой шины или других подручных средств. Шину накладывают от середины плеча до основания пальцев.
- Руке придают прямой угол и укладывают в косынку, повязанную вокруг шеи. Снизить интенсивность боли можно при помощи обезболивающих препаратов или холодного компресса.
- При открытом переломе в первую очередь следует остановить кровотечение, продезинфицировать рану, наложить повязку. При артериальном кровотечении накладывают жгут на середину плеча. Закрепляющая повязка такая же, как при закрытом сломе.
- Далее пострадавшего госпитализируют.
Важно! При подозрении на перелом лучевой кости желательно обратиться к специалисту. Для уточнения диагноза и определения тактики терапии ортопед назначит инструментальное обследование.
Диагностика
Произошел ли перелом лучевой кости руки со смещением лечение, и срок срастания напрямую зависит от диагноза. Кроме того обследование поможет выявить сочетается ли излом луча с травмой локтевой кости или вывихом.
К основным методами диагностики относят следующие:
- Рентгенография, которая проводится в двух проекциях, относится к популярным и доступным методам диагностирования.
- Компьютерная томография незаменима при внутрисуставном травмировании для проведения успешной репозиции костей верхних конечностей, оценки выравнивания суставной поверхности, также КТ дает точные данные о сращении косточек.
- Магнитно-резонансная томография используется для диагностики тяжелых повреждений, сочетаний нескольких травм.
Лечение
Перелом лучевой кости лечение, срок срастания зависит от нескольких факторов и определяется лечащим врачом индивидуально.
Лечение перелома лучевой кости осуществляют при помощи консервативного и хирургического лечения.
Наложение гипса при переломе лучевой кости проводят после сопоставления костных обломков. При помощи гипсовой повязки конечности придается необходимое положение, и полное обездвиживание поврежденного участка кости. Положение руки зависит от особенностей травмы и ее локализации.

Хирургическое вмешательство при переломе лучевой кости проводят при невозможности осуществить ручную репозицию костных отломков, а также при ряде осложнений. В большинстве случаев оперативное лечение позволяет качественнее и точнее сопоставить обломки кости, устранить необходимость долго носить гипсовую повязку, а также помогает быстро восстановить рабочие функции конечности.
Для достижения хорошего результата используют методы остеосинтеза: спицы, дистракционные аппараты, пластины.
Лечение после перелома лучевой кости руки в домашних условиях допускается с разрешения специалиста.
Реабилитация
Сколько заживает рука после полученной травмы, как разработать верхнюю конечность?
В большинстве случаев после повреждения рука восстанавливается около двух месяцев. Реабилитация после перелома лучевой кости, ее длительность может зависеть от того, кто пострадал – дети или взрослые, тяжести травмы, наличия осложнений и патологий, мешающих срастанию костной ткани.
Что бы быстро восстановить после перелома лучевой кости со смещением или без него все функции больному назначается физиотерапия, массаж, лечебная гимнастика, а также вводят в рацион продукты с содержанием кальция или его препараты. После выздоровления полезны теплые ванны с хвоей и солями.
Важно! Время выздоровления пациента и возвращение его в привычное русло жизни также во многом зависит от него самого, от того насколько он упорно стремится восстановить подвижность конечности.
Не стоит тянуть с диагностикой и лечением заболевания!
Запишитесь на обследование у врача!
potravmam.ru
Реабилитация после перелома лучевой кости
Переломы лучевой кости обусловлены травмирующим фактором и индивидуальными особенностями организма пациента. Впрочем, реабилитационные мероприятия при различных повреждениях в этой анатомической области примерно одинаковые.
Что такое перелом, виды переломов

Перелом – это нарушение целостности кости, вызванное механическим воздействием извне с деформацией окружающих тканей и нарушением функции поврежденного отдела. Переломы бывают:
- открытыми, если нарушена целостность кожного покрова;
- закрытыми;
- оскольчатыми, в том числе раздробленными при формировании большого количества осколков;
- без осколков.
Помимо этого, переломы классифицируют по отношению к оси:
- поперечные,
- продольные,
- косые,
- раздробленные,
- от сгибания,
- вколоченные,
- винтообразные.
По характеру смешения отломков:
- по ширине,
- по длине,
- под углом,
- по периферии.
Переломы, образовавшиеся вследствие опухоли, остеомиелита и других заболеваний, называют патологическими.
По локализации различают:
- метафизарные,
- диафизарные,
- эпифизарные,
- внутрисуставные.
По количеству пораженных костей различают переломы:
- изолированные — травмирована одна кость;
- множественные — поражены несколько костей;
- сочетанные — повреждены кости и внутренние органы.
Переломы лучевой кости резко снижают трудоспособность пациентов и проявляются резкой болезненностью в предплечье и отеком. В зависимости от вида перелома симптоматику могут дополнять наличие гематомы, разрыва тканей с выходом кости в рану, наличие деформации в области перелома при неповрежденном кожном покрове и т. д.
Диагноз ставится на основе опроса, осмотра, пальпации, наличия патологических синдромов (крепитация, патологическая подвижность), а также комплекса инструментально-диагностических результатов.
Принципы лечения переломов лучевой кости

Целью лечения является восстановление анатомической целостности кости и функции поврежденного отдела.
Существует два вида лечения переломов: оперативный и консервативный. К хирургическим вмешательствам стараются прибегать в крайних случаях и при наличии определенных показаний для данного метода лечения.
Переломы лучевой кости классифицируются в зависимости от травматического фактора и индивидуальных особенностей организма пациента.
Ниже рассмотрим некоторые из них.
Перелом без смещения отломков наиболее благоприятен для пациента, не требует хирургического вмешательства и позволяет больному быстро восстановиться. Случается на различной высоте лучевой кости. При изолированном переломе (при целостности локтевой кости) его диагностирование бывает затруднено. Лечение заключается в фиксации места перелома двухлонгетной гипсовой повязкой с последующей заменой ее на циркулярную гипсовую повязку.
Перелом со смещением отломков в определенных случаях требует остеосинтеза (накостного, чрескостного или внутрикостного) пластинами, шурупами, винтами или проволочными швами.
При наличии внесуставных неоскольчатых переломов под местной анестезией проводится ручная репозиция отломков и накладывается двухлонгетная гипсовая повязка. После спадания отека она меняется на циркулярную гипсовую повязку до конца срока иммобилизации.
В некоторых ситуациях переломы лучевой кости сочетаются с вывихом головки локтевой кости. В таком случае помимо репозиции отломков необходимо вправить головку локтевой кости.
Иммобилизация: фиксация гипсовой повязкой от основания пальцев до верхней трети плеча в физиологическом положении.
Переломы лучевой кости в области шейки и головки бывают следующих видов:
- без смещения костных отломков;
- со смещением костных отломков;
- оскольчатый перелом со смещением;
- внутрисуставный перелом.
В первую очередь необходимо диагностировать перелом и узнать, есть ли смещение костных отломков. После этого выстраивается тактика лечения. При отсутствии смещения отломков назначается консервативное лечение, заключающееся в обезболивании и накладывании гипсовой повязки. В случае наличия смещения отломков или раздробления головки кости необходимо оперативное лечение, заключающееся в проведении остеосинтеза.
При раздроблении или оскольчатом переломе головки лучевой кости ее могут удалить. Однако такие меры не практикуются у детей, чтобы не затронуть зону роста кости.
Одним из самых часто встречающихся повреждений предплечья является перелом лучевой кости в типичном месте. Тогда область перелома локализуется в нижней части луча. Данное повреждение получается в результате падения на вытянутую руку при согнутом или разогнутом лучезапястном суставе.
Иммобилизация: от пястно-фалангового сочленения до верхней трети предплечья. Срок: от 1 месяца (перелом без смещения костных отломков) до 1,5—2 месяцев (при смещении отломков).
Лечебная гимнастика: дыхательные упражнения, комплексы гимнастики для свободных от гипсовой повязки суставов с обязательным вовлечением пальцев кисти.
Постиммобилизационный период: упражнения выполняются перед столом с гладкой поверхностью для облегчения скольжения руки. Полезны упражнения в теплой воде, а также бытовые нагрузки, в частности самообслуживание. Необходимо исключить ношение тяжестей и висы. Весьма полезен массаж пораженной конечности.
Очень часто перелом лучевой кости в типичном месте сочетается с отрывом шиловидного отростка. Диагноз ставится по данным опроса, осмотра, пальпации (синдром крепитации отломков), а также итогам рентгенологического исследования.
Смещение шиловидного отростка при переломе может быть не только в тыльную или ладонную область, но и под различными углами. Тактика лечения подбирается строго индивидуально в каждом конкретном случае после проведения рентгенологического исследования, а в некоторых случаях – компьютерной томографии.
Одним из видов лечения данного перелома является ручная репозиция отломков под местной анестезией с последующей гипсовой иммобилизацией конечности. Однако данный подход может вылиться во вторичное смещение костных отломков, что усложнит дальнейшее лечение перелома.
Общие методики реабилитации после перелома лучевой кости
Реабилитация перелома костей предплечья при различных видах переломов в данной анатомической области различается незначительно. Важно знать общие направления восстановительных мероприятий и варьировать методики в зависимости от особенностей конкретного перелома.
Первый период: иммобилизация
При переломе лучевой кости после сопоставления костных отломков накладывают гипсовую повязку от основания пальцев до верхней трети плеча. Рука при этом должна быть согнута в локтевом суставе под углом в 90 градусов и поддерживаться косынкой. Время иммобилизации: при изолированном переломе лучевой кости – 1 месяц, при множественном переломе (лучевая и локтевая кости) – 2 месяца.
В этот период выполняются упражнения лечебной гимнастики для свободных от гипсовой повязки суставов: активные, пассивные и статические, а также воображаемые движения (идеомоторные) в локтевом суставе.
Через 1,5 недели после перелома применяется магнитная стимуляция мышц и пораженных нервов, импульсное ЭП УВЧ, инфракрасная лазеротерапия (воздействие непосредственно через гипсовую повязку) или красная лазеротерапия (в гипсе вырезают отверстия для излучателя).
Массаж воротниковой области, общее ультрафиолетовое облучение.
Второй период: съемный ортез
После того как гипсовую повязку заменили на съемный гипсовый ортез, гимнастика должна быть направлена на предупреждение возникновения контрактуры в суставах: последовательно от пальцев к плечу прорабатываются все суставы. Добавляется эрготерапия: восстановление навыков самообслуживания. В этот период очень полезны: массаж, тепловые физиопроцедуры, лечебная гимнастика в теплой воде (гидрокинезотерапия), механотерапия.
Тепловой режим при занятиях в воде должен быть мягким. Температура воды: от 34 до 36 °С. Гимнастика проводится при полностью погруженной в воду руке (предплечье, кисть). Гидрокинезотерапия назначается после снятия гипсовой повязки.
Уделяется внимание всем суставам от пальцев до локтей. На начальных этапах пациент помогает себе делать упражнения здоровой рукой. Все движения должны выполняться до болевого синдрома, а не через него.
Начинаются упражнения со сгибания и разгибания в суставах, затем делается приведение и отведение, пронация и супинация.
Вполне возможно дополнять упражнения в воде занятиями с мягкими губками и мячиками, впоследствии размер предметов должен уменьшаться. Для тренировки мелкой моторики в воду опускаются пуговицы, которые пациент должен захватывать и вылавливать.
Физические факторы, применяемые в постиммобилизационный период: парафиновые аппликации, электрофорез лидазы, калия, ультрафонофорез лидазы, электростимуляция мышц, солевые ванны.
Третий период: без фиксации

На третьем этапе, когда фиксация не требуется, нагрузка на пораженную конечность не ограничивается. При выполнении комплекса лечебной физкультуры используется дополнительное оборудование для отягощения, а также висы и упражнения на сопротивление. В этом периоде делается упор на полное восстановление конечности и устранение остаточных явлений перелома.
Лечебная физкультура включает в себя комплексы гимнастики, механотерапии и гидрокинезотерапии.
Гидрокинезотерапия: занятие проводится как на прошлом этапе, но дополняется выполнением бытовых манипуляций. Они призваны увеличивать амплитуду движения в суставах и позволяют пациенту расширить объем упражнений: имитация мытья рук и посуды, стирки и выжимания и т. д.
Лечебную физкультуру дополняют эрготерапией (восстановление бытовых навыков и функций самообслуживания).
Полное восстановление конечности происходит через 4-5 месяцев при изолированном переломе и через 6-7 месяцев при множественном переломе.
Ударно-волновая терапия
При плохо срастающихся переломах и формировании ложных суставов назначается ударно-волновая терапия. Этот метод основан на точечном воздействии ультразвуковой волной в область перелома для стимуляции процессов регенерации тканей и ускорения образования костной мозоли. Данный вид терапии позволяет ускорить время реабилитации и в определенных случаях является прекрасной альтернативой оперативному лечению.
Осложнения
Осложнения после переломов лучевой кости бывают спровоцированы самим характером перелома, неправильной тактикой лечения или действиями пациента. Их разделяют на ранние и поздние.
Ранние осложнения:
- Присоединение инфекции с развитием гнойного процесса при открытом переломе.
- Синдром Зудека.
- Нарушение кровообращения.
- Вторичное смещение костных отломков при неправильном наложении гипсовой повязки или неверной репозиции отломков.
- Повреждение сухожилий, связок с формированием диастаза между костями или спаек между сухожилиями (причина тугоподвижности в суставах).
- Неврит Турнера.
Поздние осложнения:
- трофические расстройства;
- ишемическая контрактура;
- неправильное срастание перелома.
Переломы в области лучевой кости имеют разную степень тяжести. В связи с этим и лечение их будет отличаться. Вот только реабилитационные процедуры носят одинаковый характер. Лечащий врач может совмещать восстановительные методики в зависимости от состояния пациента и особенностей его перелома.
Видео на тему «ЛФК после перелома руки»:
Телеканал «Беларусь-1», передача «Здоровье» на тему «Перелом лучевой кости и другие травмы кисти: можно ли пренебречь реабилитацией?»:
physiatrics.ru
Перелом лучевой кости — причины, симптомы, диагностика и лечение
Перелом лучевой кости – одно из самых распространенных повреждений опорно-двигательного аппарата. Обычно возникает при падении на руку. Может выявляться у лиц любого возраста и пола, однако, повреждения верхней части лучевой кости и переломы диафиза чаще обнаруживаются у детей, пациентов среднего и молодого возраста, а переломы луча в типичном месте – у пожилых. Такая разница обусловлена некоторыми различиями в механизме травмы, разным уровнем и характером двигательной активности, а также возрастными особенностями костно-мышечной системы.
Переломы лучевой кости могут быть изолированными или сочетаться с другими повреждениями. В травматологии и ортопедии чаще встречается сочетание переломов лучевой и локтевой кости. При нетипичном механизме травмы (автодорожных происшествиях, несчастных случаях на производстве, падениях с высоты) возможны сочетания с переломами других костей конечностей, переломами ребер, переломами позвоночника, переломами таза, ЧМТ, повреждением почки, повреждением грудной клетки, повреждением мочевого пузыря и тупой травмой живота. Лечение переломов луча осуществляют врачи-травматологи.
Переломы головки и шейки
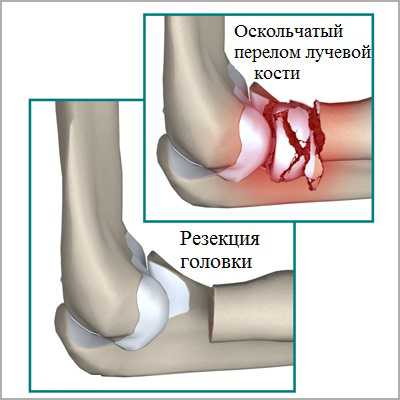
Перелом лучевой кости в области головки обычно возникает в результате падения на вытянутую и немного отведенную руку. Составляет около 20% от общего числа травм локтевого сустава. В 50% случаев сочетается с повреждением других анатомических структур, в 10% случаев – с вывихом костей предплечья. Проявляется болью и припухлостью в области локтя. Боль усиливается при пальпации, попытке повернуть или согнуть руку. Крепитация не определяется. Для уточнения диагноза назначают рентгенографию локтевого сустава. Лечение обычно консервативное. При повреждениях без смещения накладывают гипс, при наличии смещения выполняют закрытую репозицию, а затем назначают контрольные снимки.
При неудовлетворительном результате контрольной рентгенографии осуществляют повторную репозицию с фиксацией головки спицей. Затем накладывают гипс, спицу удаляют через 2-3 нед., иммобилизацию продолжают 4-5 нед. При многооскольчатых повреждениях и значительном разрушении головки показано хирургическое вмешательство – резекция головки или эндопротезирование головки с использованием силиконового протеза. Последний способ обычно применяется при лечении молодых пациентов.
Изолированные переломы диафиза
Перелом лучевой кости в зоне диафиза возникает в результате удара по лучевой стороне предплечья и наблюдается достаточно редко. Симптоматика обычно стертая. В области повреждения возникает припухлость, пациенты жалуются на боль, усиливающуюся при ощупывании и движениях, особенно ротационных. Крепитация и патологическая подвижность, как правило, отсутствуют, поскольку отломки лучевой кости удерживаются целой локтевой костью и межкостной мембраной. Диагноз уточняют при помощи рентгенографии костей предплечья.
При повреждениях без смещения накладывают гипс сроком на 8-10 нед. При наличии смещения показана закрытая репозиция с последующей иммобилизацией в течение 8-12 нед. Если отломки не удается сопоставить (обычно бывает при внедрении мягких тканей между костными фрагментами), необходимо хирургическое вмешательство – остеосинтез лучевой кости пластиной или штифтом.

МРТ локтевого сустава. Перелом головки лучевой кости с незначительным смещением отломков.
Повреждение Галеацци
Описано итальянским хирургом Галеацци в первой половине двадцатого века. Представляет собой сочетание перелома лучевой кости и вывиха локтевой кости в лучезапястном суставе. Подобные повреждения составляют около 7% от общего количества переломов костей предплечья и образуются при падении на пронированную кисть. Сопровождаются болью в нижней и средней трети предплечья, выраженной припухлостью и образованием подкожных гематом. Движения в лучезапястном суставе ограничены.
Отличительными особенностями данной травмы являются частые сопутствующие повреждения нервов, развитие компартмент-синдрома (сдавления нервов, вен и артерий отечными мягкими тканями) и необходимость хирургического вмешательства для восстановления нормальных анатомических соотношений костей предплечья. Признаками, позволяющими заподозрить повреждение нервов, являются выпадение чувствительности и движений в области кисти. Усиливающееся напряжение мягких тканей, мучительная нарастающая боль и усиление боли при тяге за пальцы указывают на наличие компартмент-синдрома.
Диагноз выставляется на основании рентгенографии предплечья с захватом лучезапястного сустава. В сомнительных случаях выполняют сравнительные рентгенограммы обеих предплечий или назначают КТ кости. При подозрении на травму нервов и повреждение сосудов назначают консультации сосудистого хирурга и невролога. При компартмент-синдроме необходима немедленная фасциотомия. Лечение оперативное – открытая репозиция и остеосинтез лучевой кости пластиной. При необходимости дополнительно осуществляется фиксация головки локтевой кости спицей. Иммобилизацию продолжают 6-8 нед., затем назначают реабилитационные мероприятия, включающие в себя ЛФК, массаж и физиотерапию. При застарелых повреждениях накладывают дистракционные аппараты.
Перелом в типичном месте
Переломы лучевой кости в типичном месте (чуть выше лучезапястного сустава) – самые распространенные переломы костей предплечья. Нередко наблюдаются у детей и у молодых людей, однако, чаще всего встречаются у лиц пожилого возраста, что обусловлено остеопорозом. Как правило, возникают при падении с опорой на вытянутую руку, могут сопровождаться или не сопровождаться смещением фрагментов. С учетом характера смещения выделяют две разновидности таких повреждений – переломы Коллеса и переломы Смита. При переломе Коллеса дистальный отломок смещается к тылу, при переломе Смита – к ладони. Кроме того, такие переломы могут быть внутрисуставными или внесуставными, открытыми или закрытыми.
Повреждение сопровождается резкой болью, отеком и кровоизлияниями. Возможна крепитация и патологическая подвижность. При смещении выявляется видимая деформация чуть выше сустава или в его проекции. Движения и пальпация резко болезненны. Диагноз подтверждают по результатам рентгенографии лучезапястного сустава. При сложных переломах и в ходе предоперационной подготовки может потребоваться проведение КТ лучезапястного сустава и МРТ. Лечение в подавляющем большинстве случаев консервативное.

Рентгенография лучезапястного сустава. Перелом дистального метаэпифиза лучевой кости со смещением отломков.
При переломах лучевой кости без смещения накладывают гипс, при смещении проводят закрытую репозицию с последующим наложением гипсовой повязки. При необходимости для лучшего удержания отломков используют чрезкожную фиксацию спицами. Затем больного направляют на контрольную рентгенографию. При удовлетворительном стоянии отломков гипс сохраняют 4-5 нед. При неудаче репозиции осуществляют попытку повторного вправления. Если фрагменты не удалось сопоставить, показана операция.
Хирургическое вмешательство проводят в условиях стационара. Возможен остеосинтез дистального метаэпифиза лучевой кости пластиной или винтами. При сложных открытых переломах наложение металлоконструкций в области раны противопоказано, поэтому в таких случаях используют аппараты внешней фиксации. В послеоперационном периоде назначают УВЧ, обезболивающие и антибиотики. Срок начала реабилитационных мероприятий зависит от вида остеосинтеза. Стабильная фиксация пластиной позволяет начать ЛФК уже через неделю после операции, при других способах лечения разработку сустава откладывают на более поздние сроки.
www.krasotaimedicina.ru
сколько носить гипс, лечение, срок срастания
Причины переломов всегда разные — человеческая неосторожность, заболевания, повышающие ломкость костей, и прочие обстоятельства, в результате которых приходится обращаться к травматологу за наложением шины или гипса. Перелом лучевой кости в типичном месте встречается чаще обычного. Каждый 7 пациент травматолога с переломом имеет повреждение луча.

Общие сведения о повреждениях луча
Основной причиной подобного перелома зачастую становится неосторожное падение с вытянутыми руками, когда именно на них смещается вся масса человеческого тела. В зависимости от сопутствующих последствий — наличия осколков, смещения и проблем с суставами и назначается классификация переломов. Эти данные необходимы не только для теоретического разделения повреждений на группы, но и для ускорения процесса подбора лечебных и реабилитационных средств по восстановлению конечности.
При позднем диагностировании, некачественно срощеном или и вовсе повторном переломе лучевой кости, вероятность смещения существенно возрастает. Пациент также может обзавестись деформацией лучезапястного сустава углового или ротационного типа. Еще одно неприятное последствие подобных травм – уменьшение длины лучевой кости запястья и ее импакция.
На фоне таких проблем возникают и другие патологии, связанные с неравномерным распределением нагрузки на связки руки. Зачастую повреждается суставный хрящ и возникает запястная нестабильность. Симптомами данных заболеваний является боль в локте во время нагрузки, ослабление и уменьшение подвижности кисти. Без лечения и реабилитационных процедур у пациента может начаться артрозная деформация суставов, а так же могут не сжиматься пальцы в кулак.
Чтобы выявить перелом луча в типичном месте используется исследование запястья рентгеном. Нормальным показателем является наклон суставной поверхности на 15-25 градусов в прямой проекции. Для ладонного участка нормой является показатель наклона в 10-15 градусов. Если данное значение изменилось относительно нижней трети лучевой кости, врач может констатировать наличие перелома — свежего или сросшегося из-за неправильной фиксации со смещением.
Стандарты классификации переломов
Любой диагностированный у пациента перелом лучевой кости относится к конкретной группе. Принадлежность к той или иной группе определяет главные особенности, симптомы и методы лечения травмы. Принято выделять:
- Перелом дистального отдела с локализацией на расстоянии 2-3 см от лучезапястного канала.
- Перелом Коллиса, его характерная особенность — осколки смешаются к тыльной поверхности предплечья.
- Перелом Смита — это обратный перелом Колеса. Основная причина подобного нарушения целостности кости — чрезмерное воздействие на тыльную поверхность кости. В данном случае обломок должен смещаться к поверхности ладони.

Приведенная классификация не может считаться полной, так как не учитывает поведение суставов при травмировании, поэтому рекомендуется использовать и другую типизацию переломов, основывающуюся именно на этом аспекте:
- Закрытый перелом лучевой кости внутрисуставного типа, когда линия слома проходит через лучезапястный сустав.
- Внесуставный — не затрагивает поверхность суставов.
- Открытый – характеризуется сопутствующим внешним или внутренним повреждением мягких тканей. Разрыв может произойти изнутри, или из-за осколков наблюдаются рваные поверхностные раны. Данная разновидность переломов наиболее опасна и чревата многочисленными осложнениями. Часто требуется наложить жгут, чтобы остановить кровопотерю и предотвратить проникновение через рану инфекций.
- Оскольчатый — кость сломана более чем на 3 фрагмента.
- Со смещением и без него.
Стоит еще раз напомнить, что правильная классификация повреждения кости и сустава важна, так как определяет конечный курс лечения и реабилитации для травмированной руки.
Для каждого типа перелома существуют свои определенные стандарты, нормы и подходы, которые учитываются в индивидуальном порядке при осмотре пациента. Пренебрежение подобными рекомендациями может пациенту подвижности руки, ведь если кость не срастется правильно, восстановить ее полноценное функционирование не удастся.
Причины и симптоматика перелома луча
Как уже упоминалось выше, главная причина, вызывающая переломы лучевой кости — это падение на вытянутые руки. Не зря же на любой спортивной секции именно правильной технике падения уделяется особое внимание. Тренера всегда делают особый акцент на запрете падений на прямые руки, так как это чревато серьезными травмами.
Не менее часто встречаемая причина переломов – это остеопороз. У пациентов, страдающих этим заболеванием, кости и хрящи истончаются, становятся хрупкими, поэтому и ломаются при повышенных нагрузках или ударах. Зачастую при остеопорозе наблюдается вколоченный перелом. Он характерен для людей старшего возраста – за 60 лет. Его пациенты могут не замечать в течение нескольких дней, если не формируется отек. Это происходит по причине отсутствия смещения или дробления с осколками.
Часто переломы со смещением происходят по причине мощного внешнего травмирующего воздействия — при халатности на производстве, строительстве или во время автомобильной аварии.
Главными симптомами данных травм считаются:
- боль в руке — от запястья до локтя в зависимости от локализации слома;
- отечность;
- кровоизлияние — внутреннее или внешнее в зависимости от степени поражения мягких тканей;
- хруст или скрежет осколков;
- чувство онемения в кончиках пальцев;
- при переломе со смещением возможно осложнение в виде деформации лучезапястного сустава.
Масштабы отека руки после перелома лучевой кости зависят исключительно от скорости предоставления первой помощи пострадавшему. Именно поэтому следует своевременно начать лечение, чтобы уже имеющаяся симптоматика не прогрессировала и не усложняла пациенту жизнь.
Особенности диагностики и лечения лучевого перелома
Выше уже упоминался рентген как один из наиболее эффективных методов диагностировать перелом лучевой кости руки. Его результаты врач получает в виде снимка в двух проекциях, и в большинстве случаев этого достаточно для постановки или подтверждения диагноза.
Сложные случаи исследуются с помощью компьютерной или магнитно-резонансной томографией. Эти диагностические процедуры позволяют правильно оценить ситуацию и определить характерные особенности каждого отдельного случая. С их помощью также можно оценить состояние пациента и поврежденного участка перед и после хирургического вмешательства, если таковое планируется.
Своевременная диагностика позволяет избежать усугубления простых травм, например, ушибов. Иногда вовремя проведенный рентген позволяет избежать наложения гипса и обойтись, например, плотным временным бандажом. Даже если рука сильно болела после удара или травмы, провести диагностику нужно, ведь речь может идти о трещине, а такому типу повреждения требуется совершенно иной тип лечения.
Без промедления следует обратиться к врачу при обнаружении онемения пальцев, деформации поврежденного участка или побледнения кожи на руках. После ряда диагностических процедур доктор сможет поставить окончательный диагноз и при необходимости наложить гипс или предложить другой способ фиксации поврежденной кости.
Лечение
Главная цель всех лечебных мероприятий — восстановить до первоначального вида функционирование поврежденной руки, Используется множество средств и методик, позволяющих вылечить перелом лучевой кости без смещения и с активным движением осколков, и подбираются они в соответствии с особенностями каждого отдельного случая. В учет берется не только характер травмы, но также данные о возрасте и двигательной активности пациента, так как эти факторы имеют непосредственное влияние на качество костей и скорость их сращивания.
В случае перелома без смещения врачи накладывают и полимерную повязку, которая должна предотвратить смещение. Если имеются смещенные осколки, проводится процедура репозиции — возвращения и фиксация их на прежнем месте. Для этого используют гипсовую лонгету на руку, фиксирующую ее в заранее выбранном положении. Она актуальна на начальной стадии лечения до уменьшения отеков. Затем лонгета сменяется на полимерный бинт.
Очень часто проводится хирургическое вмешательство для скрепления отломков кости между собой с помощью металлических спиц и пластин. Такой метод давно зарекомендовал себя, так как проводится он под четким наблюдением профессионала и риски что-то сделать не так — минимальны. Но бывает, что такие конструкции не приживаются в организме человека и влекут за собой последствия в виде дискомфортных ощущений. Также их требуется снять после полного срастания кости.
Могут применяться аппараты внешней фиксации — аппарат Илизарова. Их использование благоприятно влияет на процесс срастания в самых сложных случаях, но имеется риск заражения путем попадания инфекции через спицы аппарата, которые пронизывают кожу человека.

Лечение и срок срастания определяет только лечащий врач. Сращение кости происходит по окончанию формирования костного мозоля, который образовывается полностью не менее через за 4 недели. Перед снятием гипса врач делает контрольный рентген, чтобы убедиться в полном формировании мозоля и принимает решение, оставлять руку обездвиженной или можно снимать гипс.
Сколько носить гипс при переломе лучевой кости? Средняя продолжительность использования гипсовой повязки — 4-5 недель. В особо сложных случаях возможно продление данного срока после проведения контрольной рентгенограммы. После избавления от повязки пациент должен пройти курс ЛФК для восстановления прежней подвижности руки.
Немеют пальцы?
Часть пациентов жалуются, что после перелома лучевой кости у них немеют пальцы. Этот симптом должен насторожить, так как может быть вызван синдромом Зудека. Его необходимо долго и кропотливо лечить под наблюдением ряда специалистов.
perelomanet.ru
срок срастания, лечение, сколько носить гипс (со смещением и без)
При переломе лучевой кости руки со смещением, лечение и срок срастания зависит от многих факторов. Зачастую переломы лучевой кости происходят, если человек падает на вытянутую руку.
Если человек после перелома лучевой кости не обращается за медицинской помощью, либо во время лечения происходит повторное смещение костных отломков, то дистальный отдел в руке очень долго и неправильно срастается. Чтобы говорить про переломы лучевой кости, стоит разобраться в строении предплечья, в котором она находится.

Анатомия предплечья
 Предплечье человека состоит из двух длинных костей, которые являются трубчатыми — лучевая и локтевая кость. Эти две кости располагаются параллельно друг другу и соединяются между собой плечевой костью в локтевом суставе. Внизу руки (дистальная область) они соединены с основанием запястья, это соединение называется лучезапястным суставом.
Предплечье человека состоит из двух длинных костей, которые являются трубчатыми — лучевая и локтевая кость. Эти две кости располагаются параллельно друг другу и соединяются между собой плечевой костью в локтевом суставе. Внизу руки (дистальная область) они соединены с основанием запястья, это соединение называется лучезапястным суставом.
Между собой лучевая и локтевая кости соединяются натянутой между внутренними поверхностями межкостной мембраной, которая очень прочная и эластичная. Работая в паре с мышцами, они участвуют в амплитудных движениях, поворачивая предплечье внутрь и наружу. Лучевая кость является более тонкой по сравнению с локтевой костью, в области локтя у нее есть цилиндрическая головка, а в области запястья две поверхности. На конце кости имеется небольшое образование под названием шиловидный отросток.
Классификация травмы
Перелом лучевой кости запястья делится на несколько видов. Кость практически всегда ломается на расстоянии около трех сантиметров от запястья, чаще повреждение возникает на правой руке, так как она является ведущей, левши же наоборот, получают перелом левой руки. Зачастую возникает трещина лучевой кости, то есть неполный перелом. Длительность заживления такой травмы меньше, чем при полном переломе.
Когда человек падает на ладошку, происходит перелом Коллиса, во время которого костный отломок смещается в тыльную сторону. Когда удар приходится на тыльную сторону, а смещение отломка происходит на сторону ладошки, возникает перелом Смита. Наиболее часто происходит перелом лучевой кости в типичном месте, которое является самым тонким на всей кости. Повреждения кости в других местах можно встретить гораздо реже.

Перелом луча в типичном месте может быть закрытым, когда кожа не повреждается и открытым, с повреждением кожи. Перелом лучевой кости руки со смещением чаще бывает открытым, поскольку костные отломки довольно острые. Закрытый перелом лучевой кости со смещением можно встретить только в случаях, когда кость сместилась не сильно.
Со смещением
Переломы луча в типичном месте со смещением случаются, когда костные отломки смещаются по отношению друг к другу. В травматологи есть несколько типов таких травм:
- Закрытый перелом со смещением является более благоприятным для пациента, чем открытый и срастается за более короткий период. Кость находится внутри, осложнения возникают крайне редко, потому что к травме не проникает инфекция из окружающей среды.
- При открытом переломе костные отломки проходят сквозь кожу пострадавшего, в рану попадают бактерии, которые обитают во внешней среде, вызывая осложнения. При открытом переломе лучевой кости лечение, и реабилитация длится дольше, чем при закрытом.
- Внутрисуставный перелом происходит в суставе, при такой травме в полость сустава проникает кровь, которая вытекает из поврежденной кости. Это чревато гемартрозом, который может нарушить нормальную работу травмированного сустава.
Без смещения
Перелом лучевой кости без смещения происходит потому, что в нижней части руки намного меньше мышечной ткани, чем на плече. Таким образом, при получении травмы, силы мышц, особенно у человека, не занимающегося спортом, недостаточно, чтоб сдвинуть с места костный отломок. Перелом в типичном месте без смещения чаще бывает неполным, то есть, обычной трещиной в кости.
Оскольчатый перелом происходит при большом количестве костных отломков и может быть как открытого, так и закрытого типа. Если кость как бы вжимается в саму себя, возникает вколачивание и происходит вколоченный перелом.
Возможные осложнения
Перелом дистального метаэпифиза лучевой кости со смещением может привести к различным осложнениям. Некоторые из них являются ранними, возникающими сразу же после получения травмы, другие возникают спустя какое-то время, если назначено неправильное лечение, или оно отсутствует вообще. Если повреждена лучевая кость, перелом может привести к следующим проблемам:
- повреждаются нервы и кровеносные сосуды;
- травмируются сухожилия, отвечающие за сгибание пальцев;
- происходит отек Турнера;
- возможно возникновение травматического остеопороза;
- может разорваться мышечная ткань предплечья;
- рана может инфицироваться, что чревато флегмоной костной ткани;
- часто происходит развитие остеомиелита.
Если же лечение и реабилитация проводятся неправильно или не проводятся вообще, то возникают поздние осложнения:
- развитие контрактуры сустава в запястье;
- возникновение анкилоза;
- развитие парезов и параличей в кисти из-за того, что повреждены сосуды и нервные окончания;
- остеомиелит, который возникает из-за того, что во время лечения применялся остеосинтез.
Если человек пренебрегает лечением, то сломанные кости срастаются в неправильном положении. Неправильно сросшийся перелом лучевой кости со смещением грозит постоянными болями и нарушением функциональности кисти в будущем.
Симптомы

Если человек сломал лучевую кость, после травмы возникает следующая клиническая картина:
- Возникновение сильного болевого синдрома;
- Наличие кровоподтека;
- Возникновение отечности окружающих тканей;
- Возникновение характерного хруста в месте травмы;
- Изредка онемение кисти;
- Происходит деформация кисти из-за смещения.
Людей, получивших травму, всегда интересует, как долго может срастаться сломанная лучевая кость. Срок сращения и период восстановления зависит от вида травмы, от того, какое было назначено лечение и как пациент придерживается рекомендаций доктора.
Первая помощь
Сломанная конечность должна быть в спокойном состоянии, ею нельзя выполнять какие-либо движения и как-то нагружать. Для того чтобы устранить болезненные ощущения, пострадавшему следует дать обезболивающий препарат. При наличии открытой раны, она обрабатывается антисептическим раствором и прикрывается стерильной салфеткой или бинтом.

Рука пострадавшего приподнимается и фиксируется. Для этого можно использовать любую палку или длинную линейку, которую следует привязать к предплечью. Если же повязку наложить невозможно, из-за страха навредить, следует просто держать руку в приподнятом положении не шевелить ею. К месту травмы желательно приложить холодный компресс, который уменьшит болезненные ощущения и предотвратит развитие большого отека и гематомы.
Лечение
Чтобы место травмы быстрее срослось, доктора прибегают к консервативному и хирургическому лечению. Больной должен беспрекословно выполнять всё, что говорит врач, тогда лечение и реабилитация пройдут быстрее.
Консервативные методы
При консервативном лечении на травмированную область накладывается иммобилизующая повязка. Она может быть выполнена из гипса или из полимера. Однако сразу же гипс накладывают только на травмы, которые не сопровождаются смещением. Такая повязка накладывается лишь после снятия отечности с области травмы. На это может уйти около недели. Сколько носить гипс при переломе лучевой кости зависит от типа перелома, от состояния пациента и способности его костей к сращиванию. Вместе с этим доктор назначает прием противовоспалительных нестероидных препаратов, обезболивающих средств, если необходимо, то антибиотиков.
Хирургические методы лечения
К операции доктора прибегают, если присутствует нестабильный перелом, который может сместиться, если смещение уже произошло или имеется много костных отломков. Во время операции врач сопоставляет сломанные кости, то есть, делает репозицию.
Репозиция
Сопоставление отломков может быть закрытым и открытым. При закрытой репозиции доктор соединяет отломки через кожу, потому такой способ можно отнести к консервативному лечению. Открытая репозиция подразумевает проведение разреза на месте повреждения, сопоставление костей и скрепление их специальными конструкциями. Эта процедура называется остеосинтезом.
Остеосинтез
Если процедуру выполнить своевременно и умело, то реабилитация займет намного меньше времени, чем при консервативном лечении. Для остеосинтеза может использоваться специальная спица, пластина, дистракционный аппарат, если перелом произошел внутри сустава, или имеет много мелких отломков.
После того как наложен гипс или сделана операция, боль может присутствовать какое-то время, для ее устранения врачи применяют инъекции и таблетки анальгетиков. Если пальцы начинают бледнеть, рука становится холодной, увеличивается отечность и усиливаются болезненные ощущения, следует сказать об этом лечащему доктору.
Восстановительный период
После того как врач снимет гипсовую повязку, начинается реабилитация, которая включает в себя массаж руки, прохождение курсов физиотерапевтических процедур (УВЧ, электрофорез, прогревание парафином и другие), разработка руки специальными физическими упражнениями. Специальная лечебная физкультура разрабатывается доктором индивидуально в каждом конкретном случае.
Во время реабилитации сросшаяся кость еще какое-то время остается слабой, потому ее не следует нагружать. В пищу нужно употреблять продукты с высоким содержанием кальция и витамина Д. Если такой возможности нет, следует принимать специальные витаминные комплексы.
vseotravmah.ru
Последствия перелома лучевой кости со смещением и правильная
data-ad-client=»ca-pub-3626311998086348″
data-ad-slot=»8969345898″>
 Перелом лучевой кости без смещения не требует операции. Целая локтевая кость выполняет опорную функцию, и при надежной фиксации с помощью лангета и соблюдении режима покоя конечности лучевая кость быстро срастается. Перелом со смещением требует особого подхода, методика лечения и время восстановления работоспособности во многом зависят от характера перелома.
Перелом лучевой кости без смещения не требует операции. Целая локтевая кость выполняет опорную функцию, и при надежной фиксации с помощью лангета и соблюдении режима покоя конечности лучевая кость быстро срастается. Перелом со смещением требует особого подхода, методика лечения и время восстановления работоспособности во многом зависят от характера перелома.
Совмещение осколков при переломе лучевой кости со смещением
Симптоматика перелома лучевой кости со смещением в большинстве случаев не является ярко выраженной. Наличие отека характерно для различных травм, а подвижность кисти руки при таких переломах сохраняется, поэтому определить наличие перелома со смещением, а также степень «расхождения» костей можно только на основе рентгенологического исследования. Снимки выполняются в двух проекциях, что позволяет точно определить положение обломков кости.
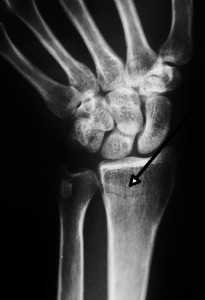 Существуют случаи, когда при переломе со смещением кости части кости расходятся незначительно.
Существуют случаи, когда при переломе со смещением кости части кости расходятся незначительно.
Такие переломы лучевой кости со смещением могут быть вылечены без оперативного вмешательства. Совмещение незначительно разошедшихся осколков должно выполняться только хирургом. После этой процедуры руку фиксируют, ограничивая подвижность, и тщательно контролируют срастание. Повторный рентген для определения правильности сопоставления осколков делается после исчезновения отека.
Когда перелом лучевой кости со смещением требует оперативного вмешательства?
Репозиция (совмещение) осколков кости может быть открытой или закрытой. Под термином «открытая репозиция» понимают проведение операции (чаще всего под местной анестезией), во время которого доступ к сломанной кости открывают путем надреза в наиболее удобном месте в зависимости от места перелома.
Если при переломе части кости значительно смещены относительно друг друга, необходимо хирургическое вмешательство, во время которого производится репозиция (сопоставление) осколков и их фиксация. Эти меры позволяют предотвратить неправильное срастание, которое исправимо, но требует оперативного вмешательства и приносит дополнительные страдания пациенту
Возможные осложнения перелома лучевой кости со смещением при правильном лечении
Реабилитационные мероприятия после срастания перелома лучевой кости со смещением.
Кроме совмещения костных осколков оперативное вмешательство требуется при переломах головки лучевой кости, при котором от кости откалывается небольшой осколок. В этом случае осколок удаляют, не приращивая.
В случаях сложных переломов головки или шейки лучевой кости со смещением во время операции осуществляется дополнительная фиксация соединения «головка-шейка» при помощи специальной спицы-тормоза, конец которой оставляется над кожей. Спицу удаляют примерно через две недели.
Возможные осложнения при правильном лечении перелома лучевой кости со смещением
Даже грамотное лечение переломов лучевой кости не является гарантией от возникновения осложнений. Так, при дефиците кальция и других микроэлементов в организме, может быть недостаточной интенсивность разрастания костных волокон. Отсутствие подвижности зафиксированной руки способна привести к вялости мышц, если до операции физическая подготовка пациента была недостаточной. Отек, остающийся некоторое время после снятия лангета или гипса, не относится к числу осложнений, это – нормальное явление, вызванное застойными процессами из-за неподвижности, которое довольно скоро проходит.
Диета при переломе лучевой кости со смещением
Для того чтобы на месте перелома как можно скорее образовалась соединительная костная мозоль, необходимо обеспечить организм кальцием, который содержится в твороге, сыре, молоке и многих других продуктах.
Усвоению кальция могут помешать чрезмерно жирная пища и щавелевая кислота, содержащаяся в шпинате, петрушке, щавеле и некоторых других видах зелени.
 Некоторые продукты способны снабжать организм не только кальцием, но и другими необходимыми для восстановления костной ткани веществами (например, витаминами А, Е и D). При переломах рекомендуют включать в рацион:
Некоторые продукты способны снабжать организм не только кальцием, но и другими необходимыми для восстановления костной ткани веществами (например, витаминами А, Е и D). При переломах рекомендуют включать в рацион:
- рыбные блюда,
- фрукты,
- орехи,
- тыквенные и кунжутные семечки,
- мед.
Исключить из меню, кроме указанных выше жирных блюд и зелени, содержащей щавелевую кислоту, необходимо:
- алкоголь,
- чай,
- кофе,
- газированные напитки.
Эти продукты способны замедлять процесс срастания кости.
Физическая активность в период реабилитации после перелома лучевой кости со смещением
В период срастания подвижность руки ограничена, однако после снятия лангета или гипса нельзя сразу же возвращаться к привычной активности. Место срастания в первые несколько недель еще слишком хрупко, а мышцы за время неподвижности отвыкли от нагрузки. Специальные тренировки помогут руке быстрее восстановить работоспособность без риска получения дополнительных травм.
Самые первые упражнения рекомендуется выполнять в теплой воде, воспользовавшись ванной или глубоким тазом так, чтобы в воду была погружена рука от кисти до локтя. Кистью руки выполняют плавные несложные движения «вверх-вниз», а также повороты при помощи запястного сустава.
«Водную гимнастику» можно применять в течение недели. Если эти упражнения не вызывают затруднений и болевых ощущений, переходят к упражнениям за столом.
- Положить руку от локтя до кисти на стол и выполнять сгибательные и разгибательные движения кистью.
- В том же положении поворачивать раскрытую ладонь, касаясь поверхности поочередно то одним, то другим ребром.
С течением времени рекомендуют переходить к упражнениям, тренирующим мелкую моторику (собирание спичек, детской мозаики, паззлов и пр.).
В качестве реабилитационных процедур медики часто назначают физиотерапию и массаж.
data-ad-client=»ca-pub-3626311998086348″
data-ad-slot=»7576651093″>
bolivspine.com
Перелом лучевой кости: симптомы, признаки, диагностика и лечение
Описание
На сегодняшний день именно перелом предплечья является одной из самых распространенных видов травм опорно-двигательного аппарата человека. Само предплечье образовывается из двух длинных трубчатых костей, которые проходят практически полностью параллельно относительно друг друга – это лучевая, а также локтевая кость.

Внизу эти две кости будут обращены к запястью, а вверху к локтю. При этом лучевая кость проходит к запястью со стороны большого пальца, а локтевая со стороны мизинца.
Перелом шейки и головки лучевой кости
Появление перелома шейки и головки лучевой кости образуются, практически во всех случаях, в результате падения человека на слегка отведенную кнаружи и вытянутую руку. Образование головки лучевой кости происходит ее верхней, то есть выпуклой областью, а шейка кости расположенной ниже самой головки и представляет из себя слегка суженное место.
Изолированный перелом диафиза
Образование травмы средней части самой кости, либо ее диафиза, происходит в результате довольно сильного удара непосредственно по лучевой стороне предплечья. Если сравнивать данный вид перелома с изолированным перелом локтевой кости, происходит значительное нарушение функций руки. Однако, такой перелом встречается крайне редко.
Перелом диафизов обеих костей предплечья
Образование данного вида перелома происходит в результате прямого воздействия либо удара, при этом сам перелом происходит строго на одном уровне. Также перелом диафизов обеих костей предплечья может происходить и в результате падения на руку, если упор делается на кисть. В этом случае каждая кость будет ломаться в самом тонком месте – локтевая ломается в нижней трети, а лучевая более близко к середине.
Повреждение Галеацци
Данный вид травмы представляет из себя образование перелома лучевой кости непосредственно в верхней области ее средней трети, также происходит и смещение ее нижнего отломка, в запястье образуется вывих головки локтевой кости. Основными причинами образования данного вида травмы является получения довольно сильного удара либо в результате падения с высоты на вытянутую руку.
Перелом дистального отдела
При переломе лучевой кости наиболее типичным является именно повреждение нижнего либо дистального отдела. Наиболее часто данный вид травмы возникает именно у женщин, при этом его образование происходит из-за падения непосредственно на вытянутую руку.
Симптомы
Основными признаками образования перелома шейки и головки лучевой кости является появление характерной припухлости, а также болезненности непосредственно в области локтевого сустава. При этом чувство боли будет значительно усиливаться в том случае, если пострадавший человек сделает попытку повернуть либо слегка согнуть руку, а также при попытке дотронуться к локтю. Для подтверждения диагноза требуется проведение рентгенологического исследования.
Основными симптомами образования изолированного перелома диафиза является появление характерной припухлости, также пострадавшего беспокоит постоянная боль, проявляющаяся непосредственно в области повреждения. Боль будет значительно усиливаться во время прикосновения к месту травмы либо при попытке повернуть поврежденную руку. Для того, чтобы уточнить первоначальный диагноз, назначается проведение дополнительного рентгенологического исследования.

Перелом диафизов обеих костей предплечья проявляется довольно ярко выраженной картиной – в области повреждения появляется характерная деформация и припухлость, при этом довольно часто происходит и появление визуального укорочения самого поврежденного предплечья. В случае получения данного вида травмы, во время совершения попытки движения, пострадавший начинает испытывать довольно сильные боли, также проявляется характерный хруст, то есть крепитация.
В том случае, если происходит повреждение Галеацци, образуется довольно сильная припухлость, а также деформация. Больной испытывает очень сильные болезненные ощущения, которые проявляются непосредственно в нижней трети предплечья, а также запястья. Практически полностью невозможными становятся движения кисти, и конечно, вращение предплечья.
Характерными признаками образования перелома дистального отдела проявляется болезненность в области запястья, которая будет значительно обостряться во время попытки совершить малейшее движение. Также появляется деформация тыльной стороны кисти, в области повреждения развивается припухлость. В некоторых случаях будет нарушаться чувствительность. Для того, чтобы подтвердить первоначальный диагноз, необходимо провести дополнительное рентгенологическое исследование.
Диагностика
Именно из-за того, что образование перелома диафиза и головки лучевой кости сопровождаются довольно слабо выраженным клиническими симптомами, есть вероятность появления определенных трудностей в диагностике.

Для того, чтобы точно установить диагноз и тип перелома, есть необходимость в проведении дополнительного рентгенологического исследования. Также врач должен будет отличить образование перелома лучевой кости именно от его сочетания с произошедшим переломом локтевой кости, а также вывихом.
Профилактика
В основе профилактики образования перелома лучевой кости лежит избежание различных видов травм, а также падения с высоты, которые способны привести к данному виду повреждения.
Лечение
Лечение перелома шейки и головки лучевой кости консервативное. В том случае, если будет отсутствовать смещение поврежденных костных фрагментов, непосредственно на область повреждения будет накладываться специальная гипсовая повязка, которая состоит из двух лонгет. Фиксация поврежденной руки проводится примерно на одну либо полторы недели, начиная от фаланг пальцев и вплоть до верхней трети плеча.
Если же перелом сопровождается смещением, тогда сначала проводится обезболивание, а затем и сама репозиция, то есть врач сопоставляет фрагменты поврежденной области. При помощи гипсовой лонгеты проводится фиксация поврежденной кости, а в конце лечения больному назначается дополнительное рентгенологическое исследование.
В том случае, если после проводимого лечения будет отсутствовать желаемый результат, возможно назначение повторной репозиции, а также фиксация самой кости при помощи специальной спицы. Примерно через две либо три недели будет убираться спица, но в то же время еще на четыре либо пять недель оставляется внешняя иммобилизация, то есть ограничение поврежденной кости при помощи лонгеты.

В том случае, если происходит многооскольчатый перелом, а также при условии травматического разрушения головки кости назначается проведение оперативного лечения либо эндопротезирование специальными силиконовыми протезами.
Если происходит изолированный перелом диафиза без смещения, тогда накладывается специальная циркулярная гипсовая повязка, которая захватывает место повреждения одновременно со всех сторон, при этом фиксация начинается от трети плеча и вплоть до начала пальцев.
При условии образования смещения есть необходимость в проведении репозиции, после чего на 12 недель накладывается фиксирующая гипсовая повязка. При этом есть необходимость в проведении регулярного рентгенологического исследования, благодаря которому становится возможным следить за течением лечения. В том случае, если лечение не дает требуемого результата, тогда незамедлительно назначается проведение оперативного вмешательства.
Если же происходит перелом диафизов обеих костей предплечья, назначается проведение консервативного лечения, при этом фиксация оставляется на шесть либо восемь недель. В том случае, когда перелом сопровождается образованием смещения, довольно часто, после проведения фиксации, а также консервативной репозиции, есть необходимость в применении остеосинтеза, то есть репозиции, при которой используется специальная фиксирующая конструкция.
В случае получения перелома диафиза обеих костей предплечья, практически во всех случаях, операция проводится на третьи либо пятые сутки после получения травмы, так как надо подождать, пока не спадет образовавшийся отек.
При помощи пластины проводится остеосинтез лучевой кости, а внутрикостный штифт применяется при повреждении локтевой кости. Именно благодаря этому становится возможным значительно сократить время, которое будет тратиться на восстановление движений в травмированой руке.
Если же происходит образование повреждения Галеацци, после того, как будет проведена репозиция, а также вправление вывиха, которое делается под действием анестезии (как области самого перелома, как и запястья). Затем через кожу будет осуществляться фиксация не только лучевой, а также и локтевой кости при помощи двух специальных спиц.
От середины плеча и плоть до начала пальцев накладывается гипсовая повязка, которая оставляется примерно на 10 недель (продолжительность ношения гипса напрямую зависит от степени повреждения).
В том случае, если проводимое лечение не дало требуемого результата, тогда будет применяться метод остеосинтеза, при котором используется похожая гипсовая иммобилизация, продолжительность ее будет примерно 8 недель. В том случае, если проводится лечение не только застарелых, но и неправильно сросшихся повреждений, чаще всего, применяется методика дистракции, то есть растяжения самого пораженного участка при помощи разнообразных аппаратов.
Перелом дистального отдела проводится консервативным методом. В том случае, если произошел сложный перелом, который сопровождается сильным смещением отломков, есть необходимость в проведении чрезкожной фиксации при помощи двух спиц. Метод дистракции аппаратами облегченной конструкции применяется при лечении многооскольчатых и раздробленных переломов.
nebolet.com
