Вдыхая здоровье
Что, если лекарство не пить, а вдыхать? Ведь еще наши бабушки справлялись с простудой с помощью теплых паров от растительных отваров.
Распыленные на мельчайшие частицы лекарственные вещества проникают глубоко в дыхательные пути и быстро всасываются в кровь. Таким образом они попадают напрямую в очаг инфекции.
Ингаляции разжижают мокроту в дыхательных путях, смягчают носоглотку, помогают быстрее избавиться от кашля или насморка и облегчают дыхание.
Рассказываем, как делать ингаляции, чтобы они стали вашим союзником в борьбе с инфекцией.
Учтите: к этой процедуре есть ряд противопоказаний, речь о которых также пойдет ниже.
Чем проводить ингаляции?
Рассмотрим два прибора для проведения ингаляций, которые можно приобрести в аптеке “Столички”.
1. Паровой ингалятор
По сути прибор является современным аналогом «бабушкиного» метода ингаляции при помощи кастрюли. Подходит для лечения верхних дыхательных путей.
Аппарат применяется для фитоингаляций и ингаляций эфирными маслами. Использовать лекарственные препараты в паровых ингаляторах не имеет смысла – большинство из них теряют свои свойства из-за воздействия высоких температур.
Для фитоингаляций подойдут отвары лекарственных растений: мяты, ромашки, листьев эвкалипта. Они борются с микробами, а также снимают боль и першение в горле. С насморком отлично справляются эфирные масла: пихтовое, эвкалиптовое, кедровое, можжевеловое.
Однако следует помнить, что некоторые растения и масла могут вызвать аллергию особенно при большой концентрации. Кроме того, существует вероятность распространения инфекции в средние и нижние дыхательные пути, что может привести к осложнениям. Не занимайтесь самолечением и будьте осторожны!
2. Компрессионный небулайзер
Специальный аппарат, позволяющий проводить ингаляции лекарственными препаратами. Прибор распыляет лекарство на мельчайшие частички и используется для лечения органов нижних дыхательных путей.
Прибор распыляет лекарство на мельчайшие частички и используется для лечения органов нижних дыхательных путей.Для процедуры применяют растворы различных лекарств: антибиотиков, антисептиков, бронхолитиков, фитопрепаратов, гормональных, отхаркивающих, противокашлевых средств и многих других. Основой для приготовления лекарственного раствора является стерильный физраствор.
Самостоятельно определять лекарственное средство и дозировку без консультации врача нельзя. У препаратов есть противопоказания!
Что важно знать?
- Чтобы не навредить своему здоровью или здоровью ребенка, обязательно проконсультируйтесь с врачом перед проведением ингаляций. И внимательно прочитайте инструкцию к прибору перед его использованием.
- Категорические противопоказания к процедуре: температура выше 37,5 градусов, сердечно-сосудистая или дыхательная недостаточность, а также склонность к носовым кровотечениям.
- Ингаляции проводятся через нос или рот в зависимости от заболевания.

- Перед использованием лекарственных препаратов проверьте их срок годности.
- Не разбавляйте лекарственное средство для небулайзера водой – она не стерильна.
- Ингаляции следует проводить не раньше, чем через 1,5 часа после приема пищи. Еще один час после процедуры воздерживайтесь от еды, питья и разговоров.
- Во время ингаляции перед выдохом рекомендуется задерживать дыхание на 1-2 секунды.
- В течение 3–4 часов после процедуры не выходите на улицу, не дышите холодным воздухом.
- После использования обязательно очистите прибор согласно инструкции.
паровые ингаляторы, небулайзеры и народные средства
Простуда — одно из самых часто встречающихся заболеваний в жизни человека, а насморк — ее неизменный спутник. Препаратов для борьбы с этим неприятным симптомом существует множество, любая аптека предложит вам на выбор десятки порошков, капель, микстур, призванных бороться с кашлем и насморком.
Как правильно делать ингаляции при насморке?
Ингаляция — это вдыхание различных лечебных веществ. Преимущества такого метода лечения в том, что лекарственные вещества доставляются непосредственно к пораженной зоне кратчайшим путем, а за счет того, что они распылены на мелкие частицы, проникают значительно глубже в дыхательные пути, быстрее впитываются. Кроме этого ингаляции, как ни одно другое средство, способствуют выведению из организма мокроты и слизи.
Для того чтобы данный метод лечения был эффективен, нужно придерживаться нескольких простых правил:
- Не рекомендуется делать ингаляции, если температура тела выше 37,5.
- Горячий пар может обжечь дыхательные пути, поэтому максимально допустимая температура жидкости для ингаляций — 57 градусов.
- Не рекомендуется проводить ингаляции сразу после еды, необходимо выждать не менее часа.

- После проведения ингаляции 30-40 минут не стоит ничего есть или пить, иначе лечебный эффект будет снижен.
Чем делать ингаляции при насморке?
Чаще всего в домашних условиях делают паровые ингаляции, при которых в емкость наливается подогретая жидкость, и пациент дышит выделяющимся паром, накрыв голову плотным полотенцем.
Вторым по популярности является использование специальных ингаляторов (небулайзеров), которые преобразовывают жидкость в специальный аэрозоль.
Какие ингаляции делать при насморке?
Составы растворов для ингаляций, которые могут использоваться при насморке, весьма разнообразны: их делают с минеральной водой, содой, солью, отварами трав, эфирными маслами, с добавками лекарственных препаратов (муколитических, противовоспалительных, даже антибиотиков).
Ингаляции с физраствором при насморке
Физраствор представляет собой слабый солевой раствор и может быть использован как в чистом виде, так и с добавлением нескольких капель различных эфирных масел. Сам по себе физраствор увлажняет пересушенную слизистую, и этого часто бывает достаточно, чтобы насморк прошел. Из эфирных масел для ингаляций чаще всего используют масло:
Сам по себе физраствор увлажняет пересушенную слизистую, и этого часто бывает достаточно, чтобы насморк прошел. Из эфирных масел для ингаляций чаще всего используют масло:
- мяты перечной;
- пихты;
- чайного дерева;
- сосны;
- шалфея;
- душицы.
Ингаляции с содой при насморке
Соду разводят в подогретой воде из расчета 2 чайные ложки на 0,5 литра. Такой раствор применяется для ускорения отхождения мокроты.
Ингаляции с травами
Выбор растительных компонентов, которые можно использовать для ингаляций, весьма велик. Самыми распространенными являются ингаляции с сосновыми почками (3 столовые ложки почек отварить 15 минут в литре воды) и листьями эвкалипта (2 столовые ложки измельченных листьев на литр воды). Также для приготовления ингаляционных растворов используют:
- листья черной смородины;
- цветки липы, ромашки, лаванды;
- сосновую и еловую хвою;
- и листья;
- шалфей.

Растения можно использовать как отдельно, так и в смеси. Заваривать из расчета столовая ложка сырья на стакан кипятка.
Лекарственные препараты для ингаляций при насморке
Чаще всего используется:
Ингаляции с диоксидином (антибиотик) при насморке применяются только по врачебному предписанию, при наличии бактериальной инфекции. Делать ингаляции с перечисленными выше препаратами следует с помощью небулайзера, так как просто добавление их в воду не дает нужного эффекта. Фукорцин или Малавит (растительный препарат) могут быть использованы как для паровых ингаляций, так и для ингаляций с помощью небулайзера.
Ингаляции остаются признанным эффективным методом для лечения насморка и сопутствующего ему мокрого кашля у детей. Народные способы вдыхания пара от горячей картошки или травяного отвара всё чаще заменяются применением специальных безопасных устройств. Разберёмся в эффективности и правильном проведении лечения с помощью паровых ингаляций и небулайзеров.
Ингаляция как способ лечения и ингаляторы
Ингаляция — это способ введения лекарственных средств путём вдыхания пара, газа или дыма.
Естественная ингаляция — это вдыхание свежего воздуха в лесу или морского воздуха на курорте.
Искусственная ингаляция предполагает проведение с помощью ингаляторов.
Виды ингаляторов:
- небулайзер компрессорного типа;
- ультразвуковой небулайзер;
- электронно-сетчатый небулайзер.
Последние 3 вида ингаляторов создают прохладный туман с очень мелкими частицами (аэрозоль) и особенно эффективны при лечении нижних дыхательных путей (гортани, трахеи и бронхов). А паровые ингаляторы успешно применяются при заболеваниях верхних дыхательных путей (носа и глотки), так как тёплый пар благотворно воздействует на слизистую носа и разжижает слизистые выделения.
Видео: как выбрать ингалятор для ребёнка
Существует также такой способ ингаляции, как «подышать над картошкой».
Специалисты относятся к нему крайне отрицательно, так как температура пара при этом слишком высокая и есть сильный риск ожога дыхательных путей ребёнка.
Ингалятор-карандаш для носа
Самый простой и доступный, но не самый безопасный вид ингалятора
Это полый пластиковый стержень, в верхней части которого есть большое отверстие. Внутри стержня находится фильтр, наполненный составом наподобие бальзама «Звёздочка» из различных эфирных масел: ментол, камфора, мятное, эвкалиптовое, гвоздичное и коричное масла). При простудных заболеваниях ингалятор-карандаш используется до 15 раз в сутки, каждый раз нужно делать по два глубоких вдоха. Необходимо учитывать, что эфирные масла противопоказаны детям до 5 лет, они могут вызвать аллергическую реакцию, поэтому перед применением нужно проконсультироваться с врачом .
Паровой ингалятор
Портативный паровой ингалятор
Паровой ингалятор с разными насадками
Стационарный паровой ингалятор
Принцип действия паровых ингаляторов состоит в том, что жидкость нагревается и распыляется в виде тёплого пара.
Мнение врачей о паровых ингаляциях при насморке
Паровые ингаляции используются для увлажнения слизистой носа и скапливающейся мокроты. В результате можно очистить нос и откашлять мокроту. Засохшая слизь увлажняется и в результате увеличивается в объёме, поэтому паровые ингаляции у детей могут провоцировать обструкцию дыхательных путей.
Современная медицина не может доказать, что паровые ингаляции полезны. Паровые ингаляции влияют лишь на верхние дыхательные пути.
Они могут помочь только при лёгких и кратковременных ОРЗ (ринитах, тонзиллитах, фарингитах, ларингитах). Неудивительно, что при болезни, которая без лечения длится 3–5 дней, доказать эффективность любого метода терапии практически невозможно.
О. Е. Комаровский
Как правильно использовать паровой ингалятор
Паровой ингалятор состоит из резервуара для нагревателя, куда заливается кипячёная вода с помощью прилагаемого стаканчика, и ёмкости для лекарственного раствора, минеральной воды или травяного настоя. Всасывающая трубка должна быть присоединена к выпускному отверстию и вставлена в ёмкость для раствора. После того как маска закреплена на верхней крышке, можно включать прибор. При заболеваниях носа вдыхание и выдыхание паров осуществляется носом. Продолжительность процедуры составляет 5–10 минут, частота зависит от средства, используемого для ингаляций. Стаканчик и маска после каждого применения должны быть вымыты и высушены, а лучше замочить их в специальном дезинфицирующем растворе и затем ополоснуть в кипячёной воде.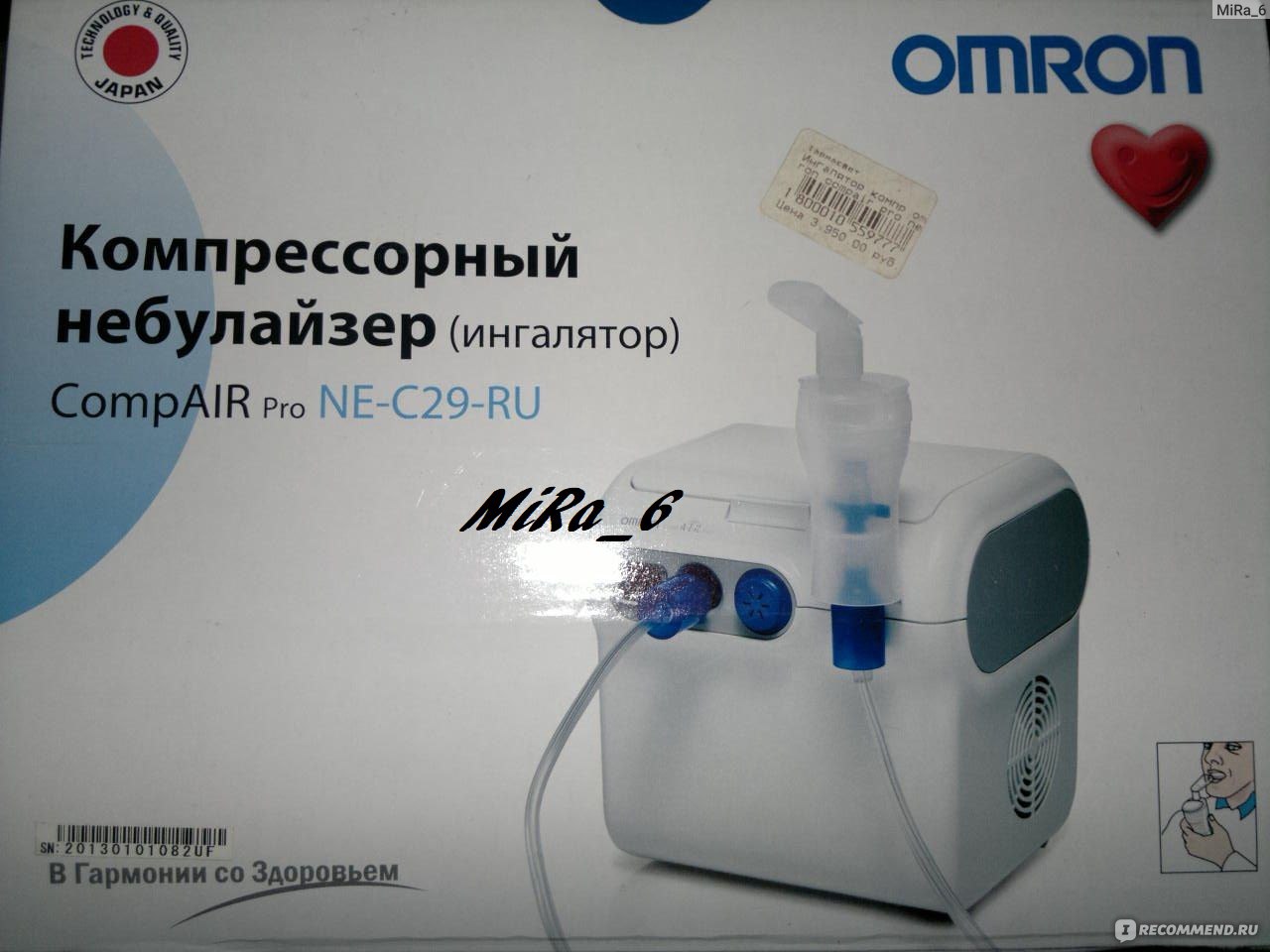
Каким раствором можно наполнить ёмкость
Использование паровых ингаляций для лечения насморка необходимо проводить с разрешения и по рекомендациям врача с учётом возможных противопоказаний. Раствор лекарства или любая другая жидкость для ингаляций должны быть обязательно стерильными, иначе есть риск бактериального заражения дыхательных путей у ребёнка .
Подходящую для ингаляций жидкость, также как и саму целесообразность такого лечения, должен определять педиатр или отоларинголог.
Существует множество различных средств, которые добавляют в ёмкость парового ингалятора для лечения простудных заболеваний:
- физраствор;
- минеральная вода;
- раствор сока каланхоэ;
- раствор сока лука или чеснока;
- раствор мёда;
- травяные настои;
- морская вода.
Ингаляции физраствором и качественной минеральной водой являются наиболее безопасными и эффективными . Физраствор — это универсальное средство против заложенности носа. Его можно и закапывать в нос, и заливать в ёмкость ингалятора. Физраствор в виде пара способствует разжижению слизи в носу. Морская вода обладает аналогичным действием, что и физраствор.
Его можно и закапывать в нос, и заливать в ёмкость ингалятора. Физраствор в виде пара способствует разжижению слизи в носу. Морская вода обладает аналогичным действием, что и физраствор.
Ингаляции с соком каланхоэ оказывают противовирусное и противовоспалительное действие. В 5 мл воды или физраствора необходимо добавить 1 мл сока каланхоэ.
Ингаляции с соком лука и чеснока оказывают противовирусное действие и эффективно борются с простудой. В 5 мл воды или физраствора добавить 3 капли лука или чеснока.
Мёд оказывает противовирусное действие: на 100 мл воды растворить 1–2 чайных ложки мёда. На одну ингаляцию необходимо использовать 5 мл раствора. Мёд является аллергенным продуктом, поэтому необходимо проконсультироваться с врачом.
Народные рецепты травяных настоев
При насморке у ребёнка можно приготовить настой из лаванды, чабреца, шалфея, мать-и-мачехи, ромашки. Травы взять в равных количествах. Заварить (лучше в термосе), залив около 50 г сухого травяного сбора литром кипятка.
Также существует рецепт ингаляции на основе листьев эвкалипта: 1 столовая ложка заливается 500 мл кипятка и варится около 10 минут. Затем отвар остужается до 35 градусов. Но этот рецепт больше подходит для детей более старшего возраста, так как эвкалипт имеет довольно сильный запах и может вызывать аллергическую реакцию.
По аналогичной технологии можно приготовить настой мать-и-мачехи (на 200 мл воды 15 г сухого сырья) или отвар стеблей и листьев ежевики (на 200 мл воды 20 г стеблей и листьев).
Нельзя применять для паровых ингаляций эфирные масла. Вдыхание этих высококонцентрированных веществ может вызвать спазм мелких бронхов и ларингоспазм, ребёнок начнёт задыхаться.
Видео: доктор Комаровский рассказывает о пользе паровых ингаляций
Лечебный эффект будет более выраженным и стойким, если родители будут также промывать нос ребёнка солевыми растворами, регулярно проветривать комнату и использовать увлажнитель воздуха, особенно в отопительный сезон.
Противопоказания для паровых ингаляций
Если увлажнение слизистой способствует устранению заложенности носа, то речь идёт о физиологическом или аллергическом насморке. Но насморк может иметь вирусный характер с сопутствующими симптомами ОРВИ. При высокой температуре ингаляции проводить нельзя. Если вирусный насморк не сопровождается повышением температуры, то паровые ингаляции возможно использовать для лучшего отхождения слизи из носа. Так как для лучшего течения болезни необходимо удалять сопли из носа, то после паровых ингаляций можно воспользоваться аспиратором для устранения выделений, если ребёнок ещё не может самостоятельно сморкаться.
Ингаляции противопоказаны при следующих симптомах:
- температура тела у ребёнка превышает 37,5;
- детский возраст до 1 года;
- бактериальная инфекция;
- намёк на кровь в мокроте;
- боль в ушах или заложенность в них;
- носовые кровотечения или склонность к ним;
- сердечно-сосудистая или дыхательная недостаточность;
- индивидуальная непереносимость лекарственных препаратов (аллергическая реакция).

Видео: когда нельзя делать паровые ингаляции
Использование небулайзеров
Применение небулайзеров предпочтительно, если насморк затянулся и грозит осложнениями, либо в том случае, когда сопли у ребёнка являются одним из симптомов более серьёзного заболевания. С помощью небулайзера можно провести комплексное лечение, воздействующее и на верхние, и на нижние дыхательные пути.
Компрессорный тип
Этот вид ингалятора имеет компрессор, с помощью которого образуется аэрозоль с частицами от среднего до мелкого размера, проникающими в крупные и мелкие бронхи. Компрессорные ингаляторы являются наиболее универсальными, по сравнению с остальными небулайзерами, так как могут распылять практически все лекарства.
В отличие от парового, компрессорный ингалятор позволяет добавлять в жидкость широкий спектр лекарств
Единственный недостаток компрессорного небулайзера в том, что он довольно сильно шумит при работе Наиболее универсальный небулайзер с привелекательным детским дизайном
Ультразвуковой тип
Ультразвуковые ингаляторы создают очень мелкий аэрозоль (частицы до 5 мкм) во время вибрации ультразвукового генератора. Частицы могут проникнуть даже в бронхиолы. Преимущество ультразвукового ингалятора в том, что он может развивать высокую производительность выработки аэрозоля и за 15 минут работы распыляет 15–30 мл раствора. Кроме того, в отличие от компрессорного, этот вид ингалятора имеет небольшой вес и габариты.
Частицы могут проникнуть даже в бронхиолы. Преимущество ультразвукового ингалятора в том, что он может развивать высокую производительность выработки аэрозоля и за 15 минут работы распыляет 15–30 мл раствора. Кроме того, в отличие от компрессорного, этот вид ингалятора имеет небольшой вес и габариты.
Ультразвуковой ингалятор отличает небольшой вес и лёгкий
Ультразвук создает очень мелкие частицы аэрозоля (до 5 мкм) Ингаляторы этого типа работают бесшумно
Электронно-сетчатый тип
Этот вид ингаляторов имеет дополнительное название «ингалятор с mesh-технологией». Аэрозоль создаётся в нём на основе низких частот. Поэтому электронно-сетчатые ингаляторы позволяют применять намного больше препаратов для лечения: гормональные средства, антибиотики, муколитики.
Сетчатый ингалятор считается универсальным, потому что подходит широкого круга лекарств
Также, как и ультразвуковой, этот небулайзер работает бесшумно
Этот тип ингаляторов отличает наиболее высокая стоимость
Мнение специалистов
О. Е. Комаровский:
Е. Комаровский:
При обычной ОРВИ нет необходимости в небулайзере. Дышать надо воздухом с нормальной влажностью постоянно или с высокой влажностью хотя бы эпизодически.
Что касается серьёзных заболеваний дыхательной системы, то небулайзеры являются довольно эффективным средством, которое может быстро доставить лекарство до нижних дыхательных путей. Но в этом случае необходимо наблюдение врача и соблюдение всех его рекомендаций.
Преимущество небулайзеров перед другими ингаляторами состоит в том, что их можно использовать в первый год жизни ребёнка.
Лечим насморк и не только
Как правило, качественные небулайзеры эффективно справляются с заболеваниями и верхних, и нижних дыхательных путей. Наиболее популярной жидкостью для лечения насморка или неосоложнённого сухого кашля является физиологический раствор или минеральная вода . В них можно добавлять лекарственные препараты в растворах, если они прописаны врачом.
Кроме того, ингаляции можно проводить травяными настоями. Но не все небулайзеры могут их распылять, поэтому необходимо ознакомиться с инструкцией к прибору.
Но не все небулайзеры могут их распылять, поэтому необходимо ознакомиться с инструкцией к прибору.
Масляные смеси в большинстве небулайзеров использовать запрещено из-за риска развития пневмонии. Масло, разбиваясь на мельчайшие частицы, может осесть на мелких бронхах и вызвать механическую закупорку, что приведёт к отёку и воспалению лёгких.
Таблица: Основные лекарственные препараты, используемые в небулайзере, их ориентировочные дозы и противопоказания
Лекарства используют только по назначению врача строго в рекомендуемой дозировке, либо в чистом виде, либо разбавленными физраствором или водой в определённых пропорциях .
Лечение насморка при помощи ингаляций довольно эффективно, особенно, если данную процедуру проводить совместно с общим медикаментозным лечением. Лечение хронического насморка проводится в основном при помощи ингаляций, в данном случае указанное средство даже сильнее, чем использование противовоспалительных средств. Большинство врачей рекомендованы ингаляции при насморке для детей. Эта физиотерапия не наносит никакого вреда малышам и является действенным способом избавления от вредоносного вируса. Какие ингаляции делать при насморке?
Большинство врачей рекомендованы ингаляции при насморке для детей. Эта физиотерапия не наносит никакого вреда малышам и является действенным способом избавления от вредоносного вируса. Какие ингаляции делать при насморке?
- Ингаляции при насморке небулайзером. Небулайзер в настоящее время приобрел массовую известность. Данный препарат очень эффективен в отношении устранения вирусов и инфекций. Основное достоинство небулайзера в том, что его эффективно использовать при насморке в любой стадии, в том числе при аллергическом или хроническом рините. Помогает ли ингалятор при насморке? Несомненно, лечение насморка ингалятором выполняет несколько целебных функций: устраняет жжение и зуд, увлажняет слизистую носа, способствует отхождению слизистых скоплений, облегчает дыхание. Ингалятор через небулайзер при насморке помогает быстро устранить воспалительный процесс, за счет уменьшения отечности слизистой. Лекарство для ингалятора при насморке может быть различным, как правило, его должен посоветовать доктор.
 Но можно выбрать и самостоятельно раствор для ингаляций при насморке, для этого необходимо в аптечном киоске посоветоваться с фармацевтом.
Но можно выбрать и самостоятельно раствор для ингаляций при насморке, для этого необходимо в аптечном киоске посоветоваться с фармацевтом.
- Ингаляции физраствором при насморке. Данная процедура проводится в медицинских учреждениях. Больной, после осмотра врача, получает основное медикаментозное лечение и дополнительные физиопроцедуры. Одной из процедур может быть лечение при помощи ингалятора. Физраствор подбирается в каждом случае индивидуально к каждому пациенту, это зависит от степени течения болезни и от вида насморка. В качестве народных физрастворов можно использовать сок облепихи или каланхоэ, смешанные с очищенной водой.
- Ингаляции при насморке с содой. Как лечить ингалятором насморк? Все очень просто, в качестве раствора для ингалятора подбираются активные вещества, которые обладают мощной целительной силой. Одним из таких веществ является сода. Она активно воздействует на слизистую носа, уменьшая отечность, устраняя воспаление и облегчая дыхание.
 Совместно с содовыми ингаляциями можно полоскать полость рта раствором соды, от этого целебный эффект продукта усилится. Содовый раствор можно заливать в прибор ингалятор, а можно устраивать паровые ингаляции с содой.
Совместно с содовыми ингаляциями можно полоскать полость рта раствором соды, от этого целебный эффект продукта усилится. Содовый раствор можно заливать в прибор ингалятор, а можно устраивать паровые ингаляции с содой.
- Ингаляции картошкой при насморке. Данный рецепт относится к народным методам, но его применение распространено и среди медикаментозных средств лечения. Для ингаляций отваривается несколько клубней картофеля и больной дышит «картофельным»паром. Хороши картофельные ингаляции при беременности при насморке. Они никогда не причинят вреда, зато эффективно избавляют будущую маму от недуга. Польза картофельных ингаляций в том, что в данном овоще находятся активные компоненты, которые носят уничтожающий характер для различных видов бактерий и вирусов. Кроме беременных женщин, такие картофельные ингаляции допустимо использовать и для детей.
- Ингаляции с Диоксидином при насморке. Антибактериальный раствор для ингаляций при насморке необходим тогда, когда болезнь принимает затянувшийся характер.
 В данном случае требуется лечение антибиотиками. Самым распространенным способом лечения насморка при помощи ингаляций с активным раствором является физраствор с Диоксидином. Диоксидин очень сильное средство, поэтому его разрешено использовать только по рекомендации доктора. Раствор может вызвать побочные явления в виде головной боли, головокружения или тошноты. Если таковое произошло, то дальнейшее использование ингаляций с Диоксидином, не рекомендовано. Указанный физраствор довольно часто применяется для лечения насморка, связанного с гайморитом или синуситом.
В данном случае требуется лечение антибиотиками. Самым распространенным способом лечения насморка при помощи ингаляций с активным раствором является физраствор с Диоксидином. Диоксидин очень сильное средство, поэтому его разрешено использовать только по рекомендации доктора. Раствор может вызвать побочные явления в виде головной боли, головокружения или тошноты. Если таковое произошло, то дальнейшее использование ингаляций с Диоксидином, не рекомендовано. Указанный физраствор довольно часто применяется для лечения насморка, связанного с гайморитом или синуситом. - Паровые ингаляции при насморке. Когда возникает проблема, чем сделать ингаляции от насморка, решение кроется в простом способе. Паровые ингаляции очень действенны, они особенно хороши для маленьких детей. Для ребятишек постарше можно использовать паровые ингаляции, в которые накапаны эфирные масла или замешаны отвары трав.
Травы для ингаляций при насморке. Травы — это своеобразное лекарство для ингаляций при насморке. В давние времена, когда не было соответствующих препаратов, люди лечились паровыми отварами трав. Они просто вдыхали горячие пары через нос, после чего происходило целебное действие последних. В теперешнее время отвары трав можно использовать в виде раствора для ингалятора. Достоинств — масса: уменьшение отечности и заложенности носа, снятие воспалительного процесса, устранение инфекции. Самыми востребованными целебными травами являются: ромашка, мать-и-мачеха, зверобой, календула и т. п.
В давние времена, когда не было соответствующих препаратов, люди лечились паровыми отварами трав. Они просто вдыхали горячие пары через нос, после чего происходило целебное действие последних. В теперешнее время отвары трав можно использовать в виде раствора для ингалятора. Достоинств — масса: уменьшение отечности и заложенности носа, снятие воспалительного процесса, устранение инфекции. Самыми востребованными целебными травами являются: ромашка, мать-и-мачеха, зверобой, календула и т. п.
Масла для ингаляций при насморке. Аналогично вышеописанному способу можно применять и эфирные масла. Несколько капель активного продукта капается в воду для ингаляций, затем человек проводит основное действие лечения ингалятором. Среди масел самыми чудодейственными являются: масло облепихи или каланхоэ, эвкалиптовое или ментоловое масло, гвоздичное и можжевеловое масло.
Ингаляции с эвкалиптом при насморке. Чем делать ингаляции при насморке? Если у больного наблюдается сильнейшая заложенность носа, то можно воспользоваться ингаляцией с эвкалиптовым маслом. Благодаря своим уникальным веществам, масло эвкалипта является природным бактерицидным средством, оно способно за несколько сеансов полностью уничтожить болезнь. Дополнительно с ингаляторными процедурами можно промывать нос отваром ромашки с добавлением нескольких капель эвкалиптового эфирного масла.
Благодаря своим уникальным веществам, масло эвкалипта является природным бактерицидным средством, оно способно за несколько сеансов полностью уничтожить болезнь. Дополнительно с ингаляторными процедурами можно промывать нос отваром ромашки с добавлением нескольких капель эвкалиптового эфирного масла.
Чем заправлять ингалятор при насморке? Исцеляющих средств на этот случай множество, важно, чтобы они не вызывали негативных эффектов у больного. Если после лечения наблюдается ухудшение больного состояния, то средства использовать запрещено.
Препараты для ингаляций при насморке бывают нескольких видовых соотношений. Но в любом из них обязательно должен присутствовать лист с аннотацией. Качественные и сертифицированные ингаляторы желательно приобретать в аптеке.
Как выбрать ингалятор (небулайзер)
Как выбрать ингалятор (небулайзер)
В лечении бронхитов, ОРЗ, насморка часто используются ингаляторы-небулайзеры. Доказано, что ингаляции являются эффективным методом лечения заболеваний дыхательных путей. Причем, эту процедуру могут проходить даже дети до года. В связи с высокой эффективностью ингалятор должен быть в каждом доме, наряду с тонометром.
Доказано, что ингаляции являются эффективным методом лечения заболеваний дыхательных путей. Причем, эту процедуру могут проходить даже дети до года. В связи с высокой эффективностью ингалятор должен быть в каждом доме, наряду с тонометром.
А мы расскажем, какой ингалятор выбрать, чтобы тот помогал быстрее выздороветь и не пугал детей.
Как выбрать ингалятор (небулайзер): определяемся с типом прибора
Сегодня наиболее популярны три разновидности ингаляторов:
Ультразвуковые ингаляторы отличаются компактностью, часто работают на аккумуляторе. Их главные преимущества:
-
Очень тихая работа, что важно для пугливых малышей.
-
Делать ингаляции можно в любом положении, даже лежа (например, пока грудной ребенок спит, ему можно провести процедуру).
-
Прибор работает с травами и эфирными маслами.

Важно: ультразвуковые ингаляторы разрушают муколитические средства (разжижающие мокроту), некоторые антибиотики и гормональные препараты. Перед применением лекарственного состава нужно убедиться, что он подходит для такого способа ингаляции. Беродуал в ультразвуковом ингаляторе использовать можно.
Компрессорные небулайзеры считают универсальными, так как для них подходят любые лекарства. Они шумят, и достаточно громко. Это может напугать малыша. Чтобы ребенок не боялся, нужно заранее дать потрогать выключенный прибор, надеть маску. Когда малыш привыкнет, можно пробовать включить ингалятор.
В компрессорных небулайзерах пар может идти постоянно или быть синхронизированным с дыханием человека, чтобы снизить расход лекарства.
Сетчатые (меш)-небулайзеры – это самые компактные приборы. Могут работать со всеми препаратами, включая гормональные и антибиотики. Ингаляции можно проводить лежа. Меш-небулайзеры работают тихо, могут использоваться на открытом воздухе за счет работы от батареек.
Ингаляции можно проводить лежа. Меш-небулайзеры работают тихо, могут использоваться на открытом воздухе за счет работы от батареек.
Как выбрать ингалятор (небулайзер) по техническим характеристикам
Размер частиц
Эффективность лечения дыхательных путей зависит от размера частиц, которые распыляет небулайзер. Чем они меньше, тем дальше средство может проникнуть:
-
5-8 мкм – лекарство проникает до носоглотки и внутренней поверхности гортани.
-
3-5 мкм – частички попадают в трахею и бронхи.
-
1-3 мкм – такие размеры лекарства нужны для лечения бронхиолита.
-
0,5-2 мкм – только такие частицы могут достать до альвеолы.
Размер в 2-5 мкм считается универсальным. Приборы, работающие в таком диапазоне, можно смело приобретать для всей семьи.
Также важно правильно выбрать насадку. Для лечения насморка и фарингита нужно выбрать насадку для носа. При бронхите следует использовать мундштук.
В некоторых моделях ингаляторов есть переключатель размеров. Однако если он работает только в диапазоне от 2 до 5 мкм, от него нет толку. А вот если можно выбрать размер от 1 до 14 мкм, то в такой функции есть смысл.
Насадки
Наличие насадок позволяет лечить разные заболевания у всех членов семьи. Какие насадки бывают у небулайзеров:
-
Взрослая маска и детская маска: они закрывают и нос, и рот, тем самым обеспечивая качественную ингаляцию.
-
Насадка для носа: нужна для лечения насморка. Может быть детской и взрослой.
-
Мундштук: нужен для лечения верхних и нижних дыхательных путей.
Уровень шума
Важный показатель для детских ингаляторов. Слишком громкий прибор будет пугать ребенка, и провести процедуру станет невозможно.
Слишком громкий прибор будет пугать ребенка, и провести процедуру станет невозможно.
Самые громкие – компрессорные ингаляторы – могут шуметь на показателях до 60 дБ. Желательно, выбрать модель потише, с уровнем шума около 45 дБ.
Размер бака для лекарства и скорость подачи
Размер важен, так как бака должно хватать на одну процедуру. У разных ингаляторов разные объемы бака:
-
В компрессорных аппаратах емкость вмещает около 100-150 мл. лекарства.
-
В ультразвуковые ингаляторы можно налить 50-70 мл раствора.
-
В мембранные – самые маленькие – можно залить всего 10-15 мл жидкости.
Также обратите внимание на темп распыления раствора (указан в характеристиках). Если бак небольшой и скорость распыления высокая, то при длительной ингаляции придется дозаливать лекарство.
Заключение
Таким образом, хороший ингалятор – это тот, что распыляет препарат на частицы 2-5 мкм, с различными насадками. Для детей, которым нужны ингаляции антибиотиком или гормональными препаратами, лучше выбрать меш-небулайзер (типа Agu). Он работает тихо и способствует эффективному лечению дыхательных путей.
Более подробно, как выбрать детский ингалятор, можно узнать здесь.
ВЫБРАТЬ ИНГАЛЯТОР
17.10.2019Амбробене инструкция по применению: показания, противопоказания, побочное действие – описание Ambrobene р-р д/приема внутрь и ингаляций 7.5 мг/1 мл: фл. 40 мл или 100 мл в компл. с мерным стаканчиком (1525)
Длительность лечения устанавливается индивидуально в зависимости от течения заболевания. Не рекомендуется принимать Амбробене без назначения врача более чем в течение 4-5 дней. Муколитический эффект препарата проявляется при приеме большого количества жидкости. Поэтому во время лечения рекомендуется обильное питье.
Поэтому во время лечения рекомендуется обильное питье.
Раствор для приема внутрь и ингаляций принимают внутрь после еды, добавляя в воду, сок или чай с помощью мерного стаканчика.
1 мл раствора для приема внутрь содержит 7.5 мг амброксола.
Детям в возрасте до 2 лет назначают по 1 мл раствора 2 раза/сут (15 мг/сут).
Детям в возрасте от 2 до 6 лет назначают по 1 мл раствора 3 раза/сут (22.5 мг/сут).
Детям в возрасте от 6 до 12 лет назначают по 2 мл раствора 2-3 раза/сут (30-45 мг/сут).
Взрослым и подросткам в первые 2-3 дня назначают по 4 мл раствора 3 раза/сут (90 мг/сут). В последующие дни — по 4 мл 2 раза/сут (60 мг/сут).
При применении Амбробене в виде ингаляций используют любое современное оборудование (кроме паровых ингаляторов). Перед ингаляцией препарат следует смешать с 0.9% раствором натрия хлорида (для оптимального увлажнения воздуха можно развести в соотношении 1:1) и подогревается до температуры тела.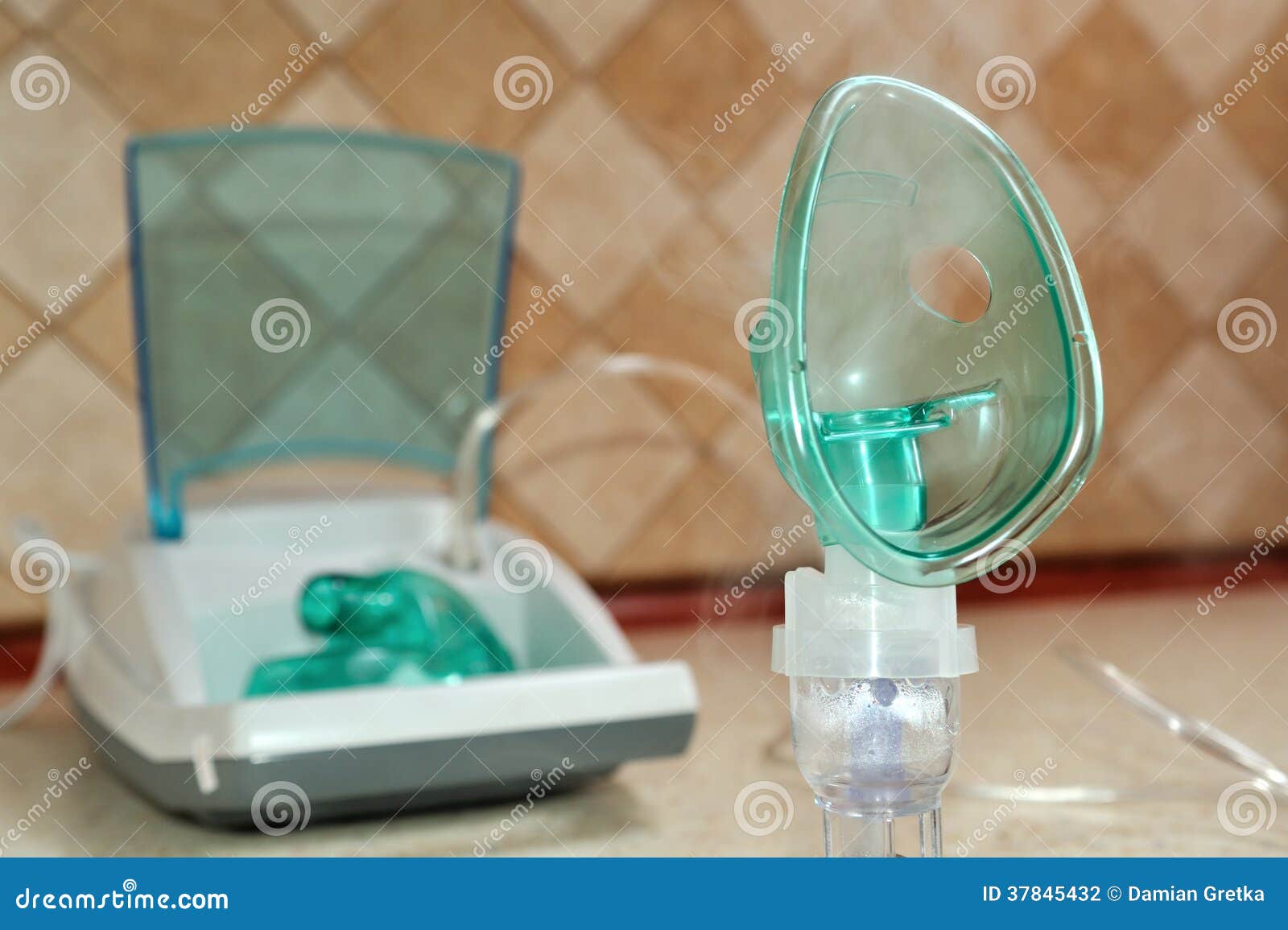 Ингаляции следует проводить в режиме обычного дыхания, чтобы не спровоцировать кашлевые толчки.
Ингаляции следует проводить в режиме обычного дыхания, чтобы не спровоцировать кашлевые толчки.
Пациентам с бронхиальной астмой рекомендуется проведение ингаляции после приема бронхолитиков.
Детям в возрасте до 2 лет ингалируют по 1 мл раствора 1-2 раза/сут (7.5-15 мг/сут).
Детям в возрасте от 2 до 6 лет ингалируют по 2 мл раствора 1-2 раза/сут (15-30 мг/сут).
Взрослым и детям в возрасте старше 6 лет ингалируют по 2-3 мл раствора 1-2 раза/сут (15-45 мг/сут).
«Я не могла дышать, началась истерика»: рассказ пациентки из Беларуси, пережившей коронавирус в Британии
- Алина Исаченко
- Би-би-си
Для просмотра этого контента вам надо включить JavaScript или использовать другой браузер
Подпись к видео,34-летняя уроженка Беларуси рассказала Би-би-си, как она болела коронавирусом в Британии.
Когда у 34-летней Евгении Тайлер появились кашель и насморк, она встревожилась и позвонила в больницу — но ей сказали, что это легкая простуда и не стоит беспокоиться. Неделю спустя, задыхающуюся и едва в сознании, бойфренд привез ее в отделение скорой помощи. Взглянув на рентгеновский снимок легких Евгении, врач сразу сказал, что у нее Covid-19.
В интервью Русской службе Би-би-си Евгения рассказала о симптомах, лечении и условиях в британской больнице, а также о том, какую роль в ее болезни сыграли проблемы со щитовидной железой.
Симптомы. «Мне сказали, что это обычная простуда»
Вначале у меня была легкая простуда, насморк и горло побаливало. Неделю спустя у меня появился сильный насморк, простуда, тяжесть в носу, болели глаза. Температуры не было. Это состояние продлилось пару дней. Я тогда позвонила в 111 (служба горячей линии британской системы здравоохранения — Би-би-си)
Они сказали, что это не симптомы коронавируса, а обычная простуда.
Автор фото, Jenya Tyler
Подпись к фото,Когда Евгения позвонила на горячую линию скорой помощи, ей сказали, что у нее обычная простуда
Обострение. «Я не могла дышать, у меня началась истерика»
Во вторник после обеда начался кашель. Он был несильный, я немного покашливала. К 11 часам вечера у меня вдруг сдавило грудную клетку. Было ощущение, что мне кто-то наступил на грудь. Я потеряла возможность глубоко вдохнуть, стало очень страшно и тяжело.
Мы с бойфрендом попытались дозвониться по телефону горячей линии. Ждали ответа 40 минут. У меня началась истерика, я не могла дышать.
Мой парень хотел отвезти меня в больницу — я рыдала, просила не ехать, думала, что меня выгонят. Когда мне стало совсем тяжело дышать, бойфренд взял меня в охапку и повез в больницу. Он сказал: «Если ты уже будешь умирать, то лучше умирай на ступеньках больницы — там шанс намного выше, что ты получишь медицинскую помощь».
Автор фото, Jenya Tyler
Подпись к фото,В отделении скорой помощи Евгения провела ночь. В палате была вместе со своим парнем
Когда мы подъехали к больнице, я осталась снаружи, а бойфренд пошел внутрь. Он разговаривал с женщиной в защитной униформе. Она спросила, есть ли у меня симптомы. Через три минуты я уже была в больнице, на койке.
Я ждала медсестру, чтобы сдать анализ крови, мне принесли ингалятор, чтобы было легче дышать.
Диагноз и лечение
У меня взяли кровь и отправили на рентген легких. После того, как врач увидел мой рентген, он сказал, что у меня коронавирус.
Я лежала в приемном отделении скорой. Провела там ночь. В палате я была вместе с бойфрендом. Мне поставили две капельницы, дали два ингалятора с вентолином (бронхорасширяющий препарат, в том числе применяется для купирования приступов бронхиальной астмы — Би-би-си).
Для просмотра этого контента вам надо включить JavaScript или использовать другой браузер
Подпись к видео,Корреспондент Би-би-си о том, как за считаные дни жизнь в Британии кардинально изменилась.
Когда меня сняли с капельницы, я шла по коридору в туалет и в основном видела палаты с женщинами старше 45 и уже совсем пожилыми. Все на аппаратах искусственной вентиляции легких.
«Врачи отреагировали молниеносно»
Больше всего меня впечатлило, как быстро меня приняли и как быстро сотрудники медперсонала знали, что нужно делать, как облегчить мои трудности с дыханием. Я не успевала закончить предложение, сказать, что со мной происходит, а врачи и медсестры уже кивали — они знали, что делать.
Врачи, мне кажется, готовы к тому, что происходит сейчас.
Когда прошла кризисная ситуация, и я стала дышать нормально, меня отпустили домой.
Кто-то предполагает, что теплая погода может замедлять распространение вируса.
Учитывая, что лекарства пока нет, мне лучше быть дома. Но врачи сказали, что я могу снова обратиться за помощью, если станет хуже.
Коронавирус.
 «Мне было очень обидно»
«Мне было очень обидно»Когда я узнала, что у меня коронавирус, мне стало очень обидно. Учитывая, что у меня слабый иммунитет, мы старались придерживаться социального дистанцирования еще за три недели до того, как я заболела.
Я не ездила на общественном транспорте, мой бойфренд работал из дома и периодически отвозил меня на работу. Поэтому у меня был очень ограниченный контакт с окружающими, и от этого вдвойне обидно.
Иммунитет. «Мое предыдущее заболевание сыграло большую роль»
В 2009 году у меня был рак щитовидной железы. Я проходила курс радиотерапии. Поэтому у меня ослабленный иммунитет. Но я бы не назвала себя болезненным человеком. Я занимаюсь спортом и чувствую себя нормально.
Но в ситуации с этим вирусом мое предыдущее заболевание сыграло большую роль.
Автор фото, Jenya Tyler
Подпись к фото,Парень Евгении тоже заразился Covid-19, но ему врачи сказали просто переждать
Мой бойфренд тоже заразился Covid-19. В больнице нам сказали, что, исходя из его симптомов — кашля и слабости, — у него тоже коронавирус. Мы живем вместе, и этого трудно было бы избежать.
В больнице нам сказали, что, исходя из его симптомов — кашля и слабости, — у него тоже коронавирус. Мы живем вместе, и этого трудно было бы избежать.
Но ему лечения никакого не назначили, теста никакого не делали, сказали просто переждать.
Лечение дома. «Сказали самоизолироваться даже после выздоровления»
Мои симптомы затрудненного дыхания регулируются лекарствами, которые мне дали в больнице. Но по возвращению домой у меня начал развиваться насморк с мокротами верхних дыхательных путей.
Мне прописали антибиотики, чтобы убить инфекцию, которая развивалась.
Автор фото, Jenya Tyler
Подпись к фото,«Больше всего меня впечатлило то, как быстро сотрудники медперсонала знали, как облегчить мои трудности с дыханием»
У меня в последние несколько дней очень сильные приступы кашля, их очень тяжело контролировать лекарствами, которые мне прописали. Поэтому знакомые мне передали вентолин и нибулятор (ингалятор).
Врачи сказали мне продолжать самоизоляцию и социальное дистанцирование даже после выздоровления — пока неясно, как поведет себя иммунитет.
Примечание редакции: со списком симптомов коронавируса можно ознакомиться на сайтах ВОЗ и Роспотребнадзора. Описанные симптомы и методы лечения индивидуальны и не должны применяться как рекомендация к действию.
Лающий кашель у ребенка: причины, симптомы, лечение
Что такое «лающий кашель» и почему он возникает?
«Лающим» называют кашель, который схож по звучанию с лаем собаки. Как правило, он сухой, не сопровождается отделением мокроты. После приступа может возникать спастический выдох.
Причиной такого кашля становится отек голосовых связок, из-за которого голос становится грубым и хриплым. Врачи называют это заболевание острым обструктивным ларингитом, или крупом. Он бывает истинным – в таком случае дыхательные пути сужаются из-за образования налета, в частности, при дифтерии, – а также ложным. Он развивается чаще всего вследствие вирусной инфекции, вызванной респираторными вирусами – вирусами гриппа, парагриппа, аденовирусами, респираторно-синцитиальными вирусами и некоторыми другими возбудителями (1).
Он развивается чаще всего вследствие вирусной инфекции, вызванной респираторными вирусами – вирусами гриппа, парагриппа, аденовирусами, респираторно-синцитиальными вирусами и некоторыми другими возбудителями (1).
Изредка симптом возникает на фоне бактериальной инфекции, которая, как правило, имеет вторичный характер – она развивается как осложнение ОРВИ. Однако иногда болезнь возникает из-за первичного заражения гемофильной палочкой, пневмококком, стафилококком или стрептококком. Это – острый эпиглоттит, потенциально опасное заболевание, которое требует немедленного лечения (2).
Чаще всего круп возникает у детей раннего возраста: более 50% больных – дети 2–3 лет. Немного реже заболевают грудные младенцы и малыши 4 лет, изредка болезнь появляется в возрасте старше 5 лет (1).
Какие симптомы могут возникать у ребенка?
Круп обычно начинается с симптомов типичной простуды – повышения температуры тела, насморка, боли в горле, которые длятся на протяжении 1–3 дней. Признаки нездоровья появляются внезапно, чаще вечером или ночью. Приступ «лающего» кашля, затрудненное дыхание доставляют особый дискомфорт в ночное время, нарушая сон ребенка (1).
Признаки нездоровья появляются внезапно, чаще вечером или ночью. Приступ «лающего» кашля, затрудненное дыхание доставляют особый дискомфорт в ночное время, нарушая сон ребенка (1).
Из-за воспаления и отека слизистой оболочки гортани, трахеи, иногда и бронхов на фоне инфекционно-воспалительного процесса может возникать сужение дыхательных путей. Воздух с трудом проходит через суженный просвет гортани, вдох и выдох затрудняются, из-за чего дыхание становится шумным, при вдохе могут раздуваться крылья носа (1).
При дальнейшем прогрессировании воспаления и отека может изменяться окраска кожи: ребенок становится бледным, вокруг губ и глаз кожа может приобретать синеватый оттенок, который усиливается во время приступа кашля. Органы и ткани не получают достаточное количество кислорода, возникает кислородная недостаточность, что приводит к появлению вялости или, наоборот, возбуждения (1).
Круп из-за вероятного стеноза (сужения) дыхательных путей и развития бронхоспазма считается довольно опасным состоянием, поэтому при появлении его симптомов, в частности, «лающего» кашля нужно, не откладывая, обращаться к врачу.
Сухой лающий кашель: как лечить?
Установление диагноза обычно не вызывает затруднений. При сочетании «лающего» кашля с осиплостью голоса и одышкой, устанавливают диагноз крупа. Доктор осматривает малыша, уточняет течение заболевания, анамнез, прослушивает легкие, возможно, измеряет уровень кислорода в крови (сатурацию). Чтобы поставить диагноз крупа, ренгтенологическое подтверждение обычно не нужно (1).
Лечение назначают в зависимости от клинических проявлений заболевания. При нарушении дыхания, бронхоспазме врач может назначать препараты, которые уменьшают отек, уменьшают выраженность воспаления и облегчают состояние (1).
При сухом кашле широко применяют ингаляционные лекарства. Ингаляции проводят через небулайзер, который обеспечивает проникновение лекарственного препарата в верхние и нижние дыхательные пути. Благодаря тому, что лекарство почти моментально поступает в зону воспаления, удается добиться быстрого эффекта и улучшения состояния малыша уже через 15-30 минут после проведения ингаляции (1).
Небулайзер при насморке. Ингаляции при насморке небулайзером
Частый спутник простуды — насморк — это самая распространенная болезнь. Болеют ею много раз в своей жизни абсолютно все. Существует огромное количество лекарственных средств против насморка, но не все стремятся ими воспользоваться. Особенно если нужно лечить от насморка беременную женщину или ребенка. Оптимальным выбором в таком случае будет проведение ингаляций при насморке небулайзером.
Лечение насморка небулайзеромНебулайзер — это специализированный прибор, с помощью которого можно проводить ингаляции. Появившись не так давно, он отлично зарекомендовал себя в лечении ринитов различной природы. Принцип его действия заключается в том, что он превращает лечебные средства в аэрозоль. Мельчайшие частицы лекарства распыляются и моментально достигают своей цели, равномерно распределяются по всей поверхности слизистой ткани, выстилающей носовую полость. Они способны попасть даже в самые дальние участки: бронхи, придаточные пазухи, носовые ходы.
Они способны попасть даже в самые дальние участки: бронхи, придаточные пазухи, носовые ходы.
Небулайзер представляет собой небольшой прибор. Он очень удобен для лечения насморка у детей и взрослых. Многие, кто пользовался им, отмечают, что выздоровление наступает гораздо скорее.
Виды небулайзеров
- Компрессорные. Распыление лечебного раствора происходит при воздействии сжатого воздуха либо кислорода.
- Ультразвуковые. Производство лечебного аэрозоля осуществляется за счет вибрации пьезокристалла.
Каждый из представленных небулайзеров имеет отличительные особенности, но с основной задачей они справляются одинаково хорошо. Ультразвуковые приборы будут уместны при затяжном насморке. Но для этих целей следует использовать правильные лекарственные растворы. Ультразвуковые небулайзеры практически бесшумны, поэтому пользуются особой популярностью.
Форма ингалятора создает ощущение легкого массажа, который оказывает положительное воздействие на дыхательные пути, избавляя их от слизи. Поэтому небулайзеры предназначаются не только для лечения насморка, но и для фарингита, кашля, ларинотрахеита, бронхита.
Поэтому небулайзеры предназначаются не только для лечения насморка, но и для фарингита, кашля, ларинотрахеита, бронхита.
Особенности выбора прибора
Наиболее практичным можно назвать компрессорный небулайзер, поскольку его можно использовать даже лежачим людям и маленьким детям. Лекарственные растворы распыляются и проникают глубоко в дыхательные органы. К недостаткам таких приборов стоит отнести производимый шум и возможность применения исключительно готовых препаратов.
Что касается ультразвукового небулайзера, то он достаточно прост в использовании. Также стоит отметить безопасность и эффективность такого лечения. Среди недостатков – высокая стоимость прибора.
Во время выбора прибора следует уделять внимание размеру частиц аэрозоля, образуемые небулайзером. Они должны достигать 2-5 микрометров. Еще одним важным показателем является скорость потока воздействующего газа, параметр которого должен составлять 6-10 л/мин.
Для лечения насморка у детей рекомендуется использовать компрессорные аппараты. Они выделяют струю с лечебным раствором под давлением. Для малышей в таких приборах предусмотрена специальная маска, которая позволяет проникать аэрозолю непосредственно в дыхательные органы, не разлетаясь в воздухе. Дети старше трех лет могут для ингаляции использовать мундштук.
Они выделяют струю с лечебным раствором под давлением. Для малышей в таких приборах предусмотрена специальная маска, которая позволяет проникать аэрозолю непосредственно в дыхательные органы, не разлетаясь в воздухе. Дети старше трех лет могут для ингаляции использовать мундштук.
Прежде чем приступить к лечению насморка с помощью небулайзера, необходимо ознакомиться с инструкцией и правилами по применению.
- Лекарства для небулайзера необходимо заливать в специальную камеру.
- Процедуру следует проводить не раньше, чем через час после еды.
- Включать аппарат можно, только если он заправлен лекарством.
- Продолжительность процедуры должна составлять 10 минут.
- Курс всего лечения может включать 5–10 процедур, в зависимости от тяжести и течения заболевания, скорости излечения.
- При повышенной температуре не следует применять данный прибор.
- Растворы для небулайзера при насморке, концентрации и дозировки должен определять врач.

Растворы для проведения ингаляции
- Бронхолитики
- Муколитики
- Гипертонический раствор
- Гормональные препараты
- Физраствор
- Антибиотики
- Противоаллергические средства
- Антисептики
- Щелочная минеральная вода
- Противогрибковые препараты
Не стоит самостоятельно делать выбор в пользу того или иного раствора, поскольку это грозит серьезными осложнениями. Только специалист должен заниматься назначением подходящих препаратов, исходя из картины заболевания.
Важное правило при использовании лекарственных растворов – соблюдать их температурные показатели. Температура применяемого средства не должна быть меньше 20°С. Для разведения препарата следует использовать физраствор. Даже дистиллированная вода может ухудшить качество лечебной процедуры. Желательно избегать экспериментов над своим здоровьем, поскольку последствия не заставят себя долго ждать.
Если врач назначил несколько лекарств для проведения ингаляций, то делать их нужно по очереди с пятнадцатиминутным перерывом. Прежде чем приступить к процедуре, следует внимательно изучить инструкцию, которая прилагается к небулайзеру. Это объяснятся тем, что некоторые лекарства не допустимы для применения в определенных приборах.
Прежде чем приступить к процедуре, следует внимательно изучить инструкцию, которая прилагается к небулайзеру. Это объяснятся тем, что некоторые лекарства не допустимы для применения в определенных приборах.
- При лечении насморка, вызванного стафилококком, используется хлорфиллипт. Для одной процедуры необходимо 1 мл хлорфиллипта разбавить 10 мл физраствора. Практически все препараты разбавляются физраствором для ингаляций небулайзером при насморке.
- Для лечения острой инфекции применяется раствор фурацилина, приготовленный в аптеке. Процедуру необходимо повторять 2 раза в день.
- Для предупреждения или лечения насморка, вызванного вирусом, можно использовать интерферон. Содержимое ампулы с лиофизиатом нужно растворить в 3 мл физраствора. Процедура проводится утром и вечером.
- Гомеопатический препарат — тонзилгон, включающий вытяжки хвоща, алтея, коры дуба, ромашки, тысячелистника и одуванчика назначают при лечении хронических заболеваний органов дыхательной системы.
 Для взрослых его необходимо разводить физиологическим раствором в пропорции 1:1. Для детей от года до 7 лет на 1 часть препарата берут 2 части раствора, а для детей до года соотношение компонентов составляет 1:3. процедуру можно проводить 3 раза в день.
Для взрослых его необходимо разводить физиологическим раствором в пропорции 1:1. Для детей от года до 7 лет на 1 часть препарата берут 2 части раствора, а для детей до года соотношение компонентов составляет 1:3. процедуру можно проводить 3 раза в день. - Также при острых воспалениях носоглотки применяют спиртовую настойку календулы. Разбавить ее нужно в 40 раз. Это значит, что на 1 мл настойки нужно взять 40 мл физраствора.
- Аптечная спиртовая настойка прополиса эффективна для лечения воспаления слизистой носа, но ее не назначают людям, склонным к аллергии, и детям. Настойку прополиса разбавляют физраствором в соотношении 1:20.
Все препараты для небулайзера должны быть куплены в аптеке. Самостоятельно приготовленные отвары, и настойки могут только навредить.
Преимущества лечения насморка небулайзером- Данный способ лечения не противопоказан даже новорожденным детям.
- Небулайзер очень прост и удобен в использовании.

- Ингаляции этим прибором можно проводить дома.
- Небулайзер эффективен и для лечения, и в качестве профилактики заболеваний.
- Данным прибор позволяет лечить насморк бережно, не повреждая слизистую оболочку.
Как правильно проводить ингаляции?
- Пациент должен находиться в положении сидя, при этом следует избегать разговоров.
- Процедуру лучше проводить после приема пищи через 2 часа. Как только сеанс будет завершен, больной должен остаться в помещении еще час и стараться не разговаривать.
- Для лечения насморка вдох нужно делать носом, а выдох – через рот.
- Перед применением раствора обязательно необходимо проверить его пригодность.
- Продолжительность процедуры составляет 10-15 минут. Длительность лечения зависит от степени тяжести заболевания.
- При лечении насморка антибиотиками и гормональными средствами, после завершения сеанса рот желательно прополоскать чистой водой.
- Не добавляйте в раствор жирные масла, поскольку они имеют свойство оседать на стенках органов дыхания и отрицательно отражаются на общем самочувствии пациента.

- Для лечения насморка будет достаточно провести от 5 до 10 сеансов.
- Определять количество препарата должен только врач.
Почему именно ингаляции?
Ингаляции позволяют облегчить состояние больного за сравнительно короткий промежуток времени. Лечение ринита при помощи таблеток редко дает положительный результат, а иногда даже создает новые проблемы. Когда происходит пероральный прием препаратов, лекарство сразу проникает в желудочно-кишечный тракт, а затем всасывается тканями и с кровью распространяется по организму и поступает к полости носа. На этом пути отмечается потеря значительной части активных веществ, поэтому лечение затягивается. К тому же, таблетки оказывают негативное воздействие на печень, желудочно-кишечный тракт, почки и другие жизненно важные органы человека.
Если говорить о каплях и спреях, то они быстро стекают по стенкам носоглотки, покидая полость носа. Также они могут проникнуть в желудок и нанести вред организму. Еще этот способ лечения не дает гарантии окончательного выздоровления. Ведь капли и спреи не способны проникать глубоко в органы дыхания. Поэтому говорить об избавлении от инфекции не приходится. Тем более, их действие довольно скоротечно. А ингаляции позволяют достичь лечебного эффекта быстро и надолго.
Ведь капли и спреи не способны проникать глубоко в органы дыхания. Поэтому говорить об избавлении от инфекции не приходится. Тем более, их действие довольно скоротечно. А ингаляции позволяют достичь лечебного эффекта быстро и надолго.
Действие растворов для ингаляций
- Достигают отдаленные уголки носовой полости.
- В подавляющем большинстве случае не провоцируют возникновение побочных эффектов.
- Действуют мягко и на долгое время облегчают симптомы насморка.
- Проникают в нос и в отделы верхних дыхательных путей, справляясь не только с насморком, но и с кашлем.
Некоторые безрецептурные препараты могут вызвать астму
Более 25 миллионов американцев (почти 8%) страдают астмой, и около 10% из них имеют чувствительность к аспирину или другим нестероидным противовоспалительным препаратам (НПВП), которые ингибируют циклооксигеназу-1, также известную как ингибиторы ЦОГ-1. По данным Американской академии аллергии, астмы и иммунологии , чувствительность может вызвать приступ астмы или тяжелый бронхоспазм в ответ на прием внутрь или вдыхание НПВП.
Хотя это состояние часто называют респираторным заболеванием, обостренным аспирином (AERD), оно не всегда ограничивается аспирином. Ибупрофен и напроксен также блокируют ЦОГ-1 и могут вызывать ту же реакцию.
Чувствительность часто развивается внезапно у взрослых, которые ранее без происшествий могли принимать аспирин или другие НПВП. В частности, пациенты с плохо управляемой астмой могут не связывать начало или обострение приступа с приемом обычного обезболивающего или лекарства от простуды, если они не были заранее предупреждены о такой возможности.
AERD чаще всего встречается у людей, у которых есть носовые полипы, а также астма; около 30% этих людей будут иметь комбинацию состояний, называемую триада Самтера . Некоторые люди с носовыми полипами могут не осознавать небольшие новообразования, но постоянное состояние носовых пазух и постоянный насморк, постназальный подтек или заложенность носа могут указывать на их присутствие.
Симптомы AERD включают реакции верхних дыхательных путей, такие как усиление заложенности носа, лобная головная боль или боль в носовых пазухах, а также поражение нижних дыхательных путей, включая кашель, хрипы, бронхоспазм или стеснение в груди.Некоторые люди также испытывают системные реакции, такие как покраснение кожи, сыпь, крапивница, отек лица, боль в животе или рвота.
В целях безопасности пациентам с астмой лучше рекомендовать болеутоляющие и лекарства от простуды с ацетаминофеном. Клиентам с повышенным риском чувствительности к аспирину и другим НПВП следует настоятельно рекомендовать всегда читать этикетки безрецептурных препаратов, используемых для лечения боли, простуды, гриппа и лихорадки.
Два класса часто назначаемых лекарств также могут вызывать астму или вызывать симптомы, которые можно принять за астму.
Бета-адреноблокаторы могут вызвать у некоторых людей развитие астмы. У пациентов с ранее диагностированной астмой бета-адреноблокаторы могут увеличивать бронхиальную обструкцию и реактивность дыхательных путей. Они также снижают эффективность обычных лекарств от астмы, таких как альбутерол и тербуталин. Было показано, что таблетки и глазные капли с бета-блокаторами увеличивают риск обострений астмы, которые использовались для лечения гипертонии, фибрилляции предсердий, сердечной недостаточности, стенокардии, беспокойства, мигрени, глаукомы и повышенной активности щитовидной железы.
Ингибиторы ангиотензинпревращающего фермента (АПФ), также используемые для лечения гипертонии и сердечно-сосудистых заболеваний, вызывают кашель примерно у 10% людей. Кашель может начаться сразу же или после нескольких месяцев терапии ингибиторами АПФ. Как правило, сухой кашель, связанный с ингибиторами АПФ, не указывает на ухудшение течения астмы, но может вызывать беспокойство, особенно у пациентов, у которых уже есть кашлевой вариант астмы. Однако у людей с нестабильными дыхательными путями эти лекарства могут повышать реактивность бронхов.При возникновении стойкого кашля всегда следует проконсультироваться с врачом.
«Щелкните здесь, чтобы вернуться к внебиржевым обновлениям.
5 способов контролировать астму во время простуды — управление астмой
В течение года американцы заболеют более чем одним миллиардом простудных заболеваний. Для многих людей заболевание — это просто неприятность, но если у вас астма, вам будет труднее перенести простуду или грипп. Исследование Университета Мичигана показало, что причина этого может быть больше связана с вашей иммунной системой — системой защиты вашего организма от чужеродных захватчиков, — чем с фактическим воздействием вирусов простуды и гриппа.
«Люди, страдающие астмой, имеют более« обильный »иммунный ответ на вирусы простуды и гриппа. Это не только ухудшает их симптомы простуды и гриппа, но также может вызвать приступ астмы», — говорит Дэвид А. Ноймайер, доктор медицинских наук, специалист по легочным заболеваниям. специалист в клинике Lahey Clinic в Берлингтоне, штат Массачусетс,
Вот как лучше защитить себя от простуды или гриппа и как контролировать астму, если вы заболеете.
Начните с профилактики простуды и гриппаЛюдям, страдающим астмой, важно в первую очередь попытаться предотвратить простуду или грипп.«Если у вас астма, это не означает, что у вас больше шансов заболеть простудой и гриппом, но вы должны постараться предотвратить их, потому что они могут вызвать приступ астмы», — говорит д-р Ноймайер. «Номер один в вашем списке — делать прививку от гриппа каждый год. Лучшее время для вакцинации против гриппа — ранняя осень, скажем, сентябрь или октябрь, до начала сезона гриппа «.
Хотя это может показаться очевидным, по данным Центров по контролю и профилактике заболеваний (CDC), только одна треть взрослые, страдающие астмой, получают вакцину от гриппа каждый год.Имейте в виду, что, несмотря на то, что существует вакцина от гриппа в форме назального спрея, она не рекомендуется людям, страдающим астмой, потому что есть некоторые свидетельства того, что она может вызвать приступ астмы, поэтому лучше выбрать традиционную вакцину.
Чтобы не заболеть, соблюдайте простые меры предосторожности, такие как избегание людных мест, частое мытье рук и избегание простудных людей. «По возможности также старайтесь избегать перелетов в самолетах в сезон простуды и гриппа», — советует Ноймайер.
Борьба с астмой и простудой или гриппомК сожалению, вакцина против гриппа не может охватить все вирусы гриппа, и вы все равно можете простудиться, несмотря на все ваши усилия. Когда в вашу систему попал вирус, переходите к обороне. «Лучшее, что вы можете сделать, — это разработать план действий по лечению астмы, который уже предвидит проблему. Это то, что вам следует обсудить со своим врачом до начала сезона простуды и гриппа», — говорит Ноймайер.
Вот пять способов контролировать астму при простуде или гриппе:
- Чаще пользуйтесь пикфлоуметром. Ваш пикфлоуметр измеряет, насколько хорошо контролируется ваша астма. Убедитесь, что вы знаете, как им пользоваться.
- Следите за такими симптомами, как хрипы, кашель и стеснение в груди. Возможно, вам придется увеличить количество лекарств, принимаемых вашим контроллером, или начать использовать лекарства для экстренной помощи.
- Дайте ему день, чтобы увидеть, как вы себя чувствуете. Позвоните своему врачу через 24 часа, если симптомы ухудшаются, мешают повседневной деятельности или просыпаются ночью.
- Остерегайтесь красных флажков астмы. Немедленно позвоните своему врачу, если ваши лекарства не помогают или ваша пиковая скорость потока упадет ниже 50 процентов от вашего личного максимума.
- Берегите себя. Оставайтесь дома, отдыхайте, пейте много жидкости и поддерживайте влажность выделений из носа с помощью солевого спрея для носа, отпускаемого без рецепта. Спросите своего врача о других безрецептурных лекарствах, которые могут помочь, например о противоотечных, анальгетических и отхаркивающих средствах.
Если у вас астма, вероятность простуды или гриппа не выше.Но астма и простуда или грипп могут быть для вас опасной комбинацией, поэтому вы должны быть готовы. Поговорите со своим врачом о профилактике гриппа и простуды, сделайте прививку от гриппа и убедитесь, что у вас есть план действий по борьбе с астмой.
Какое средство от кашля лучше всего при астме? — Центр астмы
Q1. У меня кашлевая астма, периодически повторяющаяся в сезон аллергии. Я сделал снимки и теперь снимаюсь с них. Единственный серьезный симптом, который у меня когда-либо был, — это постоянный отрывистый кашель, который мешает всему, включая сон, разговоры и т. Д.Это также реактивный кашель на запахи, жару, холод и стресс. Tussionex чудо работает, но так регламентировано. Есть ли что-нибудь еще, что является чудодейственным средством от кашля? Мне 49 лет, в остальном я здоров.
В настоящее время вы принимаете два лекарства в одной таблетке — Tussionex — это комбинированное средство от кашля (гидрокодон) и седативное антигистаминное средство (хлорфенирамин).
Вместо того, чтобы сосредотачиваться только на симптомах вашего постоянного кашля, я бы порекомендовал вам посетить аллерголога для полной оценки ваших аллергических триггеров.Как только вы узнаете, на что у вас аллергия в настоящее время, вы можете свести к минимуму воздействие этих веществ и, следовательно, уменьшить кашель.
Кроме того, существуют более новые, мощные, не вызывающие седативного эффекта антигистаминные препараты, которые могут минимизировать постназальное подтекание и кашель при использовании в сочетании с противовоспалительным назальным спреем и модификаторами лейкотриена. Наконец, в зависимости от тяжести вашего кашля, для его контроля может потребоваться ингалятор от астмы.
2 кв. Моему 4-летнему ребенку поставили диагноз кашлевой астмы.Мы пробовали Пульмикорт (будесонид), Атровент (ипратропия бромид), Фловент (флутиказона пропионат), Ксопенекс (левальбутерол), Орапред (преднизолона фосфат натрия), Кларитин (лоратадин), Зиртек (цетиризин) и Назонексон фометас (мо). Ей стало хуже. Сейчас она лечится от инфекции носовых пазух препаратом Аугментин (клавуланат амоксициллина). Сегодня я наконец-то попробовала принять паровой душ, и ее кашель, кажется, на данный момент утих. Какие-либо предложения? Я ненавижу, когда мой ребенок принимает столько наркотиков, если они не помогают.
Кашлевую астму сложно диагностировать и еще сложнее лечить. При этом типе астмы дыхательные пути достаточно воспалены, чтобы вызвать кашель, но не настолько сужены, чтобы вызвать классическое свистящее дыхание, обычно связанное с астмой.
Мне жаль, что у вас не получилось применить длинный список лекарств, которые вы пробовали. Возможно, основная инфекция носовых пазух привела к ее кашлю, и теперь она почувствует некоторое облегчение, когда это лечится.
В любом случае пар может быть чрезвычайно терапевтическим для некоторых пациентов, поэтому, если она чувствует себя лучше с паром, я буду продолжать это делать! Продолжайте говорить с врачом вашей дочери о том, что может вызвать ее кашель, и о возможных вариантах лечения.
3 кв. Мой врач рекомендовал преднизон с последующим приемом QVAR (HFA беклометазона дипропионат) при хроническом утреннем кашле. Я очень не хочу принимать преднизон даже в течение 15 дней. Рентген грудной клетки был четким, и моя спирометрия показала, что я был на 145 процентов от нормы для моего возраста, роста и веса. Я курил по пачке в день 15 лет, но бросил 15 лет назад. В 2000 году у меня был такой приступ кашля, который прошел (почти через год). Мой вопрос: может ли это быть кашлевой астмой (CVA)? Кортикостероид — единственное лекарство? У меня есть рецепт, но я надеюсь, что кашель пройдет сам по себе.Мой врач уже исключил такие страшные вещи, как ХОБЛ и рак.
Хронический кашель очень трудно поддается лечению. Пациенты часто имеют нормальные результаты спирометрии, которая регистрирует количество и скорость воздуха, который вы можете вдохнуть и выдохнуть. Подобно классическим симптомам астмы в виде хрипов и одышки, хронический кашель является частью континуума реакции организма на воспаление и бронхоспазм. Точная причина, по которой пациент отвечает кашлем вместо хрипа, изучается.
Если кашель не реагирует на схему лечения ингаляционными стероидами и бета-агонистами длительного действия, то короткий курс пероральных стероидов может оказаться целесообразным в попытке прервать цикл кашля. Также было бы целесообразно обсудить с врачом, что именно вас беспокоит в связи с преднизоном. Возможно, ваши опасения оправданы, но также возможно, что у вас могут быть определенные заблуждения, которые мог бы разъяснить ваш врач.
4 кв.У меня астма и аллергия с семи лет. Сейчас мне 49. Мой пульмонолог рекомендует попробовать Xolair. Сейчас у меня неплохое дыхание, но у меня проблемы с хронической заложенностью и кашлем. Поможет ли Xolair с этими симптомами?
Исходя из самой базовой информации, которую вы предоставили, я не знаю достаточно о вашей текущей ситуации, чтобы дать вам соответствующий ответ. Однако, когда вы заявляете, что «мое дыхание сейчас довольно хорошее, но у меня проблемы с хронической заложенностью и кашлем», это говорит мне, что и ваша астма, и связанные с ней аллергические компоненты не контролируются оптимальным образом.Возможно, поэтому ваш пульмонолог рекомендует добавить Xolair в вашу программу лечения. Когда организм чувствует вторжение инородного вещества (например, аллергена), он реагирует, создавая множество типов химикатов, чтобы защитить себя. Иммуноглобулин Е (IgE) является одним из этих химических веществ, и его высвобождение может вызывать аллергические и / или астматические симптомы. Xolair работает, блокируя высвобождение IgE, что, в свою очередь, помогает остановить симптомы.
Поскольку Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США одобрило Xolair для снятия аллергической астмы, кажется, что этот препарат можно использовать в качестве дополнения к вашей текущей терапии для улучшения общего контроля над астмой и аллергией.Более эффективный контроль над аллергией также может улучшить симптомы астмы. Однако, поскольку я не знаю вашей конкретной ситуации, я предлагаю, прежде чем принимать Xolair, попросить своего врача более четко объяснить, почему это лекарство будет полезно для ваших конкретных симптомов.
5 кв. Два года назад у меня был бронхит, и я продолжаю кашлять. Доктора, которых я видел, озадачены — они думают, что виной всему астма, но от моего кашля ничего не помогает. Пробовала ингаляторы и лекарства, но ничего не помогает.Сдавала тесты на аллергию, все отрицательные. Каким должен быть мой следующий шаг?
— Эллен, Нью-Йорк
Если вы еще этого не сделали, следующим шагом будет посещение пульмонолога — легочного специалиста. Хронический кашель обычно отправляет людей к пульмонологам, которые обычно достаточно опытны в его устранении. Наиболее частыми причинами хронического кашля (продолжающегося более двух месяцев) у некурящих являются постназальный кашель (слизь, стекающая по задней стенке глотки), астма и кислотный рефлюкс (желудочная кислота, которая поднимается вверх и раздражает горло).Кроме того, лекарства от высокого кровяного давления, называемые ингибиторами АПФ, известны тем, что вызывают стойкий сухой кашель. Если вы курите / были курильщиком, то следует рассмотреть другой (и более серьезный) список проблем. Предполагая, что вы не курите и не принимаете ингибитор АПФ, ваше диагностическое обследование начнется с подробностей вашего анамнеза, чтобы увидеть, есть ли что-нибудь, что указывает на одну из трех распространенных причин, о которых я упоминал выше.
Вот некоторые ключевые вопросы, которые вам, вероятно, уже задавали:
- Ваш кашель сухой или влажный?
- Поднимается слизь или мокрота?
- Есть ли какой-либо определяемый характер кашля: хуже ли он утром, после еды, после упражнений или когда вы пытаетесь заснуть ночью? Просыпается ли он когда-нибудь рано утром?
- Вы чувствуете дренаж в задней части горла?
- Есть ли у вас симптомы со стороны носа или носовых пазух?
- У вас когда-нибудь появлялись симптомы кислоты в горле?
- Кашель усиливается после острой или тяжелой еды?
- Заметили ли вы какие-либо другие необъяснимые симптомы?
Если ответы на эти вопросы указывают на вероятную причину, врач обычно лечит вас от этой проблемы и смотрит, улучшилось ли состояние.Похоже, вы лечились от астмы без улучшения. Если кашель — ваш единственный симптом, а лекарства от астмы не помогли, я бы поискал другую причину. Рентген грудной клетки или другой визуализирующий тест поможет исключить некоторые заболевания легких, а также опасные формы рака (хотя это очень редкая причина кашля у некурящих). И постназальный капельный синдром, и кислотный рефлюкс могут протекать без характерных симптомов. Поэтому для выявления этих проблем может потребоваться компьютерная томография носовых пазух, чтобы определить, есть ли у вас хроническая болезнь носовых пазух, или специальный тест на кислотный рефлюкс, при котором в пищевод (пищевую трубку) помещается тонкая нить с крошечным датчиком pH. период времени, чтобы увидеть, регистрирует ли он присутствие кислоты.Некоторые врачи назначают эти тесты на раннем этапе, в то время как другие лечат пациента от предполагаемой проблемы, а затем диагностируют ее на основе реакции.
Похоже, ваш кашель начался с инфекции два года назад. Этот анамнез может побудить пульмонолога пропустить некоторые из описанных мною тестов и вместо этого сосредоточиться на возможном осложнении этой инфекции. Полные функциональные тесты легких (помимо спирометрии, быстрого офисного теста, в котором вы сильно дунете в аппарат) могут быть полезны для определения того, не развились ли у вас какие-либо заболевания легких.Остальная часть работы будет зависеть от результатов этого тестирования.
Наконец, можно не найти очевидной причины хронического кашля даже после длительного обследования. На самом деле это относительно обычное дело. Когда это происходит, врач может связать симптом с повышенной чувствительностью кашлевого рефлекса. «Рефлекс кашля» относится к сложной нервной цепи, ответственной за кашель; он затрагивает головной, спинной мозг, легкие, горло и желудок. Иногда после бронхита (инфицирование больших трубок легкого) или пневмонии (инфицирования глубоких тканей легких) — оба эти явления вызывают воспаление и сильный кашель — этот контур остается в состоянии повышенной чувствительности, что приводит к кашлю в ответ на незначительный повседневные раздражения, которые обычно не вызывали бы у человека кашель. Однако преувеличенный кашлевой рефлекс — это диагноз, который следует ставить только после рассмотрения и исключения других проблем.
Преувеличенный кашлевой рефлекс сложно вылечить. Декстрометорфан (таблетка) или ипратропия бромид (ингалятор) могут быть полезными. Если кашель можно на время подавить, состояние обычно улучшается. Надеюсь, эта информация поможет вам добиться прогресса.
Q6. У моей сестры год назад диагностировали астму, и она принимает лекарства от нее. Даже в этом случае она все время кашляет. Придется ли ей просто жить с кашлем или есть другие вещи, которые она может сделать?
Ей следует обратиться к врачу для дальнейшего обследования и лечения кашля.Если ее врач определит, что ее кашель вызван астмой, он может подумать о корректировке ее лекарств от астмы и возможном кожном тестировании на аллергены, передающиеся по воздуху, чтобы определить, есть ли у нее аллергический компонент астмы.
Q7. Моему 5-летнему ребенку никогда не ставили диагноз астма. Тем не менее, у нее периодически бывает сильный кашель, который иногда звучит громко и сухо. Самый длительный срок отсутствия кашля — три месяца. Было бы неплохо провести ее обследование на аллергию или синусит?
Да, аллергический ринит и синусит могут вызывать кашель.Вашей дочери следует обратиться к врачу, который проведет обследование и лечение ее кашля. Это могло быть связано с аллергическим ринитом, синуситом или другими причинами.
Узнайте больше в ежедневном центре лечения астмы.
Простуда и грипп как провоцируют астму
Как простуда и грипп могут вызывать приступы астмы?
Простуда и грипп являются основными причинами для людей, страдающих астмой, при этом 75% людей с астмой говорят, что их симптомы ухудшаются, когда они простужаются или грипп.Простуда или грипп наряду с астмой также подвергают вас риску приступа астмы, который может быть опасным для жизни.
При простуде или гриппе ваши дыхательные пути воспаляются сильнее, и вы выделяете больше слизи. Это означает, что воздуху становится меньше места, что затрудняет дыхание. Это может вызвать симптомы астмы.
Используйте нашу программу проверки симптомов коронавируса, чтобы распознать симптомы коронавируса, астмы, сенной лихорадки, простуды и гриппа.
Как я могу снизить риск простуды или гриппа, если у меня астма?
- Часто мойте руки, чтобы снизить риск простуды или гриппа.
- Старайтесь не использовать полотенца, чашки или другие предметы домашнего обихода вместе с простуженными людьми.
- Постарайтесь не прикасаться к глазам и носу.
- Заботьтесь о себе: выспитесь и постарайтесь снизить уровень стресса.
- Сделайте прививку от гриппа. Если у вас есть профилактический ингалятор или вы были госпитализированы из-за астмы, вы можете получить прививку от гриппа в NHS. Узнайте больше о вакцинации от гриппа, если у вас астма.
На сайте NHS есть дополнительные советы по:
Как я могу снизить риск приступа астмы, если у меня простуда или грипп?
1.Если у вас есть профилактический ингалятор, принимайте его каждый день в соответствии с предписаниями. Это помогает контролировать воспаление в легких, что снижает риск приступа астмы. Узнайте, как улучшить технику использования ингаляторов, из наших коротких видеороликов.
2. Носите с собой вспомогательный ингалятор — обычно он синий. Обратитесь к терапевту, фармацевту или медсестре по лечению астмы, если вы:
- Необходимо принимать вспомогательный ингалятор три или более раз в неделю
- имеют симптомы астмы три или более раз в неделю
- просыпаться одну ночь в неделю из-за симптомов астмы.
3. Держите лекарства под рукой, чтобы вы могли достать их, если заболеете в постели — вам все равно нужно принимать превентивный ингалятор в соответствии с предписаниями.
4. Не игнорируйте свои симптомы, особенно если вы чувствуете одышку или одышку — вы можете подумать, что это «просто простуда», но помните, что это может вызвать потенциально опасный для жизни приступ астмы.
5. Отдыхайте дома. Принимайте парацетамол от болей и болей и пейте много воды, чтобы избежать обезвоживания. В особенности грипп может действительно уничтожить вас, поэтому не пытайтесь делать слишком много слишком рано.
6. Запишитесь на обследование астмы у своего врача или медсестры. Попросите их обновить ваш план действий по борьбе с астмой, так как это поможет вам оставаться здоровым.
Последнее обновление: сентябрь 2021 г.
Следующий обзор Сентябрь 2024 г.
Мы стремимся предоставлять бесплатную актуальную информацию от экспертов по астме.
В течение 2020 года наш совет о здоровье просмотрели 13 891 860 раз.
Ваша поддержка помогает нам дать людям, страдающим астмой, знания, необходимые им для хорошей жизни и защиты от приступов астмы.
Если вы найдете наши советы по здоровью полезными, сделайте небольшое пожертвование сегодня.
ПОЖЕРТВОВАТЬ СЕЙЧАС
В планах действий по лечению астмы все ваши личные триггеры и советы по лекарствам хранятся в одном месте. Загрузите его сейчас, чтобы узнать у своего врача или медсестры.
астма | Лекарства, которые могут ухудшить состояние
Некоторые лекарства могут ухудшить астму.Не все люди, страдающие астмой, испытывают проблемы при приеме этих лекарств. Однако, если у вас астма, важно знать о лекарствах, которые могут вызвать проблемы, прежде чем принимать их.
Путь к улучшению здоровья
Если какое-либо из этих лекарств ухудшает вашу астму, поговорите со своим семейным врачом. Ваш врач, вероятно, сможет порекомендовать другое лекарство, которое не повлияет на вашу астму.
Может ли аспирин и другие обезболивающие ухудшить мою астму?
Аспирин и другие препараты, называемые нестероидными противовоспалительными средствами (НПВП), могут быть вредными для людей, страдающих астмой.Ибупрофен (одна торговая марка: Motrin) и напроксен (одна торговая марка: Aleve) — несколько примеров НПВП. Если у вас аллергия на аспирин, попросите своего врача или фармацевта убедиться, что любое новое лекарство, которое вы можете принимать, не связано с аспирином.
Люди, страдающие астмой, обычно могут безопасно принимать парацетамол (одна торговая марка: тайленол). Это лекарство обычно используется для снятия температуры и боли. Очень редко даже ацетаминофен может усугубить астму, что побудило к дальнейшим исследованиям для изучения связи между парацетамолом и астмой.Если ацетаминофен ухудшает астму, сообщите об этом врачу. Он или она может помочь вам найти другое обезболивающее.
Могу ли я принимать антигистаминные препараты при аллергии?
Антигистаминные препараты обычно безопасны для людей, страдающих астмой, но они могут вызывать побочные эффекты. Некоторые антигистаминные препараты нельзя принимать с некоторыми другими лекарствами. Как и с любым другим лекарством, прочтите предупреждения и инструкции на этикетке и проконсультируйтесь с врачом, прежде чем начинать принимать антигистаминные препараты.
А как насчет лекарств от артериального давления?
Бета-адреноблокаторы, используемые для контроля артериального давления и сердечных заболеваний, могут усугубить астму.В эту группу препаратов входят пропранолол, атенолол и метопролол. Если вы начали принимать бета-адреноблокаторы и у вас ухудшилась астма, сообщите об этом врачу.
ИнгибиторыАПФ — это еще один вид лекарств, применяемых для лечения артериального давления, болезней сердца и, иногда, диабета. В эту группу входят такие препараты, как каптоприл, эналаприл и лизиноприл. Эти лекарства кажутся безопасными для людей, страдающих астмой. Однако у некоторых людей при приеме ингибиторов АПФ возникает кашель. Если вы начинаете кашлять во время приема ингибитора АПФ, помните, что кашель может быть не вызван астмой.Если кашель вызван ингибитором АПФ, он обычно проходит примерно через неделю после прекращения приема лекарства. Если у вас возникнут другие проблемы, которые усугубляют вашу астму, позвоните своему врачу, чтобы узнать, следует ли вам прекратить прием ингибитора АПФ.
Что нужно учитывать
Иногда, когда вам делают рентгеновский снимок, вам нужно выпить или сделать инъекцию контрастного красителя, чтобы получился рентгеновский снимок. Некоторые контрастные красители могут вызвать приступ астмы. Очень важно, чтобы вы сказали своему врачу или рентгенологу, что у вас астма.Иногда они могут дать вам еще одно лекарство, прежде чем вы получите контрастный краситель, поэтому краситель не вызовет проблем.
Как узнать, ухудшают ли мою астму другие лекарства, которые я принимаю?
Любое лекарство может вызвать хрипы или одышку, если у вас на него аллергия. Если вы заметили, что ваша астма ухудшается каждый раз, когда вы принимаете определенное лекарство, как можно скорее сообщите об этом своему врачу. Если вы используете пикфлоуметр для проверки астмы, сообщите своему врачу, если вы заметите изменения в показаниях пиковой скорости потока после приема определенного лекарства.Ваш врач может решить, следует ли изменить ваше лекарство.
Вопросы к врачу
- Что ухудшает мою астму?
- Каких лекарств мне следует избегать?
- Существуют ли лекарства, которые подходят мне сейчас, но могут обострить мою астму позже?
- Если лекарство ухудшает мою астму, могу ли я принимать его время от времени?
Авторские права © Американская академия семейных врачей
Эта информация представляет собой общий обзор и может не относиться ко всем.Поговорите со своим семейным врачом, чтобы узнать, применима ли эта информация к вам, и получить дополнительную информацию по этому вопросу.
Как лечится астма? | AAFA.org
Лекарства и лечение астмы
Хотя мы не можем вылечить астму, мы можем ее контролировать. Астма у всех разная, поэтому вы и ваш врач должны составить план лечения астмы специально для вас. Этот план будет включать план действий при астме, в котором будет информация о ваших триггерах астмы и инструкции по приему ваших лекарств.
Посмотреть видео на YouTube
При астме в дыхательных путях происходят три изменения:
- Отек дыхательных путей
- Избыточная слизь, забивающая дыхательные пути
- Мышцы напрягаются и сжимают дыхательные пути
Этот отек, закупорка и сжатие мышц делают ваши дыхательные пути меньше или уже. Это затрудняет прохождение воздуха через дыхательные пути, и становится труднее дышать.Есть лекарства от астмы, которые нацелены на эти три изменения. Они открывают дыхательные пути и облегчают дыхание.
Какие существуют виды лекарств и методов лечения астмы?
Существует четыре типа лекарств и средств лечения астмы:
- Лекарства быстрого действия — Эти лекарства быстро снимают внезапные симптомы. Вы принимаете их по мере необходимости и при первых признаках симптомов.
- Контрольные лекарства — Эти лекарства помогают контролировать астму, корректируя основные изменения в дыхательных путях, такие как отек и избыток слизи.Это может быть одно лекарство или комбинация лекарств.
- Комбинация быстродействующих и контролирующих лекарств — Эти лекарства используются как для краткосрочного облегчения, так и для контроля. (Они рекомендованы в текущих клинических руководствах по астме, но еще не одобрены для использования таким образом FDA.)
- Biologics — Этот тип лечения нацелен на клетку или белок, чтобы предотвратить отек внутри дыхательных путей. Они предназначены для людей с определенными типами стойкой астмы и вводятся в виде инъекций или инфузий.
Разница между этими методами лечения астмы может сбивать с толку. Важно понимать, что дает каждое лечение и как они помогают при астме. Научившись правильно употреблять каждый из них, вы сможете контролировать свою астму. Всегда принимайте лекарства в соответствии с указаниями врача и следуйте плану действий при астме.
Какие существуют типы устройств доставки лекарств от астмы?
Вы принимаете большинство лекарств от астмы, вдыхая их с помощью ингалятора или распылителя.Ингалятор или небулайзер позволяют лекарству попадать прямо в легкие. Но некоторые лекарства от астмы выпускаются в форме таблеток, инфузий или инъекций.
Ингаляторы (также называемые буферами)
Существует четыре типа ингаляторов от астмы, которые доставляют лекарства: ингаляторы с отмеренной дозой (MDI), ингаляторы для сухого порошка (DPI), ингаляторы с приводом от дыхания и ингаляторы с мягким туманом.
- Дозированные ингаляторы содержат лекарство и пропеллент. Пропеллент распыляет лекарство из ингалятора за короткий промежуток времени.
- Ингаляторы для сухого порошка не имеют пропеллента и не распыляют лекарство из ингалятора. Лекарство высвобождается из ингалятора при его вдыхании.
- Дыхательные ингаляторы содержат сухой порошок или аэрозольный препарат. Лекарство не распыляется из ингалятора. Лекарство высвобождается из ингалятора при его вдыхании.
- Ингаляторы мягкого тумана не содержат пропеллента, но они распыляют лекарство из ингалятора.Они создают облако лекарства, которое мягко распыляется.
Различные типы устройств для лечения астмы
Чтобы ингаляторы работали хорошо, необходимо их правильно использовать. Но от 70 до 90% людей, использующих ингаляторы, совершают хотя бы одну ошибку при использовании ингалятора. 1 Ошибки при ингаляции могут привести к неконтролируемой астме. Попросите врача или медсестру понаблюдать за тем, как вы используете ингалятор, чтобы убедиться, что вы используете его правильно.
Распорки и клапанные камеры удержания
Если вы используете MDI, лучше всего использовать с ним прокладку или удерживающую камеру.Это устройство подключается к вашему MDI. Он превращает лекарство в более мелкие частицы, которые легче вдыхать.
Если вам сложно использовать MDI, вы также можете поговорить со своим врачом о DPI или ингаляторе, активируемом дыханием. Эти ингаляторы не распыляют лекарство. Вместо этого вы кладете рот на мундштук ингалятора и вдыхаете.
Небулайзеры
Распылитель, или «дыхательный аппарат», превращает жидкое лекарство от астмы в туман.Затем вы вдыхаете лекарство через маску или мундштук.
Для некоторых людей небулайзерыпроще в использовании, чем ингаляторы для лечения астмы. Как только небулайзер настроен и готов к использованию, просто вдохните и выдохните как обычно.
Врач должен прописать небулайзер и жидкое лекарство, которое в него входит. Если предписано, ваша страховая компания может покрыть расходы. Вы также можете купить небулайзер в аптеке или в компании по производству медицинского оборудования длительного пользования (DME). Небулайзеры, приобретенные через Интернет без рецепта, могут не соответствовать стандартам Управления по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA).Поговорите со своим врачом о том, какой небулайзер лучше всего подходит вам или вашему ребенку.
Инъекционные препараты (биопрепараты)
Инъекционные препараты для лечения астмы (биопрепараты) — это уколы или вливания каждые несколько недель. Уколы можно делать в кабинете врача или самостоятельно дома с помощью автоматического инъектора, в зависимости от типа лечения.
Инфузии вводятся внутривенно на приеме у врача. Это когда игла, прикрепленная к трубке, вводится в вену на руке.Затем лекарство капает из пакета через трубку в вашу руку и попадает в кровоток.
Как работают методы лечения астмы?
Лечение астмы работает следующим образом:
- Они расслабляют мышцы, стягивающие дыхательные пути. Они «ослабляют давление». Они могут быть короткого или длительного действия. Открывая дыхательные пути, они помогают удалить и уменьшить слизь. Эти лекарства представляют собой бронходилататоров [brahn-ko-DIE-ah-lay-tor] или бета-агонистов .
- Уменьшают отек и слизь в дыхательных путях. Эти лекарства являются противовоспалительными средствами (стероидными и нестероидными) .
Бронходилататоры
Бронходилататоры бывают короткого и длительного действия. Если вы используете бронходилататоры короткого действия (лекарства быстрого действия) более двух дней в неделю, поговорите со своим врачом о том, как контролировать астму. Возможно, вам придется внести изменения в свой план лечения, чтобы лучше контролировать астму.
- Бета-агонисты короткого действия (SABA) — лекарства быстрого действия. Они действуют быстро, и их следует принимать при первых признаках симптомов. Они оставляют дыхательные пути открытыми от четырех до шести часов.
- Мускариновые антагонисты короткого действия (SAMA) — это лекарства быстрого действия, которые можно принимать с бета-агонистами короткого действия. Они действуют быстро, и их следует принимать при первых признаках симптомов. Они оставляют дыхательные пути открытыми от четырех до шести часов.
- Бета-агонисты длительного действия (LABA) являются контролирующими лекарствами.Они не доступны как одно лекарство. Они содержатся в комбинированных лекарствах, которые также содержат ингаляционные кортикостероиды. Они оставляют дыхательные пути открытыми до 12 часов. Только одна LABA — формотерол — также действует быстро.
- Мускариновые антагонисты длительного действия (LAMA) являются контролирующими лекарственными средствами. Их также называют холинолитиками, они могут держать дыхательные пути открытыми от 12 до 24 часов. Их следует принимать ежедневно, они не облегчат внезапных симптомов.
- Теофиллин — это контролирующее лекарство, которое выпускается в виде таблеток, капсул, раствора и сиропа для приема внутрь.Его следует принимать ежедневно, и он не облегчит внезапные симптомы.
Противовоспалительные средства (стероидные)
Противовоспалительные (стероидные) препараты бывают разных форм. Их также называют контроллерами, потому что они помогают контролировать или предотвращать симптомы астмы. Они уменьшают отек и излишки слизи в дыхательных путях. Они не избавят от внезапных симптомов.
- Ингаляционные кортикостероиды (ICS) — это кортикостероиды, которые дополняют естественные кортикостероиды, вырабатываемые надпочечниками.Их также называют контроллерами, потому что они помогают контролировать или предотвращать симптомы астмы. Они специально нацелены на дыхательные пути. Их можно принимать двумя способами — ежедневно или по мере необходимости. Если вы принимаете ИКС по мере необходимости, принимайте его вместе с лекарством быстрого облегчения — одно сразу за другим. (FDA еще не одобрило использование этих лекарств таким образом. Если вы хотите узнать больше об этом методе лечения, поговорите со своим врачом.) ICS продолжает работать от 12 до 24 часов. Кортикостероиды — это не то же самое, что анаболические стероиды, которые принимаются некоторыми спортсменами и запрещены во многих спортивных мероприятиях.
- Пероральные кортикостероиды принимают в таблетках или в жидкой форме. Это лекарство может быть назначено в качестве «спасательного» для лечения приступов астмы, которые не поддаются лечению другими лекарствами от астмы. Они также используются в качестве долгосрочной терапии для некоторых людей с тяжелой астмой. Пероральные кортикостероиды имеют серьезные долгосрочные побочные эффекты по сравнению с ингаляционными кортикостероидами. Это могут быть перепады настроения, увеличение веса, высокое кровяное давление, катаракта, остеопороз и инфекции.
Прочие лекарства и лечебные средства
- Биологические препараты — это уколы или вливания, вводимые каждые несколько недель.Они работают, воздействуя на клетку или белок в вашем теле, чтобы предотвратить отек дыхательных путей. Они предназначены для лечения астмы средней и тяжелой степени, которую трудно лечить с помощью ICS и / или других лекарств, или для людей с астмой, зависимых от OCS. Они предназначены для определенных типов астмы и подойдут не всем.
- Модификаторы лейкотриенов принимают в форме таблеток. Они препятствуют тому, чтобы ваше тело вырабатывало или активировало лейкотриены. FDA усилило существующие предупреждения о серьезных изменениях поведения и настроения при приеме монтелукаста (Singulair® и дженериков).
- Кромолин натрия распыляется. Это стабилизатор тучных клеток, который предотвращает выброс в организм некоторых природных химических веществ, таких как гистамины и лейкотриены.
Однократная поддерживающая и успокаивающая терапия (SMART)
Целевые обновления Руководства по лечению астмы на 2020 год рекомендуют однократную поддерживающую и облегчающую терапию, также известную как SMART. SMART использует один ингалятор с двумя лекарствами (комбинированное лекарство) в качестве лекарства быстрого облегчения и контролирующего лекарства.Находясь на SMART, вы можете принимать лекарство только по мере необходимости, чтобы облегчить внезапные симптомы, или вы можете принимать его ежедневно в качестве регулятора и по мере необходимости для быстрого облегчения. Это зависит от вашего возраста и степени тяжести астмы.
Существует только один бета-агонист длительного действия — формотерол, который также действует как быстродействующее лекарство. Он быстро открывает дыхательные пути и снимает внезапные симптомы. Он также работает как контроллер, удерживая дыхательные пути открытыми до 12 часов. В руководстве рекомендуется использовать комбинацию будесонида и формотерола, содержащуюся в SYMBICORT © .Формотерол также доступен с фуроатом мометазона в Dulera © .
FDA еще не одобрило использование этих лекарств подобным образом. Если вас интересует SMART, поговорите со своим врачом.
Может ли лекарство
в одиночку помочь моей астме?Обычно нет. Хотя лекарства очень помогают, они могут не справиться с этой задачей в одиночку. Вы должны избегать того, что вызывает или провоцирует симптомы астмы, насколько это возможно. Триггеры астмы могут быть обнаружены снаружи или внутри вашего дома, школы или на рабочем месте.
Улучшение качества воздуха в вашем доме — важная часть борьбы с астмой. Ваш воздух в помещении может быть более загрязненным, чем воздух снаружи. Наш интерактивный «Здоровый дом» может показать вам способы улучшить качество воздуха в вашем доме. Более здоровый дом может снизить воздействие аллергенов и раздражителей.
Всегда ли мне придется принимать одинаковое количество лекарства?
Не всегда. Вы, вероятно, примете больше лекарств, когда начнете лечение, чтобы контролировать свою астму.Проконсультируйтесь с врачом, чтобы узнать, какие лекарства лучше всего контролируют вашу астму и сколько вам нужно. Как только ваша астма будет под контролем, ваш врач сможет уменьшить количество принимаемых вами лекарств. Цель состоит в том, чтобы как можно скорее контролировать свою астму, а затем контролировать ее с помощью как можно меньшего количества лекарств. После начала долгосрочной противовоспалительной терапии врач должен наблюдать за вами каждые 1-6 месяцев. Это нужно для того, чтобы увидеть, как действуют ваши лекарства от астмы и хорошо ли контролируется ваша астма.
Придется ли мне постоянно принимать лекарства?
Может и нет. Астма — это хроническое заболевание (а это значит, что оно будет у вас всю жизнь), которое можно контролировать. К сожалению, лекарства от астмы нет. По этой причине у вас могут возникнуть симптомы астмы при воздействии триггеров. Это так, даже если симптомы возникают нечасто. Ваши триггеры могут со временем измениться, и ваше лечение будет зависеть от двух вещей: насколько серьезна ваша астма и как часто у вас появляются симптомы.Если ваша астма находится под контролем, ваше лечение будет сосредоточено на устранении симптомов и лечении эпизодов, когда они случаются.
Если ваши симптомы возникают в определенное время, и вы знаете, что их вызвало, вы и ваш врач можете использовать эту информацию, чтобы выбрать лучшее лечение. Если, например, у вас сезонная астма из-за определенной аллергии на пыльцу, вы можете принимать лекарства только тогда, когда эта пыльца находится в воздухе. Но такая специфическая астма встречается нечасто. Многие люди, страдающие астмой, принимают какие-либо лекарства большую часть времени или все время.
Может ли медицина помочь мне лучше спать?
Да, если у вас есть симптомы ночной астмы. Многие люди просыпаются с такими симптомами астмы, как кашель или хрипы. Вы можете контролировать ночные симптомы, принимая лекарства от астмы в соответствии с указаниями врача.
Удаление триггеров, в которых вы спите, может помочь вам лучше спать. Многие люди страдают аллергией на пылевых клещей и плесень, обнаруженные в постельных принадлежностях. Использование матраса или наволочек может помочь сдержать эти аллергены.Осушители также могут быть полезны для снижения влажности в вашем доме, необходимой для существования пылевых клещей и плесени. Использование очистителей воздуха в спальне также может помочь снизить воздействие аллергенов и раздражителей (шерсть животных, пылевые клещи, загрязнение воздуха и т. Д.).
Поможет ли медицина лучше дышать, когда я тренируюсь?
Да. Физические упражнения, особенно на холодном воздухе, могут вызвать отек дыхательных путей или бронхоспазм, вызванный физической нагрузкой. Обычно это контролируют быстродействующие лекарства от астмы, принимаемые перед тренировкой.Если вам нужны повторные дозы быстродействующего лекарства во время и после тренировки, поговорите с врачом. Возможно, вам потребуется скорректировать ваши лекарства. Благодаря этим лекарствам многие олимпийские и профессиональные спортсмены делают успешную спортивную карьеру даже при астме.
Для хорошего здоровья важно, чтобы все, включая людей, страдающих астмой, были как можно более активными. Поговорите со своим врачом о том, как вы можете быть физически активными, контролируя астму.
Есть ли у лекарств от астмы побочные эффекты?
Да.Все лекарства имеют побочные эффекты. Расскажите своему врачу, как вы реагируете на лечение и есть ли у вас какие-либо побочные эффекты. Почаще консультируйтесь с врачом, чтобы контролировать астму с наименьшим количеством лекарств и с наименьшими побочными эффектами.
Медицинский обзор: июнь 2021 г., доктор медицинских наук С. Аллан Бок; Морин Джордж, доктор философии, RN, AEC, FAAN; и Сумита Хатри, доктор медицины, MS
Ссылки
1. Бондс Р., Асава А. и Гази А.(2015). Неправильное использование медицинских устройств: постоянная проблема в самоуправлении астмой и аллергическими заболеваниями. Анналы аллергии, астмы и иммунологии, 114 (1), стр.74-76.e2.
Устранение симптомов при падении температуры
Для более чем 25 миллионов американцев, страдающих астмой, низкие температуры могут означать нечто большее, чем озноб здесь и там — будь то разгар зимы или снежная весна.
Это потому, что сухой и холодный воздух может привести к сужению дыхательных путей, что может спровоцировать приступ астмы.Когда вы вдыхаете морозный воздух через рот, он не нагревается в носовых проходах. Этот арктический взрыв попадает прямо в ваши легкие и дыхательные пути, вызывая кашель, хрипы и затрудненное дыхание.
Что такое холодовая астма?
Вызванная холодом астма — иногда называемая зимней астмой или астмой холодной погоды — относится к раздражению дыхательных путей из-за ледяной температуры. Спазмы дыхательных путей затрудняют контроль симптомов астмы.
«Холодная погода — один из самых сложных неаллергенных триггеров, которые нужно лечить для тех, кто живет в холодных регионах», — говорит Ларен Тан, доктор медицины, пульмонолог из Центра продвинутых заболеваний легких при Университете Лома Линда.«Холодный воздух может сушить и раздражать дыхательные пути; в результате увеличивается воспаление дыхательных путей. Воспаление дыхательных путей, вызванное холодным воздухом, часто приводит к увеличению выработки слизи и гиперчувствительности дыхательных путей. Эти изменения дыхательных путей затем приводят к кашлю, одышке, хрипу и стеснению в груди.
Более того, некоторые виды пыльцы поздней зимой и ранней весной могут перемещаться по воздуху в ветреные дни, что еще больше усугубляет симптомы у больных астмой. «В марте мы видим пыльцу деревьев, а если весна наступает рано, мы видим сорняки и травы», — говорит Карен Бергер, Фарм.D., фармацевт в аптеке Плимут-Парк в Фэйр-Лоун, штат Нью-Джерси.
«Аллергия и астма часто возникают у пациента одновременно, поэтому пыльца может вызвать симптомы как аллергии, так и астмы. Ваша иммунная система выделяет химические вещества, которые могут вызвать заложенность носа или насморк, зуд в глазах, чихание и кожные реакции, а у некоторых людей эта реакция также может влиять на легкие и вызывать симптомы астмы. У многих людей может быть несколько триггеров астмы, таких как пыльца, холодная погода, лекарства или стресс.”
Как лечить холодовую астму
Конечно, мало кто может оставаться в доме до лета. Хорошая новость заключается в том, что существуют стратегии, которые помогут облегчить симптомы астмы в холодную погоду в холодные зимние и ранние весенние месяцы.
1. Сосредоточьтесь на дыхании через нос.
Таким образом, ваши дыхательные пути будут наполнены теплым воздухом, а не холодным воздухом, который вдыхается через рот. Если вы обнаружите, что не можете сопротивляться дыханию через рот или будете напрягаться (сгребая снег), закутитесь, накинув шарф, лицо или лыжную маску на рот.Это поможет предотвратить потенциальную пыльцу и , согревающую воздух, которым вы дышите.
2. Подумайте о переносе тренировки в помещении.
Если вы обычно занимаетесь спортом на открытом воздухе, подумайте о том, чтобы сменить распорядок дня. А если вы не можете устоять перед бегом по парку, отправляйтесь на прогулку в самое теплое время дня.
Более того, «Если у вас астма, вызванная физической нагрузкой, ваш врач может назначить ингаляционный бронходилататор, содержащий альбутерол, который вы будете использовать примерно за 30 минут до тренировки на улице», — сказал доктор.- говорит Бергер. Эти симптомы могут быть еще хуже, если вы тренируетесь на холодном воздухе.
3. Отойдите от камина.
Заманчиво согреться у горящего очага. Дым, даже если он выходит в дымоход, может раздражать легкие и вызывать симптомы астмы.
4. Защитите свой дом от астмы.
Ваша система отопления может выдувать пыль и мусор в воздух, если ее не чистить и не заменять регулярно.
«Также зимой, когда вы находитесь внутри, вы обычно закрываете окна и включаете тепло, поэтому вы вдыхаете больше триггеров, таких как плесень, перхоть домашних животных и пылевые клещи», — говорит Бергер. «Чтобы помочь бороться с сухим воздухом, а также с плесенью и пылевыми клещами, используйте увлажнитель воздуха. Часто стирайте постельное белье в горячей воде. Накройте постельное белье антиаллергенным чехлом ».
Она также рекомендует выбрасывать все, что покрыто плесенью, например, обои, ковровые покрытия, занавески для душа и коврики для ванной. Также рекомендуется регулярно дезинфицировать душевые и раковины.
5. Возьмите с собой ингалятор.
Это само собой разумеется, но многие люди забывают свое, особенно когда оно становится лучше ранней весной.
«Рекомендуется носить с собой спасательный ингалятор, а тем, кто находится на обслуживающем ингаляторе, необходимо принимать их в соответствии с предписаниями и практиковать правильную технику использования ингалятора, чтобы получить максимальную отдачу от вашего ингалятора», — говорит д-р Лан. «Если вы чувствуете, что ваш ингалятор не работает, и вас не научили правильно пользоваться ингалятором, попросите своего врача или фармацевта показать вам, как его использовать».
6. Обсудите лечение со своим лечащим врачом.
Наконец, «поговорите со своим врачом о том, какие лекарства лучше всего подходят для лечения симптомов астмы», — говорит д-р.Бергер. «Есть много лекарств, отпускаемых по рецепту, включая таблетки и ингаляторы, которые можно использовать каждый день, чтобы предотвратить симптомы».



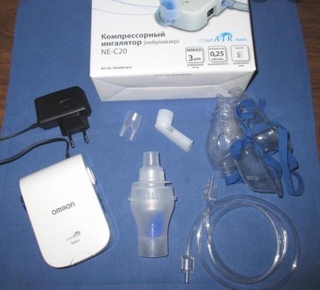 Специалисты относятся к нему крайне отрицательно, так как температура пара при этом слишком высокая и есть сильный риск ожога дыхательных путей ребёнка.
Специалисты относятся к нему крайне отрицательно, так как температура пара при этом слишком высокая и есть сильный риск ожога дыхательных путей ребёнка. Они могут помочь только при лёгких и кратковременных ОРЗ (ринитах, тонзиллитах, фарингитах, ларингитах). Неудивительно, что при болезни, которая без лечения длится 3–5 дней, доказать эффективность любого метода терапии практически невозможно.
Они могут помочь только при лёгких и кратковременных ОРЗ (ринитах, тонзиллитах, фарингитах, ларингитах). Неудивительно, что при болезни, которая без лечения длится 3–5 дней, доказать эффективность любого метода терапии практически невозможно.
 Но можно выбрать и самостоятельно раствор для ингаляций при насморке, для этого необходимо в аптечном киоске посоветоваться с фармацевтом.
Но можно выбрать и самостоятельно раствор для ингаляций при насморке, для этого необходимо в аптечном киоске посоветоваться с фармацевтом. Совместно с содовыми ингаляциями можно полоскать полость рта раствором соды, от этого целебный эффект продукта усилится. Содовый раствор можно заливать в прибор ингалятор, а можно устраивать паровые ингаляции с содой.
Совместно с содовыми ингаляциями можно полоскать полость рта раствором соды, от этого целебный эффект продукта усилится. Содовый раствор можно заливать в прибор ингалятор, а можно устраивать паровые ингаляции с содой. В данном случае требуется лечение антибиотиками. Самым распространенным способом лечения насморка при помощи ингаляций с активным раствором является физраствор с Диоксидином. Диоксидин очень сильное средство, поэтому его разрешено использовать только по рекомендации доктора. Раствор может вызвать побочные явления в виде головной боли, головокружения или тошноты. Если таковое произошло, то дальнейшее использование ингаляций с Диоксидином, не рекомендовано. Указанный физраствор довольно часто применяется для лечения насморка, связанного с гайморитом или синуситом.
В данном случае требуется лечение антибиотиками. Самым распространенным способом лечения насморка при помощи ингаляций с активным раствором является физраствор с Диоксидином. Диоксидин очень сильное средство, поэтому его разрешено использовать только по рекомендации доктора. Раствор может вызвать побочные явления в виде головной боли, головокружения или тошноты. Если таковое произошло, то дальнейшее использование ингаляций с Диоксидином, не рекомендовано. Указанный физраствор довольно часто применяется для лечения насморка, связанного с гайморитом или синуситом.
 Для взрослых его необходимо разводить физиологическим раствором в пропорции 1:1. Для детей от года до 7 лет на 1 часть препарата берут 2 части раствора, а для детей до года соотношение компонентов составляет 1:3. процедуру можно проводить 3 раза в день.
Для взрослых его необходимо разводить физиологическим раствором в пропорции 1:1. Для детей от года до 7 лет на 1 часть препарата берут 2 части раствора, а для детей до года соотношение компонентов составляет 1:3. процедуру можно проводить 3 раза в день.
