Чем опасна киста на почке
Почки в организме человека играют роль фильтров. Их функция уникальна, поэтому природа для подстраховки продублировала их. Как и все органы человеческого организма, почки иногда болеют, и одним из самых распространенных заболеваний этих природных фильтров является киста. Чем опасно это заболевание, расскажет Дмитрий Валерьевич Карасташев, хирург высшей категории Alanda хирургии. — Киста почки — это доброкачественное образование, представляющее собой округлый мешочек, покрытый снаружи соединительной тканью и наполненный, чаще всего, прозрачной желтоватой жидкостью. При кисте почек эта жидкость — первичная моча, реже – кровь или гной. Киста почки встречается довольно часто, диагностируется с помощью УЗИ. Как правило, кисты выявляются после травм, инфекционных заболеваний почек и мочевыводящих путей. Вместе с тем в 5% случаев киста почки является врожденной аномалией, а также она может возникать у пациентов с отягощенной генетической наследственностью.
 Доброкачественные кисты, состоящие из перепончатой ткани, часто кальцинируются. Но самый опасный случай – злокачественные опухоли, способные переродиться в раковые. Их сложнее отследить при УЗИ, а помощь нужна экстренная и только оперативная. В некоторых случаях это образование может стать причиной возникновения болей, а также спровоцировать развитие гидронефроза или пиелонефрита. В 10% случаев кистозные новообразования влекут за собой развитие почечной недостаточности. В случае если киста уже выявлена, но размеры ее невелики, проявлений нет, лечение не назначается. Нужно регулярно, желательно дважды в год, делать УЗИ, чтобы видеть, не развивается ли киста. Как только она начинает увеличиваться, сдавливать почечные структуры, лопается или появляется такая вероятность, встает вопрос о лечении. Внимание! Киста представляет опасность, когда быстро растет. Требующим лечения считается образование больше шести сантиметров. Но следует учитывать, что и небольшая киста может стать опасной, если разорвется.
Доброкачественные кисты, состоящие из перепончатой ткани, часто кальцинируются. Но самый опасный случай – злокачественные опухоли, способные переродиться в раковые. Их сложнее отследить при УЗИ, а помощь нужна экстренная и только оперативная. В некоторых случаях это образование может стать причиной возникновения болей, а также спровоцировать развитие гидронефроза или пиелонефрита. В 10% случаев кистозные новообразования влекут за собой развитие почечной недостаточности. В случае если киста уже выявлена, но размеры ее невелики, проявлений нет, лечение не назначается. Нужно регулярно, желательно дважды в год, делать УЗИ, чтобы видеть, не развивается ли киста. Как только она начинает увеличиваться, сдавливать почечные структуры, лопается или появляется такая вероятность, встает вопрос о лечении. Внимание! Киста представляет опасность, когда быстро растет. Требующим лечения считается образование больше шести сантиметров. Но следует учитывать, что и небольшая киста может стать опасной, если разорвется.
Возврат к списку
Киста почки. Поликистоз почек
Это отдельные заболевания, они имеют разные причины, лечение и прогноз. Достаточно редко диагностируют губчатую почку, это тоже самостоятельная болезнь.
Достаточно редко диагностируют губчатую почку, это тоже самостоятельная болезнь.
Что такое киста почки?
У половины всех людей старше 50 лет на УЗИ можно выявить кисту. Это одиночный небольшой “мешочек” или “пузырь”, заполненный жидкостью. Этот вид кист расположен в паренхиме (мякоти) органа, носит доброкачественный характер и обычно никак себя не проявляет. Патологию нередко обнаруживают случайно, чаще она встречается у мужчин.
Поликистозная болезнь почек (ПБП) — это наследственное или врожденное заболевание, при котором почки имеют вид гроздей винограда за счет множества кист разного размера. С этой проблемой рождается каждый тысячный человек в популяции. Выделяют два вида этого генетического заболевания почек — аутосомно-доминантный поликистоз и аутосомно-рецессивный.
Синусные кисты (перипельвикальные) имеют происхождение не из паренхимы, а из ворот почки и связаны с нарушением функции лимфатических сосудов. Возникают чаще с двух сторон — кисты обеих почек, но могут быть и одиночными. Составляют около 6% кистозных болезней.
Составляют около 6% кистозных болезней.
Причины кистозных заболеваний почек
До сих пор неясно, почему возникают единичные паренхиматозные кисты. Иногда их развитие начинается после травмы. Поликистоз считают генетическим заболеванием. Выяснено, что при аутосомно-доминантном типе происходит мутация в гене PKD1 — это 85% всех случаев или в PKD2 — 15%. Если у одного из родителей есть поломка в гене PKD1 или PKD2, то вероятность болезни у ребенка — 50%. Аутосомно-рецессивная форма более редкая, болезнь у наследников возможна при наличии у обоих родителей дефектного гена PKHD1.
Симптомы
Простая киста обычно бессимптомна. Если она достигает значительных размеров, то могут быть:
- боль ноющего характера в спине или боку
- повышение температуры
- учащенное мочеиспускание
- окрашивание мочи в темный цвет или появление в ней крови.
Поликистоз также может протекать без признаков до момента, пока кисты не начнут сдавливать окружающие ткани и влиять на работу органа. Увеличение размеров почек при этом заболевании происходит в период от 30 до 60 лет. У пожилых пациентов с ПБП почки могут достигать размера 30-40 см и занимать всю брюшную полость. За счет этого живот увеличен, в редких случаях до гигантских размеров.
Увеличение размеров почек при этом заболевании происходит в период от 30 до 60 лет. У пожилых пациентов с ПБП почки могут достигать размера 30-40 см и занимать всю брюшную полость. За счет этого живот увеличен, в редких случаях до гигантских размеров.
Симптомами поликистоза почек продвинутой стадии могут быть:
- боль в животе
- повышение артериального давления
- рецидивирующие инфекции мочевыводящих путей с лихорадкой и выделением — мутной мочи с неприятным запахом
- потеря функции с развитием почечной недостаточности и необходимостью — гемодиализа — искусственной почки.
Нередким осложнением бывает образование камней и развитие почечной колики при их отхождении.
Диагностика
Выполняют визуализирующие методы, то есть те, которые позволяют увидеть измененную структуру органа. Функциональные тесты диагностируют поражение почек.
Инструментальная диагностика
УЗИ — единичная киста выглядит как небольшое тонкостенное образование, имеющее четкие, ровные контуры. Диагностика поликистоза обычно не вызывает затруднений — видно множество “пузырей”, заполненных жидким содержимым.
КТ делают для выявления камней и инфицированных кист, образований в печени. Дело в том, что при ПБП кисты часто возникают не только в почках, но и в печени.
МРТ незаменима для диагностики аневризм сосудов головного мозга. Это состояние может быть сопряжено с поликистозом, особенно если есть семейная история поражений сосудов мозга.
Диагностика поликистоза обычно не вызывает затруднений — видно множество “пузырей”, заполненных жидким содержимым.
КТ делают для выявления камней и инфицированных кист, образований в печени. Дело в том, что при ПБП кисты часто возникают не только в почках, но и в печени.
МРТ незаменима для диагностики аневризм сосудов головного мозга. Это состояние может быть сопряжено с поликистозом, особенно если есть семейная история поражений сосудов мозга.
Лабораторная диагностика
Общий анализ крови. Позволяет выявить повышение лейкоцитов, СОЭ, что может указать на воспалительный процесс. Общий анализ мочи. Возможно определить наличие лейкоцитов — клеток воспаления, эритроцитов — клеток крови, белка.
Определение уровня азотистых шлаков — креатинина, мочевины. По уровню их повышения можно судить о развитии почечной недостаточности. Расчет скорости клубочковой фильтрации — СКФ. Метод также позволяет судить о нарушении функции. Нормальным показателем считают 60-90 мл/мин.
Лечение
Единичные неосложненные кисты почек размером до 5 сантиметров лечения не требуют. Если нет никаких симптомов, то выполняют плановое УЗИ 1-2 раза в год для оценки величины образования. Такая же тактика и при синусных кистах.
Лечение поликистоза почек включает:
- Назначение препаратов при повышенном артериальном давлении. Нет данных, что какие-то группы гипотензивных лекарств имеют преимущество. В качестве первой линии назначают ингибиторы ангиотензинпревращающего фермента (рамиприл, фозиноприл, эналаприл, лизиноприл), сартаны (валсартан, ирбесартан, лозартан). При недостаточном эффекте добавляют антагонисты кальция.
- Борьбу с болевым синдромом. Для этого назначают парацетамол. При сильной боли врач может выписать кодеин или трамадол. Использования нестероидных противовоспалительных препаратов нужно избегать, так как они неблагоприятно влияют на уровень давления и скорость клубочковой фильтрации, могут повреждать слизистую оболочку желудка.
 Тем не менее, возможны короткие курсы НПВС под контролем врача.
Тем не менее, возможны короткие курсы НПВС под контролем врача. - Устранение инфекций мочевыводящих путей. Курс антибиотиков, подобранных по результатам бакпосева мочи, составляет 7-14 дней. Иногда препараты плохо проникают в инфицированную кисту. В этом случае проводят удаление кисты почки пункцией через кожу либо хирургическим дренированием.
Альтернативные методы лечения
Не найдено народных средств, способных вылечить болезнь. Для лечения поликистоза перспективным считают использование нового препарата толваптан.
Осложнения
- Инфицирование кист с появлением боли и лихорадки.
- Разрыв кисты. Он сопровождается резкой болью и последующим появлением крови в моче.
- Нарушение оттока мочи.
- Нередким осложнением поликистоза считают образование камней и развитие почечной колики при их отхождении.
- При длительном течении ПБП возникает потеря функции с развитием почечной недостаточности и необходимостью гемодиализа — искусственной почки.

Образ жизни
Если выявлена ПБП, то нужно избегать ситуаций, при которых стенка водянистого пузыря может порваться и вызвать кровотечение. Не стоит заниматься следующими видами спорта:
- контактными единоборствами, где возможны удары по животу или спине
- регби
- футболом
- катанием на горных лыжах
- скейтбордингом
- велосипедной ездой по пересечённой местности.
При нормализации давления будут полезны плавание, ходьба, лечебная физкультура.
Диета
При ПБП нередко выделение большого количества мочи. В этом случае нельзя ограничивать употребление жидкости. Также не ограничивают поваренную соль. Если давление стабильно высокое, показано ограничение количества соли до 5 граммов в сутки. При развитии почечной недостаточности уменьшают количество животного белка в рационе, калия, фосфора.
Прогноз
Единичные кисты небольших размеров не опасны, так как не перерождаются в рак и обычно очень медленно растут. Поликистоз имеет более серьезный прогноз, особенно если заболевание проявило себя рано и в итоге привело к терминальной почечной недостаточности. Тем не менее, с помощью аппарата “искусственная почка” пациент может жить долгое время с незначительным ухудшением качества жизни.
Поликистоз имеет более серьезный прогноз, особенно если заболевание проявило себя рано и в итоге привело к терминальной почечной недостаточности. Тем не менее, с помощью аппарата “искусственная почка” пациент может жить долгое время с незначительным ухудшением качества жизни.
Источники
- Autosomal dominant polycystic kidney disease, last reviewed 11 April 2019, NHS —http://www.nhs.uk/conditions/Autosomal-dominant-polycystic-kidney-disease/Pages/Introduction.aspx
- Kidney Cycts, updated: 25 January 2018, American Academy of Family Physicians https://familydoctor.org/condition/kidney-cysts/
- Renal sinus cyst, authors: Dr Daniel J Bell,Dr Charudutt Jayant Sambhaji https://radiopaedia.org/articles/renal-sinus-cyst
- Kidney Cycts, Mayo Clinic — http://www.mayoclinic.org/diseases-conditions/kidney-cysts/basics/definition/con-20035205
Заболевания
Об отделении
Часто задаваемые вопросы
Варикоцеле
Термин варикоцеле происходит от слияния латинского «varix» (расширение) и греческого «kele» (опухоль/отек). Варикоце, или варикозное расширение вен семенного ка-натика, описал еще Цельс в I веке н.э. Затем в XVI веке Амбруаз Паре упоминает варикоцеле как сосудистое сплетение, заполненное «меланхолической» кровью. И уже в 1918 г. аргентинский хирург Иваниссевич характеризует его как анатомо-клинический синдром, прявляющийся варикозными узлами вен в мошонке и венозным рефлюксом.
Варикоце, или варикозное расширение вен семенного ка-натика, описал еще Цельс в I веке н.э. Затем в XVI веке Амбруаз Паре упоминает варикоцеле как сосудистое сплетение, заполненное «меланхолической» кровью. И уже в 1918 г. аргентинский хирург Иваниссевич характеризует его как анатомо-клинический синдром, прявляющийся варикозными узлами вен в мошонке и венозным рефлюксом.
Варикоцеле зачастую приводит к нарушению подвижности сперматозоидов, снижению функций яичка и сопровождается высокой частотой бесплодия или ранним «мужским климаксом». Считается что около 50% случаев мужского бесплодия обусловлено наличием варикоцеле (35% первичного бесплодия и более 80% вторичного).
Кистозные заболевания органов мошонки (водянка яичка, киста яичка)
К кистозным заболеваниям органов мошонки относятся водянка оболочек яичка (гидроцеле), киста придатка яичка, киста семенного канатика. Водянка оболочек яичка (гидроцеле) может быть приобретенной, либо врожденной. У взрослых гидроцеле чаще носит приобретенный характер, у детей — врожденный. Причинами приобретенной водян-ки оболочек яичка чаще всего бывают воспалительные заболевания придатка яичка и травма его. При острых воспалительных процессах в яичке и его придатке часто возникает реактивная водянка оболочек яичка, которая проходит по мере ликвидации основного за-болевания.
Причинами приобретенной водян-ки оболочек яичка чаще всего бывают воспалительные заболевания придатка яичка и травма его. При острых воспалительных процессах в яичке и его придатке часто возникает реактивная водянка оболочек яичка, которая проходит по мере ликвидации основного за-болевания.
Кисты придатка яичка, семенные кисты могут иметь и приобретенный характер, возникая под влиянием воспалительного процесса в семенных путях или травмы. Это ведет к задержке семенной жидкости, чаще в семявыносящем протоке, и к формированию ретенционной кисты. Обычно семенные кисты небольшие по размеру (не превышают 1,5 — 2,0 см.).
Лечение сообщающейся водянки оболочек яичка проводится в большинстве случаев лапароскопическим методом.
Гидронефроз
Что такое гидронефроз или обструкция лоханочно-мочеточникового сегмента?
Гидронефроз представляет собой расширение собирательной системы почки (особенно лоханки), возникающее вследствие наличия препятствия для выхода мочи в месте соединения лоханки и мочеточника (в области пиелоуретерального сегмента). Мочевые пути включают (сверху вниз) почечные чашечки, почечные лоханки, мочеточники, мочевой пузырь, мочеиспускательный канал. Лоханки и чашечки вместе составляют собирательную систему почек.
Мочевые пути включают (сверху вниз) почечные чашечки, почечные лоханки, мочеточники, мочевой пузырь, мочеиспускательный канал. Лоханки и чашечки вместе составляют собирательную систему почек.
Чем опасен гидронефроз?
Выраженные препятствия оттоку мочи из почки приводят к значительному расширению лоханки и, часто, к необратимому нарушению функции почки. Степень расширения собирательной системы почки пропорционально давлению мочи в ней и варьирует в широких пределах. Небольшое препятствие выходу мочи, вызывает умеренное расширение лоханки (пиелоэктазию) и обычно не сопровождается нарушением почечных функций, а лишь увеличивает риск пиелонефрита.
Как лечится гидронефроз?
Начальные проявления гидронефроза ( пиелоэктазия) часто исчезают самостоятельно, но иногда прогрессируют. Показано наблюдение специалиста с выполнением УЗИ 2-4 раза в год, на первых 3-х годах жизни, и одного раза в год в старшем возрасте.
Средняя степень гидронефроза может иметь, как положительную, так и отрицательную динамику. При увеличении расширения лоханки в процессе наблюдения необходимо провести оперативное лечение. УЗИ на первом году жизни при средней степени гидронефроза проводятся каждые 2-3 месяца.
При увеличении расширения лоханки в процессе наблюдения необходимо провести оперативное лечение. УЗИ на первом году жизни при средней степени гидронефроза проводятся каждые 2-3 месяца.
Выраженный гидронефроз с резким нарушением оттока мочи из почки требует выполнения хирургической операции без промедления.
Какова эффективность пиелопластики?
По нашим данным эффективность пиелопластики составляет около 92-95%. После выполнения операции функция почки почти всегда улучшается и в ряде наблюдений достигает функции здоровой почки. В то же время структурные изменения почки (деформация чашечек, уменьшение толщины паренхимы) могут сохраняться. Особенно значительные остаточные изменения наблюдаются при резко выраженном гидронефрозе.
Гипоспадия
Впервые описал болезнь и дал ей название Гален (род. 130, умер после 200 г.н.э.).
Полное определение слова гипоспадия может быть дано трояким образом (J. L. Bremer): 1) {от греч. hypo, книзу или вниз, +spadon ( ), спазма или судорога }- уродство полового члена, при котором головка искривлена, словно она с усилием оттянута книзу и назад, или 2) {+ spadon, трещина или разрыв}- состояние, при котором отверстие уретры находится на нижней стороне полового члена, или 3) {+ spadon ( ), импотент}- состояние импотенции вследствие расположения меатуса на вентральной стороне пениса.
hypo, книзу или вниз, +spadon ( ), спазма или судорога }- уродство полового члена, при котором головка искривлена, словно она с усилием оттянута книзу и назад, или 2) {+ spadon, трещина или разрыв}- состояние, при котором отверстие уретры находится на нижней стороне полового члена, или 3) {+ spadon ( ), импотент}- состояние импотенции вследствие расположения меатуса на вентральной стороне пениса.
Таким образом, гипоспадия — врожденный порок развития наружных половых органов мальчиков, характеризующийся отсутствием дистальной части уретры и соответствующей дистопией меатуса.
Причины возникновения гипоспадии
Что касается частоты порока, то большинство исследователей в 50-60 годах называли цифру 1 случай на 300-400 новорожденных мальчиков (Н.Е.Савченко, Н.А.Богораз, C.Beck, B.Smith). В настоящее время считается, что гипоспадия встречается в соотношении 1:200, 1:300 (J. Duckett, J.P.Murphy, D.T.Wilcox and P.G.Ransley). Таким образом, за последние 30 лет произошло увеличение встречаемости заболевания на 25-30%, или почти 1% в год, а по данным американского Центра контроля над болезнями (Centrs for Disease Control) количество детей с гипоспадией за последние 30 лет увеличилось в два раза. Если данная тенденция сохранится, то к 2030 году один ребенок с гипоспадией будет рождаться на 100-150 здоровых мальчиков.
Если данная тенденция сохранится, то к 2030 году один ребенок с гипоспадией будет рождаться на 100-150 здоровых мальчиков.
Киста почки
Малоинвазивное оперативное лечение кист почек
Введение
Простая киста почки — доброкачественное, тонкостенное, объемное образование, имеющее фиброзную капсулу и эпителиальную выстилку, развивающееся из паренхимы почки и содержащее, как правило, серозную жидкость. Диагностируется примерно у 3% всех взрослых урологических больных. Заболевание обнаруживают в 3-5% всех аутопсий, а при наличии урологических заболеваний — в 50% .В организме человека вряд ли можно найти орган, в котором чаще чем в почке формировались бы разнообразные кисты. Из всех кистозных образований наиболее часто встречается солитарная (одиночная) киста.
Лечение
Отношение специалистов к методам лечения простой кисты почки всегда было неоднозначным. Открытое оперативное лечение заключается в нефрэктомии, резекции почки, вылущивании кисты или иссечении её свободной стенки. Особое место занимают малоинвазивные методики, среди которых чрезкожная пункция кисты с удалением содержимого и введением в её полость склерозирующих веществ, является наиболее популярной у большинства специалистов. Другим малоинвазивным методом является лапароскопическое иссечение кисты. В нашей клинике в зависимости от размеров и локализации кисты используются все современные методы лечения.
Особое место занимают малоинвазивные методики, среди которых чрезкожная пункция кисты с удалением содержимого и введением в её полость склерозирующих веществ, является наиболее популярной у большинства специалистов. Другим малоинвазивным методом является лапароскопическое иссечение кисты. В нашей клинике в зависимости от размеров и локализации кисты используются все современные методы лечения.
Крипторхизм и эктопия яичка
Крипторхизмом называют состояние, при котором яичко не определяется в мошонке, а останавливается на одном их уровней своего нормального пути из брюшной полости (в эмбриогенезе). Если этот путь отклоняется от нормального наблюдается эктопия яичка. При эктопии происходит нормальное опущение яичка через наружное паховое кольцо, однако затем происходит его перемещение, после которого оно располагается эктопически ( в необычном для него месте).
Различают следующие варианты эктопии яичка:
- Поверхностная паховая (самая частая) — яичко располагается над апоневрозом наружной косой мышцы живота, так как после выхода из наружного пахового кольца оно смещается вверх и латерально.

- Промежностная (редкая) – яичко обнаруживают спереди от заднего прохода справа или слева от срединной линии
- Бедренная (редкая) – яичко располагается в бедренном треугольнике снаружи от бедренных сосудов, а семенной канатик проходит под паховой связкой
- Члено-лобковая (редкая) – яичко расположено под кожей на дорсальной поверхности у корня полового члена
- Поперечная или парадоксальная (редкая) – оба яичка опускаются через один паховый канал (описано всего 85 случаев в мировой литературе)
- Тазовая (редкая) – яичко обнаруживается в полости малого таза
У доношенных новорожденных крипторхизм находят в 3,4% случаев, а у недоношенных новорожденных – в 30%.
 У взрослых мужчин распространенность крипторхизма составляет 0,7-0,8%. Возможно самостоятельное опущение яичка в течение первого года жизни (в большинстве случаев в первые три месяца). Примерно у 74 % доношенных детей с крипторхизмом и 95 % недоношенных детей с крипторхизмом происходит самопроизвольное опущение яичка.
У взрослых мужчин распространенность крипторхизма составляет 0,7-0,8%. Возможно самостоятельное опущение яичка в течение первого года жизни (в большинстве случаев в первые три месяца). Примерно у 74 % доношенных детей с крипторхизмом и 95 % недоношенных детей с крипторхизмом происходит самопроизвольное опущение яичка.Этиология
Точная причина крипторхизма не известна, но выдвинуто несколько гипотез.
Мегауретер
Мегауретер (уретерогидронефроз) у детей. Хирургическое лечение мегауретера.
Что такое мегауретер?
Мегауретер это врожденное расширение мочеточника, сопровождающееся нарушением его опорожнения. Мочеточники это два трубчатых органа, расположенных между почечными лоханками и мочевым пузырем и их основной функцией является траспорт мочи из почек в мочевой пузырь.
В чем опасность мегауретера?
В детской практике мегауретер – одно из заболеваний, приводящих к нарушению функции почки, причем, при двухстороннем процессе вплоть до почечной недостаточности. При расширении мочеточника страдает его транспортная функция и возникает невозможность быстрого перемещения мочи в мочевой пузырь и выведения проникающей в мочевые пути микробной флоры, вызывающей хроническое воспаление почек (пиелонефрит). Другим опасным следствием застоя мочи в мочеточнике является повышение давления в почечной лоханке и чашечках, служащее причиной нарушения почечного кровообращения. Исходом хронического воспаления и нарушения почечного кровообращения является рубцевание почечной ткани (паренхимы) с потерей функции (вторичное сморщивание почки, нефросклероз).
При расширении мочеточника страдает его транспортная функция и возникает невозможность быстрого перемещения мочи в мочевой пузырь и выведения проникающей в мочевые пути микробной флоры, вызывающей хроническое воспаление почек (пиелонефрит). Другим опасным следствием застоя мочи в мочеточнике является повышение давления в почечной лоханке и чашечках, служащее причиной нарушения почечного кровообращения. Исходом хронического воспаления и нарушения почечного кровообращения является рубцевание почечной ткани (паренхимы) с потерей функции (вторичное сморщивание почки, нефросклероз).
Как лечится мегауретер?
Выбор метода лечения или режима наблюдения зависит от тяжести патологии, возраста ребенка, наличия пиелонефрита, степени нарушения функции почки.
Заболевание может разрешиться самостоятельно при умеренной обструкции, нерезком расширении мочеточника (уретерэктазии, ахалазии), или пузырно-мочеточниковом рефлюксе (ПМР) небольшой интенсивности. При измененной функции мочевого пузыря, инфекции мочевых путей, для достижения положительного эффекта требуется подбор и проведение лекарственной терапии.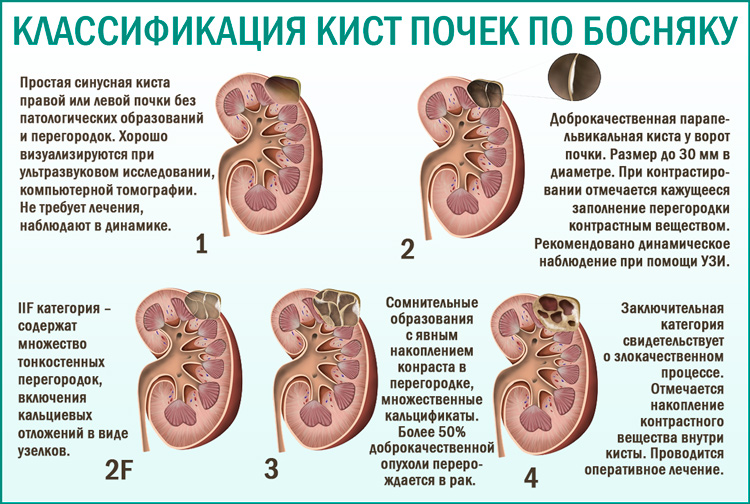 Оценка изменений (динамики) проводится при контрольных обследованиях (1 раз в 2-6 месяцев) и по результатам анализов.
Оценка изменений (динамики) проводится при контрольных обследованиях (1 раз в 2-6 месяцев) и по результатам анализов.
Хирургическое лечение необходимо у детей с более тяжелыми формами мегауретера негативно влияющими на функцию почки. Показания к хирургическому лечению при внутриутробной диагностике мегауретера обычно устанавливаются после периода наблюдения. от 1 до 6 месяцев после рождения.
Опухоль почки(Опухоль Вильмса)
Эмбриональная аденомиосаркома почки
Опухоль Вильмса – это опухоль почки, которая встречается в детском возрасте. Другое название этой опухоли — эмбриональная аденомиосаркома почки. Опухоли почек у детей составляют около 20% — 50% всех опухолей, встречающихся в детском возрасте. К сожалению, доброкачественные опухоли почек у детей встречаются очень редко. В 95% злокачественные опухоли почек у детей смешанные. Их принято называть опухолью Вильмса.
Опухоль Вильмса встречается у детей обычно в любом возрасте, начиная с новорожденных. Однако чаще всего она встречается у детей в возрасте от 2 до 7 лет. Эта опухоль одинаково часто встречается как у девочек, так и у мальчиков. В 5% случаев опухоль Вильмса бывает двухсторонней. Чаще это бывает у детей в раннем возрасте.
Однако чаще всего она встречается у детей в возрасте от 2 до 7 лет. Эта опухоль одинаково часто встречается как у девочек, так и у мальчиков. В 5% случаев опухоль Вильмса бывает двухсторонней. Чаще это бывает у детей в раннем возрасте.
Лечение опухоли Вильмса
Лечение опухоли Вильмса нужно начинать сразу посте того, как установлен диагноз. Наилучшие результаты показывает комбинированная терапия, то есть сочетание хирургического вмешательства с лучевой и химиотерапией.
Прогноз при опухоли Вильмса
Прогноз при опухоли Вильмса зависит от степени злокачественности опухоли и срока, когда опухоль была выявлена (то есть, стадии заболевания). Отмечается также зависимость прогноза этого заболевания от возраста ребенка. Частота 5-летней выживаемости после лечения у детей старшего возраста составляет до 30% — 50%, а у детей до 1 года – 80% — 90%.
Пузырно-мочеточниковый рефлюкс у детей
Что такое пузырно-мочеточниковый рефлюкс?
Пузырно-мочеточниковый рефлюкс (ПМР) представляет собой возвратный ток мочи из мочевого пузыря по мочеточнику в почку. В норме моча движется однонаправлено из почки по мочеточнику в мочевой пузырь, а возвратному току мочи препятствует клапан образованный пузырным отделом мочеточника. При наполнении мочевого пузыря давление в нем возрастает, что приводит к смыканию клапана. При рефлюксе клапан поврежден или ослаблен, и моча устремляется обратно к почке. Примерно у 20% детей с инфекцией мочевых путей при обследовании выявляется пузырно-мочеточниковый рефлюкс.
В норме моча движется однонаправлено из почки по мочеточнику в мочевой пузырь, а возвратному току мочи препятствует клапан образованный пузырным отделом мочеточника. При наполнении мочевого пузыря давление в нем возрастает, что приводит к смыканию клапана. При рефлюксе клапан поврежден или ослаблен, и моча устремляется обратно к почке. Примерно у 20% детей с инфекцией мочевых путей при обследовании выявляется пузырно-мочеточниковый рефлюкс.
Чем опасен пузырно-мочеточниковый рефлюкс?
У детей ПМР – наиболее частая причина вторичного сморщивания почек и нарушения почечной функции. Рефлюкс мешает удалению проникающей в мочевые пути микрофлоры, приводя к хроническому воспалению почек (пиелонефриту). Кроме того, при мочеиспускании давление в почечной лоханке резко возрастает, вызывая повреждение почечной ткани. Исходом хронического воспаления протекающего на фоне нарушения оттока мочи является рубцевание почечной ткани с потерей функции почки (вторичное сморщивание почки, нефросклероз).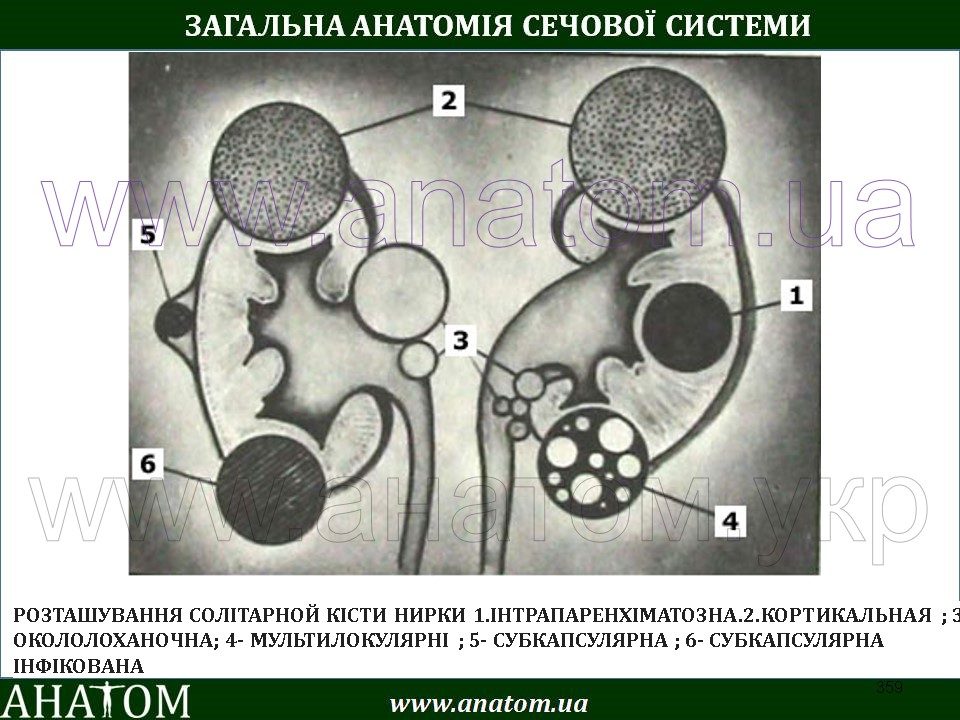 В случае когда ПМР двусторонний и пациенту вовремя неустановлен диагноз и соответственно не начато адекватное лечение, в раннем возрасте развивается хроническая почечная недостаточность. Рубцевание почки нередко сопровождается устойчивым высоким артериальным давлением, плохо поддающимся консервативной терапии, что вызывает необходимость удаления почки.
В случае когда ПМР двусторонний и пациенту вовремя неустановлен диагноз и соответственно не начато адекватное лечение, в раннем возрасте развивается хроническая почечная недостаточность. Рубцевание почки нередко сопровождается устойчивым высоким артериальным давлением, плохо поддающимся консервативной терапии, что вызывает необходимость удаления почки.
Стриктура уретры
Термин стриктура уретры описывает сужение или значительное уменьшение просвета мужского или женского мочеиспускательного канала. Степень сужения уретры бывает разной – в легких случаях беспокоят затруднения при мочеиспускании, при тяжелой степени стриктуры уретры мочеиспускание невозможно. Осложнениями стриктуры уретры помимо изменений в мочевом пузыре, может быть и повреждение почек.
Причины стриктуры уретры
Стриктуры уретры делятся на врожденные и приобретенные. Врожденные стриктуры встречаются редко, чаще всего они являются результатом переднего клапанного сужения уретры.
Фимоз
Термин стриктура уретры описывает сужение или значительное уменьшение просвета мужского или женского мочеиспускательного канала. Степень сужения уретры бывает разной – в легких случаях беспокоят затруднения при мочеиспускании, при тяжелой степени стриктуры уретры мочеиспускание невозможно. Осложнениями стриктуры уретры помимо изменений в мочевом пузыре, может быть и повреждение почек.
Причины стриктуры уретры
Стриктуры уретры делятся на врожденные и приобретенные. Врожденные стриктуры встречаются редко, чаще всего они являются результатом переднего клапанного сужения уретры.
Эписпадия
Эписпадия (мужская) — редкий порок развития полового члена, характеризующийся расщеплением (отсутствием замыкания) головки и мочеиспуска-тельного канала по дорсальной поверхности. Крайняя плоть также расщеплена и локализуется преимущественно в области уздечки во вентральной поверхности Заболевание встречается 1:100 000 новорожденных. Эписпадия входит в комплекс пороков экстрофия мочевого пузыря и эписпадия. Выделяют головчатую,венечную,стволовую, субтотальную и тотальную эписпадии. При субтотальной форме наблюдается частичное неудержание мочи, обусловленное пороком сфинктера мочевого пузыря.
Эписпадия входит в комплекс пороков экстрофия мочевого пузыря и эписпадия. Выделяют головчатую,венечную,стволовую, субтотальную и тотальную эписпадии. При субтотальной форме наблюдается частичное неудержание мочи, обусловленное пороком сфинктера мочевого пузыря.
При тотальной эписпадии наблюдается расщепленная головка, полностью открытый мочеиспускательный канал, лонные кости не соединены между собой, имеется дефект сфинктера мочевого пузыря. Дети с тотальной эписпадией имеют недержание мочи, постоянное выделение её наружу. Половой член у больных с эписпадией значительно уменьшен в размерах.. По данным JAUREGUIZAR, LOBATO , SUAREZ. 2007 Spain при обследовании взрослых мужчин, оперированных по поводу экстрофии мочевого пузыря и эписпадии, средняя длина полового члена составляет 7см ( т.е. только половину от нормальной длины)
Причиной тому расхождение лонного сочленения и выраженная деформация кавернозных тел вверх. Исследованиями Саввы Перовича установлено, что белочная оболочка по дорсальной поверхности полового члена у больных с экстрофией и эписпадией диспластична и укорочена. К сожалению иссечения рубцовой ткани бывает недостаточно для полного расправления кавернозных тел.
К сожалению иссечения рубцовой ткани бывает недостаточно для полного расправления кавернозных тел.
Коррекция деформации ствола полового члена при эписпадии требует довольно сложного хирургического лечения.
Лечение
Мы производим тотальную реконструкцию полового члена, формирование мочеиспускательного канала, головки полового члена, выпрямление кавернозных тел.
Лечение может быть одномоментным и этапным.
В нашей клинике мы используем одномоментный способ лечения эписпадии. Это минимизирует психоэмоциональную травму ребенка , обеспечивает сохранность кровообращения и эректильной функции после проведенных операций.
лечение, диагностика, операция по удалению аденомы надпочечника
Часто опухоли надпочечников выявляют случайно. Тогда она называется «инсиденталомой» (от слова incidental – случайный). Согласно мировой статистике, инсиденталомы встречаются у каждого десятого человека на Земле. Существует много разновидностей инсиденталом в зависимости от их строения. Однако, уточнить какая это опухоль — собственно аденома, феохромоцитома, липома, киста, гемангиома, тератома, нейрофиброма, саркома, рак надпочечника или другое возможно только при детальном полноценном обследовании. Производить такое обследование целесообразно в эндокринологическом центре, где имеется соответствующее оборудование и опытные врачи.
Однако, уточнить какая это опухоль — собственно аденома, феохромоцитома, липома, киста, гемангиома, тератома, нейрофиброма, саркома, рак надпочечника или другое возможно только при детальном полноценном обследовании. Производить такое обследование целесообразно в эндокринологическом центре, где имеется соответствующее оборудование и опытные врачи.
Симптоматика аденомы
Наблюдается довольно большое распространение опухолей надпочечников в человеческой популяции. И зачастую, случайное их обнаружение, свидетельствует о том, что определённой симптоматикой это заболевание проявляется редко. Как правило, размеры опухолей надпочечников не велики, а для того, чтобы влиять на окружающие ткани, сдавливая их, размер опухоли должен превышать 10 см, что встречается крайне редко. Кроме того, разнообразную симптоматику имеют только гормонально активные аденомы, а их всего 2 %. В то время, как гормонально неактивные — клинически себя не проявляют и обнаруживаются на УЗИ или КТ — исследованиях неожиданно.
Как правило, размеры опухолей надпочечников не велики, а для того, чтобы влиять на окружающие ткани, сдавливая их, размер опухоли должен превышать 10 см, что встречается крайне редко. Кроме того, разнообразную симптоматику имеют только гормонально активные аденомы, а их всего 2 %. В то время, как гормонально неактивные — клинически себя не проявляют и обнаруживаются на УЗИ или КТ — исследованиях неожиданно.
Разберем симптоматику гормонально-активных опухолей. В зависимости от того, какой гормон вырабатывает опухоль, появляется соответствующая симптоматика.
Клиника кортикостером
Такой вариант аденомы чаще встречается у женщин 20-40 лет. Значительная выработка кортизола опухолью (гиперкортицизм) приводит к развитию у пациента «синдрома Иценко-Кушинга». Гиперкортицизм у большинства пациентов проявляется ожирением, которое имеет специфические черты: жир откладывается на лице, шее, груди. Характерно округлое лицо, кожа истончается, а на тыле кисти наблюдается исчезновение подкожного жира. Мышцы ягодиц, плечи, ноги становятся слабыми, так как атрофируются мышцы. Человеку трудно двигаться, вставать. Возможно появление грыж, так как происходит и атрофия мышц брюшной стенки; отмечается «лягушачий живот». На коже живота, молочных желез, бедрах и плечах появляются характерные растяжения багрово-красного цвета, которые называются «стрии». Формируется остеопороз из-за того, что кости теряют из своей структуры минеральные соли, наблюдаются переломы и снижение высоты тел позвонков. Бывают переломы шейки бедра. Стероидный сахарный диабет встречается у одного из 10 пациентов. Такой диабет обычно компенсируется диетой и противодиабетическими средствами в таблетках. У женщин появляется избыточный рост волос, нарушается менструальный цикл. Страдает психика пациентов — возникают депрессивные реакции.
Мышцы ягодиц, плечи, ноги становятся слабыми, так как атрофируются мышцы. Человеку трудно двигаться, вставать. Возможно появление грыж, так как происходит и атрофия мышц брюшной стенки; отмечается «лягушачий живот». На коже живота, молочных желез, бедрах и плечах появляются характерные растяжения багрово-красного цвета, которые называются «стрии». Формируется остеопороз из-за того, что кости теряют из своей структуры минеральные соли, наблюдаются переломы и снижение высоты тел позвонков. Бывают переломы шейки бедра. Стероидный сахарный диабет встречается у одного из 10 пациентов. Такой диабет обычно компенсируется диетой и противодиабетическими средствами в таблетках. У женщин появляется избыточный рост волос, нарушается менструальный цикл. Страдает психика пациентов — возникают депрессивные реакции.
Симптомы альдостеромы
Так как эта опухоль вырабатывает альдостерон, то развивается состояние, имеющее название «первичный гиперальдостеронизм», другое название — «синдром Конна».
Альдостерома — доброкачественная опухоль, размером не более 3 см. Наиболее типичным симптомом для этого заболевания является повышение артериального давления. Патогенетический механизм связан с тем, что избыток альдостерона, влияя на клетки дистальных канальцев почек, усиливает реабсорбцию ионов натрия, таким образом увеличивая его количество в организме больного. Избыточное количество натрия приводит к задержке жидкости, а следствием этого является увеличение объема циркулирующей крови и соответственно — артериального давления. Натриево-калиевый обмен тонко регулируется на уровне почечных канальцев: альдостерон, активируя реабсорбцию натрия в почках, в обмен на это усиливает выведение калия с мочой. Таким образом, другим важным симптомом этой гормонально-активной опухоли является гипокалиемия (снижение калия в крови). Это приводит к слабости, ухудшению работоспособности, к судорогам и болям в мышцах.
Если опухоль вырабатывает андростерон — мужской половой гормон, она называется андростерома.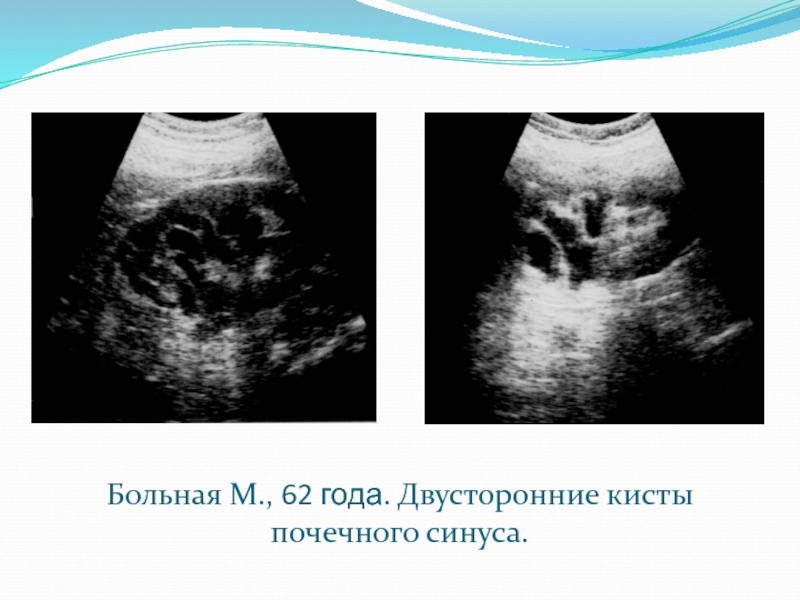 У мужчин эта опухоль обнаруживается поздно, так как симптомы её не заметны. У женщин наблюдаются симптомы вирилизации – грубеет голос, начинают расти волосы на лице и подбородке, нарастает мышечная масса; молочные железы, наоборот, уменьшаются, но увеличивается клитор. Цикл менструаций нарушается.
У мужчин эта опухоль обнаруживается поздно, так как симптомы её не заметны. У женщин наблюдаются симптомы вирилизации – грубеет голос, начинают расти волосы на лице и подбородке, нарастает мышечная масса; молочные железы, наоборот, уменьшаются, но увеличивается клитор. Цикл менструаций нарушается.
Алгоритм для диагностики аденомы надпочечника
-
Если обнаружена опухоль надпочечника, то первый вопрос, на который следует получить ответ, — «это доброкачественная аденома или адренокортикальный рак?»
-
Второй вопрос: «имеется или нет гормональная активность?»
Здесь на помощь приходит компьютерный томограф. Важно использовать мультиспиральный томограф, который делает не менее 64 срезов. Исследование надпочечников выполняется с проведением внутривенного контрастирования. В результате исследования необходимо получить размеры опухоли, определить её плотность. Незлокачественная аденома имеет небольшую плотность, контуры четко прослеживаются, размер не велик — чаще около 3 см, иногда крупнее. На втором этапе после введения контрастного вещества производится исследование опухоли в венозную или артериальную фазу для определения скорости накопления и вымывания контраста, что в доброкачественной опухоли происходит быстро и полностью.
Незлокачественная аденома имеет небольшую плотность, контуры четко прослеживаются, размер не велик — чаще около 3 см, иногда крупнее. На втором этапе после введения контрастного вещества производится исследование опухоли в венозную или артериальную фазу для определения скорости накопления и вымывания контраста, что в доброкачественной опухоли происходит быстро и полностью.
-
Иногда, для уточнения диагностических вопросов может применяться МРТ, но реже, чем КТ.
-
Если стоит задача выяснить, не поражен ли надпочечник метастазом опухоли, которая развилась из другого органа, делают биопсию надпочечника. Однако, метод травматичный, и прибегают к нему редко.
-
Важное диагностическое значение для гормонально активных опухолей имеют лабораторные исследования. Уровень кортизола, а также адрено-кортикотропного гормона (АКТГ) в крови в течение дня колеблется, по нему нельзя однозначно определить, как работают надпочечники.
 Но определение в суточной моче кортизола дает представление об их базовой функции.
Но определение в суточной моче кортизола дает представление об их базовой функции.
-
Малая дексаметазоновая проба выявляет даже неотчетливые проявления гормональных нарушений при синдроме Иценко-Кушинга. Проба проводится в течение одних суток. Вначале определяется уровень кортизола в крови пациента. В 24 часа в этот же день проводится прием 1 мг дексаметазона. На следующее утро вновь определяется кортизол в крови. Нормальный показатель (положительная проба) — это снижение кортизола в 2 и более раз. Если этого не происходит (отрицательная проба), значит опухоль вырабатывает кортизол самостоятельно, и этот процесс не контролируется организмом.
-
Важное значение в дифференциальной диагностике между синдромом и болезнью Иценко-Кушинга имеет большая дексаметазоновая проба. Она проводится по такой же схеме, что и малая, однако доза дексаметазона не 1 мг, а 8 мг. При наличии продуцирующей кортизол опухоли надпочечников проба будет отрицательной, а при болезни Иценко-Кушинга (аденома гипофиза) положительной — кортизол снизится в 2 и более раза.

-
Пациентам с аденомой надпочечников необходимо также исследовать в крови хромогранин А, кальцитонин, паратгормон, ионы крови, адрено-кортикотропный гормон, альдостерон и ренин.
Как лечить аденому надпочечников ?
Негормональную и доброкачественную аденому небольшого размера надо наблюдать не реже 1 раза в год. Врач контролирует размер опухоли по данным КТ без контрастного усиления, кортизол и некоторые другие показатели крови. Если динамики нет, то лечение не нужно. Этот вариант аденомы встречается наиболее часто.
Показания к удалению аденомы
-
1. Размер опухоли более 4 см.
-
2. Установленная гормональная активность опухоли.
Удаление опухоли надпочечников в настоящее время возможно щадящими и малотравматичными методами. Такой подход возможен только в специализированном учреждении, где подобные операции проводятся на потоке. Современное представление о хирургии свидетельствует о том, что хирург мастерски овладевает технологией проведения определенного вида операции в том случае, когда проводит не менее 100 операций в год данного профиля. Именно опыт обеспечивает высокое качество работы хирурга.
Современное представление о хирургии свидетельствует о том, что хирург мастерски овладевает технологией проведения определенного вида операции в том случае, когда проводит не менее 100 операций в год данного профиля. Именно опыт обеспечивает высокое качество работы хирурга.
Еще несколько лет назад открытый способ операции на надпочечниках был единственным методом оперативного лечения и является и сейчас привычным для многих хирургов. При этом проводится большой разрез 20-30 см, пересекаются мышцы брюшной стенки, грудной стенки и диафрагмы. Высокая травматичность, длительный период реабилитации, ряд осложнений характерны для такого доступа к надпочечнику.
Позже появился лапароскопический метод операции на надпочечниках, являющийся малотравматичным. Доступ осуществляется через брюшную стенку через 2-3 прокола. При этом методе травмируется брюшина, что может приводить к развитию спаек в ней. Кроме того, нагнетается углекислый газ, необходимый для создания пространства с целью формирования доступа к надпочечнику через брюшную полость. Вследствие этого объем грудной полости может уменьшаться за счет поднятия диафрагмы и снижать жизненную емкость легких, что тяжело переносится пациентами с сердечно-сосудистой и легочной патологией. Лапароскопический метод противопоказан тем, у кого были оперативные вмешательства в брюшной полости, и существует риск наличия спаек.
Вследствие этого объем грудной полости может уменьшаться за счет поднятия диафрагмы и снижать жизненную емкость легких, что тяжело переносится пациентами с сердечно-сосудистой и легочной патологией. Лапароскопический метод противопоказан тем, у кого были оперативные вмешательства в брюшной полости, и существует риск наличия спаек.
В нашей Клинике применяется третий из существующих доступов — поясничный. Следует отметить, что почки с надпочечниками расположены за брюшиной, поэтому подход к ним со стороны спины — более удобен и менее травматичен. Такой доступ называется ретроперитонеоскопический — забрюшинный. При этой операции не задействована брюшина, практически отсутствует риск повреждения органов в брюшной полости, человек удобно лежит на животе, что исключает проблемы с позвоночным столбом после операции. Зачастую достаточно одного разреза около 2 см, оперируемая зона визуализируется на видеомониторе. Пациенты хорошо переносят такую операцию и могут быть выписаны на 2 день после операции.
Функциональное подразделение нашей клиники — Северо-Западный эндокринологический центр по количеству операций на надпочечниках уже несколько лет занимает первое место в России. В год выполняется более 200 вмешательств, как правило, поясничным доступом. Пребывание в стационаре не превышает 3-4 суток.
Большинство оперативных вмешательств на надпочечниках жителям России проводятся по федеральным квотам (бесплатно для пациента). Желающим и жителям других стран операции могут выполняться платно .
Для того, чтобы лечиться в Клинике, необходимо получить консультацию нашего хирурга — эндокринного отделения. При наличии направления из поликлиники по месту жительства консультация осуществляется бесплатно (по ОМС). Явиться на консультацию пациенту нужно со всеми имеющимися медицинскими обследованиями.
Важно
В случае необходимости углубленного обследования врач на консультации может предложить пациенту госпитализацию на 2-4 дня для уточнения диагноза и определения показаний к оперативному лечению. В таком случае обследование проводится в рамках ОМС (бесплатно для пациента). Иногородние пациенты, имеющие вопросы, или для госпитализации могут отправить копию паспорта, полиса ОМС, СНИЛС, результаты обследования по адресу: [email protected] или [email protected]
В таком случае обследование проводится в рамках ОМС (бесплатно для пациента). Иногородние пациенты, имеющие вопросы, или для госпитализации могут отправить копию паспорта, полиса ОМС, СНИЛС, результаты обследования по адресу: [email protected] или [email protected] Пиелоэктазия у детей — лечение, диагностика, симптомы и причины болезни
Пиелоэктазия
Что такое почечные лоханки?
Почечные лоханки это полости, где собирается моча из почек. Моча в почечные лоханки попадает из почечных чашечек. Из лоханок моча перемещается в мочеточники, которые транспортируют ее в мочевой пузырь.
Что такое пиелоэктазия?
Пиелоэктазия представляет собой расширение почечных лоханок (pyelos (греч.) – лоханка; ectasia – расширение ). У детей, как правило, пиелоэктазия бывает врожденной. Если вместе с лоханками расширены чашечки, то говорят о пиелокаликоэктазии или гидронефротической трансформации почек. Если вместе с лоханкой расширен мочеточник, это состояние называют уретеропиелоэктазией (ureter- мочеточник), мегауретером или уретерогидронефрозом. Пиелоэктазия в 3-5 раз чаще встречается у мальчиков, чем у девочек. Встречается как односторонняя, так и двухсторонняя патология. Легкие формы пиелоэктазии проходят чаще самостоятельно, а тяжелые нередко требуют хирургического лечения.
Пиелоэктазия в 3-5 раз чаще встречается у мальчиков, чем у девочек. Встречается как односторонняя, так и двухсторонняя патология. Легкие формы пиелоэктазии проходят чаще самостоятельно, а тяжелые нередко требуют хирургического лечения.
В чем причина расширения почечных лоханок у плода?
Причина расширения лоханок почек заключается в повышении давления мочи в почке из-за наличия препятствия на пути ее оттока. Нарушение оттока мочи может быть вызвано сужением мочевыводящих путей расположенных ниже лоханки, обратным забросом мочи из мочевого пузыря (пузырно-мочеточниковым рефлюксом), а также повышенным давлением в мочевом пузыре.
В чем опасность пиелоэктазии?
Пиелоэктазия является проявлением неблагополучия в мочевой системе. Затруднение оттока мочи из почки может нарастать, вызывая сдавление, атрофию почечной ткани и снижение функции почки. Кроме того, нарушение оттока мочи нередко сопровождается присоединением пиелонефрита – воспаления почки, ухудшающего ее состояние и приводящего к склерозу почки.
Что может служить препятствием для оттока мочи?
Часто препятствием для оттока мочи из почки является сужение мочеточника в месте перехода лоханки в мочеточник, либо при впадении мочеточника в мочевой пузырь. Сужение мочеточника может быть следствием его недоразвития или сдавления снаружи дополнительным образованием (сосуд, спайки, опухоль). Реже, причиной нарушения оттока мочи из лоханки является формирование клапана в области лоханочно-мочеточникового перехода (высокое отхождение мочеточника). Повышенное давление в мочевом пузыре, возникающее вследствие нарушения нервного снабжения мочевого пузыря (нейрогенный мочевой пузырь) или в результате формирования клапана мочеиспускательного канала, также может затруднять отток мочи из почечных лоханок.
Какова наиболее частая причина пиелоэктазии?
Наиболее частой причиной нарушения оттока мочи из лоханок является встречный обратный поток мочи из мочевого пузыря – пузырно-мочеточниковый рефлюкс. В нормальных условиях пузырно-мочеточниковому рефлюксу препятствует клапанный механизм, существующий в месте впадения мочеточника в мочевой пузырь. При рефлюксе клапан не работает и моча при сокращении мочевого пузыря устремляется вверх по мочеточнику.
При рефлюксе клапан не работает и моча при сокращении мочевого пузыря устремляется вверх по мочеточнику.
Как устанавливают диагноз пиелоэктазии плода?
Диагноз пиелоэктазии плода устанавливают при обычном ультразвуковом исследовании с 16-20 недели беременности.
Что может способствовать появлению пиелоэктазии?
Врожденная патология мочевыделительной системы может иметь генетическую природу или возникать в результате вредных воздействий на организм матери и плода во время беременности.
Какие методы диагностики применяются при пиелоэктазии у новорожденного?
При нерезко выраженной пиелоэктазии бывает достаточно проводить регулярные ультразвуковые исследования (УЗИ), каждые три месяца. При присоединении мочевой инфекции или увеличении степени пиелоэктазии показано полное урологическое обследование, включающее радиологические методы исследований: цистографию, экскреторную (внутривенную) урографию, радиоизотопное исследование почек. Эти методы позволяют установить диагноз — определить уровень, степень и причину нарушения оттока мочи, а также назначить обоснованное лечение.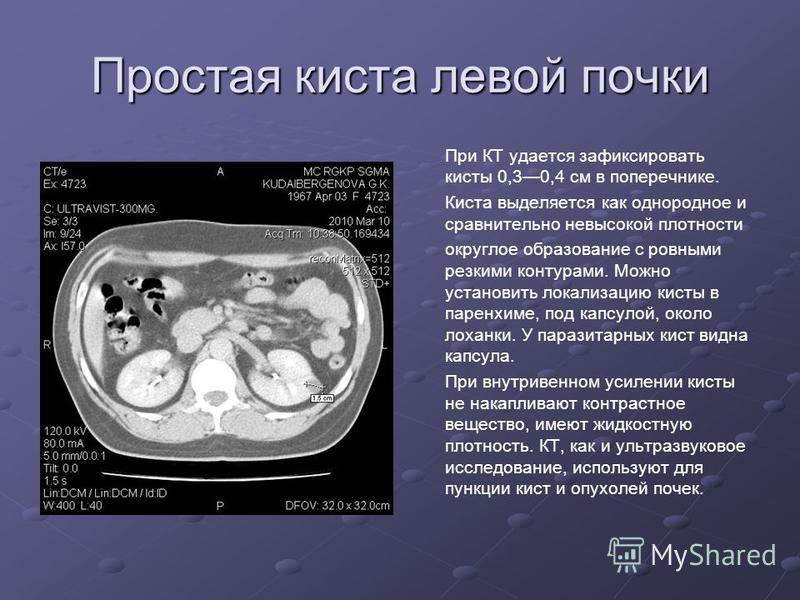 Сами по себе результаты исследований не являются приговором, однозначно определяющим судьбу ребенка. Решение о ведении больного принимает опытный уролог, как правило, на основании наблюдения ребенка, анализа причин и степени тяжести заболевания.
Сами по себе результаты исследований не являются приговором, однозначно определяющим судьбу ребенка. Решение о ведении больного принимает опытный уролог, как правило, на основании наблюдения ребенка, анализа причин и степени тяжести заболевания.
Какие диагнозы ставят на основании обследования?
Некоторые примеры часто встречающихся заболеваний сопровождающиеся пиелоэктазией:
- Гидронефроз, вызванный препятствием (обструкцией) в области лоханочно-мочеточникового перехода. Проявляется резким расширением лоханки без расширения мочеточника.
- Пузырно-мочеточниковый рефлюкс — обратный поток мочи из мочевого пузыря в почку. Проявляется значительными изменениями размеров лоханки при ультразвуковых исследованиях и даже в процессе одного исследования.
- Мегауретер – резкое расширение мочеточника может сопровождать пиелоэктазию. Причины: пузырно-мочеточниковый рефлюкс большой степени, сужение мочеточника в нижнем отделе, высокое давление в мочевом пузыре и др.
- Клапаны задней уретры у мальчиков. При УЗИ выявляется двухсторонняя пиелоэктазия, расширение мочеточников.
- Эктопия мочеточника – Впадение мочеточника не в мочевой пузырь, а в уретру у мальчиков или влагалище у девочек. Часто бывает при удвоениях почки и сопровождается пиелоэктазией верхнего сегмента удвоенной почки
- Уретероцеле – мочеточник при впадении в мочевой пузырь раздут в виде пузырька, а выходное отверстие его сужено. При УЗИ видна дополнительная полость в просвете мочевого пузыря и нередко пиелоэктазия с той же стороны.
Может ли пиелоэктазия исчезнуть без операции?
Да, у многих детей небольшая пиелоэктазия исчезает самопроизвольно в результате дозревания органов мочевыделительной системы после рождения ребенка. В ряде случаев требуется консервативное лечение.
Как лечат детей с пиелоэктазией?
Лечение зависит от тяжести и причины заболевания. Дети с невыраженной и средней степенью пиелоэктазии могут наблюдаться у опытного специалиста и получать необходимое лечение, дожидаясь исчезновения или уменьшения степени пиелоэктазии.
В каких случаях требуется хирургическое лечение?
В настоящее время не существует метода, позволяющего предсказать, будет ли нарастать пиелоэктазия после рождения ребенка. Вопрос о показаниях к операции решается в ходе наблюдения и обследования. В случаях выраженной пиелоэктазии, если расширение лоханок прогрессирует, и происходит снижение функции почки, бывает показано хирургическое лечение.
Как часто требуется хирургическое лечение?
Оперативное лечение требуется в 25-40 % наблюдений.
В чем заключается хирургическое лечение при пиелоэктазии?
Хирургические операции позволяют устранить препятствие или пузырно-мочеточниковый рефлюкс. Часть оперативных вмешательств может с успехом выполняться эндоскопическими методами – без открытой операции, при помощи миниатюрных инструментов, вводимых через мочеиспускательный канал. Информация о принципах операций в соответствующих разделах (пузырно-мочеточниковый рефлюкс, гидронефроз, мегауретер).
Консультации (от 0 до 18 лет)
Консультации (от 0 до 18 лет) проводятся в поликлинике Российской Детской Клинической Больницы или в каб. 8 корп. последний этаж (Москва, Ленинский проспект 117 . Запись на прием по телефонам +7-916-610-70-82; 8(495) 936-92-30 и 8(495)434-76-00
Консультации (от 0 до 18 лет) проводятся в поликлинике Российской Детской Клинической Больницы (Москва, Ленинский проспект 117)
+7 (495) 434-76-00
номер приемной Российской Детской Клинической Больницы
+7 (916) 610-70-82
Контактный номер (только WhatsApp) Николаева Василия Викторовича
НазадМетоды лечения людей с некротическим панкреатитом (разрушение поджелудочной железы вследствие eё воспаления)
Вопрос обзора
Как следует лечить людей с некротическим панкреатитом?
Актуальность
Поджелудочная железа — это орган в брюшной полости (животе), который секретирует несколько пищеварительных ферментов (вещества, которые обеспечивают и ускоряют химические реакции в организме) в протоковую систему поджелудочной железы, которые выделяются в тонкий кишечник. Она также содержит островки Лангерганса, которые секретируют несколько гормонов, включая инсулин (помогает регулировать сахар в крови). Острый панкреатит — внезапное воспаление поджелудочной железы, которое приводит к ее разрушению (некроз поджелудочной железы.) Некроз поджелудочной железы может быть инфицированным или неинфицированным (стерильным). Некроз поджелудочной железы может приводить к недостаточности других органов, таких как легкие и почки, и является жизнеугрожающим заболеванием. Основные виды лечения некроза поджелудочной железы включают в себя удаление мертвой ткани (удаление некротических тканей или некрэктомия), перитонеальный лаваж (вымывание мертвых тканей из брюшной полости), дренаж (установка трубки или «дренажа» для удаления скапливающейся вокруг поджелудочной железы жидкости), или первичный дренаж с последующей некрэктомией, при необходимости (так называемый, минимально инвазивный поэтапно возрастающий [«step-up»] подход). Минимально инвазивный поэтапно возрастающий подход может быть выполнен разными способами. Например, при минимально инвазивном поэтапно возрастающем подходе с видео-ассистированием, некрэктомия производится после периода дренирования с помощью операции через минимальный доступ, некрэктомия производится с помощью эндоскопа (инструмент, используемый, чтобы посмотреть внутрь брюшной полости).
Лучший способ лечения людей с некротическим панкреатитом не ясен. Мы стремились решить эту проблему путем поиска существующих исследований на эту тему. Мы включили все рандомизированные контролируемые испытания (клинические исследования, где люди случайным образом распределены в одну из двух или более групп лечения), результаты которых были опубликованы до 7 апреля 2015 года.
Характеристика исследований
Восемь испытаний, включающие 311 участников, соответствовали критериям включения в обзор, из которых 306 участников были включены в различные сравнения. Лечение, сравнивавшееся в пяти испытаниях, включало некрэктомию, перитонеальный лаваж и поэтапно возрастающий подход. Три других испытания сравнивали вариации в сроках некрэктомии и методах поэтапно возрастающего подхода. Участники испытаний имели инфицированный или стерильный некроз поджелудочной железы в результате различных причин.
Основные результаты
В целом, уровень краткосрочной смертности (смертность в течение короткого времени) был 30% и уровень серьезных неблагоприятных событий (побочных эффектов или осложнений) был 139 на 100 участников. Различия в краткосрочной смертности или в проценте людей с серьезными неблагоприятными событиями были неточными во всех сравнениях. Число серьезных неблагоприятных событий и неблагоприятных событий было меньше при минимально инвазивном поэтапно возрастающем подходе по сравнению с открытой некрэктомией. Осложнения в результате заболевания и лечения включали сердечную недостаточность (сердце не перекачивает достаточно крови по телу при соответствующем давлении), легочная недостаточность (легкие не удаляют продукты жизнедеятельности из крови) и заражение крови (микроорганизмы и их отравляющие вещества в крови). Процент людей с недостаточностью органов и средняя стоимость были ниже при минимально инвазивном поэтапно возрастающем подходе по сравнению с открытой некрэктомией. Число неблагоприятных событий было больше при минимально инвазивном поэтапно возрастающем подходе с видео ассистированием по сравнению с минимально инвазивным поэтапно возрастающим подходом с эндоскопическим ассистированием, но общее число выполненных процедур было меньше при минимально инвазивном поэтапно возрастающем подходе с видео ассистированием по сравнению с эндоскопическим минимально инвазивным возрастающим подходом. Различия в каких-либо других сравнениях по числу серьезных неблагоприятных событий, процент людей с недостаточностью органов, число неблагоприятных событий, длительность пребывания в больнице и пребывание в отделении интенсивной терапии были либо неточными, либо непоследовательными (несогласованными). Ни одно из испытаний не сообщало о долгосрочной смертности, инфицированном некрозе поджелудочной железы (в испытаниях, которые включали участников со стерильным некрозом), качестве жизни, связанном со здоровьем (которое измеряет физическое, умственное, эмоциональное и социальное функционирование), о проценте людей с неблагоприятными событиями, о необходимости дополнительных инвазивных вмешательств, о времени возвращения к нормальной активности и времени возвращения к работе.
Качество доказательств
Общее качество доказательств было низким или очень низким для всех измерений, потому что испытания были с высоким риском смещений (например, предубеждение людей, которые проводили испытание и участники испытаний, которые предпочитали один вид лечения другому), и испытания были малыми. В результате, необходимы дальнейшие исследования по этой теме.
Лечение кисты почки в клинике «Наран»
Обширная система лечения, основанная на понимании и восприятии организма человека как единого целого, – это и есть тибетская медицина. В ней для восстановления и укрепления здоровья пациента используются натуропатические методы, включающие применение лекарственных препаратов, приготовленных из трав и минералов, коррекции питания и многого другого. Эта древнейшая наука актуальна и в наши дни. Воздействие на организм человека с помощью тибетской медицины позволяет избавиться от самых разнообразных по своей этиологии и степени тяжести заболеваний, в том числе и от такого недуга как киста почки.
Лечение кисты почки методами тибетской медицины дает прекрасные результаты. Уже около 30 лет в России существует клиника тибетской медицины «Наран», где работают высококвалифицированные специалисты, готовые оказать помощь в трудном положении всем обратившимся сюда. Пациенты клиники с помощью врачей избавляются от множества заболеваний, в том числе и от кисты почки.
Что такое киста почки и причины ее возникновения
Киста на почке – это доброкачественное новообразование, причиной появление которого могут послужить:
- наследственные факторы, оказывающие влияние на неправильное развитие и сращивание почечных канальцев;
- врожденные заболевания или нарушения в развитии внутренних органов, в том числе и почечных канальцев;
- продолжительное течение хронических недугов.
Оперативное лечение кисты почки не всегда приводит к положительным результатам, но повлиять на патологический процесс можно с помощью тибетской медицины. Киста почки представляет собой небольшую полость, наполненную жидким содержимым и заключенную в мешочек из соединительной ткани. С точки зрения нефрологов такое новообразование относится к числу доброкачественных и не требует оперативного вмешательства. Помочь избавиться от него могут врачи, использующие методы и средства тибетской медицины.
Причиной возникновения и развития кисты на почке, как считает тибетская медицина, может стать злоупотребление холодом. Чаще всего она появляется в организме тех, кто любит обтираться снегом, принимать ледяной душ или прыгать в ледяную воду после бани и сауны. Неправильное и несвоевременное охлаждение подошвы стопы приводит к развитию кисты на почке, так как почечный меридиан берет свое начало в точке, расположенной в ее середине. Негативное воздействие на эту точку становится причиной появления недуга.
Еще одна причина – перенесенный на ногах пиелонефрит. Невылеченное воспаление почечной лоханки приводит к образованию капсулы, наполненной жидкостью. Сама по себе такая капсула не представляет особой опасности. Нельзя допускать повторного воспаления, причиной которого могут стать:
- циститы;
- ОРВИ;
- ангина;
- воспаление предстательной железы у мужчин;
- воспалительный процесс в яичниках у женщин.
Огромное влияние на появление кисты и дальнейшее течение заболевания оказывает наличий таких патологий как хронический цистит или пиелонефрит, гипертоническая и мочекаменная болезнь, возрастные изменения в организме людей старше 60 лет.
У кого возможно появление кисты почки
По мнению тибетских целителей, развитие такой патологии как киста почки грозит людям «желчным». Это категория людей «горячих», но именно они и подвержены заболеванию. Такие люди постоянно пытаются охладить себя, так как испытывают жар. Им всегда не просто тепло, а даже жарко. Именно такие пациенты с удовольствием обливаются холодной водой, занимаются закаливанием, ходят босиком по снегу, вступают в клубы «моржей», занимаются в холодных спортивных залах, стремясь охладить себя снаружи.
Среди людей, относящихся к категориям «ветра» и «слизи» тоже находятся такие, которые спят под легким покрывалом, стараются сидеть у открытого окна, не представляют себе жизни без кондиционера или вентилятора. Они обычно отказываются носить головной убор и теплую одежду и обувь. А переохлаждение середины подошвы стопы, где расположена точка начала почечного меридиана, приводит к началу заболевания и развитию кисты на почке.
Лечение с помощью тибетской медицины
Лечение кисты почки – это процесс длительный, требующий внимательного отношения к общему состоянию пациента. Терапия с помощью знаний и опыта тибетской медицины дает ощутимые результаты уже спустя короткое время. Врач обязательно назначит прием фитопрепаратов, способствующих очищению организма и улучшению обменных процессов. Кроме того непременно понадобится правильная коррекция питания пациента. Разработанная диета будет направлена на поддержание сил и обогащение организма витаминами и минерами. Но все-таки основным воздействие при лечении кисты почки является избавление от холода.
Согревающие процедуры направлены на усиление кровообращения в почках, но кроме таких процедур, врач обязательно порекомендует пациенту одеваться теплее, держать ноги в тепле, стараясь избежать переохлаждения. Пациентам, у которых диагностирована киста почки, понадобится лечение, исключающее процедуры закаливания. Им необходимо пересмотреть свое отношение не только к моде на одежде и обувь, важным моментом является питание таких больных.
Лечение кисты почки предусматривает полное изменение рациона питания больного. Тибетская медицина не раз доказывала насколько важно правильное питание. Врачи центра «Наран» выполнят коррекцию питания и образа жизни пациента, составив наиболее походящую для каждого конкретного случая диету. Вновь созданный рацион будет включать только самые необходимые и полезные продукты, среди которых:
- супы и бульоны;
- каши и пюре;
- мясо и рыба;
- овощи и фрукты.
Важнейшим условием является запрет на употребление в пищу продуктов питания прямо из холодильника. Жизненный холод оказывает самое негативное влияние на организм человека. Его переохлаждение развивается постепенно, но холод почек, который можно определить по ритму сердечного импульса ведет к развитию болезни. Первыми проявлениями можно считать нарушение менструального цикла и появление болей в спине. Развивается пиелонефрит, появляются камни в почках, и возникает киста.
Лечение кисты почки требует самого внимательного отношения и к самим продуктам питания. Диета при лечении кисты, образовавшейся на почке, исключает:
- жирное;
- острое;
- кислое;
- копченое.
Тибетская медицина строго определяет набор продуктов, способствующих выздоровлению и восстановлению кровообращения в почках. Какие именно продукты потребуются для терапии каждого отдельного пациента, способен определить лечащий врач. Ведь тибетские целители уверены, что без нормального количества соли удержать тепло в организме просто невозможно.
Киста почки и образ жизни больного
Застойные явления и нарушение кровообращения в почках тесным образом связаны с тем образом жизни, который ведет пациент. Врачи центра тибетской медицины уверены, что недостаточная подвижность не менее опасна, чем лишний вес или неправильное питание и холод. Именно поэтому для пациента разрабатывается комплекс обязательных для выполнения упражнений.
Больному рекомендуют изменить образ жизни. Конечно, нужно больше двигаться, но это не значит, что проведя весь за компьютером в офисе нужно вечером прыгать и бегать. Лечащий врач поможет правильно распределить нагрузку, подскажет как выбрать время для того чтобы выполнить несколько наиболее важных движений и упражнений в течение рабочего дня. Наверняка порекомендует длительные пешие прогулки на свежем воздухе. Не обойдется лечение и без приема фитопрепаратов, способствующих улучшению кровообращения и обменных процессов в тканях и органах. Кроме того понадобится массаж и согревающие процедуры. Важно прогреть и спину, и стопы, чтобы сохранить и поддержать на должном уровне тепло в организме пациента.
Врачи клиники «Наран» уже более 27 лет заботятся о здоровье своих пациентов, возвращая их к нормальной жизни без боли и дискомфорта, не прибегая к оперативным вмешательствам и не используя химические препараты. Они уверены в том, что лечение может быть эффективным, если ведется по древним рецептам тибетских лам.Симптомы, методы лечения и причины поликистозной болезни почек (PKD)
Обратитесь к врачу за консультацией по поводу ADPKD
Укажите свои контактные данные, чтобы загрузить руководство.
Поликистозная болезнь почек (ПКД) — это генетическое заболевание. Это означает, что это вызвано проблемой с вашими генами. PKD вызывает рост кист внутри почек. Эти кисты делают почки намного больше, чем они должны быть, и повреждают ткань, из которой состоят почки.PKD вызывает хроническое заболевание почек (CKD), которое может привести к почечной недостаточности или терминальной стадии почечной недостаточности (ESRD). PKD вызывает около 2 процентов (2 из 100) случаев почечной недостаточности в Соединенных Штатах каждый год.
Существует два типа PKD: аутосомно-доминантная PKD и аутосомно-рецессивная PKD. Аутосомно-доминантная поликлиническая болезнь вызывает кисты только в почках. Ее часто называют «ДОК взрослых», потому что люди с этим типом ДОК могут не замечать никаких симптомов, пока им не исполнится 30–50 лет.Аутосомно-рецессивная поликлиническая болезнь вызывает рост кист как в почках, так и в печени. Аутосомно-рецессивную PKD часто называют детской PKD, потому что у младенцев могут проявляться признаки болезни в первые несколько месяцев жизни или даже до того, как они родятся.
Обратитесь к врачу за консультацией по поводу ADPKD
Укажите свои контактные данные, чтобы загрузить руководство.
Что такое кисты?
Кисты (произносится как сист) — это мешочки с жидкостью.У людей с PKD внутри почек растет множество кист, в результате чего почки становятся намного больше, чем они должны быть. Кисты, вызванные PKD, растут из крошечных фильтров в почках, называемых нефронами. У людей с PKD могут быть одновременно тысячи кист в почках. Почка, заполненная кистами, может весить до 30 фунтов.
Вернуться к началу
Что вызывает поликистоз почек (ПКБ)?
Люди, у которых есть PKD, родились с ним. ДОК почти всегда передается по наследству от одного из родителей или от обоих родителей.ДОК могут иметь люди всех полов, возрастов, рас, национальностей и национальностей. Мужчины и женщины одинаково часто заболевают ДОК. Если у вас есть кровный родственник с PKD, у вас больше шансов иметь PKD или быть носителем гена, вызывающего его. Если у вас есть ген, вызывающий поликлиническую болезнь, но у вас нет болезни, вас называют носителем. Это возможно при аутосомно-рецессивной PKD.
Вернуться к началу
Можно ли предотвратить ДОК?
Невозможно предотвратить любую форму ДОК.Если у вас есть PKD, вы сможете дольше поддерживать работу почек, если будете вести здоровый образ жизни. Вот несколько советов по здоровому образу жизни:
- Поддерживайте нормальное кровяное давление.
- Поддерживайте здоровый уровень сахара в крови.
- Поддерживайте здоровый вес.
- Соблюдайте диету с низким содержанием соли и жиров.
- Ограничьте употребление алкоголя.
- Не курите и не используйте табачные изделия. Если вы курите или употребляете табак, бросьте его сейчас.
- Делайте физические упражнения не менее 30 минут в день, большую часть дней недели.
- Принимайте все рецептурные лекарства в соответствии с указаниями врача.
- Не принимайте больше рекомендованной дозы лекарств, отпускаемых без рецепта.
Вернуться к началу
В чем разница между аутосомно-доминантной PKD и аутосомно-рецессивной PKD?
Аутосомно-доминантная PKD (ADPKD) является наиболее распространенным типом PKD. Около 9 из каждых 10 человек с PKD имеют аутосомно-доминантную форму. Это также наиболее распространенное наследственное заболевание почек.ADPKD вызывает образование кист только в почках, и симптомы заболевания могут не проявляться, пока человеку не исполнится 30–50 лет.
Аутосомно-рецессивная PKD (ARPKD) — гораздо менее распространенная форма PKD. ARPKD вызывает образование кист как в почках, так и в печени. Симптомы болезни могут проявиться еще до рождения и могут вызвать опасные для жизни проблемы у младенцев.
Вернуться к началу
Является ли приобретенная кистозная болезнь почек разновидностью PKD?
Приобретенная кистозная болезнь почек (ACKD) не является разновидностью PKD.Хотя ACKD действительно вызывает образование кист внутри почек, как это делает PKD, люди с PKD рождаются с ним, а люди с ACKD нет. Напротив, ACKD вызывается хронической болезнью почек (CKD) или почечной недостаточностью / ESRD. ACKD чаще встречается у людей, страдающих заболеванием почек в течение длительного времени. ACKD чаще всего возникает у людей, находящихся на диализе, но кисты не возникают в результате лечения диализом. Национальный институт диабета, болезней органов пищеварения и почек имеет больше информации об ACKD.
Вернуться к началу
Что вызывает аутосомно-доминантную PKD?
ADPKD вызывается проблемой с конкретным геном.Он почти всегда наследуется от родителя, у которого также есть ADPKD. Чтобы унаследовать болезнь, у ребенка должен быть только один родитель с ADPKD. В среднем, если у обоих родителей есть ADPKD, вероятность того, что их ребенок также родится с PKD, составляет 75%.
Генетическая проблема, вызывающая ADPKD, иногда может возникать сама по себе, что означает, что ребенок может родиться с ADPKD, даже если ни один из родителей не имеет ее. Это происходит только в 1 из 10 случаев ADPKD.
Вернуться к началу
Как я узнаю, что у меня ADPKD?
У детей иногда наблюдаются симптомы ADPKD, но люди с этим заболеванием обычно не замечают симптомов, пока им не исполнится 30–50 лет.Симптомы могут включать:
Если у вас есть какие-либо из этих симптомов, обратитесь к своему врачу. Он или она может захотеть проверить наличие проблем с почками. Если ваш лечащий врач считает, что ваши симптомы могут быть вызваны ADPKD, он или она может попросить вас пройти один или несколько из следующих тестов:
- Визуализирующие обследования, такие как УЗИ, КТ и МРТ
- Генетические тесты с использованием образца вашей крови или слюны (слюны)
Визуализирующие обследования могут быть выполнены для выявления видимых признаков кист в почках.Генетические тесты могут сказать вашему врачу, какой именно у вас PKD или есть ли у вас вероятность развития этого заболевания в будущем. На получение результатов генетических тестов могут уйти месяцы.
Вернуться к началу
Каковы осложнения ADPKD?
Люди с аутосомно-доминантной PKD обычно страдают болью в почках и высоким кровяным давлением. Другие осложнения ADPKD могут включать:
Вернуться к началу
Как лечить ADPKD?
Нет лекарства от ADPKD, но доступно новое лечение, которое, как было показано, замедляет прогрессирование ADPKD до почечной недостаточности.Нажмите сюда, для получения дополнительной информации.
Могут быть другие способы лечения симптомов СДПБП и улучшения вашего самочувствия. Поговорите со своим врачом о лучших способах лечения вашего состояния.
Вернуться к началу
Что вызывает аутосомно-рецессивную PKD?
Как и ADPKD, аутосомно-рецессивная PKD (ARPKD) является наследственным заболеванием. Однако в этом случае ребенок может родиться с заболеванием только в том случае, если оба родителя являются носителями гена, его вызывающего. Носитель — это тот, кто имеет ген, но не болен.Когда оба родителя являются носителями гена, вызывающего ARPKD, их ребенок имеет 1 из 4 (25 процентов) шанс родиться с ARPKD. Вероятность того, что ребенок является носителем гена, вызывающего ARPKD, составляет 1 из 2 (50 процентов), и вероятность того, что ребенок не болеет и не является носителем гена, составляет 1 из 4 (25 процентов). Заболевание обычно поражает не каждое поколение семьи.
Вернуться к началу
Как я узнаю, что я перевозчик?
Единственный способ узнать, являетесь ли вы носителем гена, вызывающего ARPKD, — это пройти генетическое тестирование.Тестирование можно провести с использованием образца крови или слюны. Тест ищет конкретный ген под названием PKHD1. Если у вас есть этот ген, но нет ARPKD, вы являетесь носителем.
Вернуться к началу
Как я узнаю, есть ли у моего ребенка ARPKD?
Признаки и симптомы ARPKD часто заметны еще до рождения ребенка. Беременным женщинам, получающим дородовую помощь, регулярно проводят УЗИ. Ультразвуковые изображения могут показать, что почки будущего ребенка больше, чем они должны быть, что может быть признаком АРПКБП.
Еще одним признаком АРПКБП является недостаток околоплодных вод в матке. Амниотическая жидкость — это жидкость, которая окружает и защищает ребенка в утробе матери. В первые месяцы беременности организм матери вырабатывает околоплодные воды. В середине и на более позднем месяце беременности, когда почки ребенка начинают работать, они производят околоплодные воды. У некоторых детей с АРПКБП почки сильно повреждены еще до рождения, и их почки не могут вырабатывать достаточное количество околоплодных вод. Ультразвуковые изображения могут показать, что вокруг ребенка недостаточно околоплодных вод.
Если ребенок родился с ARPKD, признаки болезни при рождении могут включать:
- Вздутие живота
- Высокое кровяное давление
- Проблемы с дыханием
- Рвота грудным молоком или смесью после кормления
- Проблемы с ростом лица и конечностей ребенка
Дети с АРПКБП могут не проявлять никаких симптомов. Дети с более тяжелой формой АРПКБП могут проявлять признаки проблем с почками и печенью, например:
- Высокое давление
- Инфекции мочевыводящих путей
- Боль в спине или боку
- Варикозное расширение вен
- Рост и вес ниже среднего
Вернуться к началу
Каковы осложнения АРПКД?
Дети с более тяжелой формой ARPKD обычно сталкиваются с более серьезными осложнениями, чем дети с легкой формой ARPKD.Как правило, наиболее тяжелое заболевание протекает у детей, у которых симптомы проявляются еще до рождения. Младенцы с очень тяжелой формой АРПБП могут умереть через несколько часов или дней после рождения. Около 30 процентов новорожденных с ARPKD умирают в течение первого месяца. Около 82 процентов младенцев, которые выживают после первого месяца жизни, все еще живы в возрасте 10 лет. Дети с АРПКБП также могут иметь любое из следующих осложнений:
Вернуться к началу
Как лечить ARPKD?
Нет лекарства от ARPKD.Лечение людей с этим заболеванием направлено на устранение симптомов и лечение осложнений. В зависимости от симптомов и осложнений у ребенка лечение может включать:
Вернуться к началу
Где я могу получить дополнительную информацию?
PKD Foundation — отличный ресурс для получения информации о ДОК и поддержки людей с ДОК и их близких. Посетите веб-сайт www.PKDcure.org или позвоните по телефону 1.800.PKD.CURE (1.800.753.2873).
Вернуться к началу
Могу ли я заболеть раком из-за кисты почки?
ВОПРОСЫ МУЖСКОГО ЗДОРОВЬЯ: Простые кисты почек очень распространены, и большинство из них не требует вмешательства
Q Мне 55 лет, и на прошлой неделе мне сделали УЗИ брюшной полости из-за неопределенного дискомфорта в верхней части живота.Мой терапевт сказал мне, что у меня в почке четырехсантиметровая киста. Он назвал это простой кистой и сказал, что не о чем беспокоиться. Он устраивает дальнейшие тесты по поводу моего дискомфорта в животе. Что такое киста почки и стоит ли беспокоиться о раке почки? Следует ли мне удалить кисту?
A Киста почки или почечной кисты, как ее еще называют, представляет собой замкнутый мешок или мешочек, который обычно содержит жидкий или полутвердый материал.Эти кисты классифицируются в зависимости от внешнего вида поражений, заполненных жидкостью, и обычно называются простыми или сложными кистами почек. Основное беспокойство вызывает различие между доброкачественными (незлокачественными) и злокачественными кистами.
Самый распространенный тип — это «простая киста почек», которая представляет собой небольшой карман, заполненный жидкостью и расположенный внутри почки. Простая киста очень распространена и не имеет риска стать раком почки. Они могут иметь размер от нескольких миллиметров до многих сантиметров в диаметре, а стенка кисты очень тонкая и не имеет неровностей.Простые кисты чаще всего диагностируются как случайная находка, например, в вашем случае после сканирования брюшной полости, выполненного по какой-либо не связанной причине. Они сильно различаются по размеру, а двусторонние кисты почек связаны с наличием простых кист в обеих почках.
Кисты почек очень распространены, и их частота увеличивается с возрастом. По оценкам, они есть более чем у 50 процентов людей старше 50 лет.
Кисты почек могут присутствовать при рождении (врожденные) или приобретаться позже из-за ряда основных заболеваний и нарушений, включая обструкцию почечных канальцев.
В редких случаях человек может быть генетически предрасположен к получению кист почек. Поликистоз почек — это наследственное заболевание, обычно связанное с множественными простыми кистами в обеих почках и может быть связано с наличием кист печени. Это заболевание в более зрелом возрасте приводит к почечной недостаточности.
Кисты почек чаще встречаются у людей с медуллярной кистозной болезнью, костномозговой губчатой почкой и хронической почечной недостаточностью.Те, кто проходит частый диализ, особенно гемодиализ, подвержены развитию кист почек.
У большинства людей простые кисты почек протекают бессимптомно. Фактически, многие люди с кистами почек не знают, что они у них есть, и никаких вмешательств для этих небольших и доброкачественных кист почек не требуется. Если они достаточно большие, они могут вызвать боли в спине и тянущее ощущение в области поясницы. Внезапно возникшая сильная боль в боку может последовать за кровотечением в кисту.
В редких случаях простая киста почек требует вмешательства для облегчения боли. Варианты включают аспирацию (отсасывание жидкости из кисты) и инъекцию склерозирующего агента, такого как стерильный спирт (особенно этанол), который вызовет рубцевание и поможет предотвратить дальнейшее повторное накопление жидкости.
К сожалению, большинство кист рецидивируют после этого лечения, и может потребоваться операция «замочная скважина», при которой стенка кисты вырезается, чтобы предотвратить ее повторное формирование.Если есть подозрение, что киста злокачественная, то показано хирургическое удаление, как правило, с помощью операции замочной скважины.
Кисты почек можно визуализировать с помощью УЗИ, КТ (компьютерной томографии) и магнитно-резонансной томографии (МРТ). Ваш врач посоветует вам наиболее подходящий метод визуализации.
Другой тип кисты называется «сложной кистой». Этот термин относится к спектру кист, характеристики которых отличают их от простых кист и повышают риск рака почки.Сложная киста отличается от простой кисты почек тем, что она содержит неровности, такие как неправильная внешняя форма, или может содержать неровности внутри.
Сложные кисты почек могут иметь перегородки (стенки внутри одной кисты), кальцификаты (отложение кальция) и усиления (часть кист получает кровоснабжение).
Некоторые симптомы, которые могут развиться из-за сложных кист почек, включают боль в почках, затрудненное мочеиспускание, частое мочеиспускание, наличие крови в моче, гипертонию (артериальное давление) или дискомфорт в животе и пояснице.
Многие сложные кисты почек имеют низкий риск развития или развития рака почки. Тем не менее, твердый усиливающий материал внутри сложной кисты почки требует дальнейшего обследования урологом, так как он вызывает подозрение на рак почки, пока не будет доказано обратное, и может потребовать лечения. Часто сложные кисты почек можно лечить под наблюдением, чтобы увидеть, изменится ли киста каким-либо образом с течением времени.
Таким образом, простые кисты почек очень распространены и, как правило, не вызывают никаких симптомов, и большинство из них не требует какого-либо вмешательства.
Присылайте свои вопросы по адресу [email protected]
Аутосомно-доминантный поликистоз почек
Специфические симптомы и их тяжесть могут сильно различаться от человека к человеку, даже среди членов одной семьи.Симптомы у большинства пораженных людей развиваются между третьим и пятым десятилетиями жизни. Однако симптомы могут возникать в детстве или даже в младенчестве. У некоторых больных никогда не появляются очевидные симптомы (бессимптомные), и диагноз АДПБП может быть поставлен случайно на восьмом или девятом десятилетии жизни. ADPKD — это мультисистемное заболевание с высокой вариабельностью; Важно отметить, что у пораженных людей не будут проявляться все симптомы, описанные ниже.
БОЛЕЗНИ ПОЧЕК
Характерным признаком ADPKD является развитие заполненных жидкостью мешочков (кист) в почках.У всех людей с ADPKD развиваются кисты в почках, но количество, размер, прогрессирование и тяжесть развития кист сильно варьируются от одного человека к другому. В большинстве случаев почечные кисты продолжают расти и размножаться, потенциально вызывая множество симптомов, включая аномальное увеличение почек, высокое кровяное давление (гипертензию), боль в боку, гематурию, нарушение функции почек (почечная недостаточность) и, возможно, почечная недостаточность.
Гипертония поражает примерно 50 процентов людей в возрасте от 20 до 34 лет, большинство из которых имеют нормальную функцию почек.В некоторых случаях первым симптомом может быть гипертония. Гипертония обычно возникает задолго до развития почечной недостаточности. Почти все люди, у которых развивается почечная недостаточность, страдают гипертонией.
Боль — наиболее часто встречающийся симптом ADPKD. Боль может быть описана как ощущение или чувство сытости или хроническая боль, затрагивающая «бок», область тела между последним ребром и бедром (то есть там, где расположены почки). В некоторых случаях боль может быть сильной (острой) из-за осложнений, связанных с кровотечением (кровотечением), прохождением камней в почках или хронической инфекцией мочевыводящих путей.
В конечном итоге у пораженных людей может развиться почечная недостаточность, что означает нарушение способности почек выполнять свои основные функции. Почки — это два бобовидных органа, расположенные под грудной клеткой. Почки выполняют несколько функций, включая фильтрацию и вывод продуктов жизнедеятельности из крови и тела, выработку определенных гормонов и помощь в поддержании баланса определенных химических веществ в организме, таких как калий, натрий, хлорид кальция и другие электролиты.Повреждение почек при ADPKD может медленно прогрессировать и вызывать различные симптомы, включая слабость и утомляемость, изменения аппетита, отечность или отек, боль в спине, плохое пищеварение, тошноту, рвоту и никтурию (ночное мочеиспускание) (из-за снижение концентрации в моче).
Почечная недостаточность в терминальной стадии в большинстве случаев прогрессирует медленно. Терминальная стадия почечной недостаточности — это когда почки больше не могут нормально функционировать; они не смогут фильтровать отходы, регулировать гормоны или электролиты или концентрировать мочу в достаточной степени для поддержания жизни.Приблизительно у 50 процентов людей с типом ADPKD1 развивается терминальная стадия почечной недостаточности к 53 годам. У пациентов с типом ADPKD2 примерно через 20 лет развивается почечная недостаточность. С терминальной стадией почечной недостаточности может быть связан широкий спектр симптомов, включая усталость, слабость, потерю веса, затрудненное дыхание, тошноту, рвоту и когнитивные проблемы, такие как трудности с концентрацией или мыслить ясно.
Дополнительные симптомы, которые могут возникать у людей с ADPKD, включают кровь в моче (гематурия), боль в животе или пояснице, развитие камней в почках (нефролитиаз), хронические инфекции мочевыводящих путей и инфекции кист.Гематурия поражает примерно 40 процентов людей. Значительная (макрогематурия) в возрасте до 30 лет связана с повышенным риском прогрессирования заболевания почек. Камни в почках поражают примерно 20 процентов людей с ADPKD. Инфекции кисты связаны с лихорадкой и болями в спине или животе.
ВНЕШНИЕ ЗАБОЛЕВАНИЯ
Люди с ADPKD могут иметь симптомы, вызванные проблемами вне почек (внепочечная болезнь). Например, у пораженных людей могут развиться кисты в других органах тела, особенно в печени (поликистоз печени).Частота поликистоза печени увеличивается с возрастом, поражая более 90% пациентов с ADPKD1 или ADPKD2. Кисты печени обычно развиваются намного позже в жизни и прогрессируют намного медленнее, чем кисты почек. У женщин, как правило, больше кист печени и больше печени, чем у мужчин. В большинстве случаев поликистоз печени не имеет симптомов. Симптомы, которые могут возникнуть, включают увеличение печени (гепатомегалия), боль в нижней части спины, ненормальное раннее чувство сытости (раннее насыщение), одышку, особенно при нагрузке (одышка), и обратный поток содержимого желудок в пищевод (гастроэзофагеальный рефлюкс).Пожелтение глаз и кожи (желтуха) возникает редко, если кисты блокируют желчные протоки.
Другие органы, которые могут быть затронуты образованием кист, включают поджелудочную железу, паутинную оболочку (слой ткани в головном мозге) и железы мужского репродуктивного тракта, которые производят жидкость, которая является частью спермы (семенные пузырьки). Кисты, поражающие поджелудочную железу, обычно не вызывают симптомов, за исключением редких случаев, когда возникает воспаление поджелудочной железы (панкреатит). Кисты, поражающие паутинную оболочку, обычно не вызывают симптомов, но могут увеличивать риск скопления крови между наружным и средним слоями оболочки (мозговыми оболочками) головного мозга (субдуральная гематома).Кисты, поражающие семенные пузырьки, потенциально могут вызвать бесплодие.
ADPKD также потенциально может влиять на сердце и кровеносные сосуды (сердечно-сосудистую систему). Поражение клапанов сердца может вызвать пролапс митрального клапана. Митральный клапан расположен между левой верхней и левой нижней камерами (левым предсердием и левым желудочком) сердца. Пролапс митрального клапана возникает, когда один или оба лоскута (створки) митрального клапана выпячиваются или коллапсируют назад (пролапс) в левую верхнюю камеру (предсердие) сердца.В некоторых случаях это может привести к утечке или обратному току крови из левой нижней камеры сердца (желудочка) обратно в левое предсердие (митральная регургитация). В некоторых случаях сопутствующие симптомы не проявляются (бессимптомно). Однако в других случаях пролапс митрального клапана может вызвать боль в груди, нарушение сердечного ритма (аритмии), усталость, головокружение и / или другие симптомы и признаки.
У некоторых людей с ADPKD может развиться утолщение стенок сердца, особенно в пределах левого желудочка (гипертрофия желудочков).Левый желудочек — это нижняя левая камера сердца, через которую насыщенная кислородом кровь проходит в главную артерию тела (аорту). Гипертрофия левого желудочка может препятствовать оттоку крови от сердца и может быть связана с множеством симптомов.
У некоторых больных может развиться расширение (дилатация) части аорты (главной артерии тела), которая прикреплена к сердцу (корень аорты). Расширение корня аорты может вызвать аортальную недостаточность, при которой клапаны аорты ослабевают или раздуваются, позволяя крови течь назад в левый желудочек.Это может вызвать учащение пульса, боль в груди, усталость, учащенное сердцебиение, одышку и обмороки. В редких случаях у некоторых людей с ADPKD развилось расслоение аорты, опасное для жизни состояние, при котором имеется разрыв в среднем слое стенки аорты. Этот разрыв заставляет средний слой отделяться (расслаиваться) от внутреннего слоя.
Еще одно потенциально серьезное осложнение АДПБП — развитие слабых участков в стенках кровеносных сосудов головного мозга (внутричерепная аневризма).Внутричерепные аневризмы могут вызывать паралич (паралич) определенных черепных нервов и судороги из-за сдавления близлежащих структур головного мозга. При разрыве аневризмы они могут вызвать опасные для жизни кровотечения. Внутричерепные аневризмы, как правило, группируются в семьях; они встречаются примерно у 16 процентов людей с ADPKD с положительным семейным анамнезом аневризм. Внутричерепные аневризмы встречаются примерно у 6 процентов людей с ADPKD с отрицательным семейным анамнезом аневризм.
Пациенты часто имеют слабые места в брюшной стенке около средней линии (вентральная грыжа), в стенке живота возле пупка (пупочная грыжа) или выпячивание части кишечника через разрыв в стенке нижней части живота (паховая грыжа). грыжа).
У некоторых людей с АДПБП могут развиться наружные дивертикулы на стенках толстой кишки (ободочной кишки). Воспаление внутри них может вызвать боль в животе, изменения дефекации (например, диарею или запор) и кровотечение из части толстого кишечника через прямую кишку.
Поликистоз почек | Воробей
Обзор
Поликистоз почек (ПКБ) — это наследственное заболевание, при котором скопления кист развиваются в основном в почках, вызывая увеличение размеров почек и их потерю со временем. Кисты — это доброкачественные круглые мешочки, содержащие жидкость. Кисты различаются по размеру и могут вырасти очень большими. Наличие большого количества кист или больших кист может повредить почки.
Поликистоз почек также может вызывать образование кист в печени и других частях тела.Заболевание может вызвать серьезные осложнения, в том числе высокое кровяное давление и почечную недостаточность.
PKD сильно различается по степени тяжести, и некоторые осложнения можно предотвратить. Изменение образа жизни и лечение могут помочь уменьшить повреждение почек из-за осложнений.
Симптомы
Симптомы поликистоза почек могут включать:
- Высокое давление
- Боль в спине или боку
- Кровь в моче
- Чувство распирания в животе
- Увеличение живота из-за увеличения почек
- Головные боли
- Камни в почках
- Почечная недостаточность
- Инфекции мочевыводящих путей или почек
Когда обращаться к врачу
Люди нередко болеют поликистозом почек в течение многих лет, не подозревая об этом.
Если у вас появятся некоторые признаки и симптомы поликистоза почек, обратитесь к врачу. Если у вас есть родственник первой степени родства — родитель, брат, сестра или ребенок — с поликистозом почек, обратитесь к врачу, чтобы обсудить скрининг на это заболевание.
Причины
Аномальные гены вызывают поликистоз почек, а это означает, что в большинстве случаев болезнь передается по наследству. Иногда генетическая мутация происходит сама по себе (спонтанно), так что ни у одного из родителей нет копии мутировавшего гена.
Двумя основными типами поликистоза почек, вызванными различными генетическими недостатками, являются:
Аутосомно-доминантная поликистозная болезнь почек (АДПБП). Признаки и симптомы ADPKD часто развиваются в возрасте от 30 до 40 лет. В прошлом этот тип назывался поликистозом почек у взрослых, но у детей это заболевание может развиться.
Только один родитель должен иметь болезнь, чтобы она передалась детям. Если один из родителей имеет ADPKD , вероятность заражения каждого ребенка составляет 50%.На эту форму приходится большинство случаев поликистоза почек.
Аутосомно-рецессивная поликистозная болезнь почек (АРПБП). Этот тип гораздо реже, чем ADPKD . Признаки и симптомы часто появляются вскоре после рождения. Иногда симптомы появляются только в более позднем детстве или в подростковом возрасте.
У обоих родителей должны быть аномальные гены, чтобы передать эту форму болезни. Если оба родителя несут ген этого заболевания, вероятность заразиться у каждого ребенка составляет 25%.
Осложнения
Осложнения, связанные с поликистозом почек, включают:
- Высокое артериальное давление. Повышенное артериальное давление — частое осложнение поликистоза почек. Без лечения высокое кровяное давление может вызвать дальнейшее повреждение почек и увеличить риск сердечных заболеваний и инсультов.
Нарушение функции почек. Прогрессирующая потеря функции почек — одно из самых серьезных осложнений поликистозной болезни почек.Почти у половины заболевших к 60 годам развивается почечная недостаточность.
PKD может повлиять на способность ваших почек удерживать отходы от накопления до токсичного уровня, состояние, называемое уремией. По мере обострения заболевания может развиться терминальная стадия заболевания почек, что потребует постоянного диализа или трансплантации почек для продления жизни.
- Хроническая боль. Боль — частый симптом у людей с поликистозом почек. Часто возникает в боку или спине.Боль также может быть связана с инфекцией мочевыводящих путей, камнем в почках или злокачественным новообразованием.
- Рост кисты печени. Вероятность развития кисты печени у человека с поликистозом почек увеличивается с возрастом. В то время как и у мужчин, и у женщин возникают кисты, у женщин часто возникают кисты большего размера. Женские гормоны и многоплодная беременность могут способствовать развитию кисты печени.
- Развитие аневризмы головного мозга. Выпуклость в виде баллона в кровеносном сосуде (аневризме) в вашем мозгу может вызвать кровотечение (кровоизлияние) в случае его разрыва.Люди с поликистозом почек имеют более высокий риск развития аневризм. Люди с семейным анамнезом аневризм подвергаются высокому риску. Спросите своего врача, нужен ли в вашем случае скрининг. Если скрининг показывает, что у вас нет аневризмы, ваш врач может порекомендовать повторить скрининговое обследование через несколько лет или через несколько лет в качестве последующего наблюдения. Время повторного обследования зависит от вашего риска.
- Осложнения беременности. У большинства женщин с поликистозом почек беременность протекает успешно.Однако в некоторых случаях у женщин может развиться опасное для жизни заболевание, называемое преэклампсией. У тех, кто подвергается наибольшему риску, повышенное кровяное давление или снижение функции почек до того, как они забеременеют.
- Аномалии сердечного клапана. У каждого четвертого взрослого с поликистозом почек развивается пролапс митрального клапана. Когда это происходит, сердечный клапан больше не закрывается должным образом, что позволяет крови течь назад.
- Проблемы с толстой кишкой. У людей с поликистозом почек могут развиваться слабости, мешочки или мешочки в стенке толстой кишки (дивертикулез).
Профилактика
Если у вас поликистоз почек и вы планируете завести детей, генетический консультант может помочь вам оценить риск передачи болезни вашему потомству.
Поддержание здоровья почек, насколько это возможно, может помочь предотвратить некоторые осложнения этого заболевания. Один из наиболее важных способов защитить почки — это контролировать артериальное давление.
Вот несколько советов по контролю артериального давления:
- Примите прописанные врачом лекарства от кровяного давления в соответствии с указаниями.
- Придерживайтесь низкосолевой диеты, содержащей много фруктов, овощей и цельнозерновых продуктов.
- Поддерживайте здоровый вес. Спросите своего врача, какой вес вам подходит.
- Если вы курите, бросьте.
- Регулярно делайте физические упражнения. Старайтесь заниматься умеренной физической активностью не менее 30 минут большую часть дней в неделю.
- Ограничьте употребление алкоголя.
Диагностика
При поликистозе почек с помощью определенных тестов можно определить размер и количество кист почек, а также оценить количество здоровой ткани почек, в том числе:
- УЗИ. Во время ультразвука на ваше тело помещается палочкообразное устройство, называемое датчиком. Он излучает звуковые волны, которые отражаются обратно на датчик, как сонар. Компьютер преобразует отраженные звуковые волны в изображения почек.
- Компьютерная томография. Когда вы лежите на подвижном столе, вас подводят к большому устройству в форме пончика, которое проецирует тонкие рентгеновские лучи через ваше тело. Ваш врач может увидеть изображения ваших почек в поперечном сечении.
- МРТ. Когда вы лежите внутри большого цилиндра, магнитные поля и радиоволны создают поперечный разрез ваших почек.
Лечение
Степень тяжести поликистоза почек варьируется от человека к человеку — даже среди членов одной семьи. Часто люди с PKD достигают терминальной стадии почечной недостаточности в возрасте от 55 до 65 лет. Но некоторые люди с PKD имеют легкое заболевание и могут никогда не перейти в терминальную стадию болезни почек.
Лечение поликистоза почек включает устранение следующих признаков, симптомов и осложнений на ранних стадиях:
Рост кисты почки. Терапия толваптаном может быть рекомендована взрослым с риском быстрого прогрессирования ADPKD . Толваптан (Jynarque, Samsca) — это таблетка, которую вы принимаете внутрь, она замедляет скорость роста кисты почек и снижает эффективность работы почек.
При приеме толваптана существует риск серьезного повреждения печени, и он может взаимодействовать с другими лекарствами, которые вы принимаете. При приеме толваптана лучше всего обратиться к врачу, специализирующемуся на здоровье почек (нефрологу), чтобы отслеживать побочные эффекты и возможные осложнения.
Высокое кровяное давление. Контроль высокого кровяного давления может замедлить прогрессирование заболевания и замедлить дальнейшее повреждение почек. Сочетание диеты с низким содержанием натрия и жиров с умеренным содержанием белка и калорий с отказом от курения, увеличением физических нагрузок и снижением стресса может помочь контролировать высокое кровяное давление.
Однако для контроля высокого кровяного давления обычно необходимы лекарства. Лекарства, называемые ингибиторами ангиотензинпревращающего фермента (АПФ) или блокаторами рецепторов ангиотензина II (БРА), часто используются для контроля высокого кровяного давления.
- Снижение функции почек. Чтобы почки оставались здоровыми как можно дольше, специалисты рекомендуют поддерживать нормальную массу тела (индекс массы тела). Питьевая вода и жидкости в течение дня могут помочь замедлить рост кист почек, что, в свою очередь, может замедлить снижение функции почек. Следование диете с низким содержанием соли и употребление меньшего количества белка может позволить кистам почек лучше реагировать на увеличение жидкости.
- Боль. Возможно, вы сможете контролировать боль при поликистозе почек с помощью безрецептурных лекарств, содержащих ацетаминофен. Однако у некоторых людей боль более сильная и постоянная. Ваш врач может порекомендовать процедуру с использованием иглы для извлечения жидкости из кисты и введения лекарства (склерозирующего агента) для уменьшения кисты почек. Или вам может потребоваться операция по удалению кист, если они достаточно большие, чтобы вызывать давление и боль.
- Инфекции мочевого пузыря или почек. Срочное лечение инфекций антибиотиками необходимо для предотвращения повреждения почек.Ваш врач может выяснить, есть ли у вас простая инфекция мочевого пузыря или более сложная киста или инфекция почек. При более сложных инфекциях может потребоваться более длительный курс антибиотиков.
- Кровь в моче. Вам нужно будет пить много жидкости, предпочтительно простой воды, как только вы заметите кровь в своей моче, чтобы ее разбавить. Разбавление может помочь предотвратить образование тромбов в мочевыводящих путях. В большинстве случаев кровотечение останавливается само.Если это не так, важно обратиться к врачу.
- Почечная недостаточность. Если ваши почки теряют способность удалять продукты жизнедеятельности и лишнюю жидкость из крови, вам в конечном итоге потребуется диализ или трансплантация почки. Регулярное посещение врача для мониторинга поликлинической болезни позволяет лучше всего провести трансплантацию почки. Возможно, вам удастся сделать упреждающую трансплантацию почки, что означает, что вам не нужно будет начинать диализ, а вместо этого сделают трансплантат.
Аневризмы. Если у вас поликистоз почек и в семейном анамнезе разорванные (внутричерепные) аневризмы головного мозга, ваш врач может порекомендовать регулярный скрининг на внутричерепные аневризмы.
При обнаружении аневризмы хирургическое клипирование аневризмы для снижения риска кровотечения может быть вариантом, в зависимости от ее размера. Нехирургическое лечение небольших аневризм может включать контроль высокого кровяного давления и высокого холестерина в крови, а также отказ от курения.
Раннее лечение дает наилучшие шансы замедлить прогрессирование поликистоза почек.
Копирование и опора
Как и при других хронических заболеваниях, поликистоз почек может казаться невыносимым. Поддержка друзей и семьи важна в борьбе с хроническим заболеванием. Кроме того, могут помочь консультант, психолог, психиатр или священнослужитель.
Вы также можете подумать о вступлении в группу поддержки.Хотя не для всех, группы поддержки могут предоставить полезную информацию о лечении и преодолении трудностей. А общение с людьми, которые понимают, через что вы проходите, может заставить вас чувствовать себя менее одиноким.
Спросите своего врача о группах поддержки в вашем районе.
Запись на прием
Скорее всего, вы начнете с посещения вашего основного лечащего врача. Однако вас могут направить к врачу, специализирующемуся на здоровье почек (нефрологу). Вам может быть полезно начать специализированное лечение на ранней стадии заболевания, даже если анализы крови показывают, что у вас все еще нормальная функция почек.
Вот некоторая информация, которая поможет вам подготовиться к встрече.
Что вы можете сделать
Когда вы записываетесь на прием, спросите, нужно ли вам что-нибудь сделать заранее, например, поститься перед определенным тестом. Составьте список из:
- Ваши симптомы, включая те, которые кажутся не связанными с причиной, по которой вы записались на прием, и когда они начались
- Все лекарства, витамины и другие добавки , которые вы принимаете, включая дозы
- Ваша история болезни и история болезни вашей семьи, особенно болезни почек
- Вопросы, которые следует задать своему врачу
По возможности возьмите с собой члена семьи или друга, чтобы они помогли вам запомнить полученную информацию.
В случае поликистоза почек вопросы, которые следует задать врачу, включают:
- Какая наиболее вероятная причина моих симптомов?
- Есть ли другие возможные причины моих симптомов?
- Какие тесты мне нужны?
- Это состояние временное или хроническое?
- Как лучше всего действовать?
- Какие альтернативы предлагаемому вами подходу?
- У меня другие проблемы со здоровьем. Как мне лучше всего управлять ими вместе?
- Нужно ли мне ограничивать свою диету или занятия?
- Могу ли я взять с собой брошюры или другие печатные материалы? Какие сайты вы рекомендуете?
Не стесняйтесь задавать другие вопросы.
Чего ожидать от врача
Ваш врач, скорее всего, задаст вам вопросы, например:
- Ваши симптомы были постоянными или случайными?
- Кажется, что-нибудь улучшает или ухудшает ваши симптомы?
- Знаете ли вы, какое у вас обычно артериальное давление?
- Измерялась ли у вас функция почек?
Контент Mayo Clinic Обновлено:
© 1998-2020 Фонд медицинского образования и исследований Мэйо (MFMER).Все права защищены. Условия эксплуатации
Браузер не поддерживается! Этот веб-сайт будет предлагать ограниченные функции в этом браузере. Мы поддерживаем только последние версии основных браузеров, таких как Chrome, Firefox, Safari и Edge.
×Разрыв при поликистозной болезни почек, представленный как генерализованный перитонит с тяжелым сепсисом: отчет о редком случае
Сообщается, что у пациентов с аутосомно-доминантной поликистозной болезнью почек часто возникают рецидивирующие инфекции верхних мочевых путей (почек), которые часто трудно поддаются лечению.Предпочтение женщин и преобладание кишечных организмов позволяют предположить, что эти почечные инфекции передаются ретроградно из нижних мочевыводящих путей. Мы столкнулись с редким случаем двустороннего поликистоза почек со спонтанным внутрибрюшинным разрывом множественных инфицированных кист почек, вызывающих генерализованный перитонит, приводящий к тяжелому сепсису с полиорганной недостаточностью. Пациенту успешно проведена нефрэктомия с последующим длительным поддерживающим лечением в отделении интенсивной терапии.
1. Введение
Множественные кисты почек часто возникают при аутосомно-доминантной поликистозной болезни почек и обычно считаются не имеющими большого клинического значения [1, 2].Существует несколько осложнений, которые могут развиться при ADPKD, включая боль в животе, почечные образования, камни в почках, гематурию, гипертензию, инфекции мочевыводящих путей, проявления инсульта, вторичные по отношению к мозговому кровоизлиянию или разрыв аневризмы, кисты печени, проявления сердечно-сосудистой системы, а также паховые, абдоминальные и др. пупочные грыжи, а также дивертикулы толстой кишки [2–5]. Инфекция кисты поликистозной почки является серьезным осложнением ADPKD, потенциально приводящим к абсцессу, сепсису и смерти.Предпочтение женщин и преобладание кишечных организмов позволяют предположить, что эти почечные инфекции передаются как ретроградная инфекция из мочевого пузыря [6]. Разрыв инфицированной кисты почек случается редко. Забрюшинный сепсис и перитонит из-за разрыва инфицированной кисты очень необычны. Насколько нам известно, ранняя диагностика и хирургическое лечение имеют решающее значение для предотвращения летальных осложнений.
2. История болезни
52-летняя женщина с Ближнего Востока, у которой на гемодиализе была обнаружена двусторонняя поликистозная почка и терминальная почечная недостаточность, была доставлена в отделение неотложной помощи с сильной болью в животе, вздутием живота и высокой температурой (38.7 ° C), признаки раннего сепсиса с тахикардией и гипотонии. Обследование выявило генерализованное вздутие живота с выраженной болезненностью, ригидностью и настороженностью, что наводит на мысль о генерализованном перитоните. Количество лейкоцитов было 24000 / мм3, с 92% нейтрофилов, а газы артериальной крови показали умеренный ацидоз с pH 7,12 и лактатом 5,4 ммоль / дл. Был поставлен предварительный диагноз перитонит с септическим шоком, и пациент был реанимирован в соответствии с рекомендациями по сепсису. Рентген брюшной полости показал только расширенные петли кишечника.Ультразвуковое исследование брюшной полости выявило значительно увеличенные двусторонние поликистозные почки с мутной жидкостью в большинстве кист (рис. 1).
КТ брюшной полости показала сильно увеличенные кистозные почки, доходящие до подвздошных ямок с жидкостью вокруг них с минимальным количеством внутрибрюшинной жидкости (рис. 2).
Диагностическая лапаротомия была выполнена после начальной стабилизации, в ходе которой в брюшной полости был обнаружен явный гной, распространяющийся от правой заднебоковой стороны, а также от нижнего полюса правой почки с разрывом множественных инфицированных кист почек; Таким образом, мы приступили к простой нефрэктомии.Образец после постнефрэктомии с инфицированной кистой показан ниже (Рисунки 3 и 4).
Пациент переведен в отделение интенсивной терапии (ОИТ) для дальнейшего лечения. Культура перитонеального гноя, а также моча и культура крови были положительными на E. coli . Послеоперационное течение пациента осложнилось тяжелым сепсисом с полиорганной недостаточностью (ПОН) в виде респираторного дистресс-синдрома у взрослых (ОРДС), диссеминированной внутрисосудистой коагулопатии (ДВС).Пациент находился в отделении интенсивной терапии с использованием аппарата ИВЛ, гемодиализа и другой поддерживающей терапии, функция органов постепенно восстановилась, и пациент был переведен в палату на 13-е сутки после операции. Дальнейшее лечение в отделении протекало без осложнений, на 20-е сутки после операции пациентка выписана домой.
3. Обсуждение
Поликистоз почек (PKD или PCKD, также известный как синдром поликистоза почек) — кистозное генетическое заболевание почек [1]. Существует два типа поликистозной болезни почек: аутосомно-доминантная поликистозная болезнь почек (ADPKD) и менее распространенная аутосомно-рецессивная поликистозная болезнь почек (ARPKD), которая характеризуется наличием множественных кист (отсюда «поликистоз»), как правило, в обеих почках; однако 17% случаев первоначально проявляются как одностороннее заболевание, при этом в большинстве случаев заболевание прогрессирует в двустороннее заболевание во взрослом возрасте [2].Кисты многочисленны и заполнены жидкостью, что приводит к значительному увеличению почек. Заболевание также может поражать печень, поджелудочную железу и, в некоторых редких случаях, сердце и мозг. Две основные формы поликистоза почек различаются по наследственности. Поликистоз почек — одно из наиболее распространенных генетических заболеваний, угрожающих жизни, которым страдают около 12,5 миллионов человек во всем мире [6].
Аутосомно-доминантная поликистозная болезнь почек (АДПБП) является наиболее частой из всех наследственных кистозных болезней почек с частотой от 1 до 2 на 1000 живорожденных [2, 4].Исследования показывают, что у 10% пациентов с терминальной стадией почечной недостаточности (ESRD), получающих лечение гемодиализом, изначально диагностировали и лечили ADPKD. ADPKD, по-видимому, не демонстрирует предпочтения какой-либо конкретной этнической принадлежности [2].
ADPKD — мультисистемное прогрессирующее заболевание, характеризующееся прогрессирующим развитием множественных кист в почках и других органах (печени, селезенке и поджелудочной железе). Формирование кисты начинается в утробе матери в любой точке нефрона, хотя считается, что в этом участвуют менее 5% нефронов.По мере того как кисты накапливают жидкость, они увеличиваются, полностью отделяются от нефрона, сдавливают соседнюю почечную паренхиму и постепенно нарушают функцию [4, 7].
Большинство пациентов в детстве не имеют симптомов, и симптомы развиваются к 3-му декаде с болью в боку, постепенным ухудшением функции почек или осложнениями поликистоза [4, 7].
УЗИ брюшной полости и компьютерная томография (КТ) могут помочь в диагностике PCKD и связанных с ней осложнений, таких как инфицированная киста, абсцессы брюшины и повышенное количество перитонеальной жидкости.Было показано, что МРТ и ПЭТ помогают в обнаружении инфицированных кист [6–8].
Существует несколько осложнений, которые могут развиться при ADPKD, включая боль в животе, почечные образования, камни в почках, гематурию, гипертензию, инфекции мочевыводящих путей, проявления инсульта, вторичные по отношению к мозговому кровоизлиянию или разрыв аневризмы, кисты печени, проявления сердечно-сосудистой системы и паховые инфекции. брюшные и пупочные грыжи, а также дивертикулы толстой кишки [2–4, 8]. Инфекция кисты поликистозной почки является серьезным осложнением ADPKD, потенциально приводящим к абсцессу, сепсису и смерти.Предпочтение женщин и преобладание кишечных организмов позволяют предположить, что эти почечные инфекции передаются ретроградно из мочевого пузыря [6]. Клиническая картина — перитонит. Насколько нам известно, в литературе пока известен только один случай разрыва поликистозной почки, вызвавшего перитонит [9], и это второй случай, о котором мы сообщаем. Хирургия остается важным терапевтическим методом после предоперационной медицинской поддержки, включая лечение парентеральными антибиотиками широкого спектра действия, коррекцию потенциальных электролитных нарушений и нарушений свертывания крови, а также интенсивную интенсивную терапию с поддержкой гемодинамики, легочной и почечной заместительной терапии.Плановая профилактическая нефрэктомия левой почки обсуждалась с пациентом и родственником, и они согласились на нефрэктомию, но только во время трансплантации почки, так как пациент ожидал трансплантации почки.
4. Заключение
Внутрибрюшинный разрыв инфицированной кисты почек при поликистозе почек является очень необычным и потенциально серьезным осложнением. Многопрофильный подход с быстрой диагностикой и агрессивным хирургическим вмешательством с поддержкой интенсивной терапии имеет решающее значение для выживания после таких осложнений.
Конфликт интересов
Авторы заявляют об отсутствии конфликта интересов.
Детская исследовательская больница Св. Иуды
Что такое нефрома?
Нефрома — опухоль коры почки. Почечная кора — это внешняя часть почек, которая фильтрует кровь и удаляет отходы внутри тела. Существует несколько видов нефромы, которые можно разделить на два основных типа: доброкачественные (доброкачественные) и злокачественные (злокачественные).
К незлокачественным формам нефромы относятся:
- Доброкачественная мультиокулярная киста
- Мезобластическая опухоль
- Кистозная нефрома
Раковые формы нефромы включают: )
Раковые формы нефромы более опасны, потому что они имеют тенденцию распространяться (метастазировать) в окружающие ткани тела.
Почки подвержены нескольким типам кист и другим опухолевым заболеваниям. Так, врачи, специализирующиеся на лечении почек и других заболеваний почек (нефрологи), особенно осторожны при диагностике нефромы.
Насколько распространена нефрома?
Исследования не позволяют понять, насколько распространена нефрома в целом, поскольку это универсальная категория для различных опухолей почек. Однако есть информация по определенным типам нефром:
- Хотя опухоли Вильмса встречаются редко, они являются наиболее распространенным раком почек у детей.Ежегодно в Соединенных Штатах диагностируется пятьсот новых случаев заболевания, которые чаще всего появляются в возрасте до 5 лет.
- Почечно-клеточная карцинома является наиболее распространенным раком почек среди взрослых. Но его подгруппа MCRCC очень редка, составляя от 1% до 3% всех опухолей почек.
Каковы признаки и симптомы нефромы?
Человек с незлокачественной или злокачественной нефромой может иметь следующие симптомы:
- Боль в животе или в средней части спины
- Образование в средней и нижней части живота или желудке
- Кровь в животе. моча
- Инфекция
- Анемия
- Лихорадка
- Общее чувство усталости и недомогания (недомогание)
Как лечится нефрома?
Как незлокачественная, так и злокачественная нефрома угрожает здоровью и функции почек.Таким образом, хирургическое вмешательство часто является методом выбора, поскольку оно приводит к наилучшим результатам. Это может включать удаление опухоли или кисты, удаление части или всей почки (нефрэктомия). Большинство людей могут жить здоровой нормальной жизнью, имея всего одну полную почку.
Другие методы лечения раковых форм нефромы включают следующее:
- Химиотерапия («химиотерапия») — пациент получает одно или несколько противораковых препаратов (внутрь или в вену) в течение определенного периода времени, обычно в виде амбулаторно.Химиопрепараты нацелены на быстрорастущие клетки любого типа, поэтому они полезны при типах нефром, распространившихся за пределы почек. Химиотерапию можно использовать перед операцией для уменьшения опухоли, после операции для уничтожения оставшихся раковых клеток или в качестве собственного лечения без хирургического вмешательства. Побочные эффекты могут быть серьезными, включая усталость, тошноту, язвы во рту, проблемы с кишечником и выпадение волос. Врачи часто разделяют процедуры лечения, чтобы дать нормальным клеткам шанс восстановиться.
- Радиация — это лечение использует высокоэнергетическое излучение для уничтожения раковых клеток и уменьшения размеров опухолей путем повреждения ДНК раковых клеток.Поскольку врачи часто видят хорошие результаты хирургического вмешательства и химиотерапии, облучение обычно используется только для лечения определенных типов нефром, таких как агрессивные или поздние стадии опухолей Вильмса. Лучевая терапия обычно короткая (30 минут или меньше) и безболезненна, но могут возникать такие побочные эффекты, как усталость, повреждение кожи и тошнота.
Какова выживаемость при нефроме?
Большинство форм нефромы поддаются лечению. Большинство из них имеют хорошие результаты после хирургического удаления пораженной ткани.Показатели выживаемости при нефроме и раке почки в целом включают следующее:
- Общая 5-летняя выживаемость при всех формах рака почки составляет около 73%.
- Для опухолей Вильмса 5-летняя выживаемость даже лучше — 90%.
- В отношении MCRCC исследование Всемирной организации здравоохранения 2004 г. показало, что 5-летняя выживаемость составляет 100% среди 45 пациентов с этим заболеванием.
- Как и в случае с большинством опухолей, чем ниже стадия (тяжесть) опухоли при лечении, тем выше шанс на выживание.
Почему стоит выбрать St. Jude для лечения нефромы вашего ребенка?
- Сент-Джуд — единственный комплексный онкологический центр, назначенный Национальным институтом рака и предназначенный исключительно для детей.
- Семьи никогда не получают счета от Сент-Джуда за лечение, проезд, жилье и питание, потому что все, о чем семья должна беспокоиться, — это помогать своему ребенку жить.
- В Сент-Джуде было проведено больше клинических испытаний по лечению рака, чем в любой другой детской больнице в Соединенных Штатах.
- Соотношение количества медсестер и пациентов в Сент-Джуде не имеет себе равных — в среднем 1: 3 в гематологии и онкологии и 1: 1 в отделении интенсивной терапии.
- Сент-Джуд имеет большой опыт лечения детей с двусторонней опухолью Вильмса (рак обеих почек). Около 20% детей в Соединенных Штатах с двусторонней опухолью Вильмса проходят операцию в Сент-Джуде.
- Хирурги Сент-Джуда впервые применили метод удаления злокачественной опухоли с сохранением здоровой ткани почек. Это называется «нефроносохраняющая операция».«Этот подход не только обеспечивает отличную выживаемость, но также помогает детям избежать почечной недостаточности, диализа и трансплантации.
- Текущий подход к лечению пациентов с опухолью Вильмса пытается ограничить терапию и ее побочные эффекты для пациентов с низким риском рецидива опухоли. Терапия увеличивается для пациентов с высоким риском возврата опухоли и для детей с анапластической гистологией.
- В лаборатории ученые пытаются найти опухоли, которые с большей вероятностью сопротивляются терапии.Исследователи находят гены, которые связаны с плохими результатами и возвращением опухолей.
- Лица, пережившие рак, особенно вылечившиеся в молодом возрасте, с возрастом сталкиваются с медицинскими и психосоциальными проблемами. Клиника Св. Иуды после завершения терапии (ACT) предоставляет ресурсы и наблюдает за пациентами в течение 10 лет после постановки диагноза или до 18 лет, в зависимости от того, что наступит позже.
Причины и лечение кисты почки
Кисты почек, также известные как кисты почек, — это новообразования, которые довольно часто встречаются у пожилых людей.Это два типа кист почек, большинство из которых развиваются у взрослых, как правило, безвредны. Врачам еще предстоит определить причины кисты почек, и в тех редких случаях, когда киста почки является вредной, существует ряд относительно простых методов лечения, которые могут эффективно удалить кисту.
Типы кист почек
Простые кисты почек представляют собой безвредные карманы жидкости, которые образуются либо на внешнем слое, либо внутри почки. Обычно они не вызывают никаких симптомов, однако могут развиваться случайные осложнения, такие как:
- Инфицированная киста
- Разорванная киста
- Отек почки
В этих редких случаях симптомы могут включать жар, тупую боль, затрудненный отток мочи, кровь в моче или частые позывы к мочеиспусканию.
Другой тип кист почек — злокачественные новообразования, связанные с поликистозной болезнью почек (PKD), генетическим заболеванием. Опасные скопления кист увеличивают почку, нарушают внутреннюю структуру и со временем нарушают функцию почек. Эти кисты могут развиться до размеров, достаточно больших, чтобы вызвать заметные симптомы, может занять много лет, и люди с этим заболеванием часто страдают годами, прежде чем им будет поставлен диагноз.
Диагностика кисты почек
Как простые кисты почек, так и кисты, связанные с PKD, могут оставаться незамеченными в течение многих лет.Чаще всего они обнаруживаются во время визуализационных тестов для других исследований, таких как:
- КТ
- МРТ
- УЗИ брюшной полости или таза
- Функциональные пробы почек
- Анализ мочи
Причины и лечение кисты почки
В области медицины еще предстоит определить, почему и как развиваются эти аномалии, но образ жизни и диета, похоже, не являются факторами, влияющими на их вероятность. Напротив, кажется, что возраст и пол имеют наибольшее влияние.Наиболее подвержены образованию кист почек у мужчин старше 50 лет (хотя женщины более старшего возраста сильно отстают).
Лечение простой кисты почки обычно не требуется, но если кисты проявляют симптомы, например, вызывают боль или затрудняют отток мочи, вам следует обратиться к врачу.
Склеротерапия — это наиболее распространенная процедура удаления кист почек. Мешочек с жидкостью дренируют иглой и вводят физиологический раствор в пораженное место.Это заставляет ткань почек укрепляться, чтобы предотвратить развитие кист в будущем.
Операция может потребоваться в редком случае очень большой кисты. В этом случае врач удаляет или осушает мешок с помощью небольшого ножа, чтобы сделать минимальный разрез. В случае инфицирования кисты почки пациенту необходимо пройти курс лечения антибиотиками, прежде чем кисту можно будет лечить склеротерапией или хирургическим вмешательством.
Обратитесь к врачу, если вы или ваш близкий обеспокоены кистой почки, простой или иной.
 Тем не менее, возможны короткие курсы НПВС под контролем врача.
Тем не менее, возможны короткие курсы НПВС под контролем врача.

 Но определение в суточной моче кортизола дает представление об их базовой функции.
Но определение в суточной моче кортизола дает представление об их базовой функции.
