особенности, типы, лечение и профилактика
Пролежень — что это?
Пролежни возникают обычно у тяжелобольных пациентов, которые длительное время прикованы к постели или находятся в инвалидном кресле. Если ткани длительное время сдавлены, то кровоснабжение ухудшается, следовательно, и трофика. Обычно тяжелое заболевание сопровождается снижением всех функций организма, особенно регенеративной, а трение и давление на эпидермис приводит к поражениям кожных покровов, порой необратимым, если не принимать меры при начальной стадии пролежней.
Пролежень может образоваться в различных местах тела больного, но особенно часто возникает над костными выступами, так если наибольшее давление испытывает область спины, то поражается затылок, лопатки, поясница, ягодицы, пятки.
Если сдавливанию подвергается боковая поверхность, то пролежни возникают на плечах, локтях, боковых поверхностях бедер и таза.
Факторы, влияющие на образование пролежней
Пролежни очень опасное осложнение у уже тяжелобольного пациента, которое ухудшает процесс лечения основного заболевания и требует отдельного длительного лечения, особенно на последних стадиях.
Для профилактики возникновения пролежней необходимо учитывать факторы, которые приводят к их появлению:
- недостаточное питание с дефицитом белка в рационе;
- отсутствие должного ухода – мокрое постельное белье, жесткий матрац, складки и пуговицы на белье, крошки в постели, недостаточная гигиена;
- аллергические реакции на средства по уходу за кожей;
- смена поз лежачего больного осуществляется недостаточное количество раз или вообще отсутствует;
- диабет;
- нарушение мочеиспускания;
- нарушение физиологических процессов очищения организма от кала и мочи, по причине бессознательного состояния.
Классификация по степени повреждения тканей
Европейская консультативная группа по пролежням выделяет 4 стадии развития пролежней и еще две дополнительные категории, в зависимости от степени поражения эпидермиса и тканей. При отсутствии лечения степени пролежней быстро переходят от начальной стадии к последней. Остановимся на каждой подробнее:
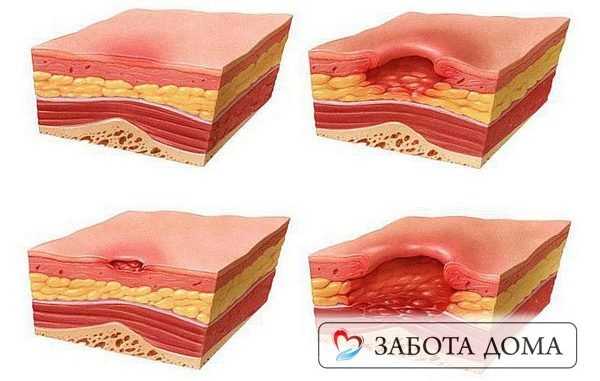
 | Первая стадия пролежней – начальное повреждение кожи, на поверхности появляется устойчивое покраснение (эритема), которое не проходит даже при исключении давления. Цвет пораженной кожи отличается от нормальной, может присутствовать небольшая припухлость. |
 | Вторая стадия пролежней – повреждение затрагивает не только эпидермис, но и дерму. На кожных покровах образуется открытая рана, эрозия, с красным или розоватым дном. Может сопровождаться струпьями (корочкой) или фибринозным налетом. |
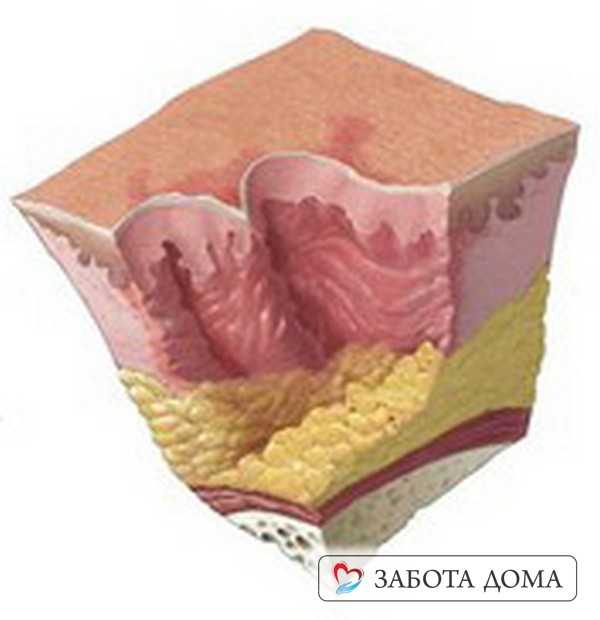 | Третья стадия пролежней – повреждаются все слои кожи, происходят некротические изменения тканей. Подкожно-жировая клетчатка видна на дне повреждений, возможно образование карманов, с гнойным содержимым и свищевые ходы. |
 | Четвертая стадия пролежней – повреждены не только все слои кожи и подкожно-жировой клетчатки, но и глубокие структуры тканей – мышечная, костная, сухожилия. Поверхность пролежня частично или полностью покрывают некротические ткани почти черного цвета. Кровоснабжение пораженного участка полностью нарушено. Гнойный экссудат наполняет глубокие свищевые ходы. На этой стадии возможна сильная интоксикация и сепсис. Так, как поражены, кости, то может развиться остеомиелит (нагноение и отторжение костных тканей). |
- Категория I – не классифицируемый пролежень – это омертвение (некроз) тканей, распространяющийся на большую глубину. Дно раны покрывает налет. Цвет налета может меняться от светло-желтого до черного, а также по краям раны возможно образование струпьев. До удаления некротических образований или налета невозможно установить степень поражения тканей.
- Категория II – подозрение на глубокое поражение тканей – очаг поврежденных тканей локализован, имеет четкие границы, цвет обычно темно-бордовый, сильно отличается от обычной кожи. Может быть кровоподтек (гематома) по причине смешения или сдавливания мягких тканей.
Лечение пролежней различных стадий
Терапия проводится в зависимости от стадии развития пролежней, схемы лечения представлены в виде таблицы:
| Стадия пролежня | Схема и методы лечения |
| I стадия | Лечение пролежней на начальной стадии включает в себя, проведение мероприятий, которые будут препятствовать развитию пролежневого поражения кожи дальше, это:· защита тканей от давления, с использованием специальных матрацев, подушек, поролоновых вкладышей;· постоянный контроль состояния пораженных участков, смена позы больного каждые два часа;· применение препаратов стимулирующих кровообращение и иммуностимуляторов;· местная обработка тканей производится трижды в день, с применением 2%-го камфорного спирта, 1%-го салицилового спирта, 0,5% нашатырем, теплой водой. На воспаленные места наносятся мази Солкосерил, Ксероформ, оправдано применение препаратов, содержащих Декспантенол в составе, а также облепихового масла.Можно применять средства домашней аптеки – шампунь и водка в равных долях, болтушка (спирт и шампунь), настои трав, |
| II стадия | Вторая стадия пролежней считается переходной, производят обработку уже образовавшейся раны, изъязвления. Возникает необходимость в хирургической консультации. На 2 стадии образования пролежней для больного организуется ежедневный перевязочный процесс. Применяются препараты с содержанием антибиотиков (Левомеколь, Левосин), антибактериальные средства (мазь Вишневского, Хлоргикседин). После санации раны накладываются мази способствующие регенерации кожи (Винилин, Актовегин, Мультиферм). Главное не допустить появления гноя, пролежень должен оставаться чистым, тогда произойдет купирование процесса, и наступит выздоровление. |
| III стадия | Третья, в отличие от второй стадии пролежней, требует уже хирургического лечения для иссечения омертвевших тканей. Применяются средства комбинированной терапии – противовоспалительные препараты, обезболивающие, средства стимулирующие местный иммунитет и регенерацию тканей (Биосептин). Ферментные лечебные мази – Трипсин, Ируксол, Химотрипсин, способствующие очищению раневой поверхности. На этой стадии требуется длительное лечение и постоянный врачебный контроль. |
| IV стадия | При лечении пролежней 4 степени применяется полноценное хирургическое вмешательство. Вначале для глубокой санации пролежня, очищения от гнойного содержимого, затем для привлечения к перевязочному процессу, требующему специальных навыков. Важно понимать, что глубокое очищение требует применение анестезирующих средств и может вызвать кровотечения. После хирургического удаления некротической ткани и гноя, основная задача – это уход, с учетом всех особенностей течения заболевания, создание влажной стерильной среды для предотвращения инфицирования. Больного укладывают не на постель, а на сооружение в виде гамака или растяжки, чтобы исключить даже минимальное давление или трение пораженного участка. Пролежни 4 стадии опасны тем, что могут привести к заражению крови и смертельному исходу.Если рана не затягивается длительное время, то можно реконструировать отсутствующие участки, путем проведения пластической операции, с использованием собственной кожи и тканей. Для ускорения регенерации тканей можно применять инновационные методики, такие как вакуум-терапия, лазерное лечение. Применение гидрогелиевых и гидроактивных повязок (ГидроКлин Плюс, Сорбалгон) дает хороший лечебный эффект. Современные средства для лечения пролежней более эффективны, чем их традиционные аналоги и приносят быстрое облегчение пациентам. Хирургическое лечение может привести к серьезным осложнениям, особенно у пациентов пожилого возраста, об этом необходимо помнить и правильно соизмерять объем оперативного вмешательства. |
Осложнения, возникающие от пролежней
При неправильной диагностике и установлении степени пролежней, а соответственно и назначении неэффективной терапии могут возникнуть тяжелые осложнения, которые потребуют отдельного лечения. Ниже дано краткое описание каждого осложнения.
Рожа
Рожистое воспаление кожи поражает, в основном лежачих больных пожилого возраста. Стрептококк проникает через поврежденную кожу и вызывает инфекционное заражение. Лечение осуществляют с применением антибиотиков пенициллиновой группы, сульфаниламидов, и нитрофуранов. Это осложнение может проявляться на 2 стадии пролежней.
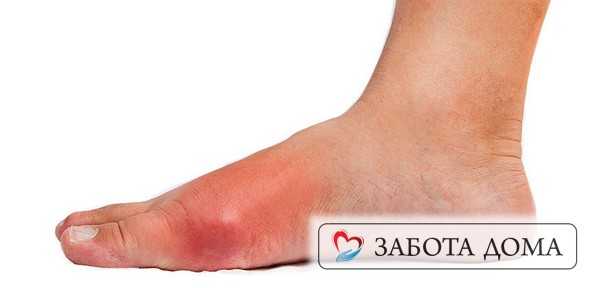
Флегмона
Острое воспаление клеточного пространства сопровождается гнойным содержимым, лечение затруднено из-за нечеткой границы воспалительного процесса. Возбудитель – стафилококк, кишечная палочка. Основные признаки – боль, отечность, краснота, высокая температура. Лечение проводится вскрытием очага и применением антибиотиков широкого спектра действия.
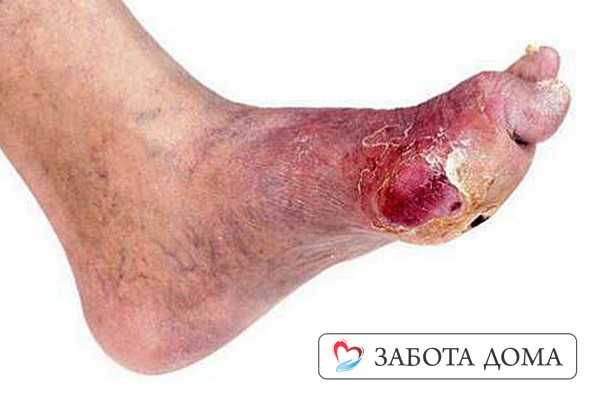
Гангрена
Это осложнение сопровождается быстрым некрозом тканей. При пальпации слышен специфический хруст, цвет эпидермиса преимущественно темный, от раны исходит гнилостный запах. Внутримышечные инъекции пенициллина дают хороший результат, но в основном, во избежание поражения соседних тканей. Пораженная часть тела, обычно, конечность, подлежит ампутации. Это осложнение сопровождает, при недостаточном или неэффективном лечении, пролежни на 4 стадии развития.
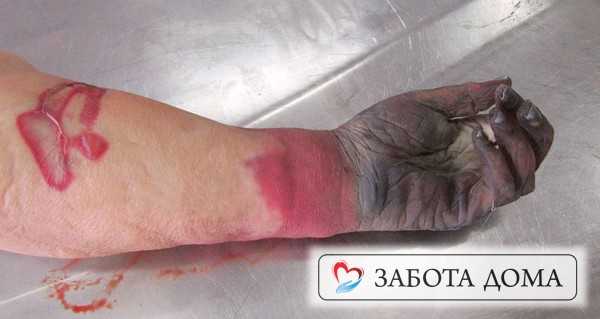
Сепсис
Борьба с этим осложнением эффективна лишь на ранних стадиях. Так как это системный воспалительный процесс, который поражает вес организм в целом, то дальнейшее развитие инфекции приводит к летальному исходу. Проводиться дезинтоксикация организма, противовоспалительное лечение с применением глюкокортикоидов. Септическое заражение организма может сопровождать лечение на 3 и 4 степени пролежней.

Профилактические мероприятия
- Проанализировать анамнез и обеспечить максимальное исключение причин, приводящих к образованию пролежня.
- Применять функциональную кровать для иммобильных пациентов, с противопролежневым матрацем и постельным бельем из натуральных тканей – это достаточно действенный способ недопущения развития пролежней.
- Активизация больного – проведение дыхательных упражнений, лечебная физкультура с учетом физических возможностей пациента, массаж.
- Постоянная и правильная гигиена кожи, особенно в местах трения и давления, с применением средств не вызывающих аллергическую реакцию.
- Организация распорядка дня и режима питания, с учетом состояния больного.
- Рацион должен быть оптимально сбалансирован по витаминно-минеральному составу, чтобы максимально обеспечить правильное функционирование органов и систем, без переедания. Это особенно важно для лежачего больного, лишний вес мешает полноценному процессу реабилитации.
- Регулярный осмотр и консультации специалистов.
Пролежни, как и любое другое заболевание легче предотвратить, чем лечить. Тем более, что длительное лечение требует затрат, как материальных, так и моральных, особенно, при домашнем уходе за лежачими больными.
Видео
010
zabota-doma.ru
Как и чем правильно обрабатывать пролежни в домашних условиях?
 Из этой статьи Вы узнаете о том, как и чем обрабатывать пролежни у лежачих больных в домашних условиях, какие местные средства (например, мазь от пролежней для лежачих больных) помогут быстрее справиться с проблемой на разных стадиях процесса, о том, какие особенности имеют пролежневые раны, а также о современных эффективных способах лечения поражений кожи и мягких тканей у лежачих больных.
Из этой статьи Вы узнаете о том, как и чем обрабатывать пролежни у лежачих больных в домашних условиях, какие местные средства (например, мазь от пролежней для лежачих больных) помогут быстрее справиться с проблемой на разных стадиях процесса, о том, какие особенности имеют пролежневые раны, а также о современных эффективных способах лечения поражений кожи и мягких тканей у лежачих больных.
Что такое пролежни? По сути, это раны различной площади и глубины, которые возникают на теле у пациента, лишенного возможности двигаться. Они не только причиняют больному страдания, еще больше ограничивая его подвижность, но и являются входными воротами для инфекции, смертельно опасной для ослабленного организма. При глубоких повреждениях в ране постоянно происходит распад тканей, что приводит к хроническому отравлению, угнетению иммунитета, ухудшению работы всех органов и систем. Также наблюдается хроническая потеря крови, развивается дефицит белка, связанный с массивной гибелью клеток.
Автор статьи: врач Климова В.В.
Содержание
- Как обрабатывать пролежни в домашних условиях?
- Обработка пролежней
- Повязки при пролежнях
- Салфетки от пролежней
- Алгоритм по уходу за пролежневыми ранами
- Дефицит микровибрации как фактор развития пролежневых ран
- Виброакустическая терапия в комплексном лечении пролежней
- Заключение
- Часто задаваемые вопросы:
- Список использованной литературы
Как обрабатывать пролежни в домашних условиях?
 Для того чтобы понять, как правильно обрабатывать пролежни в домашних условиях, важно понимать, что предоставляют собой повреждения кожи и глубжележащих тканей, появляющиеся у малоподвижных пациентов. Это не просто раны, возникающие в результате травм, порезов и пр. Дело в том, факторы, которые приводят к их развитию, действуют гораздо медленнее, чем в случае других повреждений.
Для того чтобы понять, как правильно обрабатывать пролежни в домашних условиях, важно понимать, что предоставляют собой повреждения кожи и глубжележащих тканей, появляющиеся у малоподвижных пациентов. Это не просто раны, возникающие в результате травм, порезов и пр. Дело в том, факторы, которые приводят к их развитию, действуют гораздо медленнее, чем в случае других повреждений.
Например, такой ключевой фактор развития пролежневых ран, как давление, которое оказывает твердая поверхность на выступающие области тела пациента, приводит к возникновению повреждений только через два часа (а нередко и позже) после начала его действия. Другие факторы, такие как влажность, смещение, трение также приводят к развитию пролежней через достаточно длительный промежуток времени.
Поэтому главным правилом при решении вопроса, как и чем обрабатывать пролежни у лежачего больного, является предельное внимание к малейшим изменениям кожи у малоподвижного пациента и своевременное обнаружение первых признаков повреждений. Ведь гораздо проще справиться с процессом в 1 стадии, когда имеются лишь незначительные изменения в клетках кожи, чем в ситуации, когда наблюдается обширный некроз (гибель клеток) мышечной ткани. Подробнее о стадиях пролежней можно прочитать здесь.
Очень важно, чтобы даже в домашних условиях процесс лечения ран происходил под контролем лечащего врача, который сможет грамотно оценить стадию пролежневого процесса, подобрать необходимые средства для обработки пролежней. Ведь нередки ситуации, когда видимые повреждения невелики, а в глубжележащих тканях происходит массивная гибель клеток. Такое бывает, например, у пациентов с тяжелыми травмами и болезнями нервной системы, когда обширный распад мышечной ткани связан с расстройством нервной регуляции питания клеток. Несвоевременная диагностика и лечение в такой ситуации чревато развитием инфекции и гибелью пациента.
Также врач сможет не только порекомендовать, чем обрабатывать пролежни в домашних условиях, но и при необходимости своевременно решить вопрос о госпитализации пациента. Потому что в домашних условиях можно осуществлять только уход за незначительными повреждениями. Пытаться самостоятельно справиться с глубокими ранами и незаживающими язвами, возникающими в 3-4 стадии процесса, а также в случае развития в ране инфекционного процесса, очень опасно.
Обработка пролежней

Чтобы ответить на вопрос «чем обработать пролежни в домашних условиях?», необходимо определить, на какой стадии находится развитие пролежневой раны. На разных этапах происходят разные процессы, требующие различных подходов. Далее мы рассмотрим средства, которые используются для лечения повреждений кожи и мягких тканей на различных стадиях:
-
Средства для туалета (обработки) места повреждения – они применяются для устранения загрязнений (пота, мочи и пр.), которые могут оказывать раздражающее воздействие, а также для профилактики присоединения инфекции. Именно они являются базовыми средствами при решении вопроса, как обработать пролежни 1 стадии (когда процессы в коже еще обратимы и гибели клеток не произошло).
 Для этой цели не рекомендуется использовать, так называемые, ионообменные препараты, в состав которых входит йод и хлор, так как эти средства нарушают защитные свойства клеточных мембран. В результате происходит угнетение местного иммунитета, погибают иммунные клетки, проникшие в очаг повреждения для борьбы с опасными микробами. Таким образом, создаются благоприятные условия для развития инфекционного процесса.
Для этой цели не рекомендуется использовать, так называемые, ионообменные препараты, в состав которых входит йод и хлор, так как эти средства нарушают защитные свойства клеточных мембран. В результате происходит угнетение местного иммунитета, погибают иммунные клетки, проникшие в очаг повреждения для борьбы с опасными микробами. Таким образом, создаются благоприятные условия для развития инфекционного процесса.Также обработка пролежней на дому не должна проводиться с использованием средств, которые оказывают дубящее воздействие на кожу, такие как перманганат калия (марганцовка) или бриллиантовый зеленый (зеленка). Эти препараты также оказывают повреждающее воздействие на верхний слой кожи, ускоряя развитие некроза (гибели клеток).
М.Д. Дибиров (кафедра хирургических болезней и клинической ангиологии МГМСУ им. А.И. Евдокимова) рекомендует проводить обработку зоны поражения обычным физиологическим раствором, который можно купить в аптеке или приготовить в домашних условиях. Для этого необходимо растворить 1 ч/л соли в литре кипяченой воды.
После обработки места повреждения физиологическим раствором рекомендуется использовать крем от пролежней для лежачих больных. В Протоколе ведения больных с пролежнями (документ, на который ориентируются сотрудники медицинских учреждений при уходе за лежачими пациентами) рекомендуется применять обычные питательные и увлажняющие косметические крема.
Также в качестве средства для ухода на ранних стадиях развития поражений можно использовать Бепантен — крем против пролежней, опрелостей, различных раздражений на коже. Он оказывает успокаивающее воздействие, ускоряет процессы регенерации (восстановления) кожных покровов.
-
Препараты, стимулирующие процессы кровоснабжения в пораженной области.
- Когда осуществляется уход за пролежнями на ранних стадиях (1-2), для улучшения кровоснабжения в зоне повреждения в медицинских учреждениях наиболее часто используется камфорный спирт. Он оказывает раздражающее воздействия на нервные рецепторы (окончания нервов) в коже, что стимулирует прилив крови и улучшение питания тканей. Также камфорный спирт оказывает обеззараживающее действие, способствует уменьшению воспалительных проявлений и обладает обезболивающим эффектом.
- При повреждениях 2 стадии и выше для местного ухода необходимо применять средства, непосредственно влияющие на сосудистую стенку – ангиопротекторы (ангио – сосуд (греч.), протекция – защита (лат.). Это может быть мазь или гель от пролежней для лежачих больных, в состав которых входят вещества, укрепляющие сосудистую стенку, снижающие её проницаемость, оказывающие сосудорасширяющий эффект, препятствующие образованию тромбов в зоне поражения. В результате применения таких препаратов, с одной стороны, улучшается кровоток в пораженной области, создаются лучшие условия для питания тканей, что предотвращает расширение зоны некроза (омертвения). С другой, из-за снижения проницаемости стенок сосудов уменьшается отечность в области раны, вызывающая сдавление ткани, а значит, возникают благоприятные условия для восстановительных процессов.
-
Средства, оказывающие противомикробный эффект, то есть препараты, позволяющие защищать поврежденный участок от вторжения инфекции. Если на ранних этапах, когда гибели клеток еще не произошло или отмечаются минимальные повреждения (1-2 стадия), для предотвращения инфицирования уход за пациентом при пролежнях может ограничиваться обработкой пораженной зоны физиологическим раствором и камфорным спиртом, то при наличии пролежневой раны необходимо более эффективные противомикробные средства.
Из-за общего ослабления организма и дефицита энергии микровибрации у пациента ухудшается состояние как общего так и местного иммунитета. Поэтому повышается риск заражения как микробами, попадающими в рану из внешней среды, так и, так называемой, условно-патогенной флорой: речь идет о бактериях и грибах, которые постоянно живут в организме человека, но при нормальной работе иммунитета не проявляют свои болезнетворные свойства. Поэтому уход за пролежнями предполагает как использование антибиотиков общего действия, так и применение местных средств, обладающих противомикробным действием:
-
Мазь для лечения пролежней, содержащая антибиотики. Выбор конкретного препарата (вид антибактериального средства, входящего в состав мази, концентрация) зависит от стадии процесса, наличия инфекционных осложнений. Так, в начальных стадиях, когда на первом месте стоит профилактика инфекции, лучшая мазь от пролежней должна содержать антибиотики широкого спектра, которые могут подействовать на самые разные микроорганизмы. Если же произошло нагноение раны, антибиотики (местного и общего действия) лучше назначать с учетом симптомов и результатов бактериологического исследования — посева содержимого раны на питательные среды с последующим анализом чувствительности возбудителей к разным антибактериальным препаратам.
Поэтому для подбора эффективного средства необходимо посоветоваться с лечащим врачом.
-
Мазь против пролежней, содержащая противогрибковые (фунгицидные) компоненты. Присоединение грибковой инфекции – это опасный симптом, свидетельствующий о слабости иммунитета. Если вовремя не принять меры по устранению этой опасности, может развиться грибковый сепсис (заражение крови, при котором грибки разносятся по организму, приводя к воспалению в различных органах), при котором высок риск гибели пациента.
Поэтому даже при отсутствии признаков воспаления, вызванного грибками, ослабленным пациентам может назначаться мазь от пролежней для лежачих больных с противогрибковыми компонентами. Подобрать эффективное средство для конкретного пациента должен лечащий врач.
-
 Мазь от пролежней с серебром: входящие в состав таких средств ионы серебра обладают бактериостатическим эффектом, то есть останавливают размножение бактерий в ране. В то же время эффективность подобных средств в лечении действительно серьезных ран, в том числе пролежневых, официально не подтверждена. Это связано с тем, что антибактериальная активность таких компонентов существенно ниже, чем у традиционных антибиотиков, используемых в медицине.
Мазь от пролежней с серебром: входящие в состав таких средств ионы серебра обладают бактериостатическим эффектом, то есть останавливают размножение бактерий в ране. В то же время эффективность подобных средств в лечении действительно серьезных ран, в том числе пролежневых, официально не подтверждена. Это связано с тем, что антибактериальная активность таких компонентов существенно ниже, чем у традиционных антибиотиков, используемых в медицине.
Поэтому такие мази, равно как и другие средства (например, пластырь от пролежней с серебром), антибактериальный эффект которых основан на включении в их состав ионов серебра, рекомендуется использовать лишь в начальных стадиях (1 и 2). Более эффективны комбинированные средства, в составе которых ионы серебра сочетаются с традиционными антибактериальными средствами.
При более обширных и глубоких поражениях, и, особенно, при присоединении инфекции, должна применяться действительно эффективная мазь от пролежней, в состав которой входят современные антибиотики, наряду с приемом антибактериальных препаратов.
-
Мазь для лечения пролежней, содержащая антибиотики. Выбор конкретного препарата (вид антибактериального средства, входящего в состав мази, концентрация) зависит от стадии процесса, наличия инфекционных осложнений. Так, в начальных стадиях, когда на первом месте стоит профилактика инфекции, лучшая мазь от пролежней должна содержать антибиотики широкого спектра, которые могут подействовать на самые разные микроорганизмы. Если же произошло нагноение раны, антибиотики (местного и общего действия) лучше назначать с учетом симптомов и результатов бактериологического исследования — посева содержимого раны на питательные среды с последующим анализом чувствительности возбудителей к разным антибактериальным препаратам.
- Дегидратирующие (подсушивающие) средства местного действия. Их применение актуально в фазе сосудистых реакций, когда происходит выход жидкой части крови в рану. Такие явления наблюдаются, когда пролежневый процесс поражает кожу на всех слоях и затрагивает лежащие глубже ткан
immunitet.org
фото, профилактика, лечение, стадии, как обрабатывать, средство, мази
В статье обсуждаем пролежни. Рассказываем о причинах их появления, стадиях и профилактике. Вы узнаете какие препараты необходимо применять для лечения заболевания, как правильно обрабатывать пролежни.
Причины образования пролежней
Тяжелые заболевания, которые приковывают к постели, могут приводить к образованию гнойных и трофических язв, потому что:
- Происходит длительное или практически постоянное сдавливание определенных участков тела, что вызывает нарушение кровообращения, плохо отражается на состоянии сосудов.
- Тяжелобольные лежачие пациенты часто сталкиваются с общим снижением иммунитета, что отражается на способности тканей к регенерации, угнетение данной функции еще больше усугубляет положение.
- Длительное лежание в одной позе приводит к тому, что пролежни образовываются на разных частях тела. Они могут возникать на плечах, на боку, на поверхности таза, на бедрах и голени. Если человек лежит в позе на спине много времени в течение дня, то это может спровоцировать возникновение воспалительных образований даже на затылочной части головы, на ягодицах, в области пяток или крестца.
Если пролежни появились, необходимо быстро принимать меры. Безусловно, к этому вопросу существует традиционный медицинский подход, который основывается на проведении качественного ежедневного ухода за больным, обработку пораженных участков кожи лекарственными препаратами с заживляющими свойствами.
От традиционной медицины не отстает и народная, которая также предлагает множество рецептов, способных усилить действие медикаментов, что значительно облегчит состояние пациента.
Фото пролежней
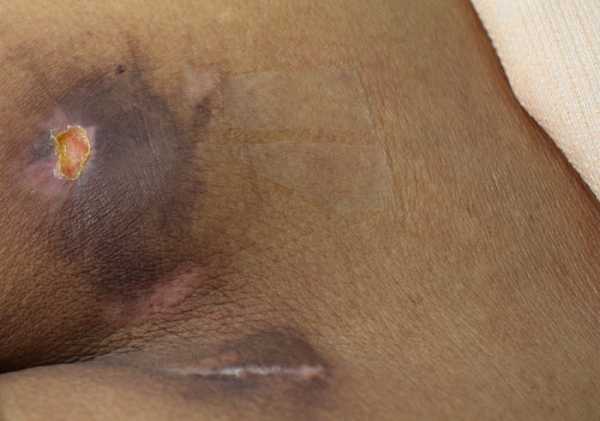
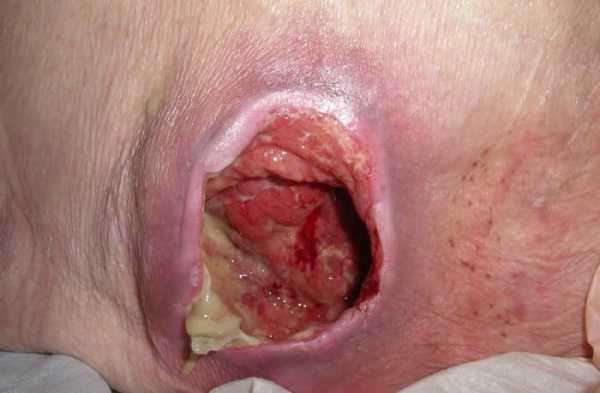
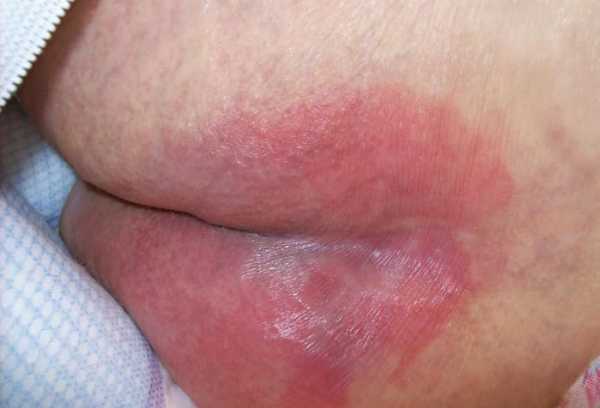
Лечение пролежней в зависимости от стадии
Процесс лечения гнойных и воспалительных образований, которые возникают из-за сдавливания, требует немедленного начала. Это необходимо для того, чтобы остановить процесс и не допустить дальнейшего развития поражения кожи.
Во-первых, под воспаленное место подкладывают специальный надувной круг, который поможет уменьшить давление на данный участок, будет способствовать заживлению.
Во-вторых, очень важно обеспечить постоянный или максимально возможный доступ к месту воспаления воздуха. Обязательно уделяют внимание сухости тех участков, которые являются очагами поражения.
Выбор вида терапии напрямую зависит от стадии процесса. Так называемые поверхностные гнойные раны, которые считают I и II стадией, вылечить намного легче, чем уже затянувшийся процесс.
Если воспаление находится в первой стадии, то на поверхности кожи в этой области может образоваться незначительная отечность, покраснение, в результате надавливания кожа белеет.
Чтобы ускорить заживление пораженный участок обрабатывают дезинфицирующими средствами, например камфорным спиртом. Затем используют облепиховое масло или экстракт софоры японской, которые помогут усилить регенерационные процессы.
Вторая стадия воспаления может сопровождаться некоторым количеством некротической ткани, поэтому внешне очень напоминает волдырь. Для обработки рекомендуют использовать антисептики, а затем использовать мази с высокими заживляющими свойствами (Левомеколь, Актовегин и др.). Хороший результат дают аппликации с такими препаратами как Мультиферм, а также гидроколлоидные или гидрогелевые повязки.
Чем лечить пролежни III и IV стадии расскажет хирург, который научит выполнять действия по проведению обработки раны и накладыванию повязки. Выполнение его рекомендаций в полном объеме – гарантия успеха и выздоровления больного. Чтобы избежать хирургического вмешательства, необходимо уделять внимание профилактике образования гнойного воспаления.
Глубокие раны III–IV стадии характеризуются интенсивным воспалительным процессом, который не только характеризуется наличием гноя, но и может затрагивать более глубокие ткани, а также сухожилия или даже кость. Для проведения качественной санации образовавшихся поражений рекомендуют обратиться в хирургию, где компетентный врач проведет очищение раны от скопившегося гноя, проведет профилактику инфицирования, использует ранозаживляющие средства с очень высокой интенсивностью.
Для глубоких ран используют повязки типа ПАМ-Т, Протеокс-ТМ, которые меняют не чаще одного раза в течение 1-2 дней. Если из раны выделяется большое количество гноя, то используют повязки губчатого типа. Если к гнойному воспалению уже присоединилась вторичная инфекция, то процесс лечения дополняют применением геля Пурилон, который обладает абсорбирующими свойствами.
Видео: Как обрабатывать пролежни
Профилактика
Дорогостоящая, болезненная и длительная терапия может не потребоваться, если уделять должное внимание профилактике образования гнойных ран. Она включает обязательное изменение положения тела больного не реже одного раза за два часа.
Места наибольшего давления должны подвергаться легкому массажу, однако, следует помнить, что интенсивные массирующие движения покрасневшей кожи использовать нельзя.
Комфорт и безопасность лежачего больного обеспечит противопролежневый матрас и регулирующаяся кровать, постельное белье из натуральных материалов с гладкой текстурой. Не повредит использование средств, которые справляются с опрелостями.
Помните, перед использованием любых средств и медикаментов необходимо проконсультироваться со специалистом.
o-tele.ru
Пролежни. Виды, профилактика и лечение пролежней
Омертвение или некроз мягких тканей называют пролежнями. Они являются результатом постоянного давления, сопровождающегося местным нарушением нервной трофики и кровообращения. Пролежни возникают у лежачих больных при нагрузке длительной на определенные участки тела. Места наиболее частого появления пролежней – это области седалищных костей, копчика или крестца. Намного реже пролежни появляются в области локтевых суставов, коленей, пальцев ног, пяток, тазобедренного сустава, в области ребер и затылка. Известны случаи в медицинской практике появления пролежней на голове, пальцах рук и даже ушах.
Кожа человека поражается только при поверхностных пролежнях, однако, при глубоких пролежнях одновременно с кожей поражаются мышцы и подкожная клетчатка. Причин возникновения пролежней огромное количество. При переломах от давления гипсовой ткани или вследствие давления зубного протеза в слизистой оболочке рта может возникнуть поверхностный пролежень. Глубокий пролежень бывает очень опасным, так как возникают инфицированные раны.
Когда внешнее давление превышает давление внутри капилляров, более двух часов неизбежно образовываются пролежни.
Виды пролежней:
- I степень. Пролежень характеризуется устойчивой гиперемией, проходящей после прекращения давления. При этом не нарушается кожный покров. Применение мирамистина, рекомендуется как антисептическое средство.
- II степень. Пролежень характеризуется отслаиванием эпидермиса и стойкой гиперемией, поверхностным неглубоким нарушением кожных покровов, нарушающих подкожную клетчатку. Применение лекарственного препарата мирамистин рекомендуется как антисептическое средство.
- III степень пролежней характерна разрушением вплоть до мышечного слоя кожного покрова с проникновением в мышцу. Открытую рану, выделяющую жидкость, имеет этот вид пролежня. Пролежни третьей степени подлежат только хирургическому лечению.
- IV степень. Глубокие пролежни. Этот вид пролежней поражает все мягкие ткани, образуя полости и обнажая ткани вплоть до кости. Основным методом лечения данной степени пролежней является хирургическое лечение.
Пролежни профилактика
Комплекс профилактических мер в первую очередь касается лежачих больных. Запомните, что соблюдение простых мер профилактики намного легче, чем последующее лечение.
- регулярная проверка и тщательное ухаживание за кожей, она должна быть чистой и сухой без покраснений.
- менять положение больного в постели при отсутствии противопоказаний каждые два часа.
- сухим, чистым и без складок должно быть постельное белье.
- нижнее белье необходимо регулярно менять.
- рекомендуется использование специального противопролежневого или латексного матраса.
- обеспечение в рационе питания больного пищи богатой белками
- контролировать правильностью и регулярностью естественных потребностей больного.
Принципы лечения – лечение пролежней
При лечении пролежней необходимо соблюдать три основных принципа:
- Необходимо восстановить в месте повреждения нормальное кровообращение.
- Помощь в отторжении омертвевших тканей.
- Помогать быстрому заживлению раны.
Медицинские препараты, применяемые при лечении пролежней, выписывает лечащий врач.
prozreniye.ru
что это такое и как выглядят, какие стадии у лежачих больных?
Пролежни – это некроз мягких тканей, возникающий при длительном нарушении кровообращения отдельных участков. Данная патология возникает у лежачих больных при недостаточном или некачественном уходе. Пролежни у лежачих больных бывают поверхностными или глубокими.
Методы лечения зависят от степени пролежней и причины их возникновения. Терапия достаточно сложная и продолжительная, поэтому особое внимание следует уделять профилактическим мероприятиям.
Основные характеристики заболевания
Омертвение тканей, которое возникает при продолжительном давлении, на определенный участок, чаще всего образуется у лежачих больных. Однако могут возникать у больных во время ношения гипса.
к содержанию ↑Оценка степени риска развития пролежней проводится на основе качества ухода за больным и тяжести состояния пациента. Вероятность повреждения тканей можно снизить при проведении профилактических мероприятий, к которым относится использование специальных матрасов, кругов и влагопоглощающих пеленок.
Образование
Существует четыре стадии развития пролежней. Каждая из них характеризуется своими симптомами и признаками:
 Первая стадия. Пролежни 1 стадии характеризуются возникновением начальных признаков. К ним относится:
Первая стадия. Пролежни 1 стадии характеризуются возникновением начальных признаков. К ним относится:- отсутствие ран;
- появляются красные пятна;
- кожа выглядит багровой или воспаленной;
- повышенная чувствительность определенного участка кожи, возникновение боли или локальное повышение температуры.
Вторая стадия. На второй этапе развития повреждения выглядят как открытая рана. В данном случае наблюдаются такие симптомы:
- повреждение или полное отсутствие верхнего слоя кожи;
- возникновение отечности и покраснение;
- образования язв;
- возникновения пузыря, внутри которого может содержаться жидкость.
Третья стадия. На данном этапе развития пролежней симптомы такие:
 некроз, который поражает и жировые ткани;
некроз, который поражает и жировые ткани;- поражения кожи имеет форму кратера;
- на дне язвы может возникнуть желтоватая некрозная ткань;
- повреждения поражает соседние здоровые участки и более глубокие слои.
На четвертой стадии пролежней возникает обширный некроз. При этом наблюдаются такие симптомы:
- пролежень поражает глубокие слои, доходя до кости;
- рана глубокая, внутри видны темные и твердые участки;
- некроз поражает огромные участки тканей, далеко за пределами первоначального очага.
Классификация пролежней ведется не только по стадии развития, но и по размеру. Существуют такие виды пролежней:
 Небольшой, с диаметром до 50 мм;
Небольшой, с диаметром до 50 мм;- Средний, с размером 50-100 мм;
- Большой – диаметр составляет 100-150 мм;
- Гигантский – имеет размер больше 150 мм.
Перед началом лечения заболевания врач оценивает размер и стадию заболевания, общее состояние пациента, а также сопутствующие заболевания. Только полный сбор анамнеза, визуальный осмотр и сдача необходимых анализов позволят сделать лечения эффективным и безопасным. Самостоятельная терапия последних стадий заболевания в домашних условиях редко дает положительные результаты.
к содержанию ↑Локализация
Места образования пролежней зависят от особенностей состояния больного:
 У пациентов, которые вынуждены использовать инвалидное кресло, повреждения ткани возникают в таких местах:
У пациентов, которые вынуждены использовать инвалидное кресло, повреждения ткани возникают в таких местах:- нижняя часть спины и ягодицы;
- задняя часть конечностей;
- позвоночник и лопатки.
У лежачих больных пролежни на теле чаще всего расположены на таких участках:
- ушные раковины;
- крестец и бедра;
- пятки;
- колени и поясница;
- лопатки;
- затылок;
- поясница;
- плечи.
 У многих женщин пролежни образуются под грудью. Чаще всего это возникает при избыточном весе и крупном размере молочных желез. Причиной омертвения тканей под грудью является давление и трение молочной железы о кожу, а также повышенная влажность данной области. В данном случае рекомендуется уделять особое внимание и гигиене кожи под грудью, чтобы предотвратить повреждение кожи.
У многих женщин пролежни образуются под грудью. Чаще всего это возникает при избыточном весе и крупном размере молочных желез. Причиной омертвения тканей под грудью является давление и трение молочной железы о кожу, а также повышенная влажность данной области. В данном случае рекомендуется уделять особое внимание и гигиене кожи под грудью, чтобы предотвратить повреждение кожи.- В некоторых случаях наблюдается возникновение пролежней под гипсом. В данном случае причины пролежней также связаны с нарушением кровообращения, а также постоянным трением о гипс.
Причины развития
Рассмотрев, что такое пролежни, можно прийти к выводу, что основной причиной их появления является длительное пребывание в лежачем положении. Однако существуют дополнительные факторы, которые способствуют их появлению.
Другие причины возникновения пролежней:
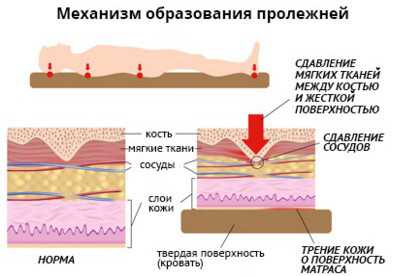
Длительное давление. Пролежни возникают, если ткани зажаты между костьми и жесткой повреждающей поверхностью.
 Из-за этого клетки не получают кислород и питание, поэтому отмирают.
Из-за этого клетки не получают кислород и питание, поэтому отмирают.- Трение. Появление пролежней также возможно и в результате трения о различные поверхности. Это особенно опасно в том случае, если кожа влажная.
- Скольжение. При скользящем движении тела по поверхности, например, если пациенты поднимать голову вверх, а она соскальзывает вниз. Если данное движение повторяется часто, может возникнуть повреждение сосудов и тканей в определенной области.
Факторы риска развития пролежней:
- паралич;
- общая слабость;
- хирургические вмешательства;
- седация;
- болезни и травмы, которые привели к постоянному постельному режиму или использованию инвалидного кресла;
- кома.
Существуют и другие факторы, способствующие развитию пролежней. К ним относится:
 Пожилой возраст. У пожилых пациентов кожа намного тоньше и не такая эластичная, как у молодых. Поэтому повреждения кожи быстро развиваются даже при малейших повреждениях тканей.
Пожилой возраст. У пожилых пациентов кожа намного тоньше и не такая эластичная, как у молодых. Поэтому повреждения кожи быстро развиваются даже при малейших повреждениях тканей.- Снижение чувствительности. При неврологических заболеваниях и некоторых других патологиях снижается или полностью пропадает чувствительность. Поэтому человек может длительное время находиться в одном положении, не ощущая при этом дискомфорта.
- Потеря веса. При быстрой и сильной потере веса и тяжелобольных людей теряется естественная амортизирующая прослойка между костями и кожей.
- Дефицит жидкости и полезных веществ. Если больной отказывается от еды и жидкости, состояние кожи ухудшается.
- Недержание мочи и кала. При развитии пролежней причины часто заключаются в нарушении контроля мочеиспускания и дефекации. Моча повышает травматизацию кожи, а кал запускает инфекционные процессы.
- Патологии, приводящие к снижению кровообращения. Такие болезни, как диабет могут вызвать ухудшения кровообращения, поэтому риск повреждения тканей возрастает.
- Курение. Оценивать риск возникновения пролежней можно и на основании наличия такой вредной привычки, как курение. В данном случае не только ухудшается кровообращение, но и замедляются процессы заживления. Отказ от курения должен быть хотя бы временной мерой на период лечения пролежней. Однако для снижения риска их возникновения, рекомендуется полностью отказаться от данной вредной привычки.
 Нарушение сознания. Возникновение пролежней на спине практически неизбежно у людей, которые находятся в коме, с тяжелыми травмами или при использовании сильных седативных препаратов.
Нарушение сознания. Возникновение пролежней на спине практически неизбежно у людей, которые находятся в коме, с тяжелыми травмами или при использовании сильных седативных препаратов.- Судороги и спазмы. В данном случае у пациентов возникают непроизвольные движения, при которых кожа трется о простыни.
При тяжелых состояниях больного проводится оценка риска развития пролежней. Чаще всего проводится определение степени риска развития пролежней по шкале Ватерлоу. Если конечный показатель высокий, назначаются профилактические мероприятия, необходимые для предотвращения их образования. При этом учитывается:
- возраст;
- общее состояние;
- наличие сопутствующих заболеваний;
- тип кожи и особые риски.
Общие принципы лечения и профилактика
При уходе за тяжелобольными пациентами важно знать, как выглядят пролежни, чтобы начать лечение при первых признаках поражения тканей. Самостоятельно состояние не улучшится, а при отсутствии лечения процесс может дойти до некроза тканей. В первую очередь рану нужно держать в сухости и обеспечить ей доступ воздуха. Терапевтические методы зависят от степени повреждения тканей:
- Если на теле больного образовались пролежни первой стадии, необходимо несколько раз в день обрабатывать пораженные ткани облепиховым маслом и камфорным спиртом. Поражение первой степени хорошо поддается лечению.
 Пролежни второй стадии уже могут содержать некротическую ткань, поэтому лечение должно быть направлено на предотвращение развития воспалительного процесса. В таком случае эффективно применять различные антисептические растворы (например, Мирамистин или Бетадин), а также ранозаживляющие мази (Левомеколь).
Пролежни второй стадии уже могут содержать некротическую ткань, поэтому лечение должно быть направлено на предотвращение развития воспалительного процесса. В таком случае эффективно применять различные антисептические растворы (например, Мирамистин или Бетадин), а также ранозаживляющие мази (Левомеколь).- Наибольшую опасность представляют пролежни третей и четвертой стадий. На теле образуются раны, заполненные гноем, а воспалительный процесс затрагивает не только кожу, но и мышцы, жировую ткань и даже кости.
Чтобы опасность оценивалась правильно, необходима консультация хирурга. Чаще всего требуется хирургическое вмешательство. Во время операции проводится качественная санация рани, удаление некротических масс и тщательная обработка антисептическими растворами. После операции рекомендуется использование специальных повязок, которые обладают противовоспалительным эффектом и ускоряют процесс заживления (например, Бранолинд Н). Также назначаются специальные очищающие гели (Seni).
Пролежни тяжело поддаются лечению, поэтому проще предотвратить их возникновение. Для этого следует соблюдать рекомендации врача, а также следовать таким правилам:
- Как можно чаще переворачивать лежачего больного.
 Массировать кожу, на которую оказывается наибольшее давление.
Массировать кожу, на которую оказывается наибольшее давление.- Использовать специальную кровать, матрас и противопролежневые круги.
- Стелить больному только мягкое и несинтетическое белье, и следить за отсутствие складок на нем.
- Следить за достаточным потреблением воды и полноценным питанием.
- Использовать специальные косметические средства и чаще проводить гигиенические процедуры.
Пролежни могут возникнуть на ягодицах, под грудью, на спине или конечностях тяжелобольных и лежачих пациентов, и, несмотря на их локализацию, лечение лучше проводить под контролем терапевта, хирурга и дерматолога.
Для предотвращения некротических повреждений кожи нужно соблюдать правила ухода за лежачими больными и все рекомендации врача. Специальные средства не только сделают уход проще, но и минимизируют риски возникновения некроза тканей.
Об авторе
Редактор проекта DoloyPsoriaz.ru
Полезная статья?
Загрузка…Также читатют:
doloypsoriaz.ru
лечение, стадии, обработка и профилактика пролежней
Пролежни — это изменения тканей дистрофического и язвенно-некротического характера. Пролежни появляются на подвергающихся систематическому давлению участках тела. Также они образуются вследствие различных нейротрофических нарушений, у лежащих достаточно долго пациентов. У таких больных создается длительная нагрузка на определенные участки тела, вследствие чего и наблюдается нарушение трофики тканей. В большинстве случаев пролежни проявляются в области копчика, крестца, седалищных костей. Значительно реже они образуются в области сустава тазобедренного, ребер, затылка, пяток.
Пролежни также опасны тем, что при внешних минимальных кожных поражениях ими, может возникать интенсивное поражение глубжележащих тканей, нередко и костей, в структуре которых могут образовываться глубокие полости и карманы. Такое часто наблюдается при пролежнях, которые образовались в области тазобедренного сустава и/или седалищных костей. Длительно существующие пролежни нередко являются причиной для ампутации сустава (тазобедренного) или/и нижней конечности.
Пролежни могут осложняться воспалением костной ткани в виде остеомиелита и периостита. То есть, если кость находится близко ко дну раны, то речь тогда идет о контактном остеомиелите. Поначалу отделяемое из этой раны практически прозрачного цвета; позже, при присоединении инфекции начинает образовываться гнойное содержимое, порою с гнилостным, зловонным запахом.
Пролежни причины
Практически каждому известно, что ткани организма человека функционируют в том случае, когда получают нужные питательные вещества с током крови. Кровеносные сосуды, которые в миллионном количестве пронизывают все ткани человека, представляясь как эластичные трубки, являющиеся своего рода «проводниками» крови во все органы и ткани человеческого организма. Мельчайшие из кровеносных сосудов называются капиллярами, которые имеют крайне важное значение для оптимального обмена веществ в организме. Ток крови по таким трубочкам легко замедлить или вовсе прекратить путем их сдавливания. У каждого сидячего или лежачего человека начинает происходить сдавливание кровеносных сосудов, и, как следствие, сдавливание мягких тканей, причиной чего представляется неполноценный приток крови к тканям. Когда такое состояние длится более двух часов, то начинает развиваться ишемия, а позже и некроз мягких тканей. Начинает свое развитие пролежень.
Различают эндогенные и экзогенные пролежни у больного. В причине развития экзогенных пролежней определенную роль играет фактор сильного длительного сдавливания мягких тканей.
Определяют внутренние и наружные экзогенные пролежни. Наружные пролежни зачастую появляются в тех местах, где между подвергающимся давлению кожным покровом и подлежащей костью практически нет мышечных волокон. К примеру, к таким местам можно отнести: затылок, лопатки, мыщелки бедра, область локтевого отростка, крестец и пр. Обычно, эти пролежни наблюдаются у больных после операций или после травм, которые длительно вынуждены находиться в определенном положении, как правило, лежачем. К основным причинам экзогенных пролежней относят: неправильно зафиксированные гипсовые шины или гипсовые повязки, некорректно подогнанные протезы, лечебные ортопедические аппараты и корсеты, а также тугие повязки, складки одежды и простыни. Внутренние экзогенные пролежни развиваются под жесткими катетерами или дренажами, которые длительно пребывают в раневой полости или в органе.
Эндогенные пролежни появляются при интенсивных нарушениях кровообращения и нейротрофических расстройствах. Определяют эндогенные смешанные и нейротрофические пролежни. Смешанные пролежни наблюдаются у ослабленных больных, которые не могут самостоятельно изменить положение конечности или тела. Длительная неподвижность приводит к ишемии кожного покрова, нарушению микроциркуляции в области выступов костных и развитию пролежней.
Эндогенные нейротрофические пролежни появляются у пациентов с повреждением спинного мозга, крупных нервов, инсультом, опухолью головного мозга. Из-за нарушения иннервации начинают развитие стойкие расстройства нейротрофического характера в тканях. Для развития нейротрофических пролежней бывает достаточно веса собственной кожи над костными выступами. К примеру, над реберными дугами, над верхне — передними остями подвздошных костей.
Факторами риска в возникновении пролежней у больного служат: неполноценное питание и недостаточное поступление жидкости в организм, лишний вес или истощение, заболевания сердечно-сосудистой системы, сахарный диабет, недержание мочи, травмы и переломы спины, загрязненный кожный покров, крошки и мелкие предметы под лежачим больным на постели, складки и швы на одежде.
Стадии пролежней
Как сказано выше, пролежни образуются в тех местах, которые долго подвержены длительному давлению и процесс кровоснабжения в таких местах нарушен. Разделяют квалификацию пролежней, как правило, по степени поражения ими мягких тканей в глубину; так сказать, оце
vlanamed.com
причины, симптомы, лечение и профилактика
Пролежни – процесс отмирания тканей, который появляется из-за нарушения кровообращения на отдельно взятом участке тела. Появляются чаще всего у лежачих больных пожилого возраста, но и у людей более молодых лет такой процесс также может начаться, например, вследствие длительного ношения гипсовой повязки. Развиваются на тех частях тела, которые дольше всего контактируют с твёрдой поверхностью. Наиболее распространённый вид — пролежни на ягодицах. Крайне редко могут наблюдаться на таких частях тела, как затылок, ребра и кончики пальцев.
Онлайн консультация по заболеванию «Пролежни».
Задайте бесплатно вопрос специалистам: Хирург.Такое омертвление тканей опасно тем, что при внешне незначительных проявлениях, пролежни могут нести разрушающий эффект на более глубокие слои кожи, суставы и даже кости, а при несвоевременном лечении единственным способом избавиться от них станет удаление поражённой части сустава. Воздействие пролежней на костные ткани носит название остеомиелит и сопровождается гнойными новообразованиями, зачастую в виде круга (с неприятным запахом). Определённых симптомов заболевание на ранних стадиях не имеет, поэтому нужно регулярно проводить осмотр таких пациентов.
В зависимости от поражения кожного покрова, лечение пролежней может осуществляться несколькими способами, самый простой из которых — выполнение перевязок и обтираний в домашних условиях. Но в особо запущенных ситуациях не избежать хирургического вмешательства. Если придерживаться несложных правил профилактики пролежней, высока вероятность оградить лежачего больного от появления такого недуга. Для этого нужно подкладывать под больного специальный матрас и мягкий круг, а также периодически изменять его положение.
В международной классификации заболеваний (МКБ 10) пролежни имеют собственное значение – Л89 (также носят название декубитальной язвы).
Этиология
Пролежни образуются из-за длительного контакта кости с твёрдой поверхностью кровати или инвалидного кресла, что приводит к недостаточному кровообращению в сосудах, поступлению малого количества кислорода и питательных веществ, и в конечном счёте определённая зона ткани отмирает (чаще вокруг суставного сочленения).
В группу риска входят пациенты, частично или полностью обездвиженные такими факторами:
- серьёзными переломами нижних конечностей или позвоночника, из-за которых человек вынужден длительное время находиться без движения;
- хирургическим воздействием. Нередко люди после операций вынуждены лежать на протяжении нескольких месяцев;
- состоянием комы;
- параличами;
- ожирением или, наоборот, критическим снижением массы тела, при которых нет возможности выполнять активные телодвижения.
Кроме этого, существуют причины, увеличивающие риск появления пролежней у лежачих больных:
- определённые травмы головного мозга, из-за которых больной не чувствует дискомфортных или болевых ощущений. Например, при параличе пролежни могут обнаружиться в таком нетипичном месте, как пятки или кончики пальцев, которые возникают от продолжительного давящего воздействия обуви;
- возрастная категория. Самый высокий процент такого отмирания тканей кожного покрова наблюдается у пожилых людей, так как они наиболее восприимчивы к серьёзным травмам, излечиться от которых удаётся крайне редко;
- состояние кожи. При повышенной её влажности или сухости, высока вероятность возникновения новообразований на эпидермисе;
- нерациональное питание и недостаток жидкости. В лежачем положении определённые участки кожи и так не получают должного насыщения питательными веществами, а в случаях неправильного питания и недостаточного количества воды положение больного только усугубляется;
- неспособность пациента к самостоятельному удерживанию мочи и кала. Воздействие жидкости и бактерий из кала делает кожу более подверженной к появлению пролежней;
- различные болезни, приводящие к нарушению кровообращения, например, сахарный диабет;
- злоупотребление лежачими больными никотином;
- неправильный уход за больным.

Механизм образования пролежней
Разновидности
Как упоминалось выше, пролежни образуются от продолжительного трения кожи об постельное белье или инвалидное кресло. В медицинской сфере есть определённая классификация такого процесса по степени распространения патологического процесса в глубину тканей. Различают такие стадии пролежней:
- начальная – наблюдается незначительное уплотнение тканей, отёчность и изменение цвета того участка кожи, который подвергался давлению. В таком случае решить проблему можно в домашних условиях с применением быстро заживляющих медицинских средств;
- средней тяжести – начинают появляться эрозии и язвы, но кожа не поражается настолько сильно, чтоб обращаться к врачу, так как воздействие идёт только на верхний слой кожного покрова человека. Уменьшить воспалительный процесс способны лекарственные мази от пролежней, а ослабить давление помогут специальные мягкие круги, которые подлаживаются под поражённые зоны тела больного;
- тяжёлая – для неё характерно поражение более глубоких слоёв тканей и суставов, выделение гнойной жидкости, имеющей едкий и неприятный запах. Лечение такой стадии довольно проблематично;
- осложнённая – отмирание кожи и сильное отрицательное воздействие на суставы и кости. Консервативные средства не оказывают требуемого эффекта, поэтому прибегают к операбельному вмешательству.
По положению тела лежачих больных новообразования могут локализоваться:
- если человек все время лежит на спине, то у него появятся пролежни на затылке, лопатках, а также возможно возникновение пролежней на пятках;
- положение больного на боку способствует образованию пролежней на бедре, кончике уха или по всей его поверхности, плече, колене и голеностопе;
- если человек подолгу лежит на животе, у него появятся пролежни на коленях, локтях, реже на кончиках пальцев;
- у тех, кто пользуется инвалидным креслом, всегда появляются пролежни на ягодицах, позвоночнике, лопатках и тех местах нижних и верхних конечностей, которые постоянно соприкасаются с креслом.
Симптомы
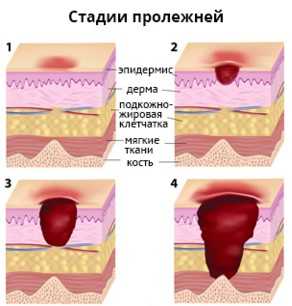
Стадии пролежней
Симптомы пролежней зависят от главной составляющей, которая привела человека в состояние полного или частичного обездвиживания, а также от стадии поражения кожи. Но очень часто заболевание протекает без проявления каких-либо признаков.
Таким образом, симптомами пролежней являются:
- небольшое чувство боли и онемения, которые не причиняют дискомфорт лежачим больным;
- изменение оттенка кожи от обычного до бледно-розового, с чётким очертанием. Это даёт возможность заметить, что здоровые ткани не участвуют в процессе воспаления. Может возникнуть на второй стадии заболевания.
Для тяжёлых стадий пролежней характерны другие симптомы:
- выделения гноя неприятного запаха из язв, здоровые ткани поражаются очень быстро;
- жар и лихорадка;
- интоксикация организма;
- изменение ритма сердцебиения;
- понижение артериального давления;
- учащённое дыхание;
- недержание мочи и кала.
Пролежни на пятках имеют отдельную симптоматику:
- чувство покалывания;
- потеря или частичное снижение чувствительности;
- появление белого пятна.
Отлично помогают уменьшить интенсивность признаков пролежней специальные мягкие круги, которые подкладываются под беспокоящие больного места.
Осложнения
Последствия такого процесса отмирания тканей возникают только при игнорировании симптомов, несвоевременном лечении или неправильных средствах профилактики пролежней. Таковыми последствиями могут быть:
Диагностика
Диагностика пролежней легко производится по характерным внешним признакам (зачастую пролежни приобретают форму круга) и симптомам. Каких-либо специфических методик диагностирования пролежней не существует. Единственным поводом для проведения лабораторных исследований считается выделение жидкости с примесями гноя из язв. Для определения возбудителя, который привёл к такому результату, производится забор жидкости или соскоб с ран. После чего врач определяет, чем лечить пролежни.
Лечение
Проводить лечение пролежней возможно несколькими способами — от оказания помощи в домашних условиях при помощи различных средств, до хирургического вмешательства.
Основная задача докторов при лечении — это возобновление кровотока в поражённых тканях и предотвращение дальнейшего распространения пролежней в глубину. Для этого назначаются антибактериальные вещества, которыми обрабатываются раны. При необходимости врач очищает рану от отмерших тканей. После этого проводится перевязка поражённого места с применением ранозаживляющих средств.
Предпосылками для стационарного лечения пролежней являются тяжёлые стадии воспаления тканей. Главная задача — ликвидировать симптомы и предотвратить образование осложнений. Проводятся операции по удалению и замене суставов, а при необходимости и кости.
В домашних условиях лечатся только пролежни первых стадий, которые протекают без симптомов. Для этого родственники больных должны:
- при необходимости подкладывать под поражённые участки кожи мягкие круги, для уменьшения трения о твёрдую поверхность;
- регулярно, через каждые три часа, менять положение тела больного;
- обрабатывать поражённые участки кожи, но ни в коем случае не использовать для этого йод, зелёнку и перекись водорода, а предварительно проконсультироваться со специалистами, которые назначат заживляющие средства.
Лечение народными средствами не предпринимается, хотя в медицинской сфере происходит множество споров вокруг этой темы.
Профилактика
Профилактика пролежней проводится людьми, приближенными к больному, которые должны придерживаться некоторых правил:
- ежедневно проводить осмотр и обработку кожи специальными мазями, присыпками и другими средствами для предотвращения появления пролежней;
- обеспечивать правильное питание, обогащённое витаминами и минералами;
- использовать специальный матрас от пролежней, который поможет оградить лежачего больного от отмирания кожи;
- проводить массаж всего тела, особое внимание уделить кончикам пальцев на ногах и лицу;
- следить за температурой помещения, где находится пострадавший человек — она должна быть комфортной для него;
- проводить осмотр постельного белья и одежды на предмет образования складок;
- своевременно проводить гигиенические мероприятия и смену нижнего белья;
- при недержании мочи и кала использовать подгузники для взрослых;
- при обнаружении первых симптомов или общего недомогания больного, немедленно вызывать врача на дом.
simptomer.ru
 Для этой цели не рекомендуется использовать, так называемые, ионообменные препараты, в состав которых входит йод и хлор, так как эти средства нарушают защитные свойства клеточных мембран. В результате происходит угнетение местного иммунитета, погибают иммунные клетки, проникшие в очаг повреждения для борьбы с опасными микробами. Таким образом, создаются благоприятные условия для развития инфекционного процесса.
Для этой цели не рекомендуется использовать, так называемые, ионообменные препараты, в состав которых входит йод и хлор, так как эти средства нарушают защитные свойства клеточных мембран. В результате происходит угнетение местного иммунитета, погибают иммунные клетки, проникшие в очаг повреждения для борьбы с опасными микробами. Таким образом, создаются благоприятные условия для развития инфекционного процесса. Мазь от пролежней с серебром: входящие в состав таких средств ионы серебра обладают бактериостатическим эффектом, то есть останавливают размножение бактерий в ране. В то же время эффективность подобных средств в лечении действительно серьезных ран, в том числе пролежневых, официально не подтверждена. Это связано с тем, что антибактериальная активность таких компонентов существенно ниже, чем у традиционных антибиотиков, используемых в медицине.
Мазь от пролежней с серебром: входящие в состав таких средств ионы серебра обладают бактериостатическим эффектом, то есть останавливают размножение бактерий в ране. В то же время эффективность подобных средств в лечении действительно серьезных ран, в том числе пролежневых, официально не подтверждена. Это связано с тем, что антибактериальная активность таких компонентов существенно ниже, чем у традиционных антибиотиков, используемых в медицине.
 Первая стадия. Пролежни 1 стадии характеризуются возникновением начальных признаков. К ним относится:
Первая стадия. Пролежни 1 стадии характеризуются возникновением начальных признаков. К ним относится: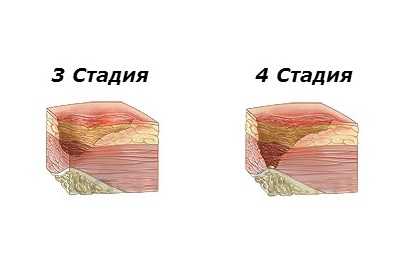 некроз, который поражает и жировые ткани;
некроз, который поражает и жировые ткани; Небольшой, с диаметром до 50 мм;
Небольшой, с диаметром до 50 мм; У пациентов, которые вынуждены использовать инвалидное кресло, повреждения ткани возникают в таких местах:
У пациентов, которые вынуждены использовать инвалидное кресло, повреждения ткани возникают в таких местах: У многих женщин пролежни образуются под грудью. Чаще всего это возникает при избыточном весе и крупном размере молочных желез. Причиной омертвения тканей под грудью является давление и трение молочной железы о кожу, а также повышенная влажность данной области. В данном случае рекомендуется уделять особое внимание и гигиене кожи под грудью, чтобы предотвратить повреждение кожи.
У многих женщин пролежни образуются под грудью. Чаще всего это возникает при избыточном весе и крупном размере молочных желез. Причиной омертвения тканей под грудью является давление и трение молочной железы о кожу, а также повышенная влажность данной области. В данном случае рекомендуется уделять особое внимание и гигиене кожи под грудью, чтобы предотвратить повреждение кожи. Из-за этого клетки не получают кислород и питание, поэтому отмирают.
Из-за этого клетки не получают кислород и питание, поэтому отмирают. Пожилой возраст. У пожилых пациентов кожа намного тоньше и не такая эластичная, как у молодых. Поэтому повреждения кожи быстро развиваются даже при малейших повреждениях тканей.
Пожилой возраст. У пожилых пациентов кожа намного тоньше и не такая эластичная, как у молодых. Поэтому повреждения кожи быстро развиваются даже при малейших повреждениях тканей. Нарушение сознания. Возникновение пролежней на спине практически неизбежно у людей, которые находятся в коме, с тяжелыми травмами или при использовании сильных седативных препаратов.
Нарушение сознания. Возникновение пролежней на спине практически неизбежно у людей, которые находятся в коме, с тяжелыми травмами или при использовании сильных седативных препаратов. Пролежни второй стадии уже могут содержать некротическую ткань, поэтому лечение должно быть направлено на предотвращение развития воспалительного процесса. В таком случае эффективно применять различные антисептические растворы (например, Мирамистин или Бетадин), а также ранозаживляющие мази (Левомеколь).
Пролежни второй стадии уже могут содержать некротическую ткань, поэтому лечение должно быть направлено на предотвращение развития воспалительного процесса. В таком случае эффективно применять различные антисептические растворы (например, Мирамистин или Бетадин), а также ранозаживляющие мази (Левомеколь). Массировать кожу, на которую оказывается наибольшее давление.
Массировать кожу, на которую оказывается наибольшее давление.