Обострение хронического панкреатита: симптомы и лечение, как снять приступы, что делать, признаки
Хронический панкреатит – это патология, которая имеет длительное течение с частыми или редкими обострениями. Развивается это заболевание на фоне нарушений работы желчного пузыря, желудка, печени. Причиной может стать также неправильное питание и патологические процессы в самой поджелудочной железе. Характеризуется хронический панкреатит воспалением и постепенным отмиранием тканей железы, нарушением ее секреторных функций.
В отличие от острой формы он может длительное время никак не проявляться, а потом внезапно воспалительный процесс обостряется. При этом больной испытывает характерные симптомы, напоминающие острый панкреатит. Воспалительный процесс нужно обязательно снять как можно скорее, так как приступ не только вызывает серьезный дискомфорт, но и может привести к осложнениям.
Причины и симптомы
Приступ панкреатита может возникнуть неожиданно, обычно это связано не с сезонностью, как при других хронических заболеваниях, а с образом жизни и питания больного. Поэтому они могут случаться несколько раз в год или даже реже. Но иногда болезнь имеет рецидивирующий характер, когда только стихнувшее обострение вспыхивает снова.
Многие пациенты, впервые столкнувшиеся с рецидивом своего заболевания, о котором они могли даже забыть, интересуются, сколько длится это состояние. Обычно обострение продолжается 1–2 недели. Это зависит от особенностей патологии, своевременности начала лечения и поведения больного. Сильно влияет на тяжесть обострения его причина. Тяжелее всего переносятся рецидивы, которые возникли из-за травм брюшной полости, после хирургического вмешательства, отравления, паразитарного или инфекционного заболевания. Частые и тяжело протекающие обострения возникают также у пожилых людей, у которых замедлены процессы восстановления тканей и обмена веществ. Во всех этих случаях продолжительность рецидива может быть увеличена.
Но обострение может случиться по самым вроде бы незначительным причинам. На первом месте в этом списке стоит нарушение диеты. Многие пациенты, у которых хронический панкреатит протекает в легкой форме и почти бессимптомно, забывают, что нужно следить за питанием. Но при этом заболевании любые погрешности в диете могут привести к обострению панкреатита поджелудочной железы.
Прежде всего, это употребление алкогольных напитков. Алкоголь в любом виде противопоказан на любой стадии панкреатита, так как вызывает необратимые повреждения тканей поджелудочной железы. Не принимает этот орган также жирную и жареную пищу, острые закуски, обилие сладостей и углеводов.
Нельзя при хроническом панкреатите есть много свежих овощей и фруктов, зелени, так как они стимулируют секреторные функции органов желудочно-кишечного тракта. А малое количество белковых продуктов, которые дают материал для регенерации клеток, тоже может стать причиной рецидива. Именно поэтому чаще всего приступ панкреатита возникает после праздников, застолий или пикников, когда человек переедает всяких «вкусностей», которые не любит поджелудочная железа.
Частой причиной обострения становятся стрессовые ситуации. Сильное нервное потрясение вызывает выброс адреналина и кортизола, а также спазм гладкой мускулатуры. Все это приводит к нарушению кровоснабжения поджелудочной железы и может вызвать закупорку ее протоков. В результате панкреатические ферменты начинают «переваривать» ткани железы, что приводит к сильному воспалению.
Все эти факторы могут вызвать обострение в любом возрасте, даже у детей. Но есть несколько причин, которые чаще всего встречаются у взрослых:
- курение и употребление алкоголя;
- бесконтрольный прием обезболивающих, гормональных средств или антибиотиков;
- холецистит, желчнокаменная болезнь;
- хронические заболевания печени, желудка, двенадцатиперстной кишки.
Хронический панкреатит может не проявляться никакими симптомами. Но некоторые пациенты периодически испытывают тошноту, нарушение стула или метеоризм. Это еще не обострение. Ведь основные симптомы приступа панкреатита – это выраженные болевые ощущения. Они могут локализоваться справа, слева или в подложечной области в зависимости от того, какая часть железы поражена. Часто болезненность имеет опоясывающий характер, разливаясь по всей брюшной полости, иррадируя в грудину, спину, плечи.
Боль при обострении панкреатита может быть ноющей, пульсирующей, тянущей. Но чаще всего она острая, сильная и даже нестерпимая. Усиливаются болевые ощущения после приема пищи, при физической нагрузке, в положении лежа на спине. Часто больному становится легче, если он ложится на бок и подтягивает ноги к животу или же садится и наклоняется вперед.

Боли при приступе панкреатита часто настолько сильные, что больному сложно найти удобное положение
Болезненные ощущения, как и другие симптомы обострения панкреатита, связаны с процессами, которые протекают в поджелудочной железе при этой патологии. Неправильное питание или другие неблагоприятные факторы вызывают повышение активности панкреатических ферментов. Они раздражают ткани железы, приводя к отеку и воспалительному процессу. Железа увеличивается в размерах, сдавливая окружающие ткани, нервы и сосуды. Иногда также происходит застой панкреатического сока, в результате чего разрушение тканей железы происходит еще быстрее.
Поэтому, кроме болей, часто возникают другие признаки обострения панкреатита:
 Лечение хронического панкреатита в домашних условиях
Лечение хронического панкреатита в домашних условиях
- тошнота, часто заканчивающаяся рвотой, отрыжка, изжога;
- нарушение процесса пищеварения, в результате которого организм испытывает недостаток питательных веществ и некоторых витаминов, а в кале заметны кусочки непереваренной пищи;
- горечь и сухость во рту, потеря аппетита;
- при обострении панкреатита часто возникает понос, повышается выделение с калом жира, испражнения увеличиваются в объеме, приобретают зловонный запах;
- появляется повышенное газообразование, вздутие живота, урчание.
В самых сложных случаях панкреатит в стадии обострения сопровождается более серьезными симптомами. У больного может подняться температура. Это указывает на гнойное воспаление или распространение его на соседние органы. Иногда также у больного учащается пульс, повышается или понижается артериальное давление, кожа бледнеет и становится сухой. Часто обострение панкреатита сопровождается механической желтухой, которая связана с нарушением оттока желчи. Из-за снижения аппетита человек быстро худеет, слабеет. У него снижается работоспособность, появляются признаки нервного истощения, плохое настроение, проблемы со сном.
Но особенно опасно, когда воспалительным процессом при приступе повреждаются клетки поджелудочной железы, которые отвечают за выработку гормонов. При этом чаще всего нарушается содержание инсулина в крови. Повышение его уровня приводит к частым приступам гипогликемии, а понижение – к развитию сахарного диабета.
Особенности лечения
Проявления панкреатита в острой стадии могут напоминать другие патологии. Поэтому перед началом лечения желательно пройти диагностику. Она поможет исключить острый аппендицит, непроходимость кишечника, внутреннее кровотечение, перитонит, раковые опухоли. Для этого назначают УЗИ поджелудочной железы и анализы крови. Иногда требуется еще сделать МРТ или эндоскопическую ретроградную холангиопанкреатографию.
Но еще при первом обращении к врачу до обследования он посоветует больному, что делать, чтобы уменьшить болевые ощущения и наладить пищеварение. Обострение хронического панкреатита чаще всего лечится в домашних условиях. Только при подозрении на опухоль или закупорку протоков больному нужно лечь в стационар.
Лечение обострения хронического панкреатита на начальном этапе должно подчиняться трем основным принципам: голод, холод и покой. Такой подход должен продолжаться несколько дней, пока не стихнет воспаление. Отсутствие пищи необходимо для облегчения работы поджелудочной железы. Ведь даже небольшое количество еды стимулирует выработку панкреатических ферментов, которые усиливают воспаление. А во время голода поджелудочная железа имеет возможность восстановиться.
Холодные компрессы помогают снять приступ быстро, так как снимают отек и воспаление. А покой для больного очень важен потому, что физическая активность вызывает усиление болевых ощущений.

Соблюдение основных принципов лечения острого панкреатита поможет быстро купировать приступ
Основной задачей лечения панкреатита в период обострения является снятие болей и воспаления. С этим хорошо справляется принцип «холод, голод и покой». Но дополнительно обязательно применяется медикаментозное лечение. На начальном этапе это в основном спазмолитики. Потом, когда пациент начинает понемногу принимать пищу, необходимы другие препараты: ферменты, прокинетики, метаболические средства, поливитамины. Очень важно в течение 1–2 недель соблюдать строгую диету. Щадящее питание поможет разгрузить поджелудочную железу и ускорит ее восстановление.
Лечить обострение панкреатита нужно обязательно под контролем врача. Ведь кроме снятия болей и воспаления, необходимо восстановить нормальную работу поджелудочной железы. Для этого часто требуется компенсировать эндокринную недостаточность, нормализовать секреторную функцию. Кроме того, нужно привести в норму работу других органов пищеварительного тракта, которые пострадали из-за нарушенного пищеварения.
Первая помощь
Перспективы быстрого прекращения приступа без осложнений зависят от того, как качественно больному будет оказана первая помощь. Часто это приходится делать самостоятельно, ожидая приезда врача.
Поэтому все больные с хроническим панкреатитом должны знать, что нужно делать при начале приступа:
- Прежде всего, необходимо сразу отказаться от приема пищи. Это поможет остановить выработку ферментов и разгрузит поджелудочную железу. Разрешается только пить обычную воду.
- На область поджелудочной железы нужно приложить холод. Лучше всего не лед, а грелку с холодной водой. Это поможет немного снять отек и воспаление и притупит болевые ощущения.
- Чтобы уменьшить приток крови к железе, необходимо соблюдать постельный режим. Больной должен принять удобное положение и постараться не двигаться.
- Разрешено принимать в первые 3 дня только спазмолитики для облегчения болевых ощущений. Это Но-Шпа, Дротаверин, Спазмалгон.
В первые дни после начала приступа нельзя ничего есть, нужно ограничить физическую активность и избегать стрессов. Не рекомендуется также принимать больше никаких препаратов, если они не назначены врачом. Особенно вредно на этом этапе пить ферментные средства.
Кроме того, рекомендуется обратиться к врачу и пройти обследование, даже если больной уверен, что у него обострение хронического панкреатита. Это необходимо для того, чтобы исключить опухоли, некроз тканей железы или закупорку протоков. В этом случае лечить приступ нужно в условиях стационара, где врачи при необходимости окажут больному экстренную помощь: ведут парентеральное питание, купируют интоксикацию или проведут операцию.
Купировать несложный приступ можно в домашних условиях, но обследование все равно рекомендуется пройти
Медикаментозное лечение
Одним из основных методов лечения панкреатита при любой его форме является медикаментозная терапия. Но лекарства должны быть назначены врачом в зависимости от тяжести состояния пациента.
- Чаще всего применяются спазмолитики и обезболивающие препараты. Их можно принимать с самого первого дня приступа. Это может быть Папаверин, Но-Шпа, Анальгин.
- Иногда для купирования воспалительного процесса назначают цитостатики, например, Циклофосфан. НПВП не применяются, так как они сильно повреждают органы пищеварительного тракта.
- Необходимы также антисекреторные средства, которые блокируют выработку ферментов и предотвратят дальнейшее повреждение тканей железы. Это могут быть блокаторы ферментов, например, Контрикал, Трасилол или Соматостатин, или же ингибиторы протонной помпы – Омепразол.
- При распространении воспаления на другие органы, присоединения инфекции или гнойного процесса необходимы антибиотики. Чаще всего назначаются Канамицин или Мономицин.
- После снятия воспаления пациенту необходимо наладить обменные процессы и восполнить недостаток питательных веществ. Для этого применяются поливитамины, метаболические средства.
- Для облегчения работы поджелудочной железы в период затихания обострения, когда пациент начинает разнообразить питание, необходимы ферментные препараты. В легких случаях это могут быть Панкреатин или Холензим, при тяжелом течении назначают Креон, Панзинорм или Эрмиталь.
- В сложных случаях при серьезной интоксикации или изменении состава крови назначаются коллоидные растворы, аминокислоты и электролиты.
Питание
Лечение панкреатита не обходится без изменений в питании пациента. В первые три дня после начала приступа нужно полностью отказаться от еды. Потом можно понемногу начинать кушать. Но во время обострения можно употреблять только некоторые продукты. Это кисели из ягод, протертые слизистые каши и овощные супы, компоты из сухофруктов. По мере стихания воспаления понемногу вводятся паровые омлеты, отварное нежирное мясо, паровые котлеты. Вся пища должна быть хорошо измельчена. Есть нужно небольшими порциями, 5–6 раз в день. Такой режим питания нужно соблюдать не менее месяца.
Но и после прекращения приступа больному панкреатитом необходима диета. Обязательно исключаются из рациона алкогольные и газированные напитки, кофе, белый хлеб, жареные и жирные блюда. Больному нельзя есть острые или маринованные продукты, консервы, копчености, белый хлеб и свежую выпечку. Ограничить нужно употребление соли, сладостей, свежих овощей и фруктов. Только при таком питании можно предотвратить обострения.
Выводы
Хронический панкреатит редко протекает без обострений. Небольшие погрешности в питании, стрессы или инфекции могут привести к рецидиву заболевания. В этом случае важно правильно оказать больному первую помощь и пройти обследование у врача. Своевременное лечение и соблюдение диеты поможет быстро купировать приступ и предотвратить осложнения.
 Загрузка…
Загрузка…что это за болезнь, как проявляется и чем опасно воспаление поджелудочной железы человека?
О такой болезни, как панкреатит, скорее всего, слышали многие, особенно люди среднего и старшего возраста. Но как именно и почему она появляется? Какие имеет формы, симптомы и последствия? Как диагностируется и, самое главное, что делать при ее появлении? Ответы на эти вопросы мы дадим в нашей статье.
Что такое панкреатит и какой он бывает?
Название заболевания «панкреатит» произошло от греческого слова pancreatitis, которое, в свою очередь, состоит из двух частей: pancreas — поджелудочная железа и itis — воспаление. Воспаление поджелудочной железы может вызывать целая группа заболеваний, при этом в клинической практике выделяют две формы панкреатита — острый и хронический. У мужчин панкреатит диагностируется реже, чем у женщин. Кроме того, заболеванию чаще подвержены пожилые люди и лица, страдающие избыточным весом.
Острый панкреатит — это воспалительное поражение поджелудочной железы, вызванное ферментативным аутолизом, или самоперевариванием. Ферменты, вырабатываемые железой, из-за воспаления не могут попасть в двенадцатиперстную кишку и начинают активно действовать в самой поджелудочной, разрушая ее. Чаще острый панкреатит проявляется только в виде воспалительного процесса и отеков того или иного отдела поджелудочной железы, но иногда на смену воспалению приходит фиброз или атрофия, некроз, нагноение, множественные кровоизлияния и абсцессы.
На заметку
Острый панкреатит был выделен как отдельное заболевание в 1870 году Э. Клебсом, а в 1889 году американский врач Р. Фитц впервые диагностировал острый панкреатит при жизни больного[1].
Хронический панкреатит встречается чаще, чем острый: в Европе количество случаев заболевания составляет 25 человек на 1000 ежегодно. В нашей стране регистрируется около 60 тысяч заболевших в год[2]. Обычно хронический панкреатит выявляется у пациентов среднего или пожилого возраста. Врачи различают два типа хронического панкреатита — первичный и вторичный. При
При остром панкреатите функционирование поджелудочной железы может практически полностью восстановиться. При хроническом типе заболевания периоды обострения чередуются с ремиссией, но в целом функция поджелудочной железы постоянно снижается.
Что такое ферментная недостаточность поджелудочной железы?
Это разновидность пищевой непереносимости некоторых видов продуктов питания. Она возникает из-за дефицита ферментов, отвечающих за расщепление белков, жиров и углеводов. В результате нарушается пищеварительная функция организма: проявляется ряд определенных симптомов. У людей это заболевание диагностируется чаще, чем хронический панкреатит, но на протяжении долгого времени оно может протекать практически бессимптомно.
Ферментная недостаточность может быть врожденной и приобретенной. Врожденная недостаточность возникает на фоне какого-либо генетического дефекта, нарушающего нормальную работу поджелудочной железы. Приобретенная ферментная недостаточность чаще является результатом развития какого-то заболевания, при этом в подавляющем большинстве случаев причиной нарушения служит панкреатит, из-за которого в тканях поджелудочной железы развиваются патологические процессы, приводящие к ее атрофии и фиброзу. Поджелудочная железа в результате либо перестает вырабатывать ферменты в необходимом количестве (первичная, или экзокринная, недостаточность), либо по каким-то причинам они не активируются, попав в тонкий кишечник (вторичная недостаточность).
Симптомами экзокринной ферментной недостаточности являются жидкий, обильный стул, наличие в каловых массах непереваренных комочков пищи, появляющихся в результате недостаточного количества ферментов поджелудочной железы. Кроме того, из-за развития белково-энергетической недостаточности возникает авитаминоз, анемия и обезвоживание. Возможно резкое снижение массы тела, появление изжоги, тошноты, вздутия живота и рвоты.
Ферментная недостаточность без адекватного лечения может привести к истощению организма, а в редких случаях — даже к летальному исходу.
Какими симптомами проявляется панкреатит?
Для разных форм панкреатита характерны и разные симптомы.
При острой форме заболевания ведущим и постоянным симптомом считается сильная боль в верхней части живота. Если поражена вся железа, то боль может иметь опоясывающий характер. Иногда отмечается иррадиация боли в область сердца или за грудину. Интенсивность болевых ощущений напрямую зависит от степени повышения давления в протоках поджелудочной железы и в общем желчном протоке, от степени раздражения рецепторов. Из-за сильной боли пациент испытывает беспокойство и пытается менять положение тела, не получая при этом облегчения.
Важно!
Хотя боль и является основным симптомом, по ее интенсивности нельзя судить о стадии поражения поджелудочной железы, поскольку при наступлении некроза нервных окончаний боль может ослабевать.
Второй симптом острого панкреатита — тошнота и рвота, не приносящая больному облечения. В первых ее порциях наблюдается остатки пищи, а в последующих только слизистое содержимое желудка и желчь.
Кожа больного часто становится бледной, холодной, покрывается липким потом. Нередко острый панкреатит сопровождается появлением механической желтухи из-за повреждения общего желчного протока желчными камнями. Температура тела повышается вместе с развитием заболевания. Возможно учащение пульса, повышение давления.
При хроническом панкреатите наблюдается боль в надчревной области или левом подреберье, иногда она иррадиирует в спину или принимает опоясывающий характер. Интенсивность боли усиливается в положении лежа на спине, а в некоторых случаях ослабевает в положении сидя при небольшом наклоне вперед. Нередко боль иррадиирует в область сердца, левую лопатку или плечо, а также в подвздошную область. Характер боли и ее интенсивность могут быть различными: постоянная боль, боль после приема пищи или приступообразная боль.
Нередко в дополнение к боли возникают диспепсические расстройства, особенно они характерны при обострении или тяжелом течении заболевания. Наблюдается отрыжка, повышенное слюноотделение, тошнота, рвота, вздутие живота. Из-за развития ферментной недостаточности возникает снижение массы тела больного, а при тяжелых формах возможно появление депрессии, ипохондрии и прочих симптомов.
Возможные причины панкреатита
Острый панкреатит возникает из-за повреждения ацинозных (отвечающих за синтез и секрецию пищеварительных ферментов) клеток поджелудочной железы, повышенного выделения панкреатического сока и затруднения его оттока. В результате ферменты активируются в самой железе и возникает острый панкреатит. Повреждение ацинозных клеток может быть вызвано открытой или закрытой травмой живота, оперативными вмешательствами на органах брюшной полости, отравлениями, тяжелыми аллергическими реакциями, острыми расстройствами кровообращения поджелудочной железы из-за тромба, эмболии или сдавления сосудов.
Кроме того, острый панкреатит может быть спровоцирован заболеваниями желчных протоков, в частности забросом желчи в проток поджелудочной железы. Избыточное употребление пищи с высоким содержанием жиров и углеводов также может стать причиной возникновения заболевания. При этом к разрушению ацинозных клеток приводит и недостаток белковой пищи, даже при ненарушенном оттоке панкреатического сока.
В возникновении острого панкреатита могут сыграть роль и эндокринные нарушения (беременность, длительное лечение кортикостероидами), нарушение жирового обмена и некоторые инфекционные и аллергические заболевания.
Несомненным лидером в списке причин, вызывающих хронический панкреатит, является чрезмерное употребление алкоголя[3]. В России панкреатиты, вызванные алкоголизмом, выявляются примерно у 30 % больных. Также привести к развитию хронической формы панкреатита могут:
- новообразования поджелудочной железы;
- дуоденит;
- псевдокисты поджелудочной железы;
- стеноз большого дуоденального сосочка;
- травмы и оперативные вмешательства на поджелудочной железе.
Как диагностируется воспаление поджелудочной железы?
Диагностика панкреатита обычно трудностей не представляет, поскольку его симптомы всегда довольно ярко выражены. Тем не менее для точной постановки диагноза врач в обязательном порядке проводит целый ряд исследований.
Диагностика панкреатита включает:
- Физикальное исследование: осмотр языка пациента, пальпация передней стенки брюшной полости.
- Лабораторная диагностика:
- Общий клинический анализ крови для выявления признаков воспаления по увеличению СОЭ, количеству лейкоцитов и прочее;
- Общий клинический анализ мочи для определения присутствия в ней амилазы;
- копрограмма — анализа кала на наличие остатков непереваренной пищи;
- биохимический общетерапевтический анализ крови для определения уровня ферментов поджелудочной железы;
- бактериологическое исследование экссудата брюшной полости (проводится во время операции).
- Инструментальные исследования: Ультразвуковое исследование органов брюшной полости (комплексное), магнитно-резонансная томография, компьютерная томография, рентгенография, целиакография, эзофагогастродуоденоскопия, дуоденоскопия, диагностическая лапароскопия — по показаниям.
Как правило, хронический панкреатит сложнее диагностировать, чем острый, поэтому врачи большое значение придают опросу пациента, из которого можно сделать выводы о характере и типе боли, о режиме питания и наличии вредных привычек.
Что делать при ферментной недостаточности поджелудочной железы?
При остром панкреатите и обострении хронической формы заболевания лечение должно проводиться в стационаре под контролем врача. На начальной стадии лечения пациенту полностью запрещено принимать пищу, для купирования боли назначают обезболивающие средства и спазмолитики. Кроме того, рекомендуется полный покой, холод на живот для замедления производства поджелудочной железой пищеварительных ферментов. В некоторых случаях рекомендовано откачивание желудочного содержимого для снижения нагрузки на железу. В сложных ситуациях проводится хирургическая операция вплоть до удаления пораженного органа. При затруднении оттока секрета поджелудочной железы возможно эндоскопическое вмешательство — удаление камней из протоков поджелудочной железы, расширение протока различными способами.
Внимание!
Прием ферментных препаратов в острый период панкреатита противопоказан!
При хроническом панкреатите без обострения и вызванной им ферментной недостаточности лечение в первую очередь должно быть направлено на поддержку способности организма полноценно переваривать пищу. Для этого пациенту назначают ферментные препараты на основе панкреатина, содержащего протеазу, липазу, альфа-амилазу, трипсин, химотрипсин. Заместительная терапия не может восстановить саму поджелудочную железу, но вполне способна взять на себя работу, с которой железа не справляется. С помощью заместительной ферментной терапии организм больного способен усваивать питательные вещества из пищи в течение многих лет.
Кроме того, действие этих препаратов способно постепенно купировать болевой синдром за счет механизма обратного торможения выработки ферментов: панкреатин в лекарственной форме поступает в просвет двенадцатиперстной кишки, и протеаза инактивирует холецистокинин-релизинг-фактор, что приводит к снижению холецистокинина в крови и панкреатической секреции (по принципу «обратной связи»). Если же заместительная терапия на основе панкреатина недостаточна, то стимуляция выработки ферментов железой продолжается, ускоряется аутолиз, повышается внутрипротоковое давление и усиливается боль.
Ферментная терапия не только замещает дефицит необходимых ферментов, но и минимизирует секреторную функцию поджелудочной, обеспечивая органу функциональный покой.
Очень важно избавиться от привычек, провоцирующих заболевание, — от злоупотребления алкоголем, курения и нездорового питания.
До сих пор лечение панкреатической ферментной недостаточности остается достаточно сложной задачей, нуждающейся в комплексном подходе. Выбор схемы лечения специалисты рекомендуют делать индивидуально — с учетом степени недостаточности и выраженности эндокринных расстройств и болевого синдрома у пациента. Только знание лечащим врачом принципов ферментной заместительной терапии позволяет выработать адекватную тактику лечения и определить прогноз для пациента.

Обострение хронического панкреатита: симптомы и лечение
Хронический панкреатит считается тяжелой и трудноизлечимой болезнью. Особенно если болезнь прогрессирует и постоянно происходит обострение панкреатита.
Хронический панкреатит – воспаления, происходящие в тканях поджелудочной железы длительное время, приводящие к необратимым изменениям структуры и функции органа, частичной либо полной его атрофии. При обострении панкреатита высок процент летальных исходов. Это говорит о серьезности болезни, о том, что не следует пренебрегать первыми симптомами.


Причины возникновения болезни
Причины появления хронического панкреатита бывают разными. Гастроэнтерологи выделяют две распространённые причины хронического воспаления:
- Злоупотребление алкоголем. По статистике 60% больных страдают алкогольным панкреатитом.
- Желчнокаменная болезнь.
Иногда причина появления панкреатита неизвестна, косвенно это бывает связано с образом жизни либо становится следствием иной болезни.
Основной подвох хронической формы болезни заключается в том, что симптомы не постоянно ярко выражены. Временами болезнь протекает совершенно бессимптомно. И в период острого рецидива выясняется – больной страдает хронической формой панкреатита. Чаще хроническим панкреатитом страдают женщины, мужчины подвержены внезапным острым вспышкам. Средний возраст болезни от 28 до 37 лет, в пожилом возрасте после 50 чаще присутствует диагноз – острый панкреатит.
Признаки обострения хронического панкреатита
В большинстве случаев признаки обострения хронического панкреатита проявляются в виде постоянной, острой и сильной боли, ощущаемой под ребрами, отражаясь в спину. Часто боль атипична, маскируется под прочие заболевания, бывает максимально выражена в верхней части спины, размывается по животу. Иногда боль отдаёт в грудную клетку, в бок, ощущаясь в глубине организма, что характерно для обострения панкреатита.
Боль обычно проявляется после еды либо употребления алкоголя. Слабо реагирует на доступные обезболивающие средства, порой настолько интенсивна, что приходится прибегать к наркотическим методам обезболивания.
На фоне желчнокаменной болезни хронический панкреатит протекает остро, рецидивы случаются часто.

Жёлчнокаменная болезнь
Помимо острой боли обострение хронического панкреатита сопровождается симптомами:
- метеоризм;
- повышение температуры;
- снижение артериального давления;
- учащение пульса;
- нарушение стула.
Яркий признак – механическая желтуха. Возникает при полной закупорке общего желчного протока.
Лечение хронического панкреатита
Лечение при обострении панкреатита зависит от состояния пациента и силы болевого приступа.
Лечение в условиях стационара
Если боль нестерпимая и сильная, наблюдается спутанность сознания, рвота, диарея, следует незамедлительно обратиться в скорую помощь. Принимать обезболивающие препараты нельзя. Это смажет картину, не позволив врачам поставить верный диагноз.
При обострении хронического панкреатита может быть нанесён непоправимый вред поджелудочной железе и остальным внутренним органам.
Хирургическое вмешательство
Периодически воспаление поджелудочной железы происходит интенсивно, а последствия необратимы. Приходится прибегать к хирургическому вмешательству. В подобных случаях выполняется хирургическая или эндоскопическая операция по резекции омертвевших тканей либо части органа.
К сожалению, известны случаи, когда повреждённые участки не локализуются в одном месте, а хаотично разбросаны по органу. Подобное не позволяет выполнить полное удаление омертвевшей ткани, приводя к последующим рецидивам. Часто такое случается при обострении алкогольного панкреатита.
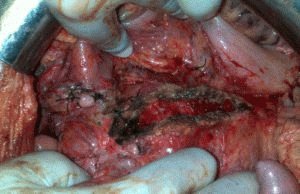

Алкогольный панкреатит
Консервативное лечение
После операции или если её удалось избежать, назначается консервативное лечение при обострении хронического панкреатита:
- Назначаются обезболивающие препараты. В первую очередь требуется подавить болевой синдром. Назначаются анальгетики либо, при нестерпимой навязчивой боли, наркотические средства, притупляющие интенсивность.
- Назначаются лекарства, подавляющие функцию поджелудочной железы. Предписывается обеспечить покой воспаленному органу, сократить либо свести на нет выработку ферментов, разрушающих ткани.
- Прописываются мочегонные препараты. Попав в кровь, ферменты поджелудочной железы начинают разрушительное воздействие на прочие органы: легкие, печень, почки, сердце и даже головной мозг. Чтобы ускорить вывод токсинов с мочой назначают мочегонные препараты.
- Устанавливается парентеральное питание. Чтобы поджелудочная железа находилась в покое, предписывается голодная диета. Первые несколько суток пациент не думает о еде из-за сильной боли и ослабленного состояния. Если состояние остаётся тяжёлым, для поддержания функций организма производится ввод питательных веществ внутривенно, длящийся 3 – 7 дней.
Перечисленные действия направлены на приостановление работы поджелудочной железы и регенерацию органа.
Амбулаторное лечение
Если приступ не настолько сильный, чтобы вызывать скорую помощь, можно самостоятельно предпринять шаги по снижению болевого симптома:
- Придётся отказаться от еды на срок до трех суток. Питание после голодной диеты возобновляют постепенно, внимательно следят за состоянием.
- Принять препарат, снимающий спазм (но-шпа или папаверин) и обезболивающий препарат (парацетамол или ибупрофен, разрешено принять анальгин).
- Соблюдать постельный режим.
- В кратчайшие сроки обратиться к лечащему врачу.
Обычно пациент знает, что делать при обострении панкреатита, но лечение проводит только доктор. Неправильный диагноз и неверное лечение приведут к фатальным последствиям.
Лекарства для снятия обострения
При хроническом панкреатите первостепенно назначают антациды. Лекарства, не излечивающие панкреатит как таковой, но позволяющие снизить ущерб, нанесённый острым воспалением. Подобные препараты нормализуют кислотно-щелочной баланс.
Потом гастроэнтеролог подбирает ферментную терапию для улучшения работы поджелудочной железы. Ферменты назначаются на длительное время и облегчают симптомы хронического панкреатита. Требуется соблюдать рекомендации по приёму. При правильном применении ферментов и соответствующей диете они:
- Устраняют изжогу, отрыжку, вздутие.
- Помогают быстрее и тщательнее расщеплять пищу, чтобы еда не задерживалась в желудке, не вызывала брожения.
- Уменьшают нагрузку на больной орган.
Лечение хронического панкреатита – сложный процесс, требующий постоянного наблюдения врача, корректировки лечения и соблюдения пожизненной диеты. Если выполнять предписания врача, обостряться хронический панкреатит будет гораздо реже.
Диагностика
Симптомы обострения хронического панкреатита иногда смазаны, при обращении в больницу врач обязан провести ряд исследований для постановки точного диагноза, оценки вреда, нанесённого поджелудочной железе.


Визуальные симптомы болезни:
- Желтоватые кожные покровы. Происходит из-за сужения общего желчного протока либо при полной закупорке.
- Появление пятен с кровоподтеками в области живота и спины.
- Если закупорки протока нет, цвет лица приобретает землистый оттенок.
- Болезненная пальпация верхней части живота.
- Выпуклость в верхней части живота.
Клиническая картина
Помимо осмотра пациента, необходимо провести исследования.
- Анализ крови. Общий развернутый и биохимический. Также желательно определить уровень онкомаркеров в крови, чтобы исключить рак поджелудочной железы.
- Анализ мочи. В моче исследуется уровень ферментов поджелудочной железы.
- Копрограмма. При нарушениях функции поджелудочной железы прекращается расщепление жиров, это отражается в копрограмме больного.
- Ультразвуковое исследование брюшной полости. Не самый точный метод исследования, однако позволяет выявить сопутствующие нарушения внутренних органов.
- Эндоскопическая ультрасонография. Точнейший метод диагностики, позволяющий поставить верный диагноз.
На основании жалоб пациента, сбора анамнеза и результатов описанных тестов врач ставит диагноз и принимает решение, как лечить обострившийся панкреатит.
Помимо хронического панкреатита, обостряются другие заболевания органов пищеварения и желудочно-кишечного тракта. Потому что, к сожалению, при продолжительном хроническом воспалении происходят фатальные изменения в организме и холецистит, гастрит, язвенная болезнь, воспаление двенадцатиперстной кишки – далеко не редкость.

Воспаление двенадцатиперстной кишки
Панкреатит и другие болезни
- Желчнокаменная болезнь. Один из основных факторов возникновения панкреатита. При желчнокаменной болезни происходит закупорка протоков поджелудочной железы, из-за чего ферменты, вырабатываемые ею, не выбрасываются в двенадцатиперстную кишку, а остаются на месте и начинают расщеплять ткани органа. В случае желчнокаменной болезни панкреатит обостряется каждый раз.
- Холецистит. Часто панкреатит появляется как осложнение холецистита. Симптомы этих болезней схожи, что затрудняет диагностику. Но лечение происходит по отдельности.
- Диабет. Помимо выработки ферментов, участвующих в процессе пищеварения, поджелудочная железа выполняет ещё одну важную функцию. Это выработка инсулина – гормона, который отвечает за снижение сахара. Длительное воспаление, а также обострение хронического панкреатита разрушают клетки, выполняющие эндокринную функцию, что приводит к диабету. Диабет развивается не сразу, это неторопливый процесс и происходит чаще в тех случаях, когда больной игнорирует симптомы и лечение, назначаемое врачом.
- Бактериальные инфекции. Часто к воспалению поджелудочной железы присоединяются бактериальные инфекции, например, стафилококк. В таких случаях назначаются антибиотики. Также они помогают предотвратить такие осложнения, как абсцесс, перитонит, панкреонекроз.
- Грибковые инфекции. Кандидоз и прочие грибковые инфекции также обостряются при рецидивирующем панкреатите. В таких случаях назначаются противогрибковые препараты.
Профилактика обострений
Нет единого принципа, как лечить хронический панкреатит в стадии обострения. Все зависит от остроты симптомов и степени атрофии функции поджелудочной железы. Важно проводить профилактическое лечение, чтобы купировать воспалительный процесс.
Основным профилактическим методом выступает строгая диета. Нарушение питания, употребление алкоголя, вредные привычки сводят на нет действие препаратов, и приводят к острым рецидивам.
Рецидивирующий хронический панкреатит часто приводит к раку поджелудочной железы. По статистическим данным, 80% больных раком поджелудочной железы страдали хроническим панкреатитом. Раковые клетки образуются из воспалённых тканей. Опухоль поджелудочной железы имеет неблагоприятный прогноз, нередко неоперабельна и часто даёт метастазы в другие органы.
Поэтому не стоит запускать болезнь и отказываться от лечения. Комплексная терапия поможет сократить болевые приступы и жить пациенту полной жизнью.
Обострение панкреатита: признаки, симптомы, лечение
Обострение панкреатита возникает на фоне острого заболевания. Каждый больной панкреатитом должен понимать, что заболевание способно проявиться только через полгода, непосредственно после его возникновения.
В этот период времени врачи ставят диагноз рецидив острой формы. Если вовремя не начать лечение, то состояние больного ухудшается, возникает обострение уже хронического панкреатита. Рассмотрим основные признаки и выяснить, что делать при обострении панкреатита.
Рекомендации от Еленой Малышевой в спецвыпуске «Жить здорово!», как побороть пакреатит при помощи исцеляющих воздействии природных средств.
Симптомы
Когда возникает обострение в поджелудочной железе – приносит больному массу дискомфорта и боли. Но, в некоторых случаях, признаки обострения могут и не проявляться.
Общие клинические проявления:
- У больного в период, когда происходит обострение поджелудочной, возникает тупая или резкая боль в области подреберья. Часто болевой синдром отдает в спину.
- Появляются проблемы со стулом. Кал в период обострения приобретает жирный блеск, в каловых массах обнаруживаются остатки непереваренной пищи.
- Симптомы обострения панкреатита всегда сопровождаются горечью в ротовой полости, урчит живот, возникает сильная тошнота и рвота. Помимо этого, на языке при таком течении болезни отмечается белый налет.
- Снижается масса тела, так как у больного отсутствует аппетит.
 К дополнительным симптомам при обострении болезни можно отнести:
К дополнительным симптомам при обострении болезни можно отнести:
- Болевой синдром в области брюшины может отдавать в спину или в поясничный отдел. Достаточно редко возникает у больного боль под лопатками. В этом случае характер болевого синдрома тупой. Признаки боли возникают на фоне большого количества нервных окончаний, которые также вовлечены в патологический воспалительный процесс.
- При тяжелом течении недуга возникает болевой шок.
- При рвотном рефлексе также возникает боль. В рвотных массах отмечается изначальная еда, после рвет желчью.
- В период, когда обострение панкреатита – симптомы такие, как отрыжка, сухость в ротовой полости.
- Одышка или озноб.
- В редких случаях поднимается температура.
При тяжелом течении отмечается на кожном покрове признаки авитаминоза, снижается артериальное давление.
Диагностические мероприятия
Для того, чтобы поставить диагноз, назначается комплексная диагностика.
Лабораторная диагностика
Биохимический анализ крови: увеличивается уровень трипсина, амилазы и липазы.
Анализ крови (общий): присутствует лейкоцитоз, увеличивается СОЭ.
Инструментальный метод
 Ультразвуковое обследование: отмечается увеличение ПЖ, при тяжелом течении на мониторе видно отечность поджелудочной железы.
Ультразвуковое обследование: отмечается увеличение ПЖ, при тяжелом течении на мониторе видно отечность поджелудочной железы.
Компьютерная томография: в момент обследования обнаруживается фиброз пораженной железы.
Лечение
 Лечение при обострении должно быть комплексное. Рассмотрим, что входит в первую помощь в период обострения.
Лечение при обострении должно быть комплексное. Рассмотрим, что входит в первую помощь в период обострения.
Первая помощь
- Больному не стоит употреблять еду. В течение 3-х дней отказаться от пищи, разрешается пить воду. Почему нельзя кушать? Дело в том, что в период обострения нужно прекратить производство ферментов, в противном случае, можно усилить воспалительный процесс.
- При сильной боли в эпигастральную область положить холодный компресс.
- В момент приступа (острого), принять горизонтальное положение, так можно облегчить общее состояние больного.
Если такие мероприятия не помогают устранить боль, то можно принять спазмолитики. Например: Дротаверин (аналог Но-шпа) или Максиган.
Квалифицированная помощь
 При обострении поджелудочной железы больному назначаются антисекреторные лекарственные препараты. Как правило, назначают лекарства из группы Н²-гистаминоблокаторы, например:
При обострении поджелудочной железы больному назначаются антисекреторные лекарственные препараты. Как правило, назначают лекарства из группы Н²-гистаминоблокаторы, например:
- Ранитидин;
- Фамотидин.
Если они не приносят положительного результата, то в этом случае используют уже ингибиторы протонной помпы:
- Омепразол;
- Рабепразол.
Лечить обострение можно при помощи антацидов или антиферментных препаратов.
Назначают:
- Маалокс;
- Контрикал;
- Гордокс.
Для того, чтобы устранить болевой синдром, больному назначают холинолитики или спазмолитики:
- Атропин;
- Платифиллин.
В редких случаях больному прописывают ненаркотические анальгетики, например: Метамизол натрия или Кеторолак.
Главный гастроэнтеролог РФ: «ПАНКРЕАТИТ не проходит?! Простой способ лечения уже исцелил сотни пациентов в домашних условиях! Чтобы навсегда вылечить поджелудочную нужно…» Читать далее »
Как мы говорили выше, что лечение обострения должно быть комплексное. Поэтому необходимо использовать в лечении и препараты ферментов ПЖ. Нижеописанные препараты помогут уменьшить диспепсию, а также устранят секреторную недостаточность.

Назначают:
- Креон;
- Канцитрат.
В том случае, если у больного проявляются моторные нарушения, то их можно устранить при помощи лекарственных прокинетиков, например: Мотилиум или же Цизаприд.
Народные методы лечения
 В период обострения можно использовать желчегонные травы. Самостоятельно рецепты не готовить. Так как желчегонные травы можно использовать в лечении только в том случае, если у больного отсутствуют камни в желчном пузыре.
В период обострения можно использовать желчегонные травы. Самостоятельно рецепты не готовить. Так как желчегонные травы можно использовать в лечении только в том случае, если у больного отсутствуют камни в желчном пузыре.
В домашних условиях готовят отвары на основе: кукурузных рылец, пижмы, зверобоя, хорошо помогает шиповник, бессмертник.
Приготовление: выбранную траву перемолоть и настоять на спирту или воде. Принимать по 3 раза в день, курс лечения составляет не менее месяца.
Врачи отметили эффективность рецепта на основе корня цикория. Его принимают по 100 мл 2-3 раза в день.
Овес помогает устранить общие симптомы панкреатита. Для его приготовления вам понадобиться крупа, хлопья не подходят. Залить крупу водой и настаивать 3 дня. На четвёртый день слить воду, промыть крупу, и снова налить воды. Слитую воду варить на медленном огне до образования киселя. Принимать овсяный кисель 3 раза в день.
Такой рецепт поможет быстро восстановить пищеварительный тракт и предотвратить избыточную выработку сока.
Важно! Перед приготовлением народного рецепта необходимо проконсультироваться с доктором.
Профилактические мероприятия
 Обостриться панкреатит может в любой момент, поэтому помимо медикаментозного лечения, необходимо соблюдать правила профилактик:
Обостриться панкреатит может в любой момент, поэтому помимо медикаментозного лечения, необходимо соблюдать правила профилактик:
- Отказаться от вредных привычек.
- Следить за рационом питания (придерживаться диеты 5 стол). Отказаться от вредных продуктов, ограничить жиры.
- Соблюдать дозировку лекарственного средства. Не стоит самостоятельно лечить обострения, это может привести к осложнениям.
- Своевременно проходить осмотры у терапевта и гастроэнтеролога.
Правил немного, но если их придерживаться, то можно избавиться от симптомов недуга и облегчить свое состояние.
сколько длится, что делать при приступе панкреатита?
Статистика утверждает, что панкреатит в последние годы стал весьма распространенным заболеванием. Например, в нашей стране на 100 000 человек населения встречается 27,4–50 случаев хронического панкреатита, примерно такая же картина и в европейских странах[1]. Увеличивается и количество больных, страдающих от острой формы заболевания: в России частота случаев колеблется от 10 до 13% от общего числа пациентов с хирургическими патологиями органов брюшной полости[2].
Панкреатит: виды, причины и симптомы заболевания
В медицине панкреатит определяется как воспалительное заболевание поджелудочной железы — одного из важнейших человеческих органов, отвечающего за выработку пищеварительного сока и играющего одну из ключевых ролей во всем процессе переваривания и усваивания пищи. Согласно классификации выделяется несколько основных форм панкреатита:
- Острый панкреатит, при котором происходит активизация пищеварительных ферментов в самой поджелудочной железе, в результате чего поражаются ее ткани — происходит «самопереваривание» органа, сопровождающееся отеком и некрозом клеток, а также возможным поражением окружающих тканей и органов. Причинами острого панкреатита могут быть заболевания желчных протоков (35%), травмы живота, отравления, тяжелые аллергические реакции. Но один из главных факторов, провоцирующих заболевание — злоупотребление алкоголем (55% случаев вызвано именно этой причиной)[3].
- Острый рецидивирующий панкреатит напоминает легкую форму острого панкреатита, но характеризуется повторными приступами различной степени интенсивности. Диагностировать эту форму очень трудно.
- Хронический панкреатит (ХП) — самостоятельное, медленно прогрессирующее заболевание поджелудочной железы, которое отличается чередованием периодов обострений и ремиссий. Традиционно одной из основных причин развития ХП также считается злоупотребление алкоголем (60–70%)[4]. Кроме того, вызвать заболевание способно и неправильное питание с преобладанием жирной и острой пищи, провоцирующее чрезмерную нагрузку на поджелудочную железу. Иногда ХП возникает как следствие распространения на железу язвы желудка или двенадцатиперстной кишки. Выделяются две основные стадии заболевания. Первая может длиться несколько лет, при этом больного практически ничто не беспокоит. Эта стадия без должного лечения неминуемо перейдет в следующую, на которой поражения органа оказываются весьма серьезными, симптомы проявляются уже постоянно и при этом часто возникают периоды обострения.
Для острого и хронического панкреатита в стадии обострения характерны три общих симптома: резкая и сильная боль в верхней части живота, опоясывающая тело или отдающая в спину, обильная рвота, не приносящая облегчения, и напряжение мышц верхней части живота, выявляемое на обследовании.
Любая форма панкреатита рано или поздно приводит к ферментной недостаточности поджелудочной железы, проще говоря — нехватке пищеварительных ферментов. Симптомы ферментной недостаточности при панкреатите обычно весьма ярко выражены — это метеоризм, изжога, тошнота, полифекалия. Один их характерных признаков — наличие в кале непереваренных комочков пищи и большого количества жиров. Так происходит из-за того, что пищеварительная система не справляется с перевариванием еды, которая остается в просвете кишечника и раздражает его, при этом поступление в кровь питательных веществ существенно снижается. Из-за слабого усвоения питательных веществ у больного со временем возникает авитаминоз, анемия и как результат — общее истощение организма.
Чем может быть спровоцировано обострение хронического панкреатита и сколько оно длится
Хронический панкреатит — заболевание коварное, человек может спокойно жить и не ощущать симптомов достаточно долго. Но что же играет роль «спускового крючка» в переходе заболевания в фазу обострения? Те же самые причины, которые вызывают развитие самого заболевания.
- Во-первых, острый приступ панкреатита появляется из-за нарушения режима питания. Переедание, особенно если в постоянном меню большое количество острых и жирных блюд, фастфуда, копченостей и консервов, неминуемо приводит к чрезмерной нагрузке на больной орган.
- Во-вторых, это все то же легкомысленное отношение к алкоголю — употребление спиртного даже в относительно небольших дозах может перевести заболевание в острую стадию.
- В-третьих, толчком может стать интоксикация при ОРВИ или приеме некоторых лекарственных препаратов: хроническим больным стоит осторожно относиться к любой медикаментозной терапии, особенно если она не была назначена врачом.
- В-четвертых, спровоцировать начало приступа панкреатита могут некоторые аутоиммунные заболевания (например муковисцидоз), физическое переутомление или хронический стресс.
Первым и главным сигналом о начале приступа является появление острой боли в области эпигастрия, иногда иррадиирущей в спину или область сердца, — этот симптом характерен для 80–90% всех пациентов[5]. После приема пищи болевые ощущения обычно усиливаются, снизить их можно, приняв положение сидя или наклонившись вперед. Иногда боль невозможно устранить приемом обезболивающих, а при нарастании ее интенсивности возможны даже болевой шок и потеря сознания.
Боли при обострении панкреатита могут появляться через час-два после приема жирной или острой пищи. Бывает, что приступ панкреатита начинается и позже — спустя 6–12 часов. Еще бóльшая «отсрочка» нередко наблюдается после злоупотребления алкоголем — она может достигать двух или даже трех суток. Во врачебной практике отмечались случаи начала приступа в ближайшие минуты в результате употребления холодных шипучих напитков. В отдельных случаях боль вообще не имеет очевидной связи с приемом пищи.
По мере обострения хронического панкреатита у пациента возникает специфическая горечь в полости рта, белесоватый налет на языке, снижение аппетита, тошнота, рвота, не улучшающая самочувствие больного. Точно ответить на вопрос «Сколько длится приступ панкреатита?» сложно — от часа до нескольких суток, а сам период обострения панкреатита с регулярно повторяющимися приступами — от недели и более.
Самостоятельно лечить обострение нельзя: по статистике, примерно 15–20% больных погибают от осложнений, возникших именно во время приступа[6]. При его начале нужно немедленно вызвать бригаду скорой медицинской помощи, а до ее приезда рекомендуется выполнить несколько простых рекомендаций, позволяющих немного облегчить состояние больного.
Первая помощь при приступе
Формула первой помощи проста — «холод, голод и покой». Больному при приступе необходимо как можно скорее обеспечить все три ее составляющие:
- полностью исключить прием любой пищи и жидкостей (кроме чистой прохладной воды), чтобы снять нагрузку с поджелудочной железы — этот запрет будет действовать до того момента, пока состояние человека не придет в норму;
- уложить больного в постель на спину, при рвоте допустимо принять положение на боку с прижатыми к животу коленями;
- приложить холодный компресс к области поджелудочной.
Самостоятельно принимать лекарственные препараты в этом случае запрещено — грамотная помощь при обострении панкреатита может быть оказана только врачом в условиях стационара. Именно там пациент пройдет обследование, и на основании комплекса диагностических мероприятий ему будет назначена адекватная терапия. В этот комплекс входит пальпация, лабораторная диагностика, включающая развернутый клинический, биохимический анализ крови и бактериологическое исследование экссудата брюшной полости (выполняется при проведении операции), исследование ферментов и инструментальная диагностика — УЗИ органов брюшной полости, и по показаниям — МРТ, компьютерная томография (рентгенография).
В ходе лечения выраженную боль снимают при помощи анальгетиков и спазмолитиков, последние также необходимы для восстановления нормального оттока панкреатического сока. При обнаружении инфекции или при операции назначаются антибактериальные препараты. Для снижения активности поджелудочной возможно назначение антагонистов соматотропина. По показаниям проводится откачивание желудочного содержимого и интенсивная дезинтоксикационная терапия.
В период обострения панкреатита применение ферментных препаратов противопоказано.
Для корректировки изменений в организме больного применяется соответствующее симптоматическое лечение, которое может включать препараты, поддерживающие работу сердца, нормализующие артериальное давление и другие.
Если у пациента развивается омертвение тканей поджелудочной железы — панкреонекроз, — проводится операция по их удалению.
Что можно сделать после обострения
После снятия приступа панкреатита лечение должно быть направлено в первую очередь на поддержку функции поджелудочной железы и ее способности полноценно переваривать поступающую в организм пищу. Поджелудочная железа не способна самовосстанавливаться, а значит, работать без поддержки при хроническом панкреатите она не может. Именно поэтому одним из главных направлений лечения в период ремиссии является ферментная терапия — та самая, которая не разрешается при обострении болезни.
Заместительная ферментная терапия не способна восстановить поджелудочную железу, но может взять на себя часть ее функций. Соответствующие ферментные препараты назначаются длительно, иногда пожизненно — с их помощью организм человека полноценно получает все необходимые ему питательные вещества из пищи.
Но это не единственная функция ферментосодержащих препаратов: доказана их способность купировать сам болевой синдром и минимизировать секреторную функцию поджелудочной железы, обеспечивая ей функциональный покой. Эта способность реализуется за счет механизма обратного торможения выработки ферментов.
Кроме ферментной терапии, больному назначается специальная диета, также снижающая нагрузку на пораженный орган. Рекомендуется отказаться от животных жиров, кислой, жареной, соленой, копченой пищи, крепких бульонов и супов на их основе. И, конечно, под полный запрет попадают алкоголь и курение.
Снятие приступов при хроническом панкреатите и особенно последующая профилактика панкреатической недостаточности требуют от врача и пациента долгой и слаженной совместной работы. Самолечение в этом случае легко может привести к серьезным осложнениям, чреватым угрозой для жизни.

Обострение хронического панкреатита: симптомы и лечение
Что такое хронический панкреатит?
Хронический панкреатит – это волнообразное заболевание, периоды обострения которого чередуются с периодами ремиссии (покоя). Как правило, хроническая форма – это результат повторяющихся острых панкреатитов. В поджелудочной железе возникает очаг воспаления, который приводит к нарушению экзокринной функции органа (выработке ферментов). С прогрессированием заболевания в органе развиваются очаги фиброза (замещения соединительной тканью) и некроза (отмирания тканей). Все это приводит к ухудшению состояния организма в целом.
Отчего возникает обострение хронического панкреатита?
- Нарушение диеты (употребление жирной, жареной, маринованной пищи, копченых продуктов, большого количества специй).
- Злоупотребление алкоголем.
- Стрессы.
- Сопутствующие заболевания (гастрит, язвенная болезнь, холецистит, дуоденит и пр.).
- Вирусная или бактериальная инфекция (инфекционный мононуклеоз, вирусные гепатиты, паротит).
- Курение.
- Частое применение лекарственных средств, токсичных для поджелудочной железы (сульфаниламиды, антибиотики, мочегонные, гормональные средства, иммунодепрессанты).
- Травмы живота.
- Заболевания эндокринной системы (например, гиперпаратиреоз).
Симптомы заболевания
- Боль. Она возникает резко, как правило, после провоцирующего фактора. Локализуется под левым ребром. Иногда это опоясывающая боль, локализующаяся в районе реберной дуги.
- Диспепсия – тошнота, рвота, возникающая после приема пищи, иногда с примесью желчи. Часто больного при обострении хронического панкреатита беспокоит вздутие живота (метеоризм) и кашицеобразный стул с пеной и кусочками непереваренной пищи.
- Вегетативные расстройства – лихорадка, озноб, повышенная потливость, гиперсаливация (усиленное слюноотделение).
- Снижение массы тела – возникает при длительном течении заболевания и является результатом плохой усваиваемости питательных веществ (из-за ферментативной недостаточности).
Признаки обострения заболевания могут сочетаться друг с другом, преобладать один над другим. Степень, интенсивность и частота возникновения симптомов зависят от тяжести заболевания и стадии. По течению заболевание можно разделить на несколько стадий:
- Начальная стадия, когда панкреатит проявляется чередующимися периодами обострения и ремиссии. На первое место из симптомов выходит боль.
- Стадия экзокринной недостаточности, когда происходит нарушение ферментативной функции поджелудочной железы. Болевой синдром в эту стадию уже не такой интенсивный, на первое место выходят диспепсические расстройства.
- Стадия осложнений, когда в поджелудочной железе поражен эндокринный аппарат, формируются кисты, опухоли. В эту стадию появляются симптомы сахарного диабета (из-за недостатка выработки инсулина).
Лечение хронического панкреатита
Нужно понимать, что обострение хронического панкреатита в домашних условиях не лечится, а только предупреждается. Лечение этого заболевания необходимо доверить специалистам.
В первые дни обострения (1 – 3 суток) больному назначается полный покой и голод (разрешается только питье – негазированные минеральные воды, отвар шиповника). В дальнейшем диета расширяется. Разрешаются нежирные сорта мяса и рыбы, приготовленные на пару, вареные яйца, отварные овощи. В стадии обострения лечение хронического панкреатита сводится к нескольким пунктам:
- Купирование болевого синдрома. С этой целью широко используются спазмолитические препараты (Но-шпа, Папаверин), анальгетики (Анальгин, Баралгин). Как правило, эти препараты применяются парентерально (внутримышечно или внутривенно).
- Дезинтоксикационная терапия. Назначаются внутривенно капельно препараты Гемодез, Полиглюкин, Реосорбилакт, глюкозу.
После купирования болевого синдрома назначаются ферментативные препараты (Креон, Мезим, Фестал, Пангрол, Панзинорм, Панкреатин и другие). Ферменты оказывают заместительную терапию, предотвращая ферментативную недостаточность железы. Принимать их нужно во время каждого приема пищи. Ферменты убирают такие симптомы как тошнота и жидкий пенистый стул. Прием ферментных препаратов назначается на длительный непрерывный срок (2 – 3 месяца), иногда пациент нуждается в ферментах постоянно, даже в стадии ремиссии. Препараты симетикона (Мотиллиум, Эспумизан) назначают с целью уменьшить газообразование в кишечнике. В стадию нарушения эндокринных функций поджелудочной железы назначается заместительная терапия, предотвращающая повышение сахара в крови. Когда хронический панкреатит осложняется кистами, опухолями, холестазом (застоем желчи), назначается хирургическое лечение.
Профилактика обострений хронического панкреатита
Для предупреждения приступов заболевания, в первую очередь, нужно отказаться от приема алкоголя, жирной и жареной пищи. Ограничить употребление сахара и углеводов. Основным методом профилактики заболевания является соблюдение диеты. Питание пациента должно быть дробным, каждые 2,5 – 3 часа, небольшими порциями. Пища должна быть не горячей, а теплой, в перетертом виде.
Примерное меню для пациента с хроническим панкреатитом в период ремиссии
- 1-й завтрак: овсяная каша со сливочным маслом (10г), отварное мясо или рыба, салат из свежих овощей (свекла, морковь, яблоко).
- 2-й завтрак: омлет на пару из 2-3 яиц и отвар шиповника.
- Обед: суп молочный или на овощном бульоне, рагу из овощей (можно добавить отварное мясо), хлеб белый черствый со сливочным маслом (не более 10г), компот из сухофруктов с сахаром (не более 2х чайных ложек).
- Ужин: отварная морская рыба, обезжиренный сыр или творог без сметаны, чай с сахаром (не более 2-х чайных ложек).
Перед сном можно выпить стакан нежирного кефира.
Как лечить обострение хронического панкреатита
Обострение хронического панкреатита — симптомы и лечение
Чтобы не пришлось лечить обострение хронического панкреатита, медики рекомендуют предпринимать меры по предотвращению развития данной патологии. В первую очередь необходимо изучить основные причины, провоцирующие острое воспаление поджелудочной железы, и максимально избегать их.
В большинстве случаев обострение болезни не требует обязательного хирургического вмешательства, но пренебрегая консервативным лечением, существует риск возникновения серьезных осложнений в виде проблем с процессом пищеварения и усвоением веществ в организме.

Что это такое?
Хронический панкреатит – это воспалительный процесс в тканях поджелудочной железы, протекающий более полугода. Заболевание характеризуется волнообразным течением – периоды ремиссии сменяются периодами, когда панкреатит обостряется.
Причины обострения
Основная причина обострения хронического панкреатита – злоупотребление алкогольными напитками.
Другие причины обострения заболевания:
- Механические травмы живота.
- Осложнения после хирургических операций.
- Диеты, предполагающие минимум белка.
- Аутоиммунные болезни.
- Инфекционные болезни организма.
- Излишнее употребление жирной и жареной пищи.
- Наследственные факторы.
- Высокие нагрузки на нервную систему, частые стрессы.
- Старческий возраст (недостаток в организме ферментов).
- Прием токсических лекарственных препаратов.
- Курение, особенно на фоне избыточного веса.
- Хронические заболевания печени, двенадцатиперстной кишки и желчного пузыря.
Во время обострения резко возрастает активность панкреатических ферментов, ткань поджелудочной железы раздражается под их воздействием, возникает отек, сдавление большого панкреатического протока, ухудшается кровоснабжение железы – клиническая картина напоминает острый панкреатит и, собственно, мало чем от него отличается. [adsen]
Симптомы обострения хронического панкреатита
Как правило, симптомы обострения хронического панкреатита развиваются достаточно быстро. Уже в первые сутки состояние человека резко ухудшается, вследствие чего ему приходится принимать медицинские препараты или обращаться за помощью к врачу.
Больной может заподозрить у себя обострения хронического панкреатита по следующим клиническим признакам:
- частый и жидкий стул, примесь жира в кале;
- боль в животе с размытой локализацией, отдающая в спину, усиливающаяся после еды;
- горечь во рту, рвота желчью, которая не приносит облегчения и трудно купируется медикаментозными средствами.
Все эти клинические признаки не являются характерными только для хронического панкреатита. Но если у человека обострение данного заболевания случается не впервые, он уже знает, что именно воспаление поджелудочной железы стало причиной появления всех симптомов.
Что нужно делать при возникновении боли в животе и диспепсических явлений? Желательно обратиться к врачу. Если боль сильная, а рвоту не удается устранить, стоит вызвать скорую помощь сразу же доставить больного в отделение интенсивной терапии для проведения коррекции водно-электролитного обмена. Такие состояния опасны для жизни, поэтому затягивать с обращением к врачу не стоит. Обострение панкреатита вполне может привести к частичной деструкции поджелудочной железы, что может потребовать хирургического лечения.

Сколько длится приступ?
Хронический панкреатит в фазе обострения может сопровождаться сильнейшими болями и значительным ухудшением состояния здоровья. Однако не у всех пациентов болевые ощущения такие резкие, но вместо этого они страдают другими симптомами: отсутствием аппетита, высокой температурой, рвотой, поносом и др.
Но, сколько длится острая фаза? Медики не дают однозначного ответа, так как на длительность приступа влияют многие факторы, например, причины, которые повлекли за собой развитие данной патологии или же наличие сопутствующих недугов. В среднем при обострении панкреатита приступ длится 1−2 часа и больше суток.
Что делать при обострении?
В первую очередь нужно вызвать «скорую помощь». Если появились симптомы панкреатита, первая помощь при обострении включает в себя следующие шаги:
- полное исключение приема пищи и жидкости;
- соблюдение покоя, нужно лечь в постель на спину, при рвоте можно принять положение, лежа на боку с прижатыми к животу коленями;
- использование пакета со льдом в виде холодного компресса на область живота.
После доставки в стационар пациент будет обследован, на основании полученных результатов доктор выберет наиболее эффективную терапевтическую тактику. Самостоятельно назначать себе таблетки и вводить лекарственные препараты при обострении панкреатита запрещено.
Если обострение хронического процесса ограничивается тошнотой после еды, появлением поноса, дискомфорта в животе, все равно нужно обратиться к специалисту за консультацией, чтобы избежать наступления осложнений. После обследования врач решит, где необходимо пройти курс лечения — в стационарных или амбулаторных условиях.
Диагностика
После определения симптоматики и этиологии заболевания врач-специалист назначает анализы. Обычно это:
- общий и биохимический анализы крови;
- анализ мочи;
- биохимия кала;
- анализы слюны для определения уровня амилазы.
Для точного диагноза могут потребоваться дополнительные исследования органов брюшной полости, такие, как компьютерная томография, МРТ, рентгенография органов, ультразвуковое исследование или эндоскопия.

Как лечить обострение панкреатита?
Комплексное лечение обострения складывается из режима, диеты и медикаментозной терапии. При выраженном болевом синдроме назначается постельный режим, больные нетрудоспособны.
Медикаментозное лечение
Лечение панкреатита во время обострения должно начинаться незамедлительно и обязательно под контролем специалиста. Только гастроэнтеролог может назначить правильное лечение, направленное на скорейшее снятие обострения болезни и предотвращение возможных осложнений.
В первую очередь используется медикаментозное лечение:
- Витаминотерапия: жирорастворимые A, E, K, D и витамины группы B.
- Ферменты поджелудочной железы: Панкреатин, Креон, Панзинорм с липазой не менее 10 тысяч.
- Препараты, направленные на понижение секреторной функции железы: Эзомепразол, Октреотид, Пантопразол, Омепразол.
- Препараты, купирующие сопутствующий болевой синдром. Это спазмолитики: Дротаверин, Мебеверин, Спазмалгон, Но-шпа. А также нестероидные противовоспалительные средства: Трамадол, Кетопрофен.
Стоит отметить, что медикаментозное лечение пациентов индивидуальное. Подбирать препараты должен только врач, тщательно изучив симптомы болезни. Делать инъекции, принимать таблетки, не посоветовавшись со специалистом, нельзя. Это может привести к тяжелым последствиям.
Питание и диета
В первые несколько дней необходим голод, можно только пить воду – очищенную без газа, или кипяченую. В дальнейшем диету постепенно расширяют, назначают стол № 1а, как при обострении язвенной болезни желудка. Разрешаются продукты, богатые белком – нежирное мясо – говядина, кролик, индейка, в виде паровых тефтелей или суфле, отварная нежирная рыба, паровой белковый омлет, обезжиренный творог, протертые вязкие каши. Из напитков можно пить чай, отвар шиповника, компот из черной смородины.
Все блюда готовят либо на пару, либо в отварном виде, тщательно измельчают либо протирают. Порции небольшие, по объему не превышающие количество, помещающееся в одной горсти. Количество приемов пищи – от 6 до 8 раз в день.
Из меню исключаются экстрактивные вещества, усиливающие секрецию – крепкие бульоны, грибы, кофе, какао, шоколад, маринады, копчености. Все продукты, требующие усилий от поджелудочной железы – жирное, жареное, соленое, острое, приправы и специи, консервы, сливки, сметана, жирный творог, сало – придется отставить. Нельзя фастфуд, газировки, разноцветные леденцы и шоколадные батончики, чипсы, сухарики, орешки – все, чем мы привыкли перекусывать на ходу. Безусловное, категорическое, не обсуждаемое табу на алкоголь. И на пиво. И на безалкогольное, в том числе.
Обычно диета решает около 70% проблем, возникающих при обострении хронического панкреатита. Стоит дать железе покой – и воспаление начнет затихать. Главное – выдержать необходимое время, и не «сорваться», когда все начало налаживаться и перестало болеть.

Профилактика
Конечно, лучшее лечение – это профилактика. Хронический панкреатит может обостряться и выкидывать «сюрпризы», о которых пациент даже не догадывается. Это может быть гипергликемия и гипогликемия, выраженный авитаминоз, процессы, приводящие к атрофическому гастриту, нарушениям в работе печени и нервному и физическому истощению.
Основное правило профилактики очень простое. Если хочешь быть здоров, «пропусти через голову» то, что попадает тебе в рот. Прежде, чем проглотить что-либо, нужно подумать, не повредит ли это пищеварению?
Категорически нужно избегать алкоголя. В условиях дефицита инсулина он может привести к гипогликемии и развитию тяжелого состояния, а в том случае, если «повезёт», и разовьется приятное опьянение, то человек «без тормозов» наедается вредной пищи. Поэтому полный отказ от выпивки, курения (сглатывание табачной слюны раздражает пищеварительный тракт) и пищевых соблазнов позволит вам избежать этого заболевания.
Хронический панкреатит: обострение. Что делать?
Хронический панкреатит в стадии обострения — это, как правило, последствия вовремя не вылеченного острого панкреатита. Надо сказать, что переход от стадии обострения к хронической достаточно условен.
Обострение хронического панкреатита: симптомы
Обычно обострение хронического панкреатита сопровождается не такими сильными болями, как острая форма заболевания — они проявляются приступообразно.Появление болей может привести к злоупотреблению алкоголем или нарушению назначенной диеты. Возможно нарушение пищеварения в виде диареи, чередующееся с запорами, тошнотой, тяжестью в эпигастральной области. Хирургическое вмешательство не требует обострения, однако, безусловно, требует лечения. Поджелудочная железа вырабатывает большую часть ферментов, необходимых для переваривания пищи, и длительная дисфункция железы приводит к серьезному расстройству пищеварения.
Хронический панкреатит: обострение можно предотвратить
Особую роль в профилактике обострения играет упорядочение жизни пациента: работа должна чередоваться с полноценным отдыхом.Стрессы, нарушения и переживания следует свести к минимуму — они только способствуют возникновению проблем в работе пищеварительной системы. Больному необходим отдых на природе, полноценный отдых в рабочем процессе, периодическое санаторно-курортное лечение. Последний особенно показан тем, кто страдает хроническими формами легкой и средней степени тяжести, когда они находятся в полной или неполной ремиссии. Тяжелая форма противопоказана для санаторно-курортного лечения такого заболевания, как хронический панкреатит. Обострение в условиях курорта также не лечится.Важно своевременно проходить обследование у гастроэнтеролога — не реже четырех раз в год.
Хронический панкреатит: обострение требует специального питания
В этот период диета должна быть щадящей как механически, так и химически. Первые два дня требуют полноценного отдыха. Можно использовать минеральную воду без газа типа «Боржоми» или «Славяновская». Хорошо пить некрепкий и несладкий отвар шиповника. Если к третьему дню самочувствие улучшится, можно принимать пищу: слизистые супы, протертые жидкие каши, овощные пюре, кисели (фруктовые и молочные).Никакой твердой пищи — только жидкие и полужидкие, приготовленные или приготовленные на пару, протертые. Через неделю-две можно переходить на твердую пищу.
Хронический панкреатит: обострение и лечение
При обострении болезни настоятельно рекомендуется госпитализация. Помимо диеты, о которой шла речь выше, как правило, назначают медикаменты, направленные на устранение боли. После прекращения болей врач при необходимости назначает препараты для подавления желудочной секреции, иногда — антибиотик общего действия.Важно помнить, что обострений можно избежать, если соблюдать диету и полностью исключить употребление спиртных напитков.
,Панкреатит | Симптомы и лечение панкреатита
Острый панкреатит
Различают 4 формы: отечный панкреатит, жировой панкреонекроз, геморрагический панкреонекроз, гнойный панкреатит. При некрозе поджелудочной железы выделяют 3 фазы заболевания: ферментный токсикоз, временная ремиссия, секвестрация и гнойные осложнения. Распространенность процесса может быть ограниченной, промежуточной и тотальной. При жировом некрозе поджелудочной железы очаги некроза могут быть очаговыми и дренирующими.
Панкреатит имеет ведущий симптом — сильную боль в верхней половине живота опоясывающего характера с иррадиацией в поясницу, левую руку, лопатку, шею слева. Интенсивность боли связана с раздражением рецессоров, повышением давления в общем желчном протоке и протоках поджелудочной железы, химическим воздействием трипсина. Поэтому выраженность болевого синдрома не является показателем тяжести процесса. Наиболее выраженная боль отмечается при отечном панкреатите и геморрагическом панкреонекрозе, когда иннервация не нарушена.
Напротив, с потерей нервных окончаний боль уменьшается, но интоксикация и обезвоживание усиливаются. Если перитонеальный синдром не развивается, боли не усиливаются при кашле, натуживании, глубоком дыхании. Присутствуют, как правило, тошнота и рвота, иногда рвота неукротимая, изнуряющая, но, в отличие от кишечной непроходимости, приносит хотя бы временное облегчение. Может быть метеоризм, парез кишечника, которые нарастают по мере развития деструкции в железе, иногда это требует дифференциальной диагностики с кишечной непроходимостью.,
Кожа обычно бледная, с сероватым или синюшным оттенком, у половины больных наблюдаются явления механической желтухи. При некрозе поджелудочной железы появляются характерные симптомы: цианоз кожи живота и периферических частей тела (симптом Холстеда), резкий цианоз пупка и кожи вокруг него (симптом Грюнвальда) или желтуха и бледность кожи вокруг пупка. (Симптом Каллена), цианоз фатальных поверхностей желудка (симптом Грея Тернера), появление фиолетово-мраморных пятен на туловище.Повышается температура кожи, и ее рост характерен для деструктивных форм панкреатита.
Острый панкреатит на ранних стадиях характеризуется вздутием живота, он мягкий, резко болезненный при пальпации в эпигастрии (если судить по положению, поджелудочная железа увеличена в размерах, консистенция яичка болезненна). При деструкции боль усиливается при пальпации живота, появляются жесткие мышцы в эпигастрии (симптом Курта), исчезает пульсация аорты (симптом Воскресенского), резко болезненна пупок при пальпации (симптом Думбадзе), боль при пальпации при пальпации. левый реберный угол позвонка (симптом Мейо-Робсона).
Выявлены характерные болезненные точки — при надавливании на передневнутреннюю поверхность нижней трети левой голени резко усиливаются боли в эпигастрии (симптом Онискина или точка Мейо-Робсона).
 [6], [7], [8], [9], [10], [11], [12], [13], [14], [15], [16], [17], [18]
[6], [7], [8], [9], [10], [11], [12], [13], [14], [15], [16], [17], [18]
Как распознать острый панкреатит?
В диагностике важно не только установить диагноз панкреатит, что в большинстве случаев несложно, но и проследить динамику процесса, особенно не упуская перехода к разрушению.Помимо оценки общего состояния, местных проявлений, проявлений синдрома интоксикации и обезвоживания важна динамика активности амилазы крови и диастазы мочи, которые не только подтверждают наличие панкреатита (хотя могут быть повышены и в других случаях). патологические состояния), но также отражают динамику процесса.
Из инструментальных методов исследования предпочтение отдается УЗИ, обзорной рентгенографии органов брюшной полости, лапароскопии.При наличии гиповолемии необходима ЭКГ для исключения инфаркта миокарда.
Хронический панкреатит
Хронический панкреатит относится к категории воспалительно-дегенеративных процессов. Клинически проявляется как одна из составляющих холецистопанкреатодуоденального синдрома. Различают: рецидивирующий (стадии обострения и ремиссии), болевой, мозолистый, индуративный (псевдотуморозный), латентный хронический панкреатит.
Пальпаторное исследование поджелудочной железы для удаления ее из подреберья в позах Грота:
- лежа на спине с кулаками за талию;
- стоит, наклонив туловище вперед и влево; №
- по правой стороне, согнутые в коленях.В этом случае, если пациент не страдает ожирением, определяется плотность железы, ее размер, зоны максимальной болезненности при пальпации (голова, тело, хвост железы).
Клинически хронический панкреатит сопровождается характерным болевым синдромом: опоясывающий лишай при тотальном поражении железы или боли в эпигастрии, левое или правое подреберье при местных формах; может быть иррадиация боли в спину на уровне X-XII грудных позвонков, пупка, левого плеча и под лопаткой, иногда в область сердца, обычно боль усиливается в положении на спине и уменьшается в положении на животе и на четвереньках.Диспептические расстройства, сопровождающие панкреатит, разнообразны и разной степени выраженности: отрыжка, тошнота, снижение аппетита, отвращение к жирной пище, иногда рвота, нестабильный стул — запоры с вздутием живота сменяются диареей, часто пациенты теряют вес, становятся раздражительными, снижается трудоспособность. Болезненные приступы часто развиваются после погрешностей в питании (прием жирной и острой пищи, алкоголя), физических нагрузок, только при болевой форме боль носит постоянный характер,
При болезненных приступах живот умеренно вздут и болезнен при поверхностной пальпации, определяется поперечная ригидность мышц в верхней части живота.Может быть положительный симптом Воскресенского (отсутствие пульсации аорты в эпигастрии) или симптом Бейли (усиление пульсации аорты, чаще при индуцибельном панкреатите). Симптом Мейо-Робсона можно обнаружить. При локализации процесса в голове можно выделить болевую точку Дежардена — примерно 5-7 см от пупка по линии, соединяющей пупок с правой подмышечной полостью (соответствует выступу на брюшной стенке дистального отдела протока). ) или болезненность в холецистопанкреатической зоне Шофара (на 5-7 см выше пупка справа и слева от срединной линии).В отдельных случаях выявляется симптом Кара — гиперестезия при иннервации VIII-X грудного сегмента слева, симптом Шелагурова — некоторая атрофия подкожной клетчатки в области проекции поджелудочной железы на переднюю брюшную стенку. Камни в протоках могут вызвать развитие механической желтухи.
 [19], [20], [21], [22]
[19], [20], [21], [22]
Как распознать хронический панкреатит?
Обследование следует начинать с двух наиболее информативных методов — УЗИ брюшной полости и ФГД.Общеклинические методы лабораторного исследования выявляют признаки воспаления только в период обострения. Повышение диастазы мочи даже во время обострений незначительно или отсутствует вовсе, но обычно наблюдается повышение активности трипсина крови, резкое снижение альфа-амилазы и липазы в дуоденальном содержимом. Для панкреатита характерно снижение инкреторной функции, при явном склерозе, наблюдается развитие типичного сахарного диабета, на начальных стадиях наблюдается снижение толерантности к глюкозе (глюкоза крови натощак и после сахарной нагрузки).Исследование кала при обострениях может выявить наличие непереваренных мышечных волокон (креаторея) и нейтральных жиров (стеаторея).
Рентгенологические методы исследования поджелудочной железы в последнее время используются редко. На обзорной рентгенографии можно выявить при вздутом кишечнике цепочку камней в протоке поджелудочной железы, снижение подвижности левого купола диафрагмы и размытие контуров левой поясничной мышцы (симптом Гобье) , При контрастном исследовании желудка и двенадцатиперстной кишки можно выявить косвенные признаки: смещение желудка вверх и кпереди, разворачивание подковы двенадцатиперстной кишки, наличие дефекта заполнения медиального контура, деформация кишечник в области соска Фатберга (симптом Флостберга).В сомнительных случаях и для дифференциальной диагностики с опухолями поджелудочной железы, клиника которых мало отличается от хронического панкреатита, показана магнитно-резонансная томография.
.Хронический панкреатит — Harvard Health
перейти к содержанию- Поиск
- телега
- Администратор
Просмотр по теме
- Здоровье сердца «Назад
- Артериальное давление
- Холестерин
- Заболевание коронарной артерии
- Сердечный приступ
- Сердечная недостаточность
- Сердечные препараты
- Ход
- Разум и настроение «Назад
- Наркомания
- Взрослые и дети СДВГ
- Болезнь Альцгеймера и деменция
- Беспокойство
- Депрессия
- Улучшение памяти
- Психическое здоровье
- Позитивная психология
- Напряжение
- боль «Назад
- Артрит
- Боль в спине
- Головная боль
- Замена сустава
- Другая боль
- Оставаться здоровым «Назад
- Старение
- Баланс и мобильность
- Диета и похудание
- Энергия и усталость
- Физические упражнения и фитнес
- Здоровое питание
- Физическая активность
- Скрининговые тесты для мужчин
- Скрининговые тесты для женщин
- Сон
- рак «Назад
- Рак молочной железы
- Колоректальный рак
- Другие виды рака
- Здоровье и болезни простаты
- Рак кожи
- Заболевания и состояния «Назад
- Взрослые и дети СДВГ
- Болезнь Альцгеймера и деменция
- Диабет
- Здоровье пищеварительной системы
- Болезнь сердца
- Другие болезни и состояния
- Остеопороз
- Ход
- Заболевания щитовидной железы
- Мужское здоровье «Назад
- Контроль рождаемости
- Эректильная дисфункция
- Физические упражнения и фитнес
- Здоровое питание
- Сексуальное здоровье мужчин
- Рак простаты
- Здоровье и болезни простаты
- Скрининговые тесты для мужчин
- Женское здоровье «Назад
- Контроль рождаемости
- Здоровье и болезни груди
- Физические упражнения и фитнес
- Здоровое питание
- Менопауза
- Остеопороз
- Беременность
- Скрининговые тесты для женщин
- Сексуальное здоровье женщин
- Детское Здоровье «Назад
- Взрослые и дети СДВГ
- Аутизм
- Основные этапы развития
- Нарушения обучаемости
Введение в заболевание поджелудочной железы: хронический панкреатит
1. Что такое хронический панкреатит?
Хронический панкреатит — это давнее воспалительное заболевание, которое приводит к рубцеванию поджелудочной железы и необратимым изменениям. Хронический панкреатит вызывает боль в животе, а в некоторых случаях приводит к диабету и жирному стулу, который становится большим и объемным. Кальцификация, которая является еще одним признаком хронического воспаления, может развиваться по всей поджелудочной железе. Эти кальцификаты похожи на камни, которые находятся внутри самой ткани или внутри протока поджелудочной железы (Рисунок 1) .
В нормальной поджелудочной железе есть три типа клеток поджелудочной железы: 1) ацинарные клетки, вырабатывающие пищеварительные ферменты поджелудочной железы; 2) протоковые клетки, выстилающие протоки поджелудочной железы, которые выделяют водянистую жидкость для переноса пищеварительных ферментов в кишечник; и 3) эндокринные клетки, присутствующие в островках Лангерганса, которые секретируют инсулин и другие гормоны (рис. 2) . Поскольку поджелудочная железа начинает рубцевать и более 90% ткани разрушается с течением времени (часто в течение многих лет), у пациентов развивается жирный стул и мальабсорбция жира, потому что они не производят достаточного количества пищеварительных ферментов; и диабет из-за потери клеток, продуцирующих инсулин.

Рисунок 1. Особенности хронического панкреатита. Хронический панкреатит — это прогрессирующий воспалительный процесс в поджелудочной железе, вызывающий фиброз (рубцевание ткани), кальцификаты или камни и расширение протока поджелудочной железы. По материалам Gorelick F, Pandol, SJ, Topazian M. Физиология поджелудочной железы, патофизиология, острый и хронический панкреатит. Проект обучения желудочно-кишечному тракту, Американская гастроэнтерологическая ассоциация. 2003.

Рисунок 2. Клетки поджелудочной железы. Поджелудочная железа состоит из экзокринных клеток двух типов, включая ацинарные и протоковые клетки; и эндокринные клетки, присутствующие на островках Лангерганса. Внешнесекреторная часть поджелудочной железы составляет 85% поджелудочной железы. По материалам Gorelick F, Pandol SJ, Topazian M. Физиология поджелудочной железы, патофизиология, острый и хронический панкреатит. Проект обучения желудочно-кишечному тракту, Американская гастроэнтерологическая ассоциация. 2003.
Заболеваемость хроническим панкреатитом колеблется от 4,4 до 11,9 на 100 000 в год, при этом заболеваемость в Японии выше, чем в США.(6, 22, 23). Мужчины в 1,5 раза чаще болеют хроническим панкреатитом по сравнению с женщинами в США (22). Заболеваемость может быть выше в других странах. В 2009 г. в США было 19 724 госпитализации по поводу хронического панкреатита, а ежегодные расходы на госпитализацию составили 172 млн долларов (16). Заболеваемость растет, что может быть связано с улучшенными диагностическими методами или увеличением употребления алкоголя во всем мире, но в большей степени в развивающихся странах, таких как Индия и Китай (7).Заболеваемость хроническим панкреатитом у детей меньше. Возраст обращения зависит от этиологии. Наследственный панкреатит имеет пиковый возраст от 10 до 14 лет (11), ювенильный идиопатический хронический панкреатит — от 19 до 23 лет, алкогольный хронический панкреатит — от 36 до 44 лет и старческий идиопатический хронический панкреатит — от 56 до 62 лет (9, 13).
2. Что вызывает хронический панкреатит?
На рисунке 3 показаны причины хронического панкреатита. Злоупотребление алкоголем и курение — самые частые причины хронического панкреатита.Употребление алкоголя в больших количествах, что означает 4-5 порций алкоголя в день в течение многих лет, увеличивает риск развития хронического панкреатита (8, 21). Однако даже меньшее количество алкоголя может изменить структуру поджелудочной железы. Вместе алкоголь и курение увеличивают риск хронического панкреатита, поскольку они часто сосуществуют. Однако недавно было обнаружено, что курение является независимым фактором риска хронического панкреатита. У тех, кто выкуривает менее одной пачки в день, риск хронического панкреатита в 2 раза выше, у тех, кто курит больше одной пачки в день, риск в 3 раза выше (2), а у тех, кто курит более 35 лет пачки сигарет (что равно к количеству упаковок в день, раз в годы) имеют 13-кратный риск хронического панкреатита (21).Продолжение курения после развития хронического панкреатита ускоряет прогрессирование заболевания (19). Это также увеличивает риск рака поджелудочной железы.
Хронический панкреатит обычно возникает в результате повторяющихся приступов острого панкреатита. Помимо злоупотребления алкоголем, другие причины острого рецидивирующего панкреатита включают высокий уровень кальция или триглицеридов в крови, генетические мутации и врожденные аномалии поджелудочной железы. Генетические мутации и кистозный фиброз могут вызывать острый рецидивирующий панкреатит или могут вызывать хронический панкреатит без предшествующего острого панкреатита.Вероятно, они также являются причинами хронического панкреатита у детей. Наследственный панкреатит из-за генетических мутаций — редкая причина хронического панкреатита.

Рисунок 3: Причины хронического панкреатита. Наиболее частой причиной хронического панкреатита в США является алкоголь и курение. Другие причины включают генетические мутации, кистозный фиброз, гиперкальциемию (или повышенный уровень кальция в крови), гипертриглицеридемию (или повышенный уровень триглицеридов в крови), аутоиммунные или идиопатические, что означает, что причина до сих пор неизвестна.Фиброкальцифицирующий панкреатит, также известный как тропический панкреатит, чаще встречается в Индии.

Рис. 4. Механизм генных мутаций, вызывающих панкреатит. Трипсиноген является предшественником, что означает, что это неактивная форма фермента, называемого трипсином. Он становится активированным. Усиление мутации функции в PRSS1 связано с преждевременной и продолжающейся активацией трипсиногена в трипсин. Трипсин попадает в двенадцатиперстную кишку, чтобы обеспечить переваривание пищи жидкостью, богатой бикарбонатом.Потеря функции CFTR препятствует адекватному образованию бикарбонатной жидкости, что увеличивает количество трипсина вокруг поджелудочной железы. Трипсин также может вызвать повреждение или воспаление поджелудочной железы. Обычно этому препятствует нормальное функционирование SPINK1, ингибитора секреторного трипсина поджелудочной железы. Однако при потере функции SPINK1 трипсин может вызвать воспаление. Трипсин расщепляется одной формой фермента, называемым химотрипсином. Ген, ответственный за этот фермент, — CTRC.Потеря функции CTRC предотвращает распад трипсина, что позволяет большему количеству трипсина вызывать повреждение тканей.
В последние годы было больше исследований, в которых были обнаружены новые гены, которые могут быть связаны с развитием хронического панкреатита. Эти гены включают PRSS1, CFTR, SPINK1 и CTRC. Увеличение функции (что происходит в PRSS1) или потеря функции (которая происходит в SPINK1, CTRC и CFTR) приводит либо к преждевременной активации ферментов, переваривающих поджелудочную железу (трипсин), либо предотвращает ее распад (20).( Рисунок 4).
Муковисцидоз поражает 1 из 3000 новорожденных у лиц североевропейского происхождения (15). У некоторых людей с муковисцидозом может быть внешнесекреторная недостаточность поджелудочной железы, в то время как у других будет работающая поджелудочная железа, также известная как достаточная поджелудочная железа. У тех, у кого достаточно поджелудочной железы, может развиться хронический панкреатит с отдельными приступами панкреатита или без них
Врожденные аномалии поджелудочной железы могут проявиться как в детстве, так и в зрелом возрасте.Эти аномалии включают кольцевидную поджелудочную железу, которая является аномальным развитием поджелудочной железы во время развития в утробе матери. Деление поджелудочной железы — еще одна аномалия. Эта аномалия присутствует у 10% населения. Значение поджелудочной железы неизвестно, поскольку у большинства пациентов с этим заболеванием нет симптомов или у них развивается хронический панкреатит. Одно исследование показало, что пациенты с делением поджелудочной железы и хроническим панкреатитом имели генетическую мутацию, чаще мутацию гена CFTR, что позволяет предположить, что поджелудочная железа сама по себе не вызывает панкреатит (3).
Другие причины хронического панкреатита у взрослых и детей включают аутоиммунный панкреатит и фиброкальцифицирующий панкреатит, также известный как тропический панкреатит, который чаще встречается в Индии.
3. Каковы симптомы хронического панкреатита?
Симптомы хронического панкреатита включают боль в животе, тошноту, рвоту, потерю веса, диарею и диабет. Боль в животе — самый распространенный симптом. Боль в животе обычно бывает эпигастральной и иррадирует в спину.Боль может приходить и уходить постоянно, но усиливается после еды. На рисунке 5 показаны различные возможные причины боли в животе при хроническом панкреатите. Однако есть и другие возможные причины боли в животе, помимо хронического панкреатита. Они показаны в (Рисунок 6) . У детей с хроническим панкреатитом боли в животе могут появляться и исчезать. У них также будет рвота. Из-за нехватки ферментов поджелудочной железы, которые выделяются поджелудочной железой, у пациентов может быть жирный стул с маслянистым видом и неприятным запахом.Это известно как внешнесекреторная недостаточность поджелудочной железы и в основном возникает из-за нехватки липазы поджелудочной железы, необходимой для переваривания жиров. У пациентов также может развиться диабет из-за потери ткани поджелудочной железы и клеток, вырабатывающих инсулин, также известных как островки Лангерганса. Это называется эндокринной недостаточностью. У пациентов с хроническим панкреатитом, вызванным алкоголем, внешнесекреторная недостаточность развивается примерно через 4,8-5,5 лет после начала хронического панкреатита (1). У пациентов с наследственным хроническим панкреатитом в более молодом возрасте разовьется внешнесекреторная недостаточность (18).У пациентов с хроническим панкреатитом риск развития рака поджелудочной железы в течение 20 лет составляет 4% (10). Однако риск рака поджелудочной железы также зависит от причины хронического панкреатита. Например, у курильщиков с хроническим панкреатитом рак поджелудочной железы разовьется раньше, чем у некурящих (12, 17).
4. Как диагностируется хронический панкреатит?
Хронический панкреатит диагностируется с помощью комбинации симптомов и визуализационных тестов, включая компьютерную томографию или компьютерную томографию и МРТ.КТ может показать кальцификаты и расширенные протоки, которые возникают при хроническом панкреатите. Однако компьютерная томография — плохой тест для диагностики хронического панкреатита легкой степени. МРТ может показать аномалии протока, но не является хорошим тестом для обнаружения кальцификатов. Еще один тест, который можно сделать, — это эндоскопическое ультразвуковое исследование (ЭУЗИ). Это эндоскопическая процедура, при которой для исследования поджелудочной железы с близкого расстояния используется ультразвук. Эндоскоп — это тонкая гибкая трубка, которую вводят в рот и пищевод, вниз к желудку и тонкой кишке.Поджелудочная железа находится рядом с желудком и тонкой кишкой, поэтому обследование может быть более точным. EUS исследует поджелудочную железу, проток поджелудочной железы и общий желчный проток. Он может обнаружить незначительные изменения в поджелудочной железе.

Рисунок 5. Причины боли при хроническом панкреатите. На этом рисунке показаны различные факторы, которые могут способствовать возникновению боли при хроническом панкреатите. Закупорка протока поджелудочной железы стриктурами или камнями может вызвать повышение давления внутри протока.Ишемия поджелудочной железы возникает в результате хронического воспаления, которое может вызывать боль. Обструкция двенадцатиперстной кишки или общего желчного протока может усугубить острые приступы. Воспаление нервов также вызывает боль. Различные методы лечения направлены на эти разные факторы. По материалам Gorelick F, Pandol SJ, Topazian M. Физиология поджелудочной железы, патофизиология, острый и хронический панкреатит. Проект обучения желудочно-кишечному тракту, Американская гастроэнтерологическая ассоциация. 2003.

Рисунок 6.Другие причины болей в животе, которые можно принять за хронический панкреатит. Наиболее распространенные заболевания, которые могут вызывать такую же боль, как и при хроническом панкреатите, включают хронический холецистит, стриктуры желчных путей, рак поджелудочной железы, синдром раздраженного кишечника, язвенную болезнь, рак желудка и запоры, которые усугубляются при приеме некоторых обезболивающих. По материалам Gorelick F, Pandol SJ, Topazian M. Физиология поджелудочной железы, патофизиология, острый и хронический панкреатит. Проект обучения желудочно-кишечному тракту, Американская гастроэнтерологическая ассоциация.2003.
Однако некоторые особенности или незначительные изменения могут возникать в результате нормального старения, а не хронического панкреатита. Следовательно, для диагностики хронического панкреатита более полезна система баллов, оценивающая ряд аномалий, чтобы отделить людей со стареющей поджелудочной железой от пациентов с хроническим панкреатитом. Еще одна процедура, которая может помочь в визуализации протока поджелудочной железы, — это эндоскопическая ретроградная холангиография или ЭРХПГ. Это также включает в себя эндоскоп, который вводят в рот и в тонкий кишечник.Это боковой обзор, обеспечивающий доступ в желчный и панкреатический проток. ERCP также может использоваться для удаления камней из протока поджелудочной железы и лечения стриктур протока. ERCP обычно используется в терапевтических целях. И EUS, и ERCP отлично подходят для диагностики тяжелого заболевания; однако эти тесты являются инвазивными процедурами и могут привести к осложнениям. Риск только EUS такой же, как и при стандартной верхней эндоскопии, тогда как риск ERCP имеет более высокий риск пост-ERCP панкреатита.
Еще один способ помочь в диагностике хронического панкреатита — проверить функцию поджелудочной железы. Как указывалось ранее, прогрессирование заболевания сопровождается потерей функции поджелудочной железы. Для этого есть два типа методов; 1) непрямые методы, включающие сбор крови или кала, и 2) прямые методы, которые более инвазивны. Эти тесты часто используются для определения внешнесекреторной недостаточности поджелудочной железы. Прямой тест на функцию поджелудочной железы состоит из внутривенного введения дозы гормонов, которые, как известно, стимулируют секрецию пищеварительных ферментов и жидкости из поджелудочной железы.При введении гормонов секреты поджелудочной железы собираются в тонкой кишке с помощью эндоскопа. Собранная жидкость анализируется для определения пищеварительных ферментов поджелудочной железы и бикарбоната, который секретируется клетками протоков. Этот тест обычно занимает 60 минут и проводится не в каждой больнице. Косвенные тесты проще, но менее точны. Чаще всего это измерение эластазы в кале, фермента, устойчивого к перевариванию и обычно обнаруживаемого в стуле.
5.Как лечить хронический панкреатит?
Хронический панкреатит трудно поддается лечению. Лечение, как правило, направлено на устранение симптомов и их причину. Первый шаг — это избавление от боли. Отказ от алкоголя и курения поможет предотвратить дальнейшее повреждение поджелудочной железы. Для снятия боли также часто используются обезболивающие. Ненаркотические препараты лучше в долгосрочной перспективе, поскольку они не имеют осложнений, связанных с наркотическими средствами. Однако при более сильной боли используются наркотические препараты.Побочные эффекты наркотических средств со временем усугубят боль при хроническом панкреатите. Эти побочные эффекты включают запор, зависимость и депрессию. Прегабалин — это один из видов лекарств, который, как было доказано, дает хороший эффект у пациентов с хроническим панкреатитом. Ферменты поджелудочной железы также эффективны при лечении хронического панкреатита. Они также используются у пациентов с экзокринной недостаточностью поджелудочной железы, но также оказались успешными у некоторых пациентов без экзокринной недостаточности для уменьшения боли, связанной с хроническим панкреатитом.Ферменты поджелудочной железы помогают переваривать белки, жиры и углеводы, на которые в противном случае влияет хронический панкреатит. Неспособность переваривать белки, жиры и углеводы приводит к так называемому нарушению пищеварения и потере веса. Ферменты поджелудочной железы следует принимать во время еды, а не до или после. Успех ферментов измеряется улучшением симптомов и увеличением веса. Побочные эффекты ферментов поджелудочной железы редки, но могут включать вздутие живота, газы, гипергликемию (14) и фиброзирующую колонопатию, которая в основном наблюдалась у детей с муковисцидозом, получавших высокие дозы ферментов поджелудочной железы (4).

Рис. 7. Хирургическое лечение хронического панкреатита. A. Пестоу или боковая панкреатикоеюностомия. Проток поджелудочной железы расширяется, и к нему прикрепляется петля кишечника для дренажа поджелудочной железы. Б. Уиппла или панкреатикоеюностомия. Головка поджелудочной железы и часть тонкой кишки удаляются. Его можно использовать для лечения опухолей поджелудочной железы и хронического панкреатита, который находится только в головке поджелудочной железы. Процедура К. Фрея сочетает Пестоу с удалением части головки поджелудочной железы.Это показано в сравнении с Puestow. D. При тотальной резекции поджелудочной железы удаляется вся поджелудочная железа вместе с частью тонкой кишки и селезенки. По материалам Gorelick F, Pandol SJ, Topazian M. Физиология поджелудочной железы, патофизиология, острый и хронический панкреатит. Проект обучения желудочно-кишечному тракту, Американская гастроэнтерологическая ассоциация. 2003.
Эндоскопическая терапия — еще одно лечение. Это предназначено для лечения стриктур или непроходимости протоков, которые могут вызвать боль. Эта терапия включает расширение и / или стентирование стриктуры поджелудочной железы или желчных протоков.Эндоскопическая терапия также может удалить камни, которые могут вызывать непроходимость. Однако большинству пациентов часто требуется повторная эндоскопическая терапия. Блокады нервов также выполняются для снятия боли, связанной с хроническим панкреатитом. Это делается либо эндоскопически (через желудок), либо чрескожно (через кожу). Однако только 55% пациентов получат облегчение боли после процедуры (5), а обезболивание будет кратковременным и может потребовать повторных процедур.
Хирургическое лечение включает хирургическое устранение непроходимости протоков или удаление частей пораженной поджелудочной железы.Хирургическое лечение обычно рассматривается после неудачи медикаментозного и эндоскопического лечения. Одна процедура, известная как модифицированная Puestow или латеральная панкреатикоеюностомия, открывает поджелудочную железу в протоке поджелудочной железы и прикрепляет петлю кишечника к открытому протоку поджелудочной железы (рис. 7a) . Другая процедура известна как панкреатодуоденостомия или процедура Уиппла, при которой полностью удаляется головка поджелудочной железы вместе с частью тонкой кишки (рис. 7b) . Процедура Фрея представляет собой комбинацию Puestow с частичным удалением головки поджелудочной железы (рис. 7c) .Другим вариантом может быть дистальная резекция поджелудочной железы, при которой также удаляется селезенка. Это может быть подходящим для пациентов с заболеванием хвостовой части поджелудочной железы. Последний вариант хирургического вмешательства — тотальная панкреатэктомия. Часто проводится тотальная панкреатэктомия с сохранением островков Лангерганса. Это называется тотальная панкреатэктомия с трансплантацией аутоостровок (рис. 7d) . Это включает удаление поджелудочной железы в дополнение к селезенке и части тонкой кишки и соединение желудка непосредственно с тонкой кишкой.Островки удаляются из поджелудочной железы и возвращаются пациенту, помещая их в печень, где они живут и функционируют нормально. Цель трансплантации аутоостровок — предотвратить диабет, который может возникнуть в результате удаления всей поджелудочной железы. Комбинация тотальной панкреатэктомии и трансплантации аутоостровов выполняется только в специализированных центрах и, как правило, при трудноизлечимой боли.
6. Ссылки
- Ammann RW. Естественное течение алкогольного хронического панкреатита. Intern Med 40 (5): 368-375, 2001. PMID: 11393404
- Andruilli A, Botteri E, Almasio PL, Vantini I, Uomo G, Maisonneuve P, специальный комитет Итальянской ассоциации по изучению поджелудочной железы. Курение как кофактор хронического панкреатита: метаанализ. Поджелудочная железа 39: 1205-1210, 2010. PMID: 20622705
- Bertin C, Pelletier AL, Vullierme MP, Bienvenu T, Rebours V, Hentic P, Maire F, Hammel P, Vilgrain V, Ruszneiwski P, Levy P. Pancreas divisum не является причиной панкреатита сама по себе, но действует как партнер генетических мутаций. Am J Gastroenterol 107: 311-317, 2012. PMID: 22158025
- Fitzsimons SC, Burkhart GA, Borowitz D, et al. Высокодозные добавки панкреатических ферментов и фиброзирующая колонопатия у детей с муковисцидозом. N Engl J Med 336: 1283-89, 1997. PMID: 9113931
- Gress F, Schmitt C, Sherman S, Ciaccia D, Ikenberry S, Lehman G. Эндоскопическое ультразвуковое исследование чревного сплетения для лечения боли в животе, связанной с хроническим панкреатитом: перспективный опыт единственного центра. Am J Gastroenterol 96: 409-16, 2001. PMID: 11232683
- Хирота М., Симосегава Т., Масамунэ А., Кикута К., Хамада С., Кихара Ю., Сато А., Кимура К., Цудзи И., Курияма С., Исследовательский комитет по неизлечимым заболеваниям поджелудочной железы. Шестое общенациональное эпидемиологическое исследование хронического панкреатита в Японии. Панкреатология 12: 79–84, 2012.PMID: 22487515
- Global Status Report on Alcohol and Health 2011. Доступно по адресу: http://www.who.int/substance_abuse/publications/global_alcohol_report/en/. Доступ 17 декабря 2014 г.
- Кристиансен Л., Гронбек М., Беккер Ю., Толструп Дж. С.. Риск панкреатита в зависимости от привычек употребления алкоголя: популяционное когортное исследование. Am J Epidemiol 168: 932–937, 2008. PMID: 18779386
- Layer P, Yamamoto H, Kalthoff L, Clain JE, Bakken LJ, DiMagno EP. Различные течения идиопатического и алкогольного хронического панкреатита с ранним и поздним началом. Гастроэнтерология 107: 1481-7, 1994. PMID: 7926511
- Lowenfels AB, Maisonneuve P, Cavallini G, Ammann RW, Lankisch PG, Andersen JR, Dimagno EP, Andren-Sandberg A, Domellof L. Панкреатит и риск рака поджелудочной железы. Международная группа по изучению панкреатита. N Eng J Med 328: 1433-1437, 1993, PMID: 8479461
- Lowenfels AB, Maisonneuve P, DiMagno EP, Elitsur Y, Gates LK Jr, Perrault J, Whitcomb DC. Наследственный панкреатит и риск рака поджелудочной железы. Международная группа по изучению наследственного панкреатита. J Natl Cancer Inst 89: 442-6, 1997. PMID: 9091646
- Lowenfels AB, Maisonneuve P, Whitcomb DC, Lerch MM, DiMagno EP. Курение сигарет как фактор риска рака поджелудочной железы у пациентов с наследственным панкреатитом. JAMA 286: 169-170, 2001 PMID: 11448279
- Mullhaupt B, Truninger K, Ammann R. Влияние этиологии на болезненную раннюю стадию хронического панкреатита: долгосрочное проспективное исследование. Z Гастроэнтерол 43: 1293-301, 2005. PMID: 16315124
- О’Киф SJ, Карием А.К., Леви М. Обострение эндокринной дисфункции поджелудочной железы сильнодействующими внешнесекреторными добавками поджелудочной железы у пациентов с хроническим панкреатитом. J Clin Gastroenterol 32: 319-23, 2001. PMID: 11276275
- О’Салливан Б.П., Фридман С.Д. Муковисцидоз. Ланцет 373: 1891–1904, 2009. PMID: 19403164
- Пири А.Ф., Деллон Э.С., Лунд Дж., Крокетт С.D, McGowan CE, Bulsiewicz WJ, Gangarosa LM, Thiny MT, Stizenberg K, Morgan DR, Ringel Y, Kim HP, Dibonaventura MD, Carroll CF, Allen JK, Cook SF, Sandler RS, Kappelman MD, Shaheen NJ Бремя желудочно-кишечного тракта болезнь в Соединенных Штатах: обновление 2012 г. Гастроэнтерология 143: 1179-878, 2012. PMID: 22885331
- Raimondi S, Lowenfels AB, Morselli-Labate AM, Maisonneuve P, Pezilli R. Рак поджелудочной железы при хроническом панкреатите: этиология, заболеваемость и раннее выявление. Best Pract Res Clin Gastroenterol 24: 349-358, 2010. PMID: 20510834
- Ребур V, Бутрон-Руо М.К., Шнее М., Ферек С., Ле Маршаль С., Хентик О, Майре Ф, Хаммель П., Рушнейвски П. Леви П. . Естественная история наследственного панкреатита: национальная серия. Кишечник 58 (1): 97-103, 2009. PMID: 18755888
- Talamini G, Bassi C, Falconi M, Sartori N, Vaona B, Bovo P, Benini L, Cavallini G, Pederzoli P, Vantini I. Прекращение курения при клиническом начале хронического панкреатита и риске кальцификации поджелудочной железы. Поджелудочная железа 35: 320-326, 2007. PMID: 180
- Уиткомб округ Колумбия. Генетические аспекты панкреатита. Ann Rev Med 61: 413-424, 2010. PMID: 20059346
- Yadav D, Hawes RH, Brand RE, Anderson MA, Money ME, Banks PA, Bishop MD, Baillie J, Sherman S, DiSario J, Burton FR, Gardnr TB, Amann ST, Gelrud A, Lawrence C, Elinoff B, Грир Дж. Б., О’Коннелл М., Бармада М. М., Сливка А., Уиткомб, округ Колумбия, Североамериканская группа по изучению поджелудочной железы. Употребление алкоголя, курение сигарет и риск повторного острого и хронического панкреатита. Arch Intern Med 169: 1035–1045, 2009. PMID: 19506173
- Yadav D, Timmons L, Benson JT, Dierkhising RA, Chari ST. Заболеваемость, распространенность и выживаемость хронического панкреатита: популяционное исследование. Am J Gastroenterol 106: 2192–2199, 2011. PMID: 21946280
- Ян А.Л., Вадхавкар С., Сингх Г., Омари МБ. Эпидемиология связанных с алкоголем заболеваний печени и поджелудочной железы в Соединенных Штатах. Arch Intern Med 168: 649–656, 2008. PMID: 18362258
