почему возникает и как лечить
Существует множество видов тахикардии. Выделяют основные: физиологическая тахикардия (возникает во время физических и эмоциональных нагрузок), другое название — синусовая тахикардия; патологическая тахикардия (возникает в результате врожденных или приобретенных заболеваний сердца и других органов). Прежде всего хочется вас успокоить и отметить, что назвать тахикардию болезнью как таковой сложно, скорее это симптом. Она может возникать как самостоятельное заболевание и как проявление других болезней.
Казалось, ничего не предвещает неприятностей. Организм полон жизни, а о сердце мы начинаем говорить, выражая свои чувства радости или переживания, любви, привязанности и т. д. Вдруг оно начинает бешено стучать, колотиться, а пульс зашкаливает за сотню. Вот именно тогда и появляется новое слово в нашем лексиконе «тахикардия».
Аритмия: виды аритмии и как лечить народными рецептами
- Виды аритмии
- Лечение аритмии зависит от ее типа и причины
- На помощь приходит народная медицина
- Правильное питание — одно из условий выздоровления
- Физическая нагрузка — тоже лечение
Если говорить научным языком, то тахикардия (греч. tachys — быстрый и kardia — сердце) — это аритмия, при которой увеличивается частота сердечных сокращений до более чем 100 ударов в минуту. Нередко специалисты-кардиологи называют это заболевание более специфично — пароксизмальная предсердная тахикардия.
Подписывайтесь на наш аккаунт в INSTAGRAM!
Существует множество видов тахикардии. Выделяют основные: физиологическая тахикардия (возникает во время физических и эмоциональных нагрузок), другое название — синусовая тахикардия; патологическая тахикардия (возникает в результате врожденных или приобретенных заболеваний сердца и других органов). Прежде всего хочется вас успокоить и отметить, что назвать тахикардию болезнью как таковой сложно, скорее это симптом. Она может возникать как самостоятельное заболевание и как проявление других болезней.
Виды аритмии
Вообще, в зависимости от частоты сердечных сокращений, различают следующие виды аритмии:
-
тахикардия — повышенная частота сердечных сокращений (более 100 ударов в минуту у взрослого человека),
-
брадикардия — пониженная частота сердечных сокращений (менее 60 ударов в минуту в состоянии покоя).
Не каждый вид аритмии нуждается в лечении. Например, у здорового человека синусовая тахикардия наблюдается при нагрузке (физической или эмоциональной). Так сердце приспосабливается к повышенной потребности организма в кислороде. Это так называемая физиологическая синусовая тахикардия.
Подписывайтесь на наш канал Яндекс Дзен!
Брадикардия тоже не всегда свидетельствует о наличии заболевания.
Часто синусовая тахикардия и брадикардия, а также другие виды аритмий возникают в ответ на различные патологические процессы, например, отравление, перегревание, заболевания щитовидной железы и другие состояния, не связанные с проблемами сердца. Поэтому и лечение аритмии сводится к коррекции этих расстройств.
Однако некоторые виды аритмии опасны в связи с высоким риском развития осложнений, поэтому лечение аритмии — дело первостепенной важности.
В зависимости от места формирования патологических импульсов различают предсердные и желудочковые аритмии. Это значит, что очаг патологической возбудимости, вызывающий сокращение миокарда, расположен в предсердии или желудочке.
Экстрасистолия — это аритмия, при которой возникают преждевременные (внеочередные) сокращения сердца. При этом сердце не успевает «отдохнуть» между сокращениями, а желудочки — наполниться необходимым объемом крови, поэтому такой сердечный выброс является неполноценным. Возникает экстрасистолия по разным, в том числе и «безобидным», причинам (например, так называемая эмоциональная экстрасистолия).
Практически у любого человека в течение жизни встречаются эпизоды экстрасистолии. Однако встречаются и более опасные экстрасистолы, требующие обязательной коррекции.
Мерцательная аритмия — это полностью неправильный, хаотичный ритм предсердий, который может достигать до 600 сокращений в минуту. Источник ритма — патологический очаг, расположенный атипично.
К счастью, не все предсердные импульсы «доходят» до желудочков: частота их сокращений достигает 180 в минуту или выше.
Мерцательная аритмия может развиваться по разным причинам, в том числе и не связанным с заболеваниями сердца. Например, многие красавицы, принимающие мочегонные препараты в больших количествах с целью похудения, вместо стройной фигуры «зарабатывают» себе мерцательную аритмию. Этот вид аритмии опасен своими осложнениями и обязательно требует коррекции.
Вид аритмии, точную локализацию (расположение), а также другие параметры можно определить с помощью современных методов исследования. Например, холтеровское мониторирование — это регистрация электрокардиограммы в течение суток — помогает «поймать» некоторые виды аритмии, в том случае, если они возникают эпизодически.
Лечение аритмии зависит от ее типа и причины
Иногда достаточно устранить причину (например, провести лечение основного заболевания), чтобы вернулся нормальный ритм. Как же поступать, почувствовав сбои своего «моторчика жизни»?
Сразу же после первого приступа вам следует обследоваться. Необходимо исключить желудочковую тахикардию (тип быстрого сердцебиения, угрожающего жизни) и все формы органического поражения сердца, патологию щитовидной железы, нарушение функции легких.
Для диагностики заболеваний сердца, как правило, используется электрокардиограмма.
И если же окажется, что тахикардия — ваша физиологическая особенность, то вам необходимо знать ряд правил, помогающих при приступах.
1. Не торопитесь! Если быстрая ходьба или другие физические нагрузки вызывают ответную реакцию организма, проявляющуюся тахикардией, то вам следует сбавить темпы, отдышаться, отдохнуть и ни в коем случае не продолжать действия в том же темпе.
2. Дышите глубже! При приступе следует сделать глубокий вдох и сильный выдох, направляя весь поток воздуха вниз. Повторить несколько раз.
3. Исключите возбуждающие напитки. Следует отказаться от кофе, колы, шоколада и стимуляторов в любой форме.
4. Правильно питайтесь! Прием правильной и своевременной пищи очень важен для вашего организма. Не перегружайте свое сердце, заставляя его работать на желудок, переваривающий зажеванную на ходу пиццу и выпитую колу.
5. Расслабляйтесь! Люди, подверженные стрессу, чаще страдают от данного заболевания. Старайтесь чаще расслабляться, меньше переживать и давать своему организму полноценное время для отдыха.
6. Займитесь спортом! Тренируйте свой организм, увеличивайте нагрузку постепенно, аккуратно. Не тяжелые, но грамотно построенные и регулярные тренировки помогут вашему сердечку работать правильно.
Для снятия приступов рекомендую также принимать ванны с валерианой. Для принятия ванны потребуется полный стакан отвара корня валерианы.
Народная медицина
Известен такой факт, что иметь здоровое сердце — значит, заставлять капилляры интенсивно сокращаться. В этом суть лечения сердечных болезней.
Вначале необходимо подкрепить обессиленный организм настоем из сухих плодов боярышника:
1 ст. л. плодов заварите 1 стаканом кипятка и дайте настояться 2 часа в теплом месте. Процедите. Суточная доза — по 0,5 стакана три раза в день до еды.Для лечения заболеваний сердца подойдет и другой рецепт: 10 г сухих плодов боярышника залейте 100 мл водки и настаивайте десять дней. Приготовленную таким образом микстуру принимайте трижды в день по 30 капель. Курс лечения 3 недели.
После чего переходите к смеси, питающей сердечную мышцу. Это смесь из сухих плодов шиповника, рябины красной, боярышника, калины, изюма и кураги — в равных количествах.1 стакан сбора залейте 1 л крутого кипятка и настаивайте в термосе ночь. Выпейте в течение дня вместо чая.
Многим помогает аптечная фиалка трехцветная. Обычно применяемая при легочных заболеваниях, она не без успеха используется при сильном сердцебиении. Суточная доза — 2 ст. л. травы на 0,5 л кипятка, настаивать 6 часов.
Такое растение, как любисток лекарственный, высаживают у нас практически в каждом дворе. Используют в основном корни.
Отвар готовят так: 3 ст. л. корня заливают 1 л воды, напаривают в духовке целую ночь, а утром кипятят 8 минут, после чего оставляют париться минут 20, процеживают, отжимают остаток и выпивают за день в 4 приема. Допускается длительное лечение, особенно при малокровии, а также излишней нервозности и раздражительности.
Если у вас аритмия и экстрасистолия (выпадение пульса), то лучшим средством снова становится боярышник. Это воистину Божий дар. У него используются плоды, свежие и сушеные цветки, даже листья, тонкие веточки с набухшими почками, в редких случаях — корни.
Чем хорош боярышник? Он надежно улучшает работу сердечной мышцы и предупреждает ее преждевременное утомление, благотворно влияет на уровень венозного давления и функцию сосудистых стенок, заметно снижает уровень холестерина, способствует лучшему снабжению кислородом нейронов головного мозга.
Различных способов приготовления настоев и настоек из боярышника не счесть. По моим наблюдениям, намного результативней действует не спиртовой, а водный экстракт. Готовят его следующим образом: столовую ложку истолченных плодов боярышника надо залить стаканом кипятка, посуду закрыть крышкой, поставить на слабый огонь и тихонечко, без бурного кипения, упаривать до половины объема. Этот сгущенный отвар пьют от 40 капель до 1 чайной ложки 3 раза в день до еды.
Чтобы достичь в лечении стойкого результата, желательно принимать такой экстракт длительное время, не меньше 3 месяцев. Сушеные цветки рекомендую заваривать как чай из расчета 1 ст. л. на стакан кипятка, принимать до 3 стаканов в день.
Во время цветения боярышника необходимо: наполнить цветами доверху стеклянную банку (не утрамбовывая) и по самое горло залить водкой. Плотно закрыв, настоять месяц в темном месте. Принимать его нужно по 1 ч. л. 3 раза в день. Высокая эффективность лекарства именно такого приготовления (настойки из свежих цветов) испытана на протяжении многих лет.
При явлениях экстрасистолии не менее популярна валериана. И опять-таки, не аптечная спиртовая настойка или таблетированный сухой экстракт, а только свежевысушенный корень способен быть ощутимо действенным. Принято считать, что корень валерианы при умелом хранении — в стеклянной банке с плотной крышкой — не теряет своих свойств 3 года. Ее активность первые полгода (с осени до весны) вдвое и втрое выше, чем после длительного хранения.
При хронических нарушениях коронарного кровообращения, сердцебиении, тахикардии и экстрасистолии, в особенности связанной с невротическим состоянием коры головного мозга, надо готовить настой из 1 ст. л. измельченного корня валерианы на стакан кипятка. В нем настаивают корень до утра, а днем пьют 3 раза по одной трети стакана в первые три недели болезни. Затем, когда снимается ее острота, можно перейти на более умеренные дозы, сначала по 2, затем по 1 ст. л. 3 раза в день.
Настой валерианы необходимо принимать долго, до двух месяцев, затем сделать месячный перерыв, после чего курс повторить. Терапевтический эффект достигается медленно, лишь при систематическом и длительном применении.
По берегам рек и прудов, на болотах и сырых лугах довольно часто попадается на глаза растение из семейства губоцветных под смешным названием зюзник, в народе называют его сердечной травой. Исследователи подтвердили высокую активность ее при экстрасистолиях, приступах сердцебиения, в особенности вызванных заболеваниями щитовидной железы.
Высушенную траву измельчают, 1 ст. л. заливают 0,5 л кипятка, настаивают под крышкой два часа, затем пьют по полстакана 3 раза в день до еды. Лечение длится 1 месяц. При необходимости курс лечения повторяют несколько раз в год с непродолжительными перерывами.
При нарушениях сердечного ритма может помочь лекарственный сбор: пустырник, корень валерианы, мелисса, тысячелистник. Всех трав взять по 1 ст. л. Людям после 40 лет или с повышенной свертываемостью крови в сбор добавить 1 ст. л. донника (тысячелистник сгущает кровь, донник — разжижает, компенсируя негативное действие тысячелистника). Залить 600 мл кипятка, держать 15 мин на паровой бане. Принимать по полстакана 3 раза в день до еды.
При одновременной тахикардии, аритмии, экстрасистолии рекомендую смесь. В ее состав входит: шиповник, вереск, листья мелиссы, брусники, иван-чая, корни пырея, зверобой, листья лесной земляники. Если свертываемость крови повышена, то добавить донник лекарственный или цвет каштана.
Все растения смешать в равных пропорциях. К 1 ст. л. смеси добавить щепотку зеленого чая, залить 0,5 л кипятка. Настоять ночь. Пить 3 дня по 1/3 стакана до еды. Можно принимать через 2 часа после еды. Пить 3 недели, затем 10 дней перерыв, курс повторить.
При мерцательной аритмии помогает сок, выжатый из ягод боярышника. Его следует пить трижды в день по 1/4 стакана с 1 ст. л. меда.
Боярышник, как «сердечный помощник», не имеет соперников, обладающих равноценными целебными свойствами. Прописывают его и при функциональных расстройствах сердечной деятельности, и при стенокардии, тахикардии, мерцательной аритмии.
Для того чтобы усилить работу сердечной мышцы при аритмии, рекомендую: Отварить в 0,5 л воды 8 больших плодов шиповника (без косточек) в течение 15 мин. Полученный отвар остудить, пропустить через сито, добавить 3 ч. л. меда и хорошо перемешать. Употреблять за полчаса до каждого приема пищи по полстакана.
Для быстрого снижения частоты сердечных сокращений народная медицина советует выпить 50 мл отвара цветков василька (в 1 стакан крутого кипятка добавьте 2 ч. л. василька и дайте настояться 60 мин).
При аритмии и других сердечных проблемах: Тщательно перемешайте 1 ст. л. адониса и по 2 ст. л. березовых листьев, мелко порезанного корня стальника и лепестков соцветий подсолнуха. Одну столовую ложку смеси залейте 0,5 л кипящей воды и поставьте на водяную баню на 20 минут. Затем снимите с плиты, накройте крышкой и оставьте до полного остывания. Пейте по 1/4 стакана 4 раза в сутки в течение 30 дней.
Итак:
-
Если нарушение частоты и последовательности сокращения сердца — это аритмия.
-
Если же сокращение сердца замедленное, то вы столкнулись с такой болезнью, как брадикардия. Брадикардия — это когда ритм замедляется и пульс становится меньше 60 ударов в минуту.
Если же пульс ниже 40 ударов в минуту, то это становится опасным для жизни. В результате болезни организм перестает получать достаточное количество кислорода, а также необходимых питательных веществ для полноценной работы всех органов.
К сожалению, лекарственные препараты не являются эффективными при патологической брадикардии. Народной медицине известный рецепт очень простой, но надежный: Взять 30 г свежих почек сосны, залить 150 мл водки и настаивать в солнечном месте 10 дней. Принимать по 20 капель 3 раза в день за 20 мин до еды.
Правильное питание — одно из условий выздоровления
Очень важное значение в восстановлении ритма играет питание. При сердцебиении полезно есть инжир в любом виде.
Салат из свежей кашицы лука и кашицы яблок принимают при различных аритмиях атеросклеротического происхождения.
Смесь соков свеклы, моркови и редьки в соотношении 1:1:1 надо пить ежедневно на протяжении нескольких месяцев при любых видах сердечных аритмий.
При появлении любых нарушений сердечного ритма нужно ограничить в диете сахар, сладости, животные жиры, а также избегать продуктов, богатых холестерином (мозги, икра, жирные сорта мяса, яичный желток).
Необходимо также резко ограничить потребление поваренной соли, кофе, крепкого чая и особенно алкоголя.
Следует употреблять в пищу сырые продукты, богатые кальцием, витаминами и микроэлементами, нормализующими сердечный ритм (ботву овощей, особенно молодой репы и фасоли, редис, свеклу, морковь, листовую капусту, орехи, молоко и молочные продукты, апельсины, мед, курагу, абрикосы, смородину, персики, черешню, вишню, клюкву, урюк, изюм, бруснику, сельдерей, мяту).
Надо вводить в ежедневный рацион морские продукты, водоросли, особенно бурые.
Для увеличения содержания калия в крови полезно пить яблочный уксус (по 2 ч. л. три раза в день за 30 мин до еды). Уксус следует разбавлять водой и медом (на 1 стакан воды 2 ч. л. уксуса и 2 ч. л. меда).
Основной упор в питании надо делать на каши, творог, нежирные сорта рыбы, овсянку. Животные масла надо стараться заменять маслами растительными.
Необходимо увеличить в рационе количество фруктов (особенно яблок) и овощей. Хрен, чеснок, лук, а также настои шиповника и боярышника должны постоянно находиться на столе больного.
Полезен отвар из репы: 2 ст. л. измельченной репы залить стаканом кипятка и варить 15 мин, процедить. Пить по 0,5 стакана для лечения сердцебиения.
При избыточном весе необходимо проводить разгрузочные дни: яблочные, творожные, кефирные.
Полезно пить родниковую, колодезную чистую воду, больше гулять на свежем воздухе, систематически заниматься физической культурой. От табакокурения и алкоголя надо избавиться обязательно.
Физическая нагрузка — тоже лечение
С ростом тренированности, в особенности аэробной, наблюдается урежение пульса до 56—60 уд./мин — развивается брадикардия, обусловленная перестройкой организма на всех уровнях его деятельности, что связано с воздействием на него физических нагрузок (упрощенно говоря, сердце становится мощнее и работает более экономно). Некоторое замедление пульса появляется уже через несколько месяцев регулярных тренировок. У детей замедление пульса менее выражено. Если частота пульса в покое превышает 80 уд./мин либо, наоборот, появляется резкое его замедление (до 40—42 уд./мин и менее), следует провериться у врача, поскольку это может быть обусловлено определенными заболеваниями.
Любая физическая нагрузка сопровождается учащением сердечных сокращений, величина которого зависит в первую очередь от объема и интенсивности нагрузки, но в значительной степени от физического состояния человека.
Как правило, у недостаточно тренированных лиц частота пульса во время нагрузки должна находиться в пределах 120—140 уд./мин. У более подготовленных она может достигать 150—180 уд./мин, и только у тренированных спортсменов, с высокими функциональными возможностями организма — более 180 уд./мин. Люди старшего возраста плохо переносят значительное учащение сердцебиений, в связи с тем что частота пульса более 120—140 уд./мин для них нежелательна.
Измерение частоты пульса в ходе самого занятия (в паузах, естественно) позволяет оценить, правильно ли распределена нагрузка. Организм легче справляется с ней, если включается в работу постепенно, что и обеспечивает вводная часть занятия — разминка.
Снижать интенсивность работы тоже следует постепенно, для чего принято выделять в оздоровительной тренировке заключительную часть (у спортсменов есть для нее даже свое название — «заминка»). Поэтому частоту сердечных сокращений при самоконтроле (или взаимоконтроле) целесообразно измерять несколько раз в день занятия: утром (после подъема, натощак, до утренней гимнастики и водных процедур), перед тренировкой, во время самой интенсивной нагрузки, сразу же после окончания занятия, а также через 5—10 мин, 1—2 часа после занятия и утром следующего дня.
Если же появляется так называемая аритмия (выпадение отдельных ударов — «перебои», или неритмичное их чередование, или приступообразное учащение сердцебиения), а также если некоторые или все пульсовые удары едва прощупываются (слабое наполнение), необходимо лечение.
Например: 20 приседаний в течение 30 с или бег на месте умеренной интенсивности (в темпе 160—180 шагов в минуту) в течение 1, 2, 3 мин — в зависимости от возраста и физической подготовленности занимающегося.
Пульс подсчитывается в покое перед нагрузкой, сразу же после нагрузки, затем в начале 2, 3 и 5-й минут по 10—15-секундным отрезкам с пересчетом на минуту. При хорошем функциональном состоянии и отсутствии утомления пульс после 20 приседаний учащается не более чем до 120—140 уд./мин и возвращается к исходному уровню за 3—4 мин. После бега пульс учащается обычно в пределах 130—160 уд./мин и восстановление протекает несколько дольше, но к концу 5-й минуты после нагрузки частота пульса должна уже быть близка к исходной. При этом не должно возникать каких-либо неприятных ощущений или нарушений ритма сердцебиений.
Никаких специальных физических упражнений, помогающих при брадикардии, также не существует. Поэтому не старайтесь участить ритм сердца путем каких-либо нагрузок и упражнений — это может привести к непредсказуемым последствиям. Шутки с брадикардией плохи, поэтому, если вы обнаружили у себя вышеперечисленные симптомы, обязательно пройдите обследование.
В заключение хочу сказать, что надо внимательно относиться к своему здоровью, соблюдать режим труда и отдыха, избегать вредных привычек и, конечно, уделять особое внимание физической культуре и спорту. Необходимо подобрать для себя наиболее удобные и простые способы. Это могут быть утренняя гимнастика, плавание, лыжи, прогулки, оздоровительный бег, занятия в группах здоровья и лечебная физкультура. И еще. При этом надо знать свой пульс и уметь анализировать его изменения. При сравнении показателей частоты пульса в течение дня следует учитывать суточную периодичность функций и положение тела: утром пульс всегда реже, чем днем; в положении лежа он реже, чем в положении стоя; после еды частота его несколько повышается.опубликовано econet.ru.
Задайте вопрос по теме статьи здесь
P.S. И помните, всего лишь изменяя свое сознание — мы вместе изменяем мир! © econet
econet.ru
причины, симптомы, диагностика и лечение
Общие сведения
Термином «аритмии» объединяются различные по механизму возникновения, проявлениям и прогнозу расстройства зарождения и проведения электрических импульсов сердца. Они возникают в результате нарушений проводящей системы сердца, обеспечивающей согласованные и регулярные сокращения миокарда – синусовый ритм. Аритмии могут вызывать тяжелые нарушения деятельности сердца или функций других органов, а также сами являться осложнениями различных серьезных патологий. Проявляются ощущением сердцебиения, перебоев, замирания сердца, слабостью, головокружением, болями или давлением в груди, одышкой, обмороками. При отсутствии своевременного лечения аритмии вызывают приступы стенокардии, отек легких, тромбоэмболию, острую сердечную недостаточность, остановку сердца.
По статистике нарушения проводимости и сердечного ритма в 10-15% случаев являются причиной смерти от болезней сердца. Изучением и диагностикой аритмий занимается специализированный раздел кардиологии – аритмология. Формы аритмий: тахикардия (учащенное сердцебиение более 90 уд. в мин.), брадикардия (уреженное сердцебиение менее 60 уд. в мин.), экстрасистолия (внеочередные сердечные сокращения), мерцательная аритмия (хаотичные сокращения отдельных мышечных волокон), блокады проводящей системы и др.
Ритмичное последовательное сокращение отделов сердца обеспечивается особыми мышечными волокнами миокарда, образующими проводящую систему сердца. В этой системе водителем ритма первого порядка является синусовый узел: именно в нем зарождается возбуждение с частотой 60-80 раз в минуту. Через миокард правого предсердия оно распространяется на атриовентрикулярный узел, но он оказывается менее возбудим и дает задержку, поэтому сначала сокращаются предсердия и только потом, по мере распространения возбуждения по пучку Гиса и другим отделам проводящей системы, желудочки. Таким образом, проводящая система обеспечивает определенный ритм, частоту и последовательность сокращений: сначала предсердий, а затем желудочков. Поражение проводящей системы миокарда ведет к развитию нарушений ритма (аритмиям), а отдельных ее звеньев (атриовентрикулярного узла, пучка или ножек Гиса) – к нарушению проводимости (блокадам). При этом может резко нарушаться координированная работа предсердий и желудочков.
Аритмия
Причины аритмий
По причинам и механизму возникновения аритмии условно делятся на две категории: имеющие связь с сердечной патологией (органические) и не связанные с ней (неорганические или функциональные). Различные формы органических аритмий и блокад являются частыми спутниками кардиальных патологий: ИБС, миокардита, кардиомиопатиий, пороков развития и травм сердца, сердечной недостаточности, а также осложнениями кардиохирургических операций.
В основе развития органических аритмий лежат повреждения (ишемические, воспалительные, морфологические) сердечной мышцы. Они затрудняют нормальное распространение электрического импульса через проводящую систему сердца к различным его отделам. Иногда повреждение затрагивает и синусовый узел – основной водитель ритма. При формировании кардиосклероза рубцовая ткань препятствует осуществлению проводящей функции миокарда, что способствует возникновению аритмогенных очагов и развитию нарушений проводимости и ритма.
Группа функциональных аритмий включает нейрогенные, дисэлектролитные, ятрогенные, механические и идеопатические нарушения ритма.
Развитию симпатозависимых аритмий нейрогенного генеза способствует чрезмерная активация тонуса симпатической нервной системы под действием стресса, сильных эмоций, интенсивной умственной или физической работы, курения, употребления алкоголя, крепкого чая и кофе, острой пищи, невроза и т. д. Активацию симпатического тонуса также вызывают заболевания щитовидной железы (тиреотоксикоз), интоксикации, лихорадочных состояниях, заболеваниях крови, вирусные и бактериальные токсины, промышленные и иные интоксикации, гипоксия. У женщин, страдающих предменструальным синдромом, могут возникать симпатозависимые аритмии, боли в сердце, ощущения удушья.
Вагозависимые нейрогенные аритмии вызываются активацией парасимпатичекой системы, в частности, блуждающего нерва. Вагозависимые нарушения ритма обычно развиваются ночью и могут вызываться заболеваниями желчного пузыря, кишечника, язвенной болезнью 12-перстной кишки и желудка, заболеваниями мочевого пузыря, при которых возрастает активность блуждающего нерва.
Дисэлектролитные аритмии развиваются при нарушениях электролитного равновесия, особенно магниевого, калиевого, натриевого и кальциевого в крови и миокарде. Ятрогенные нарушения ритма возникают в результате аритмогенного действия некоторых лекарств (сердечные гликозиды, β-блокаторы, симпатомиметики, диуретики и др.).
Развитию механических аритмий способствуют травмы грудной клетки, падения, удары, повреждения электрическим током и т. д. Идиопатическими аритмиями считаются нарушения ритма без установленной причины. В развитии аритмий играет роль наследственная предрасположенность.
Классификация аритмий
Этиологическая, патогенетическая, симптоматическая и прогностическая неоднородность аритмий вызывает дискуссии по поводу их единой классификации. По анатомическому принципу аритмии подразделяются на предсердные, желудочковые, синусовые и атриовентрикулярные. С учетом частоты и ритмичности сердечных сокращений предложено выделять три группы нарушений ритма: брадикардии, тахикардии и аритмии.
Наиболее полной является классификация, основанная на электрофизиологических параметрах нарушения ритма, согласно которой выделяют аритмии:
- I. Вызванные нарушением образования электрического импульса.
В эту группу аритмий входят номотопные и гетеротопные (эктопические) нарушения ритма.
Номотопные аритмии обусловлены нарушением функции автоматизма синусового узла и включают синусовые тахикардию, брадикардию и аритмию.
Отдельно в этой группе выделяют синдром слабости синусового узла (СССУ).
Гетеротопные аритмии характеризуются формированием пассивных и активных эктопических комплексов возбуждения миокарда, располагающихся вне синусового узла.
При пассивных гетеротопных аритмиях возникновение эктопического импульса обусловлено замедлением или нарушением проведения основного импульса. К пассивным эктопическим комплексам и ритмам относятся предсердные, желудочковые, нарушения атриовентрикуоярного соединения, миграция суправентрикулярного водителя ритма, выскакивающие сокращения.
При активных гетеротопиях возникающий эктопический импульс возбуждает миокард раньше импульса, образующегося в основном водителе ритма, и эктопические сокращения «перебивают» синусовый ритм сердца. Активные комплексы и ритмы включают: экстрасистолию (предсердную, желудочковую, исходящую из атриовентрикулярного соединения), пароксизмальную и непароксизмальную тахикардию (исходящую из атриовентрикулярного соединения, предсердную и желудочковую формы), трепетание и мерцание (фибрилляцию) предсердий и желудочков.
- II. Аритмии, вызванные нарушением функции внутрисердечной проводимости.
Данная группа аритмий возникает в результате снижения или прекращения распространения импульса по проводящей системе. Нарушения проводимости включают: синоатриальную, внутрипредсердную, атриовентрикулярную (I, II и III степени) блокады, синдромы преждевременного возбуждения желудочков, внутрижелудочковые блокады ножек пучка Гиса (одно-, двух- и трехпучковые).
- III. Комбинированные аритмии.
К аритмиям, сочетающим нарушения проводимости и ритма относятся эктопические ритмы с блокадой выхода, парасистолия, атриовентрикулярные диссоциации.
Симптомы аритмий
Проявления аритмий могут быть самыми различными и определяются частотой и ритмом сердечных сокращений, их влиянием на внутрисердечную, церебральную, почечную гемодинамику, а также функцию миокарда левого желудочка. Встречаются, так называемые, «немые» аритмии, не проявляющие себя клинически. Они обычно выявляются при физикальном осмотре или электрокардиографии.
Основными проявлениями аритмий служат сердцебиение или ощущение перебоев, замирания при работе сердца. Течение аритмий может сопровождаться удушьем, стенокардией, головокружением, слабостью, обмороками, развитием кардиогенного шока. Ощущения сердцебиения обычно связаны с синусовой тахикардией, приступы головокружения и обмороков – с синусовой брадикардией или синдромом слабости синусового узла, замирание сердечной деятельности и дискомфорт в области сердца – с синусовой аритмией.
При экстрасистолии пациенты жалуются на ощущения замирания, толчка и перебоев в работе сердца. Пароксизмальная тахикардия характеризуется внезапно развивающимися и прекращающимися приступами сердцебиения до 140-220 уд. в мин. Ощущения частого, нерегулярного сердцебиения отмечается при мерцательной аритмии.
Осложнения аритмий
Течение любой аритмии может осложниться фибрилляцией и трепетанием желудочков, что равносильно остановке кровообращения, и привести к гибели пациента. Уже в первые секунды развиваются головокружение, слабость, затем – потеря сознания, непроизвольное мочеиспускание и судороги. АД и пульс не определяются, дыхание прекращается, зрачки расширяются – наступает состояние клинической смерти. У пациентов с хронической недостаточностью кровообращения (стенокардией, митральным стенозом), во время пароксизмов тахиаритмии возникает одышка и может развиться отек легких.
При полной атриовентрикулярной блокаде или асистолии возможно развитие синкопальных состояний (приступов Морганьи-Адемса-Стокса, характеризующихся эпизодами потери сознания), вызываемых резким снижение сердечного выброса и артериального давления и уменьшением кровоснабжения головного мозга. Тромбоэмболические осложения при мерцательной аритмии в каждом шестом случае приводят к мозговому инсульту.
Диагностика аритмий
Первичный этап диагностики аритмии может осуществляться терапевтом или кардиологом. Он включает анализ жалоб пациента и определение периферического пульса, характерных для нарушений сердечного ритма. На следующем этапе проводятся инструментальные неинвазивные (ЭКГ, ЭКГ-мониторирование), и инвазивные (ЧпЭФИ, ВЭИ) методы исследования:
Электрокардиограмма записывает сердечный ритм и частоту на протяжении нескольких минут, поэтому посредством ЭКГ выявляются только постоянные, устойчивые аритмии. Нарушения ритма, носящие пароксизмальный (временный) характер, диагностируются методом Холтеровского суточного мониторирования ЭКГ, который регистрирует суточный ритм сердца.
Для выявления органических причин возникновения аритмии проводят Эхо-КГ и стресс Эхо-КГ. Инвазивные методы диагностики позволяют искусственно вызвать развитие аритмии и определить механизм ее возникновения. В ходе внутрисердечного электрофизиологического исследования к сердцу подводятся электроды-катетеры, регистрирующие эндокардиальную электрограмму в различных отделах сердца. Эндокардиальную ЭКГ сравнивают с результатом записи наружной электрокардиограммы, выполняемой одновременно.
Тилт-тест проводится на специальном ортостатическом столе и имитирует условия, которые могут вызывать аритмию. Пациента размещают на столе в горизонтальном положении, измеряют пульс и АД и затем после введения препарата наклоняют стол под углом 60-80° на 20 – 45 минут, определяя зависимость АД, частоты и ритма сердечных сокращений от изменении положения тела.
С помощью метода чреспищеводного электрофизиологического исследования (ЧпЭФИ) проводят электрическую стимуляцию сердца через пищевод и регистрируют чреспищеводную электрокардиограмму, фиксирующую сердечный ритм и проводимость.
Ряд вспомогательных диагностических тестов включает пробы с нагрузкой (степ-тесты, пробу с приседаниями, маршевую, холодовую и др. пробы), фармакологические пробы (с изопротеринолом, с дипиридомолом, с АТФ и др.) и выполняются для диагностики коронарной недостаточности и возможности суждения о связи нагрузки на сердце с возникновением аритмий.
Лечение аритмий
Выбор терапии при аритмиях определяется причинами, видом нарушения ритма и проводимости сердца, а также состоянием пациента. В некоторых случаях для восстановления нормального синусового ритма бывает достаточно провести лечение основного заболевания.
Иногда для лечения аритмий требуется специальное медикаментозное или кардиохирургические лечение. Подбор и назначение противоаритмической терапии проводится под систематическим ЭКГ-контролем. По механизму воздействия выделяют 4 класса противоаритмических препаратов:
- 1 класс — мембраностабилизирующие препараты, блокирующие натриевые каналы:
- 1А – увеличивают время реполяризации ( прокаинамид, хинидин, аймалин, дизопирамид)
- 1B – уменьшают время реполяризации (тримекаин, лидокаин, мексилетин)
- 1C — не оказывают выраженного влияния на реполяризацию (флекаинид, пропафенон, энкаинид, этацизин, морацизин, лаппаконитина гидробромид)
- 2 класс – β-адреноблокаторы (атенолол, пропранолол, эсмолол, метопролол, ацебутолол, надолол)
- 3 класс — удлиняют реполяризацию и блокируют калиевые каналы (соталол, амиодарон, дофетилид, ибутилид, бБретилия тозилат)
- 4 класс — блокируют кальциевые каналы (дилтиазем, верапамил).
Немедикаментозные методы лечения аритмий включают электрокардиостимуляцию, имплантацию кардиовертера-дефибриллятора, радиочастотную аблацию и хирургию на открытом сердце. Они проводятся кардиохирургами в специализированных отделениях. Имплантация электрокардиостимулятора (ЭКС) – искусственного водителя ритма направлена на поддержание нормального ритма у пациентов с брадикардией и атриовентрикулярными блокадами. Имплантированный кардиовертер-дефибриллятор в профилактических целях подшивается пациентам, у которых высок риск внезапного возникновения желудочковой тахиаритмии и автоматически выполняет кардиостимуляцию и дефибрилляцию сразу после ее развития.
С помощью радиочастотной аблации (РЧА сердца) через небольшие проколы с помощью катетера проводят прижигание участка сердца, генерирующего эктопические импульсы, что позволяет блокировать импульсы и предотвратить развитие аритмии. Хирургические операции на открытом сердце проводятся при кардиальных аритмиях, вызванных аневризмой левого желудочка, пороками клапанов сердца и т. д.
Прогноз при аритмиях
В прогностическом плане аритмии крайне неоднозначны. Некоторые из них (наджелудочковые экстрасистолии, редкие экстрасистолы желудочков), не связанные с органической патологией сердца, не несут угрозы здоровью и жизни. Мерцательная аритмия, напротив, может вызывать жизнеугрожающие осложнения: ишемический инсульт, тяжелую сердечную недостаточность.
Самыми тяжелыми аритмиями являются трепетание и фибрилляция желудочков: они представляют непосредственную угрозу для жизни и требуют проведения реанимационных мероприятий.
Профилактика аритмий
Основным направлением профилактики аритмий является лечение кардиальной патологии, практически всегда осложняющейся нарушением ритма и проводимости сердца. Также необходимо исключение экстракардиальных причин аритмии (тиреотоксикоза, интоксикаций и лихорадочных состояний, вегетативной дисфункции, электролитного дисбаланса, стрессов и др.). Рекомендуется ограничение приема стимулирующих средств (кофеина), исключение курения и алкоголя, самостоятельного подбора противоаритмических и иных препаратов.
www.krasotaimedicina.ru
От чего возникает аритмия
Нарушение ритма может заметно снижать качество жизни человека. Особенно часто подобное происходит при неосознанности в вопросе по типу почему возникает аритмия. В таких случаях больной сам себе вредит из-за игнорирования факторов риска развития болезни.
Аритмия относится к нарушениям проводящей системы сердца, и выражается в виде учащения, урежения или расстройства ритмичности сердечной деятельности. Часто нарушение ритма расценивается как физиологическое состояние или как вариант нормы, но подобное случается только при отсутствии характерных признаков в спокойном состоянии. Иначе заболевание приобретает клиническое значение и должно поддаваться соответствующей терапии.
Для проведения эффективной терапии, а также для того, чтобы правильно отличить физиологическое расстройство ритма от патологического, нужно знать, от чего возникает аритмия сердца.
Правильно установленная причина патологии помогает скорее восстановить нормальную деятельность сердца, а также предупредить возможные повторы приступов. Для этого используют специальные методы диагностики (электрокардиография, УЗИ сердца, электрофизиологического исследования), перед которыми обязательно проводится объективное обследование больного.
Видео Как устроено сердце. Сердечная аритмия: симптомы, причины и лечение
Причины аритмии
Существует пять основных групп причин, которые чаще всего становятся ответом на вопрос, почему возникает аритмия сердца.
- Группа кардиальных заболеваний — самая большая и чаще всего определяемая среди больных умеренной и тяжелой формой аритмии. Включает в себя все патологии, связанные с нарушением функции и строения сердца. Чаще других причиной нарушения ритма становится инфаркт миокарда, ишемическая болезнь сердца, пороки развития клапанного аппарата, кардиомиопатии, миокардиты, острая и хроническая сердечная недостаточность.
- Экстракардиальные заболевания — это все те патологии, которые оказывают рефлекторное воздействие на главный водитель ритма, в результате чего учащается или замедляется сердечная деятельность. Ключевое влияние оказывает вегетативная нервная система, также немало случаев появления аритмии на фоне дисфункции щитовидной железы, надпочечников и других эндокринных органов. Влияют на деятельность сердца расстройства желудочно-кишечного тракта, поэтому нередко гастриты, дуодениты, панкреатиты сопровождаются аритмиями.
- Лекарственное воздействие — имеет место в тех случаях, когда неправильно подобрана дозировка препарата, либо больной превысил указанные врачом дозы. Чаще всего аритмии появляются на фоне приема сердечных гликозидов, симпатомиметиков, мочегонных и антиаритмических лекарственных средств.
- Электролитные нарушения — нередко появляются во время длительного лечения одними и теми же препаратами, которые выводят либо наоборот задерживают те или иные микроэлементы. Поэтому развивается гипокалиемия, гипомагниемия, гиперкальциемия, гиперкалиемия и другие нарушения.
- Токсическое воздействие — крайне негативное влияние на сердце оказывает курение, употребление алкогольных напитков, наркотических веществ.
Еще есть вариант идиопатической аритмии, которая развивается без причины. В таких случаях установить этиологический фактор не удается даже после длительных и тщательных исследований больного.
Факторы риска развития аритмии сердца
Существует несколько предрасполагающих факторов, которые чаще всего приводят к развитию нарушения ритма.
- Повышенное артериальное давление — в зависимости от выраженности клиники может по-разному влиять на гемодинамику и деятельность сердца. Незначительная гипертензия нередко протекает бессимптомно, но выраженная патология чаще всего является ответом на вопрос, почему возникает мерцательная аритмия. При редко повышении давления начинают усиленно работать все отделы сердца, что в ряде случаев заставляет предсердия сокращаться более часто и нерегулярно, по сравнению с работой желудочков.
- Наследственность — многие сердечно-сосудистые заболевания передаются от родителей детям. Особенно часто диагностируются врожденные пороки развития клапанного аппарата (стенозы, недостаточности). Также существуют такие формы нарушения ритма, которые являются генетически детерминированными (синдром удлиненного интервала QT, синдром Вольфа-Паркинсона-Уайта).
- Повышенный уровень глюкозы — подобное встречается при сахарном диабете, особенно на последних стадиях развития болезни. Резкое колебание глюкозы в крови способствует нарушению ритма, поэтому крайне важно вовремя принимать меры по лечению подобной эндокринной патологии.
- Прием психостимуляторов — бесконтрольное использование стимуляторов психической сферы приводит к разбалансированности центральной нервной системы, которая в свою очередь начинает неправильно регулировать работу сердца, что приводит к возникновению аритмии.
- Гиподинамия — сердечная мышца нуждается в регулярном поступлении кислорода, который наилучшим образом насыщает клетки при умеренных физических упражнениях. Если человек больше времени проводит в сидячем положении, тогда наоборот начинают возникать проблемы с сердцем, в том числе аритмии.
- Повышенный вес тела — на фоне гиподинамии нередко возникает еще одна проблема, избыточная масса тела. Если своевременно не заняться ее снижением, тогда увеличивается нагрузка на сердце, становится более сложно выполнять привычную работу. Изменение гемодинамики приводит к усугублению общего состояния, в результате чего кроме аритмии могут развиваться более сложные патологии (сердечная недостаточность, инфаркт миокарда).
- Стрессы — один из главных на сегодня факторов риска, поскольку все чаще из-за психического перенапряжения больные попадают на прием с жалобами на перебои в сердце и вопросами по типу от чего возникает мерцательная аритмия. Если даже на фоне приема аритмиков продолжать нервничать и находиться под психическим воздействием, то лекарства помогут на 50% и менее. Поэтому кроме медикаментозного лечения нужно обеспечить больному человеку спокойную обстановку.
Нужно помнить, что аритмия может осложниться жизнеопасными состояниями, поэтому не стоит медлить с визитом к врачу при появлении первых симптомов болезни.
Аритмия после операции РЧА
Метод радиочастотной абляции сегодня все чаще используется для устранения различных аритмий, в патогенезе которых лежит патологическая циркуляция импульса. В первую очередь это мерцательная аритмия и различные реципрокные тахикардии. Зачастую операции проходят успешно, но в 1% случаев могут возникать осложнения: кровотечение, тромбообразование, аритмии, сужение просвета легочных сосудов.
Опасность возникновения нарушения ритма после РЧА повышается в следующих случаях:
- возраст больного 75 лет и более;
- сворачиваемость крови не настолько хороша, чтобы предупредить развитие кровотечения;
- у больного наблюдаются серьезные сопутствующие заболевания (сахарный диабет, тяжело поддающаяся лечению гипертония).
Какие бы хорошие прогнозы не давали на проведение радиочастотной абляции, после операции важно тщательно выполнять все врачебные рекомендации. Особенное внимание уделяется диетическому питанию, умеренной физической активности, отказу от вредных привычек и профилактическому приему антиаритмических препаратов.
4.67 avg. rating (92% score) — 3 votes — оценок
arrhythmia.center
что это такое. Что можно и нельзя делать при аритмии.
Аритмия – одно из самых частых кардиологических заболеваний, при котором увеличивается или сокращается ритм сердца под действием внешних неблагоприятных факторов. К этим факторам можно отнести простуду, переутомление, прием алкоголя и прочее. В этом случае даже у здоровых людей изредка проявляются симптомы заболевания. Среди сердечно-сосудистых заболеваний особое место занимает нарушение ритма, которое в медицинской терминологии обозначается как “аритмия сердца”. Чаще всего эта болезнь не опасна, но иногда могут быть нежелательные последствия в виде оперативного вмешательства, которое позволяет улучшить качество жизни больного.
В нормальном состоянии сердце сокращается ритмично, приблизительно с одинаковой частотой, которая в покое должна определяться в пределах от 60 до 90 уд/мин. Подобный показатель характерен для взрослых, поскольку у детей в норме определяется более высокая ЧСС, примерно 70-140 в зависимости от возраста (чем меньше ребенок, тем выше частота сердечных сокращений, находящаяся у новорожденных в пределах 110-140 уд/мин.).
Википедия отмечает, что “аритмия — любой ритм сердца, отличающийся от нормального синусового ритма (ВОЗ, 1978)”.
Иногда такое нарушение может рассматриваться как вариант нормы, и тогда говорят о физиологической аритмии. При ее наличии даже армия не противопоказана. В других ситуациях расстройство ритма является патологией, которая при отсутствии адекватного лечения может привести к серьезным осложнениям.
Видео: Как устроено сердце. Сердечная аритмия: симптомы, причины и лечение
Нормальная сердечная деятельность
Человеческое сердце разделено на четыре камеры, две с которых наполняются артериальной кровью, а две — венозной. Верхние отделы принято называть предсердиями, а нижние — желудочками. Ток крови движется от вен через предсердия к желудочкам и затем к артериям. Продвижение крови указанным путем происходит за счет сердечных сокращений.
Обеспечением своевременных сокращений сердца занимается проводящая система. Ее главный водитель — синусовый узел, расположенный в верхнем правом углу правого предсердия (точнее, возле ушка предсердия). Сгенерированный в этом участке небольшой группой кардиомиоцитов электрический импульс передается по волокнам левому предсердию и далее по ниже расположенному атриовентрикулярному узлу, проходит по пучку Гиса и волокнам Пуркинье к желудочкам. Таким образом, сначала сокращаются предсердия, а потом — желудочки.
Тренированное сердце, например у людей, любящих спорт, может сокращаться менее часто, чем у обычного человека. Это связано с увеличенной массой миокарда за счет постоянных спортивных упражнений. Подобное позволяет сердцу делать более сильные выбросы в кровеносное русло. Поэтому в таких случаях ЧСС может составлять 50 уд/мин и менее, при этом будет считаться вариантом нормы поскольку не вызывает негативные последствия.
В случае с расстройством ритма Википедия указывает, что “термин “аритмия” объединяет различные по механизму, клиническим проявлениям и прогностическим нарушениям образования и проведения электрического импульса”.
Причины
Заболевание зачастую связано с кардиологическими патологиями, для которых характерно изменение структуры органа (деструкция, ишемия, гипотрофия и пр.). Расстройство ритма чаще всего выступает в роли осложнения при недостаточной деятельности сердца, ишемической болезни, кардиальных миопатиях, врожденных и приобретенных пороках, воспалении миокарда.
При воздействии некоторыми лекарственными веществами также возникает аритмия. В частности, неправильное использование сердечных гликозидов, диуретиков, симпатомиметиков, антиаритмических средств с проаритмическим действием способно привести к нарушению ритма различной степени выраженности.
В некоторых случаях последствия простой нехватки тех или иных микроэлементов выражаются развитием аритмии. Подобное чаще всего встречается при гипокалиемии, гипомагниемии, гиперкалиемии и гиперкальциемии.
Стоит помнить о явном вреде плохих привычек таких как курение, прием алкоголя и наркотических веществ. Подобные вещества способны оказывать токсическое воздействие на сердце и сосуды. В результате — нежелательные последствия в виде не только аритмии, но и более тяжелых заболеваний.
Факторы риска
С каждым годом диагноз “аритмия” все чаще выставляется больным различных возрастных категорий, что в первую очередь связано с факторами риска. Аритмией болеют взрослые и дети. Выявление той или иной причины болезни лежит в основе различных методов диагностики и скрининг-тестов. Также грамотное их использование позволяет проводить эффективную профилактику.
- Генетическая предрасположенность. Некоторые аритмии, по типу синдрома Вольфа-Паркинсона-Уайта, являются наследственными заболеваниями. Другие связаны с врожденными пороками.
- Патологии щитовидной железы. Этот эндокринный орган серьезно влияет на работу сердца. Щитовидная железа вырабатывает гормоны, ускоряющие или замедляющие метаболические процессы в организме. Соответственно, при тиреотоксикозе возникает тахикардия, а при недостаточной работе органа — брадикардия.
- Артериальная гипертензия. Повышенное давление в сосудах угрожает ишемической болезнью сердца, которая в свою очередь нередко осложняется нарушением ритма.
- Эпизоды гипогликемии. Временное понижение концентрации глюкозы в крови может способствовать развитию аритмии. При декомпенсированном сахарном диабете возникает гипертония и ИБС, а подобное также приводит к расстройству сердечной деятельности.
- Избыточный вес тела. Подобное состояние часто становиться причиной развития гипертонии, ИБС и других патологических нарушений. К тому же повышенная масса тела сама по себе оказывает дополнительную нагрузку на сердце, тем самым способствуя учащенному сердцебиению.
- Повышенный холестерин в крови. Этот показатель должен особенно тщательно проверяться у людей 55 лет и старше, когда повышается риск развития сердечно-сосудистых болезней, в том числе аритмии.
- Анемия — недостаток железа провоцирует развитие гипоксии различных тканей, в том числе сердечной. Подобное в свою очередь приводит к расстройству ритма.
- Гормональный дисбаланс — при климаксе у женщин чаще всего наблюдаются внеочередные сокращения и другие проявления аритмии.
- Остеохондроз — нарушение строения позвоночного столба приводит к сдавливанию нервных корешков, что в свою очередь способствует развитию расстройства вегетативных регуляций (включает блуждающий нерв и симпатическую нервную систему). От подобного в первую очередь страдает сердечная деятельность.
Симптомы
Аритмия проявляется в различных формах, поэтому и клиника зависит от специфики течения болезни. Все же есть общие проявления, характерные для всех видов нарушения ритма:
- Ощущение перебоя сердечной деятельность.
- Изменение частоты сердечных сокращений.
- Вегетативные расстройства (слабость, ощущение жара, похолодание конечностей).
- Появление страха и беспокойства.
В тяжелых случаях к перечисленным признакам добавляются сердечные боли, предобморочные и обморочные состояния. Также может определяться побледнение кожных покровов, повышенное или пониженное артериальное давление.
Характерные признаки отдельных форм аритмии:
- При различных видах тахикардии, когда даже армия противопоказана, определяется увеличение частоты сердечных сокращений. В частности, повышение ЧСС от 150 уд/мин свойственно для мерцательной аритмии, а при сочетании ЧСС от 400 уд/мин с потерей сознания нередко диагностируют фибрилляцию желудочков.
- Брадикардия характеризуется замедлением ритма, то есть у взрослых диагностируется ЧСС ниже 50 уд/мин.
- Экстрасистолия проявляется замиранием сердца и внеочередными сердечными сокращениями.
- Сердечные блокады выражаются тяжелыми нарушениями общего состояния больного. В частности, определяются судороги, обморок, отсутствие пульса.
Видео: Первые симптомы проблем с сердцем, которые не стоит игнорировать
Виды аритмии
Аритмией могут считаться различные виды нарушения ритма, поэтому в большинстве классификаций сегодня выделяют следующие группы:
- Расстройство автоматизма — выделяют несколько подгрупп: номотопные, когда водителем ритма является синусовый узел (синусовая тахикардия, дыхательная и недыхательная синусовая аритмия, синусовая брадикардия, синдром слабости синусового узла) и гетеротопные, когда определяется иной водитель ритма, чем синусовый узел (идиовентрикулярный, нижнепредсердный и атриовентрикулярный ритм).
- Расстройство возбудимости — чаще всего с ней связана пароксизмальная тахикардия (может быть желудочковой, атриовентрикулярной и наджелудочковой) и экстрасистолия (рассматривается отдельная классификаций по источнику, количеству источников, времени появления, частоте и упорядоченности).
- Расстройство проводимости — рассматриваются варианты увеличения проводимости (встречается при WPW синдром), а также ее уменьшения (характерно для блокад различных локализаций).
В зависимости от тяжести течения той или иной аритмии армия либо противопоказана, либо молодой человек допускается к строковой службе.
В некоторых случаях встречаются смешанные аритмии, когда кроме экстрасистолии диагностируется такое состояние, как мерцательная аритмия. Или же трепетание предсердий сочетается с трепетанием желудочков.
Скрининг и диагностика
Нарушением сердечного ритма занимается врач-кардиолог, который на приеме первым делом проводит опрос больного и внешний осмотр. Далее назначается инструментальное обследование, лабораторные анализы, консультаций смежных специалистов.
Практически всем без исключения кардиологическим больным назначается электрокардиография, которая в большинстве случаев позволяет определить многие формы аритмии. Для каждого случая характерны свои ЭКГ-признаки:
- Синусовая тахикардия — кроме увеличения частоты сердечных сокращений другие изменения ритма не определяются.
- Синусовая брадикардия — наблюдается уменьшение частоты сердечных сокращений относительно возрастной нормы.
- Синусовая аритмия — частота сердечных сокращений увеличивается, уменьшается или остается нормальной, при этом ритм становиться неправильным.
- Синдром слабости синусового узла — наблюдается постоянное уменьшение ЧСС синусового типа, иногда синусовый ритм исчезает, при этом периодически регистрируются синоаурикулярные блокады. Также на ЭКГ может диагностироваться синдром тахикардии-брадикардии.
- Гетеротопные аритмии — проявляются изменением частоты сердечных сокращений и правильностью ритма, которые чаще всего являются несинусовыми. При идиовентрикулярном ритме ЧСС составляет 20-40 уд/мин, а при атриовентрикулярном 40-60 уд/мин.
- Экстрасистолия — определяется при возникновении на ЭКГ внеочередных сокращений, которые могут быть единичные, парные, множественные. Также для этой формы аритмии характерна неполная компенсаторная пауза. В зависимости от источника возбуждения изменения могут отмечаться в предсердиях, атриовентрикулярном узле, желудочках.
- Пароксизмальная тахикардия — появляется внезапно, при этом ЧСС может достигать 150 уд/мин и выше.
- Сердечные блокады — определяются по выпадению комплексов соответствующей локализации, при слабой выраженности патологии может наблюдаться лишь замедление ритма.
- Трепетание предсердий — ЧСС составляет за минуту 150-160 уд., при этом желудочковые комплексы не изменяются, а ритм становится несинусовым.
Кроме электрокардиографии используют другие пассивные методы исследования. Это может быть холтеровское мониторирование, УЗИ сердца (эхокардиография). Если приступы аритмии возникают редко и они на ЭКГ не фиксируются, тогда применяются индуцирующие тесты:
- Пробы с физической нагрузкой — для этого используется велотренажер или беговая дорожка, при этом параллельно записывается ЭКГ.
- Тест с наклонным столом — часто применяется при частых и безосновательных предобморочных и обморочных состояниях. Для этого больного фиксируют на столе, который после снятия показателей в горизонтальном положении переводится в вертикальное и снова записывает сердечный ритм и артериальное давление.
- Электрофизиологическое исследование — проводится с целью определения аритмогенного очага, также при возможности проводится его ликвидация. Зачастую применяется при фибрилляциях предсердий.
Консервативное лечение
При наличии тяжелого течения аритмии используются антиаритмическая терапия. Их прием возможен только с согласия лечащего врача, поскольку в противном случае могут возникнуть нежелательные последствия.
Группы антиаритмических средств, используемых при аритмии:
- Препараты, оказывающие влияние на проводящую систему сердца. К этой группе относятся сердечные гликозиды, бета-адреноблокаторы. За счет подобного действия замедляется сердечный ритм, поэтому их чаще используют при тахикардии и мерцательной аритмии.
- Прямые антиаритмические средства — влияют на проницаемость ионных каналов, что в свою очередь уменьшает частоту сердечных сокращений. В списке препаратов из этой группы находится амиодарон, аллапенин, ритмонорм и другие.
Общие рекомендации включают следующее:
- При склонности к образованию тромбов стараются лечить тромболитическими препаратами, включая кардиологический аспирин, клопидогрель и другие подобные лекарства, назначаемые врачом. Также включение в питание семени льна, чеснока, сельдерея, петрушки способствует разжижению крови.
- Сердечную мышцу способны укрепить милдронат, рибоксин, АТФ. Врачом могут назначаться и другие препараты, широко используемые в кардиологической практике. В том числе полезно употреблять семя, орехи, сухофрукты, рыбу.
- Если аритмия является осложнением другого заболевания, в первую очередь проводится его лечение, тем самым позволяя без использования кардиологических препаратов устранить приступы аритмии.
Длительное лечение аритмии предполагает тщательное выполнение врачебных рекомендаций, тем самым снижая вероятность появления повторных приступов. В сложных случаях, когда консервативными средствами невозможно достичь желаемого эффекта, прибегают к имплантации электрокардиостимулятора или радиочастотной катетерной абляции.
Народные методы лечения аритмии
Нетрадиционная разновидность терапии может использоваться в сочетании с консервативной схемой терапии. В некоторых случаях, когда приступы нарушения ритма не сильно выражены и нет других кардиологических нарушений, стараются лечить только растительными препаратами. В любом случае лечение народными средствами предварительно согласовывается с врачом, иначе могут быть плачевные последствия.
- Адонис весенний — среди большого разнообразия препаратов зеленой аптеки показал свою высокую эффективность, единственное, его используют с осторожностью и не более двух недель, затем на такой же период делают перерыв. Для лечения берут настойку, которую принимают по 15 капель три раза в день. Адонис является сердечным гликозидом, поэтому его принимают совместно с диуретиками.
- Фиалка трехцветная — известна еще под названием “анютины глазки”. Для использования пригодна высушенная трава, которую в количестве 2 ч. л. заваривают стаканом кипяченной воды. После настаивания на протяжении нескольких часов настой готов к приему по 2 ст. л. до трех раз в день. Важно не передозировать лекарство, поскольку может развиться тошнота и рвота.
- Соцветия кислицы — используются для терапии нарушения ритма в виде настоя, который готовится из стакана кипятка и столовой ложки растения. Лекарство должно настояться, считается готовы к употреблению после остывания.
- Спаржа — мало кому известна, хотя с помощью ее побегов и корневищ можно успокоить сердечную деятельность и нормализовать ритм. Указанные составляющие должны быть мелко измельчены, из общего количества берется столовая ложка смеси и заливается стаканом кипятка. Далее порядка трех часов лекарство настаивается в тепле и затем принимается в небольшом количестве несколько раз за день. Таким образом можно лечится несколько месяцев, но с перерывами на 10 дней через каждые три недели приема.
- Боярышник — это растение широко себя зарекомендовало в лечении сердечно-сосудистых заболеваний. В основном берутся цветки, но могут быть использованы и плоды растения. На стакан крутого кипятка берется несколько столовых ложек цветков или плодов. На заваривание обычно достаточно 20 минут, затем можно пить по типу чая.

В некоторых случаях от аритмии рекомендуют принимать чеснок, но этот продукт далеко не всем подходит, особенно тем, у кого болит желудок. Беременность же не противопоказана к приему свежего чеснока, но все должно быть в меру. Мед также может оказать благотворное действие на сердце, но только если нет аллергии.
Народными средствами могут считаться смеси трав, которые обладают успокаивающим, общеукрепляющим, витаминизирующим действием. Какое бы лекарство не было выбрано, важно принимать его с согласия лечащего врача, иначе могут проявиться побочные эффекты.
Осложнения
В большинстве случаев аритмия не ощущается или вызывает незначительный дискомфорт, но при отсутствии адекватного лекарственного воздействия болезнь опасна не только для здоровья, но и жизни человека. Риск повышается при сочетании аритмии с другими кардиологическими заболеваниями. В частности, могут развиваться следующие патологии:
- Декомпенсированная сердечная недостаточность. Продолжительное течение тахикардии или брадикардии в тяжелых случаях приводит к застою крови в полостях сердца. При своевременном контроле частоты сердечных сокращений можно заметно улучшить состояние здоровья.
- Инсульт. Подобное осложнение более характерно для трепетания предсердий, которые не способны передавать желудочкам необходимую порцию крови. Если в предсердиях нарушен нормальный ток крови, тогда повышается риск образования сгустков крови, которые могут попадать в общий кровоток. Зачастую тромбы попадают в мозговые сосуды, впоследствии вызывая ишемию структур мозга.
- Остановка сердечной деятельности — самое грозное осложнение, которое нередко становится причиной фибрилляции желудочков. Если при этом состоянии вовремя не оказывается медицинская помощь, человек погибает.
Профилактика
Существует ряд профилактических мероприятий, которые позволяют не допустить развитие аритмии или снизить вероятность повторных приступов.
- При наличии инфекционных заболеваний нужно качественно и безотлагательно проводить их лечение.
- Сопутствующие заболевания в виде кардиологических патологий, заболеваний щитовидной железы и артериальной гипертензии должны своевременно лечиться.
- Питание должно полноценным и сбалансированным.
- При наличии усиленной физической тренировки нужно ее уменьшить, но при этом не переходить к другой крайности — гиподинамии.
- Недопустимо иметь вредную привычку по типу курения, также нужно отказаться от алкоголя.
- Стрессовые ситуации должны быть сведены к минимуму, а еще лучше — вовсе исключены.
- Некоторые показатели по типу глюкозы в крови, массы тела и холестерина должны находиться под постоянным контролем.
К какому врачу обратиться
Изучением природы аритмии, ее диагностикой, лечением и профилактикой занимается врач-аритмолог. При этом в большинстве клиник нет отдельной специализации по аритмологии, поэтому больных с нарушением ритма принимает кардиолог.
Функциональной диагностикой расстройств сердечного ритма занимает врач соответствующей специализации. С его помощью проводиться УЗИ, электрокардиография, а при необходимости — холтеровское мониторирование.
Наличие сопутствующей патологии может потребовать дополнительной консультации врачей смежных специальностей. Это может быть врач-эндокринолог, который занимается лечением щитовидной железы, или гинеколог, помогающий при патологическом течении климакса. Успешное лечение основного заболевания нередко позволяет справиться с приступами аритмии.
Неэффективность консервативной терапии является показанием к направлению больного на консультацию к кардиохирургу, который решает вопрос о необходимости радиочастотной абляции патологического очага. Также может проводится операция по имплантации кардиостимулятора.
4.33 avg. rating (86% score) — 18 votes — оценок
arrhythmia.center
Симптомы мерцательной аритмии, почему она возникает, методы лечения сердечной патологии
Мерцательная аритмия или фибрилляция предсердий – это особый вид нарушений сердечного ритма, в основе которого лежит несогласованное сокращение мышечных волокон предсердий с частотой 350-600 в минуту. В 19 веке это заболевание называли сумасшествие сердца.
Почему она возникает?
Такие огромные цифры вовсе не означают, что пульс у человека будет 400 в минуту. Чтобы понять механизм заболевания необходимо немного углубиться в основу физиологии сердечной мышцы.
Миокард представляет собой сложную структуру, по всей толще пронизанную электрическими волокнами. Главный электрический узел, синусовый, находится в месте впадения верхней полой вены в правое предсердие, и именно он задает правильный сердечный ритм с частотой 60-80 ударов в минуту.
При ряде заболеваний в миокарде предсердий возникают хаотичные электрические волны, которые мешают прохождению импульсов от синусового узла к сердечной мышце. Поэтому предсердия начинают сокращаться в своем ритме с огромной частотой до 600 в минуту. Но эти сокращения – неполноценны, миокард быстро истощается, поэтому стенки предсердий просто колеблются или «мерцают».
 Огромный поток электрических импульсов от предсердий движется к желудочкам, но встречает на своем пути «пропускной пункт» — атрио-вентрикулярный узел.
Огромный поток электрических импульсов от предсердий движется к желудочкам, но встречает на своем пути «пропускной пункт» — атрио-вентрикулярный узел.
Он фильтрует импульсы и пропускает к желудочкам только половину их – до 150-200 в минуту. Желудочки начинают сокращаться в разнобой, поэтому больной ощущает перебои в сердцебиении.
Что приводит к возникновению аритмии?
Фибрилляция предсердий – очень распространенная патология, по данным американских исследователей примерно 1% населения планеты страдает этой болезнью. 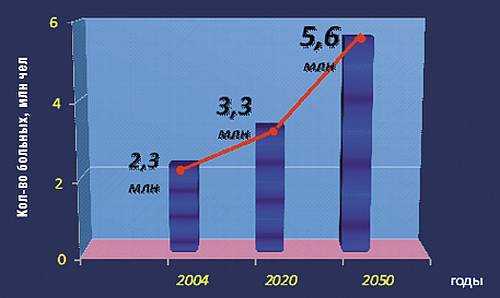
Частота возникновения заболевания неуклонно растет с каждым годом. Если в 2004 году в Соединенных Штатах Америки было выявлено около двух миллионов пациентов с фибрилляцией предсердий, то к пятидесятым годам этого столетия число таких больных должно вырасти почти в 2,5 раза.
Условно причины мерцательной аритмии можно разделить на сердечные и не сердечные:
| Сердечные | Не сердечные |
|
То есть фибрилляция предсердий может развиваться у больных с:
| Преходящие причины | Длительно воздействующие причины | Причины неизвестны |
|
| Ученые еще не определили, почему в одинаковых условиях у одних людей возникает заболевание, а у других не возникает:
Есть теория, что в некоторых случаях болезнь может передаваться по наследству или возникать вследствие генетических мутаций. |
Виды мерцательной аритмии
Европейское сообщество кардиологов выделяет три основных формы патологии:
- пароксизмальная или приступная – обычно продолжается до 7 дней, проходит самостоятельно
- персистирующая или устойчивая – длится больше недели, такие больные нуждаются в медицинской помощи
- длительная персистирующая — длительность равна или больше года
- перманентная или постоянная – не поддается воздействию ни лекарств, ни других методов лечения, либо если пациент принял решение не восстанавливать свой ритм.
Сценарии восстановления ритма для разных вариантов фибрилляции предсердий
- Пароксизм мерцания продолжительностью до 2 суток не дает высоких рисков по тромбоэмболическим осложнениям (тромб в левом предсердии не успевает сформироваться), и ритм сердца способен при этом восстановиться самостоятельно.
- При персистирующей форме риски тромбообразования уже есть, и пациенту для восстановления синусового ритма нужна кардиоверсия (медикаменты или хирургия).
- Постоянная форма дает очень высокие риски по тромботическим осложнениям. Так как есть множественные эктопические очаги возбуждения, то не только не происходит спонтанного восстановления ритма, но и неэффективна кардиоверсия.
- Принятая в новых рекомендациях длительно персистирующая мерцательная аритмия позволяет врачу принять решение о восстановлении ритма. Однако, порядка пяти крупных клинических исследований, посвященных выбору наиболее рациональной тактики при данном варианте фибрилляции предсердий, доказали, что прогноз для пациентов хуже в случае попытки восстановления ритма по сравнению с ведением по программе постоянной формы мерцательной аритмии.
По количеству приступов: 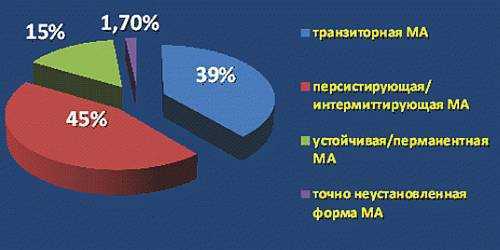
- впервые возникшая
- редко повторяющаяся (рецидивирующая)
- часто повторяющаяся (рецидивирующая)
По частоте для постоянной формы:
- Брадикардия — до 60 в минуту.
- Нормосистолическ
ий вариант – 60-90 - Тахисистоический свыше 90.
Существует 4 класса тяжести состояния при мерцательной аритмии:
- нет симптомов
- легкие симптомы, повседневная активность не ограничена
- выраженные симптомы, повседневная активность ограничена
- болезнь приводит к инвалидности пациента
Симптомы
Следует помнить, что в 20-30% случаев патология протекает бессимптомно, не вызывая никаких ощущений. Обнаружение такой формы происходит обычно случайно. К основным жалобам больных с фибрилляцией предсердий относятся:
- главная жалоба — внезапные приступы учащенного неритмичного сердцебиения или ощущение постоянного неритмичного сердцебиения, пульсацию вен на шее
- сжимающая боль в области сердца по типу стенокардии
- общая слабость, повышенная утомляемость
- затруднение дыхания (одышка), особенно при физической нагрузке
- головокружения, шаткость походки
- полуобморочные состояния, обмороки
- повышенная потливость
- редко увеличение мочи (полиурия) при выделении натрийуретического гормона
При развитии постоянной формы заболевания пациенты перестают ощущать дискомфорт или перебои в работе сердца и приспосабливаются жить с этой болезнью.
Как ее выявить у больного?
| Метод диагностики | Что обнаруживает при данной болезни |
|
|
| Эхокардиография (чрезпищеводная или наружным датчиком) | С помощью этой методики можно выявить изменение анатомии сердца (пороки клапанов), вторичное увеличение предсердий и желудочков и истончение их стенок, тромбы внутри сердца |
| Исследование тропонинов, креатинкиназы | могут быть повышены при постоянной или персистирующей форме аритмии |
| Определение уровня гормонов щитовидной железы (тироксин, трийодтиронин, тиреотропный гормон) | Если развитие болезни связанно с гиперфункцией щитовидной железы, то выявляется повышение уровня ее гормонов |
| Коагулограмма, включая МНО | Исследование помогает выявить изменения системы свертывания крови и предотвратить образование тромбов |
| Определение содержания электролитов крови (калий, натрий, хлор) | Определяются для диагностики сердечной недостаточности и застоя жидкости в организме |
| Исследование шлаков крови (мочевина, креатинин, остаточный азот) |
Осложнения
Фибрилляция предсердий является довольно коварным заболеванием. Оно вызывает целый ряд осложнений, а в некоторых случаях грозит даже смертью пациента. К осложнениям относятся:
- развитие сердечной недостаточности – со временем сердце больного человека уже не может компенсировать аритмию, миокард истончается, желудочки уже не могут перекачивать необходимый объем крови и развивается сердечная недостаточность.
- тромбообразование – это осложнение связанно с особенностями кровотока в больном сердце. Чем больше продолжается аритмия, тем более замедляется движение крови в предсердиях, и на их стенках образовываются мелкие тромбы. Эти тромбы могут со временем отрываться от стенок и попадать в различные органы и ткани, вызывая ишемический инсульт, инфаркт миокарда, тромбоз сосудов кишечника, верхних и нижних конечностей. Особенно высок риск тромбоэмболии у лиц с сахарным диабетом, при застойной сердечной деятельности и у лиц старше 65 лет.
Риск эмболических осложнений определяется не формой фибрилляции предсердий, а факторами риска. Так риски для инсульта одинаково вмсоки как для пароксизмальной, так и для персистирующей или постоянной мерцательной артимии. А вот для лиц моложе 65 лет с изолированной фибрилляцией (то есть без сопутствующей кардиальной патологии или сахарного диабета) риск инсульта не превышает 1,3%. Самый высокий риск по тромбоэмболиям будут давать недавно возникшая или существующая порядка 12 месяцев фибрилляция.
Собственно факторы риска оцениваются по сумме баллов шкалы CHA2DS2-VASc.
- Сердечная недостаточность – 1 балл,
- Артериальная гипертензия – 1 балл
- Возраст старше 75 – 2 балла
- Сахарный диабет -1 балл
- Острое нарушение мозгового кровообращения или транзиторная ишемическая атака в прошлом – 2 балла
- Перенесенный острый инфаркт миокарда, атеросклероз аорты или поражение периферических артерий (эндартериит, атеросклероз)- 1 балл
- Женский пол – 1 балл
Цели терапии МА
- Восстановление и удержание синусового ритма ( в случаях, когда это целесообразно)
- Профилактика последующих эпизодов мерцательной аритмии
- Снижение частоты сердечных сокращений и контроль за ней при сохраняющейся мерцательной аритмии (например, при постоянной форме МА) для уменьшения дискомфорта от ощущений сердцебиений и в качестве профилактики сердечной недостаточности.
- Главным же направлением стоит признать снижение рисков тромбоэмболических осложнений и смертности от них.
Что может сделать сам пациент
- исключение факторов, способствующих появлению аритмии – кофе, чай, алкоголь, наркотики;
- изменение образа жизни – увеличение физической активности, прогулки на свежем воздухе;
- правильное питание – исключение из рациона жирных, жаренных, острых блюд, мучного, побольше есть фрукты и овощи;
- борьба со стрессами на работе и дома.
Медикаментозная терапия мерцательной аритмии сердца
Итак, определившись с тактикой терапии, врач может попытаться восстановить нормальный синусовый ритм у пациента с мерцательной аритмией.Когда это целесообразно:
- При пароксизмальной мерцательной аритмии.
- Если нарушение ритма ухудшает кровообращение (есть падение давления, развивается сердечная недостаточность: одышка, отеки).
- Когда есть высокая вероятность, что восстановленный синусовый ритм удержится (длительность мерцательной аритмии не превышает года).
Существует некоторая разумная подготовка к восстановлению ритма медикаментами на фоне разных вариантов мерцательной аритмии.
- Если пароксизм мерцания длится меньше 48 часов, восстанавливать ритм можно начать без предварительной подготовки, чаще же до и после кардиоверсии используют нефракционированный гепарин (Европейские рекомендации допускают использование гепарина или апиксабана или проведение кардиоверсии без антикоагулянтной поддержки при низком риске тромботических осложнений)
- Гепарин применяется у пациентов с нарушением гемодинамики.
- Если фибрилляция существует долее 2 суток, или давность ее не известна, проводится подготовка к кардиоверсии пероральными антикоагулянтами (в РФ это варфарин, в Европе может быть дабигатран). Антикоагулянт назначается на 3 недели до и на 4 недели после восстановления ритма. Дабигатраном рекомендуется воспользоваться у пациентов с неклапанной фибрилляцией при условии, что пациент будет принимать препарат в течение 3 недель.
- Альтернативным вариантом может стать чрезпищеводная эхокардиоскопия (с целью выявления тромба в предсердии) перед кардиоверсией. Если тромб не найден, кардиоверсию выполняют на фоне низкомолекулярного гепарина. Если тромб обнаружен, назначают варфарин на срок примерно 3 недели (до достидения МНО 2-3), после чего чрезпищеводную ЭХО-КС повторяют.
Раз уж речь зашла о противотромботическом сопровождении кардиоверсии, разумно вставить здесь раздел о применении в терапии мерцательной аритмии Варфарина и так называемых новых антикоагулянтов, а заодно ввести понятия клапанная и неклапанная мерцательная аритмия.
Клапанной фибрилляцией предсердий чаще всего называется фибрилляция на фоне митрального стеноза и искусственных клапанов сердца Это создает максимальный риск тромбоэмболических осложнений. Все остальные формы фибрилляций автоматически относятся к неклапанной. Для нее риски рассчитываются по упомянутой выше шкале CHA2DS2-VASc. В клиническом отношении такое разделение имеет смысл в плане выбора таблетированных антикоагулянтов. Клапанные формы МА сопровождаются только Варфарином, неклапанные могут сопровождаться как Варфарином, так и новыми антикоагулянтами.
Терапия Варфарином и новыми антикоагулянтами
На фоне фибрилляции предсердий все пациенты, за исключением лиц старше 65 лет и пациентов с низким риском ( не более 2 баллов) должны получать пероральную антикоагулянтную терапию.
В принципе, это может быть и парентеральная терапия нефракционированным гепарином, но на этапе амбулаторного лечения целесообразнее прием таблетированных средств.
Разработанный в 1924 году как банальный крысиный яд, Варфарин на сегодня занял лидирующие позиции среди пероральных антикоагулянтов. Назначение его и прием должны сопровождаться контролем МНО, и это несколько привязывает пациента к лаборатории или клинике. Подробно о МНО и Варфарине см. Антикоагулянты.
Стартовая доза препарата должна составлять от 2.5 до 5 мг, которые принимаются однократно вечером в перерыве между 17 и 19 часами после еды. При подборе дозировки МНО контролируют в первую неделю через день или ежедневно утром (лучше с 9 до 11), со второй недели контроль проводится дважды в неделю, затем однократно в месяц. Также один раз в месяц пациент сдает общий анализ мочи для исключения микрогематурии (макрогематурию он может увидеть и сам по розовому окрашиванию мочи).
По сравнению с дезагрегантной терапией Аспирином (в исследовании BAFTA пациенты принимали 75 мг) Варфарин на 52% снижал риски инсультов.
В целом же, двойная дезагрегантная терапия Аспирином и Клопидогрелем может составить альтернативу Варфарину только в случае, если у пациента отсутствует возможность конгтроля МНО. При этом риски кровотечений как на дезагрегантах. Так и на Варфарине примерно равны. Но Варфарин эффективнее на 40% (данные исследования ACTIVE W).
Новые антикоагулянты уже не так новы и скорее должны быть отнесены к прямым пероральным антикоагулянтам. Это Дабигатран (Прадакса) – прямой ингибитор тромбина, а также Ривароксаюан (Ксарелто) и Апиксабан (Экливис) – прямые обратимые ингибиторы фактора свертываемости Xa. К последним относят и Эдоксабан, прошедший 3 фазу клинических исследований, но еще не зарегистрированный.
По материалам исследования RE-LY:
Дабигатран в дозе 150 мг дважды эффективнее Варфарина по снижению риска инсульта, но столь же часто может осложниться кровотечением. Дозировка же 110 мг при двукратном приеме равна по эффективности Варфарину, но безопаснее в отношении кровотечений. Равен по эффективности Варфарину и Ривароксабан в дозе 20 мг в сутки.
Апиксабан снижает смертность, дает чуть меньше кровотечений, не требует отмены или снижения дозы при почечной недостаточности (снижении скорости клубочковой фильтрации).
Таким образом, альтернативой Варфарину у лиц без клапанных протезов и митрального стеноза и снижения скорости клубочковой фильтрации может считаться Дабигатран.
Профилактика тромбообразования
- введение гепарина в дозировке 4000-5000 ЕД внутривенно;
- применение низкомолекулярных гепаринов – фленокс, клексан, цибор, фраксипарин в дозировке 0,2-0,4 мл подкожно;
- после купирования острого приступа аритмии переход на варфарин по 5мг/сутки;
- пероральный ингибитор тромбина – дабигатран (прадакса) – используется как альтернатива варфарину по 150 мг 2 раза в сутки.
- антиагреганты – ацетилсалициловая кислота (кардиомагнил, аспекард по 75 мг в сутки), клопидогрель (плавикс, тромбонет по 75 мг/сутки).
Восстановление синусового ритма лекарственными препаратами
- Амиодарон (антиритмик 3 класса) — остается максимально эффективным препаратом. Он не противопоказан больным с хронической сердечной недостаточностью. Обеспечивает восстановление ритма в течение 24 часов. При этом вполне возможно, что простое уреждение частоты сокращений сердца на фоне начала введения препарата уже даст самопроизвольное восстановление ритма. Препарат вводят в дозе 5мг на кг веса внутривенно в течение часа, затем по 50 мг в час. Проблема выбора в том. что при неэффективности Амиодарона в арсенале врача в РФ остается только хирургия, которая далеко не всегда доступна
- В палате ИТАР доступен Нибентан (0,065-0,125 мг на кг веса внутривенно за 5 минут с последующим повтором дозы через 15 минут). Однако препарат способен провоцировать аритмии (тахикардию типа пируэт).
- В Европе альтернативой стали не зарегистрированные в РФ Вернакалант и Ибутилид (также для внутривенного введения).
- Только в РФ разрешен для кардиоверсии Прокаинамид внутривенно медленно однократно 500-1000 мг.
- Пропафенон внутривенно 2 мг на кг веса за 10 минут (а этой формы в РФ нет) с последующим переходом на пероральный прием по 450-600 мг
- Флекаинид также сначала внутривенно, а затем в таблетках. Препарат в РФ не зарегистрирован.
Выбор препарата:
- В случае недавней мерцательной аритмии, если пациент не имеет органической патологии сердца, может быть выбран любой препарат из перечисленных.
- У отдельных больных с недаваней МА и без органической патологии сердца наиболее эффективен Пропафенон и Флекаинид. У нас терапия, направленная на поддержание ритма и профилактику срывов, не проводится из-за отсутствия инъекционных форм препаратов на рынке.
- У нас альтернативой может стать Прокаинамид под контролем АД и ЭКГ.
- У лиц с органической сердечной патологией препаратом выбора является Амиодарон.
Для медикаментозной каридоверсии не эффективны: Дигоксин, бета-блокаторы, Верапамил, Соталол, Аймалин.
Использовавшийся ранее Хинидин при мерцательной аритмии повышает смертность в 3-5 раз.
Электрическая кардиоверсия
Электроимпульсная терапия является одним из наиболее эффективных методов лечения фибрилляции предсердий. В ее основе лежит пропускание через сердце больного однократного высоковольтного разряда электрического тока. Это приводит к перезагрузке сердечной мышцы и нормализации ритма сокращений.
Эффективность данного метода составляет 90-95%. Мощность заряда составляет 100-200 Дж или 3-3,5 кВ. Чрезпищеводная или внутрисердечная кардиоверсия проводится при неэффективности наружных электродов. Этот метод в редких случаях вызывает очень опасные осложнения (фибрилляция желудочков), вплоть до остановки сердца.
Радиочастотная катетерная аблация
Радиочастотная аблация стала на сегодняшний день самым действенным методом лечения фибрилляции предсердий. Суть методики состоит в разрушении источника дополнительных электрических импульсов в сердце без открытого вмешательства. Проводится операция проводится только в специализированном медицинском учреждении.
Перед проведением манипуляции врач с помощью специальных устройств обнаруживает патологически измененный участок сердечной мышцы. Затем в бедренную вену вводится особый катетер, который с током крови достигает сердца. Этот катетер способен выделять радиочастотные электрические импульсы, разрушающие патологический очаг. После проведения манипуляции катетер извлекается.
Хирургические методы коррекции мерцательной аритмии
- хирургическая изоляция левого предсердия – операция заключается в исключении левого предсердия из проводящей системы сердца; эта манипуляция имеет множество недостатков, потому что в отключенной камере сердца продолжают образовываться опасные тромбы;
- установка пейсмекера (искусственного водителя ритма) – этот прибор блокирует все побочные электрические импульсы в сердце и поддерживает правильный синусовый ритм;
- имплантация кардиостимулятора (кардиовертера) – аппарат фиксирует неправильный ритм и самостоятельно проводит перезагрузку сердца;
- операция «лабиринт» — путем нанесения множества насечек внутри сердца хирург создает своеобразный лабиринт в левых отделах сердца, который не пропускает ненужные электрические импульсы к желудочкам; эта операция редко применяется из-за необходимости подключения пациента к аппарату искусственного кровообращения;
- операция «коридор» — суть ее состоит в хирургической изоляции обоих предсердий от проводящей системы сердца и создание так называемого «коридора» к желудочкам.
- радиочастотная аблация (изоляция легочных вен от путей проведения электрических импульсов). Показания к ней:
- симптомная фибрилляция предсердий, рефрактерная к медикаментозной терапии и пациент предпочитает хирургическое вмешательство
- эпизоды тромбоэмболии в анамнезе
- противопоказания или трудности антикоагулянтной терапии
- неэффективность эндоваскулярных катетерных методик или наличие противопоказаний к их проведению (тромбоз ушка левого предсердия).
Удержание нормального синусового ритма
Восстановить ритм при мерцании предсердий недостаточно. Без поддерживающей терапии рецидив фибрилляции бывают у 45-85% пациентов в течение первого года после кардиоверсии. Поэтому у пациентов, перенесших кардиоверсию, сохранивших симптоматику фибрилляции или получивших повторный пароксизм мерцания и могущих переносить антиаритмические препараты их и назначают.
- Для пожилых с нетягостными проявлениями мерцательной аритмии препараты выбора – это бета-блокаторы (Метопролол), урежающий частоту сердечных сокращений. При этом даже если назначаются антиритмики, бета-блокатор сохраняется в терапии.
- Если фибрилляция сочетается с сердечной недостаточностью – назначают антиаритмический препарат.
- Для молодых, для которых в плане хирургическая абляция, до момента операции рационально назначить антиаритмическое средство.
- При вторичной фибрилляции (например. на фоне гипертиреоза) после устранения симптомов основного заболевания (гиперфункции щитовидной железы) также назначают антиритмик. Препараты:
- Амиодарон
- Дизопирамид
- Этацизин
- Флекаинид
- Пропафенон
- Соталол
- Дронедарон
- Самый эффективный –Амиодарон. Это препарат выбора при ХСН. Он должен выбираться последним при неэффективности других средств.
- При отсутствии ХСН, ишемии –Дронедарон, Пропафенон или Соталол.
- Дронедарон снижает частоту госпитализай у пациентов с непостоянной мерцательной аритмией, но противопоказан при ХСН.
Контроль частоты сердечных сокращений
Удержание частоты сердечных сокращений в разумных пределах снижает риски рецидивов мерцания предсердий. Каковы эти пределы?
Жесткий контроль (у более молодых) предполагает ЧСС 60-80 в покое и 90-115 в умеренной нагрузке. При этом контроль осуществляется только суточным мониторированием ЭКГ.
Для пациентов с высокими рисками ишемии органов (прежде всего мозга) – а это преже всего старики, ЧСС допустима менее 110 в минуту.
Для лекарственного контроля используют препараты нескольких групп:
- Бета-блокаторы (Метопролол, Атенолол, Карведилол).
- Сердечные гликозиды (Дигоксин)
- Блокаторы кальциевых каналов (Верапамил. Дилтиазем)
- Антиаритмики (Дронедарон, Амиодарон)
- Рационально комбинировать бкта-блокатор с сердечным гилкозидом и антиаритмическим средством.
Если трехкомпонентная схема неэффективна – хирургическая коррекция.
Дополнительная терапия мерцательной аритмии
Она направлена на профилактику илил замедление ремоделирования миокарда, за счет чего сдерживается прогрессирование мерцательной аритмии.
Это препараты трех групп: Ингибиторы АПФ, сартаны и статины.
- ИАПФ и БРА (сартаны) эффективны для профилдактики фибрилляции у пациентов с ХСН и низкой фракцией выброса длевого желудочка.
- Статины обязательны для пациентов после аорто-коронарного шунтирования.
- Ингибиторы АПФ и сартаны могут быть эффективны для профилактики вторичной мерцательной аритмии после электрической кардиоверсии.
Неотложная помощь при приступе — пароксизме
Каждый пациент, который когда-либо сталкивался с этим опасным заболеванием, должен уметь оказывать себе помощь еще до приезда врача. Помочь ему смогут простые приемы или вагусные пробы, которые легко выполнить самостоятельно. В их основе лежит возбуждение так называемого блуждающего нерва, который успокаивает сердечную мышцу, замедляет пульс и благоприятно влияет на общее состояние человека.
Вагусные пробы:
- массаж каротидного синуса – для выполнения массажа необходимо лечь на спину, затем найти на шее пульсацию сонных артерий с обеих сторон и осторожно массировать их по часовой стрелке;
- аккуратное надавливание на глазные яблоки;
- кашлевой рефлекс – необходимо покашлять;
- проба Вальсальвы – необходимо напрячь мышцы живота во время глубокого вдоха
- надавливание на корень языка, попытка вызвать рвоту.
zdravotvet.ru
Аритмия сердца: симптомы, причины, лечение
Аритмия сердца: симптомы, причины, лечение
Сердце выпрыгивает из груди, стучит невпопад – многим на себе приходится испытать симптомы аритмии сердца. Этим термином объединяют различные патологии возникновения и распространения электрического импульса. Неправильный пульс становится причиной множества осложнений из-за того, что нарушается физиологический процесс сокращения сердца. К аритмии сердца относят любой ритм, который отличается от обычного синусового, являющегося нормой.
Если у человека диагностировано нарушение сердечного ритма, ему обязательно нужно наблюдаться у кардиолога и следовать его рекомендациям. Сегодня для лечения аритмии сердца медицина использует самые передовые методы – от установки дефибриллятора и кардиостимулятора до абляции. Разработаны эффективные медикаменты, позволяющие отрегулировать частоту сокращений сердечной мышцы и предотвратить нарушение ритма.
Аритмия у взрослых

Аритмия у женщин
Аритмия при беременности
При беременности в организме происходят серьезные изменения, касающиеся сердечно-сосудистой системы – ей приходится работать намного активнее, обеспечивая жизнедеятельность мамы и малыша. Поэтому бывают случаи, когда сердце не может справиться с нагрузкой, и возникают различные патологии. Причиной аритмии сердца в этом случае являются изменения на гормональном уровне и нарушение электролитного обмена. Тяжелые формы патологии угрожают жизни и здоровью матери и ребенка. Нарушения прогрессируют с ростом срока беременности, поэтому требуется наблюдение у грамотного кардиолога и правильное лечение аритмии.
Какие сбои сердцебиения бывают у беременных?
Эстрасистолия – формирование дополнительных электрических импульсов параллельно с нормально функционирующим синусовым узлом правого предсердия. Они бывают единичными или множественными. Причиной экстрасистолии является интоксикация и нарушение калиевого обмена вследствие токсикоза, отравления, острой инфекции, болезней почек и щитовидной железы.
Мерцательная аритмия – патологическое сокращение желудочков из-за неправильного проведения импульсов предсердий. Различают два вида нарушения: трепетание – рост числа сокращений предсердий до 350 в минуту; мерцание – хаотичное и очень быстрое (до 700 в минуту) сокращение волокон. Симптомами мерцательной аритмии могут выступать: одышка, панический страх, головокружение, дрожание в теле, ощущение трепетания и «выпрыгивания» сердца.
Еще один вид нарушения – аритмии, связанные с блокадой нервного импульса, когда электросигнал из синусового узла не может пройти по нервным волокнам. В этом случае будущей маме требуется установка кардиостимулятора, родоразрешение возможно только при помощи кесарева сечения.
Желудочковая тахикардия, как правило, сопровождает уже имеющиеся до беременности ишемические нарушения. Причиной аритмии является учащение желудочковых сокращений до 200 раз в минуту. Оно происходит неожиданно, и так же неожиданно заканчивается. Прогноз при этой патологии крайне неблагоприятен (возможна внезапная смерть), поэтому требует серьезного лечения вплоть до радиочастотной абляции и установки дефибриллятора.
Аритмия у мужчин
Симптомы аритмии сердца наблюдаются у мужчин в 1,7 раза чаще, чем женщины. Причиной являются вредные привычки (курение, злоупотребление спиртным), неправильное питание, резкий переход от интенсивных спортивных нагрузок к гиподинамии, хронический стресс, тяжелые условия труда.
В подростковом возрасте у юношей наблюдаются синусовые тахикардии, не опасные для здоровья и объяснимые слабой физической подготовкой: сердце с нетренированным миокардом отзывается на любую нагрузку увеличением пульса.
Аритмия у взрослых мужчин может быть следствием заболеваний сердечно-сосудистой системы или иных болезней (артериальной гипертензии, диабета, патологий щитовидной железы, ИБС). Некоторые из разновидностей нарушения ритма опасны тем, что вызывают внезапную смерть – это касается, прежде всего, желудочковой тахикардии и фибрилляции.
Аритмия у ребенка
Аритмия у ребенка – часто встречающийся кардиологический диагноз, который обычно выявляют случайно, ведь дети не ощущают нарушение сердечного ритма и не жалуются на него. Особенно это актуально для младенцев. Родители могут заподозрить неладное, если у малыша наблюдается одышка, кожа периодически бледнеет или синеет, он беспокоится, отказывается от еды или вяло сосет, плохо прибавляет в весе, неважно спит и много плачет.
В старшем детском возрасте родители могут обратить внимание на яркие симптомы аритмии сердца:
- слабость,
- обмороки,
- плохое самочувствие после физических нагрузок.
Особо тревожны обмороки – раньше их считали признаком неврологического расстройства и относили к симптомам эпилепсии. Теперь же выявлено, что обморочное состояние вызвано резким падением давления, а оно, в свою очередь, обусловлено нарушением сердечного ритма.
Причиной аритмии у ребенка бывает нарушение обмена калия, магния и натрия, сбой в нервной регуляции, врожденные и приобретенные сердечные патологии, эндокринные болезни. Нарушение может появиться после тяжелых инфекционных болезней (ангин, пневмоний), кишечных инфекций и отравлений с потерей жидкости и нарушением обмена калия, магния, натрия.
Аритмия может иметь наследственный характер и передаваться генетически. Есть и физиологическое объяснение сбоям в работе сердца: нервная и вегетативная система в детском возрасте еще незрелая, а потому синусовый узел не всегда срабатывает корректно. Исследования показали, что есть несколько опасных периодов, когда возможно развитие аритмии у ребенка: в 4-8 месяцев, затем 4-5 лет, 7-8 лет и начало подросткового периода. Поэтому очень важно провести плановое диспансерное обследование со снятием электрокардиограммы именно в это время.
Аритмия сердца
Мерцательная аритмия (симптомы)
Мерцательной аритмией называют нарушение нормального ритма работы сердца из-за хаотического подергивания предсердий (мерцания). В норме оно функционирует за счет сокращения сначала предсердий, а затем желудочков. Если у человека мерцательная аритмия, мышечные волокна предсердий перестают работать слаженно, и возникает их трепетание. Вслед за этим желудочки также сокращаются неритмично.
Нарушение ритма сердцебиения приводит к снижению фракции выброса из сердца, а из-за этого появляются сопутствующие сердечно-сосудистые заболевания.
Выявить мерцательную аритмию иногда возможно только по результатам ЭКГ – больного ничего не беспокоит, и патология обнаруживается случайно. К видимым проявлениям заболевания относят боль и покалывание в проекции сердца, учащенный пульс, состояние головокружения и обморока, одышку, гипергидроз (излишнюю потливость), приступы необоснованной паники.
Синусовая аритмия
При синусовой аритмии синусовый узел функционирует нормально (он остается водителем сердечного ритма), но производимые импульсы имеют разную частоту – из-за этого ритм то увеличивается, то уменьшается.
Синусовая аритмия бывает и у совершенно здоровых людей – ее называют дыхательной, так как пульс становится более частым в режиме вдоха, и редким – во время выдоха, что объясняется разным воздействием блуждающего нерва на синусовый узел в эти моменты. Дыхательную синусовую аритмию педиатры и кардиологи обычно наблюдают в младшем детском возрасте, а ее отсутствие косвенно указывает на патологию миокарда.
Дифференцировать дыхательную аритмию и патологическую врач может, обратив внимание на результаты ЭКГ. Если попросить пациента задержать дыхание во время снятия кардиограммы, то физиологическое нарушение пропадает, а патологическое – нет.
Синусовая тахикардия
Синусовая тахикардия – это разновидность аритмия сердца, при которой наблюдается плавное увеличение частоты сердечных сокращений от 90 до 160 ударов в минуту, а затем такое же плавное снижение до нормы. Водитель ритма при этом работает без нарушений. Синусовая аритмия в норме появляется при физическом напряжении, но в покое ее быть не должно.
Причиной аритмии могут быть: лихорадка, анемия, прием некоторых лекарств, чрезмерное употребление кофе и крепко заваренного чая, сердечно-сосудистые и легочные заболевания.
Если человек ощущает частое сердцебиение без физической нагрузки, ему нужно обследоваться у кардиолога. Патологическая синусовая аритмия сердца наносит ущерб, ведь из-за повышенной частоты сокращений оно не успевает полностью восстановиться. Сердечные камеры неполноценно наполняются кровью, а из-за этого падает артериальное давление, страдает кровоснабжение всех органов. Наконец, из-за короткого времени отдыха сердце хуже обеспечивается кровью, ведь та поступает через коронарные артерии только при расслабленном миокарде.
Синусовая брадикардия
Основной симптом аритмии в форме синусовой брадикардии – урежение ЧСС меньше чем до 60 ударов за одну минуту. Причина такой патологии кроется в замедленном генерировании импульсов синусовым узлом, но остальные структуры сердца функционируют нормально.
Иногда синусовая брадикардия является вариантом нормы и передается по наследству. Кроме того, она свойственна профессиональным спортсменам, у которых пульс в покое может уменьшаться до 30-40 ударов в минуту без каких-либо негативных проявлений.
Если брадикардия не проявляется тревожными симптомами (головокружением, обмороком, слабостью), нет необходимости корректировать ее лекарствами. В этом случае достаточно провести обследование для выявления иной сердечно-сосудистой патологии (особенно важно исключить синдром слабости синусового узла).
Патологическая брадикардия бывает на фоне гипотиреоза, передозировки определенных препаратов, может являться осложнением других заболеваний сердца.
Экстрасистолия

Экстрасистолическая аритмия сердца означает, что у человека случаются частые внеочередные сокращения, и за счет этого нарушается ритм. Различают наджелудочковую и желудочковую аритмию – в зависимости от того, в какой части сердца появляется патологический импульс.
При наджелудочковой патологии неправильный электрический сигнал появляется в предсердиях – это нарушение достаточно безобидное, хотя при длительном течении может стать причиной фибрилляции предсердий. Желудочковая аритмия означает, что патологический импульс появляется в желудочках. Единичные желудочковые экстрасистолы, выявляемые на ЭКГ и холтеровском обследовании, достаточно безобидны, но если их много и они идут одна за другой, они могут стать причиной фибрилляции предсердий.
Во время приступа аритмии пациенты жалуются на сильные толчки и замирания сердца. Могут наблюдаться потемнение в глазах, ощущение головокружения, слабость.
Пароксизмальная тахикардия
Пароксизмальная тахикардия – это разновидность сердечной аритмии, для которой характерны внезапно учащающиеся и так же внезапно приходящие в норму сокращения сердца при нормальном сердечном ритме. Приступ может длиться от 1-2 секунд до нескольких часов и даже суток. ЧСС у взрослых возрастает до 220-250 ударов в минуту.
Причиной приступа аритмии является неправильное прохождение электрического импульса из-за склеротических, дистрофических или воспалительных изменений сердечной мышцы и активация патологического очага в сердце, который увеличивает ЧСС.
Установить диагноз пароксизмальной тахикардии можно порой даже после беседы с пациентом, который красочно описывает свои ощущения – предваряющие приступ перебои в работе сердца, внезапно начавшееся сильное сердцебиение, которое так же неожиданно заканчивается.
Приступ аритмии
Приступ аритмии пациенты описывают так: сильно забилось сердце, заколотило в груди, что-то перевернулось внутри. Симптомы свойственны для желудочковой и наджелудочковой тахикардии, мерцательной аритмии.
Приступы возникают сначала редко (1-2 в год), а затем их частота увеличивается, заболевание прогрессирует. Со временем полости сердца увеличиваются, оно хуже сокращается и выбрасывает кровь в кровеносное русло, внутри полостей может образовываться застой – так формируется хроническая сердечная недостаточность. Кроме того, приступ аритмии может спровоцировать тромбоэмболические осложнения – в предсердиях накапливается застойная кровь, формируются тромбы, и они попадают в кровоток, а затем полностью или частично перекрывают просвет сосуда.
Давление и аритмия

Давление и аритмия тесно связаны друг с другом. Если у человека повышено артериальное давление, сердце перекачивает больше крови и испытывает повышенную нагрузку при выбросе крови в артерии. Из-за этого страдает левый желудочек – его объем увеличивается, изменение структуры сердца приводит к нарушению ритма.
Аритмия при давлении проявляется, в основном, экстрасистолией и пароксизмальной тахикардией, когда сердцебиение резко увеличивается до 220 ударов в минуту и больше. Приступ учащенного сердцебиения может продолжаться от 1-2 секунд до нескольких суток.
Экстрасистолическая аритмия при давлении случается, когда в миокарде имеются дополнительные патологические очаги возбуждения. Они посылают электрический импульс, и сердце сокращается в дополнение к нормальному синусовому ритму. Человек ощущает перебои в работе сердца – ему кажется, что оно остановилось, а следующий удар, наоборот, воспринимается как сильный.
Симптомы аритмии сердца
Симптомы аритмии, в зависимости от ее вида, могут быть различными. Иногда патология никак не проявляет себя и случайно обнаруживается на плановом медицинском осмотре после снятия электрокардиограммы. Есть несколько признаков, которые чаще всего отмечают пациенты.
Во-первых, это перебои в работе сердца. Больные говорят, что они похожи на сильные удары, толчки, чувство переворачивания в груди. Как правило, такие ощущения сопровождают экстрасистолию. Случается и частое или, наоборот, замедленное сердцебиение, а также неритмичные удары сердца – это симптом мерцательной аритмии.
При нарушении сердечного ритма могут наблюдаться боли за грудиной, одышка и обморочное состояние, головокружение – иногда такие жалобы ошибочно списывают на ангионеврологические нарушения. На самом же деле, эти симптомы аритмии становятся очевидными из-за того, что сердце перестает справляться со своей основной функцией – перекачиванием крови. Если причиной патологии является слабость сердечной мышцы, атеросклеротические бляшки в основных артериях, то перекачивающая функция сердца становится все хуже и хуже, и формируется хроническая сердечная недостаточность с застойными явлениями в конечностях и удушьем.
Не всегда неприятные ощущения при сердечной аритмии соответствуют тяжести состояния – так, при единичной экстрасистолии человек может чувствовать себя плохо, а если экстрасистолы возникают много раз подряд и часто (что намного хуже единичных), пациент воспринимает их как трепетание в грудной клетке, привыкает и перестает замечать.
Причины аритмии сердца
Причиной аритмии сердца чаще всего бывают сердечно-сосудистые патологии: ИБС (ишемическая болезнь сердца), гипертония, пороки и воспалительные заболевания сердца, врожденные аномалии. Если на сердце имеется рубец от перенесенного инфаркта, он препятствует формированию или прохождению импульса по миокарду. Недостаточное снабжение сердца кровью по причине стеноза коронарных артерий влияет на способность клеток генерировать и передавать импульс.
При ИБС из-за плохого кровоснабжения велик риск инфаркта, желудочковой аритмии и внезапной смерти. Еще одной причиной аритмии может быть кардиомиопатия – стенки желудочков и предсердий либо истончаются, либо излишне сокращаются и утолщаются. Из-за этого уменьшается фракция выброса, внутри сердца остается часть крови и забрасывается обратно в предсердия. Нарушение сердечного ритма может быть из-за пороков сердечных клапанов или их поражения вследствие инфекции – клапаны либо недостаточно смыкаются, либо их отверстия сужаются. Полости сердца деформируются от перерастяжения и слабеют, появляются нарушения сердечного ритма.
Причины аритмии сердца связаны и с заболеваниями прочих органов. Так, к нарушению сердечного ритма приводят: гипертиреоз и патологии надпочечников, гормональная перестройка у женщин в период климакса. Негативное влияние на сердечный ритм оказывает сахарный диабет и метаболический синдром. К поражению сердца может приводить чрезмерное злоупотребление алкоголем, курение, прием некоторых лекарственных препаратов. Иногда аритмия сердца развивается вследствие психоэмоционального и физического перенапряжения, волнения, переживаний. Если причину установить не удается, говорят об идиопатической форме аритмии.
Диагностика сердечной аритмии

Лабораторные методы
В диагностике аритмии сердца используют ряд лабораторных анализов:
- Общий анализ крови (ОАК) – по нему судят о состоянии организма в целом. ОАК дает возможность выявить воспаление сердечных оболочек, анемию, пневмонию и другие заболевания, способствующие аритмии.
- Общий анализ мочи.
- Биохимия крови позволяет выявить причину заболевания. Так, если у больного повышен холестерин, это может указывать на атеросклероз, когда просвет сосуда частично или полностью перекрывается холестериновой бляшкой. Большое значение для диагностики сердечной аритмии имеет также определение уровня электролитов (магния, натрия и калия), глюкозы крови, креатинина, ферментов печени.
- Гормоны щитовидной железы (ЩЖ) – такое исследование необходимо для выявления заболеваний ЩЖ, которые, в свою очередь, могут быть причиной фибрилляции предсердий.
- Коагулограмма – анализ, показывающий работу свертывающей системы крови. По ней можно судить о риске развития тромбоза и, как следствие, инсульта или инфаркта. Кроме того, если больной лечится антикоагулянтами, ему нужно регулярно сдавать анализ МНО (международное нормализованное отношение), по которому определяется эффективность проводимой терапии.
ЭКГ
Наиболее простой и бюджетный способ диагностики сердечной аритмии – снятие электрокардиограммы (ЭКГ). ЭКГ дает возможность оценить сокращения сердца, выявить фибрилляцию предсердий и ишемию миокарда. Для записи кардиограммы на конечности и грудную клетку больного прикрепляют электроды или надевают специальные манжеты.
Электрическая активность сердца фиксируется электродами и передается на бумагу, где самописцы вычерчивают специальную кривую линию. Расшифровку ЭКГ проводит кардиолог – по форме и расположению отдельных частей кривой делается вывод о работе сердца.
Так, при аритмии можно увидеть волны фибрилляции предсердий вместо нормальных зубцов Р, которые бывают при обычных сокращениях. Если выявлена фибрилляция, посредством ЭКГ проверяют количество желудочковых сокращений. Нерегулярное появление зубцов R указывает на то, что количество сокращений предсердий и желудочков не соответствует друг другу. Кроме того, на электрокардиограмме можно увидеть проявления других видов аритмий и признаки недостаточного кровоснабжения сердца.
ЭХО-КГ
ЭХО-КГ (эхокардиография) при аритмии сердца дает возможность выявить структурные изменения: увеличенные полости, утолщенные стенки, области некроза мышечных клеток. Эхокардиография основана на свойствах ультразвука проникать сквозь ткани и отражаться в них. Сигнал исходит от датчика, прикладываемого в область сердца, и возвращается к датчику в измененном виде. По изменениям можно судить о патологии. Самые важные показатели, которые можно оценить при помощи ЭХО-КГ, таковы:
- Размер сердечных полостей (особенно левого предсердия)
- Толщина миокарда
- Сократительная функция левого желудочка
- Дефекты сердечной мышцы и клапанов
- Изменения в перикарде
- Пороки сердца
Диагностические функциональные нагрузочные пробы
Для диагностики сердечной аритмии применяют функциональные нагрузочные пробы — велоэргометрию (на велотренажере) или тредмил-тест (на беговой дорожке). В обоих случаях необходимо назначение врача. Состояние пациента в ходе нагрузочных тестов контролируют посредством электрокардиограммы, подсчета пульса, измерения давления и визуальной оценки внешнего вида.
Исследование можно проводить только в отсутствие фибрилляции предсердий. С его помощью выявляют, как пациент переносит физическое напряжение, возникает ли у него блокада, стенокардия напряжения или ишемия миокарда, когда к сердцу поступает недостаточно крови вследствие сужения просвета питающей артерии. Тесты необходимы для оценки эффективности проводимого лечения, если у пациента имеются симптомы мерцательной аритмии хронического вида. Кроме того, они нужны перед назначением любого вида антиаритмической терапии.
Холтеровское мониторирование ЭКГ
Холтеровское (суточное) мониторирование ЭКГ изобрел американский биофизик Н. Холтер. Запись электрокардиограммы длится от 1 до 3 суток, что дает более широкие возможности для диагностики сердечнососудистых заболеваний. В отличие от стандартной краткосрочной ЭКГ, холтер позволяет выявить эпизоды краткого или преходящего сбоя в ритме, который невозможно заметить при единовременном снятии показаний.
Для проведения исследования к телу больного прикрепляют электроды и соединяют их с пишущим устройством. Человек должен вести обычный образ жизни и фиксировать в дневнике время физической активности, отдыха и сна, записывать свои ощущения. По окончании процедуры электроды снимают, а информацию с записывающего устройства переносят на компьютер и расшифровывают при помощи определенной программы.
Сравнивая данные кардиограммы с записями из дневника пациента, врач может выявить, например, приступы аритмии, возникшие как следствие физической нагрузки. Кроме того, холтеровское мониторирование позволяет выявить и оценить:
- Среднюю ЧСС в течение суток.
- Скорость и качество восстановления нормального сердечного ритма (синусового).
- Количество эпизодов фибрилляции предсердий, которые происходят незаметно для пациента.
- Факты преходящей сердечной ишемии и нарушений проводимости сердца.
При помощи холтеровского исследования проводят контроль эффективности лечения, решают вопрос о целесообразности дальнейшей терапии или смене препаратов.
Лечение аритмии сердца
Медикаментозное лечение

Как лечить аритмию сердца? В первую очередь, больным назначаются медикаменты. Так как причиной нарушений зачастую бывают заболевания сердца и сосудов (ИБС, артериальная гипертензия, сердечная недостаточность и др.), доктор прописывает препараты для их лечения. Курс приема должен быть длительным, чтобы оказать положительное действие на сердечно-сосудистую систему. Основные препараты, которые назначают кардиологи – ингибиторы АПФ, антагонисты кальциевых каналов, статины, бета-адреноблокаторы.
Кроме того, врач обязательно порекомендует лекарство от аритмии – специальные антиаритмические средства, воздействующие на ионные каналы. Существенный недостаток этих лекарств – множество побочных эффектов. Вторая группа препаратов – медикаменты, уменьшающие частоту сердечных сокращений.
Абляция (деструкция)
Один из способов лечения аритмии сердца – радиочастотная абляция электрическим током. Метод предполагает прицельное кратковременное воздействие высокочастотного тока на очаг аритмии или место в цепи кругового движения импульса при тахикардии. Операция позволяет полностью устранить причину аритмии сердца за счет прижигания участка сердца, в котором появляется патологический электроимпульс.
Лечение аритмии сердца абляцией проводится с местным обезболиванием. Во время операции больной находится под непрерывным рентген-контролем: врач видит все манипуляции, которые он проводит, на специальном экране. Процедура начинается с ЭФИ – электрофизиологического исследования сердца – на нем хирурги определяют участки, на которые предстоит воздействовать током. Затем через крупную вену на бедре или под ключицей вводят специальные приспособления, через них в сердце доставляют электроды, а потом прижигается проблемный участок. После прижигания в обработанной зоне перестает проводиться патологический импульс. В зависимости от месторасположения аритмического очага и удобства доступа к нему, операция может длиться от нескольких минут до 1-2 часов.
Так как абляция является малоинвазивным вмешательством, пациенту не требуется долгое стационарное лечение. Как правило, его выписывают через 1-2 дня после вмешательства. Полное восстановление занимает 2-3 месяца. На этот период больному прописывают прием лекарств от аритмии. Рекомендуется придерживаться нормальной физической активности, без перенапряжения и сбоев в сердцебиении, и в то же время не ограничивать нагрузку полностью. Кроме того, необходимо ограничить употребление кофе и соли, исключить спиртное, отказаться от курения.
Хирургическое лечение
Как лечить аритмию сердца, если медикаменты не помогают? На помощь придут хирургические методы, цель которых – восстановить нормальный сердечный ритм.
Одна из самых распространенных операций – вживление кардиостимулятора. Это специальная коробочка, внутри которой расположены программируемые электронные элементы и батарея. Снаружи кардиостимулятора располагаются проводки с электродами, которые во время хирургического вмешательства подводят к предсердию и желудочку внутри кровеносных сосудов. Фактически кардиостимулятор берет на себя функции синусового узла и проводящей системы – он генерирует импульсы для раздражения сердечной мышцы. Операция проводится под местным обезболиванием, аппарат вживляют под мышцу или кожу через маленький разрез.
Также при аритмии можно имплантировать дефибриллятор. Его функциональное назначение похоже на кардиостимулятор – прибор восстанавливает синхронное сокращение волокон в сердце за счет электрических разрядов. Аппарат устанавливают на верхний участок грудной клетки, а затем вводят электроды, добиваются их правильного месторасположения в грудной клетке и подключают к дефибриллятору. После этого дефибриллятор программируют. Применение устройства показало высокие результаты при лечении аритмии – зачастую установка дефибриллятора намного эффективнее, чем медикаментозная терапия.
Лечение мерцательной аритмии

В лечении мерцательной аритмии используют лекарства:
- Для уменьшения риска тромбообразования. Кровяные сгустки-тромбы могут стать причиной инсульта и инфаркта, а лекарства, «разжижающие» кровь (антикоагулянты), препятствуют их появлению.
- Для контроля сердечного ритма (он должен быть не выше 60 ударов в минуту). В лечении мерцательной аритмии с этой целью применяют бета-адреноблокаторы, антиаритмики, антагонисты кальция – выбор зависит от состояния здоровья пациента, имеющихся сопутствующих патологий. Больного на время подбора лекарств лучше госпитализировать, чтобы проконтролировать, как организм отреагирует на новые препараты.
- Бета-блокаторы и блокаторы кальциевых каналов назначают для замедления сердцебиения. Эти препараты уменьшают частоту сокращения желудочков.
Лечение мерцательной аритмии нужно проводить под контролем врача, потому что лекарства обладают побочными действиями, имеют противопоказания и могут нарушать сердечный ритм.
Аритмия в домашних условиях
Можно ли вылечить аритмию в домашних условиях? Без консультации с кардиологом применение каких-либо лекарственных средств, в том числе и народных, может быть опасно для здоровья.
Народными средствами можно дополнить основную терапию, поставив в известность своего лечащего врача.
Для лечения аритмии в домашних условиях используют седативные травяные настои, которые расслабляют мышцы и улучшают сон, снимают усталость, способствуют снижению частоты сердечных сокращений. Наиболее хорошо зарекомендовали себя сборы, содержащие валериану и пустырник.
При аритмии можно использовать отвары из боярышника, цветков василька и календулы, мелиссы, тысячелистника. Эти растения способствуют профилактике мерцательной аритмии, успокаивают и расслабляют.
Для поддержания нормальной работы сердечнососудистой системы нужно заботиться о правильном питании и употреблении витаминов. С этой целью пациентам рекомендуют питаться фруктами (особенно полезны абрикосы и персики), пить отвар шиповника, есть черную смородину и мед.
Чтобы восполнить нехватку электролитов (магния, калия, кальция), необходимо включить в рацион гречку и рыбу, кисломолочные продукты, картофель и кукурузу, зелень петрушки. Ограничения касаются жареной и жирной пищи, которая способствует повышению уровня холестерина и увеличивает риск развития атеросклероза. Питаться нужно умеренно, так как переполненный желудок оказывает лишнее давление на сердечную мышцу.
Для контроля аритмии в домашних условиях следует отказаться от вредных привычек (употребления кофе, курения, выпивки), так как спиртное, кофеин и никотин способствуют возникновению патологических очагов нарушения ритма. Полезными будут посильные занятия физкультурой, пешие прогулки, выезды за город.
Осложнения при аритмии

Сердечная аритмия нередко становится причиной грозных осложнений. Так, при мерцательной форме возможно образование тромбов в полости сердца, и если такой тромб закроет просвет сердечного или иного сосуда, у человека случается инфаркт либо инсульт. Чтобы это предотвратить, пациентам назначают антикоагулянты – препараты, которые уменьшают свертывающую способность крови и препятствуют тромбообразованию. Для правильного подбора лекарства нужно определить степень риска возникновения осложнений. Так, если возраст человека больше 65 лет и у него имеется ишемическая болезнь сердца, ему показан постоянный прием варфарина.
Осложнением другой формы аритмии сердца – брадикардии с ЧСС меньше 40 ударов в минуту – являются обморочные состояния, которые возникают из-за дефицита мозгового кровоснабжения. Обморок сопровождается повышенным риском остановки сердца.
При пароксизмальной тахикардии у пациентов нарушается общая гемодинамика – человек испытывает слабость, одышку, у него падает артериальное давление и развивается отек легких. Если аритмия наблюдается длительное время, формируется хроническая сердечная недостаточность – у больного отекают ноги, он быстро утомляется, ощущает постоянную слабость и одышку.
Некоторые виды аритмии способны привести к остановке сердца и клинической смерти – так бывает при фибрилляции желудочков и полной АВ-блокаде.
Аритмия – достаточно хорошо изученное заболевание. Поэтому, если поставлен такой диагноз, не нужно отчаиваться. Учеными разработаны современные методы как лечить аритмию сердца и эффективные препараты, которые позволяют вести обычный образ жизни. Для качественного лечения пациенту нужно только регулярно наблюдаться у кардиолога и выполнять его назначения.
medaboutme.ru
Причины возникновения мерцательной аритмии сердца ⋆ Лечение Сердца
Мерцательная аритмия
Мерцательная аритмия – это одно самых распространенных нарушений сердечного ритма (свыше 50% всех аритмий). Эта аритмия. возникающая по разным причинам (см. ниже), характеризуется возникновением хаотических электрических импульсов в предсердиях, что приводит к беспорядочному сокращению предсердия и отсутствию систолического выброса крови.
Мерцательная аритмия – это одно самых распространенных нарушений сердечного ритма (свыше 50% всех аритмий). Эта аритмия. возникающая по разным причинам (см. ниже), характеризуется возникновением хаотических электрических импульсов в предсердиях, что приводит к беспорядочному сокращению предсердия и отсутствию систолического выброса крови. Тахисистолическая форма мерцательной аритмии наиболее распространена, она характеризуется высокой частотой сокращений желудочков сердца (более 100 в минуту). Кардиологи выделяют пароксизмальную (протекает приступами) и постоянную формы мерцательной аритмии.
Последствиями мерцательной аритмии являются снижение переносимости физических нагрузок, развитие симптомов сердечной недостаточности (одышка, отечность ног, вторичный гепатит и пр.). Происходит это из-за снижения силы выброса крови из-за частого сокращения желудочков и дисфункции предсердий. В гипертрофированных сердечных камерах кровь застаивается, могут возникать тромбы, способные в любой момент оторваться и в общем кровотоке закупорить артерии головного мозга или иных жизненно важных органов. Это явление называется тромбоэмболией. Развитие мерцательной аритмии повышает вероятность эмболического инсульта в 5-7 раз. Приступ мерцательной аритмии зачастую сопровождается обмороками, стенокардией, отеком легких. В таких случаях нужна срочная госпитализация в кардиореанимационное отделение. Мерцательная аритмия — это всегда большой риск осложнений и потеря возможности здорового существования.
Причины мерцательной аритмии
Самые распространенные причины возникновения мерцательной аритмии — пороки сердца ревма
heal-cardio.com