Аллергический и алиментарный гастроэнтерит и колит > Архив — Клинические протоколы МЗ РК
Тактика лечения
Цели лечения:
1. Восстановление функции желудочно-кишечного тракта.
2. Устранение острых симптомов диспепсии.
3. Купирование сопутствующего кожного синдрома.
4. Улучшение самочувствия.
5. Выявление причинно-значимого аллергена.
6. Оценка функционального состояния органов ЖКТ.
Немедикаментозное лечение: режим антигенного щажения, гипоаллергенная диета, УФО или светолечение лампой «Биоптрон» — для улучшения репаративной функции кожи, электросон для седации, ЛФК.
Медикаментозное лечение
Улучшение функционального состояния слизистой оболочки кишечника путем назначения эубиотиков, пробиотиков (хилак форте, линекс, смекта).
Хилак-форте раствор до 3 лет 15-30 капель 3 раза, с 3 лет 20-40 капель 3 раза, взрослые по 40-60 капель 3 раза № 2-4 недель, курс лечения- 32 мл до 135 мл.
Линекс — до 2-х лет по 1 капсуле 3 раза после еды; 2-12 лет по 1 или 2 капсулы 3 раза, 12 и старше по 2 кап. 3 раза № 1 месяц; курс лечения 90 капсул до 180 капсул.
Смекта — 1 пакетик 3 г, 3 раза в день до 1 года 3 г\сут., 1-2 года 3-6 г\сут., 2 года и старше 6-9 г \сут.; № 3-7 дней, курс 9 г — 63 г.
При выявлении заболеваний со стороны гепатобиллиарной системы и ЖКТ при наличии H. pylori = антихеликобактерная-эрадикационная терапия -метронидазол (трихопол) 2-5 лет 1 таб./сут.; 5-10 лет 1.5 таб.\сут.; 10 лет и старше 2 таб./сут., № 7; курс лечения 7 таб. до 14 таблеток; рокситромицин — до 12 лет — 5-10 мг\кг 2 раза; выше 40 кг — по 300 мг\сут. в 2 приема; № 7, курс 700 мг-2100 мг.
Противоязвенные — (ранитидин, омепразол, висмута трикалия дицитрат) 300-450 мг\сут., курс 2100 мг- 3150 мг.
Гепатопротекторы (гепадиф, эссенциале) по 1-2 капсуле 2-3 раза № 3 недели, курс 42 до 126 капсул.
Необходимо выведение из организма избыточных количеств медиаторов аллергии и их метаболитов — обильное щелочное питье, промывание желудка, очистительная клизма.
Ферментные препараты — панкреатин (креон, мезим форте) по 1 таб. 3 раза перед едой № 21 день; курс — 63 таб.
Необходимо назначение энтеросорбентов (активированный уголь) 1 таб./10 кг натощак 1-2 раза, № 7-10 дней.
Ведущим направлением в лечении является назначение элиминационных диет.
В остром периоде целесообразно назначение антигистаминных препаратов старого поколения: фенистил раствор-капли в 1 мл 20 капель (диментинден малеат) 3 раза в сутки, до года по 3-10 капель, от 1 года до 3 лет по 1-15 капель, старше 3 лет по 15-20 капель, № 7-10; курс 1 мл до 30 мл.
Супрастин (хлоропирамин) в таблетке 25 мг, до 1 года 1/4 таб. 2 раза, от 1 до 6 лет по 1\4 таб. 3 раза в сутки, от 6 до 14 лет 1/2 таб. 2-3 раза, старше 14 лет по 1 таб. 3-4 раза во время еды № 5-7; курс 2.5 таб. до 28 таб. При в\м введении 1 ампуле — 20 мг, 1-12 мес. 1/4 ампулы\сут., 1-6 лет 1/2 ампулы/сут., 6-14 лет 1/2-1 ампулы\сут., 2 раза, №3-5, курс 25 мг-100 мг.
Фенкарол (хифенадин) до 2-3 раз в день, до 3 лет 0.005 г от 3-7 лет 0.01 г, от 7 до 12 лет 0.01-0.015 г, старше 0.025 г и др. № 5-7 дней; курс 75 мг до 525 мг.
При наличии выраженного воспалительного процесса показано применение антигистаминных препаратов 2-3 поколения (лоратадин, цетиризин) 1 раз в день по 5 мг или 10 мг, № 10-14 дней курс лечения от 50 мг до 140 мг; дезлоратадин (Эриус) по 1 таблетке — 5 мг, с 12 лет и старше по 5 мг 1 раз №21-28 дней, курс 21 таб.- 28 таб.
Для стабилизации аллергического процесса показано применение стабилизатора клеточных мембран — задитен (кетотифен) от 6 мес. до 2 лет по 500 мкг 2 раза\сут.; от 2 лет по 1 мг 2 раза\сут., длительно от 1 месяца до 5-6 месяцев.
В случаях выраженной гастроинтестинальной аллергии, сочетании ее признаков с кожными проявлениями, следует проводить наружную терапию — фенистил гель 0,1%; элидел крем 1% 2-3 раза в день, № 10-20 дней.
С целью десенсибилизации применяют тиосульфат натрия 5% внутрь по 1 ч.л. 2-3 раза, № 5-7 дней, курс 10 мл до 21 мл.
При высеваний грибковой флоры — противогрибковые препараты — флуконазол, 50-100 мг\сут. 1 раз, курс № 7-14 дней; 350 мг-1400 мг; нистатин от 1-3 лет — 250 000 Ед, 3-4 раза; 3 года и старше 250 000 или 500 000 Ед, 4 раза в день, №10-14 дней; курс 10 таб. до 56 таблеток.
Дальнейшее ведение
Элиминационные мероприятия по группе пищевых аллергенов — диетотерапия (правильное питание), соблюдение режима дня. Достаточное пребывание на свежем воздухе, закаливание, контроль за окружающей средой больного ребенка, создание благоприятного климата в семье, санация очагов инфекции, своевременное лечение сопутствующей патологии, комплекс мероприятий, повышающих защитные силы организма ребенка (преимущественно немедикаментозные, фитотерапия — при отсутствии пыльцевой сенсибилизации), регулирование эмоционально-психических и физических нагрузок. Психологическая коррекция. Санаторно-курортное лечение.
Перечень основных и дополнительных медикаментов:
Основное:
1. Хлоропирамин
2. Хифенадин
3. Диментинден малеат
4. Клемастин
5. Лоратадин
6. Цетиризин
7. Дезлоратадин
8. Кетотифен
9. Активированный уголь
10. Эубиотики: хилак форте
11. Смектит
12. Линекс
13. Натрия тиосульфат раствор для инъекции
14. Метронидазол
15. Омепразол
16. Висмута трикалия дицитрат
17. Комбинированные препараты, содержащие гидроокись алюминия, гидроокись магния
18. Рабепрозол
19. Фамотидин
20. Кларитромицин
21. Домперидон
22. Гиосцин бутилбромид
23. Панкреатин
24. Урсодезоксихолевая кислота
25. Селимарин, фумарин
26. Натрия хлорид раствор 0.9%
27. Спирт этиловый граммы
28. Системы для инфузий
29. Системы бабочка
30. Вата стерильная
31. Марля
Дополнительные медикаменты:
1. Диментинден малеат крем
2. Пимекролимус крем
3. Флуконазол
Индикаторы эффективности и лечения:
1. Отсутствие диспепсических проявлений.
2. Восстановление функции желудочно-кишечного тракта.
3. Нормализация стула.
4. Отсутствие кожного синдрома.
5. Нормализация сна.
6. Достижение клинико-лабораторной ремиссии.
7. Улучшение самочувствия.
diseases.medelement.com
причины, симптомы, диагностика и лечение
Гастроэнтерит – это воспалительный процесс в желудке и тонком кишечнике, причиной которого может быть бактериальное (в том числе хеликобактерное), вирусное или протозойное поражение, действие химических и физических факторов, развитие аллергических реакций. Ведущие клинические признаки – диспепсический, болевой синдром, при остром инфекционном гастроэнтерите – дегидратация. Диагностика заключается в изучении анамнеза заболевания, эпидемиологической обстановки, выявлении возбудителя, проведении эндоскопических и других дополнительных методов исследования. Лечение консервативное, определяется формой патологии.
Общие сведения
Гастроэнтерит – воспалительный процесс, локализующийся в слизистой оболочке желудка и тонкого кишечника, приводящий к нарушению секреторной, пищеварительно-транспортной функции, вторичным иммунным и метаболическим изменениям. Заболевание может протекать в двух формах – острой и хронической, которые имеют принципиальные отличия в этиологии, проявлениях и методах лечения.
Распространенность очень высокая: в структуре инфекционных заболеваний острый гастроэнтерит занимает второе место после респираторных инфекций, а хронический встречается более чем у половины школьников и лиц старших возрастных групп. Актуальность данной патологии обусловлена постоянным появлением новых штаммов возбудителей, развитием устойчивости к антибиотикам, распространенностью таких факторов риска, как нерациональное питание, употребление алкоголя и курение, а также крайне частыми случаями самолечения.
Гастроэнтерит
Причины гастроэнтерита
Основной причиной развития острого воспаления является инфицирование бактериями, вирусами, простейшими (шигеллами, сальмонеллами, кишечной палочкой, энтеротропными вирусами, амебами и др.), а также действие на слизистую оболочку желудка и тонкого кишечника химических или физических повреждающих факторов (алкоголя, некоторых лекарственных препаратов, агрессивных химических веществ, ионизирующей радиации). Реже острая форма возникает в результате несбалансированного питания (употребления слишком острой, жирной пищи) или индивидуальной непереносимости определенных продуктов питания (аллергическая форма).
Наиболее часто встречается острый инфекционный гастроэнтерит, при котором происходит попадание патогенной флоры в ЖКТ, адгезия и инвазия микроорганизмов, продукция ими энтеротоксинов. Эти процессы сопровождаются повышением осмотического давления содержимого кишечника и секрецией в его просвет большого количества воды и электролитов. Вероятность острого инфекционного гастроэнтерита повышается при нарушении микробиоценоза кишечника и пониженной кислотности желудочного сока.
Хронический гастроэнтерит может формироваться как осложнение и продолжение перенесенного острого процесса, но в большинстве случаев его причиной является инфицирование Helicobacter pylori. Хеликобактерии – это кислотоустойчивые микроорганизмы, обладающие тропностью к эпителиальной ткани желудка и имеющие защитные механизмы, позволяющие существовать в агрессивной кислой среде.
Развитие этих бактерий приводит к повышению кислотообразующей функции, а в результате постоянного действия на слизистую тонкого кишечника кислого содержимого желудка – метаплазии кишечного эпителия, который трансформируется в желудочный. При этом слизистая приобретает благоприятные свойства для заселения хеликобактерий. Хронический воспалительный процесс приводит к недостаточной выработке пищеварительных соков и угнетению местных иммунных механизмов.
По наблюдениям специалистов в сфере практической гастроэнтерологии, хроническая форма патологии часто наблюдается при алкоголизме. При этом имеют место атрофические изменения в слизистой оболочке желудочно-кишечного тракта с выраженными нарушениями переваривания пищи и всасывания ценных питательных веществ.
Классификация
Гастроэнтерит классифицируется в зависимости от формы (острая или хроническая), этиологического фактора и преобладающего клинического синдрома. В течении острого гастроэнтерита выделяют три степени тяжести. Первая характеризуется нечастой диареей и рвотой, сохранением нормальной температуры тела и отсутствием симптомов обезвоживания. Средняя степень тяжести определяется рвотой и диареей до десяти раз в сутки, признаками легкой дегидратации и повышением температуры до 38,5ºС. Тяжелое течение сопровождается выраженным обезвоживанием, лихорадкой, нарушениями сознания.
Хронический гастроэнтерит классифицируют по этиологическим факторам (инфекционный, алиментарный, вызванный физическими или химическими факторами, заболеваниями печени и поджелудочной железы), преобладающим функциональным изменениям (нарушение мембранного пищеварения, всасывательной или моторной функции), повышенной или пониженной кислотности. В зависимости от анатомо-морфологических изменений различают поверхностный гастроэнтерит с повреждением эпителиальных клеток, хроническое воспаление без атрофии, хронический атрофический процесс. В течении хронической формы выделяют обострения и ремиссии.
Симптомы гастроэнтерита
Клиническая картина зависит от формы заболевания. Острый процесс развивается бурно, из-за частой и обильной диареи и рвоты в течение нескольких часов состояние пациента может существенно ухудшиться. Если причиной патологии является инфекционный процесс, инкубационный период может длиться от 3-4 часов до нескольких дней. Чаще всего первый симптом – диарея, возможна тошнота и рвота. Выраженность проявлений отличается в зависимости от видовой принадлежности возбудителя.
При бактериальном гастроэнтерите течение обычно более тяжелое, чем при вирусном, характерны гипертермия и интоксикационный синдром. Особенностью является повреждение клеток эпителия токсинами, поэтому в большинстве случаев бактериальный гастроэнтерит сопровождается выраженными спастическими болями по ходу кишечника. Вирусное поражение крайне редко сопровождается болью в животе, у маленьких детей заболевание может быстро привести к значительному обезвоживанию. Вирусный гастроэнтерит часто протекает с признаками респираторной инфекции.
При остром процессе ведущим клиническим синдромом, требующим ранней коррекции, является обезвоживание. Дегидратация может достигать значительной степени, когда пациент теряет жидкость в количестве 10% массы тела и более. При этом возможны судороги, нарушение сознания, выраженная слабость, тахикардия, снижение артериального давления. Больные ощущают сильную жажду; кожные покровы сухие, тургор снижен. При значительном обезвоживании температура тела понижается до 35 ºС, уменьшается количество выделяемой мочи вплоть до анурии.
Хроническая форма болезни сопровождается общими симптомами и признаками местного поражения слизистой оболочки. Общие проявления характеризуются слабостью, астенизацией, снижением веса вследствие нарушенного всасывания питательных веществ, раздражительностью, бессонницей. У большей части пациентов наблюдаются трофические изменения ногтей (слоящиеся, ломкие ногти), волос (ломкие, секущиеся волосы), кожи и слизистых. Нарушение всасывания кальция может привести к парестезиям, судорогам мелких мышц.
Боль при хроническом гастроэнтерите возникает через 1-2 часа после еды, сопровождается тошнотой, отрыжкой, реже – рвотой. К кишечным проявлениям заболевания относятся диарея, полифекалия, вздутие живота, урчание. В клинике хронического процесса сменяются периоды обострений и ремиссий. Обострения имеют осенне-весеннюю сезонность, их провоцируют нарушения диеты и сопутствующие заболевания. При адекватной терапии симптомы регрессируют приблизительно за десять дней.
Диагностика
В случае острой формы гастроэнтерита ведущая роль в диагностике отводится изучению жалоб и анамнеза заболевания, эпидемиологической обстановки в регионе, факторов риска, а также методам выявления возбудителя. Характер изменений испражнений и степень обезвоживания позволяют определиться с началом лечения. Точный диагноз выставляется после выявления возбудителя, однако эти исследования требуют длительного времени (7-10 дней). При осмотре определяется сухость кожных покровов и снижение их тургора, болезненность живота при пальпации. Язык сухой, обложен сероватым или белым налетом. Возможна гипертермия, нарушение сознания, при выраженной дегидратации – гипотермия и судороги.
Копрологическое исследование (копрограмма) выявляет в испражнениях примеси слизи, гноя, крови, непереваренной клетчатки, мышечных волокон, крахмала и жиров. В клиническом анализе крови определяется лейкоцитоз и ускорение СОЭ, а в случае обезвоживания – признаки гемоконцентрации (уменьшения жидкой составляющей крови). Обнаружение возбудителя осуществляется бактериологическими и вирусологическими методами. Исследуются испражнения, рвотные массы, кровь и моча. Наиболее информативна серологическая диагностика – четырехкратный прирост титра специфических антител в парных сыворотках.
Для верификации хронического гастроэнтерита проводятся дополнительные исследования ЖКТ. При эзофагогастродуоденоскопии оценивается состояние слизистой оболочки желудка и начальных отделов тонкого кишечника, проводится биопсия измененных участков слизистой для последующего гистологического анализа. Это позволяет обнаружить атрофию, метаплазию или гиперплазию. Для выявления нарушения моторики применяется антродуоденальная манометрия. Обязательно проводится внутрижелудочная pH-метрия, поскольку пониженная и повышенная кислотность требуют различного подхода к лечению. С целью выявления Helicobacter pylori осуществляется ПЦР-диагностика, дыхательный уреазный тест и морфологическое исследование биоптатов. Для оценки состояния печени и поджелудочной железы выполняется УЗИ органов брюшной полости.
Лечение гастроэнтерита
При остром процессе лечение может проводиться в амбулаторных условиях или в инфекционном стационаре, при хроническом – в отделении гастроэнтерологии. Основой терапии при острой форме является регидратация, диетотерапия, в некоторых случаях – применение антибиотиков и вспомогательных средств. Любая степень тяжести острого инфекционного гастроэнтерита требует раннего начала оральной регидратационной терапии. Особенно это касается маленьких детей, у которых обезвоживание развивается очень быстро. Даже если признаков эксикоза нет, требуется обильное питье.
При наличии жажды, сухости кожи, снижения объема мочи применяются специальные пероральные солевые растворы. Пациент должен выпивать жидкость в объеме, превышающем потери в полтора раза. Если жажда уменьшается и увеличивается диурез, значит, дегидратация компенсируется достаточно. При значительных потерях воды и электролитов проводится инфузионная регидратация солевыми растворами.
Антибиотики в случае острого гастроэнтерита показаны только при его бактериальной этиологии (наличие слизи, гноя и крови в испражнениях, выраженной гипертермии). При вирусном поражении антибактериальная терапия противопоказана. Для уменьшения диареи и выведения токсинов назначаются энтеросорбенты: активированный уголь, диоктаэдрический смектит, полифепан и другие. С целью нормализации кишечной флоры применяются пробиотики и эубиотики.
Лечение хронического гастроэнтерита определяется его формой. В случае повышенной кислотности применяются антациды, ингибиторы протонной помпы. Обнаружение хеликобактерий требует обязательного проведения специфической терапии: назначаются антибиотики, препараты висмута и ингибиторы протонного насоса. При сниженной кислотности используется натуральный желудочный сок, ферментативные и репаративные препараты. Обязательно проводится восстановление микрофлоры кишечника. При выраженном болевом синдроме, особенно с явлениями солярита, эффективна физиотерапия: электрофорез с анестетиками, магнитотерапия.
При острой и хронической форме болезни обязательно соблюдение диеты. Пища должна быть химически и механически щадящей, исключаются экстрактивные вещества, жирные и острые блюда. С целью снижения риска рецидивирования пациентам рекомендуется исключить курение, употребление алкоголя, кофе и газированных напитков. В период ремиссии проводится санаторно-курортное лечение. Терапия гастроэнтерита не должна проводиться больными самостоятельно – нерациональное применение симптоматических средств только уменьшает проявления, но не приводит к излечению.
Прогноз и профилактика
При своевременном лечении, соблюдении диеты прогноз благоприятный. В то же время самостоятельное лечение острого гастроэнтерита может привести к хронизации процесса. При наличии факторов риска (возраст до 6 месяцев и после 65 лет, сопутствующие почечные, сердечно-сосудистые и неврологические заболевания, сахарный диабет, онкологическая патология) острая патология может протекать в тяжелой форме, при этом летальность достаточно высокая.
При хроническом гастроэнтерите обязательна диспансеризация и регулярное обследование. врачом-гастроэнтерологом. Профилактические меры включают соблюдение личной гигиены (мытье рук после посещения санузлов и перед приемом пищи), тщательное промывание употребляемых в сыром виде овощей, зелени, достаточная термическая обработка продуктов, детальное обследование работников пищевой промышленности с отстранением от производства при выявлении острого инфекционного процесса.
www.krasotaimedicina.ru
Алиментарный гастроэнтерит после отравления
Опубликовано: 1 октября 2015 в 11:14Воспалительный процесс, охватывающий кишечник и желудок, является основным проявлением гастроэнтерита. Факторов для его возбуждения множество, поэтому данное заболевание может носить инфекционный характер или же являться следствием медикаментозного лечения, а также употребления ряда продуктов питания.
После отравления пищей диагностируется алиментарная форма данного заболевания. К ее развитию может привести и употребление слишком острых и чрезмерно приправленных блюд, а также напитков с высоким содержанием алкоголя. Объясняется это тем, что данные продукты и напитки оказывают раздражающее воздействие на слизистую оболочку, выстилающую кишечник и желудок.
Основные проявления алиментарного гастроэнтерита
 Для данного заболевания преимущественно характерно острое течение, яркая симптоматика отмечается спустя несколько часов после отравления. В первую очередь отмечается лихорадка, тошнота и болезненные ощущения в области живота (около пупка), которые в некоторой степени схожи со схватками при родах.
Для данного заболевания преимущественно характерно острое течение, яркая симптоматика отмечается спустя несколько часов после отравления. В первую очередь отмечается лихорадка, тошнота и болезненные ощущения в области живота (около пупка), которые в некоторой степени схожи со схватками при родах.
Затем начинаются приступы рвоты, при которых рвотные массы содержат цельные кусочки употребленной ранее пищи, а также имеют особый запах идентичный ацетону.
При алиментарном гастроэнтерите имеют место и кишечные расстройства, а также повышенное газообразование. Помимо этого, может подняться температура тела.
В случае отсутствия предоставления своевременной медицинской помощи итогом может стать летальный исход, особенно после отравления детей младшего и школьного возраста.
Особенности лечения алиментарного гастроэнтерита
 Для определения причины развития данного заболевания проводятся различные лабораторные исследования, в ходе которых выявляется и продукт, побудивший развитие воспалительного процесса.
Для определения причины развития данного заболевания проводятся различные лабораторные исследования, в ходе которых выявляется и продукт, побудивший развитие воспалительного процесса.
Острая симптоматика алиментарного гастроэнтерита требует немедленной госпитализации и постоянного контроля специалистов. При поступлении в медицинское учреждение больному промывают желудок, в некоторых случаях для очистки кишечника дают слабительные препараты.
В первые сутки появления гастроэнтерита после отравления необходимо поддерживать строгую диету, которая состоит из обильного питья и полного запрета на употребление каких-либо продуктов питания. При ярко выраженной интоксикации вводится глюкоза.
Медикаментозное лечение алиментарного гастроэнтерита заключается в приеме препаратов, действие которых направлено на нормализацию микрофлоры, а также препаратов, содержащих полезные ферменты.
Перечень профилактических мероприятий после отравления и диагностирования алиментарного гастроэнтерита включает в себя ряд определенных действий. Для предупреждения данного заболевания необходимо постоянно следить за личной гигиеной и соблюдать все правила. Кроме этого, следует ответственно подойти к предварительной обработке продуктов питания, а также исключить из ежедневного рациона продукты, содержащие большое количество клетчатки и жиры животного происхождения.
zhkt.guru
Острый гастроэнтерит — причины, симптомы, диагностика и лечение
Острый гастроэнтерит – острое воспалительное заболевание слизистой оболочки желудка и кишечника вирусной, бактериальной, алиментарной либо аллергической природы. К основным симптомам заболевания относят тошноту и рвоту, диарею, боли в животе, лихорадку, изменение консистенции и окраски кала, явления интоксикации и обезвоживания. Для постановки правильного диагноза достаточно проведения ЭГДС, лабораторных проб (общий анализ крови, копрограмма, бактериологический посев кала). Лечение консервативное: диета, обильное питье, энтеросорбенты, ферментные препараты, при необходимости дезинтоксикационная и инфузионная терапия, антибиотики.
Общие сведения
Острый гастроэнтерит является очень распространенной патологией, поражающей как детское, так и взрослое население. Первые упоминания о гастроэнтерите инфекционной природы, как причине эпидемической вспышки, относятся к концу XIX века. В дальнейшем исследования в области гастроэнтерологии позволили установить не только инфекционную, но также алиментарную и аллергическую природу этого заболевания. На сегодняшний день гастроэнтериты бактериальной и вирусной природы продолжают занимать второе место по распространенности после респираторных вирусных инфекций, а в странах с низким экономическим уровнем часто являются причиной смерти от обезвоживания и интоксикации.
Заболеваемость гастроэнтеритами аллергической природы также набирает обороты в связи с повсеместным изменением привычек питания, увлечением снеками и фаст-фудом, высокой распространенностью пищевой аллергии, особенно среди детского населения. Следует отметить, что среди детей младшего возраста около 5-8% страдают пищевыми аллергиями, проявляющимися поражением желудка и тонкого кишечника.
Острый гастроэнтерит
Причины
К этиологическим факторам острого гастроэнтерита можно отнести инфицирование энтеротропными вирусами и бактериями, алиментарные причины, пищевую аллергию.
К заражению кишечными инфекциями и развитию острого инфекционного гастроэнтерита может привести употребление в пищу контаминированных продуктов, несоблюдение правил гигиены и приготовления пищи, питье некипяченой воды из непроверенных источников, заражение контактно-бытовым путем. Острый гастроэнтерит вызывается сальмонеллами, шигеллами, кампилобактериями, ротавирусом, норавирусом и другими возбудителями. Провоцирующим фактором может выступать неправильное питание, антибиотикотерапия, нарушающая нормальную микрофлору кишечника. Микроорганизмы, размножаясь в просвете желудка и тонкого кишечника, поражают слизистую оболочку и активизируют секрецию жидкости и электролитов. Развивается тошнота, рвота, диарея. Продукты жизнедеятельности инфекционных агентов попадают в кровоток и разносятся по всему организму, провоцируя выраженную интоксикацию и лихорадку. Наибольшим значением в развитии острого гастроэнтерита на сегодняшний день обладает ротавирус (обусловливает около половины всех случаев заболевания в летнее время и до 90% случаев – в зимнее). Отличительной чертой ротавирусной инфекции является одновременное поражение носоглотки с явлениями ОРВИ.
Также к развитию острого гастроэнтерита может приводить токсикоинфекция, вызванная употреблением в пищу некачественных продуктов, особенно сочетающаяся с нарушениями диеты (употреблением острой, жареной, экстрактивной еды). Попадание в пищу токсинов обычно связано с неправильным хранением и приготовлением продуктов, из-за чего условно-патогенная флора начинает усиленно размножаться, выделяя большое количество энтеро- и цитотоксинов. Указанные токсины могут обладать достаточной термостабильностью, чтобы не разрушаться при термической обработке. Попадая в ЖКТ, они вызывают тяжелое повреждение слизистой оболочки желудка и кишечника уже через несколько часов после употребления некачественных продуктов. К счастью, не все условно-патогенные микроорганизмы способны к токсинообразованию, поэтому не всегда высокая бактериальная обсемененность пищи приводит к развитию острого гастроэнтерита.
Склонность к пищевой аллергии и частым острым аллергическим гастроэнтеритам в будущем формируется еще внутриутробно, когда у ребенка начинает созревать иммунная система. Первые месяцы после рождения являются критическими для формирования здорового иммунного ответа желудочно-кишечного тракта на поступление различных антигенов с пищей. Если в этот период будут нарушаться правила вскармливания, введения прикормов, приготовления пищи для ребенка – в будущем у него может сформироваться аномальная реакция на употребление некоторых продуктов, проявляющаяся развитием острого гастроэнтерита. Наиболее распространена аллергия на коровье молоко, куриные яйца, рыбу, бобовые и злаковые культуры. К факторам риска гастроэнтерита аллергической природы относят проживание в экологически неблагоприятном регионе, семейную предрасположенность, наличие сопутствующих аллергических заболеваний, лечение антибактериальными препаратами (не менее трех курсов в течение пяти лет).
Симптомы острого гастроэнтерита
Обычно клиника развивается быстро, в течение нескольких часов или суток от момента воздействия этиологического фактора. Самый короткий инкубационный период у острого гастроэнтерита токсической и аллергической природы, инфекционная форма заболевания может разворачиваться в течение пяти суток после контакта с больным человеком, употребления некачественной пищи или воды.
Первыми признаками острого гастроэнтерита чаще всего служат тошнота и рвота (обычно однократная, в тяжелых случаях – многократная и изнуряющая), сопровождающаяся болями в эпигастрии и вокруг пупка, вздутием и урчанием в животе, потерей аппетита. Диарея обычно присоединяется позже. Стул многократный (до десяти раз в сутки), жидкий, пенистый, приобретает патологическую окраску (ярко-желтый, зеленоватый, оранжевый, темно-зеленый), содержит комочки непереваренной пищи. Чаще всего кал не содержит примесей слизи и крови.
Для острого гастроэнтерита аллергической природы патогномоничным признаком является начало заболевания с острых болей в животе, рвоты, приносящей облегчение. После рвоты общее состояние достаточно быстро улучшается. При токсической этиологии острого гастроэнтерита лихорадка обычно кратковременная, появляется в начале заболевания. При остром гастроэнтерите инфекционной природы температура может повыситься через несколько часов от начала рвоты и диареи и держаться в течение нескольких суток.
При появлении первых симптомов острого гастроэнтерита необходимо обратиться к гастроэнтерологу, потому что при отсутствии адекватного лечения возможно развитие выраженного обезвоживания: кожные покровы и слизистые оболочки становятся сухими, конечности холодными; язык обложен налетом; кожная складка расправляется медленно. При осмотре обращает на себя внимание брадикардия, артериальная гипотензия, слабость, возможно развитие коллапса и судорог.
В зависимости от объема клинических проявлений выделяют три степени тяжести острого гастроэнтерита: легкую (температуры нет, рвота и диарея возникают не чаще трех раз в сутки, обезвоживание не развивается), средней степени тяжести (лихорадка не выше 38,5°С, рвота и диарея до десяти раз в сутки, признаки умеренного обезвоживания), тяжелую (злокачественная лихорадка, рвота и диарея чаще 15 раз за сутки, признаки поражения ЦНС, выраженное обезвоживание).
Диагностика острого гастроэнтерита
Если у пациента развивается клиника острого гастроэнтерита, необходимо безотлагательно обратиться за медицинской помощью для установления этиологии и степени тяжести заболевания, назначения необходимого лечения. Все пациенты со среднетяжелым и тяжелым течением заболевания требуют госпитализации. В стационаре для подтверждения диагноза назначается консультация эндоскописта, ряд лабораторных исследований.
При проведении ЭГДС визуализируются неспецифические воспалительные изменения в слизистой оболочке желудка и начальных отделах тонкого кишечника. Специфических признаков острого энтероколита не существует, однако эндоскопическое исследование позволит исключить болезнь Крона, неспецифический язвенный колит у пациентов с аллергическим генезом заболевания.
В обязательном порядке проводится общий анализ крови (для острого гастроэнтерита характерен лейкоцитоз и сдвиг формулы влево), копрограмма, бактериологическое исследование кала с определением чувствительности выделенной микрофлоры к антибиотикам. При подозрении на токсикоинфекцию выделение штамма возбудителей у одного больного еще не позволяет считать данный микроорганизм этиологическим фактором. Требуется выделение одного и того же возбудителя у всех, кто употреблял некачественный продукт и имеет клинику острого гастроэнтерита.
В случаях тяжелого обезвоживания обязательно проводится определение показателей красной крови (уровень гематокрита, гемоглобина и эритроцитов повышается на фоне сгущения крови), электролитов (из-за рвоты и диареи происходит быстрая потеря калия, хлора, что может привести к развитию судорог), азотистых шлаков (преренальная острая почечная недостаточность проявляется повышением уровня мочевины и креатинина).
Лечение и профилактика острого гастроэнтерита
Лечение легких форм острого гастроэнтерита может проводиться амбулаторно. В этом случае пациенту назначается полупостельный режим, строгая диета с механическим и химическим щажением, обильное питье, энтеросорбенты и ферментные препараты.
Если у больного диагностировано среднетяжелое либо тяжелое течение острого гастроэнтерита, лечение должно проводиться в условиях стационара для предотвращения критического обезвоживания или его адекватного лечения. Кроме перечисленных выше направлений лечения, используют массивную инфузионную терапию для восполнения дефицита жидкости и электролитов, выведения токсинов из организма. Также при тяжелом течении острого гастроэнтерита обычно назначаются антибактериальные препараты (эмпирически или с учетом бактериологических посевов).
Прогноз при остром гастроэнтерите обычно благоприятный. При развитии тяжелого обезвоживания и отсутствии адекватной медицинской помощи заболевание может приводить к летальному исходу. Прерывание курса антибактериальной терапии при инфекционном генезе острого гастроэнтерита часто приводит к формированию бактерионосительства и заражению окружающих.
Профилактика острого гастроэнтерита заключается в соблюдении всех правил личной гигиены, принципов здорового питания и безопасного приготовления пищи. Следует внимательно следить за сроками годности скоропортящихся продуктов, не покупать с рук провиант, не прошедший государственного контроля качества, не пить воду из сомнительных водоемов.
www.krasotaimedicina.ru
Гастроэнтерит – симптомы и лечение гастроэнтерита
Что вызывает гастроэнтерит?
Инфекционный гастроэнтерит может вызываться вирусами, бактериями или паразитами.
Вирусы
Вирусы — наиболее частая причина гастроэнтерита в США. Они поражают энтероциты ворсинчатого эпителия тонкого кишечника. Результатом является транссудация жидкости и солей в просвет кишки; иногда мальабсорбция углеводов ухудшает симптоматику, вызывая осмотическую диарею. Диарея водянистая. Наиболее часто встречается воспалительная (экссудативная) диарея с появлением в стуле лейкоцитов и эритроцитов или даже значительного количества крови. Четыре категории вирусов вызывают большинство гастроэнтеритов: ротавирус, калицивирусы [которые включают норовирус (ранее назывался Норуолкский вирус)], астровирус и кишечный аденовирус.
Ротавирус — наиболее частая причина спорадических тяжелых случаев дегидратационной диареи у маленьких детей (пик заболевания у детей 3-15 месяцев). Ротавирус очень контагиозный; большинство инфицирований происходит фекально-оральным путем. Взрослые могут быть инфицированы после тесного контакта с инфицированным младенцем. У взрослых людей заболевание протекает в легкой форме. Инкубация составляет 1-3 дня. В зоне умеренного климата большинство инфицирований происходит зимой. Каждый год в США волна заболеваемости ротавирусом начинается в ноябре на юго-западе и заканчивается на северо-востоке в марте.
Калицивирусы обычно поражают подростков и взрослых. Инфицирование происходит круглый год. Калицивирусы — основная причина спорадического вирусного гастроэнтерита у взрослых и эпидемического вирусного гастроэнтерита во всех возрастных группах; заражение обычно происходит через воду или с пищей. Возможна также передача от человека к человеку, так как вирус очень контагиозен. Инкубация — 24-48 часов.
Астровирус может инфицировать людей любого возраста, но обычно поражает младенцев и маленьких детей. Как правило, инфицирование происходит зимой. Передача происходит фекально-оральным путем. Инкубация — 3-4 дня.
Аденовирусы являются 4-й, но наиболее частой причиной вирусных гастроэнтеритов у детей. Инфицирование происходит круглый год, с некоторым увеличением летом. В первую очередь подвергнуты опасности заражения дети младше 2 лет. Передача происходит фекально-оральным путем. Инкубация — 3-10 дней.
У людей с иммунодефицитом причиной гастроэнтеритов могут быть другие вирусы (напр., цитомегаловирус, энтеровирус).
Бактерии
Бактериальный гастроэнтерит встречается реже, чем вирусный. Бактерии вызывают гастроэнтерит несколькими механизмами. Определенные разновидности (напр., Vibrio cholerae, энтеротоксогенные штаммы Escherichia coli) располагаются в пределах слизистой оболочки кишки и выделяют энтеротоксины. Эти токсины нарушают абсорбцию в кишечнике, вызывая секрецию электролитов и воды путем стимуляции аденилатциклазы, что приводит к водянистой диарее. Clostridium difficile продуцирует подобный токсин, что является результатом чрезмерно быстрого роста микрофлоры после применения антибиотиков.
Некоторые бактерии (напр., Staphylococcus aureus, Bacillus cereus, Clostridium perfringens) производят экзотоксин, который поступает в организм при приеме контаминированной пищи. Экзотоксин может вызвать гастроэнтерит без бактериальной инфекции. Эти токсины, как правило, вызывают острую тошноту, рвоту и диарею в течение 12 часов после приема контаминированной пищи. Симптомы гастроэнтерита исчезают в течение 36 часов.
Другие бактерии (напр., Shigella, Salmonella, Campilobacter, некоторые штаммы Е. coli) проникают в слизистую оболочку тонкого кишечника или ободочной кишки и вызывают появление микроскопических язв, кровотечения, экссудацию богатой белком жидкости, секрецию электролитов и воды. Процесс инвазии может сопровождаться синтезом микроорганизмами энтеротоксина. При такой диарее в фекалиях содержатся лейкоциты и эритроциты, иногда с большим количеством крови.
Salmonella и Campylobacter являются наиболее частыми возбудителями бактериальной диареи в США. Обе инфекции обычно приобретаются через плохо обработанную домашнюю птицу; источниками инфекции могут быть непастеризованное молоко, недоваренные яйца и контакт с рептилиями. Campylobacter иногда передается от собак или котов, болеющих диареей. Различные виды Shigella являются 3-й главной причиной возникновения бактериальной диареи в США и обычно передаются от человека человеку, однако не исключаются пищевые эпидемии отравления. Shigella dysenteriae 1 -го типа (в США не обнаруживается) продуцирует токсин Shiga, который может вызвать гемолитико-уремический синдром.
Диарею могут вызывать некоторые подтипы Е coli. Эпидемиология и клинические проявления варьируют в зависимости от подтипа.
- Энтерогеморрагическая Е coli — наиболее клинически важный подтип в США. Бактерия продуцирует токсин Shiga, который вызывает кровавый понос. Е со//0157:Н7 — наиболее распространенный штамм этого подтипа в США. Недоваренный говяжий фарш, непастеризованное молоко и сок, загрязненная вода являются возможными источниками передачи. Передача от человека к человеку является наиболее частой при уходе за пациентом. Гемолитико-уремический синдром — тяжелое осложнение, которое развивается в 2-7% случаев, обычно у детей и пожилых.
- Энтеротоксическая Е coli производит два вида токсина (один из них подобен токсину холеры), вызывающих водянистую диарею. Этот подтип является основной причиной диареи путешественника.
- Энтеропатогенная Е coli вызывает водянистую диарею. Ранее подтип являлся основной причиной вспышек диареи в детских учреждениях, но сейчас он встречается редко. (4) Энтероинвазивная Е coli встречается чаще всего в развивающихся странах и вызывает кровавый понос или понос без крови. В США зарегистрированы единичные случаи.
Некоторые виды других бактерий вызывают гастроэнтерит, но в США они встречаются редко. Yersinia enterocolitica может вызывать гастроэнтерит или синдром, напоминающий аппендицит. Заражение происходит через плохо обработанную свинину, непастеризованное молоко или воду. Некоторые разновидности Vibrio (напр., V. parahaemolyticus) вызывают диарею после употребления плохо обработанных морепродуктов. V. cholerае иногда вызывает тяжелую обезвоживающую диарею в развивающихся странах. Listeria вызывает гастроэнтерит при употреблении контаминированной пищи. Aeromonas поражает организм при купании или употреблении загрязненной воды. Plesiomonas shigelloides может вызвать диарею у пациентов, которые употребляли сырые моллюски или путешествовали в тропических зонах развивающихся стран.
[14], [15], [16], [17], [18], [19], [20], [21], [22], [23]
Паразиты
Определенные кишечные паразиты, особенно Giardia lamblia, прикрепляются и внедряются в слизистую оболочку кишечника, вызывая тошноту, рвоту, диарею и общее недомогание. Лямблиоз встречается по всей территории США и во всем мире. Инфекция может протекать хронически и вызывать синдром мальабсорбции. Заражение обычно происходит от человека к человеку (часто в детских садах) или через загрязненную воду.
Cryptosporidium parvum вызывает водянистую диарею, иногда сопровождаемую спастическими болями в животе, тошнотой и рвотой. У здоровых людей может наступать самоизлечение и заболевание длится приблизительно 2 недели. У пациентов с иммунодефицитом болезнь может протекать в тяжелой форме, вызывая значительные потери электролитов и жидкости. Cryptosporidium обычно попадает в организм через загрязненную воду.
Существуют виды паразитов, к которым относятся Cyclospora cayetanensis, Isospora belli, некоторые организмы, относящиеся к микроспоридиям (напр., Еnterocytozoon bieneusi, Encephalitozoon intesfmalis), которые могут вызывать симптомы, похожие на симптоматику при криптоспоридиозе, особенно у пациентов с иммунодефицитом. Entamoeba histolytica (амебиаз) — основная причина подострой диареи с примесью крови в развивающихся странах, иногда диагностируется в США.
[24], [25], [26], [27]
ilive.com.ua
Острый гастроэнтерит: виды, причины, симптомы, лечение
Острый гастроэнтерит – представляет собой довольно распространённое расстройство, при котором воспаление поражает одновременно оболочку желудка и тонкого кишечника. Недуг может поразить абсолютно каждого человека, нет ограничений по возрасту и полу. Заболевание имеет различную природу, но наиболее часто причиной воспаления выступают болезнетворные микроорганизмы. Однако также выделяют алиментарные и аллергические предрасполагающие факторы.
Поставить правильный диагноз, основываясь лишь на внешних признаках невозможно, потому что симптомы, свойственные для такой формы гастроэнтерита, могут указывать на множество других патологий ЖКТ. Основными симптомами выступают болезненность в животе, расстройство стула, приступы тошноты и рвоты.
Диагностика проводится при помощи как лабораторных проб, так и инструментальных обследований пациента. Не последнее место занимает физикальный осмотр, проводимый гастроэнтерологом.
Лечение острого гастроэнтерита всегда носит консервативный характер, отчего основывается на приёме лекарственных препаратов и соблюдении щадящего рациона.
В международной классификации заболеваний такой патологии присвоено собственное значение, которое включает в себя всевозможные разновидности недуга. Таким образом, код по МКБ-10 будет – К 52.
Этиология
Основная причина развития воспаления одновременно в слизистой оболочке желудка и тонкого кишечника заключается в патологическом влиянии различных вирусов и бактерий. В подавляющем большинстве случаев, в качестве возбудителя выступают:
- ротавирусы – в 90% ситуаций являются источником инфекции;
- норовирусы;
- шигеллы;
- кишечная и дизентерийная палочка;
- вибрион холеры;
- сальмонеллы;
- вирус гриппа и брюшного тифа;
- кампилобактерии.
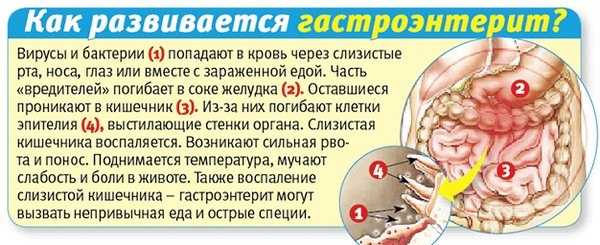
Механизм развития гастроэнтерита
Помимо этого, острый гастроэнтерит у детей и взрослых может быть вызван такими предрасполагающими факторами:
- длительный приём медикаментов, в частности антибактериальных средств, препаратов йода и сульфаниламидов, которые нарушают нормальную микрофлору кишечника;
- нерациональное питание, а именно те случаи, при которых основу меню человека составляют жирные, солёные и острые блюда, копчёности и консервы, кондитерские изделия и продукты с красителями, газированные напитки и крепкий кофе. Из-за присутствия такой причины в терапии недуга не последнее место занимает диета;
- несоблюдение правил личной гигиены или неправильное приготовление пищи;
- употребление в пищу некачественных продуктов, которые приводят к развитию токсикоинфекции. Из-за неправильного хранения ингредиентов, условно-патогенная микрофлора, присутствующая в организме каждого человека, начинает очень быстро увеличивать свою численность. Это приводит к тому, что выделяются энтеротоксины и цитотоксины. Такие вещества, уже через несколько часов, после потребления внутрь, вызывают тяжёлое воспаление оболочки кишечника и желудка;
- пищевые аллергии, которые зачастую формируются ещё на этапе внутриутробного развития плода, в тот период, когда у ребёнка начинает формироваться иммунная система;
- нарушение правил вскармливания или приготовления пищи для младенцев в первые несколько месяцев жизни после появления на свет – именно в это время формируется иммунитет ЖКТ. Наиболее часто аллергия на такие продукты становится источником воспаления. В перечень входит коровье молоко, рыба и яйца, бобовые культуры и злаки;
- неблагоприятные экологические условия;
- генетическая предрасположенность.
Также здоровый человек может заразиться при контакте с инфицированным человеком или носителем инфекции. Нередко вирусы проникают воздушно-капельным путём, а именно при вдыхании.
Классификация
Основное разделение болезни, которое используют специалисты из области гастроэнтерологии, делит воспаление в зависимости от причины формирования. Таким образом, существует:
- бактериальный или вирусный гастроэнтерит;
- алиментарный острый гастроэнтерит – развивается из-за неправильного питания;
- токсический гастроэнтерит – формируется на фоне не только отравления химическими веществами и ядами, содержащимися в грибах, но также употреблением внутрь печени щуки, икры скумбрии, налима, и плодов, у которых есть косточки;
- аллергический острый гастроэнтерит;
- лекарственный гастроэнтерит.
Отдельно стоит выделить такую форму заболевания, как неуточненный острый гастроэнтерит – это означает, что неизвестным остаётся возбудитель или предрасполагающий фактор, повлиявший на развитие воспалительного процесса.
При остром гастроэнтерите также выделяют несколько степеней тяжести протекания:
- лёгкую – симптоматика при этом выражается довольно слабо, отчего состояние человека практически не меняется;
- среднетяжелую – клинические проявления выражаются ярче, нежели при предыдущем варианте течения. Помимо этого, у пациента возникает лёгкая степень обезвоживания, вызванная рвотой и диареей;
- тяжёлую – интенсивно проявляются общие признаки и симптоматика обезвоживания.
Симптоматика
В тех ситуациях, когда у человека развивается острый инфекционный гастроэнтерит, целесообразно упомянуть про инкубационный период – это время с момента проникновения возбудителя до выражения внешних признаков. Время инкубации в этом случае зависит от типа бактерии или вируса, отчего может продолжаться от нескольких часов до недели, однако зачастую составляет трое суток.
При лёгком и среднетяжелом течении симптоматическая картина будет представлена:
- приступами тошноты и рвоты, которые приносят облегчение состояния человека;
- незначительным повышением температуры – до 37.5 градусов;
- вздутием живота;
- появлением характерного урчания;
- повышенным газообразованием;
- болезненными ощущениями с локализацией вверху живота или в области вокруг пупка;
- вялостью и слабостью организма;
- расстройством стула, что выражается в диарее – при этом каловые массы могут иметь примеси слизи, а также изменяются в оттенке – они становятся жёлтыми и оранжевыми, реже зелёными. Позывы к опорожнению кишечника многократные, вплоть до десяти раз в сутки;
- ознобом и потоотделением;
- понижением аппетита.
При тяжёлом протекании болезни наблюдаются не только вышеуказанные симптомы острого гастроэнтерита, но также и признаки обезвоживания, к которым стоит отнести:
- сухость слизистых, кожного покрова и ротовой полости;
- дряблость и вялость кожи;
- резкое снижение АД;
- бредовое состояние и судороги;
- возможные приступы потери сознания;
- нарушение ЧСС;
- возрастание температуры до 40 градусов;
- обложенность языка белым налётом;
- частые позывы к опорожнению кишечника – от пятнадцати раз и более.

Признаки обезвоживания организма
При остром гастроэнтерите вышеуказанные клинические проявления наблюдаются как у взрослых, так и у детей. Стоит отметить, что у ребёнка недуг развивается быстрее и протекает тяжелее.
Диагностика
Диагноз острый гастроэнтерит ставится после того, как гастроэнтеролог ознакомится с результатами лабораторно-инструментальных исследований и самостоятельно проведёт несколько манипуляций, среди которых:
- изучение истории болезни пациента и его близких родственников;
- анализ анамнеза жизни больного – для выявления наиболее характерной причины возникновения воспаления оболочки желудка и тонкого кишечника;
- тщательный физикальный осмотр, направленный на пальпацию передней стенки брюшной полости, измерение температуры и кровяного тонуса, а также изучение состояния кожного покрова;
- детальный опрос пациента – для установления характера выраженности симптоматики, что позволит выяснить степень тяжести протекания недуга.
Лабораторные исследования предполагают осуществление:
- микроскопического изучения каловых масс;
- общеклинического анализа крови;
- бактериального посева фекалий – для выявления вируса или бактерии, ставшей провокатором болезни;
- анализ РНГА – для выявления антител к возбудителю.
Инструментальные диагностические мероприятия включают в себя:
- ЭГДС – для визуализации внутренней поверхности органов ЖКТ;
- УЗИ брюшины;
- рентгенографию с контрастированием;
- КТ и МРТ.
Кроме определения правильного диагноза, требуется дифференциальная диагностика, в ходе которой острый гастроэнтерит отличают от недугов с аналогичной симптоматикой. К ним стоит отнести:
Лечение
В независимости от степени тяжести протекания воспаления пациента помещают в инфекционное отделение и выполняют следующие мероприятия консервативной терапии:
- промывание желудка;
- назначение лекарственных препаратов;
- дезинтоксикационное лечение;
- диетотерапию.
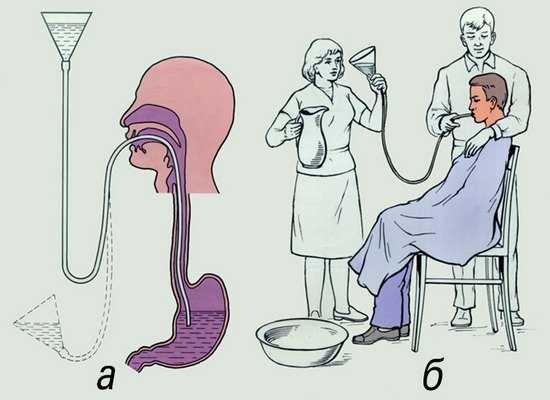
Процедура промывания желудка
Лечение острого гастроэнтерита при помощи медикаментов направлено на приём:
- антибактериальных и противовирусных средств;
- энтеросорбентов и ферментов;
- противорвотных, жаропонижающих, болеутоляющих и других препаратов, направленных на купирование симптоматики;
- средств, для восстановления кишечной микрофлоры;
- пероральный приём или внутривенное введение солевых растворов – для борьбы с обезвоживанием.
Лечить заболевание также необходимо при помощи диеты. В первые сутки после установления правильного диагноза пациентам рекомендуется полностью отказаться от пищи. Во время лечебного голодания разрешено лишь пить воду без газа, некрепкий зелёный чай без сахара и отвар на основе шиповника.
Из рациона полностью исключаются:
- жирные разновидности мяса, птицы и рыбы;
- копчёности и консервы;
- маринады и субпродукты;
- полуфабрикаты и фастфуд;
- жареные, острые и солёные блюда;
- газированные напитки;
- крепкий чёрный чай и кофе;
- спиртное;
- кондитерские изделия и сдоба;
- бобовые культуры и жирная молочная продукция.
Основу меню должны составлять:
- диетические сорта мяса и рыбы;
- каши, сваренные на водной основе;
- кисломолочная продукция с низким процентом жирности;
- отварные овощи и запечённые фрукты;
- блюда, приготовленные на пару;
- подсушенный белый хлеб;
- соки, компоты и кисели.
Все остальные правила питания соответствуют диетическому столу номер четыре, а расширять рацион может только лечащий врач. Сроки соблюдения диеты – примерно один месяц.
Возможные осложнения
Неправильное лечение гастроэнтерита у взрослых и детей может привести к развитию следующих последствий:
- сильное обезвоживание;
- переход воспаления в хроническую форму;
- разнесение инфекции по всему организму, что также носит названия септицемия;
- кровоизлияния в ЖКТ;
- шоковое состояние или коллапс;
- дисбактериоз кишечника.
Профилактика и прогноз
Чтобы не допустить развития болезни необходимо:
- полностью отказаться от вредных привычек;
- правильно и сбалансировано питаться;
- не принимать лекарства дольше указанного лечащим врачом времени;
- соблюдать правила хранения продуктов;
- перед употреблением того или иного продукта проверять его на свежесть и тщательно промывать;
- избегать контакта с пациентами, которым поставлен подобный диагноз;
- несколько раз в год обследоваться у гастроэнтеролога, в особенности это касается тех, кто имеет отягощённую наследственность.
Прогноз при остром гастроэнтерите зачастую благоприятный, однако отсутствие лечения может привести к осложнениям, а некоторые из них чреваты летальным исходом.
simptomer.ru
причины, признаки, симптомы и лечение
Гастроэнтерит – представляет собой воспаление слизистого слоя таких органов, как желудок и тонкий кишечник. Может протекать как остро, так и хронически, однако первая разновидность встречается намного чаще. Существует большое количество источников, которые могут вызвать развитие недуга. Сюда стоит отнести патологическое влияние болезнетворных микроорганизмов, раздражители механического и физического характера, а также аллергические реакции.
Основу клинических проявлений составляют неспецифические симптомы, например, болевой синдром, тошнота и рвота, обильная диарея и изменение окраса каловых масс. Диагностика основывается на лабораторных исследованиях, однако могут понадобиться инструментальные обследования и физикальный осмотр. В терапии недуга на первое место выходят консервативные методики, в частности диета при гастроэнтерите.
В международной классификации заболеваний такую болезнь можно найти под несколькими значениями, что обуславливается большим количеством её разновидностей. Код по МКБ-10 – К52-К52.9.
Гастроэнтерит – считается довольно распространённой болезнью, которая поражает слизистый слой желудка и тонкого кишечника, что приводит к:
- расстройству таких функций, как секреторная и пищеварительно-транспортная;
- возникновению вторичных иммунных изменений;
- развитию метаболических нарушений.
Главным источником развития гастроэнтерита у взрослых и детей является патологическое влияние:
- Хеликобактер пилори;
- кишечной палочки;
- шигелл;
- кампилобактерии;
- сальмонелл;
- этиотропных вирусов и амёб.
Другими предрасполагающими факторами принято считать:
- бесконтрольный приём некоторых групп лекарственных препаратов, в частности антибактериальных веществ;
- глистные инвазии;
- многолетнее пристрастие к никотину и алкоголю;
- влияние на организм ионизирующего излучения или токсинов;
- нерациональное питание, которое характеризуется употреблением большого количества жирных и острых блюд;
- патологии печени или поджелудочной железы;
- индивидуальную непереносимость того или иного продукта;
- контакт с заражённым человеком, поскольку подобное заболевание передаётся воздушно-капельным путём, а именно при вдыхании вируса.
Именно такие факторы оказывают химическое и физическое раздражение на слизистую оболочку органов ЖКТ.
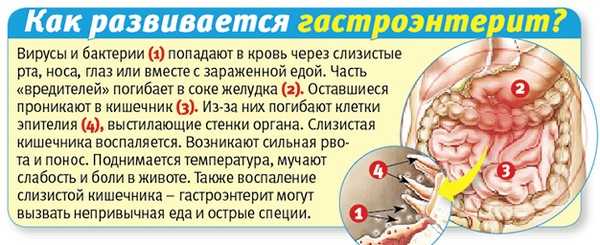
Механизм развития гастроэнтерита
В зависимости от характера протекания недуг делится на:
- острый гастроэнтерит – характеризуется резким ухудшением состояния человека и ярким проявлением симптоматики. Может протекать до пяти дней;
- хронический гастроэнтерит – диагностируется в несколько раз реже предыдущей формы и зачастую является следствием игнорирования симптоматики или неадекватного лечения острого протекания болезни. Такая разновидность недуга отличается волнообразным течением.
Острый вирусный гастроэнтерит проходит три степени тяжести прогрессирования:
- лёгкую – выражается в незначительном проявлении симптоматики и удовлетворительном состоянии пациента;
- среднетяжелую – приводит к появлению дополнительной симптоматики, которая не наблюдалась при лёгком течении;
- тяжёлую – характеризуется значительным ухудшением состояния больного и развитием осложнений.
Хронический гастроэнтерит разделяется по анатомо-морфологическим изменениям и выражается в:
- повреждении эпителиальных клеток;
- протекании без развития атрофии;
- атрофии ворсин.
По этиологическому фактору выделяют следующие типы воспалительного процесса:
- вирусный гастроэнтерит – возникает при появлении в кишечной микрофлоре и полости желудка болезнетворных бактерий;
- инфекционный гастроэнтерит – в формировании болезни принимают участие ротавирус, аденовирус и калицивирус;
- неинфекционный гастроэнтерит – образуется из-за влияния физических и химических раздражителей;
- аллергический;
- алиментарный гастроэнтерит – провоцирующим фактором выступают продукты питания и переедание;
- эозинофильный гастроэнтерит – характеризуется повышением в кишечнике уровня эозинофилов, но может иметь аллергическую природу;
- токсический;
- геморрагический гастроэнтерит.
В свою очередь, инфекционная разновидность болезни делится на:
- ротавирусный гастроэнтерит – имеет фекально-оральный путь заражения и наиболее часто диагностируется у детей;
- парвовирусный вид – в таком случае человек является лишь переносчиком инфекции;
- короновирусный гастроэнтерит – характеризуется воздушно-капельным механизмом передачи, а основную группу риска составляют малыши до трёхлетнего возраста.
Клинические проявления могут отличаться в зависимости от того, в какой форме протекает недуг.
Острый вирусный гастроэнтерит имеет следующие признаки:
- приступы тошноты и рвоты;
- увеличение размеров живота;
- повышенное газообразование;
- сильный болевой синдром в области эпигастрия;
- нарушение процесса дефекации, что выражается в диарее. Частота позывов может превышать 10 раз в сутки;
- изменение оттенка фекалий – они могут приобрести жёлтый, оранжевый или зелёный цвет;
- значительное возрастание показателей температуры тела, что нередко сопровождается ознобом;
- слабость и вялость организма;
- снижение или полное отсутствие аппетита;
- сухость кожного покрова, ротовой полости и губ.
Инкубационный период может варьироваться от трёх до пяти суток.
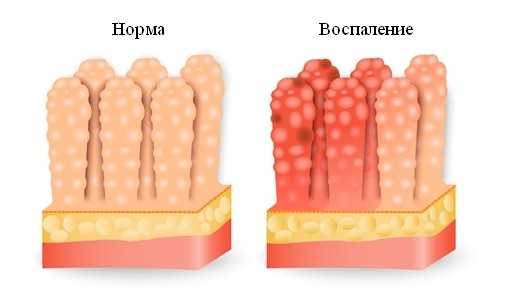
Воспаление при гастроэнтерите
Инфекционный гастроэнтерит отличается ещё более тяжёлым протеканием. На первый план выходит гипертермия и признаки интоксикационного синдрома. Отличительной чертой являются ярко выраженные боли в кишечнике спастического характера. Помимо этого, могут выражаться такие признаки обезвоживания:
- судорожные припадки;
- понижение температуры до 35 градусов;
- учащение сердечного ритма;
- понижение значений АД;
- потеря сознания;
- уменьшение количества выделяемой урины;
- ярко выраженная слабость.
Ротавирусный гастроэнтерит у детей имеет такие клинические проявления:
- длительная диарея;
- появление примесей крови в каловых массах;
- заторможенность и спутанность сознания;
- сухость в ротовой полости;
- тошнота и рвота;
- невозможность заплакать по причине отсутствия слёз;
- окрашивание урины в тёмно-жёлтый цвет или её полное отсутствие на протяжении более восьми часов;
- западание глаз и родничка у младенцев.
Симптомы гастроэнтерита хронической формы:
- слабость;
- потеря веса;
- раздражительность;
- нарушение сна;
- астения;
- ломкость ногтевых пластин;
- трофические изменения кожи и слизистых;
- ломкость и повышенное сечение волос;
- судороги мелких мышц;
- болевой синдром в области живота – возникает спустя несколько часов после употребления пищи, а также дополняется тошнотой, отрыжкой и рвотой;
- вздутие живота и яркое выражение характерного урчания.
Такая симптоматика возникает в период обострения хронического гастроэнтерита, которая провоцируется развитием вторичных заболеваний или несоблюдением диеты при гастроэнтерите.
В диагностике гастроэнтерита необходим комплексный подход, состоящий из нескольких этапов.
Прежде всего, клиницист должен:
- изучить историю болезни и жизненный анамнез пациента – для выявления наиболее вероятного этиологического фактора;
- провести тщательный физикальный осмотр – это поможет определить разновидность болезни;
- детально опросить пациента на предмет наличия, первого времени и степени выраженности симптомов гастроэнтерита.
Второй этап диагностирования – лабораторные исследования, которые необходимы для выявления возбудителя вирусного гастроэнтерита. К ним стоит отнести:
- клинический и биохимический анализ крови;
- общий анализ урины;
- микроскопические изучения каловых масс;
- специфический дыхательный тест;
- ПЦР-тест.
Также могут назначаться такие инструментальные диагностические мероприятия:
- УЗИ органов брюшины;
- антродуоденальная манометрия;
- внутрижелудочная рН-метрия.

Проведение рН-метрии
Терапия болезни также во многом будет определяться этиологическим фактором. Как и симптомы, лечение гастроэнтерита у взрослых и детей будет носить индивидуальный характер. Однако в независимости от формы болезни применяются консервативные методики.
Таким образом, лечение гастроэнтерита включает в себя:
- оральную регидратационную терапию – для устранения обезвоживания, которое сопровождает любой тип недуга;
- приём антибактериальных средств – при протекании болезни вирусной или инфекционной природы;
- применение антацидов и ИПП – показано при протекании хронического гастроэнтерита, для понижения кислотности желудочного сока;
- использование ферментативных и репаративных веществ – при низкой кислотности желудочного содержимого;
- физиотерапевтические процедуры, в частности электрофорез с анестетиками и магнитотерапия;
- соблюдение специально составленного щадящего рациона при гастроэнтерите.
Как лечить гастроэнтерит при помощи диеты решает гастроэнтеролог или диетолог в индивидуальном порядке для каждого пациента, в особенности для детей. Однако за основу берётся диетический стол №4.
Несвоевременное или неадекватное лечение гастроэнтерита у взрослых и детей может привести к таким последствиям:
- хронизация острой формы недуга;
- сильное обезвоживание.
К осложнениям также относят бессимптомное носительство недуга – в таких случаях пациент очень опасен для окружающих, потому что болезнь передаётся от человека к человеку. Помимо этого, не исключается вероятность летального исхода.
Во избежание возникновения такой болезни необходимо соблюдать несколько несложных правил. Таким образом, профилактика гастроэнтерита включает в себя:
- отказ от вредных привычек;
- правильное и сбалансированное питание;
- приём лекарств, в особенности антибиотиков, только по предписанию лечащего врача, со строгим соблюдением дозировки и длительности применения;
- избегание контакта с заражённым человеком;
- сведение к минимуму влияние на организм токсинов и ионизирующего излучения;
- регулярное прохождение осмотра у гастроэнтеролога.
Своевременная терапия и соблюдение диеты при гастроэнтерите обеспечивает благоприятный прогноз. У детей, людей преклонного возраста, а также у лиц с наличием сердечно-сосудистых патологий, неврологических недугов и болезней печени основное заболевание будет протекать в тяжёлой форме, что может привести к смерти.
okgastro.ru