Спайки в легких – причины, симптомы и лечение
Спайки в легких – это разросшиеся соединительнотканные тяжи, которые чаще всего располагаются между серозными оболочками плевральной полости. Еще спайки в легких носят название плевродиафрагмальных спаек. Они могут быть как тотальными и занимать все отделы плевры, так и единичными плоскостными, образовавшимися в результате сращения плевральных листков.
Спайки могут формироваться в любом месте, где имеется соединительная ткань, поэтому плевра легких не является исключением для манифестации этого патологического процесса. Спайки оказывают негативное влияние на функционирование органов дыхания, затрудняя его работу, ограничивая естественную подвижность. Иногда спайки способны приводить даже к полному зарастанию полостей, провоцируя выраженные болезненные ощущения, дыхательную недостаточность, что требует экстренной врачебной помощи.
Симптомы спаек в легких
Симптомы спаек в легких могут быть следующими:
Боли с локализацией в районе груди.
При обострении процесса возможно развитие дыхательной недостаточности. Она выражается в усилении одышки, в нехватке воздуха и требует экстренной врачебной помощи.
Человек в большей степени подвержен дыхательным патологиям, так как естественный процесс вентиляции легких оказывается нарушенным.
На присоединение инфекции укажет гнойная мокрота, усиление кашля и одышки, повышение температуры тела. Особенно много мокроты будет наблюдаться в утренние часы.
Хроническая спаечная болезнь легких вызывает нарушения в организме в целом. Он будет страдать от кислородного голодания, от интоксикации. Часто развивается анемия с бледностью кожных покровов.
Причины спаек в легких
Причины спаек в легких кроются в следующих патологических процессах:
На первом месте стоят плевриты различной этиологии, а также перенесенные пневмонии.
Перенесенное воспаление легких.
Заражение легких паразитами (амебиаз, аскаридоз, парагонизм, эхинококкоз и пр.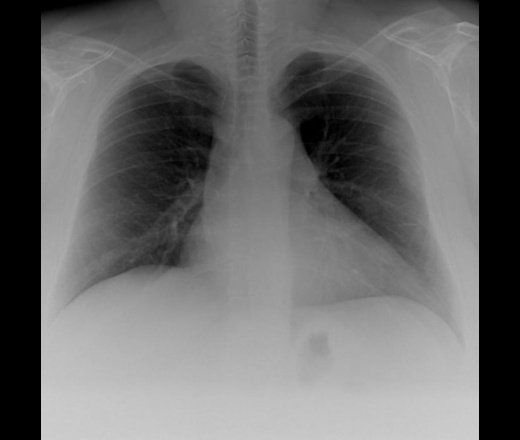
Поражение легких палочкой Коха.
Врожденные пороки развития легких.
Профессиональные вредности, вдыхание промышленной пыли.
Плохая экологическая обстановка в зоне проживания.
Аллергические реакции организма и частые контакт органов дыхания с аллергеном.
Операции на грудной клетке.
Диагностика спаек в легких
Основным методом выявления нарушений в тканях легких является флюорография. Ее необходимо проводить ежегодно, а категориям людей, входящим в группу риска по легочным заболеваниям – два раза в год. Если имеется подозрение на наличие плевральных спаек, то пациента отправляют на рентген легких.
Прямым признаком, указывающим на наличие спайки, являются тени, которые видны на рентгене. При этом она не меняется во время выдоха и вдоха больного. Также будет снижена прозрачность легочного поля. Возможны деформации грудной клетки и диафрагмы. Кроме того, диафрагма может быть ограничена в подвижности. Чаще всего такие спайки располагаются в нижней части легкого.
Лечение спаек легкого
Лечение спаек легкого должно выстраиваться на основе запущенности спаечного процесса и исходя из того, что к привело к его развитию. Хирургическое вмешательство показано лишь в том случае, если спайки приводят к формированию легочной недостаточности и иных состояний, угрожающих жизни. В остальных случаях ограничиваются консервативной терапией, а также проведением физиопроцедур.
Если у больного наблюдается обострение спаечного процесса в легких, то терапия сводится к санации бронхов и подавлению гнойно-воспалительного процесса. Для этого назначаются антибактериальные препараты и бронхоскопический дренаж. Антибиотики могут вводиться как внутривенно, так и внутримышечно. Не исключено эндоброхиальное введение препаратов во время санационной бронхоскопии. Для этой цели чаще всего используют препараты из группы цефалоспоринов и пенициллинов.
Для того, чтобы улучшить отхождение мокроты, назначают отхаркивающие препараты, щелочное питье.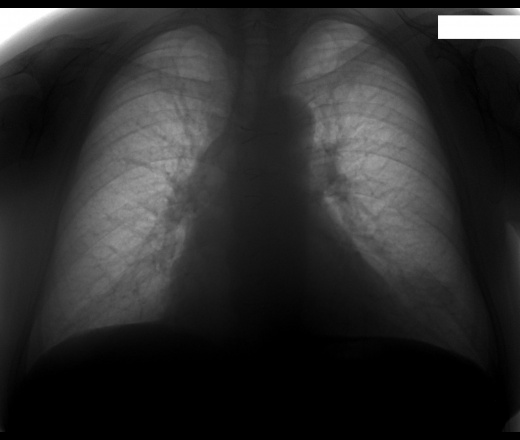
Когда обострение будет снято, то выполняется массаж грудной клетки, дыхательные упражнения, ингаляции, электрофорез.
Важно, чтобы больной получал правильное питание, богатое на белок и витамины. В обязательном порядке в меню должны присутствовать мясо, рыба, овощи, фрукты, творог.
Чтобы исключить обострения спаечной болезни легких, необходимо заниматься дыхательной гимнастикой, проходить санаторно-курортное лечение.
Хирургическое вмешательство сводится к удалению части легкого, которая заполнена спайками. Эта операция носит название лобэктомии. Однако чаще всего подобные операции выполняются по жизненным показаниям.
В качестве профилактики обострений, следует отказаться от вредных привычек, вести здоровый образ жизни, чаще бывать на свежем воздухе, заниматься спортом и дыхательной гимнастикой, а также избегать переохлаждений.
Источник:
http://www.ayzdorov.ru/lechenie_spaiki_legkih.php
Лёгочные спайки: причины, симптомы, лечение
Спайки в лёгких – не такое редкое явление даже в сравнении с самыми распространёнными лёгочными болезнями. Они появляются незаметно, часто проходят бессимптомно до определённого момента и больной может очень удивиться, обнаружив их у себя после, казалось бы, успешно вылеченного бронхита или пневмонии.
Они появляются незаметно, часто проходят бессимптомно до определённого момента и больной может очень удивиться, обнаружив их у себя после, казалось бы, успешно вылеченного бронхита или пневмонии.
Механизм и причины развития
Спайки в лёгких это результат неудачно прошедшего воспалительного процесса. Возникают они постепенно, и только если лечение воспаления было неверным или долго откладывалось:
- в плевральную полость, охватывающую лёгкие словно бы мешком и защищающую их от любых внешних воздействий, попадают патогенные микроорганизмы и начинают размножаться;
- иммунная система реагирует на них и начинается воспаление;
- на воспалённых участках появляется плёнка из белка фибрина, которая призвана изолировать их от всего остального органа и не дать инфекции распространиться;
- плевральные листы соприкасаются, фибрин «склеивается»;
- воспаление проходит, отступив перед лечением, листы расходятся, но листы, склеенные фибрином, были вместе слишком долго и потому не могут разойтись;
- то место, где они так и остались соединены и называется спайкой – это соединительная ткань, которая мешает листам двигаться относительно друг друга и ограничивает подвижность лёгких.

Если спайка в лёгких одна, она не представляет особой опасности и обычно не проявляется симптомами. Но если спаек много, они фиксируют листы друг напротив друга, в результате чего движение плевры становится ограниченным и у больного возникают проблемы с дыханием.
Причиной появления спаек всегда является воспалительный процесс. Вызывать его может:
- плеврит и пневмония – то есть, воспаление плевральных листов либо непосредственно лёгких, которое вызывает попавшая в организм инфекция и которое проявляется болями, кашлем, одышкой, повышением температуры и слабостью;
- бронхит, острый или хронический, то есть, воспаление бронхов, которое сопровождается болями, мучительным кашлем, лихорадкой, удушьем;
- заражение паразитами, которые живут в крови и проявляют себя слабостью, интоксикацией, головными болями, проблемами с дыханием и пищеварением;
- рак лёгкого, который всегда сопровождается воспалением, а также болями, кашлем с отходом кровавой мокроты, одышкой, удушьем и ночным апноэ;
- операции на лёгких, в ходе которых хирургу пришлось иметь дело с плеврой;
- врождённые пороки развития или травмы лёгких – чаще всего закрытые.

Спайки – их ещё называют плевральные шварты – с большей вероятностью возникают, если в лёгких уже проходит процесс деградации, делающий их особенно уязвимыми. Причиной его может стать:
- курение, при котором реснитчатый эпителий замещается гладкой мышечной тканью, погибают реснички и оседают внутри канцерогены и яды;
- профессиональный контакт с аллергенами, при котором лёгкие изнутри постоянно раздражены и часть пыли в них так и оседает, не выводясь с мокротой;
- неблагополучная экологическая обстановка, при которой лёгкие также постоянно раздражены.
Спайки в лёгких опасны, когда их больше одной, тем, что не дают плевральным листам двигаться относительно друг друга – это и приводит к возникновению симптомов.
Симптоматика
Симптомы шварта в лёгких неприятны и мало отличаются от стандартных для любой лёгочной болезни. Больным обычно отмечается:
- одышка, которая возникает при попытке заниматься физической активностью – провоцирует её то, что лёгкие не способны полностью раскрыться и обеспечить организм кислородом;
- боли в груди при физической активности – их провоцирует то, что плевральные листы всё же пытаются двигаться, дёргая и растягивая спайку;
- тахикардия – попытка организма восполнить недостаток кислорода ускорением сердечного ритма и движения крови;
- стандартные симптомы кислородного голодания – среди них изменение цвета кожи на более бледный и синюшный, головные боли, слабость, сонливость, вялость, сниженная мотивация ко всему, проблемы с когнитивными способностями, возможно, депрессивные состояния.

Если спаек становится слишком много, возможно постепенное развитие дыхательной недостаточности – одышка усиливается, со временем становится тяжело дышать. При физической активности может наступить приступ удушья, который нужно будет купировать с участием «скорой».
Диагностика
Лечение плевропульмональных спаек невозможно без точного диагноза, поставить который может только врач после всех необходимых диагностических мероприятий:
- Сбор анамнеза. Врач спрашивает, какие симптомы беспокоят пациента, не было ли у него операций на лёгких, не переносил ли он недавно бронхит или пневмонию.
- Пальпация. Врач прощупывает грудную клетку и осматривает больного.
- Флюорография. На ней будут видны неподвижные тени по краям лёгкого, которые укажут на наличие лишней ткани.
- Рентген. На нём также будут видны тени, положение которых не будет изменяться ни на вдохе, ни на выдохе. Более того, всё лёгочное поле будет затемнено.

Расположение не влияет на симптоматику, но сказывается на лечении, если потребуется хирургическое вмешательство.
Лечение и профилактика
Плевродиафрагмальные спайки лечатся сначала консервативными методами, то есть, с применением физиотерапии и медикаментов. Лечение включает в себя:
- Медикаменты. Как правило, если в лёгких есть спайки, это говорит о том, что в них идёт воспалительный процесс – до сих пор. Потому необходимо применение лекарственных средств, которые уничтожат возбудитель. Параллельно с антибиотиками применяются противовоспалительные средства и муколитики, которые снимают отёк, уменьшают воспаление и облегчают отход мокроты – в результате больному становится легче дышать.
- Дренаж.
 Позволяет откачать из плевральной полости плевральный выпот, которого часто становится слишком много из-за наличия спаек. Для этого под ребро больному вводят пластиковую трубку, из которой постепенно выливается вся лишняя жидкость.
Позволяет откачать из плевральной полости плевральный выпот, которого часто становится слишком много из-за наличия спаек. Для этого под ребро больному вводят пластиковую трубку, из которой постепенно выливается вся лишняя жидкость. - Изменение образа жизни. Чтобы спайки в лёгких ушли и не появились, больному рекомендуют заниматься физической активностью: гулять, плавать или ездить на велосипеде на свежем воздухе. Следует отказаться от вредных привычек, которые усугубляют течение любой болезни и начать правильно питаться: меньше жареного, солёного, перчёного, фастфуда и еды с консервантами. Больше жидкости, вареного, пареного, свежих овощей и фруктов. Также в диете должно быть больше белка: для этого в рацион нужно включить яйца, белое мясо, молоко и кисломолочные продукты.
Всё вместе должно привести к тому, что спайки постепенно рассосутся, а общее состояние организма улучшится. Однако, если есть опасность развития дыхательной недостаточности, а спаек в лёгких много, не остаётся другого выхода кроме хирургического вмешательства:
- Частичное удаление лёгкого.
 Удаляется часть плеврального листа, к которой крепится спайка. В результате проходят симптомы, но больному потребуется долгое восстановление – как и все полостные операции, эта требует большого мастерства от хирурга и большого количества сил от организма.
Удаляется часть плеврального листа, к которой крепится спайка. В результате проходят симптомы, но больному потребуется долгое восстановление – как и все полостные операции, эта требует большого мастерства от хирурга и большого количества сил от организма. - Полное удаление лёгкого. Удаляется весь плевральный лист, поражённый спайками, и доля лёгкого под ним. Это очень тяжёлая операция, после которой пациенту придётся всю жизнь придерживаться диеты и соблюдать определённые ограничения, но зато он будет спасён от вероятности умереть от удушья.
Плевральные спайки в лёгких это неприятно, и проще не допустить их развития, чем после лечить их – или даже ложиться на операцию. Тем более что профилактика не так сложна. Нужно:
- Вовремя лечить все воспалительные процессы в лёгких. Если кашель не проходит за неделю, это повод посетить врача, а не переживать его на ногах. Если появляется температура, не нужно сбивать её жаропонижающими, лучше вызвать врача.
- Придерживаться здорового образа жизни.
 Правильно питаться, заниматься физической активностью, пить витамины зимой – это поддержит иммунитет на должном уровне и снизит вероятность подхватить инфекцию.
Правильно питаться, заниматься физической активностью, пить витамины зимой – это поддержит иммунитет на должном уровне и снизит вероятность подхватить инфекцию. - Отказаться от курения и работать на вредных предприятиях в респираторе. Это уменьшит вероятность, что даже при воспалении в лёгких разовьются спайки.
Чтобы лечить спайки в лёгких, их нужно вовремя обнаружить. При появлении кашля, одышки, болей, не стоит списывать это на простуду – нужно посетить врача и начать лечение.
Источник:
http://pulmono.ru/legkie/drugie4/lyogochnye-spajki-prichiny-simptomy-lechenie
Лечение плевральных спаек в легких
Большое распространение легочных заболеваний объясняется тем, что они, как правило, сопутствуют сезонным вирусным болезням. Редко кому хотя бы раз в год удается не заболеть ОРЗ или гриппом. В результате могут в легких могут образовываться плевральные спайки, которые негативно влияют на работу всего организма.
Чтобы не запустить заболевание, нужно вовремя обратиться к врачу, который поставит диагноз и назначит лечение.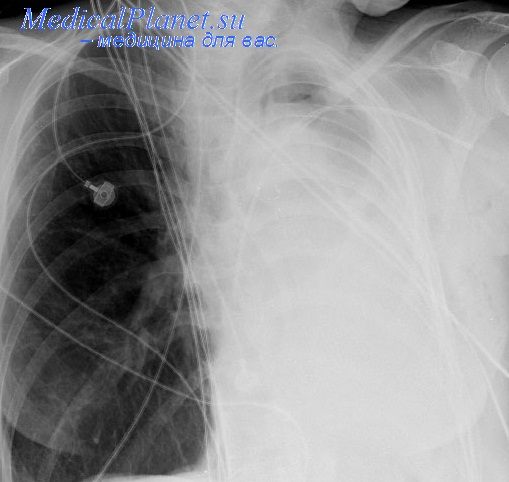
- Народные методы
Причины болезни
Спайки образуются в плевральной полости, которая находится между оболочками, покрывающими внутреннюю сторону грудной клетки и внешнюю сторону легких. Эта оболочка представляет собой гладкую поверхность с большим количеством нервных окончаний. Она заполнена жидкостью, которая выделяется на поверхности плевры, покрывающей грудную клетку, после чего всасывается через оболочку, прилегающую к легким.
Причины, приводящие к заболеванию плевры, бывают самыми разнообразными. Воспалительные процессы, протекающие в организме, могут привести к тому, что увеличивается количество образующейся жидкости. При этом выделяется белок, который оседает на поверхности плевры, делая ее шершавой. При глубоком дыхании поверхности трутся, раздражая нервные окончания, что приводит к возникновению кашля и болей в боках грудной клетки. Такая симптоматика характерна для такого заболевания как плеврит.
Иногда излишек жидкости в плевральной полости доходит до полутора литра.
Такое увеличение происходит при повреждении оболочки легкого, когда жидкость не впитывается.
Это может привести к сжатию легкого, в результате чего у человека появляется отдышка, затрудняющая дыхание и вызывающая тяжесть в боках. Такие симптомы чаще всего сопутствуют болезням почек или сердечной недостаточности, также такая картина возможна при развитии туберкулеза или опухоли.
Однако развитие болезни плевры необязательно связано с образованием избыточной жидкости в ней, хотя такие заболевания наиболее проблематичны. Причиной болезни могут быть плевральные спайки. Даже их незначительное количество может доставлять при дыхании боль. Образуются спайки после воспаления, когда рассасывается образовавшаяся при этом жидкость.
Бывают случаи, когда спайки образовываются в большом количестве, при этом уменьшается свободное пространство. Это также приводит к снижению подвижности оболочек, что способствует сильной отдышке и затруднению дыхания. В таких случаях необходимо срочное лечение.
Спайки в легких
Они образуются в любом месте благодаря наличию соединительной ткани. Образованию спаек подвержены многие органы человеческого организма.
В плевре спайки представляют собой соединительную ткань, растущую между оболочками легкого и грудной клетки.
Они могут иметь единичную структуру, а могут так разрастаться, что в конечном итоге занимают всю плевральную полость. В этом случае нужна экстренная медицинская помощь.
Симптомы, которые возникают при наличии в плевральной полости спаек:
- повышенное сердцебиение,
- отдышка,
- боли в грудном отделе,
- нарушение вентиляции легких,
- усиленный кашель,
- бледная кожа,
- повышенная температура.
Как правило, образованию спаек предшествуют перенесенные легочные заболевания, которые служат толчком к их развитию. Выделяют основные болезни, которые являются первопричиной образования спаек:
- воспаление легких,
- бронхит,
- туберкулез,
- рак легких,
- плеврит,
- пневмония,
- инфицирование легких,
Среди плевральных спаек можно выделить плевродиафрагмальные спайки, которые располагаются в нижней части грудной клетки. В основном толчком для их развития служат заболевания бронх. Рубцы образовываются в местах прилегания легкого к диафрагме.
В основном толчком для их развития служат заболевания бронх. Рубцы образовываются в местах прилегания легкого к диафрагме.
В небольшом количестве спайки не представляют опасности, однако нужно избегать вирусных заболеваний, которые провоцируют их развитие и увеличение количества. Что в конечном итоге может привести к легочной недостаточности.
Разрастаясь, спайки способны снизить кровообращение в легких, перекрывая сосуды, а также бронхи. Перекрытие бронхов, приводит к снижению уровня кислорода в крови. В спайках при длительном развитии возможно образование собственных сосудов и нервов.
Плевропульмональные рубцы, как правило, можно отнести к туберкулезным изменениям. В основном они происходят в верхней части плевры, причем на рентгене имеют прерывистый неровный вид. Такой спаечный процесс может происходить при хронических инфекционных болезнях.
Плеврокостальные спайки в основном образовываются после фибринозных или гнойных плевритов, причем они развиваются очень быстро. Образующиеся утолщения плевры в основном происходят в боковых отделах, на стенках, по направлению к поверхности ребер легкого.
Образующиеся утолщения плевры в основном происходят в боковых отделах, на стенках, по направлению к поверхности ребер легкого.
Диагностика и лечебные мероприятия
Для обнаружения легочных заболеваний в первую очередь используется флюорография. Эту процедуру необходимо проводить ежегодно, в основном она направлена на выявление ранней стадии туберкулеза. Однако опытный рентгенолог может выявить на снимке образовавшиеся плевральные спайки, которые выглядят тенями. Причем форма их не меняется в зависимости от вдоха и выдоха.
При необходимости дополнительно назначается рентген. Как правило, спайки располагаются в нижней части легкого. При этом будет более темная картинка, а также может быть частичная деформация грудной клетки и диафрагмы.
При диагностировании плевральных спаек дальнейшее лечение зависит от их количества и стадии развития. Как правило, достаточно терапевтического воздействия сопровождающегося физиопроцедурами.
Однако в случае запущенности болезни, когда развивается легочная недостаточность, и возникает угроза жизни пациента, применяется хирургическое вмешательство. При этом удаляется часть легкого, которую заполняют спайки. Такая операция получила название лобэктомия.
При обострении воспалительных процессов в легких, которые приводят к образованию спаек, нужно, прежде всего, их локализовать. Для этого используются антибиотики, которые вводятся внутривенно или внутримышечно. Как правило, такие процессы сопровождаются кашлем, поэтому необходимы препараты улучшающие отхождение мокроты.
После того, как воспаление будет остановлено, можно начинать ингаляции и электрофорез. Также при образовании плевральных спаек хорошо зарекомендовали себя дыхательная гимнастика и массаж грудной клетки.
Важно отметить, что при легочных заболеваниях большую роль играет правильное питание.
В рацион необходимо включать продукты, содержащие большое количество витаминов и белков. В меню пациента должны быть:
- рыба,
- творог,
- мясо,
- овощи,
- фрукты.
При предрасположенности организма к легочным болезням рекомендуется периодически проходить курортное лечение. Это будет способствовать оздоровлению организма. Также следует не подвергать организм переохлаждению, заниматься спортом и отказаться от вредных привычек.
Народные методы
Кроме лекарственных препаратов при борьбе со спайками хорошо использовать народные средства. Они недорогие, к тому же не нагружают организм как лекарства, и кроме того весьма эффективны. Вот некоторые рецепты, которые позволят избавиться от спаек:
Для приготовления чая используют шиповник, крапиву и бруснику.
Перемешав составляющие, их заливают кипятком и настаивают. Также хорошо помогает отвар, в который входят смородина, шиповник и малина.
Следует помнить, что нельзя заниматься самолечением, это может привести к необратимым процессам. Прежде всего, необходима консультация специалиста.
Источник:
http://prof-medstail.ru/bolezni-legkih/lechenie-plevralnyh-spaek-v-legkih
Симптоматика, диагностика и терапия спаек в легких
Нередко после различных легочных заболеваний человек начинает замечать неприятные ощущения в области груди и нарушение дыхания. Одной из причин может являться образование спаек. В связи с этим возникают вопросы, что такое спайки и нужно ли их лечить?
Что собой представляют спайки?
Спайки в легких представляют собой сращивание ткани в местах воспаления. Такой зараженный участок обволакивают фибрины, которые после соединяются между собой.
Спаечный процесс помогает организму локализовать воспаленное место. Однако при сращивании происходит нарушение кровообращения в таких тканях. Изменение в строении органа приводит к его неправильной работе, а также к дискомфортным ощущениям.
Различают единичные спайки и множественные. При единичных – размер сросшейся ткани невелик и практически не влияет на работу легких. При множественных – мест сращивания очень много. Они занимают значительную часть площади легкого. Из-за этого может нарушиться кровообращение в плевральном отделе, вследствие чего человек получить кислородное голодание.
Наличие множественных спаек в легких приводит к следующим нарушениям в работе организма:
- Постоянная одышка и нехватка воздуха даже при выполнении несложных физических упражнений.
- Появление непрекращающихся болевых ощущений в районе грудной клетки.
- Несильная аритмия, бледность кожи, интоксикация и ослабление организма в целом из-за недостатка кислорода в крови.
- Практически непрекращающиеся болезни дыхательных путей, из-за нарушенного воздухообмена в легких.
Существует множество причин возникновения спаек в легких. Основными из них являются:
- Перенесенные заболевания легких: плеврит всех видов, пневмония, бронхит и т.д.
- Различные паразиты, которые поселяются в легком.
- Всевозможные врожденные пороки дыхательных путей.
- Хирургическое вмешательство на грудной клетке.
- Онкология легкого.
- Вдыхания вредных веществ, курение.
- Травмы грудной клетки.
Диагностируется наличие спаек при помощи флюорографии. На снимке будут видны затемнения. Этот метод диагностики является начальным и не дает полной картины заболевания. Если у врача появляются сомнения, то пациент отправляется на рентген для подтверждения диагноза.
На рентгеновском снимке места наличия спаек будут затемнены. Также может прослеживаться неполная подвижность диафрагмы. В некоторых случаях существует деформация грудного отдела.
Лечение и профилактика
Лечение спаек в легких разделяется в зависимости от тяжести заболевания. Если обострение спаечного процесса мешает процессу дыхания и влияет на общее состояние организма, то в этом случае назначают медикаментозные препараты в зависимости от причины возникновения воспалительного процесса.
Как правило, назначают антибиотики (Оксациллин, Ампициллин, Цефтриаксон) и специальный дренаж при помощи бронхоскопической методики. Также обычно назначается какой-либо отхаркивающий препарат для облегчения дыхания у пациента (Амброксол, АЦЦ).
Когда воспалительный процесс в легких проходит, к препаратам добавляют массаж грудной области и различные упражнения для развития органов дыхания. Это делается для возвращения нормального кровообращения в пораженные участки. При этом пациенту необходимо придерживаться диеты, в которой содержится большое количество белка.
В том случае, когда медикаментозное лечение не помогает, а количество спаек мешает нормальному дыханию и может привести к смерти пациента, принимается решение о хирургическом вмешательстве. При таком лечении удаляется часть легкого, на котором находятся спайки. Такие операции проводятся только в запущенных случаях.
Для того чтобы не лечить спаечную болезнь, необходимо принимать ряд профилактических мер:
- Стараться как можно меньше болеть заболеваниями дыхательных путей. Для этого нужно закалять организм, не переохлаждаться, а также выбирать одежду по погоде.
- Заниматься дыхательной гимнастикой и спортом. Это поможет разглаживать уже появившиеся одиночные спайки.
- Отказаться от курения.
- При работе во вредных условиях труда (пыли и влаге) надевать респиратор, который защитит легкие от проникновения вредных веществ.
- Если есть возможность, то раз в год посещать курорты с низкой влажностью воздуха. Сухой воздух позволит вылечить возможные очаги воспаления.
Любое заболевание дыхательных путей может привести к появлению спаек в легком. Если они единичны, то практически никак не влияют на самочувствие.
Однако если вовремя не остановить воспалительный процесс в органах грудной клетки, количество спаек может резко возрасти.
Большое их количество может привести к легочной недостаточности и как итог – к смерти. Для того чтобы вовремя обнаружить спайки в легких, необходимо каждый год делать флюорографию. Это позволит еще на ранних стадиях заболевания локализовать и излечить данную болезнь.
Источник:
http://opnevmonii.ru/terapiya/chto-takoe-spajki-v-legkix.html
Спайки и другие изменения после пневмонии у взрослых. Откуда берутся и как лечить?
Плевродиафрагмальные спайки – это разросшиеся соединительные ткани, находящиеся между серозными оболочками полости плевры (ткань, покрывающая стенки грудного отдела и легких).
Уплотнения в легких могут быть как единичными, так и множественными. Нередко остаточные изменения становятся результатом ранее перенесенного воспаления легких.
В медицине они имеют и другие названия – синехия, плевропульмональная шварта или комиссура. Тотальное количество шварт приводит порой даже к полному срастанию соединительных тканей, что вызывает массу негативных последствий, в виде болевых ощущений и острой дыхательной недостаточности.
- Механизм формирования
- Симптомы
- Диагностика
- Лечение
- Заключение
Механизм формирования
Образоваться спайки могут везде, где есть соединительная ткань. Причиной их возникновения, как правило, становится перенесенный воспалительный процесс, например, пневмония или плеврит. Развитию синехий также способствуют остротекущие бронхиты, поражение легкого паразитами, наличие саркомы, туберкулез, а также курение, травмы и онкология.
Еще одним фактором возникновения разрастаний является вдыхание вредных веществ, например, на химических предприятиях. Появляются спайки в результате слишком большого скопления жидкости в плевральной оболочке, что приводит к откладыванию фибрина (нерастворимый волокнистый белок), который в процессе выздоровления не исчезает и формируется в шварту.
Внимание! Опасность наличия спаек в легких заключается в возможном инфицировании срастаний соединительных тканей, что приводит к новообразованиям.
Симптомы
Симптоматика наличия спаек довольно схожа с признаками воспаления легких. Но заподозрить у себя наличие этой патологии вполне возможно. Наиболее частыми проявлениями являются:
- Появление острой боли при дыхании.
- Одышка при физических нагрузках.
- Повышение температуры.
- Беспричинное учащение сердцебиения.
- Бледность кожных покровов.
- Ощущение тяжести при вдохе и выдохе.
- Усиленный частый кашель.
- Головные боли.
- Слабость, сонливость.
- Проблемы с когнитивными способностями.
Перечисленные симптомы ни в коем случае нельзя оставлять без внимания, так как они могут быть причиной не только спаечных процессов, но и указывать на присутствие других заболеваний.
При образовании большого количества спаек может постепенно возникнуть дыхательная недостаточность – когда пациенту тяжело дышать, одышка усиливается. В результате физической нагрузки возможен приступ удушья, требующий неотложной помощи.
Диагностика
Выявить спайки без надлежащего обследования врача невозможно. Диагностирование начинается с устного опроса больного на предмет заболеваний в анамнезе, таких как бронхит или пневмония. Обязателен и вопрос о наличии перенесенных операций или травм грудины. После этого доктор проводит пальпацию, то есть ощупывает пальцами грудную клетку и осматривает пациента. Затем, при необходимости, назначается более подробная диагностика.
Самым распространенным методом диагностики легких является – флюорография. Но если врач подозревает, что у пациента есть спайки, то больной отправляется на рентген. По рентгеновскому снимку распознать синехию можно по мутным темным пятнам. Она выглядит, как теневое затемнение и неподвижна при вдохе и выдохе.
Иногда выявляется деформация грудной клетки и диафрагмы. Чаще всего спаечный процесс отмечается в нижней части легкого. Такой вид спаек – плевродиафрагмальный, а вид спаек в верхней части – плевроапикальный.
Лечение
Лечение спаек основывается на запущенности процесса и причин, приводящих к его развитию. В период обострения у больных наблюдается слабая дыхательная активность, вследствие этого проводятся различные мероприятия, основанные на подавлении гнойно-воспалительного процесса, а также санация дыхательных путей. Процедура состоит в откачивании скопившейся жидкости через специальную трубку. Обязателен и прием антибиотиков, вводимых внутримышечно или внутривенно. В некоторых случаях такие препараты инфузируют эндобронхиальным введением во время санации.
Сращения, появляющиеся после воспалений, нередко покрывают практически всю зону легкого. Из-за растянутых тяжей, тотально локализованных по всей области плевры, человеку становится трудно дышать, вентиляция легких нарушается, что приводит к кислородному голоданию.
В этом случае назначается хирургическое вмешательство – лапароскопия. Операция основывается на разделении спаек посредством выжигания или разрезания сросшихся тканей. Методика проводится только в самых запущенных случаях, когда лечебный массаж и физиотерапия не оказывают должного эффекта.
Полезно знать! Лапароскопия – малоинвазивное вмешательство, основанное на введении специального инструмента – торакоскопа, с помощью которого можно не только осмотреть всю плевральную полость без касания к органам, но и удалить мелкие узлы и спайки.
Иногда может понадобиться удаление всего легкого. В таком случае полностью убирают пораженный спайками плевральный лист и ту долю легкого, которая находится под ним. Такое вмешательство очень тяжелое, после него пациенту необходимо постоянно соблюдать некоторые ограничения и придерживаться особой диеты.
Рекомендована умеренная физическая нагрузка – плавание, прогулки пешие и велосипедные. Нужно потреблять меньше соленого, перченого, жареного, фаст-фудов, острого. В рационе должна быть пареная и вареная пища, много жидкости, свежие фрукты и овощи.
Важно есть много белка – кисломолочные продукты, молоко, мясо белых сортов, яйца. Такой образ жизни и питание будут способствовать постепенному рассасыванию спаек и улучшению общего состояния пациента.
При развитии спаечного процесса целесообразен прием антибиотиков, так как принципом устранения сращиваний, является избавление от причины заболевания. В основном болезнь носит инфекционный характер, что дает «благодатную почву» для разрастания спаек. Терапия также включает в себя прием отхаркивающих препаратов, так как при спаечном процессе выход накапливаемого секрета затруднен. Для снятия отеков и уменьшения воспаления назначают противовоспалительные препараты и щелочное питье.
Заключение
Диагностировать, и тем более самостоятельно лечить спайки легких нельзя и даже опасно. После перенесенной пневмонии любые симптомы, проявляющиеся даже не слишком отчетливо, являются поводом для похода к врачу. Воспаление легких заболевание серьезное, и последствия оно несет не менее значительные.
Спаечный процесс после неграмотно пролеченной пневмонии – явление частое и коварное, так как синихеи могут развиваться очень медленно, не вызывая никаких подозрений по поводу их наличия в легких. Постоянный контроль за своим здоровьем гарантирует своевременное избавление от негативных осложнений.
Источник:
http://fok-zdorovie.ru/zabolevaniya-legkih/spajki-i-drugie-izmeneniya-posle-pnevmonii-u-vzroslyh-otkuda-berutsya-i-kak-lechit
Плевро диафрагмальная спайка слева. Опасность плевродиафрагмальные спаек в лёгких
Спайки в лёгких – не такое редкое явление даже в сравнении с самыми распространёнными лёгочными болезнями. Они появляются незаметно, часто проходят бессимптомно до определённого момента и больной может очень удивиться, обнаружив их у себя после, казалось бы, успешно вылеченного бронхита или пневмонии.
Механизм и причины развития
Спайки в лёгких это результат неудачно прошедшего воспалительного процесса . Возникают они постепенно, и только если лечение воспаления было неверным или долго откладывалось:
- в плевральную полость, охватывающую лёгкие словно бы мешком и защищающую их от любых внешних воздействий, попадают патогенные микроорганизмы и начинают размножаться;
- иммунная система реагирует на них и начинается воспаление;
- на воспалённых участках появляется плёнка из белка фибрина, которая призвана изолировать их от всего остального органа и не дать инфекции распространиться;
- плевральные листы соприкасаются, фибрин «склеивается»;
- воспаление проходит, отступив перед лечением, листы расходятся, но листы, склеенные фибрином, были вместе слишком долго и потому не могут разойтись;
- то место, где они так и остались соединены и называется спайкой – это соединительная ткань, которая мешает листам двигаться относительно друг друга и ограничивает подвижность лёгких.
Если спайка в лёгких одна, она не представляет особой опасности и обычно не проявляется симптомами. Но если спаек много, они фиксируют листы друг напротив друга, в результате чего движение плевры становится ограниченным и у больного возникают проблемы с дыханием.
Спайки – их ещё называют плевральные шварты – с большей вероятностью возникают, если в лёгких уже проходит процесс деградации, делающий их особенно уязвимыми. Причиной его может стать:
- курение, при котором реснитчатый эпителий замещается гладкой мышечной тканью, погибают реснички и оседают внутри канцерогены и яды;
- профессиональный контакт с аллергенами, при котором лёгкие изнутри постоянно раздражены и часть пыли в них так и оседает, не выводясь с мокротой;
- неблагополучная экологическая обстановка, при которой лёгкие также постоянно раздражены.
Спайки в лёгких опасны, когда их больше одной, тем, что не дают плевральным листам двигаться относительно друг друга – это и приводит к возникновению симптомов.
Симптоматика
Симптомы шварта в лёгких неприятны и мало отличаются от стандартных для любой лёгочной болезни. Больным обычно отмечается:
- одышка, которая возникает при попытке заниматься физической активностью – провоцирует её то, что лёгкие не способны полностью раскрыться и обеспечить организм кислородом;
- боли в груди при физической активности – их провоцирует то, что плевральные листы всё же пытаются двигаться, дёргая и растягивая спайку;
- тахикардия – попытка организма восполнить недостаток кислорода ускорением сердечного ритма и движения крови;
- стандартные симптомы кислородного голодания – среди них изменение цвета кожи на более бледный и синюшный, головные боли, слабость, сонливость, вялость, сниженная мотивация ко всему, проблемы с когнитивными способностями, возможно, депрессивные состояния.
Если спаек становится слишком много, возможно постепенное развитие дыхательной недостаточности – одышка усиливается, со временем становится тяжело дышать. При физической активности может наступить приступ удушья, который нужно будет купировать с участием «скорой».
Диагностика
Лечение плевропульмональных спаек невозможно без точного диагноза, поставить который может только врач после всех необходимых диагностических мероприятий:
- Сбор анамнеза. Врач спрашивает, какие симптомы беспокоят пациента, не было ли у него операций на лёгких, не переносил ли он недавно бронхит или пневмонию.
- Пальпация. Врач прощупывает грудную клетку и осматривает больного.
- Флюорография. На ней будут видны неподвижные тени по краям лёгкого, которые укажут на наличие лишней ткани.
- Рентген. На нём также будут видны тени, положение которых не будет изменяться ни на вдохе, ни на выдохе. Более того, всё лёгочное поле будет затемнено.
По результатам диагностики врач определит, как расположены спайки – это могут быть плевродиафрагмальные спайки слева (расположенные внизу плевры), справа, с обеих сторон. Могут плевроапикальные спайки – то есть, расположенные в верхушечной части.
Расположение не влияет на симптоматику, но сказывается на лечении, если потребуется хирургическое вмешательство.
Лечение и профилактика
Плевродиафрагмальные спайки лечатся сначала консервативными методами, то есть, с применением физиотерапии и медикаментов. Лечение включает в себя:
- Медикаменты. Как правило, если в лёгких есть спайки, это говорит о том, что в них идёт воспалительный процесс – до сих пор. Потому необходимо применение лекарственных средств, которые уничтожат возбудитель. Параллельно с антибиотиками применяются противовоспалительные средства и муколитики, которые снимают отёк, уменьшают воспаление и облегчают отход мокроты – в результате больному становится легче дышать.
- Дренаж. Позволяет откачать из плевральной полости плевральный выпот, которого часто становится слишком много из-за наличия спаек. Для этого под ребро больному вводят пластиковую трубку, из которой постепенно выливается вся лишняя жидкость.
- Изменение образа жизни. Чтобы спайки в лёгких ушли и не появились, больному рекомендуют заниматься физической активностью: гулять, плавать или ездить на велосипеде на свежем воздухе. Следует отказаться от вредных привычек, которые усугубляют течение любой болезни и начать правильно питаться: меньше жареного, солёного, перчёного, фастфуда и еды с консервантами. Больше жидкости, вареного, пареного, свежих овощей и фруктов. Также в диете должно быть больше белка: для этого в рацион нужно включить яйца, белое мясо, молоко и кисломолочные продукты.
Всё вместе должно привести к тому, что спайки постепенно рассосутся, а общее состояние организма улучшится. Однако, если есть опасность развития дыхательной недостаточности, а спаек в лёгких много, не остаётся другого выхода кроме хирургического вмешательства :
- Частичное удаление лёгкого. Удаляется часть плеврального листа, к которой крепится спайка. В результате проходят симптомы, но больному потребуется долгое восстановление – как и все полостные операции, эта требует большого мастерства от хирурга и большого количества сил от организма.
- Полное удаление лёгкого. Удаляется весь плевральный лист, поражённый спайками, и доля лёгкого под ним. Это очень тяжёлая операция, после которой пациенту придётся всю жизнь придерживаться диеты и соблюдать определённые ограничения, но зато он будет спасён от вероятности умереть от удушья.
Плевральные спайки в лёгких это неприятно, и проще не допустить их развития, чем после лечить их – или даже ложиться на операцию. Тем более что профилактика не так сложна. Нужно:
- Вовремя лечить все воспалительные процессы в лёгких. Если кашель не проходит за неделю, это повод посетить врача, а не переживать его на ногах. Если появляется температура, не нужно сбивать её жаропонижающими, лучше вызвать врача.
- Придерживаться здорового образа жизни. Правильно питаться, заниматься физической активностью, пить витамины зимой – это поддержит иммунитет на должном уровне и снизит вероятность подхватить инфекцию.
- Отказаться от курения и работать на вредных предприятиях в респираторе. Это уменьшит вероятность, что даже при воспалении в лёгких разовьются спайки.
Чтобы лечить спайки в лёгких, их нужно вовремя обнаружить. При появлении кашля, одышки, болей, не стоит списывать это на простуду – нужно посетить врача и начать лечение.
Что такое спайки в лёгких, чем они опасны и как их лечить
Спайки в лёгких – не такое редкое явление даже в сравнении с самыми распространёнными лёгочными болезнями. Они появляются незаметно, часто проходят бессимптомно до определённого момента и больной может очень удивиться, обнаружив их у себя после, казалось бы, успешно вылеченного бронхита или пневмонии.
Механизм и причины развития
Спайки в лёгких это результат неудачно прошедшего воспалительного процесса. Возникают они постепенно, и только если лечение воспаления было неверным или долго откладывалось:
- в плевральную полость, охватывающую лёгкие словно бы мешком и защищающую их от любых внешних воздействий, попадают патогенные микроорганизмы и начинают размножаться;
- иммунная система реагирует на них и начинается воспаление;
- на воспалённых участках появляется плёнка из белка фибрина, которая призвана изолировать их от всего остального органа и не дать инфекции распространиться;
- плевральные листы соприкасаются, фибрин «склеивается»;
- воспаление проходит, отступив перед лечением, листы расходятся, но листы, склеенные фибрином, были вместе слишком долго и потому не могут разойтись;
- то место, где они так и остались соединены и называется спайкой – это соединительная ткань, которая мешает листам двигаться относительно друг друга и ограничивает подвижность лёгких.
Если спайка в лёгких одна, она не представляет особой опасности и обычно не проявляется симптомами. Но если спаек много, они фиксируют листы друг напротив друга, в результате чего движение плевры становится ограниченным и у больного возникают проблемы с дыханием.
Спайки – их ещё называют плевральные шварты – с большей вероятностью возникают, если в лёгких уже проходит процесс деградации, делающий их особенно уязвимыми. Причиной его может стать:
- курение, при котором реснитчатый эпителий замещается гладкой мышечной тканью, погибают реснички и оседают внутри канцерогены и яды;
- профессиональный контакт с аллергенами, при котором лёгкие изнутри постоянно раздражены и часть пыли в них так и оседает, не выводясь с мокротой;
- неблагополучная экологическая обстановка, при которой лёгкие также постоянно раздражены.
Спайки в лёгких опасны, когда их больше одной, тем, что не дают плевральным листам двигаться относительно друг друга – это и приводит к возникновению симптомов.
Симптоматика
Симптомы шварта в лёгких неприятны и мало отличаются от стандартных для любой лёгочной болезни. Больным обычно отмечается:
- одышка, которая возникает при попытке заниматься физической активностью – провоцирует её то, что лёгкие не способны полностью раскрыться и обеспечить организм кислородом;
- боли в груди при физической активности – их провоцирует то, что плевральные листы всё же пытаются двигаться, дёргая и растягивая спайку;
- тахикардия – попытка организма восполнить недостаток кислорода ускорением сердечного ритма и движения крови;
- стандартные симптомы кислородного голодания – среди них изменение цвета кожи на более бледный и синюшный, головные боли, слабость, сонливость, вялость, сниженная мотивация ко всему, проблемы с когнитивными способностями, возможно, депрессивные состояния.
Если спаек становится слишком много, возможно постепенное развитие дыхательной недостаточности – одышка усиливается, со временем становится тяжело дышать. При физической активности может наступить приступ удушья, который нужно будет купировать с участием «скорой».
Диагностика
Лечение плевропульмональных спаек невозможно без точного диагноза, поставить который может только врач после всех необходимых диагностических мероприятий:
- Сбор анамнеза. Врач спрашивает, какие симптомы беспокоят пациента, не было ли у него операций на лёгких, не переносил ли он недавно бронхит или пневмонию.
- Пальпация. Врач прощупывает грудную клетку и осматривает больного.
- Флюорография. На ней будут видны неподвижные тени по краям лёгкого, которые укажут на наличие лишней ткани.
- Рентген. На нём также будут видны тени, положение которых не будет изменяться ни на вдохе, ни на выдохе. Более того, всё лёгочное поле будет затемнено.
По результатам диагностики врач определит, как расположены спайки – это могут быть плевродиафрагмальные спайки слева (расположенные внизу плевры), справа, с обеих сторон. Могут плевроапикальные спайки – то есть, расположенные в верхушечной части.
Расположение не влияет на симптоматику, но сказывается на лечении, если потребуется хирургическое вмешательство.
Лечение и профилактика
Плевродиафрагмальные спайки лечатся сначала консервативными методами, то есть, с применением физиотерапии и медикаментов. Лечение включает в себя:
- Медикаменты. Как правило, если в лёгких есть спайки, это говорит о том, что в них идёт воспалительный процесс – до сих пор. Потому необходимо применение лекарственных средств, которые уничтожат возбудитель. Параллельно с антибиотиками применяются противовоспалительные средства и муколитики, которые снимают отёк, уменьшают воспаление и облегчают отход мокроты – в результате больному становится легче дышать.
- Дренаж. Позволяет откачать из плевральной полости плевральный выпот, которого часто становится слишком много из-за наличия спаек. Для этого под ребро больному вводят пластиковую трубку, из которой постепенно выливается вся лишняя жидкость.
- Изменение образа жизни. Чтобы спайки в лёгких ушли и не появились, больному рекомендуют заниматься физической активностью: гулять, плавать или ездить на велосипеде на свежем воздухе. Следует отказаться от вредных привычек, которые усугубляют течение любой болезни и начать правильно питаться: меньше жареного, солёного, перчёного, фастфуда и еды с консервантами. Больше жидкости, вареного, пареного, свежих овощей и фруктов. Также в диете должно быть больше белка: для этого в рацион нужно включить яйца, белое мясо, молоко и кисломолочные продукты.
Всё вместе должно привести к тому, что спайки постепенно рассосутся, а общее состояние организма улучшится. Однако, если есть опасность развития дыхательной недостаточности, а спаек в лёгких много, не остаётся другого выхода кроме хирургического вмешательства:
- Частичное удаление лёгкого. Удаляется часть плеврального листа, к которой крепится спайка. В результате проходят симптомы, но больному потребуется долгое восстановление – как и все полостные операции, эта требует большого мастерства от хирурга и большого количества сил от организма.
- Полное удаление лёгкого. Удаляется весь плевральный лист, поражённый спайками, и доля лёгкого под ним. Это очень тяжёлая операция, после которой пациенту придётся всю жизнь придерживаться диеты и соблюдать определённые ограничения, но зато он будет спасён от вероятности умереть от удушья.
Плевральные спайки в лёгких это неприятно, и проще не допустить их развития, чем после лечить их – или даже ложиться на операцию. Тем более что профилактика не так сложна. Нужно:
- Вовремя лечить все воспалительные процессы в лёгких. Если кашель не проходит за неделю, это повод посетить врача, а не переживать его на ногах. Если появляется температура, не нужно сбивать её жаропонижающими, лучше вызвать врача.
- Придерживаться здорового образа жизни. Правильно питаться, заниматься физической активностью, пить витамины зимой – это поддержит иммунитет на должном уровне и снизит вероятность подхватить инфекцию.
- Отказаться от курения и работать на вредных предприятиях в респираторе. Это уменьшит вероятность, что даже при воспалении в лёгких разовьются спайки.
Чтобы лечить спайки в лёгких, их нужно вовремя обнаружить. При появлении кашля, одышки, болей, не стоит списывать это на простуду – нужно посетить врача и начать лечение.
pulmono.ru
что это такое, лечение и причины возникновения
Большое распространение легочных заболеваний объясняется тем, что они, как правило, сопутствуют сезонным вирусным болезням. Редко кому хотя бы раз в год удается не заболеть ОРЗ или гриппом. В результате могут в легких могут образовываться плевральные спайки, которые негативно влияют на работу всего организма.
Чтобы не запустить заболевание, нужно вовремя обратиться к врачу, который поставит диагноз и назначит лечение.
Причины болезни
Спайки образуются в плевральной полости, которая находится между оболочками, покрывающими внутреннюю сторону грудной клетки и внешнюю сторону легких. Эта оболочка представляет собой гладкую поверхность с большим количеством нервных окончаний. Она заполнена жидкостью, которая выделяется на поверхности плевры, покрывающей грудную клетку, после чего всасывается через оболочку, прилегающую к легким.
Причины, приводящие к заболеванию плевры, бывают самыми разнообразными. Воспалительные процессы, протекающие в организме, могут привести к тому, что увеличивается количество образующейся жидкости. При этом выделяется белок, который оседает на поверхности плевры, делая ее шершавой. При глубоком дыхании поверхности трутся, раздражая нервные окончания, что приводит к возникновению кашля и болей в боках грудной клетки. Такая симптоматика характерна для такого заболевания как плеврит.
Иногда излишек жидкости в плевральной полости доходит до полутора литра. Такое увеличение происходит при повреждении оболочки легкого, когда жидкость не впитывается.
Это может привести к сжатию легкого, в результате чего у человека появляется отдышка, затрудняющая дыхание и вызывающая тяжесть в боках. Такие симптомы чаще всего сопутствуют болезням почек или сердечной недостаточности, также такая картина возможна при развитии туберкулеза или опухоли.
Однако развитие болезни плевры необязательно связано с образованием избыточной жидкости в ней, хотя такие заболевания наиболее проблематичны. Причиной болезни могут быть плевральные спайки. Даже их незначительное количество может доставлять при дыхании боль. Образуются спайки после воспаления, когда рассасывается образовавшаяся при этом жидкость.
Бывают случаи, когда спайки образовываются в большом количестве, при этом уменьшается свободное пространство. Это также приводит к снижению подвижности оболочек, что способствует сильной отдышке и затруднению дыхания. В таких случаях необходимо срочное лечение.
В плевре спайки представляют собой соединительную ткань, растущую между оболочками легкого и грудной клетки.
Они могут иметь единичную структуру, а могут так разрастаться, что в конечном итоге занимают всю плевральную полость. В этом случае нужна экстренная медицинская помощь.
Симптомы, которые возникают при наличии в плевральной полости спаек:
Как правило, образованию спаек предшествуют перенесенные легочные заболевания, которые служат толчком к их развитию. Выделяют основные болезни, которые являются первопричиной образования спаек:
- воспаление легких;
- бронхит;
- туберкулез;
- рак легких;
- плеврит;
- пневмония;
- инфицирование легких;
Среди плевральных спаек можно выделить плевродиафрагмальные спайки, которые располагаются в нижней части грудной клетки. В основном толчком для их развития служат заболевания бронх. Рубцы образовываются в местах прилегания легкого к диафрагме.
В небольшом количестве спайки не представляют опасности, однако нужно избегать вирусных заболеваний, которые провоцируют их развитие и увеличение количества. Что в конечном итоге может привести к легочной недостаточности.
Разрастаясь, спайки способны снизить кровообращение в легких, перекрывая сосуды, а также бронхи. Перекрытие бронхов, приводит к снижению уровня кислорода в крови. В спайках при длительном развитии возможно образование собственных сосудов и нервов.
Плевропульмональные рубцы, как правило, можно отнести к туберкулезным изменениям. В основном они происходят в верхней части плевры, причем на рентгене имеют прерывистый неровный вид. Такой спаечный процесс может происходить при хронических инфекционных болезнях.
Плеврокостальные спайки в основном образовываются после фибринозных или гнойных плевритов, причем они развиваются очень быстро. Образующиеся утолщения плевры в основном происходят в боковых отделах, на стенках, по направлению к поверхности ребер легкого.
К оглавлению
Диагностика и лечебные мероприятия
Для обнаружения легочных заболеваний в первую очередь используется флюорография. Эту процедуру необходимо проводить ежегодно, в основном она направлена на выявление ранней стадии туберкулеза. Однако опытный рентгенолог может выявить на снимке образовавшиеся плевральные спайки, которые выглядят тенями. Причем форма их не меняется в зависимости от вдоха и выдоха.
При необходимости дополнительно назначается рентген. Как правило, спайки располагаются в нижней части легкого. При этом будет более темная картинка, а также может быть частичная деформация грудной клетки и диафрагмы.
При диагностировании плевральных спаек дальнейшее лечение зависит от их количества и стадии развития. Как правило, достаточно терапевтического воздействия сопровождающегося физиопроцедурами.
Однако в случае запущенности болезни, когда развивается легочная недостаточность, и возникает угроза жизни пациента, применяется хирургическое вмешательство. При этом удаляется часть легкого, которую заполняют спайки. Такая операция получила название лобэктомия.
При обострении воспалительных процессов в легких, которые приводят к образованию спаек, нужно, прежде всего, их локализовать. Для этого используются антибиотики, которые вводятся внутривенно или внутримышечно. Как правило, такие процессы сопровождаются кашлем, поэтому необходимы препараты улучшающие отхождение мокроты.
После того, как воспаление будет остановлено, можно начинать ингаляции и электрофорез. Также при образовании плевральных спаек хорошо зарекомендовали себя дыхательная гимнастика и массаж грудной клетки.
Важно отметить, что при легочных заболеваниях большую роль играет правильное питание.
В рацион необходимо включать продукты, содержащие большое количество витаминов и белков. В меню пациента должны быть:
- рыба;
- творог;
- мясо;
- овощи;
- фрукты.
При предрасположенности организма к легочным болезням рекомендуется периодически проходить курортное лечение. Это будет способствовать оздоровлению организма. Также следует не подвергать организм переохлаждению, заниматься спортом и отказаться от вредных привычек.
Следует помнить, что нельзя заниматься самолечением, это может привести к необратимым процессам. Прежде всего, необходима консультация специалиста.
Бондаренко Татьяна
Эксперт проекта OPnevmonii.ru
Статья помогла вам?
Дайте нам об этом знать — поставьте оценку
что это такое, причины, симптомы и лечение спаечного процесса
Когда диагностируют спайки в легких, что это такое — первый вопрос, который возникает у пациента. Не все, к сожалению, понимают серьезность проблемы возникновения данных образований в легких. А ведь это не просто легкий дискомфорт во время вдоха — это проблема, которая может привести к тяжелым последствиям. Для начала надо понять, что подобные образования появляются не только в легких, но и во всех органах человека.
Спайки — это фиброзная или соединительная ткань, которая образуется в органах по ряду причин. Чем опасны спайки в легких? Дело в том, что при длительном разрастании спаек в них могут образоваться собственные нервы и сосуды. Разрастаясь, соединительнотканные сращения перекрывают собой кровеносные сосуды, нарушая тем самым кровообращение в легких. Также увеличившиеся образования способны перекрыть собой бронхи. А это тоже сказывается на насыщении крови кислородом. Таким образом, спайки в легких — это такое заболевание, которое может серьезно нарушить работу органов дыхания.
Признаки появления спаек
Основные симптомы появления соединительнотканных сращений легко определимы:
- Основной признак образования спаек — это появление одышки. Одышка возникает не после физических нагрузок или бега, а без видимых причин.
- Возможно появление болей в области груди. Боль может быть острой или ноющей.
- Зачастую наблюдается беспричинное учащение сердцебиения.
Причины возникновения спаек в легких
Причины возникновения шварт в легких могут крыться в следующем:
Строение легких.
- Нередко возможно появление спаек в легких после пневмонии, особенно если она не лечилась должным образом, т.е. переносилась на ногах и не соблюдался постельный режим.
- Плевральные полости подвержены частым воспалениям, так что образование спаечного волокна после плеврита не редкость.
- Физические повреждения в области плевры, травмы тоже приводят к образованию спаек.
- Плевропульмональные шварты возникают и в результате хронического инфекционного заболевания.
- Плевральные тканные сращения в редких случаях могут быть врожденными.
Следует знать, что в медицине различаются сращения одиночного и многочисленного характера. Многочисленные спайки поражают практически весь орган, при этом возникает гипоплазия легких, уменьшается вдыхаемый объем воздуха, заметна одышка даже при незначительных физических нагрузках.
Диагностические мероприятия и лечение
Известно, что плеврит вызывает появление спаек. Диагностировать такое заболевание можно только после всестороннего изучения легких и плевральных полостей.
Исследования проводятся с помощью рентгена. Анализирует полученные результаты только специалист. От его анализа зависит назначение лечения с учетом тяжести заболевания, величины спаек и индивидуальных особенностей организма.
Как лечить спайки, должен решать только специалист. Радикальный метод лечения — это оперативное вмешательство. Удаление образований хирургическим путем проводится только в случае, если плевра серьезно повреждена спайками и пациенту грозит смерть.
В основном для лечения применяется физиотерапия. Физиотерапия помогает излечить воспаления, плевриты.
После прохождения курса физиотерапии спайки становятся мягче и эластичнее. Физиотерапевтическое лечение снимает болевые ощущения.
Электрофорез, прогревание тоже хорошо помогают при лечении спаек в легких. Прогревания бывают грязевыми, парафиновыми, глинистыми. В данном случае используется лечебная грязь, парафин или глина. Как правило, такое лечение назначается в соответствующих санаториях.
Народные методы лечения спаек тоже широко известны, однако самостоятельно проводить такую терапию не следует. Необходима консультация лечащего врача, при этом желательно использовать народные методы в комплексе все с той же физиотерапией, то есть с традиционным лечением.
Вот два наиболее известных рецепта из народной медицины, которые себя неплохо зарекомендовали при лечении спаек в легких:
- В термосе емкостью 250-300 мл заварить сбор из следующих ингредиентов: 2 ст. л. крапивы, 2 ст. л. ягод шиповника, 1 ст. л. брусники. Данный сбор настаивается не менее 3 часов. Пить следует 2 раза в день утром и вечером по 100 г за раз после еды.
- В термосе емкостью 250-300 мл заварить сбор из следующих ингредиентов: 1 ст. л. ягод шиповника, 1 ст. л. ягод малины, 1 ст. л. черной смородины. Данный сбор настаивается не менее 2 часов. Пить следует 2 раза в день утром и вечером по 100 г за раз после еды.
На самом деле подобных рецептов множество. Основная польза данных настоек заключается, конечно, в насыщении организма витаминами и размягчении спаек в легких.
В данном видео рассказывается о различных заболеваниях легких и методах их профилактики.
Следует помнить, что с плеврой шутить нельзя. Затягивать с лечением бессмысленно. Если вам диагностировали наличие спаек в легких, значит, необходимо немедленно приступать к терапии. Чем раньше вы начнете лечиться, тем больше шансов полностью избавиться от данного недуга.
stronglung.ru
что это такое, в чем опасность?
Плевродиафрагмальные спайки — это соединительная ткань, которая находится на границах серозных оболочек плевральной полости. Они бывают тотальными (могут располагаться по всей плевре) или же единично плоскостными, появляющиеся вследствие того, что плевральные листки срослись.
Процесс формирования
Спайка может возникнуть везде, где есть соединительная ткань, именно поэтому патологическое явление не обходит стороной и легкие человека. Спайки слева отрицательно сказываются на работе внутренних органов: они затрудняют функциональность дыхательной системы, мешая естественной подвижности органов дыхания. Происходит и такое, что патология приводит к тому, что полости полностью зарастают, из-за чего появляется боль, дыхательная недостаточность и нужда в экстренной госпитализации.
Каждое легкое окружено плевральной полостью. Нормальным считается такое состояние, когда в этой области находится до 5 мл синовиальной жидкости, служащей своеобразным амортизатором в процессе дыхания. Если легкие больны, то страдает и плевральная полость, где собирается излишнее количество воспалительной жидкости, что приводит к плевриту и откладыванию на стенках фибрина.
В период выздоровления человека, воспалительный процесс уходит, а жидкость постепенно рассасывается. Но фибрин и плеврит могут остаться в плевре и стать причинами появления спаек — сращений листков плевры.
Какие признаки указывают на наличие проблемы?
О том, что в легких имеются спайки, свидетельствуют следующие факторы:
- появление одышки;
- боль в груди;
- тахикардия;
- неправильное дыхание и нехватка воздуха;
- нарушения в вентиляции легких;
- кашель, мокроты с гноем по утрам;
- повышенная температура;
- интоксикация организма;
- анемия и бледность кожи.
Все эти симптомы не должны оставаться без внимания, ибо они могут говорить и о многих других опасных заболеваниях.
Основные этиологические факторы
Причины появления спаек могут быть такие:
Диагностические мероприятия
Самым популярным способом выявления плевро спаек считается флюорография органов дыхания. Это исследование планово человек должен проходить каждый год. А в том случае, если он относится к группе риска по болезням органов дыхания, то проходить следует дважды в год. Если рентгенолог заметил плевродиафрагмальные спайки, то это значит, что пациенту потребуется дополнительное рентгенологическое обследование.
Основным признаком спаечного процесса на легком является наличие тени, которая появилась на снимке. Стоит учесть тот факт, что она никак не изменяет свою форму при вдохе и выдохе. Наряду с этим легочное поле будет менее прозрачным, а диафрагма и грудная клетка могут быть несколько деформированы. Зачастую спайки наблюдаются внизу легкого.
Как осуществляется терапия?
Вариант терапии должен подбираться с учетом того, насколько запущена патология и что именно стало причиной ее появления. Хирургические операции уместны только тогда, когда спайки грозят легочной недостаточностью и опасны какими-либо смертельными процессами. Если такое состояние не выявлено, то специалисты отдают предпочтение физиопроцедурам и выбирают консервативное лечение.
В том случае, когда у пациента зафиксировано обострение болезни, то медики могут провести санацию бронхов и избавить человека от воспалительного процесса. Здесь уместно назначение антибактериальных лекарств и бронхоскопического дренажа. Антибиотики вводят в вену или в мышцу. Наряду с этим даже возможно введение медикаментов в период проведения бронхоскопии. В данной ситуации уместно использовать цефалоспорины и пенициллины.
Для ускорения выхода мокроты при кашле стоит принимать отхаркивающие аптечные средства и питье щелочного типа. После того как воспаление полностью уйдет, рекомендовано проводить массаж груди, выполнять специальную дыхательную гимнастику, ингаляции и посещать сеансы электрофореза.
Очень важно следить за тем, чтобы пациент правильно и полезно питался. Еда должна содержать в своем составе большое количество белка и витаминов. В рацион рекомендовано включать мясные и рыбные продукты, овощи, молочные изделия и фрукты.
Для того чтобы проблема не возникала в дальнейшем, следует выполнять дыхательные упражнения и часто посещать санаторно-курортные пансионаты. Наряду с этим придется полностью отказаться от курения, заниматься спортом, долгое время находиться на воздухе, но не переохлаждаться.
Если дело дошло до операции, то ее смысл заключается в том, что будет удалена часть легкого, которую поразила диафрагмальная спайка. Называется этот процесс лобэктомией и выполняется исключительно по жизненным показаниям.
Методы народной медицины
Данное заболевание на сегодняшний день можно назвать очень распространенным явлением, которое возникает почти у всех людей под влиянием каких-либо болезней. От спаек в легких не застрахован никто. В связи с тем, что они могут появиться как осложнение после пневмонии, часто лечебный курс затягивается на длительное время.
Спайки чаще всего возникают между плеврой и легким. Они представляют собой своеобразные шрамы, которые не всегда нужно лечить. Проблема не всегда угрожает жизни человека и может доставлять только существенный дискомфорт при вдохе. Но, не смотря на это, от нее лучше полностью избавиться.
Помимо стандартной схемы терапии медики могут порекомендовать использовать некоторые рецепты народной медицины. Она часто приводит к невероятным результатам и относительно недорогая, по сравнению с лекарственными препаратами. Да и вреда для организма от нее значительно меньше, чем от таблеток и уколов.
Народными способами избавления от спаек являются следующие:
- Самое эффективное средство из народа — это витаминный чай. Для его приготовления нужно взять крапиву, бруснику и шиповник. Все ингредиенты хорошенько перемешиваются, заливаются кипятком и настаиваются. При регулярном использовании такого чая плевральные спайки быстро пропадут и больше никогда не появятся. Вместе с тем средство отлично повышает иммунитет, защищает организм от простуды и гриппа.
- Можно отдавать предпочтение приему отвара из следующих ягод: малина, черная смородина, шиповник. Готовится смесь так же, как и чай.
- От боли и неприятных ощущений в груди может избавить трава зверобоя. Ее можно приготовить самостоятельно: собрать, высушить и измельчить. Можно приобрести в аптечной сети уже готовое средство. Траву нужно залить кипящей водой и прокипятить некоторое время. Полученный отвар следует остудить, процедить и принимать в качестве лечебного средства.
- В домашних условиях можно делать компрессы на основе корня женьшеня. Перед использованием растение нужно тщательно вымыть, очистить и измельчить. Лучше выбирать самые молодые корни, которым нет 3 лет.
Отдельно стоит рассказать о пользе эфирных масел. По статистике лечение ароматерапией довольно действенно и избавляет от проблемы за довольно короткие сроки. От масел человеку становится легче дышать и пропадает даже самый затянувшийся кашель. Выполнять процедуры лучше перед самым сном, чтобы полностью расслабить внутренние органы и весь организм в целом.
Для профилактики образования спаек стоит периодически выполнять следующие действия: глубоко вдохнуть и так же выдохнуть, во время упражнения разводить руки по бокам. Задержать дыхание на 15 секунд. Эта гимнастика поможет отдалить листки плевры на максимальное расстояние один от другого и не дать им склеиться.
Стоит помнить о том, что любое лечение, даже нетрадиционной медициной, должно происходить только после обследования у специалиста.
Ведь только квалифицированный врач сможет провести все необходимые исследования: осмотреть пациента, изучить его жалобы, направить на нужные анализы и уже на их основе выставить правильный диагноз и назначить адекватное и эффективное лечение.
pneumonija.com
Плевродиафрагмальные спайки не требуют лечения
Иногда медики озвучивают диагноз, но забывают (или умышленно это делают) объяснить, что он обозначает. И человек начинает собирать информацию по интересующему его вопросу. Так было с моей подругой, которой после флюорографии сказали, что у нее есть плевродиафрагмальные спайки. Никакого лечения ей по этому поводу не назначили, и она начала заметно волноваться, не оплошали ли врачи по поводу ее здоровья. Оказалось, что плевродиафрагмальные спайки — это не болезнь, а последствия болезни, которые никакого лечения не требуют и на самочувствие человека никак не влияют.
Что такое плевродиафрагмальные спайки?
Плевродиафрагмальная спайка – это разрастание соединительной ткани (образование рубца) в той области грудной клетки, где нижняя поверхность легкого прилегает к диафрагме (плевродиафрагмальный угол).
Первое место среди причин спаечного процесса в легких занимают плевриты различной этиологии и пневмонии.Если спайка единичная, то никакой опасности для человека она не представляет и не требует лечения. Если же спаек много, то из-за них может “выключаться” с процесса газообмена некоторая часть легкого, что может привести к развитию дыхательной недостаточности. Такое состояние требует лечения, и зачастую, хирургического.
Также людям с плевродиафрагмальной спайкой нужно тщательно беречься от заболеваний респираторной системы. В случае инфекции она “поселится” в самом уязвимом месте легочной ткани – на участке со спайкой, после чего может образоваться еще один рубец и т. д.
Это в конечном итоге может привести к стягиванию и деформации легкого, что грозит развитием хронической легочной недостаточности.
Как часто нужно делать флюорографию?
Флюорография – это специальная методика рентгенологического обследования органов грудной клетки в профилактических целях (в основном, для выявления начальной стадии туберкулеза).
Практически все тяжелые заболевания развиваются незаметно. На начальных стадиях болезни, когда лечение особо эффективное трудно поставить правильный диагноз. Чтобы избежать такой болезни, как туберкулез нужно периодически проходить флюорографическое обследование.
Как часто необходимо делать флюорографию? На этот вопрос существует четкий ответ. По законодательным нормам нашей страны данное обследование нужно проходить 1 раз в 2 года.
К ним относятся:
- врачи и медперсонал
- лица, которые находятся в тесном контакте с больным туберкулезом
- люди с хроническими заболеваниями внутренних органов
- инфицированные ВИЧ, или больные первичными и вторичными иммунодефицитами
- военнослужащие
Внеочередное обследование показано тем, у кого подозревают туберкулез, при прохождении начальных и периодических медосмотров.
Причины и профилактика заболеваний легких
Заболевания легких занимают второе место после сердечно-сосудистой патологии в структуре болезней внутренних органов. Болезни бронхолегочного аппарата бывают острыми и хроническими, некоторые из них приводят к развитию острой и хронической дыхательной недостаточности и даже смерти.
Самые распространенные болезни дыхательного аппарата:
- острый и хронический бронхит
- бронхиальная астма
- пневмония
- хроническая обструктивная болезнь легких
- абсцесс легочной ткани
- плеврит
- туберкулез
- саркоидоз
- бронхоэктатическая болезнь
- инфаркт легкого
- поражения легочной ткани при системных заболеваниях соединительной ткани
- наследственные заболевания и врожденные аномалии развития легких
Также большую часть причин составляют аллергические реакции. Аллергическая реакция на респираторные аллергены составляет основу развития бронхиальной астмы. Большую роль играет и состояние иммунитета человека, образ его жизни, питание.
Принципы профилактики заболеваний легких включают:
- санация очагов хронической инфекции в организме
- предотвращение действия патогенных факторов на организм (физических, токсических, биологических)
- предупреждение влияния неблагоприятных условий внешней среды
- закаливание, здоровый образ жизни, прием витаминов и микроэлементов, иммуномодуляторов
plushealth.ru
Симптомы и лечение спаек в легких
Спайки в легких – это разросшиеся соединительнотканные тяжи, которые чаще всего располагаются между серозными оболочками плевральной полости. Еще спайки в легких носят название плевродиафрагмальных спаек. Они могут быть как тотальными и занимать все отделы плевры, так и единичными плоскостными, образовавшимися в результате сращения плевральных листков.
Спайки могут формироваться в любом месте, где имеется соединительная ткань, поэтому плевра легких не является исключением для манифестации этого патологического процесса. Спайки оказывают негативное влияние на функционирование органов дыхания, затрудняя его работу, ограничивая естественную подвижность. Иногда спайки способны приводить даже к полному зарастанию полостей, провоцируя выраженные болезненные ощущения, дыхательную недостаточность, что требует экстренной врачебной помощи.
Симптомы спаек в легких
Симптомы спаек в легких могут быть следующими:
Боли с локализацией в районе груди.
Учащенное сердцебиение.
При обострении процесса возможно развитие дыхательной недостаточности. Она выражается в усилении одышки, в нехватке воздуха и требует экстренной врачебной помощи.
Человек в большей степени подвержен дыхательным патологиям, так как естественный процесс вентиляции легких оказывается нарушенным.
На присоединение инфекции укажет гнойная мокрота, усиление кашля и одышки, повышение температуры тела. Особенно много мокроты будет наблюдаться в утренние часы.
Хроническая спаечная болезнь легких вызывает нарушения в организме в целом. Он будет страдать от кислородного голодания, от интоксикации. Часто развивается анемия с бледностью кожных покровов.
Причины спаек в легких
Причины спаек в легких кроются в следующих патологических процессах:
Внутреннее кровотечение.
Операции на грудной клетке.
На первом месте стоят плевриты различной этиологии, а также перенесенные пневмонии.
Острый и хронический бронхит.
Перенесенное воспаление легких.
Поражение легких палочкой Коха.
Рак легких.
Инфаркт легкого.
Врожденные пороки развития легких.
Саркоидоз.
Профессиональные вредности, вдыхание промышленной пыли.
Плохая экологическая обстановка в зоне проживания.
Травмы легкого.
Аллергические реакции организма и частые контакт органов дыхания с аллергеном.
Диагностика спаек в легких
Основным методом выявления нарушений в тканях легких является флюорография. Ее необходимо проводить ежегодно, а категориям людей, входящим в группу риска по легочным заболеваниям – два раза в год. Если имеется подозрение на наличие плевральных спаек, то пациента отправляют на рентген легких.
Прямым признаком, указывающим на наличие спайки, являются тени, которые видны на рентгене. При этом она не меняется во время выдоха и вдоха больного. Также будет снижена прозрачность легочного поля. Возможны деформации грудной клетки и диафрагмы. Кроме того, диафрагма может быть ограничена в подвижности. Чаще всего такие спайки располагаются в нижней части легкого.
Лечение спаек легкого
Лечение спаек легкого должно выстраиваться на основе запущенности спаечного процесса и исходя из того, что к привело к его развитию. Хирургическое вмешательство показано лишь в том случае, если спайки приводят к формированию легочной недостаточности и иных состояний, угрожающих жизни. В остальных случаях ограничиваются консервативной терапией, а также проведением физиопроцедур.
Если у больного наблюдается обострение спаечного процесса в легких, то терапия сводится к санации бронхов и подавлению гнойно-воспалительного процесса. Для этого назначаются антибактериальные препараты и бронхоскопический дренаж. Антибиотики могут вводиться как внутривенно, так и внутримышечно. Не исключено эндоброхиальное введение препаратов во время санационной бронхоскопии. Для этой цели чаще всего используют препараты из группы цефалоспоринов и пенициллинов.
Для того чтобы улучшить отхождение мокроты, назначают отхаркивающие препараты, щелочное питье.
Когда обострение будет снято, то выполняется массаж грудной клетки, дыхательные упражнения, ингаляции, электрофорез.
Важно, чтобы больной получал правильное питание, богатое на белок и витамины. В обязательном порядке в меню должны присутствовать мясо, рыба, овощи, фрукты, творог.
Чтобы исключить обострения спаечной болезни легких, необходимо заниматься дыхательной гимнастикой, проходить санаторно-курортное лечение.
Хирургическое вмешательство сводится к удалению части легкого, которая заполнена спайками. Эта операция носит название лобэктомии. Однако чаще всего подобные операции выполняются по жизненным показаниям.
В качестве профилактики обострений, следует отказаться от вредных привычек, вести здоровый образ жизни, чаще бывать на свежем воздухе, заниматься спортом и дыхательной гимнастикой, а также избегать переохлаждений.
kakbyk.ru
плевральные спайки, ответы врачей, консультация
Health-ua.org — медицинский портал онлайн консультации детских и взрослых врачей всех специальностей. Вы можете задать вопрос на тему «плевральные спайки» и получить бесплатно онлайн консультацию врача.
2014-12-24 18:45:13
Спрашивает Олег:
Здравствуйте. Меня зовут Олег, мне 26 лет. В июне 2012 года я заболел туберкулезом МЛУ, год лечился, в апреле 2013 удалили 6 сегмент правого легкого. Очагов инфекции после операции не осталось, только мелкие туберкуломы правого легкого и плевральные спайки. С момента операции и до сегодня анализы и снимки были в норме. Сейчас я немного простыл и начал ощущать трение плевры справа внизу на высоте вдоха. Если глубоко вдохнуть и подвигать грудной клеткой, то тоже чувствую крепитацию, причем чувствует даже другой человек при касании рукой. Болей нет абсолютно. Кашель сухой. В данный момент получаю проф лечение в течение месяца. Что это может быть?
Олег, добрый день! Такой звук может быть вызван десятками причин. Расскажите об этом своему лечащему врачу, что бы он дал верную трактовку симптому. Удачи вам!
2014-10-09 10:40:26
Спрашивает Людмила:
Здравствуйте,я 5 лет назад переболела гриппом,был сильный кашель,слабость,высокая температура до 39градусов.Регулярно делаю флюорографию,и только в этом году во время прохождения флюорографии обнаружили плевральную спайку.Раньше все было в норме.Откуда она появилась?
Отвечает Агабабов Эрнест Даниелович:
Здравствуйте, Людмила! Связь с гриппом маловероятна. Возможно есть смысл сделать КТ легких, обсудите этот вопрос с лечащим врачом. Удачи Вам!
2014-07-26 07:30:24
Спрашивает дарига:
Что такое плевральная спайка как лечить и опасна ли она?Уже полгода мучает кашель то перестает то опять мучает, делала недавно рентген сказали бронхопневмония. В сентябре 2013 года сделала флюрографию оказывается уже была какая то плевральная спайка правого легкого.
Отвечает Нестеренко Елена Юрьевна:
Добрый день, спайка-результат перенесенной пневмонии. Лечения не требует и сохраняется пожизненно, а вот пневмонию лечить нужно.
2014-05-28 12:44:07
Спрашивает Алена:
Здравствуйте!! Сегодня сделала флюорографию..всё хорошо, но в переднем синусе левого легкого плевральная спайка… Что это значит и чем грозит??? Заранее спасибо!
Здравствуйте, Алена! Подробная информация о принципах интерпретации результатов флюорографии, в том числе — о причинах появления плевральных спаек, содержится в материалах статьи О чем рассказывают результаты флюорографии. Чего стоит бояться? на нашем медицинском портале. Берегите здоровье!
2014-02-17 13:23:10
Спрашивает Фавзия:
Что означает множественные спайки и феброзные изменения кортикального слоя апекальных отделов, лёгких с уселением и деформацией сосудестого рисунка в прилежащих отделах. Множественные плевральные спайки в верхних отделах грудной клетки???
Это не норма. Заочно не могу оценить причины.
2013-09-26 16:48:27
Спрашивает селезнева наталья:
сын курсант воен мед академии там перенес спонтанный пневматоракс правого легкого лечение прошло успешно после кт легочно плевральные спайки базальных отделов обеих легких.на данный момент жалоб у него нет самочувствие хорошее.могут ли они рассосаться самостоятельно и может ли такой диагноз помешать его дальнейшему обучению ведь там физо на 1 месте
Отвечает Шидловский Игорь Валерьевич:
По поводу первого вопроса Вам следует обратиться и очно к пульмонологу или торокальному хирургу, по поводу второго, каким бы ни было заключение — окончательное решение будет зависеть от медиционской комиссии данного учебного учреждения.
2013-06-30 00:01:20
Спрашивает Роман:
Легочные поля прозрачны.Корни легких структурны.В нижнем отделе правого легочного поля определяеться спайка.Плевральные синусы свободны.Тень Cor б/о.ЗАКЛЮЧЕНИЕ:Плевральная спайка справа. ВОПРОС:можно с таким заключением работать монтажником металоконструкций на ГРЭС?Как лечить?
Отвечает Медицинский консультант портала «health-ua.org»:
Добрый день, Роман! Наличие плевральной спайки говорит о том, что когда-то в прошлом ВЫ перенесли какое-либо заболевание в этой области. Это могла быть пневмония, травма, оперативное вмешательство и т.д. Если такая спайка не создает Вам проблем (дискомфорт при дыхании и движении и т.д.), то о ней стоит забыть – это просто молчаливое свидетельство болезни в прошлом. И естественно, такое заключение (при отсутствии других заболеваний, конечно) не будет служить препятствием для работы монтажником. Всего доброго!
2013-01-15 18:21:41
Спрашивает Елена:
Добрый день!У меня на снимки флюрографии обнаружили кардио плевральную спайку справа.Скажите пожалуйсто чем это может грозит и опасно ли это?За ранее Вам благодарна за ответ!
Отвечает Медицинский консультант портала «health-ua.org»:
Здравствуйте! Кардио-плевральные спайки, образуются вследствие перенесенного ранее воспалительного процесса в плевре. Данное состояние не представляет угрозы для здоровья, в случае, когда спайки единичные и не вызывают дыхательной и сердечной недостаточности, специального лечения не требуют. Если Вы ощущаете субъективные симптомы заболевания (одышка, сердцебиение, боли в области сердца), Вам следует обсудить с Вашим врачом объем лечебных процедур, проведение которых возможно в Вашем случае. Будьте здоровы!
2012-05-09 23:22:22
Спрашивает Валентина:
Во время профосмотра мне сделали рентген грудной клетки. Привожу описание (извините, если что-то неправильно напишу — не все слова можно прочитать). Легкие диффузно усиленным по смешанному типу, больше в проекции S3 верхней доли справа. Корни неравномерно уплотнены, тяжисты. Справа паракардиально плевральные спайки. Частичная релаксация обоих куполов диафрагмы. Синусы свободны. Cor умеренное увеличение левого желудочка. Дуга аорты развернута, уплотнена; по левому контуру сердца выбухает дуга легочного конуса. Пульмонолог дополнил — в средостении слева (?) определяется дополнительное образование на R/грамме. Направил меня на КТ и электрокардиографию. Что значит такое описание и какой может быть диагноз. Инструментальные обследования я пройду после 20 мая (ремонт в отделении и т.п.) Кроме того, сообщаю, что в 1996 году я перенесла правостороннюю верхнедолевую пневмонию. Заранее Вам благодарна
Отвечает Царенко Юрий Всеволодович:
Уважаемая Валентина. Приведенный Вами протокол исследования является основанием для уточнения характера образования; позицию врача по плану обследования мы разделяем; обсуждать вероятность того или иного патологического процесса считаем до получения результатов обследования некорректным.
Плевральные выпоты
Понятие плеврального выпота подразумевает скопление жидкости в плевральной полости. Состояние, как правило, имеет вторичный характер и может возникать при множестве различных патологических процессов.
www.health-ua.org
Плевродиафрагмальные спайки — это соединительная ткань, которая находится на границах серозных оболочек плевральной полости. Они бывают тотальными (могут располагаться по всей плевре) или же единично плоскостными, появляющиеся вследствие того, что плевральные листки срослись.
Спайка может возникнуть везде, где есть соединительная ткань, именно поэтому патологическое явление не обходит стороной и легкие человека. Спайки слева отрицательно сказываются на работе внутренних органов: они затрудняют функциональность дыхательной системы, мешая естественной подвижности органов дыхания. Происходит и такое, что патология приводит к тому, что полости полностью зарастают, из-за чего появляется боль, дыхательная недостаточность и нужда в экстренной госпитализации.
Каждое легкое окружено плевральной полостью. Нормальным считается такое состояние, когда в этой области находится до 5 мл синовиальной жидкости, служащей своеобразным амортизатором в процессе дыхания. Если легкие больны, то страдает и плевральная полость, где собирается излишнее количество воспалительной жидкости, что приводит к плевриту и откладыванию на стенках фибрина.
В период выздоровления человека, воспалительный процесс уходит, а жидкость постепенно рассасывается. Но фибрин и плеврит могут остаться в плевре и стать причинами появления спаек — сращений листков плевры.
О том, что в легких имеются спайки, свидетельствуют следующие факторы:
- появление одышки;
- боль в груди;
- тахикардия;
- неправильное дыхание и нехватка воздуха;
- нарушения в вентиляции легких;
- кашель, мокроты с гноем по утрам;
- повышенная температура;
- интоксикация организма;
- анемия и бледность кожи.
Все эти симптомы не должны оставаться без внимания, ибо они могут говорить и о многих других опасных заболеваниях.
Причины появления спаек могут быть такие:
Диагностические мероприятия
Самым популярным способом выявления плевро спаек считается флюорография органов дыхания. Это исследование планово человек должен проходить каждый год. А в том случае, если он относится к группе риска по болезням органов дыхания, то проходить следует дважды в год. Если рентгенолог заметил плевродиафрагмальные спайки, то это значит, что пациенту потребуется дополнительное рентгенологическое обследование.
Основным признаком спаечного процесса на легком является наличие тени, которая появилась на снимке. Стоит учесть тот факт, что она никак не изменяет свою форму при вдохе и выдохе. Наряду с этим легочное поле будет менее прозрачным, а диафрагма и грудная клетка могут быть несколько деформированы. Зачастую спайки наблюдаются внизу легкого.
Вариант терапии должен подбираться с учетом того, насколько запущена патология и что именно стало причиной ее появления. Хирургические операции уместны только тогда, когда спайки грозят легочной недостаточностью и опасны какими-либо смертельными процессами. Если такое состояние не выявлено, то специалисты отдают предпочтение физиопроцедурам и выбирают консервативное лечение.
В том случае, когда у пациента зафиксировано обострение болезни, то медики могут провести санацию бронхов и избавить человека от воспалительного процесса. Здесь уместно назначение антибактериальных лекарств и бронхоскопического дренажа. Антибиотики вводят в вену или в мышцу. Наряду с этим даже возможно введение медикаментов в период проведения бронхоскопии. В данной ситуации уместно использовать цефалоспорины и пенициллины.
Для ускорения выхода мокроты при кашле стоит принимать отхаркивающие аптечные средства и питье щелочного типа. После того как воспаление полностью уйдет, рекомендовано проводить массаж груди, выполнять специальную дыхательную гимнастику, ингаляции и посещать сеансы электрофореза.
Очень важно следить за тем, чтобы пациент правильно и полезно питался. Еда должна содержать в своем составе большое количество белка и витаминов. В рацион рекомендовано включать мясные и рыбные продукты, овощи, молочные изделия и фрукты.
Для того чтобы проблема не возникала в дальнейшем, следует выполнять дыхательные упражнения и часто посещать санаторно-курортные пансионаты. Наряду с этим придется полностью отказаться от курения, заниматься спортом, долгое время находиться на воздухе, но не переохлаждаться.
Если дело дошло до операции, то ее смысл заключается в том, что будет удалена часть легкого, которую поразила диафрагмальная спайка. Называется этот процесс лобэктомией и выполняется исключительно по жизненным показаниям.
Данное заболевание на сегодняшний день можно назвать очень распространенным явлением, которое возникает почти у всех людей под влиянием каких-либо болезней. От спаек в легких не застрахован никто. В связи с тем, что они могут появиться как осложнение после пневмонии, часто лечебный курс затягивается на длительное время.
Спайки чаще всего возникают между плеврой и легким. Они представляют собой своеобразные шрамы, которые не всегда нужно лечить. Проблема не всегда угрожает жизни человека и может доставлять только существенный дискомфорт при вдохе. Но, не смотря на это, от нее лучше полностью избавиться.
Помимо стандартной схемы терапии медики могут порекомендовать использовать некоторые рецепты народной медицины. Она часто приводит к невероятным результатам и относительно недорогая, по сравнению с лекарственными препаратами. Да и вреда для организма от нее значительно меньше, чем от таблеток и уколов.
Народными способами избавления от спаек являются следующие:
- Самое эффективное средство из народа — это витаминный чай. Для его приготовления нужно взять крапиву, бруснику и шиповник. Все ингредиенты хорошенько перемешиваются, заливаются кипятком и настаиваются. При регулярном использовании такого чая плевральные спайки быстро пропадут и больше никогда не появятся. Вместе с тем средство отлично повышает иммунитет, защищает организм от простуды и гриппа.
- Можно отдавать предпочтение приему отвара из следующих ягод: малина, черная смородина, шиповник. Готовится смесь так же, как и чай.
- От боли и неприятных ощущений в груди может избавить трава зверобоя. Ее можно приготовить самостоятельно: собрать, высушить и измельчить. Можно приобрести в аптечной сети уже готовое средство. Траву нужно залить кипящей водой и прокипятить некоторое время. Полученный отвар следует остудить, процедить и принимать в качестве лечебного средства.
- В домашних условиях можно делать компрессы на основе корня женьшеня. Перед использованием растение нужно тщательно вымыть, очистить и измельчить. Лучше выбирать самые молодые корни, которым нет 3 лет.
Отдельно стоит рассказать о пользе эфирных масел. По статистике лечение ароматерапией довольно действенно и избавляет от проблемы за довольно короткие сроки. От масел человеку становится легче дышать и пропадает даже самый затянувшийся кашель. Выполнять процедуры лучше перед самым сном, чтобы полностью расслабить внутренние органы и весь организм в целом.
Для профилактики образования спаек стоит периодически выполнять следующие действия: глубоко вдохнуть и так же выдохнуть, во время упражнения разводить руки по бокам. Задержать дыхание на 15 секунд. Эта гимнастика поможет отдалить листки плевры на максимальное расстояние один от другого и не дать им склеиться.
Стоит помнить о том, что любое лечение, даже нетрадиционной медициной, должно происходить только после обследования у специалиста.
Ведь только квалифицированный врач сможет провести все необходимые исследования: осмотреть пациента, изучить его жалобы, направить на нужные анализы и уже на их основе выставить правильный диагноз и назначить адекватное и эффективное лечение.
Иногда медики озвучивают диагноз, но забывают (или умышленно это делают) объяснить, что он обозначает. И человек начинает собирать информацию по интересующему его вопросу. Так было с моей подругой, которой после флюорографии сказали, что у нее есть плевродиафрагмальные спайки. Никакого лечения ей по этому поводу не назначили, и она начала заметно волноваться, не оплошали ли врачи по поводу ее здоровья. Оказалось, что плевродиафрагмальные спайки — это не , а последствия болезни, которые никакого лечения не требуют и на самочувствие человека никак не влияют.
Плевродиафрагмальная спайка — это разрастание соединительной ткани (образование рубца) в той области грудной клетки, где нижняя поверхность легкого прилегает к диафрагме (плевродиафрагмальный угол).
Причиной образования такой спайки может служить практически любое перенесенное заболевание бронхолегочного аппарата.
Первое место среди причин спаечного процесса в легких занимают плевриты различной этиологии и пневмонии.
Если спайка единичная, то никакой опасности для человека она не представляет и не требует лечения. Если же спаек много, то из-за них может “выключаться” с процесса газообмена некоторая часть легкого, что может привести к развитию дыхательной недостаточности. Такое состояние требует лечения, и зачастую, хирургического.Также людям с плевродиафрагмальной спайкой нужно тщательно беречься от заболеваний респираторной системы. В случае инфекции она “поселится” в самом уязвимом месте легочной ткани — на участке со спайкой, после чего может образоваться еще один рубец и т. д.
Это в конечном итоге может привести к стягиванию и деформации легкого, что грозит развитием хронической легочной недостаточности.
Флюорография — это специальная методика рентгенологического обследования органов грудной клетки в профилактических целях (в основном, для выявления начальной стадии туберкулеза).
Практически все тяжелые заболевания развиваются незаметно. На начальных стадиях болезни, когда лечение особо эффективное трудно поставить правильный диагноз . Чтобы избежать такой болезни, как туберкулез нужно периодически проходить флюорографическое обследование.
Как часто необходимо делать флюорографию? На этот вопрос существует четкий ответ. По законодательным нормам нашей страны данное обследование нужно проходить 1 раз в 2 года.
К ним относятся:
- врачи и медперсонал
- лица, которые находятся в тесном контакте с больным туберкулезом
- люди с хроническими заболеваниями внутренних органов
- инфицированные ВИЧ, или больные первичными и вторичными иммунодефицитами
- военнослужащие
Внеочередное обследование показано тем, у кого подозревают туберкулез, при прохождении начальных и периодических медосмотров.
Заболевания легких занимают второе место после сердечно-сосудистой патологии в структуре болезней внутренних органов. Болезни бронхолегочного аппарата бывают острыми и хроническими, некоторые из них приводят к развитию острой и хронической дыхательной недостаточности и даже смерти.
Самые распространенные болезни дыхательного аппарата:
- острый и хронический бронхит
- бронхиальная астма
- пневмония
- хроническая обструктивная болезнь легких
- абсцесс легочной ткани
- плеврит
- саркоидоз
- бронхоэктатическая болезнь
- инфаркт легкого
- поражения легочной ткани при системных заболеваниях соединительной ткани
- наследственные заболевания и врожденные аномалии развития легких
Также большую часть причин составляют аллергические реакции. Аллергическая реакция на респираторные аллергены составляет основу развития бронхиальной . Большую роль играет и состояние иммунитета человека, образ его жизни, питание.
Принципы профилактики заболеваний легких включают:
- санация очагов хронической в организме
- предотвращение действия патогенных факторов на организм (физических, токсических, биологических)
- предупреждение влияния неблагоприятных условий внешней среды
- , здоровый образ жизни, прием витаминов и микроэлементов, иммуномодуляторов
Если придерживаться всех рекомендаций по профилактике заболеваний органов дыхания, проходить регулярное флюорографическое обследование, то ни плевродиафрагмальные спайки, ни какие-либо другие поражения легких вам не будут страшны.
что это такое, в чем опасность?
Плевродиафрагмальные спайки – это соединительная ткань, которая находится на границах серозных оболочек плевральной полости. Они бывают тотальными (могут располагаться по всей плевре) или же единично плоскостными, появляющиеся вследствие того, что плевральные листки срослись.
Процесс формирования
Спайка может возникнуть везде, где есть соединительная ткань, именно поэтому патологическое явление не обходит стороной и легкие человека. Спайки слева отрицательно сказываются на работе внутренних органов: они затрудняют функциональность дыхательной системы, мешая естественной подвижности органов дыхания. Происходит и такое, что патология приводит к тому, что полости полностью зарастают, из-за чего появляется боль, дыхательная недостаточность и нужда в экстренной госпитализации.
Каждое легкое окружено плевральной полостью. Нормальным считается такое состояние, когда в этой области находится до 5 мл синовиальной жидкости, служащей своеобразным амортизатором в процессе дыхания. Если легкие больны, то страдает и плевральная полость, где собирается излишнее количество воспалительной жидкости, что приводит к плевриту и откладыванию на стенках фибрина.
В период выздоровления человека, воспалительный процесс уходит, а жидкость постепенно рассасывается. Но фибрин и плеврит могут остаться в плевре и стать причинами появления спаек – сращений листков плевры.
Какие признаки указывают на наличие проблемы?
О том, что в легких имеются спайки, свидетельствуют следующие факторы:
- появление одышки;
- боль в груди;
- тахикардия;
- неправильное дыхание и нехватка воздуха;
- нарушения в вентиляции легких;
- кашель, мокроты с гноем по утрам;
- повышенная температура;
- интоксикация организма;
- анемия и бледность кожи.
Все эти симптомы не должны оставаться без внимания, ибо они могут говорить и о многих других опасных заболеваниях.
Основные этиологические факторы
Причины появления спаек могут быть такие:
- ранее излеченная пневмония;
- наличие плевритов;
- бронхит разной этиологии;
- паразиты в легких: амебиазы, аскаридозы, эхинококкозы;
- онкологические процессы;
- инфаркты;
- палочка Коха;
- особенности профессии, например, заводская пыль;
- загрязненность окружающего воздуха;
- пороки в развитии органов дыхания;
- травмы различного происхождения;
- аллергия;
- вредные привычки в виде курения;
- перенесенные операции на грудине;
- кровотечения.
Диагностические мероприятия
Самым популярным способом выявления плевро спаек считается флюорография органов дыхания. Это исследование планово человек должен проходить каждый год. А в том случае, если он относится к группе риска по болезням органов дыхания, то проходить следует дважды в год. Если рентгенолог заметил плевродиафрагмальные спайки, то это значит, что пациенту потребуется дополнительное рентгенологическое обследование.
Основным признаком спаечного процесса на легком является наличие тени, которая появилась на снимке. Стоит учесть тот факт, что она никак не изменяет свою форму при вдохе и выдохе. Наряду с этим легочное поле будет менее прозрачным, а диафрагма и грудная клетка могут быть несколько деформированы. Зачастую спайки наблюдаются внизу легкого.
Как осуществляется терапия?
Вариант терапии должен подбираться с учетом того, насколько запущена патология и что именно стало причиной ее появления. Хирургические операции уместны только тогда, когда спайки грозят легочной недостаточностью и опасны какими-либо смертельными процессами. Если такое состояние не выявлено, то специалисты отдают предпочтение физиопроцедурам и выбирают консервативное лечение.
В том случае, когда у пациента зафиксировано обострение болезни, то медики могут провести санацию бронхов и избавить человека от воспалительного процесса. Здесь уместно назначение антибактериальных лекарств и бронхоскопического дренажа. Антибиотики вводят в вену или в мышцу. Наряду с этим даже возможно введение медикаментов в период проведения бронхоскопии. В данной ситуации уместно использовать цефалоспорины и пенициллины.
Для ускорения выхода мокроты при кашле стоит принимать отхаркивающие аптечные средства и питье щелочного типа. После того как воспаление полностью уйдет, рекомендовано проводить массаж груди, выполнять специальную дыхательную гимнастику, ингаляции и посещать сеансы электрофореза.
Очень важно следить за тем, чтобы пациент правильно и полезно питался. Еда должна содержать в своем составе большое количество белка и витаминов. В рацион рекомендовано включать мясные и рыбные продукты, овощи, молочные изделия и фрукты.
Для того чтобы проблема не возникала в дальнейшем, следует выполнять дыхательные упражнения и часто посещать санаторно-курортные пансионаты. Наряду с этим придется полностью отказаться от курения, заниматься спортом, долгое время находиться на воздухе, но не переохлаждаться.
Если дело дошло до операции, то ее смысл заключается в том, что будет удалена часть легкого, которую поразила диафрагмальная спайка. Называется этот процесс лобэктомией и выполняется исключительно по жизненным показаниям.
Методы народной медицины
Данное заболевание на сегодняшний день можно назвать очень распространенным явлением, которое возникает почти у всех людей под влиянием каких-либо болезней. От спаек в легких не застрахован никто. В связи с тем, что они могут появиться как осложнение после пневмонии, часто лечебный курс затягивается на длительное время.
Спайки чаще всего возникают между плеврой и легким. Они представляют собой своеобразные шрамы, которые не всегда нужно лечить. Проблема не всегда угрожает жизни человека и может доставлять только существенный дискомфорт при вдохе. Но, не смотря на это, от нее лучше полностью избавиться.
Помимо стандартной схемы терапии медики могут порекомендовать использовать некоторые рецепты народной медицины. Она часто приводит к невероятным результатам и относительно недорогая, по сравнению с лекарственными препаратами. Да и вреда для организма от нее значительно меньше, чем от таблеток и уколов.
Народными способами избавления от спаек являются следующие:
- Самое эффективное средство из народа – это витаминный чай. Для его приготовления нужно взять крапиву, бруснику и шиповник. Все ингредиенты хорошенько перемешиваются, заливаются кипятком и настаиваются. При регулярном использовании такого чая плевральные спайки быстро пропадут и больше никогда не появятся. Вместе с тем средство отлично повышает иммунитет, защищает организм от простуды и гриппа.
- Можно отдавать предпочтение приему отвара из следующих ягод: малина, черная смородина, шиповник. Готовится смесь так же, как и чай.
- От боли и неприятных ощущений в груди может избавить трава зверобоя. Ее можно приготовить самостоятельно: собрать, высушить и измельчить. Можно приобрести в аптечной сети уже готовое средство. Траву нужно залить кипящей водой и прокипятить некоторое время. Полученный отвар следует остудить, процедить и принимать в качестве лечебного средства.
- В домашних условиях можно делать компрессы на основе корня женьшеня. Перед использованием растение нужно тщательно вымыть, очистить и измельчить. Лучше выбирать самые молодые корни, которым нет 3 лет.
Отдельно стоит рассказать о пользе эфирных масел. По статистике лечение ароматерапией довольно действенно и избавляет от проблемы за довольно короткие сроки. От масел человеку становится легче дышать и пропадает даже самый затянувшийся кашель. Выполнять процедуры лучше перед самым сном, чтобы полностью расслабить внутренние органы и весь организм в целом.
Для профилактики образования спаек стоит периодически выполнять следующие действия: глубоко вдохнуть и так же выдохнуть, во время упражнения разводить руки по бокам. Задержать дыхание на 15 секунд. Эта гимнастика поможет отдалить листки плевры на максимальное расстояние один от другого и не дать им склеиться.
Стоит помнить о том, что любое лечение, даже нетрадиционной медициной, должно происходить только после обследования у специалиста.
Ведь только квалифицированный врач сможет провести все необходимые исследования: осмотреть пациента, изучить его жалобы, направить на нужные анализы и уже на их основе выставить правильный диагноз и назначить адекватное и эффективное лечение.
Заболевания плевры: диагностика и лечение | #01/03
Заболевания плевры часто встречаются в общей практике и могут отражать широкий диапазон лежащих в их основе патологических состояний, затрагивающих легкие, грудную стенку, а также системных болезней. Самое распространенное их проявление заключается в образовании плеврального выпота, и у подавляющего большинства таких больных необходимы рентгенологическое подтверждение и дальнейшее обследование. Последние достижения, касающиеся методов получения изображения органов грудной клетки, терапии и хирургии, позволили усовершенствовать диагностику и лечение больных с патологией плевры.
Плевра дает грудной клетке возможность придавать легким необходимую форму и приводить их в движение с минимальными затратами энергии. Для чего два плевральных листка (париетальный и висцеральный) должны скользить один по другому — этому процессу способствует небольшое количество (0,3 мл/кг) жидкости.
Плевральная жидкость фильтруется из мелких сосудов париетальной плевры в плевральную полость и реабсорбируется лимфатическими сосудами этого же листка. Экспериментальные данные показывают, что объем и состав плевральной жидкости в норме очень стабильны, и выпот возникает только в тех случаях, если скорость фильтрации превышает максимальный отток лимфы либо нарушено обратное всасывание [1].
Плевральный выпот
Плевральные выпоты традиционно подразделяются на транссудаты (общий белок < 30 г/л) и экссудаты (общий белок > 30 г/л). В промежуточных случаях (а именно, когда содержание протеина составляет 25–35 г/л) разграничить экссудат и транссудат помогает определение содержания в плевральной жидкости лактатдегидрогеназы (ЛДГ) и градиента альбумина между сывороткой и плевральной жидкостью.
Наиболее часто встречающиеся причины и характерные признаки плевральных выпотов приведены в таблицах 1 и 2. Их дифференциация важна потому, что «низкобелковые» выпоты (транссудаты) не требуют дальнейших диагностических мероприятий; необходимо лишь лечение вызвавшей их патологии, в то время как при обнаружении плеврального экссудата, безусловно, нужна дополнительная диагностика.
Выпоты могут быть односторонними или двусторонними. Последние часто выявляются при сердечной недостаточности, но могут также возникать при гипопротеинемических состояниях и при коллагенозах с поражением сосудов. Имеют очень большое значение тщательный сбор анамнеза, включая профессию, данные о путешествиях за границу и о факторах риска тромбоэмболии, а также внимательное полноценное физикальное обследование.
- Клиническая картина. Наиболее распространенный симптом плеврального выпота — это одышка, тяжесть которой зависит от объема выпота, от скорости накопления жидкости, а также от того, имеет ли место возникшее ранее заболевание легких. Боль, вызванная плевритом, может служить ранним признаком и быть обусловлена воспалением или инфильтрацией париетальной плевры.
При физикальном обследовании обнаруживается ограничение дыхательных движений грудной клетки, «каменная» тупость при перкуссии, приглушение дыхания при аускультации и часто — зона бронхиального дыхания сверху от уровня жидкости.
- Методы исследования. Диагноз подтверждается при рентгенографии органов грудной клетки; но в плевральной полости должно накопиться по крайней мере 300 мл жидкости, чтобы ее можно было обнаружить на обычном прямом снимке. При положении больного лежа на спине жидкость движется по плевральному пространству, понижая прозрачность легочного поля на стороне поражения.
Небольшие выпоты следует дифференцировать с утолщением плевры. Помочь в этом может выполнение рентгенограммы в положении лежа (при этом жидкость движется под действием силы тяжести), а также ультразвуковое исследование (УЗИ) или рентгеновская компьютерная томография (КТ).
И УЗИ, и КТ являются ценными методами, которые все чаще используются для дифференциации между плевральной жидкостью, «окутанным» легким (плевральными бляшками, обычно возникающими при воздействии асбеста) и опухолью. Эти методы позволяют также выяснить, является ли плевральная жидкость осумкованной, и наметить оптимальное место для плевральной пункции и биопсии.
| Рисунок 1. Рентгенограмма органов грудной клетки: виден расширенный пищевод с уровнем жидкости и левосторонний плевральный выпот. Эти изменения были расценены как вторичная эмпиема, возникшая на фоне аспирационной пневмонии |
Плевральная пункция с аспирацией и биопсия показаны всем больным с выпотом, при этом удается получить гораздо больше диагностической информации, чем только при аспирации, и избежать проведения повторной инвазивной процедуры (см. рис. 1).
Другие исследования, помогающие в установлении диагноза, включают повторную рентгенографию органов грудной клетки после аспирации для выявления лежащей в основе выпота патологии легких, КТ, изотопное сканирование легких (с определением соотношения вентиляции и перфузии), внутрикожные пробы с туберкулином, серологические исследования на ревматоидные и антиядерные факторы.
Если вышеперечисленные методы не позволяют выявить причину возникновения плевральных выпотов, проводится торакоскопия с помощью видеотехники. Она позволяет не только осмотреть плевру, но также выявить опухолевые узлы и осуществить прицельную биопсию. Эта процедура наиболее ценна для диагностики мезотелиомы. Как бы то ни было, у 20% больных с экссудативными плевральными выпотами посредством обычных исследований не удается диагностировать причину развития данного состояния.
- Лечение. Симптоматическое облегчение одышки достигается при торакоцентезе и дренировании плевральной полости с выпотом. Дренаж неинфицированных выпотов поначалу рекомендуется ограничить 1 л из-за риска возникновения реактивного отека расправляющегося легкого.
Лечение патологии, провоцирующей развитие плеврального выпота, например сердечной недостаточности или тромбоэмболии легочных артерий, часто приводит к его исчезновению. Некоторые состояния, включая эмпиему и злокачественные опухоли, требуют особых мер, о которых речь пойдет ниже.
Парапневмонические выпоты и эмпиема
Приблизительно у 40% больных с бактериальными пневмониями развивается сопутствующий плевральный выпот [11]; в таких случаях необходимо провести плевральную пункцию, чтобы удостовериться, что нет эмпиемы, и предотвратить либо уменьшить степень последующего утолщения плевры.
Однако у 15% пациентов парапневмонические выпоты вторично инфицируются, развивается эмпиема, то есть образуется гной в плевральной полости (см. рис. 2).
| Рисунок 2. Исследования при плевральном выпоте |
Другие причины эмпиемы включают хирургические вмешательства (20%), травмы (5%), перфорации пищевода (5%) и субдиафрагмальные инфекции (1%) [12].
| Таблица 3. Микроорганизмы: возбудители эмпиемы |
При эмпиемах большая часть высеваемых культур представлена аэробными микроорганизмами. Анаэробные же бактерии высеваются в 15% случаев эмпием, обычно являющихся осложнением аспирационных пневмоний; остальные случаи обусловлены разнообразными другими микроорганизмами (см. табл. 3). Если до плевральной пункции назначались антибиотики, посевы часто не дают роста.
- Клиническая картина. При пневмонии мысль об эмпиеме должна возникать в том случае, если состояние больного, несмотря на адекватную антибиотикотерапию, улучшается медленно, с персистирующей или рецидивирующей лихорадкой, потерей веса и недомоганием, либо с устойчивым полиморфноядерным лейкоцитозом или с повышенным С-реактивным белком.
Диагноз подтверждается на основании рентгенологических признаков осумкованного плеврита или в случае обнаружения гноя в плевральном пунктате (см. табл. 2).
- Лечение. Если наличие плевральной инфекции установлено, необходимо начать лечение большими дозами антибиотиков. Если результаты посевов неизвестны, следует применять сочетание антибиотиков, потенциально признанное наиболее эффективным: пенициллин или цефалоспорин (второго или третьего поколения) совместно с метронидазолом.
Кроме того, под контролем УЗИ или КТ следует наладить дренаж из наиболее низкой части эмпиемы и соединить его с подводным клапанным механизмом. В прошлом рекомендовалось использовать дренажи относительно большого диаметра, однако сегодня применение более узких трубок признано эффективным при меньшей травматичности для пациентов.
Если при УЗИ или КТ выявляются спайки, необходимо осуществлять отсос по дренажу, который следует регулярно промывать физиологическим раствором. В таких случаях некоторые специалисты советуют ежедневно проводить внутриплевральные вливания таких фибринолитических препаратов, как стрептокиназа или урокиназа. Последний из названных препаратов рекомендуется в тех случаях, когда за последний год больному вводилась стрептокиназа или у него обнаружены антитела к стрептокиназе.
Рекомендации относительно целесообразности применения фибринолитиков основаны на результатах небольших неконтролированных исследований, согласно которым частота ликвидации спаек составила 60–95% [13, 14], а потребность в хирургических вмешательствах значительно уменьшилась. Тем, что до сих пор не проведено контролированных исследований, объясняется некоторая неопределенность относительно того, когда, как долго и в каких дозах следует применять фибринолитические препараты. В настоящее время под эгидой Совета медицинских исследований (Medical Research Council) проводится работа, результаты которой позволят ответить на эти вопросы.
Если в результате дренирования из межреберного доступа (с фибринолитиками или без них) не удается добиться адекватного отведения жидкости, если эмпиема сохраняется, организуется и сопровождается утолщением плевры и сдавлением легкого, то показано хирургическое вмешательство.
Торакоскопия обычно успешна на ранних стадиях заболевания, но при обширных плевральных спайках может окончиться неудачей. В этих случаях показана торакотомия и декортикация. Хотя такое хирургическое вмешательство высокоэффективно в отношении лечения эмпиемы (>90%), с ним связан существенный операционный риск, особенно у ослабленных больных.
Открытый дренаж, при котором требуется резекция ребра, — довольно малопривлекательная процедура, она проводится только в том случае, когда больной не может перенести более инвазивную операцию.
Без лечения эмпиема может прорваться наружу через грудную стенку («прободающая» эмпиема) или в бронхиальное дерево с образованием бронхоплеврального свища либо вызвать обширный плевральный фиброз, который ограничивает подвижность легких. К редким осложнениям относятся абсцесс головного мозга и амилоидоз, может также возникнуть деформация фаланг типа «барабанных палочек».
Поражение плевры при злокачественных новообразованиях
Рак легких — это наиболее частая причина возникновения злокачественного плеврального выпота, особенно у курильщиков. Лимфома может возникнуть в любом возрасте и составляет 10% от всех злокачественных выпотов. Метастазы в плевру наиболее часто встречаются при раках молочной железы (25%), яичников (5%) или желудочно-кишечного тракта (2%) (см. рис. 3). В 7% случаев первичная опухоль остается неизвестной.
| Рисунок 3а (слева). На рентгенограмме органов грудной клетки виден правосторонний плевральный выпот и растущая на плевре злокачественная опухоль. Рисунок 3б (справа). Эти данные подтверждаются при КТ |
- Клиническая картина. Характерные признаки злокачественного плеврального выпота представлены в таблице 2. Хромосомный анализ плевральной жидкости может помочь в диагностике лимфомы, лейкоза или мезотелиомы. Однако это дорогой тест, и он не является широко доступным.
- Лечение. Поражение плевры злокачественной опухолью обычно ассоциируется с далеко зашедшим заболеванием, а следовательно, и с неблагоприятным прогнозом.
Важно понимать, что при первичном бронхогенном раке наличие плеврального выпота не обязательно исключает операбельность. У 5% таких больных выпот развивается вследствие обструкции бронхов и дистальной инфекции, и заболевание остается потенциально излечимым.
Поэтому, когда встает вопрос о возможности проведения операции, чрезвычайно важно установить причину плеврального выпота.
Выпоты, обусловленные злокачественной инфильтрацией плевры, обычно быстро накапливаются вновь. Для того чтобы избежать необходимости проведения повторных плевральных пункций, выпот необходимо полностью («насухо») удалить при первичном дренировании через межреберную трубку, а плевральная полость должна быть облитерирована путем введения вызывающих воспаление препаратов, например талька, тетрациклина или блеомицина, при этом в конце концов развивается плевродез. В настоящее время наиболее эффективным средством в этом отношении считается тальк: при его применении успех достигается у 90% больных [17].
Однако эффективный плевродез приводит к значительному болевому синдрому в послеоперационном периоде, который часто требует применения сильных анальгетиков; рекомендуется при этом избегать нестероидных противовоспалительных препаратов, поскольку они снижают эффективность операции.
Непосредственная абразия плевры во время операции с плеврэктомией или без нее применяется у молодых пациентов с довольно длительным сроком выживания, у которых не удался химический плевродез.
При обширном, мучительном для больного плевральном выпоте и неэффективности химического плевродеза альтернативным методом является установка плевроперитонеального шунта по Denver. Удивительно то, что при такой операции не наблюдается обсеменения опухоли по брюшине, однако в реальную проблему могут вылиться развитие инфекции и окклюзия шунта.
Патология плевры, связанная с асбестом
- Доброкачественные бляшки плевры. Эта патология наиболее часто встречается при контакте с асбестом, она проявляется в виде участков утолщения париетальной и диафрагмальной плевры. Образование обусловленных воздействием асбеста доброкачественных бляшек плевры протекает бессимптомно, чаще их обнаруживают случайно, при обычной рентгенографии органов грудной клетки. Часто эти бляшки обызвествляются.
- Доброкачественный плевральный выпот. Это специфическое заболевание, связанное с воздействием асбеста, которое может сопровождаться плевральными болями, лихорадкой и лейкоцитозом. Выпот часто имеет кровянистую окраску, что затрудняет дифференциацию с мезотелиомой. Заболевание самоограничивающееся, но может вызывать фиброз плевры.
- Диффузный фиброз плевры. Это тяжелое заболевание, которое возникает при вдыхании асбестовых волокон. В противоположность доброкачественным плевральным бляшкам, оно способно ограничить движение грудной клетки на вдохе, что вызывает одышку. Данное заболевание прогрессирует и может привести к тяжелой инвалидности. В таблице 4 приведены подробности о том, в каких случаях такие больные имеют право на компенсацию.
- Мезотелиома. Считается, что большая часть случаев (>70%) образования этой злокачественной опухоли плевры вызываются вдыханием асбестовых волокон, особенно кроцидолита, амозита и хризолита. Длительный латентный период развития мезотелиомы (30-40 лет) может объяснить то, что рост заболеваемости этой патологией продолжается и сегодня, то есть через много лет после введения строгих законов по применению асбеста.
В 2002 году в Великобритании смертность от мезотелиомы, согласно прогнозам, достигнет пика в 2020 году и составит 3000 [5].
В большинстве стран среди заболевших преобладают мужчины, что подтверждает ведущую роль профессионального фактора в развитии этого заболевания.
Возраст на момент контакта с асбестом, а также продолжительность и интенсивность этого контакта тоже имеют важное значение. Наибольшему риску подвергаются представители профессий, требующих непосредственного контакта с асбестом, особенно рабочие строительной индустрии, в то время как для людей, проживающих в зданиях, содержащих асбест, риск гораздо ниже.
Заболевание проявляется болями в груди и плевральным выпотом, который имеет кровянистую окраску и вызывает одышку. В Великобритании пациенты с этой болезнью имеют право на компенсацию, как и при других заболеваниях и увечьях, полученных на производстве (см. табл. 4).
Во всех случаях необходимо гистологическое исследование, в ходе которого используются либо материал, получаемый при аспирации плеврального содержимого и биопсии под контролем УЗИ (что позволяет подтвердить диагноз у 39% таких больных), либо ткань, взятая при торакоскопии (диагноз подтверждается у 98% пациентов) [6]. Торакоскопия также позволяет определить степень распространенности опухоли в плевральной полости, поскольку очень ограниченное заболевание на ранней стадии может быть излечено хирургическим путем, в то время как при поражении висцеральной плевры прогноз неблагоприятный.
После таких диагностических вмешательств часто наблюдается обсеменение опухоли по плевре, профилактика этого состояния предполагает облучение области биопсии или дренажа.
Большинство пациентов впервые поступают к врачу уже с неоперабельной опухолью. В такой ситуации ни один из методов не обеспечивает возможности излечения больного, однако сегодня проводятся попытки применения радикальной операции, фотодинамической терапии, внутриплевральной системной химиотерапии и лучевой терапии. И хотя генная терапия пока не приносит успеха, иммунотерапия может признана перспективной. Неблагоприятными диагностическими факторами являются: низкие функциональные резервы сердечно-сосудистой и дыхательной систем, лейкоцитоз, перерождение в саркому (по данным гистологического исследования) и мужской пол. В течение одного года выживают от 12 до 40% больных, в зависимости от перечисленных прогностических факторов.
Спонтанный пневмоторакс
Спонтанный пневмоторакс может быть первичным (без явного предшествующего заболевания легких) или вторичным (когда имеются признаки легочного заболевания, например легочного фиброза). К малораспространенным причинам пневмоторакса относятся: инфаркт легкого, рак легкого, ревматоидные узелки или абсцесс легкого с образованием полости. Субплевральные эмфизематозные буллы, обычно расположенные в области верхушек легкого, или плевральные буллы обнаруживаются у 48–79% больных с якобы спонтанным первичным пневмотораксом [18].
Среди курильщиков частота пневмоторакса гораздо выше. Относительный риск развития пневмоторакса в девять раз выше у женщин-курильщиц и в 22 раза — у курящих мужчин. Более того, выявлена зависимость «доза — эффект» между числом выкуренных за день сигарет и частотой пневмоторакса [19].
| Рисунок 4. Рентгенограмма органов грудной клетки: правосторонний пневмоторакс |
- Клиническая картина. Если из анамнеза известно, что у больного внезапно возникла одышка с болью в грудной клетке или в надключичной области, то с высокой вероятностью можно подозревать спонтанный пневмоторакс. При небольшом объеме пневмоторакса при физикальном обследовании можно не обнаружить никаких патологических признаков, в этом случае диагноз ставится на основании данных рентгенографии органов грудной клетки (см. рис. 4).
В диагностике небольших по объему, преимущественно верхушечных, пневмотораксов могут помочь снимки на выдохе, которые, однако, используются редко. Следует различать большие эмфизематозные буллы и пневмоторакс.
- Лечение. Лечение пневмоторакса зависит, главным образом, от того, насколько он влияет на состояние больного, а не от его объема по данным рентгенографии.
Алгоритм лечения представлен на рисунке 5. Чрескожная аспирация — это простая, хорошо переносимая, альтернативная по отношению к межреберному дренажу по трубке процедура, в большинстве случаев ей следует отдавать предпочтение. Аспирация позволяет достичь удовлетворительного расправления легкого у 70% больных с нормальной легочной функцией и только у 35% пациентов с хроническими заболеваниями легких [20].
Средняя частота рецидивов после единственного первичного спонтанного пневмоторакса, независимо от первичного лечения, составляет 30%, большинство их возникает в первые 6–24 месяцев.
Пациентов следует предупреждать о возможности развития повторных пневмотораксов: в частности, им не рекомендуется летать на самолетах в течение шести недель после полного разрешения пневмоторакса. Операция обычно требуется в тех случаях, когда в течение недели наблюдается упорное накопление воздуха.
Рецидивирующий пневмоторакс, особенно если поражены оба легких, следует лечить либо путем химического плевродеза или, что более предпочтительно, с помощью париетальной плеврэктомии либо плевральной абразии.
Последние из названных операций можно проводить с помощью торакоскопии под контролем видеоизображения, которая позволяет проследить за ходом процедуры с помощью монитора, сократить пребывание в стационаре и ускорить возвращение пациента к нормальному образу жизни. Хирургическое лечение позволяет уменьшить частоту рецидивов до 4% в сравнении с 8% после плевродеза тальком [22].
В представленной статье мы рассказали о нескольких аспектах, связанных с заболеваниями плевры, в том числе о последних достижениях в этой области. Плевральный выпот — это самое частое проявление патологии плевры, требующее тщательного обследования. Если после обычных методов исследования причина заболевания остается неясной, нужно предпринять все необходимые меры для исключения тромбоэмболии легочных артерий, туберкулеза, реакции на введение лекарств и поддиафрагмальных патологических процессов.
Хелен Парфри, бакалавр медицины, бакалавр химии, член Королевской коллегии врачей
Больница Западного Саффолка
Эдвин Р. Чайлверс, бакалавр медицины, бакалавр естественных наук, доктор философии, профессор
Кембриджский университет, Школа клинической медицины, отделение терапии больницы Адденбрука и Папворта
Обратите внимание!
- Выпоты могут быть односторонними или двусторонними. Последние часто выявляются при сердечной недостаточности, но могут также возникать при гипопротеинемических состояниях и при поражениях сосудов, обусловленных коллагенозами. Имеет очень большое значение тщательный сбор анамнеза с выяснением профессии, данных о путешествиях за границу и о факторах риска тромбоэмболии, а также внимательное полноценное физикальное обследование.
- Наиболее распространенный симптом плеврального выпота — это одышка; боль от плеврита может быть ранним его признаком, она обусловлена воспалением или инфильтрацией париетальной плевры. При физикальном обследовании выявляется ограничение дыхательных движений грудной клетки, перкуторно — «каменная» тупость при перкуссии, приглушение дыхания при аускультации и часто наличие зоны бронхиального дыхания сверху от уровня жидкости.
- Плевральная пункция с аспирацией и биопсия показаны всем больным с односторонним выпотом. Как бы то ни было, в 20% случаев экссудативных плевральных выпотов с помощью обычных исследований не удается выявить их причину.
- Приблизительно у 40% больных с бактериальными пневмониями развивается сопутствующий плевральный выпот; в таких случаях, чтобы исключить эмпиему, необходимо провести плевральную пункцию.
- Рак легких — это наиболее частая причина метастатического плеврального выпота (36%), особенно у курильщиков. Поражение плевры злокачественной опухолью обычно означает далеко зашедшее заболевание, а следовательно, и неблагоприятный прогноз.
Спайки брюшной и плевральной полостей
А. В. Калашников, Ю. А. Дворецкая
ПМФИ — филиал ГБОУ ВПО ВолгГМУ Минздрава России,
кафедра клинических дисциплин с курсом экстремальной медицины г. Пятигорск; Волгоградский государственный медицинский университет, кафедра оперативной хирургии и топографической анатомии; ГБУ «Волгоградский медицинский научный центр», лаборатория моделирования патологии
СПАЙКИ БРЮШНОЙ И ПЛЕВРАЛЬНОЙ ПОЛОСТЕЙ — ОБЩЕЕ И РАЗЛИЧИЯ
УДК 615.03:617-089:616.381
В статье проведено сравнение послеоперационных спаек брюшной и плевральной полостей. Выявлены общность строения спаек различной локализации и их разнонаправленность с клинической точки зрения.
Ключевые слова: операционная травма, межплевральные сращения, внутрибрюшинные сращения, морфометрия.
A. V. Kalashnikov, Y. A. Dvoretskaya
COMPARATIVE MORPHOLOGICAL ANALYSIS OF INTRAPERITONEAL AND INTERPLEURAL ADHESIONS
The article compared the postoperative adhesions of the abdominal and pleural cavities. The common structure of the adhesions of various localization and their different vectors from a clinical point of view were identified.
Key words: operative trauma, interpleural adhesions, intraperitoneal adhesions, morphometry.
Послеоперационные спайки в брюшной полости остаются актуальной проблемой в хирургии и являются причиной возникновения таких осложнений, как: кишечная непроходимость, спаечная болезнь с выраженным болевым синдромом, внематочная беременность, женское бесплодие и др. [3, 4, 6-8, 11-13].
В то же время в отношении спаечного процесса в плевральной полости достичь единого мнения не удается. По-прежнему ряд авторов считают, что рассечение спаек может быть эффективным средством для лечения некоторых форм деструктивного туберкулеза легких [10, 15]. При этом имеются сведения, что спайкообразо-вание в плевральной полости может оказывать положительное влияние на исход заболевания, в частности, уменьшая риск рецидива пневмоторакса, снижая частоту внутриплеврального кровотечения [2, 14].
В связи с этим представляется актуальным проведение сравнительного анализа спаек брюшной и плевральной полостей.
ЦЕЛЬ РАБОТЫ
Провести сравнение и выявить общность и различие спаек брюшной и плевральной полости.
МЕТОДИКА ИССЛЕДОВАНИЯ
Исследование выполнено на 70 белых нелинейных половозрелых крысах самок массой 280-320 г. Содержание животных, выполнение эксперимента и выведение осуществлялось
в соответствии с «Правилами проведения работ с использованием экспериментальных животных». Животных разделили на 3 группы: на крысах I группы (n = 30) моделировали внутрибрюшинные спайки; крысам II группы (n = 30) моделировали плевральные спайки, в III группу (n = 10) вошли интактные животные. Для воспроизведения послеоперационного спаечного процесса брюшной полости и изучения его закономерностей применялась методика нанесения стандартной операционной травмы, разработанная на кафедре оперативной хирургии и топографической анатомии ВолгГМУ (рис. 1 а).
Под общим обезболиванием посредством внутримышечного введения этаминала (40 мг/кг) и рометара (0,05 мл/кг) после обработки операционного поля выполнялась нижне-срединная лапаротомия. Идентифицировался илеоцекаль-ный угол, который выводился в операционную рану. После выполнения основных этапов методики лапаротомная рана ушивалась наглухо «через все слои» пятью узловыми капроновыми швами [9].
Для моделирования межплевральных сращений под общим обезболиванием этаминалом (40 мг/кг) и рометаром (0,05 мл/кг) проводилась интубация трахеи для ИВЛ. После обработки операционного поля в положении животного на правом боку, выполнялось послойное рассечение кожи, мягких тканей линейным разрезом от лопатки до реберной дуги на 2 сантиметра л е вее позвоночника.
а б
Рис. 1. Моделирование спаек: а — экспериментальная операционная травма для моделирования спаек брюшной полости, травмированный участок слепой кишки; б — моделирование спек плевральной полости путем травмирования реберного каркаса, перекусывание выделенных фрагментов ребер при помощи ножниц
По достижении реберного каркаса проводили выделение с III по VI ребер при помощи оригинального двузубого распатора (оформлена заявка № 2015106650/14(010776) от 26.02.2015 на полезную модель: «Двузубый реберный распатор для экспериментального моделирования травмы грудной клетки») и осуществляли полное поперечное пересечение ребер путем перекусывания ножницами (рис. 1 б).
После послойного ушивания раны наглухо при помощи шприца с тупой иглой производили откачивание газа из плевральной полости до получения вакуума. Выведение животных из эксперимента осуществлялось на 30-е сутки послеоперационного периода. Забор спаек проводили с максимальным сохранением точек прикрепления.
Все обнаруженные внутрибрюшинные спайки были описаны в соответствии с классификацией А. А. Воробьева [5] с указанием распространенности и топографии спаечного процесса, вариантов клинической формы и течения, а также описанием макроскопического морфологического типа внутрибрюшинных сращений. Аналогично были изучены спайки, выделенные из плевральной полости.
Для проведения морфологического исследования спайки фиксировали в 10%-м нейтральном формалине. Материал заливали в парафин по стандартной методике, срезы окрашивали гематоксилином и эозином, по Масону. Морфо-метрический анализ был проведен в соответствии со сложившимися принципами количественных морфологических исследований [1].
С помощью программы «Видеотест Морфо» определяли объемную долю (ОД) фибрина, кол-лагеновых, ретикулярных и эластических волокон, ОД сосудистого русла, а также ОД клеточных элементов: лейкоцитов, лимфоцитов, фибробла-стов.a DM 100» с цифровой
фотокамерой. Статистическая обработка проводилась непосредственно из общей матрицы данных «EXCEL 7.0» («Microsoft», США) с привлечением возможностей программы «STATGRAPH 5.1» («Microsoft», США).
РЕЗУЛЬТАТЫ ИССЛЕДОВАНИЯ И ИХ ОБСУЖДЕНИЕ
При оценке спаечного процесса у животных со стандартной операционной травмой выявлено, что послеоперационные спайки присутствовали у 26 животных (86,7 %), и только в четырех случаях спаек в брюшной полости обнаружено не было. Максимальные спаечные изменения наблюдались в зоне операции, локализация спаек в основном касалась мест нанесения стандартной операционной травмы (участок париетальной брюшины в области правого отдела передней боковой брюшной стенки и висцеральной брюшины купола слепой кишки, ди-стальной части подвздошной кишки). Наиболее частым участником спаечных сращений был большой сальник. Плоскостные спайки большого сальника с десерозированным участком париетальной брюшины в области правого отдела передней боковой брюшной стенки встречалась чаще других — в 25 случаях (83,3 %). В 18 экспериментах (60 %) большой сальник был припаян к десерозированному участку купола слепой кишки, дистальной части подвздошной кишки. В одном наблюдении большой сальник был одновременно припаян к лапаротомному рубцу и десерозированному участку париетальной брюшины (3,3 %). Большинство обнаруженных сращений у животных первой опытной группы были плоскостные и пленчатые. Спайки плотно фиксировали серозные поверхности, и разделить их тупым путем было практически невозможно. В десерозированных участках париетальной
брюшины, тощей и слепой кишки определялись рубцы. Таким образом, в I группе животных после моделирования стандартной операционной травмы наблюдается образование спаек в местах нарушения целостности серозных покровов, в основном представленных грубыми плоскостными и пленчатыми сращениями, плотно фиксированных к серозным поверхностям.
При изучении сращений в плевральной полости в подавляющем большинстве случаев -24 (80,0 %) спайки обнаруживались в месте нанесения операционной травмы, между висцеральной и париетальной плеврой, не припаянных к послеоперационному рубцу — 19 (63,3 %), междолевые спайки зарегистрированы в 17 (56,7 %) случаев, сращения между легким и диафрагмой найдены у 5 животных (16,7 %), в 10 % случаев (у 3 животных) были зарегистрированы множественные (локализованные в 2 и более областях) плевральные спайки.
Макроскопически развитие спаечного процесса характеризовалось формированием белесоватых полупрозрачных тяжей соединительной ткани между листками париетальной и висцеральной плевры, которые были представлены разнонаправленными волокнами с различным местом прикрепления к париетальной плевре. В доступной литературе отсутствует четкая клини-ко-морфологическая классификация плевральных сращений, однако по аналогии с внутрибрюшин-ными спайками в плевральной полости чаще всего обнаруживались пленчатые и плоскостные спайки.
На 30-е сутки эксперимента спайки были сформированы, практически повсеместно обнаруживалась зрелая соединительная ткань. Каркас спаек, как в брюшной, так и в плевральной
В одном случае (3,3 %) наблюдалось тотальное спайкообразование, в результате которого сращение между париетальной и висцеральной плеврой было настолько интимно, что легкое выделялось экстраплеврально.
Микроскопическая картина спаек в брюшной и плевральной полости на 30-е сутки экспериментальной травмы характеризовалась утолщенным мезотелием, вследствие выраженных про-лиферативных процессов за счет миграции фиб-робластов, отмечалась обильная васкуляризация, выраженная лимфо-макрофагальная инфильтрация. Выявлялись дезориентированные волокна соединительной ткани с преобладанием коллаге-новых волокон.
Зрелая спайка в плевральной полости образована волокнистой тканью, представленной преимущественно коллагеновыми волокнами и незначительным количеством эластических и ретикулярных волокон. Сформированная спайка обильно васкуляризирована, при этом капилляры были более полнокровны, чем в зрелой пери-тонеальной спайке, что, по-видимому, связано с богатым кровоснабжением легочной ткани. Кроме этого, наблюдалась лимфоплазмоцитарная инфильтрация, единичные макрофаги и лейкоциты, что свидетельствовало о продолжающемся хроническом воспалении спайки.
Результаты, полученные при морфометри-ческом исследовании внутрибрюшинных и межплевральных сращений, представлены на рис. 2.
полости, был представлен преимущественно коллагеновыми волокнами [(33,56 ± 2,29) % и (27,73 ± 1,37) % соответственно], в то время как объемная доля ретикулярных и эластических
Рис. 2. Морфометрические параметры спаек брюшной и плевральной полости на 30-е сутки послеоперационного периода
волокон была незначительной. В клеточном составе сращений преобладали лимфоциты [(22,30 ± 1,19) % и (23,12 ± 1,29) %] и фибробла-сты [(22,13 ± 0,38) % и (21,27 ± 0,93) % соответственно], что свидетельствовало о хроническом воспалительном процессе в брюшной и плевральной спайках. Таким образом, клеточный состав внутрибрюшных и внутриплевральных сращений не имели достоверных отличий (р > 0,05).
Обращало на себя внимание наличие достоверных различий в объемной доле сосудистого русла: (5,43 ± 0,97) % — в брюшной полости, (9,91 ± 0,19) % — в плевральной полости (р < 0,05), что, по-видимому, связано с чрезвычайной богатой васкуляризацией легочной ткани. Однако капиллярное русло было редуцировано как в пе-ритонеальных, так и в плевральных спайках, имелось запустевание капилляров, по периферии отмечалась перикалибровка сосудов.
ЗАКЛЮЧЕНИЕ
Итак, в результате сравнения строения спаек брюшной и плевральной полости было установлено, что морфологическая структура зрелых внутрибрюшинных и межплевральных сращений характеризовалась преобладанием коллагеновых волокон над ретикулярными и эластическими, выраженной лимфомакрофагальной инфильтрацией, редуцированием капиллярного русла сформированных спаек, и не имела достоверных различий (р > 0,05).
Известно, что процесс спайкообразования является компенсаторным процессом, развивающимся в ответ на операционную (или иную) травму. Однако если спаечный процесс значительно снижает качество жизни пациентов, приводя к инвалидизации, а нередко является причиной развития серьезных осложнений, клиническое значение сформировавшихся спаек в плевральной полости принципиально иное. Плевральные сращения представляют собой защитный механизм, направленный на стабилизацию процесса при таких патологических состояниях, как: рецидивирующие спонтанные пневмотораксы, гидротораксы у онкологических больных с экссудативными плевритами и др., что делает контролируемое спайкообразование чрезвычайно перспективным методом торакальной хирургии и требует дальнейшего исследования в данном направлении.
ЛИТЕРАТУРА
1. Автандилов Г. Г. Основы количественной патологической анатомии. — М.: Медицина, 2002. — 240 с.
2. Акопов А. Л., Жестков К. Г., Корымасов Е. А. Национальные клинические рекомендации по лечению спонтанного пневмоторакса: [Электронный ресурс] // Ассоциация Торакальных Хирургов России. -М., 2014. — Режим доступа: http://thoracic.ru/?page_id=36.
3. Влияние операционного стресса на морфологическую организацию функционально различных отделов брюшины в динамике послеоперационного периода / А. А. Воробьев, С. В. Поройский, А. В. Поройская и др. // Вестник ВолГМУ. — 2010. — № 2. — С. 106-110.
4. Воробьев А. А, Алифанов С. А. Характеристика спаечного процесса у больных пожилого возраста с послеоперационными грыжами переднебоковой стенки живота // Матер. 11 съезда хирургов Российской Федерации. — Волгоград, 2011. — С. 79.
5. Воробьев А. А, Бебуришвили А. Г. Хирургическая анатомия оперированного живота и лапароскос-пическая хирургия спаек: монография. — Волгоград: Государственное учреждение «Издатель», 2001. — 230 с.
6. Воробьев А. А, Поройский С. В. Влияние операционного стресса, потенцируемого операционной травмой различного объема на резорбционную функцию брюшины // Матер. 11 съезда хирургов Российской Федерации. — Волгоград, 2011. — С. 283.
7. Дворецкая Ю. А. Особенности спайкообразо-вания при послеоперационной гормональной недостаточности. (Экспериментальное исследование): автореф. дис. … канд. мед. наук. — Волгоград, 2009. -24 с.
8. Морфологические и хирургические аспекты профилактики послеоперационного спайкообразова-ния / А. А. Воробьев, С. В. Поройский, В. Б. Писарев и др. — Волгоград: Изд-во ВолГМУ, 2005. — 136 с.
9. Оперативная хирургия: учеб. пособ. по мануальным навыкам / Под ред. А. А. Воробьева, И. И. Кагана. — М.: ГЕОТАР-Медиа, 2015. — 688 с.
10. Отс И. О. Профилактика плевролегочных осложнений после резекций буллезно-эмфизематоз-ного легкого: автореф. дис. . канд. мед. наук. — М., 2010. — 24 с.
11. Послеоперационный адгезиогенез в условиях хирургически обусловленной эстрогенной недостаточности / А. А. Воробьев, С. В. Поройский, Ю. А. Дво-рецкая и др. // Кубанский Научный Медицинский Вестник 2010. — № 9 (123). — С. 52-54.
12. Способ экспериментальной оценки резорбци-онной функции брюшины / А. А. Воробьев, С. В. Поройский, Ю. А. Дворецкая, И. А. Гречкина. — Патент на изобретение № 2400821 от 27.09.2010.
13. Prevention of postoperative abdominal adhesions in gynecological surgery / V. Mais, R. Angioli, E. Coccia, et al. // Minerva Ginecol. — 2011. — V. 63, № 1. -P. 47-70.
14. Thomas R., Piccolo F., Miller D. Intrapleural fibrinolysis for the treatment of indwelling pleural catheter-related symptomatic loculations // J. Chest. — 2015. -Vol. 148, № 3. — P. 746-751.
15. Uniportal video-assisted thoracoscopic bronchoplastic and carinal sleeve procedures / D. GonzalezRivas, Y. Yang, D. Sekhniaidze, et al. // J. Thorac. Dis. -2016. — Vol. 8, № 2. — P. 210-222.
плевральные спайки в легких что это, ответы врачей, консультация
2010-01-23 12:30:23
Спрашивает Любовь:
плеврально диафрагмальные спайки на легких-что это такое и как с этим бороться?
2014-12-24 18:45:13
Спрашивает Олег:
Здравствуйте. Меня зовут Олег, мне 26 лет. В июне 2012 года я заболел туберкулезом МЛУ, год лечился, в апреле 2013 удалили 6 сегмент правого легкого. Очагов инфекции после операции не осталось, только мелкие туберкуломы правого легкого и плевральные спайки. С момента операции и до сегодня анализы и снимки были в норме. Сейчас я немного простыл и начал ощущать трение плевры справа внизу на высоте вдоха. Если глубоко вдохнуть и подвигать грудной клеткой, то тоже чувствую крепитацию, причем чувствует даже другой человек при касании рукой. Болей нет абсолютно. Кашель сухой. В данный момент получаю проф лечение в течение месяца. Что это может быть?
26 декабря 2014 года
Отвечает Агабабов Эрнест Даниелович:
Олег, добрый день! Такой звук может быть вызван десятками причин. Расскажите об этом своему лечащему врачу, что бы он дал верную трактовку симптому. Удачи вам!
2014-05-28 12:44:07
Спрашивает Алена:
Здравствуйте!! Сегодня сделала флюорографию..всё хорошо, но в переднем синусе левого легкого плевральная спайка… Что это значит и чем грозит??? Заранее спасибо!
02 июня 2014 года
Отвечает Медицинский консультант портала «health-ua.org»:
Здравствуйте, Алена! Подробная информация о принципах интерпретации результатов флюорографии, в том числе — о причинах появления плевральных спаек, содержится в материалах статьи О чем рассказывают результаты флюорографии. Чего стоит бояться? на нашем медицинском портале. Берегите здоровье!2012-02-01 22:15:55
Спрашивает Антон:
Для справки срочно нужна была ФЛГ, они в тот день не принимали, сделал платно рентгенография грудной полости:
инфильтративных теней не определяется. В области правой верхушке плеврально-апикальные уплотнения с единичными фиброзированными (?)очагами.
Корни структурны. Rg-признаков увеличения лимфоузлов средостения не выявлено.
Диафрагма расположена обычно, слева плеврально-диафрагмальная спайка.Синусы свободны. Сердце, сосуды в норме.
Отправили на платную МСКТ
Результаты МСКТ:
В легких свежих инфильтративных и очаговых изменений не выявлено.
Плевроапикальные наслоения преимущественно справа, с наличием на этом фоне справа единичных плотных(фиброзных) очагов maх размероми до 4 мм
Единичный обызвествленный очаг 2 мм в S3 правого легкого субплеврально.
Легочный рисунок не деформирован.
Просвет трахеи,главных,долевых и сегментарных бронхов с двух сторон не сужен, ход их не изменен.
Корни легких структурны, не расширены.
Лимфоузлы средостения не увеличены. немногочисленные лимфоузлы центрального средостения размерами менее 8 мм
Свободной жидкости в плевральных полостях нет.
Костно-деструктивных изменений в зоне исследования не выявлено.
Заключение:
Свежих очаговых и инфильтративных изменений в легких не выявлено.
Плевропневмофиброз в верхушке правого легкого.
Единичные плотные (фиброзные) очаги в верхушке правого легкого.
Мелкий обызвествленный очаг в S3 справа.
————————————
Что это за болезнь?
06 февраля 2012 года
Отвечает Агабабов Эрнест Даниелович:
Добрый день. Возможно перенесенный туберкулез в прошлом.
2011-09-05 13:37:21
Спрашивает Юлия:
Добрый вечер! 04,08,2011 я поступилп в больницу с диагнозом пневмания , плеврит, 05,08 откачали жидкость 1,5 литра и отправили в туб диспансер, 10,08 откачали ещё 1 литр при этом температура держалась 38, 11,08 сделали биопсию лёгкого, диагноз плевральный туберкулёз, 05,09 делали ренген есть не много жидкости и появились спайки. С 18,08, колят амикацин, таблетки тубавит 4 штуки, пиразинамид-2шт, этамбутол-2 шт, хлористый в вену с 22,08, через день. Меня беспокоит то, что появились спайки можно ли что то сделать, может барсучий жир??? Спасибо!
13 сентября 2011 года
Отвечает Гордеев Николай Павлович:
Здравствуйте, Юлия. Плевральные разрастания соединительной ткани, называемые спайками или швартами так быстро не появляются. Это, во-первых. Во- вторых, они появляются постепенно и в любом случае, без исключений, т.к. природа пустоты не признаёт. И на месте воспаления всегда будет рубец. Это один из способов излечения. Ну а в-третьих, никакого жира не нужно. он лишь даст лишнюю нагрузку на печень, а есть курс рассасывающей терапии, о котором Ваши врачи знают и Вам, надеюсь, назначат чтобы уменьшить массивность разрастаний. Здоровья Вам.
2011-08-01 14:51:13
Спрашивает Виктория:
После травматического пневмоторакса (делали пункцию молочной железы) на полном вдохе (не при каждом вдохе, только при первом) раздается щелчок в поврежденном легком: иногда глухой, иногда очень звонкий( как будто кости хрустят). На снимке плеврально-диафрагмальные спайки. Что щелкает и к чему это может привести так никто толком и не может обьяснить. Спайки , кстати, судя по снимкам появились не сразу, спустя пол года, а щелчки — как только после дренажа смогла сделать полный вдох. Щелкает именно в легких , а не в позвоночнике и не в ребрах.
04 августа 2011 года
Отвечает Гордеев Николай Павлович:
Здравствуйте, Виктория. Моё мнение таково, Вас должен внимательно осмотреть торакальный хирург. Возможно при дыхании у Вас задействован какой-то клапанный механизм плевры, а это опасно. Здоровья Вам.
2010-09-07 10:25:30
Спрашивает Надежда:
Здравствуйте!Три месяца назад сделала КТ органов грудной клетки,где отмечается:лёгкое пневматизированы,без свежих очагово-инфильтративных изменений,признаки субплеврального пневмофиброза в базальных отделах лёгких,с утолщением междольковых перегородок,в большей степени выражены изменения справа,наличием лёгочно-плевральных спаек.Трахея,главные и сегментарные бронхи,видимые субсегментарные бронхи проходимы,стенки бронхов не утолщены,не деформированы.Магистральные сосуды без особенностей,лёгочный ствол до 2,6 см.В средостении дополнительных патолагических образований,увеличенных лимфатических узлов не визуализируется.Дополнительных мягкотканных образований не определяется.Жидкости в плевральных полостях,полости перикарда не отмечено.Заключение:КТ признаки субплеврального пневмофиброза в базальных отделах лёгких.
Две недели назад перенесла воспаление с большой температурой в течении десяти дней от 38 до 38,7.По совету врача начала колоть и принимать антибиотики.Температура в первый же день спала.Несколько дней назад сделала рентген .,который определил:очагов воспалительной инфильтрации в лёгких не выявлено.Корни лёгких уплотнены(увелич.лимфоузлы?)(а ведь,пожалуйста,обратите внимания,три месяца назад,ни каких лимфоузлов не наблюдалось)Контуры диафрагмы чёткие,ровные,синусы свободны..
Кашель остался сильным,приступообразным.Температура бывает иногда небольшая,до 37,5,поднимается к вечеру.Я очень переживаю,что это может быть опухоль или туберкулёз.Пожалуйста,скажите,что это может быть?Доктор назначил КТ после лечения антибиотиками через две-три недели.Не очень ли вредно такое частое обследование КТ и рентгенографией?Заранее спасибо Вам большое.
15 сентября 2010 года
Отвечает Тельнов Иван Сергеевич:
Добрый день. Очень сложно ответить вам не видя ваших снимков. Судя по описанию у вас имеет место поствоспалительные изменения в легких. В любом случае вам стоит обсудить это с вашим лечащим врачом.
2009-12-24 09:32:06
Спрашивает Татьяна:
Добрый день. Переболела ОРЗ с высокой темпратурой, головной болью, кашлем. На 7 день сделала флюорографию.
Описание: левый купол диафрагмы подтянут плевральной спайкой. Легкие и сердце в норме.
Прокомментируйте, пожалуйста описание, что это означает?
2014-05-30 14:36:45
Спрашивает Андрей:
Здравствуйте. Мне 31 год, курю, т.е. курил лет 12 не более пачки в день. В середине января при курении появилась боль в груди справа(прошла через пару дней). После этого стал постепенно бросать курить и очень интенсивно заниматься спортом (отжимание приседание, гантели), но 27 января ночью во сне, справа в грудной клетке что то забулькало и появилась боль… после недельного лечения антибиотиками от бронхита (которые назначил терапевт) сделал рентген… оказался пневмоторакс. Через пару дней сделал компьютерную томографию… она показала, что легкое сжато на 20% и еще имеются мелкие до 7мм. единичные буллы… спускать воздух иглой не стали, сказали, что так рассосется… через два месяца, которые прошли очень тяжело (страх задохнуться, тахикардия, повышение давления, головокружение) сделал повторное КТ, воздух рассосался и в описании написано: «Легкие без инфильтративных изменений. На верхушках обеих легких, на фоне плевро аппикальных спаек, единичные мелкие буллы до 7мм. Трахеобронхиальное дерево развито типично. Просвет трахеи и крупных бронхов не изменен. Лимфатические узлы средостроения не увеличены. Камеры сердца, аорта, легочные артерии не расширены. Свободной жидкости в плевральных полостях не выявлено» В апреле и до настоящего времени (конец мая) начала отходить небольшое количество мокроты как бы не из бронхов, а из трахеи в груди иногда бывают бульканье типа воды, но откашлять ее на верх немогу и постоянно стоит как будто ком в горле. В описании КТ хронический бронхит не указан… может это организм так очищается от никотина? Прокомментируйте описание КТ? Может ли случиться пневмоторакс (лопнуть опять эта булла) если легкие очистятся от смол и я буду избегать чрезмерных физ нагрузок?
10 июня 2014 года
Отвечает Гордеев Николай Павлович:
Здравствуйте, Андрей. Вы сами себе осложнили жизнь. Но, как ни парадоксально это звучит, возможно и спасли себя. Вы теперь знаете, что у Вас есть хроническое заболевание, которое грозит опаснейшим осложнением (пневмоторакс). Никакого отношения к курению это не имеет. Организм будет очищаться от никотина в течение, минимум, 1 года, если Вы не станете опять курить. Пневмоторакс возможен снова и снова, пока существуют буллы. Поэтому, стоит рассмотреть возможность оперативного лечения. Посоветуйтесь с торакальным хирургом. Здоровья Вам.
Читать дальше
Плевральные выпотыПонятие плеврального выпота подразумевает скопление жидкости в плевральной полости. Состояние, как правило, имеет вторичный характер и может возникать при множестве различных патологических процессов.
Кафедра внутрішньої медицини № 3 та ендокринології
ПЛЕВРИТЫ | |
| Поражение плевры воспалительного характера | с образованием на ее поверхности и скоплением в полости выпота |
| не является самостоятельным заболеванием | осложняет течение заболеваний легких |
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
ИНФЕКЦИОННЫЕ ПЛЕВРИТЫ | НЕИНФЕКЦИОННЫЕ ПЛЕВРИТЫ | |||
Пневмококки | Туберкулез | Ревматоидный артрит | Рак легкого | Гипотиреоз |
Сенсибилизация плевры | Инфаркт миокарда | Мезотелиомы | Метастазы | |
Нарушение кровообращения: жидкость невоспалительного характера (транссудат)
| Повышение проницаемости сосудов | Сердечная недостаточность | Нефротический синдром | Гипопротеинемия |
| Непосредственное воздействие МО лимфогенно, гематогенно | |||
| Повышение тканевой и сосудистой проницаемости | |||
КЛИНИЧЕСКАЯ КАРТИНА
синдром СУХОГО ПЛЕВРИТА | ||||
Может протекать бессимптомно в следующих случаях: | ||||
| При междолевых и верхушечных плевритах | При малой подвижности и незначительном трении пораженных отделов | При наличии плевральных спаек | ||
| 1. Боль в соответствующей половине грудной клетки | связана с дыханием или другими движениями, сопровождающимися с изменениями конфигурации грудной клетки | |||
| при наклонах туловища (симптом Шепельмана) | ||||
| при наклонах туловища (симптом Шепельмана) | ||||
| 2. Дыхание поверхностное учащенное | 3. Вынужденное положение в постели на больном боку | с иммобилизацией пораженной половины грудной клетки | ||
| 4. Экскурсия грудной клетки ограничена на стороне поражения | 5. Общее состояние удовлетворительное | |||
| 6. Шум трения плевры | Различный по тембру, длительности и силе | пилящий, режущий | похож на скрип новой подошвы | похож на крепитацию |
| Выслушивается и на вдохе, и на выдохе | Усиливается от давления стетоскопа | Не исчезает после кашля | Ощущается ладонью | |
При верхушечных плевритах | ||||
Умеренная болезненность | Энофтальм, псевдоптоз, миоз | |||
| трапециевидных мышц симптом Штейнберга | мышц груди/с-м Поттенджера | вовлечение в воспалительный процесс шейно- симпатического сплетения триада Горнера | ||
При парамедиастинальной локализации плеврита и слипчивого медиастенита | ||||
| Вовлечение в спаечный процесс ветвей блуждающего нерва | Сердцебиение | Нарушение моторной и секреторной функции желудка | ||
| Аускультативные симптомы | Шум трения плевры над фибринозными наложениями может быть слышен даже на расстоянии (симптом Щукарева) | |||
синдром ЭКССУДАТИВНОГО ПЛЕВРИТА
Чувство тяжести в груди | Выраженная одышка | Чувство нехватки воздуха в покое | Прогрессирует слабость | Повышение Т |
Тахикардия | ||||
Сухой мучительный кашель | Вынужденное положение Приподнята верхняя часть | Лежат на больном боку меньшее давление на средосте | ||
Цианоз кожных покровов и видимых слизистых оболочек | Набухание шейных вен | |||
Дыхательная экскурсия на стороне поражения уменьшена | Выбухание межреберных промежутков | Кожа в нижней части грудной клетки отечна | ||
| Кожная складка между двумя пальцами на стороне поражения более массивная, чем с противоположной стороны (симптом Вентриха) | ||||
Перкуторно
Смещение границ сердечной тупости в здоровую сторону | Обширное притупление перкуторного звука | чаще в нижних отделах грудной клетки | ||||
Верхняя граница притупления | зависит от количества жидкости | дугообразной формы | максимально возвышаясь по задней подмышечной линии | линия Дамуазо-Соколова | ||
При большом выпоте | на здоровой стороне | вдоль позвоночника | притупление треугольной формы | треугольник Грокко- Раухфусса | ||
Аускультативно
Над областью притупления | Дыхание ослабленное или вообще не прослушивается |
Над верхней границей притупления | крепитирующие хрипы или шум трения плевры |
| приглушенное бронхиальное дыхание | |
Еще выше | везикулярное дыхание с жестким оттенком |
При медиастенальном плеврите
Загрудинная боль усиливается при дыхании | Кашель | Признаки сдавления возвратного нерва |
Сдавление пищевода | Признаки сдавления верхней полой вены | |
дисфагия | отек лица, шеи и рук – «воротник Стокса» | осиплость голоса |
ВЫПОТНОЙ ГНОЙНЫЙ ПЛЕВРИТ (ЭМПИЕМА ПЛЕВРЫ)
Гноеродная микрофлора (при пневмонии, абсцессе, гангрене легкого) или МБ туберкулеза | |||
Простая эмпиема без деструкции легких | Эмпиема с деструкцией легочной ткани | ||
Тяжелая интоксикация | Т 38-390С | Ночные поты | Похудение |
Слабость | Тахикардия | Бледность | Анорексия |
Одышка | Сухой кашель | Боли в боку | |
Высокий лейкоцитоз | Сдвиг влево ЛЦ | Лимфопения | СОЭ 40-60 мм |
Варианты течения эмпиемы
Еmpyemanecessitatis | Гнойная деструкция тканей | Прорыв и опорожнение гноя | через бронхи или грудную стенку | |
Хроническая эмпиема плевры | После оперативного вскрытия полости | нет расправления легкого | сращиваются листки плевры | |
обострение процесса | нарастание гнойной интоксикации | |||
При небольшом объеме осумкованной остаточной полости | При свободном оттоке гноя | состояние больного удовлетворительное | Снижение дыхательной функции | |
При больших объемах полости | Гнойная интоксикация | Пораженная половина грудной клетки уменьшена в объеме | Межреберные промежутки сужены | |
Истощение | ||||
Амилоидоз | Дыхательные экскурсии ↓ | |||
Бронхоэктазы | Плеврогенный цирроз легкого | |||
Холодное течение | Без интоксикации | Одышка, цианоз | Тахикардия | |
Гнилостная эмпиема | Выпот грязно-серый, зловонный | Интоксикация очень тяжелая | ||
Метапневмонический плеврит – эмпиема плевры, связанная с пневмонией | Боль в соответствующей половине груди | связана с дыханием | ||
Общее состояние ухудшается | Т с большими колебаниями | Ознобы, поты, особенно по ночам | ||
Одышка | Тахикардия | Анорексия | ||
Кожа желтовато-землистая | Истощение | |||
Болезненность в соответствующих межреберьях | ||||
ДОПОЛНИТЕЛЬНЫЕ МЕТОДЫ ДИАГНОСТИКИ
Клинического анализ крови | ||
Нейтрофильный лейкоцитоз | Сдвиг лейкоцитарной формулы влево | Токсическая зернистость лейкоцитов |
Клинический анализ мочи
«Лихорадочная альбуминурия» | проявление интоксикации |
Исследование мокроты: цитологическое, бактериологическое
Исследование пунктата плевральная пункция | ||
Микроскопическое исследование осадка, бактериологическое исследование | ||
Для воспалительного выпота (экссудата) характерено | ||
Удельный вес > 1016 | Содержание белка > 3% | Проба Ривальта + |
(Белок плевральной жидкос-ти/Белок сыворотки) >0,5 | (ЛДГ плевральной жидкости/ЛДГ сыворотки) > 0,6 | ЛДГ пунктата > 200 ме/л |
Торакоскопия
Эвакуации выпота | Введение в плевральную полость воздуха | Биопсия измененных участков |
Рентгенологическое исследование многопроекционное, полипозиционное
Компьютерная томография | Томография | Плеврография | Бронхография |
Ангиография | Кимография | ||
При наличии выпота в количестве до 100 мл | |||
| Приподнятое расположение тени диафрагмы на стороне скопившегося выпота: контуры верхней границы жидкости точно повторяют конфигурацию диафрагмы | Если плевральный выпот образуется слева, увеличивается расстояние между воздушным пузырем желудка и основанием легочного поля | ||
| Изменение конфигурации тени диафрагмы: между средней и наружной третями купола диафрагмы угловая деформация («горб») | Экскурсия диафрагмы на стороне скопления жидкости уменьшена | ||
При накоплении больших количеств жидкости (более 500 мл) | |||
| жидкость не умещается между висцеральной и диафрагмальной плеврой | жидкость переходит в плевральные синусы | ||
Феномен Ленка | При переводе больного в горизонтальное положение | жидкость растекается | прозрачность соответствующего легочного поля кажется пониженной |
Исследование в латеропозиции на боку поражения | жидкость растекается вдоль реберного края | по ширине образования пристеночной лентовидной тени | можно судить о количестве выпота |
Осумкованные плевриты
Пристеночные плевриты | Rg полуверетенообразная тень | широко примыкает к реберному краю |
| Углы, образованные контуром тени с грудной стенкой, тупые | ||
| При дыхании тень смещается по реберному типу | ||
| Хорошая видимость в одной из проекций | Нечеткая видимость в перпендикулярной проекции | |
Верхушечный плеврит | Четкая дугообразная нижняя граница | хорошо видимая во всех проекциях |
| Остальные контуры тени сливаются с окружающими тканями | ||
Диафрагмальный плеврит | Сливается с тенью диафрагмы | не всегда можно отдифференцировать от тени диафрагмы |
Парамедиастенальный плеврит | Сливается со срединной тенью | вызывает ее расширение |
Может быть верхним или нижним, передним или задним | ||
Междолевой плеврит | Форма двояковыпуклой линзы | Лучше виден в боковой проекции |
Нижний контур тени выпота обычно более выпуклый, чем верхний | ||
Перенесенный плеврит | Утолщенная плевра | Частичная или полная облитерация плевральной полости |
| Сдавление легкого | Смещение средостения в сторону поражения (спайки) | |
| Высокое стояние и фиксация купола диафрагмы | ||
Дифференциально-диагностические критерии транссудата и экссудата
Показатель | Транссудат | Экссудат |
Прозрачность | Прозрачный | Мутный |
Консистенция | Невязкий | Вязкий, сворачивается |
Относительная плотность | Менее 10,5 | Более 10,5 |
Количество белка | Менее 30 г/л | Более 30 г/л |
Коэф. белок плевральной жидк./белок плазмы | Менее 0,5 | Более 0,5 |
Проба Ривальта | Отрицательная | Положительная |
Число лейкоцитов | Менее 1х10 3 /л | Более 1х10 3 /л |
Бактериоскопия | Микрофлоры нет | Кислотоустойчивые МО |
КЛАССИФИКАЦИЯ ПОРАЖЕНИЙ ПЛЕВРЫ И ЛЕГКИХ – МКБ-10
| J 85 Абсцесс легких и средостения | J86 Пиоторакс |
| J85.0 Гангрена и некроз легкого | J86.0 Пиоторакс со свищем |
| J85.1 Абсцесс легкого с пневмонией | J86.1 Пиоторакс без свища |
| J85.2 Абсцесс легкого без пневмонии | J93 Пневмоторакс |
| J85.3 Абсцесс средостения | 94.0 Хилусный выпот |
ЛЕЧЕНИЕ ПЛЕВРИТОВ
1. ЭТИОЛОГИЧЕСКОЕ ЛЕЧЕНИЕ
2. ПРОТИВОВОСПАЛИТЕЛЬНЫЕ И ДЕСЕНСИБИЛИЗИРУЮЩИЕ СРЕДСТВА | |||
| Ацетилсалициловая кислота | по 1 г | 3-4 раза в день | |
| Вольтарен | по 0,025 г | 3 раза в день | |
| Индометацин | по 0,025 г | 3 раза в день | |
| Кальция хлорида 10 % раствор | по 1 столовой ложке | 3 раза в день | |
Противокашлевые препараты наркотического действия
| Дионин (этилморфин) | таблетки по 0,01 г | 2-3 раза в день | |
| Кодеин (метилморфин) | таблетки по 0,01 г | 2-3 раза в день | |
| Кодтерпин | 0,015 г кодеина | 0,25г натрия гидрокар | 0,25г терпингидра |
Противокашлевые препараты ненаркотического действия
| Либексин | таблетки по 0,1 г | 3-4 раза в день | подавляют кашлевой центр продолговатого мозга |
| Тусупрекс | таблетки по 0,01 г | 3 раза в день |
ИММУНОМОДУЛИРУЮЩАЯ ТЕРАПИЯ
| Декарис (левомизол) | по 100-150 мг в день | на 2-3 дня, перерыв 4 дня | 8-12 циклов |
| Т-активин | по 100 мкг подкожно | 1 раз в день | на 3-4 дня |
| Тималин | по 10-20 мг в/м | на 5-7 дней | |
| Продигиозан | с 25 до 100 мкг в/м | с интервалом 3-4 дня | 4-6 инъекций |
ДЕЗИНТОКСИКАЦИЯ И КОРРЕКЦИЯ НАРУШЕНИЙ БЕЛКОВОГО ОБМЕНА
| раствор Рингера | 5% раствор глюкозы | ||
| раствор альбумина | 150 мл 10% | 1 раз в 2-3 дня | 3-4 раза |
| нативная свежезамороженная плазма | 200-400 мл | 1 раз в 2-3 дня | 2-3 раза |
| Ретаболил | 1 мл в/м | 1 раз в 2 недели | 2-3 инъекции |
ФИЗИОТЕРАПИЯ, ЛЕЧЕБНАЯ ФИЗКУЛЬТУРА, МАССАЖ
Полуспиртовые согревающие компрессы | В ранней стадии фибринозного плеврита | |
Электрофорез с кальция хлоридом | В ранней стадии фибринозного плеврита | |
Электрофорез с гепарином | Парафинотерапия | Дециметровые волны (аппарат «Волна-2») |
ЭВАКУАЦИЯ ЭКССУДАТА : плевральная пункция преследует две цели
| Предупреждение развития эмпиемы | Устранение расстройств, связанных со сдавлением жизненно важных органов |
| Одномоментно не более 1,5 л | |
| Ведение в плевральную полость антибиотиков | Пункции проводят ежедневно или через 1-2 дня |
| Дренирование плевральной полости |
СУНДУК
Если вы не помните свой пароль, вы можете сбросить его, введя свой адрес электронной почты и нажав кнопку «Сбросить пароль».Затем вы получите электронное письмо, содержащее безопасную ссылку для сброса пароля
. Если адрес совпадает с действующей учетной записью, на адрес __email__ будет отправлено электронное письмо с инструкциями по сбросу пароля
.СУНДУК
Если вы не помните свой пароль, вы можете сбросить его, введя свой адрес электронной почты и нажав кнопку «Сбросить пароль».Затем вы получите электронное письмо, содержащее безопасную ссылку для сброса пароля
. Если адрес совпадает с действующей учетной записью, на адрес __email__ будет отправлено электронное письмо с инструкциями по сбросу пароля
.СУНДУК
Если вы не помните свой пароль, вы можете сбросить его, введя свой адрес электронной почты и нажав кнопку «Сбросить пароль».Затем вы получите электронное письмо, содержащее безопасную ссылку для сброса пароля
. Если адрес совпадает с действующей учетной записью, на адрес __email__ будет отправлено электронное письмо с инструкциями по сбросу пароля
.СУНДУК
Если вы не помните свой пароль, вы можете сбросить его, введя свой адрес электронной почты и нажав кнопку «Сбросить пароль».Затем вы получите электронное письмо, содержащее безопасную ссылку для сброса пароля
. Если адрес совпадает с действующей учетной записью, на адрес __email__ будет отправлено электронное письмо с инструкциями по сбросу пароля
.Заболевания грудной стенки, плевры и диафрагмы
На рентгенограммах в вертикальном положении свободно текущая плевральная жидкость смещает легкое от реберно-диафрагмальных борозд и притупляет угол, создавая признак жидкого мениска.При небольших плевральных выпотах на рентгенограммах грудной клетки в вертикальном положении необходимо проверить заднюю реберно-диафрагмальную борозду (самая нижняя точка), чтобы найти зависимую жидкость. На виде спереди посмотрите на боковой реберно-диафрагмальный угол или борозду, но помните, что подлегочная плевральная жидкость может присутствовать без притупления латерального реберно-диафрагмального угла. При подлегочном выпоте ипсилатеральная «гемидиафрагма» будет иметь равномерное ослабление с более латеральным положением видимого купола гемидиафрагмы (с постепенным скошенным медиальным аспектом и более крутым боковым аспектом).На рентгенограммах в положении лежа на спине жидкий мениск или граница раздела (с легким или нормальной плеврой) могут не быть видны, если свободно текущая плевральная жидкость располагается сзади. При большом плевральном выпоте у пациентов, лежащих на спине, апикальный плевральный колпачок может визуализироваться как слои жидкости вокруг верхушки легкого.
Если есть фибринозные спайки или рубцы, плевральный выпот может локализоваться в локализованные компоненты. Отслеживание плевральной жидкости в трещинах может иметь сужающийся сигарный вид. Если плевральная жидкость в трещине имеет более округлую форму, она может выглядеть как масса, создавая вид «псевдоопухоли».К разгадке его природы можно отнести то, что «масса» однородна по плотности, имеет плавные очертания и разную форму на двух ортогональных проекциях. Можно также просмотреть предыдущие рентгенограммы и увидеть уменьшение размера или разрешения при последующем наблюдении.
Когда плевральный выпот большой, он может отклонять структуры средостения в противоположную сторону. Редкое, но серьезное осложнение большого плеврального выпота — это переворот диафрагмы. При перевороте диафрагмы во время дыхания две гемидиафрагмы движутся в противоположных направлениях.Это заставляет воздух перемещаться между двумя легкими (маятниковое дыхание), что приводит к увеличению мертвого пространства и значительному нарушению дыхания. Симптомы можно облегчить с помощью торакоцентеза, который возвращает пораженную гемидиафрагму в нормальное положение. Инверсию левого полушария легче диагностировать, так как это вызывает массовое воздействие на левый верхний квадрант, вытесняя пузырь воздуха в желудке вниз.
У госпитализированных пациентов плевральные выпоты чаще всего связаны с застойной сердечной недостаточностью или послеоперационной.При застойной сердечной недостаточности выпоты обычно относительно симметричны с обеих сторон, но иногда более асимметричны (справа больше, чем слева) или односторонние. Если у нехирургических пациентов выпоты односторонние или асимметричные, причем левая сторона больше правой, следует учитывать другие причины, включая пневмонию, инфаркт, новообразование, травму и заболевания соединительной ткани (особенно системную красную волчанку и ревматоидный артрит). При острой тромбоэмболии легочной артерии могут быть обнаружены небольшие односторонние или двусторонние геморрагические плевральные выпоты.
Патологии верхних отделов брюшной полости могут вызывать симпатические плевральные выпоты, обычно односторонние. К ним относятся поддиафрагмальный абсцесс, панкреатит, травма селезенки и асцит. Клинический анамнез поможет, а плевроцентез поможет отличить некоторые формы, например, повышенный уровень амилазы при панкреатите. При асците из-за печеночной недостаточности двусторонние плевральные выпоты могут развиваться из-за утечки жидкости через дефекты диафрагмы или с третьим интервалом из-за гипоальбуминемии. При подозрении на скопление жидкости в правом поддиафрагме ультразвуковое исследование может быть очень полезным, но при подозрении на абсцесс в левом верхнем квадранте лучше провести КТ.
Травма, как этиология одностороннего плеврального выпота, может быть очевидна при множественных переломах ребер, но менее очевидна, когда она вызвана повреждением сосудов при отсутствии переломов. Другой менее очевидной причиной может быть неправильно установленная кишечная трубка или сосудистые катетеры. Случайное введение зонда для кормления в легкое может протекать без осложнений, если неправильное положение обнаруживается до начала кормления. Неправильное расположение трубок в плевральной полости обычно является симптоматическим из-за осложнений, включая напряженный пневмоторакс и эмпиему.
Ключевой момент
Положение пациента для рентгенографии влияет на внешний вид плевральной жидкости с расслоением жидкости зависимо и сзади в положении лежа на спине, и если жидкости достаточно, можно увидеть апикальный плевральный колпачок.
Множественное кровотечение из плевральных спаек и массивный гемоторакс после чрескожного коронарного вмешательства с имплантацией стента: клинический случай
Введение
Спонтанный гемопневмоторакс относится к скопление> 400 мл крови в плевральной полости без очевидная травма или другие причины.Спонтанный гемопневмоторакс — это редкое, потенциально опасное для жизни состояние преимущественно у подростков и взрослых, с коэффициентом распространенности 0,0025%, или 1–12% всех спонтанных пневмотораксов (1). Кровотечение из плевральных спаек — это основная причина спонтанного гемопневмоторакса (2–4), который может привести к смерти из-за острых респираторных и сердечно-сосудистых заболеваний. дисфункция, если состояние усугубляется. Это состояние редкое неотложное состояние грудной клетки в клинической практике и, следовательно, высокий уровень пропущенного диагноза (5).Безоперационная терапия кровотечения из спаечных плевра неэффективна и приводит к рецидиву; таким образом, активные хирургическое лечение — лучшая доступная терапия (6,7).
Чрескожное коронарное вмешательство (ЧКВ) для коронарная реваскуляризация широко использовалась в медицине. терапия хронической и острой ишемической болезни сердца (8). Проведено более 50 000 процедур ЧКВ. проводится ежегодно в Китае (9). Спонтанный гемопневмоторакс не входит в число осложнения, наблюдаемые при ЧКВ.Наверное, из-за низкого частота спонтанного гемопневмоторакса, возникновение спонтанный гемопневмоторакс во время ЧКВ-терапии редко сообщил (9).
В настоящем исследовании сообщается о случае кровотечения в множественные плевральные спайки после чрескожной коронарной вмешательство, вызывающее тяжелый гемоторакс. Причина позади возникновением гемоторакса в таких случаях можно легко пренебречь, поэтому настоящее исследование предполагает, что это условие следует тщательно рассматривается клиницистами во избежание ошибочного диагноза.В исследование было одобрено Этическим комитетом Института Полевая хирургия, Дапинг-госпиталь Третьего военно-медицинского госпиталя Университет (Чунцин, Китай). Письменное информированное согласие было полученные от пациента до включения в текущий учиться.
Отчет о болезни
Пациент 76 лет был направлен в Daping. Больница из-за 3-летнего переутомления грудной клетки в сопровождении болью в груди и легким кашлем, которые сохранялись в течение 1 недели. В Пациент пожаловался на повторяющуюся боль в грудной клетке, от истощения 3 года назад, которое длилось несколько минут каждый время, но после отдыха почувствовал облегчение.Пациент не искал лечение в то время. Прекардиальная боль в груди не сопровождалась при головной боли, головокружении, кашле, мокроте, болях в животе, вздутии живота, озноб или жар. Боль в груди повторялась неоднократно с момента первое начало, и пациент посетил местную больницу через три месяцев до настоящего исследования, где он получил электрокардиографическое исследование, указывающее на ишемию миокарда. Заболевание предварительно диагностировано как ишемическая болезнь сердца. Остальные детали обследования и лечения неизвестны.
За неделю до госпитализации у пациента развилось легкий кашель и явно усиливающаяся боль в груди при физической нагрузке, длилось> 10 мин. Чтобы получить дальнейшую диагностику и лечения, пациент посетил больницу Дапинг в июле 2011 года, и поступил в отделение сердечно-сосудистой медицины в качестве пациент с ишемической болезнью сердца. Пациент сообщил о наличии страдала простудой неделей ранее, плохим настроением, потерей аппетита и спал, но стул и моча были нормальными. Пациент имел 10-летний хронический бронхит и хроническая обструктивная эмфизема в анамнезе, 15-летний анамнез гипертонии и 40-летний анамнез курения (20 сигарет / день).Он никогда не получал систематическое кровяное давление мониторинг или гипотензивная терапия. Физическое обследование продемонстрировал хорошее общее самочувствие с повышением температуры тела 36,2 ° C, частота пульса 75 уд / мин, частота дыхания 18 уд / мин, и артериальное давление 124/72 мм рт. ст., с нормальной головой и лицом Особенности. Вздутие яремной вены не обнаружено, щитовидная железа железа не увеличена. Ослабление дыхательных движений обоих легких, расширенное межреберье, уменьшение тактильной жабры и гиперрезонансной перкуссии не наблюдалось.Звуки дыхания два легких уменьшились, но сухих или влажных хрипов не было. обнаружен. При аускультации сердца ритм правильный, сердце в норме. звук без шума и ЧСС 75 ударов в минуту. Однако суженный сердечная тупость. Печень и селезенка в норме, и нет Наблюдалась припухлость нижних конечностей.
После госпитализации — электрокардиография (ЭКГ) результаты показали синусовый ритм с частотой сердечных сокращений 75 ударов в минуту и слегка вдавленный сегмент ST в отведении V2-6 ЭКГ с перевернутой буквой T. волна.Эхокардиография показала незначительный выпот в сердце. мешок, некоторый рефлюкс через аортальные клапаны и сокращение левого диастолическая функция желудочков. Выявлено рентгенологическое исследование грудной клетки повышенная текстура и светопропускание в обоих легких, плотный тени узелков в двусторонних верхних отделах легких, длинное и узкое сердце тень, а также извилистая и расширенная дуга аорты с дугой обызвествление по его краю (рис. 1). Двусторонняя диафрагма находилась ниже грудной клетки, межреберное пространство было расширено, реберно-диафрагмальный угол увеличился. острый.Все эти наблюдения предполагали хронический бронхит и хроническая обструктивная эмфизема (рис. 1). Никаких других отклонений при других обследованиях не обнаружено, включая стандартные образцы крови, мочи и кала, печени и почек функция, уровень электролитов в крови, глюкоза в крови, липиды крови, коагулограмма, маркеры поражения миокарда, функция щитовидной железы и УЗИ брюшной полости в B-режиме. Пациент предварительно был диагностирована ишемическая болезнь сердца, нестабильная стенокардия и сердечная недостаточность. функция 2 степени (NYHA II) (10), артериальная гипертензия 3 степени (11), хронический необструктивный бронхит (фаза обострения) и хронический обструктивная эмфизема.Пациенту вводили низкомолекулярный гепарин (эноксапарин натрия, 0,4 мл внутрибрюшинно, 1 раз / 12 ч), розувастатин в таблетках (10 мг 1 раз / день), клопидогрель гидросульфат (75 мг один раз в день), аспирин (100 мг, 1 раз в сутки), внутривенная инфузия с нитроглицерином и др. соответствующие методы лечения.
Из-за постоянного и частого стеснения в груди, выполнена коронарная ангиография через правую лучевую артерию. в день госпитализации после введения пациенту 300 мг гидросульфата клопидогреля и 300 мг аспирина.Ангиография выявлена доминирующая правая коронарная артерия, лоскут интимы слева главная коронарная артерия, 30–80% стеноз левой главной коронарной артерии артерия, выходящая на среднюю переднюю нисходящую ветвь, и почти тотальная окклюзия дистального отдела переднего нисходящего отдела ветвь и третья диагональная ветвь. Кроме того, ~ 90% проксимального Стеноз огибающей артерии наблюдался с 3 степенью TIMI, как а также ~ 30% стеноза правого коронарного отверстия и ~ 80% правого дистального коронарный стеноз. После баллонной ангиопластики коронарный стеноз артерии был устранен после имплантации двух Стенты Maverick в передней нисходящей ветви, один в огибающая артерия и еще одна в правой коронарной артерии.В течение после операции у больного было два эпизода сильного кашля, без какого-либо другого дискомфорта. Чрезкожное коронарное вмешательство (ЧКВ) было проведено в течение ~ 2 часов, после чего пациент был возвращен. в отделение интенсивной терапии. После операции вышеупомянутые лекарства были продолжены.
Через 5 ч после операции пациент внезапно появились симптомы сердцебиения, одышки, головокружения, потливость, липкая и бледная кожа, тахипноэ, сужение пульса на более высокой скорости пониженное артериальное давление (65–90 / 35–58 мм рт. ст.), слева смещение трахеи, снижение подвижности правого грудного дыхания, дальнейшее расширение межреберного промежутка, исчезновение тактильной лоханки, перкуссионная плоскостность и исчезновение дыхания в нижнем правом легком звуки при аускультации.Симптомы левой груди были без изменений. Предполагаемый диагноз — массивный гемоторакс в правая грудная полость и геморрагический шок. Таким образом, антикоагулянт и антитромбоцитарная терапия была немедленно прекращена, а пациенту сделали переливание крови и назначили дофамин для повышения артериального давления. Анализ крови предположили, что уровень гемоглобина снизился с предоперационной от 150 г / л до послеоперационного уровня 65 г / л (нормальный диапазон 115–156 г / л).Рентгенологическое исследование грудной клетки показало, что правильный в грудной полости больного имелось большое количество излияний и средостение было шире, чем при поступлении (Рис. 2). Ультразвуковое обследование указывало на низкий выпот в сердечном мешочке (как отмечалось ранее), и высокий выпот и свертываемость крови (подтверждено как ярко-красный и неконденсирующаяся кровь через прокол) в правом грудном отделе полость. Причиной гемоторакса подозревали одну из следующие: i) Сосудистое повреждение правой подключичной артерии и брахиоцефальная артерия, приводящая к открытию грудной полости и кровотечение в правую грудную полость; II) кровотечение перфорированная коронарная артерия в полость перикарда, нарушение эпикарда и, наконец, правой грудной клетки; iii) аортальный расслоение, ведущее к кровотечению в правую грудную полость.В связи к постоянному снижению артериального давления, потере сознания и 70–80% насыщения кислородом при вдыхании маски кислород, норэпинефрин (1 мкг / кг / мин) вводили для поддержания артериальное давление (примерно 80/40 мм рт. ст.) и искусственное применялось вспомогательное дыхание с интубацией трахеи. Одновременно проводится экстренная диагностика путем ангиографии коронарная артерия, аорта, правая подключичная артерия и ствол brachiocephalicus. После тщательного обследование, повреждения артерии, пункции или расслоения аорты не выявлено. наблюдаемый.Учитывая его хроническую обструктивную болезнь легких анамнез и сильный кашель во время операции, подозревалось что гемоторакс был вызван разрывом плевральной крови сосуды. Поэтому больной срочно подвергли правому обследование грудной клетки с помощью видеоторакоскопа после грудного отдела изучение. Примерно 3000 мл крови было обнаружено в правая грудная полость, где имелось некоторое количество тромбов, и правое легкое сдавлено. После удаления кровь и сгустки, разрыв плевральных спаек, с размером бандажа из 2.1 × 2,0, 3,5 × 2,9 и 1,8 × 2,5 см наблюдалось в верхней части правая грудь, правая верхняя часть грудной клетки и правое верхнее средостение, соответственно. Кровоизлияние также было очевидным в определенных областях. Таким образом, затвердевание плевральной адгезионной ленты и шовный гемостаз. выполняется путем открытой хирургии грудной клетки и лизиса спаечной ленты.
После лечения, в том числе внутривенного введение допамина / добутамина и непрерывная кровь переливание крови, повышение артериального давления, профилактика инфекций, облегчение кашля и закрытый грудной дренаж, пациент восстановился до нормальное состояние через 2–3 дня после торакальной операции, с артериальное давление 110–130 / 60–70 мм рт. ст. и уровень гемоглобина 130–150 г / л.УЗИ грудной клетки показало инкапсулированный выпот, при этом объем жидкости после торакальной пункции не увеличивался. Однако инкапсулированный выпот и спайки плевры все еще оставались наблюдается в правой части грудной клетки на рентгеновском снимке (рис. 3). Через 5 дней после операции Пациент лечился низкомолекулярным гепарином (эноксапарин натрия, 0,4 мл, подкожно, 1 раз / 12 ч), клопидогрель гидросульфат (75 мг 1 раз в день) и аспирин (100 мг 1 раз в день). Нет в дальнейшем кровотечение по отношению к болезни развилось.В пациент выписан из стационара на 12-е сутки после операция. В течение почти 1 года наблюдения пациент был поддерживается в нормальном состоянии, без сильного дискомфорта и без гемоторакс обнаружен на УЗИ. Спайки плевры были обнаружено, но инкапсулированного выпота не наблюдалось.
Обсуждение
PCI — эффективная терапия для лечения коронарных артерий. заболевание артерий и гемоторакс при ЧКВ встречаются редко (12). Возможные причины гемоторакса: сосудистые повреждения по ходу катетера (подключичная артерия, брахиоцефальная артерия, соединенная с грудной полостью), перфорация коронарной артерии, приводящая к кровотечению в полость перикарда, а затем в грудную полость через травмированный эпикар или спонтанное кровотечение, вызванное плохой кровью коагуляция (6).Всесторонне анализируя условия, спонтанное кровотечение в результате плохая свертываемость крови в данном случае исключена. В Кроме того, повреждение сосудов (в том числе коронарной артерии) также был исключен на основании ангиограммы. Это было в конечном итоге с помощью открытой хирургии грудной клетки было подтверждено, что осложнение было вызвано кровотечением из нескольких участков в местах прикрепления плевра.
Спонтанный и прогрессирующий гемоторакс у клинической практики и преимущественно наблюдается в Мужчины 20–40 лет (13).В Соотношение встречаемости спонтанного и прогрессирующего гемоторакса ~ 25: 1. для мужчин: женщины (7), это может частично объясняется курением табака среди молодых мужчин, которое вызывает высвобождение и образование воспалительных факторов (7). Спонтанный и прогрессирующий гемоторакс редко появляется у пожилых людей, и ранняя диагностика затруднена. Кровотечение из спайки плевры из-за разрыва — это причина спонтанного и прогрессирующего гемоторакса (2–4). Однако у пациента в настоящем исследовании наблюдались множественные локализации кровотечение в области спаек верхушки правого легкого, которое очень редко.Плевральная спайка — это локализованное спайки. происходит между висцеральной плеврой и париетальной плеврой после воспаления плевры (14). Дисбаланс вентиляции / крови коэффициент потока благодаря особой анатомической структуре верхушки легкого и легко приводят к воспалению в этой области и плевральной спайки при ослаблении иммунной системы (15). Это нечасто для плевральных спаек. разорваться или вызвать гемоторакс. Тем не менее легкое может мгновенно перейти от чрезмерного расширения к быстрому втягиванию из-за резкое изменение внутригрудного давления после кашля, чихание, задержка дыхания, глубокое дыхание или резкие изменения тела поза.В таких случаях клейкая лента может порваться или нарушается выбросами тягового усилия и крутящего момента, в результате чего при кровотечении. Диапазон движения диафрагмы может служить важную роль в возникновении этого состояния.
Плевральное давление отрицательное из-за эффекта всасывания вызванный отдачей легких. Отрицательное давление в плевральной полости может вызвать кровотечение в плевре, которое трудно остановить нормальным гемостазом и, следовательно, большим количеством и длительностью может наблюдаться кровотечение, вызывающее сильное кровотечение и шок (14,16).Из-за быстрого кровотечения, дефибриногенация не завершена и происходит коагуляция. Кровь сгустки часто образуются на ранних стадиях до 84% пациенты (2). В данном исследовании, 76-летний пациент страдал массивным кровоизлиянием в грудной клетки вскоре после ЧКВ, таким образом, плевральное кровоизлияние было изначально предложено быть связано с хирургической травмой до дальнейшего ангиографическое обследование. В конце концов было замечено, что плевральная кровотечение произошло из-за разрыва плевральных спаек. А разумное объяснение возникновения плеврального кровотечения может быть предоставленным, учитывая хроническую обструктивную история болезни легких и стенокардия коронарных артерий. заболевание артерии произошло с кашлем.В частности, кашель возможно, привело к разрыву существовавших ранее адгезионных лент, и кровотечение продолжалось более быстрыми темпами из-за отсутствия гладкие мышцы сосудов и, следовательно, сокращение кровеносных сосудов в плевры, а также из-за повышенного артериального давления в верхней части париетальный слой грудной полости как часть системного кровообращение и эффект отрицательного давления в грудном отделе полость. Массивному гемотораксу дополнительно способствовало использование большие дозы антикоагулянтов и антиагрегантов.
Случай, описанный в настоящем исследовании, предполагает что в клинической практике следует учитывать, что кровотечение может быть вызвано разрывом уже существующей плевральной клейкие ленты после исключения других распространенных причин гемоторакс. Может быть установлен ранний диагноз этого состояния. по следующим признакам: i) возникновение гемоторакса внезапно у здоровых молодых пациентов; ii) сильные движения грудной клетки и напряженные упражнения перед началом; iii) прогрессирующее кровотечение и шок; iv) физические признаки излияния на одной стороне грудная полость с соответствующими рентгенологическими признаками; и v) кровь отбор проб через плевроцентез.
Для самопроизвольных гемоторакс, при котором кровотечение медленное и небольшое, консервативные методы лечения могут применяться у пациентов с легким сдавление легочной ткани, общее состояние хорошее, без изменений дыхание, пульс и артериальное давление. Эти процедуры включают отдых, вдыхание кислорода и профилактика инфекций, объем крови добавление и применение кровоостанавливающих препаратов. Если необходимо, плевроцентез или установка закрытой дренажной трубки грудного отдела может использоваться, что не только помогает повторно задействовать ранее сжатые легкие, но также останавливает кровотечение и предоставляет метод наблюдать, появляется ли прогрессирующее кровотечение в грудном отделе полость (17,18).С растущим количеством пациентов прием ЧКВ, редкие, но потенциально смертельные осложнения должны получить достойное внимание в периоперационном периоде. Компьютерная томография (КТ) грудной клетки с контрастным усилением для исследования лейральные спайки могут помочь улучшить оценку риска гемоторакс. Применение противокашлевых препаратов пациентам с сердечно-сосудистые заболевания, особенно у пожилых людей, перед ЧКВ могут снизить возникновение сильного кашля и тем самым предотвращение его вызванного гемоторакс на фоне терапии.В последнее время электрический гемостаз, наложение шва в месте кровотечения и удаление тромбов в полость грудной клетки с помощью видеоассистированной торакоскопической хирургии. имеет определенные преимущества, в том числе снижение травматизма, хорошее терапевтический эффект, быстрое выздоровление и легко принимается пациент (19). Однако особые и для такого лечение, поэтому эти процедуры трудно проводить при местные больницы. Пациенты с шоком или прогрессирующим обострение кровотечения или отсутствие расширения легких после плевроцентеза или у пациента наблюдается закрытый дренаж грудной полости с подозрением на активное кровотечение или без него, тогда операция должна быть выполняется как можно скорее.На самом деле большинство таких в конечном итоге пациенты нуждаются в хирургическом вмешательстве (20–22).
В заключение, спонтанный и прогрессивный гемоторакс, вызванный кровотечением в области спаечной ленты плевры, опасное для жизни осложнение в периоперационном периоде PCI. В текущем исследовании описан случай с пожилым пациентом мужского пола. с ишемической болезнью сердца с множественным кровотечением в плевральные спайки после ЧКВ. Пациенты с легкими в анамнезе заболевание подвержено более высокому риску гемоторакса.Ранняя диагностика и эффективное лечение, включая хирургическое вмешательство, может значительно улучшить прогноз для этих пациентов.
Ссылки
1 | Хентел К., Брилл П. У. и Винчестер П.: Спонтанный гемопневмоторакс. Pediatr Radiol. 32: 457–459. 2002 г. Просмотр статьи: Google Scholar: PubMed / NCBI |
2 | Сюй Нью-Йорк, Се MJ, Лю HP, Као CL, Чанг JP, Lin PJ и Chang CH: Видеоассистированная торакоскопическая хирургия для спонтанный гемопневмоторакс.Мир J Surg. 22: 23–27. 1998 г. Просмотр статьи: Google Scholar: PubMed / NCBI |
3 | Хомма Т, Сугияма С, Котох К., Доки Й, Tsuda M и Misaki T: Ранняя операция для лечения спонтанного гемопневмоторакс. Scand J Surg. 98: 160–163. 2009. Просмотр статьи: Google Scholar: PubMed / NCBI |
4 | Омори К., Охата М., Нарата М., Иида М., Накаока Й., Ирако М., Китамура К., Накамура С., Натори Х. и Сезаки Ю. 28 случаев спонтанного гемопневмоторакса.Нихон Кёбу Гека Гаккай Засши. 36: 1059–1064. 1998. (на японском языке). |
5 | Тулай CM и Aygün M: Неотложная хирургия при спонтанном гемопневмотораксе. J Coll Врачи Surg Pak. 24: 435–447. 2014.PubMed / NCBI |
6 | Левин Г. Н., Бейтс Э. Р., Бланкеншип Дж. С., Бейли С.Р., Биттл Дж.А., Черчек Б., Чемберс С.Э., Эллис С.Г., Гайтон Р.А., Холленберг С.М. и др.: Руководство ACCF / AHA / SCAI для чрескожного введения, 2011 г. Коронарное вмешательство: отчет Американского колледжа Фонд кардиологии / Целевая группа Американской кардиологической ассоциации практические рекомендации и общество сердечно-сосудистой ангиографии и вмешательства.J Am Coll Cardiol. 58: e44 – e122. 2011. Просмотр статьи: Google Scholar: PubMed / NCBI |
7 | Онуки Т., Гото Ю., Курамоти М., Инагаки М. и Сато Y: Спонтанный гемопневмоторакс: эпидемиологические подробности. и клинические особенности. Хирург сегодня. 44: 2022–2027. 2014. Просмотр статьи: Google Scholar: PubMed / NCBI |
8 | Пател М.Р., Калхун Дж. Х., Демер Дж. Дж., Грэнтэм JA, Maddox TM, Maron DJ и Smith PK: ACC / AATS / AHA / ASE / ASNC / SCAI / SCCT / STS 2017 Соответствующие критерии использования для коронарной реваскуляризации у пациентов со стабильной ишемией болезни сердца: отчет Американского колледжа кардиологов Целевая группа по критериям надлежащего использования, Американская ассоциация Торакальная хирургия, Американская кардиологическая ассоциация, Американское общество Эхокардиография, Американское общество ядерной кардиологии, общество для сердечно-сосудистой ангиографии и вмешательств, общество сердечно-сосудистая компьютерная томография и общество грудной клетки хирурги.J Am Coll Cardiol. 69: 2212–2241. 2017. Просмотр статьи: Google Scholar: PubMed / NCBI |
9 | Чжэн Х, Кертис Дж. П., Ху С., Ван И, Ян И, Масуди Ф.А., Спертус Дж. А., Ли Х, Ли Дж., Дхармараджан К. и др.: Коронарный катетеризация и чрескожное коронарное вмешательство в Китае: 10-летние результаты ретроспективного исследования CathPCI China PEACE. JAMA Intern Med. 176: 512–521. 2016. Просмотреть статью: Google Scholar: PubMed / NCBI |
10 | Сент-Джон Саттон M, Ghio S, Plappert T, Tavazzi L, Scelsi L, Daubert C, Abraham W.T., Gold MR, Hassager C, Herre JM и др.: Сердечная ресинхронизация вызывает основные структурные и функциональное обратное ремоделирование у пациентов с New York Heart Ассоциация сердечной недостаточности I / II класса.Тираж. 120: 1858–1865. 2009. Просмотр статьи: Google Scholar: PubMed / NCBI |
11 | Туиз Р.М. и Доминичак А.Ф.: гипертония рекомендации: пора ли пересмотреть пороговые значения артериального давления и цели? Гипертония. 67: 688–689. 2016. Просмотреть статью: Google Scholar: PubMed / NCBI |
12 | Робинсон Н.М., Томас М.Р. и Джевитт Д.Е.: Спонтанный гемоторакс как осложнение антикоагуляции после коронарной ангиопластики.Respir Med. 89: 629–630. 1995 г. Просмотр статьи: Google Scholar: PubMed / NCBI |
13 | Азфар Али Х., Липпманн М., Мундатадже У. и Khaleeq G: Спонтанный гемоторакс: всесторонний обзор. Грудь. 134: 1056–1065. 2008. Просмотр статьи: Google Scholar: PubMed / NCBI |
14 | Ким Е.С., Кан Джи, Пё СН, Чон Эй и Ли WB: 12-летний опыт спонтанного гемопневмоторакса. Энн Торак Cardiovasc Surg.14: 149–153. 2008 г., PubMed / NCBI |
15 | Де Смедт А, Вандерлинден Э, Деманет С, Де Waele M, Goossens A и Noppen M: характеристика плевральной воспаление, возникшее после первичного спонтанного пневмоторакса. Евро Респир Дж. 23: 896–900. 2004. Просмотр статьи: Google Scholar: PubMed / NCBI |
16 | Чанг Ю.Т., Дай З.К., Као Эль, Чуанг Х.Й., Ченг YJ, Chou SH и Huang MF: Ранняя видеоассистированная торакальная хирургия первичный спонтанный гемопневмоторакс.Мир J Surg. 31: 19–25. 2007 г. Просмотр статьи: Google Scholar: PubMed / NCBI |
17 | Какарис С., Атанассиади К., Василикос К. и Скоттис I: Спонтанный гемопневмоторакс: редкий, но опасное для жизни лицо. Eur J Cardiothorac Surg. 25: 856–858. 2004 г. Просмотр статьи: Google Scholar: PubMed / NCBI |
18 | Ng CSh и Yim AP: Спонтанные гемопневмоторакс. Curr Opin Pulm Med.12: 273–277. 2006.PubMed / NCBI |
19 | Wu YC, Lu MS, Yeh CH, Liu YH, Hsieh MJ, Lu ХИ и Лю Х.П .: Обоснование торакальной хирургии с помощью видеосъемки для спонтанный гемопневмоторакс. Грудь. 122: 1844–1847. 2002 г. Просмотр статьи: Google Scholar: PubMed / NCBI |
20 | Инафуку К., Маэхара Т., Ямамото Т. и Масуда М: Оценка спонтанного гемопневмоторакса: Показания для хирургии.Asian Cardiovasc Thorac Ann. 23: 435–438. 2015 г. Просмотр статьи: Google Scholar: PubMed / NCBI |
21 | Haciibrahimoglu G, Cansever L, Kocaturk CI, Aydogmus U и Bedirhan MA: Спонтанный гемопневмоторакс: Is консервативного лечения достаточно? Thorac Cardiovasc Surg. 53: 240–242. 2005. Просмотр статьи: Google Scholar: PubMed / NCBI |
22 | де Перро М., Делеаваль Дж., Робер Дж. и Спилиопулос A: спонтанный гемопневмоторакс — результат консервативное лечение.Swiss Surg. 6: 62–4. 2000. Просмотр статьи: Google Scholar: PubMed / NCBI |
Плевритная боль в груди: сортировка по дифференциальному диагнозу
1. Metlay JP, Капур WN, Хорошо, MJ. У этого пациента внебольничная пневмония? Диагностика пневмонии по анамнезу и физическому осмотру. JAMA . 1997; 278 (17): 1440–1445 ….
2. Frasca A, Смераглиа Р, Тарро G, и другие. Связь между вирусной инфекцией и плевроперикардитом: исследование списка случаев плеврита и перикардита. Болл Ist Sierotor Милан . 1980. 59 (2): 112–120.
3. Касс С.М., Уильямс PM, Reamy BV. Плеврит. Врач Фам . 2007. 75 (9): 1357–1364.
4. Надаль Дж. А., Мюррей Дж. Ф., Мейсон Р. Дж. Учебник респираторной медицины. 4-е изд. Филадельфия, Пенсильвания: Сондерс-Эльзевир; 2005.
5. Тингл Л.Е., Молина Д, Калверт CW. Острый перикардит. Врач Фам . 2007. 76 (10): 1509–1514.
6. Маринелла М.А. Электрокардиографические проявления и дифференциальная диагностика острого перикардита. Врач Фам . 1998. 57 (4): 699–704.
7. Сан, С.А., Heffner JE. Спонтанный пневмоторакс. N Engl J Med . 2000. 342 (12): 868–874.
8. Perrier A, Рой П.М., Ауески Д, и другие. Диагностика тромбоэмболии легочной артерии у амбулаторных пациентов с помощью клинической оценки, измерения d-димера, ультразвукового исследования вен и спиральной компьютерной томографии: многоцентровое исследование управления. Ам Дж. Мед . 2004. 116 (5): 291–299.
9. Гэвин-Бертон С. Плевритная боль в груди и плеврит. Essential Evidence Plus и AHFS DI Essentials. http://online.statref.com/Document.aspx?fxId=622&docId=1382 [требуется подписка]. Проверено 21 февраля 2016 г.
10. Лернер А.Д., Феллер-Копма Д. Заболевания плевры. В: Сингх А.К., изд. Научная американская медицина: легочная медицина и реанимация. http://online.statref.com/Document.aspx?fxId=48&docId=3533 [требуется подписка].По состоянию на 13 января 2017 г.
11. Hogg K, Доусон Д., Макуэй-Джонс К. Амбулаторная диагностика тромбоэмболии легочной артерии: исследование MIOPED (Manchester Investigation Of Pulmonary Embolism Diagnosis). Emerg Med J . 2006. 23 (2): 123–127.
12. Корпус РД, Раскоб Г.Е., Картер CJ, и другие. Тромбоэмболия легочной артерии у амбулаторных больных с плевритическими болями в груди. Arch Intern Med . 1988. 148 (4): 838–844.
13.Кортни Д.М., Kline JA, Кабрхель С, и другие. Клинические особенности анамнеза и физикального обследования, которые позволяют прогнозировать наличие или отсутствие тромбоэмболии легочной артерии у пациентов с симптоматическими симптомами в отделениях неотложной помощи: результаты проспективного многоцентрового исследования. Энн Эмерг Мед . 2010; 55 (4): 307–315.e1.
14. Уилбур Дж., Шиан Б. Диагностика тромбоза глубоких вен и тромбоэмболии легочной артерии. Врач Фам .2012; 86 (10): 913–919.
15. Bösner S, Haasenritter J, Беккер А, и другие. Исключение ишемической болезни сердца в первичной медико-санитарной помощи: разработка и проверка простого правила прогнозирования. CMAJ . 2010. 182 (12): 1295–1300.
16. МакКонаги-младший, Oza RS. Амбулаторная диагностика острой боли в груди у взрослых. Врач Фам . 2013. 87 (3): 177–182.
17. Райхлин Т, Каллен Л, Пастор WA, и другие.Двухчасовой алгоритм сортировки для исключения и исключения острого инфаркта миокарда с использованием высокочувствительного сердечного тропонина T. Am J Med . 2015; 128 (4): 369–379.e4.
18. Рейхлин Т, Twerenbold R, Вильди К, и другие. Проспективная валидация 1-часового алгоритма исключения и исключения острого инфаркта миокарда с использованием высокочувствительного анализа сердечного тропонина T. CMAJ . 2015; 187 (8): E243 – E252.
19.Хирацка Л.Ф., Бакрис Г.Л., Бекман Дж. А., и другие.; Фонд Американского колледжа кардиологов / Целевая группа Американской кардиологической ассоциации по практическим рекомендациям; Американская ассоциация торакальной хирургии; Американский колледж радиологии; Американская ассоциация инсульта; Общество сердечно-сосудистых анестезиологов; Общество сердечно-сосудистой ангиографии и вмешательств; Общество интервенционной радиологии; Общество торакальных хирургов; Общество сосудистой медицины.Руководство ACCF / AHA / AATS / ACR / ASA / SCA / SCAI / SIR / STS / SVM, 2010 г., по диагностике и ведению пациентов с заболеванием грудной аорты [опубликованные поправки опубликованы в J Am Coll Cardiol. 2013; 62 (11): 1039–1040]. Дж. Ам Кол Кардиол . 2010; 55 (14): e27 – e129.
20. Bungeţianu G, Галбену П., Петреску А, и другие. Вклад в изучение этиологии серофибринозного плеврита в Румынии в современных эпидемиологических условиях.Оценка этиологической роли вирусов. Вирология . 1984. 35 (1): 11–19.
21. Харлей РА. Патология плевральных инфекций. Заражение семенами респира . 1988. 3 (4): 291–297.
22. Своп CJ, Nagurney JT. Значение и ограничения анамнеза боли в груди при оценке пациентов с подозрением на острый коронарный синдром [опубликованная поправка опубликована в JAMA. 2006; 295 (19): 2250]. JAMA . 2005. 294 (20): 2623–2629.
23. Ланхэм Д.А., Тейлор А.Н., Чессел С.Дж., Lanham JG. Внесердечная боль в груди: инструмент клинической оценки. Бр Дж Хосп Мед (Лондон) . 2015; 76 (5): 296–300.
24. Миниати М, Prediletto R, Формичи Б, и другие. Точность клинической оценки при диагностике тромбоэмболии легочной артерии. Am J Respir Crit Care Med . 1999. 159 (3): 864–871.
25. Сагил А, Вайрик К., Халлгрен Дж.Диагностический подход к плевральному выпоту. Врач Фам . 2014; 90 (2): 99–104.
26. Легкая RW. Клиническая практика. Плевральный выпот. N Engl J Med . 2002; 346 (25): 1971–1977.
27. Ding W, Шен Й, Ян Дж, Он Х, Чжан М. Диагностика пневмоторакса с помощью рентгенографии и ультрасонографии: метаанализ. Сундук . 2011. 140 (4): 859–866.
28. Вольпичелли Г, Кардинале L, Берчиалла П, Мусса А, Бар F, Frascisco MF.Сравнение различных диагностических тестов при прикроватной оценке плевритной боли в отделении неотложной помощи. Am J Emerg Med . 2012. 30 (2): 317–324.
29. Ланге РА, Хиллис ЛД. Клиническая практика. Острый перикардит [опубликованная поправка опубликована в N Engl J Med. 2005; 352 (11): 1163]. N Engl J Med . 2004. 351 (21): 2195–2202.
30. Скважины ПС, Андерсон Д.Р., Роджер М, и другие. Исключение тромбоэмболии легочной артерии у постели больного без диагностической визуализации: ведение пациентов с подозрением на тромбоэмболию легочной артерии, поступающих в отделение неотложной помощи, с использованием простой клинической модели и d-димера. Энн Интерн Мед. . 2001. 135 (2): 98–107.
31. Kline JA, Кортни Д.М., Кабрхель С, и другие. Проспективная многоцентровая оценка критериев исключения тромбоэмболии легочной артерии. Дж. Тромб Хемост . 2008. 6 (5): 772–780.
32. Лукассен WA, Дума РА, Платная БД, Бюллер HR, van Weert HC. Исключение тромбоэмболии легочной артерии в первичной медико-санитарной помощи с использованием правила Уэллса в сочетании с тестом на d-димер в месте оказания медицинской помощи: анализ сценария. BMC Fam Pract . 2010; 11: 64.
33. Le Gal G, Ригини М, Рой П.М., и другие. Прогнозирование тромбоэмболии легочной артерии в отделении неотложной помощи: пересмотренная Женевская оценка. Энн Интерн Мед. . 2006. 144 (3): 165–171.
34. Leung AN. Туберкулез легких: главное. Радиология . 1999. 210 (2): 307–322.
35. Подкомитет по клинической политике Американского колледжа врачей неотложной помощи (писательский комитет) по расслоению грудной аорты, Диркс Д, Промес СБ, Schuur JD, Шах К, Валенте JH, Cantrill SV.Клиническая политика: критические вопросы оценки и ведения взрослых пациентов с подозрением на острое нетравматическое расслоение грудной аорты. Энн Эмерг Мед . 2015; 65 (1): 32–42.e12.
36. Мешки ПВ, Канарек Д. Лечение острой плевритической боли. Сравнение индометацина и плацебо. Am Rev Respir Dis . 1973; 108 (3): 666–669.
37. Энгель М.Э., Матчаба PT, Волминк Дж. Кортикостероиды при туберкулезном плеврите. Кокрановская база данных Syst Rev . 2007; (4): CD001876.
38. Бен-Четрит Э, Леви М. Семейная средиземноморская лихорадка. Ланцет . 1998. 351 (9103): 659–664.
39. Демиркая Е., Эрер Б, Озен С, Бен-Четрит Э. Эффективность и безопасность лечения семейной средиземноморской лихорадки: систематический обзор. Ревматол Инт . 2016; 36 (3): 325–331.
40. Кога Т, Мигита К, Каваками А.

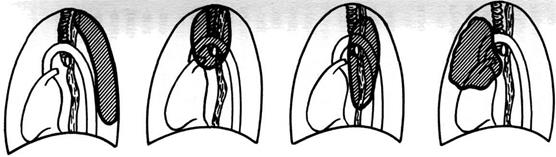
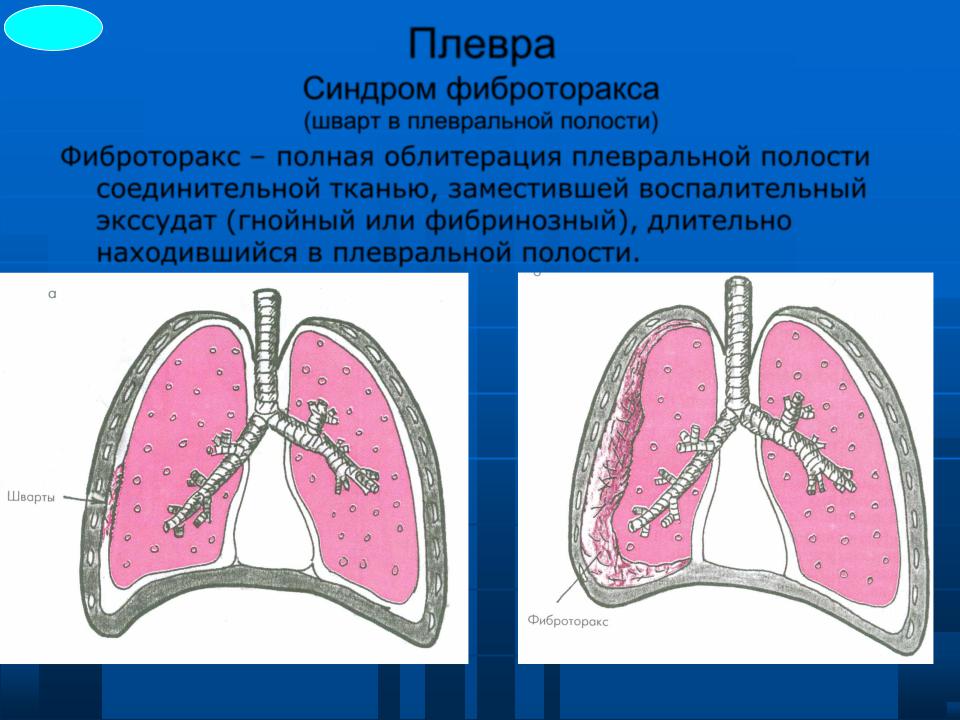
 Позволяет откачать из плевральной полости плевральный выпот, которого часто становится слишком много из-за наличия спаек. Для этого под ребро больному вводят пластиковую трубку, из которой постепенно выливается вся лишняя жидкость.
Позволяет откачать из плевральной полости плевральный выпот, которого часто становится слишком много из-за наличия спаек. Для этого под ребро больному вводят пластиковую трубку, из которой постепенно выливается вся лишняя жидкость. Удаляется часть плеврального листа, к которой крепится спайка. В результате проходят симптомы, но больному потребуется долгое восстановление – как и все полостные операции, эта требует большого мастерства от хирурга и большого количества сил от организма.
Удаляется часть плеврального листа, к которой крепится спайка. В результате проходят симптомы, но больному потребуется долгое восстановление – как и все полостные операции, эта требует большого мастерства от хирурга и большого количества сил от организма. Правильно питаться, заниматься физической активностью, пить витамины зимой – это поддержит иммунитет на должном уровне и снизит вероятность подхватить инфекцию.
Правильно питаться, заниматься физической активностью, пить витамины зимой – это поддержит иммунитет на должном уровне и снизит вероятность подхватить инфекцию. Такое увеличение происходит при повреждении оболочки легкого, когда жидкость не впитывается.
Такое увеличение происходит при повреждении оболочки легкого, когда жидкость не впитывается.