Лечение ЦХРД / Патологии сетчатки / Глазные болезни / Главная страница
 Центральные хориоретинальные дистрофии — необратимые дегенеративные изменения в хориокапиллярном слое сосудистой оболочки глаза, затрагивающие пигментный слой сетчатки и мембрану Бруха. Это заболевание также называют возрастной макулярной дегенерацией, что указывает на то, что этот тип дистрофии сетчатки, как правило, характерен для пожилых людей и поражает центральное зрение.
Центральные хориоретинальные дистрофии — необратимые дегенеративные изменения в хориокапиллярном слое сосудистой оболочки глаза, затрагивающие пигментный слой сетчатки и мембрану Бруха. Это заболевание также называют возрастной макулярной дегенерацией, что указывает на то, что этот тип дистрофии сетчатки, как правило, характерен для пожилых людей и поражает центральное зрение.
- При неэкссудативной форме назначают дезагреганты и сосудорасширяющие препараты, показана стимуляция сетчатки низкоэнергетическим лазерным излучением.
- При экссудативной форме применяется дегидратационная терапия (местная и общая) и лазерная коагуляция сетчатки в центральной зоне. При неоваскуляризации делают прямую лазерную коагуляцию субретинальной неоваскулярной мембраны.
Хирургические методы лечения направлены в основном на улучшение кровоснабжения заднего полюса глаза и включают различные виды реваскуляризирующих и вазореконструктивных операций.
Неэкссудативная форма
Активный этап лечения центральной хориоретинальной дистрофии направлен на улучшение микроциркуляции, повышение антиоксидантной активности, устойчивости к ишемии и повреждающему действию света. Активное лечение инволюционной неэкссудативной центральной хориоретинальной дистрофии с последующей поддерживающей терапией необходимо проводить не менее 2 раз в год.
Для улучшения кровоснабжения заднего сегмента глаза проводят реваскуляризирующие и вазореконструктивные хирургические вмешательства, показанием к которым могут служить быстро прогрессирующее течение заболевания и отсутствие эффекта от проводимой консервативной терапии. В последние годы проводится лазерная коагуляция друз сетчатки.
Среди других методов лечения определенный интерес представляет транссклеральная диод-лазерная циклокоагуляция (на плоскую часть стекловидного тела наносят 8-10 лазерных аппликаций при мощности 1-2 Вт в экспозиции 3 с) или фокальная лазерная коагуляции сетчатки (наносят 30-40 коагулятов), на ее периферии или в зонах, лишенных светочувствительных элементов. Данные методы лечения можно сочетать с общепринятой консервативной терапией, так как они также способствуют улучшению обменных процессов в сетчатке.
Противопоказанием к использованию данных методов лечения служат воспалительные заболевания органа зрения. Введение раствора полипептидов сетчатки глаз скота (5 мг) в субтеноново пространство на фоне общепринятой терапии проводят однократно с периодичностью 1 р/ 6 мес.
Лекарственные средства выбора:
Пентоксифиллин парабульбарно 0,5 мл 1 р/сут, 10 сут +
- Пентоксифиллин в/в капельно 5-10 мл в 200 мл натрия хлорида изотонического р-ра 1 р/сут 7 сут или декстрана со средней молекулярной массой 30 000-40 000 1 р/ 2 сут всего 4-5 введений (под контролем АД) +
- Поливитамины группы В в/м 2 мл 1 р/сут, 10 сут или 2-3 р/нед 2 нед.
Альтернативные лекарственные средства:
Метилэтилпиридинол, 1% р-р, парабульбарно 0,5 мл 1 р/сут 10-15 сут +
- Трифосаденин, 1% р-р, в/м 2 мл 1 р/сут, 10-20 сут +
- Пиридоксин, 5% р-р, в/м 1 мл 1 р/2 сут, 10 введений +
- Тиамина, 2,5% р-р, в/м 1 мл 1 р/2 сут 10 введений (чередовать с пиридоксином) или
Пентоксифиллин парабульбарно 0,5 мл 1 р/сут, 10 сут +
- Трифосаденин, 1% р-р, в/м 2 мл 1 р/сут, 10-20 сут +
- Пиридоксин, 5% р-р, в/м 1 мл 1 р/2 сут, 10 введений +
- Тиамина хлорид, 2,5% р-р, в/м 1 мл 1 р/2 сут, 10 введений (чередовать с пиридоксином) +
- Лазерная стимуляция сетчатки (гелий-неоновый лазер с длиной волны 0,63 мкм и выходной мощностью 1,6 мВт), монокулярные сеансы с экспозицией 2 мин 1 р/сут, 10 сеансов или Ретиналамин парабульбарно (в разведении на 0,5-1 мл прокаином0,5% р-ром) 5 мг 1 р/сут, 10 сут или
Натрия хлорида изотонический раствор озонированный парабульбарно 0,5 мл 1 р/сут, 10 сут +
- Натрия хлорида изотонический р-р озонированный (концентрация озона 4-6 мг/л) в/в капельно 200 мл 1 р/сут или 1 р/ 2 сут, всего 6 введений.
Предложенные схемы активного лечения неэкссудативной центральной хориоретинальной дистрофии условны, возможна комбинация препаратов и методов лечения, используемых в различных схемах, а при необходимости их последовательное назначение. По окончании активной терапии целесообразно перейти ко второму этапу — поддерживающему лечению, длительность которого составляет не менее 1-2 мес; при этом нецелесообразно одновременное использование лекарственные средства, оказывающих сходное действие.
Лекарственные средства выбора:
- Поливитамины внутрь 1 табл 2-3 р/сут, 20-30 сут +
- Пентоксифиллин внутрь 100 мг 3 р/сут, 1-2 мес +
- Винпоцетин внутрь 5 мг 3 р/сут 2 мес +
- Никотиновая кислота внутрь 50 мг 2-3 р/сут, 1 мес +
- Никотиноил гамма-аминомасляная кислота внутрь 20 мг 3 р/сут, 2 мес +
- Гинкго билоба экстракт внутрь 40 мг 3 р/сут, 2 мес +
- Триметазидин внутрь 20 мг 3 р/сут 2 мес +
- лекарственные средства, стимулирующее синтез родопсина внутрь 1 капсулу 3 р/сут, 1 мес +
- лекарственные средства, содержащее экстракт водоросли Spirulina platensis, внутрь 2 табл 3 р/сут, 1 мес +
- Экстракт черники внутрь 1 табл 2 р/сут, 2-3 нед.
Экссудативная форма
Целью лечения центральной хориоретинальной дистрофии служат замедление прогрессирования процесса и сохранение или повышение остроты зрения за счет уменьшения выраженности либо исчезновения отслойки пигментного эпителия, уменьшения выраженности отслойки нейроэпителия, предотвращения кровоизлияний, полной или частичной резорбции отека сетчатки, геморрагий и экссудата, а также запустевания сосудов субретинальной неоваскулярной мембраны.
Показаниями к проведению лазерной коагуляции служат длительное сохранение экссудативной отслойки пигментного и/или нейроэпителия, прогресс экссудативной или экссудативно-геморрагической стадии ЦХРД с увеличением выраженности субретинальной неоваскуляризации, отсутствие эффекта от консервативной терапии. При лазерной коагуляции предпочтение следует отдавать лазерам с длиной волны, соответствующей красной, желтой или зеленой части спектра.
Фотодинамическая терапия показана при субретинальной неоваскуляризации в отсутствие эффекта от консервативной терапии и прогрессировании процесса.
Хирургическое удаление субретинальной неоваскулярной мембраны показано при увеличивающихся ее размерах и неэффективности консервативной терапии.
Из других методов лечения следует упомянуть интравитреальное введение триамцинолона в дозе 2-4 мг, показанием к которому служит длительное сохранение отека сетчатки.
Лекарственные средства выбора:
- Дексаметазон парабульбарно 2 мг 1 р/сут, 10-12 сут ±
- Метилэтилпиридинол, 1% р-р, парабульбарно 0,5 мл 1 р/сут, 10-12 сут +
- Декстран, средняя молекулярная масса 30 000-40 000 в/в капельно 200 мл или
Повидон / натрия хлорид / калия хлорид / кальция хлорид / магния хлорид / натрия гидрокарбонат в/в капельно 200-400 мл 1 р/сут, 5-7 введений +
- Фуросемид в/в капельно 1-2 мл 1 р/сут, 5-7 введений +
- Трифосаденин, 1% р-р, в/м 2 мл 1 р/сут, 10-20 сут +
- Пиридоксин, 5% р-р, в/м 1 мл 1 р/ 2 сут, 10 введений +
- Тиамин, 2,5% р-р, в/м 1 мл 1 р/2 сут 10 введений (чередовать с пиридоксином) +
- Ацетазоламид внутрь 250 мг 1 р/2 сут, 7-14 сут или (при наличии выраженных кровоизлияний)
- Дексаметазон 2 мг/гепарин натрий 750 ЕД/ декстран, средняя молекулярная масса 30 000-40 000 0,2 мл парабульбарно 1 р/сут 10-12 сут или
Дексаметазон 2 мг/ этамзилат, 12,5% р-р, 0,5 мл парабульбарно 1 р/сут 7-10 сут +
- Повидон / натрия хлорид / калия хлорид / кальция хлорид / магния хлорид / натрия гидрокарбонат в/в капельно 200-400 мл 1 р/сут, 5-7 введений +
- Фуросемид в/в капельно 1-2 мл 1 р/сут, 5-7 введений +
- Этамзилат, 12,5% р-р, в/м 2 мл 2 р/сут, 7-10 сут +
- Аскорбиновая кислота / рутозид внутрь 1 табл 4 р/сут, 10-20 сут или
Аминокапроновая кислота парабульбарно 0,5 мл (25 мг) 1 р/сут, 5-7 сут.
Затем:
Дексаметазон 2 мг / гепарин натрий 750 ЕД/ декстран, средняя молекулярная масса 30 000-40 000 0,2 мл парабульбарно 1 р/сут 10-12 сут или
Дексаметазон 2 мг/ этамзилат, 12,5% р-р, 0,5 мл парабульбарно 1 р/сут 7-10 сут +
- Этамзилат, 12,5% р-р, в/м 2 мл 2 р/сут, 7-10 сут +
- Аскорбиновая кислота/рутозид внутрь 1 табл 4 р/сут, 10-20 сут или
Плазминоген парабульбарно 0,5 мл (1000-2000 ЕД) 1 р/сут, 10-15 сут или
Проурокиназа парабульбарно 0,5 мл (5000 ЕД) 1 р/сут, 10-15 сут +
- Повидон / натрия хлорид / калия хлорид / кальция хлорид / магния хлорид / натрия гидрокарбонат в/в капельно 200-400 мл 1 р/ 2 сут 4-7 введений +
- Дексаметазон в/в капельно 4-8 мг 1 р/2 сут, 4-7 введений +
- Фуросемид в/в капельно 1-2 мл 1 р/2 сут, 4-7 введений.
Вместо дексаметазона можно использовать бетаметазон или триамцинолон:
- Бетаметазон (динатрия фосфат/дипропионат) парабульбарно 0,5 мл 1 р/ 7-10 сут, 2-3 введения или
- Триамцинолон парабульбарно 20 мг 1 р/ 5-7 сут, 2-3 введения или
Аутоплазма активированная парабульбарно 0,5 мл 1 р/сут, 10-15 сут +
- Аутоплазма активированная в/м 2-3 мл 1 р/сут, 10-15 сут или (фотодинамическая терапия)
- Вертепорфин, р-р, в/в 6 мг/м2 поверхности тела (30 мл за 10 мин) через 15 мин низкоинтенсивное лазерное облучение сетчатки (диодный лазер с длиной волны 689 плотность облучения 600 мВ/см2) в течение 83 с;
Обследование в динамике с интервалом 3 мес, при наличии подтекания контрастного вещества из очага повторное проведение вмешательства в аналогичном режиме. После окончания активной терапии целесообразно проведение поддерживающего лечения:
- Ретиналамин парабульбарно (в разведении на 0,5-1 мл 0,5% р-ра прокаина) 5 мг 1 р/сут, 10 сут или
- Актовегин в/м 2 мл 1 р/сут, 10-15 сут или
- Солкосерил в/м 2-5 мл 1 р/сут, 10-20 сут или внутрь 200 мг 3 р/сут, 20-30 сут ±
- Триметазидин внутрь 20 мг 3 р/сут 1-2 мес +
- Витамин Е внутрь 100-200 мг 1-2 р/сут, 1 мес +
- лекарственные средства, стимулирующее синтез родопсина внутрь 1 капсула 3 р/сут, 1 мес +
- лекарственные средства, содержащее экстракт водоросли Spirulina platensis, внутрь 2 табл 3 р/сут, 1 мес.
Репаративная стадия
Применяют те же лекарственные средства, что и в экссудативно-геморрагической стадии. Выбор конкретного препарата определяется преобладанием тех или иных клинических симптомов. Проведение лазерной коагуляции нецелесообразно. В заключение необходимо отметить что наибольшие трудности представляет медикаментозное лечение больных, у которых на одном глазу имеется неэкссудативная, а на другом – экссудативная форма инволюционной ЦХРД.
За последние 2 года произошли революционные изменения в лечении возрастной макулодистрофии — начали использоваться новые препараты, ингибирующие выработку фактора роста эндотелия сосудов (VEGF). Не смотря на то, что причины появления субретинальной неоваскулярной мембраны при возрастной макулярной дегенерации еще до конца не выяснены, результаты последних исследований показывают на важную роль VEGF в развитии мембраны. Фармакологическое уничтожение VEGF может стать новым перспективным направлением в терапии таких заболеваний.
Макуджен (пегаптаниб) стал одним из первых препаратов, уничтожающих VEGF, который нашел свое применение в офтальмологии. Макуджен также называют анти-VEGF аптамером. При терапии Макудженом наблюдается торможение процесса ухудшения остроты зрения у пациентов с экссудативной формой ВМД. Лечение препаратом Макуджен по своей эффективности, схоже с фотодинамической терапией. Макуджен был одобрен в 2004 году FDA для введения в полость стекловидного тела для лечения любых форм субретинальной неоваскуляризации при ВМД. Применение Макудженом более эффективно на ранних стадиях экссудативной формы ВМД.
Луцентис (ранибизумаб) — это антиген-связывающий фрагмент мышиного антитела к VEGF, произведенный с помощью генной инженерии. Молекула препарата Луцентис, являясь высокоспецифичной частью антитела к VEGF, имеет низкий молекулярный вес (48 кДа) и может легко проникать через все слои сетчатки к патологическим сосудам. Там она устраняет рецепторы VEGF новообразованных сосудов, которые входят в состав субретинальной неоваскулярной мембраны. Данный препарат стал первым средством в этой группы, применение которого не только ведет к торможению снижения центрального зрения, но и к частичному восстановлению остроты зрения (у 95% пациентов остановилось прогрессирование болезни, а у приблизительно 30% больных зрение улучшилось). В июне 2006 года Луцентис был утвержден FDA в качестве препарата для лечения хориоидальной неоваскуляризации, связанной с ВМД.
Авастин (бевацизумаб) — это полноразмерное антитело, направленное против любых разновидностей VEGF. С 2004 года препарат Авастин уже применяется в онкологии для лечения рака прямой кишки и толстого кишечника. За последние 1,5 года было опубликовано большое количество результатов лечения с использованием Авастина пациентами с экссудативной формой ВМД. Отдаленных результатов использования Авастина пока нет. Высокий процент успешного лечения при интравитреальном введении препаратов — ингибиторов VEGF говорят о появлении нового высокоэффективного метода лечения пациентов с экссудативной формой ВМД. Достойной альтернативой фотодинамической терапии становится применение Авастина и аналогичных препаратов в лечении пациентов с ВМД.
eyesfor.me
ЦХРД сетчатки — сухая и экссудативная (влажная) форм: причины, признаки и лечение (инъекции и лазер)
Центральная хориоретинальная дистрофия сетчатки (ЦХРД) характеризуется необратимыми дегенеративными изменениями, происходящими в хориокапиллярном слое сосудистой системы глаза, которые затрагивают пигментный слой сетчатой оболочки и мембрану Бруха. Другое название этого заболевания – сенильная макулодистрофия, говорит о том, что этот тип патологии обычно встречается у пожилых людей и проявляется нарушением центрального зрения. Существуют две формы хориоретинальной дистрофии сетчатой оболочки: влажная (экссудативная), которая встречается в 9 из 10 случаев, и сухая (неэкссудативная), встречающаяся в 1 из 10 случаев.

Группа риска
Наиболее подвержены риску заболевания в первую очередь пожилые люди в возрасте старше 60 лет. Известно, что патология передается по наследству, в силу чего родственникам пациентов с хориоретинальной дистрофией также необходимо тщательно следить за состоянием своего зрения. Пациенты с атеросклерозом также входят в группу риска.
Причины
Хориоретинальная дистрофия может быть врожденной или возникать вследствие травм или различных инфекций. Заболевание также может развиваться по причине нарушений микроциркуляции в хориоретинальном слое.
Нередко патологический процесс поражает людей в возрасте старше 60 лет, у которых имеются заболевания иммунной или эндокринной системы, у пациентов, перенесших хирургическое вмешательство по поводу катаракты, а также злоупотребляющих курением табака.
Симптомы (признаки)
В случае неэкссудативной формы патологии качество зрения может долго оставаться неизмененным, после чего наблюдается проявление метаморфопсии – характерного искажения прямых линий. В дальнейшем возможно появление центральной скотомы – выпадающего из поля зрения очага. Атрофический процесс хориокапиллярного слоя и пигментного эпителия продолжается, что становится причиной значительного снижения центрального зрения.

Для экссудативной формы заболевания характерны жалобы пациентов на изображение, видимое как будто сквозь слой воды, искривления прямых линий, появление перед глазами полупрозрачных пятен и вспышек света. При отсутствии лечения следующий этап болезни может проявить себя резким снижением зрения, при котором возможности читать и писать пациенты практически лишаются.
Методы диагностики
Важность для диагностики патологии представляет наличие характерных признаков: искаженности прямых линий и выпадения очагов из поля зрения. Оценка искажений осуществляется с использованием теста Амслера, а для обследования центрального зрения применяется кампиметрия. Возможно проведение исследований контрастности, цветоощущения и размеров зрительных полей.
Для получения более подробной информации применятся лазерная сканирующая или оптическая когерентная томография, флуоресцентная ангиография сосудов и электроретинография.
Лечение
Терапия при хориоретинальной дистрофии сетчатой оболочки имеет своей целью стабилизировать процессы дегенерации тканей. Не стоит ожидать от лечения восстановления качества зрения.
Для лечения заболевания используются медикаментозные, лазерные и в редких случаях – хирургические методы. При неэкссудативной форме болезни применяются препараты для замедления процессов дегенерации, а также при помощи гелийнеонового лазера осуществляется стимуляция сетчатой оболочки.
В случае экссудативной формы проводится дегидратационная терапия, и используется лазерная коагуляция сетчатой оболочки и субретинальных мембран, для чего рекомендуется применять криптоновый лазер. Хороший результат дают интравитриальные (внутриглазные) инъекции таких препаратов как: Луцентис, Авастин, Эйлеа.
В отношении восстановления качества зрения прогноз является неблагоприятным.
setchatkaglaza.ru
Хориоретинальная дистрофия — причины, симптомы, диагностика и лечение
Хориоретинальная дистрофия – инволюционные дистрофические изменения, затрагивающие преимущественно хориокапиллярный слой сосудистой оболочки глаза, пигментный слой сетчатки и расположенную между ними стекловидную пластинку (мембрану Бруха). К симптомам хориоретинальной дистрофии относятся искажение прямых линий, появление в поле зрения слепых пятен, вспышек света, утрата четкости зрения, способности к письму и чтению. Диагноз хориоретинальной дистрофии подтверждают данные офтальмоскопии, проверки остроты зрения, теста Амслера, кампиметрии, лазерной сканирующей томографии, периметрии, электроретинографии, флуоресцентной ангиографии сосудов сетчатки. При хориоретинальной дистрофии проводят медикаментозную, лазерную, фотодинамическую терапию, электро- и магнитостимуляцию, а также витрэктомию, реваскуляризацию и вазореконструкцию области сетчатки.
Общие сведения
В офтальмологии хориоретинальная дистрофия (возрастная макулярная дегенерация) относится к сосудистой патологии глаза и характеризуется постепенными необратимыми изменениями макулярной области сетчатки со значительной потерей центрального зрения обоих глаз у пациентов старше 50 лет. Даже в тяжелых случаях хориоретинальная дистрофия не вызывает полную слепоту, так как периферическое зрение остается в пределах нормы, но полностью утрачивается способность к выполнению четкой зрительной работы (чтению, письму, управлению транспортом).
По патогенезу различают следующие формы возрастной хориоретинальной дистрофии: сухую атрофическую (неэкссудативную) и влажную (экссудативную). Сухая хориоретинальная дистрофия – ранняя форма заболевания, встречается в 85-90% случаев, сопровождается атрофией пигментного эпителия и постепенным снижением зрения, причем поражение второго глаза развивается не позднее 5-ти лет после заболевания первого. В 10% случаев сухая хориоретинальная дистрофия переходит в более тяжелую и быстротекущую влажную форму, осложняющуюся отслойкой пигментного и нейроэпителия сетчатки, геморрагиями и рубцовой деформацией.
Хориоретинальная дистрофия
Причины хориоретинальной дистрофии
Хориоретинальная дистрофия является многофакторной патологией, механизмы возникновения и развития которой до конца не ясны. Хориоретинальная дистрофия может развиваться как врожденное заболевание с аутосомно-доминантным типом наследования или быть следствием инфекционно-воспалительных, токсических и травматических поражений глаза.
В основе развития хориоретинальной дистрофии могут лежать первичные инволюционные изменения макулярной области сетчатки и мембраны Бруха, атеросклероз и нарушение микроциркуляции в хориокапиллярном слое сосудистой оболочки, повреждающее действие ультрафиолетового излучения и свободных радикалов на пигментный эпителий, нарушение обменных процессов.
В зону риска по хориоретинальной дистрофии попадают лица старше 50 лет, преимущественно женского пола, со светлой пигментацией радужной оболочки глаза; иммунной и эндокринной патологией, артериальной гипертензией; злоупотребляющие курением; перенесшие хирургическое лечение катаракты.
Симптомы хориоретинальной дистрофии
Клиническое течение хориоретинальной дистрофии хроническое, медленно прогрессирующее. В начальном периоде неэкссудативной формы хориоретинальной дистрофии жалобы отсутствуют, острота зрения долго остается в пределах нормы. В некоторых случаях может возникнуть искажение прямых линий, формы и размера предметов (метаморфопсия). Сухая хориоретинальная дистрофия характеризуется скоплениями коллоидного вещества (ретинальными друзами) между мембраной Буха и пигментным эпителием сетчатки, перераспределением пигмента, развитием дефектов и атрофии пигментного эпителия и хориокапиллярного слоя. Вследствие этих изменений в поле зрения появляется ограниченный участок, где зрение сильно ослаблено или полностью отсутствует (центральная скотома). Пациенты с сухой формой хориоретинальной дистрофии могут предъявлять жалобы на двоение предметов, снижение четкости зрения вблизи, наличие слепых пятен в поле зрения.
В развитии экссудативной формы хориоретинальной дистрофии выделяют несколько стадий. На стадии экссудативной отслойки пигментного эпителия могут наблюдаться достаточно высокая острота центрального зрения (0,8-1,0), появление временных невыраженных нарушений рефракции: дальнозоркости или астигматизма, признаков метаморфопсии, относительно положительной скотомы (полупрозрачного пятна в поле зрения глаза), фотопсии. Выявляется небольшая приподнятость сетчатки в виде купола в макулярной области (зона отслойки), имеющая четкие границы, друзы становятся менее различимыми. На этой стадии процесс может стабилизироваться, возможно самостоятельное прилегание отслойки.
На стадии экссудативной отслойки нейроэпителия жалобы, в основном, остаются прежними, острота зрения снижается в большей степени, отмечается нечеткость границ отслойки и отечность приподнятой зоны сетчатки.
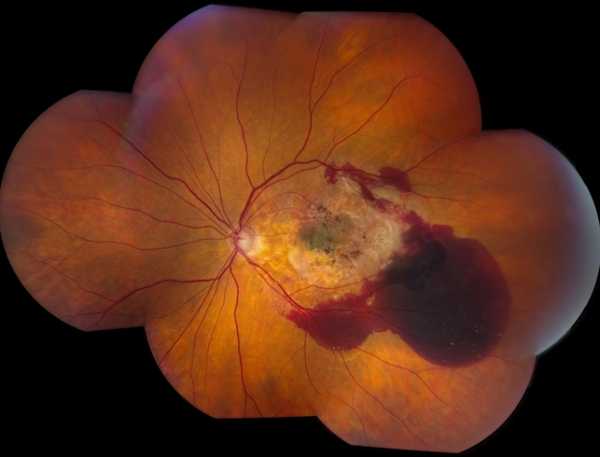
Для стадии неоваскуляризации характерно резкое снижение остроты зрения (до 0,1 и ниже) с утратой способности к письму и чтению. Экссудативно-геморрагическая отслойка пигментного и нейроэпителия проявляется образованием большого бело-розового или серо-коричневого четко отграниченного очага со скоплениями пигмента, новообразованными сосудами, кистовидно измененной сетчаткой, выступающей в стекловидное тело. При разрыве новообразованных сосудов отмечаются субпигментные или субретинальные кровоизлияния, в редких случаях – развитие гемофтальма. Зрение держится на низком уровне.
Рубцовая стадия хориоретинальной дистрофии протекает с образованием фиброзной ткани и формированием рубца.
Диагностика хориоретинальной дистрофии
В диагностике хориоретинальной дистрофии имеет значение наличие характерных проявлений заболевания (различных видов метаморфопсий, положительной скотомы, фотопсии), результаты проверки остроты зрения, офтальмоскопии, теста теста Амслера на искажение зрения, кампиметрии (исследования центрального поля зрения).
Наиболее информативными диагностическими методами при хориоретинальной дистрофии являются оптическая когерентная и лазерная сканирующая томография сетчатки, компьютерная периметрия, электроретинография, флуоресцентная ангиография сосудов сетчатки, позволяющие выявить самые ранние признаки поражения. Дополнительно могут применяться тесты для проверки цветоощущения, контрастности зрения, размеров центрального и периферического зрительных полей.
Необходимо проведение дифференциального диагноза хориоретинальной дистрофии с меланосаркомой хориоидеи.
Лечение хориоретинальной дистрофии
В лечении хориоретинальной дистрофии используют медикаментозные, лазерные, хирургические методы, электроокулостимуляцию и магнитостимуляцию, что позволяет стабилизировать и частично компенсировать состояние, т. к. полное восстановление нормального зрения невозможно.
Медикаментозная терапия при неэкссудативной форме хориоретинальной дистрофии включает в себя внутривенное, парабульбарное введение дезагрегантов и антикоагулянтов прямого и непрямого действия, ангиопротекторов, сосудорасширяющих препаратов, антиоксидантов, гормонов, ферментов, витаминов. Выполняется лазерстимуляция сетчатки низкоинтенсивным излучением полупроводникового лазера расфокусированным красным пятном.
При экссудативной форме хориоретинальной дистрофии показана местная и общая дегидратационная терапия и секторальная лазерная коагуляция сетчатки с целью разрушения субретинальной неоваскулярной мембраны, ликвидации отека макулярной области, что позволяет предупредить дальнейшее распространение дистрофического процесса. Перспективными методиками лечения экссудативной хориоретинальной дистрофии также являются фотодинамическая терапия, транспупиллярная термотерапия сетчатки.
Хирургическим лечением хориоретинальной дистрофии является витрэктомия (при неэкссудативной форме с целью удаления субретинальных неоваскулярных мембран), реваскуляризация хориоидеи и вазореконструктивные операции (при неэкссудативной форме для улучшения кровоснабжения сетчатки). Показатель остроты зрения, благоприятный для лечения составляет от 0,2 и выше.
Прогноз в отношении зрения при хориоретинальной дистрофии в целом неблагоприятный.
www.krasotaimedicina.ru
Патология макулярной области — Офтальмологическая клиника «Сфера»
ЦЕНТРАЛЬНАЯ ХОРИОРЕТИНАЛЬНАЯ ДИСТРОФИЯ
Эта патология представляет собой хронический дистрофический процесс с преимущественным поражением хориокапиллярного слоя мембраны Бруха и пигментного эпителия. По данным статистики, инволюционная центральная хориоретинальная дистрофия (ЦХРД) является ведущей причиной потери центрального зрения во второй половине жизни у населения развитых стран. Тяжесть заболевания обусловлена центральной локализацией процесса и, как правило, двусторонним поражением.
Этиология
В этиологии инволюционной ЦХРД много неясных моментов. По последним данным, заболевание считается генетически детерминированным с аутосомно-доминантным типом наследования.
Патогенез
Началом дистрофического процесса служит появление друз в центральной и парацентральной зонах сетчатки. Друзы представляют собой скопление коллоидного вещества между мембраной Бруха и пигментным эпителием. Друзы могут быть твёрдыми и мягкими. Первые оставляют после себя зоны атрофии пигментного эпителия и хориокапиллярного слоя. Вторые могут приводить к экссудативной отслойке пигментного эпителия, а затем нейроэпителия (рис. 6-1,6-2).
Дальнейшее развитие процесса сопровождается появлением субретинальной неоваскуляризации и переходом заболевания в экссудативно-геморрагическую стадию. В последующем возможны резорбция геморрагий и развитие фиброзной рубцовой ткани.
Диaгностика
В большинстве случаев диагностика не представляет трудностей и основывается на данных офтальмоскопии и ФАГД.
Рис. 6-1. Отслойка пигментного эпителия (схематично). ПЭ — пишентный эпителий; МБ — мембрана Бруха; ЭОПЭ — экссудативная отслойка пигментного эпителия; ХК — хориокапилляры.
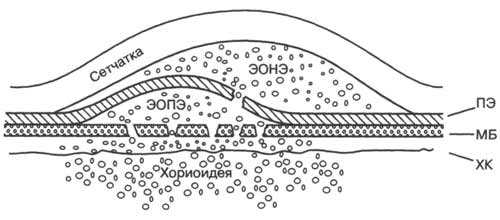
Рис. 6-2. Отслойка пигментного эпителия с серозной отслойкой нейроэпителия. ПЭ — пигментный эпителий; МБ — мембрана Бруха; ЭОНЭ — экссудативная отслойка нейроэпителия; ЭОПЭ — экссудативная отслойка пигментного эпителия; ХК — хориокапилляры.
Классификация ЦХРД
Классификация строится в основном на этапах развития дистрофического процесса. Выделяют 3 формы заболевания.
I. Неэкссудативная форма: ретинальные друзы, дефекты пигментного эпителия, перераспределение пигмента, атрофия пигментного эпителия и хориокапиллярного слоя.
II. Экссудативная форма:
- стадия экссудативной отслойки пигментного эпителия;
- стадия экссудативной отслойки нейроэпителия;
- неоваскулярная стадия;
- стадия экссудативно-геморрагической отслойки пигментного эпителия и нейроэпителия.
III. Рубцовая форма.
Клиника
Друзы офтальмоскопически представляют собой округлые или овальные светло-жёлтые субпигментные очажки. Их размеры различны, они могут быть точечными или сливными, с нечёткими границами. Друзы не вызывают снижения зрительных функций (рис. 6-3, 6-4, 6-5, 6-6, 6-7, 6-8).
На флюоресцентных ангиограммах друзы начинают флюоресцировать на ранних фазах с угасанием флюоресценции в позднюю венозную фазу (рис. 6-9, 6-10, 6-11, 6-12).
Клиническими проявлениями неэкссудативной формы ЦХРД наиболее часто становится атрофия хориокапиллярного слоя и пигментного эпителия (рис. 6-13, 6-14).
При экссудативной отслойке пигментного эпителия очаг округлый или овальный, с чёткими границами, лучше определяется при офтальмоскопии в отражённом свете. Зрительные функции снижены незначительно.
На флюоресцентной ангиограмме серозная жидкость в области отслойки пигментного эпителия рано прокрашивается контрастом, обусловливая очаг гиперфлюоресценции с чёткими границами (рис. 6-15, 6-16).
Экссудативная отслойка нейроэпителия не имеет чётких границ, возника-ет вследствие нарушения барьерной функции и разрушения связи клеток пигментного эпителия. Отмечается значительное снижение зрительных функций. На флюоресцентной ангиограмме, в отличие от картины при отслойке пигментного эпителия, наблюдается медленное прокрашивание транссудата без чётких границ (рис. 6-17, 6-18, 6-19).
Развитие субретинальной неоваскулярной мембраны, скрытой под экссудатом, не всегда удаётся диагностировать. Однако существует ряд офтальмоскопических симптомов, позволяющих предположить неоваскуляризацию. Среди них изменение цвета отслойки нейроэпителия (грязно-серый или слегка зеленоватый оттенок), появление перифокальных геморрагий и отложение твёрдого экссудата. Большую роль в диагностике субретинальной неоваскуляризации играет ФАГД. Субретинальная неоваскулярная мембрана определяется на ранних фазах в виде кружева или колеса велосипеда. На поздних фазах в области неоваскуляризации отмечается длительная яркая экстравазальная гиперфлюоресценция (рис. 6-20, 6-21). Разрыв новообразованных сосудов ведёт к субпигментным или субретинальным кровоизлияниям (рис. 6-22, 6-23, 6-24, 6-25, 6-26). В редких случаях возможен прорыв кровоизлияния в стекловидное тело с развитием гемофтальма. Рубцовая форма характеризуется развитием фиброзной ткани с образованием рубца (рис. 6-27).
Лечение
При неэкссудативной форме назначают дезагреганты и сосудорасширяющие препараты, показана стимуляция сетчатки низкоэнергетическим лазерным излучением. При экссудативной форме применяется дегидратационная терапия (местная и общая) и лазерная коагуляция сетчатки в центральной зоне. При неоваскуляризации делают прямую лазерную коагуляцию субретинальной неоваскулярной мембраны.
Хирургические методы лечения направлены в основном на улучшение кровоснабжения заднего полюса глаза и включают различные виды реваскуляризирующих и вазореконструктивных операций.
Литература
- Кацнельсон Л.А., Форофонова Т.И., Бунин А.Я. Сосудистые заболевания глаз. — М.: Медицина, 1990. — С. 176-182.
- Gass J.D. Senile disciform macular degeneration // Amer. J. Ophthalmol. — 1967. — Vol. 63, № 3. — Р. 617-629.
- Gass J.D. Stereoscopic atlas of macular deseases. — St. Louis etc.: CV Mosby Co., 1977.-411р.
- Schats H., Burton T., Lawrence A., Maurice F. Interpretation of fundus fluorescein angiography. — St. Louis, 1978.
К содержанию атласа патологии глазного дна
www.sfe.ru
Хориоретинальная дистрофия сетчатки глаза – причины, симптомы и лечение (фото)
Хориоретинальная дистрофия сетчатки глаза — это заболевание, вызывающее необратимые разрушения тканей сосудистых слоев глазного яблока, в ходе которых зрение существенно ухудшается. Именно поэтому так важно ежегодно проходить обследования у офтальмолога, позволяющие предотвратить или обнаружить на ранних стадиях начало разрушительных процессов в тканях сетчатки, которые могут развиваться практически без симптомов.
Содержание статьи
Основные данные о патологии
В ходе развития дистрофии уровень центрального зрения существенно снижается. Однако поражение не затрагивает зону периферического зрения, которая продолжает стабильно функционировать. Благодаря этому даже при тяжелых формах заболевания больной будет нормально ориентироваться в обычной обстановке, хотя и не сможет справиться с такими действиями, как управление автомобилем или чтение, без дополнительных приспособлений, корректирующих зрение.
Стандартная процедура осмотра у офтальмолога не позволяет рассмотреть, в каком состоянии находится периферическая зона глаз. Однако именно на этом участке сетчатки ткани чаще всего поддаются воздействию дегенеративных процессов. Поскольку обнаружить их и начать лечение удается не сразу в связи с практически бессимптомным течением, больному может грозить ряд дополнительных осложнений, которые в итоге приводят к серьезным нарушениям зрения, например к разрыву тканей или их отслоению.
Данное заболевание чаще всего встречается у людей пожилого возраста со светлой пигментацией радужной оболочки глаз. Структура их кровеносных сосудов усиленно подвергается возрастным изменениям, в результате которых ткани сетчатки начинают усиленно изнашиваться. При этом процесс разрушения значительно ускоряется при наличии у больного вредных привычек (алкоголь, курение).
Хориоретинальная дистрофия сетчатки глаза
По виду и развитию (патогенезу) выделяют следующие ЦХРД:
- Сухая атрофическая (неэкссудативная) — ранняя форма заболевания, при которой снижение зрения сопровождается отмиранием пигментного эпителия. При этом необходимо быть готовым к тому, что в ближайшие 5 лет поражение начнет активно развиваться и на втором глазе.
- Влажная (экссудативная). Встречается достаточно редко. Осложняется отслоениями различных видов эпителия, кровоизлияниями в области пораженных тканей и рубцовой деформацией.
Как правило, подобные изменения могут наблюдаться даже у людей, зрение которых находится в нормальном состоянии.

Отличия влажной и сухой формы патологии
Проявления заболевания
Как правило, центральную хориоретинальную дистрофию сетчатки глаза относят к многофакторной патологии, которая может быть спровоцирована:
- плохой наследственностью;
- различными стадиями близорукости;
- нарушениями в сосудистой системе глаз;
- ослаблением иммунной системы;
- интоксикацией различными химическими средствами или алкоголем;
- дефицитом витаминов;
- сопутствующими заболеваниями, например сахарным диабетом.
Болезнь может начать развиваться после различных травм глаз, включая катаракту и хирургическое вмешательство.
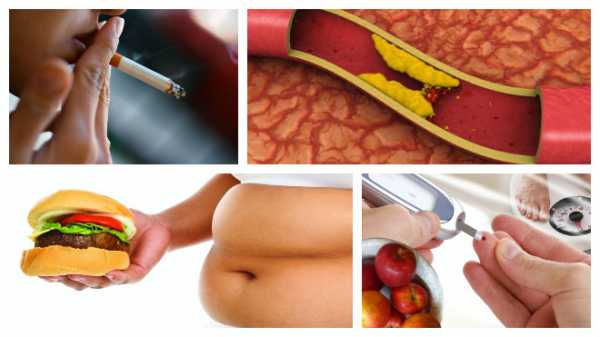
Причины появления ХДСГ могут быть наследственными, также патология появляется в возрасте или в результате нездорового образа жизни. Также в группе риска находятся беременные женщины
На начальных этапах дегенерация тканей в сетчатке, как правило, протекает без ощутимых симптомов. Первые из них проявляются только на средних или тяжелых стадиях заболевания. Так, у пациентов с сухой формой дистрофии в ходе ухудшения зрения перед глазами могут периодически появляться пелена, мушки или белые вспышки.
Влажная форма дистрофии выражается сильным искажением или расплывчивостью окружающих предметов, развитием дальтонизма (нарушения в различии цветов) и ошибочным восприятием предметов в пространстве.
Если своевременно не обнаружить ЦХРД и не приступить к лечению, ткани продолжают разрушаться, и зрение резко ухудшается. Обнаружить болезнь можно путем осмотра глазного дна. Для этой цели чаще всего используется специальная, трехзеркальная линза Гольдмана, позволяющая увидеть даже самые крайние участки сетчатки.
Дополнительные методы диагностики:
- проведение оптической когерентной и лазерной сканирующей томографии сетчатки;
- осуществление компьютерной периметрии;
- электроретинография;
- флуоресцентная ангиография сосудов сетчатки.
На ранних этапах диагностики ЦХРД врач может воспользоваться рядом специальных тестов, позволяющих провести исследование того, насколько сильно у больного нарушена цветопередача и контрастность зрения.
Способы лечения
Большинство препаратов, позволяющих замедлить или остановить развитие ЦХРД, принимаются курсами в соответствии с назначениями врача:
| Лекарственная группа | Особенности |
|---|---|
| Антиагреганты | Устраняют образование тромбов в сосудах. |
| Вазодилататоры и ангиопротекторы | Расширяют и укрепляют структуру кровеносных сосудов. |
| Гиполипидемические средства | Снижают холестерин. Назначаются исключительно людям, больным атеросклерозом. |
| Витамины | Помогают стабилизировать зрение. |
| Препараты, действие которых направлено на стабилизацию микроцеркуляции крови в сетчатке | Для достижения максимального результата их вводят прямо в глазное яблоко. |
| Глазные капли | Способствуют регенерации тканей. |
В зависимости от того, на какой стадии было обнаружено заболевание, медикаментозное лечение может дополняться физиотерапевтическими процедурами.

Разновидности патологии
Нередко применяется и лазерное лечение, представляющее собой ряд терапевтических методик, основой которых является воздействие на пораженные участки сетчатки лазером, не затрагивая при этом ее здоровые части. Пораженные участки облучаются для активации в них обменных процессов. При этом кровеносные сосуды запаиваются, кровь и жидкость прекращают проступать под сетчатку, отслаивая ее, тем самым развитие заболевания прекращается. Процедура воздействия безболезненна и не занимает много времени.
В ходе проведения хирургического лазерного вмешательства ткани на пораженном участке сетчатки склеиваются (запаиваются) лучом лазера, что позволяет изолировать их от здоровых тканей и прекратить дальнейшее развитие заболевания. Стоит отметить, что хирургическое вмешательство при ЦХРД проводится, если болезнь принимает тяжелую форму, при которой лазерная коррекция или специальные препараты не дают результатов.

Причины возникновения патологии
Все операции разделяют на две категории:
- реваскуляризирующие — проводится удаление поврежденных сосудов и максимальное раскрытие нормальных;
- вазореконструктивные — микрососудистые русла глаз восстанавливают с помощью трансплантатов.
Больному в обязательном порядке потребуется посетить оториноларинголога и стоматолога. Эти врачи должны будут подтвердить отсутствие хронических очагов инфекции и составить соответствующие заключения, на основании которых офтальмолог даст разрешение на проведение операции.
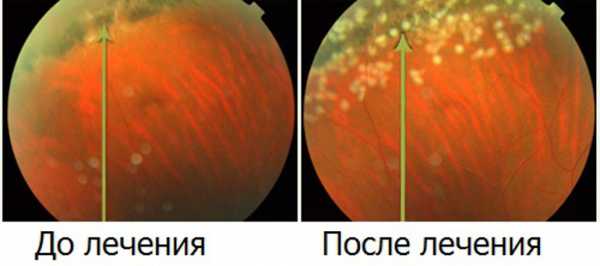
Дистрофия сетчатки до и после лечения
Возможные осложнения
Даже в тяжелой форме дистрофия хориоретинальная сетчатки глаза не вызывает слепоту, поэтому даже несмотря на определенные трудности человек сможет определять основные характеристики предметов и видеть их перемещение в пространстве, если это происходит.
Особенное внимание на контроль зрения следует обратить женщинам, которые находятся во втором триместре беременности. В этот период артериальное давление у них существенно снижается по сравнению с обычным, нарушая стабильную работу кровеносной системы.
В результате этого приток крови и питательных веществ к глазным сосудам у некоторых женщин нарушается, провоцируя начало дегенеративных процессов. При этом риск их развития повышается в разы, если до зачатия женщина лечила какое-либо заболевание глаз.
Во избежание непредвиденных осложнений беременная женщина должна обязательно обследоваться у офтальмолога. Если риск появления мгновенной дистрофии во время родов будет высоким, то во избежание потери плода будет проводиться кесарево сечения.
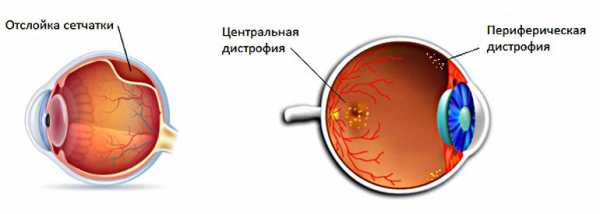 Отслоение сетчатки — осложнение ХДСГ
Отслоение сетчатки — осложнение ХДСГКроме того, если человек относится к группе риска, ему необходимо проходить ежегодный осмотр глазного дна у офтальмолога. Также не следует забывать о терапевтических курсах, направленных на стабилизацию функционирования сосудистой системы.
Данные процедуры позволят улучшить периферическое кровообращение, стимуляцию обменных процессов в тканях сетчатки, что позволит больному даже читать с помощью специальных приспособлений, например лупы или телескопических очков, которые увеличивают изображение, передающееся на сетчатку.
При этом необходимо в обязательном порядке осуществлять ежедневный контроль над уровнем артериального давления и защищать глаза от воздействия ультрафиолетовых лучей. Эти же методы защиты зрения служат основными мерами профилактики для здоровых людей.
Видео
o-glazah.ru
Чем грозит периферическая хориоретинальная дистрофия? — Глаза Эксперт
Существует ряд болезней, для которых не свойственно проявление на начальных стадиях, и дистрофия сетчатки как раз входит в их число. Сам недуг подразумевает отслоение сетчатки от оболочек ока, что прямым образом влияет на зрительную функцию.
В зоне риска находится каждый человек, особенно более возрастная категория людей из-за характерного торможения в необходимом обмене веществ. Также на развитие дистрофии влияют общие заболевания организма и травмы глаза.
Если у Вас появились первые подозрения, то стоит незамедлительно отправиться на приём к окулисту, который в случае подтверждения диагноза назначит соответствующее лечение. Также не исключается оперативное вмешательство, если стадия болезни достигла критических показателей.
Периферическая хориоретинальная дистрофия сетчатки
 Периферическая хориоретинальная дистрофия
Периферическая хориоретинальная дистрофияИсточник: zdorovoeoko.ru Сетчатка – это внутренняя оболочка глаза, которая воспринимает свет. Это та часть глаза, которой мы видим. Сетчатка соприкасается с другими структурами глаза – внутренней средой глаза – стекловидным телом и более наружной оболочкой – сосудистой, за счёт которой частично получает питание. И именно к сосудистой оболочке сетчатка должна интимно прилежать.
Однако бывают ситуации, когда образуются более тесные связи между сетчаткой и стекловидным телом. Стекловидное тело, как гелеобразная структура, имеет определённую подвижность, что провоцирует постепенное истончение сетчатки в зонах её сращения, а иногда и разрывы.
Зоны патологического сращения сетчатки со стекловидным телом и её истончения и называются периферической дегенерацией сетчатки.
Периферическая дегенерация сетчатки встречается чаще у близоруких людей, потому что именно у близоруких людей стекловидное тело более жидкое и подвижное, а кровообращение периферических отделов несколько снижено.
Какие виды ПДС существуют и насколько они представляют угрозу для зрения? Принципиально все ПДС делятся на 2 вида:
- Хориоретинальные (истончение сетчатки и сращения её с подлежащей сосудистой оболочкой) и
- Витреоретинальные (сражения сетчатки со стекловидным телом)
Изменения на уровне сетчатка – сосудистая оболочка (хориоретинальные дегенерации) не вызывают опасений для пациента, поскольку не могут завершиться отслойкой сетчатки. Витреоретинальные дегенерации вызывают опасения, т.к. могут привести к отслойке сетчатки.
Опытный специалист при осмотре глазного дна может оценить характер периферической дегенерации сетчатки. Как часто встречаются ПДС, какие причины их появления и факторы риска? По статистике периферические дегенерации сетчатки развиваются:
- близоруких людей (миопов) – в 30-40% случаев,
- страдающих дальнозоркостью (гиперметропов) – в 6-8%,
- людей с нормальным зрением – в 2-5%.
Причин возникновения периферических дистрофий сетчатки множество:
- предрасположенность, передаваемая по наследству,
- близорукость любой степени,
- воспалительные заболевания глаз,
- травмы
- другие заболевания глаз.
К основным причинам также относят общие заболевания: гипертоническую болезнь, атеросклероз, интоксикации, перенесенные инфекции, другие хронические и острые заболевания организма. ПДС могут развиться у пациентов всех возрастных групп, включая детей.
Выявить наличие ПДС можно во время осмотра глазного дна при помощи специальной бесконтактной линзы. Осмотр глазного дна правильно проводить, предварительно расширив зрачок пациента. Основная опасность периферических дегенераций – э о возникновение отслойки сетчатки.
Сама периферическая дегенерация никак не ощущается пациентом. Человек отмечает ухудшение зрения и сужение поля зрения («занавеска» с какой-либо стороны в поле зрения), уже когда произошла отслойка сетчатки и требуется серьёзное хирургическое вмешательство.
Не всякие периферические дегенерации сетчатки требуют лечения. Хориоретинальные дегенерации не опасны и не требуют лечения. Витреоретинальные дегенерации требуют лечения. При выявлении таких дегенераций и разрывов сетчатки проводят лечение, направленное на профилактику отслойки сетчатки.
Задача квалифицированного офтальмолога – определить характер дегенерации и установить, нужно ли лечение. Цель лечения – создание дополнительных укрепляющих участков соединения сетчатки и сосудистой оболочки глаза.
Укрепление сетчатки проводится с помощью лазера. Выполняют дозированную и деликатную профилактическую коагуляцию специальным лазером в области дистрофических изменений или отграничивающую лазерную коагуляцию вокруг уже существующего разрыва.
При помощи лазера производится воздействие на сетчатку по краю очага или разрыва, в результате чего происходит «склеивание» сетчатки с подлежащими оболочками глаза в точках воздействия лазерного излучения. Сформированные лазером микроспайки надежно предохраняют сетчатку от отслоения.
Лазерная коагуляция – это безболезненная процедура, которая проводится амбулаторно и хорошо переносится пациентами. Во время процедуры пациент отмечает очень кратковременные вспышки света (около 3.5 миллисекунды!). Длительность процедуры в среднем составляет 10 минут и зависит от протяжённости зоны дегенерации.
Необходимо учитывать, что процесс образования спаек занимает некоторое время, поэтому после проведения лазерной коагуляции рекомендуется соблюдать щадящий режим, исключающий тяжелый физический труд, подъем на высоту, погружение под воду, занятия, связанные с ускорением, вибрацией и резкими движениями (бег, прыжки с парашютом, аэробика и т.д.).
Особенности заболевания
Хориоретинальная дистрофия сетчатки глаза – это заболевание, которому наиболее подвержены люди пожилого возраста. Оно характеризуется необратимыми процессами разрушения сетчатки глаза и снижением зрительных функций. Хориоретинальная дистрофия сетчатки встречается у людей старше пятидесяти лет.
Как правило, даже при самых тяжелых формах заболевания, полная слепота не наступает, но острота зрения существенно снижается. Различают несколько форм хориоретинальной дистрофии сетчатки: центральная хориоретинальная дистрофия и периферическая хориоретинальная дистрофия.
В первом случае у пациента может наступить полная потеря центрального зрения, без которого невозможно водить автомобиль или читать газету. Тем не менее, в случае с центральной хориоретинальной дистрофией сетчатки глаза периферическое зрение находится в пределах допустимой нормы.
Периферическая хориоретинальная дистрофия сетчатки вызвана изменениями в периферических отделах глаза. На ранних этапах эта форма заболевания протекает без видимых симптомов, и в этом заключается наибольшая угроза. Последствия периферической дистрофии могут быть довольно плачевными, вплоть до отслоения или разрыва сетчатки.
Хориоретинальная дистрофия сетчатки может быть вызвана рядом различных причин, некоторые из которых еще до конца не изучены. Известно, что данное заболевание может развиваться на фоне генетической предрасположенности, а также быть врожденным.
Также выделяют наиболее распространенные факторы, влияющие на возникновение хориоретинальной дистрофии сетчатки глаза:
- воспалительные заболевания глаза,
- глазные инфекции,
- травмы глаза,
- токсическое воздействие на глаза,
- нарушение обмена веществ,
- ослабленный иммунитет.
Чаще всего болезнь поражает женщин со светлой радужкой. Также в зоне риска находятся пожилые люди, имеющие вредные привычки, например курение. Симптомы заболевания проявляются постепенно. На начальной стадии заболевания пациенты не замечают каких-либо негативных признаков.
В редких случаях заболевший отмечает искаженность формы и размера того, что он видит перед собой. Специалисты выделяют ряд наиболее характерных симптомов, которые сопровождают хориоретинальную дистрофию:
- нарушение в полях зрения (в некоторых местах зрение полностью отсутствует или сильно ослаблено),
- раздвоение предметов,
- снижение остроты зрения при рассматривании предметов с близкого расстояния,
- существенное снижение зрения (на последних стадиях заболевания).
При обнаружении даже незначительных признаков заболевания следует немедленно обратиться к офтальмологу. Диагностика хориоретинальной дистрофии заключается в проведении ряда офтальмологических тестов, которые и определяют характер и стадию заболевания.
Существует несколько методов лечения данного заболевания. Большой популярностью пользуется фотодинамический метод, при котором достигается эффект притормаживания развития заболевания.
Также распространен метод лазерной терапии. В данной случае прижигаются пораженные сосуды, что не позволяет заболеванию развиваться дальше. К сожалению, пораженные участки сетчатки восстановить практически невозможно, и в полной мере зрение к пациенту не возвращается.
В качестве терапии используются физиотерапевтические методы, которые приносят едва заметные, но все же результаты. Но если обнаружить заболевания на ранних стадиях развития, можно предотвратить серьезные последствия и остановить потерю зрения.
ПРХД и ПВХРД
Периферические дистрофии сетчатки принято подразделять на ПХРД и ПВХРД:
- ПХРД — периферические хориоретинальные дегенерации, при которых затрагивается только сетчатая и сосудистая оболочки.
- ПВХРД — периферические витреохориоретинальные дистрофии, когда в дегенеративный процесс вовлекается и стекловидное тело.
Сегодня врачи-офтальмологи активно пользуются и другими классификациями периферических дистрофий, к примеру, по их локализации или степени опасности наступления отслойки сетчатки. Виды периферических дистрофий:
- Решетчатая дистрофия – особенно часто выявляется у лиц с отслойкой сетчатки. К данному виду дистрофии, как правило, ведет семейно-наследственная предрасположенность. Решетчатая дистрофия значительно чаще встречается у мужчин и, обычно, выявляется на обоих глазах. Локализуется такая дистрофия, как правило, в верхне-наружном фрагменте глазного дна, кпереди от экватора органа зрения или на нем. При исследовании глазного дна, обнаруженная решетчатая дегенерация выглядит словно ряд узких белых, слегка ворсистых полос, составляющих фигуры, которые напоминают решетку или веревочную лестницу. Подобным образом выглядят облитерированные сосуды сетчатой оболочки. Между такими измененными сосудами, возникают красновато-розовые очаги истончения сетчатки, а также кисты и разрывы. Присутствуют характерные изменения пигментации — темные или более светлые пятна, пигментация вдоль сосудов. К краям дистрофии, как бы фиксируется стекловидное тело, т.е. присутствуют «тракции» — тяжи, оттягивающие сетчатку, что легко приводит к разрывам ее.
- Дистрофия «след улитки». При данной дегенерации на сетчатке обнаруживаются белесые, слегка поблескивающие, штрихоподобные включения, которые имеют множество мелких истончений и перфорированных дефектов. Дегенеративные очаги имеют тенденцию сливаться, образуя лентовидные зоны, чей внешний вид напоминает след улитки. Локализуются подобные дистрофии в верхне-наружном квадранте и, как правило, образуют в дальнейшем большие круглые разрывы сетчатки.
- Инееподобная дистрофия, считается наследственным заболеванием периферии сетчатой оболочки. Изменения, выявляемые при ней на глазном дне, обычно, симметричные и двусторонние. На периферии сетчатки выявляются крупные желто-белые включения, напоминающие «снежные хлопья», которые слегка возвышаются над поверхностью сетчатки. Они располагаются обычно у утолщенных нередко облитерированных сосудов, могут наблюдаться и пигментные пятна. Такая дегенерация прогрессирует достаточно длительно и в сравнении с решетчатой или «следом улитки» не так часто ведет к разрывам.
- Дегенерация «булыжная мостовая» располагается, как правило, только на периферии. Она характеризуется отдельными белыми очагами, слегка вытянутой формы, рядом с которыми иногда располагаются мелкие глыбки пигмента. Как правило, выявляется в нижних областях глазного дна, хотя иногда может определяться по всему его периметру.
- Кистевидная (мелкокистозная) дегенерация сетчатки локализуется в области крайней периферии на глазном дне. При ней образуются мелкие кисты, которые имеют тенденцию сливаться, формируя более крупные. Разрывы таких кист нередки при падениях или тупых травмах, что может приводить к возникновению дырчатых разрывов. Осмотр глазного дна выявляет скопления кист, которые выглядят как множественные овальные или круглые ярко-красные образования на сетчатке.
- Ретиношизис или расслоение сетчатки — приобретенная или врожденная патология, порок развития сетчатки. Врожденными формами ретиношизиса принято считать врожденные кисты сетчатки, а также Х-хромосомный ювенильный ретиношизис, при котором у больных, существуют и периферические изменения сетчатки и дистрофические процессы в ее центральной зоне, что приводит к снижению остроты зрения. Приобретенный ретиношизис, особенно часто возникает при миопии или у людей пожилого, старческого возраста.
При имеющихся изменениях в стекловидном теле, между им и сетчаткой могут формироваться тракции (тяжи, спайки). Такие спайки, одним концом присоединенные к истонченному участку сетчатой оболочки, увеличивают во много раз риск разрывов, с последующей ее отслойкой.
Классификация
По виду разделяют на:
- Решетчатая дистрофия – наиболее часто является причиной отслойки сетчатки. Предполагается семейно-наследственная предрасположенность к данному виду дистрофий с большей частотой встречаемости у мужчин. Как правило, обнаруживается на обоих глазах. Наиболее часто локализуется в верхне-наружном квадранте глазного дна экваториально или кпереди от экватора глаза. При осмотре глазного дна решетчатая дегенерация выглядит как ряд узких белых как бы ворсистых полос, образующих фигуры, напоминающие решеточку или веревочную лестницу. Так выглядят облитерированные сосуды сетчатки. Между этими измененными сосудами, возникают розовато-красные очаги истончения сетчатки, кисты и разрывы сетчатки. Характерные изменения пигментации в виде более темных или более светлых пятен, пигментация вдоль сосудов. Стекловидное тело как бы фиксировано к краям дистрофии, т.е. образуются «тракции» — тяжи, тянущие сетчатку и легко приводящие к разрывам.
- Дистрофия по типу «следа улитки». На сетчатке обнаруживаются белесоватые, слегка поблескивающие, штрихообразные включения с наличием множества мелких истончений и дырчатых дефектов. Дегенеративные очаги сливаются и образуют лентовидные зоны, которые по внешнему виду напоминают след улитки. Чаще располагаются в верхне-наружном квадранте. В результате такой дистрофии могут образовываться большие круглые по форме разрывы.
- Инееподобная дистрофия — это наследственное заболевание периферии сетчатки. Изменения на глазном дне, как правило, двусторонние и симметричные. На периферии сетчатки имеются крупные желтовато-белые включения в виде «снежных хлопьев», которые выступают над поверхностью сетчатки и обычно располагаются у утолщенных частично облитерированных сосудов, могут быть пигментные пятна. Инееподобная дегенерация прогрессирует в течение длительного времени и не так часто приводит к разрывам, как решетчатая и «след улитки».
- Дегенерация по типу «булыжной мостовой» расположена, как правило, далеко на периферии. Видны отдельные белые очаги, слегка вытянутой формы, около которых иногда определяются мелкие глыбки пигмента. Чаще обнаруживается в нижних отделах глазного дна, хотя могут определяться по всему периметру.
- Кистовидная (мелкокистозная) дистрофия сетчатки располагается на крайней периферии глазного дна. Мелкие кисты могут сливаться, формируя более крупные. При падениях, тупых травмах возможны разрывы кист, которые могут приводить к формированию дырчатых разрывов. При осмотре глазного дня кисты выглядят как множественные круглые или овальные ярко-красные образования.
- Ретиношизис — расслоение сетчатки — может быть врожденным и приобретенным. Чаще это наследственная патология — порок развития сетчатки. К врожденным формам ретиношизиса относятся врожденные кисты сетчатки, Х-хромосомный ювенильный ретиношизис, когда у больных, помимо периферических изменений, часто обнаруживаются дистрофические процессы в центральной зоне сетчатки, приводящие к снижению зрения.
Приобретенный дистрофический ретиношизис чаще всего возникает при миопии, а также в пожилом и старческом возрасте.
Смешанные формы – сочетание различных видов дегенераций. Периферические хориоретинальные дегенерации могут приводить к возникновению разрывов сетчатки. По виду разрывы сетчатки подразделяют на дырчатые, клапанные и по типу диализа.
Дырчатые разрывы чаще всего возникают в результате решетчатой и кистовидной дистрофий, отверстие в сетчатке зияет. Клапанным называют разрыв, когда участок сетчатки прикрывает место разрыва.
Клапанные разрывы, как правило, являются результатом витреоретинальной тракции, которая «тянет» за собой сетчатку. При формировании разрыва область витреоретинальной тракции будет являться вершиной клапана.
Диализ представляет собой линейный разрыв сетчатки вдоль зубчатой линии – место прикрепления сетчатки к сосудистой оболочке. В большинстве случаев диализ связан с тупой травмой глаза.
Разрывы на глазном дне выглядят как ярко-красные, четко очерченные очаги разнообразных форм, сквозь них виден рисунок сосудистой оболочки. Особенно заметны разрывы сетчатки на сером фоне отслойки.
ПДС и беременность
Все беременные женщины с миопией (близорукостью) обязаны пройти обследование сетчатки дважды на протяжении беременности. Первая диагностика проводится в сроке 10-14 недель, вторая диагностика – в сроке 32-36 недель.
Цель данного обследования – выявить или исключить опасные состояния на сетчатке глаза и выдать письменное заключение, может ли пациентка рожать естественным путем или есть показания для ведения родов путем кесарева сечения, со стороны органа зрения.
Показанием к проведению кесарева сечения является наличие разрыва или разрывов сетчатки, отслоение сетчатки. В данном случае выполняется лазеркоагуляция сетчатки и дается заключение о необходимости ведения родов путем кесарева сечения.
Если же врач обнаружил ПДС (без разрывов), тогда до 32 недели беременности проводится лазерное укрепление сетчатки и выдается заключение о возможности естественного родоразрешения.
Какие противопоказания и осложнения могут возникнуть после лазерного укрепления сетчатки? Процедура лазерного укрепления сетчатки (ППЛК) абсолютна безопасна для зрения пациента.
Лазерный луч попадает на периферию сетчатки через отдельное зеркало в специальной линзе Гольдмана, которое не пропустит лазерный луч в центральные отделы сетчатки. Эта процедура на остроту зрения не влияет!
Но если есть показания, а лазер не сделать – данный человек находится в зоне высокого риска по отслоению сетчатки. Противопоказаний для выполнения ППЛК нет.
В раннем послеоперационном периоде (3-4 дня) может наблюдаться покраснение конъюнктивы глаза, ощущаться периодический дискомфорт. Все эти явления быстро проходят.
Периферия сетчатки расположена за серединой глазного яблока, и в связи с этим обследование ее вызывает определённые затруднения. Но как раз, там и возникает заболевание — периферическая хориоретинальная дистрофия сетчатки глаза.
Больные участки сетчатки глаз истончаются, что в результате и приводит к разрывам, а это влечет за собой серьезное осложнение — отслойку сетчатки глаза.
Заболевание очень часто встречается среди людей, которые страдают близорукостью, так как продольное растяжение глаза способствует тяжелому изменению сетчатки и всех тканей глаз. И чем степень близорукости выше, тем большая вероятность развития дистрофий.
На начальном этапе симптомы дистрофии отсутствуют, поэтому заболевание относится к опасным. Она может быть приобретенной и наследственной. Ею могут заболеть люди, как пожилого, так и молодого возраста.
В зависимости от того какая область глаза подверглась заболеванию, периферические дистрофии делятся на два вида:
- периферические хориоретинальные – задета сосудистая оболочка и сетчатка;
- периферические витреоретинальные – задета сетчатка и стекловидное тело.
Периферическая дистрофия сетчатки глаза в свою очередь подразделяется на виды – решетчатая, кистозная, инееподобная. Сама по себе периферическая дистрофия не проявляется и больной замечает изменения зрения, уже тогда, когда развиваются осложнения в виде разрыва и отслойки сетчатки.
Важно
Перед глазами появляются неожиданные вспышки, молнии, порхающие «мушки» — все это предположительные симптомы разрыва сетчатки. Симптомами развивающегося заболевания может быть резкое ухудшение зрения и появление большого пятна перед глазами.
Все эти симптомы требуют немедленного обращения к офтальмологу, чтобы предотвратить необратимую слепоту. Диагностику заболевания устанавливает врач-офтальмолог, определяет вид дистрофии и на основании этого назначает лечение.
Диагностика проводится при помощи трехзеркальной линзы Гольдмана, которая помогает исследовать те участки сетчатки, которые обычный офтальмоскоп не позволяет увидеть, тем самым, выявляя опасные нарушения в сетчатке. Осмотр осуществляется после проведения процедуры расширение зрачка.
Очень часто для более тщательного осмотра применяется склеропрессия – метод, при котором сетчатка глаза пододвигается к середине и имеется возможность наблюдать периферические участки. Первоначальные видоизменения сетчатки не требуют лечения, но необходимо обязательное наблюдение врача за пациентом.
Наиболее важной задачей в данной ситуации является фотографирование периферии глазного дна фотощелевой лампой. При постановке диагноза, врачом назначается либо наблюдение за болезнью, либо лазерное лечение.
Процедура лазерного лечения дистрофии сетчатки заключается в следующем: пораженные участки отгораживают от центра так, чтобы создать барьер, который бы препятствовал отслоению сетчатки. Метод считается наиболее эффективным и позволяет избежать хирургического вмешательства.
По своей сути данное лечение – это профилактика отслойки сетчатки. Процедура безболезненная, хорошо переносится больным и занимает от пяти до пятнадцати минут. Проводится лечение в амбулаторных условиях без какого-либо ущерба для зрения.
Более сложные операции назначаются на поздних стадиях заболевания. Результаты операции очень часто не дают желаемых результатов, и редко когда удается полностью восстановить зрение.
Профилактика периферической хориоретинальной дистрофии в основном необходима пациентам, страдающим близорукостью, сахарным диабетом, детям, которые родились в тяжелых родах, людям, которые предрасположены к наследственным заболеваниям.
Причины появления
Причины приводящие к развитию периферических дистрофий сетчатки, до сих пор не изучены до конца. Дистрофии могут возникать в любом возрасте, причем с одинаковой вероятностью, данная патология развивается и у женщин, и у мужчин.
Факторов способствующих развитию периферической дистрофии сетчатки, великое множество, к ним относят:
- Наследственность.
- Близорукость любой степени.
- Заболевания глаз воспалительного характера.
- Черепно-мозговые травмы.
- Поражения глаз.
- Общие заболевания (атеросклероз, гипертония, диабет, перенесённые инфекции и интоксикации).
Ведущая роль в развитии дистрофии принадлежит нарушению кровообращения в периферических отделах сетчатки. Ухудшение кровотока – прямой путь к нарушению обмена веществ сетчатой оболочки и возникновению локальных функционально измененных областей с истонченной сетчаткой.
Любые действия, выполняемые с напряжением: физические нагрузки, подъем на высоту или погружение под воду, ускорение, перенос тяжестей,вибрация, могут спровоцировать разрывы сетчатки в дистрофически-измененных участках.
Доказано, что у близоруких людей, периферические дегенеративные изменения сетчатой оболочки встречаются значительно чаще, ведь при близорукости увеличивается длина глаза, что приводит к растяжению его оболочек и истончению периферии сетчатки.
Разрывы сетчатки
Разрывы сетчатой оболочки, по своему виду подразделяются на дырчатые, клапанные и диализные.
Дырчатые разрывы обычно возникают, как результат решетчатой и кистевидной дистрофий, с зияющим отверстием в сетчатке.
Клапанным называют разрыв, при котором фрагмент сетчатой оболочки витреоретинальной тракции, оттягивающей сетчатку за собой. При формировании разрыва область витреоретинальной тракции станет вершиной клапана.
Диализный разрыв – это линейный отрыв, вдоль зубчатой линии – места прикрепления сетчатой оболочки к сосудистой. В большинстве случаев диализные разрывы происходят вследствие тупой травмы глаза.
Разрывы на глазном дне представляют собой ярко-красные очаги, с четким очертанием разнообразных форм. Под ними угадывается рисунок сосудистой оболочки. Разрывы сетчатки особенно заметны на сероватом фоне отслойки.
Группы риска
Больше всех подвержены развитию периферической дистрофии пациенты с миопией (близорукостью). Это обусловлено тем, что при миопии увеличивается длина глаза, что приводит к натяжению сетчатой оболочки и ее истончению. В группу риска входят также пожилые люди в возрасте от 65 лет.
Важно
Нужно отметить, что очень частой причиной ухудшения зрения в старости является именно периферическая дистрофия сетчатой оболочки глаза. Кроме того, к людям, наиболее подверженным этой патологии, относятся пациенты с сахарным диабетом, гипертонией, атеросклерозом и некоторыми другими заболеваниями.
Классификаций периферической дистрофии сетчатой оболочки существует множество. По масштабам вовлеченности глазных структур в патологический процесс различаются:
- ПХРД — периферическая хориоретинальная дистрофия, которая характеризуется поражением только сетчатки и сосудистой оболочки;
- ПВХРД — периферическая витреохориоретинальная дистрофия, которая характеризуется повреждением сетчатки, сосудистой оболочки и стекловидного тела.
Также заболевание классифицируют по характеру повреждения:
- Решетчатая дистрофия, при которой области поражения напоминают по внешнему виду решетку или веревочную лестницу. Этот вид патологии обычно передается по наследству, мужчины болеют чаще женщин. Развивается, как правило, срезу на двух глазах, и нередко становится причиной разрывов сетчатой оболочки.
- «След улитки» — вид заболевания, для которого характерно развитие дистрофических очагов в виде лентовидных зон, которые внешне напоминают след улитки. В результате возможно возникновение больших круглых разрывов сетчатки.
- «Булыжная мостовая» — вид патологии, характеризующийся образованием далеко на периферии сетчатки дистрофических очагов, от которых возможно отделение целых глыбок пигмента.
- Инееподобная дистрофия, при которой на сетчатке появляются характерные желтовато-белые включения. Передается по наследству, развивается на обоих глазах.
- Мелкокистозная дистрофия, обычно возникающая в результате травм. Для нее характерно образование мелких кист.
- Ретиношизис, при котором происходит расслоение сетчатки. Изредка передается по наследству, наиболее часто развивается у пожилых людей и пациентов с миопией.
Симптомы
Клиническое течение хориоретинальной дистрофии хроническое, медленно прогрессирующее. В начальном периоде неэкссудативной формы хориоретинальной дистрофии жалобы отсутствуют, острота зрения долго остается в пределах нормы.
В некоторых случаях может возникнуть искажение прямых линий, формы и размера предметов (метаморфопсия). Сухая хориоретинальная дистрофия характеризуется скоплениями коллоидного вещества (ретинальными друзами) между мембраной Буха и пигментным эпителием сетчатки, перераспределением пигмента, развитием дефектов и атрофии пигментного эпителия и хориокапиллярного слоя.
Вследствие этих изменений в поле зрения появляется ограниченный участок, где зрение сильно ослаблено или полностью отсутствует (центральная скотома). Пациенты с сухой формой хориоретинальной дистрофии могут предъявлять жалобы на двоение предметов, снижение четкости зрения вблизи, наличие слепых пятен в поле зрения.
В развитии экссудативной формы хориоретинальной дистрофии выделяют несколько стадий. На стадии экссудативной отслойки пигментного эпителия могут наблюдаться достаточно высокая острота центрального зрения (0,8-1,0), появление временных невыраженных нарушений рефракции: дальнозоркости или астигматизма, признаков метаморфопсии, относительно положительной скотомы (полупрозрачного пятна в поле зрения глаза), фотопсии.
Выявляется небольшая приподнятость сетчатки в виде купола в макулярной области (зона отслойки), имеющая четкие границы, друзы становятся менее различимыми. На этой стадии процесс может стабилизироваться, возможно самостоятельное прилегание отслойки.
На стадии экссудативной отслойки нейроэпителия жалобы, в основном, остаются прежними, острота зрения снижается в большей степени, отмечается нечеткость границ отслойки и отечность приподнятой зоны сетчатки.
Для стадии неоваскуляризации характерно резкое снижение остроты зрения (до 0,1 и ниже) с утратой способности к письму и чтению.
Экссудативно-геморрагическая отслойка пигментного и нейроэпителия проявляется образованием большого бело-розового или серо-коричневого четко отграниченного очага со скоплениями пигмента, новообразованными сосудами, кистовидно измененной сетчаткой, выступающей в стекловидное тело.
При разрыве новообразованных сосудов отмечаются субпигментные или субретинальные кровоизлияния, в редких случаях – развитие гемофтальма. Зрение держится на низком уровне. Рубцовая стадия хориоретинальной дистрофии протекает с образованием фиброзной ткани и формированием рубца.
Диагностика
 Источник: mosglaz.ru
Периферические дистрофии сетчатки особенно опасны тем, что практически не имеют симптомов. Чаще всего, они обнаруживаются случайно при осмотре. Если существуют факторы риска, то результатом тщательного обследования может стать и обнаружение дистрофии.
Источник: mosglaz.ru
Периферические дистрофии сетчатки особенно опасны тем, что практически не имеют симптомов. Чаще всего, они обнаруживаются случайно при осмотре. Если существуют факторы риска, то результатом тщательного обследования может стать и обнаружение дистрофии.Среди симптомов данной патологии стоит отметить: появление перед глазами молний либо вспышек, внезапное возникновение большего числа плавающих мушек. Правда, данные проявления, скорее указывают на произошедший уже разрыв сетчатки.
Для полноценной диагностики периферической дистрофии, а также разрывов, не сопровождающихся отслойкой сетчатки, необходим осмотр глазного дна специальной трехзеркальной линзой Гольдмана при максимальном медикаментозном расширении зрачка.
Такая линза позволяет исследовать даже самые крайние участки периферии сетчатки. При необходимости может быть использован метод склерокомпресси — поддавливания склеры, когда врач, как бы двигает сетчатку к центру, и недоступные для осмотра участки периферии становятся видимыми.
Сегодня также существуют специальные цифровые аппараты, посредством которых легко получить цветные изображения периферии сетчатки и оценить размер зон дистрофии или разрывов при их наличии относительно площади глазного дна.
Перечень обязательных диагностических мероприятий до плановой госпитализации на медикаментозное и лазерное лечение:
- Консультация офтальмолога
- Визометрия
- Биомикроскопия
- Офтальмоскопия
- Тонометрия
- Циклоскопия
- Периметрия
- Эхобиометрия
- Промывание слезных путей
- Лор, стоматолог, терапевт
- Консультация узких специалистов (фтизиатр, кардиолог, эндокринолог, эпид. окружение и т.п.) при наличии сопутствующей патологии.
- Клинико-лабораторные исследования: общий анализ крови, общий анализ мочи, анализ крови на сахар, исследование кала на яйца гельминтов, флюорография, ЭКГ, коагулограмма, анализ крови на свертываемость, микрореакция, кровь ВИЧ, биохимический анализ крови (АЛТ, АСТ, электролиты, билирубин, креатинин, мочевина), ИФА крови на маркеры гепатита.
Перечень основных диагностических мероприятий:
- Консультация офтальмолога
- Визометрия
- Биомикроскопия
- Офтальмоскопия
- Тонометрия
- Циклоскопия
- Периметрия
- Эхобиометрия
- Кераторефрактометрия
Перечень дополнительных диагностических мероприятий:
- Ультразвуковая доплерография для выявления степени снижения кровотока в сосудах глаза
- А, В скан для определения передне-заднего и поперечного размера глазного яблока и для исключения отслойки сетчатки
- Электрофизиологические исследования – ЭРГ и ЗВП для дифференциальной диагностики с другими заболеваниями
Обнаружение периферической дистрофии, с разрывами сетчатки требует проведения лечения, целью которого становится профилактика отслойки сетчатки.
Данное лечение заключается в выполнении профилактической лазерной коагуляции сетчатки в зоне дистрофических изменений или отграничивающей лазерной коагуляции вокруг существующего разрыва.
При выполнении подобной процеуры, посредством специального лазера проводится воздействие на сетчатую оболочку по краю разрыва или дистрофического очага, результатом которого становится «склеивание» сетчатки и подлежащих оболочек глаза в области воздействия лазерным излучением.
Лазерная коагуляция выполняется амбулаторно, она хорошо переносится пациентами. Правда, необходимо учитывать, что образование необходимых спаек занимает какое-то время, поэтому после процедуры лазерной коагуляции необходимо соблюдать щадящий режим, который исключает тяжелый физический труд, погружения под воду или подъем на высоту, занятия, связанные с вибрацией или резкими движениями (прыжки с парашютом, бег, аэробика и пр.).
Лечение
В лечении хориоретинальной дистрофии используют медикаментозные, лазерные, хирургические методы, электроокулостимуляцию и магнитостимуляцию, что позволяет стабилизировать и частично компенсировать состояние, т. к. полное восстановление нормального зрения невозможно.
Важно
Медикаментозная терапия при неэкссудативной форме хориоретинальной дистрофии включает в себя внутривенное, парабульбарное введение дезагрегантов и антикоагулянтов прямого и непрямого действия, ангиопротекторов, сосудорасширяющих препаратов, антиоксидантов, гормонов, ферментов, витаминов.
Выполняется лазерстимуляция сетчатки низкоинтенсивным излучением полупроводникового лазера расфокусированным красным пятном.
При экссудативной форме хориоретинальной дистрофии показана местная и общая дегидратационная терапия и секторальная лазерная коагуляция сетчатки с целью разрушения субретинальной неоваскулярной мембраны, ликвидации отека макулярной области, что позволяет предупредить дальнейшее распространение дистрофического процесса.
Перспективными методиками лечения экссудативной хориоретинальной дистрофии также являются фотодинамическая терапия, транспупиллярная термотерапия сетчатки.
Хирургическим лечением хориоретинальной дистрофии является витрэктомия (при неэкссудативной форме с целью удаления субретинальных неоваскулярных мембран), реваскуляризация хориоидеи и вазореконструктивные операции (при неэкссудативной форме для улучшения кровоснабжения сетчатки).
Показатель остроты зрения, благоприятный для лечения составляет от 0,2 и выше.
Прогноз в отношении зрения при хориоретинальной дистрофии в целом неблагоприятный.
Профилактика
Предупреждение возможных осложнений при выявлении периферических дистрофий, полностью зависит от дисциплины и внимания пациента к собственному здоровью. Собственно, когда ведут речь о профилактике, то прежде всего, подразумевают профилактику разрывов сетчатки и ее отслойки.
Основной способ профилактики при этом – своевременная диагностика патологии у пациентов из группы риска, динамическое наблюдение и проведение последующей профилактической лазерной коагуляции, при возникновении необходимости.
Пациенты с существующей периферической дистрофией сетчатки, как и пациенты, входящие в группу риска, дважды в год должны проходить обследование. Беременным женщинам, рекомендуется осматривать глазное дно при широком зрачке, не менее двух раз – в начале беременности и в конце. После родов также необходим осмотр офтальмолога.
Профилактика непосредственно дистрофических процессов у людей, входящих в группу риска подразумевает проведение регулярных профилактических офтальмологических осмотров с обязательным расширением зрачка, а также курсов сосудистой и витаминной терапии, которые призваны улучшить периферическое кровообращение и стимуляцию обменных процессов сетчатой оболочки.Источники: ophthalmology-md.ru, diseases.medelement.com, setchatkaglaza.ru, krasotaimedicina.ru, denta.dobromed.ru, ailas.com.ua
Офтальмологические клиники
glazaexpert.ru
что это такое, симптомы и лечение
Дистрофия сетчатки глаза – это опасное состояние, при котором происходит постепенно, часто бессимптомное, разрушение сетчатой оболочки, провоцирующее заметное ухудшение зрительных функций. Одной из разновидностей дистрофии является ПВХРД – периферическая витреохориоретинальная дистрофия сетчатки глаза. Этот дегенеративный процесс часто является следствием нарушения кровоснабжения глазного дна и может устраняться как консервативным, так и хирургическим путем.
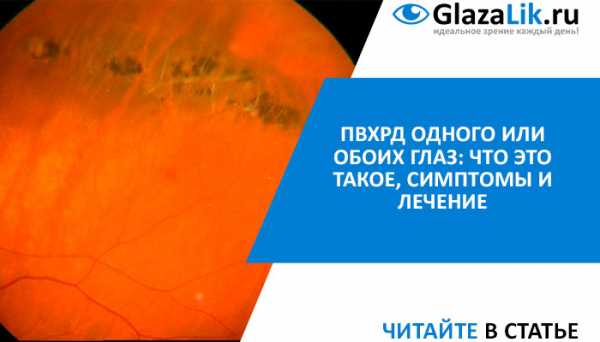
Причины возникновения
ПВХРД – что это такое? Это дистрофия периферических отделов сетчатки, которая является распространенным явлением и может возникнуть в любом возрасте. Точный механизм развития патологии неизвестный. Спровоцировать появление периферической витреохориоретинальной дистрофии могут следующие факторы:
- повышенное артериальное давление;
- генетическая предрасположенность;
- миопия;
- гиперметропия;
- сахарный диабет;
- атеросклероз сосудов;
- воспалительные процессы;
- повреждения органов зрения;
- инфекционные заболевания;
- интоксикация организма.
Под воздействием ряда факторов происходит нарушение кровоснабжения зрительного аппарата, нарушается вещественный обмен, в результате чего стенки сетчатой оболочки истончаются, происходит поражение стекловидного тела. Такие дегенеративные изменения приводят к нарушению зрения и при наличии таких провоцирующих факторов, как физическое или эмоциональное перенапряжение, чрезмерные зрительные нагрузки или воздействие вибрации, может произойти разрыв или отслоение сетчатой оболочки.
Симптомы
Особенностью возникновения периферической витреохориоретинальной дистрофии сетчатки глаза является ее бессимптомное течение, затрудняющее своевременную диагностику проблемы. Первые признаки ПВХРД нередко наблюдаются уже при наличии разрывов сетчатой оболочки. Заподозрить дистрофические изменения в периферии глаза можно по таким симптомам:
- мелькание «мушек» перед глазами;
- яркие вспышки света;
- затуманенность зрения;
- нарушение цветовосприятия;
- ухудшение видимости в темноте;
- сужение поля зрения.
Центральное зрение при ПВХРД не нарушается, наблюдается только постепенное ухудшение периферических зрительных функций. Если при разрыве сетчатой оболочки лечение не было начато своевременно и дегенеративный процесс продолжает прогрессировать, то возможно кровотечение в стекловидное тело или отслоение сетчатки, что в итоге приводит к потере зрения.
Отличие от ПХРД
Дистрофия периферических отделов сетчатки глаза бывает 2-х форм: ПХРД (периферическая хориоретинальная дистрофия) и ПВХРД (периферическая витреохориоретинальная дистрофия). Отличие ПХРД от ПВХРД состоит в том, что в первом случае патологический процесс затрагивает только сетчатку и сосудистую оболочку, а во втором случае в дегенеративный процесс вовлекается еще и стекловидное тело.
Классификация
Современная медицина выделяет несколько разновидностей периферической витреохориоретинальной дистрофии сетчатки глаза:
- Решетчатая. Наиболее распространенная разновидность патологии, которая чаще всего передается по наследству и диагностируется преимущественно у мужчин. При решетчатой ПВХРД в верхне-наружном квадранте глазного дна происходят дегенеративные изменения в виде решетки из пустых сосудов, между которыми виднеются кисты, разрывы и истонченные стенки сетчатой оболочки. При такой форме чаще всего поражаются оба органа зрения, наблюдается отслоение сетчатки.
- Инееподобная. Дегенеративные изменения имеют вид пустых сосудов, между которыми находятся пигментные пятна и очаги дистрофии, похожие на хлопья снега. Такая форма заболевания носит наследственный характер и характеризуется симметричным поражением обоих глаз. Отличается продолжительным течением и пониженной вероятностью разрывов сетчатки.
- «След улитки». Дистрофические изменения имеют вид блестящих белых лентовидных полосок с множественными дырками и очагами истончения, напоминающими след улитки. Патология сопровождается крупными разрывами.
- «Булыжная мостовая». Поражаются отдаленные участки периферических отделов сетчатки, чаще всего в нижних отделах правого или левого глаза. Дегенеративные изменения имеют вид отдельных пятен белого цвета, окруженных пигментными пятнами.
- Мелкокистозная. Дистрофические процессы наблюдаются в крайних отделах периферии и имеют вид множественных круглых красных кист, которые способны сливаться, образовывая крупные образования. Механические повреждения провоцируют разрывы кист.
Способы диагностики
Периферическая витреохориоретинальная дистрофия длительное время протекает бессимптомно, из-за чего часто диагностируется уже при наличии крупных разрывов и значительном ухудшении зрения. Выявить ПВХРД при помощи обычного осмотра глазного дна невозможно, поэтому проводится офтальмоскопия с максимальным расширением зрачка и с помощью специальной линзы Гольдмана, позволяющей детально рассмотреть самые отдаленные участки сетчатой оболочки.
Помимо этого могут проводиться такие диагностические мероприятия:
- периметрия;
- склерокомпрессия;
- визометрия;
- рефрактометрия;
- оптическая когерентная томография;
- ЭФИ;
- УЗИ.
Медикаментозное лечение ПВХРД
На начальных стадиях развития периферической витреохориоретинальной дистрофии, а также спустя несколько месяцев после лазерного вмешательства назначается медикаментозная терапия, направленная на улучшение вещественного обмена и компенсацию дистрофических процессов. Для лечения ПВХРД могут назначаться следующие медикаментозные средства:
- Рибофлавин;
- Триметазидин;
- Таурин;
- Ницерголин;
- Пентоксифилин;
- Атропин;
- Тропикамид.
Для достижения лучшего эффекта офтальмолог прописывает сразу несколько препаратов, сочетание которых позволяет устранить дегенеративные процессы, предупредить появление осложнений и восстановить зрительные функции.
Физиотерапия
Для достижения лучшего результата и скорейшего устранения дегенеративных процессов дополнительно к основному методу лечения назначается физиотерапия, способствующая укреплению мышечной системы и нормализации офтальмотонуса. Могут рекомендоваться следующие физиотерапевтические процедуры:
- магнитотерапия;
- электрофорез;
- электро- и фотостимуляция;
- лазерная стимуляция.
Наряду с физиотерапией могут назначаться различные компьютерные программы. Амблиокор, зрительная гимнастика.
Физиотерапевтические процедуры при ПВХРД отличаются низкой эффективностью, поэтому должны сочетаться с витаминотерапией.
Лазерная операция
Лучшим методом лечения ПВХРД является лазерная коагуляция сетчатки, суть которой заключается в склеивании истонченных участков оболочки или отсечение разорванных тканей. Лазеркоагуляция проводится в амбулаторных условиях под местным наркозом, ее длительность составляет не более 20 минут.
Лазерное вмешательство отличается эффективностью и безопасностью, восстановительный период проходит быстро и без осложнений. Для скорейшего образования спаек на протяжении первых 2-х недель после операции следует воздержаться от физических и зрительных нагрузок, тепловых процедур и приема спиртных напитков, сосудорасширяющих препаратов.
Хирургическое вмешательство
Если периферическая витреохориоретинальная дистрофия сетчатки глаза сопровождается множественными разрывами или сильной отслойкой оболочки, то необходимо проведение более серьезного хирургического вмешательства, при котором пораженные участки иссекаются, а оставшиеся ткани сшиваются между собой. Возможна имплантация стекловидного тела.
ПВХРД при беременности
В период вынашивания иммунная система ослабевает, вследствие чего повышается вероятность развития различных дистрофических процессов. Если у беременной женщины была обнаружена ПВХРД глаза, то назначается лазерная коагуляция. При отсутствии противопоказаний проведение операции возможно на любом сроке, однако не рекомендуется ее делать позже, чем на 31 неделе. При таком диагнозе врачи в большинстве случаев рекомендуют рожать путем кесарева сечения, так как естественные роды могут стать причиной отслоения сетчатой оболочки.
Профилактика
Прогноз при периферической витреохориоретинальной дистрофии сетчатки глаза в большинстве случаев благоприятный, после прохождения курса лечения дистрофические явления исчезают, зрение восстанавливается. ПВХРД протекает бессимптомно и нередко обнаруживается уже на запущенной стадии. Во избежание этого рекомендуется проходить ежегодный профилактический медосмотр у окулиста и выполнять следующие профилактические мероприятия:
- не допускать чрезмерных зрительных нагрузок;
- контролировать уровень сахара в крови;
- регулярно проверять давление и при необходимости стабилизировать его;
- правильно питаться;
- отказаться от вредных привычек;
- вести активный образ жизни;
- своевременно лечить сопутствующие болезни;
- укреплять иммунитет.
Автор статьи: Кваша Анастасия Павловна, специалист для сайта glazalik.ru
Делитесь Вашим опытом и мнением в комментариях.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
glazalik.ru