Ангина — как лечить | Энциклопедия горла ГЕКСОРАЛ®
29.06.2021 г.
216 523
15 минут
Содержание:
Ангиной, или тонзиллитом, принято называть острое воспаление одной или даже нескольких миндалин глоточного лимфоидного кольца. Такая патология крайне распространена, поэтому в аптеках средства для лечения ангины обычно нарасхват. Подробнее о заболевании, о том, как быстрее выздороветь и больше не заболеть, – в нашей статье.
Глоточное лимфоидное кольцо состоит из шести крупных миндалин:
- двух нёбных, которые находятся в углублениях по обе стороны от входа в глотку,
- двух трубных, расположенных в области слуховых труб в носоглотке,
- одной язычной – на корне языка,
- одной глоточной – в верхней части глотки5.
Мелкие лимфоидные образования формируют боковые валики и единичные бугорки на задней стенке глотки5.
Лимфоидное кольцо служит барьером на пути проникновения микробов в дыхательные и пищеварительные пути, участвует в формировании иммунитета. Миндалины имеют множество углублений (лакун) и крипт, в которые постоянно проникают различные микроорганизмы. Именно они активизируют иммунные клетки, запускающие выработку иммунных белков-антител, которые обеспечивают защиту от инфекций. При снижении иммунитета и высокой степени агрессивности возбудителей инфекции миндалины воспаляются – развивается тонзиллит.
Миндалины имеют множество углублений (лакун) и крипт, в которые постоянно проникают различные микроорганизмы. Именно они активизируют иммунные клетки, запускающие выработку иммунных белков-антител, которые обеспечивают защиту от инфекций. При снижении иммунитета и высокой степени агрессивности возбудителей инфекции миндалины воспаляются – развивается тонзиллит.
У детей чаще встречается аденоидит1, или инфекционное поражение глоточных скоплений лимфоидной ткани – аденоидов. У обращающихся за лечением взрослых ангины чаще бывают нёбными. Поэтому под термином «ангина» нередко понимают воспаление именно нёбных миндалин – гланд2.
Опасным в плане заболевания считается зимне-весенний период3. В это время тонзиллиты обычно развиваются как осложнения острых респираторных вирусных инфекций. Этому способствуют1,2:
- снижение защитных сил организма,
- неблагоприятные условия внешней среды (колебания температуры, повышенная или пониженная влажность, нехватка витаминов и т.
 д.)1.
д.)1.
Кроме того, играют роль такие факторы, как:
- травмы гланд (например, рыбной костью),
- генетическая предрасположенность,
- наличие очагов хронической инфекции во рту, в носу и его придаточных пазухах1,2.
Виновниками болезни могут быть самые различные микроорганизмы. У детей на первом месте среди всех возбудителей инфекции стоит бета-гемолитический стрептококк1,3 – этот важный факт врач учитывает при выборе антибиотика для лечения ангины. У взрослых преобладают тонзиллиты, вызванные аденовирусами, риновирусами, коронавирусами, вирусами гриппа и парагриппа. Стрептококки присоединяются на втором этапе развития заболевания1,3.
Заражение происходит воздушно-капельным путем, при поцелуях, при использовании общей посуды, полотенец, предметов обихода. При наличии очагов хронической инфекции и носительстве активизируются эндогенные возбудители1,2, те, которые уже обитают в организме. Так, в 75 % случаев виновниками обострения хронического тонзиллита становятся бетагемолитические стрептококки, населяющие крипты гланд1.
Так, в 75 % случаев виновниками обострения хронического тонзиллита становятся бетагемолитические стрептококки, населяющие крипты гланд1.
Воспалительный процесс в гландах может быть следствием некоторых системных заболеваний:
- Инфекционного мононуклеоза,
- Агранулоцитоза,
- Лейкоза4.
Поражение лимфоидной ткани глоточного кольца – один из первых симптомов этих недугов. Поэтому лечение ангины домашними средствами без консультации с врачом – это всегда рискованное мероприятие.
Наверх к содержанию
Виды и симптомы ангины
Эффективное лечение ангины невозможно1 без учета природы ее возбудителя и формы заболевания. Самые часто встречающиеся клинические разновидности воспаления миндалин1:
- катаральная,
- фолликулярная,
- лакунарная.
Катаральная
Болезнь начинается остро. На фоне общего недомогания, слабости и разбитости появляются ощущения жжения, першения и сухости в горле и боль при глотании. Температура тела в пределах 37-37,9 0С. При осмотре обнаруживается разлитое покраснение и небольшая отечность гланд и дужек мягкого нёба. Язык сухой, обложен белым налетом. Увеличены шейные и подчелюстные лимфатические узлы.
Температура тела в пределах 37-37,9 0С. При осмотре обнаруживается разлитое покраснение и небольшая отечность гланд и дужек мягкого нёба. Язык сухой, обложен белым налетом. Увеличены шейные и подчелюстные лимфатические узлы.
При развитии аденоидита возможна гнусавость голоса, что часто бывает у детей, – лечение ангины в таких случаях нередко откладывается из-за неосведомленности родителей2. При этом общие симптомы интоксикации будут более выражены, чем у взрослых, и ребенок может жаловаться на боль в ухе при глотании1,2.
В зависимости от типа возбудителя, клиническая картина воспаления миндалин может меняться. Так, при аденовирусной ангине, кроме покраснения гланд, присутствуют другие признаки инфекции, в частности краснота распространяется на всю поверхность глотки, носоглотки и носа, развиваются симптомы конъюнктивита – покраснение, слезоточивость и выделения из глаз2. В лечении вирусной катаральной ангины особое место занимают антисептические препараты для полоскания горла – антибиотики не действуют на вирусы3,4.
Если процесс вызван вирусами Коксаки, тонзиллит дополняют различные проявления желудочнокишечного расстройства. На поверхности гланд и мягком нёбе появляются высыпания в виде мелких пузырьков, напоминающих герпетические, лечение такой ангины требует особого подхода из-за возможности развития менингита2.
Обычно катаральное воспаление продолжается 3-5 дней, затем оно либо исчезает, либо переходит в следующую стадию – фолликулярный или лакунарный тонзиллит2.
Фолликулярная
Если при катаральном воспалении процесс захватывает только поверхность гланд, то при фолликулярном он распространяется на глубокие слои и фолликулярный аппарат. Это выражается в лихорадке (до 40 0С), появлении озноба, сильной слабости, ломоты и боли в мышцах и суставах1. Резкая болезненность горла затрудняет глотание, заставляет отказываться от еды.
У детей воспаление лимфоидной ткани сопровождается выраженным ее отеком, что может приводить к затруднению дыхания. Поэтому лечение ангины в домашних условиях опасно для жизни малыша.
Поэтому лечение ангины в домашних условиях опасно для жизни малыша.
При фолликулярном воспалении через ярко-красную поверхность слизистой оболочки миндалин просвечивают наполненные гноем мелкие фолликулы1. Картина напоминает усыпанное звездами ночное небо1. Лимфатические узлы увеличены и резко болезненны.
Лечение фолликулярной ангины обязательно предусматривает использование антибиотиков1,2 – их подбирает и назначает врач. В этом случае через несколько дней фолликулы вскрываются, освобождаются от гноя, образующиеся на их месте мелкие язвочки быстро заживают, не оставляя после себя никакого следа1,2.
Лакунарная
Чаще заболевание протекает тяжелее фолликулярного1. Температура стабильно держится на цифрах выше 39 0С, слабость и головная боль буквально приковывают к постели, постоянно хочется спать, но ломота в теле не дает отдохнуть. Используемые в лечении лакунарной ангины нестероидные противовоспалительные препараты оказывают обезболивающее и жаропонижающее действие, что на время облегчает состояние4, 5.
Заболевание сопровождается появлением привкуса гноя и неприятного запаха изо рта. Болезненность при глотании нарастает по мере нагноения и увеличения отека.
На покрасневшей поверхности слизистой гланд в устьях лакун появляется желтовато-белый гнойный налет, который легко снимается ватным тампоном1,2. Постепенно его становится так много, что он покрывает большую часть миндалин, но при этом не выходит за их границы.
На 5–7-й день, а при лечении гнойной ангины антибиотиками на 2–4-й день, когда лакуны очищаются от гноя, состояние улучшается1,2. Лихорадка спадает до 37,5-37,9 0С, боль в горле становится не такой сильной. Еще через 4-5 дней наступает выздоровление1,2.
Важно! Проявления лакунарного воспалительного процесса можно спутать с симптомами дифтеритической ангины; без лечения у детей дифтерия быстро приводит к отеку тканей ротоглотки, глотки и гортани и, как следствие, к выраженному затруднению дыхания. Серо- белый пленчатый налет на миндалинах на вид напоминает гной, но он плотно связан с подлежащими тканями, переходит на мягкое нёбо, боковые стенки глотки и гортань. Обращаться к врачу при тонзиллите у ребенка нужно обязательно!
Обращаться к врачу при тонзиллите у ребенка нужно обязательно!
Наверх к содержанию
Лечение
Во избежание заражения окружающих нужно оставаться дома, если лечение ангины будет проводиться в домашних условиях, или быстро лечь в больницу, если терапия предполагает пребывание в стационаре.
Комнату нужно как можно чаще проветривать, по возможности проводить ультрафиолетовое облучение и влажную уборку. Посуда и полотенца должны быть строго индивидуальными.
Терапия тонзиллита включает создание щадящего режима, общую и местную терапии.
Щадящий режим
- В начале болезни и первые пару дней после нормализации температуры лучше оставаться в постели1. Затем, когда лихорадка проходит, нужно соблюдать домашний режим и избегать физических нагрузок.
- Повышенная температура способствует усиленному потоотделению. Уменьшить симптомы интоксикации и избежать обезвоживания поможет обильное питье – морсы и минеральная вода без газа.
 Народное лечение ангины молоком с медом противопоказано. Сладкое молоко является идеальной питательной средой для бактерий, они быстро размножаются, и это усугубляет течение болезни1.
Народное лечение ангины молоком с медом противопоказано. Сладкое молоко является идеальной питательной средой для бактерий, они быстро размножаются, и это усугубляет течение болезни1.
- Пища должна быть термически обработанной, жидкой или измельченной, несоленой и несладкой, без добавления специй и пряностей1. Блюда лучше выбирать легко перевариваемые растительно-молочные с низким содержанием простых углеводов, отварные, тушеные, приготовленные на пару1.
Системная лекарственная терапия
Вне зависимости от тяжести состояния, стрептококковый тонзиллит – показание для антибактериальной терапии в виде таблеток или инъекций1,2,4. Поэтому при ангине нужно обратиться к врачу.
Особенно важны антибиотики при лечении ангины у детей и людей с ослабленным иммунитетом. Они помогают предотвратить развитие осложнений2.
Подбор антибиотика и его дозировку определяет врач. В частности, бета-гемолитический стрептококк чувствителен к препаратам пенициллина последнего поколения и макролидам1,2. Продолжительность курса лечения ангины с температурой и у взрослого, и у ребенка в среднем составляет 7 дней2. Тяжелое состояние – показание для госпитализации в инфекционный стационар, инъекционного или капельного введения антибиотиков2.
Продолжительность курса лечения ангины с температурой и у взрослого, и у ребенка в среднем составляет 7 дней2. Тяжелое состояние – показание для госпитализации в инфекционный стационар, инъекционного или капельного введения антибиотиков2.
Антибиотики убивают не только болезнетворные бактерии, но и полезную микрофлору полости рта, пищеварительного тракта, что может спровоцировать развитие кандидоза. С целью его профилактики используются противогрибковые препараты2. Они же применяются для лечения грибковой ангины, которая обычно встречается у больных с резко ослабленным иммунитетом, например, на фоне СПИДа или приема лекарств, подавляющих работу иммунной системы2,5.
Нестероидные противовоспалительные препараты помогают быстро купировать воспалительный процесс и лихорадку, уменьшить болезненные ощущения в горле.
Десенсибилизирующие препараты показаны для предупреждения аллергии и аутоиммунных осложнений2.
Местная терапия
Ускорить очищение миндалин помогают полоскания горла солевыми (морская соль, сода) растворами, растворами антисептиков2,3. В качестве них народная медицина предлагает использовать настои и отвары лекарственных растений, например, ромашки или календулы. Традиционная медицина располагает более действенными средствами – специальными препаратами для полоскания горла2,3, такими как ГЕКСОРАЛ®. В лечении легких форм вирусной ангины они используются как основное средство, предупреждающее развитие бактериального воспалительного процесса миндалин3, в остальных случаях становятся дополнением к системной антибактериальной терапии.
Основным действующим веществом препаратов ГЕКСОРАЛ® РАСТВОР и ГЕКСОРАЛ® АЭРОЗОЛЬ является антисептик гексэтидин, обладающий антисептическим, противогрибковым, обезболивающим, кровоостанавливающим и дезодорирующим действиями6.
ГЕКСОРАЛ® раствор/аэрозоль:
- активен в отношении грамположительных бактерий, к которым относится бетагемолитический стрептококк, и грибов рода Кандида, активизирующихся при снижении иммунитета и использовании антибиотиков6;
- имеет высокий профиль безопасности, благодаря чему может использоваться не только у взрослых, но и у детей с 3 лет6;
- облегчает болезненные ощущения при глотании6;
- действует до 12 часов6.

ГЕКСОРАЛ® ТАБС и ТАБС КЛАССИК содержат антисептики, обладающие широким спектром противомикробного действия. В ГЕКСОРАЛ® ТАБС кроме этого входит анестетик местного действия, помогающий уменьшить боль в горле7. Различные ароматические масла придают таблеткам приятный вкус и аромат. «Мятный» ГЕКСОРАЛ® ТАБС может применяться в лечении детей с 4 лет и старше7. ГЕКСОРАЛ® ТАБС КЛАССИК бывает с апельсиновым, лимонным, медоволимонным, черносмородиновым вкусом и разрешен к использованию начиная с шестилетнего возраста7.
ГЕКСОРАЛ® ТАБС ЭКСТРА на основе амилметакрезола, дихлорбензилового спирта и лидокаина оказывает антисептическое действие и, проявляя активность в отношении большинства грамположительных и грамотрицательных бактерий, грибов, уменьшает отек тканей и болезненные ощущения в горле8. Препарат разрешен к использованию с 12-летнего возраста8.
Показатели выздоровления: нормальная температура тела в течение 5 дней, исчезновение боли в горле и при ощупывании лимфатических узлов, нормализация показателей крови и отсутствие осложнений1.
Наверх к содержанию
Возможные осложнения
Тонзиллит может вызывать местные осложнения1,2:
- формирование паратонзиллярного абсцесса, характеризующегося выраженной интоксикацией, односторонней болью в горле, выбуханием одной гланды, отклонением языка в сторону поражения, невозможностью полностью открыть рот, вынужденным наклоном головы в сторону абсцесса;
- отит, или воспаление среднего уха, сопровождающийся болью, заложенностью и чувством давления в ухе, а при отсутствии терапии – лабиринтит (поражение внутреннего уха), проявляющийся шумом в ушах, тошнотой, рвотой, головокружением и расстройством чувства равновесия.
Без лечения катаральная, фолликулярная или другая ангина у взрослых и детей может привести к развитию таких заболеваний, как1,2:
Миокардит | Воспаление мышечной оболочки сердца |
Ревматизм | Связанное с иммунными нарушениями системное заболевание соединительной ткани, протекающее с поражением сердца и суставов |
Ревматоидный и инфекционный полиартриты | Воспаления суставов |
Системная красная волчанка | Заболевание соединительной ткани, проявляющееся поражением мелких кровеносных сосудов различных органов |
Гломерулонефрит и нефрит | Воспаления почек |
Сепсис | Заражение крови |
Чаще всего такие осложнения возникают у людей, запустивших болезнь, поздно обратившихся к врачу или вообще не проходивших лечения1.
Наверх к содержанию
Профилактика
Уменьшить риск заболевания помогут2:
- соблюдение правил личной гигиены, в частности регулярное мытье рук2;
- закаливание: воздушные ванны, обтирания и души с постепенно снижающейся температурой воды, полоскание горла холодной водой2;
- утренняя гимнастика и занятия физкультурой2;
- санация полости рта: кариозных зубов, больных десен, хронического ринита, гайморита, аденоидов;
- санация ЛОР-очагов инфекции – терапия ринита, гайморита, решение проблемы заложенности носа, заставляющей дышать ртом и снижающей защитные функции слизистой оболочки ротоглотки2.
Информация в данной статье носит справочный характер и не заменяет профессиональной консультации врача. Для постановки диагноза и назначения лечения обратитесь к квалифицированному специалисту.
Литература
- Н.Л. Кунельская, А.Б. Туровский. Ангины: диагностика и лечение// «РМЖ».
 — 2010. — № 7, с. 438.
— 2010. — № 7, с. 438. - В.С. Дергачев. Ангина. Клиника, диагностика и алгоритм лечебных мероприятий. Выбор местной антибактериальной терапии// «РМЖ». – 2007. — № 18, с. 1350.
- Г. З. Пискунов, И. Б. Анготоева. Острый тонзиллофарингит // Лечащий врач. – 2007. — №2.
- П.А. Кочетков, В.М. Свистушкин. Острый стрептококковый тонзиллит – современные принципы терапии// «РМЖ». – 2014. — № 26, с. 1891.
- Полякова Т.С., Полякова Е.П. Хронический тонзиллит: диагностика, лечение, профилактика// «РМЖ». – 2004. — № 2, с. 65.
- Инструкции по применению препаратов ГЕКСОРАЛ® РАСТВОР и ГЕКСОРАЛ® АЭРОЗОЛЬ.
- Инструкции по применению ГЕКСОРАЛ® ТАБС и ТАБС КЛАССИК.
- Инструкция по применению ГЕКСОРАЛ® ТАБС ЭКСТРА.
Антибиотики в лечении тонзиллярной патологии
А.И. КРЮКОВ, д.м.н., профессор, Н.Л. КУНЕЛЬСКАЯ, д.м.н., профессор, Г.Ю. ЦАРАПКИН, д.м.н., А.С. ТОВМАСЯН, к. м.н., О.А. КИСЕЛЕВА, Научно-исследовательский клинический институт оториноларингологии им. Л.И. Свержевского Департамента здравоохранения г. Москвы
м.н., О.А. КИСЕЛЕВА, Научно-исследовательский клинический институт оториноларингологии им. Л.И. Свержевского Департамента здравоохранения г. Москвы
Тонзиллярная патология относится к наиболее распространенным во всем мире. Ей подвержены люди всех возрастов, но наибольшую актуальность воспалительные заболевания миндалин имеют в детском возрасте в связи с опасностью тяжелых осложнений. Алгоритмы лечения тонзиллярной патологии описаны в различных международных и национальных руководствах, тем не менее вопросы практического выбора антимикробных средств нередко вызывают трудности у практических специалистов.
До 80% острых и обострений хронических респираторных заболеваний сопровождается симптомом боли в горле, который является одной из наиболее частых причин обращения больных к педиатру, терапевту, оториноларингологу и врачам иных специальностей. Острое воспаление глотки является причиной 1,1% от всего числа посещений пациентами врачей; 6% от числа всех визитов к педиатру; острые тонзиллофарингиты входят в число 20 наиболее часто диагностируемых заболеваний [1, 2].
В отечественной практике при острой инфекции с поражением миндалин обычно используют термин «ангина» или «тонзиллит», а воспаление лимфоидных фолликулов задней стенки глотки обычно характеризуют термином «фарингит». В клинической практике нередко, особенно в детском возрасте, наблюдается сочетание тонзиллита и фарингита, поэтому в литературе, особенно англоязычной, широко используют термин «тонзиллофарингит», предполагая воспаление стенок ротоглотки. В частности, к развитию бактериального тонзиллита чаще приводит инфекция, вызванная бета-гемолитическим стрептококком группы А (БГСА), фарингиты обычно вызваны респираторными вирусами, аденоидиты — вирусами, Streptococcus pneumoniae, Haemophilus influenzae, Staphylococcus aureus, Moraxella catarrhalis, эпиглоттиты — H. influenzae.
influenzae.
Острые тонзиллиты классифицируют на первичные (банальные) ангины (катаральная, фолликулярная, лакунарная, смешанная, флегмонозная), вторичные, возникающие при инфекционных заболеваниях (скарлатина, корь, дифтерия, сифилис и т. д.), при заболеваниях крови (лейкоз, агранулоцитоз, моноцитоз), атипичные (Симановского — Плаута — Венсана, вирусная, грибковая). В клинической практике наиболее часто встречается эпидемическая форма заболевания, когда инфекция передается воздушно-капельным или контактным путем и вызывает первичные ангины. В детском возрасте бактериальную природу имеют до 30% ангин; в подавляющем большинстве случаев этиологическим фактором является БГСА. Значительно чаще к развитию острого тонзиллита приводит вирусная инфекция, в первую очередь аденовирусы, респираторно-синцитиальные вирусы, вирус Эпштейна — Барр. Вирусные формы острых тонзиллитов преимущественно возникают в осенне-зимний период и преобладают у детей первых 3 лет жизни (до 90%), а в возрасте старше 5 лет увеличивается частота бактериальных форм (до 50%) [4].
Считается, что развитие ангины происходит по типу гиперергической аллергической реакции, причем к сенсибилизации организма приводит разнообразная микрофлора лакун миндалин и продукты белкового распада, а пусковым механизмом развития заболевания могут являться различные факторы экзогенной или эндогенной природы. Аллергический фактор может служить предпосылкой возникновения инфекционно-аллергических заболеваний, таких как ревматизм, гломерулонефрит, неспецифический инфекционный полиартрит, достаточно часто являющихся осложнением тонзиллита, особенно индуцированного БГСА, т. к. они обладает высокой адгезивной способностью к мембранам слизистых оболочек, устойчивостью к фагоцитозу, выделяют многочисленные экзотоксины, вызывающие сильный иммунный ответ, содержат антигены, перекрестно реагирующие с миокардом, а включающие их иммунные комплексы участвуют в поражении почек [7, 8].
Лечение острых тонзиллитов и фарингитов комплексное и включает ирригационную терапию, использование местных антибактериальных препаратов и системные антибиотики.
При вирусной этиологии тонзиллитов и фарингитов возможно ограничиться назначением ирригационной терапии и местных антисептиков, однако бактериальная этиология заболевания, особенно БГСА, требует обязательного применения системных антибиотиков.
В связи с этим крайне важно следовать принципам рациональной антибактериальной терапии, а именно: назначение препарата с целью максимально быстрого клинического и бактериологического выздоровления; спектр действия препарата должен соответствовать вероятному возбудителю инфекции, преодолевать возможно имеющиеся механизмы резистентности и создавать максимальную концентрацию в очаге инфекции. Что особенно актуально в педиатрической практике — назначаемый препарат должен быть удобен в применении.
Адекватная трактовка ведущего этиологического фактора (бактерии, вирусы, грибки, простейшие), клиническая форма ангины (первичная или вторичная), острота заболевания (при остром тонзиллите обычно один возбудитель, при обострении хронического — смешанная флора) [9] позволяют назначить терапию эмпирически, с учетом сведений о чувствительности к антибиотикам, способности препарата создавать адекватные концентрации в очаге инфекции и доказанной эффективности и безопасности его применения.
Традиционно препаратами выбора при БГСА-тонзиллите являются полусинтетические пенициллины широкого спектра действия. Они эффективны против наиболее вероятных возбудителей тонзиллита (БГСА), относятся к безопасным группам антибиотиков и все имеют пероральные формы. При типичной картине заболевания они рассматриваются в качестве препаратов выбора.
Наиболее известный представитель данной группы — амоксициллин, который обладает выраженным бактерицидным эффектом. Механизм действия препарата связан с угнетением синтеза пептидогликана (вещества, являющегося основой бактериальной мембраны), что приводит к нарушению целостности клеточных мембран бактерий и их гибели. Амоксициллин активен в отношении штаммов Staphylococcus spp. и Streptococcus spp., а также Neisseria meningitidis, Neisseria gonorrhoeae, Escherichia coli, Salmonella spp., Shigella spp., Klebsiella spp. Терапевтические концентрации амоксициллина поддерживаются в плазме в течение 8 часов после перорального приема.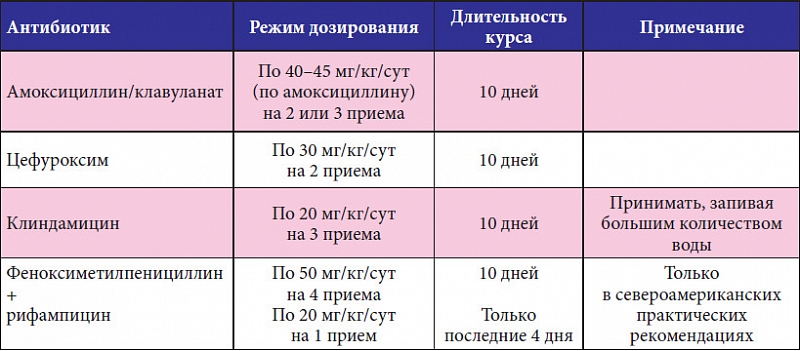
В процессе метаболизма амоксициллина образуются фармакологически неактивные вещества. Порядка 50—70% принятой дозы экскретируется почками в неизменном виде, около 10—20% — печенью, остальная часть амоксициллина выводится в виде метаболитов. В настоящее время доступен амоксициллин российского производства Амосин (ОАО «Синтез», г. Курган). Препарат предназначен для перорального применения. Капсулы принимают до или после приема пищи через равные промежутки времени.
Однако следует учитывать, что H. influenzae, а также M. catarrhalis являются активными продуцентами β-лактамаз. Это диктует необходимость использования в качестве препаратов стартовой терапии защищенных аминопенициллинов, которые по праву считаются «золотым стандартом» терапии острой гнойно-воспалительной патологии лор-органов. Одним из наиболее часто применяемых антибиотиков при лечении тонзиллярной патологии является комбинированный препарат, содержащий полусинтетический пенициллин — амоксициллин и необратимый ингибитор лактамаз – клавулановую кислоту.
• грамположительные аэробы: Streptococcus pneumoniae, БГСА, Staphylococcus aureus (кроме метициллинорезистентных штаммов), S. epidermidis (кроме метициллинорезистентных штаммов), Listeria spp., Enteroccocus spp.;
• грамотрицательные аэробы: Bordetella pertussis, Brucella spp., Campylobacter jejuni, Escherichia coli, Gardnerella vaginalis, Haemophilus influenzae, H. ducreyi, Klebsiella spp., Moraxella catarrhalis, Neisseria gonorrhoeae, N.
 meningitidis, Pasteurela multocida, Proteus spp., Salmonella spp., Shigella spp., Vibrio cholerae, Yersinia enterocolitica;
meningitidis, Pasteurela multocida, Proteus spp., Salmonella spp., Shigella spp., Vibrio cholerae, Yersinia enterocolitica;• анаэробы: Peptococcus spp., Peptostreptococcus spp., Clostridium spp., Bacteroides spp., Actinоmyces israelii.
Фармакокинетика амоксициллина и клавулановой кислоты имеет много общего. Оба компонента хорошо всасываются в желудочно-кишечном тракте, прием пищи не влияет на степень их всасывания. Пик плазменных концентраций достигается примерно через час после приема препарата. Амоксициллин и клавулановая кислота характеризуются хорошим распределением в жидкостях и тканях организма, созданием терапевтических концентраций в очагах инфекций верхних дыхательных путей (небные миндалины, слизистая оболочка глотки, околоносовых пазух, барабанной полости и т. д.). Амоксициллин выводится из организма почками в неизмененном виде путем тубулярной секреции и клубочковой фильтрации. Клавулановая кислота элиминируется через клубочковую фильтрацию, частично — в виде метаболитов. Небольшие количества могут выводиться через кишечник и легкими. Период полувыведения составляет 1–1,5 ч. У пациентов с тяжелой почечной недостаточностью период полувыведения амоксициллина увеличивается до 7,5 ч, клавулановой кислоты — до 4,5.
Небольшие количества могут выводиться через кишечник и легкими. Период полувыведения составляет 1–1,5 ч. У пациентов с тяжелой почечной недостаточностью период полувыведения амоксициллина увеличивается до 7,5 ч, клавулановой кислоты — до 4,5.
Амоксициллин/клавуланат характеризуется хорошей переносимостью. Нежелательные явления встречаются относительно редко в виде диареи, тошноты и кожной сыпи. Таблетки препарата Арлет® следует, не разжевывая, принимать внутрь во время еды, запивая небольшим количеством воды. Взрослым и детям старше 12 лет (или с массой тела более 40 кг) обычная доза при легком и среднетяжелом течении инфекций составляет 1 таблетку 250/125 мг 3 раза в сутки. При тяжелом течении инфекций назначают по таблетке 500/125 мг 3 раза в сутки, также при необходимости применяются таблетки препарата Арлет® в дозе 875/125 мг или по 1 таблетке 500/125 мг 3 раза в сутки. Курс лечения доходит до 5—14 дней. Длительность лечения определяет лечащий врач. Лечение не должно продолжаться более 14 дней без повторного медицинского осмотра.
При атипичных проявлениях болезни (микоплазменной и хламидофильной инфекции) препаратами выбора являются макролиды. Их рекомендуется использовать у детей в качестве стартовой терапии при лечении атипичных форм тонзиллита, а также в тех случаях, когда имеется непереносимость бета-лактамных антибиотиков. Макролиды рассматриваются как альтернативные антибактериальные средства, которые могут быть назначены в случае отсутствия эффекта от стартовой терапии, при развитии побочных и нежелательных явлений, связанных с применением препаратов первого ряда [10, 11].
Литература
1. Nash DR, Harman J, Wald ER, Kelleher KJ. Antibiotic prescribing by primary care physicians for children with upper respiratory tract infections. Arch Pediatr Adolesc Med, 2002. 156. 11: 1114-1119.
2. Panasiuk L, Lukas W, Paprzycki P. Empirical first-line antibioticotherapy in adult rural patients with acute respiratory tract infections. Ann Agric Environ Med, 2007. 14. 2: 305-311.
3. Бабияк В.И., Говорухин М.И., Митрофанов В.В. Некоторые психологические аспекты проблемы «качества жизни» человека. Российская оторинолар., 2004. 1(8): 3-6.
4. Таточенко В.К., Бакрадзе М.Д., Дарманян А.С. Острые тонзиллиты в детском возрасте: диагностика и лечение. Фарматека, 2009. 14: 65-69.
5. Гаращенко Т.И., Страчунский Л.С. Антибактериальная терапия ЛОР-заболеваний в детском возрасте. В кн.: Детская оториноларингология: Руководство для врачей. Под ред. М.Р. Богомильского, В.Р. Чистяковой. Т. II. М.: Медицина, 2005: 275-317.
6. Линьков В.И., Цурикова Г.П., Нуралова И.В., Панькина Н.А. Значение хламидийной инфекции в развитии хронических воспалительных заболеваний глотки. Новости отоларингологии и логопатологии, 1995. 3(4): 146-146.
7. Крюков А.И. Клиника, диагностика и лечение тонзиллярной патологии (Пособие для врачей). М., 2011. 32 с.
8. Лучихин Л.А. Ангина. Оториноларингология: национальное руководство. Под ред. В.Т. Пальчуна. М.: ГЭОТАР-Медиа, 2008: 652–673.
Под ред. В.Т. Пальчуна. М.: ГЭОТАР-Медиа, 2008: 652–673.
9. Гаращенко Т.И. Макролиды в терапии острого тонзиллита и его осложнений у детей. РМЖ, 2001. 9., 19: 812-816.
Источник: Медицинский совет, № 11, 2015
Врач рассказал об ошибках при лечении горла | Новости | Известия
Кандидат медицинских наук, врач-оториноларинголог Владимир Зайцев в беседе с сайтом aif.ru рассказал о наиболее частых ошибках, которые люди допускают при лечении горла.
По словам специалиста, при появлении первых признаков заболевания горла — першения, болезненности при глотании — многие начинают лечиться ингаляциями, которые бывают разными: ультразвуковыми, паровыми, народными (когда дышат над картошкой, чайником). Прежде всего врач не рекомендует использовать паровые варианты, особенно если в горле ощущается отек. Также специалист указал на опасность самоназначения себе ингаляций, поскольку из-за нагрева усиливается отечность и человек легко может задохнуться. Также нельзя делать ингаляции, если есть повышенная температура тела — свыше 37,5, что ведет к усилению отечности.
Также нельзя делать ингаляции, если есть повышенная температура тела — свыше 37,5, что ведет к усилению отечности.
Также не стоит принимать антибиотики при любой боли в горле. Например, боль при глотании далеко не всегда является симптомом ангины, и если причина болезни вирусная, антибиотики пользы не принесут. Также опасен отказ от приема антибиотиков при необходимости, например, при той же ангине, которая требует применения антибактериальной терапии. Признаками ангины являются высокая температура, которая плохо сбивается, сильная боль в горле. При ангине врач рекомендует постельный режим и прием специализированной терапии. Стоит помнить, что ангина чревата своими осложнениями — интоксикация бьет по жизненно важным органам: сердцу, почкам, суставам.
Также врач призвал ни в коем случае не использовать для лечения горла керосин, поскольку это смертельно опасно и чревато появлением онкологических заболеваний: рак корня языка, рак в полости рта, рак небных миндалин, рак гортани.
Кроме того, он призвал быть осторожнее с полосканием, особенно если это не специальные растворы и спреи. Например, с помощью соли можно пересушить слизистую задней стенки глотки, а сода «подарит» ощущение саднения и першения, что замедлит выздоровление.
Небезопасными, по мнению доктора, являются и ультрафиолетовые лампы: ультрафиолет полезен только при четком соблюдении инструкции, а если переусердствовать, легко можно сжечь себе всю слизистую. Также следует избегать народной терапии — луком, чесноком, имбирем. Кроме того, следует соблюдать температурный режим пищи — она не должна быть ни слишком горячей, ни слишком холодной. Аккуратными стоит быть и с таблетками для рассасывания и не лечиться ими без меры, а лучше обратиться к врачу, чтобы он назначил индивидуальное лечение, опираясь на актуальное состояние.
4 декабря врач-иммунолог заявила о недопустимости приема антибиотиков для профилактики. Прием таких препаратов возможен исключительно определенными курсами и строго по показаниям.
ЧИТАЙТЕ ТАКЖЕ
Ангина. Симптомы и лечение
Тонзиллит (от латинского слова tonsilla — миндалина) – острое инфекционное заболевание, характеризующееся воспалением и наличием очаговой инфекции в нёбных миндалинах.
Выделяют две формы тонзиллита – острый (ангина) и хронический.
Развитию острого тонзиллита способствуют: переохлаждение, снижение реактивности организма (снижение иммунитета), кариозные зубы, гнойные синуситы, искривление носовой перегородки, нерациональное питание. Чаще всего пик заболевания приходит на осенне-зимний и весенний период.
Ангина характеризуется острым началом. Инкубационный период может быть от нескольких часов до трех-пяти или семи дней. Обычно отмечают постепенное появление нарастающих болей в горле в покое, а также при глотании. Наблюдается ухудшение общего состояния, поднимается температура тела. Возбудители заболевания передаются, как правило, воздушно-капельным путем.
Острый тонзиллит может быть катаральным, когда воспаление проявляется отеком и покраснением миндалин; фолликулярным, когда на миндалинах появляются нагноившиеся фолликулы в виде гнойных точек; лакунарным, при котором в лакунах формируются гнойные пробки или жидкий гной. Все эти формы характеризуются появлением неприятного запаха изо рта или неприятного привкуса.
Все эти формы характеризуются появлением неприятного запаха изо рта или неприятного привкуса.
Диагноз тонзиллит, а также его форму и стадию может установить только ЛОР – врач. При постановке диагноза хронический тонзиллит врач основывается на совокупности общих и местных признаков. Учитываются анамнестические данные, объективные симптомы и лабораторные показатели, позволяющие выставить точный диагноз.
Естественно во всех ситуациях квалифицированно разобраться может только специалист, поэтому не стоит даже пытаться определить болезнь самостоятельно. Это крайне опасно, так как может привести к роковой ошибке, ведь существует еще и дифтерия, и хирургические осложнения той же самой ангины (абсцессы, флегмоны), и другие напасти на горло, которые не потерпят легкомысленного отношения к себе.
Еще до визита к врачу нужно приступить к частому (не 3 – 4 раза в день, а ежечасно) полосканию горла антибактериальными средствами (раствором Гексорал, Тантум Верде, Фурацилина, Эвкалипта, Календулы) после полоскания можно (и даже нужно, так как это даст облегчение пациенту) оросить горло аэрозолем (Стопангин, Аква Марис, Каметон, Ингалипт, Гексаспрей, Биопарокс) или рассосать таблетку (Стрепсилс, Имудон, Септолете, Граммидин, Фарингосепт) таких препаратов в настоящее время огромное количество – при ангине они уменьшают воспаление и существенно снижают болезненность. Еще раз повторюсь, что полоскание необходимо, так как во время полоскания микробы и продукты их жизнедеятельности механически смываются и удаляются, а не проглатываются. Заболевание обычно сопровождается проявлениями бактериальной интоксикации, поэтому показано обильное питье и постельный режим! После установленного диагноза “ангина” подразумевается немедленное начало активного лечения.
Еще раз повторюсь, что полоскание необходимо, так как во время полоскания микробы и продукты их жизнедеятельности механически смываются и удаляются, а не проглатываются. Заболевание обычно сопровождается проявлениями бактериальной интоксикации, поэтому показано обильное питье и постельный режим! После установленного диагноза “ангина” подразумевается немедленное начало активного лечения.
В лечение острого тонзиллита основным методом является антибиотикотерапия. На основании лабораторных анализов врач назначает антибактериальные препараты для приема внутрь (такие как Флемоксин, Аугментин) или в виде инъекций, если имеет место гнойный процесс в области рото– и носоглотки, к сожалению, без них не удастся обойтись. Одновременно с антибиотикотерапией показан прием антигистаминных препаратов – Кларитин, Супрастин (для снятия отечности в ротоглотке) и пробиотиков – Линекс, Бифиформ (для предотвращения дисбактериоза).
Лечение необходимо начать своевременно, для того, чтобы добиться быстрого выздоровления, предотвратить осложнения, а также предупредить распространение заболевания среди окружающих. Ангина – это легко передающееся заболевание, при котором необходима изоляция пациента на дома или в стационаре с момента выявления и до выздоровления. Помещение, в котором находится пациент с ангиной, следует чаще проветривать и проводить влажную уборку. Для пациента с ангиной нужно выделить отдельную посуду и кипятить после каждого употребления, а также не допустимо, чтобы пациент пользовался общим полотенцем!
Ангина – это легко передающееся заболевание, при котором необходима изоляция пациента на дома или в стационаре с момента выявления и до выздоровления. Помещение, в котором находится пациент с ангиной, следует чаще проветривать и проводить влажную уборку. Для пациента с ангиной нужно выделить отдельную посуду и кипятить после каждого употребления, а также не допустимо, чтобы пациент пользовался общим полотенцем!
Если у пациента наблюдается повышение температуры (выше 38°С – для взрослого) и головная боль используют анальгетики (Аспирин-С, Парацетамол), если пациент не может принять таблетку, ее можно растолочь; еще лучше использовать препараты в виде растворимых шипучих таблеток или сиропа (Нурофен, Панадол). Если в процессе лечения лихорадка спадет, то указанные препараты лучше отменить.
Чаще всего такая терапия очень эффективна, что на 3 – 4 день пациент начинает ощущать себя практически здоровым. Однако категорически запрещается в это время бросать лечение и выходить на работу, посещать занятия в учебных заведениях. Воспалительный процесс далеко еще не завершен, многие системы организма либо ослаблены (в том числе иммунитет), либо находятся в состоянии перестройки. Чтобы избежать осложнений, необходим период восстановления, который продлиться еще несколько дней. В это время будут весьма кстати хорошее питание, послеобеденный отдых, полноценный сон, прием витаминов!
Пациенты, переболевшие ангиной (получавшие антибиотики и другие схемы лечения) перестают быть опасными для окружающих через 9 – 12 дней после начала лечения. Назначение врачом антибиотиков является одновременно эффективным методом лечения и профилактики хронического тонзиллита, ревматизма, заболеваний почек и других осложнений ангины.
Лучшим лечением является профилактика, которая заключается в повышении устойчивости организма к инфекционным воздействиям и неблагоприятным условиям внешней среды. Важное значение имеет общее и местное закаливание организма: систематические занятия физкультурой и спортом, здоровое питание (включающее в себя фрукты и овощи), утренняя гимнастика, воздушные ванны, обтирания, прием витаминов. С целью повышения устойчивости слизистой оболочки глотки к охлаждению, проводится местное закаливание – полоскание горла водой (лучше минеральной) постепенно снижающейся температуры (от теплой к холодной). Также весьма важное значение для предупреждения ангины имеет санация полости рта и носа. Кариозные зубы, больные десны, гнойные поражения придаточных пазух носа предрасполагают к возникновению ангины. Различные патологические состояния полости носа и носоглотки, препятствующие носовому дыханию (искривление перегородки носа, полипы, аденоиды и т.д.), заставляют пациента дышать ртом, а при этом происходит охлаждение и пересыхание слизистой оболочки ротоглотки. Но чтобы избежать неприятностей, этим можно заниматься только после осмотра и получения разрешения у лор – врача.
И помните, лучшее лечение – это профилактика! Будьте здоровы!
Косотурова О. С.
Материал носит информационный характер. Лекарственные средства, биологические активные добавки и другие товары указаны в качестве примера их возможного использования и/или применения, что ни в коем случае не является рекомендацией к их применению. Перед применением лекарств, биологически-активных добавок и медицинской техники и других товаров обязательно проконсультируйтесь со специалистом.
Антибиотики при ангине
Ангина — инфекционное заболевание в виде острого воспаления гланд (нёбных миндалин), вызываемое стрептококками или стафилококками.
Признаки и виды ангины:
Катаральная — характерно преимущественно поверхностное поражение миндалин. Головная боль, высокая температура тела, слабость, боль при глотании, покраснение миндалин. Налет на миндалинах может отсутствовать. Длительность болезни от 5 до 7 дней.
Лакунарная и фолликулярная — ангины протекают с более выраженной симптоматикой. Температура тела повышается до 39-40°С. Боль в горле, желтоватый налет и гнойные пробки на покрасневших миндалинах. Двустороннее поражение миндалин. Длительность более 7 дней.
Ангина фибринозная — характеризуется появлением на миндалинах фибринозных налетов беловато-желтого цвета, регионарным лимфаденитом. Такой тип ангины может развиться из лакунарной либо протекать самостоятельно с наличием сплошной пленки уже в первые часы заболевания. В последнем случае характерно острое начало с высокой лихорадкой, ознобом, тяжелыми явлениями общей интоксикации, иногда с признаками поражения головного мозга. Длительность от 7 до 14 дней.
Флегмонозная ангина — сильная боль при глотании, высокая температура, головная боль. Сильное увеличение одной миндалины. Поверхность миндалины как будто натянута. Встречается очень редко.
Как лечить и чем лечить болезнь ангину:
- Приём у врача это Лор или Терапевт. Врач определит вид ангины и назначит лечение;
- Сделать бак посев (мазок из горла) на чувствительность к антибиотикам, таким образом врач определит какой антибиотик эффективней;
- Приём антибиотиков от 7 до 14 дней;
Для лечения ангины применяют антибиотики пенициллинового ряда.
Амоксициллин, Амоксиклав, Аугментин, Флемоклав Солютаб, Экоклав, Экобол;
При пониженной чувствительности стрептококка ко всему пенициллиновому ряду или же при аллергических реакциях на пенициллин подбирают антибактериальные препараты из группы:
Макролиды: Эритромицин, Кларитромицин, Азитромицин, Экомед;
Цефалоспорины: Цефодокс, Цефма, Цефикс, Пецеф, Цефтриаксон, Цефазолин, Цефиксим;
При ангине в комплексе с антибиотиками принимают жаропонижающие средства (Парацетамол или Нурофен) используют для борьбы с чрезмерно высокой температурой тела выше 38°С, головной болью, так и для смягчения болевых ощущений, которые иногда не позволяют, не только нормально есть, но и пить жидкость.
Всегда при приеме сильных антибиотиков нужно принимать противоаллергические противогистаминные препараты (Эриус, Эдем, L-Цет, Цетрин, Гленцет).
Внимание! Перед применением лекарственных препаратов необходимо проконсультироваться с врачом. Информация предоставлена исключительно для ознакомления.
кому, когда и как принимать
Когда их назначают, стоит ли бояться побочных эффектов и почему результат может быть неожиданным? Расcказываем, что врачи думают об антибиотиках.
Не повторяйте дома
Антибиотик — сильнодействующее лекарство, и его всегда должен назначать врач. Больше двух десятилетий многие аптеки, стремясь повысить выручку, свободно продавали рецептурные препараты, кроме наркотических и психотропных. Это привело к тому, что многие врачи разучились оформлять рецептурные бланки, выписывая рецепты на листках блокнота, даже не ставя печать. А пациенты покупали для самолечения антибактериальные, они же противомикробные, препараты. Контроль ужесточился только в последние два года.
«Еще до того, как я начала работать в Детской клинике „Фэнтези“, — рассказывает педиатр Виктория Алипова, — на прием привели ребенка, который жаловался на боли в животе и нарушение стула. Анамнез показал, что мальчик 12 раз за последний год проходил курс лечения антибиотиками при каждой простуде, в том числе ОРВИ, когда такие лекарства бесполезны. В первый раз антибиотик выписал врач, а затем мама ребенка действовала по аналогии. Достаточно было отменить препарат, и проблема с кишечником нормализовалась бы. Детям можно принимать противомикробные в виде сиропов или суспензий даже с рождения, но только по показаниям, которые определяются доктором. Многие же врачи назначают такие лекарства по любому поводу».
У антибиотиков немало побочных эффектов. В первую очередь они разрушают микрофлору кишечника: появляются диарея, рвота, возможны колиты, нарушения функции печени и почек, аллергия. В таких случаях параллельно часто назначают пробиотики или другие препараты, нормализующие функции ЖКТ. Впрочем уролог Риназ Камалетдинов говорит, что в клинических рекомендациях не указано, что подобные лекарства способны стабилизировать микрофлору кишечника на фоне антибактериальной терапии. А при каждом случае болезни решение о виде терапии может принимать только специалист:
«Лечение антибиотиками должен проводить врач, — уверен доктор Камалетдинов. — Даже в случае повторного появления похожих симптомов не стоит принимать оставшиеся с прошлой болезни таблетки. С врачом же можно проконсультироваться онлайн или по телефону. В урологии используют разные типы антибиотиков, чаще всего фторхинолоны, особенно левофлоксацин. Часто приходится менять фармакологическую группу, дозу, длительность и график приема. К примеру, пациент с бактериальным простатитом, вызванным кишечной палочкой, получал один вид антибиотика. Лечение требует 28 дней, но на 3-й неделе симптомы вернулись. Оказалось, что в организме появилась вторая инфекция, а кишечная палочка выработала резистентность к лекарству. Пришлось дополнительно назначить препарат другого спектра».
Можно ли победить резистентность
Со временем бактерии приспосабливаются, вырабатывая гены, которые защищают от воздействия антибиотиков. Если человек заражается такими бактериями лечить его намного сложнее. Процесс этот всепланетного масштаба, и во многом в проблеме виноваты сами врачи. Часто они бездумно применяют антибиотики широкого спектра, которые, подобно ковровым бомбардировкам, уничтожают микрофлору слизистых оболочек.
«Проще выписать антибиотик ребенку с высокой температурой или пациенту реанимации, находящемся без сознания, и не беспокоиться о дальнейшем лечении, — сетует терапевт и медицинский блогер Филипп Кузьменко. — Врач упрощает себе работу, стреляя „из пушки по воробьям“, добивается выздоровления пациента, но слишком дорогой ценой».
В следующий раз, когда выздоровевшего настигнет та же самая болезнь, прежнее лекарство может не сработать, поскольку бактерии научились ему противостоять. В этой гонке вооружений у микробов явные преимущества. Всегда найдутся бактерии, против которых будут бессильны даже препараты последнего поколения.
«Самолечение антибиотиками это убийство наших внуков и правнуков, — убежден доктор Кузьменко. — Каждый день получаю письма о том, что неопытные или некомпетентные врачи назначают при ОРВИ антибиотики. Смертность от гриппа не превышает 2−3%, а от бактериальной инфекции, для которой нет лекарства, доходит до 50%. Лично я в первый год практики выписывал антибиотики часто, затем реже и на 4−5-й год — почти никогда. Есть 3 группы так называемых антибиотиков выбора или первого ряда: пенициллины, макролиды и цефалоспорины. Эти препараты назначаются в случае угрожающей ситуации еще до подтверждения точного диагноза. Это миф, что пневмонию на ранней стадии можно „выслушать“, а ведь в некоторых случаях пациент может и до аптеки не дойти. Поэтому эмпирическим путем из множества антибиотиков были выбраны препараты „широкого спектра“, действующие на 20−25 видов бактерий».
Когда антибиотики нужны?
Противомикробные препараты показаны только в крайних случаях острого протекания болезни: при пневмонии, ангине, остром пиелонефрите, гнойном отите, менингококковой инфекции и в случае очень высокой температуры с подозрением на сепсис. При ринитах, бронхитах, ларингитах и многих других болезнях принимать антибиотики не стоит. Однако в российских протоколах лечения такая возможность предусмотрена.
«Бактериальные отит или синусит гораздо эффективнее лечить интраназальными стероидами и промыванием носа, — рассказывает отоларинголог GMS Clinic Олег Абрамов. — Практика показала, что 80% острых заболеваний не требуют антибиотиков. Если все же я их назначаю, то это препараты пенициллиновой группы, цефтриаксон, клиндамицин. Но никогда сразу. При бактериальном риносинусите, когда с начала простуды более 10 дней не проходит насморк, еще 5 дней я пробую решить проблемы иными средствами. Если это не помогает, назначаю антибиотик. Здесь крайне важно соблюдать длительность приема, поскольку болезнь коварна. После исчезновения симптомов препарат нужно принимать еще 5 дней. А например, при пневмококковой инфекции стандартная дозировка не справляется с бактерией, и дозу антибиотика необходимо удвоить».
При большинстве заболеваний антибактериальная терапия приносит больше вреда, чем пользы.
«За 7 лет практики я наблюдал около 700 тысяч человек с простудой и не более 10 пневмоний, — рассказывает Филипп Кузьменко. — В одном случае пневмония была вызвана супербактерией — чрезвычайно устойчивым к большинству известных антибиотиков микробом. Мы перепробовали множество препаратов, но ни один не справился, и пациент не выжил».
При подозрении на болезнь, при которой антибиотики необходимы, врачи сразу начинают антибактериальную терапию, но они обязаны убедиться в правильности диагноза и при необходимости скорректировать лечение. Пневмонию можно подтвердить рентгеном легких, в иных случаях обычно берут кровь или мочу на посев, определяя, к какому антибиотику избирательного действия чувствителен микроб. Но, в отличие от рентгена, бактериальный посев занимает существенное время. «Анализ крови или выделений из уретры в нашей клинике требует 3−5 дней, — рассказывает Риназ Камалетдинов. — Самые современные лаборатории справляются за 1−2 дня».
По словам Филиппа Кузьменко, бактериальный посев актуален в условиях стационара, а в амбулаторных условиях им по многим причинам пренебрегают. А вот Олег Абрамов полагает, что в соответствии с западными стандартами лечения, никакой доказанной диагностической эффективности бакпосев не имеет, и не назначает его никогда.
Некоторые доктора не учитывают, что любое острое состояние болезни антибиотиками переводится в хроническое. Иммунитет подавляется этими лекарствами, не успевая выработать необходимые антитела, которые позволили бы избежать последующей хронической стадии заболевания.
А вот опасности в получении ненужных антибиотиков с мясом птицы или скота врачи не видят. Для лечения животных действительно используют те же пенициллин, тетрациклин, левомицетин, но будучи переваренными, они теряют агрессивные лечебные свойства, и в организм человека попадают уже безвредными.
- Антибиотики нужны в редких случаях обострения:
- пневмонии
- ангины
- менингита
- гнойного отита
- острого пиелонефрита и цистита
- случаев длительной и очень высокой температуры
- Принимать антибиотики можно только по назначению врача, который выбирает конкретный препарат, дозировку, длительность и график приема
- У антибиотиков много побочных эффектов
- Бактерии вырабатывают резистентность к большинству антибиотиков. Однажды подействовавший препарат может в следующий раз не сработать
Лечение тонзиллита – «АллергоStop»
Тонзиллит является инфекционным заболеванием, поражающим в первую очередь миндалины. При отсутствии своевременного лечения тонзиллит (или ангина) могут переходить на язычные, носоглоточные и гортанные миндалины. Заболевание может носить острую или хроническую форму, которые часто имеют схожую симптоматику, но требуют различных методов лечения.
Симптомы
Бактериальные, вирусные и грибковые заболевания, связанные с поражением дыхательных путей, часто имеют схожую симптоматику. Поэтому для постановки диагноза необходимо обращаться к специалистам медицинского центра.
Консультация ЛОРа необходима, если появились:
- Общая усталость и ломота во всем теле.
- Тошнота и рвота.
- Острая боль в горле.
- Видимый налет на гландах.
- Увеличение миндалин.
- Устойчивая лихорадка.
- Боль при глотании.
Эти симптомы являются основными проявлениями тонзиллита, который может иметь различные формы и стадии развития в зависимости от возбудителя и общего состояния организма человека. Поскольку различные формы требуют определенного лечения, то заниматься самолечением не рекомендуется.
Способы лечения
Виды и способы лечения тонзиллита должен определять врач, который оценит общее состояние пациента, уточнит наличие ранее перенесенных заболеваний, проведет осмотр и установит вид ангины. В ряде случаев могут потребоваться дополнительные лабораторные анализы, которые помогут выявить возбудителя. В этом случае на этапе постановки диагноза пациенту будут даны общие назначения при лечении тонзиллита различных видов.
Острый тонзиллит
Предполагает использование терапевтических методов лечения без госпитализации.
Пациенту назначают:
- Орошение тканей глотки ингалиптом, каметоном.
- Полоскания отварами трав, растворами антисептических препаратов.
- Местную обработку пораженных участков грамицидином.
- Прием антибиотиков из группы сульфаниламидов, цефалоспоринов, макролидов.
В случае выявления грибковых палочек при ангине, антибактериальные препараты заменяются на противогрибковые средства, а также назначается полоскание легким раствором перекиси водорода.
Хронический тонзиллит
Сырой климат, систематические переохлаждения, хронические воспалительные заболевания, недолеченная ранее перенесенная ангина или иные заболевания верхних дыхательных путей, постоянные интоксикации, несбалансированная диета, отсутствие витаминов – всё это может привести к хронической форме тонзиллита, который имеет несколько форм в зависимости от мест поражения.
Для лечения хронического тонзиллита может потребоваться:
- Медикаментозный метод. Нацелен на устранение очагов заболевания, профилактику повторных симптомов. Пациенту назначаются полоскания горла, орошения, прогревания. Также подбирается индивидуальная диета с повышенным содержанием витаминов для поддержания иммунной системы и назначаются антибиотики.
- Хирургический метод. Используется в случае запущенного состояния, когда консервативные терапевтические методы не оказывают необходимой поддержки и облегчения.
Преимущества лечения в центре «Аллергостоп»
Оказание медицинской помощи в центре «Аллергостоп» поставлено на высокий передовой уровень, что позволяет предложить пациентам:
- Качественную и быструю диагностику.
- Достоверные лабораторные анализы.
- Эффективное назначение и проведение лечения.
У нас демократичные цены, с которыми вы можете ознакомиться в прайсе. Вызвать врача на дом или записаться на прием можно по телефону 8 (351) 200-22-62, 750-86-16 .
антибиотиков в профилактике и лечении ишемической болезни сердца | Журнал инфекционных болезней
Аннотация
Сероэпидемиология, патология и исследования на животных предоставляют доказательства возможной связи между инфекциями Chlamydia pneumoniae и атеросклерозом, ишемической болезнью сердца и инфарктом миокарда. Если такая связь существует, то воздействие определенных антибиотиков может положительно повлиять на клиническое течение после острого ишемического сердечного приступа (вторичная профилактика) и повлиять на риск развития первого инфаркта миокарда (первичная профилактика).Предварительные данные клинических испытаний предполагают, что лечение новыми макролидными антибиотиками может улучшить исход после ишемических событий, а данные большого анализа случай-контроль показывают, что воздействие тетрациклинов или хинолонов может снизить риск развития первого инфаркта миокарда. Однако пока нельзя рекомендовать антибиотики для лечения или профилактики ишемической болезни сердца. Этот обзор опубликованных исследований кратко суммирует имеющуюся в настоящее время литературу о влиянии антибиотиков на риск развития ишемической болезни сердца и инфаркта миокарда.
Хорошо задокументированные факторы риска атеросклероза, ишемической болезни сердца (ИБС) и инфаркта миокарда (ИМ) (например, гиперлипидемия, артериальная гипертензия, ожирение, недостаток физических упражнений, курение) недостаточно учитывают все новые случаи ИМ. Таким образом, поиск дополнительных факторов риска, которые могут играть роль в этиологии атеросклероза и ишемической болезни сердца, важен, поскольку ишемическая болезнь сердца является основной причиной заболеваемости и смертности в промышленно развитых странах [1, 2].
Chlamydia pneumoniae была впервые обнаружена в 1960-х годах, а около 15 лет назад она была выделена из респираторной ткани и идентифицирована как респираторный патоген [3, 4]. Первое сообщение о высокой распространенности повышенных титров антител против этой бактерии у субъектов с ИМ [5] вызвало предположения о возможном причинном участии инфекций C. pneumoniae в этиологии атеросклероза, ИБС и ИМ. Большинство большого количества сероэпидемиологических исследований [6–13] добавили доказательства к растущему количеству литературы, предполагающей возможную связь C.pneumoniae к патофизиологии атеросклероза и последующей ишемической болезни сердца. Эта связь, однако, не была обнаружена во всех исследованиях: три анализа на основе США не смогли показать связь между сывороточными антителами (IgG) и последующими сердечными событиями [14–16]. В этих исследованиях исходные титры IgG для субъектов, у которых развилась ИБС во время последующего наблюдения, сравнивались с таковыми для контрольных субъектов. Напротив, исследования образцов патологии человека [17–26] и животных моделей [27–30] предоставили дополнительные доказательства того, что инфекции C.pneumoniae может играть роль в этиологии атеросклероза и ишемической болезни сердца.
В контексте общественного здравоохранения фактор риска заболевания должен быть достаточно сильным и преобладающим, чтобы вносить существенный вклад в этиологию заболевания. C. pneumoniae , как было показано, часто вызывает инфекции дыхательных путей во всех возрастных группах, причем наиболее вероятным путем распространения является респираторный секрет [31–35]. В промышленно развитых странах преобладает повышенный титр антител против C.pneumoniae в качестве маркера предыдущих инфекций этим агентом составляет 50–70% среди населения среднего возраста [33, 36]. Многие субъекты получают первую инфекцию в детстве, и повторное инфицирование C. pneumoniae во взрослой жизни является обычным явлением [33]. Наличие C. pneumoniae у субъективно здоровых бессимптомных субъектов не является редкостью [37, 38]. Респираторные инфекции, вызванные C. pneumoniae , обычно характеризуются легким, самоограничивающимся клиническим течением [36, 39], которое часто не требует медицинской помощи.Основными симптомами таких инфекций грудной клетки являются умеренная температура, охриплость голоса и кашель. Из-за их легкого клинического течения можно предположить, что многие инфекции дыхательных путей, вызванные C. pneumoniae , не лечатся антибиотиками, и поэтому такие инфекции могут стать хроническими.
Возможная роль антибиотиков при ИБС и МИ
Если причинно-следственная связь между бактериальными инфекциями, вызванными C. pneumoniae , и риском развития ИБС и ИМ действительно существует, можно ожидать, что воздействие определенных антибиотиков может снизить риск развития ишемических сердечно-сосудистых заболеваний.Выбор лечения для искоренения C. pneumoniae еще не изучен. Исследования in vitro были проведены для оценки ингибирующих концентраций для уничтожения бактерий, но информации об исследованиях in vivo на людях недостаточно. Информация из исследований in vivo будет важна, потому что фармакокинетические свойства антибиотиков (то есть способность проникать в инфицированную ткань) играют важную роль в успешном лечении инфекций in vivo.
На основании имеющейся информации антибиотики тетрациклинового ряда (тетрациклин, окситетрациклин, миноциклин) эффективны против C.пневмония . Кроме того, новые макролиды (азитромицин, рокситромицин, кларитромицин) также высокоактивны, в то время как эритромицин имеет неопределенную эффективность против C. pneumoniae , если только они не используются в высоких дозах в течение как минимум 2 недель [40–45]. Новые хинолоны (например, грепафлоксацин) также очень эффективны против C. pneumoniae in vitro, но данные о более крупных сериях пациентов отсутствуют. Минимальные ингибирующие in vitro концентрации старых хинолонов (ципрофлоксацин, норфлоксацин) предполагают некоторую антибактериальную активность in vivo.Сульфаниламиды и β-лактамные антибиотики (пенициллины, цефалоспорины) считаются неэффективными против C. pneumoniae [40–45]. Однако следует еще раз подчеркнуть, что сравнение относительной эффективности различных антибиотиков затруднено, поскольку эффективность in vitro не обязательно отражает клиническую эффективность in vivo.
Лечение ИБС и ИМ антибиотиками
Большое внимание было уделено двум клиническим испытаниям, в которых изучали влияние новых макролидных антибиотиков на краткосрочный исход после острого сердечного приступа [46, 47].Сравнение этих исследований ограничено тем фактом, что одно полностью сосредоточено на субъектах с повышенными титрами против C. pneumoniae антител, в то время как другое включает субъектов, у которых не было повышенных титров антител против C. pneumoniae . Кроме того, в одном исследовании лечение антибиотиками начинали рано после ишемического события [46], но в разные моменты времени после ИМ в другом [47]. Оба исследования были довольно небольшими ( n 220 и 202 соответственно) и дали результаты, которые следует рассматривать как интригующие, но предварительные.
Gurfinkel et al. [46] лечили пациентов с нестабильной стенокардией или ИМ без зубца Q с помощью плацебо или рокситромицина (150 мг перорально) два раза в день в течение 30 дней и анализировали данные через 1 месяц [46] и 90 и 180 дней [48] ]. Основными клиническими конечными точками были сердечная ишемическая смерть, инфаркт миокарда или тяжелая рецидивирующая ишемия во время наблюдения. Авторы сообщили о статистически значимой разнице между лечением и группой плацебо через 30 дней наблюдения: в группе плацебо было 9 субъектов с тройной конечной точкой (т.е. тяжелая рецидивирующая стенокардия плюс острый ИМ плюс ишемическая смерть), а в группе рокситромицина был только 1 пациент с тройной конечной точкой ( P = 0,036) [46]. Интересно, что эта разница была слабее через 90 дней (12 субъектов в группе плацебо и 3 в группе рокситромицина имели тройные конечные точки, P = 0,058) и несущественная через 180 дней (14 субъектов в группе плацебо и 7 в группе плацебо). группа рокситромицина имела тройные конечные точки: P = 0,334 [48]
Gupta et al.[47] сообщили о результатах клинического исследования, в котором участвовали мужчины, которые посещали амбулаторную клинику после перенесенного инфаркта миокарда. Выжившие после ИМ были разделены на три группы в соответствии с их уровнем антител IgG; субъекты с наивысшими титрами антител (≥ 1/64) получали либо плацебо, либо азитромицин (500 мг / день) в течение 3 или 6 дней. Также наблюдалась значительная разница между группами лечения и плацебо по количеству повторяющихся нежелательных сердечных явлений после среднего периода наблюдения в 18 месяцев.Субъекты в группе плацебо, у которых были самые высокие титры антител против C. pneumoniae , имели примерно в 4 раза повышенный риск развития рецидивирующей ишемии сердца по сравнению с субъектами, у которых не было повышенных титров антител против C. pneumoniae . Субъекты из группы с самым высоким титром антител, которые получали лечение азитромицином, не имели повышенного риска развития рецидивирующей ишемии по сравнению с субъектами, у которых не было доказательств увеличения титров антител против C.pneumoniae (отношение шансов [ОШ], 0,9; 95% доверительный интервал [95% ДИ], 0,2–4,6) [47].
Андерсон и др. [49] рандомизировали субъектов с повышенными титрами антител и ИБС для получения плацебо или трехмесячного курса азитромицина. Не было различий в отношении клинических исходов (неблагоприятные ишемические сердечные события), но в группе лечения было значительно меньше маркеров воспаления (например, интерлейкин-6, С-реактивный белок), чем в группе плацебо [49].
Эти испытания вторичной профилактики предполагают, что новые макролидные антибиотики, азитромицин и рокситромицин, оказывают определенное влияние на маркеры воспаления или клинический исход (или на оба) после острого ишемического сердечного приступа; однако эти данные еще не позволяют сделать вывод о причинном участии C.pneumoniae в исходе и выживаемости больных ИБС. Наблюдаемые результаты предполагают некоторый эффект этих макролидных антибиотиков, но неясно, связано ли это с эрадикацией C. pneumoniae или с некоторыми другими фармакологическими неантибиотическими эффектами макролидов. Действительно, результаты, представленные Anderson et al. [49] и окончательный анализ Gurfinkel et al. [48] предоставляют доказательства того, что положительные эффекты макролидов могут быть довольно непродолжительными и основаны на острых противовоспалительных эффектах этих соединений, а не на свойствах антибиотиков.
Было показано, что некоторые антибиотики, такие как тетрациклины или макролиды, обладают фармакологическими эффектами, выходящими за рамки антибактериальной эффективности, например, антиоксидантное действие и ингибирующее действие на металлопротеиназы [50–52], которые, в свою очередь, участвуют в нестабильности бляшек и разрыв. Таким образом, ингибирование металлопротеиназ может привести к стабилизации ранее нестабильной атеросклеротической бляшки и к улучшению клинического исхода пациентов с нестабильной ИБС независимо от какой-либо антибактериальной эффективности этих антибиотиков [50–55].
Профилактика первого острого инфаркта миокарда с помощью антибиотиков
Хотя эти рандомизированные клинические испытания [46, 47, 49] были проведены на пациентах с ишемической болезнью сердца (т.е. вторичная профилактика ИБС), влияние антибиотиков на риск развития первого ишемического события сердца (т.е. , первичная профилактика). Хотя такой вопрос было бы чрезвычайно трудно проспективно изучить из-за большого количества необходимых субъектов и высокой стоимости, было возможно изучить эффект воздействия антибиотиков в большом ретроспективном анализе случай-контроль [56, 57].Эти два эпидемиологических исследования были основаны на двух гипотезах: (1) инфекции, вызываемые бактериями (например, C. pneumoniae ), участвующими в этиологии ИБС, широко распространены, клиническое течение такой инфекции часто легкое, и требуется соответствующая ликвидация. редко делается среди населения в целом; и (2) воздействие определенных антибиотиков может изменить риск развития острого инфаркта миокарда, независимо от показаний к применению антибиотика.
Meier et al. [56] проанализировали записи пациентов и историю воздействия определенных антибиотиков у 3315 пациентов с острым, впервые возникшим ИМ, и у 13 139 контрольных субъектов, которые были сопоставлены со случаями по возрасту, полу, календарному году и посещению врача общей практики.В качестве базы данных использовалась большая и хорошо документированная база данных исследований общей практики в Великобритании [58–60]. Исследование было ограничено субъектами, которые не имели каких-либо документально подтвержденных клинических факторов риска (например, стенокардии, гипертензии, гиперлипидемии, нарушения свертываемости крови, сахарного диабета) до ИМ. Для каждого субъекта исследования воздействие антибиотиков за 3 года до даты инфаркта миокарда (или соответствующей даты в сопоставленных контрольных группах) оценивалось из компьютеризированной записи и классифицировалось следующим образом: пользователи только тетрациклинов, только макролидов, только хинолонов, Только сульфаниламиды, только пенициллины, только цефалоспорины или смешанное воздействие (т.е. субъектов, получивших рецепты на различные антибиотики по категориям). Результаты многомерного условного логистического регрессионного анализа, скорректированного с учетом статуса курения и индекса массы тела, выявили значительную разницу между долей контрольной группы и случаев инфаркта миокарда с использованием тетрациклинов (OR, 0,70; 95% CI, 0,55–0,90) или хинолонов (OR 0,45; 95% ДИ 0,21–0,95) за 3 года до даты события. Для макролидов (преимущественно использование эритромицина; OR, 0.93; 95% ДИ, 0,73–1,20), сульфаниламиды (ОШ, 1,01; 95% ДИ, 0,79–1,29), пенициллины (ОШ, 0,94; 95% ДИ, 0,85–1,04) или цефалоспорины (ОШ, 0,90; 95% ДИ, 0,67–1,22) [54]. Дальнейшая стратификация воздействия по суточной дозе тетрациклина дала OR 0,71 (95% ДИ, 0,55–0,91) для пользователей обычной дозы и 0,67 (95% ДИ, 0,30–1,53) для пользователей высоких доз. По сравнению с неиспользованием антибиотиков, использование одного-двух рецептов на макролидный антибиотик в течение 3 лет, предшествующих дате инфаркта миокарда (или соответствующей дате в подобранных контрольных группах), привело к OR, равному 1.03 (95% ДИ, 0,79–1,36), а использование трех или более рецептов привело к OR 0,61 (95% ДИ, 0,34–1,11) [56].
В аналогичном ретроспективном анализе случай-контроль с использованием данных крупной организации по поддержанию здоровья (Group Health Cooperative of Puget Sound, Сиэтл), Jackson et al. [57] проанализировали записи 1796 случаев с инцидентом MI и 4882 подобранных контроля. Они не обнаружили никаких доказательств защитного эффекта предыдущего использования тетрациклинов или эритромицина в первичной профилактике ИМ.Стратификация по совокупной продолжительности лечения не свидетельствовала о снижении риска развития ИМ в сочетании с увеличением продолжительности лечения (1–14, 15–28, 29+ дней). Не было представлено стратифицированного анализа в зависимости от суточной дозы использования антибиотиков; это могло добавить релевантную информацию, потому что кратковременное лечение высокой суточной дозой может быть более эффективным при лечении конкретной инфекции, чем более длительное лечение низкими дозами.
Одно из возможных объяснений отсутствия эффекта, наблюдаемого Jackson et al.[57], возможно, они включали случаи инфаркта миокарда с сердечно-сосудистыми факторами риска в анамнезе (например, у 26% пациентов была стенокардия, у 75% — гипертензия и у 27% — сахарный диабет), в то время как Meier et al. al. [56] включали только ранее здоровых субъектов (как больных, так и контрольную), у которых не было сердечно-сосудистых или метаболических заболеваний, предрасполагающих к ИМ. Исключение субъектов с уже существующими факторами риска позволяет лучше выявлять изолированный интересующий фактор риска, в то время как чрезвычайно сложно измерить эффект одного нового гипотетического фактора риска, представляющего интерес, в популяции, которая уже имеет многочисленные клинические заболевания, предрасполагающие к развитие интересующего результата [61].
Однако интригующие выводы Meier et al. [56] также нуждаются в тщательной интерпретации по разным причинам, даже если они могут хорошо укладываться в гипотезу о том, что бактерии, чувствительные к тетрациклинам или хинолонам, участвуют в этиологии острого ИМ (например, C. pneumoniae ). Наблюдаемый эффект (снижение риска развития первого инфаркта миокарда после воздействия тетрациклинов или хинолонов) действительно может отражать реальный результат и может быть следствием эрадикации C. pneumoniae из организма или, как обсуждалось выше, из-за некоторые другие фармакологические механизмы, такие как противовоспалительный эффект тетрациклинов [50–55].
Альтернативными объяснениями, однако, могут быть случайное или остаточное смешение плохо поддающихся измерению параметров, таких как социально-экономический статус. Термин «смешивающий» описывает ложную связь между воздействием и результатом из-за наличия третьего фактора, который связан как с воздействием, так и с результатом. Социально-экономический статус — это многофакторный и плохо определяемый потенциальный фактор, влияющий на ситуацию, и было высказано предположение, что наблюдаемая связь между инфекциями и ИБС может быть объяснена, по крайней мере частично, искажением социально-экономического статуса; таким образом, субъекты с низким социально-экономическим статусом независимо друг от друга имеют более высокую вероятность заражения инфекциями дыхательных путей (например,ж., из-за скученности домохозяйств) и развития ИБС (например, из-за некачественной, богатой жирами диеты или других факторов риска). В анализе Meier et al. [56], такое смешение должно было избирательно влиять на воздействие тетрациклинов или хинолонов, но не других антибиотиков; это предположение кажется маловероятным, но полностью исключать его нельзя.
Основное ограничение как анализа случай-контроль, проведенного Meier et al. [56] и Джексон и др. [57] заключается в том, что не было доступной информации о сероэпидемиологических параметрах для случаев и контроля.Таким образом, исследуемая популяция представляет собой гетерогенную смесь субъектов, имевших или не подвергавшихся ранее воздействию C. pneumoniae ; кроме того, субъекты с предыдущими инфекциями, вызванными C. pneumoniae , могут существенно различаться в отношении количества, тяжести и времени предыдущих инфекций, вызванных C. pneumoniae . Кроме того, субъекты могли быть серопозитивными, но заразились инфекцией после воздействия антибиотика, в то время как другие субъекты действительно могли иметь инфекцию C. pneumoniae до применения антибиотика.Было бы очень интересно, но, к сожалению, неосуществимо, включать только случаи и контроли с известными титрами антител и известной временной последовательностью инфекции с последующим воздействием антибиотиков; субанализ этих предметов — если возможно — мог бы еще больше прояснить проблему. Кроме того, для многих облученных субъектов масштабы использования антибиотиков могли быть слишком малы, чтобы повлиять на результат, потому что антибиотики были прописаны по различным показаниям (кроме инфекций дыхательных путей с C.pneumoniae ), не требующие длительного лечения или лечения в высоких дозах.
Заключение
Два рандомизированных плацебо-контролируемых исследования [46, 47] вторичной профилактики ИМ и большой ретроспективный анализ случай-контроль, изучающий влияние воздействия антибиотиков на первичную профилактику ИМ [56], дали интригующие доказательства того, что некоторые антибиотики могут иметь эффект на атеросклероз, ИБС и ИМ. Однако необходимы дополнительные крупномасштабные клинические испытания для сбора данных о том, действительно ли определенные антибиотики влияют на течение ишемической болезни сердца, как указано в этих предварительных результатах.Такие контролируемые испытания должны быть крупными по размеру и быть ориентированными на конкретные подгруппы, представляющие интерес, например, на субъектов с повышенными титрами антител, которые в остальном не имеют основных факторов риска ИБС. До тех пор, пока не будет лучшего понимания молекулярных механизмов индуцированного инфекцией атеросклероза и не будет более прямых доказательств причинного пути, использование антибиотиков для профилактики или лечения ИБС является преждевременным и не может быть рекомендовано вне хорошо контролируемых исследований.
Список литературы
1.Американская кардиологическая ассоциация
,Обновление статистики сердца и инсульта за 2000
,1999
Даллас
AHA
2.,,.Бремя смертности от сердечно-сосудистых заболеваний в Европе. Рабочая группа Европейского общества кардиологов по статистике сердечно-сосудистой смертности и заболеваемости в Европе
,Eur Heart J
,1997
, vol.18
(стр.1231
—48
) 3.,,,.Новый штамм Chlamydia psittaci , TWAR, выделен при острых респираторных инфекциях
,N Engl J Med
,1986
, vol.315
(стр.161
—8
) 4.,,,,,.Эпидемия легкой пневмонии, вызванная необычным штаммом Chlamydia psittaci
,J Infect Dis
,1985
, vol.151
(стр.832
—9
) 5.,,, Et al.Серологические доказательства связи нового хламидиоза, TWAR, с хронической ишемической болезнью сердца и острым инфарктом миокарда
,Lancet
,1988
, vol.2
(стр.983
—6
) 6.,,, Et al.Подтверждено предыдущее инфицирование Chlamydia pneumoniae (TWAR) и его присутствие при раннем коронарном атеросклерозе
,Circulation
,1998
, vol.98
(стр.628
—33
) 7.,,,,.Chlamydia pneumoniae , но не цитомегаловирусные антитела связаны с будущим риском инсульта и сердечно-сосудистых заболеваний
,Stroke
,1999
, vol.30
(стр.299
—305
) 8.,,,,,.Chlamydia pneumoniae — специфические циркулирующие иммунные комплексы у пациентов с хронической ишемической болезнью сердца
,Circulation
,1993
, vol.87
(стр.1130
—4
) 9.,,, Et al.Chlamydia pneumoniae ответ антител у пациентов с острым инфарктом миокарда и их последующее наблюдение
,Am Heart J
,1998
, vol.135
(стр.15
—20
) 10.,,,,.Chlamydia pneumoniae является фактором риска ишемической болезни сердца у бессимптомных пожилых мужчин, но Helicobacter pylori и цитомегаловирус не являются
,Epidemiol Infect
,1998
, vol.120
(стр.93
—9
) 11.,,, Et al.Хроническая инфекция Chlamydia pneumoniae как фактор риска ишемической болезни сердца в исследовании Helsinki Heart Study
,Ann Intern Med
,1992
, vol.116
(стр.273
—8
) 12.,,, Et al.Связь серологии Chlamydia pneumoniae со смертностью и заболеваемостью ишемической болезнью сердца в течение 13 лет в проспективном исследовании болезни сердца Каэрфилли
,BMJ
,1999
, vol.318
(стр.1035
—40
) 13.,,,,,.Связь предшествующей инфекции с Chlamydia pneumoniae и ангиографически продемонстрированной ишемической болезни сердца
,JAMA
,1992
, vol.268
(стр.68
—72
) 14.,,,,.Проспективное исследование Chlamydia pneumoniae Серопозитивный IgG и риск инфаркта миокарда в будущем
,Circulation
,1999
, vol.99
(стр.1161
—4
) 15.,,,,.Исходные титры антител IgG к Chlamydia pneumoniae, Helicobacter pylori , вирусу простого герпеса и цитомегаловирусу и риск сердечно-сосудистых заболеваний у женщин
,Ann Intern Med
,1999
, vol.131
(стр.573
—7
) 16.,,,,,.Инфекция Chlamydia pneumoniae и ИБС: исследование риска атеросклероза в сообществах
,Am J Epidemiol
,1999
, vol.150
(стр.149
—56
) 17.,,, Et al.Обнаружение Chlamydia pneumoniae , но не цитомегаловируса в окклюзированных трансплантатах для коронарного шунтирования подкожной вены
,Circulation
,1999
, vol.99
(стр.879
—82
) 18.,,, Et al.Обнаружение Chlamydia pneumoniae , но не Helicobacter pylori в атеросклеротических бляшках аневризм аорты
,J Clin Microbiol
,1996
, vol.34
(стр.2766
—9
) 19.,,, Et al.Специфичность обнаружения Chlamydia pneumoniae в сердечно-сосудистой атероме
,Am J Pathol
,1997
, vol.150
(стр.1785
—90
) 20.,,,,,.Демонстрация Chlamydia pneumoniae при атеросклеротическом поражении коронарных артерий
,J Infect Dis
,1993
, vol.167
(стр.841
—9
) 21.,,,,,.Chlamydia pneumoniae (TWAR) в коронарных артериях молодых людей (15–34 лет)
,Proc Natl Acad Sci USA
,1995
, vol.92
(стр.6911
—4
) 22.,,, И др.Повышенная частота встречаемости видов Chlamydia в коронарных артериях пациентов с симптоматическим атеросклерозом по сравнению с другими формами сердечно-сосудистых заболеваний
,J Am Coll Cardiol
,1996
, vol.27
(стр.1555
—61
) 23.,,,,,.Высокая частота Chlamydia pneumoniae в склеротических клапанах сердца у пациентов, перенесших протезирование аортального клапана
,Scand J Infect Dis
,1997
, vol.29
(стр.361
—5
) 24.,,,,.Обнаружение широкого распространения Chlamydia pneumoniae в сосудистой системе и его возможные последствия
,J Clin Pathol
,1996
, vol.49
(стр.102
—6
) 25 ..Chlamydia pneumoniae / Атеросклероз Исследовательская группа. Выделение Chlamydia pneumoniae из коронарной артерии пациента с коронарным атеросклерозом
,Ann Intern Med
,1996
, vol.125
(стр.979
—82
) 26.,,.Обнаружение Chlamydia pneumoniae в жировых полосах коронарных артерий и атероматозных бляшках
,S Afr Med J
,1992
, vol.82
(стр.158
—61
) 27.,,,,.Инфекция Chlamydia pneumoniae вызывает воспалительные изменения в аорте кроликов
,Infect Immun
,1997
, vol.65
(стр.4832
—5
) 28.,,, И др.Инфекция Chlamydia pneumoniae ускоряет развитие атеросклероза, а лечение азитромицином предотвращает его у кролика. Модель
,Circulation
,1998
, vol.97
(стр.633
—6
) 29.,,,,,.Chlamydia Инфекции и болезни сердца, связанные через антигенную мимикрию
,Science
,1999
, vol.283
(стр.1335
—9
) 30.,,.Атерогенные эффекты хламидиоза зависят от уровня холестерина в сыворотке и специфичны для Chlamydia pneumoniae
,J Clin Invest
,1999
, vol.103
(стр.747
—53
) 31.,,,.Chlamydia pneumoniae (TWAR): частый агент при остром бронхите
,Scand J Infect Dis
,1994
, vol.26
(стр.179
—87
) 32.,,, И др.Доказательства того, что Chlamydia pneumoniae вызывает пневмонию и бронхит
,J Infect Dis
,1993
, vol.168
(стр.1231
—5
) 33.,.Пневмония, вызванная Chlamydia pneumoniae ; распространенность, клинические особенности, диагностика и лечение
,Clin Infect Dis
,1995
, vol.21
доп 3
(стр.S244
—52
) 34.,,,.Эпидемический цикл инфекции Chlamydia pneumoniae в восточной Финляндии, 1972–1987
,Epidemiol Infect
,1993
, vol.110
(стр.349
—60
) 35.,,,,,.Этиология внебольничной пневмонии среди госпитализированных пациентов во время эпидемии Chlamydia pneumoniae в Финляндии
,J Infect Dis
,1995
, vol.172
(стр.1330
—5
) 36.,.Клинические аспекты инфекции Chlamydia pneumoniae
,Presse Med
,1995
, vol.24
(стр.278
—82
) 37.,,.Эндемическая распространенность Chlamydia pneumoniae у субъективно здоровых лиц
,Scand J Infect Dis
,1991
, vol.23
(стр.387
—8
) 38.,,,,,.Распространенность бессимптомного носоглоточного носительства Chlamydia pneumoniae у субъективно здоровых взрослых: оценка иммуноферментного анализа и посева методом полимеразной цепной реакции
,Clin Infect Dis
,1995
, vol.20
(стр.1174
—8
) 39.,,,,.Бессимптомные инфекции дыхательных путей, вызванные Chlamydia pneumoniae TWAR
,J Clin Microbiol
,1991
, vol.29
(стр.2082
—3
) 40.,.Чувствительность Chlamydiapneumoniae к пероральным агентам, обычно используемым при лечении респираторных инфекций
,J Antimicrob Chemother
,1994
, vol.34
(стр.1072
—5
) 41.,,.Чувствительность in vitro Chlamydia pneumoniae штаммов, извлеченных из атеросклеротических коронарных артерий
,Противомикробные агенты Chemother
,1998
, vol.42
(стр.2762
—4
) 42.,,, Et al.Персистирующая инфекция, вызванная Chlamydia pneumoniae , после острого респираторного заболевания
,Clin Infect Dis
,1992
, vol.14
(стр.178
—82
) 43 ..Чувствительность к противомикробным препаратам и терапия инфекций, вызванных Chlamydia pneumoniae
,Противомикробные агенты Chemother
,1994
, vol.38
(стр.1873
—8
) 44.,,,.Активность азитромицина, кларитромицина и других антибиотиков in vitro против Chlamydia pneumoniae
,Противомикробные агенты Chemother
,1996
, vol.40
(стр.2669
—70
) 45.,,.Активность азитромицина, кларитромицина, L-офлоксацина и других антибиотиков in vitro против Chlamydia pneumoniae
,Противомикробные агенты Chemother
,1992
, vol.36
(стр.1573
—4
) 46.,,,,.Рандомизированное исследование рокситромицина при коронарных синдромах без зубца Q: пилотное исследование ROXIS
,Lancet
,1997
, vol.350
(стр.404
—7
) 47.,,,,,.Повышенный уровень антител Chlamydia pneumoniae , сердечно-сосудистые события и азитромицин у мужчин, переживших инфаркт миокарда
,Circulation
,1997
, vol.96
(стр.404
—7
) 48.,,,,.Маутнер Б. для исследовательской группы ROXIS. Лечение антибиотиком рокситромицином у пациентов с острым коронарным синдромом без зубца Q
,Eur Heart J
,1999
, vol.20
(стр.121
—7
) 49.,,,,,.Рандомизированное вторичное профилактическое исследование азитромицина у пациентов с ишемической болезнью сердца и серологические доказательства инфекции Chlamydia pneumoniae
,Circulation
,1999
, vol.99
(стр.1540
—7
) 50.,,.Мембраностабилизирующие противовоспалительные взаимодействия макролидов с нейтрофилами человека
,Воспаление
,1996
, vol.20
(стр.693
—705
) 51.,,,,,.Чувствительность трех коллагеназ млекопитающих к ингибированию тетрациклином in vitro: связь с деградацией костей и хрящей
,Bone
,1998
, vol.22
(стр.33
—8
) 52.,,,.Пероральный прием доксициклина снижает активность коллагеназы и желатиназы в экстрактах остеоартритического хряща человека
,J Rheumatol
,1998
, vol.25
(стр.532
—5
) 53 ..Молекулярные основы острых коронарных синдромов
,Circulation
,1995
, vol.91
(стр.2844
—50
) 54.,,,,.Альтернативная гипотеза эффективности макролидов при острых коронарных синдромах
,Lancet
,1998
, vol.351
(стр.1858
—9
) 55.,,,,.Активные формы кислорода, продуцируемые пенистыми клетками макрофагов, регулируют активность металлопротеиназ матрикса сосудов in vitro.Влияние на стабильность атеросклеротической бляшки
,J Clin Invest
,1996
, vol.98
(стр.2572
—9
) 56.,,,,.Антибиотики и риск последующего первого инфаркта миокарда
,JAMA
,1999
, vol.281
(стр.427
—31
) 57.,,,,,.Отсутствие связи между первым инфарктом миокарда и прошлым применением эритромицина, тетрациклина или доксициклина
,Emerg Infect Dis
,1999
, vol.5
(стр.281
—4
) 58.,,.Проверка информации, зарегистрированной на базе компьютеризированных ресурсов данных врачей общей практики в Соединенном Королевстве
,BMJ
,1991
, vol.302
(стр.766
—8
) 59.,,,.Дальнейшая проверка информации, зарегистрированной на компьютеризированном ресурсе данных терапевтов в Соединенном Королевстве
,Фармакоэпидемиология безопасности лекарственных средств
,1992
, vol.1
(стр.347
—9
) 60.,.База данных исследований общей практики Великобритании
,Lancet
,1997
, vol.350
(стр.1097
—99
) 61.,,.Принципы эпидемиологического исследования неблагоприятных и полезных эффектов лекарственных препаратов
,Ланцет
,1998
, т.352
(стр.1767
—70
)© 2000 Американского общества инфекционистов
Антибиотики для вторичной профилактики ишемической болезни сердца
Реферат
Это протокол Кокрановского обзора (вмешательство).Цели заключаются в следующем:
Оценить полезные и вредные эффекты антибиотиков для вторичной профилактики ишемической болезни сердца.
В качестве второстепенной цели мы планируем оценить эффекты отдельных типов антибиотиков для вторичной профилактики ишемической болезни сердца.
Предпосылки
Описание состояния
Ишемическая болезнь сердца — это собирательный термин для группы заболеваний, состоящей из стабильной стенокардии, нестабильной стенокардии, инфаркта миокарда и внезапной сердечной смерти (Wong 2014).По оценкам, ишемическая болезнь сердца является ведущей причиной смерти во всем мире (ВОЗ 2011; ВОЗ 2016), и только в США 15,5 миллиона человек страдают ишемической болезнью сердца (Mozaffarian, 2016). По оценкам Всемирной организации здравоохранения (ВОЗ), 7,4 миллиона человек ежегодно умирают во всем мире из-за ишемической болезни сердца, причем более трех четвертей смертей приходится на страны с низким и средним уровнем доходов (ВОЗ, 2011 г .; ВОЗ, 2016 г.). Ишемическая болезнь сердца также оказывает значительное влияние на расходы на здравоохранение и составляет около 196 миллиардов евро в Европе и 207 долларов США.3 миллиарда в США (Ferreira ‐ Gonzalez 2014; Mozaffarian 2016).
Патогенез ишемической болезни сердца связан с сужением или закупоркой коронарных артерий, снабжающих сердце кровью. Этот процесс обычно вызывается накоплением жирового материала и бляшек на стенках коронарных артерий, что приводит к атеросклерозу (Ross 1999; Libby 2010; Libby 2011; Ambrose 2015). Атеросклероз — это хроническое иммуноопосредованное воспалительное заболевание, которое обычно развивается в течение многих лет, в конечном итоге ограничивая перфузию сердца, что может вызывать нехватку кислорода и глюкозы, что приводит к таким симптомам, как боль в груди (стенокардия) и одышка (Ross 1999; Ambrose 2015).
Люди с установленной ишемической болезнью сердца имеют высокий риск последующих сердечно-сосудистых событий, включая смерть от сердечно-сосудистых заболеваний, инфаркт миокарда и инсульт (Smith 2011; WHO 2011; Eckel 2014; Piepoli 2016). Терапевтические изменения образа жизни (например, повышение физической активности; снижение веса; изменение диеты; отказ от курения и снижение потребления алкоголя) и дополнительные лекарственные препараты (например, антитромботическая терапия; лечение гипертонии; диабет; дислипидемия; и хроническое заболевание почек) необходимы для улучшения выживаемости и качество жизни, а также снижение повторяющихся событий и необходимость в процедурах реваскуляризации (Smith 2011; WHO 2011; Eckel 2014; Piepoli 2016).Тем не менее, даже полное соблюдение вышеупомянутых методов лечения, как сообщается, не полностью устраняет риск последующих сердечно-сосудистых событий у человека (Bertrand, 2016). Частично этот остаточный риск может быть результатом неспособности существующих методов лечения эффективно бороться с воспалением (Bertrand, 2016).
Исследования показали, что воспаление, по-видимому, является предиктором развития и прогрессирования атеросклероза (Libby 2002; Kaptoge 2010; Lawson 2016), а воспалительный процесс может быть вызван раздражителями от инфекционных агентов (Mendall 1996; Rosenfeld 2011; Lawson 2016 ).Инфекционные агенты могут вызывать воспалительный процесс, заражая сосудистые клетки внутри атероматозной бляшки и, следовательно, активируя врожденный иммунный ответ (Rosenfeld 2011). Затем активированный врожденный иммунный ответ способствует воспалению внутри бляшки (Rosenfeld 2011). Более того, инфекционные агенты могут вызывать воспаление в несосудистых местах, что может приводить к повышенной секреции цитокинов и других белков острой фазы. Цитокины и другие белки острой фазы затем усиливают воспаление внутри бляшки (Rosenfeld 2011).Следовательно, была предложена связь между ишемической болезнью сердца и различными инфекционными агентами, и в ряде исследований была изучена достоверность этой возможной связи.
Chlamydia pneumoniae был идентифицирован в атероматозных бляшках (Shor 1992; Kuo 1993; Muhlestein 1996; Assar 2015; Пигаревский 2015). Более того, сероэпидемиологические исследования (Saikku 1988; Thom 1991; Linnanmaki 1993; Kazar 2005; Romano Carratelli 2006; Sakurai-Komada 2014) и метаанализ сероэпидемиологических исследований (Danesh 1997) показали повышенные уровни антител C pneumoniae в люди с ишемической болезнью сердца.Исследования in vivo и метаанализ наблюдательных исследований показали, что C pneumoniae может способствовать развитию атеросклероза (Burnett 2001; Ezzahiri 2002; Ezzahiri 2003; Filardo 2015). Вопреки этим результатам проспективные сероэпидемиологические исследования (Ridker 1999; Danesh 2000a; Danesh 2000b; Danesh 2002), ретроспективные сероэпидемиологические исследования (Prasad 2002; Al-Younes 2016) и метаанализ сероэпидемиологических исследований (Danesh 2000a; Danesh 2000b; Danesh 2002; Bloemenkamp 2003) не выявили никакой связи между антителами C pneumoniae и ишемической болезнью сердца.
Porphyromonas gingivalis также был обнаружен в атероматозных бляшках (Pucar 2007; Zaremba 2007; Gaetti-Jardim 2009; Mahendra 2009). Более того, исследования показали повышенный уровень антител или более высокую бактериальную нагрузку в полости рта ( P gingivalis ) у людей с ишемической болезнью сердца (Pussinen 2004; Renvert 2006; Gotsman 2007; Mahendra 2015). Исследования in vivo показали, что P gingivalis может способствовать развитию атеросклероза (Brodala 2005; Maekawa 2011).Вопреки этим результатам ретроспективные исследования (Spahr 2006; Pesonen 2009; Andriankaja 2011) и проспективное исследование (De Boer 2014) не показали никакой связи между P gingivalis и ишемической болезнью сердца .
Helicobacter pylori — еще один инфекционный агент, который может вызвать воспалительный процесс и привести к ишемической болезни сердца. Связь между ишемической болезнью сердца и H. pylori оценивалась в сероэпидемиологических исследованиях (Mendall 1994; Lenzi 2006; Vcev 2007; Shmuely 2014; Matusiak 2016), метаанализе сероэпидемиологических исследований (Danesh 1997) и метаанализах. проспективных исследований (Sun 2016; Jiang 2017).Эти исследования показали, что инфицирование H pylori увеличивает риск ишемической болезни сердца. Вопреки этим результатам проспективные исследования (Whincup 1996; Folsom 1998; Roivainen 2000; Zhu 2001; Zhu 2002; Jin 2007) и метаанализ сероэпидемиологических исследований (Danesh 1998) не показали какой-либо связи между H. pylori и коронарных артерий. сердечное заболевание.
Была оценена возможная связь между Escherichia coli и сердечно-сосудистыми заболеваниями.Однако когортное исследование показало, что заражение E coli не увеличивало риск сердечно-сосудистых заболеваний в течение десятилетия после заражения (Hizo-Abes 2013). Кроме того, сероэпидемиологическое исследование не показало никакой связи между E coli и ишемической болезнью сердца ( Mahdi 2002).
Описание вмешательства
Антибиотики — это противомикробные препараты химического происхождения, которые лечат и предотвращают бактериальные инфекции, убивая или подавляя рост бактерий (Waksman 1947).Антибиотики можно классифицировать по механизму их действия (бактерицидное или бактериостатическое), бактериальному спектру (широкий или узкий) и химической структуре (например, пенициллины, макролиды, хинолоны или тетрациклины) (Berdy 2005). Оптимальная доза и продолжительность антибактериальной терапии зависят от различных факторов (например, иммунного статуса пациента, возбудителя инфекции и очага инфекции) (Polk 1999).
Макролиды, такие как азитромицин, кларитромицин и эритромицин, были основным классом антибиотиков, используемых для исследования эффектов антибиотиков в качестве вторичной профилактики у людей с ишемической болезнью сердца, предположительно потому, что известно, что C pneumoniae и H pylori быть чувствительными к макролидам (Chirgwin 1989; Malfertheiner 2007).Механизм действия макролидов заключается в подавлении синтеза белка за счет связывания с 50S-субъединицей рибосомы (Gaynor 2003). Однако об использовании макролидов сообщалось как в обсервационных исследованиях, так и в рандомизированных клинических испытаниях для повышения риска сердечно-сосудистых заболеваний и смертности (см. Почему важно провести этот обзор). Повышенный риск сердечно-сосудистой заболеваемости и смертности может быть связан с проаритмическими эффектами макролидов (т. Е. Удлинением интервала QT), что приводит к torsades de pointes (Bril 2010).Кроме того, использование макролидов может привести к воспалительному каскаду, в результате чего образуются более уязвимые бляшки, что со временем увеличивает риск разрыва бляшек и, следовательно, приводит к повышенному риску сердечно-сосудистых событий и смертности (Winkel 2011).
Как может работать вмешательство
Антибиотики могут предотвратить развитие ишемической болезни сердца за счет антибактериальной активности. Кроме того, исследования на животных и исследования in vitro показывают, что несколько классов антибиотиков (например,г. макролиды, тетрациклины или хинолоны), по-видимому, обладают противовоспалительным и антиоксидантным действием, что может замедлять атерогенез независимо от любого антибактериального эффекта (Anderson 1996; Rajagopalan 1996; Dalhoff 2003; Sapadin 2006; Steel 2012). Противовоспалительный и антиоксидантный эффекты могут стабилизировать атеросклеротические бляшки.
Почему важно провести этот обзор
Ишемическая болезнь сердца является ведущей причиной смерти во всем мире, поскольку ежегодно приводит к 7,4 миллионам смертей (ВОЗ, 2011; ВОЗ, 2016).Люди с установленной ишемической болезнью сердца имеют высокий риск последующих сердечно-сосудистых событий, включая смерть от сердечно-сосудистых заболеваний, инфаркт миокарда и инсульт (Smith 2011; WHO 2011; Eckel 2014; Piepoli 2016). Профилактика и управление общими факторами риска ишемической болезни сердца необходимы для улучшения выживаемости и качества жизни, а также уменьшения повторяющихся событий и необходимости в процедурах реваскуляризации (Smith 2011; WHO 2011; Eckel 2014; Piepoli 2016). Тем не менее, даже полное соблюдение вышеупомянутых методов лечения не может полностью исключить риск последующих сердечно-сосудистых событий у человека (Bertrand, 2016).Использование антибиотиков может сыграть возможную роль в профилактических мероприятиях у людей с ишемической болезнью сердца и может улучшить выживаемость и качество жизни, а также уменьшить количество рецидивов и необходимость в процедурах реваскуляризации.
Использование антибиотиков для вторичной профилактики ишемической болезни сердца не упоминается ни в каких руководствах, что указывает на то, что это не традиционная терапия (Fihn 2012; Montalescot 2013). Однако очень большое количество людей с ишемической болезнью сердца ежегодно получают антибиотики для лечения доказанных или подозреваемых бактериальных инфекций.В первую очередь им могут помочь антибиотики. Во втором случае любое неблагоприятное событие может быть столь же вероятным, как и любые преимущества. В обоих случаях нам необходимо знать влияние антибиотикотерапии на здоровье в долгосрочной перспективе.
Первые испытания, посвященные использованию антибиотиков для вторичной профилактики ишемической болезни сердца, были опубликованы в конце 1990-х годов. В испытаниях сравнивали макролиды с плацебо у людей с ишемической болезнью сердца. Испытания показали противоречивые результаты и ясно показали необходимость более масштабных испытаний (Gupta 1997; Anderson 1999; Torgano 1999; Gurfinkel 1999).
Несколько метаанализов рандомизированных исследований оценили эффекты антибиотиков для вторичной профилактики ишемической болезни сердца (Etminan 2004; Andraws 2005; Baker 2007; Gluud 2008). Etminan 2004 включал девять испытаний с 12 032 участниками; Andraws 2005 включал 11 испытаний с 19 217 участниками; и Baker 2007 включили шесть испытаний с 13 778 участниками. Во всех этих обзорах сравнивали антибиотики и плацебо. Ни один из обзоров не показал пользы или вреда антибактериальной терапии для вторичной профилактики ишемической болезни сердца.Gluud 2008 включал 17 испытаний с 25 271 участником, сравнивающих антибиотики и плацебо, и обнаружил значительно повышенный риск смерти от всех причин на 10% в группе антибиотиков. Более того, Gluud 2008 провел метаанализ трех испытаний, в которых сообщалось о наблюдении более двух лет (например, PROVE-IT (Cannon 2005), ACES (Grayston 2005) и CLARICOR (Gluud 2008)), и показал значительную повышенный риск смерти от всех причин на 17% в группе антибиотиков.
Cheng 2015 недавно включил 33 исследования различного дизайна с 20 779 963 участниками в обзор, сравнивающий макролиды с плацебо или с плацебо или без вмешательства.Обзор включал участников любого типа и не фокусировался на конкретном инфекционном агенте или заболевании. Авторы обзора не обнаружили значительного влияния макролидов на смертность от всех причин. Однако участники, получавшие макролиды, имели значительно (152%) более высокий риск внезапной смерти от сердечных проблем, а 31% имели более высокий риск смерти от сердечно-сосудистых заболеваний.
В настоящее время нет руководств, сообщающих о том, следует ли использовать или избегать антибиотиков в качестве вторичной профилактики ишемической болезни сердца (Fihn 2012; Montalescot 2013).Это может быть связано с тем, что использование антибиотикотерапии для вторичной профилактики ишемической болезни сердца потеряло популярность десять лет назад, возможно, в результате того, что большинство предыдущих данных не показали никаких эффектов — ни положительных, ни вредных. Тем не менее, нельзя игнорировать аспект общественного здравоохранения при назначении антибиотиков людям с ишемической болезнью сердца. Кроме того, наш предварительный поиск литературы выявил несколько новых испытаний, которые не были включены в предыдущие попытки систематического обзора литературы, и в ходе поиска литературы могут быть обнаружены другие испытания.Соответственно, польза и вред антибиотиков для людей с ишемической болезнью сердца кажутся неясными на основании имеющихся данных. Кроме того, антибиотики, в том числе макролиды, обычно используются для лечения людей с ишемической болезнью сердца, и любые положительные или вредные эффекты от приема антибиотиков у этой группы людей имеют безотлагательное значение. Как упоминалось ранее, исследование CLARICOR показало, что кларитромицин по сравнению с плацебо для вторичной профилактики ишемической болезни сердца значительно увеличивает риск смерти (Jespersen 2006; Gluud 2008; Winkel 2015).Поэтому мы считаем очень важным выяснить, оказывают ли антибиотики положительный, нейтральный или вредный эффект для вторичной профилактики ишемической болезни сердца.
Ни один из предыдущих соответствующих обзоров не учитывал как риски случайных ошибок, так и риск систематических ошибок (Кокрановская методология, последовательный анализ проб (TSA) и оценка GRADE) (Wetterslev 2008; Keus 2010; Higgins 2011a; Jakobsen 2014). Таким образом, до сих пор неясно, оказывают ли антибиотики положительный, нейтральный или вредный эффект для вторичной профилактики ишемической болезни сердца.
Вклад авторов
Накаш Джавид Сетхи разработал протокол на основе предыдущей версии, авторами которой являются Мария Скуг, Берит Гревстад, Асбьёрн Хробьяртссон, Йорн Веттерслев и Кристиан Глууд.
Янус Кристиан Якобсен, Санам Сафи, Стивен Кваси Коранг, Асбьёрн Хробьяртссон, Мария Скуг и Кристиан Глууд внесли поправки в протокол. Все авторы прочитали и одобрили окончательный вариант рукописи.
Заявления о заинтересованности
Проведение данного обзора не содержит каких-либо реальных или предполагаемых предубеждений, вызванных получением какой-либо выгоды в денежной или натуральной форме, или любой субсидии, полученной из любого источника, который может иметь или восприниматься как заинтересованный в результаты обзора.
Накаш Дж. Сетхи (Нью-Джерси): конфликта интересов нет.
Санам Сафи (СС): нет конфликта интересов.
Стивен Кваси Коранг (Словакия): нет конфликта интересов.
Мария Скуг (РС): Участвовала в рандомизированном исследовании (CLARICOR), в котором препарат для вмешательства (Klacid Uno®) и плацебо были пожертвованы Abbott.
Asbjørn Hróbjartsson (AH): нет конфликта интересов.
Christian Gluud (CG): член целевой группы The Copenhagen Trial Unit по разработке методов, руководств и программного обеспечения TSA.Участвовал в рандомизированном исследовании (CLARICOR), в котором препарат для вмешательства (Klacid Uno®) и плацебо были пожертвованы Abbott.
Янук К. Якобсен (JCJ): нет конфликта интересов.
Стенокардия — Лечение — NHS
Лечение может помочь остановить приступы стенокардии и снизить риск таких проблем, как сердечные приступы.
Большинству людей со стенокардией необходимо принимать несколько лекарств. Если лекарства не помогают, может быть рекомендовано хирургическое вмешательство.
Также важно внести изменения в здоровый образ жизни.
Прочтите о жизни со стенокардией, чтобы узнать об этом
Лекарства
Лекарства для лечения приступов
Если у вас стабильная стенокардия (наиболее распространенный тип), вам дадут лекарство, которое нужно принять при приступе стенокардии.
Это называется тринитратом глицерина или GTN. Он выпускается в виде спрея для рта или таблеток, которые растворяются под языком.
Если у вас приступ стенокардии:
- Прекратите то, что вы делаете, и отдохните.
- Используйте лекарство GTN.
- Примите еще одну дозу через 5 минут, если первая не помогает.
- Позвоните в службу скорой помощи по номеру 999, если через 5 минут после приема второй дозы симптомы не исчезнут.
Вы также можете использовать GTN, чтобы избежать атаки, прежде чем делать что-то вроде упражнений. Вскоре после его использования у вас может возникнуть головная боль, покраснение или головокружение.
ТаблеткиGTN обычно истекают примерно через 8 недель после вскрытия упаковки, после чего их необходимо заменить.Спрей GTN действует намного дольше, поэтому может быть удобнее.
Лекарства для предотвращения атак
Чтобы избежать большего числа приступов, вам также нужно будет принимать как минимум 1 другое лекарство каждый день до конца вашей жизни. Некоторым людям необходимо принимать 2 или более лекарств.
Основными лекарствами, используемыми для предотвращения приступов стенокардии, являются:
- бета-блокаторы — для замедления сердечных сокращений и с меньшей силой
- Блокаторы кальциевых каналов — для расслабления артерий, увеличения кровоснабжения сердечной мышцы
Если вы не можете принимать ни одно из этих лекарств, вам могут назначить другое лекарство, такое как ивабрадин, никорандил или ранолазин.
Лекарства для предотвращения сердечных приступов и инсультов
Стенокардия — это предупреждающий знак того, что у вас повышенный риск серьезных проблем, таких как сердечные приступы или инсульты.
Вам также могут потребоваться дополнительные лекарства, чтобы снизить этот риск.
К ним относятся:
- низкая доза аспирина для предотвращения образования тромбов
- статинов для снижения уровня холестерина (жиров в крови)
- Ингибиторы АПФ для снижения артериального давления
Surgery
Операция может быть рекомендована, если лекарства не помогают контролировать вашу стенокардию.
Два основных типа операций по поводу стенокардии:
Обе эти операции одинаково эффективны. Лучшее для вас зависит от ваших обстоятельств. Если рекомендуется операция, поговорите со своим врачом или хирургом о возможных вариантах.
Возможно, вам придется продолжить прием некоторых лекарств после операции.
Нестабильная стенокардия
Если у вас нестабильная стенокардия (при которой симптомы развиваются непредсказуемо), вам потребуются лекарства для предотвращения образования тромбов и снижения риска сердечного приступа или инсульта.
Вам могут дать:
Хирургическое вмешательство (АКШ или ЧКВ) может быть рекомендовано, если у вас высокий риск повторного приступа стенокардии или у вас высокий риск сердечного приступа или инсульта.
Последняя проверка страницы: 22 апреля 2021 г.
Срок следующей проверки: 22 апреля 2024 г.
Стенокардия: симптомы, диагностика и лечение
Стенокардия (произносится как ANN-juh-nuh или ann-JIE-nuh) — это боль в груди, возникающая в результате физических упражнений, стресса или других вещей, заставляющих сердце работать сильнее.Это чрезвычайно распространенный симптом ишемической болезни сердца, которая вызвана закупоркой холестерина в коронарных артериях. Это сеть артерий, питающих сердечную мышцу.
Болезнь сердца — не единственная причина боли в груди. Другие включают напряжение мышц груди, изжогу (гастроэзофагеальный рефлюкс), перикардит и плеврит. Поэтому важно уметь отличать стенокардию от других видов боли в груди, потому что они лечатся по-разному и имеют разные долгосрочные последствия для здоровья.Знание того, что боль в груди — не стенокардия, может быть очень обнадеживающим.
Симптомы
Стенокардия обычно возникает во время физической активности, эмоционального стресса, воздействия низких температур или после обильной еды. Симптомы стенокардии включают:
- давление, боль или жжение в середине грудной клетки
- давление, боль или жжение в шее, челюсти и плечах (обычно в левом плече) и даже в руке
- чувство тревоги или беспокойства
При сильном сужении артерий стенокардия может возникать и в состоянии покоя.Это называется нестабильной стенокардией.
Боль при стенокардии обычно не резкая. Вместо этого это больше чувство давления или сжатия. Иногда это просто неприятное ощущение, а не боль. На стенокардию не влияет положение тела или глубокий вдох, в отличие от других причин боли в груди, таких как плеврит или перикардит.
Приступы стенокардии обычно длятся несколько минут. Если это было вызвано физическим напряжением, оно обычно проходит в течение нескольких минут, пока вы отдыхаете.Если такая боль длится более 10 минут, это может указывать на сердечный приступ. Если у вас есть этот тип боли, и она длится более 10 минут, позвоните 9-1-1.
Диагностика стенокардии
Ваш врач может диагностировать стенокардию только на основании вашего описания симптомов и времени их появления. Для подтверждения диагноза можно использовать три теста:
- электрокардиограмма
- тест с физической нагрузкой
- коронарная ангиограмма
Электрокардиограмма (ЭКГ). Этот тест позволяет выявить проблемы с сердцем, измеряя электрическую активность сердца.
Тест с физической нагрузкой. В этом тесте используется беговая дорожка, велотренажер или другой тренажер, чтобы заставить вас двигаться при подключении к оборудованию для мониторинга сердца. Он может определить, насколько хорошо коронарные артерии снабжают сердце кровью, когда оно должно работать интенсивнее, и если ритм остается нормальным. Тест с физической нагрузкой чрезвычайно безопасен. Вероятность сердечного приступа во время одного из них составляет 1 из 10 000.
Коронарная ангиограмма. Это специальный рентгеновский снимок коронарных артерий. Его делают, вставляя небольшую трубку, называемую катетером, в кровеносный сосуд в паху и продвигая ее к сердцу. Катетер выпускает жидкость, называемую контрастным веществом, которую можно увидеть на рентгеновском снимке. Этот тест имеет несколько более высокий риск сердечного приступа (примерно 1 из 5000), чем тест с физической нагрузкой, но более точен для диагностики ишемической болезни сердца. Хотя ангиограмма может обнаружить более крупные бляшки, вызывающие стенокардию, она не может легко обнаружить более мелкие «уязвимые бляшки», которые могут вызвать сердечные приступы.
Лечение стенокардии
Лечение стенокардии зависит от того, насколько она серьезна, стала ли она в последнее время более серьезной (даже если она все еще остается легкой), насколько сильно это мешает вашей жизни, а также вашим ожиданиям и целям. Иногда достаточно изменить образ жизни, чтобы стенокардия исчезла, хотя большинству людей требуется одно или несколько лекарств, чтобы облегчить или предотвратить стенокардию. Некоторым людям требуется процедура для открытия или обхода заблокированных коронарных артерий.
Изменения образа жизни при ангине
Некоторые из следующего могут помочь облегчить приступ стенокардии:
Снижение факторов риска. Отказ от курения, снижение веса при необходимости и снижение высокого кровяного давления, высокого уровня холестерина и высокого уровня сахара в крови могут помочь контролировать стенокардию.
Настройте свою повседневную деятельность. Если определенные виды деятельности регулярно вызывают стенокардию, попробуйте выполнять их медленнее. Ваше сердце испытывает повышенный стресс по утрам и после еды, поэтому постарайтесь в это время снизить физическую активность.
Уменьшите стресс и гнев. Если злость и стресс регулярно вызывают стенокардию, могут помочь программа по снижению стресса или медитация.
Упражнение. Несмотря на то, что упражнения могут вызвать стенокардию, контролируемая программа упражнений может безопасно укрепить сердце и в конечном итоге уменьшить стенокардию. Начните медленно и постепенно увеличивайте уровень упражнений в оптимальное время дня. Ваш врач может сказать вам, что вы можете и чего нельзя делать.
Здоровое для сердца питание. Принятие средиземноморской или другой стратегии питания, полезной для сердца, может помочь бороться с холестериновыми бляшками, которые вызывают стенокардию.
Лекарства от стенокардии
Лекарства также играют важную роль в лечении. Несколько типов лекарств предназначены для облегчения или предотвращения стенокардии. К ним относятся:
- нитраты
- бета-адреноблокаторы
- Блокаторы кальциевых каналов
- аспирин
- статины
- Ингибиторы АПФ
- ранолазин
Нитраты вызывают расширение коронарных артерий, увеличивая кровоток через коронарные артерии.Они бывают нескольких форм. Один из видов (нитроглицерин) — это таблетки, которые вы кладете под язык, когда впервые чувствуете боль или дискомфорт. Он должен избавить от стенокардии в течение 5 минут. Нитраты пролонгированного действия, принимаемые ежедневно в виде таблеток или пластырей, помогают предотвратить приступы стенокардии.
Бета-блокаторы замедляют частоту сердечных сокращений, поэтому сердцу не приходится так много работать. Они снижают риск нарушения сердечного ритма и понижают артериальное давление.
Блокаторы кальциевых каналов понижают артериальное давление и расширяют коронарные артерии.Они являются альтернативой бета-блокаторам для людей с астмой или хроническим обструктивным заболеванием легких, блокадой сердца и связанными с ним аномалиями проводящей системы или заболеванием периферических артерий.
Аспирин предотвращает образование тромбов в пораженных кровеносных сосудах. Сгустки крови — основная причина сердечного приступа и инсульта.
Статины — это семейство препаратов, используемых для снижения холестерина. Помимо того, что они помогают организму выводить холестерин из бляшки, закупоривающей артерии, они также могут уменьшить воспаление в кровеносных сосудах и предотвратить разрыв бляшки и вызвать сердечный приступ.
Ингибиторы АПФ помогают расслабить кровеносные сосуды по всему телу. Это может облегчить нагрузку на сердце.
Ранолазин , одно из новейших лекарств от стенокардии, снижает количество кислорода, необходимого сердцу для работы.
Процедуры при ангине
Когда медикаментозная терапия не помогает при стенокардии или если она внезапно ухудшается, могут потребоваться более агрессивные методы лечения, такие как ангиопластика или аортокоронарное шунтирование.
Ангиопластика — это процедура, используемая для открытия закупоренных или суженных артерий.Врач вставляет тонкую трубку, называемую катетером, в артерию в паху или руке и осторожно вводит ее в заблокированную артерию сердца. Баллон на конце артерии раздувается, сглаживая бляшку, блокирующую артерию. В некоторых случаях баллон также расширяет стент из проволочной сетки, чтобы удерживать артерию открытой. После того, как баллон сдувается, катетер удаляется, а стент остается на месте.
Операция по шунтированию коронарной артерии улучшает приток крови к сердцу, отводя кровь вокруг заблокированной коронарной артерии.Хирург использует кровеносный сосуд, взятый из другой части вашего тела, чтобы создать новый канал, чтобы кровь могла течь вокруг заблокированной коронарной артерии.
В качестве услуги для наших читателей Harvard Health Publishing предоставляет доступ к нашей библиотеке заархивированного контента. Обратите внимание на дату последнего обзора или обновления всех статей. Никакого контента на этом сайте, независимо от даты, никогда не следует использовать вместо прямого медицинского совета вашего врача или другого квалифицированного клинициста.
FDA предупреждает, что некоторые антибиотики могут вызвать смертельное повреждение сердца.
Некоторые антибиотики могут вызывать болезненные, а иногда и смертельные повреждения основной артерии тела, сообщило в четверг Управление по санитарному надзору за качеством пищевых продуктов и медикаментов.
Фторхинолоновые антибиотики могут повысить риск расслоения аорты, и люди, которые уже находятся в группе риска, должны с осторожностью принимать эти антибиотики, заявило FDA.
«Обзор Управления по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) показал, что фторхинолоновые антибиотики могут увеличить частоту редких, но серьезных событий разрывов или разрывов в основной артерии тела, называемой аортой. Эти разрывы, называемые расслоением аорты или разрывами аневризмы аорты, могут привести к опасному кровотечению или даже смерти », — говорится в заявлении FDA.
«Фторхинолоны не следует применять у пациентов с повышенным риском, если нет других доступных вариантов лечения. К людям с повышенным риском относятся те, у кого в анамнезе были закупорки или аневризмы (аномальные выпуклости) аорты или других кровеносных сосудов, высокое кровяное давление, определенные генетические нарушения, которые включают изменения кровеносных сосудов, и пожилые люди ».
FDA сообщило, что новое руководство по рискам будет добавлено к этикеткам и информации о назначении фторхинолоновых препаратов. Агентство уже предупредило, что сильнодействующие препараты следует использовать только в случае крайней необходимости, поскольку они могут вызывать другие побочные эффекты, затрагивающие сухожилия, мышцы, суставы, нервы и центральную нервную систему.
Соответствующие
«Медицинским работникам следует избегать назначения фторхинолоновых антибиотиков пациентам с аневризмой аорты или подверженным риску аневризмы аорты, например пациентам с периферическими атеросклеротическими заболеваниями сосудов, гипертонией, определенными генетическими состояниями, такими как синдром Марфана и Элерса. -Синдром Данлоса и пожилые пациенты. Назначают фторхинолоны этим пациентам только тогда, когда нет других вариантов лечения », — сказали в FDA.
Пациенты должны позвонить в службу 911 или обратиться в отделение неотложной помощи, если они чувствуют симптомы расслоения аорты, которые включают внезапную, сильную и постоянную боль в животе, груди или спине, сообщает FDA.
Людям с высоким кровяным давлением, знающим, что у них аневризма (истончение стенок артерий) или заболевание сердца, следует сообщить врачу перед приемом антибиотиков.
Высокое кровяное давление является основной причиной расслоения аорты, которое связано с отрывом внутреннего слоя стенки или аорты от средней стенки.
Фторхинолоны — очень часто используемые антибиотики. К ним относятся: ципрофлоксацин, также известный как ципро; левофлоксацин или левакин; гемифлоксацин или фактив; и моксифлоксацин или авелокс.
Их широко назначают для лечения инфекций верхних дыхательных путей и мочевыводящих путей.
«Имейте в виду, что симптомы аневризмы аорты часто не проявляются до тех пор, пока аневризма не станет большой или разорванной, поэтому о любых необычных побочных эффектах от приема фторхинолонов немедленно сообщайте своему врачу», — заявило FDA.
Мэгги ФоксМэгги Фокс — старший писатель NBC News и СЕГОДНЯ, освещающий политику в области здравоохранения, науку, лечение и болезни.
Антибиотики и сердечный риск — Cleveland HeartLab, Inc.
Могут ли антибиотики увеличить риск сердечного приступа?
Возможно, вы слышали, что прием слишком большого количества антибиотиков может сделать их менее полезными. Это происходит потому, что со временем бактерии становятся устойчивыми к этим лекарствам. Иногда антибиотики могут вообще не работать, когда они действительно нужны, и это может быть довольно опасно.
Но есть новая причина быть осторожнее с приемом большого количества антибиотиков. Новое исследование показало, что женщины, общее время приема антибиотиков которых составляло два месяца или дольше, имели более высокий риск сердечных приступов и инсультов.
В ходе исследования более 36 000 женщин, участвовавших в исследовании «Здоровье медсестер», спросили об их использовании антибиотиков в разное время своей жизни. Им было от 20 до 30 лет (молодые), от 40 до 50 лет (средний возраст) и от 60 лет и старше (пожилой возраст). Исследователи также спрашивали об общей продолжительности приема женщин: менее 15 дней, от 15 дней до 2 месяцев или от 2 месяцев и более. За женщинами наблюдали в течение 8 лет, чтобы следить за их влиянием на их здоровье.
Исследователи обнаружили, что женщины старше 60 лет, принимавшие антибиотики не менее 2 месяцев в течение 5 лет, имели наибольший риск (32%) сердечного приступа или инсульта.У женщин, принимавших длительный курс антибиотиков в среднем возрасте, риск был на 28% выше. Женщины, которые принимали антибиотики в течение 2 месяцев или дольше в возрасте от 20 до 30 лет, не имели более высокого риска.
Возможная причина связи заключается в том, что антибиотики изменяют тип бактерий, которые обычно живут в кишечнике. Антибиотики могут убить «полезные» бактерии в кишечнике, способствующие укреплению здоровья. И они способствуют росту «плохих» бактерий, вызывающих болезни.
Один из видов вредных бактерий производит химическое вещество под названием ТМА.Бактерии создают ТМА из продуктов, которые мы едим, например, красного мяса, яичных желтков и продуктов, содержащих карнитин. ТМА преобразуется печенью в вещество, называемое ТМАО. А высокий уровень ТМАО увеличивает воспаление и риск образования тромбов. Оба эти фактора повышают риск сердечных приступов и инсульта.
Это не первый случай, когда исследователи обнаружили связь между антибиотиками и проблемами с сердцем. Исследование, проведенное в 2016 году с участием более 320000 человек в Гонконге, показало, что прием антибиотика под названием кларитромицин увеличивает краткосрочный риск сердечного приступа, нарушения сердечного ритма или смерти при внезапной остановке сердца.Проблемы с сердцем возникли примерно через 2 недели после начала приема антибиотиков.
Редкая, но серьезная проблема с сердцем также может возникнуть при приеме антибиотиков, называемых фторхинолонами. Они могут увеличить риск разрыва основной артерии тела, называемой аортой. В 2018 году FDA предупредило, что люди, у которых в анамнезе есть закупорка аорты или высокое кровяное давление, и пожилые люди не должны принимать эти препараты. Фторхинолоны включают ципрофлоксацин (Cipro), гемифлоксацин (Factive), левофлоксацин (Levaquin), моксифлоксацин (Avelox), норфлоксацин (Noroxin) и офлоксацин (Floxin).
Как можно избежать сердечного риска от антибиотиков?
- Спросите своего врача, действительно ли вам нужен рецепт. Очень часто при инфекциях, вызванных вирусами, а не бактериями, назначают антибиотики. Антибиотики совершенно бесполезны при инфекциях, вызванных вирусами.
- Если вам прописали антибиотик, вызывающий проблемы с сердцем, спросите, есть ли другой антибиотик, который также подействует. Если у вас уже есть риск сердечного приступа, сообщите об этом врачу, выписывающему рецепт.
- После обсуждения с врачом вопроса об использовании антибиотиков, следующая простая диетическая задача — есть продукты с высоким содержанием клетчатки. Проверяйте этикетки на пищевых продуктах на предмет содержания клетчатки.
- Пока вы принимаете антибиотики, подумайте о том, чтобы принимать добавки с пробиотиками во время и в течение короткого периода после завершения курса лечения. Это может помочь сохранить полезные бактерии в кишечнике и препятствовать распространению вредных бактерий.
- Ешьте пробиотические продукты. Они содержат живые бактерии, которые могут сдерживать вредные бактерии.К ним относятся кимчи, чайный гриб, йогурт, кефир и квашеная капуста.
- Загрузите до Это вещества, содержащиеся в некоторых продуктах с высоким содержанием клетчатки, которые помогают полезным кишечным бактериям. Пребиотики содержатся в чесноке, луке, спарже, макаронах из цельной пшеницы, зеленом горошке, сладком картофеле и других продуктах с высоким содержанием клетчатки.
- Спросите своего врача о тестировании TMAO. Это может помочь вам узнать, сколько этого нездорового вещества находится в вашем теле и, возможно, вредно для здоровья вашего сердца. Если он повышен, есть способы его уменьшить.
Антибиотики — важные лекарства, спасающие жизнь. Но, как и с большинством лекарств, здесь есть риски. Знание возможных рисков, связанных с приемом антибиотиков, и принятие соответствующих мер могут помочь вам защитить здоровье своего сердца.
Чтобы получить дополнительную информацию о рисках для здоровья сердца, перейдите на сайт KnowYourRisk.
Часто используемые антибиотики могут вызвать проблемы с сердцем — ScienceDaily
Ученые впервые показали связь между двумя типами сердечных заболеваний и одним из наиболее часто назначаемых классов антибиотиков.
В исследовании, опубликованном сегодня в журнале Американского колледжа кардиологии , исследователи из Университета Британской Колумбии (UBC) в партнерстве с отделом терапевтической оценки Управления здравоохранения провинции (PHSA) обнаружили, что нынешние пользователи фторхинолоновых антибиотиков, такие как ципрофлоксацин или ципро, сталкиваются с 2,4-кратным повышенным риском развития аортальной и митральной регургитации, когда кровь возвращается в сердце, по сравнению с пациентами, принимающими амоксициллин, антибиотик другого типа.Наибольший риск возникает в течение 30 дней использования.
Недавние исследования также связали тот же класс антибиотиков с другими проблемами с сердцем.
Некоторые врачи отдают предпочтение фторхинолонам по сравнению с другими антибиотиками из-за их широкого спектра антибактериальной активности и высокой пероральной абсорбции, которая так же эффективна, как внутривенное или внутривенное лечение.
«Вы можете отправлять пациентов домой, принимая таблетку один раз в день», — сказал Махьяр Этминан, ведущий автор и доцент кафедры офтальмологии и визуальных наук медицинского факультета Университета Британской Колумбии.«Этот класс антибиотиков очень удобен, но в большинстве случаев, особенно при инфекциях, связанных с населением, они на самом деле не нужны. Неправильное назначение может вызвать как устойчивость к антибиотикам, так и серьезные проблемы с сердцем».
Исследователи надеются, что их исследование поможет проинформировать общественность и врачей о том, что если у пациентов возникают проблемы с сердцем, по которым не было обнаружено других причин, потенциально могут быть причиной фторхинолоновые антибиотики.
«Одна из ключевых задач Группы терапевтической оценки — оценка различных лекарств и медицинских технологий, чтобы определить, улучшают ли они качество помощи, предоставляемой нашими программами, или улучшают результаты лечения пациентов», — сказал д-р.Брюс Карлтон, директор отделения и исследователь Детской больницы Британской Колумбии, программы PHSA. «Это исследование подчеркивает необходимость осмотрительности при назначении антибиотиков, которые иногда могут причинить вред. В результате этой работы мы продолжим работать с Комитетом по контролю над противомикробными препаратами Британской Колумбии, чтобы обеспечить надлежащее назначение этого класса антибиотиков пациентам по всей Великобритании. Колумбия, и уменьшить количество неуместных назначений «.
Для исследования ученые проанализировали данные из U.С. Система сообщений о неблагоприятных последствиях Управления по санитарному надзору за качеством пищевых продуктов и медикаментов. Они также проанализировали массивную базу данных о медицинских страховых случаях в США, которая фиксирует демографические данные, идентификацию лекарств, назначенные дозы и продолжительность лечения. Исследователи выявили 12 505 случаев клапанной регургитации у 125 020 субъектов случай-контроль в случайной выборке из более чем девяти миллионов пациентов. Они определили текущее воздействие фторхинолона как действующее назначение или за 30 дней до неблагоприятного события, недавнее воздействие как в течение 31-60 дней, и прошлое воздействие как в пределах от 61 до 365 дней до инцидента.Ученые сравнили использование фторхинолона с амоксициллином и азитромицином.
Результаты показали, что риск аортальной и митральной регургитации, обратного кровотока в сердце, является самым высоким при текущем использовании, за которым следует недавнее использование. Они не обнаружили повышенного риска аортальной и митральной регургитации при использовании в прошлом.
Этминан надеется, что если другие исследования подтвердят эти результаты, регулирующие органы добавят риск аортальной и митральной регургитации к своим предупреждениям как потенциальные побочные эффекты, и что результаты побудят врачей использовать другие классы антибиотиков в качестве первой линии защиты при неосложненных случаях.
.gif) д.)1.
д.)1. Народное лечение ангины молоком с медом противопоказано. Сладкое молоко является идеальной питательной средой для бактерий, они быстро размножаются, и это усугубляет течение болезни1.
Народное лечение ангины молоком с медом противопоказано. Сладкое молоко является идеальной питательной средой для бактерий, они быстро размножаются, и это усугубляет течение болезни1.
 — 2010. — № 7, с. 438.
— 2010. — № 7, с. 438.