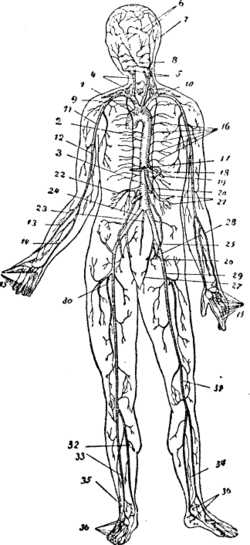
14. Строение и функции кровеносных сосудов.
Артерии — это сосуды, по которым кровь движется от сердца (а не те, по которым течет артериальная кровь (!)). В большом круге кровообращения по артериям течет артериальная кровь, а в малом круге кровообращения по артериям течет венозная кровь. Артерии имеют толстые стенки, в которых содержатся мышечные волокна, а также коллагеновые и эластические волокна. Благодаря этому артерии легко восстанавливают свою форму (сужаются) после их растяжения (расширения) большой порцией крови. Вены — это сосуды, по которым кровь движется к сердцу (а не те, по которым течет венозная кровь (!)). В большом круге кровообращения по венам течет венозная кровь, а в малом круге кровообращения по венам течет артериальная кровь. Стенки вен менее толстые, чем стенки артерий и содержат мало мышечных волокон и эластических элементов. Отличительной особенностью крупных вен конечностей (особенно ног) является наличие специальных образований на их внутренней стенки — клапанов. Клапаны устроены так, что открываются, когда кровь движется к сердцу, и закрываются, когда кровь стремится двигаться в обратном направлении. Наличие клапанов обеспечивает ток крови по венам только в одном направлении — к сердцу. Капилляры — это мельчайшие сосуды, настолько тонкие, что вещества могут свободно проникать через их стенку. Через кровеносные капилляры осуществляется переход питательных веществ и кислорода из крови в клетки и переход углекислого газа и других продуктов жизнедеятельности из клеток в кровь. Помимо кровеносных капилляров, в организме человека находятся лимфатические капилляры, которые являются началом лимфатичской системы. Упрощенно: Если концентрация какого-то вещества (например, кислорода) в крови капилляра больше, чем в межклеточной жидкости, то это вещество переходит из капилляра в межклеточную жидкость (и далее — в клетку) . Если в межклеточной жидкости концентрация какого-то вещества (например, углекислого газа) больше, чем в крови капилляра, это вещество переходит из межклеточной жидкости в капилляр. Суммарная длина кровеносных капилляров в организме человека равна примерно 100 000 км (такой нитью можно три раза опоясать земной шар по экватору) . Общая поверхность кровеносных капилляров в организме равна примерно 1500 га. Из общего числа кровеносных капилляров в покое функционирует только небольшая часть — порядка 30 %. Остальные капилляры находятся в спавшемся состоянии, и кровь по ним не течет. Эти «спящие» капилляры открываются, когда необходима повышенная деятельность того или иного органа. Например, «спящие» капилляры кишечника открываются при пищеварении, «спящие» капилляры высших отделов головного мозга — при умственной работе, «спящие» капилляры скелетных мышц — при сокращении скелетных мышц. Если человек регулярно и длительно занимается определенным видом деятельности, то количество капилляров в органах, испытывающих повышенную нагрузку, увеличивается. Так, у людей занимающихся умственной деятельностью, увеличено число капилляров в высших зонах мозга, у спортсменов — в скелетных мышцах, двигательной зоне мозга, в сердце и в легких.
Круги кровообращения.
Выделяют два круга кровообращения: большой и малый. Большой круг кровообращения начинается от левого желудочка сердца, далее по аорте и артериям и артериол различного порядка кровь разносится по всему организму и на уровне капилляров (микроциркулярного русла) достигает клеток, отдавая питательные вещества и кислород в межклеточную жидкость и забирая взамен углекислый газ и продукты жизнедеятельности . Из капилляров кровь собирается в венулы, далее в вены и направляется в правого предсердия сердца верхней и нижней полыми венами, замыкающие этим большой круг кровообращения.
Малый круг кровообращения начинается от правого желудочка пуль-мональнимы (легочными) артериями. Далее кровь направляется в легкие и после них по пульмональным венам возвращается к левого предсердия.
Таким образом, «левое сердце» выполняет насосную функцию в обеспечении циркуляции крови по большому кругу, а «правое сердце» — по малому кругу кровообращения.
Предсердия имеют относительно тонкую мышечную стенку миокарда, так как они выполняют функцию временного резервуара крови, поступающей к сердцу и проталкивают ее лишь до желудочков. Желудочки (особенно левый) имеют толстую мышечную стенку (миокард), мышцы которых мощно сокращаются, проталкивая кровь на значительное расстояние по сосудам всего тела. Между предсердиями и желудочками имеются клапаны, которые направляют движение крови только в одном направлении (от ярости до желудочков).
Клапаны желудочков расположены также в начале всех крупных сосудов, отходящих от сердца. Между предсердием и желудочком правой стороны сердца расположен трехстворчатый клапан, с левой стороны — двух-створчатый (митральный) клапан. В устье сосудов, отходящих от желудочков, расположенные полулунные клапаны. Все клапаны сердца не только направляют поток крови, а и противодействуют ЕЕ обратному току.
Насосная функция сердца заключается в том, что происходит последовательное расслабление (диастола) и сокращения (систола) мышц предсердий и желудочков.
Кровь, которая движется от сердца по артериям большого круга называется артериальной (обогащенной кислородом). По венам большого круга движется венозная кровь (обогащенная на углекислый газ). По артериям малого круга наоборот; движется венозная кровь, а по венам — артериальная.
Сердце у детей (относительно общей массы тела) больше, чем у взрослых и составляет 0,63-0,8% массы тела тогда как у взрослых 0,5-0.52%. Наиболее интенсивно сердце растет на протяжении первого года жизни и за 8 месяцев его масса удваивается; до 3 лет сердце увеличивается в три раза; в 5 лет — увеличивается в 4 раза, а в 16 лет — восемь раз и достигает массы у ребят (мужчин) 220-300 г. а у девушек (женщин) 180-220 г. У физически тренированных людей и у спортсменов масса сердца может быть больше указанных параметров на 10-30%.
Изменения в строении в работе кровеносных сосудов при регулярных занятиях физической культурой.
Регулярное занятие физической культурой способствует расширение кровеносных сосудов.
studfiles.net
|
Поиск Лекций
Артерии — кровеносные сосуды, по которым кровь течет от сердца к органам и частям тела. Артерии имеют толстые стенки, состоящие из трех слоев. Наружный слой представлен соединительнотканной оболочкой и называется адвентицией. Средний слой, или медиа, со-стоит из гладкой мышечной ткани и содержит соединительноткан-ные эластические волокна. Внутренний слой, или интима, образован эндотелием, под которым находятся подэндотелиальный слой и внут-ренняя эластическая мембрана. Эластические элементы артериальной стенки образуют единый каркас, работающий как пружина и обуслов-ливающий эластичность артерий. В зависимости от кровоснабжаемых органов и тканей артерии делятся на париетальные (пристеночные), кровоснабжающие стенки тела, и висцеральные (внутренностные), кровоснабжающие внутренние органы. До вступления артерии в ор-ган она называется экстраорганной, войдя в орган — внутриорган-ной, или интраорганной. В зависимости от развития различных слоев стенки выделяют ар-терии мышечного, эластического или смешанного типа. Артерии мы-шечного типа имеют хорошо развитую среднюю оболочку, волокна которой располагаются спирально по типу пружины. К таким сосу-дам относятся мелкие артерии. Артерии смешанного типа в стенках имеют примерно равное количество эластических и мышечных воло-кон. Это сонная, подключичная и другие артерии среднего диаметра. Артерии эластического типа имеют наружную тонкую и внутреннюю более мощную оболочки. Они представлены аортой и легочным ство-лом, в которые кровь поступает под большим давлением. Боковые ветви одного ствола или ветви различных стволов могут соединяться друг с другом. Такое соединение артерий до их распадения на капил-ляры получило название анастомоза, или соустья. Артерии, образую-щие анастомозы, называются анастомозирующими (их большинство). Артерии, не имеющие анастомозов, называются концевыми (напри-мер, в селезенке). Концевые артерии легче закупориваются тромбом и предрасположены к развитию инфаркта. После рождения ребенка окружность, диаметр, толщина стенок и длина артерий увеличиваются, изменяется также уровень отхожде-ния артериальных ветвей от магистральных сосудов. Разница между диаметром магистральных артерий и их ветвей вначале небольшая, но с возрастом увеличивается. Диаметр магистральных артерий растет быстрее, чем их ветвей. С возрастом увеличивается также окружность артерий, длина их возрастает пропорционально росту тела и конечно-стей. Уровни отхождения ветвей от магистральных артерий у новоро-жденных располагаются проксимальнее, а углы, под которыми отходят эти сосуды, у детей больше, чем у взрослых. Меняется также радиус кривизны дуг, образуемых сосудами. Пропорционально росту тела и конечностей и увеличению длины артерий меняется топография этих сосудов. По мере увеличения возраста меняется тип ветвления арте-рий: в основном с рассыпного на магистральный. Формирование, рост, тканевая дифференцировка сосудов внутриорганного кровенос-ного русла в различных органах человека протекает в процессе онто-генеза неравномерно. Стенка артериального отдела внутриорганных сосудов, в отличие от венозного, к моменту рождения уже имеет три оболочки. После рождения увеличивается длина и диаметр внутриор-ганных сосудов, число анастомозов, число сосудов на единицу объема органа. Особенно интенсивно это происходит до года и от 8 до 12 лет. Наиболее мелкие разветвления артерий называются артериолами. Они отличаются от артерий наличием лишь одного слоя мышечных клеток, благодаря которому осуществляют регулирующую функцию. Артериола продолжается в прекапилляр, в котором мышечные клетки разрознены и не составляют сплошного слоя. Прекапилляр не со-провождается венулой. От него отходят многочисленные капилляры. В местах перехода одного вида сосудов в другие концентрируются гладкомышечные клетки, образующие сфинктеры, которые регули-руют кровоток на микроциркуляторном уровне. Капилляры — мельчайшие кровеносные сосуды с просветом от 2 до 20 мкм. Длина каждого капилляра не превышает 0,3 мм. Их количество очень велико: так, на 1 мм2 ткани приходится несколько сотен капил-ляров. Общий просвет капилляров всего тела в 500 раз больше просве-та аорты. В покоящемся состоянии органа большая часть капилляров не функционирует и ток крови в них прекращается. Стенка капилляра состоит из одного слоя эндотелиальных клеток. Поверхность клеток, обращенная в просвет капилляра, неровная, на ней образуются склад-ки. Это способствует фагоцитозу и пиноцитозу. Различают питающие и специфические капилляры. Питающие капилляры обеспечивают орган питательными веществами, кислородом и выносят из тканей продукты обмена. Специфические капилляры способствуют выпол-нению органом его функции (газообмен в легких, выделение в поч-ках). Сливаясь, капилляры переходят в посткапилляры, которые по строению аналогичны прекапилляру. Посткапилляры сливаются в ве-нулы с просветом 40-50 мкм. Вены— кровеносные сосуды, которые несут кровь из органов и тканей к сердцу. Они, так же как и артерии, имеют стенки, состоя-щие из трех слоев, но содержат меньше эластических и мышечных во-локон, поэтому менее упруги и легко спадаются. Вены имеют клапа-ны, которые открываются по току крови, что способствует движению крови в одном направлении. Клапаны представляют собой полулун-ные складки внутренней оболочки и обычно располагаются попарно у слияния двух вен. В венах нижней конечности кровь движется про-тив действия силы тяжести, мышечная оболочка развита лучше и кла-паны встречаются чаще. Они отсутствуют в полых венах (отсюда и их название), венах почти всех внутренних органов, мозга, головы, шеи и в мелких венах. Артерии и вены обычно идут вместе, причем крупные артерии снабжаются одной веной, а средние и мелкие — двумя венами-спут-ницами, многократно анастомозирующими между собой. В результа-те общая емкость вен в 10—20 раз превышает объем артерий. Поверх-ностные вены, идущие в подкожной клетчатке, не сопровождают артерии. Вены вместе с главными артериями и нервными стволами образуют сосудисто-нервные пучки. По функции кровеносные сосуды делятся на присердечные, магистральные и органные. Присердечные начинают и заканчивают оба круга кровообращения. Это аорта, ле-гочный ствол, полые и легочные вены. Магистральные сосуды служат для распределения крови по организму. Это крупные экстраорганные артерии и вены. Органные сосуды обеспечивают обменные реакции между кровью и органами. К моменту рождения сосуды развиты хорошо, причем артерии больше, чем вены. Строение сосудов наиболее интенсивно изменяет-ся в возрасте от 1 годадо 3 лет. В это время усиленно развивается сред-няя оболочка, окончательно форма и размеры кровеносных сосудов складываются к 14-18 годам. Начиная с 40-45 лет внутренняя обо-лочка утолщается, в ней откладываются жироподобные вещества, по-являются атеросклеротические бляшки. В это время стенки артерий склерозируются, просвет сосудов уменьшается. Круги кровообращения У человека кровь движется по большому и малому кругам крово-обращения (рис. 35). По большому кругу кровь доставляет к клеткам и тканям организма кислород, питательные вещества, минеральные соли, витамины, гормоны и уносит продукты обмена веществ. Малый круг кровообращения выполняет функцию газообмена. Большой круг кровообращения начинается от левого желудочка и за-канчивается правым предсердием. Из левого желудочка кровь посту-пает в самый крупный артериальный сосуд — аорту. От аорты отходят многочисленные артерии, которые в органах делятся на мелкие сосу-ды и образуют сеть капилляров. Из капилляров уже венозная кровь собирается в мелкие вены, которые, сливаясь, образуют более круп-ные вены. Две самые крупные вены, называемые верхней и нижней полыми венами, несут кровь в правое предсердие. Малый круг кровообращения берет начало из правого желудочка и заканчивается в левом предсердии. Из правого желудочка кровь по-ступает в легочный ствол, который делится на две артерии, несущие кровь к правому и левому легкому. В легких артерии разветвляются на капилляры, где происходит обмен газов: кровь отдает углекислый газ и насыщается кислородом. Артериальная кровь оттекает по легочным венам в левое предсердие. В малом круге кровообращения в артериях течет венозная кровь, в венах — артериальная. У ребенка окружность легочного ствола больше, чем окружность аорты. Правая и левая легочные артерии и их разветвления в легких после рождения в течение первого года растут быстро благодаря по-вышенной функциональной нагрузке. Дополнением к большому кругу кровообращения является третий (сердечный) круг, обслуживающий само сердце. Кровоснабжение серд-ца происходит через две венечные, или коронарные, артерии. Они от-ходят от начального отдела аорты и находятся в венечной борозде сердца. Венечные артерии делятся на более мелкие ветви, а затем на капилляры. Из капилляров венозная кровь переходит в вены сердца. Мелкие вены изливаются в правое предсердие, более крупные слива-ются в общий венозный сосуд — венечную пазуху — длиной около 5 см, впадающий в правое предсердие. Сердце Сердце — полый мышечный орган конусообразной формы, распо-лагающийся в переднем средостении (рис. 36, а). Большая часть сердца находится в левой половине грудной полости. Размеры сердца здоро-вого человека: 12-15 см в поперечном диаметре, 14—16 см — в про-дольном. Средняя масса сердца у женщин — 250 г, у мужчин — 300 г. Сердце новорожденного имеет шарообразную форму: поперечный размер равен продольному, что обусловлено недостаточным развитием желудочков и большими размерами предсердий. Длина сердца ново-рожденного равна 3,0-3,5 см, ширина — 2,7-3,9 см, масса — 20-24 г, т.е. 0,8—0,9 % массы тела (у взрослых всего 0,5 %). Объем сердца к 16 годам увеличивается в 3—3,5 раза. Масса сердца удваивается к концу первого года жизни, утраивается к 3 годам, к 6 годам возраста-ет в 5 раз, к 15 годам увеличивается в 10 раз. У новорожденного сердце располагается высоко и лежит почти поперечно. В 2—3 года преобла-даеткосое его положение. Нижняя границасердцаудетей расположе-на на один межреберный промежуток выше, чем у взрослого. Верхушка сердца проецируется у детей в четвертый левый межреберный проме-жуток. В сердце различают широкую часть — основание, суженную часть — верхушку и переднюю (грудино-реберную), боковую (легочную) и ниж-нюю (диафрагмальную) поверхности. Основание сердца направлено кверху и кзади, верхушка — книзу и кпереди. Сплошной перегородкой сердце делится на две несообщающиеся половины — правую и левую. Каждая половина сердца состоит из предсердия и желудочка. Перед-неверхняя выступающая часть каждого предсердия называется уш-ком предсердия. На поверхности сердца проходят борозды, соответ-ствующие границам его внутренних полостей. В бороздах залегает жировая клетчатка, которая при патологии или при излишней упи-танности может прикрывать всю мускулатуру органа. Ближе к основа-нию сердца горизонтально проходит венечная борозда, определяющая границу между предсердиями и желудочками. Она опоясывает сердце сзади и с боков, прерываясь спереди в месте отхождения аорты и ле-гочного ствола. Передняя и задняя межжелудочковые борозды идут вдоль межжелудочковой перегородки. Вблизи верхушки сердца обе борозды встречаются. Большая часть передней поверхности принад-лежит правому желудочку. Левый желудочек обращен назад. Правое предсердие обращено вперед, и его ушко прикрывает начало аорты. Левое предсердие расположено на задней поверхности сердца, его ушко по объему меньше правого, изогнуто, имеет зазубренный край и прилежит к легочному стволу. Растет сердце наиболее быстро в те-чение первых двух лет жизни, в 5—9 лет и в период полового созрева-ния. В длину сердце растет быстрее, чем в ширину, и рост предсердий опережает увеличение желудочков. После 2 лет предсердия и же-лудочки развиваются одинаково, а после 10 лет желудочки растут быстрее. Стенка сердца состоит из трех слоев: внутреннего — эндокарда, среднего — миокарда, наружного — эпикарда. В предсердиях толщи-на стенки составляет 2—5 мм, в левом желудочке — 15 мм, в правом — 6 мм. Все сердце заключено в околосердечную сумку — перикард. Перикард и эпикард являются двумя листками серозной оболочки сердца, между которыми находится щелевидное пространство — полость перикарда, содержащая небольшое количество серозной жидкости. Перикард с помощью рыхлой соединительной ткани связан с гру-диной и хрящами истинных ребер спереди, с плеврой и венами — с боков. Снизу он плотно сращен с диафрагмой. Форма перикарда у новорожденного шарообразная. Объем полости перикарда мал, пе-рикард плотно облегает сердце. Купол его располагается высоко — по линии грудино-ключичных сочленений. Нижняя граница располага-ется на уровне середины пятых межребрий. К 14 годам расположение и форма перикарда соответствуют таковым у взрослого человека. Эпикард — наружная оболочка сердечной мышцы, представляю-щая собой внутренний листок серозной околосердечной сумки. Эпи-кард у детей тоньше, чем у взрослых, поэтому хорошо видны крове-носные сосуды, расположенные под ним. Миокард — самый мощный слой стенки сердца, состотоящий из поперечнополосатой мышечной ткани. Мышечные волокна в стенке сердца соединены между собой анастомозами (перемычками). Со-кращается сердечная мышца непроизвольно. В толще миокарда нахо-дится прочный соединительнотканный скелет сердца. Он образован фиброзными кольцами, которые заложены в плоскости предсерд-но-желудочковых отверстий, и плотными соединительнотканными кольцами вокруг отверстий аорты и легочного ствола. От скелета берут начало мышечные волокна как предсердий, так и желудочков, благо-даря чему миокард предсердий обособлен от миокарда желудочков, что обусловливает возможность их раздельного сокращения. Он так-же служит опорой для клапанного аппарата. Мускулатура предсердий имеет два слоя. Поверхностный слой состоит из поперечных волокон, общих для обоих предсердий. Глубокий представляет собой продоль-ные волокна, самостоятельные для каждого предсердия. В желудоч-ках три мышечных слоя. Наружный и внутренний общие для обоих желудочков. Наружный слой начинается от фиброзных колец, у вер-хушки сердца загибается и переходит во внутренний слой. Волокна последнего идут на построение перекладин, трабекул и образование сосочковых мышц. Средний круговой слой самостоятелен в каждом желудочке (см. рис. 36, б). Миокард левого желудочка развивается бы-стрее и к концу второго года жизни его масса вдвое больше, чем пра-вого. У детей мясистые трабекулы покрывают всю внутреннюю по-верхность стенок желудочков. Наиболее сильно развиты трабекулы в юношеском возрасте. После 60—75 лет трабекулярная сеть сглажи-вается и сохраняется только в области верхушки сердца. В сердечной мышце выделяются особые, атипичные волокна, бедные миофибриллами и сопровождающиеся нервными клетками и волокнами. Это проводящая система сердца (рис. 37). Центрами проводящей системы являются два узла — синусно-предсердный и пред-сердно-желудочковый. Синусно-предсердный узел расположен под эпикардом правого предсердия между местом впадения в него верхней полой вены и правым ушком. Его волокна спускаются по межпред-сердной перегородке ко второму — предсердно-желудочкому узлу, ле-жащему в нижней части межпредсердной перегородки. От него идет пучок в толщу перегородки желудочков. Две его ножки (пучки Гиса) ветвятся в миокарде обоих желудочков (волокна Пуркинье). Прово-дящая система обеспечивает автоматизм работы сердца и сердечный ритм. Эндокард — внутренняя тонкая соединительнотканная оболочка, выстланная эндотелием. Он покрывает сердечную мышцу изнутри и образует клапаны сердца. Различают створчатые и полулунные кла-паны. У предсердно-желудочковых отверстий располагаются створча-тые клапаны, причем правый состоит из трех створок (трехстворча-тый), левый — из двух (двухстворчатый, или митральный). К створкам этих клапанов прикрепляются сухожильные нити, отходящие от сосоч-ковых мышц. Около отверстия легочного ствола и отверстия аорты имеется потри полулунных клапана. Роль клапанов заключается в том, что они не допускают обратного тока крови: створчатые клапаны — из желудочков в предсердия, а полулунные — из аорты и легочного ство-ла в желудочки. У детей предсердно-желудочковые клапаны эластич-ные, створки блестящие. В 20—25 лет створки клапанов уплотняются, края становятся неровными. Сосочковые мышцы в старческом воз-расте атрофируются, что нарушает функцию клапанов. Нагнетательная функция сердца Сердце сокращается ритмично 60—70 раз в минуту. Клапаны обес-печивают ток крови только в одном направлении: от сердца — в арте-рии, по венам — к сердцу. Если сердце сокращается чаще 90 ударов в минуту, имеет место тахикардия,’*если меньше 60 — брадикардия. Частота сердечных сокращений зависит от возраста человека. У детей до года сердце сокращается 100-140 раз в минуту, в 10 лет — 90 раз, в 20 лет — 60—80 раз. После 60 лет сердечные сокращения вновь уча-щаются до 90—95 ударов в минуту. При 70 ударах в минуту сердечный цикл (полное сокращение сердца) длится 0,8 с. В цикле различают три фазы: систола, или сокращение, предсердий (0,1 с), систола, или со-кращение, желудочков (0,3 с) и диастола, или расслабление (0,4 с), сердца. При учащении сокращений сердца уменьшается общая пауза, в то время как длительность систолы предсердий и желудочков прак-тически не изменяется. Сокращение сердца начинается с систолы предсердий. Давление в предсердиях в это время равно 5-8 мм рт. ст., и кровь через предсерд-но-желудочковые клапаны выталкивается из предсердий в желудочки. Сразу после этого предсердно-желудочковые клапаны захлопываются и начинается систола желудочков. В систоле желудочков выделяют фазу напряжения и фазу выбрасывания крови. В фазу напряжения и створчатые, и полулунные клапаны закрыты, миокард давит на кровь с увеличивающейся силой. Как только давление в желудочках становится больше давления в аорте и легочном стволе, полулунные клапаны этих сосудов открываются, и кровь выбрасывается в сосуды. Это фаза выбрасывания крови. Систолическое давление в правом желу-дочке в это время достигает 25 мм рт. ст., а в левом — 115—125 мм рт. ст. После выталкивания крови из желудочков давление в них становится ниже, чем в аорте и легочной артерии, поэтому полулунные клапаны захлопываются, не пропуская кровь обратно. В это время начинается общее расслабление, или диастола: предсердно-желудочковые клапа-ны открыты, и кровь из предсердий поступает в желудочки. После этого начинается новый сердечный цикл. Желудочек в состоянии покоя за одно сокращение выталкивает в аорту 60—70 мл крови — это систолический объем сердца. При физи-ческой работе это количество возрастает. Количество крови, выбра-сываемое в аорту сердцем новорожденного при одном сокращении, всего 2,5 мл, к году оно увеличивается в 4 раза, к 7 годам — в 9 раз, к 12 годам — в 16 раз. Объем крови, который сердце выбрасывает за ми-нуту, называется минутным. Для каждого желудочка он составляет 4,5-5 л крови и при физической нагрузке может возрастать до 8-10 л и более. У тренированных людей это происходит за счет увеличения систолического объема, а у нетренированных — за счет увеличения частоты сердечных сокращений (до 200 ударов). Во время работы сердца появляются звуки, называемые тонами сердца. Их можно прослушать через переднюю грудную стенку. Пер-вый тон (систолический) связан с сокращением миокарда желудочков и вибрацией предсердно-желудочковых клапанов в момент их закры-тия. Второй тон (диастолический) прослушивается при захлопывании полулунных клапанов аорты и легочной артерии. Прослушивание то-нов сердца может иметь диагностическое значение. Сердечный толчок определяется в пятом межреберье слева от грудины. Он возникает в результате изменения положения сердца во время систолы, когда левый желудочек приподнимается и ударяется о грудную стенку из-нутри. Биоэлектрическая активность сердца регистрируется с помощью электрокардиографии, получаемая при этом кривая называется элек-трокардиограммой (ЭКГ). В сердце здорового человека на электро-кардиограмме отчетливо видны пять зубцов, из которых три обраще-ны вверх (PRT), а два — вниз (QS) по отношению к изоэлектрической линии. Зубец Р отражает электрические явления в предсердиях, а зуб-цы QRST характеризуют движение волны возбуждения в желудочках сердца (рис. 38). Артерии Кровеносная система человека представлена на рис. 39. Легочный ствол выходит из правого желудочка на уровне соединения III левого ребра с грудиной, поднимается кверху и на уровне IV грудного по-звонка делится на правую и левую легочные артерии, каждая из кото-рых входит в легкое через его ворота. Аорта — главный сосуд артериальной системы, является непарным начальным участком большого круга кровообращения. Имеет наи-больший диаметр и наибольшее количество эластичных волокон. На-чинается от левого желудочка и доходит до уровня IV поясничного позвонка. В аорте различают восходящую часть, дугу аорты, нисходя-щую часть, которая делится на грудную и брюшную части. Восходящая аорта по выходе из левого желудочка поднимается кверху и лежит в полости околосердечной сумки. Окружность ее у но-ворожденных равна 17—23 мм, толщина стенок интенсивно увеличи-вается до 13— 14 лет. Площадь просвета аорты возрастает с 23 мм2 у но-ворожденного до 107 мм2 в 12 лет. От начального отдела восходящей аорты, называемого луковицей аорты, отходят правая и левая венеч-ные артерии. Диаметр левой венечной артерии больше диаметра пра-вой в течение всей жизни человека, но наиболее существенные разли-чия в их диаметре наблюдаются у новорожденных и детей 10-14 лет. После 75 лет эти различия становятся незначительными. На уровне соединения II правого ребра с грудиной начинается дуга аорты. Она направляется влево и назад, лежит вне перикарда позади рукоятки грудины и отделена от нее жировой клетчаткой. Чем старше человек, тем ниже располагается дуга аорты. У новорожденных она находится на уровне I грудного позвонка, в 20 лет — на уровне II, в 30 лет — на уровне III, в 45 лет — на уровне IV, в пожилом возрасте — на уровне IV—V грудных позвонков. От дуги аорты отходят три круп-ные артерии, питающие голову, шею и верхние конечности. По мере удаления от сердца диаметр аорты заметно уменьшается. На уровне IV грудного позвонка начинается нисходящая аорта. Это самый длинный отдел аорты, проходящий через диафрагму. Уча-сток выше диафрагмы называется грудной аортой, ниже — брюшной. Грудная аорта проходит по грудной полости впереди позвоночника. Ее ветви питают внутренние органы грудной полости, а также стенки грудной и брюшной полостей. Брюшная аорта лежит за брюшиной, позади поджелудочной железы, двенадцатиперстной кишки. Длина нисходящей части аорты к 50 годам увеличивается в 4 раза, при этом грудная часть растет быстрее брюшной. На уровне IV поясничного позвонка брюшная аорта делится на две общие подвздошные арте-рии, которые питают стенки и органы таза и нижние конечности. От выпуклой части дуги аорты последовательно отходят плечего-ловной ствол, левая общая сонная и левая подключичная артерия. Плечеголовной ствол имеет длину 2,5 см и идет вверх и вправо, на уровне грудино-ключичного сочленения он делится на правую общую сонную и правую подключичную артерию. Общие сон-ные артерии выходят из грудной полости и на уровне верхнего края щитовидного хряща делятся на внутреннюю и наружную сонные ар-терии. В этом месте артерии проходят впереди поперечного отростка VI шейного позвонка, к которому они могут быть прижаты для оста-новки кровотечения. Диаметр общей сонной артерии у детей раннего возраста равен 3—6 мм, у взрослых — 9—14 мм. Наружная сонная арте-рия поднимается вдоль шеи, отдает ветви к щитовидной железе, глот-ке, гортани, языку, слюнным железам и переходит в крупную лицевую артерию. Лицевая артерия перегибается через край нижней челюсти и впереди жевательной мышцы идет к губам, образуя околоротовый ар-териальный круг. Медиальнее височно-нижнечелюстного сустава на-ружная сонная артерия делится на две конечные ветви: поверхност-ную височную артерию (располагается под кожей виска, где может быть прижата, питает околоушную слюнную железу, височную мыш-цу и кожу волосистой части головы) и верхнечелюстную артерию, ко-торая питает челюсти и зубы и отдает среднюю артерию мозговой оболочки, проникающую в череп через остистое отверстие. Внутрен-няя сонная артерия поднимается от глотки к основанию черепа, вхо-дит через канал височной кости и твердую мозговую оболочку, отдает крупную глазничную артерию и делится на концевые ветви — перед-нюю и среднюю артерии мозга. В первые 10 лет жизни наибольший диаметр из всех мозговых артерий имеет средняя. Артерии, крово-снабжающие мозг, наиболее интенсивно развиваются до 3-4-летнего возраста, по темпам роста превосходя другие сосуды. Наиболее быстро растет в длину передняя мозговая артерия. Подключичная артерия начинается от плечеголовного ствола, выходит из грудной полости, перегибается через I ребро и, пройдя под ключицей, проходит в под-мышечную впадину, уже называясь подкрыльцовой. Диаметр подклю-чичной артерии у детей раннего возраста равен 3-6 мм, у взрослых — 9-14 мм. Далее подкрыльцовая артерия переходит в плечевую и в области локтевого сустава делится на конечные ветви — локтевую и лучевую артерии. Подкрыльцовая артерия кровоснабжает мышцы плечевого пояса, плечевой и ключично-акромиальный суставы. Пле-чевая артерия лежит на плече поверхностно над двуглавой мышцей. Пульсация ее прощупывается на всем протяжении. Лучевая артерия проходит шиловидный отросток лучевой кости и поворачивает на тыл кисти, где переходит в глубокую ладонную дугу. Локтевая артерия имеет больший диаметр, спускается до лучезапястного сустава, отдает ветвь глубокой ладонной дуге и переходит в поверхностную ладонную дугу. В течение первых 5 лет жизни диаметр локтевой артерии повы-шается более интенсивно, чем лучевой, но в дальнейшем преобладает увеличение диаметра лучевой. С возрастом локтевая и лучевая арте-рии перемещаются по отношению к срединной линии предплечья в латеральном направлении. После 10 лет они располагаются так же, как у взрослых. На ладони располагаются две артериальные дуги. По-верхностная ладонная дуга образована преимущественно локтевой ар-терией. Она лежит приблизительно посередине кисти, от ее выпуклой части отходят ладонные артерии пальцев. Каждая из них делится на две ветви, которые на концах пальцев образуют многочисленные ана-стомозы. Поверхностная ладонная дуга у новорожденных располага-ется проксимальнее середины II и III пястных костей, у взрослых проецируется на уровне середины III пястной кости. Глубокая ла-донная дуга тоньше поверхностной и образована главным образом лу-чевой артерией. Она лежит на ладонных межкостных мышцах и отда-ет ладонные пястные артерии, которые впадают в общие ладонные артерии. Кроме ладонных дуг на кисти образуются ладонная и тыль-ная запястные сети. От них отходят пястные артерии, делящиеся на две тонкие артерии пальцев. Таким образом, кисть и пальцы обильно снабжены кровью из многих источников, которые благодаря нали-чию дуг и сетей хорошо анастомозируют между собой. Это приспо-собления кровоснабжения кисти к трудовой деятельности. От грудной аорты отходят пристеночные и внутренностные ветви. Пристеночные ветви представлены 10 парами межреберных артерий, которые посегментарно отходят от третьего—одиннадцатого межре-берий. Они снабжают кровью ребра, межреберные мышцы, мышцы и кожу спины и проникают в спинной мозг и его оболочки. Внутрен-ностные ветви представлены двумя-тремя бронхиальными артерия-ми, которые кровоснабжают бронхи, легкие, пищевод, лимфатиче-ские узлы и перикард. Брюшная аорта делится на пристеночные и внутренностные ветви. К пристеночным ветвям относятся нижние диафрагмальные арте-рии и четыре пары поясничных артерий, снабжающие кровью кожу и мышцы задней стенки живота. Внутренностные ветви снабжают кровью пищеварительные органы. Они бывают парные и непарные. К непарным относятся чревный ствол, верхняя и нижняя брыжеечная артерии. Парные ветви представлены почечными и яичковыми или яичниковыми артериями. Чревный ствол длиной около 1 см выходит из аорты под диафрагмой и у верхнего края поджелудочной железы делится на три ветви: левую желудочную, общую печеночную и селезеночную артерию. Левая желу-дочная артерия идет вдоль малой кривизны желудка, питает его и ниж-нюю часть пищевода. Общая печеночная артерия идет к воротам печени, отдает по ходу ветви к малой и большой кривизне желудка, двенадца-типерстной кишке и поджелудочной железе. Селезеночная артерия питает селезенку, отдает ветви к поджелудочной железе и желудку. В результате вокруг желудка образуется сплошное артериальное кольцо из анастомозирующих друг с другом ветвей чревного ствола. Верхняя брыжеечная артерия отходит от аорты на уровне I поясничного позвон-ка, проходит между двенадцатиперстной кишкой и поджелудочной железой. Одна из ветвей идет к двенадцатиперстной кишке и поджелу-дочной железе и анастомозирует с ветвями общей печеночной артерии. То есть эти два органа получают кровь из двух источников — верхней брыжеечной артерии и чревного ствола. Остальные 15—20 ветвей пи-тают тонкую и ободочную кишки. Почечные артерии отходят от аорты на уровне II поясничного позвонка, входят в ворота почки и дают ветви к надпочечникам и мочеточникам. Ниже почечных артерий от аорты отходят яичковые или яичниковые артерии. Они спускаются в таз по брюшной стенке. У мужчин яичковые артерии по семенному канатику идут в мошонку, а у женщин остаются в малом тазу, где питают яичники. Нижняя брыжеечная артерия отходит от аорты на уровне III пояс-ничного позвонка. Она кровоснабжает всю нижнюю часть толстого кишечника. У новорожденных нижняя брыжеечная артерия имеет длину 5-6 см, а у взрослых — 16-17 см. Общие подвздошные артерии являются концевыми ветвями брюш-ной аорты. На уровне крестца каждая из них делится на внутреннюю и наружную подвздошные артерии. Внутренняя подвздошная артерия опускается по стенке малого таза к верхнему краю большого седалищ-ного отверстия, где делится на переднюю и задние ветви. Задняя ветвь питает стенки малого таза, а передняя — органы малого таза и частично мышцы бедра. Наружная подвздошная артерия является продолжением общей подвздошной артерии, выходит на бедро и под названием бед-ренной идет до подколенной ямки, где получает название подколен-ной и вскоре делится на передние и задние большеберцовые артерии. Бедренная артерия представляет собой основную магистраль ниж-ней конечности. При выходе ее из паховой связки артерия лежит по-верхностно вместе с веной. При прижатии ее к лонной кости прослу-шивается пульсация. Она отдает ветви к наружным половым органам и паховым лимфатическим узлам. Подколенная артерия располагается в глубине подколенной ямки, отдает пять анастомозирующих между со-бой ветвей, которые питают сустав и окружающие его мышцы. Про-екции бедренной и подколенной артерий у ребенка также смещаются в латеральном направлении от срединной линии бедра. При этом проекция бедренной артерии приближается к медиальному краю бед-ренной кости, а проекция подколенной артерии — к срединной ли-нии подколенной ямки. Подколенная артерия разделяется на заднюю и переднюю болыпеберцовые артерии. Задняя болыиеберцовая арте-рия лежит под камбаловидной мышцей, идет между ахилловым сухо-жилием и медиальной лодыжкой, по пути отдает малоберцовую арте-рию. Обогнув лодыжку, она выходит на подошву и здесь делится на две концевые ветви, одна из которых образует подошвенную дугу. Пе-редняя большеберцовая артерия отделяется от подколенной артерии, отдает две возвратные артерии к коленному суставу, проходит по голе-ни и переходит на тыльную сторону стопы, где может быть прижата к кости, так как лежит прямо на ней. Тыльная артерия стопы отдает ветвь к подошвенной дуге, переходит в тыльную дугу стопы, которая анастомозирует с подошвенной дугой. Для артериальной системы нижней конечности человека характер-но развитие трех артерий — малоберцовой, передней и задней больше-берцовых — вместо одной общей артерии голени. Это прогрессивное развитие артериальной системы является приспособлением опор-но-двигательного аппарата, связанным с прямохождением человека. Вены Вены сердечного круга кровообращения представлены венами сердечной стенки, которые собираются в венечный синус, открываю-щийся в правое предсердие. Венами малого круга кровообращения являются четыре легочные вены, впадающие в левое предсердие. К венам большого круга кровообращения относятся системы верхней и нижней полых вен. Система верхней полой вены собирает кровь от верхней половины тела — головы, шеи, верхних конечностей и грудной клетки. Она об-разуется из слияния двух плечеголовных вен на уровне I ребра. Своим нижним концом вена проникает в полость околосердечной сумки и в правое предсердие. Диаметр ее 20-22 мм, длина 7-8 см. Верхняя полая вена у детей из-за высокого положения сердца короткая. Наиболее активно она растет на первом году жизни и в 8—12 лет. У пожи-лых людей диаметр вены увеличивается в результате возрастных из-менений структуры ее стенок. Вблизи сердца в верхнюю полую вену впадает крупная непарная вена. Непарная вена берет начало от проникающих в грудную полость сквозь диафрагму пристеночных вен брюшной полости, поднимается по правой стороне тел грудных позвонков позади пищевода и прини-мает правые межреберные ветви и полунепарную вену. Полунепарная вена лежит слева от аорты, принимает левые межреберные вены, повто-ряет ход непарной вены, пересекает позвоночник и впадает в непарную вену. Плечеголовная вена возникает позади грудино-ключичного сочле-нения из соединения трех вен — внутренней и наружной яремной и под-ключичной. Она собирает кровь из вен щитовидной и вилочковой желез, гортани, трахеи, пищевода, шеи и головы. Внутренняя яремная вена начинается в яремном отверстии черепа и спускается вдоль шеи в од-ном сосудисто-нервном пучке с сонной артерией и блуждающим нер-вом, собирая кровь от головы и шеи. Лицевая и нижнечелюстная вены являются ее самыми крупными протоками. Наружная яремная вена образуется на уровне угла нижней челюсти и спускается впереди груди-но-ключично-сосцевидной мышцы. Она отводит кровь от кожи и мышц шеи и затылочной области. Подключичная вена служит для оттока крови от верхней конечности, самостоятельных ветвей не имеет и прочно соединена с надкостницей I ребра. Это соединение поддерживает просвет вены и увеличивает его при поднятой руке, что обеспечивает более легкий отток крови из вен верхней конечности. Венозная кровь от пальцев поступает в тыльные вены кисти. На ладони из двух венозных дуг, соответствующих артериальным, глав-ным венозным коллектором кисти служит глубокая дуга. Глубокие ве-ны предплечья и плеча сопровождают в двойном количестве артерии и носят их названия. Эти вены многократно анастомозируют между собой, что особенно выражено в области суставов. Обе плечевые вены сливаются в подкрыльцовую вену. Главными подкожными венами верхней конечности являются го-ловная и основная. Головная вена начинается от глубокой ладонной дуги и тянется по латеральному краю предплечья и плеча, впадая в под-крыльцовую. Основная вена тоже начинается от глубокой ладонной дуги. Перейдя на предплечье, она значительно пополняется кровью из головной вены через анастомоз с нею в области локтевого сгиба — срединную вену локтя, которая используются для внутривенных вли-ваний и забора крови. Основная вена впадает в одну из плечевых вен. Рекомендуемые страницы: Поиск по сайту |
|
poisk-ru.ru
Строение сосудов, их функциональные группы
Поиск ЛекцийАртерии — сосуды, по которым кровь течет в направлении от сердца к тканям и органам. Все артерии большого круга — это ветви выходящего из сердца самого крупного артериального сосуда — аорты.
Вены — сосуды, по которым кровь течёт в направлении от органов к сердцу.
Артериальная кровь — кровь, насыщенная кислородом и питательными веществами.
Венозная кровь — кровь, насыщенная углекислым газом и ненужными организму продуктами обмена веществ.
Все артерии большого круга — это ветви выходящего из сердца самого крупного артериального сосуда — аорты. Артерии в зависимости от диаметра можно разделить на крупные, средние и мелкие, а в зависимости от расположения — на внеорганные и внутриорганные. Внеорганные артерии (крупные и средние) доставляют кровь к органам или областям тела. Большинство из них имеет соответствующие названия: почечная артерия, плечевая артерия, бедренная артерия и т.д. Внутри органов артерии многократно делятся на ветви меньшего диаметра, образуя систему внутриорганных артериальных сосудов. Самые тонкие артериальные сосуды называют артериолами.
Строение артерий:
Стенка артерий сравнительно толстая и состоит из трёх оболочек — внутренней, средней и наружной. 1. Внутренняя оболочка «интима» — представлена базальной мембраной покрытой однослойным плоским эндотелием. Ее функция: обеспечение реологических свойств крови: текучесть крови и защиту при повреждении (оседают тромбы). Эластичная базальная мембрана отделяет ее от среднего слоя.
2.Средняя оболочка «медиа» состоит из расположенных по спирали гладких мышечных клеток и эластических волокон. Гладкомышечные клетки расширяют и сужают сосуды, обеспечивают продвижение крови. Эластичные волокна придают тонус стенки сосудов. Наличие эластической ткани в стенках артерий обусловливает упругость стенок этих сосудов: они не спадаются.
В больших артериях преобладают клетки эластичного типа. Их количество, уменьшается к переферии.
В сосудах среднего калибра – волокна смешанного типа.
В сосудах мелкого калибра преобладают клетки мышечного типа. Они находятся преимущественно в органах и отвечают за их кровенаполнение.
Между средней и наружной оболочками расположена наружная эластическая мембрана
3.Наружная оболочка «адвентициальная» образована рыхлой соединительной тканью и содержит большое количество собственных кровеносных сосудов, нервных волокон. Эта соединительная ткань , которая соединяет сосуд с окружающими тканями (которыми заполнены пространства в организме).
Капилляры – это сосуды микроциркулярного русла. Мельчайшие кровеносные обменные сосуды, через их тончайшие стенки осуществляются все обменные процессы между кровью и тканями (газообмен, обмен веществ). Они располагаются в виде сетей в тканях всех органов и связывают артерии с венами. Тонкая стенка капилляра (её толщина около 1 мкм) состоит из одного слоя клеток плоского эндотелия, расположенных на базальной мембране. Кровеносные капилляры переходят в венулы.
Между артериолами и капиллярами существуют переходные сосуды — прекапилляры, а между капиллярами и венулами — пост-капилляры.
Вены. По сравнению с артериями в венах ток крови происходит в обратном направлении — из меньших сосудов в более крупные. В каждом органе самые мелкие венозные сосуды — венулы — дают начало внутриорганной системе вен, из которых кровь оттекает во внеорганные вены. Последние собирают кровь из разных органов и областей тела в самые крупные венозные сосуды — верхнюю и нижнюю полые вены, впадающие в сердце. В сердце входят также лёгочные вены и венечный синус сердца.
Стенка вен, как и артерий, состоит из трёх оболочек, но они гораздо тоньше и содержат мало эластических волокон, поэтому вены менее упруги и легко спадаются. В отличие от артерий, большинство вен снабжено клапанами. Венозные клапаны — это складки внутренней оболочки (интимы), они пропускают кровь по направлению к сердцу и препятствуют её обратному току.
Компоненты средней оболочки мало выражены, поэтому тонус меньше сосудов.
Наружная оболочка такая, как у артерий.
Суммарный просвет вен тела значительно превосходит такой же просвет артерий, но уступает суммарному просвету кровеносных капилляров. От этого зависит скорость перемещения крови по разным отделам сосудистой системы: чем больше общий просвет сосудов, тем меньше скорость кровотока.
Некоторые области тела и органы, помимо главного сосуда, имеют более тонкие добавочные сосуды, расположенные параллельно главному, магистральному сосуду. Такие сосуды называют коллатеральными («окольными»). Между разветвлениями разных сосудов данной области или органа обычно имеются соединительные сосуды — анастомозы. Особенно много анастомозов между артериолами, мелкими артериями, венами. При прекращении тока крови в одном из сосудов (компрессия опухолью, перевязка после ранения и т.д.) усиливается движение крови по коллатеральным и соединительным сосудам. В результате кровоснабжение тканей может быть восстановлено полностью.
Систему кровообращения функционально подразделяют на три
отдела: центральный, периферический (региональный) и микроциркуляторный.
Центральный отделвключает сердце и крупные сосуды – аорту, сонные артерии, воротную и полые вены.
В периферический отделвходят артерии и вены менее крупного калибра.
Микроциркуляторный отдел представлен мельчайшими кровеносными сосудами органов и тканей — артериолами, прекапиллярами, капиллярами, посткапиллярами, венулами и артериоло-венулярными анастомозами, а также лимфатическими капиллярами и стромой органов. В процессе микроциркуляции обеспечивается обмен веществ между кровью и тканями. Главную роль в этом процессе играют капилляры как обменные микрососуды.
Строение сосуда:

Пример, сосуды в тканях легкого:
Рекомендуемые страницы:
Поиск по сайту
poisk-ru.ru
Общее строение кровеносных сосудов
Кровеносные сосуды подразделяются на:
артерии, несущие кровь от сердца в органы и ткани;
вены, по которым кровь от тканей и органов движется к сердцу;
микроскопические сосуды — самое многочисленное звено, расположенное между артериями и венами внутри органов и тканей и необходимое для обменных процессов.
Благодаря сердцу и кровеносным сосудам образуется большой и малый круг кровообращения, сосуды которых проникают всюду, за исключением эпителия кожи и слизистых, хрящей, ногтей, волос, роговицы и хрусталика глазного яблока, где питание осуществляется диффузно. Большой круг начинается восходящей аортой из левого желудочка, далее аорта разветвляется на многочисленные артерии, переходящие в органах и тканях в микроскопические сосуды, из которых формируются вены, последовательно они сливаются в верхнюю и нижнюю полую, впадающие в правое предсердие, где и заканчивается большой круг. Малый (легочный) круг начинается легочным стволом из правого желудочка, ствол распадается на правую и левую легочные артерии, которые после многократных разделений внутри легких на уровне ацинуса переходят в микрососуды. Из них формируются в конечном итоге четыре легочных вены (по две на каждое легкое), впадающие в левое предсердие. Парадокс кровообращения в малом круге состоит в том, что по артериям течет кровь, насыщенная углекислым газом (темная), а по венам — богатая кислородом (алая).
Артерии и вены имеют состав стенки:
наружная оболочка из рыхлой соединительной ткани, насыщенная нервами и мелкими сосудами (vasa vasorum) для питания стенки;
средняя оболочка из эластических, коллагеновых и гладкомышечных волокон кругового и спирального направления:
внутренняя оболочка из эндотелия с базальной мембраной, подэндотелиального слоя с внутренней эластической мембраной, фибробластами, волокнами и отдельными гладкими миоцитами.
Артерии в зависимости от распределения в средней оболочке эластических и мышечных волокон подразделяются на артерии эластического типа (аорта, легочной ствол), мышечно-эластического (сонные, подключичные, бедренные) и мышечного (мелкие и частично среднего калибра). В венах средняя оболочка обеднена мышечными волокнами и многие из них имеют продольное направление. Внутренняя оболочка вен образует многочисленные полулунные клапаны, препятствующие обратному току крови, особенно в венах конечностей. Полые, легочные, воротная, почечные и вены головы, шеи, внутренних органов клапанов не имеют, но в них либо увеличивается количество мышечных волокон в средней оболочке , либо по периметру вены находится рыхлая клетчатка, удерживающая просвет вены постоянно открытым. На движение крови по полым венам и их притокам сильно влияет присасывающее действие грудной клетки из-за отрицательного давления в плевральных полостях и правом предсердии, дыхательных движений диафрагмы и вспомогательных мышц. Для некоторых вен характерны расширения, именуемые луковицами (верхняя и нижняя луковицы внутренней яремной вены). В твердой оболочке головного мозга находятся венозные пазухи (синусы), возникшие за счет расщепления листков этой фиброзной оболочки. Изнутри синусы выстланы эндотелием.
Закономерности расположения сосудов
Артерии и сопровождающие их вены направляются к органам по кратчайшему пути; подходят с медиальной стороны, расположенной ближе к источнику кровоснабжения — аорте.
Магистральные артерии и глубокие вены конечностей проходят с медиальной стороны от длинных трубчатых костей, артерии и вены окружают крупные суставы коллатеральными сетями.
Нисходящая аорта и нижняя полая вена идут вдоль позвоночного столба, опираясь на него и получая защиту.
Количество и топография органных артерий зависят не только от массы органа и строения, но и его закладки и функциональной значимости.
Магистральные артерии среднего калибра сопровождаются 1-3 глубокими венами.
Крупные артерии, вены вместе с рядом расположенными нервами формируют сосудисто-нервные пучки, окруженные фасциальным влагалищем и клетчаткой (Н. И. Пирогов).
Закономерности ветвления сосудов
Магистральный тип, — когда от основного ствола последовательно отходят боковые ветви.
Рассыпной тип, — когда основной ствол сразу разделяется на несколько мелких артерий, ветвление которых напоминает крону дерева.
Органная специфичность ветвления в паренхиматозных органах (легких, печени, почках) состоит в распределении сосудистых ветвей по долям, зонам, секторам, сегментам, субсегментам, долькам и структурно-функциональным единицам.
Органоспецифичность кольцеобразного или продольного ветвления с распределением по оболочкам характерна для полых органов, имеющих форму трубки.
В железы сосуды вступают по периметру органа, а внутри распределяются в соответствии с долевым и дольковым строением.
Анастомозирование (соединение) артериальных и венозных ветвей и веточек происходит с образованием сетей (сплетений), в которых возникают межсистемные и внутрисистемные связи между сосудами, принадлежащим разным системам или в пределах одной системы.
В ряде органов и частей тела имеет место сочетание межсистемных и внутрисистемных сосудистых анастомозов.
Образование анастомозов в виде замкнутых кругов (артериальный круг головного мозга, ладонные и подошвенные дуги и др.) более характерно для конечных частей тела.
Магистральными называют сосуды, которые отдельным стволом проходят через область или несколько областей, отдавая к органам висцеральные, а к стенкам туловища париетальные ветви. В качестве примеров можно привести общие сонные, подвздошные, бедренные, подключичные и другие артерии. Экстраорганные артерии и вены располагаются перед органами, а интраорганные в воротах и внутри органов, как то — общая и собственная печеночная артерия, брыжеечные артерии, их кишечные ветви и прямые кишечные артерии.
В зависимости от расположения вены могут быть поверхностными (в подкожной клетчатке) и глубокими (мышечные, органные), которые попарно или одиночно сопровождают артерии. Глубокие и поверхностные вены связываются анастомозами в виде прободающих вен. В ряде тазовых органов (мочевой пузырь, прямая кишка, матка и влагалище, семявыносящий проток) образуются венозные сплетения, что связано с вертикальным положением человека. Твердая мозговая оболочка путем расщепления своих листков образует специфические венозные сосуды — синусы (пазухи).
Кровеносные микроскопические сосуды включают пять структурных составляющих, последовательно переходящих одни в другие: артериолы, прекапилляры (артериальные капилляры), простые волосковые сосуды (капилляры), посткапилляры (венозные капилляры) и венулы. В капиллярном звене различается магистральный и сетевой типы строения, а венулы подразделяются на собирательные и мышечные. В стенке артериол и венул присутствуют по три оболочки, каждая из которых состоит из клеток, волокон и мембран. Стенка капилляров включает один клеточный и два волоконно-мембранных слоя.
Микроскопические сосуды могут быть и органоспецифичными, например, чудесная артериальная сеть в почке (приносящая артериола, прекапилляры клубочка, выносящая артериола) и чудесная венозная сеть в печени (портальная венула, синусный капилляр, центральная венула). В эндокринных, иммунных органах широко распространены синусные капилляры с широким просветом до 40 и более мкм, крупными эндотелиальными клетками в стенке и щелями между ними.
Микроскопические сосуды образуют сплетения, сети в оболочках органов, в стенках выводящих протоков, вокруг и внутри структурно-функциональных образований органа. Однако возможно присутствие среди них шунтирующих соединений — прямых артериоло-венулярных анастомозов. Работоспособное состояние микрососудов обеспечивается вегетативными нервами, стенкой самого сосуда, клетками и плазмой крови, особенно тромбоцитами и плазменными биохимическими соединениями, выполняющими ангиотрофическую, стимулирующую, ангиоспазменную и свертывающую функции.
В микроциркуляторное русло входят следующие структурные компоненты:
кровеносные микрососуды с артериальным звеном – артериолами и прекапиллярами; волосковым, капиллярным звеном – мышечными, кожными и синусными капиллярами и венозным звеном – посткапиллярами и венулами, шунтирующей частью – артериоло-венулярными анастомозами;
лимфатические микрососуды – лимфокапилляры и постлимфокапиляры или преколлекторы;
промежутки, щели и каналы интерстициального пространства, ограниченные волокнами и аморфным веществом соединительной ткани.
Закономерности кровотока соответствуют основным положениям гидродинамики.
В замкнутой трубчатой системе сохраняется постоянство обменного расхода жидкости.
При суммарном изменении диаметра трубок изменяется и скорость движения жидкости.
Энергия определенного объема текущей жидкости складывается из гидростатического столба, его тяжести, статического давления на стенку трубки и динамического давления насосного выброса.
Кровь движется благодаря разности гидростатического и гидродинамического, онкотического давления между полостями сердца и сосудов, между микрососудами и тканями. Сокращение миокарда и мышечных оболочек сосудов, скелетных мышц, движения органов поддерживают и перераспределяют кровяное давление. В просвете сосудов и сердца формируется осевой и пристеночный кровоток, показатели которого изменяются в зависимости от калибра сосуда и объема сердечных камер, структурно-функционального состояния их стенок, а также скорости движения плазмы и форменных элементов крови.
Сединения артерий и вен
Анастомозы — соединения между сосудами — подразделяются среди кровеносных сосудов на артериальные, венозные, артериоло-венулярные. Они могут быть межсистемными, когда соединяются сосуды, принадлежащие разным артериям или венам; внутрисистемными, когда анастомозируют между собой артериальные или венозные ветви, относящиеся к одной артерии или вене. Межсистемные артериальные анастомозы организуются в виде замкнутых кругов или арок (аркад), например, артериальные круги мозга, кишечника, лопатки, артериальные дуги кисти и стопы. Анастомозы считаются более надежными из-за того, что в них соединяются артерии разных источников в замкнутую круговую систему. Менее надежные внутрисистемные анастомозы образуются в виде сетей, например, артериальные сети крупных суставов. И те, и другие способны обеспечить окольный, обходной (коллатеральный) путь кровотока как при разных функциональных состояниях, так и при закупорке или перевязке источника кровоснабжения.
Межсистемные и внутрисистемные артериальные соединения возникают между артериями головы и шеи, между ветвями грудной и брюшной аорты, между артериями конечностей. Они располагаются на поверхности и внутри органов, в стенках грудной и брюшной полостей, вокруг суставов и в толще мышц. Артериальный круг мозга находится на основании головного мозга и образуется задними мозговыми артериями из базилярной и позвоночных артерий подключичной системы, передними и средними мозговыми артериями из внутренней сонной (система общих сонных артерий). В круг мозговые артерии соединяют передние и задние соединительные ветви. Вокруг и внутри щитовидной железы образуются межсистемные анастомозы между верхними щитовидными артериями из наружной сонной и нижними щитовидными из щитошейного ствола подключичной артерии. Внутрисистемные анастомозы на лице возникают в области медиального угла глаза, где ангулярная ветвь лицевой артерии из наружной сонной соединяется с дорсальной артерией носа – ветвью глазничной артерии из внутренней сонной.
В стенках груди и живота анастомозы возникают между задними межреберными и поясничными артериями из нисходящей аорты, между передними межреберными ветвями внутренней грудной артерии (из подключичной) и задними межреберными из аорты; между верхней и нижней надчревными артериями; между верхними и нижними диафрагмальными артериями. Немало и органных соединений, например, между артериями брюшной части пищевода и левой желудочной, между верхней и нижней панкреато-дуоденальными артериями и их ветвями в поджелудочной железе, между средней ободочной артерией из верхней брыжеечной и левой ободочной из нижней брыжеечной, между надпочечниковыми артериями, между прямокишечными артериями.
В области верхнего плечевого пояса формируется артериальный лопаточный круг благодаря надлопаточной (из щитошейного ствола) и огибающей лопатку артерии (из подмышечной). Вокруг локтевого и лучезапястного суставов находятся артериальные сети из коллатеральных и возвратных артерий. На кисти между собой связаны поверхностная и глубокая артериальные дуги пальмарными, дорсальными и межкостными артериями. В половой, ягодичной областях и вокруг тазобедренного сустава образуются анастомозы между подвздошными и бедренной артериями, благодаря подвздошно-поясничной, глубокой окружающей подвздошной, запирательной, ягодичных артерий. Возвратные большеберцовые и подколенные медиальные и латеральные артерии формируют сеть коленного сустава, лодыжечные — сеть голеностопного сустава. На подошве связываются глубокие плантарные ветви с подошвенной дугой при помощи латеральной плантарной артерии.
Между верхней и нижней полыми венами кава-кавальные анастомозы возникают за счет надчревных (верхней и нижней вен) в передней брюшной стенке, при помощи позвоночного венозного сплетения, непарной, полунепарной, поясничных и задних межреберных, диафрагмальных вен — в задней и верхней стенках живота. Между полыми и воротной венами образуются порто-кавальные анастомозы благодаря венам пищевода и желудка, прямой кишки, надпочечников, околопупочным венам и другим. Связи околопупочных вен из системы воротной вены печени с над- и подчревными венами из системы полых вен становятся при циррозах печени настолько заметными, что получили выразительное название «головы медузы».
Венозные сплетения органов: мочепузырное, маточно-влагалищное, прямокишечное тоже представляют один из видов венозных анастомозов. На голове поверхностные вены, диплоические вены черепа и синусы твердой мозговой оболочки анастомозируют при помощи эмиссарных вен (вены выпускницы).
infopedia.su
Разновидности кровеносных сосудов и их строение — МегаЛекции
К артериям относят сосуды, по которым кровь идет от сердца к органам. Как правило, эта кровь насыщена кислородом, исключением являются системы легочной артерии, несущей венозную кровь.
К венозным относят сосуды, по которым кровь идет к сердцу и содержит мало кислорода, кроме крови в легочных венах.
Через сосуды микроциркуляции (артериолы, гемокапилляры, венулы и артериоло-венулярные анастомозы) происходит обмен между тканями и кровью.
Гемокапилляры соединяют артериальное звено кровеносной системы с венозным помимо сетей, капилляры которых располагаются либо между двумя артериями (например, в клубочках почки), либо между двумя венами (например, в дольках печени).
Стенка всех артерий и вен состоит из трех оболочек: внутренней, средней и наружной.
Все артерии делятся на три типа: эластический, мышечный и смешанный (мышечно-эластический).
К артериям эластического типа причисляют сосуды крупного калибра (аорту и легочную
артерию): в них кровь вливается под высоким давлением (120—130 мм рт. ст.) и с большой скоростью (0,5—1,3 м/с) или непосредственно из сердца, или вблизи от него из дуги аорты. Главная
функция этих сосудов — транспортная. Высокое давление и большая скорость протекающей крови определяют строение стенки сосудов эластического типа. Так, внутренняя оболочка крупных
артерий включает эндотелий с базальной мембраной, далее идет подэндотелиальный слой и сплетение эластических волокон.
Эндотелий человека состоит из клеток различных по своей форме и размерам, расположенных на базальной мембране. По всей длине сосуда размеры и форма клеток неодинаковы: иногда клетки иногда могут достигать 500 мкм в длину типа и 150 мкм в ширину. Как правило, они бывают одноядерными, но встречаются и многоядерные. В эндотелиальных клетках слабо развита эндоплазматическая сеть гранулярного
Подэндотелиальный слой представлен рыхлой тонкофибриллярной соединительной тканью, богатой малодифференцированными клетками звездчатой формы. Иногда могут встречаться отдельные продольно направленные гладкие мышечные клетки. В последних обнаруживается большое количество пиноцитозных пузырьков и микрофиламентов, а также эндоплазматическая сеть гранулярного типа. Эти клетки поддерживают эндотелий.
Межклеточное вещество внутренней оболочки крупного сосуда или реже других оболочкек содержит большое количество гликозаминогликанов и фосфолипиды, обнаруживаемые при соответствующей обработке. При этом известно, что у людей старше 40—50 лет обнаруживаются холестерин и жирные кислоты. Большое значение в трофике стенки сосуда имеет аморфное вещество.
Глубже подэндотелиального слоя в составе внутренней оболочки расположено
густое сплетение эластических волокон, соответствующее внутренней
эластической мембране.
Средняя оболочка крупного сосуда состоит из большого количества эластических окончатых мембран,
связанных посредством эластических волокон. В итоге вместе с другими оболочками они образуют единый эластический каркас. Между мембранами залегают гладкомышечные клетки (ГМК), которые имеют по отношению к мембранам косое направление, и немного фибробластов. Благодаря такому строению в крупных сосудах смягчаются толчки крови, выбрасываемой в сосуд при сокращении левого желудочка сердца, а также обеспечивается поддержание тонуса сосудистой стенки во время диастолы.
Наружная оболочка состоит из рыхлой волокнистой соединительной ткани, имеющей множество эластических и коллагеновых волокон с продольным направлением.
Строение и функциональные особенности артерий смешанного вида
Занимают промежуточное положение между сосудами мышечного и эластического типа. К таким сосудам
относятся сонная и подключичная артерии.
Их стенка также состоит из внутренней оболочки, подэндотелиального слоя и внутренней эластической мембраны.
Средняя оболочка артерий смешанного типа имеет одинаковое количество гладких мышечных
клеток, спирально ориентированных эластических волокон и окончатых эластических мембран. Между гладкими мышечными клетками и эластическими элементами обнаруживается небольшое количество
фибробластов и коллагеновых волокон.
А в наружной оболочке артерий выделяют два слоя: внутренний, содержащий отдельные пучки гладких мышечных клеток, и наружный, состоящий преимущественно из продольно и косо расположенных пучков коллагеновых и эластических волокон и соединительно-тканных клеток, сосудов и нервных волокон.
Внутренняя оболочка этих сосудов состоит из эндотелия, расположенного на базальной мембране, подэндотелиального слоя и внутренней эластической мембраны. Эта мембрана располагается на
границе внутренней и средней оболочек.
К артериям мышечного типа
Относятся преимущественно артерии тела, конечностей и внутренних органов среднего и мелкого
калибра, т. е. большинство артерий организма. Их отличительной особенностью является большое количество гладких мышечных клеток, которые обеспечивают дополнительную нагнетательную
силу и регулируют приток крови к органам.
Внутренняя оболочка состоит из эндотелия с базальной мембраной, подэнтелиального слоя и внутренней эластической мембраны.
Средняя оболочка артерии содержит гладкие мышечные клетки, между которыми находятся соединительнотканные клетки и волокна (коллагеновые и эластические). Коллагеновые волокна образуют опорный каркас для гладких миоцитов. В артериях обнаружен коллаген I, II, IV, V типа. Спиральное расположение мышечных клеток обеспечивает при сокращении уменьшение объема сосуда и проталкивание крови. Эластические волокна стенки артерии на границе с наружной и внутренней оболочками сливаются с эластическими мембранами. Гладкие мышечные клетки средней оболочки артерий мышечного типа своими
сокращениями поддерживают кровяное давление, регулируют приток крови в
сосуды микроциркуляторного русла органов.
На границе между средней и наружной оболочками располагается наружная эластическая мембрана. Она состоит из эластических волокон.
Наружная оболочка состоит из рыхлой волокнистой соединительной ткани. В этой оболочке постоянно встречаются нервы и кровеносные сосуды, питающие стенку.
Из сосудов микроциркуляторного русла образуется густая сеть анастомозов прекапиллярных, капиллярных и посткапиллярных сосудов, причем возможны и другие варианты с выделением предпочтительного канала, например прекапиллярной артериолы и др.
Артериолы являются мелкими артериями мышечного типа, постепенно они переходят в капилляры.
В артериолах сохраняются три оболочки, характерные для более крупных артерий, однако степень их выраженности мала. Под электронным микроскопом в артериолах, особенно в прекапиллярных, можно выявить перфорации в базальной мембране эндотелия и внутренней эластической мембране, благодаря которым осуществляется непосредственный тесный контакт эндотелиоцитов и гладких мышечных клеток.
Внутренняя оболочка этих сосудов состоит из эндотелиальных клеток с базальной мембраной, тонкого подэндотелиального слоя и тонкой внутренней эластической мембраны.
Средняя оболочка образована 1—2 слоями гладких мышечных клеток, имеющих спиралевидное направление. В прекапиллярных артериолах (прекапиллярах) гладкие мышечные клетки располагаются поодиночке. Расстояние между ними увеличивается в дистальных отделах, однако они обязательно присутствуют в месте отхождения прекапилляров от артериолы и в месте разделения прекапилляра на капилляры. Между мышечными клетками артериол обнаруживается небольшое количество эластических волокон.
Наружная эластическая мембрана отсутствует. Наружная оболочка представлена рыхлой волокнистой соединительной тканью.
Кровеносные капилляры — наиболее многочисленные и самые тонкие сосуды, однако диаметр их просвета может варьироваться. Это обусловлено как органными особенностями капилляров, так и функциональным состоянием сосудистой системы. Площадь поперечного сечения среза капиллярного русла в любой области во много раз превышает площадь поперечного среза исходной артерии. В стенке капилляров различают три тонких слоя как рудименты трех оболочек сосудов. Между клетками оболочек капилляров можно обнаружить щели (или поры), которые видны даже под световым микроскопом. Фенестры и щели облегчают проникновение различных макромолекулярных и корпускулярных веществ через стенку капилляров. Растяжимость эндотелия и проницаемость для коллоидных частиц в венозном отделе капилляра оказывается выше, чем в артериальном. Стенка капилляров является полупроницаемой мембраной, тесно связанной функционально и морфологически с окружающей соединительной тканью и активно регулирующей обмен веществ между кровью и другими тканями.
Капилляры: соматического, фенестрированного, перфорированного типов.
Венозной частью капилляров начинается отводящий отдел микроциркуляторного русла, для них характерны более крупные микроворсинки на люминальной поверхности эндотелия и складки, напоминающие створки клапанов, чаще обнаруживаются фенестры в эндотелии. В посткапиллярные венулы собирается кровь из капиллярного русла. Строение этих сосудов отличается более короткими размерами эндотелиальных клеток, округлостью ядер, выраженностью наружной соединительнотканной оболочки. Венозный отдел микроциркуляторного русла выполняет дренажную функцию, регулируя равновесие между кровью и внесосудистой жидкостью, удаляя продукты метаболизма тканей. Через стенки венул часто мигрируют лейкоциты. Медленный кровоток и низкое кровяное давление, а также растяжимость этих сосудов создают условия для депонирования крови.
Возрастные изменения. Развитие сосудов под влиянием функциональной нагрузки заканчивается примерно к 30 годам. В дальнейшем в стенках артерий происходит разрастание соединительной ткани, что ведет к их уплотнению. После 60—70 лет во внутренней оболочке всех артерий обнаруживаются очаговые утолщения коллагеновых волокон, в результате чего в крупных артериях внутренняя оболочка по размерам приближается к средней. В мелких и средних артериях внутренняя оболочка разрастается слабее. Внутренняя эластическая мембрана с возрастом постепенно истончается и расщепляется. Мышечные клетки средней оболочки атрофируются. Эластические волокна подвергаются зернистому распаду и фрагментации, в то время как коллагеновые волокна разрастаются. Одновременно с этим во внутренней и средней оболочках у пожилых людей появляются известковые и липидные отложения, которые прогрессируют с возрастом. В наружной оболочке у лиц старше 60—70 лет возникают продольно лежащие пучки гладких мышечных клеток.
Артериоловенулярные анастомозы представляют собой соединения сосудов, несущих артериальную и венозную кровь в обход капиллярного русла. Они наличие имеются место почти во всех органах.
Различают две группы анастомозов:
1) истинные артериоловенулярные анастомозы (шунты), по которым сбрасывается чистая артериальная кровь; Внешняя форма может быть различной — в виде прямых коротких соустьев, петлеобразных, иногда в виде ветвящихся соединений.
2) атипичные артериоловенулярные соустья (полушунты), по которым течет смешанная кровь.
В гистоструктурном отношении они подразделяются на две подгруппы:
1) сосуды, не имеющие специальных запирательных устройств;
2) сосуды, снабженные специальными сократительными структурами — анастомозы могут иметь специальные сократительные сфинктеры в виде продольных валиков или подушек в подэндотелиальном слое (артериоловенулярные анастомозы типа замыкающих артерий). Сокращение мышечных подушек,
выступающих в просвет анастомоза, приводит к прекращению кровотока.
Простые анастомозы эпителиоидного типа (вторая подгруппа) характеризуются наличием в средней оболочке внутреннего продольного и наружного циркулярного слоев гладких мышечных клеток, которые по мере приближения к венозному концу заменяются на короткие овальные светлые клетки, похожие на эпителиальные, способные к набуханию и отбуханию, благодаря чему происходит изменение просвета анастомоза.
В венозном сегменте артериоловенулярного анастомоза стенка его резко истончается. Средняя оболочка здесь содержит лишь незначительное количество поясков циркулярно расположенных гладких мышечных клеток. Наружная оболочка состоит из плотной соединительной ткани. Артериоловенулярные анастомозы, особенно клубочкового типа, богато иннервированы, при этом они могут периодически сокращаться.
Артериоловенулярные анастомозы играют большую роль в компенсаторных реакциях организма при нарушении кровообращения.
Венозная система составляет отводящее звено крови. Она начинается посткапиллярными венулами в сосудах микроциркуляторного русла.. Количество гладких мышечных клеток в стенке вен неодинаково и зависит от того, движется ли в них кровь к сердцу под действием силы тяжести или против нее. Из-за того, что в нижних конечностях кровь необходимо поднимать против силы тяжести, в венах нижних конечностей имеется сильное развитие гладкомышечных элементов, в отличие от вен верхних конечностей,
головы и шеи. В венах, особенно подкожных, имеются клапаны. Исключение составляют вены головного мозга и его оболочек, вены внутренних органов, подчревные, подвздошные, полые и безымянные.
По степени развития мышечных элементов в стенке вен они могут быть разделены на две группы:
вены безмышечного типа и вены мышечного типа. Вены мышечного типа, в свою очередь, подразделяются на вены со слабым развитием мышечных элементов и вены со средним и сильным развитием мышечных элементов.
В венах так же, как и в артериях, различают три оболочки: внутреннюю, среднюю и наружную. При этом сте пень выраженности этих оболочек в венах существенно отличается.
Вены безмышечного типа — это вены твердой и мягкой мозговых оболочек, вены сетчатки глаза, костей, селезенки и плаценты.
Под действием крови эти вены способны к растяжению, но скопившаяся в них кровь сравнительно легко под действием собственной силы тяжести оттекает в более крупные венозные стволы. э
Вены мышечного типа отличают развитием в них мышечных элементов. К таким венам относят вены нижней части туловища. Также в некоторых видах вен имеется большое количество клапанов, что препятствует обратному току крови, под силой собственной тяжести. Кроме того, ритмические сокращения циркулярно расположенных мышечных пучков также способствуют продвижению крови к сердцу. Кроме того, существенная роль в продвижении крови по направлению к сердцу принадлежит сокращениям скелетной мускулатуры нижних конечностей.
Лимфатические сосуды
По лимфатическим сосудам происходит отток лимфы в венозное русло. В области расположения
сосудов микроциркуляторного русла происходят образование тканевой жидкости и проникновение ее в лимфатическое русло. Через мелкие лимфоносные пути осуществляются постоянная миграция лимфоцитов из кровотока и их рециркуляция из лимфатических узлов в кровь.
К лимфатическим сосудам относят лимфатические капилляры, интра и экстраорганные лимфатические сосуды, отводящие лимфу от органов, и лимфатические стволы тела, к которым относятся грудной проток и правый лимфатический проток,
впадающие в крупные вены шеи. Лимфатические капилляры являются началом лимфатической системы сосудов, в которые поступают из тканей продукты обмена веществ, а в патологических случаях — инородные частицы и микроорганизмы. Также уже давно доказано, что по лимфатическим сосудам могут распространяться и клетки злокачественных опухолей.
Лимфатические капилляры представляют собой систему замкнутых и анастомозирующих друг с другом и пронизывающих весь организм. Диаметр лимфатических капилляров может быть больше кровеносных. Стенка лимфатических капилляров представлена эндотелиальными клетками, которые, в отличие от подобных клеток кровеносных капилляров, не имеют базальной мембраны и перицитов. Границы клеток извилистые. Эндотелиальная трубка лимфатического капилляра тесно связана с окружающей соединительной тканью с помощью стропных, или фиксирующих, филаментов, которые вплетаются в коллагеновые волокна, расположенные вдоль лимфатических капилляров.
Обеспечивают гематолимфатическое равновесие как необходимое условие микроциркуляции в здоровом организме.
По размерам диаметра все лимфатические сосуды делятся на мелкие, средние и крупные. Как и вены, эти сосуды по своему строению могут быть безмышечными и мышечными.
У лимфатических сосудов, приводящих лимфатическую жидкость к сердцу, отличительной особенностью строения является наличие в них клапанов и хорошо развитой наружной оболочки. В местах расположения клапанов лимфатические сосуды колбовидно расширяются.
Мелкие сосуды главным образом являются внутриорганными лимфатическими сосудами, мышечные элементы в них отсутствуют, и их эндотелиальная трубка окружена только соединительнотканной оболочкой.
Средние и крупные лимфатические сосуды имеют три хорошо развитые оболочки — внутреннюю, среднюю и наружную.
Во внутренней оболочке, покрытой эндотелием, находятся продольно и косо направленные пучки коллагеновых и эластических волокон. На внутренней оболочке сосудов имеются клапаны. Они состоят из центральной соединительнотканной пластинки, покрытой с внутренней и наружной поверхностей эндотелием. Участки, расположенные между двумя соседними клапанами, называются клапанным
сегментом, или лимфангионом. В лимфангионе выделяют мышечную манжетку, стенку клапанного синуса и область прикрепления клапана.
Границей между внутренней и средней оболочками лимфатического сосуда является не всегда четко выраженная внутренняя эластическая мембрана.
Средняя оболочка лимфатических сосудов слабо развита в сосудах головы, верхней части туловища и верхних конечностей. В лимфатических сосудах нижних конечностей она, наоборот, выражена очень отчетливо. В стенке этих сосудов находятся пучки гладких мышечных клеток, имеющие циркулярное и косое направление. Мышечный слой стенки лимфатического сосуда достигает хорошего развития в коллекторах подвздошного лимфатического сплетения, около аортальных лимфатических сосудов и шейных лимфатических стволов, сопровождающих яремные вены.
Наружная оболочка лимфатических сосудов образована рыхлой волокнистой неоформленной соединительной тканью, которая без резких границ переходит в окружающую соединительную ткань.
Иногда в наружной оболочке встречаются отдельные продольно направленные гладкие мышечные клетки.
Васкуляризация. Все крупные и средние кровеносные сосуды имеют для своего питания собственную систему, носящую название «сосуды сосудов». Эти сосуды необходимы для питания самой стенки крупного сосуда. В артериях сосуды сосудов проникают до глубоких слоев средней оболочки. Внутренняя оболочка артерий получает питательные вещества непосредственно из крови, протекающей в данной артерии. В диффузии питательных веществ через внутреннюю оболочку артерий большую роль играют белково-мукополисахаридные комплексы, входящие в состав основного вещества стенок этих сосудов.
Иннервациясосудами получается от вегетативной нервной системы. Нервные волокна этого отдела нервной системы, как правило, сопровождают сосуды и заканчиваются в их стенке. Артериоловенулярные анастомозы имеют сложные рецепторы, расположенные одновременно на анастомозе, артериоле и венуле.
Конечные разветвления нервных волокон заканчиваются на гладких мышечных клетках маленькими утолщениями — нервно-мышечными синапсами. Эффекторы на артериях и венах однотипны. По ходу сосудов, особенно крупных, встречаются отдельные нервные клетки и небольшие ганглии симпатической природы.
Регенерация. Кровеносные и лимфатические сосуды обладают высокой способностью к восстановлению как после травм, так и после различных патологических процессов, происходящих в организме. Восстановление дефектов сосудистой стенки после ее повреждения начинается с регенерации и роста ее эндотелия. Уже через 1—2 дня на месте бывшего повреждения наблюдается массовое амитотическое деление эндотелиальных клеток, а на 3—4й день появляется митотический вид размножения эндотелиальных клеток.
Мышечные пучки поврежденного сосуда, как правило, восстанавливаются более медленно и неполно по сравнению с другими тканевыми элементами сосуда. Восстановление их происходит частично путем деления миоцитов, а также в результате дифференцировки
миофибробластов.
Эластические элементы развиваются слабо. В случае полного перерыва среднего и крупного сосудов регенерации его стенки не наступает.
По скорости восстановления лимфатические сосуды несколько уступают кровеносным.
Регенерация. Очень хорошо регенерируют капилляры, а по мере увеличения диаметра сосудов способность к регенерации падает. овообразование капилляров начинается с того, что цитоплазма
эндотелиальных клеток артериол и венул набухает, затем эндотелиальные
клетки подвергаются делению.
Принцип иннервации сосудов:
В средней и наружной оболочках всех крупных сосудов проходят нервные стволики. В крупных венах, с сильным развитием мышечных волокон (нижняя полая вена), образуются нервные волокна, а также залегают пластинчатые нервные окончания..
Нейрогуморальная регуляция:3 основных механизма регуляции деятельности кровеносных сосудов:
нейромышечный – сбор информации от капилляров, артерий, вен и передача в спинальные сосудодвигательные центры. Центры обеспечивают приток крови
в магистральные артерии.
Сокращение:ацетилхолин + ВИП, гистамин, вещество Р (модулятор боли).
Расслабление: норадреналин + нейропептид, серотонин, дофамин.
Нейропаракринный — регулирует деятельность сосудов посредством иэндокринных клеток (хромаффиноцит, тучная клетка), синтезирующих пептиды (вазопрессин, ВИП, вещество Р, гистамин, серотонин).
Эндотелиозависимый – решающее значение имеет эндотелий, синтезирующие факторы, предотвращающие коагуляцию крови (антитромбин, протеин С), активаторы системы свертывания крови (тромбопластин).
Вазоактивныевещества: простогландины, пурины, брадикинин, серотонин, гистамин.
Сосудистые афференты
Изменения рО 2 , рСО 2 крови, концентрация Н+, молочной кислоты, пирувата и ряда других метаболитов оказывают как локальное воздействие на стенку сосудов, так и регистрируются встроенными в стенку сосудов хеморецепторами, а также барорецепторами, реагирующими на давление в просвете сосудов.
Эти сигналы достигают центров регуляции кровообращения и дыхания. Ответы центральной нервной системы реализует двигательная вегетативная иннервация гладкомышечной клетки стенки сосудов и миокарда. Кроме того, существует мощная система гуморальных регуляторов гладкомышечных клеток стенки сосудов (вазоконстрикторы и вазодилататоры) и проницаемости эндотелия.
Барорецепторы особенно многочисленны в дуге аорты и в стенке крупных вен, лежащих близко к сердцу. Эти нервные окончания образованы терминалями волокон, проходящих в составе блуждающего нерва. В рефлекторной регуляции кровообращения участвуют каротидный синус и каротидное тельце, а также подобные им образования дуги аорты, легочного ствола, правой подключичной артерии.
Строение и функции каротидного синуса. Каротидный синус расположен вблизи бифуркации общей сонной артерии. Это расширение просвета внутренней сонной артерии тотчас у места ее ответвления от общей сонной артерии. В области расширения средняя оболочка истончена, а наружная, напротив, утолщена.
Здесь, в наружной оболочке, присутствуют многочисленные барорецепторы. Если учесть, что средняя оболочка сосуда в пределах каротидного синуса относительно тонка, то легко представить,
что нервные окончания в наружной оболочке высокочувствительны к любым изменениям артериального давления. Отсюда информация поступает в центры, регулирующие деятельность
сердечно-сосудистой системы. Нервные окончания барорецепторов каротидного синуса — терминали волокон, проходящих в составе синусного нерва — ветви языкоглоточного нерва.
Каротидное тельце. Каротидное тельце реагирует на изменения химического состава крови. Тельце расположено в стенке внутренней сонной артерии и состоит из клеточных скоплений, погруженных в густую сеть широких капилляров синусоидоподобного типа. Каждый клубочек каротидного тельца (гломус) содержит 2—3 гломусные клетки (или клетки типа I), а на периферии клубочка расположены 1—3 клетки типа II. Афферентные волокна для каротидного тельца содержат вещество Р и относящиеся к кальцитониновому гену пептиды. Клетки типа I образуют синаптические контакты с терминалями афферентных волокон. Для клеток типа I характерно обилие митохондрий, светлых, и электроноплотных синаптических пузырьков. Клетки типа I синтезируют ацетилхолин, содержат фермент синтеза этого нейромедиатора (холинацетилтрансфераза), а также эффективно работающую систему захвата холина. Физиологическая роль ацетилхолина остается неясной. Клетки типа I имеют Н и М-холинорецепторы. Активация любого из этих типов холинорецепторов вызывает или облегчает освобождение из клеток типа I другого нейромедиатора — дофамина. При снижении рО 2 секреция дофамина из клеток типа I возрастает. Клетки типа I могут формировать между собой контакты, похожие на синапсы.
Функция
Каротидное тельце регистрирует изменения рСО 2 и рО 2 , а также сдвиги рН крови. Возбуждение передается через синапсы на афферентные нервные волокна, по которым импульсы поступают в центры, регулирующие деятельность сердца и сосудов.
Двигательная вегетативная иннервация. Вегетативная нервная система регулирует величину просвета сосудов.
Адренергическая иннервация расценивается как преимущественно сосудосуживающая. Сосудосуживающие симпатические волокна обильно иннервируют мелкие артерии и артериолы
кожи, скелетных мышц, почек и чревной области. Плотность иннервации одноименных вен значительно меньше. Сосудосуживающий эффект реализуется при помощи норадреналина —
антагониста α-адренорецепторов.
Холинергическая иннервация. Парасимпатические холинергические волокна иннервируют сосуды наружных половых органов. При половом возбуждении вследствие активации парасимпатической холинергической иннервации происходит выраженное расширение сосудов половых органов и увеличение в них кровотока. Холинергический сосудорасширяющий эффект прослежен также в отношении мелких артерий мягкой мозговой оболочки.
Эндотелиальная клетка
Стенка кровеносного сосуда очень тонко реагирует на изменения гемодинамики и химического состава крови. Своеобразным чувствительным элементом, улавливающим эти изменения, является эндотелиальная клетка, которая с одной стороны омывается кровью, а другой обращена к структурам сосудистой стенки.
Рекомендуемые страницы:
Воспользуйтесь поиском по сайту:
megalektsii.ru
MedWeb — Сосуды
Сосуды
 Сосуды
Непременное условие существования организма – циркуляция жидкостей по кровеносным сосудам, переносящим кровь, и лимфатическим сосудам, по которым движется лимфа
Сосуды
Непременное условие существования организма – циркуляция жидкостей по кровеносным сосудам, переносящим кровь, и лимфатическим сосудам, по которым движется лимфа
Осуществляет транспорт жидкостей и растворенных в них веществ (питательные, продукты жизнедеятельности клеток, гормоны, кислород и др.) сердечно-сосудистая система – важнейшая интегрирующая система организма. Сердце в этой системе выполняет роль насоса, а сосуды служат своеобразным трубопроводом, по которому все необходимое доставляется каждой клетке тела.
Кровеносные сосуды

Рис. 1. Кровеносные сосуды (схема): венула (синий цвет), капиллярная сеть, вена (синий цвет), артерия (красный цвет), артериола (красный цвет)
Среди кровеносных сосудов выделяют более крупные – артерии и более мелкие – артериолы, по которым кровь течет от сердца к органам, венулы и вены, по которым кровь возвращается к сердцу, и капилляры, по которым кровь переходит из артериальных сосудов в венозные (рис. 1). Наиболее важные обменные процессы между кровью и органами совершаются в капиллярах, где кровь отдает содержащиеся в ней кислород и питательные вещества окружающим тканям, а забирает из них продукты метаболизма. Благодаря постоянной циркуляции крови поддерживается оптимальная концентрация веществ в тканях, что необходимо для нормальной жизнедеятельности организма.
Кровеносные сосуды образуют большой и малый круги кровообращения, которые начинаются и заканчиваются в сердце. Объем крови у человека массой тела 70 кг равен 5–5,5 л (примерно 7% массы тела). Состоит кровь из жидкой части – плазмы и клеток – эритроцитов, лейкоцитов и тромбоцитов. Вследствие высокой скорости кругооборота ежесуточно по кровеносным сосудам протекает 8000–9000 л крови.
В разных сосудах кровь движется с разной скоростью. В аорте, выходящей из левого желудочка сердца, скорость крови наибольшая – 0,5 м/с, в капиллярах – наименьшая – около 0,5 мм/с, а в венах – 0,25 м/с. Различия в скорости течения крови обусловлены неодинаковой шириной общего сечения кровеносного русла в разных участках. Суммарный просвет капилляров в 600–800 раз превышает просвет аорты, а ширина просвета венозных сосудов примерно в 2 раза больше, чем артериальных. По законам физики, в системе сообщающихся сосудов скорость тока жидкости выше в более узких местах.
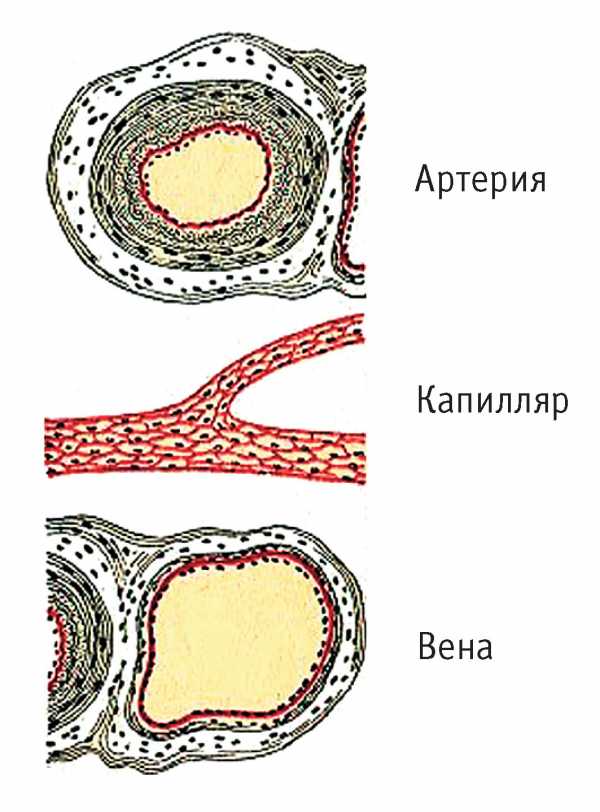
Рис. 2. Строение стенки кровеносных сосудов: артерия, капилляр, вена
Стенка артерий толще, чем у вен, и состоит из трех оболочек слоев (рис. 2). Средняя оболочка построена из пучков гладкой мышечной ткани, между которыми расположены эластические волокна. Во внутренней оболочке, выстланной со стороны просвета сосуда эндотелием, и на границе между средней и наружной оболочками имеются эластические мембраны. Эластические мембраны и волокна образуют своеобразный каркас сосуда, придающий его стенкам прочность и упругость.
В стенке ближайших к сердцу крупных артерий (аорта и ее ветви) эластических элементов относительно больше. Обусловлено это необходимостью противодействовать растяжению массой крови, которая выбрасывается из сердца при его сокращении. По мере удаления от сердца артерии делятся на ветви и становятся мельче. В средних и мелких артериях, в которых инерция сердечного толчка ослабевает и требуется собственное сокращение сосудистой стенки для дальнейшего продвижения крови, хорошо развита мышечная ткань. Под влиянием нервных раздражений такие артерии способны изменять свой просвет.
Стенки вен тоньше, но состоят из тех же трех оболочек. Поскольку в них значительно меньше эластической и мышечной ткани, стенки вен могут спадаться. Особенностью вен является наличие во многих из них клапанов, препятствующих обратному току крови. Клапаны вен представляют собой карманоподобные выросты внутренней оболочки.
Лимфатические сосуды
Сравнительно тонкую стенку имеют и лимфатические сосуды. В них также имеется множество клапанов, которые позволяют лимфе двигаться только в одном направлении – к сердцу.
Лимфатические сосуды и оттекающая по ним лимфа также относятся к сердечно-сосудистой системе. Лимфатические сосуды вместе с венами обеспечивают всасывание из тканей воды с растворенными в ней веществами: крупные белковые молекулы, капельки жира, продукты распада клеток, чужеродные бактерии и прочие. Самые мелкие лимфатические сосуды – лимфатические капилляры – замкнуты на одном конце и располагаются в органах рядом с кровеносными капиллярами. Проницаемость стенки лимфатических капилляров выше, чем у кровеносных капилляров, а диаметр их больше, поэтому те вещества, которые из-за крупных размеров не могут попасть из тканей в кровеносные капилляры, поступают в лимфатические капилляры. Лимфа по своему составу напоминает плазму крови; из клеток в ней содержатся только лейкоциты (лимфоциты).
Образующаяся в тканях лимфа по лимфатическим капиллярам, а дальше по более крупным лимфатическим сосудам постоянно оттекает в кровеносную систему, в вены большого круга кровообращения. За сутки в кровь поступает 1200–1500 мл лимфы. Важно, что прежде чем оттекающая от органов лимфа попадет в кровеносную систему и смешается с кровью, она проходит через каскад лимфатических узлов, которые располагаются по ходу лимфатических сосудов. В лимфатических узлах чужеродные для организма вещества и болезнетворные микроорганизмы задерживаются и обезвреживаются, а лимфа обогащается лимфоцитами.
Расположение сосудов
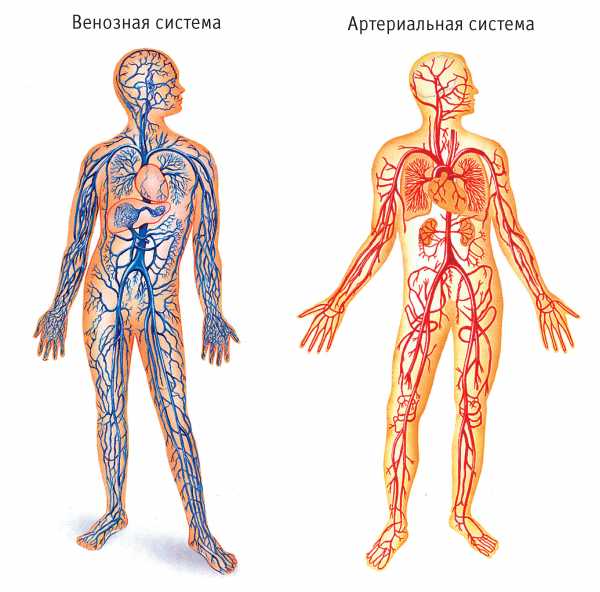
Рис. 3. Венозная система
Рис. 3а. Артериальная система
Распределение сосудов в теле человека подчиняется определенным закономерностям. Артерии и вены обычно идут вместе, причем мелкие и средние артерии сопровождаются двумя венами. В составе этих сосудистых пучков проходят также лимфатические сосуды. Ход сосудов соответствует общему плану строения тела человека (рис. 3 и 3а). Вдоль позвоночного столба проходят аорта и крупные вены, в межреберных промежутках расположены отходящие от них ветви. На конечностях, в тех отделах, где скелет состоит из одной кости (плечо, бедро), имеется по одной главной артерии, сопровождаемой венами. Там, где в скелете две кости (предплечье, голень), идут и две главные артерии, а при лучевом строении скелета (кисть, стопа), артерии расположены соответственно каждому пальцевому лучу. Сосуды направляются к органам по кратчайшему расстоянию. Сосудистые пучки проходят в укрытых местах, в каналах, образованных костями и мышцами, и только на сгибательных поверхностях тела.
В некоторых местах артерии располагаются поверхностно, и их пульсация может быть прощупана (рис. 4). Так, пульс можно исследовать на лучевой артерии в нижней части предплечья или на сонной артерии в боковой области шеи. Кроме того, поверхностно расположенные артерии можно прижать к рядом лежащей кости для остановки кровотечения.
Рис. 4. Точки определения пульса
Как разветвления артерий, так и притоки вен широко соединяются между собой, образуя так называемые анастомозы. При нарушениях притока крови или ее оттока по основным сосудам анастомозы способствуют движению крови в различных направлениях и перемещению ее из одной области в другую, что приводит к восстановлению кровоснабжения. Это особенно важно в случае резкого нарушения проходимости основного сосуда при атеросклерозе, травме, ранении.
Самые многочисленные и тонкие сосуды – кровеносные капилляры. Диаметр их составляет 7–8 мкм, а толщина стенки, образованной одним слоем эндотелиальных клеток, лежащих на базальной мембране, – около 1 мкм. Через стенку капилляров осуществляется обмен веществ между кровью и тканями. Кровеносные капилляры находятся почти во всех органах и тканях (их нет только в самом наружном слое кожи – эпидермисе, роговице и хрусталике глаза, в волосах, ногтях, эмали зубов). Длина всех капилляров человеческого тела составляет примерно 100 000 км. Если их вытянуть в одну линию, то можно опоясать земной шар по экватору 2,5 раза. Внутри органа кровеносные капилляры соединяются между собой, образуя капиллярные сети. Кровь в капиллярные сети органов поступает по артериолам, а оттекает по венулам.
Микроциркуляция
Движение крови по капиллярам, артериолам и венулам, а лимфы по лимфатическим капиллярам получило название микроциркуляции, а сами мельчайшие сосуды (диаметр их, как правило, не превышает 100 мкм) – микроциркуляторного русла. Строение последнего русла имеет свои особенности в разных органах, а тонкие механизмы микроциркуляции позволяют регулировать деятельность органа и приспосабливать ее к конкретным условиям функционирования организма. В каждый момент работает, то есть открыта и пропускает кровь, только часть капилляров, другие же остаются в резерве (закрыты). Так, в покое могут быть закрытыми более 75% капилляров скелетных мышц. При физической нагрузке большинство из них открываются, так как работающая мышца требует интенсивного притока питательных веществ и кислорода.
Функцию распределения крови в микроциркуляторном русле выполняют артериолы, которые имеют хорошо развитую мышечную оболочку. Это позволяет им сужаться или расширяться, изменяя количество поступающей в капиллярные сети крови. Такая особенность артериол позволила русскому физиологу И.М. Сеченову назвать их «кранами кровеносной системы».
Изучение микроциркуляторного русла возможно лишь с помощью микроскопа. Именно поэтому активное исследование микроциркуляции и зависимости ее интенсивности от состояния и потребностей окружающих тканей стало возможным только в ХХ в. Исследователь капилляров Август Крог в 1920 г. был удостоен Нобелевской премии. В России существенный вклад в развитие представлений о микроциркуляции в 70–90-х годах внесли научные школы академиков В.В. Куприянова и А.М. Чернуха. В настоящее время, благодаря современным техническим достижениям, методы исследования микроциркуляции (в том числе с использованием компьютерных и лазерных технологий) широко применяются в клинической практике и экспериментальной работе.
Артериальное давление
Важной характеристикой деятельности сердечно-сосудистой системы служит величина артериального давления (АД). В связи с ритмической работой сердца оно колеблется, повышаясь во время систолы (сокращения) желудочков сердца и снижаясь во время диастолы (расслабления). Наивысшее АД, отмечаемое во время систолы, называют максимальным, или систолическим. Наименьшее АД называют минимальным, или диастолическим. АД обычно измеряют в плечевой артерии. У взрослых здоровых людей максимальное АД в норме равно 110–120 мм рт.ст., а минимальное 70–80 мм рт.ст. У детей, вследствие большой эластичности стенки артерий, АД ниже, чем у взрослых. С возрастом, когда эластичность сосудистых стенок из-за склеротических изменений уменьшается, уровень АД повышается. При мышечной работе систолическое АД растет, а диастолическое не меняется или снижается. Последнее объясняется расширением сосудов в работающих мышцах. Уменьшение максимального АД ниже 100 мм рт.ст. называют гипотонией, а увеличение выше 130 мм рт.ст. – гипертонией.
Уровень АД поддерживается сложным механизмом, в котором участвуют нервная система и различные вещества, переносимые самой кровью. Так, существуют сосудосуживающие и сосудорасширяющие нервы, центры которых расположены в продолговатом и спинном мозге. Имеется значительное количество химических веществ, под влиянием которых изменяется просвет сосудов. Часть этих веществ образуется в самом организме (гормоны, медиаторы, углекислый газ), другие поступают из внешней среды (лекарственные и пищевые вещества). Во время эмоционального напряжения (гнев, страх, боль, радость) в кровь из надпочечников поступает гормон адреналин. Он усиливает деятельность сердца и суживает сосуды, АД при этом повышается. Так же действует гормон щитовидной железы тироксин.
Каждому человеку следует знать, что его организм имеет мощные механизмы саморегуляции, при помощи которых поддерживается нормальное состояние сосудов и уровень АД. Это обеспечивает необходимое кровоснабжение всех тканей и органов. Однако надо обращать внимание на сбои в деятельности этих механизмов и с помощью специалистов выявлять и устранять их причину.
Автор: Ольга Гурова, кандидат биологических наук, старший научный сотрудник, доцент кафедры анатомии человека РУДН
В материале использованы фотографии, принадлежащие shutterstock.comwww.medweb.ru
Кровеносный сосуд — это… Что такое Кровеносный сосуд?
- Кровеносный сосуд
-

Кровеносные сосуды тела человека (схема)
Кровено́сные сосу́ды — эластичные трубчатые образования в теле животных и человека, по которым силой ритмически сокрашающегося сердца или пульсирущего сосуда осуществляется перемещение крови по организму: к органам и тканям по артериям, артериолам, артериальным капиллярам, и от них к сердцу — по венозным капиллярам, венулам и венам.
Классификация кровеносных сосудов
Среди сосудов кровеносной системы различают артерии, артериолы, гемокапилляры, венулы, вены и артериоло-венозные анастомозы; сосуды системы микроциркуляторного русла осуществляют взаимосвязь между артериями и венами. Сосуды разных типов отличаются не только по своей толщине, но и по тканевому составу и функциональным особенностям.
- Артерии — сосуды, по которым кровь движется от сердца. Артерии имеют толстые стенки, в которых содержатся мышечные волокна, а также коллагеновые и эластические волокна. Они очень эластичные и могут сужаться или расширяться, в зависимости от количества перекачиваемой сердцем крови.
- Артериолы — мелкие артерии, по току крови непосредственно предшествующие капиллярам. В их сосудистой стенке преобладают гладкие мышечные волокна, благодаря которым артериолы могут менять величину своего просвета и, таким образом, сопротивление.
- Капилляры — это мельчайшие кровеносные сосуды, настолько тонкие, что вещества могут свободно проникать через их стенку. Через стенку капилляров осуществляется отдача питательных веществ и кислорода из крови в клетки и переход углекислого газа и других продуктов жизнедеятельности из клеток в кровь.
- Венулы — мелкие кровеносные сосуды, обеспечивающие в большом круге отток обедненной кислородом и насыщенной продуктами жизнедеятельности крови из капилляров в вены.
- Вены — это сосуды, по которым кровь движется к сердцу. Стенки вен менее толстые, чем стенки артерий и содержат соответственно меньше мышечных волокон и эластических элементов.
Строение кровеносных сосудов (на примере аорты)

Строение аорты: 1. эластическая мембрана (внешняя оболочка или Tunica externa, 2. мышечная оболочка (Tunica media), 3. внутренняя оболочка (Tunica intima)
Этот пример описывает строение артериального сосуда. Строение других типов сосудов может отличаться от описанного ниже. Подробнее см. соответствующие статьи.
Аорта выстланна изнутри эндотелием, который вместе с подлежащим слоем соединительной ткани (субэндотелием) образует внутреннюю оболочку (лат. tunica intima). Средняя (мышечная) оболочка (лат. tunica media) отделена от внутренней очень тонкой внутренней эластичной мембраной. Мышечная оболочка построена из гладких мышечных клеток. Поверх мышечной оболочки лежит наружная эластическая мембрана, состоящая из пучков эластических волокон (лат. tunica externa).
Заболевания сосудов
См. также
Ссылки
Wikimedia Foundation. 2010.
- Камешковский район Владимирской области
- Шотландский терьер
Смотреть что такое «Кровеносный сосуд» в других словарях:
кровеносный сосуд — ▲ сосуд (организма) ↑ для (чего), кровь кровеносный сосуд. артерия сосуд, проводящий кровь от сердца. артериальный. аорта. сонная артерия. вена сосуд, проводящий кровь к сердцу. венечный. венозный. воротная вена. яремные вены. коронарный (#… … Идеографический словарь русского языка
КРОВЕНОСНЫЙ — КРОВЕНОСНЫЙ, кровеносная, кровеносное (анат.). Служащий для кровообращения. Кровеносный сосуд. Кровеносная система (система кровообращения в теле человека и животных, состоящая из сердца, артерий, вен и капилляров). Толковый словарь Ушакова. Д.Н … Толковый словарь Ушакова
сосуд — СОСУД1, а, м Трубчатый орган, по которому движется жидкость, например, кровь, лимфа. Кровеносный сосуд. Лимфатические сосуды. Заболевание сосудов. СОСУД2, а, м Емкость из различных твердых материалов (стекла, металла и т.п.), среднего или малого… … Толковый словарь русских существительных
КРОВЕНОСНЫЙ — КРОВЕНОСНЫЙ, ая, ое. Служащий для кровообращения. Кровеносная система. К. сосуд. Толковый словарь Ожегова. С.И. Ожегов, Н.Ю. Шведова. 1949 1992 … Толковый словарь Ожегова
Сосуд (Vessel) — проток или канал, по которому в организме проходит какая либо биологическая жидкость (кровеносный или лимфатический сосуд). Источник: Медицинский словарь … Медицинские термины
СОСУД — (vessel) проток или канал, по которому в организме проходит какая либо биологическая жидкость (кровеносный или лимфатический сосуд) … Толковый словарь по медицине
сосуд коллатеральный — (v. collaterale, PNA, BNA, JNA; син. коллатераль сосудистая) кровеносный С., по которому происходит движение крови в обход основного С … Большой медицинский словарь
сосуд кровеносный — (v. sanguineum) С., по которому движется кровь; к С. к. относят артерии, артериолы, капилляры, венулы и вены … Большой медицинский словарь
Сосуд Кровеносный (Blood Vessel) — трубка, по которой циркулирует кровь по всему организму. См. Артерия, Артериола, Вена, Венула, Капилляр. Источник: Медицинский словарь … Медицинские термины
СОСУД КРОВЕНОСНЫЙ — (blood vessel) трубка, по которой циркулирует кровь по всему организму. См. Артерия, Артериола, Вена, Венула, Капилляр … Толковый словарь по медицине
dic.academic.ru